Tác giả: Nguyễn Quốc Thái, Nguyễn Thị Ngọc, Nguyễn Phương Mai, Nguyễn Lân Hiếu
Bài viết Giới thiệu chung về COVID-19 được trích trong phần 1 “Tiếp cận bệnh nhân COVID-19” sách Chẩn đoán và điều trị COVID-19, Nhà xuất bản Đại học Quốc gia Hà Nội.
1. SỰ XUẤT HIỆN CỦA ĐẠI DỊCH COVID-19
Vào trung tuần tháng 12/2019, ở Vũ Hán, Trung Quốc bắt đầu xuất hiện ngày càng nhiều các trường hợp viêm phổi nghi do căn nguyên vi rút. Ngày 30/12/2019, cơ quan quản lý y tế Vũ Hán đã ra thông báo khẩn cấp về bệnh “viêm phổi không rõ nguyên nhân” này và nhận định có liên quan đến khu chợ Hoa Nam là nơi diễn ra hoạt động buôn bán giết mổ nhiều loại động vật hoang dã. Đến ngày 05/01/2020 đã có 59 trường hợp bệnh, trong đó 7 trường hợp trong tình trạng nguy kịch. Cùng với phát hiện tác nhân gây bệnh là chủng mới của vi rút corona, số lượng các trường hợp mắc và tử vong tăng lên nhanh chóng.
Ngày 21/01/2020 Tổ chức Y tế Thế giới (WHO) đã thông báo 314 ca bệnh xác định với 6 người tử vong và bệnh đã lan sang 4 quốc gia. Ngày 30/01/2020 WHO tuyên bố Tình trạng khẩn cấp Y tế công cộng Quốc tế lần thứ 5. Ngày 11/2/2020 WHO đã chính thức đặt tên căn bệnh là COVID-19 (Coronavirus disease 2019 – bệnh do vi rút corona chủng năm 2019) và tác nhân gây bệnh được chính thức xác định là vi rút SARS-CoV-2. Mặc dù Trung Quốc và các nước khác đã tích cực triển khai các biện pháp chống dịch, số lượng người mắc và chết do COVID-19 vẫn tiếp tục tăng lên và lan ra nhiều quốc gia. Ngày 11/3/2020, WHO tuyên bố COVID-19 là đại dịch toàn cầu khi số mắc đã trên 126.000 người ở 123 quốc gia và vùng lãnh thổ. COVID-19 đã làm thay đổi sâu sắc toàn bộ đời sống xã hội toàn cầu. Các hoạt động cách ly, khoanh vùng đã làm gián đoạn các hoạt động sinh hoạt thường nhật. Việc thực hiện giãn cách xã hội, hạn chế tập trung đông người làm cho nhiều ngành nghề bị ảnh hưởng tiêu cực. Giao thương đình đốn, các hoạt động kinh tế trì trệ, suy thoái là bức tranh xã hội chung của các quốc gia trong thời kỳ dịch bệnh đang hoành hành hiện nay.
2. TÌNH HÌNH VÀ CHIẾN LƯỢC CHỐNG DỊCH
2.1. Tình hình dịch
Kể từ khi WHO tuyên bố đại dịch COVID-19 cho đến nay (11/2021), căn bệnh này đã lan rộng toàn cầu với tổng số hơn 255 triệu người mắc, hơn 5 triệu người tử vong. Tính đến 11/2021, mười nước có tổng số ca bệnh COVID-19 cao nhất trình bày trong bảng dưới đây.
Bảng 1.1. Mười nước có tổng số ca bệnh COVID-19 cao nhất thế giới tính đến ngày 17/11/2021 (theo https://www.worldometers.info/coronavirus/)
| TT | NƯỚC | TỔNG SỐ CA BỆNH | SỐ CA MỚI TRONG NGÀY | TỔNG SỐ TỬ VONG | SỐ TỬ VONG TRONG NGÀY | SỐ CA/ 1 TRIỆU DÂN | SỐ TỬ VONG/ 1 TRIỆU DÂN | SỐ XÉT NGHIỆM/ 1 TRIỆU DÂN |
| Thế giới | 255.695.318 | 595.920 | 5.138.490 | 8.436 | 32.803 | 659.2 | ||
| 1 | Hoa Kỳ | 48.287.925 | 104.702 | 787,984 | 1.416 | 144.715 | 2.362 | 2.178.874 |
| 2 | Ấn Độ | 34.478.517 | 11.919 | 464.623 | 470 | 24.651 | 332 | 448.292 |
| 3 | Brazil | 21.977.661 | 11.977 | 611.898 | 374 | 102.393 | 2.851 | 297.131 |
| 4 | Anh | 9.675.058 | 38.263 | 143.360 | 201 | 141.496 | 2.097 | 5.107.509 |
| 5 | Nga | 9.182.538 | 36.626 | 259.084 | 1247 | 62.885 | 1.774 | 1.494.994 |
| 6 | Thổ Nhĩ Kỳ | 8.480.986 | 23.867 | 74.202 | 229 | 99.091 | 867 | 1.203.703 |
| 7 | Pháp | 7.330.958 | 20.294 | 118.321 | 50 | 111.970 | 1.807 | 2.309.444 |
| 8 | Iran | 6.057.893 | 6.251 | 128.531 | 125 | 70.876 | 1.504 | 437.096 |
| 9 | Argentina | 5.310.334 | 1.553 | 116.313 | 19 | 116.031 | 2.541 | 562.852 |
| 10 | Đức | 5.169.657 | 60.753 | 98.908 | 248 | 61.432 | 1.175 | 954.794 |
| 37 | Việt Nam | 1.055.246 | 9.849 | 23.337 | 67 | 10.708 | 237 | 659.550 |
Cho đến nay Việt Nam đã trải qua 4 làn sóng dịch trong đó các làn sóng sau có số lượng người mắc và tử vong nhiều hơn các làn sóng trước với đỉnh điểm làn sóng thứ tư bắt đầu diễn ra từ ngày 29/4/2021. Tính đến ngày 17/11/2021 dịch COVID-19 đã lây lan ra 63/63 tỉnh thành, gây nhiễm hơn 1 triệu người, số người tử vong lên đến hơn 23 nghìn người.
- Làn sóng dịch 1 (01/2020-4/2020) với ca bệnh đầu tiên ghi nhận là người Vũ Hán nhập cảnh tại Khánh Hòa. Cả nước ghi nhận 415 trường hợp mắc, không có trường hợp nào tử
- Làn sóng dịch 2 (07/2020-12/2020) dịch bùng phát tại các bệnh viện tại Đà Nẵng lây lan ra 16 tỉnh, với 554 ca lây nhiễm cộng đồng, 582 ca nhập cảnh, 35 trường hợp tử
- Làn sóng dịch 3 (01/2021-3/2021) bùng phát tại Hải Dương sau lan ra 17 tỉnh. Cả nước ghi nhận 1301 người nhiễm, không trường hợp nào tử vong.
- Làn sóng dịch 4 (từ 04/2021) lan rộng các tỉnh thành trong cả nước, tập trung nhiều ở các tỉnh phía Nam, nhất là thành phố Hồ Chí Minh, Bình Dương, Đồng Nai với số lượng người mắc lớn, tỷ lệ tử vong
2.2. Các chiến lược chống dịch
Việc COVID-19 là một căn bệnh mới và chưa có các nghiên cứu đầy đủ về lây nhiễm, điều trị, cũng như sự khác biệt giữa nguồn lực y tế vốn có dẫn đến sự khác biệt trong chiến lược chống dịch giữa các quốc gia. Từ các làn sóng dịch COVID-19 tại nhiều quốc gia trên thế giới cho đến nay cho thấy có ba chiến lược chính là:
- Phong tỏa nghiêm ngặt, cách ly triệt để và truy vết trên diện rộng để kiểm soát lây nhiễm cộng đồng, hay còn gọi là “Zero COVID”.
- Giảm thiểu tổn thất do đại dịch gây ra, giảm thiểu sự lây lan để tránh quá tải hệ thống y tế, hay còn gọi là “Làm phẳng đường cong” (“Flatten the curve”).
- Không dùng hoặc dùng tối thiểu các biện pháp phong tỏa với chủ đích cho phép lây nhiễm trong cộng đồng để đạt miễn dịch cộng đồng.
Thực tế cho thấy miễn dịch cộng đồng do lây nhiễm tự nhiên là khó có thể đạt được; tuy nhiên, từ cuối năm 2020 khi những vắc xin COVID-19 đầu tiên được đi vào sử dụng, nhiều nước hi vọng đây là chìa khóa đi đến miễn dịch cộng đồng. Sau gần hai năm từ khi xuất hiện dịch COVID-19, hầu hết các quốc gia đã phải thay đổi chiến lược ở các thời điểm khác nhau, phụ thuộc vào tình hình lây nhiễm, khả năng đáp ứng của hệ thống y tế, đặc điểm của chủng vi rút, độ phủ vắc xin và kinh tế nước sở tại.
2.3. Việt Nam: Từ “Zero COVID” đến thích ứng an toàn
Ngay từ những ngày đầu khi SARS-CoV-2 mới xuất hiện cho đến nay, chính phủ Việt Nam đã chỉ đạo chiến lược chống dịch một cách rõ ràng và hiệu quả, cập nhật và áp dụng những thông tin mới nhất vào tình hình cụ thể tại Việt Nam và không ngừng ứng biến với nhiều thay đổi tùy hoàn cảnh của dịch. Tại Việt Nam từ ngày 10/1/2020, Trung tâm đáp ứng khẩn cấp sự kiện y tế công cộng Việt Nam (PHEOC) đặt tại Cục Y tế dự phòng – Bộ Y tế đã tổ chức họp nhằm đánh giá tình hình dịch bệnh, rà soát các hoạt động đáp ứng và đề xuất các biện pháp phòng chống dịch bệnh phù hợp, trong đó đẩy mạnh các hoạt động giám sát và truyền thông. Ngày 16/1/2020, Bộ Y tế đã ban hành kế hoạch ứng phó với dịch bệnh theo quy định và theo khuyến cáo của WHO. Toàn bộ hệ thống chính trị và toàn xã hội đã vào cuộc thực hiện các biện pháp phòng, chống dịch hết sức quyết liệt.
Việt Nam là một trong những nước đầu tiên đi theo chiến lược mà sau này được gọi với tên “Zero COVID”. Mục tiêu của chiến lược này là giảm thiểu sự lây nhiễm xuống gần “không” nhất có thể và từ đó loại trừ hoàn toàn vi rút trong cộng đồng. Nhờ phản ứng kịp thời khi chưa có lây nhiễm mạnh trong cộng đồng, Việt Nam tận dụng được cửa sổ thời cơ để kiểm soát dịch bằng cách huy động tối đa hệ thống truy vết, bóc tách cách ly và kiểm soát các cụm lây nhiễm. Việc giãn cách xã hội được dùng một cách có chủ đích ở từng địa phương có mức nguy cơ và trong thời gian ngắn nhất có thể. Nhờ kiểm soát số ca nhiễm luôn ở mức thấp, các bệnh viện tại Việt Nam có thể tập trung điều trị cho những ca nhiễm SARS-CoV-2 nặng và nguy kịch, và đã áp dụng hiệu quả những hiểu biết về điều trị và chăm sóc các bệnh truyền nhiễm nguy hiểm đối với những ca này. Với chiến lược này, ba đợt dịch đầu tiên đã được kiểm soát nhanh chóng, giảm thiểu tử vong, đồng thời bảo tồn sản xuất, kinh tế và cuộc sống bình thường nhất có thể cho người dân.
Bùng phát dịch COVID-19 do biến chủng Delta là một thử thách mới đối với Việt Nam cũng như nhiều nước trên thế giới. Biến chủng Delta xuất hiện tại Ấn Độ từ cuối năm 2020 đã nhanh chóng áp đảo các chủng SARS-CoV-2 khác do khả năng lây nhiễm cao hơn các chủng cũ. Diễn biến dịch phức tạp và vi rút lây lan ở mức không thể kiểm soát về “0” đã yêu cầu Việt Nam, cũng như các nước khác theo “Zero COVID” như New Zealand, Singapore phải chuyển sang chiến lược giảm thiểu tổn thất. Trong đợt dịch thứ tư tại Việt Nam, phong tỏa và giãn cách xã hội được dùng như biện pháp cuối cùng để làm chậm lại sự lây lan của vi rút và bảo vệ hệ thống y tế. Nguồn lực y tế được điều phối, tập trung vào các bệnh viện dã chiến và bệnh viện hồi sức. Song song với đó là nỗ lực phủ vắc xin, ưu tiên vắc xin cho các điểm dịch để góp phần giảm nguy cơ lây nhiễm và nguy cơ bệnh nặng.
Từ tháng 10/2021, khi làn sóng dịch tại thành phố Hồ Chí Minh và Bình Dương đã được kiểm soát và phần lớn dân số đã được tiêm vắc xin, chính phủ đã chỉ đạo cả nước chuyển hướng kịp thời sang giai đoạn “thích ứng an toàn, linh hoạt và kiểm soát hiệu quả dịch COVID-19”.
3. TÁC NHÂN GÂY BỆNH
Căn nguyên gây bệnh COVID-19 là vi rút Corona chi beta (betacoronavirus), thuộc cùng phân chi với vi rút gây Hội chứng hô hấp cấp nặng (SARS) năm 2003 nhưng khác nhánh. Nhóm nghiên cứu vi rút Corona thuộc Ủy ban Danh pháp Quốc tế về vi rút đã đặt tên chính thức cho căn nguyên này là SARS-CoV-2. Giống như vi rút SARS-CoV, vi rút SARS-CoV-2 cũng có đích tác động là enzym chuyển angiotensin 2 (ACE2) trên bề mặt tế bào.
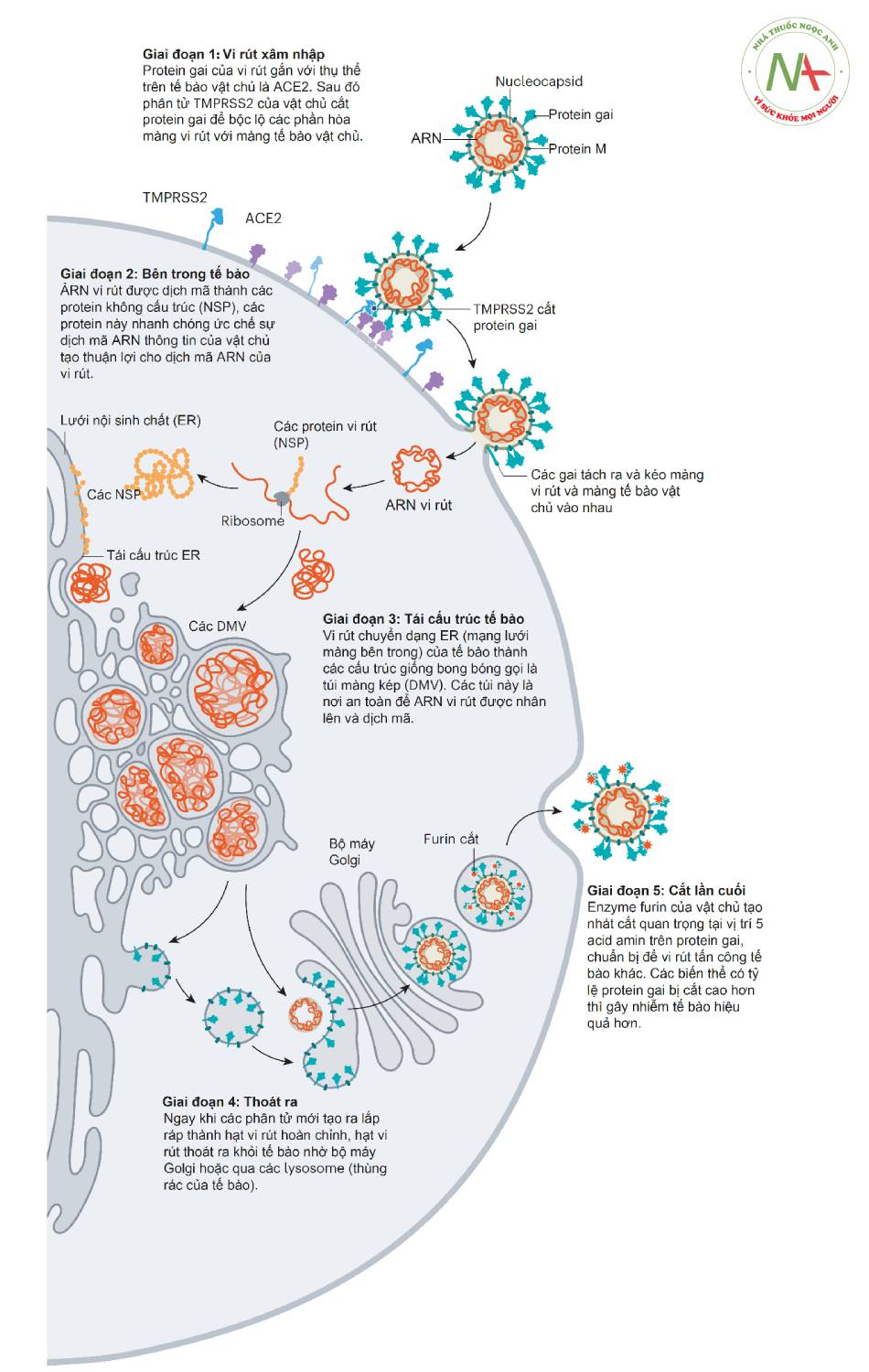
SARS-CoV-2 là vi rút có vỏ bao, bên trong là chuỗi ARN đơn, mã dương dài 27-32 kb nằm trong nucleocapsid còn bên ngoài là các nhú glycoprotein, hình cầu, đường kính 60-100 nm. Chính các nhú này tương tác với thụ thể ACE2 giúp vi rút xâm nhập tế bào cảm thụ (Hình 1.1). Sau khi xâm nhập, ARN của vi rút được giải phóng và nhân lên trong bào tương của tế bào, đồng thời cũng làm khuôn tổng hợp protein của vi rút. Các protein được cắt gọt chỉnh sửa và lắp ráp cùng với ARN tạo ra hạt vi rút mới ở lưới nội sinh chất, vận chuyển đến bề mặt tế bào để giải phóng ra ngoài thông qua bộ máy Golgi (Hình 1.2).
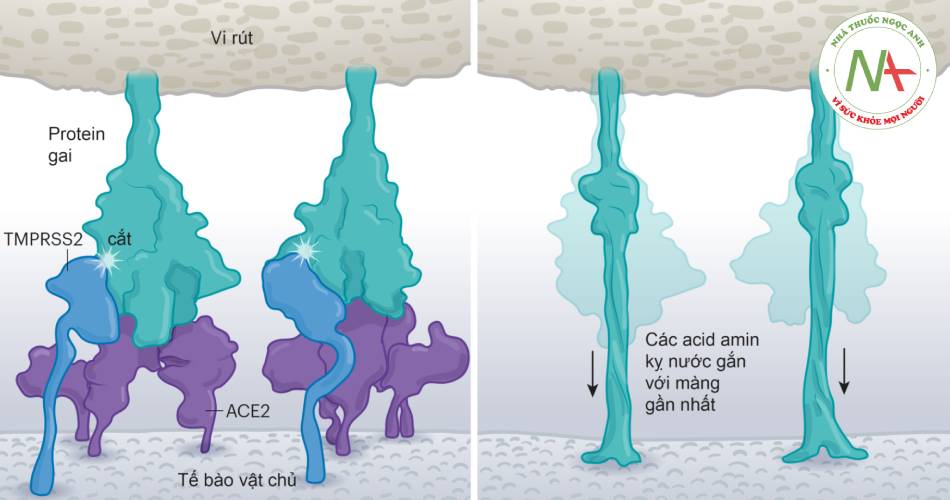
- Hình 1.1. Cơ chế hòa màng vi rút và tế bào vật chủ (theo Nature 2021 Jul 28)
Màng vi rút hòa với màng tế bào vật chủ sau khi enzym TMPRSS2 cắt protein gai của SARS-CoV-2. Sự phân cắt này làm bộc lộ các acid amin kị nước trên protein gai, chúng nhanh chóng tự vùi trong màng gần nhất là màng của tế bào vật chủ.
Vi rút nhạy cảm với tia cực tím và nhiệt, bị bất hoạt ở 560C trong 30 phút. Vi rút bị bất hoạt dễ dàng với các chất sát khuẩn thông thường như ether, cồn 70%, chất khử khuẩn chứa clo, các chất tẩy rửa như acid peroxyacetic, chloroform. Chlorhexidin không bất hoạt được vi rút.
- Hình 1.2. Vòng đời của vi rút SARS-CoV-2 (theo Nature 2021 Jul 28)
Quá trình nhân lên của SARS-CoV-2 phát sinh các đột biến có thể tăng hoặc giảm khả năng lây nhiễm và độc lực. Các đột biến còn có thể giúp vi rút trốn thoát đáp ứng miễn dịch tạo ra được sau nhiễm SARS-CoV-2 trước đó, hoặc sau tiêm vắc xin phòng COVID-19. Từ tháng 12/2020 WHO đã đề xuất đặt tên các biến thể theo chữ cái Hy Lạp. Biến thể đáng quan tâm (variants of interest-VoI) là những biến thể có các chỉ điểm gen cụ thể liên quan với những thay đổi gắn thụ thể, giảm trung hòa do kháng thể có được từ tiêm vắc xin trước đó, giảm hiệu quả của các biện pháp điều trị, có khả năng ảnh hưởng chẩn đoán, hoặc gia tăng khả năng lây truyền cũng như mức độ nghiêm trọng của bệnh. Các biến thể đáng quan tâm hiện nay bao gồm biến thể Eta (dòng B.1.525), Iota (dòng B.1.526), Kappa (dòng B.1.617.1), Lambda (dòng C.37) và Mu (dòng B.1.621). Biến thể đáng lo ngại (variants of concern-VoC) khi có bằng chứng về sự gia tăng khả năng lây truyền, mức độ bệnh nặng hơn (ví dụ như tăng nguy cơ nhập viện hoặc tử vong), giảm đáng kể khả năng trung hòa do kháng thể có được từ tiêm vắc xin trước đó, giảm hiệu quả điều trị hoặc hiệu lực vắc xin, hoặc không chẩn đoán phát hiện được. Các biến thể đáng lo ngại hiện nay bao gồm biến thể Alpha (dòng B.1.1.7), Beta (dòng B.1.351), Gamma (dòng P.1), Delta (dòng B.1.617.2), Omicron (dòng B.1.1.529). Bảng 1.2 tổng hợp các biến thể đáng quan tâm và các biến thể đáng lo ngại hiện nay.
Bảng 1.2. Các biến thể SARS-CoV-2 đáng quan tâm (VoI) và đáng lo ngại(VoC) hiện nay (theo CDC Hoa Kỳ)
| BIẾN THỂ | DÒNG | ĐỘT BIẾN CHÍNH | NƠI PHÁT HIỆN ĐẦU TIÊN | ĐẶC ĐIỂM |
| Biến thể đáng lo ngại (VoC) | ||||
| Alpha | B.1.1.7 | 69–70del, N501Y, P681H, E484K | Anh | Khả năng lây truyền tăng nhẹ. Tăng nhẹ nhập viện và tử vong. Giảm đáng kể trung hòa bằng kháng thể sau nhiễm/sau tiêm vắc xin. |
| Beta | B.1.351 | K417N, E484K, N501Y | Nam Phi | Khả năng lây truyền tăng nhẹ. Chưa rõ ảnh hưởng nhập viện và tử vong.
Giảm một phần trung hòa bằng kháng thể sau nhiễm/sau tiêm vắc xin. |
| Gamma | P.1 | K417T, E484K, N501Y | Brazil | Khả năng lây truyền tăng vừa phải. Có thể tăng nhập viện và tử vong. Giảm trung hòa bằng kháng thể sau nhiễm nhưng còn giữ nguyên hiệu quả trung hòa bằng kháng thể sau tiêm vắc xin. |
| Delta | B.1.617.2 | L452R, T478K, P681R | Ấn Độ | Khả năng lây truyền tăng rõ rệt. Tăng rõ tỷ lệ nhập viện và tử vong. Giảm một phần trung hòa bằng kháng thể sau nhiễm/sau tiêm vắc xin. |
| Omicron | B.1.1.529 | 69–70del, T95I, G142D/143–145del, K417N, T478K, N501Y, N655Y, N679K, and P681H | Nam Phi | Khả năng lây nhiễm tăng rất cao (gấp 3-6 lần so với biến thể Delta). Giảm trung hòa bằng kháng thể (bao gồm cả điều trị kháng thể đơn dòng) Tăng nguy cơ tái nhiễm |
| Biến thể đáng quan tâm (VoI) | ||||
| Eta | B.1.525 | A67V, 69del, 70del, 144del, E484K, D614G, Q677H, F888L | Anh, Nigeria | Khả năng giảm trung hòa khi điều trị kháng thể đơn dòng/do kháng thể sau tiêm vắc xin. |
| Iota | B.1.526 | L5F, (D80G*), T95I, (Y144*), (F157S*), D253G,(L452R*), (S477N*), E484K, D614G, A701V, (T859N*), (D950H*), (Q957R*) | Mỹ | Khả năng giảm trung hòa khi điều trị kháng thể đơn dòng/do kháng thể sau tiêm vắc xin. |
| Kappa | B.1.617.1 | (T95I), G142D, E154K, L452R, E484Q, D614G, P681R, Q1071H | Ấn Độ | Khả năng giảm trung hòa khi điều trị kháng thể đơn dòng/do kháng thể sau tiêm vắc xin. |
| Lambda | C.37 | G75V, T76I, Δ246-252, L452Q, F490S, D614G, T859N | Peru | Chưa rõ liệu có tăng lây nhiễm hay đề kháng vắc xin hay không. |
| Mu | B.1.621 | T95I, Y144S, Y145N, R346K, E484K, N501Y, D614G, P681H, D950N | Columbia | Chưa rõ liệu có tăng lây nhiễm hay đề kháng vắc xin hay không. |
4. ĐẶC ĐIỂM LÂY TRUYỀN VÀ PHÒNG NGỪA
Nguồn lây truyền SARS-CoV-2 là người nhiễm, kể cả những người có triệu chứng và người không có triệu chứng. Thời gian phát tán vi rút được quy ước là 3 ngày từ trước khi khởi phát triệu chứng hoặc có kết quả xét nghiệm PCR dương tính. Vi rút trực tiếp phát tán từ đường hô hấp khi người nhiễm ho, hắt hơi, nói to… Trong những điều kiện thích hợp, vi rút sau khi phát tán có thể lắng đọng, tồn tại trong thời gian dài trên các bề mặt vật dụng xung quanh người nhiễm.
SARS-CoV-2 có thể lây truyền qua tiếp xúc trực tiếp, gián tiếp hoặc tiếp xúc gần với người nhiễm thông qua các chất tiết bị nhiễm vi rút hay tiếp xúc với vật dụng hoặc bề mặt bị nhiễm vi rút (tiếp xúc gián tiếp). Nguy cơ lây truyền sau tiếp xúc người nhiễm SARS-CoV-2 gia tăng khi tiếp xúc trong môi trường đông người, kém thông khí và trong thời gian dài. Hệ số lây truyền cơ bản ước tính dao động từ 2 đến 4. Thông thường sau 7-10 ngày thì người nhiễm không còn nguy cơ lây truyền cho người khác nữa. Ở những người có miễn dịch bình thường, (sau 10 ngày) bằng phương pháp PCR khả năng cao do xác vi rút vì vậy không có nghĩa là người đó vẫn tiếp tục có khả năng lây truyền cho người khác.
Trong những điều kiện thông khí hạn chế, vi rút có thể tồn tại lâu hơn trong các hạt khí dung (< 5 μm) lơ lửng trong không khí. Người cảm thụ hít phải các hạt khí dung này sẽ nhiễm vi rút. Những trường hợp lây truyền qua hạt khí dung liên quan đến các thủ thuật sinh khí dung như đặt ống nội khí quản, thở máy không xâm nhập, mở khí quản, hồi sinh tim phổi, bóp bóng Ambu trước khi đặt ống nội khí quản và nội soi phế quản.
Mặc dù có thể phân lập vi rút từ phân và nước tiểu nhưng hiện tại chưa có bằng chứng vi rút có thể lây truyền qua các con đường này. Hiệu giá vi rút rất thấp trong huyết tương gợi ý nguy cơ lây truyền đường máu là thấp. Cho đến nay chưa có bằng chứng vi rút lây truyền trong tử cung. Tuy trong sữa mẹ có ARN của vi rút nhưng chưa phân lập được vi rút từ sữa mẹ. WHO khuyến cáo người mẹ bị COVID-19 nên tiếp tục nuôi con bằng sữa mẹ.
Tất cả mọi người, ở mọi lứa tuổi đều có thể nhiễm vi rút và bị bệnh. Người cao tuổi, người có bệnh nền như bệnh mạch vành, tăng huyết áp, đái tháo đường, bệnh phổi mạn tính, ung thư, bệnh thận mạn tính… dễ mắc bệnh hơn và khi mắc thì bệnh nặng hơn. Đây chính là các đối tượng cần được ưu tiên tiêm vắc xin phòng COVID-19. Các biện pháp chống dịch hiệu quả như phát hiện sớm ca bệnh, cách ly ca bệnh và người tiếp xúc gần, hạn chế tập trung đông người, đeo khẩu trang ở nơi công cộng, giãn khoảng cách xã hội… giúp giảm đáng kể sự lây truyền.
5. CƠ CHẾ BỆNH SINH
5.1. Các rối loạn sinh lý bệnh
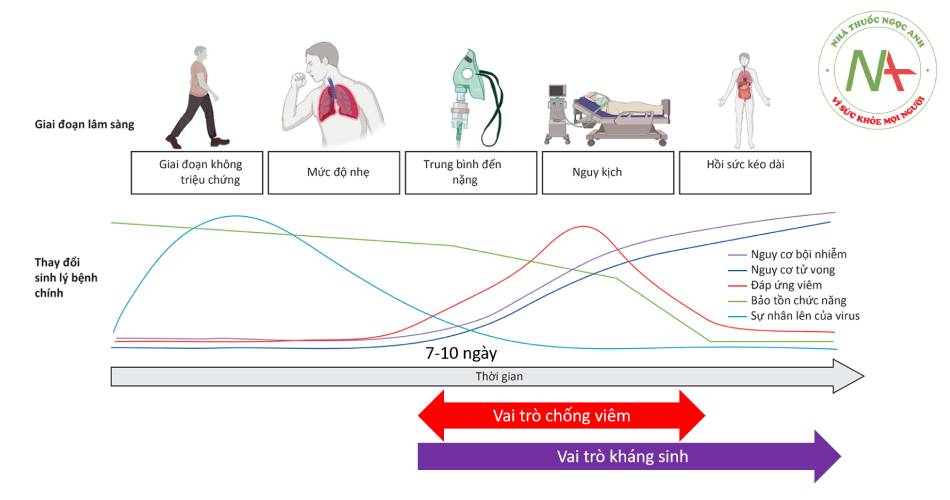
Sau khi xâm nhập cơ thể, vi rút SARS-CoV-2 phát triển ở đường hô hấp trên và dưới. Tế bào nhiễm SARS-CoV-2 cảm ứng các cytokine gây viêm, qua đó thu hút tế bào trình diện kháng nguyên và tế bào T hỗ trợ. Sự hoạt hóa tế bào T hỗ trợ làm biệt hóa tế bào B và tổng hợp kháng thể, đồng thời tế bào T gây độc tế bào được hoạt hóa giúp loại bỏ trực tiếp tế bào nhiễm (Hình 1.3). Phản ứng viêm tại chỗ với các chất trung gian gây viêm được giải phóng gây ra các biểu hiện lâm sàng sốt, đau đầu, đau người, đau họng, ho khan. Thông thường sau khoảng 1 tuần thì đáp ứng viêm giảm dần và các triệu chứng lui dần.
Một số các trường hợp (khoảng 15%) phản ứng viêm diễn ra quá mức. Viêm phế nang kèm theo hoạt hóa các yếu tố đông máu gây tắc vi mạch quanh phế nang dẫn đến hậu quả mất cân xứng thông khí – tưới máu phổi, gây ra các mức độ thiếu oxy máu và khó thở trên lâm sàng (Hình 1.4). Khi tổn thương đến lớp tế bào nội mô mạch máu dẫn đến sự xâm nhập của vi rút vào máu thì đáp ứng viêm toàn thể tăng cao kèm theo tăng D-dimer, giảm bạch cầu lympho và giảm tiểu cầu. Người bệnh có thể xuất hiện huyết khối ở các cơ quan bộ phận ngoài phổi, thậm chí đông máu nội mạch lan tỏa (DIC). Tình trạng sốc nhiễm trùng có thể do bản thân SARS-CoV-2 hoặc do bội nhiễm vi khuẩn, nấm (Hình 1.5). Tình trạng nhiễm toan nặng một phần là do cản trở vi tuần hoàn tại mô gây chuyển hóa yếm khí, mặt khác là hậu quả của cản trở trao đổi khí do mất cân xứng thông khí – tưới máu tại phổi.
- Hình 1.3. Đáp ứng miễn dịch với SARS-CoV-2
(theo COVID-19 Vaccine Training, NEJM Knowledge+ 2021)
Tế bào nhiễm SARS-CoV-2 cảm ứng các cytokine gây viêm từ các tế bào biểu mô, tế bào nội mô và đại thực bào. Các cytokine này thu hút các tế bào trình diện kháng nguyên và tế bào T hỗ trợ. Sự tương tác giữa các tế bào miễn dịch dẫn đến hoạt hóa tế bào T hỗ trợ làm biệt hóa tế bào B và tổng hợp kháng thể. Bên cạnh đó, sự hoạt hóa tế bào T gây độc tế bào sẽ giúp loại bỏ trực tiếp tế bào nhiễm.
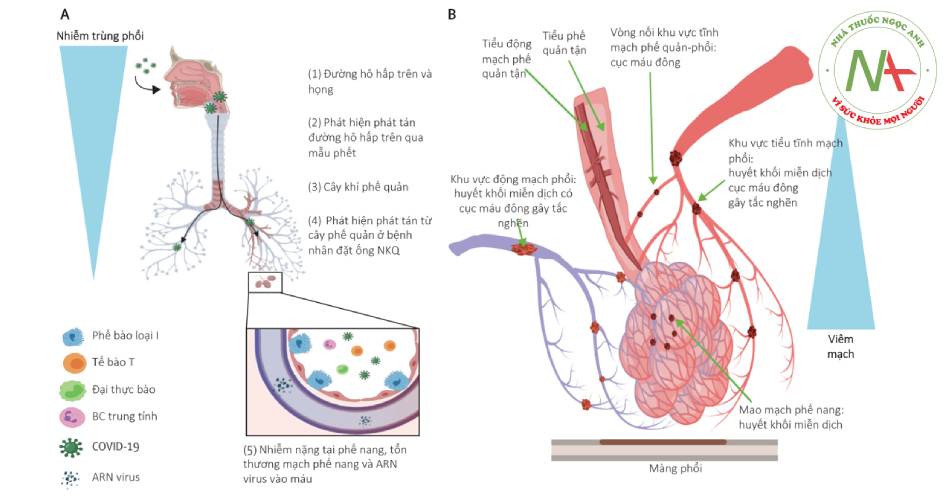
- Hình 1.4. Sơ đồ cơ chế bệnh sinh COVID-19 nặng (theo McGonagle at al. Lancet Respir Med 2021 May 14)
Ba nguồn cung cấp oxy tới phổi bị ảnh hưởng trong COVID-19: oxy hóa trực tiếp tại phế nang, tuần hoàn phổi và tuần hoàn động mạch phế quản. (A) Nhiễm SARS-CoV-2 dẫn đến viêm phế nang mức độ nặng, hạn chế cung cấp oxy trực tiếp trong viêm phổi COVID-19. (B) Huyết khối miễn dịch gây gián đoạn mạng lưới mao mạch phế nang và các tiểu động mạch phổi tận (một trong hai nguồn cấp máu). Ứ trệ tuần hoàn trong nhiều tiểu động mạch phổi dẫn đến huyết khối lan rộng đến các động mạch phổi lớn hơn. Nguồn cấp máu thứ hai từ động mạch phế quản (kết thúc ở các tiểu phế quản tận nơi tạo vòng nối với mao mạch và tiểu tĩnh mạch phổi) cũng bị gián đoạn và tạo tiền đề xuất hiện nhồi máu phổi. Ứ trệ tuần hoàn tĩnh mạch phổi và vòng nối với động mạch phế quản kèm theo đáp ứng viêm trong mạng lưới mạch máu và phế nang lân cận tiểu tĩnh mạch dẫn đến hình thành huyết khối trong tiểu tĩnh mạch phổi, từ đó gây nhồi máu phổi.
- Hình 1.5. Những thay đổi sinh lý bệnh trong COVID-19 (theo Angriman et al. Lancet Respir Med. 2021)
Trong giai đoạn đầu khi vi rút xâm nhập và nhân lên, đáp ứng viêm chưa đủ mạnh để hình thành các biểu hiện lâm sàng. Sau khoảng 1 tuần khi đáp ứng viêm tăng lên kèm theo sự nhân lên của vi rút dần dần bị kiểm soát. Những trường hợp COVID-19 nặng có đáp ứng viêm quá mức dẫn đến các biểu hiện lâm sàng nặng và nguy kịch. Bệnh cảnh lâm sàng nặng là tiền đề xuất hiện nguy cơ bội nhiễm vi khuẩn và nấm. Nguy cơ tử vong gần như song hành với nguy cơ bội nhiễm.
5.2. Tổn thương bệnh học các cơ quan
a. Tổn thương phổi
Phổi là cơ quan tổn thương chính, gặp trong đa số bệnh nhân COVID-19. Tại phổi, ACE2 và TMPRSS2 biểu hiện chủ yếu trên bề mặt biểu mô phế nang. Vi rút xâm nhập gây tổn thương phế nang thông qua quá trình chết theo chương trình hoặc bị thực bào bởi đại thực bào hoặc tế bào đuôi gai. Đồng thời, quá trình viêm giải phóng một lượng lớn vi rút và các cytokine gây viêm. Cytokine tiền viêm kích hoạt các tế bào miễn dịch bao gồm đại thực bào, tế bào lympho, bạch cầu trung tính giải phóng các chất trung gian hóa học IL1, IL6, TNFα, TNFγ….thu hút tế bào trình diện kháng nguyên và tế bào T hỗ trợ. Sự hoạt hóa tế bào T hỗ trợ làm biệt hóa tế bào B và tổng hợp kháng thể, đồng thời tế bào T gây độc tế bào được hoạt hóa giúp loại bỏ trực tiếp tế bào nhiễm. Các phản ứng của hệ thống miễn dịch thu hút sự xâm nhập của tế bào viêm vào khoảng kẽ dẫn đến tăng tính thấm mao mạch phổi gây phù khoảng kẽ.
Khác với nhiều loại vi rút hô hấp khác, ví dụ như cúm chủ yếu tấn công làm tổn thương tế bào phế nang phổi gây ra hội chứng phế nang, tổn thương phế nang lan tỏa, vi rút SARS-CoV-2 tấn công trực tiếp cả tế bào phế nang typ 1, tế bào typ 2 và tế bào nội mạc mạch máu. Khi nhiễm vi rút SAR-CoV-2, các phản ứng viêm kích thích gây tổn thương tế bào nội mạc mạch máu, tổn thương lớp phủ glycocalyx, bộc lộ lớp collagen, phóng thích yếu tố III tổ chức hoạt hóa quá trình đông máu gây ra tình trạng tăng đông gây huyết khối vi mạch phổi làm ảnh hưởng quá trình trao đổi khí.
b. Tổn thương tim mạch
ACE2 có mặt trong tế bào màng ngoài tim, tế bào nội mô, tế bào cơ tim và hệ thống mạch máu, khi nhiễm vi rút SARS-CoV-2 có thể gây ảnh hưởng trực tiếp đến cơ tim, thay đổi dòng ion qua màng gây mất ổn định điện thế màng cơ tim. SARS-CoV-2 còn có thể gây tổn thương cơ tim bằng cách ức chế hoạt động của ACE2 gây tích tụ Angiotensin II thúc đẩy quá trình xơ hóa cơ tim và tái cấu trúc tim.
Trong COVID-19, quá trình chết theo chương trình (apoptosis) hoặc hoại tử tế bào cơ tim có thể là kết quả của sự xâm nhập của các tế bào viêm và sản sinh ra các chất trung gian gây viêm. Sự thâm nhập của các tế bào lympho CD4 + và CD8 + xung quanh các cấu trúc gần mạch máu và nội mạc mạch máu đã được ghi nhận. Ngoài ra, rối loạn chức năng vi mạch vành do tăng nồng độ cytokine có thể dẫn đến tổn thương tim. Tăng nồng độ các cytokine tiền viêm cũng góp phần làm tăng sự oxy hóa, giảm biểu hiện của tổng hợp nitric oxide nội mô và gây ra quá trình chết theo chương trình của tế bào nội mô.
Nồng độ huyết thanh của các chất trung gian tiền viêm, như IL-1β, IL-6, IL-12, MCP-1, IFNγ và protein cảm ứng IFN trong nhiễm trùng SARS-CoV-2 tăng có liên quan đến hoạt hóa đông máu. Tác động của tăng đông có thể dẫn đến hội chứng vành cấp , thiếu máu cơ tim, thiếu oxy mô gây tổn thương cơ tim, bất thường điện sinh lý tim.
c. Tổn thương thận
ACE2 biểu hiện trong các tế bào khác nhau của mô thận: tế bào biểu mô ống lượn gần, tế bào nội mô cầu thận, tế bào nội mạch, cơ trơn mạch máu thận, viền bàn chải. Giải phẫu bệnh phát hiện hoại tử ống thận cấp tính, cũng như thâm nhiễm đại thực bào và tế bào lympho, protein N của SARS-CoV-2 trong ống thận cho thấy rằng vi rút này có thể xâm nhập trực tiếp vào tế bào thận.
Tổn thương thận có thể liên quan đến tình trạng thiếu oxy, huyết động không ổn định và sốc, nhiễm trùng huyết, cơn bão cytokine và tiêu cơ vân, thiếu hụt ACE2 gây mất cân bằng Angiotensin II và Angiotensin – (1-7). Sự phát triển của suy thận cấp sau COVID-19 cũng có thể liên quan đến việc kích hoạt các thành phần bổ thể như C5b-9. Sự lắng đọng của C5b-9 trên các tế bào ống thận, cầu thận và mao mạch dẫn đến tổn thương nhu mô thận. Sự xâm nhập của các tế bào viêm: tế bào T CD4 +, đại thực bào CD68 + và tế bào giết tự nhiên CD56 + đã được quan sát thấy trong các ống và mô kẽ của bệnh nhân. Hoạt động mạnh mẽ của các tế bào miễn dịch này cuối cùng có thể dẫn đến quá trình chết theo chương trình ở các tế bào biểu mô, xơ hóa và những thay đổi trong hệ thống vi mạch. Sự liên quan của huyết khối vi mạch trong tổn thương thận do COVID-19 chưa rõ ràng.
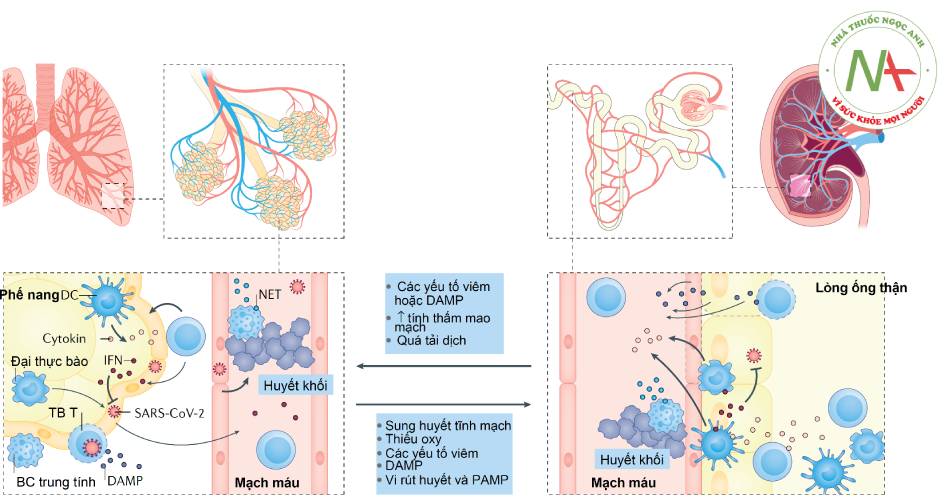
- Hình 1.6. Sự tương đồng giữa tổn thương phổi và thận trong COVID-19 (theo Legrand M, et al. Nat Rev Nephrol. 2021)
Hội chứng suy hô hấp cấp tiến triển (ARDS) trong COVID-19 có tổn thương viêm tại chỗ với sự huy động các tế bào miễn dịch bao gồm đại thực bào, các tế bào T hiệu ứng và bạch cầu đa nhân trung tính. Các cytokine được giải phóng tại chỗ trong phổi đáp ứng với các mô hình phân tử đi kèm tổn thương (DAMP) và các mô hình phân tử đi kèm mầm bệnh (PAMP), góp phần vào việc tiếp tục huy động các tế bào viêm và gây tổn thương mô. Interferon (IFN) tiết ra từ các tế bào miễn dịch góp phần vào sự thải loại vi rút. Các bẫy ngoại bào bạch cầu trung tính (NET) do bạch cầu trung tính giải phóng cũng góp phần vào đáp ứng viêm tại chỗ, thải loại mầm bệnh và hình thành huyết khối. Nhiều khả năng ARDS góp phần vào sự phát triển tổn thương thận cấp thông qua các quá trình toàn thân (ví dụ xung huyết tĩnh mạch và giảm cung lượng tim là hậu quả của suy tim phải, tăng áp trong lồng ngực và thiếu oxy). Tăng áp lực kẽ thận do phù mô cũng có thể góp phần vào tổn thương ống thận. DAMP và PAMP giải phóng vào tuần hoàn góp phần vào viêm tại chỗ ở thận, đáp ứng miễn dịch và hình thành huyết khối qua trung gian miễn dịch. Nhiễm trực tiếp tế bào thận đã thấy ở một số bệnh nhân cũng có thể góp phần vào viêm tại chỗ và tổn thương thận. Bên cạnh đó, tổn thương thận cấp trong những tình huống khác đã cho thấy có sự góp phần vào việc thúc đẩy tổn thương phổi thông qua kích thích viêm tại chỗ, tăng tính thấm mao mạch phổi và quá tải dịch.
Chú thích: DC (dendritic cell): tế bào tua; TB: tế bào; BC: bạch cầu.
d. Tổn thương gan
Các thụ thể ACE2 có mặt trong các tế bào gan, bao gồm tế bào mật (59,7%) và tế bào gan (2,6%); và vắng mặt trong các tế bào Kupffer. Tổn thương tế bào gan có liên quan đến sự xâm nhập trực tiếp của vi rút SARS-CoV-2 vào tế bào gan. Ngoài ra, tình trạng viêm toàn thân, tổn thương do thuốc, huyết khối vi mạch và tổn thương do thiếu oxy gây ra là những yếu tố góp phần gây tổn thương gan ở bệnh nhân COVID-19.
e. Tổn thương ống tiêu hóa
Bệnh nhân COVID-19 có tỷ lệ nhất định có triệu chứng đường tiêu hóa, các nghiên cứu đã xác định được ARN SARS-CoV-2 trong mẫu phân của bệnh nhân nhiễm bệnh và thụ thể ACE2 có mặt trong các tế bào biểu mô ruột gợi ý vi rút có thể xâm nhập gây tổn thương trực tiếp tế bào biểu mô ruột.
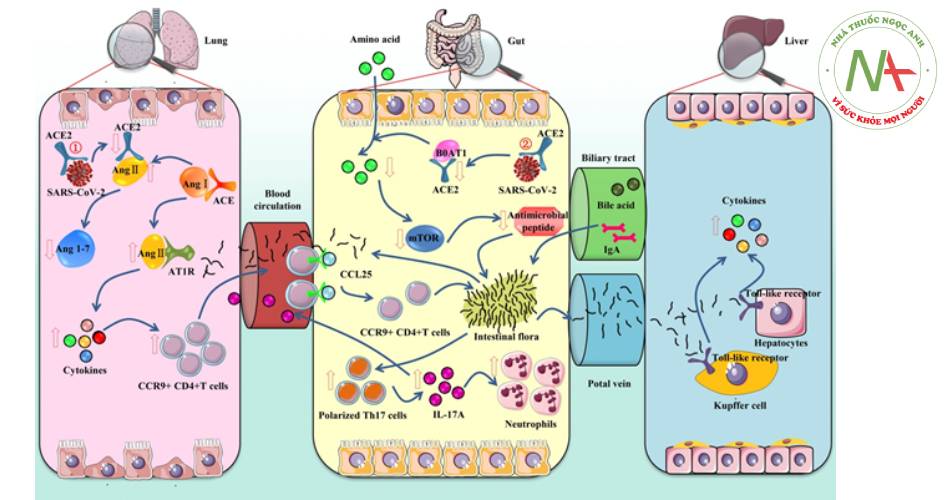
Vi rút SARS-CoV-2 liên kết với ACE2 tại phổi, dẫn đến tích tụ angiotensin II. Angiotensin II kết hợp với AT1R thúc đẩy giải phóng cytokine và tăng các tế bào T thụ thể CC chemokine loại 9 (CCR9) + CD4 + vào ruột non dẫn đến tổn thương miễn dịch ruột và phá hủy cân bằng nội môi của vi khuẩn ruột hoạt hóa tế bào Th17 trong ruột non và sản xuất IL-17A huy động bạch cầu đa nhân trung tính. Khi tình trạng viêm xảy ra tại ruột, cytokine và vi khuẩn cũng có thể xâm nhập vào phổi qua đường máu ảnh hưởng đến miễn dịch phổi và phản ứng viêm.
Tổn thương ruột cũng có thể ảnh hưởng tới gan. Vi rút SARS-CoV-2 ức chế hấp thu con đường BOAT 1/ACE2, ảnh hưởng kích hoạt mTOR gây giảm biểu hiện các peptide kháng khuẩn. Hệ vi khuẩn, chất trung gian được chuyển tới gan qua tĩnh mạch cửa gây ảnh hưởng đến gan. Gan cũng có thể vận chuyển các chất chuyển hóa đến ruột thông qua đường mật.
- Hình 1.7. Cơ chế tổn thương viêm dạ dày ruột trong COVID-19
(Ye Q., Am J Physiol Gastrointest Liver Physiol, 319(2), G245–G252)
f. Tổn thương hệ thần kinh
Cơ chế bệnh sinh của SARS-CoV-2 giống như các HCoV (Human coronavirus) khác cũng liên quan đến gắn vi rút trực tiếp vào các đầu dây thần kinh và truyền vào thần kinh trung ương hoặc tổn thương gián tiếp liên quan đến bão cytokine và nhiễm trùng huyết. Vi rút SARS -CoV-2 có thể lây truyền qua các dây thần kinh, như dây thần kinh khứu giác có thể làm tăng nguy cơ nhiễm trùng ở thần kinh trung ương, đặc biệt là ở tủy sống, cơ quan điều hòa hệ thống hô hấp. Nhiễm trùng vùng này có thể ảnh hưởng đến nhịp thở tự phát của bệnh nhân COVID-19 và làm tăng tỷ lệ tử vong ở những bệnh nhân tại ICU. Mặt khác, sự phân bố của ACE2 trong thân não, chủ yếu ở nhân, đóng vai trò là cơ quan điều hòa hệ thống tim mạch, cũng như các khu vực khác .Trong nghiên cứu MRI của trường hợp COVID-19 với dịch não tủy có ARN SARS-CoV-2, các tín hiệu bệnh lý đối xứng ở một số vùng não, như thùy thái dương, trung tâm đồi thị và thân não. Trong nghiên cứu, cường độ ánh sáng, các dấu hiệu của tổn thương tế bào thần kinh, dấu hiệu kích hoạt tế bào hình sao, cũng như các protein tế bào thần kinh đã được quan sát, nhấn mạnh tính hướng thần kinh của SARS-CoV-2. Ngoài ra, cơn bão cytokine liên quan đến sự phá vỡ hàng rào máu não cũng có một vai trò thiết yếu và góp phần vào biểu hiện thần kinh của COVID-19. Bất thường về đông máu đã được xác nhận ở bệnh nhân COVID-19 bị đột quỵ. Do đó, nhiễm trùng trực tiếp tế bào thần kinh, cơn bão cytokine, xâm nhập tế bào viêm, phá vỡ hàng rào máu não, rối loạn chức năng nội mô, bất thường đông máu và thiếu oxy có thể có vai trò quan trọng trong các biểu hiện thần kinh của bệnh nhân.
g. Các tổn thương khác
Giảm bạch cầu, tiểu cầu: Một số cơ chế được đề xuất là vi rút lây nhiễm trực tiếp vào tế bào mô đệm máu/tủy xương thông qua tương tác với CD13 hoặc CD66 hoặc tạo ra phức hợp miễn dịch và kháng thể dẫn đến tổn thương tế bào huyết học. Cả hai phân tử kết dính, CD66a và CD13 đều được biểu hiện trong các tế bào CD34 + và tiểu cầu của tủy xương người. CD66a cũng được tìm thấy trong các tế bào lympho đã hoạt hóa. Teo các cơ quan bạch huyết, bao gồm lá lách và hạch bạch huyết cho thấy ảnh hưởng của cơn bão cytokine, dẫn đến suy giảm sự luân chuyển tế bào lympho. Ngoài ra, Phổi của bệnh nhân COVID-19 có tổn thương phế nang lan tỏa với sung huyết, phù nề và sự biến đổi của màng hyalin, và sự xơ hóa. Tổn thương tế bào nội mô phổi sẽ dẫn đến việc kích hoạt, kết tập và kết tụ tiểu cầu ở phổi, và hình thành huyết khối có thể gây ra việc tiêu thụ tiểu cầu và megakaryocytes. Giường mao mạch phổi giảm hoặc thay đổi hình thái gây ra quá trình vỡ tế bào megakaryocyte phổi ảnh hưởng đến giải phóng tiểu cầu.
Các bất thường về đông máu do nhiều nguyên nhân, liên quan đến sự kết hợp của viêm, kích hoạt tiểu cầu, rối loạn chức năng nội mô, bất động và ứ trệ dòng máu. Các tế bào nội mô có thể bị ảnh hưởng bởi SARS-CoV-2 do sự biểu hiện của ACE2, cho thấy sự lây nhiễm trực tiếp của các tế bào này trong COVID-19. Ngoài ra, viêm toàn thân có thể kích hoạt các tế bào nội mô qua hai con đường: tăng tương tác của tế bào với bạch cầu, tiểu cầu và kích thích sự biểu hiện của các yếu tố tiền viêm trong tế bào nội mô, dẫn đến tăng tính thấm thành mạch. Sự hoạt hóa của hệ thống bổ thể thông qua SARS-CoV-2 trong phổi và các cơ quan khác có thể đóng vai trò thiết yếu trong việc khởi phát viêm cấp tính và mãn tính, rối loạn chức năng nội mô và DIC, rối loạn chức năng đa cơ quan và tử vong.
6. ĐÁP ỨNG MIỄN DỊCH VỚI VI RÚT SARS-COV-2
6.1. Đáp ứng miễn dịch bẩm sinh
Miễn dịch bẩm sinh chống vi rút bao gồm bổ thể, các protein hòa tan nhận diện glycans trên bề mặt tế bào (MBL, IFN, chemokine và các kháng thể tự nhiên (chủ yếu là IgM, IgA và IgG)) và một số thành phần tế bào: tế bào tiêu diệt tự nhiên (NK) và các tế bào lymphoid (ILC) thường hạn chế sự lây lan của nhiễm vi rút bằng cách gây độc tế bào, sản xuất cytokine và cảm ứng đáp ứng thích ứng.
Vi rút SARS-CoV-2 xâm nhập phá huỷ tế bào gây phản ứng miễn dịch không đặc hiệu, thâm nhiễm đại thực bào, bạch cầu đơn nhân giải phóng cytokine và khởi động quá trình đáp ứng miễn dịch đặc hiệu tế bào B và T. Quá trình sản xuất cytokine trong COVID-19 thông qua hai con đường: nhận dạng vi rút bởi các tế bào miễn dịch thông qua các thụ thể nhận dạng mẫu, các thụ thể Toll-like đặc hiệu với vi rút (TLR3, TLR7, TLR8 và TLR9), và gián tiếp thông qua trung gian các phân tử liên quan đến tổn thương được giải phóng từ các tế bào biểu mô bị tổn thương. Khi bị thương, các tế bào nội mô, biểu mô và các tế bào nhu mô giải phóng các chất trung gian gây viêm kích hoạt các tế bào miễn dịch giải phóng nhiều cytokine và chemokine tiền viêm. Đa phần quá trình này giúp loại bỏ vi rút giúp bảo vệ cơ thể hiệu quả. Một số trường hợp viêm xảy ra quá mức dẫn đến tổn thương đa cơ quan gây nhiều hậu quả nghiêm trọng. Nồng độ các chất trung gian tiền viêm TNF, MCP1; CCL2, MIP-1α; CCL3) và CXCL10, IP10 tăng lên ở những bệnh nhân có COVID-19 tại ICU so với những bệnh nhân thường. Nồng độ IL-6 lưu hành có tương quan với mức độ nghiêm trọng của bệnh nhân COVID-19.
Vai trò cơn bão cytokine trong sinh lý bệnh COVID-19 còn nhiều tranh cãi. Mặc dù đáp ứng cytokine toàn thân tăng lên trong COVID-19 là không cần bàn cãi, so sánh nồng độ TNF, IL-6 và IL-8 trong các tình trạng cấp tính — ARDS do COVID-19 và ARDS không phải COVID-19, nhiễm trùng huyết, chấn thương, ngừng tim , và hội chứng bão cytokine — cho thấy rằng tình trạng viêm toàn thân trong COVID-19 ít mạnh hơn so với những tình trạng khác này. Các báo cáo về mô hình hoạt hóa và bài tiết cytokine ở bệnh nhân COVID-19 còn hạn chế và chủ yếu tập trung vào phổi. Một nghiên cứu so sánh biểu hiện chất tiền viêm trong dịch rửa phế quản phế nang ở bệnh nhân mắc COVID-19, bệnh nhân viêm phổi mắc phải tại cộng đồng và những người khỏe mạnh cho thấy nồng độ cao của IL1B , chất đối kháng thụ thể IL-1, CXCL17, CXCL8 và MCP1 và điều hòa mạnh mẽ nhiều gen cảm ứng interferon. Các nghiên cứu trên BALF đã chỉ ra sự điều hòa TNF, IL1RN, IL-1β, IL-6, IL-8, IL-10, MCP1, CXCL10, MIP-1α và MIP-1β (CCL4) ở bệnh nhân COVID-19.
6.2. Đáp ứng miễn dịch tế bào
Đáp ứng của tế bào T là thành phần quan trọng của phản ứng miễn dịch của vật chủ khi nhiễm vi rút. Tế bào DC, đại thực bào phế nang trình diện kháng nguyên khởi đầu phản ứng đáp ứng miễn dịch qua trung gian tế bào. T.Đáp ứng bảo vệ phụ thuộc vào tế bào T CD4+ hỗ trợ sản xuất các kháng thể trung hòa đặc hiệu và các tế bào T CD8+ gây độc tế bào có khả năng loại bỏ các tế bào bị nhiễm bệnh. Phản ứng của tế bào T và B xuất hiện sau khoảng 7 ngày kể từ khi khởi phát triệu. Phản ứng mạnh thường xảy ra ở những người hồi phục sau COVID-19 nặng, các phản ứng ở cường độ thấp hơn cũng được quan sát thấy ở những bệnh nhân mắc bệnh nhẹ và ngay cả ở các thành viên tiếp xúc với người nhiễm vi rút. Có giả thuyết cho rằng các tế bào T đặc hiệu với SARS-CoV-2 ở những người không bị phơi nhiễm có thể bắt nguồn từ các tế bào T nhớ có nguồn gốc từ việc tiếp xúc với coronavirus cảm lạnh thông thường, lưu hành rộng rãi ở người, gây ra các triệu chứng hô hấp nhẹ.
Mức độ giảm của tế bào TCD4 + và TCD8 + lưu hành có thể liên quan đến Th17. Các nghiên cứu gần đây đã mô tả phản ứng tế bào TCCR6 + CD4 + mạnh mẽ trong COVID-19 nghiêm trọng, cho thấy vai trò tiềm năng đối với bệnh lý miễn dịch qua trung gian tế bào Th17, bao gồm việc giải phóng các cytokine như IL-17 và GM-CSF. Bạch cầu trung tính thúc đẩy Th17 và ức chế Th1 ở bệnh nhân COVID-19, góp phần làm rối loạn điều hòa phản ứng miễn dịch chống lại SARS-CoV-2. Sự gia tăng Th17 cũng có thể liên quan đến việc tăng IL-6, một cytokine quan trọng trong sự phát triển của các tế bào Th17. IL-17 được sản xuất bởi tế bào Th17 làm trung gian cho sự hoạt hóa của bạch cầu đơn nhân/đại thực bào, tế bào đuôi gai và bạch cầu trung tính, và tăng cường sản xuất cytokine (IL-1, IL-6, IL-8, IL-21, TNF-α, và MCP-1).
Nghiên cứu một loạt bệnh nhân COVID-19 báo cáo rằng hầu hết bệnh nhân mắc bệnh nặng cho thấy sự giảm đáng kể và bền vững số lượng tế bào T lưu hành (đặc biệt là T CD8 +) và tăng số lượng bạch cầu trung tính, với tỷ lệ bạch cầu trung tính/CD8 + đóng vai trò là dấu hiệu mức độ nghiêm trọng. Giảm bạch cầu ngoại vi dai dẳng cũng liên quan đến nguy cơ nhiễm khuẩn thứ phát cao trong giai đoạn ức chế miễn dịch. Sự giảm bạch cầu có thể liên quan đến tuyển dụng nhiều tế bào lympho đến các cơ quan bị nhiễm trùng, cơ chế chết theo chương trình hoặc liên quan đến TNF hoặc sử dụng corticosteroid. Một số phát hiện gần đây cho thấy có thể có sự tham gia của CD147 tạo điều kiện cho sự xâm nhập trực tiếp của tế bào T và hậu quả là giảm bạch cầu đặc biệt là bạch cầu lympho.
6.3. Đáp ứng miễn dịch dịch thể
Đáp ứng miễn dịch dịch thể đối với nhiễm SARS-CoV-2 được thực hiện qua trung gian các kháng thể hướng đến glycoprotein bề mặt của vi rút, chủ yếu là glycoprotein Spike (S) và protein nucleocapsid. Khi bắt đầu nhiễm SARS-CoV-2, các tế bào B tạo ra phản ứng sớm chống lại protein N, trong khi các kháng thể chống lại protein S có thể được phát hiện sau 4-8 ngày kể từ khi xuất hiện các triệu chứng ban đầu.
Các kháng thể IgA, IgG và IgM đặc hiệu với SAR-CoV-2 được phát hiện sau khi bắt đầu xuất hiện các triệu chứng tại các thời điểm khác nhau ở những bệnh nhân bị nhiễm bệnh. Kháng thể IgM và IgA được phát hiện trung bình 7 ngày sau khi xuất hiện các triệu chứng ban đầu, trong khi IgG được phát hiện sau 14 ngày. Nồng độ kháng thể đạt đỉnh trong 2-3 tuần sau đó giảm dần. Nồng độ kháng thể IgM có thể được duy trì trong 7 tuần ở đa số bệnh nhân. Hiện nay đã có nghiên cứu cho thấy các kháng thể IgG kéo dài đến 6 tháng sau khi khởi phát triệu chứng và có liên quan đến việc giảm nguy cơ tái nhiễm SARS-CoV-2 trong 6 tháng tiếp theo.
Mức độ phản ứng của kháng thể kháng SARS-CoV-2 tương quan với mức độ nghiêm trọng của bệnh COVID-19, với hiệu giá kháng thể cao được phát hiện những bệnh nhân bị bệnh nặng, những người này cũng thường có tải lượng vi rút cao hơn so với những bệnh nhân bị bệnh nhẹ. Sự không đồng nhất trong các phản ứng kháng thể cũng được thấy ở các nhóm tuổi khác nhau. Người lớn tuổi có nguy cơ phát triển COVID-19 nghiêm trọng cao hơn và cũng có khả năng phát triển các phản ứng kháng thể cao với SARS-CoV-2. Trẻ em chủ yếu mắc bệnh nhẹ và không có triệu chứng, đồng thời tạo ra phản ứng kháng thể với protein S và N thấp hơn. Rất ít bằng chứng liên quan đến phản ứng miễn dịch với COVID-19 trong thời kỳ mang thai, sau sinh, cho con bú và ở trẻ sơ sinh.
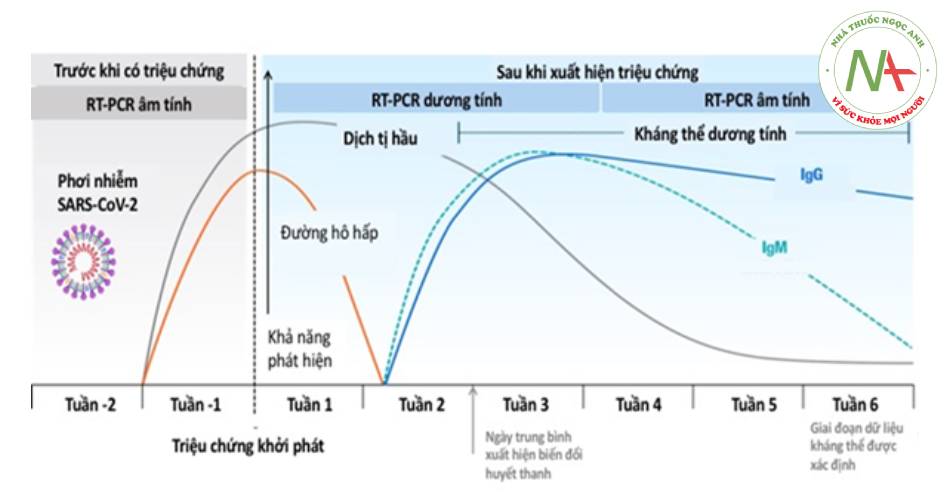
- Hình 1.8. Đáp ứng kháng thể khi nhiễm SARS-CoV-2
(Sethuraman N. JAMA. Published online May 6, 2020)
7. TÁI CƠ CẤU HỆ THỐNG Y TẾ TRONG BỐI CẢNH ĐẠI DỊCH
Những giai đoạn khác nhau của đại dịch COVID-19 đặt ra những thử thách tương ứng yêu cầu các quốc gia có sự tái cơ cấu đối với hệ thống y tế để kịp thời đối phó với đại dịch, đảm bảo sự an toàn cho người dân. Quan trọng nhất trong mỗi thời điểm là sự đánh giá chính xác tình trạng thực tại, tham khảo kinh nghiệm của các quốc gia trên thế giới để đưa ra chiến lược phù hợp. Chiến lược đó được thực hiện bằng sự chỉ đạo xuyên suốt của Chính phủ và Bộ y tế thông qua những quy định về hướng dẫn theo dõi, chăm sóc, điều trị, cách ly, ra viện đối với người bệnh COVID -19. Đồng thời giám sát và đánh giá hiệu quả của việc áp dụng những hướng dẫn này vào thực tiễn của địa phương ở cấp độ y tế cộng đồng và bệnh viện.
7.1. Y tế cộng đồng
Cách ly F0 và F1 tại nhà
Trong hoàn cảnh bùng phát dịch mạnh mẽ trong cộng đồng và không thể áp dụng “Zero covid”, quy trình cách ly các ca nhiễm (F0) và đối tượng tiếp xúc gần (F1) cần được xem xét thay đổi phù hợp. Việc bóc tách và áp dụng cách ly tập trung đối với tất cả các ca nhiễm trong hoàn cảnh này là không còn hiệu quả, tiêu tốn cơ sở vật chất và nguồn nhân lực khi cả hai đều khan hiếm. Cách ly tập trung một số lượng lớn F1 còn tăng nguy cơ lây nhiễm chéo. Căn cứ trên thực tiễn dịch và tham khảo các khuyến cáo của thế giới, Bộ y tế đã đưa ra “Hướng dẫn quản lý điều trị F0 tại nhà” áp dụng cho các trường hợp F0 đủ tiêu chuẩn cách ly tại nhà (Xem thêm CHƯƠNG 3: ĐIỀU TRỊ BỆNH NHÂN COVID-19 KHÔNG NHẬP VIỆN).
Các hoạt động truyền thông giáo dục người dân về triệu chứng bệnh, dấu hiệu bệnh chuyển nặng, nguy cơ lây nhiễm cho gia đình của COVID-19 là thiết yếu để chiến lược cách ly tại nhà được thành công. Các ứng dụng công nghệ cần được áp dụng tối đa để hỗ trợ việc theo dõi y tế từ xa cho các ca F0 cách ly tại nhà – trong đợt dịch thứ tư, các biện pháp như gọi điện tư vấn (bởi tình nguyện viên hay máy tự động), hội chẩn telehealth đã được áp dụng và đem lại những hiệu quả thực tiễn. Các ứng dụng theo dõi y tế từ xa này cần có liên kết chặt chẽ với các bệnh viện điều trị để kịp thời chuyển bệnh nhân khi có dấu hiệu trở nặng.
Thiết lập và mở rộng hệ thống trạm y tế lưu động
Ở những nơi có dịch bùng phát mạnh trong cộng đồng, mối liên hệ chặt chẽ giữa y tế cộng đồng và bệnh viện là tối cần thiết. Trong đợt dịch thứ tư, Bộ y tế triển khai mô hình trạm y tế lưu động để tổ chức khám bệnh, theo dõi sức khỏe tại nhà hoặc gần nhà cho bệnh nhân COVID-19. Tùy theo tình hình dịch, địa phương có thể thiết lập một hoặc nhiều trạm y tế lưu động với mục tiêu mỗi cụm dân cư với 50-100 ca nhiễm cách ly tại nhà sẽ có một tổ y tế lưu động.
Thực tế cho thấy đại dịch COVID-19 tác động không đồng đều đến các đối tượng trong xã hội: nguy cơ bệnh nặng và tử vong cao ở người già, người có bệnh lý nền không được kiểm soát, người lao động nghèo,… Việc quản lý một địa bàn nhỏ cho phép các tổ y tế này nắm bắt các ca nhiễm trong địa bàn của mình và sàng lọc ra các đối tượng nguy cơ để theo dõi sát giúp kịp thời sơ cấp cứu, chuyển tuyến khi cần thiết.
Vắc xin
Thách thức lớn lao của đại dịch COVID-19 đã làm cho các quốc gia đứng gần nhau hơn, chung tay chống dịch – trong đó một điểm sáng là sự hợp tác chưa từng thấy trong lĩnh vực nghiên cứu khoa học. Thông qua việc đẩy nhanh các quá trình phê duyệt y đức, thống nhất quy trình nghiên cứu và chia sẻ dữ liệu khoa học, những nghiên cứu đa quốc gia với tầm ảnh hưởng lớn đã được thực thi với tiến độ kỷ lục. Nhờ đó, chỉ sau một năm từ khi dịch COVID-19 bắt đầu, những vắc xin đầu tiên đã được phê duyệt và đi vào sử dụng. Cho đến nay mặc dù đã có nhiều chủng mới của SARS-CoV-2, vắc xin vẫn là công cụ quan trọng nhất trong việc giảm nguy cơ bệnh nặng và tử vong, bảo vệ hệ thống y tế và đem lại hi vọng của một “bình thường mới”.
Nhiều loại vắc xin COVID-19 đã được Chính phủ, Bộ y tế Việt Nam phê duyệt để đi vào sử dụng. Chiến dịch phủ vắc xin trên diện rộng được triển khai từ tháng 7/2021 trên cả nước. Nhân viên y tế tuyến đầu cũng như các lực lượng lao động mấu chốt khác (quân đội, công an, dịch vụ thiết yếu…) đã được ưu tiên tiêm vắc xin để đảm bảo vận hành an toàn của xã hội. Trong đợt dịch thứ tư do chủng Delta tại thành phố Hồ Chí Minh và Bình Dương, việc phủ vắc xin, đặc biệt là cho các đối tượng nguy cơ cao (người già, có bệnh nền, phụ nữ có thai), đã góp phần giảm tỷ lệ tử vong và đẩy nhanh việc kiểm soát dịch tại các thành phố này.
Chính phủ đang tiếp tục mua gom, nhập khẩu và phân bổ vắc xin, tiến tới mục tiêu nhanh chóng bao phủ vắc xin trên toàn bộ các tỉnh thành trong cả nước và ngăn ngừa sự bùng phát dịch mới cho chủng Delta.
7.2. Y tế bệnh viện
Tầng điều trị trong bối cảnh đại dịch
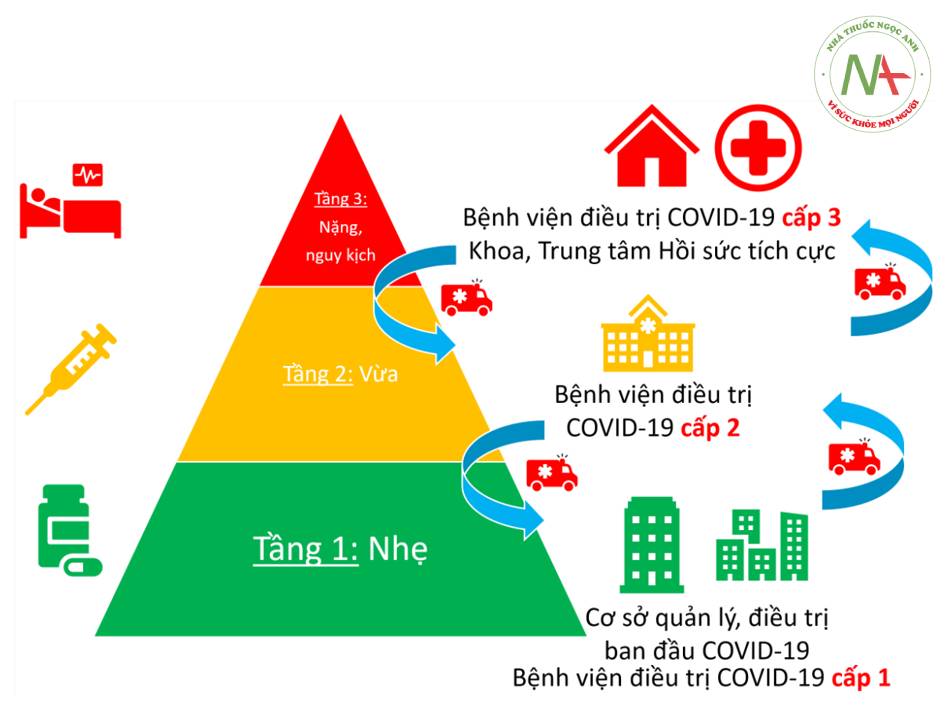
Trong bối cảnh đại dịch khi số lượng bệnh nhân quá tải so với nguồn lực vốn có của hệ thống y tế, việc phân loại bệnh nhân vào tầng điều trị cho phép tập trung nguồn nhân lực, vật tư và thuốc vào cho những người bệnh nặng cần điều trị nhất, và qua đó giảm thiểu tử vong. Hướng dẫn tầng điều trị do Bộ y tế đưa ra (8/2021) cần được áp dụng vào tình hình cụ thể của địa phương: phân loại các cơ sở y tế và qua đó phân bổ lực lượng y tế, thuốc và vật tư vào các tầng thích hợp. Cần có sự liên kết xuyên suốt giữa các tầng và hợp tác chặt chẽ giữa nhân viên y tế với sự nhất quán về các tiêu chuẩn lên thang, xuống thang và chuyển bệnh nhân hợp lý.
- Hình 1.9. Mô hình tháp 3 tầng điều trị bệnh nhân COVID-19
Tầng 1: Dành cho người nhiễm SARS-CoV-2 không triệu chứng hoặc nhẹ. Đây có thể là khu cách ly hoặc bệnh viện dã chiến.
Điều quan trọng với tầng này là phải có nhân lực và thiết bị cần thiết (quan trọng nhất là máy đo bão hòa oxy) cho việc theo dõi y tế (các cơ sở này có thể áp dụng bảng theo dõi tự kê khai). Cần đảm bảo điều trị bệnh nền sẵn có của bệnh nhân như tăng huyết áp, đái tháo đường,… Ngoài ra, các cơ sở này cần đảm bảo dinh dưỡng cho các ca nhiễm hay người bệnh, và theo sát quy trình xử lý chất thải chuẩn. Mục tiêu của tầng 1 là theo dõi và kịp thời chuyển bệnh nhân lên tầng 2 khi có dấu hiệu chuyển nặng.
Trong trường hợp quá tải hệ thống y tế và có áp dụng theo dõi y tế cho F0 tại nhà, các cơ sở/bệnh viện dã chiến cùng nhân lực tầng 1 này cần được tập trung lại để theo dõi các ca nhiễm có nguy cơ chuyển nặng và điều trị sớm cho các ca này – đây tạm gọi là tầng 1,5. Trong trường hợp này, cần phân bổ thuốc và vật tư cần thiết cho việc điều trị giống như ở tầng 2 (giải thích dưới đây).
Tầng 2: Dành cho người bệnh vừa và nặng cần điều trị. Đây có thể là các bệnh viện hoặc trung tâm y tế tuyến huyện.
Đây là tầng cần được củng cố nhất trong bối cảnh đại dịch và quá tải hệ thống y tế. Việc điều trị sớm và đúng phác đồ ở tầng này – nơi có đa số các bệnh nhân cần điều trị – sẽ ngăn ngừa bệnh nhân chuyển nặng và cần đến hồi sức tích cực, nhờ đó, giảm tổng tỷ lệ tử vong. Nhân viên y tế ở tầng này cần được đào tạo cấp tốc về phác đồ điều trị COVID-19 cũng như chỉ định và sử dụng máy thở oxy dòng cao (HFNC) và máy thở không xâm nhập (CPAP). Địa phương cần tập trung trang bị thuốc theo phác đồ điều trị bệnh nhân tầng 2 của Bộ y tế, oxy, cơ sở xét nghiệm cũng như chẩn đoán hình ảnh, và máy thở không xâm nhập.
Mục tiêu của tầng này là điều trị sớm và tích cực, đánh giá diễn tiến bệnh và chuyển bệnh nhân lên tầng hồi sức tích cực kịp thời (không quá sớm hoặc quá muộn).
Tầng 3: Trung tâm hồi sức tích cực cho bệnh nhân nặng và nguy kịch.
Đây là tầng cần trang thiết bị hiện đại cũng như lực lượng chuyên khoa hồi sức. Trong hoàn cảnh thiếu nhân lực hồi sức, cách làm việc theo nhóm xen kẽ giữa chuyên khoa hồi sức (hoặc nội khoa, truyền nhiễm) với bác sĩ hay điều dưỡng chuyên khoa khác đảm bảo chăm sóc hiệu quả và an toàn cho bệnh nhân nhưng tiết kiệm nguồn nhân lực. Việc các bệnh nhân nguy kịch được điều trị sớm trước khi lên tầng 3 giúp giảm tỷ lệ tử vong tại tầng hồi sức tích cực này.
Các bệnh nhân ở tầng này, một khi đã chuyển nhẹ và không cần đến hồi sức tích cực, cần được chuyển xuống tầng 2 để tiếp tục điều trị để đảm bảo tập trung nguồn lực ở tầng 3 vào các ca nặng khác.
7.3. Nhân lực y tế
“Và không còn bác sĩ phẫu thuật, bác sĩ tiết niệu, hay bác sĩ chỉnh hình nữa, chúng tôi chỉ là những bác sĩ thuần túy bỗng nhiên trở thành một phần trong nhóm duy nhất để chống chọi với cơn sóng thần đang vùi dập chúng ta,..” – Đây là câu nói của bác sĩ Daniele Macchine tại Bergamo, Ý sau đợt dịch tại Ý tháng 3/2020.
Việc hệ thống y tế quá tải đã yêu cầu sự huy động nhân lực y tế chưa từng thấy tại Việt Nam cũng như nhiều nước khác trên thế giới. Lực lượng y tế
này bao gồm các bác sĩ, điều dưỡng từ rất nhiều các chuyên ngành và thậm chí những người đã nghỉ hưu, các sinh viên y khoa, tình nguyện viên thuộc các ngành nghề khác nhau tạo thành tuyến đầu chống dịch. Ngoài ra không thể thiếu các dược sĩ, vật lý trị liệu, kĩ thuật viên, các nhân lực thiết yếu khác cho sự vận hành của một bệnh viện. Việc huy động và tái phân bổ nhân lực y tế cần được thực hiện một cách bài bản và bền vững vì nguồn lực này đóng vai trò then chốt trong chiến lược chống dịch trước mắt và lâu dài.
a. Bảo vệ nhân lực y tế
Sự an toàn về thể chất là điều kiện tiên quyết để nhân viên y tế an tâm tham gia chống dịch. Giờ đây khi vắc xin đã được đưa vào sử dụng, các nhân viên y tế, đặc biệt là nhân lực tuyến đầu, cần được ưu tiên tiêm phòng COVID-19. Bệnh viện điều trị COVID-19 cần có quy trình kiểm soát nhiễm khuẩn rõ ràng và phân luồng người bệnh cũng như nhân viên hợp lý và khoa học (Xem CHƯƠNG 23. KIỂM SOÁT NHIỄM KHUẨN TẠI CƠ SỞ ĐIỀU TRỊ COVID-19) để tránh lây nhiễm chéo trong bệnh viện.
Đồ bảo hộ chất lượng cao theo tiêu chuẩn của Bộ y tế cần được mua gom và phân bổ đầy đủ. Các nhân viên y tế cần được đánh giá theo mức độ nguy cơ dựa trên tình trạng sức khỏe của bản thân và môi trường làm việc; từ đó đưa ra quyết định tái phân bổ nhân lực hợp lý. Ví dụ: tránh để người có bệnh nền hay phụ nữ có thai làm trực tiếp điều trị COVID-19.
b. Đào tạo điều trị COVID-19
Thử thách lớn nhất trong điều trị COVID-19 là việc đây là một bệnh mới, thiếu nghiên cứu về thuốc đặc trị và phác đồ liên tục thay đổi cập nhật theo các bằng chứng khoa học mới nhất. Hơn nữa, hệ thống y tế quá tải yêu cầu nhân viên y tế của các khoa ngành khác nhau cùng tham gia điều trị – yêu cầu làm việc trái chuyên ngành này có thể gây nhiều lo lắng đối với nhân viên y tế.
Các bệnh viện cần tổ chức các khóa tập huấn cấp tốc trực tiếp hoặc trực tuyến dựa trên hướng dẫn điều trị cập nhật bởi bộ y tế để trang bị kiến thức cũng như sự tự tin cho nhân viên y tế được huy động tham gia điều trị COVID-19. Ngoài ra, cần có các buổi đào tạo chú trọng vào các kĩ năng thiết yếu trong đại dịch cụ thể cho tầng điều trị mà họ sẽ tham gia (như vận hành máy thở không xâm nhập/xâm nhập, quy trình thông khí nằm sấp,…). Môi trường làm việc áp lực cao trong đại dịch yêu cầu áp dụng các phương pháp làm việc sáng tạo và đơn giản hóa các khâu làm việc để giảm thiểu sai sót.
Cách phân nhóm làm việc xen kẽ giữa chuyên khoa hồi sức hoặc nội khoa với các chuyên khoa khác giúp tận dụng kiến thức và kinh nghiệm từ các khoa ngành, đồng thời đảm bảo điều trị chăm sóc an toàn cho bệnh nhân. Các thành viên trong nhóm cần được phân cấp bậc và trách nhiệm rõ ràng; bệnh viện nên có một hội đồng hội chẩn dành riêng cho các quyết định khó trong tình hình quá tải của đại dịch.
c. Chăm sóc sức khỏe tâm lý
Đại dịch COVID-19 là một thử thách lớn đối với nhân viên y tế tại Việt Nam cũng như thế giới. Kể cả khi đã dùng đồ bảo hộ, nguy cơ lây nhiễm COVID-19 ở nhân viên y tế tuyến đầu vẫn cao hơn gấp 4-5 lần so với nhân viên y tế làm ở các môi trường khác. Nhiều nghiên cứu đã cho thấy không những lo lắng cho sức khỏe của mình, phần lớn các nhân viên y tế còn lo lắng lây nhiễm cho người thân của họ. Việc chuyển từ các chuyên ngành khác sang điều trị COVID-19 và phải đưa ra những quyết định khó khăn trong đại dịch khi mà nhân lực và vật tư khan hiếm thường gây ra nhiều lo âu cho nhân viên y tế. Sự quá tải của hệ thống y tế yêu cầu nhân viên y tế làm việc với cường độ gấp nhiều lần bình thường, đồng thời chứng kiến nhiều bệnh nhân nặng hoặc không qua khỏi. Tất cả những yếu tố này cùng tăng nguy cơ sang chấn hay khủng hoảng về tâm lý ở nhân viên y tế trong và sau đại dịch.
Tăng cường sức khỏe thể chất và tinh thần cho nhân viên y tế là một phần không thể tách rời của sự thành công của chiến lược chống dịch. Các bệnh viện trước tiên cần đảm bảo sự an toàn cho nhân viên (như trên) cũng như các nhu cầu thiết yếu như bữa ăn, chỗ ngủ. Cần tạo một văn hóa cởi mở trong bệnh viện và có những buổi trao đổi sau những ca bệnh nhân tử vong, bệnh nặng hoặc khó để thành viên của các nhóm làm việc có cơ hội bàn luận và chia sẻ, học hỏi từ những ca bệnh này và cùng nhau làm tốt hơn. Sự gắn kết chặt chẽ trong nhóm làm việc này cũng giúp các thành viên hỗ trợ lẫn nhau và giảm thiểu nguy cơ sang chấn tâm lý nặng nề. Những hy sinh và cống hiến của nhân viên y tế cần được công nhận và tạo động lực cho họ tiếp tục chiến đấu.
7.4. Y tế hậu COVID
Khái niệm thời kỳ “hậu COVID” chưa được định nghĩa một cách hoàn chỉnh nhưng có thể hiểu đây là thời kỳ các hoạt động xã hội và kinh tế được mở cửa trở lại sau một thời gian phong tỏa. Nó gắn liền với một hi vọng của ‘bình thường mới’ sau khi độ phủ vắc xin đã đủ để đạt miễn dịch cộng đồng. Mặc dù đã có nhiều nghiên cứu về SARS-CoV-2, vẫn có quá nhiều điều chúng ta chưa hiểu hết do đó rất khó để tiên đoán diễn biến của dịch trong tương lai. Tuy nhiên có một điều mà các chuyên gia trên thế giới đều có chung quan điểm đó là dịch COVID-19 chưa có dấu hiệu chấm dứt trong tương lai gần. Vào tháng 10/2021, Chính phủ đưa ra hướng dẫn “Thích ứng an toàn, linh hoạt, kiểm soát hiệu quả dịch COVID-19” về lộ trình mở cửa xã hội dựa trên các cấp độ dịch khác nhau, đồng thời đảm bảo hạn chế đến mức thấp nhất áp lực lên hệ thống y tế và tử vong do COVID-19.
Việc kích hoạt lại sớm nhất có thể dịch vụ y tế điều trị các bệnh khác là đặc biệt quan trọng trong giai đoạn ‘hậu COVID’. Hậu quả không tránh khỏi của việc y tế quá tải do COVID-19 cần đến phong tỏa xã hội đó là bệnh nhân mắc các bệnh cấp và mạn tính khác khó tiếp cận dịch vụ y tế dẫn đến việc tử vong bất thường do các nguyên nhân không liên quan đến COVID-19. Hệ thống y tế ‘hậu COVID’ cần được củng cố để có thể đảm nhận cả điều trị COVID-19 và các bệnh khác. Các bệnh viện lớn có thể đảm nhận cả hai vai trò một lúc bằng cách “chia đôi bệnh viện” phân khu điều trị riêng biệt; trong khi các tỉnh thành ít nguồn lực hơn có thể dùng một vài trung tâm y tế dành riêng cho chuyên sâu điều trị COVID-19 trong khi các cơ sở y tế còn lại đảm nhận điều trị các bệnh khác. Quy trình sàng lọc hiệu quả, phân luồng và kiểm soát nhiễm khuẩn khoa học cần tiếp tục được phát huy để đảm bảo an toàn cho các bệnh nhân không mắc COVID-19.
Tầng điều trị COVID-19 vẫn có thể được áp dụng vào giai đoạn ‘hậu COVID’ – tuy nhiên, khi số lượng bệnh nhân ít, các tầng điều trị trung bình và nặng có thể cùng tồn tại trong một trung tâm điều trị COVID-19. Phác đồ điều trị sẽ tiếp tục thay đổi với ngày càng nhiều thuốc được nghiên cứu; vì vậy việc cập nhật hướng dẫn điều trị theo Bộ y tế và đào tạo nhân viên y tế luôn rất quan trọng. Tổ y tế lưu động nên được tiếp tục duy trì dưới sự điều phối của các bệnh viện điều trị COVID-19 để có thể phản ứng nhanh với các cụm dịch nhỏ lẻ trong cộng đồng khi cần thiết.
Vắc xin vẫn là công cụ quan trọng nhất để tiến tới miễn dịch cộng đồng và một xã hội ‘bình thường mới’. Nghiên cứu cho thấy đối với chủng Delta hiện nay, hai mũi vắc xin có hiệu quả đáng kể trong việc giảm nguy cơ bệnh nặng, cần nhập viện, và nguy cơ tử vong. Tuy nhiên so với chủng Alpha, chủng Delta tăng nguy cơ nhiễm SARS-CoV-2 mặc dù đã tiêm vắc xin – hay còn gọi là ‘nhiễm đột phá’ (‘breakthrough infection’) và nguy cơ lây cho người khác. Mặc dù các ca nhiễm đột phá này thường nhẹ và không gây ảnh hưởng đến hệ thống y tế, việc lây nhiễm cao tăng nguy cơ biến chủng của SARS-CoV-2. Vì vậy, việc duy trì 5K để giảm thiểu ca nhiễm vẫn rất quan trọng trong thời gian tới.
Một thử thách của giai đoạn ‘hậu COVID’ là theo dõi, chăm sóc và điều trị những người có biến chứng lâu dài sau khi nhiễm SARS-CoV-2 (Xem CHƯƠNG 24: HỘI CHỨNG HẬU COVID). Đa số các biến chứng “hậu COVID” liên quan đến hô hấp nên trước hết cần tổ chức phòng khám chuyên khoa hô hấp để theo dõi chăm sóc các bệnh nhân này. Ngoài ra, vai trò của chuyên khoa phục hồi chức năng cũng rất quan trọng trong việc giúp các bệnh nhân này trở về cuộc sống bình thường. Những nghiên cứu mới về hội chứng “hậu COVID” với sự tham gia của đa chuyên khoa khác hứa hẹn các phương pháp điều trị mới có thể được áp dụng trong tương lai.
TÀI LIỆU THAM KHẢO
- Coronaviridae Study Group of the International Committee on Taxonomy of Viruses (April 2020). “The species Severe acute respiratory syndrome-related: classifying 2019- nCoV and naming it SARS-CoV-2”. Nature Microbiology. 5 (4): 536–544. doi:10.1038/ s41564-020-0695-z.
- “Statement on the second meeting of the International Health Regulations (2005) Emergency Committee regarding the outbreak of novel coronavirus (2019-nCoV)”. World Health Organization (WHO) (Press release). 30 January 2020. Archived from the original on 31 January 2020. Retrieved 30 January
- “WHO Director-General’s opening remarks at the media briefing on COVID-19 – 11 March 2020”. World Health Organization (WHO) (Press release). 11 March 2020. Ar- chived from the original on 11 March 2020. Retrieved 12 March
- COVID-19 Treatment Guidelines Panel. Coronavirus Disease 2019 (COVID-19) Treat- ment Guidelines. National Institutes of Health. Available at https://www.covid19treat- mentguidelines.nih.gov/. Accessed 09 September
- World Health Therapeutics and COVID-19. Living guideline. 6 July 2021.
- General Office of NHC and the General Office of National Administration of Traditional Chinese Diagnostic and Therapeutic Protocols for COVID-19 (Trial). 8th Edition [in Chinese]. 19 August 2020.
- McGonagle D, Bridgewood C, Meaney JFM. A tricompartmental model of lung oxy- genation disruption to explain pulmonary and systemic pathology in severe COVID-19. Lancet Respir Med. 2021 Jun;9(6):665-672. doi: 10.1016/S2213-2600(21)00213-7. Epub 2021 May
- Angriman F, Ferreyro BL, Burry L, Fan E, Ferguson ND, Husain S, Keshavjee SH, Lupia E, Munshi L, Renzi S, Ubaldo OGV, Rochwerg B, Del Sorbo L. Interleukin-6 receptor blockade in patients with COVID-19: placing clinical trials into context. Lancet Respir Med. 2021 Jun;9(6):655-664. doi: 10.1016/S2213-2600(21)00139-9.
- Jin , Yang H., Ji W. và cộng sự. (2020). Virology, Epidemiology, Pathogenesis, and Control of COVID-19. Viruses, 12(4), 372.
- Song , Xu Y., Bao L. và cộng sự. (2019). From SARS to MERS, Thrusting Coronavirus- es into the Spotlight. Viruses, 11(1), 59.
- Ronco C., Reis , và Husain-Syed F. (2020). Management of acute kidney injury in patients with COVID-19. The Lancet Respiratory Medicine, 8(7), 738–742.
- Ye , Wang B., Zhang T. và cộng sự. (2020). The mechanism and treatment of gastro- intestinal symptoms in patients with COVID-19. Am J Physiol Gastrointest Liver Physiol, 319(2), G245–G252.
- Shah K., Firmal P., Alam A. và cộng sự. (2020). Overview of Immune Response During SARS-CoV-2 Infection: Lessons From the Past. Front Immunol, 11, 1949.