Biên soạn:
Dược sĩ Lại Quang Phương, Khoa dược, Bệnh viện Phổi Trung Ương
Hiệu đính:
ThS. Trần Thị Thu Trang – Bộ môn Dược lâm sàng Trường Đại học Dược Hà Nội
Nguồn:
Khoa Dược, Bệnh viện Phổi Trung Ương
Nôn và buồn nôn sau phẫu thuật thường xảy ra khoảng 30% ở cả trẻ em và người lớn sau gây mê nếu không được dự phòng [3]. Nguy cơ nôn và buồn nôn hậu phẫu khác nhau nhiều trên mỗi người bệnh và tỷ lệ nôn/buồn nôn có thể lên tới 80% ở những người bệnh có nguy cơ cao [4]. Tình trạng nôn/buồn nôn có thể tự hết hoặc được xử trí mà không để lại hậu quả gì, tuy nhiên nó cũng có thể làm chậm quá trình hồi phục hoặc ra viện của người bệnh.
1. Sinh lý bệnh
Nôn và buồn nôn có thể được gây ra qua nhiều cơ chế khác nhau từ trung ương đến ngoại vi. Năm thụ thể dẫn truyền thần kinh chính liên quan đến cảm giác nôn và buồn nôn bao gồm: muscarinic M1, dopamine D2, histamine H1, 5-hydroxytryptamine (HT) -3 serotonin và neurokinin 1 (NK1)-chất P [5]. Cơ chế phân tử và thần kinh của các thuốc bao gồm cả các thuốc gây mê và opioid gây nôn và buồn nôn rất phức tạp và chưa được hiểu biết đầy đủ. Nó có thể liên quan đến trung tâm nôn thông qua dopamin và serotonin để kích hoạt phản xạ nôn. Tất cả các thụ thể này đều có thể là mục tiêu của các biện pháp sử dụng trong dự phòng hoặc điều trị nôn và buồn nôn sau phẫu thuật. Ngoài ra, các yếu tố sợ hãi, đau đớn, lo lắng của người bệnh trong quá trình phẫu thuật kích thích hệ thống tiền đình và có thể gây nôn, buồn nôn [6].
2. Các yếu tố nguy cơ
Tỷ lệ nôn/buồn nôn thay đổi tùy theo các yếu tố liên quan đến người bệnh, quá trình gây mê và loại phẫu thuật được thực hiện [7].
- Yếu tố thuộc về người bệnh: Nôn và buồn nôn trước khi phẫu thuật, giới tính nữ, tiền sử nôn/buồn nôn hậu phẫu hoặc say tàu xe, không hút thuốc, nôn và buồn nôn do hóa trị liệu.
- Các yếu tố liên quan đến gây mê: Gây mê toàn thân, sử dụng thuốc mê hô hấp, thời gian gây mê dài, sử dụng opioid.
- Các yếu tố liên quan đến loại phẫu thuật: Các nghiên cứu về ảnh hưởng của loại phẫu thuật đối với tỷ lệ nôn/buồn nôn sau phẫu thuật còn nhiều tranh cãi. Có bằng chứng cho thấy phẫu thuật cắt túi mật, các thủ thuật phụ khoa và nội soi có liên quan đến tăng nhẹ nguy cơ nôn/buồn nôn so với các quy trình phẫu thuật nói chung khác. Phẫu thuật mắt lác là một yếu tố dự báo độc lập, có ý nghĩa đối với nôn và buồn nôn hậu phẫu ở trẻ em.
3. Đánh giá, phân tầng nguy cơ
Các thang điểm và mô hình dự đoán đã được phát triển để phân tầng nguy cơ nôn và buồn nôn sau phẫu thuật dựa trên các yếu tố: bệnh nhân, các yếu tố liên quan đến quá trình gây mê và phẫu thuật. Có thể sử dụng thang điểm để xác định mức độ can thiệp phù hợp cho các biện pháp dự phòng nôn và buồn nôn sau phẫu thuật. Bảng 1 và bảng 2 trình bày cách xác định nguy cơ nôn và buồn nôn sau phẫu thuật cho người lớn và trẻ em theo hướng dẫn của Hội gây mê ngoại trú Hoa Kỳ năm 2014 [3, 8, 13].
Bảng 1. Thang điểm đánh giá nguy cơ nôn và buồn nôn sau phẫu thuật cho người lớn [3]
| Yếu tố nguy cơ | Điểm | ||||||||||||
| Nữ giới | 1 | ||||||||||||
| Không hút thuốc | 1 | ||||||||||||
| Tiền sử nôn/buồn nôn sau phẫu thuật | 1 | ||||||||||||
| Có dùng opioids sau phẫu thuật | 1 | ||||||||||||
Đánh giá nguy cơ
|
|||||||||||||
Bảng 2. Thang điểm đánh giá nguy cơ nôn và buồn sau phẫu thuật cho trẻ em [8]
| Yếu tố nguy cơ | Điểm | ||||||||||||
| Phẫu thuật ≥ 30 phút | 1 | ||||||||||||
| Tuổi ≥ 3 | 1 | ||||||||||||
| Phẫu thuật mắt lác (Strabismus surgery) | 1 | ||||||||||||
| Tiền sử gia đình có nôn và buồn nôn sau phẫu thuật | 1 | ||||||||||||
Đánh giá nguy cơ:
|
|||||||||||||
Hiện nay, Đồng thuận lần thứ 4 của Hội chăm sóc phục hồi sớm (American Society of Enhanced Recovery) và Hội gây mê ngoại trú Hoa Kỳ (American Society for Ambulatory Anesthesia) năm 2020 đã cập nhật khuyến cáo đánh giá các yếu tố nguy cơ nôn và buồn nôn sau phẫu thuật ở trẻ em khi xem xét đầy đủ các yếu tố nguy cơ trước, trong và sau phẫu thuật (Bảng 3) [9].
Bảng 3. Đánh giá nguy cơ nôn và buồn sau phẫu thuật cho trẻ em [9]
| Yếu tố nguy cơ | ||||||||||
| Trước phẫu thuật | Trong phẫu thuật | Sau phẫu thuật | ||||||||
| – Tuổi ≥ 3 – Tiền sử nôn/buồn nôn sau phẫu thuật, say xe – Tiền sử gia đình nôn/buồn nôn sau phẫu thuật – Bé gái sau tuổi dậy thì |
– Phẫu thuật mắt lác – Phẫu thuật cắt bỏ amiđan – Phẫu thuật tạo hình tai – Thời gian phẫu thuật ≥ 30 phút – Sử dụng thuốc gây mê bay hơi |
– Sử dụng opioid tác dụng kéo dài | ||||||||
Đánh giá nguy cơ:
|
||||||||||
3. Dự phòng nôn và buồn nôn sau phẫu thuật
Quyết định dự phòng nôn và buồn nôn sau phẫu thuật dựa trên đánh giá và phân tầng các yếu tố nguy cơ (đã trình bày tại phần 2). Ngoài ra, cũng cần phải cân nhắc đến những nguy cơ liên quan đến quá trình phẫu thuật (gián đoạn trong quá trình phẫu thuật, tăng áp lực nội sọ), lựa chọn của bệnh nhân và sự sẵn có của các loại thuốc. Hình 2 và hình 3 trình bày hai lưu đồ tiếp cận dự phòng dự phòng nôn và buồn nôn sau phẫu thuật trên người lớn và trẻ em [2].
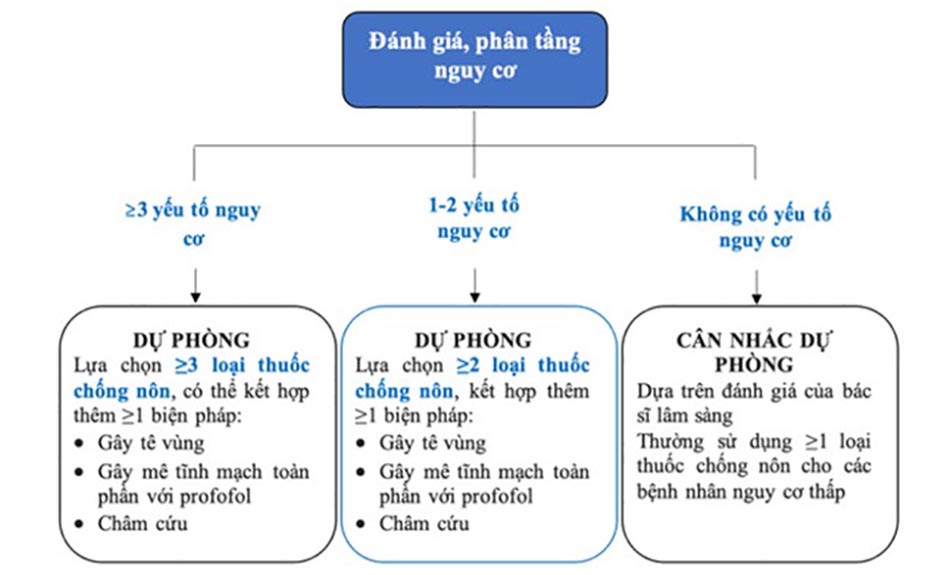
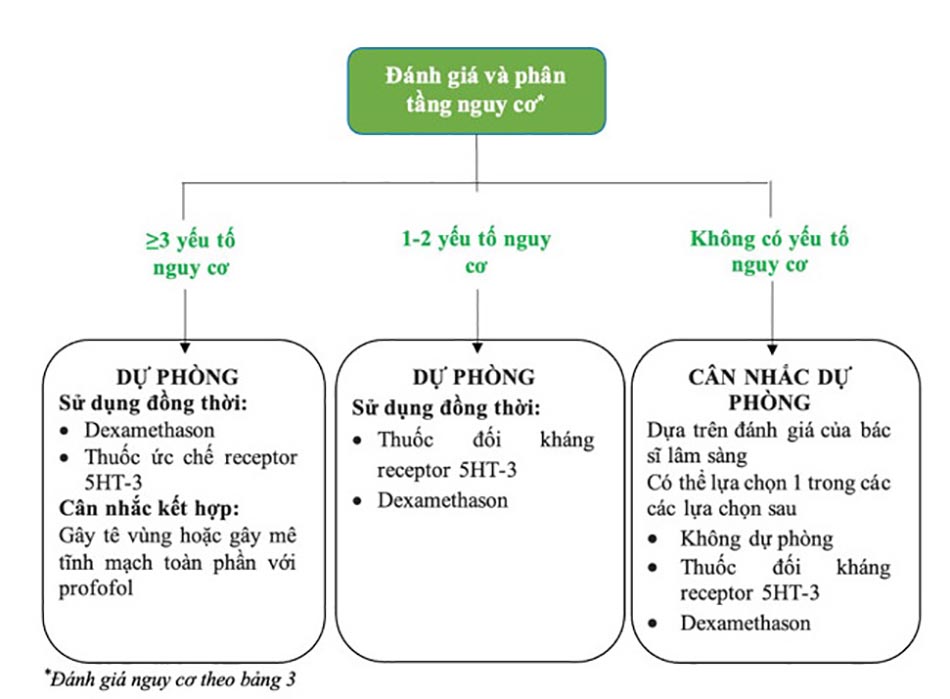
4. Các thuốc chống nôn sử dụng trong dự phòng và điều trị nôn và buồn nôn sau phẫu thuật
Việc lựa chọn thuốc được cân nhắc dựa trên hồ sơ an toàn, kinh nghiệm sử dụng, chi phí và dạng bào chế. Khi dùng nhiều hơn 1 loại thuốc chống nôn, nên chọn các thuốc từ các nhóm khác nhau để hiệp đồng tác dụng do đích của chúng trên các thụ thể khác nhau. Các loại thuốc chống nôn theo những cơ chế tác dụng khác nhau được sử dụng trong dự phòng nôn và buồn nôn bao gồm:
- Thuốc đối kháng receptor 5HT (ondansetron)
- Dexamethason
- Hệ trị liệu qua da Scopolamin
- Thuốc đối kháng thụ thể neurokinin (aprepitant)
- Thuốc kháng histamin (dimenhydrinat, diphenhydramin)
- Thuốc kháng dopamin (haloperidol)
Các thuốc được sử dụng phổ biến trong dự phòng, điều trị nôn và buồn nôn sau phẫu thuật và một số lưu ý khi sử dụng được trình bày tại bảng 4 [1,9,10,11].
Bảng 4. Thuốc dự phòng, điều trị nôn và buồn nôn sau phẫu thuật
| Thuốc | Liều dùng/lần | Tác dụng phụ | Ghi chú |
| NGƯỜI LỚN | |||
| Chất đối kháng receptor serotonin (5-HT3) | |||
| Ondasetron | 4mg (IV) 8mg (uống) |
Thường gặp: Đau đầu, mệt mỏi, sốt, tăng men gan Cần lưu ý: Kéo dài QT |
IV: giai đoạn cuối phẫu thuật Uống: 30-60 phút trước phẫu thuật |
| Kháng histamin | |||
| Diphenhydramin | 1mg/kg (IV) | Thường gặp: ngủ gà, nhức đầu, khô miệng | Dùng khi kết thúc phẫu thuật |
| Kháng dopamin (Antidopaminergics) | |||
| Haloperidol | 1mg (IV, IM, uống) | Thường gặp: Đau đầu, chóng mặt, hội chứng ngoại tháp Cần lưu ý: Kéo dài QT |
Dùng khi kết thúc phẫu thuật |
| Metoclopramid | 10mg (IV, IM) | Thường gặp: mệt mỏi, yếu cơ, ngủ gà, bồn chồn | Dùng khi kết thúc phẫu thuật |
| Glucocorticoid | |||
| Dexamethason | 4-8mg (IV) | Thường gặp: hạ kali, giữ natri và nước, tăng đường huyết | Dùng sau khi khởi mê |
| TRẺ EM | |||
| Chất đối kháng receptor serotonin (5-HT3) | |||
| Ondasetron | 0,1mg/kg (IV), tối đa 4mg Trên 5 tuổi: 4 mg (uống) |
Thường gặp: Đau đầu, mệt mỏi, sốt, tăng men gan Cần lưu ý: Kéo dài QT |
IV: giai đoạn cuối phẫu thuật Uống: 30-60 phút trước phẫu thuật |
| Kháng histamin | |||
| Diphenhydramin | 0,5mg/kg (IV), tối đa 25mg | Thường gặp: ngủ gà, nhức đầu, khô miệng | Dùng khi kết thúc phẫu thuật |
| Glucocorticoid | |||
| Dexamethason | 0,15-0,25mg/kg (IV), tối đa 4mg | Thường gặp: hạ kali, giữ natri và nước, tăng đường huyết | Dùng sau khi khởi mê |
5. Liệu pháp giải cứu (rescue therapy)
Khi triệu chứng nôn và buồn nôn sau phẫu thuật vẫn tiếp tục xảy ra tại phòng phẫu thuật hoặc hồi sức sau mổ, liệu pháp giải cứu nên được sử dụng. Khi đó, nên lựa chọn một loại thuốc chống nôn từ nhóm khác với những loại đã được sử dụng dự phòng trước đó trừ khi liều thuốc sử dụng chưa ở mức tối ưu.
Các chất đối kháng thụ thể serotonin có lợi thế hơn trong giai đoạn hậu phẫu do không có tác dụng an thần. Một số bác sĩ lâm sàng sẽ tránh dùng thuốc đối kháng thụ thể 5-HT3 trong mổ để dành các thuốc này trong liệu pháp giải cứu. Với các trường hợp đã dùng dự phòng trước đó không khuyến nghị sử dụng lặp lại thuốc đối kháng 5-HT3 trừ khi liệu pháp bộ ba đã được sử dụng để dự phòng, thuốc đã sử dụng trên 6 giờ kể từ liều ban đầu và không có lựa chọn thay thế nào khác.
Đối với các trường hợp nôn và buồn nôn do opioid gây ra, xem xét truyền tĩnh mạch naloxon liều thấp (0,25 mcg/kg/giờ) có thể làm giảm các tác dụng phụ do opioid gây ra bao gồm nôn và buồn nôn mà không ảnh hưởng đến tác dụng giảm đau [12].
6. Ca lâm sàng
Bệnh nhân nữ, 45 tuổi, đi khám vì trào ngược, buồn nôn và nôn trong 3 tuần qua. Cô ấy bị ợ nóng, nôn trớ, và chua miệng mỗi ngày. Bệnh nhân cũng bị trào ngược nặng vào buổi tối nên phải ngủ trên một chiếc ghế nằm nghiêng. Cô ấy thường bị nôn sau ăn, chất nôn lẫn máu và mật, triệu chứng này bắt đầu với thức ăn đặc sau đó tiến triển và xuất hiện với thức ăn lỏng. Bệnh nhân không sốt, vã mồ hôi, chóng mặt, ngất, đau bụng, tiêu chảy hoặc táo bón. Bệnh nhân đã từng phẫu thuật nối tắt dạ dày Roux-en-Y 4 tháng trước và kể từ đó giảm 20,5 kg (45,2 lb). Tiền căn bệnh lý bao gồm bệnh béo phì, đái tháo đường týp 2 và tăng huyết áp. Cô ấy không dùng aspirin, NSAIDs và không sử dụng thuốc lá, rượu hoặc các chất cấm khác. Thân nhiệt là 37,5 C (99,5 F), huyết áp là 132/78 mm Hg, và mạch là 78/phút, không thay đổi theo tư thế. Khám bụng ghi nhận sẹo phẫu thuật lành tốt, ấn đau nhẹ vùng thượng vị, không dấu đề kháng và phản ứng dội. Các cơ quan khác chưa ghi nhân bất thường. Bước xử trí tiếp theo sau đây là phù hợp nhất?
- Tránh dùng carbohydrate đơn giản (Avoidance of simple carbohydrates).
- Nội soi đường tiêu hóa trên (Esophagogastroduodenoscopy.
- Chụp rửa dạ dày (Gastric emptying scan).
- Right upper quadrant ultrasound.
- Trial of proton pump inhibitors therapy.
Bệnh nhân nữ, 45 tuổi, đi khám vì trào ngược:
- Tiền căn: Phẫu thuật nối tắt dạ dày Roux-en-Y.
- Trào ngược, buồn nôn, nôn ói.
- Sụt cân.
Đáp án: B: Nội soi đường tiêu hóa trên (Esophagogastroduodenoscopy).
Bệnh nhân này đã trải qua phẫu thuật nối tắt dạ dày Roux-en-Y, cắt hầu hết dạ dày và cách tạo ra một túi dạ dày nhỏ, nối dạ dày với hỗng tràng (GJ) và nối hỗng tràng với hỗng tràng. Sụt cân là hậu quả của việc giảm tiêu thụ thực phẩm (túi dạ dày nhỏ) và kém hấp thu vì các chất dinh dưỡng chỉ có thể được hấp thu ở nhánh chung (nơi thức ăn từ nhánh tiêu hóa (alimentary limb) gặp các enzyme từ tuyến tụy và axit mật từ nhánh mật tụy).
Thủ thuật này có liên quan đến một số biến chứng sau phẫu thuật. Bệnh nhân này có khả năng bị chít hẹp miệng nối (stomal stenosis), gây ra bởi sự hẹp dân dần chỗ nối GJ dẫn đến tắc nghẽn dòng chảy của túi dạ dày. Biến chứng này thường xảy ra trong năm đầu tiên sau phẫu thuật, có thể’ là do thiếu máu cục bộ và loét. Bệnh nhân thường có các triệu chứng tiến triển bao gồm buồn nôn, nôn sau ăn, trào ngược dạ dày thực quản và khó nuốt, đến mức không dùng chất lỏng. Chẩn đoán cần quan sát miếng nối GJ thông qua nội soi thực quản-dạ dày-tá tràng (EGD), khi đó có thể thực hiện nong bóng để mở chỗ hẹp. Bệnh nhân đôi khi cần phẫu thuật chỉnh sửa nếu nong bóng không thành công.
(Lựa chọn A) Nhanh làm rỗng thức ăn, đặc biệt là carbohydrate đơn giản có tính thẩm thấu cao (ví dụ: xi-rô ngô), có thể gây ra hội chứng dạ dày rỗng (dumping syndrome) do sự di chuyển đột ngột dịch từ hệ thống tuần hoàn vào ruột. Ngoài đau bụng, buồn nôn, và tiêu chảy, bệnh nhân thường bị hạ huyết áp và nhịp tim nhanh kèm theo toát mồ hôi, choáng váng hoặc ngất. Tuy nhiên, bệnh nhân lại không có triệu chứng như vậy.
(Lựa chọn C) Chụp rửa dạ dày là xét nghiệm được lựa chọn cho bệnh liệt dạ dày, có thể biểu hiện bằng đau sau khi ăn, nôn mửa và cảm giác no sớm. Tuy nhiên, do phẫu thuật bắt cầu, nên xét nghiệm này không chính xác và phẫu thuật làm tăng khả năng tắc nghẽn cần phải được kiểm tra bằng EGD.
(Lựa chọn D) Siêu âm góc % bụng trên phải rất hữu ích trong chẩn đoán sỏi mật và đậy là một biến chứng phổ biến sau Roux-en-Y, đặc biệt là trong trường hợp sụt cân nhanh. Tuy nhiên, trào ngược nghiêm trọng không phải là triệu chứng điển hình của sỏi mật.
(Lựa chọn E) Các vết loét vùng rìa có thể’ xảy ra ở miếng nối GJ và có thể biểu hiện triệu chứng giống như hẹp miệng nối. Những vết loét này có thể được điều trị với thuốc ức chế bơm proton, nhưng sự hiện diện của chúng trước tiên phải được xác nhận bởi EGD; do đó, điều trị theo kinh nghiệm là không thích hợp.
Kết luận:
Phẫu thuật nốt tắt Roux-en-Y gây ra sụt cân bằng cách hạn chế lượng thức ăn và gây kém hấp thu. Hẹp miệng là một biế’n chứng tiềm tàng gây các triệu chứng buồn nôn, nôn sau ăn, trào ngược dạ dày thực quản, và chứng khó nuốít. Nội soi thực quản-dạ dày-tá tràng được sử dụng cho cả chẩn đoán và điều trị.
Tài liệu tham khảo
1. Bộ Y tế, Dược thư quốc gia Việt Nam, 2018.
2. Uptodate, Postoperative nausea and vomiting, 2021.
3. Koivuranta M et al. A survey of postoperative nausea and vomiting. Anaesthesia 1997.
4. Apfel CC et al. A simplified risk score for predicting postoperative nausea and vomiting: conclusions from cross-validations between two centers. Anesthesiology 1999.
5. Bashashati M, McCallum RW. Neurochemical mechanisms and pharmacologic strategies in managing nausea and vomiting related to cyclic vomiting syndrome and other gastrointestinal disorders. Eur J Pharmacol 2014; 722:79.
6. Becker DE. Nausea, vomiting, and hiccups: a review of mechanisms and treatment. Anesth Prog 2010.
7. Apfel CC, Heidrich FM, Jukar-Rao S, et al. Evidence-based analysis of risk factors for postoperative nausea and vomiting. Br J Anaesth 2012.
8. Eberhart LH, Morin AM, Guber D, et al. Applicability of risk scores for postoperative nausea and vomiting in adults to paediatric patients. Br J Anaesth 2004.
9. Gan TJ, Belani KG, Bergese S, et al. Fourth Consensus Guidelines for the Management of Postoperative Nausea and Vomiting. Anesth Analg. 2020.
10. Madan R, Bhatia A, Chakithandy S, et al. Prophylactic dexamethasone for postoperative nausea and vomiting in pediatric strabismus surgery: a dose ranging and safety evaluation study. Anesth Analg 2005.
11. Davis PJ, Fertal KM, Boretsky KR, et al. The effects of oral ondansetron disintegrating tablets for prevention of at-home emesis in pediatric patients after ear-nose-throat surgery. Anesth Analg 2008.
12. Maxwell LG, Kaufmann SC, Bitzer S, et al. The effects of a small-dose naloxone infusion on opioid-induced side effects and analgesia in children and adolescents treated with intravenous patient-controlled analgesia: a double-blind, prospective, randomized, controlled study. Anesth Analg 2005.
13. Gan TJ, Diemunsch P, Habib AS, et al. Consensus guidelines for the management of postoperative nausea and vomiting [published correction appears in Anesth Analg. 2014 Mar;118(3):689] [published correction appears in Anesth Analg. 2015 Feb;120(2):494]. Anesth Analg. 2014;118(1):85-113.

