Bệnh tim mạch
Đột tử tim do bệnh kênh ion màng tế bào và những lưu ý trong điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhathuocngocanh.com – Bài viết Đột tử tim do bệnh kênh ion màng tế bào và những lưu ý trong điều trị. Người soạn: TS.BS Phạm Hữu Văn – Nguyên Trưởng Khoa Nhịp Học – Bệnh viện 115
Mở đầu
- Hội chứng BrS lần đầu tiên được mô tả năm 1993, có đặc điểm mẫu ECG trong bối cảnh cấu trúc của tim bình thường. [1]
- Kể từ đó, đã được NC rộng rãi và được toàn thế giới: là NN chính gây SCD ở những BN khỏe mạnh. [2]
- Dữ liệu gần đây ủng hộ tiền đề BrS là căn nguyên cơ bản phổ biến nhất cho SD không rõ NN khi khám nghiệm tử thi âm tính, chiếm 28% các trường hợp ở Anh. [3]
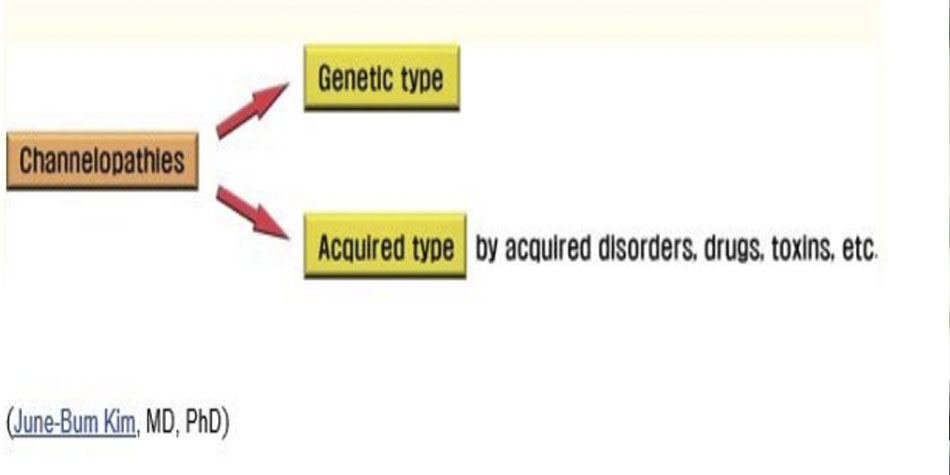
VÀI NÉT VỀ BỆNH KÊNH ION
- Bệnh kênh ion là bệnh được phát triển do khiếm khuyết trong các kệnh ion do hoặc yếu tố gene hoặc mắc phải
Bệnh kênh ions có thể ở nhiều cơ quan khác nhau
- Channelopathies in the cardiovascular system
- Channelopathies in the nervous system
- Channelopathies in the respiratory system
- Channelopathies in the endocrine system
- Channelopathies in the urinary system
- Channelopathies in the immune system
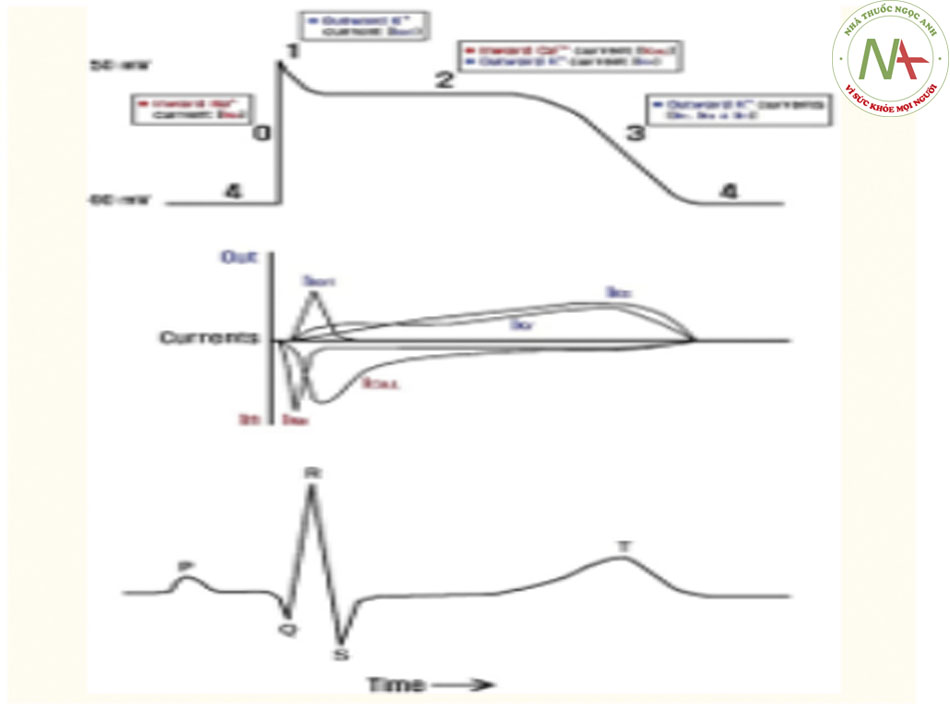
Các kênh ion của tim tương ứng với ECG
Một số thể bệnh kênh ion tim
- Brugada syndrome (BrS)
- Long QT syndrome (LQTS)
- Short QT syndrome (SQTS)
- Early Repolarization (ER)
- Cathecholaminergic Polymorphic Ventricular Tachycardia (CPVT)
Các thách thức trong điều trị và quán lý BrS
- Hầu hết BrS đều không T/C và gây thách thức lớn hơn đối với việc phân tầng nguy cơ và đưa ra quyết định ĐT. [12,19]
- Nguy cơ Biến cố RLN rất thấp ở BN không T/C, khoảng 1% / năm nói chung, nhiều trường hợp SCD vẫn xảy ra trong dân số này. [12–17,20]
- Mặc dù đã có nhiều cuộc điều tra về các yếu tố dự báo các biến cố RLN ở BN không có triệu chứng, nhưng vẫn chưa có sự đồng thuận về chiến lược phân tầng nguy cơ ở nhóm dân số này. [12]
- Mẫu ECG BrS type 1 tự phát là một yếu tố nguy cơ quan trọng được thiết lập đối với các biến cố tim, có nguy cơ cao hơn gấp 3-4 lần ở BN không có triệu chứng. [21,22]
- Mặc dù vậy, chỉ theo dõi thận trọng và điều chỉnh nguy cơ trong lối sống. được khuyến cáo phổ biến ở những bệnh nhân không có triệu chứng. [13]
- Ngược lại, tiền sử gia đình bị SCD ở mọi lứa tuổi KHÔNG phải là một chỉ số tiên lượng độc lập cho các biến cố tim ở BN có hoặc không có triệu chứng. [19,23]
- Trong khi vô số các thông số ECG có liên quan đến tăng nguy cơ RLNT, hai thông số đã được báo cáo liên tục là các yếu tố nguy cơ độc lập:
• Sự phân đoạn của QRS bất thường VÀ
• Kiểu tái cực sớm ở các đạo trình bên dưới và / hoặc bên. [17,26–29] - Ngoài ra, AF thường thấy trong BrS hơn so với dân số chung và đã được báo cáo là một yếu tố nguy cơ gây loạn nhịp thất ở một số nghiên cứu. [25,26,30,31]
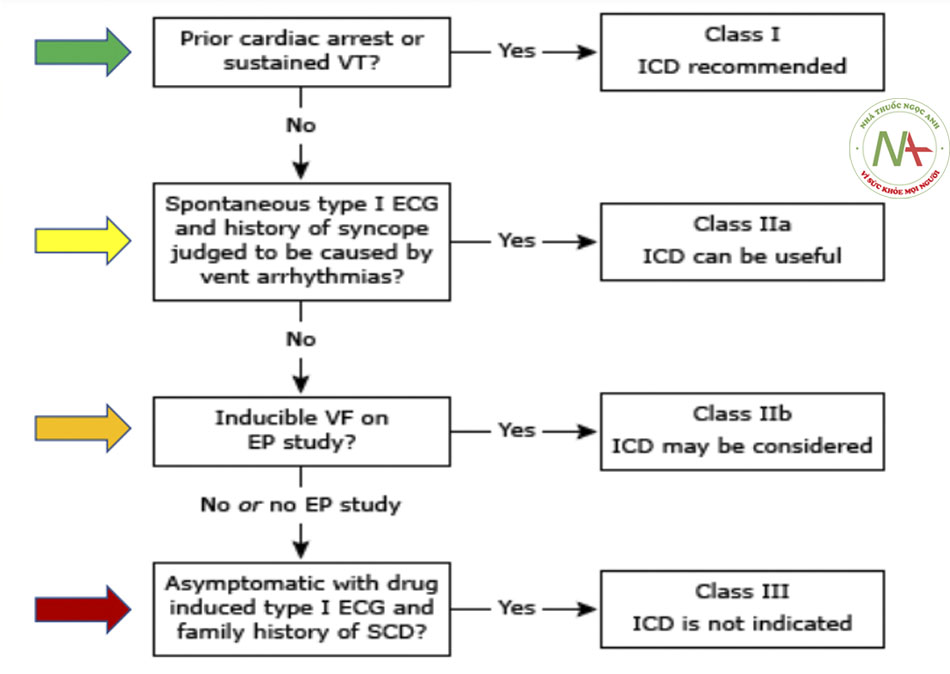
Khuyến cáo về ICD dự phóng SCD
Điều trị thay đổi yếu tố nguy cơ (Risk Modification Treatments)
– Phương pháp điều trị chính BN nguy cơ cao vẫn là cấy ICD. [12]
– Các chiến lược giảm nguy cơ quan trọng cho tất cả BN gồm
- Tránh uống quá nhiều rượu
- Điều trị sốt ngay lập tức bằng thuốc hạ sốt
- Khi có VT hoặc VF xẩy ra cần lưu ý về đầy bụng ?
- Cũng như tránh dùng các loại thuốc có khả năng làm trầm trọng thêm
Các thuốc có thể làm trầm trọng người có BrS
| Antiarrhythmic Drugs |
| Sodium channel blocker (e.g. flecainide)* |
| Calcium channel blockers (e.g. verapamil, diltiazem, nifedipine) |
| Beta-blockers (e.g. propranolol) |
| Amiodarone |
| Psychotropic Drugs |
| Tricyclic antidepressants (amitriptyline, nortriptyline, clomipramine)* |
| Phenothiazines (cyamemazine, trifluoperazine,* perphenazine) |
| Selective serotonin reuptake inhibitors (e.g. fluoxetine, paroxetine) |
| Antipsychotics (loxapine,* thioridazine) |
| Anti-epileptics (oxcarbazepine,* carbamazepine, phenytoin, lamotrigine) |
| Lithium* |
| Anaesthetics/Analgesics |
| Propofol* |
| Bupivacaine/procaine* |
| Tramadol |
| Ketamine |
| Antianginal Drugs |
| Nitrate (e.g. isosorbide dinitrate) |
| Nicorandil |
| Other Drugs |
| Histamine H1 antagonist (dimenhydrinate, diphenhydramine) |
| Indapamide |
| Metoclopramide |
| Cocaine intoxication* |
| Alcohol intoxication* |
| Cannabis* |
Điều trị Quinidine
- Hai cách tiếp cận: đơn trị liệu quinidine như một giải pháp thay thế cho cấy ICD.
- Được đánh giá hiệu quả qua EPS.
- Ba nghiên cứu tiền cứu dài hạn đã báo cáo tỷ lệ phòng ngừa VT cảm ứng cao (76–90%) trong quá trình kích thích tâm thất theo chương trình khi sử dụng quinidine thông thường (600–900 mg mỗi ngày) cho cả bệnh nhân có triệu chứng và không có triệu chứng. [50– 52]
- Không có tử vong do tim hoặc xác định rối loạn nhịp thất được thông báo trong khi điều trị quinidine phù hợp ở tất cả các nhóm bệnh nhân.
- Cách tiếp cận thứ hai là sử dụng quinidine theo kinh nghiệm để phòng ngừa các biến cố loạn nhịp mà không cần xác minh điện sinh lý.
- Điều này cho đến nay chủ yếu được đánh giá bằng một thử nghiệm ngẫu nhiên giữa quinidine so với giả dược trên 50 bệnh nhân đã cấy ICD trước đó. [53]
- Mắc dù Không có biến cố RLN: nhưng tỷ lệ Biến cố RLN thấp ở cả nhom Quinidine và Placebo.
- Vấn đề tuân thủ điều trị và tác dụng phụ [48]
- Quinidine liều thấp (<600 mg mỗi ngày) có liên quan đến khả năng dung nạp cao hơn, nó chỉ được NC ở một số ít bệnh nhân. [54,55]
- QT kéo dài tuy ít nhưng có thể khởi đầu nghịch lý của loạn nhịp thất. [56]
- Do đó hạn chế việc sử dụng quinidine như một tác nhân điều chỉnh rủi ro ở BrS không có triệu chứng nguy cơ thấp
- Một nghiên cứu đăng ký quốc tế đang diễn ra hy vọng sẽ cung cấp bằng chứng hỗ trợ điều này
- Điều trị bằng quinidine có thể được coi như một biện pháp hỗ trợ cho ICD có bão điện hoặc như một biện pháp thay thế cho ICD ở những bệnh nhân có chống chỉ định cấy ghép. [47]
- Hiệu quả của đơn trị liệu quinidine trong việc phòng ngừa lâu dài loạn nhịp thất ác tính sau khi cấy ICD đã được chứng minh trong nhiều nghiên cứu. [48]
- Một NC hồi cứu cho thấy loại bỏ hoàn toàn các cú sốc ICD thích hợp ở 66% (19 trong số 29) bệnh nhân có cơn loạn nhịp trước đó hoặc các cú sốc thường xuyên trong thời gian trung bình 60 ± 41 tháng. [49]
- Các tác giả đã quan sát thấy sự giảm đáng kể và có liên quan đến lâm sàng về số lượng các cú sốc trải qua ở những bệnh nhân còn lại.
Vai trò của triệt phá bằng năng lượng tần số radio (RFA) trong hội chứng Brugada
- Nademanee và CS lần đâu công bố kỹ thuật này ở BrS có ICD có nhiều sốc [57]
- Ổ rối loạn nhịp tim duy nhất tại RVOT phía trước trên bản đồ ngoại tâm mạc cũng như ECG type 1 điển hình và VT / VF cảm ứng tại thời điểm ban đầu.
- Sau khi triệt phá, điện tâm đồ đã bình thường hóa ở 89% và VT / VF không còn cảm ứng ở 78% nhóm thuần tập.
- Chỉ một trong số chín bệnh nhân có một lần rối loạn nhịp tim tiếp theo trong thời gian theo dõi (20 ± 6 tháng).
- Gần đây hơn, Brugada et al. và Pappone et al. đã mô tả một kỹ thuật được cải tiến để loại bỏ thành công kiểu hình hội chứng Brugada với RFA thượng tâm mạc. [58,59]
- Việc lập bản đồ với sử dụng flecainide / ajmaline, dẫn đến việc xác định các phân đoạn gây loạn nhịp tim rộng hơn ở thượng tâm mạc RV ngoài RVOT.
- Trong nghiên cứu lớn hơn và gần đây hơn, đã vô hiệu của VT / VF ở tất cả 135 bệnh nhân có hội chứng Brugada có triệu chứng và ICD trước đó. [59]
- Ngoài ra, phần lớn không thể kích hoạt ECG type 1 với ajmaline sau RFA.
- Trong thời gian theo dõi TB 10 tháng, chỉ có 2 BN yêu cầu một thủ thuật lặp lại do VF tái phát.
- Tác dụng ngoại ý duy nhất được báo cáo cho tất cả các nghiên cứu trên là viêm màng ngoài tim nhẹ không biến chứng sau khi triệt phá. [58,59]
- Do đó, điều trị RFA được khuyến cáo cho những bệnh nhân có triệu chứng bị sốc ICD tái phát hoặc thay thế cho cấy ICD khi có chống chỉ định. [13,60]
- Cho dù đây là một giải pháp thay thế thích hợp cho ICD cho những người có nguy cơ cao, hoặc thậm chí là một lựa chọn cho những người có nguy cơ thấp như một ‘phương pháp chữa bệnh’ tiềm năng vẫn cần được xác định.
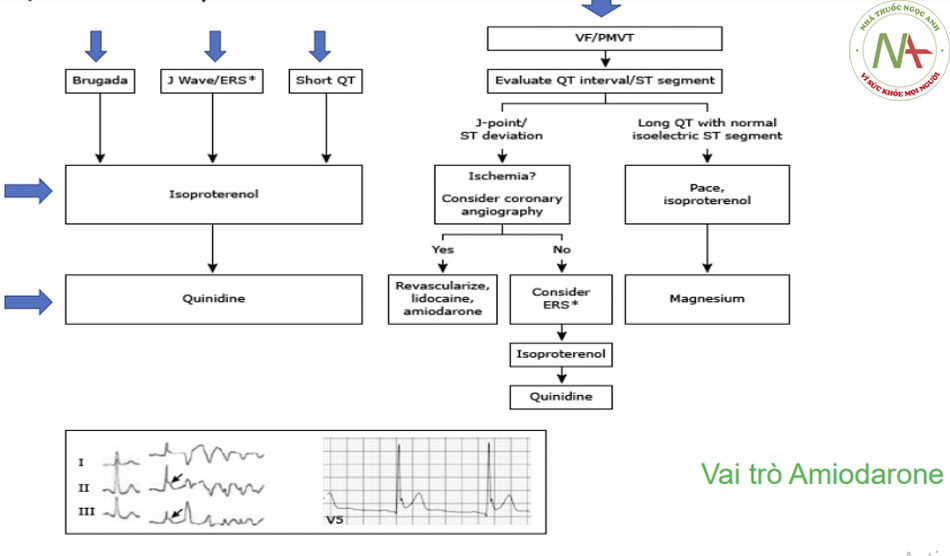
Điều trị lâu dài ER
- ERS: khuyên cáo ICD
- Nếu ICD có nhiều shock phù hợp: Quinidine để ức chế VF và VT
Điều trị cấp thời trong ERS có VF và bão điện
- Cần truyền isoproterenol tĩnh mạch.
- Trong NC 122 BN (90 nam, tuổi trung bình 37 ± 12 tuổi) có ER có bão điện isoproterenol có hiệu quả trong việc ức chế cấp tính VF, ngay lập tức ngăn chặn các cơn bão điện ở bảy trong số bảy bệnh nhân [92].
- Theophylline đã được mô tả trong một báo cáo trường hợp là loại bỏ chứng loạn nhịp thất ác tính đang diễn ra mặc dù đã điều trị bằng quinidine và tạo nhịp thất tần số nhanh [93]. Flecainide liều cao cũng đã được báo cáo là có hiệu quả ngăn chặn VF trong ERS trong một báo cáo trường hợp [94].
- Trên thực nghiệm có sử dụng quinidine, cilostazol và milrinone, [95].
- Không có đủ dữ liệu của con người để nhận xét về việc sử dụng điều trị có thể có của những loại thuốc này để điều trị chứng loạn nhịp thất cấp tính
Tiếp cận điều chỉnh cấp thời với VA
Kết luận
- Mặc dù đã đưa ra nhiều khuyến cáo đồng thuận về bệnh kênh ion tim nhưng về phân tầng nguy cơ cho điều trị còn nhiều vần đề cần tiếp cận nghiên cứu.
- ICD là chỉ định quan trọng nhất với BN đã trải qua biến cố RLN.
- Điều trị các yếu tố nguy cơ thúc đẩy biến cố, đặc biệt sử dụng các thuốc điều trị cấp thời hỗ trợ vẫn cần được trang bị và nhuần nhuyễn sử dụng nhất là trong điều kiện ở VN
- Việc làm sáng tỏ các cơ chế bệnh lý cơ bản của nó cùng với các kỹ thuật và quy trình cải tiến để lập bản đồ và thủ thuật triệt phá xâm lấn đã chiếu sáng một ánh sáng lạc quan về khả năng chữa khỏi hội chứng trong tương lai.
Xem thêm:
Xử trí biến chứng xuất huyết do kháng đông và vai trò chất hóa giải NOAC.
CRT: biện pháp trong điều trị suy tim từ sinh lý bệnh đến lâm sàng.
Tiếp cận chẩn đoán, điều trị suy tim và bệnh cơ tim do nhịp nhanh.