Kỹ thuật y khoa
Chấn thương đầu: Dịch tễ, chẩn đoán và cách xử lý
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Tác giả: Marina Diomedi, Domenico Consoli, Corrado Iaccarino, Pierpaolo Lunardi, Federica Novegno, Leandro Provinciali
Thạc sĩ – Bác sĩ Phạm Hoàng Thiên
Group “Cập nhật Kiến thức Y khoa”
nhathuocngocanh.com – Để tải file PDF của bài viết Chấn thương đầu, xin vui lòng click vào link ở đây.
Định nghĩa và dịch tễ
Chấn thương sọ não (TBI) được định nghĩa là một tổn thương cấu trúc và / hoặc thay đổi các chức năng sinh lý não do chấn thương bởi ngoại lực tạo ra sự khởi phát hoặc xấu đi của ít nhất một trong các triệu chứng lâm sàng sau đây:
- Một giai đoạn thay đổi mức độ ý thức
- Bất kỳ sự mất trí nhớ nào về các biến cố xảy ra ngay trước hoặc sau chấn thương
- Suy giảm nhận thức tại thời điểm chấn thương (lú lẫn, mất định hướng, tiếp xúc chậm)
- Sự hiện diện của khiếm khuyết thần kinh khu trú thoáng qua hoặc dai dẳng.
Chấn thương đầu có thể không liên quan đến các triệu chứng lâm sàng ngay lập tức nhưng có thể phát triển ngay sau đó. Tổn thương da và/hoặc xương là dấu hiệu để xác nhận chấn thương đầu, nhưng CTscan đầu không có tổn thương không loại trừ sự hiện diện của tổn thương não. Trên thực tế, trong trường hợp không có tổn thương rõ ràng trên CT não, có thể có một chấn động não, một thuật ngữ xác định một loạt các biến cố trao đổi chất liên quan đến rối loạn chức năng thần kinh gây ra bởi chấn thương.
Chấn thương đầu có thể được định nghĩa là kín hoặc hở; Loại thứ hai có liên quan đến tổn thương màng cứng, dẫn đến tụ khí nội sọ và / hoặc mất dịch.
Chấn thương đầu có thể dẫn đến cả tổn thương não nguyên phát (tổn thương trực tiếp do tác động chấn thương) và tổn thương thứ phát (là kết quả của một loạt các quá trình được hoạt hóa sau chấn thương).
Chấn thương đầu là nguyên nhân phổ biến vào cấp cứu, đặc biệt là ở các nước phát triển, với 262/100.000 trường hợp mỗi năm ở châu Âu [1] và khoảng 1,7 triệu người trên mỗi năm ở Hoa Kỳ [2]. Ở Ý, tỷ lệ mắc mới ở các nhóm tuổi trên 70 tuổi (30 / 100,000) gần gấp đôi so với nhóm tuổi thường được cho là có nguy cơ cao nhất (độ tuổi 18–24, tỷ lệ 18 / 100,000), trong khi ở châu Âu [3, 4] và Hoa Kỳ [5] tỷ lệ mắc mới ở nhóm tuổi 15 –24 (32,8 / 100.000) cao hơn một chút so với nhóm trên 65 tuổi (31,4 / 100.000). Mặc dù thương tích do tai nạn đường bộ đã giảm từ 39% năm 2003 xuống 24 % năm 2012, những người do té ngã tăng lần lượt từ 43% lên 54%, với sự gia tăng người cao tuổi bị chấn thương (>65 tuổi) [6].
Tổ chức Y tế Thế giới ước tính rằng TBI là nguyên nhân hàng đầu toàn cầu gây tử vong và tàn tật trong số tất cả các trường hợp bệnh tật liên quan đến chấn thương. Mặc dù không có ước tính gần đây, nhưng nó đã được tính toán rằng ở Ý, khoảng 250 bệnh nhân trên 100.000 dân nhập viện với tỷ lệ tử vong là 17 trường hợp trên 100.000 dân mỗi năm, bằng 6,8% của tất cả các trường hợp [7].
Chẩn đoán và các thang điểm đánh giá
Khung chẩn đoán hậu quả của chấn thương đầu chủ yếu dựa trên đánh giá lâm sàng cho phép xác định:
- Mức độ nghiêm trọng của bối cảnh lâm sàng
- Động lực học (Dynamics) của biến cố
- Các yếu tố tiên lượng của suy giảm lâm sàng
- Thực hiện một phác đồ chẩn đoán và điều trị phù hợp
Đánh giá lâm sàng dựa trên kiểm tra khách quan chung, bao gồm kiểm tra cẩn thận hộp sọ và khuôn mặt, và kiểm tra thần kinh, nhằm làm nổi bật mức độ và nội dung của nhận thức và bất kỳ khiếm khuyết khu trú nào do tổn thương hệ thần kinh.
Công cụ được chấp nhận rộng rãi để phân tầng các triệu chứng lâm sàng sau chấn thương (Bảng 12.1) là thang điểm Glasgow (GCS) [8, 9]. Thang điểm này phân tầng chấn thương đầu thành 3 mức độ nghiêm trọng: nhẹ, trung bình và nặng (Bảng 12.2). Mức độ nghiêm trọng không nên liên quan một cách sai lầm đến phương thức và động lực học của chấn thương mà chỉ liên quan đến mức độ thay đổi nhận thức của bệnh nhân (Bảng 12.3), bất chấp biến cố chấn thương. Do đó, sau một biến cố chấn thương nhẹ như trượt ngã xuống đất, một chấn thương đầu nghiêm trọng có thể được quan sát thấy. Đồng thời, sau một vụ tai nạn giao thông, người lái xe ô tô có thể báo cáo chấn thương đầu nhẹ. Trên những giả định này, một phân loại đã được tạo ra để xác định mức độ của biến cố chấn thương (Bảng 12.3).
Dựa trên kết quả của GCS và các dữ liệu ký ức khác về mất ý thức (LOC), mất trí nhớ sau chấn thương (PTA) và các yếu tố nguy cơ cụ thể có khả năng ảnh hưởng đến sự tiến triển và kết cục của TBI (RF), chấn thương được chia thành các bối cảnh đồng bộ được mô tả trong Bảng 12.2, 12.3, 12.4, 12.5, 12.6, và 12.7 theo hướng dẫn của Liên đoàn các Hiệp hội Thần kinh Châu Âu (EFNS) [10, 11].
Bảng 12.1 Thang điểm Glasgow
| Chức năng | Điểm | |
| Đáp ứng mở mắt | 1 | Không đáp ứng với bất kỳ kích thích nào |
| Với đau | 2 | Mở với kích thích đau của đầu ngón tay (chẳng hạn như véo da hoặc ấn lên xương ức, quanh trên ổ mắt) |
| Với lời nói | 3 | Mở mắt với y lệnh bằng lời nói hoặc tiếng hét |
| Tự nhiên | 4 | Mắt mở tự phát, không nhất thiết phải có ý thức |
| Không thể kiểm tra | NT | Nếu chấn thương cục bộ, phù nề hoặc không cho phép đánh giá |
| Đáp ứng lời nói | 1 | Không đáp ứng lời nói |
| Khó hiểu | 2 | Tiếng rên/làu bàu, câu từ vô nghĩa |
| Từ ngữ không phù hợp | 3 | Câu dễ hiểu, nhưng không dài |
| Lú lẫn | 4 | Lú lẫn, nhưng có thể trả lời câu hỏi mạch lạc |
| Có định hướng | 5 | Nhận thức được thời gian, địa điểm và tên |
| Không thể kiểm tra | NT | Nếu tổn thương cục bộ, phù nề hoặc không giao tiếp được. VT có nghĩa là bệnh nhân được đặt nội khí quản |
| Đáp ứng vận động | 1 | Dù đau thế nào, tay chân vẫn nhão |
| Tư thế duỗi | 2 | Nổi bật khi kích thích đau: vai xoay trong, cẳng tay úp sấp, khuỷu duỗi, cổ tay gấp, chân duỗi và bàn chân gấp (tư thế duỗi cứng mất não) |
| Bất thường | 3 | Nổi bật khi kích thích đau: vai xoay trong, cẳng tay và cổ tay gấp, chân duỗi và bàn chân gấp (tư thế co cứng mất vỏ) |
| Rút khỏi kích thích đau | 4 | Cách xa với cơn đau của chi, vai dạng ra |
| Định khu được kích thích đau | 5 | Chi sẽ cố gắng ngăn chặn kích thích gây đau đớn (đè ép ổ mắt/ngực quá mức) |
| Tuân theo y lệnh | 6 | Tuân theo các y lệnh đơn giản |
| Không thể kiểm tra | NT | Nếu tổn thương cục bộ, phù nề hoặc không cho phép cử động |
Điểm: tổng điểm của ba thành phần (thay đổi từ 3/15 đến 15/15)
Bảng 12.2 Phân loại chấn thương đầu trong nước và quốc tế dựa trên điểm GCS
| Phân loại quốc tế | ASSR trauma 2006 | ||
| Nhẹ | 13-15 | Nhẹ | 14–15 |
| Trung bình | 9-12 | Trung bình | 9–13 |
| Nặng | ≤8 | Nặng | ≤8 |
Bảng 12.3 Sự phát triển của tổn thương não trong các loại chấn thương đầu khác nhau
| Nhẹ | GCS = 13–15 |
| Loại 0 | GCS = 15
Không LOC, Không PTA, Không TBI. Không yếu tố nguy cơ |
| Loại 1 | GCS = 15
LOC < 30 phút, PTA > 1 giờ Không yếu tố nguy cơ |
| Loại 2 | GCS = 15
Có yếu tố nguy cơ |
| Loại 3 | GCS = 13–14
LOC < 30 phút, PTA > 1 giờ Có/Không có yếu tố nguy cơ |
| Trung bình | GCS = 9–12 |
| Nặng | GCS ≤ 8 |
| Nguy kịch | GCS = 3–4, không có phản ứng đồng tử và không có đáp ứng vận động hoặc đáp ứng mất chức năng não |
Sự phát triển của tổn thương não có nhiều khả năng sau chấn thương trung bình hoặc nặng.
Hơn 95% chấn thương đầu được phân loại là nhẹ; trong danh mục này, những người có nguy cơ phát triển tổn thương não thấp hoặc cao có thể được xác định trên cơ sở sự hiện diện hay vắng mặt của các đặc điểm lâm sàng hoặc các yếu tố nguy cơ (Bảng 12.4)
TBI chấn thương đầu, LOC mất nhận thức, PTA quên sau chấn thương
Việc đánh giá GCS nên được thực hiện và truyền đạt dưới dạng giá trị kết quả của ba mục, cũng như giá trị của tổng, ví dụ: GCS 13/15: Đáp ứng bằng lời nói (V) 4,Mở mắt (O) 4, và vận động (M) 5.
Table 12.4 Chấn thương hoặc chấn động đầu nhẹ
| GCS 13–15 | LOC +/− | PTA +/− |
Trong chấn thương nhẹ, EFNS [9, 10] đã xác định 4 cấp độ:
| Độ 0 | GCS 15/15 | LOC − | PTA − | RF − |
Trong trường hợp không có dấu hiệu thần kinh, không phù hợp để nói là chấn thương não vì nó là chấn thương đầu
| Độ 1 | GCS 15/15 | LOC < 30min | PTA < 1h | RF – |
Trong trường hợp này, nó là một chấn thương của não và do đó việc thực hiện các kiểm tra thần kinh như CT hay ít nhất là XQ sọ được khuyến cáo nhưng không bắt buộc
| Độ 2 | GCS 15/15 | Irrelevant LOC | PTA irrelevant | RF + |
Sự hiện diện của các yếu tố nguy cơ, bất kể hình ảnh lâm sàng là gì, sẽ dẫn đến chụp CT sọ. Các yếu tố nguy cơ được liệt kê trong Bảng 12.5.
| Độ 3 | GCS 13-14/15 | LOC Irrelevant | Irrelevant PTA | RF irrelevant |
Điểm GCS dưới 15/15 bắt buộc phải thực hiện chụp CT sọ não, bất kể có hay không các khiếm khuyết khác như mất ý thức và mất trí nhớ.
| Bảng 12.5 Các yếu tố nguy cơ phát triển tổn thương não do chấn thương đầu nhẹ |
|
| Bảng 12.6 Tiêu chí xác định “chấn thương năng lượng cao” do ATLS đề xuất |
|
| Bảng 12.7 Khi đến viện |
|
Ở một số bệnh nhân (bị sa sút trí tuệ hoặc suy giảm thần kinh trước đó ảnh hưởng đến khả năng vận động, lời nói hoặc dây thần kinh sọ), GCS trước chấn thương có thể dưới 15. Trong trường hợp này, thông tin này phải được ghi nhận.
Chấn thương đầu nhẹ sẽ được giải quyết riêng biệt với chấn thương đầu vừa và nặng do chẩn đoán và điều trị khác nhau.
Các yếu tố nguy cơ làm cho chấn thương đầu nhẹ đáng được xem xét nhiều hơn, về nguy cơ tiến triển và thần kinh xấu đi, ở cùng mức độ chấn thương vừa / nặng, được ghi trong Bảng 12.5. Bảng 12.6 cho thấy các tiêu chí để xem xét biến cố gây ra chấn thương là “năng lượng cao”, bất kể lâm sàng của bệnh nhân.
342 M. DIOMEDI ET AL.
Với sự hiện diện của các phương thức này, ngay cả khi lâm sàng không có dấu hiệu trung bình/nặng, bệnh nhân cũng nên được coi là có nguy cơ. Về các yếu tố làm nặng thêm chấn thương đầu nhẹ, các minh họa trong Hình 12.1 và 12.2 nên được tính đến.
Chẩn đoán khả năng chấn thương não nên được xem xét:
- Khi bệnh sử chấn thương sọ-mặt được ghi nhận
- Khi có dấu hiệu chấn thương rõ ràng trên da sọ/mặt
- Ở người cao tuổi hoặc ở bệnh nhân có nguy cơ mắc bệnh đông máu, khi có một chấn thương không tác động trực tiếp đến hộp sọ nhưng có thể tạo ra tổn thương nhu mô não hoặc xuất huyết dưới nhện hoặc dưới màng cứng
Trong chấn thương đầu nhẹ, trong trường hợp không có tổn thương ngoài sọ đáng kể, việc phát hiện nồng độ trong huyết thanh S-100β <0,1 μ g / l, trong vòng 6 giờ kể từ khi xảy ra biến cố có thể giúp phân biệt bệnh nhân có nguy cơ thấp, người có thể được xuất viện mà không cần chụp CT với bệnh nhân có nguy cơ trung bình [12, 13].
Chấn thương đầu nhẹ không cần bất kỳ điều trị y tế đặc hiệu nào trong giai đoạn cấp tính.
Chấn thương đầu từ trung bình đến nặng
Những chấn thương trung bình, nặng và nguy kịch (GCS < 14, Bảng 12.2) đòi hỏi chăm sóc tích cực tại bệnh viện có chuyên môn và luôn luôn phải được nhập viện (Bảng 12.8). Họ được phân độ theo phác đồ ở Bảng 12.9, 12.10, 12.11, và 12.12.
Sau khi nhập khoa cấp cứu (ED), đối với tất cả các trường hợp khi chụp CT sọ não và / hoặc cột sống được chỉ định, một sự chuyển giao nhanh chóng đến một bệnh viện khác có cơ sở chụp hình ảnh thần kinh là bắt buộc trong trường hợp không có sẵn. Nên chuyển đến một cơ sở có chuyên gia phẫu thuật thần kinh và CT tại ED.
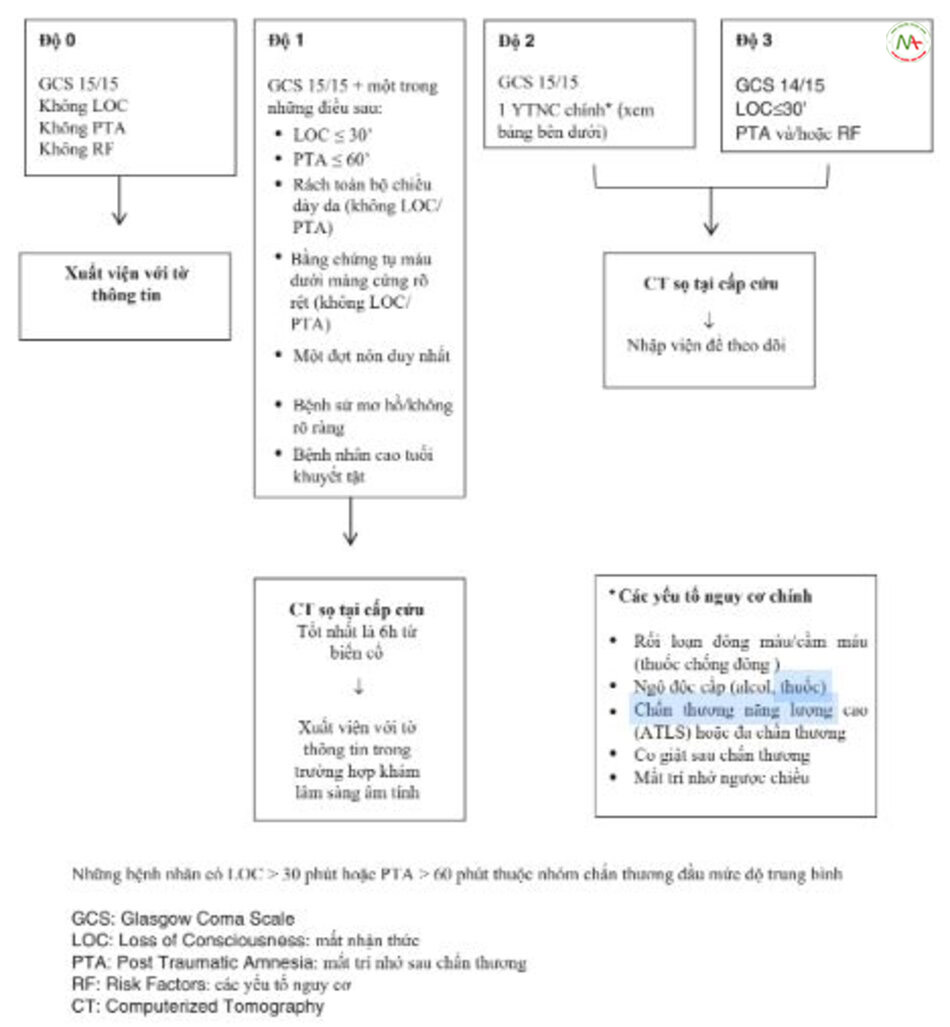
người lớn
Chụp cộng hưởng từ (MRI) được chỉ định khi có các dấu hiệu và triệu chứng liên quan đến tổn thương tủy sống và trong các trường hợp nghi ngờ tổn thương mạch máu (ví dụ: lệch đốt sống, gãy xương liên quan đến lỗ ngang (transverse foramen) hoặc mỏm bên (lateral processes) hoặc khiếm khuyết tuần hoàn sống -nền) và chủ yếu là được gợi ý bởi CT trước đó và/hoặc thay đổi thần kinh.
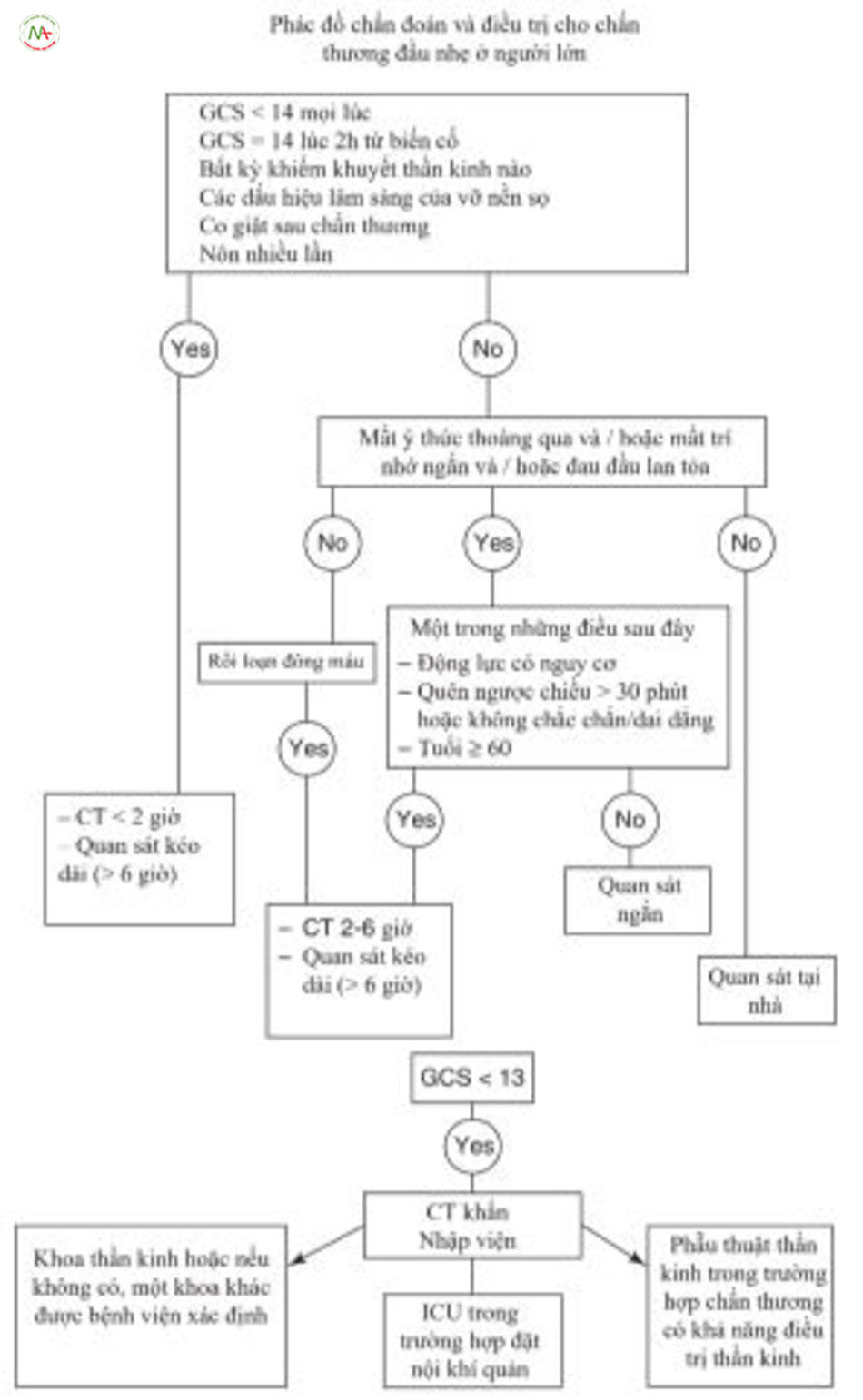
nhẹ ở người lớn
| Bảng 12.8 Cấp cứu sức khỏe trong chấn thương đầu: tiêu chuẩn nhập viện: |
|
| Bảng 12.9 Những chỉ định nhập viện mà không có khoa cụ thể |
|
Thời gian thực hiện cần được thảo luận liên quan đến ca bệnh lâm sàng theo phác đồ của từng bệnh viện.
Bảng 12.13 cho thấy sự phân loại của hình ảnh CT sọ trong TBI, theo các loại biểu hiện [15–17].
Bảng 12.10 Hướng dẫn về thời gian chụp CT não trong trường hợp TBI
| Thực hiện ngay lập tức (khẩn cấp) nếu có một trong những điều sau: | Thực hiện trong vòng 6–8 giờ nếu GCS 15 kèm một trong những điều sau: |
|
Mất ý thức hoặc mất trí nhớ và:
|
Cân nhắc thực hiện CT não ở những bệnh nhân quay trở lại ED <48 giờ sau lần tiếp cận đầu tiên phàn nàn về bất kỳ rối loạn nào có thể liên quan đến chấn thương. Việc thực hiện CT nên được xem xét ở tất cả các bệnh nhân sử dụng thuốc chống đông máu, ngay cả khi không mất ý thức hoặc mất trí nhớ [14]
Bảng 12.11 Các kiểm tra được khuyến cáo liên quan đến CT sọ
| Hình ảnh cột sống cổ trong chấn thương sọ não | |
| XQ cột sống cổ 3 tư thế nếu:
Đau cổ Tuổi > 65 Động lực nguy cơ cao Việc đánh giá những chuyển động di lệch của cổ được xem là nguy hiểm
|
CT cột sống cổ (trong vòng 1 giờ) nếu:
|
| Bảng 12.12 Những chỉ định chuyển viện để chụp CT sọ/cột sống và/hoặc đánh giá phẫu thuật thần kinh |
|
Bảng 12.13 Phân loại hình ảnh CT trong chấn thương đầu [15]
| Giải thích hình ảnh thần kinh | |
| Tổn thương lan tỏa, không nhìn thấy được | Tổn thương nội sọ không nhìn thấy trên CT |
| Tổn thương lan tỏa | Bể chứa có thể nhìn thấy với lệch giữa đường <5 mm, sự hiện diện của tổn thương, nhưng không phải là tổn thương tăng tỉ trọng hoặc hỗn hợp >25 ml |
| Có thể bao gồm các mảnh xương và dị vật | |
| Tổn thương lan tỏa kèm phù nề | Bể chứa bị chèn ép hoặc mất, lệch <5 mm, không có tổn thương tăng tỉ trọng hoặc hỗn hợp >25 ml |
| Tổn thương lan tỏa kèm di lệch | Lệch đường giữa < 5 mm, không có tổn thương tăng tỉ trọng hoặc hỗn hợp >25 ml |
| Tổn thương với hiệu ứng khối | Tổn thương tăng tỉ trọng hoặc hỗn hợp > 25 ml |
| Xuất huyết dưới nhện | Có hoặc không |
Ước tính chẩn đoán được theo sau bởi thuật toán quyết định nhập viện cho bệnh nhân bị chấn thương đầu mức độ trung bình. Khoa Phẫu thuật Thần kinh và Khoa Khoa học Thần kinh, trong một bệnh viện có Đơn vị Phẫu thuật Thần kinh, là các khoa được lựa chọn cho các bệnh nhân được liệt kê trong Bảng 12.14.
Đánh giá của bác sĩ phẫu thuật thần kinh phải được thực hiện trong trường hợp đầu tiên. Trong mạng lưới cấp cứu, các bệnh viện vệ tinh với hoạt động CT 24h kết nối với Trung tâm Chấn thương có bác sĩ phẫu thuật thần kinh 24h, việc đánh giá có thể diễn ra thông qua hội chẩn từ xa. Do đó, các chỉ định cho việc nhập viện sẽ được sắp xếp theo các phác đồ của từng địa phương có thể khác nhau liên quan đến hậu cần khác nhau. Trong trường hợp không có mạng lưới và hệ thống y tế từ xa, các tiêu chí nhập viện trong bệnh viện có bác sĩ phẫu thuật thần kinh rộng hơn (Bảng 12.14), do không thể theo dõi bệnh nhân từ xa và khả năng tiến triển của họ.
| Bảng 12.14 Chỉ định nhập viện vào Đơn vị Phẫu thuật Thần kinh trong trường hợp không có hệ thống mạng lưới cấp cứu phối hợp với y tế từ xa |
|
| Bảng 12.15 Quan sát lâm sàng |
Các thông số cần quan sát:
|
Tần suất quan sát
|
| Không có nghiên cứu nào cho việc thiết lập khung thời gian này |
Bảng sau đây cho thấy các biện pháp kiểm soát được thực hiện ở những bệnh nhân bị chấn thương đầu mức độ trung bình theo sự tiến triển của bối cảnh lâm sàng (Bảng 12.15 và Hình 12.3).
Nếu chụp CT đầu tiên được thực hiện ≥ 4 giờ sau chấn thương, có thể cân nhắc chụp CT thứ hai sau 12 giờ nếu tình trạng thần kinh và lâm sàng ổn định.
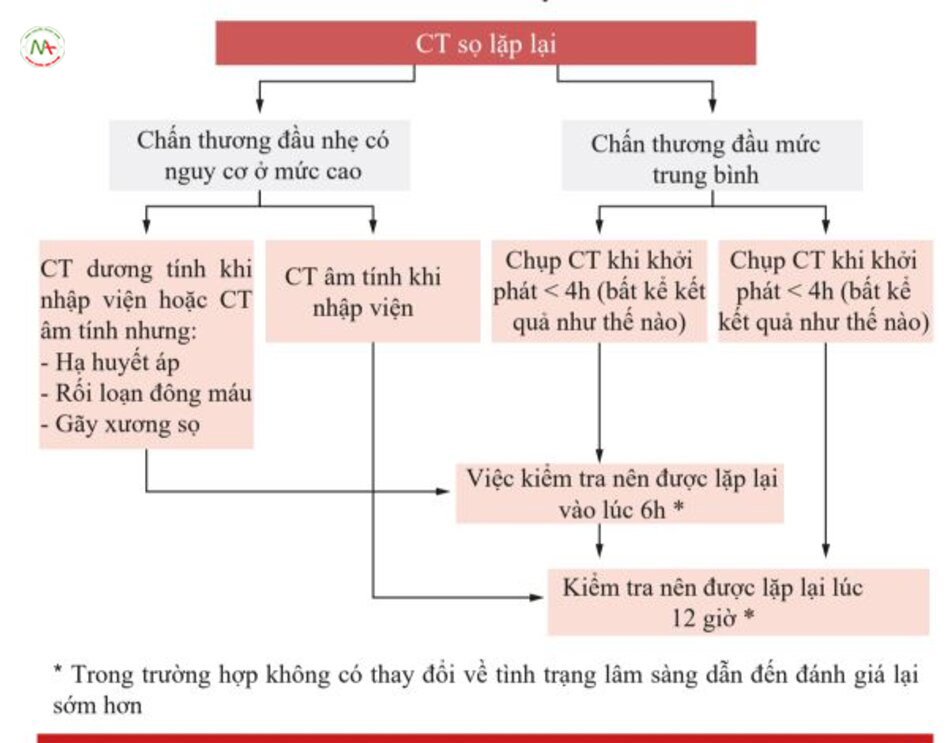
Quản lý chấn thương đầu nặng
Chấn thương đầu được định nghĩa là nghiêm trọng khi GCS ≤ 8 sau khi các thủ thuật hồi sức ngay lập tức đã được thực hiện. Tuy nhiên, việc đánh giá mức độ nghiêm trọng phải tính đến sự hiện diện của các biến số khác (ví dụ: ngộ độc, an thần, đặt nội khí quản, v.v.) điều đó có thể ảnh hưởng đến trạng thái thức tỉnh. Quản lý đối với chấn thương đầu nghiêm trọng bắt đầu trong giai đoạn trước khi nhập viện để ngăn ngừa tổn thương thứ phát [18–20] (Bảng 12.16).
Bệnh nhân phải luôn được nhập vào khoa thích hợp được theo dõi 24/24/Khoa hồi sức ngoại thần kinh để ổn định các dấu hiệu sống và nhu cầu hỗ trợ thở máy (Bảng 12.17 và 12.18).
Việc theo dõi áp lực nội sọ vẫn đang được tranh luận về thời gian, chỉ định và kết cục dự đoán, nhưng điều trị đa mô thức và đa chuyên ngành giữa bác sĩ phẫu thuật thần kinh và bác sĩ hồi sức thần kinh là tuyệt vời.
| Bảng 12.16 Quản lý tiền viện |
|
Huyết áp
|
Kiểm tra khách quan
|
Chuyển đến Trung Tâm Chấn thương
|
| Bảng 12.17 Quản lý tại khoa Thần kinh |
| ATLS
Hỗ trợ đường thở (tránh SaO2 <90%) Hỗ trợ tim mạch (tránh HATT < 90 mmHg) Thăm khám GCS và thần kinh Ký ức về tin tức, hoàn cảnh và nơi xảy ra của biến cố |
| Đánh giá chấn thương có hệ thống |
| Kiểm soát ICP
Duy trì thân mình của bệnh nhân ở 30° Giữ đầu ở tư thế trung tính (tránh gập hay duỗi quá mức) An thần và giảm đau thích hợp Eucharbia |
| Các xét nghiệm
Haemochrome with formula, sinh hóa toàn phần Xét nghiệm đông máu Xét nghiệm độc chất Alcohol Xét nghiêm có thai |
| Bảng 12.17 Tiếp theo |
| Xạ hình
CT sọ và cột sống CT toàn thân trong đa chấn thương |
| Bằng chứng thoát vị hoặc suy thoái thần kinh
Chỉ định liệu pháp thẩm thấu bằng bolus tĩnh mạch (mannitol với áp lực thẩm thấu < 320 mOsm hoặc dịch ưu trương) |
| Đẳng natri máu, đẳng đường máu, thân nhiệt bình thường |
| Dự phòng co giật (levetiracetam hoặc phenytoin) trong trường hợp co giật sớm |
| Đánh giá phẫu thuật thần kinh |
Quản lý áp lực nội sọ (ICP)
- Điều trị ICP nên được xem xét cho các giá trị > 20–25 mmHg, liên quan đến thời gian duy trì các giá trị.
- Điều trị CPP nên duy trì trong phạm vi > 60 < 70 mmHg.
- PRx (pressure reactivity index): < 0.3.
- Không có chống chỉ định cho các tác nhân thẩm thấu:
- Dịch ưu trương cho bệnh nhân hạ natri máu mạn tính.
- Mannitol (tránh hạ huyết áp).
- Steroids không được khuyến cáo để cải thiện kết cục hay giảm ICP .
- Hôn mê barbiturate và phẫu thuật mở sọ giải áp nên được chỉ định bởi đánh giá đa nhành của bác sĩ hồi sức thần kinh và bác sĩ phẫu thuật thần kinh, dựa trên lâm sàng, sinh lý thần kinh và hình ảnh thần kinh cũng như đáp ứng với các liệu pháp điều trị nội khoa trước đó
Phương pháp điều trị dược lý và phi dược lý
- Tăng huyết áp nội tiết (Endocrine hypertension):
- Mannitol (20%) 0.25–1 g/kg, boluses trong 15–20 phút; áp lực thẩm thấu <320 mOsm
- Dịch ưu trương (3%) 3–5 cc/kg; NaCl 7.5% + dextrose (hiệu quả chưa được xác nhận)
- Dinh dưỡng: lượng calo cơ bản nhập vào ở mức tối thiểu trong ngày 5-7
Bảng 12.18 Quản lý chấn thương đầu khi có những thay đổi trong đông máu (được hiệu chỉnh bởi Frontera et al [20])
| Thứ nhất: đình chỉ bất kỳ liệu pháp kháng tiểu cầu/chống đông máu nào nếu không chống chỉ định tuyệt đối | |
| Thuốc chống huyết khối | Antidote |
| Kháng Vitamin K | Nếu INR > 1.4:
|
| Ức chế trực tiếp yếu tố Xa |
|
| Ức chế trực tiếp thrombin | Đối với dabigatran:
|
| Heparin không phân đoạn | Protamine 1 mg iv cho mỗi 100 IU heparin đã được dùng trong vòng 2–3 trước đó (tối đa 50 mg trong 1 liều duy nhất |
| Heparin trọng lượng phân tử thấp | Enoxaparin:
|
Bảng 12.18 Tiếp theo
Thứ nhất: đình chỉ bất kỳ liệu pháp kháng tiểu cầu/chống đông máu nào nếu không chống chỉ định tuyệt đối
| Thuốc chống huyết khối | Antidote |
| Danaparoid | rFVIIa 90 mcg/kg iv |
| Pentasaccaride | PCC activated (FEIBA) 20 IU/kg hoặc rFVIIa 90 mcg/kg iv |
| Thrombolytic agents (plasminogen activators) | Cryoprecipitate 10 IU iv
Chống tiêu sợi huyết (tranexamic acid 10–15 mg/ kg iv trong 20 phút hoặc ε-aminocaproic acid 4– 5 g iv) nếu cryoprecipitate bị chống chỉ định |
| Thuốc chống kết tập tiểu cầu | Desmopressin 0.4 mcg/kg iv
Nếu phẫu thuật thần kinh: truyền tiểu cầu |
- Thuốc chống động kinh: không được chỉ định để dự phòng, đối với cơn sớm levetiracetam hoặc phenytoin.
- Dự phòng huyết khối tĩnh mạch sâu: nén khí/hơi từng đợt, nếu có thể (chấn thương chi dưới) và/hoặc EBPM tương thích với sự hiện diện và mức độ nghiêm trọng tương đối của các tổn thương xuất huyết.
Hình 12.4 minh họa việc quản lý các triệu chứng liên quan đến chấn thương và nêu bật một yếu tố nguy cơ không được xem xét trong các bảng châu Âu trước đây, cụ thể là, chấn thương đầu gần đây, bất thường nhưng dễ dàng tìm thấy ở các vận động viên hoặc quân đội, theo dữ liệu tài liệu, là một yếu tố nguy cơ gây chấn thương não xác định [21–23]. Phác đồ này cũng mở rộng sự quan tâm của nó đối với việc theo dõi các rối loạn sau chấn thương có thể xảy ra ở những bệnh nhân bị chấn thương đầu nhẹ.
Việc quản lý các rối loạn sau chấn thương được trình bày ở Hình 12.5 trong đó các nguyên nhân có thể gây ra các vấn đề tâm lý-xã hội thứ phát tại nơi làm việc hoặc trong gia đình được cần được kiểm tra [24, 25].


References
- Foks KA, Cnossen MC, Dippel DWJ, et al. Management of mild trau-matic brain injury at the emergency department and hospital admis-sion in Europe: a survey of 71 neurotrauma centers participating in the CENTERTBI study. J Neurotrauma. 2017;34(17):2529–35.
- Marehbian J, Muehlschlegel S, Edlow BL, Hinson HE, Hwang DY. Medical management of the severe traumatic brain injury patient. Neurocrit Care. 2017;27(3):430–46.
- Jennett B. Epidemiology of head injury. J Neurol Neurosurg Psychiatry. 1996;60:362–9.
- Kraus JF, McArthur DL, Silverman TA, Jayaraman M. Epidemiology of brain injury. In: Neurotrauma. New York: McGraw-Hill; 1996. p. 13–30.
- Kraus JF, Black MA, Hessol N, et al. The incidence of acute brain injury and serious impairment in a defined population. Am J Epidemiol. 1984;119(2):186–201.
- Iaccarino C, Carretta A, Nicolosi F, Morselli C. Epidemiology of severe traumatic brain injury. J Neurosurg Sci. 2018;62:535–41.
- Servadei F, Antonelli V, Betti L, et al. Regional brain injury epidemi-ology as the basis for planning brain injury treatment. The Romagna (Italy) experience. J Neurosurg Sci. 2002;46:111–9.
- Teasdale G, Jennett B. Assessment of coma and impaired conscious-ness. A practical scale. Lancet. 1974;2(7872):81–4.
- Teasdale G, Murray G, Parker L, Jennett B. Adding up the Glasgow Coma Score. Acta Neurochir Suppl (Wien). 1979;28(1):13–6.
- Vos PE, Battistin L, Birbamer G, et al. EFNS guideline on mild traumatic brain injury: report of an EFNS task force. Eur J Neurol. 2002;9:207–19.
- Vos PE, Alekseenko Y, Battistin L, et al., European Federation of Neurological Societies. Mild traumatic brain injury. Eur J Neurol. 2012;19(2):191–8.
- Zongo D, Ribéreau-Gayon R, Masson F, et al. S100-b protein as a screening tool for the early assessment of minor head injury. Ann Emerg Med. 2012;59:209–18.
- Schiavi P, Iaccarino C, Servadei F. The value of the calcium binding protein S100 in the management of patients with traumatic brain injury. Acta Biomed. 2012;83(1):5–20. Review.
- National Clinical Guideline Centre (UK). Head injury: triage, assess-ment, investigation and early management of head injury in chil-dren, young people and adults. London: National Institute for Health and Care Excellence (UK); 2014. www.nice.org.uk/guidance/cg176.
- Marshall LF, Marshall SB, Klauber MR, et al. The diagnosis of head injury requires a classification based on computed axial tomography. J Neurotrauma. 1992;9(Suppl 1):S287–92.
- Duhaime AC, Gean AD, Haacke EM, et al. Common data elements in radiologic imaging of traumatic brain injury. Arch Phys Med Rehab. 2010;91(11):1661–6.
- Haacke EM, Duhaime AC, Gean AD, et al. Common data elements in radiologic imaging of traumatic brain injury. J Magn Reson Imaging. 2010;32(3):516–43.
- Carney N, Totten AM, O’Reilly C, et al. Guidelines for the manage-ment of severe traumatic brain injury, fourth edition. Neurosurgery. 2017;80(1):6–15.
- Haydel M. Management of mild traumatic brain injury in the emer-gency department. Emerg Med Pract. 2012;14(9):1–24.
- Frontera JA, Lewin JJ 3rd, Rabinstein AA, et al. Guideline for rever-sal of antithrombotics in intracranial hemorrhage: a statement for healthcare professionals from the Neurocritical Care Society and Society of Critical Care Medicine. Neurocrit Care. 2016;24(1):6–46.
- Cifu D, Hurley R, Peterson M, et al. VA/DoD clinical practice guide-line for management of concussion/mild traumatic brain injury. Management of Concussion/mTBI Working Group. J Rehab Res Dev. 2009;46(6):CP1–68.
- Vagnozzi R, Signoretti S, Tavazzi B, et al. Temporal window of meta-bolic brain vulnerability to concussion: a pilot 1H-magnetic resonance spectroscopic study in concussed athletes—part III. Neurosurgery. 2008;62(6):1286–95.
- Vagnozzi R, Signoretti S, Cristofori L, et al. Assessment of metabolic brain damage and recovery following mild traumatic brain injury: a multicentre, proton magnetic resonance spectroscopic study in con-cussed patients. Brain. 2010;133(11):3232–42.
- Bruns JJ Jr, Jagoda AS. Mild traumatic brain injury. Mt Sinai J Med. 2009;76(2):129–37.
- Marshall S, Bayley M, McCullagh S, et al., mTBI Expert Consensus Group. Updated clinical practice guidelines for concussion/ mild traumatic brain injury and persistent symptoms. Brain Inj. 2015;29(6):688–700.