Bệnh da liễu
CHAI CỨNG BÌ (DERMAL INDURATION): DẤU HIỆU, CHẨN ĐOÁN VÀ ĐIỀU TRỊ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết CHAI CỨNG BÌ (DERMAL INDURATION): DẤU HIỆU, CHẨN ĐOÁN VÀ ĐIỀU TRỊ – Tải file PDF Tại đây.
Tác giả: Bác sĩ Trương Tấn Minh Vũ
TÓM TẮT
Chai cứng (induration) đại diện cho sự dày lên của lớp bì dẫn đến cảm giác da dày hơn hoặc chắc hơn bình thường. Xơ cứng bì (scleroderma) là bệnh minh họa rõ nhất cho quá trình này. Tất cả các bệnh trong chương này đều là những bệnh không phổ biến, ngoại trừ u hạt vòng. Viêm da ứ đọng, một nguyên nhân gây chai cứng bì ở các chi dưới, có thành phần biểu bì đáng kể và được thảo luận trong Chương 8. Đối với tất cả các nguyên nhân gây chai cứng bì, sinh thiết da thường cần thiết để xác định chẩn đoán, trong đó mức độ viêm bì thay đổi tùy theo việc sinh thiết được thực hiện ở giai đoạn sớm hay muộn (“burn out”) của quá trình bệnh. Các lựa chọn điều trị là hạn chế và thường chỉ tác động tối thiểu đến diễn tiến bệnh.
U HẠT VÒNG (GRANULOMA ANNULARE)
ĐỊNH NGHĨA
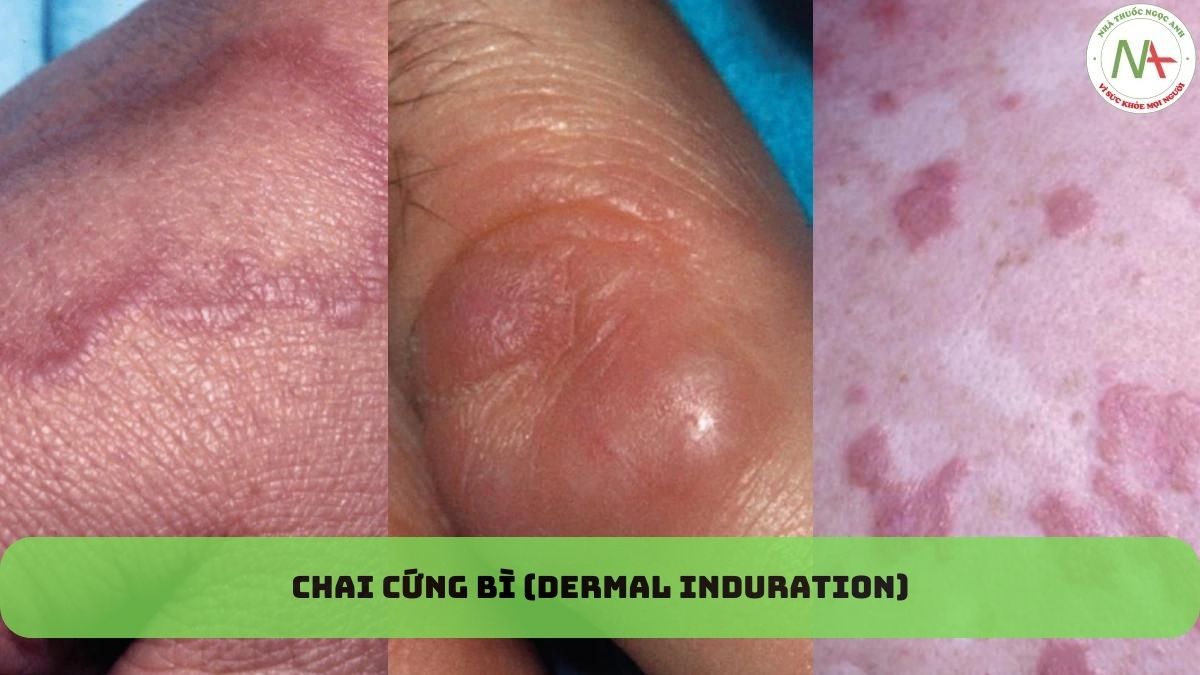
U hạt vòng là một tình trạng da không có triệu chứng được đặc trưng bởi các sẩn bì (không có thay đổi ở lớp biểu bì bên trên), tạo thành các mảng hình vòng và thường phát sinh ở mu bàn tay và bàn chân (Hình 1). Mặc dù trung tâm của các mảng trở nên lõm, nhưng viền của các sẩn biểu hiện sự chai cứng của lớp bì. U hạt vòng thường khu trú nhất nhưng cũng có thể lan toả.
TỶ LỆ MẮC
U hạt vòng xuất hiện phổ biến nhất ở trẻ em và thanh niên, và ảnh hưởng ở phụ nữ phổ biến hơn nam giới.
TIỀN SỬ
Các tổn thương thường không có triệu chứng và được chú ý vì ảnh hưởng về thẩm mỹ. Một số bệnh nhân bị nhầm với tình trạng nấm da do tổn thương có hình vòng.
DẤU HIỆU LÂM SÀNG
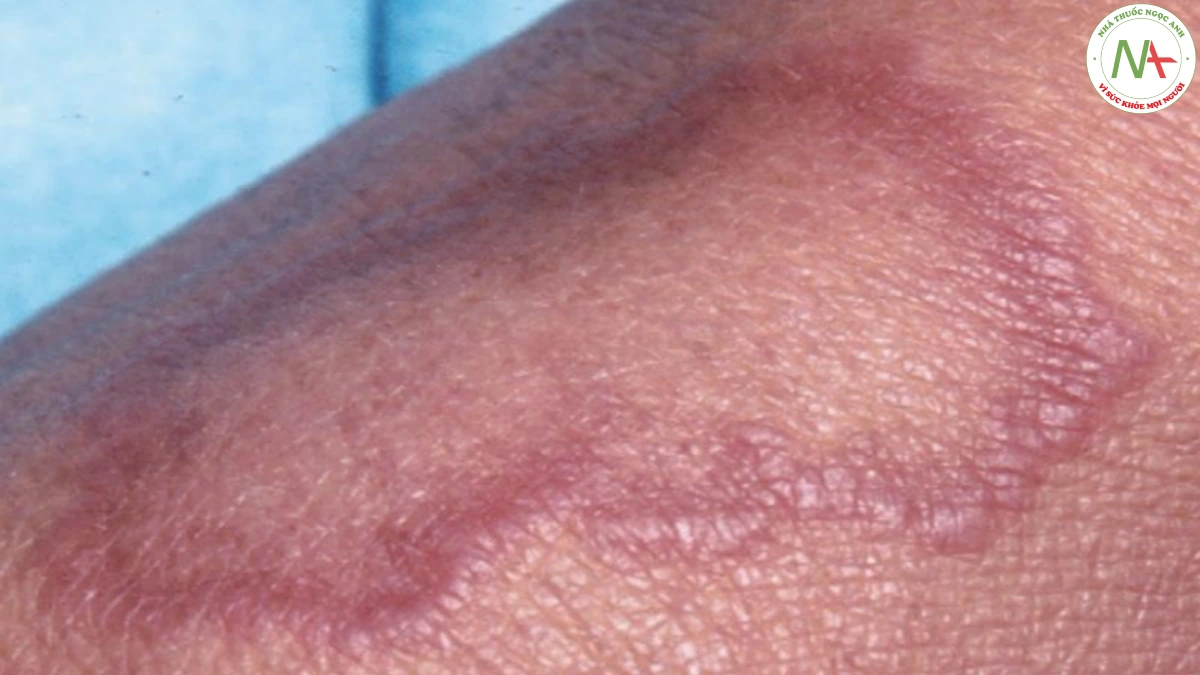
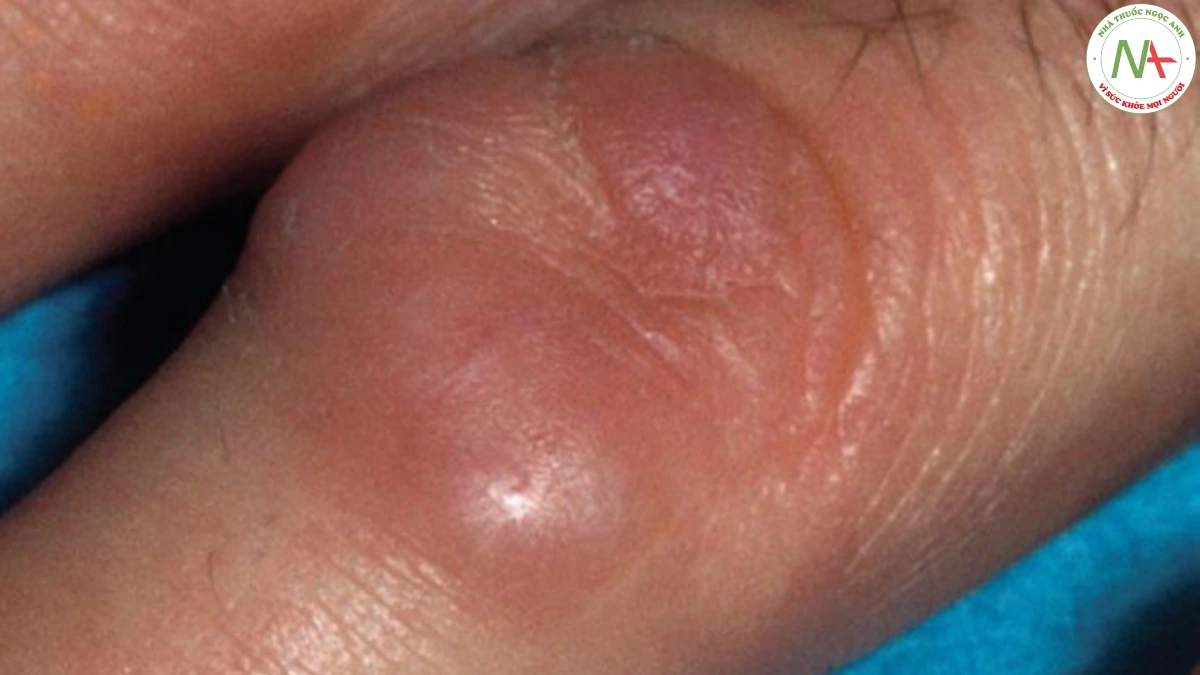
Biến thể khu trú biểu hiện dưới dạng sẩn da bóng và mảng hình vòng có lõm ở trung tâm. U hạt vòng có thể có màu da, tím hoặc đỏ. U hạt vòng lan tỏa có thể ảnh hưởng toàn bộ cơ thể (Hình 2). Các biến thể khác, ít phổ biến hơn, là dưới da (nốt đơn độc ở lớp bì sâu) (Hình 3) và dạng đục lỗ (sẩn có vết lõm ở trung tâm, đóng mài và loét). Cả biến thể dưới da và dạng đục lỗ của u hạt vòng đều xuất hiện ở các đầu xa chi.
CHẨN ĐOÁN PHÂN BIỆT
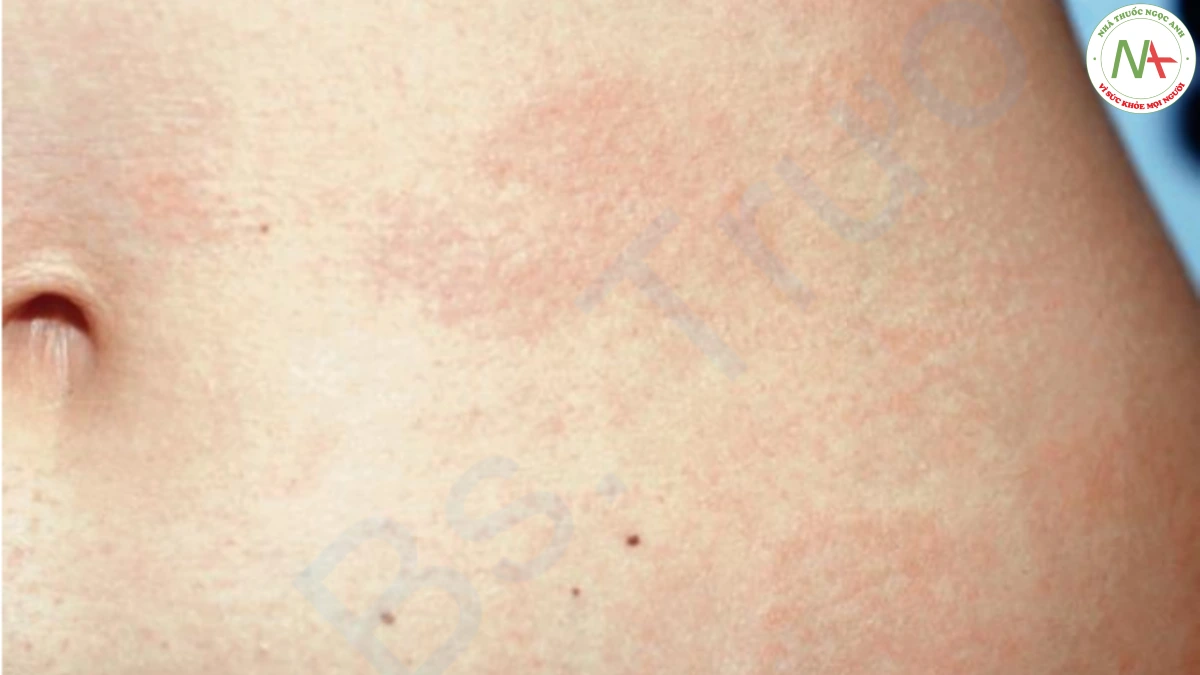
U hạt vòng có thể bị nhầm lẫn với các tình trạng khác, thường nghiêm trọng hơn. Sẩn u hạt vòng có thể biểu hiện giống như sẩn sarcoidosis (Hình 4) và lichen phẳng. Sinh thiết da dễ dàng phân biệt các tình trạng này. Necrobiosis lipoidica do tiểu đường (NLD) có thể biểu hiện về mặt lâm sàng và mô học tương tự như u hạt vòng. NLD thường có màu hơi vàng và giãn mạch xuất hiện ở trung tâm các mảng lõm ở cẳng chân. NLD có sự liên quan chặt chẽ hơn với bệnh tiểu đường so với u hạt vòng. U hạt vòng thể dưới da có thể biểu hiện tương tự như một nốt thấp khớp, cả về mặt lâm sàng và mô học. Viêm khớp không hiện diện với u hạt vòng. U hạt vòng dạng vòng thường bị nhầm lẫn nhất với nấm da, nhưng không có vảy ở u hạt vòng cho phép phân biệt giữa hai loại này.
XÉT NGHIỆM VÀ SINH THIẾT
Xét nghiệm thường không cần thiết với u hạt vòng. Đái tháo đường được báo cáo là có liên quan đến u hạt vòng lan toả. Sinh thiết da cho thấy hoại tử (collagen thoái hóa) ở lớp bì với tế bào mô nổi bật (đại thực bào) và tế bào khổng lồ đa nhân thâm nhiễm ở ngoại vi.
ĐIỀU TRỊ
Điều trị u hạt vòng không đạt mức hài lòng. Đối với trẻ nhỏ, bệnh thường tự khỏi. Do đó, không có phương pháp nào để điều trị tốt nhất. Đối với các tổn thương gây biến dạng thẩm mỹ, điều trị bằng corticosteroid tại chỗ mạnh, như kem fluocinonide 0,05% hoặc triamcinolone tiêm trong tổn thương 5 đến 10 mg/mL có thể có hiệu quả. Teo da luôn là vấn đề đáng lo ngại khi sử dụng corticosteroid tại chỗ hoặc tiêm trong tổn thương kéo dài. Psoralen kết hợp tia UV A (PUVA) và thuốc chống sốt rét hydroxychloroquine 200mg 2 lần/ngày được dùng cho những bệnh nhân bị u hạt vòng lan tỏa. Không có nghiên cứu được thiết kế tốt nào ủng hộ các liệu pháp toàn thân.
U hạt vòng khu trú thường tự khỏi.
Điều trị u hạt vòng
Ban đầu
- Theo dõi
- Steroid tại chỗ (kem fluocinonide 0,05%)
- Steroid tiêm trong tổn thương (triamcinolone 5–10 mg/mL)
Thay thế (đối với biến thể lan toả)
- PUVA
- Thuốc chống sốt rét (hydroxychloroquine 200 mg 2 lần/ngày)
DIỄN TIẾN VÀ BIẾN CHỨNG
Sau 2 năm, khoảng 75% tổn thương u hạt vòng sẽ biến mất. Tái phát không phải là hiếm. Đây là một bệnh tự giới hạn.
CƠ CHẾ BỆNH SINH
Nguyên nhân vẫn chưa được biết.
==>> Xem thêm: Loét (Ulcers): Định nghĩa, nguyên nhân, dấu hiệu lâm sàng và điều trị
LICHEN XƠ HOÁ (LICHEN SCLEROSUS)
| Những điểm chính |
| 1. Mảng trắng xơ hoá
2. Thường ảnh hưởng đến da ở bộ phận sinh dục 3. Ngứa |
ĐỊNH NGHĨA
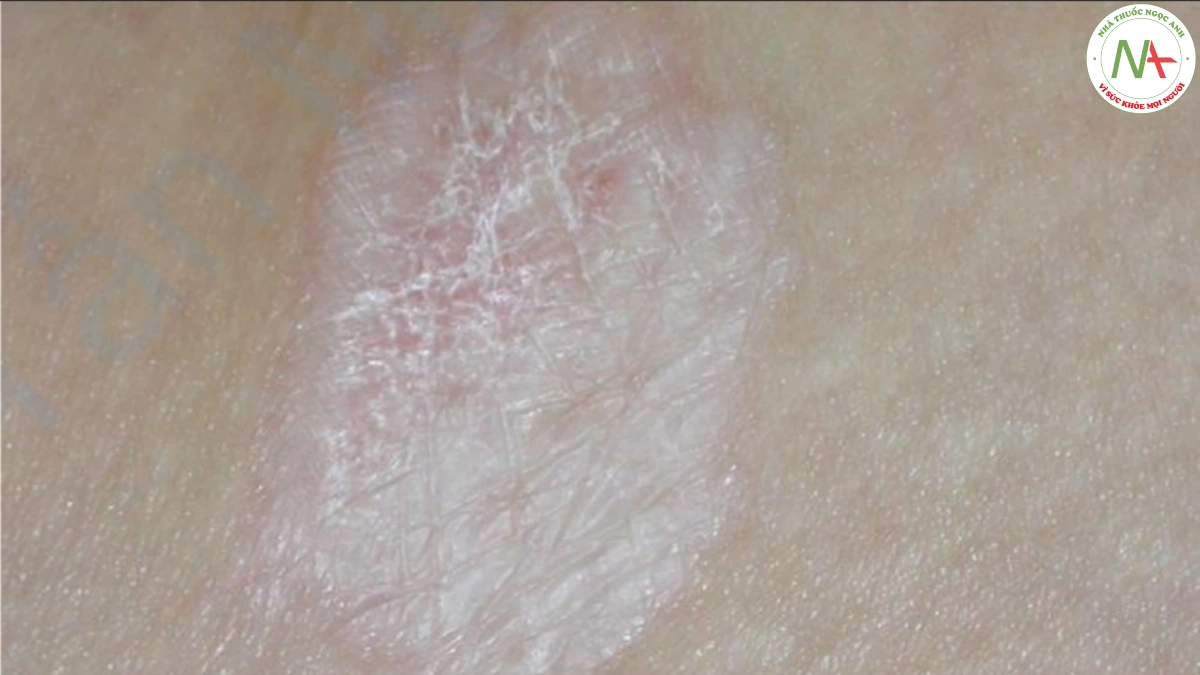
Lichen xơ hoá là tình trạng viêm mãn tính dẫn đến các mảng xơ cứng màu trắng do lớp bì nông dày lên với lớp biểu bì mỏng, nhăn nhẹ bên trên (Hình 5). Lichen xơ hoá ảnh hưởng ở bộ phận sinh dục phổ biến hơn so với ảnh hưởng ngoài bộ phận sinh dục và có thể cùng tồn tại với xơ cứng bì khu trú, cho thấy hai bệnh này có liên quan với nhau. Ngứa thường là một phàn nàn lớn.
TỶ LỆ MẮC
Lichen xơ hoá là một bệnh không phổ biến. Phụ nữ được cho là thường bị ảnh hưởng hơn, nhưng điều này chưa được chứng minh.
TIỀN SỬ
Lichen xơ hoá ảnh hưởng da ngoài bộ phận sinh dục hầu hết không có triệu chứng, nhưng có thể khô và ngứa. Các tổn thương có thể gây biến dạng về mặt thẩm mỹ. Sự ảnh hưởng ở cơ quan sinh dục có thể dẫn đến ngứa khó kiểm soát, dẫn đến chứng khó giao hợp ở phụ nữ và hẹp bao quy đầu ở nam giới. Ở phụ nữ trẻ, biểu hiện ban đầu của lichen xơ hoá có thể giống như vết bầm tím (giống như xuất huyết do chấn thương) và dẫn đến chẩn đoán sai về lạm dụng trẻ em.
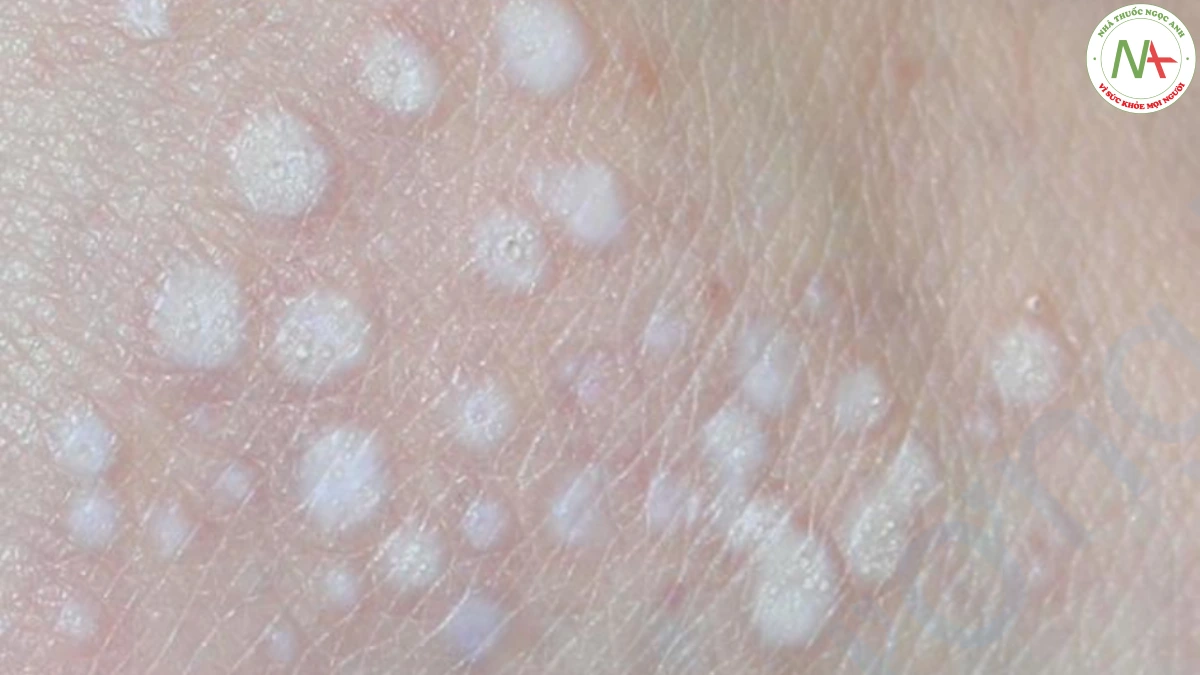
DẤU HIỆU LÂM SÀNG
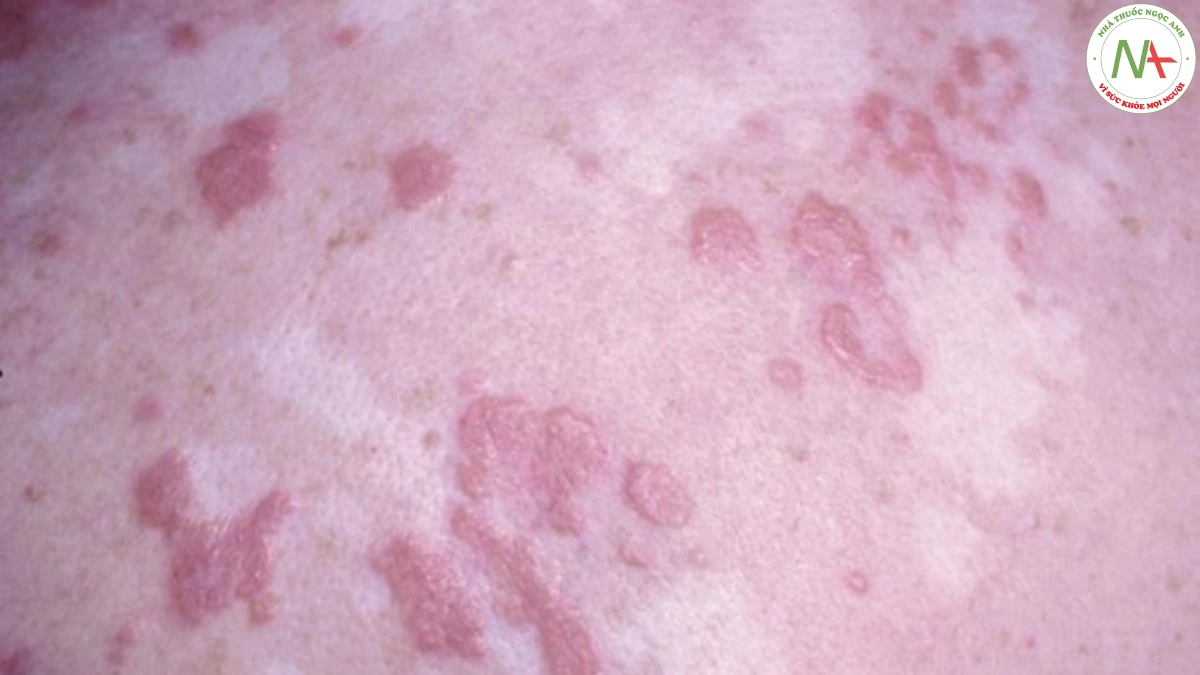
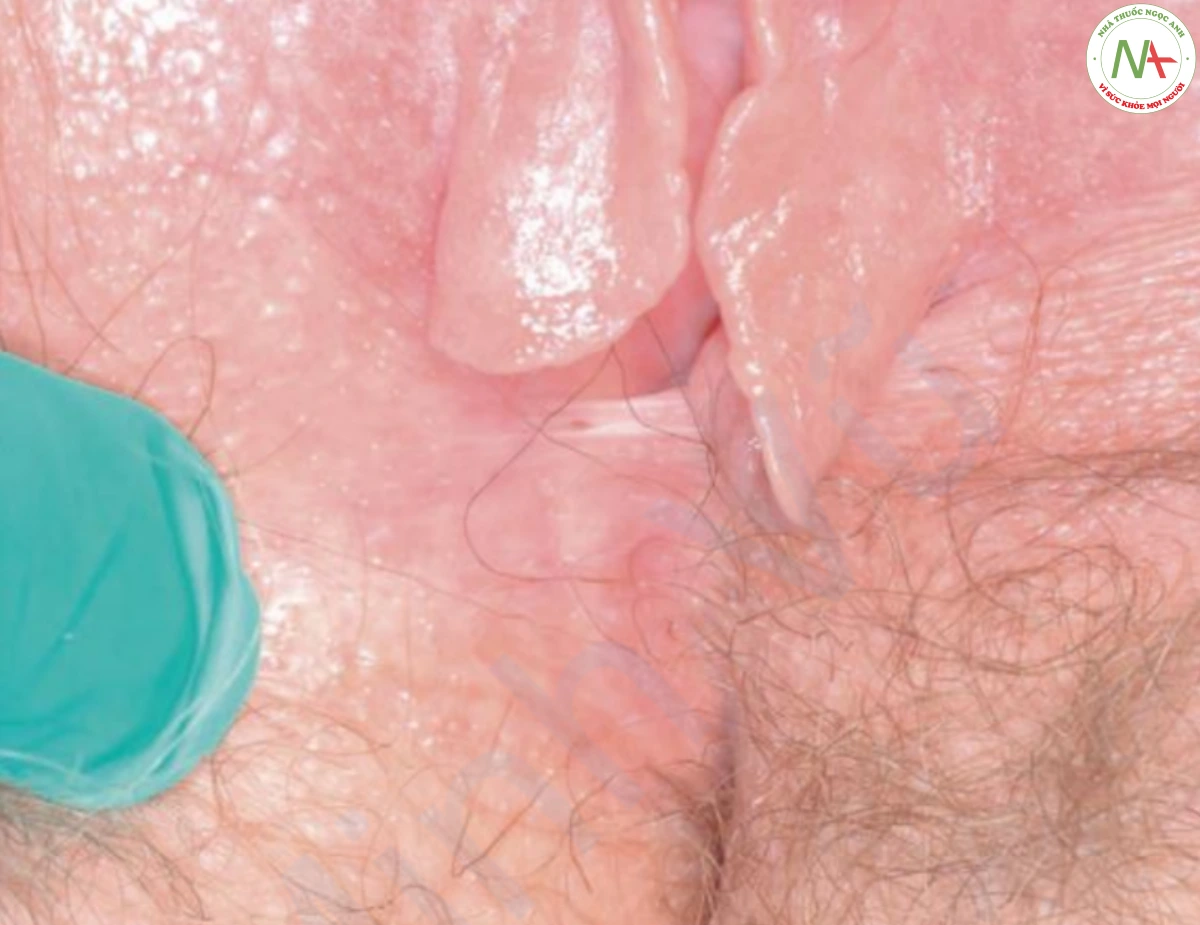
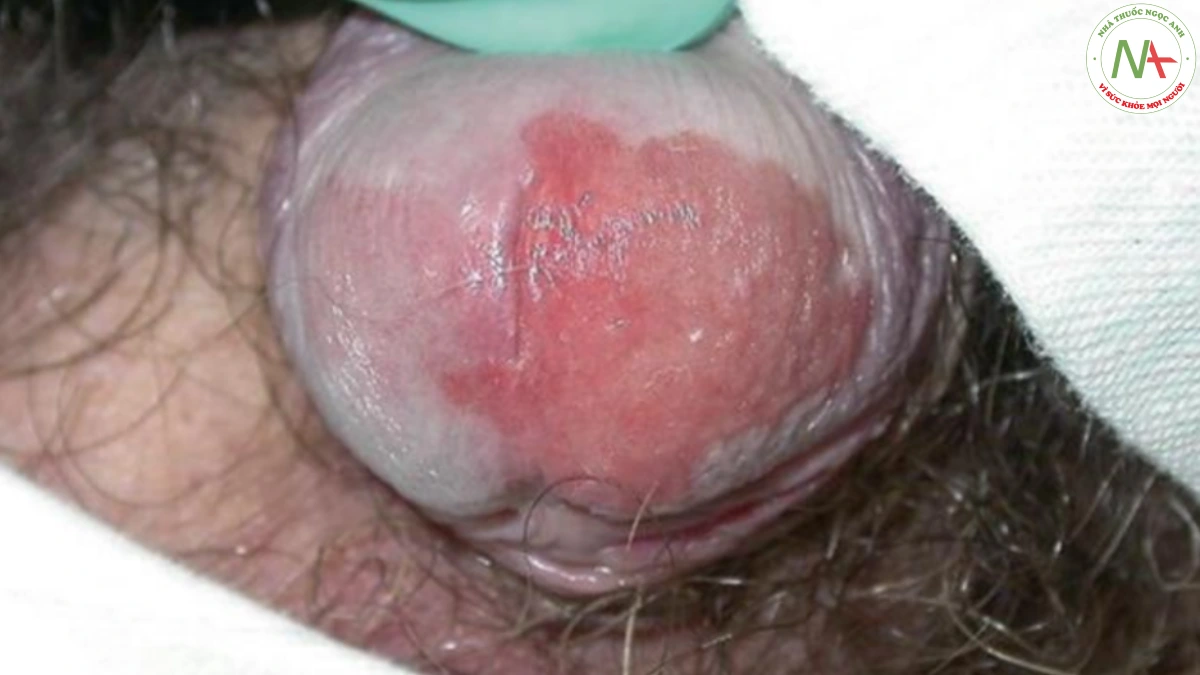
Bệnh không ở cơ quan sinh dục xảy ra chủ yếu trên thân mình và tứ chi. Các tổn thương ban đầu xuất hiện dưới dạng các sẩn màu trắng dạng giọt có thể hợp lưu với nhau thành các mảng lớn hơn (Hình 6). Các mảng xơ hoá được bao phủ bởi một lớp biểu bì nhăn nhẹ (thường giống như giấy thuốc lá). Ở phụ nữ, vùng âm hộ và quanh hậu môn thường bị ảnh hưởng, kết quả có kiểu hình như số tám. Ban đỏ ban đầu tiến triển thành mảng xơ hoá giảm sắc tố có thể bị trợt và để lại sẹo, gây khó khăn cho quan hệ tình dục (Hình 7). Hậu quả ở nam giới là dính bao quy đầu dẫn đến hẹp bao quy đầu.
CHẨN ĐOÁN PHÂN BIỆT
Hai chẩn đoán phân biệt chính là xơ cứng bì khu trú đối với lichen xơ hoá ngoài sinh dục và lạm dụng tình dục với lichen xơ hoá sinh dục ở nam và nữ. Ung thư biểu mô tế bào vảy giai đoạn đầu (hồng sản Queyrat) có thể giống lichen xơ hoá sinh dục có trợt (Hình 8), và sinh thiết là bắt buộc.
| Chẩn đoán phân biệt lichen xơ hoá |
| ● Xơ cứng bì khu trú
● Lạm dụng tình dục (đối với lichen xơ hoá ở bộ phận sinh dục) ● Ung thư biểu mô tế bào vảy (đối với lichen xơ hoá sinh dục có trợt) |
XÉT NGHIỆM VÀ SINH THIẾT
Lichen xơ hoá không liên quan đến bất kỳ bệnh toàn thân nào. Sinh thiết cho thấy một lớp bì nông đồng nhất (vết mờ collagen) với một vùng nối biểu bì- bì hoá phẳng.
ĐIỀU TRỊ
Chất làm mềm da và steroid rất mạnh là lựa chọn điều trị cho lichen xơ hoá vùng sinh dục cho cả trẻ em và người lớn. Clobetasol propionate 0,05% dạng kem hoặc bọt cần được bôi trong 12 đến 24 tuần. Ngay cả khi sử dụng lâu dài, không có tác dụng phụ lớn nào được báo cáo trong các nghiên cứu, kể cả teo da. Các tác giả khuyến cáo nên sử dụng cách ngày để tránh tổn thương da. Macrolide bôi tại chỗ được sử dụng 2 lần / ngày trong 3 đến 6 tháng được chứng minh là có hiệu quả. Đối với lichen xơ hoá ngoài sinh dục, sử dụng hợp lý corticosteroid tại chỗ rất mạnh được khuyến cáo. Đối với bệnh nặng, lan toả, acitretin với liều 25 đến 50 mg/ngày trong 3 đến 4 tháng được báo cáo là có hiệu quả. Bệnh tái phát khi ngưng điều trị luôn là vấn đề đáng lo ngại.
| Điều trị lichen xơ hoá |
| Ban đầu
● Chất làm mềm da ● Steroid rất mạnh tại chỗ (clobetasol propionate 0,05% dạng kem hoặc bọt) Thay thế ● Macrolide tại chỗ (tacrolimus hoặc pimecrolimus 2 lần / ngày) ● Acitretin 25–50 mg/ngày đối với bệnh lan toả |
NECROBIOSIS LIPOIDICA
| Những điểm chính |
| 1. Các mảng có viền màu nâu đỏ và trung tâm lõm màu vàng với giãn mao mạch
2. Ảnh hưởng ở cẳng chân trước 3. 2/3 bệnh nhân có rối loạn dung nạp glucose |
ĐỊNH NGHĨA
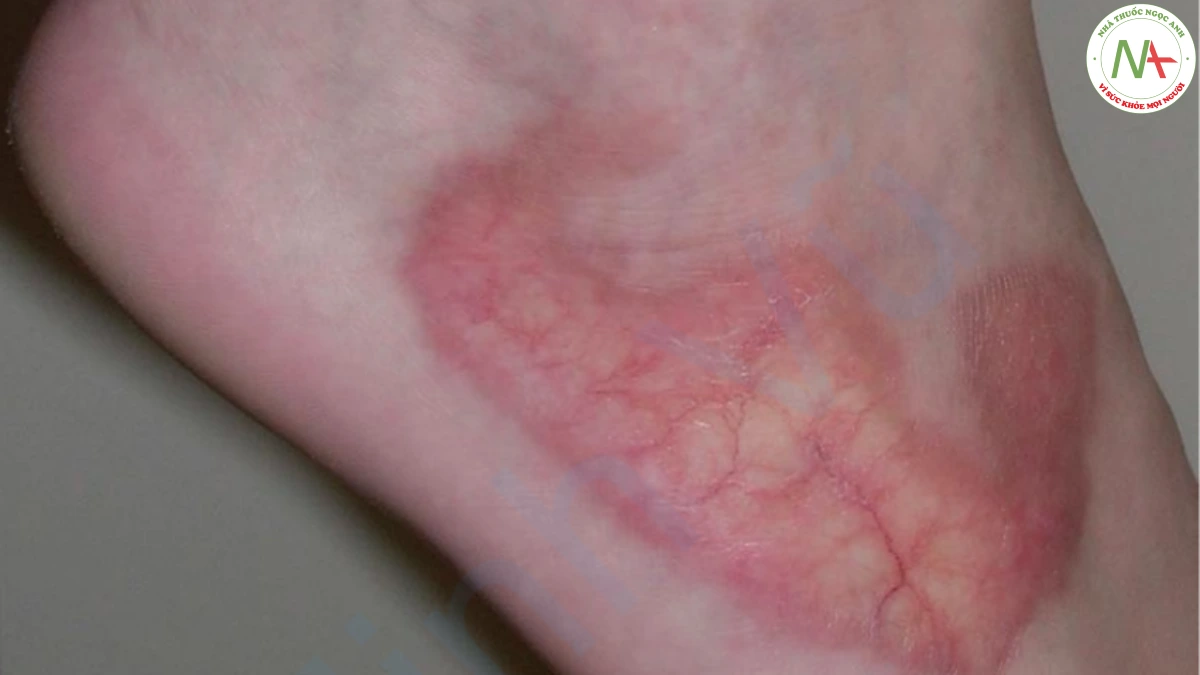
Necrobiosis lipoidica được đặc trưng bởi các mảng màu vàng nhạt, có giới hạn rõ, đặc biệt với trung tâm màu vàng thường ảnh hưởng đến cẳng chân trước (Hình 9). Nó thường liên quan đến bệnh đái tháo đường.
TỶ LỆ MẮC
Necrobiosis lipoidica xảy ra phổ biến ở nữ giới hơn nam giới, với tỷ lệ 3:1. Khoảng 0,3% bệnh nhân tiểu đường bị necrobiosis lipoidica. Thanh niên thường bị ảnh hưởng nhất.
TIỀN SỬ
Các mảng necrobiosis lipoidica tiến triển chậm trong một số năm và thường được chú ý vì biến dạng thẩm mỹ. Hiếm khi, tổn thương bị loét và trở nên đau.
DẤU HIỆU LÂM SÀNG
Necrobiosis lipoidica là một sẩn màu đỏ nâu (giai đoạn sớm) tiến triển thành một mảng. Theo thời gian, trung tâm mảng trở nên teo lại, có màu hơi vàng và giãn mạch phát triển nổi bật. Xuất hiện bờ nhô cao và xác định rõ. Tổn thương chắc khi chạm vào. Loét và trợt phát triển bên trong các mảng, thường sau chấn thương, nhưng không phổ biến. Necrobiosis lipoidica thường phân bố đối xứng trên các cẳng chân trước. Hiếm khi, nó có biểu hiện phân bố lan toả.
CHẨN ĐOÁN PHÂN BIỆT
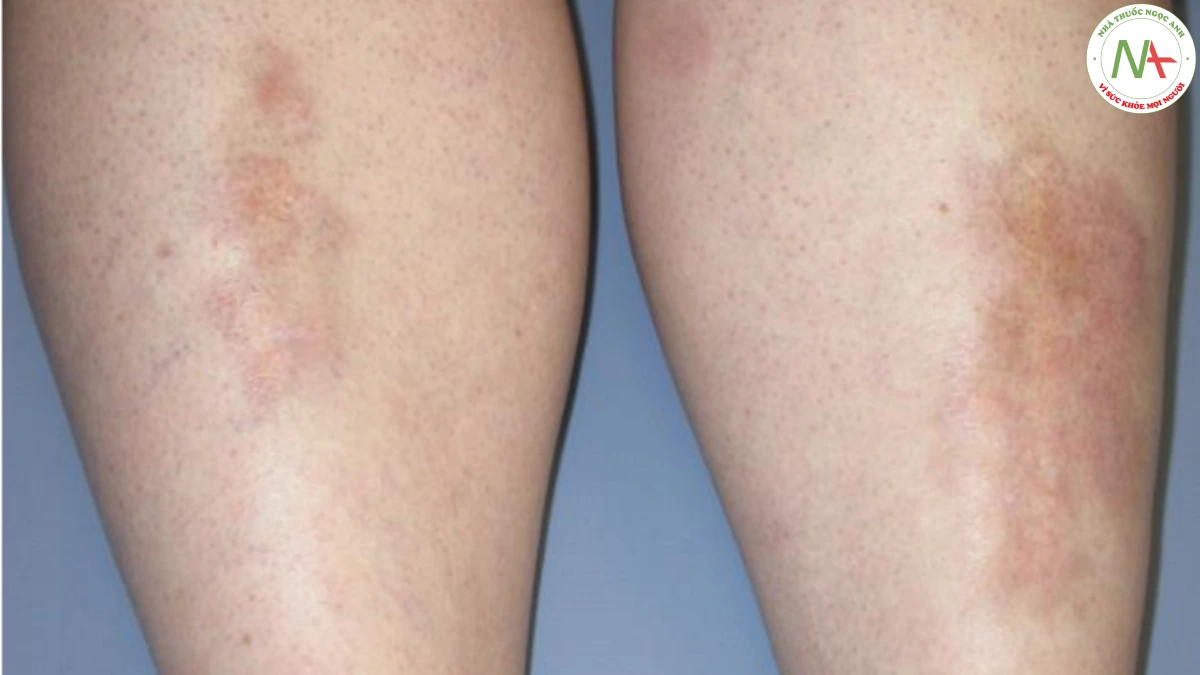
Thông thường, biểu hiện lâm sàng là đủ để chẩn đoán. Sinh thiết da đôi khi cần thiết để phân biệt với u hạt vòng và bệnh sarcoidosis. Một số trường hợp necrobiosis lipoidica có thể bị nhầm lẫn với viêm da ứ đọng (Hình 10). Viêm da ứ đọng có những thay đổi ở biểu bì (ví dụ: vảy và mài) giúp phân biệt với necrobiosis.
| Chẩn đoán phân biệt necrobiosis lipoidica |
| 1. U hạt vòng
2. Bệnh sarcoidosis 3. Viêm da ứ đọng |
XÉT NGHIỆM VÀ SINH THIẾT
Dung nạp glucose bất thường được phát hiện ở hai phần ba số bệnh nhân bị necrobiosis lipoidica, do đó có tên trước đó là necrobiosis lipoidica do tiểu đường. Một nguyên tắc chung đối với bệnh nhân necrobiosis lipoidica là một phần ba mắc bệnh tiểu đường, một phần ba có dung nạp glucose bất thường và một phần ba có dung nạp glucose bình thường. Sinh thiết da xác nhận chẩn đoán bằng cách cho thấy tình trạng viêm dạng hạt ở lớp bì song song với lớp biểu bì, các vùng thoái hóa mô liên kết và sự phá hủy các mạch máu.
ĐIỀU TRỊ
Không có phương pháp điều trị hiệu quả nào đối với necrobiosis lipoidica. Ngừng hút thuốc cũng như tối ưu hóa việc kiểm soát bệnh tiểu đường có thể ngăn chặn sự tiến triển của bệnh và giảm khả năng loét. Steroid tại chỗ mạnh, như kem fluocinonide 0,05% có thể được bôi lên các bờ đang nhô cao. Ngoài ra, có thể tiêm triamcinolone 10 mg/mL trong tổn thương vào các bờ đang nhô cao để giúp ngăn chặn sự lan rộng của bệnh. Thành công hạn chế được báo cáo với pentoxifylline (Trental; 400 mg 2 lần/ngày) và các thuốc khác.
Điều trị necrobiosis lipoidica
Ban đầu
- Tối ưu hóa việc kiểm soát bệnh tiểu đường
- Steroid tại chỗ: kem fluocinonide 0,05% 2 lần/ngày.
Thay thế
- Steroid tiêm trong tổn thương: triamcinolone 10 mg/mL
- Pentoxifylline 400 mg 2 lần/ngày.
XƠ CỨNG BÌ (SCLERODERMA/MORPHEA)
| Những điểm chính |
| 1. Morphea là bệnh xơ cứng bì khu trú giới hạn ở da
2. Xơ cứng bì toàn thân (systemic scleroderma) ảnh hưởng ở da và các cơ quan nội tạng, đặc biệt là thực quản 3. Hiện tượng Raynaud thường có trong xơ cứng bì toàn thân 4. Điều trị xơ cứng bì toàn thân là điều trị hỗ trợ, không điều trị khỏi bệnh |
ĐỊNH NGHĨA
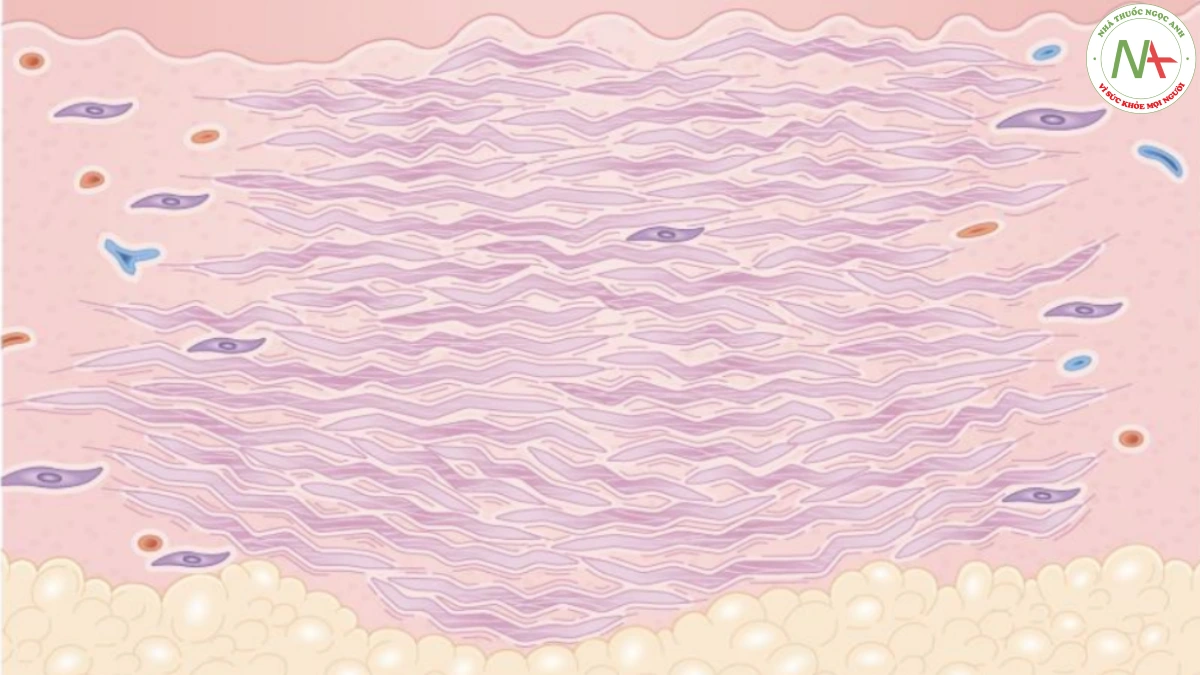
Trong bệnh xơ cứng bì, sự gia tăng số lượng và hoạt động của các nguyên bào sợi tạo ra collagen quá mức, dẫn đến sự dày lên của lớp bì (Hình 11). Xơ cứng bì khu trú, giới hạn ở da, được gọi là morphea. Nó khác với xơ cứng bì toàn thân, còn được gọi là xơ cứng bì toàn thân tiến triển (progressive systemic sclerosus, PSS). Trong PSS, xơ hóa ảnh hưởng ở da lan tỏa hơn và cũng ảnh hưởng đến một số cơ quan nội tạng. Xơ cứng bì được phân loại là bệnh lý mạch máu collagen “tự miễn”.
TỶ LỆ MẮC
Cả hai dạng xơ cứng bì đều không phổ biến. Tỷ lệ mắc PSS hàng năm được ước tính là ít hơn 3 bệnh nhân mới trên 1 triệu dân. Khoảng 20% trường hợp xảy ra ở trẻ em và thanh thiếu niên. Một biến thể tuyến tính của morphea ảnh hưởng ở trẻ em. Mặt khác, morphea và PSS là bệnh của người lớn, với phụ nữ bị ảnh hưởng nhiều gấp ba lần so với nam giới.
TIỀN SỬ
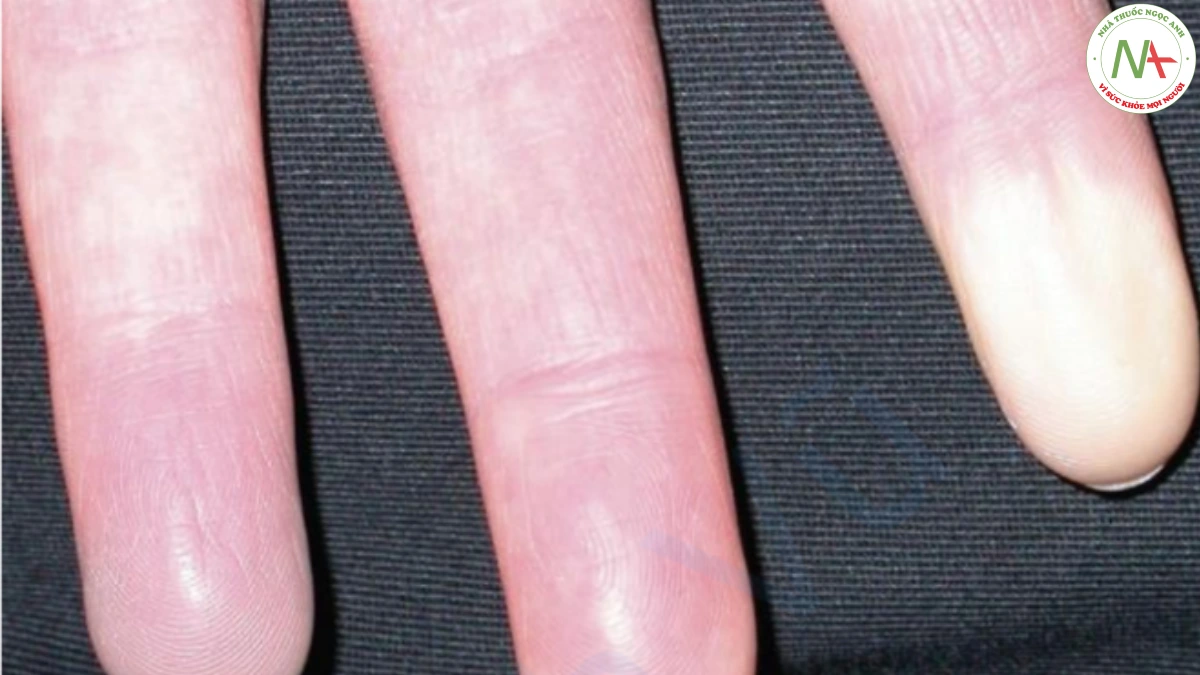
Bệnh nhân PSS thường xuyên có các triệu chứng. Ở giai đoạn đầu của bệnh, triệu chứng phổ biến nhất là hiện tượng Raynaud, được đặc trưng bởi sự đau và thay đổi màu sắc của các ngón tay khi tiếp xúc với lạnh (Hình 12). Những thay đổi màu sắc điển hình theo thứ tự là trắng, tím và đỏ, nhưng quan trọng nhất là màu trắng, gây ra bởi sự co mạch do lạnh. Bệnh nhân mắc bệnh nặng hơn cũng nhận thấy sự săn chắc của da, biểu hiện bằng việc không thể mở miệng rộng (nha sĩ có thể nhận xét về điều này) và co rút các ngón tay gây giảm sự khéo léo của vận động. Tình trạng loét các đầu ngón tay cũng thường xuyên xảy ra. Các triệu chứng toàn thân bao gồm khó nuốt, đau khớp và hơi thở ngắn.
DẤU HIỆU LÂM SÀNG
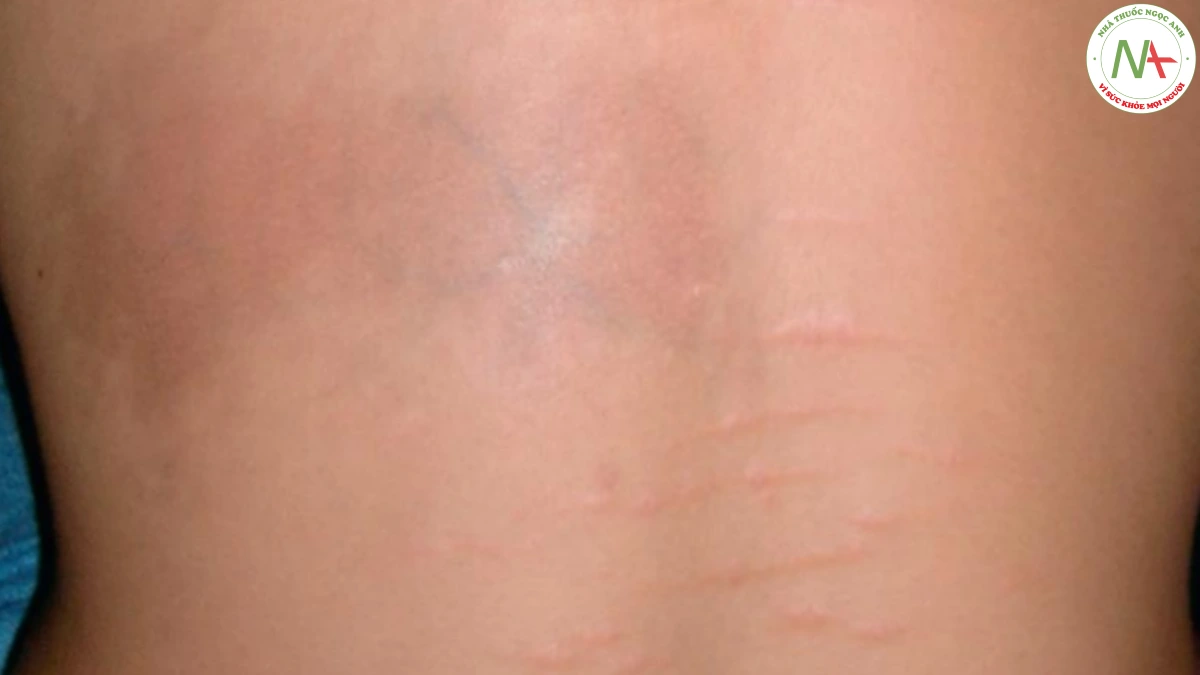
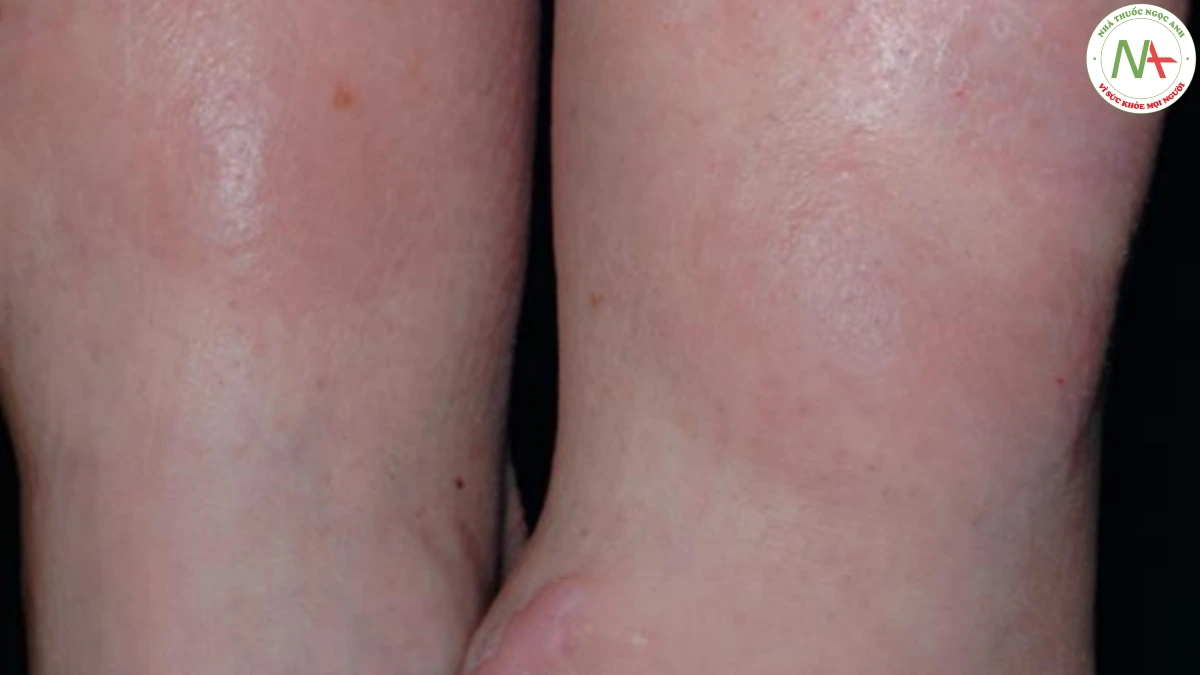
Morphea xuất hiện dưới dạng một mảng xơ hoá, phân bố không đối xứng, có ranh giới rõ, có thể phẳng, hơi nhô lên hoặc hơi lõm xuống. Quan trọng nhất, nó có cảm giác chai cứng. Các tổn thương sớm có bờ màu hồng tím nhạt, cho thấy hoạt động viêm và trung tâm màu trắng. Các tổn thương trưởng thành bị tăng sắc tố (Hình 13). Các tổn thương morphea thường ảnh hưởng ở thân mình, ngoại trừ biến thể tuyến tính, thường ảnh hưởng ở đầu hoặc tứ chi (Hình 14).
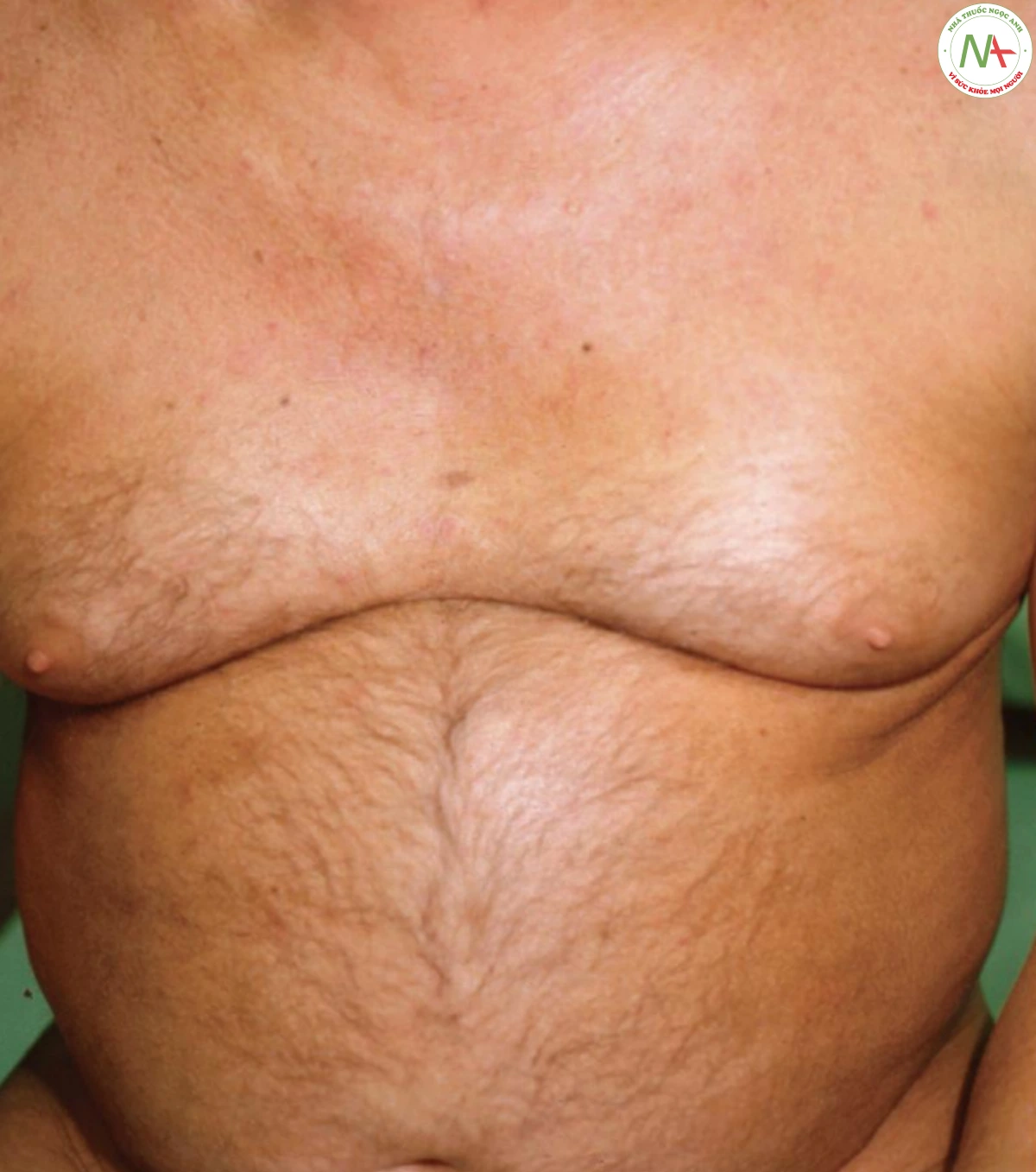
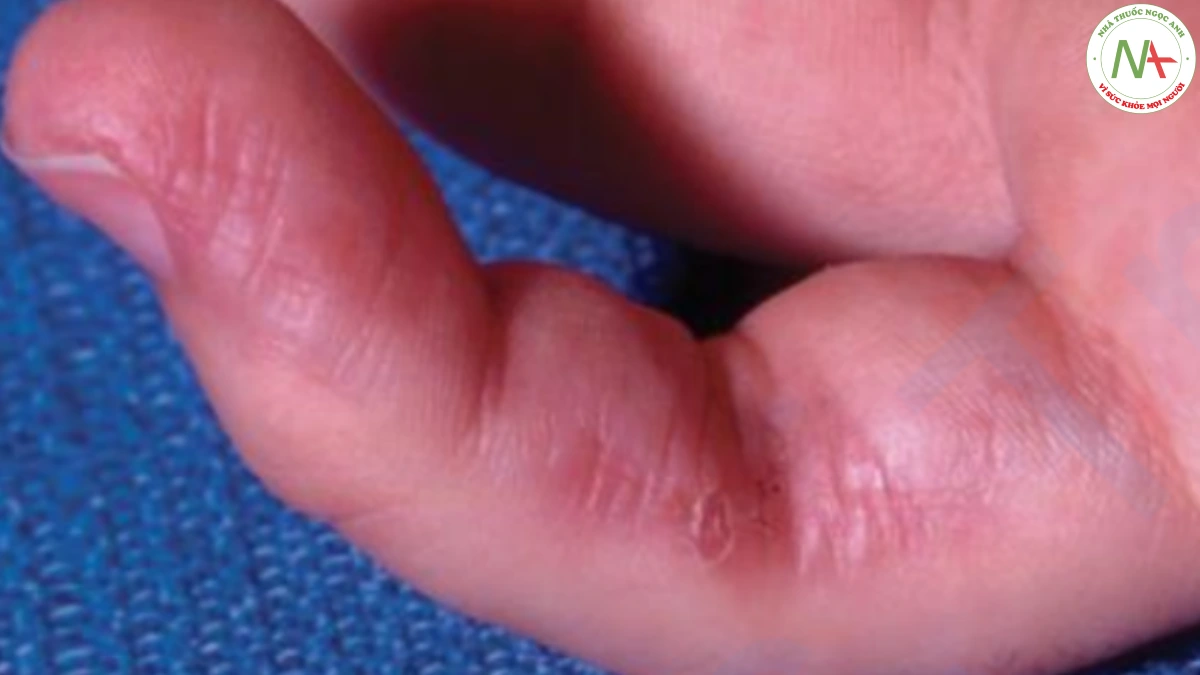
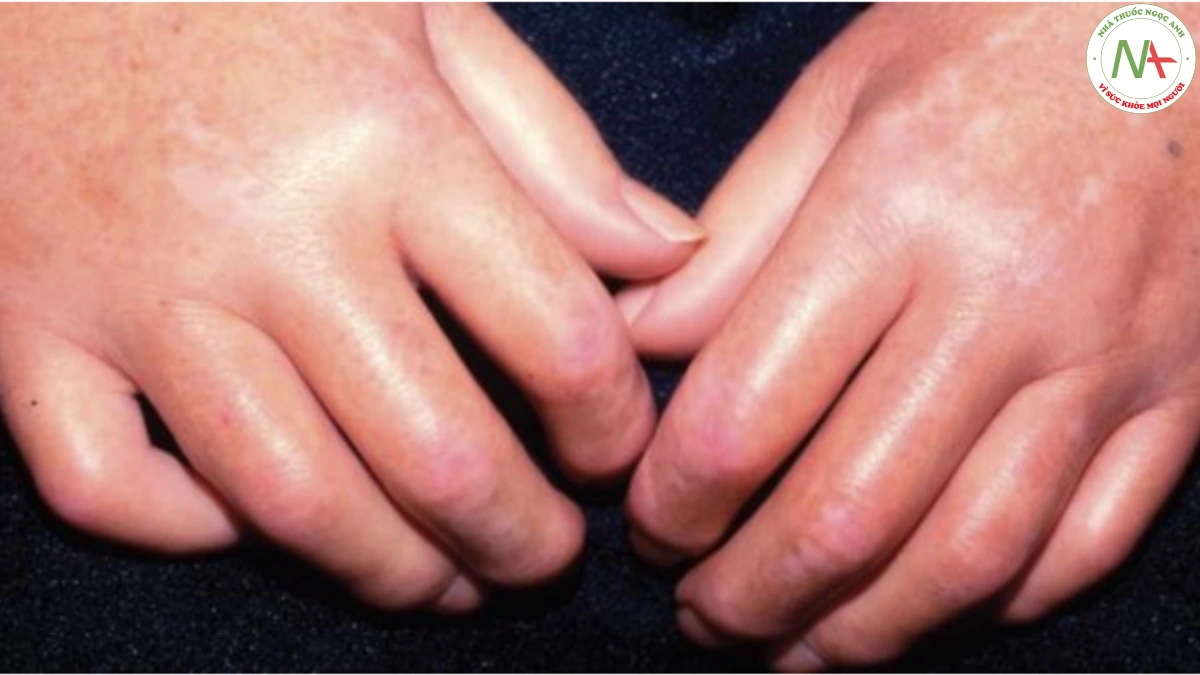
Da dày lên trong PSS không tách biệt rõ với da bình thường, mặc dù một số vùng như tay và mặt (acrosclerosus), có thể dày hơn những vùng khác. Da mặt dày lên có biểu hiện mịn bất thường, ngoại trừ xung quanh miệng, ở đó nhăn lại và có dạng dây túi xách. Ảnh hưởng ở các ngón tạo ra các ngón dày, hình xúc xích (sclerodactyly; Hình 15). Loét theo sau là sẹo rỗ xảy ra trên đầu ngón tay. Khi ảnh hưởng lan toả, da thường bị tăng sắc tố và có thể có những vùng lốm đốm sáng và tối (“muối và tiêu”). Những bệnh nhân có da dày lên rõ rệt lan toả (Hình 11) dường như có tiên lượng xấu nhất.
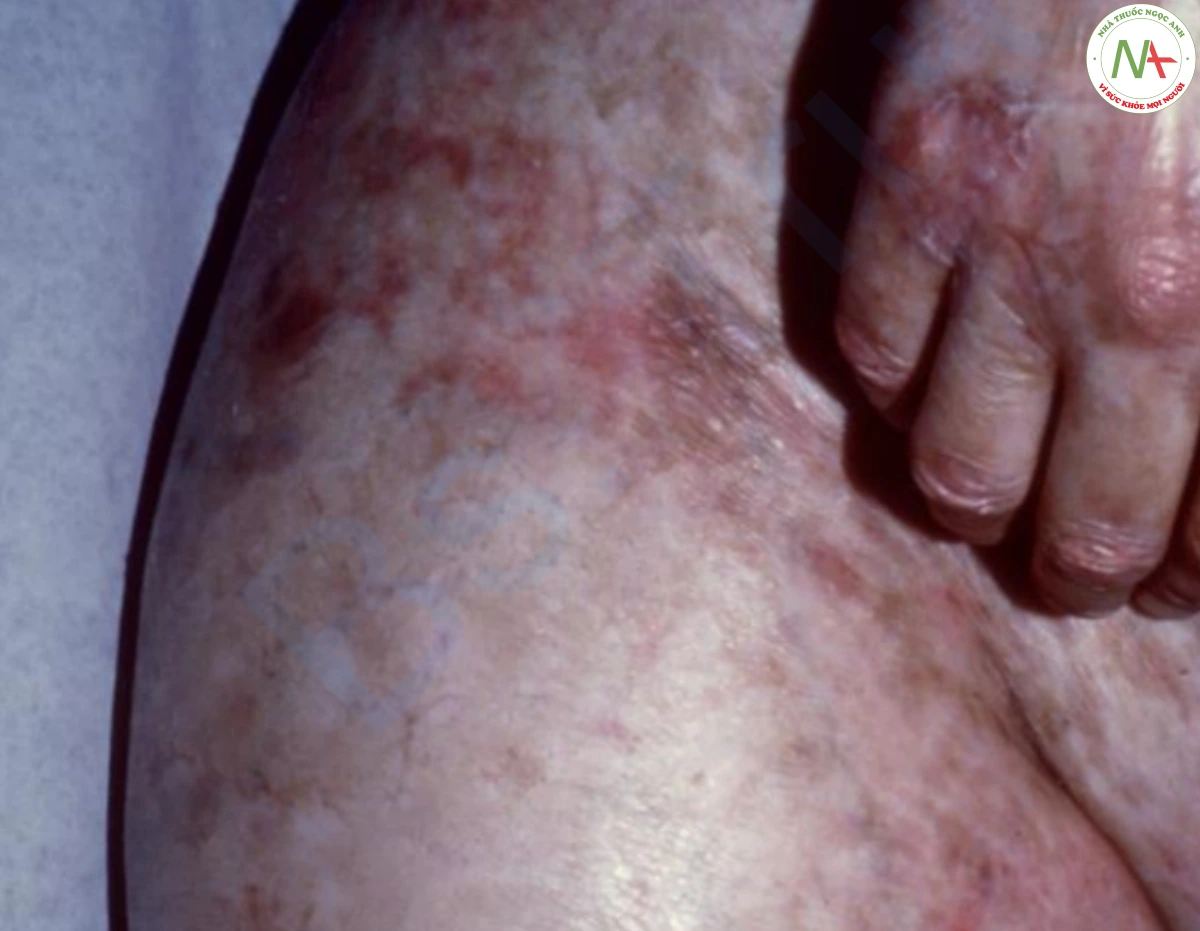
Giãn mạch nổi bật ở một số bệnh nhân xơ cứng bì. Nó biểu hiện dưới dạng nhiều dát nhỏ, dạng chấm, đặc biệt nổi rõ trên mặt và tay (Hình 16). Sự vôi hóa da và suy giảm nhu động thực quản cũng xảy ra ở những bệnh nhân mắc hội chứng CREST (vôi hóa, hiện tượng Raynaud, rối loạn chức năng thực quản, xơ cứng bì và giãn mạch).
CHẨN ĐOÁN PHÂN BIỆT
Chẩn đoán phân biệt bệnh morphea bao gồm hai rối loạn không phổ biến. Lichen xơ hoá là một rối loạn vô căn xuất hiện dưới dạng một mảng bì chai cứng, màu trắng sứ với lớp biểu bì teo, hơi nhăn. Nó thường ảnh hưởng đến vùng âm hộ nhưng đôi khi xuất hiện thành từng mảng rải rác trên thân mình. Đôi khi, lichen xơ hoá và morphea cùng tồn tại. Necrobiosis lipoidica thường xảy ra (nhưng không phải luôn luôn) ở cẳng chân nhất, thường ở bệnh nhân tiểu đường, dưới dạng một mảng chai cứng, màu đỏ cam với lớp biểu bì teo, từ đó nhìn thấy các mạch máu giãn lớn.
Da dày lan toả trong PSS có thể bị nhầm lẫn với một số rối loạn không phổ biến. Trong myxedema (sưng và dày da) do suy giáp, da có thể dày lên rõ rệt nhưng có cảm giác nhão hơn là cứng (Hình 17). Scleromyxedema là một bệnh hiếm gặp được đặc trưng bởi sự lắng đọng chất nhầy trong da. Nó có thể giống bệnh xơ cứng bì trên lâm sàng, nhưng sinh thiết mang tính chất chẩn đoán và sự ảnh hưởng ở da đi kèm với protein globulin miễn dịch đơn dòng G (IgG) trong huyết thanh. Bệnh mô liên kết hỗn hợp (mixed connective tissue disease) là một hội chứng “chồng lắp” với các đặc điểm của một số bệnh mạch máu collagen: xơ cứng bì, viêm bì cơ và lupus ban đỏ. Hội chứng này được đặc trưng về mặt huyết thanh bởi nồng độ cao của các kháng thể chống lại protein nhân trong kháng nguyên nhân chiết xuất được. Trong bệnh mảnh ghép chống lại vật chủ mạn tính, các biểu hiện trên da rất nổi bật và có thể rất giống với biểu hiện của bệnh xơ cứng bì toàn thân (Hình 18). Bệnh porphyria cutanea tarda đôi khi đi kèm với da dày lên, xơ hoá, tăng sắc tố lan tỏa. Tuy nhiên, các biểu hiện thông thường hơn là bọng nước và da mỏng manh ở mu bàn tay, tăng sắc tố và rậm lông ở má trên. Thuốc chống ung thư bleomycin có thể gây ra những thay đổi xơ cứng da không thể phân biệt được với những thay đổi xơ cứng da toàn thân.
Chẩn đoán phân biệt xơ cứng bì
- Lichen xơ hoá
- Necrobiosis lipoidica
- Myxedema
- Scleromyxedema
- Bệnh mô liên kết hỗn hợp
- Bệnh mảnh ghép chống vật chủ mãn tính
- Porphyria cutanea tarda
- Bleomycin
XÉT NGHIỆM VÀ SINH THIẾT
Các xét nghiệm không cần thiết ở những bệnh nhân mắc bệnh morphea, ngoại trừ sinh thiết da nếu chẩn đoán còn nghi ngờ. Bệnh nhân bị xơ cứng bì lan toả cần được xét nghiệm đánh giá và chụp X- quang về sự ảnh hưởng toàn thân bao gồm công thức máu toàn bộ, phân tích nước tiểu, xét nghiệm chức năng thận, chụp X-quang ngực, xét nghiệm chức năng phổi và nuốt barium. Xét nghiệm kháng thể kháng nhân dương tính ở 95% bệnh nhân xơ cứng bì toàn thân. Tế bào biểu mô người (HEp-2) được sử dụng làm chất nền cho xét nghiệm kháng thể kháng nhân. Kiểu hình nhuộm dương tính trên các tế bào này tương quan với loại xơ cứng bì toàn thân như sau: nhuộm màu nhân liên quan đến bệnh mô liên kết hỗn hợp; nhuộm anticentromere liên quan đến hội chứng CREST; và một kiểu hình các đốm mịn lan tỏa liên quan đến kháng thể Scl-70 dương tính được thấy trong bệnh xơ cứng bì lan tỏa.
Các xét nghiệm và X quang cho bệnh xơ cứng bì toàn thân:
- Công thức máu toàn phần
- Phân tích nước tiểu
- Xét nghiệm chức năng thận
- Chụp X quang ngực
- Xét nghiệm kháng thể kháng nhân
- Kiểm tra chức năng phổi
- Nuốt barium
Morphea và PSS cho thấy những thay đổi mô học giống nhau trên da (Hình 19). Các bó collagen tăng lên về số lượng và độ dày, đồng thời xuất hiện nhiều bạch cầu ái toan hơn khi nhuộm hematoxylin và eosin. Những thay đổi này rõ rệt nhất ở 2/3 dưới của trung bì và kéo dài đến lớp mỡ dưới da. Viêm xuất hiện ở giai đoạn đầu, khi chẩn đoán dễ bị bỏ qua về mặt mô học vì những thay đổi collagen có thể không được đánh giá. Trong các giai đoạn sau, quá trình xơ hoá tiến triển bao phủ và cuối cùng xóa sạch các phần phụ của da, với kết quả cuối cùng có thể giống như một vết sẹo. Ngoài ra, ở giai đoạn muộn mạch máu biểu hiện dày lên, hyalin hóa và giảm số lượng.
ĐIỀU TRỊ
Điều trị xơ cứng bì gây thất vọng. Steroid tại chỗ, tiêm trong tổn thương và thậm chí toàn thân được sử dụng cho bệnh morphea, thường mang lại kết quả đáng thất vọng. Macrolide và calcipotriene tại chỗ cũng được sử dụng với thành công hạn chế. Đối với các trường hợp nghiêm trọng, đặc biệt là các biến thể tuyến tính gây ảnh hưởng về mặt thẩm mỹ và thể chất, methotrexate thường được sử dụng. Trong danh sách dài các loại thuốc được sử dụng trong PSS, hầu hết đều có rất ít hoặc không có tác dụng được chứng minh. D-penicillamine, chất ngăn cản sự liên kết ngang của các sợi collagen, và các thuốc ức chế miễn dịch như prednisone và azathioprine hoặc methotrexate, là những liệu pháp toàn thân khác. D-penicillamine là tác nhân được lựa chọn đầu tiên cho bệnh xơ cứng bì toàn thân, nhưng việc theo dõi (ví dụ: công thức máu toàn bộ hàng tháng và phân tích nước tiểu) phải được thực hiện vì khả năng gây độc. Đối với những bệnh nhân bị sclerodactyly và biến thể tuyến tính của morphea, không nên bỏ qua liệu pháp vật lý trị liệu. Các bài tập vận động hàng ngày rất quan trọng để giúp hạn chế co cứng cơ gấp thường phát triển theo thời gian.
| Điều trị xơ cứng bì |
| Morphea
Ban đầu ● Steroid tại chỗ và tiêm trong tổn thương (clobetasol 0,05% 2 lần/ngày) ● Macrolide tại chỗ (tacrolimus 0,1% 2 lần /ngày) ● Calcipotriene tại chỗ, kết hợp hoặc không với steroid Thay thế (đối với bệnh lan rộng) ● Steroid toàn thân ● Methotrexat ● Vật lý trị liệu cho các biến thể tuyến tính Xơ cứng bì toàn thân Ban đầu ● Penicillamine ● Prednisone Thay thế ● Thuốc ức chế miễn dịch ● Vật lý trị liệu (đối với chứng co rút) |
DIỄN TIẾN VÀ BIẾN CHỨNG
Morphea thường giới hạn ở một vài mảng, mặc dù có thể lan rộng hơn. Morphea tuyến tính ở trẻ em có thể đi kèm với sự ảnh hưởng của cơ bên dưới và thậm chí cả xương, dẫn đến teo các mô này. Morphea thường “giảm bớt” theo thời gian (thường là nhiều năm), sau đó vùng da bị ảnh hưởng mềm đi. Tình trạng giảm sắc tố hoặc tăng sắc tố còn sót lại là phổ biến. Mặc dù có trường hợp hiếm gặp tiến triển thành xơ cứng bì toàn thân được báo cáo, nhưng ở hầu hết bệnh nhân, morphea là một bệnh lành tính.
Bệnh xơ cứng bì toàn thân thường tiến triển, và tử vong do ảnh hưởng toàn thân không phải là không phổ biến. Tỷ lệ sống sót sau 5 năm được báo cáo dao động từ 50% đến 90%, tùy thuộc vào loại và mức độ ảnh hưởng đến cơ quan nội tạng. Suy thận, thường đi kèm với tăng huyết áp nghiêm trọng, là nguyên nhân gây tử vong thường xuyên. Các biến chứng về tim bao gồm khiếm khuyết dẫn truyền, viêm màng ngoài tim và suy tim. Xơ phổi là một biến chứng nghiêm trọng khác. Sự ảnh hưởng của các cơ trơn của phần dưới của thực quản làm suy yếu nhu động thực quản với trào ngược, gây ra tình trạng hẹp. Có thể bị giảm cân và suy dinh dưỡng.
Sự dày lên của da thường bắt đầu với một giai đoạn sớm, phù, sau đó là cứng lại và dày lên. Các biến chứng ở da bao gồm loét đầu ngón tay, đôi khi phức tạp do nhiễm trùng với viêm tủy xương. Sự co rút của bàn tay và ngón tay có thể do xơ hoá.
CƠ CHẾ BỆNH SINH
Bệnh nhân bị xơ cứng bì có số lượng nguyên bào sợi tăng lên và tốc độ sinh tổng hợp collagen trong da tăng lên. Mặc dù nguyên nhân chính vẫn chưa được biết, nhưng ngày càng có nhiều bằng chứng cho thấy quá trình này diễn ra qua trung gian miễn dịch. Một số nghiên cứu ở châu u chỉ ra xoắn khuẩn Borrelia burgdorferi trong cơ chế bệnh sinh của bệnh morphea và báo cáo thành công khi điều trị bằng penicillin ở một số bệnh nhân. Những kết quả này không được nhân lên ở Hoa Kỳ. Vai trò, nếu có, của các kháng thể kháng nhân trong cơ chế bệnh sinh của bệnh xơ cứng bì vẫn chưa được biết rõ. Chúng có thể là kết quả chứ không phải là nguyên nhân của bệnh.
==>> Xem thêm: BAN XUẤT HUYẾT (PURPURA): ĐỊNH NGHĨA, NGUYÊN NHÂN, ĐIỀU TRỊ
CHAI CỨNG BÌ KHÔNG PHỔ BIẾN UNCOMMON CAUSES OF DERMAL INDURATION
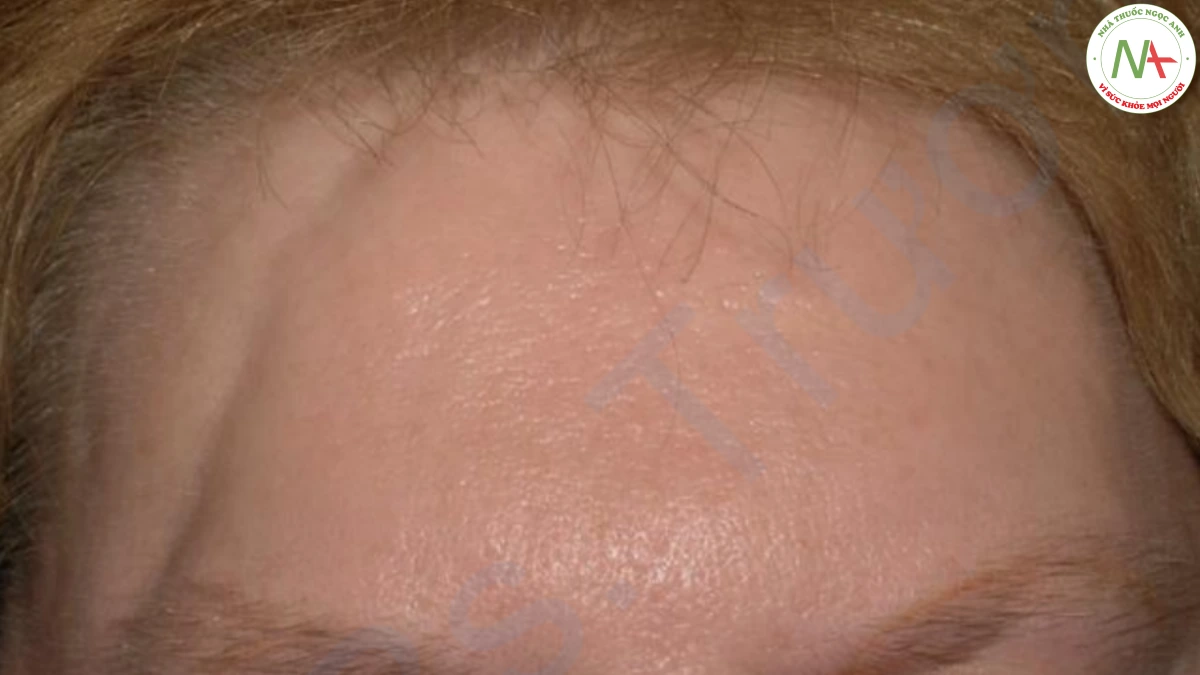
COUP DE SABER
Các vết lõm xơ hoá cạnh giữa của trán đại diện cho một biến thể tuyến tính của morphea (Hình 20) Tương tự như morphea, các viền màu tía là dấu hiệu hoạt động của bệnh. Nó có thể kéo dài đến lông mày, mũi hoặc má. Một biến thể nghiêm trọng, có thể dẫn đến teo nửa mặt, được gọi là hội chứng Parry–Romberg. Hiệu giá kháng thể kháng nhân cao thường hiện diện. Việc điều trị gặp nhiều khó khăn và methotrexate thường được sử dụng khi có lo ngại về biến dạng thẩm mỹ.
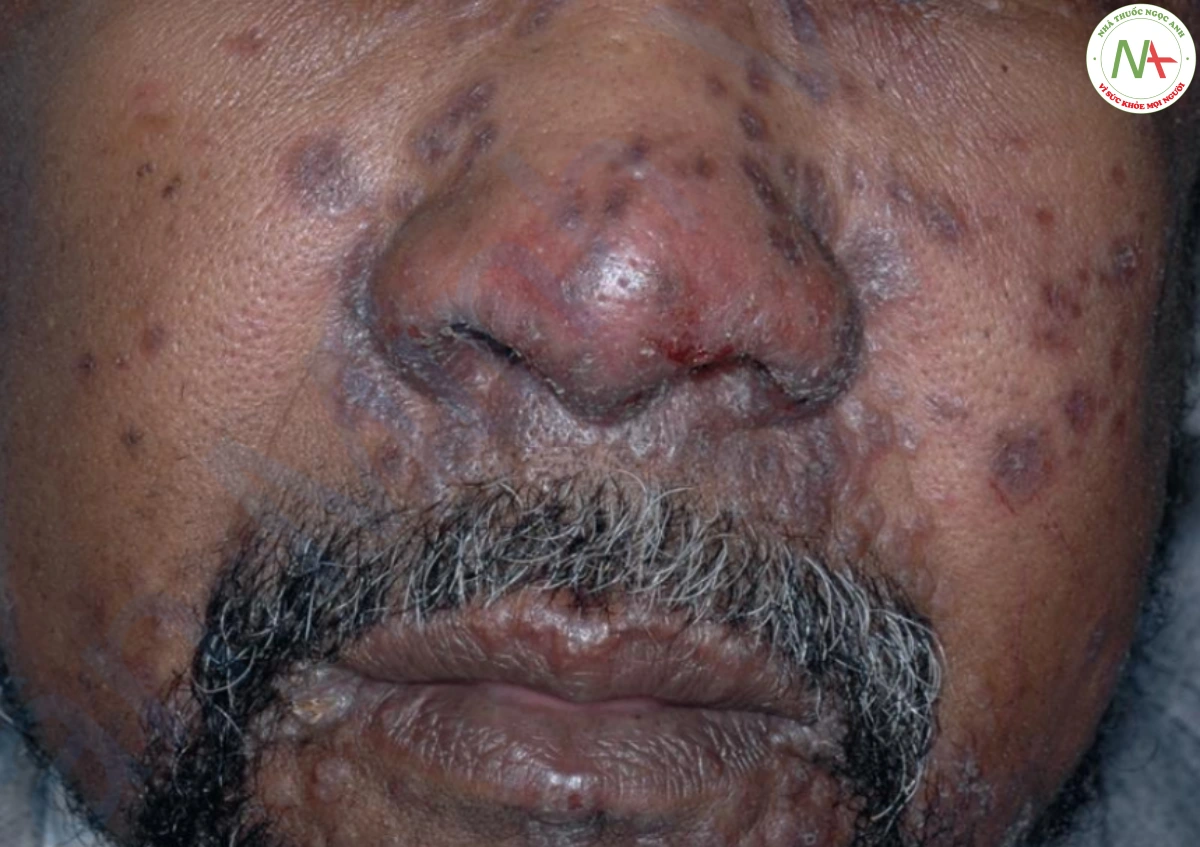
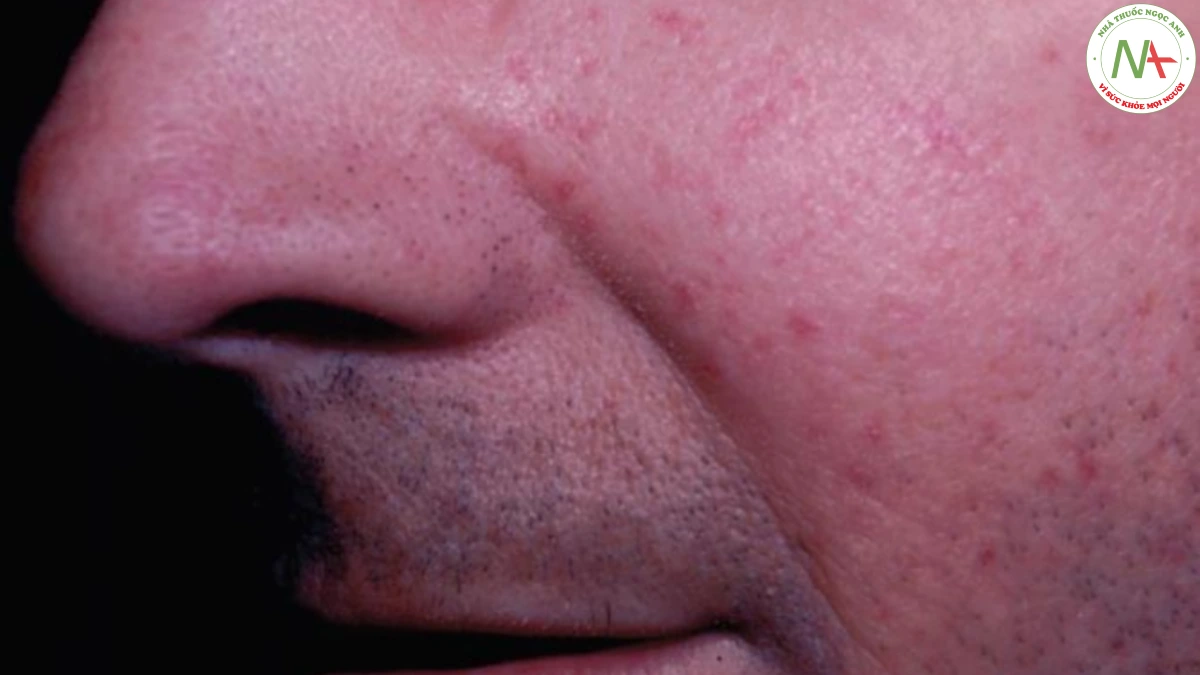
SARCOIDOSIS
Sarcoidosis là một tình trạng u hạt toàn thân thường ảnh hưởng đến da và phổi. Nguyên nhân vẫn chưa được biết. Tổn thương da có thể là biểu hiện đầu tiên của bệnh và đặc trưng bởi các sẩn và mảng màu nâu đỏ, phổ biến nhất ở mặt nhưng có thể tìm thấy ở bất kỳ vị trí nào (Hình 21). Kiểm tra toàn thân (ví dụ: đánh giá sự ảnh hưởng ở phổi) là cần thiết. Sinh thiết da xác nhận chẩn đoán với việc chứng minh u hạt chủ yếu ở lớp bì. Điều trị theo với mức độ nghiêm trọng của bệnh. Steroid tại chỗ và toàn thân, hydroxychloroquine và thuốc ức chế miễn dịch là những phương pháp điều trị phổ biến nhất.