Bệnh thần kinh
Bệnh dại: Nguyên nhân, triệu chứng, điều trị và cách phòng ngừa hiệu quả theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
nhathuocngocanh.com – Bài viết Bệnh dại: Nguyên nhân, triệu chứng, điều trị và cách phòng ngừa hiệu quả theo BMJ. Để tải file PDF của bài viết, xin vui lòng click vào link ở đây.
Tóm tắt
- Bệnh cần khai báo ở nhiều nước.
- Biện pháp dự phòng sau phơi nhiễm gồm làm sạch vết thương, tiêm chủng, và globulin miễn dịch bệnh dại có hiêụ quả cao trong viêc̣ ngăn ngừa bệnh khi được áp dụng kịp thời và đúng cách.
- Triệu chứng bệnh bắt đầu với dấu hiệu báo trước không đăc̣ hiêụ . Ở viêm não do dại, sau giai đoạn này là các thay đổi hành vi khởi phát sớm và và liệt khởi phát muộn. Ở bệnh dại dạng liêṭ , không có các thay đổi hành vi.
- Hầu như luôn luôn gây tử vong sau khi khởi phát các dấu hiệu lâm sàng. Bệnh tiến triển nhanh chóng,thường tử vong trong vòng 2 tuần trong hầu hết các ca bệnh. Một số ca bệnh sống sót đã được báo cáo.

Thông tin cơ bản
Định nghĩa
Viêm não tủy cấp tính do vi-rút là bệnh do vi-rút dại và các thành viên khác của chi Lyssavirus gây ra, lây truyền qua vết cắn của động vật, chủ yếu là chó tại các nước đang phát triển và dơi ở các nước khác trong đó có Hoa Kỳ.
Tổ chức Y tế Thế giới (WHO) đã đặt ra mục tiêu toàn cầu là không có trường hợp tử vong ở người do bệnh dại lây truyền qua chó vào năm 2030.
Dịch tễ học
Bệnh dại được phân bố trên toàn thế giới. Bệnh có măṭ ở hơn 150 quốc gia và vùng lãnh thổ, và tại tất cả các lục địa ngoại trừ Nam Cực. Bệnh xảy ra phổ biến nhất ở các nước đang phát triển ở châu Á và châu Phi. Có sự sụt giảm đáng kể trong số các ca bệṇh ở châu Mỹ Latinh và Caribê trong những năm qua.
Trên toàn thế giới, hàng năm có khoảng 59.000 người chết vì bệnh dại, nhiều người trong số đó là trẻ em. Tại Hoa Kỳ, có khoảng 1 đến 3 ca bệnh dại được báo cáo mỗi năm, nhưng tác động chính đến hệ thống chăm sóc sức khỏe là từ hàng ngàn ca phơi nhiễm cần đánh giá nguy cơ và có biện pháp dự phòng sau phơi nhiễm mỗi năm. Hai mươi ba ca mắc bệnh dại ở người đã được báo cáo tại Hoa Kỳ từ năm 2008 đến năm 2017. Hầu hết các ca bệnh này là do lây truyền qua dơi. Từ năm 1960 đến năm 2018, 28% số ca bệnh được cho là do dơi và 28% là do chó cắn khi đi du lịch quốc tế. Cũng đã có báo cáo về các ca bệnh bị lây qua ghép tạng.[7] Năm 2017, mười chín ca bệnh đã được báo cáo ở các nước Mỹ Latinh (chỉ riêng tại Bolivia, Cộng hòa Dominican, Guatemala và Haiti). Trẻ em chiếm 30% đến 50% các ca bệnh dại. Khoảng 50% các ca bệnh tại Hoa Kỳ xảy ra trong giai đoạn từ tháng Chín đến tháng Mười Một.
Bệnh dại ở người cực kỳ hiếm khi xuất hiện tại Anh. Kể từ năm 1902, không có báo cáo nào về các ca bệnh dại ở người mắc phải từ động vật khác ngoài dơi tại Anh. Có duy nhất một ca bệnh dại ở người mắc phải từ dơi được báo cáo tại Scotland vào năm 2002. Từ năm 2000 đến năm 2018, có sáu ca bệnh dại liên quan đến tiếp xúc với động vật ở nước ngoài được báo cáo, ca bệnh gần đây nhất là một cư dân Anh bị nhiễm bệnh và tử vong sau khi bị mèo cắn trong chuyến thăm Morocco.[14]
Tất cả động vật có vú đều dễ bị nhiễm bệnh. Chó là vâṭ trung gian truyền bệnh (véc-tơ) chính ở các nước đang phát triển. Loại bỏ bệnh dại ở chó thành công đã loại trừ hoàn toàn bệnh dại ở một số quốc gia. Tại Hoa Kỳ, bệnh dại ở chó đã được loại trừ, nhưng vẫn còn vâṭ trung gian truyền bệnh khác tồn tại, bao gồm dơi, gấu mèo, chồn hôi, cáo, chó rừng và cầy Măng-gút.[15] Hiện nay, tại châu Mỹ, dơi là nguồn gây bệnh dại chính cho con người. Nhiễm khuẩn từ mèo, chó, và vật nuôi khác xảy ra khá thường xuyên và làm tăng nguy cơ phơi nhiễm cho con người.
Ở Tây Âu, Brazil và Hàn Quốc, bệnh dại cũng đã được duy trì trong tự nhiên ở các vâṭ trung gian truyền bệnh khác. Nhiều
ổ bệnh được tìm thấy ở các động vâṭ hoang dã thuôc bộ Ăn thịt, bao gồm chó sói đồng cỏ; cáo đỏ, cáo Bắc cực, và cáo xám; chó rừng; cầy Măng-gút; gấu mèo; chồn hôi; và chó sói. Dơi cũng đã nổi lên là các vâṭ trung gian truyền bêṇ h tại châu Âu và Mỹ Latinh, một số vùng thuôc châu Phi, và Úc. Vâṭ trung gian truyền bêṇ h chính tại Tây một số nước thuôc Âu là cáo đỏ.
Bệnh căn học
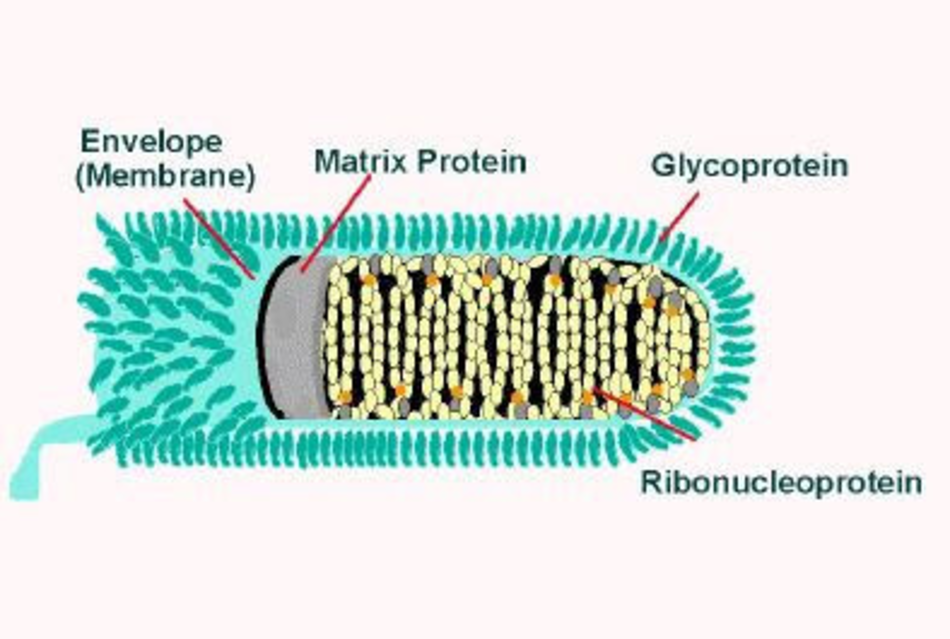
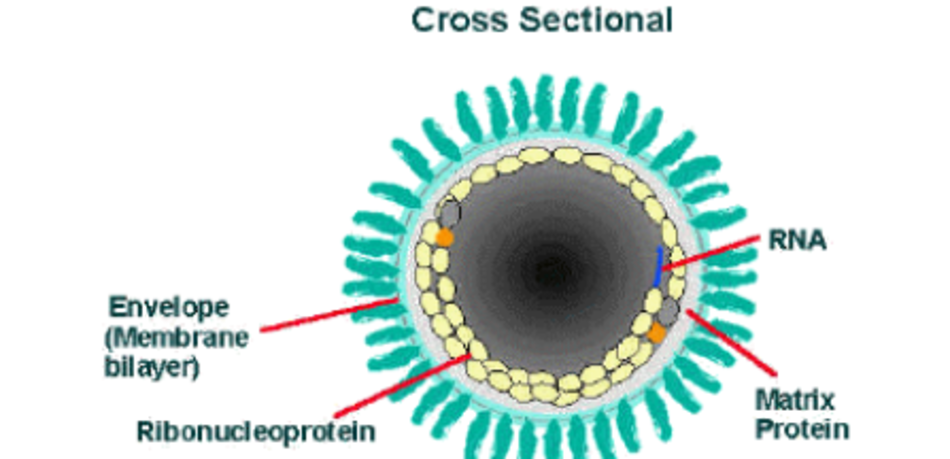
Bệnh dại do các vi-rút RNA sợi âm khác nhau thuộc chi Lyssavirus, họ Rhabdoviridae gây ra. Chi này bao gồm 14 loài được công nhâṇ : vi-rút bêṇ h dại , vi-rút dơi Lagos, vi-rút Mokola, vi-rút Duvenhage, vi-rút Aravan, vi-rút Irkut, vi-rút Khujand, vi-rút lyssavirus dơi châu Âu týp 1 và 2, vi-rút dơi Tây Caucasus, vi-rút lyssavirus dơi châu Úc týp 1, vi-rút dơi Shimoni,[16] vi-rút Ikoma, và vi-rút lyssavirus ở dơi Bokeloh.
Bệnh dại thường được truyền sang người sau bị động vật nhiễm bệnh cắn, bao gồm dơi, cáo, gấu mèo, chó rừng, và cầy Măng-gút. Chó là nguồn gây bêṇ h phổ biến nhất trên toàn cầu, trong khi dơi là nguồn gây bêṇ h chính tại Hoa Kỳ và châu Mỹ. Phơi nhiễm không qua vết cắn cũng có thể xảy ra và bao gồm bị trầy xước, bị liếm lên vết thương hở hoặc niêm mạc, hoặc bị phơi nhiễm với mô não hoặc CSF (dịch não tủy) bị nhiễm bệnh.
Có những ca bệnh được báo cáo là bị truyền nhiễm do ghép tạng.
Sinh lý bệnh học
Thời kỳ ủ bệnh đa dạng. Thời kỳ ủ bệnh thường là 2 tuần đến 3 tháng nhưng có thể xảy ra trong khoảng thời gian từ 5 ngày cho đến 7 năm (rất hiếm). Thời gian ủ bệnh ngắn hơn liên quan đến vết cắn nghiêm trọng và vết cắn ở đầu và mặt.
Thụ thể acetylcholine axetylcholin ở tấm vân động là trung gian để vi-rút xâm nhập vào tế bào cơ nơi ban đầu diễn ra nhân bản vi-rút.[23] Vi-rút xâm nhâp vào hệ thần kinh thông qua các đầu tận cùng cảm giác và vận động không có vỏ myelin và được vận chuyển nhanh ngược dòng trong sợi trục, qua các synap mới khoảng 12 giờ môt lần. Một khi vi-rút đã xâm nhập vào hệ thần kinh trung ương, chúng sẽ tránh được hệ thống miễn dịch và tiêm phòng sẽ không còn tác dụng. Các nghiên cứu trong phòng thí nghiệm đã cho thấy bằng chứng của sự mất cân bằng oxy hoá có nguyên nhân từ rối loạn ti lạp thể ở tế bào thần kinh và các tế bào khác của hệ thần kinh trung ương (CNS).[24] Các triệu chứng lâm sàng bắt đầu khi vi-rút nhiễm vào tủy sống và tiến triển nhanh khi vi-rút lây lan vào hệ thần kinh trung ương. Vi-rút bệnh dại ra khỏi CNS qua các dây thần kinh vân động, dây thần kinh cảm giác, và dây thần kinh thực vật và nhân bản ngay tại tuyến nước bọt và tuyến lệ để được truyền đến vâṭ chủ kế tiếp.
Nhiều khía cạnh của sinh lý bệnh dại vẫn là một bí ẩn. Không rõ cơ chế gây liệt của bệnh dại.[26] Những khác biệt về sinh lý bệnh giữa bệnh dại thể viêm não và bệnh dại thể liêṭ có thể liên quan đến sự khác biệt trong phản ứng viêm của vâṭ chủ.[27] Không rõ nguyên nhân gây tử vong ở bệnh dại vì vi-rút hoang dại không gây bêṇ h tế bào, sự chết tế bào theo chương trình, hay viêm.
Các thể không điển hình, ít nghiêm trọng hơn của bệnh thần kinh đang bắt đầu được báo cáo, cho thấy có sự liên tục về mức độ nghiêm trọng của bệnh dại.
Phân loại
Phân loại lâm sàng
Bệnh viêm não do dại (thể hung dữ)
Triêu chứng báo trước là sốt tiếp theo là thay đổi hành vi, trong đó bệnh nhân thay đổi giữa trạng thái kích động
và trạng thái bình thường, mất ngủ, và ảo giác. Dị cảm và liệt có thể xảy ra. Sau đó rơi vào tình trạng hôn mê và tử vong.
Bệnh dại thể liêṭ
Triệu chứng báo trước là sốt tiếp theo là liêṭ mềm tiến triển nhanh chóng. Thay đổi hành vi xuất hiện muộn.
Dự phòng
Dự phòng ban đầu
Bệnh dại có thể phòng tránh 100% bằng chăm sóc y tế kịp thời. Chó là nguồn quan trọng nhất gây nên bệnh dại ở người trên toàn thế giới; do đó, việc tiêm vắc-xin cho vật nuôi và giảm tiếp xúc của vật nuôi đối với động vật hoang dã luôn
được khuyến cáo. Trẻ em thường có nguy cơ bị chó cắn, do đó, viêc giáo dục về tránh tiếp xúc với chó đi rông hoặc chó
lạ (cũng như động vật hoang dã khác) là rất quan trọng. Cũng nên tránh tiếp xúc với động vật hoang dã, đặc biệt là dơi. Liên lạc với cơ quan kiểm soát động vật để di chuyển dơi ra khỏi nhà. Người du lịch đến các khu vực đang có dịch nên tránh tiếp xúc với tất cả các đôṇ g vâṭ hoang dã hoặc vật nuôi trong nhà bao gồm chó hoặc mèo đi rông. Điều trị dự phòng trước phơi nhiễm (PrEP)
• Tiêm phòng bệnh dại trước phơi nhiễm cho những người có nguy cơ cao mắc bệnh dại. Những người này bao gồm bác sĩ thú y và các nhân viên, nhân viên chăm sóc động vật, nhân viên trong các phòng thí nghiệm bệnh dại, nhân viên động vật hoang dã, người khảo sát hang động, người đi bộ đường dài, và quân nhân diễn tâp quân sự thực địa hoăc nhân viên tổ chức phi chính phủ tại các nước đang lưu hành dịch bệnh dại. Những đối tượng khác cần tiêm vắc-xin bệnh dại trước phơi nhiễm là khách du lịch quốc tế (ví dụ, nếu họ có khả năng tiếp xúc với động vật trong các khu vực đang có dịch bệnh dại cục bộ và khả năng tiếp cân với chăm sóc y tế có thể bị hạn chế) và trẻ em sống trong hoặc đi đến các khu vực đang chịu ảnh hưởng của bệnh dại.
• Tổ chức Y tế Thế giới (WHO) khuyến cáo hai phác đồ tiêm: một liều tiêm trong da (2 vị trí) vào ngày 0 và 7; hay một liều tiêm bắp (1 vị trí) vào ngày 0 và 7 (cơ delta cho người lớn và vùng măṭ trước bên của đùi ở trẻ em < 2 tuổi). Các bệnh nhân bị suy giảm miễn dịch cần được đánh giá trên cơ sở từng ca bệnh và được tiêm liều thứ ba bổ sung giữa các ngày từ 21 đến 28.[30] Trung tâm Kiểm soát và Phòng chống Dịch bệnh (CDC) khuyến cáo phác đồ tiêm bắp 3 liều (các ngày 0, 7, và 21 hoăc 28).Các quy trình tiêm chủng có thể khác nhau; hãy tham khảo hướng dẫn tại địa phương để biết các phác đồ tiêm.
• Những người làm việc với vi-rút bệnh dại sống trong phòng thí nghiệm cần phải lấy mẫu huyết thanh 6 tháng môṭ lần và tiêm liều nhắc lại nếu nồng độ xuống dưới 0,5 IU/mL. Các ngành nghề có nguy cơ khác (ví dụ, bác sĩ thú y, nhân viên xử lý động vật) làm việc tại các khu vực đang lưu hành bệnh dại cần phải lấy mẫu huyết thanh 2 năm môt lần và tiêm liều nhắc lại nếu chuẩn độ xuống dưới 0,5 IU/mL. Cộng đồng người dân sống trong khu vực có nguy cơ không cần tiêm thường xuyên liều nhắc lại sau lịch tiêm chính
• PrEP đã cho thấy là an toàn và sinh miễn dịch.[31] Điều trị dự phòng phơi nhiễm (PEP)
• Bao gồm một vắc-xin ngừa bệnh dại hiêu quả và sử dụng globulin miễn dịch bệnh dại (nếu cần) sau khi làm sạch và khử trùng vết thương. Biên pháp này có hiệu quả cao và nên được sử dụng cho bệnh nhân không có triệu chứng đã có bằng chứng phơi nhiễm hoăc có khả năng phơi nhiễm, bất kể thời gian trôi qua từ khi phơi nhiễm. Các phác đồ điều trị dự phòng phơi nhiễm (PEP) khác nhau và sẽ được trình bày trong phần Điều trị của chủ đề này.
Dự phòng cấp hai
Bệnh dại là một bệnh cần khai báo ở nhiều quốc gia. Các ca bệnh cần được khai báo ngay với các cơ quan y tế tại địa phương. Tại Hoa Kỳ, cần có xác nhận của phòng thí nghiêm của Trung tâm Kiểm soát và Phòng chống Dịch bệnh (CDC) đối với các ca bệnh nghi ngờ trước hoăc sau khi tử vong. Chưa thấy có báo cáo về các ca bệnh lây từ người sang người xảy ra ở nhân viên bệnh viện hoặc khám nghiệm tử thi. Tuy nhiên, người thân, nhân viên y tế, và những người khác có thể đã tiếp xúc trực tiếp với nước bọt hoặc chất dịch cơ thể của bệnh nhân cần được đánh giá nguy cơ mắc bệnh dại để xác định có cần áp dụng biện pháp dự phòng sau phơi nhiễm hay không.
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một cậu bé 11 tuổi tại Hoa Kỳ được đưa đến phòng cấp cứu với triêu chứng sốt, đau họng, và nôn mửa. Bệnh nhân được xác định là chỉ tiếp xúc với thú cưng nuôi trong nhà. Không có tiền sử đi du lịch ở nước ngoài, nhưng bệnh nhân đã tham dự trại hè ở Alabama 2 tháng trước đó. Bệnh nhân chưa từng được tiêm phòng bệnh dại. Xét nghiệm và XQ ngực thẳng không có bất thường và cậu bé được đưa về nhà. Cậu bé được đưa trở lại cùng ngày với các triệu chứng khác bao gồm mất ngủ, tiểu gấp, dị cảm da đầu và cánh tay phải, khó nuốt, rối loạn định hướng, và thất điều. Sức khỏe cậu bé bị suy yếu nhanh chóng, kèm theo nói lắp, ảo giác và kích động phải sử dụng thuốc an thần và đăṭ nôi khí quản. Các xét nghiệm xác định vi-rút Tây Sông Nile, HSV và enterovirus đều cho kết quả âm tính. Bệnh nhân tiến triển sang hôn mê sau vài ngày, và xuất hiện tình trạng rối loạn hệ thần kinh tự chủ. Câu bé qua đời vào ngày thứ 14.
Tiền sử ca bệnh #2
Một người đàn ông 52 tuổi, mới quay về từ Ấn Độ, được nhập viện sau 3 ngày có triệu chứng bồn chồn và đau bụng thành từng đợt. Thăm khám chỉ cho thấy toát mồ hôi và suy nhược nhẹ. Ông được nhập viện do nghi ngờ bị tắc ruột. Sau hơn 12 giờ, xuất hiện tình trạng rối loạn nhịp tim, sốt, và tăng toát mồ hôi. Ông không thể nuốt các chất lỏng.
Ngày hôm sau ông biểu hiên hành vi lạ và tê cứng chân. Sau đó ông bị ảo giác, hành vi hung hăng, tăng tiết nước bọt và ngừng tim. Bệnh nhân được hồi sức và đưa vào Khoa Hồi sức Tích cực (ICU). Ông xuất hiện nhịp tim nhanh, co cứng cơ, run toàn thân. MRI não không có bất thường. Tiền sử chi tiết cho thấy rằng bệnh nhân thường xuyên để cho một chú chó con ở Ấn Độ gặm vào bàn tay và chân phải 3 tháng trước đây và chưa từng được tiêm phòng bệnh dại. Vào thời điểm này, bêṇ h nhân bị nghi ngờ mắc bêṇ h dại. Bệnh nhân chuyển sang hôn mê và chết 2 ngày sau đó sau một cơn ngừng tim khác.
Các bài trình bày khác
Bệnh dại khó chẩn đoán khi không phát hiện được phơi nhiễm bệnh dại. Về măṭ lâm sàng, bệnh dại có 2 thể : thể viêm não (hung dữ) và dạng liêṭ . Cả hai thể đều có tiền triệu không đặc hiệu là sốt, ớn lạnh, khó chịu, đau họng, nôn mửa, đau đầu và dị cảm. Thường biểu hiện đau hoăc dị cảm tại vị trí vết động vâṭ cắn. Ở thể viêm não, tiếp theo tiền triệu là các triệu chứng bao gồm thay đổi tính cách, kích động, tăng động, run cơ, tăng tiết nước bọt, giãn đồng tử, khó nuốt, sợ nước và sợ gió. Tiếp theo là liệt đi kèm hôn mê và tử vong. Ở dạng liêṭ , ban đầu không có thay đổi trong tính cách. Tình trạng nặng dần xuất hiện muôn sau khi nhiễm bệnh và nhanh chóng tiến triển sang trạng thái liệt mềm, hôn mê và tử vong. Có các gợi ý cho rằng có thể có các dạng bệnh dại nhẹ hơn. Nhờ tiếp cận tốt hơn với chẩn đoán trước khi tử vong, các ca bệnh không tiến triển, các dạng bệnh ít nghiêm trọng hơn và phục hồi tự phát đã được xác định.
Cách tiếp cận chẩn đoán từng bước
Nên nghi ngờ bệnh dại ở bệnh nhân mắc bệnh viêm não hoặc viêm tủy không rõ nguyên nhân có tiền sử phơi nhiễm với động vật. Đây là một nguyên nhân hiếm gặp của bệnh viêm não ở các nước công nghiệp hóa; vì vậy, các nguyên nhân phổ biến hơn nên được đồng thời xem xét và loại trừ. Các triệu chứng của bệnh dại tiến triển nhanh chóng trong khoảng thời gian vài ngày. Nếu sự tiến triển nhanh chóng này không xảy ra, ít có khả năng nhiễm bệnh dại.
Bệnh dại là một bệnh cần khai báo ở nhiều quốc gia. Các ca bệnh cần được khai báo ngay với các cơ quan y tế tại địa phương.
Tiền sử
Điều quan trọng là cần xác định bệnh nhân đã có bằng chứng phơi nhiễm hoặc có khả năng phơi nhiễm từ vâṭ trung gian truyền bệnh đã biết. Vâṭ trung gian truyền bệnh đã biết bao gồm chó, dơi, gấu mèo, chồn hôi, cáo, chó rừng và cầy Măng-gút. Hầu hết các bệnh nhân tại Hoa Kỳ nhiễm bệnh dại từ dơi. Có thể có tiền sử bị dơi cắn hoặc tiếp xúc với một vết cắn. Một số bệnh nhân có thể báo cáo tìm thấy dơi trong nhà. Tuy nhiên, trong nhiều ca bệnh, có thể không có tiền sử tiếp xúc với dơi hoặc bất kỳ vâṭ trung gian truyền bệnh nào khác, do đó, không thể loại trừ bệnh dại dựa trên viêc không có tiền sử phơi nhiễm với động vật.
Chó là vâṭ trung gian truyền bệnh chính tại hầu hết các nước đang phát triển lưu hành bệnh dại. Cáo đỏ là vâṭ trung gian truyền bệnh chính tại Tây Âu. Vâṭ trung gian truyền bệnh ở các nước khác bao gồm chó sói đồng cỏ; cáo đỏ, cáo Bắc cực, và cáo xám; chó rừng; cầy Măng-gút; gấu mèo; chồn hôi; và chó sói. Tham khảo thông tin chi tiết về vâṭ trung gian truyền bệnh ở các nước đang lưu hành dịch bệnh dại từ Tổ chức Y tế Thế giới (WHO). [WHO: rabies epidemiology and burden of disease] Tại Anh Quốc, thông tin cũng được Cơ quan Y tế Công cộng (PHE) phát hành. [NaTHNaC/Travel Health Pro: rabies factsheet]
Trẻ em có nguy cơ nhiễm vi-rút cao hơn do chiều cao, kỹ năng phát triển và sự gần gũi với chó trên đường phố của chúng. Những người có nguy cơ cao hơn về phơi nhiễm nghề nghiệp hoặc giải trí với bệnh dại bao gồm nhân viên thú y, nhân viên cứu hộ động vật, nhân viên động vật hoang dã, nhân viên trong các phòng thí nghiệm bệnh dại, người khảo sát hang động, người đi bộ đường dài, và quân nhân diễn tâp phủ tại các nước đang lưu hành dịch bệnh dại.
Về măṭ lâm sàng, bệnh dại có 2 thể: viêm não (hung dữ) và liêṭ . Cả hai thể đều có tiền triệu không đặc hiệu là sốt, ớn lạnh, khó chịu, đau họng, nôn mửa, đau đầu và dị cảm. Đau hoặc dị cảm tại vị trí động vật cắn thường xảy ra ở cả hai dạng. Ngứa là một biểu hện hay gặp khác.
Ở thể viêm não, tiếp sau tiền triêu là các triệu chứng bao gồm thay đổi tính cách, kích động, tăng động, run cơ, tăng tiết nước bọt, giãn đồng tử, khó nuốt, sợ nước với triêu chứng co thắt do sợ nước và sợ gió. Bệnh nhân thường vẫn có các khoảng thời gian giữ được tỉnh táo và nhận thức. Co thắt do sợ nước có thể gây nên co giật. Tiếp theo sau các triệu chứng viêm não là liệt. Khi tình trạng liệt bắt đầu diễn ra, bệnh nhân có thể bị ảnh hưởng ở cơ vòng bàng quang hay ruột, dẫn đến tiêu tiểu không tự chủ. Sau đó là hôn mê và tử vong nhanh chóng.
Ở thể liêṭ , ban đầu không có thay đổi tính cách. Tình trạng bệnh nặng dần và nhanh chóng tiến triển đến trạng thái liệt mềm, hôn mê và tử vong.
Có gợi ý cho rằng có thể có các dạng bệnh dại nhẹ hơn
Khám lâm sàng
Sốt là một dấu hiệu quan trọng của bệnh dại, và nếu bệnh nhân không có biểu hiện ít nhất là sốt từng cơn, thì ít có khả năng được chẩn đoán mắc bệnh dại. Sợ nước và sợ gió là các dấu hiệu đăc hoặc cơ hoành nặng và cảm giác mắc nghẹn
Tại các nước đang lưu hành bệnh dại, các thủ thuâṭ thông dụng là cho uống một cốc nước để xác định biểu hiên sợ nước và quạt vào mặt (hoặc đặt ống thông mũi) để xác định biểu hiên sợ gió. Bệnh nhân có thể có các dấu hiệu rối loạn thần kinh tự động, bao gồm cao huyết áp, tăng tiết nước bọt quá mức, nhịp tim nhanh đáng kể, cương dương vật và tăng thân nhiệt. Các dấu hiệu của tình trạng liệt xuất hiện muôn trong diễn biến bệnh. Tê cứng và yếu thường ảnh hưởng đến bên của cơ thể có vết cắn. Khám thần kinh cẩn thân hoá.Các xét nghiệm chẩn đoán bệnh dại để loại trừ liêṭ nhẹ liên quan đến rối loạn chuyển hóa.
Chẩn đoán dựa vào phát hiện kháng nguyên vi-rút, phát hiện kháng thể kháng vi-rút, phát hiện RNA vi-rút hoặc phân lập vi-rút. Xác định chẩn đoán thường đòi hỏi phải đồng thời xét nghiệm nước bọt, sinh thiết da, CSF, và huyết thanh. Có nhiều khả năng phát hiên vi-rút hơn ở giai đoạn đầu của bệnh.
• Nước bọt được xét nghiệm bằng cách sử dụng PCR để tìm kiếm RNA bệnh dại. Hầu hết bệnh nhân mắc bệnh dại có kết quả dương tính với xét nghiệm lặp lại, do xét nghiệm PCR rất nhạy. Có thể sử dụng nuôi cấy vi-rút để phân lập vi-rút nếu các kết quả xét nghiệm khác không rõ ràng. Chỉ đơn độc kết quả xét nghiệm nước bọt âm tính không loại trừ bệnh dại. Kết quả dương tính cũng là dấu hiệu của tình trạng nhiễm vi-rút của bệnh nhân và cho thấy sự cần thiết phải cách ly bệnh nhân và sử dụng các biện pháp phòng ngừa cho nhân viên y tế.
• Sinh thiết da 5 đến 6 mm lấy từ vùng sau cổ tại đường chân tóc. Có thể phát hiên bệnh dại bằng kháng thể
huỳnh quang trực tiếp kháng kháng nguyên bệnh dại hay PCR tìm kiếm RNA bêṇ h dại. Xét nghiệm PCR rất nhạy.
• CSF được kiểm tra bằng kính hiển vi và được xét nghiêm để xác định các dấu ấn sinh hóa và sự hiện diện của
kháng thể bệnh dại. Có thể thấy tăng tế bào lympho ở 60% bệnh nhân trong tuần đầu tiên và ở 85% bệnh nhân trong tuần thứ hai. Mức protein CSF có thể tăng nhẹ (>0,5 g/dL [>50 mg/dL]), nồng độ glucose ở mức thấp đến bình thường. Axit quinolinic CSF tăng cao ngay sau đó, và lactate dần dần tăng lên trong vòng vài ngày. Có thể phát hiện bệnh dại trong CSF bằng cách phát hiện kháng thể trung hòa.
• Huyết thanh và CSF được xét nghiệm để tìm sự hiện diện của kháng thể trung hòa nhưng hiếm khi được chẩn
đoán khi đến khám. Kháng thể có thể không được phát hiện ở các giai đoạn đầu của bệnh, nhưng môt loạt các xét nghiêm sẽ cho thấy sự gia tăng các mức kháng thể vào ngày 14 sau khi nhập viện. Kết quả dương tính trong huyết thanh cho thấy nhiễm trùng chỉ ở những bệnh nhân chưa được tiêm phòng; kết quả dương tính trong CSF luôn xác định chẩn đoán.
Chỉ riêng kết quả âm tính trong 1 mẫu bất kỳ không loại trừ bệnh dại. Tất cả kết quả trong xét nghiêm nước bọt, sinh
thiết da, CSF, và huyết thanh (ở những bệnh nhân không tiêm phòng) đều phải âm tính. Nếu các kết quả đều âm tính
và nghi ngờ trên lâm sàng cao, cần lăp lại các xét nghiệm.
Xét nghiệm để loại trừ những nguyên nhân khác
Cũng cần xét nghiêm CSF để loại trừ các nguyên nhân khác gây nên viêm não nhưng có thể điều trị được. CSF được thường gửi để xét nghiêm HSV (sử dụng PCR), enterovirus (sử dụng PCR), và vi-rút Tây Sông Nile (phát hiện kháng thể). Cũng cần cân nhắc các xét nghiệm huyết thanh phát hiên nhiễm rickettsia, arbovirus, và Bartonella. Cần tiến hành xét nghiêm kháng thể thụ thể glutamate N-methyl-D-aspartate (NMDA) CSF để loại trừ thể giống bệnh dại thường găp.
Có thể thực hiện MRI đầu để loại trừ các nguyên nhân khác gây nên các triệu chứng thần kinh, và kết quả nói chung là bình thường trong tuần đầu tiên của bệnh dại.
Các yếu tố nguy cơ
Mạnh
Vết trầy xước hoặc vết cắn mới từ vật trung gian truyền bệnh đã biết
• Chó là vâṭ trung gian truyền bêṇ h (véc-tơ) chính ở các nước đang phát triển.
• Tại Hoa Kỳ, vâṭ trung gian truyền bêṇ h bao gồm dơi, gấu mèo, chồn hôi, cáo, và cầy Măng-gút.[15] Tại Hoa Kỳ và châu Mỹ, dơi là nguồn gây nhiễm vi-rút chính. Tại Hoa Kỳ, hơn 95% các ca bêṇ h mắc phải trong nước là do vi-rút
ở dơi gây ra. Chỉ 55% bệnh nhân nhiễm vi-rút bệnh dại từ dơi báo cáo là từng bị dơi cắn hoăc tiếp xúc khác với
dơi.[11]Khoảng 10% bệnh nhân nhiễm vi-rút bệnh dại từ dơi và không rõ về tiền sử tiếp xúc với dơi gần đây phát
hiên thấy dơi trong nhà.
• Ở Tây Âu, Brazil và Hàn Quốc, bệnh dại cũng đã được duy trì trong tự nhiên ở các vâṭ trung gian truyền bệnh khác. Nhiều ổ bệnh được tìm thấy ở các đôṇg vâṭ hoang dã thuôc bộ Ăn thịt, bao gồm chó sói đồng cỏ; cáo đỏ, cáo Bắc cực, và cáo xám; chó rừng; cầy Măng-gút; gấu mèo; chồn hôi; và chó sói. Dơi cũng đã nổi lên là vâṭ trung gian truyền bệnh tại một số nước châu Âu và Mỹ Latinh, một số vùng thuộc châu Phi, và Úc. Vâṭ trung gian truyền bệnh chính tại Tây Âu là cáo đỏ.
Du lịch đến/sinh sống tại đất nước đang lưu hành dịch bệnh dại
• Khoảng 30% các ca bệnh tại Hoa Kỳ là do mắc phải tại nước ngoài. Gần như tất cả các ca bêṇ h là người nhập cảnh đều liên quan đến các vết chó cắn.
• Thông tin về các nước đang lưu hành dịch bệnh dại được WHO cung cấp: [WHO: rabies epidemiology and burden of disease]
Phơi nhiễm nghề nghiệp hoặc giải trí
• Những người có nguy cơ cao hơn về phơi nhiễm nghề nghiệp hoặc giải trí với bệnh dại bao gồm nhân viên thú y, nhân viên cứu hộ động vật, nhân viên động vật hoang dã, nhân viên trong các phòng thí nghiệm bệnh dại, người khảo sát hang động, người đi bộ đường dài, và quân nhân diễn tâp chính phủ tại các nước đang lưu hành dịch bệnh dại.
Yếu
<15 tuổi
• Tỷ lệ bị chó cắn không đồng đều và 30% đến 50% các ca bệnh dại xảy ra ở trẻ em.Trẻ em cũng ít có khả năng báo cáo là đã tiếp xúc với dơi hoặc động vật hoang dã khác.
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
• Các yếu tố nguy cơ quan trọng bao gồm vết cào hoăc vết cắn gần đây từ vâṭ trung gian truyền bêṇ h đã biết tại một
đất nước đang lưu hành bệnh dại, mới tiếp xúc với dơi, và phơi nhiễm nghề nghiệp hoặc giải trí.
chứng sợ nước (thường gặp)
• Dấu hiệu cổ điển của bệnh dại xuất hiện trong vòng một vài ngày kể từ ngày khởi phát bệnh và được xác định ở khoảng một phần ba các ca bệnh.
• Cố gắng uống hoặc được cho uống chất lỏng sẽ gây ra co thắt thanh quản hoặc cơ hoành nghiêm trọng và có cảm giác mắc nghẹn.
• Có thể xác định biểu hiên bằng cách đưa một cốc nước cho bệnh nhân.
• Một trong những dấu hiệu đăc̣ hiêu nhất của bệnh.
Chứng sợ gió (thường gặp)
• Dấu hiệu thường găp của bệnh dại xuất hiện trong vòng một vài ngày kể từ ngày khởi phát bệnh.
• Thổi gió vào măṭ gây ra co thắt thanh quản hoặc cơ hoành nghiêm trọng và có cảm giác mắc nghẹn.
• Có thể xác định biểu hiện bằng cách quạt vào măṭ hoăc đăṭ ống thông mũi.
• Một trong những dấu hiệu đặc hiệu nhất của bệnh
Tê cứng chi, đau đớn, và dị cảm (thường gặp)
• Xảy ra ở bên cơ thể bị phơi nhiễm
Ngứa (thường gặp)
• Biểu hiện thường găp̣ .
Khó nuốt (thường gặp)
• Xảy ra ở 41% số ca bệnh.
Sốt (thường gặp)
• Luôn luôn xảy ra trong nhiễm vi-rút bệnh dại và là một phần triêu chứng tiền triêụ .
• Nếu bệnh nhân không có biểu hiêṇ ít nhất là sốt từng cơn, thì ít có khả năng được chẩn đoán mắc bệnh dại.
Thay đổi hành vi (thường gặp)
• Thường là dấu hiệu đầu tiên gia đình quan sát được.
• Hiếm găp ở dạng liêṭ .
Kích động và lú lẫn (thường gặp)
• Thường tái phát/giảm dần trong vài giờ.[11]
• Hiếm găp ở dạng liêṭ .
Ảo giác (thường gặp)
• Thường găp ở bêṇ h nhân thể viêm não
Các dấu hiệu rối loạn hệ thần kinh tự động (thường gặp)
• Bao gồm cao huyết áp, tăng thân nhiêṭ , tăng tiết nước bọt quá mức, nhịp tim nhanh, cương dương vâṭ và tăng
thông khí. Thường biểu hiên sau tuần đầu tiên của bệnh.
• Hiếm găp ở dạng liêṭ .
các triệu chứng tiến triển nhanh chóng (thường gặp)
• Bệnh dại tiến triển nhanh chóng trong khoảng thời gian vài ngày.[33] Nếu sự tiến triển này không xảy ra, ít có khả năng nhiễm bệnh dại.
Yếu và liệt (thường gặp)
• Xảy ra ở khoảng 16% ca bệnh
• Đăc điểm chính của thể liêṭ .
Các yếu tố chẩn đoán khác
Tiểu hoặc tiểu không tự chủ (thường gặp)
• Do ảnh hưởng đến cơ vòng của bàng quang hay ruột
hôn mê (thường gặp)
• Biểu hiên trong vòng 1 tuần sau khi khởi phát các triệu chứng
Đau bụng (không thường gặp)
• Được báo cáo trong 20% các ca bêṇ h được chẩn đoán trước khi tử vong. Có thể bị nhầm lẫn với đau bụng cấp tính.[33] mất ngủ (không thường gặp)
• Triệu chứng không đặc hiệu.
Co giật (không thường gặp)
• Có thể biểu hiên ở giai đoạn cuối.[34]
Nói nhịu hoặc nói lắp (không thường gặp)
• Do tổn thương thần kinh
Thất điều (không thường gặp)
• Có thể đi kèm khuyết tật vận động trong các ca bệnh không điển hình
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm Kết quả | |
| PCR nước bọt và nuôi cấy vi-rút
• PCR phát hiện RNA vi-rút bệnh dại • Có nhiều khả năng phát hiêṇ vi-rút hơn ở giai đoạn bắt đầu diễn biến lâm sàng của bệnh. Hầu hết bệnh nhân mắc bệnh dại có kết quả dương tính với xét nghiệm lặp lại, do xét nghiệm PCR rất nhạy. • Cần phải đồng thời xét nghiệm nước bọt, CSF, da và huyết thanh để có kết quả chẩn đoán chính xác. Chỉ riêng kết quả âm tính trong xét nghiêṃ nước bọt không loại trừ bệnh dại. Tất cả kết quả trong xét nghiêṃ nước bọt, sinh thiết da, CSF, và huyết thanh (ở những bệnh nhân không tiêm phòng) đều phải âm tính. • Kết quả PCR nước bọt hoăc̣ nuôi cấy dương tính cũng là dấu hiệu của tình trạng nhiễm bệnh của bệnh nhân và cho thấy sự cần thiết phải cách ly bệnh nhân và sử dụng các biện pháp phòng ngừa cho nhân viên y tế. • Nếu bệnh nhân sống sót đủ lâu, xét nghiêṃ này sẽ trở thành âm tính, cho thấy bệnh nhân không còn nhiễm vi-rút nữa. |
phát hiện RNA bệnh dại; phân lập vi-rút bệnh dại |
| Sinh thiết da (cổ) làm xét nghiệm kháng thể huỳnh quang trực tiếp (DFA) và PCR
• Một lát cắt da đường kính 5 đến 6 mm được lấy từ vùng sau cổ tại đường chân tóc. Mẫu bệnh phẩm tốt chứa tối thiểu 10 nang tóc và được lấy đủ sâu để chứa các dây thần kinh ở da tại gốc của nang tóc. • Xét nghiêṃ DFA phát hiện kháng nguyên bệnh dại trong bệnh phẩm. • PCR phát hiện RNA vi-rút bệnh dại • Có nhiều khả năng phát hiêṇ vi-rút hơn ở giai đoạn bắt dầu của bệnh. • Chỉ riêng kết quả sinh thiết da âm tính không loại trừ bệnh dại. Tất cả kết quả trong xét nghiêṃ nước bọt, sinh thiết da, CSF, và huyết thanh (ở những bệnh nhân không tiêm phòng) đều phải âm tính. |
phát hiện kháng nguyên vi-rút bệnh dại bằng DFA; phát hiện RNA bệnh dại |
| Xét nghiệm tế bào CSF
• Có thể phát hiện ở 60% bệnh nhân trong tuần đầu tiên và 85% bệnh nhân trong tuần thứ hai. |
tăng nhẹ tế bào lympho dịch não tủy |
| Sinh hóa CSF
• Mức protein CSF có thể tăng nhẹ (>0,5 g/dL [>50 mg/dL])), với nồng độ glucose ở mức thấp đến bình thường. Axit quinolinic CSF tăng cao ngay sau đó, và lactate dần dần tăng lên trong vài ngày. |
protein tăng; glucose thấp hoặc bình thường; axit quinolinic cao; lactate cao |
| Kháng thể trung hòa bệnh dại CSF
• Cho thấy nhiễm vi-rút bệnh dại. • Chỉ riêng kết quả âm tính trong CSF không loại trừ bệnh dại. Tất cả kết quả trong xét nghiêṃ nước bọt, sinh thiết da, CSF, và huyết thanh (ở những bệnh nhân không tiêm phòng) đều phải âm tính. |
dương tính |
| IgM hoặc IgG bệnh dại trong huyết thanh
• Kháng thể có thể không được phát hiện ở các giai đoạn đầu của bệnh; môṭ loạt các xét nghiêṃ sẽ cho thấy sự gia tăng các mức kháng thể vào ngày 14 sau khi nhâp̣ viện. Bệnh nhân đã được tiêm phòng trước đây sẽ có kháng thể bệnh dại, và không thể sử dụng xét nghiêṃ này để phát hiện nhiễm vi-rút ở những bệnh nhân này. |
dương tính |
| Xét nghiệm Kết quả | |
| • Chỉ riêng kết quả xét nghiêṃ huyết thanh âm tính không loại trừ bệnh dại. Tất cả kết quả trong xét nghiêṃ nước bọt, sinh thiết da, CSF, và huyết thanh (ở những bệnh nhân không tiêm phòng) đều phải âm tính. | |
| PCR xác định Herpes simplex trong CSF
• Được sử dụng để loại trừ viêm não do nhiễm herpes simplex |
âm tính |
| PCR xác định enterovirus trong CSF
• Được sử dụng để loại trừ viêm não – màng não do enterovirus. |
âm tính |
| IgM vi-rút Tây sông Nile trong CSF
• Được sử dụng để loại trừ viêm não do vi-rút Tây Sông Nile. |
âm tính |
| kháng thể thụ thể glutamate N-methyl-D-aspartate (NMDA) trong huyết thanh
• Được sử dụng để loại trừ viêm não hệ viền do nguyên nhân thường găp̣ . |
âm tính |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm Kết quả | |
| kháng thể arbovirus trong huyết thanh
• Được sử dụng để loại trừ các dạng viêm não do arbovirus. |
âm tính |
| kháng thể Bartonella trong huyết thanh
• Được sử dụng để loại trừ nhiễm khuẩn Bartonella. |
âm tính |
| kháng thể Rickettsia trong huyết thanh
• Được sử dụng để loại trừ nhiễm trùng rickettsial. |
âm tính |
| MRI đầu
• Được sử dụng để loại trừ viêm não lan tỏa cấp tính. |
bình thường trong tuần đầu tiên của bệnh |
Chẩn đoán phân biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Nhiễm vi-rút herpes simplex | • Không thể hiêṇ sự tái phát/giảm dần trong suy giảm tinh thần biểu hiêṇ ở bệnh dại. | • HSV được phát hiện trong CSF bằng PCR với độ nhạy > 95%. |
| Viêm não – màng não do enterovirus | • Có thể biểu hiêṇ rối loạn hệ thần kinh thực vật nặng tương tự với bệnh cơ tim. | • Enterovirus được phát hiện trong CSF bằng PCR với độ nhạy > 95%. |
| Viêm não do vi-rút Tây Sông Nile | • Tiền sử bị muỗi đốt.
• Nhìn chung cho thấy các biểu hiêṇ bệnh Parkinson hoặc co cứng toàn thân hơn là bệnh dại. |
• IgM đặc hiệu vi-rút Tây Sông Nile trong CSF giúp xác định chẩn đoán. |
| Các dạng viêm não do arbovirus khác | • Tiền sử bị muỗi đốt.
• Nhìn chung cho thấy các biểu hiêṇ bêṇ h Parkinson hoặc co cứng toàn thân hơn là bệnh dại. |
• Kháng thể kháng arbovirus trong huyết thanh là dương tính. |
| Sốt đốm Rocky Mountain và viêm não do rickettsia | • Biểu hiêṇ vảy hoăc̣ ban xuất huyết dạng chấm. | • Số lượng bạch cầu thường thấp.
• Sốt đốm Rocky Mountain và huyết thanh học rickettsia khác giúp xác định chẩn đoán. |
| Viêm não Nhật Bản | • Các triệu chứng bệnh Parkinson là thường găp̣ .
• Bệnh nhân xuất hiện tăng phản xạ. |
• RNA vi-rút viêm não Nhật Bản có măṭ trong mô, máu, và CSF giúp xác định chẩn đoán.
• Có thể phát hiện kháng thể vi- rút viêm não Nhật Bản trong CSF hoặc huyết thanh. |
| Hội chứng Guillain-Barre | • Liệt mềm cấp tính cũng tương tự như liệt biểu hiêṇ trong bệnh dại, đặc biệt là bêṇ h dại thể liêṭ .
• Ảnh hưởng đến cơ vòng là hiếm găp̣ . • Không sốt. |
• CSF cho thấy lượng protein tăng cao với số lượng tế bào bình thường (phân ly albumin tế bào).
• Các thăm dò dẫn truyền thần kinh cho thấy chậm vận tốc dẫn truyền thần kinh. |
| Viêm não hệ viền | • Các đăc̣ điểm rất giống với bệnh dại. Co giâṭ thường găp̣ ở viêm não hệ viền với kháng thể thụ thể glutamate N-methyl-D- aspartate (NMDAR). | • Kháng thể kháng thụ thể glutamate N-methyl-D-aspartate (NMDA) trong huyết thanh hoăc̣ CSF có thể dương tính. Có thể cần lặp lại xét nghiệm. |
| Viêm não lan tỏa cấp tính | • Không thấy biểu hiêṇ sợ nước và sợ gió, nhưng các đăc̣ điểm lâm sàng khác cũng tương tự như bệnh dại. | • MRI não cho thấy các tổn thương chất trắng. |
| Uốn ván | • Không có biểu hiêṇ sợ gió, sợ nước và thay đổi tính cách.
• Dấu hiệu chính là cứng khít hàm (dẫn đến biểu hiện nhăn |
• Phát hiện độc tố uốn ván trong huyết tương hoặc nuôi cấy clostridium từ dịch vết thương. |
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Mặt được mô tả là ‘cười co thắt’ hay cười nhạo báng) cùng với co cứng cơ, co thắt, hô hấp khó khăn, khó nuốt hoặc rối loạn thần kinh thực vật. | • CSF bình thường. | |
| Viêm não do bartonella | • Liên quan đến viêm hạch bạch huyết. | • Huyết thanh Bartonella giúp xác định chẩn đoán. |
| Sảng rượu cấp | • Tiền sử sử dụng rượu mạn tính và giảm hoặc ngừng uống rượu trước khi đến khám.
• Không có tiền triêụ bệnh. • Sốt hiếm gặp. |
• Chẩn đoán dựa vào lâm sàng. |
| Quá liều cocaine | • Tiền sử sử dụng cocaine. | • Có thể phát hiện cocaine trong nước tiểu, máu hoặc các chất trong dạ dày. Thời gian bán thải trong máu ngắn. |
| Quá liều amfetamine | • Tiền sử lạm dụng amfetamine. | • Nước tiểu dương tính với amfetamine. |
| Loạn thần cấp | • Các triệu chứng chính là ảo giác, hoang tưởng và rối loạn tư duy, có thể đi kèm kích động. Không có tiền triêụ và các biểu hiêṇ thể chất của bệnh dại.
• Các đặc điểm lâm sàng khác tùy thuộc vào nguyên nhân gây bệnh. |
• Không có xét nghiệm phân biệt. |
Các tiêu chí chẩn đoán
Tổ chức Y tế Thế giới: định nghĩa ca bệnh
Mô tả lâm sàng:
Hội chứng não cấp (tức là, viêm não) với dạng chiếm ưu thế là tăng động (bệnh dại thể hung dữ) hoặc hội chứng liệt (bệnh dại thể liệt) tiến triển thành hôn mê và tử vong, thường do suy tim hoặc suy hô hấp, điển hình trong vòng 7–10 ngày kể từ khi xuất hiện các triệu chứng thực thể đầu tiên nếu không được chăm sóc tích cực. Điều này bao gồm bất kỳ triệu chứng nào sau đây:
• Chứng sợ gió
• Chứng sợ nước
• Dị cảm hoặc đau khu trú
• Yếu liệt cục bộ
• Buồn nôn hoặc nôn.
Tiêu chuẩn xét nghiệm để chẩn đoán:
• Cần sử dụng một hoặc nhiều tiêu chí xét nghiệm sau đây để xác nhận ca bệnh lâm sàng:
• Xuất hiện kháng nguyên vi-rút trong mẫu (ví dụ: mô não, da);
• Phân lập vi-rút từ các mẫu trong nuôi cấy tế bào hoặc ở động vật thí nghiệm;
• Xuất hiện các kháng thể đặc hiệu kháng vi-rút trong dịch não tủy (CSF) hoặc huyết thanh của người chưa được tiêm chủng
• Xuất hiện axit nucleic của vi-rút trong các mẫu (ví dụ: mô não, da, nước bọt, nước tiểu cô đặc).
Phân loại ca bệnh:
• Nghi ngờ: ca bệnh phù hợp với định nghĩa ca bệnh lâm sàng
• Nghi ngờ mức độ cao: ca bệnh nghi ngờ cộng với tiền sử đáng tin cậy về việc tiếp xúc với động vật bị nghi ngờ, nghi ngờ mức độ cao hoặc đã được xác nhận mắc bệnh dại
• Xác nhận: ca bệnh nghi ngờ hoặc ca bệnh nghi ngờ mức độ cao được xác nhận trong phòng thí nghiệm
Trung tâm Kiểm soát và Phòng chống Dịch bệnh: định nghĩa ca bệnh năm 2011
Mô tả lâm sàng:
• Viêm não tủy cấp tính hầu như luôn tiến triển thành hôn mê hoặc tử vong trong vòng 10 ngày sau khi có triệu chứng đầu tiên.
Tiêu chuẩn xét nghiệm để chẩn đoán:
• Phát hiện kháng nguyên Lyssavirus trong mẫu bệnh phẩm lâm sàng (tốt nhất là não hoặc các dây thần kinh bao quanh nang tóc sau gáy) bằng xét nghiệm kháng thể huỳnh quang trực tiếp;
HOẶC
• Phân lập (trong nuôi cấy tế bào hoặc ở động vật thí nghiệm) Lyssavirus từ nước bọt hoặc mô thuộc hệ thần kinh trung ương;
HOẶC
• Nhận diện kháng thể đặc hiệu kháng Lyssavirus (tức là, bằng xét nghiệm kháng thể huỳnh quang gián tiếp [IFA] hoặc trung hòa vi-rút dại hoàn toàn bằng cách pha loãng theo tỷ lệ 1:5) trong dịch não tủy;
HOẶC
• Nhận diện kháng thể đặc hiệu kháng Lyssavirus (nghĩa là bằng xét nghiệm IFA hoặc trung hòa vi-rút dại hoàn toàn bằng cách pha loãng theo tỷ lệ 1: 5) trong huyết thanh của người chưa được tiêm chủng;
HOẶC
• Phát hiện RNA của vi-rút Lyssavirus (sử dụng phản ứng chuỗi sao chép ngược) trong nước bọt, dịch não tủy hoặc mô.
Phân loại ca bệnh:
• Ca bệnh được xác nhận: ca bệnh phù hợp về mặt lâm sàng được xác nhận bằng xét nghiệm tại phòng thí nghiệm y tế công cộng của tiểu bang hoặc liên bang.
Điều trị
Cách tiếp cận điều trị từng bước
Trường hợp lâm sàng thường gặp nhất là bệnh nhân có khả năng phơi nhiễm dại nhưng không có triệu chứng. Loại biện pháp dự phòng sau phơi nhiễm (PEP) cần thiết tùy thuộc vào loại phơi nhiễm và tình trạng tiêm phòng của bệnh nhân.
Cần bắt đầu thực hiên PEP ngay lập tức nếu nghi ngờ bệnh dại; không yêu cầu chẩn đoán trong phòng thí nghiệm. Bệnh dại rất hiếm khi biểu hiên triệu chứng, và hầu như luôn gây tử vong. Điều trị chỉ nhằm giảm nhẹ hoăc hỗ trợ. Có thể xem xét dùng các phác đồ điều trị tích cực trong các trường hợp ngoại lệ; tuy nhiên, các phác đồ này cũng không đảm bảo cứu sống bệnh nhân mà không để lại di chứng nặng nề. Không có thuốc kháng vi-rút hiêu quả.
Xử trí phơi nhiễm bệnh dại
PEP bao gồm vắc-xin bệnh dại hiêu quả và sử dụng globulin miễn dịch bệnh dại (nếu cần) sau khi làm sạch và khử
trùng vết thương. PEP có hiệu quả cao và nên được sử dụng cho bệnh nhân không có triệu chứng đã có bằng chứng
phơi nhiễm hoăc có khả năng phơi nhiễm, bất kể thời gian bắt đầu phơi nhiễm. Tuy nhiên, không nên áp dụng PEP
cho các bệnh nhân có triệu chứng.
Tại Hoa Kỳ, Ủy ban Tư vấn về Thực hành Tiêm chủng (ACIP) định nghĩa phơi nhiễm thành qua vết cắn hoăc qua vết cắn.[40]
Tổ chức Y tế Thế giới (WHO) xác định 3 loại phơi nhiễm:
• Loại I: chạm vào hoặc cho động vật ăn, hay đôṇg vâṭ liếm trên da lành lăn tiền sử đáng tin cậy).
• Loại II: găm da trần, không có nguy cơ nhiễm trùng nếu vết trầy xước nhỏ hoặc trầy mà không chảy máu (nguy cơ nhiễm trùng thấp).
• Loại III: một hoặc nhiều vết cắn hoặc vết trầy xước trên da, liếm trên da bị nứt hở, niêm mạc bị nhiễm bẩn nước bọt do bị liếm, hoặc phơi nhiễm với vết dơi cắn hoặc cào (nguy cơ nhiễm trùng cao).
Phác đồ PEP phụ thuộc vào viêc bệnh nhân đã từng được tiêm vắc-xin phòng bệnh dại hay chưa. Tiêm phòng bệnh dại trước phơi nhiễm dành riêng cho những người có nguy cơ cao nhiễm bệnh dại. Những người này bao gồm bác sỹ thú y và nhân viên, người chăm sóc động vật, nhân viên trong các phòng thí nghiệm bệnh dại, nhân viên động vật hoang dã, người khảo sát hang động, người đi bộ đường dài, và quân nhân diễn tâp quân sự thực địa hoăc nhân viên tổ chức phi chính phủ tại các nước đang lưu hành dịch bệnh dại. Những đối tượng khác cần tiêm vắc-xin bêṇ h dại trước phơi nhiễm là khách du lịch quốc tế (ví dụ, nếu họ có khả năng tiếp xúc với động vật trong các khu vực đang có dịch bệnh dại cục bộ và khả năng tiếp cân với chăm sóc y tế có thể bị hạn chế) và trẻ em sống trong hoặc đi đến các khu vực đang chịu ảnh hưởng của bệnh dại.
Nếu bệnh nhân chưa tiêm phòng đã có phơi nhiễm qua vết cắn hoặc không qua vết cắn được định nghĩa theo tiêu chí của ACIP, hoặc phơi nhiễm loại II hoặc III như định nghĩa theo tiêu chí của WHO, PEP cần được thực hiêṇ , và bao gồm các bước sau:
• Các vết thương hở được rửa và xối kỹ ngay lập tức bằng xà phòng và nước (hoặc chỉ mình nước) trong 15 phút và khử trùng bằng chất tẩy rửa, iốt, hoặc ethanol.
• Đối với phơi nhiễm qua vết cắn hoặc không qua vết cắn (tiêu chí của ACIP) hoặc phơi nhiễm loại III (tiêu chí của WHO), tiêm globulin miễn dịch bệnh dại ở người (hRIG) vào vết thương mà không cần khâu kín ban đầu (chỉ nên khâu lỏng bằng chỉ nếu cần sau khi tiêm). Cần sử dụng một lần càng sớm càng tốt sau khi bắt đầu PEP, và không quá 7 ngày sau liều vắc-xin đầu tiên. Cần sử dụng đủ liều cho vết thương và vùng xung quanh nếu khả thi về mặt giải phẫu. Nếu không thực hiên được, ACIP khuyến cáo cần tiêm bắp lượng hRIG còn lại, mặc dù hướng dẫn của WHO không còn ủng hộ cách làm này. Vị trí tiêm bắp hRIG phải cách xa vết thương và cách xa vị trí đã tiêm vắc-xin. Không được vượt quá tổng liều; nếu liều tính toán là không đủ để tiêm vào tất cả các vết thương, có thể sử dụng dung dịch muối sinh lý vô trùng để pha loãng hRIG nhằm giúp tiêm toàn bộ các vết thương. Tại các nước đang phát triển, hRIG có thể không có sẵn, và có thể sử dụng globulin miễn dịch bệnh dại ngựa (eRIG) ở các nước này; cả hai đều cho thấy hiệu quả lâm sàng như nhau trong phòng chống bệnh dại. eRIG ít tốn kém hơn hRIG và hiên nay có thể được sử dụng mà không cần thử phản ứng da ban đầu.
Ở những khu vực mà nguồn cung RIG bị hạn chế, cần ưu tiên cho bệnh nhân có nguy cơ phơi nhiễm cao (ví dụ: nhiều vết cắn, vết thương sâu).
• Đối với phơi nhiễm qua vết cắn hoặc không qua vết cắn (tiêu chí của ACIP) hoặc phơi nhiễm loại II và loại III (tiêu chí của WHO), cần tiêm vắc-xin phòng dại:
• ACIP khuyến cáo vắc xin cần được tiêm bắp và phải được tiêm tại đúng vị trí. Ở người lớn, đây là vùng cơ delta. Ở trẻ em, có thể tiêm ở mặt trước ngoài của đùi. Tuyệt đối không được sử dụng khu vực mông. Tiêm liều đầu tiên càng sớm càng tốt sau khi phơi nhiễm. Các liều tiếp theo được tiêm 3, 7 và 14 ngày sau liều đầu tiên (khuyến cáo liều bổ sung vào ngày thứ 28 nếu bệnh nhân bị suy giảm miễn dịch).
• WHO khuyến cáo phác đồ tiêm trong da (3 liều) hoặc tiêm bắp (4 liều hoặc 2-1-1 liều). Phác đồ tiêm
trong da được ưu tiên vì đây là phác đồ tiết kiêm chi phí, liều lượng và thời gian nhất.
Nếu bệnh nhân đã được tiêm vắc-xin phòng bệnh dại bị phơi nhiễm do cắn hoặc không do cắn (tiêu chuẩn ACIP) hoặc phơi nhiễm loại II hay III (tiêu chuẩn WHO), cần tiến hành PEP, nhưng phác đồ được sửa đổi. Không khuyến cáo sử dụng globulin miễn dịch bệnh dại. Làm sạch vết thương và thực hiện phác đồ tiêm trong da hoăc tiêm bắp 2 liều bao gồm một liều tức thì và liều thứ hai 3 ngày sau đó. WHO cũng khuyến cáo phác đồ tiêm trong da 1 liều (4 vị trí). Nếu phơi nhiễm lặp lại trong vòng 3 tháng sau khi thực hiên PEP, không cần thực hiên PEP thêm.
Tại Anh, Cơ quan Y tế Công cộng Anh khuyến cáo sử dụng nguy cơ kết hợp của địa phương/loài động vật và loại phơi nhiễm để xác định nguy cơ mắc bệnh dại tổng hợp (được biểu thị là màu xanh lục, màu hổ phách hoặc màu đỏ). Phác đồ PEP cụ thể dựa trên nguy cơ mắc bệnh dại tổng hợp và tình trạng tiêm chủng của bệnh nhân.
[Public Health England: summary of rabies risk assessment and post-exposure treatment]PEP không có chống chỉ định nếu sử dụng globulin miễn dịch bệnh dại và vắc-xin tinh khiết. PEP cũng được khuyến cáo sử dụng cho trẻ em và phụ nữ mang thai.
Phương pháp điều trị khác có thể bao gồm thuốc kháng sinh và biện pháp dự phòng uốn ván tùy biểu hiêṇ .
Xử trí bệnh dại có triệu chứng
Bệnh nhân cần được cách ly và theo dõi các biện pháp phòng ngừa chuẩn cho bêṇ h nhân bị nhiễm trùng. Chống chỉ định tiêm chủng hoặc globulin miễn dịch bêṇ h dại trong khi bêṇh đang hoạt động, vì không mang lại lợi ích và có thể gây hại. Thỉnh thoảng ghi nhận có môt vài ca bêṇ h dại sống sót, nhưng không có liệu pháp điều trị y khoa nào được công nhận. Nhiều chuyên gia khuyến cáo điều trị giảm nhẹ. Nếu các cơn co thắt trong bệnh dại (sợ nước và sợ gió) là do kích thích gây ra, liêu pháp điều trị chuẩn được thực hiên giống như các liêu pháp điều trị bệnh uốn ván, bao gồm cách ly, cho vào phòng tối và kiềm giữ. Có duy nhất một nghiên cứu về điều trị giảm nhẹ trong bệnh dại khuyến cáo sử dụng haloperidol. Có thể sử dụng các thuốc khác để làm giảm triệu chứng bao gồm các thuốc giảm đau opioid, thuốc chống co giật (đối với các cơn co giâṭ ) và thuốc ức chế thần kinh cơ.
Tổng quan về các chi tiết điều trị
Lưu ý là dạng bào chế và liều dùng có thể khác nhau giữa các thuốc và dạng biệt dược, công thức, hoặc đường dùng. Khuyến nghị điều trị cụ thể cho các nhóm bệnh nhân: xem phần miễn trừ trách nhiệm
| Bắt đầu | ( tóm tắt ) | |||
| Không có triệu chứng và mới phơi nhiễm vật trung gian truyền bệnh | ||||
|
Không tiêm phòng: phơi nhiễm |
1 |
Trấn an |
||
| Không qua vết cắn không có | ||||
| Nguy cơ nhiễm trùng | ||||
| Không tiêm phòng: phơi nhiễm | 1 | Làm sạch vết thương | ||
| Không qua vết cắn với nguy cơ | ||||
| Nhiễm trùng thấp | ||||
| thêm | Quy trình tiêm phòng nhiều liều | |||
| bổ sung | Globulin miễn dịch bệnh dại | |||
| Không được tiêm chủng: phơi | 1 | Làm sạch vết thương | ||
| Nhiễm do cắn, liếm trên da bị | ||||
| Nứt hở hoặc niêm mạc, hoặc | ||||
| Phơi nhiễm dơi cắn hoặc cào | ||||
| thêm | Quy trình tiêm phòng nhiều liều | |||
| thêm | Globulin miễn dịch bệnh dại | |||
| Tiêm chủng: phơi nhiễm bất kỳ | 1 | Làm sạch vết thương | ||
| Có nguy cơ nhiễm trùng | ||||
| thêm | Quy trình tiêm phòng nhiều liều | |||
| Cấp tính ( tóm tắt ) |
| bệnh dại có triệu chứng |
| 1 chăm sóc giảm nhẹ |
Phác đồ điều trị
Lưu ý là dạng bào chế và liều dùng có thể khác nhau giữa các thuốc và dạng biệt dược, công thức, hoặc đường dùng. Khuyến nghị điều trị cụ thể cho các nhóm bệnh nhân: xem phần miễn trừ trách nhiệm
| bắt đầu | ||
| không có triệu chứng và mới phơi nhiễm vật trung gian truyền bệnh | ||
| không tiêm phòng: phơi nhiễm không qua vết cắn không có nguy cơ nhiễm trùng | 1 | trấn an
» Không có nguy cơ nhiễm khuẩn nếu phơi nhiễm liên quan đến việc chạm vào hoặc cho động vật ăn, hay liếm trên da lành lăṇ . Nếu tiền sử đáng tin cậy thì không cần điều trị. |
| không tiêm phòng: phơi nhiễm không qua vết cắn với nguy cơ nhiễm trùng thấp | 1 | Làm sạch vết thương
nhiễm trùng thấp » Găm da trần, hoăc vết trầy xước nhỏ hoặc trầy mà không chảy máu có nguy cơ nhiễm trùng thấp, và cần thực hiên biện pháp dự phòng sau phơi nhiễm. » Vết thương phải được rửa và xối kỹ bằng xà phòng và nước (hoặc chỉ mình nước) trong 15 phút và được khử trùng ngay lâp tức bằng chất tẩy rửa, iốt, hoặc ethanol. |
| thêm | Quy trình tiêm phòng nhiều liều
Biện pháp điều trị được khuyến nghị cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn Các lựa chọn sơ cấp Các phác đồ của WHO » vắc-xin bệnh dại: 0,1 mL tiêm dưới da (phân chia giữa 2 vị trí) vào các ngày 0, 3 và 7; 1 liều tiêm bắp (1 vị trí) vào ngày 0, 3, 7, và giữa các ngày 14-28; 2 liều tiêm bắp (2 vị trí) vào ngày 0, tiếp theo là liều bổ sung (1 vị trí) vào các ngày 7 HOẶC Phác đồ của ACIP » vắc-xin bệnh dại: 1 mL tiêm bắp vào ngày 0, 3, 7, và 14 (và ngày 28 ở bệnh nhân bị suy giảm miễn dịch) » Tổ chức Y tế Thế giới (WHO) khuyến cáo phác đồ tiêm trong da (3 liều) hoặc tiêm bắp (liều 4 hoặc liều 2-1-1). Phác đồ tiêm trong da được ưu tiên vì đây là phác đồ tiết kiêm nhất. » Phác đồ của Hoa Kỳ (khuyến cáo của Ủy ban Tư vấn về Thực hành Tiêm chủng [ACIP]) bao gồm tiêm bắp ở khu vực cơ delta (ở người lớn) hoặc mặt trước ngoài của đùi (ở trẻ em). Tiêm liều đầu tiên ngay |
|
| bổ sung | globulin miễn dịch bệnh dại
Biện pháp điều trị được khuyến nghị cho MỘT SỐ bệnh nhân trong nhóm bệnh nhân được chọn Các lựa chọn sơ cấp » globulin miễn dịch bệnh dại (ở người): 20 đơn vị/kg (tối đa) dưới dạng liều đơn để tiêm vào vết thương và mô xung quanh » Tổ chức Y tế Thế giới (WHO) khuyến cáo sử dụng ở các loại phơi nhiễm này nếu bệnh nhân bị ức chế miễn dịch. Các cá nhân bị suy giảm miễn dịch cần được đánh giá theo từng ca bêṇ h.[30]ACIP khuyến cáo sử dụng ở tất cả bệnh nhân phơi nhiễm không qua vết cắn.[40] » Globulin miễn dịch bệnh dại ở người (hRIG) được cho tiêm vào (các) vết thương mà không cần phải khâu kín ban đầu. Cần sử dụng đủ liều ở (các) vết thương và khu vực xung quanh nếu khả thi về mặt giải phẫu (thực hiên thâm nhiễm). » Nếu không thực hiên được, hướng dẫn của Hoa Kỳ khuyến cáo cần tiêm bắp lượng hRIG còn lại,[29] mặc dù hướng dẫn WHO không còn ủng hộ thực hành này. Vị trí tiêm bắp hRIG phải cách xa vị trí đã tiêm vắc-xin. Không được vượt quá tổng liều; nếu liều tính toán là không đủ để tiêm vào tất cả các vết thương, có thể sử dụng dung dịch muối sinh lý vô trùng để pha loãng hRIG nhằm giúp tiêm toàn bộ các vết thương. » Có thể trì hoãn sử dụng globulin miễn dịch bệnh dại đến 7 ngày sau liều vắc-xin đầu tiên nếu cần (ví dụ: trường hợp không có sẵn). » Ở những khu vực mà nguồn cung RIG bị hạn chế, cần ưu tiên cho bệnh nhân có nguy cơ phơi nhiễm cao (ví dụ: nhiều vết cắn, vết thương sâu) |
|
| không được tiêm chủng: phơi nhiễm do cắn, liếm trên da bị nứt hở hoặc niêm mạc, hoặc phơi nhiễm dơi cắn hoặc cào | 1 | làm sạch vết thương
» Một hoặc nhiều vết cắn hoặc vết trầy xước trên da, vết liếm trên da bị nứt hở, niêm mạc bị nhiễm bẩn nước bọt do bị liếm, hoặc phơi nhiễm dơi cắn hoặc cào có nguy cơ cao bị nhiễm trùng, do đó cần thực hiên biện pháp dự phòng sau phơi nhiễm. » Vết thương phải được rửa và xối kỹ bằng xà phòng và nước (hoặc chỉ mình nước) trong 15 phút và được khử trùng ngay lâp tức bằng chất tẩy rửa, iốt, hoặc ethanol.
|
| thêm | Quy trình tiêm phòng nhiều liều
Biện pháp điều trị được khuyến nghị cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn Các lựa chọn sơ cấp Các phác đồ của WHO » vắc-xin bệnh dại: 0,1 mL tiêm dưới da (phân chia giữa 2 vị trí) vào các ngày 0, 3 và 7; 1 liều tiêm bắp (1 vị trí) vào ngày 0, 3, 7, và giữa các ngày 14-28; 2 liều tiêm bắp (2 vị trí) vào ngày 0, tiếp theo là liều bổ sung (1 vị trí) vào các ngày 7 HOẶC Phác đồ của ACIP » vắc-xin bệnh dại: 1 mL tiêm bắp vào ngày 0, 3, 7, và 14 (và ngày 28 ở bệnh nhân bị suy giảm miễn dịch) » Tổ chức Y tế Thế giới (WHO) khuyến cáo phác đồ tiêm trong da (3 liều) hoặc tiêm bắp (liều 4 hoặc liều 2-1-1). Phác đồ tiêm trong da được ưu tiên vì đây là phác đồ tiết kiêm chi phí, liều lượng và thời gian nhất. » Phác đồ của Hoa Kỳ (khuyến cáo của Ủy ban Tư vấn về Thực hành Tiêm chủng [ACIP]) bao gồm tiêm bắp ở khu vực cơ delta (ở người lớn) hoặc mặt trước ngoài của đùi (ở trẻ em). Tiêm liều đầu tiên ngay khi có thể sau khi phơi nhiễm (ngày 0). Các liều tiếp theo được tiêm 3, 7 và 14 ngày sau liều đầu tiên (khuyến cáo liều bổ sung vào ngày thứ 28 nếu bệnh nhân bị suy giảm miễn dịch).[29] Có 2 loại vắc-xin tại Hoa Kỳ: vắc-xin tế bào lưỡng bội ở người và vắc-xin tế bào phôi gà tinh khiết. Trên thế giới cũng có các loại vắc- xin khác đạt tiêu chuẩn của WHO là vắc-xin từ tế bào vero tinh khiết và vắc-xin tế bào phôi vịt tinh khiết » Các quy trình tiêm chủng có thể khác nhau; hãy tham khảo hướng dẫn tại địa phương để biết các phác đồ tiêm chủng. Ví dụ, tại Anh, phác đồ dự phòng sau phơi nhiễm cụ thể dựa trên nguy cơ mắc bệnh dại tổng hợp và tình trạng tiêm chủng của bệnh nhân |
|
| thêm | globulin miễn dịch bệnh dại
Biện pháp điều trị được khuyến nghị cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn Các lựa chọn sơ cấp » globulin miễn dịch bệnh dại (ở người): 20 đơn vị/kg (tối đa) dưới dạng liều đơn để tiêm vào vết thương và mô xung quanh » Globulin miễn dịch bệnh dại ở người (hRIG) được cho tiêm vào (các) vết thương mà không cần phải khâu kín ban đầu. Cần sử dụng đủ liều ở (các) vết thương và khu vực xung quanh nếu khả thi về mặt giải phẫu (thực hiên thâm nhiễm). » Nếu không thực hiên được, hướng dẫn của Hoa Kỳ khuyến cáo cần tiêm bắp lượng hRIG còn lại,[29] mặc dù hướng dẫn WHO không còn ủng hộ thực hành này.[30] Vị trí tiêm bắp hRIG phải cách xa vị trí đã tiêm vắc-xin. Không được vượt quá tổng liều; nếu liều tính toán là không đủ để tiêm vào tất cả các vết thương, có thể sử dụng dung dịch muối sinh lý vô trùng để pha loãng hRIG nhằm giúp tiêm toàn bộ các vết thương. » Có thể trì hoãn sử dụng globulin miễn dịch bệnh dại đến 7 ngày sau liều vắc-xin đầu tiên nếu cần (ví dụ: trường hợp không có sẵn). » Có thể sử dụng globulin miễn dịch bệnh dại ngựa (eRIG) ở các nước đang phát triển nếu không sẵn có hRIG (lưu ý: liều khác với hRIG). Cả hai đều cho thấy hiệu quả lâm sàng như nhau trong phòng ngừa » Ở những khu vực mà nguồn cung RIG bị hạn chế, cần ưu tiên cho bệnh nhân có nguy cơ phơi nhiễm cao (ví dụ: nhiều vết cắn, vết thương sâu). |
|
| tiêm chủng: phơi nhiễm bất kỳ có nguy cơ nhiễm trùng | 1 | làm sạch vết thương
» Vết thương phải được rửa và xối kỹ bằng xà phòng và nước (hoặc chỉ mình nước) trong 15 phút và được khử trùng ngay lâp tức bằng chất tẩy rửa, iốt, hoặc ethanol. » Không cần sử dụng globulin miễn dịch bệnh dại ở những bêṇ h nhân này |
| thêm | quy trình tiêm phòng nhiều liều
Biện pháp điều trị được khuyến nghị cho TẤT CẢ bệnh nhân trong nhóm bệnh nhân được chọn Các lựa chọn sơ cấp Các phác đồ của WHO » vắc-xin bệnh dại: môṭ liều tiêm dưới da/tiêm bắp vào các ngày 0 và 3, liều 0,1 mL tiêm dưới da 4 lần (phân bổ tiêm đều như nhau trên cơ delta trái và phải, đùi, hoặc các vùng trên xương bả vai) HOẶC Phác đồ của ACIP » vắc-xin bệnh dại: 1 mL tiêm bắp vào ngày 0 và 3 » Tổ chức y tế thế giới (WHO) khuyến cáo phác đồ tiêm dưới da hoăc tiêm bắp vào các ngày 0 và 3, hoặc tiêm dưới da 4 vị trí (bốn liều 0,1 mL phân bổ tiêm đều như nhau trên cơ delta trái và phải, đùi, hoặc các vùng trên xương bả vai trong một lần thăm khám). Các phác đồ tiêm trong da được ưu tiên vì đây là các phác đồ tiết kiêm chi phí, liều lượng và thời gian nhất. » Phác đồ của Hoa Kỳ theo khuyến cáo của Ủy ban Tư vấn về Thực hành Tiêm chủng bao gồm tiêm bắp ở khu vực cơ delta (ở người lớn) hoặc mặt trước ngoài của đùi (ở trẻ em). Tiêm liều đầu tiên ngay khi có thể sau khi phơi nhiễm (ngày 0), với liều thứ hai vào ngày 3.[29] Có 2 loại vắc-xin tại Hoa Kỳ: vắc-xin tế bào lưỡng bội ở người và vắc-xin tế bào phôi gà tinh khiết. Trên thế giới cũng có các loại vắc-xin khác đạt tiêu chuẩn của WHO là vắc-xin từ tế bào vero tinh khiết và vắc-xin tế bào phôi vịt tinh khiết. » Các quy trình tiêm chủng có thể khác nhau; hãy tham khảo hướng dẫn tại địa phương để biết các phác đồ tiêm chủng. Ví dụ, tại Anh, phác đồ dự phòng sau phơi nhiễm cụ thể dựa trên nguy cơ mắc bệnh dại tổng hợp và tình trạng tiêm chủng của bệnh nhân |
| Cấp tính | ||
| Bệnh dại có triệu chứng | ||
| 1 | chăm sóc giảm nhẹ
Các lựa chọn sơ cấp » haloperidol: Ban đầu dùng liều 0,5 đến 10 mg/kg đường uống 1-4 giờ môṭ lần, điều chỉnh theo mức đáp ứng, tối đa 100 mg/ngày » Thỉnh thoảng ghi nhận có môt vài ca bêṇ h dại sống » Cần cách ly bệnh nhân để giảm thiểu số lượng nhân viên y tế có thể cần biện pháp dự phòng sau này. Biện pháp phòng ngừa chuẩn được khuyến cáo (ví dụ: đeo mặt nạ, găng tay, dụng cụ bảo hộ mắt/mặt, áo choàng). » Chống chỉ định tiêm chủng hoặc globulin miễn dịch bêṇ h dại trong khi bêṇ h đang hoạt động, vì không mang lại lợi ích và có thể gây hại. » Nhiều chuyên gia khuyến cáo điều trị giảm nhẹ. Nếu các cơn co thắt trong bệnh dại (sợ nước và sợ gió) là do kích thích gây ra, khuyến cáo bao gồm cách ly, cho vào phòng tối và kiềm giữ. » Có duy nhất 1 nghiên cứu về điều trị giảm nhẹ trong bệnh dại khuyến cáo sử dụng haloperidol. » Có thể sử dụng các thuốc khác để làm giảm triệu chứng bao gồm các thuốc giảm đau opioid, thuốc chống co giật (đối với các cơn co giâṭ ) và thuốc ức chế thần kinh cơ |
Giai đoạn đầu
Phác đồ Milwaukee
Đây là phác đồ chi tiết để điều trị bệnh dại có triệu chứng.[45] Mục đích là để tránh gây tử vong do rối loạn hệ thần kinh thực vật bằng cách an thần sâu không sử dụng barbiturate chờ thải trừ miễn dịch. Thuốc có tác dụng, bao gồm cả
ketamine và nimodipine để sử dụng cho biên pháp dự phòng chống co thắt động mạch, về lý thuyết là bảo vệ thần kinh.
Điều kiện tiên quyết cho việc sử dụng phác đồ này bao gồm hậu cần tốt và khả năng sử dụng phòng thí nghiệm tham khảo cho bêṇ h dại và cơ sở phục hồi chức năng. Phác đồ này đòi hỏi phải đánh giá thêm để xác định tính hiệu lực, do dữ liệu chỉ liên quan đến một số ca bêṇ h hạn chế. Thỉnh thoảng môt số ca sống sót đã được báo cáo.
Kháng thể đơn dòng
Tổ chức Y tế Thế giới (WHO) đang thực hiện một dự án phát triển một hỗn hợp bao gồm sự kết hợp đặc biệt các kháng thể đơn dòng có khả năng trung hòa nhiều loại vi-rút bệnh dại được phân lâp̣ . Các sản phẩm như CL184, RMAb, Rabimabs và SYN023 đang được tiến hành thử nghiệm lâm sàng.[48]SII RMAb đã cho thấy là an toàn và không thua kém so với globulin miễn dịch bệnh dại ở người trong biên pháp dự phòng sau phơi nhiễm.[49]
Thuốc kháng vi-rút
Favipiravir đã cho thấy hiêu quả kháng vi-rút bệnh dại trong thí nghiệm và trong cơ thể sống. Một nghiên cứu phát hiên rằng viêc sử dụng sớm sẽ giảm tỷ lệ mắc bêṇ h và tử vong liên quan đến nhiễm vi-rút bệnh dại ở chuột.[50] Ribavirin cũng cho thấy hoạt tính kháng vi-rút bêṇ h dại trong thí nghiệm, nhưng vẫn chưa có hiệu quả trong các nghiên cứu trên động vật.
Vắc-xin PIKA®
Vắc-xin ngừa bệnh dại PIKA® có chứa một tá chất mới, chất tương tự RNA sợi kép tổ hợp và một dạng tinh chế của a xít polyinosinic-polycytidylic được ổn định bằng kanamycin và canxi, cũng như vi-rút bệnh dại được bất hoạt và tinh lọc. Vắc-xin này hoạt động như một chất chủ vận tại thụ thể giống toll 3 (TLR-3) và có khả năng kích thích sinh ra miễn dịch không đặc hiệu. Một nghiên cứu chọn ngẫu nhiên giai đoạn II ở người lớn khỏe mạnh thấy rằng phác đồ tăng cường sử dụng vắc-xin PIKA® được dung nạp tốt, đồng thời cho thấy tính sinh miễn dịch không thua kém so với phác đồ vắc-xin thông thường sử dụng Rabipur®.[52] Năm 2016, Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ đã cấp danh mục thuốc dành cho bệnh hiếm cho vắc-xin PIKA®. Các thử nghiệm giai đoạn III có thể sắp bắt đầu.
Tái khám
Khuyến nghị
Theo dõi
Hướng dẫn dành cho bệnh nhân
Khách du lịch đến các nước đang có dịch bêṇ h dại cục bộ được khuyến cáo:
• Tránh tiếp xúc với động vật, đặc biệt là chó hay dơi
• Tránh đi vào các hang đôṇ g có thể có dơi
• Rửa sạch kỹ vết thương do động vật cắn hoặc cào bằng rất nhiều xà phòng và nước và bôi thuốc sát trùng (ví dụ như povidone-iodine)
• Tìm kiếm sự chăm sóc y tế ngay lập tức nếu bị đôṇ g vâṭ có thể mắc bêṇ h dại cắn hay cào (đặc biệt là ở các nước đang có dịch bêṇ h dại cục bô)̣ . Trẻ em cũng cần được giáo dục về nguy cơ.
Có thể khuyến cáo tiêm vắc-xin trước phơi nhiễm cho một số khách du lịch.
Tổ Chức Y Tế Thế Giới (WHO) và Trung tâm Kiểm soát và Phòng chống Dịch bệnh (CDC) cung cấp các nguồn thông tin hữu ích cho bêṇh nhân:
[WHO: rabies fact sheet] [CDC: rabies]
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| suy hô hấp | ngắn hạn | cao |
| Nguyên nhân gây tử vong thường găp̣ ở những bệnh nhân mắc bệnh dại. | ||
| biến nhiệt | ngắn hạn | cao |
| Bệnh nhân mất khả năng kiểm soát thân nhiệt, và cơ thể bị liêṭ có nhiệt độ biến đổi theo nhiêṭ độ môi trường xung quanh. Cần kiểm soát nhiệt độ môi trường để kiểm soát thân nhiệt. Tình trạng này không đáp ứng với thuốc hạ sốt. | ||
| Nhiễm axit lactic CSF | ngắn hạn | cao |
| Nhiễm axit lactic CSF tiến triển đã biểu hiêṇ ở môṭ vài bệnh nhân được đo, độc lập với các biện pháp bù dịch não không xâm lấn. | ||
| hôn mê | ngắn hạn | cao |
| Hôn mê xảy ra ở tất cả các bệnh nhân nhiễm bệnh giai đoạn cuối. Chẩn đoán chết não đặt ra những thách thức đặc biệt ở những bệnh nhân này. Bệnh dại có thể có hiêṇ tượng giống như chết thân não do gây cắt bỏ dây thần kinh khi đang diễn ra hoạt động điện. Các tiêu chí chết não lâm sàng không được áp dụng; các nghiên cứu hoạt động điện và truyền dịch não đáng tin cậy hơn để xác nhận chết não | ||
| chứng loạn nhịp tim | ngắn hạn | trung bình |
| Hiêṇ tượng này xảy ra trong vòng 10 ngày đầu tiên sau khi nhiễm khuẩn có triệu chứng. Rối loạn nhịp bao gồm nhịp tim nhanh hoặc nhịp tim nhanh trên thất xảy ra kèm tăng huyết áp, hoặc nhịp tim chậm và suy tim. Nhịp tim chậm hoặc suy tim dẫn đến tử vong ở một số bệnh nhân. Rối loạn nhịp thường đáp ứng với tăng an thần nhưng có thể yêu cầu tạo nhịp tim. Nhịp tim chậm thường không đáp ứng với thuốc kháng cholinergic. | ||
| Hạ huyết áp | ngắn hạn | trung bình |
| Có thể xảy ra ở bất kỳ thời điểm nào kể từ khi khởi phát triệu chứng. Xảy ra do mất nước, và cũng có thể liên quan đến suy tủy thượng thận do thiếu hụt tetrahydrobiopterin (BH4). | ||
| tăng tiết nước bọt | ngắn hạn | trung bình |
| Chất bài tiết có thể nhớt và gây săc̣ . Một số bệnh nhân có thể cần đặt nội khí quản. Săc̣ có thể cần phải soi phế quản để làm sạch phù hợp. | ||
| tắc ruột | ngắn hạn | trung bình |
| Thường xảy ra trong tuần thứ hai sau khi triệu chứng bắt đầu và kéo dài 5 đến 7 ngày. Khuyến cáo cho ăn bằng ống thông mũi ruôṭ non. | ||
| đái tháo nhạt | ngắn hạn | trung bình |
| Các biến chứng Khung thời Khả năng gian | ||
| Khởi phát ở tuần thứ hai. Có thể bị nhầm lẫn với hội chứng mất muối. Cần theo dõi lượng nước tiểu, glucose huyết thanh và chất điện giải. Cần tránh dùng thuốc lợi tiểu. | ||
| phù não | ngắn hạn | trung bình |
| Khởi phát ở tuần thứ hai, đồng thời với khởi phát đáp ứng miễn dịch (có thể chỉ ở bêṇh dại từ dơi). Dường như có liên quan đến sự hiện diện của hiệu giá kháng thể bêṇh dại cao trong CSF (> 10 U/mL). Có thể ngăn chăṇ đáp ứng kháng thể này bằng điều trị methylprednisolone đường tĩnh mạch. | ||
| Hạ natri máu | ngắn hạn | trung bình |
| Xảy ra khi đến khám, có nguyên nhân do mất nước hoặc mất muối chứ không phải SIADH. Cần theo dõi lượng natri trong huyết thanh và lượng nước tiểu. | ||
| bí tiểu | ngắn hạn | thấp |
| Xảy ra trước khi khởi phát liệt. Có thể gây ra rối loạn hệ thần kinh thực vật phản xạ. | ||
| viêm cơ tim | ngắn hạn | thấp |
| Suy tim có thể xảy ra vào bất kỳ thời điểm nào trong thời gian nhiễm khuẩn có triệu chứng, và có thể liên quan đến viêm cơ tim hay sốc catecholamine. | ||
Tiên lượng
Bệnh dại là một căn bệnh gây tử vong. Thông thường, bệnh nhân mắc bệnh dại không sống sót quá 18 ngày kể từ khi
khởi phát triệu chứng ngay cả khi được chăm sóc tích cực bằng các phương tiên hiện đại.[47] Khoảng 15 người sống sót
đã được báo cáo trên toàn thế giới, tất cả đều có di chứng thần kinh từ vừa đến nặng.
Hướng dẫn
Hướng dẫn chẩn đoán
Rabies risks in terrestrial animals by country
Nhà xuất bản: Public Health England Xuất bản lần cuối: 2019
WHO expert consultation on rabies: third report
Nhà xuất bản: World Health Organization Xuất bản lần cuối: 2018
CDC health information for international travel (The Yellow Book). Chapter 3: infectious diseases related to travel – rabies
Nhà xuất bản: Centers for Disease Control and Prevention Xuất bản lần cuối: 2017
Hướng dẫn điều trị
Rabies: risk assessment, post-exposure treatment, management
Nhà xuất bản: Public Health England Xuất bản lần cuối: 2019
Rabies prevention and control guidance
Nhà xuất bản: National Zoonoses Committee; The Health Protection Surveillance Centre (HPSC) – Ireland
Xuất bản lần cuối: 2015
WHO expert consultation on rabies: third report
Nhà xuất bản: World Health Organization Xuất bản lần cuối: 2018
CDC health information for international travel (The Yellow Book). Chapter 3: infectious diseases related to travel – rabies
Nhà xuất bản: Centers for Disease Control and Prevention Xuất bản lần cuối: 2017
Compendium of animal rabies prevention and control, 2016
Nhà xuất bản: National Association of State Public Health Veterinarians; Compendium of Animal Rabies Prevention and Control Committee
Xuất bản lần cuối: 2016
Canadian immunization guide part 4, active vaccines: rabies vaccine
Nhà xuất bản: National Advisory Committee on Immunization, Canada Xuất bản lần cuối: 2015
Use of a reduced (4-dose) vaccine schedule for postexposure prophylaxis to prevent human rabies
Nhà xuất bản: Advisory Committee on Immunization Practices; Centers for Disease Control and Prevention
Human rabies prevention – United States, 2008
Nhà xuất bản: Advisory Committee on Immunization Practices; Centers for Disease Control and Prevention
Rabies and other lyssaviruses (including Australian bat lyssavirus)
Nhà xuất bản: The Australian Immunisation Handbook (10th edition); Australian Government Department of Health
Xuất bản lần cuối: 2010
Nguồn trợ giúp trực tuyến
Nguồn trợ giúp trực tuyến
1. WHO: rabies epidemiology and burden of disease (external link)
2. NaTHNaC/Travel Health Pro: rabies factsheet (external link)
3. Public Health England: summary of rabies risk assessment and post-exposure treatment (external link)
4. WHO: rabies fact sheet (external link)
5. CDC: rabies (external link)
Tài liệu tham khảo
Các bài báo chủ yếu
• Manning SE, Rupprecht CE, Fishbein D, et al. Human rabies prevention – United States, 2008: recommendations of the Advisory Committee on Immunization Practices. MMWR Recomm Rep. 2008;57:1-28. Toàn văn Tóm lược
• World Health Organization. Weekly epidemiological record. Rabies vaccines: WHO position paper. April 2018 [internet publication]. Toàn văn
• World Health Organization. WHO expert consultation on rabies: WHO TRS N°1012 (third report). April 2018 [internet publication]. Toàn văn
• Rupprecht CE, Briggs D, Brown CM, et al; Centers for Disease Control and Prevention. Use of a reduced (4- dose) vaccine schedule for postexposure prophylaxis to prevent human rabies: recommendations of the Advisory Committee on Immunization Practices. MMWR Recomm Rep. 2010;59:1-9. Toàn văn Tóm lược
• Willoughby RE Jr, Tieves KS, Hoffman GM, et al. Survival after treatment of rabies with induction of coma. N Engl J Med. 2005;352:2508-2514. Toàn văn Tóm lược
Tài liệu tham khảo
1. World Health Organization. Zero by 30: the global strategic plan to end human deaths from dog-mediated rabies by 2030. June 2018 [internet publication]. Toàn văn
2. Rawat AK, Rao SK. Survival of a rabies patient. Indian Pediatr. 2011;48:574. Tóm lược
3. Centers for Disease Control and Prevention. Presumptive abortive human rabies – Texas, 2009. MMWR Morb Mortal Wkly Rep. 2010;59:185-190. Toàn văn Tóm lược
4. Karahocagil MK, Akdeniz H, Aylan O, et al. Complete recovery from clinical rabies: case report. Turkiye Klinikleri J Med Sci. 2013;33:547-552. Toàn văn
5. Hampson K, Coudeville L, Lembo T, et al. Estimating the global burden of endemic canine rabies. PLoS Negl Trop Dis. 2015;9:e0003709. Toàn văn Tóm lược
6. Rupprecht CE, Gibbons RV. Clinical practice: prophylaxis against rabies. N Engl J Med. 2004;351:2626-2635. Tóm lược
7. Centers for Disease Control and Prevention. Human rabies. August 2017 [internet publication]. Toàn văn
8. Pieracci EG, Pearson CM, Wallace RM, et al. Vital signs: trends in human rabies deaths and exposures – United States, 1938-2018. MMWR Morb Mortal Wkly Rep. 2019 Jun 14;68(23):524-8. Toàn văn Tóm lược
9. Pan American Health Organisation. Rabies persists in only four countries of Latin America and the Caribbean. 21 September 2018 [internet publication]. Toàn văn
10. Rotivel Y, Goudal M, Wirth S, et al. Rabies is a risk for travelling children [in French]. Arch Pediatr. 1998;5:561-567. Tóm lược
11. Noah DL, Drenzek CL, Smith JS, et al. Epidemiology of human rabies in the United States, 1980 to 1996. Ann Intern Med. 1998;128:922-930. Tóm lược
12. Blanton JD, Palmer D, Dyer J, et al. Rabies surveillance in the United States during 2010. J Am Vet Med Assoc. 2011;239:773-783. Toàn văn Tóm lược
13. Messenger SL, Smith JS, Rupprecht CE. Emerging epidemiology of bat-associated cryptic cases of rabies in humans in the United States. Clin Infect Dis. 2002;35:738-747. Toàn văn Tóm lược
14. Public Health England. Public Health England warns travellers of rabies risk. 12 November 2018 [internet publication]. Toàn văn
15. Velasco-Villa A, Reeder SA, Orciari LA, et al. Enzootic rabies elimination from dogs and reemergence in wild terrestrial carnivores, United States. Emerg Infect Dis. 2008;14:1849-1854. Tóm lược
16. Kuzmin IV, Mayer AE, Niezgoda M, et al. Shimoni bat virus, a new representative of the Lyssavirus genus. Virus Res. 2010;149:197-210. Tóm lược
17. Marston DA, Horton DL, Ngeleja C, et al. Ikoma lyssavirus, highly divergent novel lyssavirus in an African civet. Emerg Infect Dis. 2012;18:664-667. Toàn văn Tóm lược
18. Picard-Meyer E, Servat A, Robardet E, et al. Isolation of Bokeloh bat lyssavirus in Myotis nattereri in France. Arch Virol. 2013;158:2333-2340. Tóm lược
19. Vora NM, Basavaraju SV, Feldman KA, et al; Transplant-Associated Rabies Virus Transmission Investigation Team. Raccoon rabies virus variant transmission through solid organ transplantation. JAMA. 2013;310:398-407. Tóm lược
20. Monroe BP, Yager P, Blanton J, et al. Rabies surveillance in the United States during 2014. J Am Vet Med Assoc. 2016;248:777-788. Toàn văn Tóm lược
21. Zhou H, Zhu W, Zeng J, et al. Probable rabies virus transmission through organ transplantation, China, 2015. Emerg Infect Dis. 2016;22:1348-1352. Toàn văn Tóm lược
22. Saeed B, Al-Mousawi M. Rabies acquired through kidney transplantation in a child: a case report. Exp Clin Transplant. 2017;15:355-357. Toàn văn Tóm lược
23. Lafon M. Rabies virus receptors. J Neurovirol. 2005;11:82-87. Tóm lược
24. Jackson AC. Diabolical effects of rabies encephalitis. J Neurovirol. 2016;22:8-13. Tóm lược
25. Rossiter JP, Hsu L, Jackson AC. Selective vulnerability of dorsal root ganglia neurons in experimental rabies after peripheral inoculation of CVS-11 in adult mice. Acta Neuropathol. 2009;118:249-259. Tóm lược
26. Hemachudha T, Wacharapluesadee S, Mitrabhakdi E, et al. Pathophysiology of human paralytic rabies. J Neurovirol. 2005;11:93-100. Tóm lược
27. Hemachudha T, Ugolini G, Wacharapluesadee S, et al. Human rabies: neuropathogenesis, diagnosis, and management. Lancet Neurol. 2013;12:498-513. Tóm lược
28. Gibbons RV. Cryptogenic rabies, bats, and the question of aerosol transmission. Ann Emerg Med. 2002;39:528-536. Tóm lược
29. Manning SE, Rupprecht CE, Fishbein D, et al. Human rabies prevention – United States, 2008: recommendations of the Advisory Committee on Immunization Practices. MMWR Recomm Rep. 2008;57:1-28. Toàn văn Tóm lược
30. World Health Organization. Weekly epidemiological record. Rabies vaccines: WHO position paper. April 2018 [internet publication]. Toàn văn
31. Kessels JA, Recuenco S, Navarro-Vela AM, et al. Pre-exposure rabies prophylaxis: a systematic review. Bull World Health Organ. 2017;95:210C-219C. Toàn văn Tóm lược
32. Anderson LJ, Nicholson KG, Tauxe RV, et al. Human rabies in the United States, 1960 to 1979: epidemiology, diagnosis, and prevention. Ann Intern Med. 1984;100:728-735. Tóm lược
33. Soun VV, Eidson M, Trimarchi CV, et al. Antemortem diagnosis of New York human rabies case and review of
U.S. cases. Int J Biomed Sci. 2006;2:433-444.
34. Hemachudha T, Laothmatas J, Rupprecht CE. Human rabies: a disease of complex neuropathogenetic mechanisms and diagnostic challenges. Lancet. 2002;2:101-109. Tóm lược
35. World Health Organization. WHO expert consultation on rabies: WHO TRS N°1012 (third report). April 2018 [internet publication]. Toàn văn
36. Laothamatas J, Hemachudha T, Mitrabhakdi E, et al. MR imaging in human rabies. AJNR Am J Neuroradiol. 2003;24:1102-1109. Toàn văn Tóm lược
37. Gable MS, Sheriff H, Dalmau J, et al. The frequency of autoimmune N-methyl-D-aspartate receptor encephalitis surpasses that of individual viral etiologies in young individuals enrolled in the California Encephalitis Project. Clin Infect Dis. 2012;54:899-904. Tóm lược
38. Hantson P, Guerit JM, de Tourtchaninoff M, et al. Rabies encephalitis mimicking the electrophysiological pattern of brain death. Eur Neurol. 1993;33:212-217. Tóm lược
39. Centers for Disease Control and Prevention. Rabies, human: 2011 case definition. 2011 [internet publication]. Toàn văn
40. Rupprecht CE, Briggs D, Brown CM, et al; Centers for Disease Control and Prevention. Use of a reduced (4- dose) vaccine schedule for postexposure prophylaxis to prevent human rabies: recommendations of the Advisory Committee on Immunization Practices. MMWR Recomm Rep. 2010;59:1-9. Toàn văn Tóm lược
41. Public Health England. Guidelines on managing rablies post-exposure. April 2019 [internet publication]. Toàn văn
42. Willoughby RE Jr, Opladen T, Maier T, et al. Tetrahydrobiopterin deficiency in human rabies. J Inherit Metab Dis. 2008;32:65-68. Tóm lược
43. Marsden SC, Cabanban CR. Rabies: a significant palliative care issue. Prog Palliat Care. 2006;14:62-67.
44. Jackson AC, Warrell MJ, Rupprecht CE, et al. Management of rabies in humans. Clin Infect Dis. 2003;36:60-63. Tóm lược
45. Medical College of Wisconsin. Milwaukee rabies protocol, version 5.2. April 2017 [internet publication]. Toàn văn
46. Willoughby RE Jr, Tieves KS, Hoffman GM, et al. Survival after treatment of rabies with induction of coma. N Engl J Med. 2005;352:2508-2514. Toàn văn Tóm lược
47. Willoughby RE, Roy-Burman A, Martin KW, et al. Generalized cranial artery spasm in human rabies. Dev Biol (Basel). 2008;131:367-375. Tóm lược
48. World Health Organization. Rabies monoclonal antibodies post exposure prophylaxis. December 2016 [internet publication]. Toàn văn
49. Gogtay NJ, Munshi R, Ashwath Narayana DH, et al. Comparison of a novel human rabies monoclonal antibody to human rabies immunoglobulin for postexposure prophylaxis: a phase 2/3, randomized, single-blind, noninferiority, controlled study. Clin Infect Dis. 2018 Jan 18;66(3):387-395. Tóm lược
50. Yamada K, Noguchi K, Komeno T, et al. Efficacy of favipiravir (T-705) in rabies postexposure prophylaxis. J Infect Dis. 2016;213:1253-1261. Toàn văn Tóm lược
51. Bussereau F, Picard M, Blancou J, et al. Treatment of rabies in mice and foxes with antiviral compounds. Acta Virol. 1988;32:33-49. Tóm lược
52. Kalimuddin S, Wijaya L, Chan YFZ, et al. A phase II randomized study to determine the safety and immunogenicity of the novel PIKA rabies vaccine containing the PIKA adjuvant using an accelerated regimen. Vaccine. 2017 Nov 22;35(51):7127-32. Toàn văn Tóm lược
53. Mani RS, Anand AM, Madhusudana SN. Human rabies in India: an audit from a rabies diagnostic laboratory. Trop Med Int Health. 2016 Apr;21(4):556-63. Toàn văn Tóm lược
Tuyên bố miễn trách nhiệm
Bên ngoài Hoa Kỳ và Canada. BMJ Publishing Group Ltd (”BMJ Group”) nỗ lực để đảm bảo rằng các thông tin được cung cấp là chính xác và cập nhật, nhưng chúng tôi và cả những người cấp giấy phép của chúng tôi, là những người cung cấp các nội dung nhất định có liên kết với nội dung của chúng tôi hoặc có thể truy cập được từ nội dung của chúng tôi, đều không đảm bảo điều đó. BMJ Group không ủng hộ hay xác nhận việc sử dụng bất kỳ loại thuốc hay trị liệu nào trong đó và BMJ Group cũng không thực hiện chẩn đoán cho các bệnh nhân. Các chuyên gia y tế cần sử dụng những cân nhắc chuyên môn của mình trong việc sử dụng thông tin này và chăm sóc cho bệnh nhân của họ và thông tin trong này không được coi là sự thay thế cho việc đó.
Các phương pháp chẩn đoán, điều trị, liên lạc theo dõi, thuốc và bất kỳ chống chỉ định hay phản ứng phụ nào. Ngoài ra, các tiêu chuẩn và thực hành y khoa đó thay đổi khi có thêm số liệu, và quý vị nên tham khảo nhiều nguồn khác nhau. Chúng tôi đặc biệt khuyến nghị người dùng nên xác minh độc lập các chẩn đoán, điều trị và theo dõi liên lạc được đưa ra, đồng thời đảm bảo rằng thông tin đó là phù hợp cho bệnh nhân trong khu vực của quý vị. Ngoài ra, liên quan đến thuốc kê toa, chúng tôi khuyên quý vị nên kiểm tra trang thông tin sản phẩm kèm theo mỗi loại thuốc để xác minh các điều kiện sử dụng và xác định bất kỳ thay đổi nào về liều dùng hay chống chỉ định, đặc biệt là nếu dược chất được cho sử dụng là loại mới, ít được sử dụng, hay có khoảng trị liệu hẹp. Quý vị phải luôn luôn kiểm tra rằng các loại thuốc được dẫn chiếu có giấy phép để sử dụng cho mục đích được nêu và trên cơ sở được cung cấp trong tình trạng “hiện có” như được nêu, và trong phạm vi đầy đủ được pháp luật cho phép BMJ Group và những người cấp giấy phép của mình không chịu bất kỳ trách nhiệm nào cho bất kỳ khía cạnh chăm sóc sức khỏe nào được cung cấp với sự hỗ trợ của thông tin này hay việc sử dụng nào khác của thông tin này.
Xem đầy đủ Các Điều khoản và Điều kiện Sử dụng Trang Web. Liên hệ với chúng tôi
+ 44 (0) 207 111 1105
support@bmj.com
BMJ
BMA House Tavistock Square London
WC1H 9JR UK

Bị chó nhà hàng xóm cắn nhưng chó khoẻ bình thường có cần tiêm phòng dại k ạ
An toàn tốt nhất em nên đi tiêm phòng dịch dại em nhé.