Bệnh da liễu
U hạt vòng: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ
Nhà thuốc Ngọc Anh – Để tải bài viết U hạt vòng: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
◊ Thông thường không có triệu chứng, và biểu hiện dưới dạng các nốt sần tập trung thành nhóm nhỏ theo dạng một hình vòng.
◊ Bệnh khu trú là phân nhóm thường gặp nhất; bệnh nhân thường là phụ nữ ở độ tuổi 30-39.
◊ Hầu hết các ca bệnh đều tự khỏi, với 50% khỏi trong vòng 2 năm. Tuy nhiên, thường gặp phải tình trạng tái phát.
◊ Hiếm khi biểu hiện dưới dạng một phản ứng u hạt cận ung thư với bệnh ác tính tiềm ẩn; tình trạng này thường xảy ra ở những bệnh nhân lớn tuổi có biểu hiện lâm sàng không điển hình.
◊ Mặc dù có giới hạn về bằng chứng, bệnh có thể liên quan đến bệnh tuyến giáp, tăng lipid máu và đái tháo đường.
Thông tin cơ bản
Định nghĩa
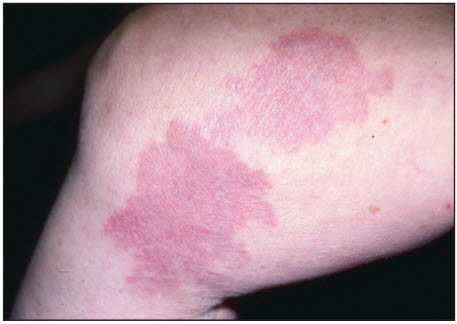
U hạt vòng (GA) là một tình trạng lành tính ít gặp không rõ căn nguyên.[1] Các tổn thương thường được mô tả là các nốt sần ở da, kết hợp lại thành các vòng, và có thể có màu da, màu hồng hoặc hơi tím; thường gặp ở mu bàn tay, mắt cá chân, đầu gối và khuỷu tay.
[Fig-1]
Tồn tại một số biến thể lâm sàng.[2] Đặc điểm mô học có nét đặc trưng. Hầu hết các ca bệnh đều tự khỏi.[3]
Dịch tễ học
Đây là một tình trạng không thường gặp và không rõ tỷ lệ mắc mới chính xác.[2] Tuy nhiên, bệnh thường gặp ở phụ nữ hơn, với tỷ lệ 2,3:1,0.[7] GA khu trú là phân nhóm thường gặp nhất và thường biểu hiện ở phụ nữ ở trong độ tuổi 30-39.[3] GA dưới da thường được phát hiện ở trẻ nhỏ <5 tuổi.[5] Dạng toàn thân của tình trạng này là loại duy nhất được phát hiện thường gặp nhất trong nhóm người cao tuổi và có thể liên quan đến bệnh ác tính tiềm ẩn.[6] [8]
Bệnh căn học
Căn nguyên chưa được chứng minh, nhưng chấn thương, các phản ứng vết cắn côn trùng, xét nghiệm lao qua da, tiếp xúc ánh sáng mặt trời, quang trị liệu UV-A kết hợp psoralen, và nhiễm vi-rút như HIV và herpes zoster đều được gợi ý là các yếu tố kích thích.[9] Các ca bệnh có tính di truyền đã được báo cáo, và có thể có sự liên kết giữa GA toàn thân và kiểu gen đơn bội HLA BW35.[10] Sự liên hệ yếu giữa GA và bệnh đái tháo đường đã được báo cáo nhưng không được xác định là một yếu tố gây bệnh.[11] Có những liên kết lỏng lẻo tương tự với bệnh tuyến giáp,[12] [13] và tăng lipid máu.[14] GA lan rộng cũng đã được báo cáo ở những bệnh nhân bị bệnh Hodgkin và các bệnh học máu ác tính khác; sự giải phóng cytokine bởi các tế bào khối u có thể đóng một vai trò.[6] [8] [15] [16] Có những báo cáo về GA do thuốc gây ra kết hợp với các tác nhân sinh học và với hóa trị liệu, chẳng hạn như vemurafenib.[17] [18]
Sinh lý bệnh học
Xét nghiệm ban đầu, dựa trên quần thể tế bào T được tìm thấy trong các nốt sần GA, gợi ý nguyên nhân của căn bệnh này là phản ứng quá mẫn muộn với một kháng nguyên chưa biết.[19] Các giả thuyết khác là phản ứng viêm tế bào T loại 1 gây suy thoái gian bào[20] và rối loạn chấn thương mô đàn hồi.[21] Các phương pháp điều trị như áp lạnh có tác dụng hoàn toàn bằng cách gây ra tổn thương mô khu trú bằng tê cóng có kiểm soát. Corticosteroid bôi trên da và trong thương tổn có thể có cả tác dụng kháng viêm và ức chế miễn dịch. Isotretinoin, một loại thuốc toàn thân, hoạt động bằng cách thay đổi phiên mã DNA, và kết quả là điều này có thể có ảnh hưởng đến cấu trúc cytokine được tạo ra bởi nhóm tế bào T siêu phản ứng này.
Phân loại
Các biến thể lâm sàng[2] [3] [4] [5] [6]
Khu trú
• Thường thấy trên mu bàn tay, bàn chân và khuỷu tay.
• Biểu hiện hình vòng điển hình.
• Phân nhóm thường gặp nhất; chiếm 75% tất cả các ca bệnh.
• Thường không có triệu chứng.
• Bệnh nhân thường là phụ nữ ở độ tuổi 30-39. Toàn thân
• Một số bác sĩ tiếp tục chia nhỏ GA ‘toàn thân’ thành GA dạng vòng toàn thân và GA sần lan tỏa.
• Được xác định là >10 tổn thương nhưng thường từ hàng trăm đến hàng ngàn vết ban và nốt sần nhỏ màu da/màu vàng nâu.
• Một số ca bệnh hiếm thì phân bố thành các mảng hình vòng hoặc lan rộng.
• Thông thường xuất hiện trên thân mình và chân tay theo phân bố đối xứng.
• Có thể kết hợp với bệnh ác tính tiềm ẩn, và thường được phát hiện ở nhóm người cao tuổi. Dưới da
• Các u ở sâu trong da hoặc dưới da; các tổn thương da có liên quan có thể xuất hiện.
• Thường thấy ở trẻ em <5 tuổi, thường gặp ở bàn chân và các đầu ngón tay.
• Không có bằng chứng về bất kỳ sự tiến triển thành bệnh toàn thân nào. Thủng lỗ
• Biến thể hiếm.
• Các nốt sần bề mặt trên bàn tay và ngón tay có vảy hoặc loét dạng lõm ở trung tâm.
• Chiếm khoảng 5% trong tổng số ca bệnh.
• Có thể gây đau đớn và rất ngứa, đặc biệt là nếu ở mặt lòng bàn tay. Mảng
• Biến thể hiếm.
• Các tổn thương là các mảng ban đỏ bị thâm nhiễm nhẹ có đường viền có thể sờ thấy, trên đó có thể xuất hiện các nốt sần rải rác.
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một bé gái 8 tuổi có biểu hiện phát ban hình vòng trên các ngón tay và trên cả hai bàn tay. Các tổn thương không có triệu chứng, và bác sĩ gia đình đã và đang điều trị các tổn thương này như với bệnh ecpect mảng tròn. Khi khám, có những nốt sần màu da phân bố theo hình vòng trên các khớp đốt ngón tay của cả hai bàn tay. Kết quả khám còn lại không có gì đáng chú ý.
Tiền sử ca bệnh #2
Một phụ nữ 48 tuổi bị đái tháo đường loại 1 có biểu hiện các mảng hình vòng không có triệu chứng trên 1 cẳng chân. Có một khu vực màu vàng, hơi teo xung quanh các tổn thương.
Các bài trình bày khác
Biểu hiện phụ thuộc vào phân nhóm. GA khu trú thường biểu hiện dưới dạng các nốt sần thành hình vòng trên mu bàn tay, bàn chân và các cơ duỗi. Khoảng 60% trong tổng số tổn thương GA giới hạn ở bàn tay và cánh tay.[4] GA toàn thân ít phổ biến hơn, nhưng các bệnh nhân có thể biểu hiện nhiều tổn thương trên thân mình theo phân bố đối xứng; hiếm khi quan sát thấy sự ảnh hưởng đến khuôn mặt. GA dưới da biểu hiện thành các khối mô mềm đơn lẻ, thường gặp nhất ở trẻ em <10 tuổi. Các tổn thương dưới da ở người lớn có thể bị nhầm lẫn với các u dạng thấp khớp. Dạng thủng lỗ của GA biểu hiện thành các nốt sần bề mặt trên bàn tay và ngón tay, có vảy lõm ở trung tâm. Các biến thể mảng hiếm gặp và biểu hiện thành một mảng ban đỏ có viền có thể sờ thấy.
[Fig-2]
[Fig-3]
Cách tiếp cận chẩn đoán từng bước
Biểu hiện lâm sàng của bệnh này có tính phổ rộng; nó có thể phát sinh dưới dạng một tổn thương đơn lẻ hoặc ban đỏ toàn thân. Không có hướng dẫn cụ thể về xét nghiệm căn bệnh này, và việc điều trị thường phụ thuộc vào bác sĩ. Chẩn đoán thường mang tính lâm sàng.[29]
Tiền sử và khám lâm sàng
Bệnh nhân thường không có triệu chứng và sức khỏe toàn thân tốt.
Khu trú [Fig-1]
• Trẻ em và thanh thiếu niên thường có biểu hiện phát ban không ngứa ở mu bàn tay, bàn chân hoặc các cơ duỗi của cánh tay.
• Bao gồm các nốt sần thường xuất hiện dưới dạng các mảng hình vòng.
• Các mảng thường có màu da hoặc sắc hồng/tím.
Toàn thân
• Các nốt sần nhợt nhạt và phân bố khắp cơ thể theo kiểu đối xứng, đặc biệt là trên thân mình. Dưới da
• Có thể biểu hiện dưới dạng một u mô mềm đơn lẻ không đau, có thể xảy ra ở nhiều vị trí từ lòng bàn tay, bàn chân và mông đến da đầu hoặc mí mắt.
• Bệnh lý này thường gặp nhất ở trẻ em <5 tuổi nhưng cũng có thể thấy ở bất kỳ người lớn nào. Thủng lỗ
• Thường có thể thấy sự tạo vảy hoặc tình trạng loét.
• Có thể là bằng chứng của sự giảm sắc tố ở các vết sẹo tại vị trí tổn thương trước đó.
• Cũng có thể ảnh hưởng đến toàn bộ cơ thể, nhưng thường ảnh hưởng nhiều nhất đến các chi trên. Mảng
• Biến thể hiếm.
• Các tổn thương là các mảng ban đỏ bị thâm nhiễm nhẹ có đường viền có thể sờ thấy, trên đó có thể xuất hiện các nốt sần rải rác.
Trong các ca bệnh hiếm, GA có thể tiến triển thành phản ứng u hạt cận ung thư với bệnh ác tính bên trong. Thường có các dấu hiệu trong bệnh sử và khám bệnh, chẳng hạn như giảm cân đột ngột, chứng thiếu máu không rõ nguyên nhân, cơ quan phình lớn bất thường có thể sờ thấy, hoặc hạch to. Nếu bệnh nhân có các biến thể GA không điển hình, hoặc GA xảy ra ở các bệnh nhân cao tuổi, hãy cân nhắc đánh giá bệnh ác tính tiềm ẩn, đặc biệt là bệnh huyết học.[6]
[8] [15] [16] Cuối cùng, các loại thuốc hiếm khi có thể khởi phát GA và việc xem xét kỹ lưỡng các loại thuốc kích thích tiềm ẩn cần được tiến hành thêm.[17] Các ca bệnh mắc GA sau khi tiêm vắc-xin bacilli Calmette-Guerin (BCG) cũng đã được báo cáo.[27] [28]
Các thăm dò
Chẩn đoán thường là lâm sàng; sinh thiết mô hiếm khi cần thiết.[29] Các chỉ định cân nhắc sinh thiết sẽ là một khối u dưới da phát triển nhanh về kích thước hoặc gây đau (làm gia tăng nghi ngờ về một quá trình ác tính như u lympho hoặc bướu thịt mô mềm), hoặc khi chẩn đoán không chắc chắn và nghi ngờ một tình trạng khác như bệnh sarcoid. Về mặt mô bệnh học, có thể phát hiện thâm nhiễm mô bào và thâm nhiễm tế bào lympho rải rác quanh mạch. Tăng mức độ chất nhầy là dấu hiệu nổi bật nhất của GA, và tình trạng này có thể được chứng minh với thuốc nhuộm xanh alcian hoặc sắt keo.
Nếu nghi ngờ đái tháo đường do tiền sử gia đình hoặc có triệu chứng rõ rệt, các bệnh nhân có biểu hiện GA toàn thân hoặc bệnh nhân từ 40 tuổi trở lên, khuyến cáo tham gia xét nghiệm đường huyết lúc đói. Một sự liên kết yếu đã được mô tả.[11] Có thể quan sát thấy các bất thường tuyến giáp ở những bệnh nhân bị GA, và cần phải cân nhắc kiểm tra thêm nếu các triệu chứng gợi ý.[12] [13] Tăng lipid máu cũng có thể thường gặp hơn ở những bệnh nhân mắc GA, và cần cân nhắc các xét nghiệm lipid lúc đói.[14] GA đã được báo cáo trong trường hợp HIV, bao gồm các biểu hiện GA không điển hình, và cần lập bệnh sử toàn diện; nếu được chỉ định, có thể cân nhắc xét nghiệm bổ sung trong phòng thí nghiệm trong môi trường lâm sàng thích hợp.[24]
Các yếu tố nguy cơ
Yếu
Tiểu đường
• Dựa trên các báo cáo loạt ca bệnh nhỏ cho thấy tỷ lệ mắc đái tháo đường tăng ở những bệnh nhân bị GA.[11]
• Những bệnh nhân này có nhiều khả năng mắc GA tái phát mạn tính hơn bệnh nhân không bị đái tháo đường.[21]
Bệnh máu ác tính
• Bằng chứng từ loạt ca bệnh gợi ý một liên kết giữa GA và u da dạng nấm.[16]
• Các tế bào T phản ứng ở những bệnh nhân có tế bào Hodgkin có thể gây ra GA do giải phóng các cytokine và metalloproteinase.[6]
• Các ca bệnh GA kèm theo ung thư hạch bạch huyết không thuộc nhóm Hodgkin, bạch cầu cấp dòng tủy đơn nhân mạn tính và hội chứng rối loạn sinh tủy cũng đã được báo cáo.[8] [15] [22]
herpes zoster
• Một loạt ca bệnh mô tả sự xảy ra GA khu trú và thủng lỗ trong các vết sẹo herpes zoster, gợi ý vai trò gây bệnh đối với herpes zoster.[23]
HIV
• Có một mối liên hệ được mô tả giữa HIV và GA (được gọi là GA ở bệnh nhân HIV). Trường hợp này có thể là toàn thân hoặc khu trú ở các vị trí không điển hình như dương vật.[24] Vẫn chưa rõ cơ chế chính xác.
Viêm gan
• Các ca bệnh xuất hiện GA ở bệnh nhân mắc viêm gan B và viêm gan C đã được báo cáo.[25] [26]
Tăng lipid huyết
• Một nghiên cứu bệnh chứng đã chứng minh tỷ lệ mắc mới chứng rối loạn mỡ máu tăng ở những bệnh nhân mắc GA so với nhóm đối chứng.[14]
bệnh tuyến giáp
• Các nghiên cứu gợi ý tỷ lệ mắc mới bệnh tuyến giáp tăng ở những bệnh nhân mắc GA.[12] [13]
Thuốc
• GA do thuốc gây ra đã được báo cáo, thường gặp nhất với các thuốc ức chế TNF-alpha, mặc dù các ca bệnh cũng đã được báo cáo với calcitonin, amlodipine, allopurinol, diclofenac và liệu pháp tiêm vàng vào trong bắp.[17] Các báo cáo mới mô tả các phản ứng u hạt, bao gồm các ban đỏ GA và giống GA, với các thuốc hóa trị theo đích.[18]
• Các ca bệnh mắc GA sau khi tiêm vắc-xin bacilli Calmette-Guerin (BCG) cũng đã được báo cáo.[27] [28]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
các nốt sần ở da màu hồng hoặc màu da tập hợp thành nhóm hình vòng không có triệu chứng (thường gặp)
• Điển hình của bệnh khu trú. [Fig-1]
• Các nốt sần xuất hiện dưới dạng tổn thương giống hình vòng.
• Mặc dù có thể xảy ra bất kỳ nơi nào trên cơ thể, chúng thường được phát hiện trên các ngón tay ở trẻ em và cẳng chân của phụ nữ trung niên.
Các yếu tố chẩn đoán khác
các vết ban hoặc nốt sần nhỏ màu da, màu hồng hoặc màu nâu (thường gặp)
• Điển hình của bệnh toàn thân. [Fig-2]
[Fig-3]
• Có thể lên đến hàng ngàn; chủ yếu phát hiện thấy trên ngực theo quy luật đối xứng.
các u mô mềm (không thường gặp)
• Điển hình của bệnh dưới da.
• U chắc, không mềm dưới da mà lớp da phía trên không thay đổi.
các nốt sần dạng thủng lỗ, các tổn thương tạo vảy hoặc loét (không thường gặp)
• Điển hình của bệnh dạng thủng lỗ.
• Có thể xuất hiện đơn lẻ hay nhiều.
• Thường gặp hơn ở bệnh nhân cao tuổi.
các mảng ban đỏ (không thường gặp)
• Điển hình của bệnh dạng mảng.
• Rất hiếm.
• Đường viền có thể sờ thấy với các nốt sần rải rác.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm Kết quả | |
| chẩn đoán lâm sàng
• Chẩn đoán thường là lâm sàng; sinh thiết mô hiếm khi cần thiết.[29] • Nếu nghi ngờ đái tháo đường do tiền sử gia đình hoặc có triệu chứng rõ rệt, các bệnh nhân có biểu hiện GA toàn thân hoặc bệnh nhân từ 40 tuổi trở lên, khuyến cáo tham gia xét nghiệm đường huyết lúc đói. Một sự liên kết yếu đã được mô tả.[11] |
thường được xác định bằng các kết quả khám lâm sàng |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm Kết quả | |
| Sinh thiết da
• Hiếm khi cần thiết, nhưng sinh thiết vết mổ có thể hữu ích nếu chẩn đoán phân biệt như sarcoid dưới da hoặc u lympho có vẻ như có nhiều khả năng hơn. |
kiểu có hạt ở kẽ hoặc xung quanh ở bề mặt và giữa hạ bì; thoái hóa cục bộ các sợi collagen và elastin; đặc tính nhầy với thâm nhiễm tế bào lympho kẽ quanh mạch |
| đường huyết khi đói
• Nếu nghi ngờ đái tháo đường do tiền sử gia đình hoặc có triệu chứng rõ rệt, các bệnh nhân có biểu hiện GA toàn thân hoặc bệnh nhân từ 40 tuổi trở lên, khuyến cáo tham gia xét nghiệm đường huyết lúc đói. Một sự liên kết yếu đã được mô tả.[11] Chỉ số đường huyết khi đói hiếm khi có ích đối với trẻ em. |
đường huyết khi đói ≥7 mmol/ l (≥126 mg/dL) là tiêu chí
để chẩn đoán bệnh đái tháo đường |
| Kiểm tra chức năng tuyến giáp
• Có thể quan sát thấy các bất thường tuyến giáp ở những bệnh nhân bị GA, và cần phải cân nhắc kiểm tra thêm nếu các triệu chứng gợi ý.[12] [13] |
có thể bất thường |
| sàng lọc lipid
• Tăng lipid máu có thể liên quan đến GA, bao gồm những bất thường về tổng số cholesterol, triglyceride và các nồng độ cholesterol lipoprotein mật độ thấp.[14] |
có thể là các bất thường trong tổng số cholesterol, triglyceride và các nồng độ cholesterol lipoprotein mật độ thấp |
| sàng lọc viêm gan
• Các ca bệnh xuất hiện GA ở bệnh nhân mắc viêm gan B (HBV) và viêm gan C (HBC) đã được báo cáo.[25] [26] • Nếu bị nghi ngờ nhiễm HBV hoặc HCV, hãy cân nhắc xét nghiệm kháng nguyên bề mặt HBV, IgM anti-HBc, IgG anti-HCV và PCR để phát hiện HCV RNA nhằm mục đích sàng lọc nhiễm HBV hoặc HCV đồng thời. • Bằng chứng huyết thanh về HBV hoặc HCV có thể kém thuyết phục trong việc hỗ trợ chẩn đoán GA nhưng kết quả âm tính không có giá trị chẩn đoán nào. • Nếu bệnh nhân có bằng chứng huyết thanh về HBV hoặc HCV, có thể chỉ định các xét nghiệm bổ sung (ví dụ, nồng độ aminotransferase gan trong huyết thanh) và giới thiệu đến các bác sĩ chuyên khoa về bệnh truyền nhiễm. |
dương tính hoặc âm tính |
| Xét nghiệm HIV
• Có một mối liên hệ được mô tả giữa HIV và GA (được gọi là GA ở bệnh nhân HIV). Trường hợp này có thể là toàn thân hoặc khu trú ở các vị trí không điển hình như dương vật.[24] • Nếu bị nghi ngờ nhiễm HIV, cần cân nhắc tư vấn và xét nghiệm thích hợp. Cần yêu cầu tiến hành xét nghiệm nhanh hoặc xét nghiệm huyết thanh ELISA HIV khi xét nghiệm HIV được chỉ định. Âm tính giả có thể xảy ra trong khoảng thời gian ngay sau khi nhiễm trùng và trước khi kháng thể kháng HIV xuất hiện. Cần phải xác nhận kết quả dương tính bằng Western blot hoặc ELISA thứ hai. • Nếu bệnh nhân có bằng chứng huyết thanh về HIV, chỉ định giới thiệu đến các bác sĩ chuyên khoa về bệnh truyền nhiễm. |
dương tính hoặc âm tính |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Bệnh lichen phẳng dạng vòng | • Các mảng hơi tím, bóng, bề mặt phẳng có nhiều vệt màu trắng bất thường được gọi là vạch Wickham cũng có thể được thấy trong miệng và nướu.[30] | • Sinh thiết da: thoái hóa hóa lỏng lớp nền, thâm nhiễm đơn nhân giống dải băng ở lớp biểu bì, và các thể Civatte ở đoạn giao nhau giữa hạ bì-biểu bì. |
| Nhiễm trùng nấm da | • Các tổn thương một bên điển hình trên các ngón tay kết hợp với ngứa dữ dội.
• Tình trạng xấu đi do dùng corticosteroid bôi trên da. |
• Các mảnh da cạo ra được gửi để xét nghiệm nấm cho thấy kết quả dương tính với nhiễm nấm da. |
| U da dạng nấm | • Các mảng đơn lẻ hoặc toàn thân. Biểu hiện có thể không cụ thể. Rất ngứa. Diễn biến tự nhiên kéo dài.[16] | • Sinh thiết da: thâm nhiễm các tế bào lympho không điển hình (các tế bào bệnh nấm) dạng mảng và giống dải băng và các nghiên cứu tái cấu trúc tế bào T dương tính. |
| Côn trùng đốt | • Có thể giống một nốt sần.
• Bệnh nhân có thể nhớ lại vết côn trùng cắn hoặc có tiền sử du lịch có liên quan. |
• Sinh thiết da: thâm nhiễm da chủ yếu là bạch cầu ái toan. |
| U dạng thấp | • Có xu hướng xảy ra trên các phần lồi của xương.
• Sự xuất hiện của các đặc điểm điển hình của viêm khớp dạng thấp, chẳng hạn như biến dạng bàn tay. |
• Yếu tố dạng thấp: thường dương tính nếu xuất hiện các u. |
| Bệnh sarcoid trên da | • Có thể không phân biệt được về mặt lâm sàng, vì có thể biểu hiện theo nhiều cách.[31] | • XQ ngực thẳng: hạch to ở hai rốn phổi.
• Nồng độ enzym chuyển angiotensin và canxi trong huyết thanh tăng. • Sinh thiết da: các đảo tế bào biểu mô lớn, vài tế bào khổng lồ, và đôi khi hoại tử dạng fibrin. |
| Rối loạn collagen dạng thủng lỗ | • Hiếm. Bắt đầu dưới dạng các tổn thương rất nhỏ và tiến triển trong một vài tuần thành các nốt sần.
• Ngứa dữ dội. |
• Các nồng độ urê trong huyết thanh, creatinine, LFT và glucose trong huyết thanh có thể tăng lên, vì suy thận và đái tháo đường có thể kết hợp với rối loạn collagen dạng thủng lỗ.
• Sinh thiết da: bài tiết collagen qua biểu bì. |
| Bướu thịt mô mềm | • Có thể không phân biệt được về mặt lâm sàng.
• Điển hình là một u lồi lên đơn lẻ có thể đã xuất hiện được một thời gian. • Tăng dần kích thước. |
• Sinh thiết dùng kim chọc nhân xác nhận chẩn đoán. |
| Hoại tử mỡ | • Khó phân biệt về mặt lâm sàng, nhưng bệnh nhân có thể bị đái tháo đường (loại 1 hoặc loại 2). Búi giãn tĩnh mạch có thể nhìn thấy tập trung.
• Mềm khi sờ nắn. |
• Sinh thiết da: phản ứng viêm xung quanh collagen bị phá hủy, biểu hiện đặc trưng. |
| Hồng ban đồng tâm | • Xuất hiện hồng tâm điển hình, khu vực ban đỏ lan rộng với vùng trắng ở giữa. Có thể bị đau khớp, sốt và mệt mỏi gợi ý bệnh Lyme. | • Xét nghiệm máu để phát hiện kháng thể kháng Borrelia burgdorferi, nhưng có thể không biểu hiện trong tuần đầu tiên sau khi nhiễm khuẩn. |
Điều trị
Cách tiếp cận điều trị từng bước
Điều trị thường không cần thiết, vì tình trạng bệnh tự khỏi. Không có hướng dẫn cụ thể cho việc điều trị. Điều sau đây là dựa trên bằng chứng và sự đồng thuận chung giữa các chuyên gia da liễu.
Biến thể khu trú (phát ban dạng vòng điển hình)
Thường chỉ còn lại GA khu trú trừ khi bệnh nhân kiên trì điều trị vì lý do thẩm mỹ. Các tùy chọn điều trị bao gồm áp lạnh,1[C]Evidence corticosteroid bôi trên da có hoặc không có băng kín,2[C]Evidence hoặc corticoid trong thương tổn.3[C]Evidence Liệu pháp sẽ được quyết định bởi bác sĩ và theo mong muốn của bệnh nhân.
Biến thể toàn thân (phát ban dạng phẳng lan rộng)
Có thể cung cấp điều trị đối với GA toàn thân nếu các khu vực rộng lớn của cơ thể bị ảnh hưởng. Quang trị liệu là phương pháp điều trị bậc một, và hầu hết bằng chứng đều xuất phát từ việc sử dụng UV-A kết hợp psoralen (PUVA). Tuy nhiên, tỷ lệ tái phát có thể cao.4[C]Evidence Trong trường hợp này, có thể đưa ra quá trình điều trị bằng PUVA kéo dài để nỗ lực đem lại sự thuyên giảm hoặc có thể điều trị toàn thân. Đáng chú ý là UV-B dải hẹp có thể có hiệu quả ở một số bệnh nhân.[37]
Mặc dù có bằng chứng hạn chế về việc sử dụng chúng theo chỉ thị này, các thuốc chống sốt rét (ví dụ, hydroxychloroquine hoặc chloroquine) là những loại thuốc bậc một thường dùng nhất và được ủng hộ rộng rãi nhất.[38] Retinoid toàn thân như isotretinoin là một lựa chọn khác. Ở Anh, isotretinoin được kê đơn theo Chương trình tránh thai (PPP), trong khi ở Mỹ, nó chỉ có thể được kê đơn thông qua hệ thống iPledge. [iPLEDGE: registration scheme for isotretinoin]
Có thể cân nhắc sử dụng Dapsone nếu thuốc chống sốt rét, isotretinoin, hoặc quá trình điều trị bằng PUVA kéo dài không thành công hoặc không dung nạp. Dapsone cho thấy đáp ứng tốt ban đầu, nhưng tỷ lệ tái phát cao khi ngừng điều trị.[39]
Đối với bệnh khó chữa, nhiều loại thuốc đã được thử nghiệm, bao gồm corticosteroid, methotrexate, pentoxifylline, chlorambucil và ciclosporin.[40]
Các thuốc ức chế yếu tố hoại tử khối u (TNF)-alpha đã có hiệu quả trong các nghiên cứu nhiều ca bệnh phát ban do u hạt ở da, đặc biệt là sarcoidosis, mà còn cả necrobiosis lipoidica. Các báo cáo ca bệnh và loạt ca bệnh nhỏ cho thấy vai trò tiềm năng của các thuốc ức chế TNF-alpha trong việc điều trị GA lan rộng, khó chữa.[41]
Biến thể thủng lỗ (tổn thương do tạo vảy hoặc loét)
Có thể điều trị GA thủng lỗ nếu cảm thấy đau đớn, và có thể điều trị thành công nhờ isotretinoin.
Biến thể dưới da (u mềm)
Mọi người thường cảm thấy lo lắng về nguyên nhân gây ra các u dưới da này. Sau khi chẩn đoán xác định là không cần điều trị, thì bệnh nhân có thể yên tâm rằng đó là một tình trạng lành tính có thể tự khỏi.
Biến thể mảng (các mảng ban đỏ)
Biến thể mảng là cực kỳ hiếm và thường còn lại sau khi thuyên giảm; có thể thử nghiệm corticosteroid bôi trên da.
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế. ( xem Tuyên bố miễn trách nhiệm )
| Cấp tính | ||
| biến thể khu trú (phát ban dạng vòng điển hình) | ||
| không quan ngại về thẩm mỹ | 1 | điều trị thận trọng |
| có quan ngại về thẩm mỹ | 1 | Áp lạnh |
| 1 | corticosteroid bôi trên da hoặc trong tổn thương | |
| biến thể toàn thân (phát ban dạng phẳng lan rộng) | ||
| 1 | quang trị liệu | |
| 2 | thuốc chống sốt rét hoặc isotretinoin | |
| 3 | các thuốc chống viêm toàn thân | |
| biến thể thủng lỗ (tổn thương do tạo vảy hoặc loét) | ||
| 1 | isotretinoin | |
| biến thể dưới da (u mềm) | ||
| 1 | điều trị thận trọng | |
| biến thể mảng (các mảng ban đỏ) | ||
| 1 | điều trị thận trọng | |
| 1 | Corticosteroid đường tra |
|
| Cấp tính |
||
| biến thể khu trú (phát ban dạng vòng điển hình) | ||
| không quan ngại về thẩm mỹ | 1 | điều trị thận trọng
» Thường chỉ còn lại GA khu trú trừ khi bệnh nhân kiên trì điều trị vì lý do thẩm mỹ. |
| có quan ngại về thẩm mỹ | 1 | Áp lạnh
» Áp lạnh bằng nitơ lỏng giữ ở khoảng cách 10 cm từ tổn thương và ở một góc 45°. Phải sử dụng hai chu kỳ xung 5 giây và các vùng điều trị không được
|
| 1 | corticosteroid bôi trên da hoặc trong tổn thương
Các lựa chọn sơ cấp » clobetasol tại chỗ: (0,05%) bôi một lượng nhỏ vào (các) khu vực bị ảnh hưởng mỗi ngày một lần (hoặc một lần mỗi tuần nếu sử dụng băng kín) trong tối đa 8 tuần, tối đa 50 g/tuần Các lựa chọn thứ cấp » triamcinolone acetonide: (5 mg/mL) 0,1 mL trong tổn thương mỗi 6-8 tuần; điều trị hai đến ba đợt thường là đủ » Có thể chỉ định rticosteroid bôi trên da hoặc trong tổn thương. Clobetasol là một loại corticosteroid bôi trên da mạnh được sử dụng khi có hoặc không có băng quấn hydrocolloid. Bệnh nhân có thể bôi thuốc dễ dàng và không đau đớn.2[C]Evidence |
|
| biến thể toàn thân (phát ban dạng phẳng lan rộng) | ||
| 1 | quang trị liệu Các lựa chọn sơ cấp PUVA » methoxsalen: tham khảo tư vấn để được hướng dẫn thêm về liều lượng; uống 2 giờ trước khi điều trị UV-A Hoặc » UVB dải hẹp: hai đến ba lần mỗi tuần » Các nghiên cứu nhỏ chứng minh rằng sử dụng psoralen đường uống làm giảm nguy cơ bỏng trong khi điều trị. Các tổn thương có xu hướng biến mất trong vòng 4 tháng4[C]Evidence nhưng tỷ lệ tái phát cao. |
|
| 2 |
thuốc chống sốt rét hoặc isotretinoin Các lựa chọn sơ cấp
» hydroxychloroquine: 3-6 mg/kg/ngày dùng đường uống một lần mỗi ngày hoặc chia thành 2 liều, tối đa 400 mg/ngày Hoặc » chloroquine phosphate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Hoặc » isotretinoin: 20 mg đường uống hai lần mỗi ngày trong 6 tháng » Được chỉ định khi không có cải thiện sau quang điều trị bằng UV-A kết hợp psoralen (PUVA) như một biện pháp thay thế cho PUVA điều trị thuyên giảm. » Mặc dù có bằng chứng hạn chế về việc sử dụng chúng theo chỉ thị này, các thuốc chống sốt rét (ví dụ, hydroxychloroquine hoặc chloroquine) là những loại thuốc bậc một thường dùng nhất và được ủng hộ rộng rãi nhất.[38] Retinoid toàn thân như isotretinoin là một lựa chọn khác. |
|
| 3 | các thuốc chống viêm toàn thân Các lựa chọn sơ cấp
» dapsone: 100 mg uống mỗi ngày một lần trong tối đa 8 tuần Các lựa chọn thứ cấp » Prednisolone: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Hoặc » Methotrexate: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Hoặc » pentoxifylline: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Hoặc » Ciclosporin: 3 mg/kg/ngày, dùng đường uống chia thành 2 liều trong 12 tuần Hoặc » chlorambucil: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng Hoặc » Adalimumab: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Có thể thử nghiệm các thuốc chống viêm toàn thân nếu điều trị bằng thuốc chống sốt rét, isotretinoin, hoặc psoralen-UV-A không thành công. |
|
| biến thể thủng lỗ (tổn thương do tạo vảy hoặc loét) | ||
| isotretinoin Các lựa chọn sơ cấp » isotretinoin: 20 mg đường uống hai lần mỗi ngày trong 6 tháng » Ở Anh Quốc, isotretinoin được kê đơn theo Chương trình tránh thai (PPP), trong khi tại Hoa Kỳ, nó chỉ » Có thể mất đến 3 tháng mới cải thiện.[42] |
||
| biến thể dưới da (u mềm) | ||
| 1 | điều trị thận trọng
» Chỉ cần trấn an các bệnh nhân trong các ca bệnh GA dưới da đã được chứng minh vì các tổn thương là lành tính, và phẫu thuật không ảnh hưởng đến khả năng tái phát của chúng. |
|
| biến thể mảng (các mảng ban đỏ) | ||
| 1 |
điều trị thận trọng
» Cực kì hiếm; không xác định có điều trị đặc hiệu nào. Thường để lại sau khi thuyên giảm. » Nếu bệnh dai dẳng, các cách tiếp cận điều trị có thể dựa trên điều trị đối với GA toàn thân. |
|
| 1 | Corticosteroid đường tra Các lựa chọn sơ cấp » clobetasol tại chỗ: (0,05%) bôi một lượng nhỏ vào (các) khu vực bị ảnh hưởng mỗi ngày một lần (hoặc một lần mỗi tuần nếu sử dụng băng kín) trong tối đa 8 tuần, tối đa 50 g/tuần » Cực kì hiếm; không xác định có điều trị đặc hiệu nào. Có thể thử dùng corticosteroid bôi trên da.
|
|
Giai đoạn đầu
Interferon trong tổn thương
Một thử nghiệm nhỏ đã chứng minh khỏi hoàn toàn tổn thương ở tất cả các bệnh nhân.[44]
Phác đồ kháng sinh kết hợp
Liệu pháp kết hợp với rifampicin, ofloxacin và minocycline được báo cáo là có hiệu quả ở các bệnh nhân của một loạt ca bệnh nhỏ.[45]
Liên lạc theo dõi
Khuyến nghị
Giám sát
Sau khi đánh giá ban đầu đối với bệnh, bệnh nhân nên xem xét kỹ lưỡng các hệ thống được tiến hành ở tất cả các lần khám theo dõi (tập trung vào các kết hợp hiếm gặp với bệnh đái tháo đường và bệnh tuyến giáp, và các kết hợp không thường gặp với bệnh ác tính bên trong, đặc biệt là bệnh về máu ác tính). Một số ít bệnh nhân cần điều trị tích cực cần được đánh giá lại trong khoảng 3 tháng bởi một bác sĩ chuyên khoa để thiết lập đáp ứng điều trị. Việc theo dõi điều trị là cụ thể theo từng liệu pháp.
Hướng dẫn dành cho bệnh nhân
Các bệnh nhân có thể yên tâm rằng tình trạng này thường tự khỏi. [JAMA Dermatology Patient Page: granuloma annulare]
Các biến chứng
| Các biến chứng | Khung thời gian | Khả năng |
| gây sẹo với GA thủng lỗ | dài hạn | cao |
| Các tổn thương có thể hình thành các vết loét, có thể chữa lành và để lại sẹo. Việc sử dụng corticosteroid bôi trên da sớm dưới băng kín có thể hữu ích. | ||
| để lại sẹo teo sau áp lạnh | dài hạn | thấp |
| Phương pháp áp lạnh thường gây ra hiện tượng phồng rộp tạm thời thường tự khỏi trong vòng 1 tuần nhưng trường hợp hiếm gặp là có thể để lại sẹo vĩnh viễn ở vị trí áp dụng. | ||
Tiên lượng
Tiên lượng rất tốt ở hầu hết các bệnh nhân. Ở 50% đến 75% bệnh nhân, bệnh biến mất trong 2 năm mà không cần điều trị. Tái phát là thường gặp (40%) nhưng thường tự khỏi.[1]
Điểm số bằng chứng
1. Khỏi hoàn toàn các tổn thương GA và kết quả thẩm mỹ sau điều trị: có bằng chứng kém thuyết phục từ một nghiên cứu ở những bệnh nhân có các tổn thương GA được điều trị bằng áp lạnh là 80% tự khỏi sau một chu kỳ và kết quả thẩm mỹ là tuyệt vời ở 50% và tốt ở 39%, nhưng nghiên cứu không bao gồm nhóm đối chứng.[33] Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
2. Cải thiện hoặc khỏi các tổn thương bệnh da mạn tính: có bằng chứng kém thuyết phục rằng việc sử dụng clobetasol propionate hàng ngày dưới lớp băng kín là tốt hơn so với thoa thuốc clobetasol propionate hàng ngày mà không băng kín. Với thời gian điều trị trung bình lên đến 4 tuần, 131/141 tổn thương đã khỏi hoàn toàn, nhưng nghiên cứu này bao gồm nhiều tổn thương da khác nhau.[34]
Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
3. Khỏi hoàn toàn các tổn thương GA: có bằng chứng kém thuyết phục rằng corticosteroid trong tổn thương ưu việt hơn giả dược (68% so với 44%) sau 3 lần điều trị, mặc dù tỷ lệ tái phát là 50%.[35] Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
4. Khỏi các tổn thương GA toàn thân: có bằng chứng kém thuyết phục rằng việc điều trị bằng psoralen qua đường uống cộng với chiếu xạ UV-A ở 5 bệnh nhân mắc GA toàn thân trong thời gian vài năm dẫn đến khỏi hoàn toàn. Điều trị duy trì là cần thiết.[36] Bằng chứng cấp độ C: Các nghiên cứu quan sát (thuần tập) có chất lượng thấp hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) có lỗi về phương pháp với <200 người tham gia.
Tài liệu tham khảo
Các bài báo chủ yếu
• Piette EW, Rosenbach M. Granuloma annulare: clinical and histologic variants, epidemiology, and genetics. J Am Acad Dermatol. 2016 Sep;75(3):457-65. Tóm lược
• Thornsberry LA, English JC 3rd. Etiology, diagnosis, and therapeutic management of granuloma annulare: an update. Am J Clin Dermatol. 2013 Aug;14(4):279-90. Tóm lược
• Piette EW, Rosenbach M. Granuloma annulare: pathogenesis, disease associations and triggers, and therapeutic options. J Am Acad Dermatol. 2016 Sep;75(3):467-79. Tóm lược
Tài liệu tham khảo
1. Muhlbauer JE. Granuloma annulare. J Am Acad Dermatol. 1980 Sep;3(3):217-30. Tóm lược
2. Piette EW, Rosenbach M. Granuloma annulare: clinical and histologic variants, epidemiology, and genetics. J Am Acad Dermatol. 2016 Sep;75(3):457-65. Tóm lược
3. Cyr PR. Diagnosis and management of granuloma annulare. Am Fam Physician. 2006 Nov 15;74(10):1729-34. Toàn văn Tóm lược
4. Nopper A, Markus R, Esterly N. When it’s not ringworm: annular lesions of children. Pediatr Ann. 1998 Mar;27(3):136-48. Tóm lược
5. Davids JR, Kolman BH, Billman GF, et al. Subcutaneous granuloma annulare: recognition and treatment. J Pediatr Orthop. 1993 Sep-Oct;13(5):582-6. Tóm lược
6. Dadban A, Slama B, Azzedine A, et al. Widespread granuloma annulare and Hodgkin’s disease. Clin Exp Dermatol. 2008 Jul;33(4):465-8. Tóm lược
7. Dahl MV. Granuloma annulare. In: Freedberg IM, Eisen AZ, Wolff K, et al, eds. Fitzpatrick’s dermatology in general medicine. 6th ed. New York, NY: McGraw Hill; 2003:980-984.
8. Hinckley MR, Walsh SN, Molnar I, et al. Generalized granuloma annulare as an initial manifestation of chronic myelomonocytic leukemia: a report of 2 cases. Am J Dermatopathol. 2008 Jun;30(3):274-7. Tóm lược
9. Mills A, Chetty R. Auricular granuloma annulare: a consequence of trauma? Am J Dermatopathol. 1992 Oct;14(5):431-3. Tóm lược
10. Friedman-Birnbaum R, Haim S, Gideone O, et al Histocompatibility antigens in granuloma annulare. Comparative study of the generalized and localized types. Br J Dermatol. 1978 Apr;98(4):425-8. Tóm lược
11. Nebesio CL, Lewis C, Chuang TY. Lack of an association between granuloma annulare and type 2 diabetes mellitus. Br J Dermatol. 2002 Jan;146(1):122-4. Tóm lược
12. Vázquez-López F, Pereiro M, Manjón Haces JA, et al. Localized granuloma annulare and autoimmune thyroiditis in adult women: a case-control study. J Am Acad Dermatol. 2003 Apr;48(4):517-20. Tóm lược
13. Dahl MV. Granuloma annulare: long-term follow-up. Arch Dermatol. 2007 Jul;143(7):946-7. Toàn văn Tóm lược
14. Wu W, Robinson-Bostom L, Kokkotou E, et al. Dyslipidemia in granuloma annulare: a case-control study. Arch Dermatol. 2012 Oct;148(10):1131-6. Toàn văn Tóm lược
15. Bassi A, Scarfi F, Galeone M, et al. Generalized granuloma annulare and non-Hodgkin’s lymphoma. Acta Derm Venereol. 2013 Jul 6;93(4):484-5. Toàn văn Tóm lược
16. Wong WR, Yang LJ, Kuo TT, et al. Generalized granuloma annulare associated with granulomatous mycosis fungoides. Dermatology. 2000;200(1):54-6. Tóm lược
17. Thornsberry LA, English JC 3rd. Etiology, diagnosis, and therapeutic management of granuloma annulare: an update. Am J Clin Dermatol. 2013 Aug;14(4):279-90. Tóm lược
18. Lee SB, Weide B, Ugurel S, et al. Vemurafenib-induced granuloma annulare. J Dtsch Dermatol Ges. 2016 Mar;14(3):305-8. Tóm lược
19. Buechner SA, Winkelmann RK, Banks PM. Identification of T-cell subpopulations in granuloma annulare. Arch Dermatol. 1983 Feb;119(2):125-8. Tóm lược
20. Hanna WM, Moreno-Merlo F, Andrighetti L. Granuloma annulare: an elastic tissue disease? Case report and literature review. Ultrastruct Pathol. 1999 Jan-Feb;23(1):33-8. Tóm lược
21. Dabski K, Winkelmann RK. Generalized granuloma annulare: clinical and laboratory findings in 100 patients. J Am Acad Dermatol. 1989 Jan;20(1):39-47. Tóm lược
22. Maehara E, Wada N, Takamatsu H, et al. Generalised granuloma annulare associated with myelodysplastic syndrome. Eur J Dermatol. 2016 Aug 1;26(4):410-2. Tóm lược
23. Ohata C, Shirabe H, Takagi K, et al. Granuloma annulare in herpes zoster scars. J Dermatol. 2000 Mar;27(3):166-9. Tóm lược
24. O’Moore EJ, Nandwani R, Uthayakumar S, et al. HIV-associated granuloma annulare (HAGA): a report of six cases. Br J Dermatol. 2000 May;142(5):1054-6. Tóm lược
25. Ma HJ, Zhu WY, Yue XZ. Generalized granuloma annulare associated with chronic hepatitis B virus infection. J Eur Acad Dermatol Venereol. 2006 Feb;20(2):186-9. Tóm lược
26. Ahmad U, Li X, Sodeman T, et al. Hepatitis C virus treatment with pegylated interferon-alfa therapy leading to generalized interstitial granuloma annulare and review of the literature. Am J Ther. 2013 Sep-Oct;20(5):585-7. Tóm lược
27. Nagase K, Koba S, Okawa T, et al. Generalized granuloma annulare following BCG vaccination, mimicking papular tuberculid. Eur J Dermatol. 2011 Nov-Dec;21(6):1001-2. Tóm lược
28. Lee SW, Cheong SH, Byun JY, et al. Generalized granuloma annulare in infancy following bacillus calmette-guerin vaccination. Ann Dermatol. 2011 Dec;23(suppl 3):S319-21. Toàn văn Tóm lược
29. Piette EW, Rosenbach M. Granuloma annulare: pathogenesis, disease associations and triggers, and therapeutic options. J Am Acad Dermatol. 2016 Sep;75(3):467-79. Tóm lược
30. Hsu S, Le EH, Khoshevis MR. Differential diagnosis of annular lesions. Am Fam Physician. 2001 Jul 15;64(2):289-96. Toàn văn Tóm lược
31. Russo G, Milikan LE. Cutaneous sarcoidosis: diagnosis and treatment. Compr Ther. 1994;20(7):418-21. Tóm lược
32. Penas PF, Jones-Caballero M, Fraga J, et al. Perforating granuloma annulare. Int J Dermatol. 1997 May;36(5):340-8. Tóm lược
33. Blume-Peytavi U, Zouboulis CC, Jacobi H, et al. Successful outcomes of cryosurgery in patients with granuloma annulare. Br J Dermatol. 1994 Apr;130(4):494-7. Tóm lược
34. Volden G. Successful treatment of chronic skin diseases with clobetasol propionate and a hydrocolloid occlusive dressing. Acta Derm Venereol. 1992;72(1):69-71. Tóm lược
35. Sparrow G, Abell E. Granuloma annulare and necrobiosis lipoidica treated by jet injector. Br J Dermatol. 1975 Jul;93(1):85-9. Tóm lược
36. Kerker BJ, Huang CP, Morison WL. Photochemotherapy of generalized granuloma annulare. Arch Dermatol. 1990 Mar;126(3):359-61. Tóm lược
37. Pavlovsky M, Samuelov L, Sprecher E, et al. NB-UVB phototherapy for generalized granuloma annulare. Dermatol Ther. 2016 May;29(3):152-4. Tóm lược
38. Grewal SK, Rubin C, Rosenbach M. Antimalarial therapy for granuloma annulare: results of a retrospective analysis. J Am Acad Dermatol. 2017 Apr;76(4):765-7. Tóm lược
39. Steiner A, Pehamberger H, Wolff K. Sulfone treatment of granuloma annulare. J Am Acad Dermatol. 1985 Dec;13(6):1004-8. Tóm lược
40. Fiallo P. Cyclosporin for the treatment of granuloma annulare. Br J Dermatol. 1998 Feb;138(2):369-70. Tóm lược
41. Min MS, Lebwohl M. Treatment of recalcitrant granuloma annulare (GA) with adalimumab: a single-center, observational study. J Am Acad Dermatol. 2016 Jan;74(1):127-33. Tóm lược
42. Schleicher SM, Milstein HJ, Lim SJ, et al. Resolution of disseminated granuloma annulare with isotretinoin. Int J Dermatol. 1992 May;31(5):371-2. Tóm lược
43. Simon M Jr, von den Driesch P. Antimalarials for control of disseminated granuloma annulare in children. J Am Acad Dermatol. 1994 Dec;31(6):1064-5. Tóm lược
44. Weiss JM, Muchenberger S, Schopf E, et al. Treatment of granuloma annulare by local injections with low-dose recombinant human interferon gamma. J Am Acad Dermatol. 1998 Jul;39(1):117-9. Tóm lược
45. Marcus DV, Mahmoud BH, Hamzavi IH. Granuloma annulare treated with rifampin, ofloxacin, and minocycline combination therapy. Arch Dermatol. 2009 Jul;145(7):787-9. Toàn văn Tóm lược