Bệnh thần kinh
Hướng dẫn chẩn đoán và điều trị cơn co giật động kinh vận động và không vận động
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Hướng dẫn chẩn đoán và điều trị cơn co giật động kinh vận động và không vận động – Tải file PDF Tại đây.
Tác giả Fabio Minicucci, Umberto Aguglia, Fabrizio Antonio de Falco, Oriano Mecarelli, Roberto Michelucci và Paolo Tinuper
Biên dịch: Ths.Bs Phạm Hoàng Thiên
Group “Cập nhật Kiến thức Y khoa”
Giới thiệu
Mục đích của chương này là xác định một con đường chấn đoán và điều trị cho các cơn co giật động kinh trong bối cảnh cấp cứu. Do đó, chỉ những khía cạnh liên quan đến giai đoạn chăm sóc ban đầu cho bệnh nhân bị co giật động kinh có thể xảy ra hoặc nghi ngờ gần đây sẽ được thảo luận rộng rãi.
Liên đoàn quốc tế chống động kinh (ILAE) gần đây đã xuất bản (2017) phân loại về co giật động kinh được sửa đổi [1] và động kinh và vào năm 2015, phân loại mới về trạng thái động kinh (SE)
Định nghĩa
Co giật động kinh (Epileptic seizures) là các biến cố kịch phát với khởi phát đột ngột, gây ra bởi sự phóng điện bất thường trong não; chúng có thể xảy ra ở mọi lứa tuổi, với xu hướng tái phát, mặc dù không thể đoán trước, trong hầu hết các trường hợp. Chúng cho thấy một loạt các nguyên nhân và có thể đại diện cho một biểu hiện lâm sàng rời rạc hoặc thậm chí là đơn độc của một rối loạn tiềm ấn; điều trị nguyên nhân gây bệnh có thể dẫn đến biến mất co giật.
Ớ nhiều bệnh nhân, co giật có một quá trình mạn tính là độc lập với bệnh lý tiềm ấn và có thể cần điều trị lâu dài, thường là với điều trị bằng thuốc. Đôi khi, co giật đại diện cho một trường hợp y tế khấn cấp, cần các thủ thuật chăm sóc khấn cấp đa chuyên ngành.
ILAE đã định nghĩa co giật động kinh là: “sự xuất hiện thoáng qua của các dấu hiệu và / hoặc triệu chứng do hoạt động thần kinh quá mức hay đồng bộ bất thường trong não” [5].
Phương pháp chấn đoán đòi hỏi phải phân biệt rõ ràng giữa co giật động kinh và bệnh động kinh, và giữa co giật động kinh đơn độc và SE.
Một cơn co giật động kinh nên được coi là một triệu chứng [6], trong khi động kinh là một tình trạng đặc trưng bởi sự tái phát của các cơn co giật, một nguyên nhân ít nhiều được xác định, và trong một số trường hợp, tiên lượng dài hạn có thể dự đoán được.
Không thể xây dựng các tiêu chí huyết thanh học tuyệt đối cho các cơn động kinh [7]. Bất kỳ dấu hiệu hoặc triệu chứng thần kinh nào cũng có thể là biểu hiện của co giật. Co giật có thể bao gồm các triệu chứng, ví dụ: ảo giác thị giác hoặc thính giác, ký ức giả, cảm giác sợ hãi, v.v. [8] Các dấu hiệu và triệu chứng xuất hiện trong cơn động kinh có liên quan chặt chẽ đến vị trí phát xung điện về mặt giải phẫu. Mức độ mà tại đó sự phóng điện thần kinh bệnh lý lan sang các vùng não khác thường tương quan với sự xuất hiện tuần tự của các biểu hiện khác nhau trong cùng một đợt.
- Co giật không co giật cơ (Nonconvulsive seizure). Hiếm gặp nhưng vẫn được ghi nhận rộng rãi theo các trường hợp case bệnh, có thể là các dấu hiệu hoặc triệu chứng âm – negative sign/symtomps (mất ngôn ngữ, lú lẫn, v.v.) là đặc điểm lâm sàng duy nhất có thể quan sát được ở bệnh nhân. Đặc biệt, những triệu chứng âm này có thể đặc trưng cho SE không co giật cơ (nonconvulsive SE), được phân biệt với tất cả các điều kiện giống như mê sảng khác.
- Co giật co giật cơ (Convulsive seizure). Thông thường, cả co giật và SE đều có dấu hiệu vận động không chủ ý, liên quan đến những vùng cơ thể khác nhau, liên quan đến mức độ suy giảm nhận thức khác nhau.
Trong môi trường cấp cứu, sự xuất hiện của các triệu chứng mới, ngay cả khi không hoàn toàn là các triệu chứng thần kinh, được coi là có liên quan, khi chúng có mặt đồng thời hoặc theo sát các cơn co giật (Hình 4.1 và 4.2 ).
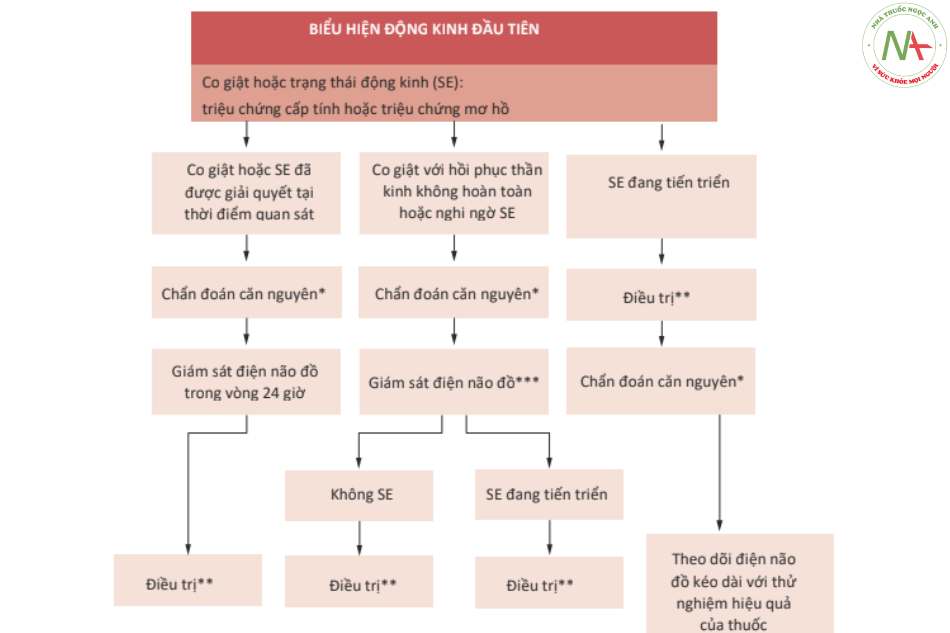
Rối loạn tim mạch và hô hấp, cũng như các triệu chứng gợi ý chấn thương có thể xảy ra, cần được đánh giá cấn thận, vì chúng có thể có liên quan trong việc xác định tiên lượng của bệnh nhân.
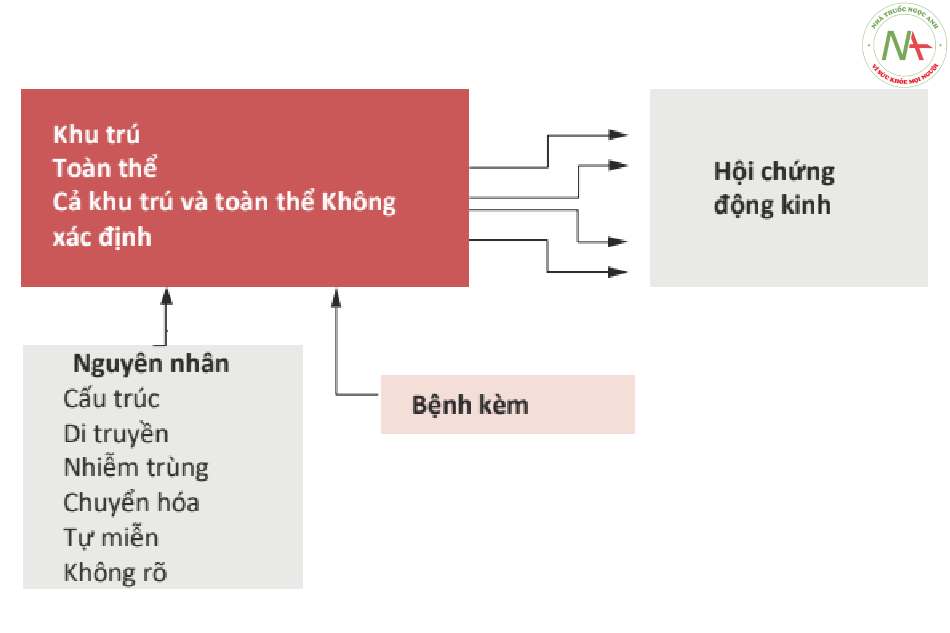
Phân loại mới của co giật động kinh [1] chia chúng thành khởi phát cục bộ, khởi phát toàn thể và co giật khởi phát chưa biết (Bảng 4.1). Co giật khởi phát khu trú có thể có, hoặc có thể không được đặc trưng bởi sự suy giảm nhận thức, và có thể, hoặc có thể không, tiến triển thành co giật tonic-clonic hai bên. Dấu hiệu hoặc triệu chứng ban đầu quyết định việc phân loại tổng thể cơn động kinh. Sự xuất hiện, bất cứ lúc nào trong giai đoạn này, của sự suy giảm nhận thức thúc đấy phân loại là “co giật với nhận thức bị suy giảm .”
Bảng 4.1 Phân loại co giật ILAE 2017 (phiên bản ngắn)
| Khởi phát khu trú | Khởi phát toàn thế | Khởi phát không xác định |
| Khởi phát vận động so với không vận động
Nhận thức được bảo tồn so với suy giảm Sự tiến triển từ cục bộ đến tonic-clonic hai bên |
Khởi phát vận động so với khởi phát không vận động (vắng mặt) | Khởi phát vận động so với khởi phát không vận động |
Co giật không thể phân loại
Tương tự như vậy, động kinh có thể được phân loại là toàn thể, cục bộ hoặc với cả co giật toàn thể và cục bộ. Trong phân loại này, bệnh nhân được chấn đoán mắc bệnh động kinh được phân nhóm theo triệu chứng học của các cơn co giật và theo các vùng / mạng lưới não bị ảnh hưởng bởi xung phóng điện động kinh (epileptic discharges).
Sự phân loại này cũng đòi hỏi một mức độ chấn đoán hơn nữa: hội chứng động kinh, được xác định bởi một tập hợp các đặc điểm điện- lâm sàng (electro-clinical), tiên lượng và đôi khi là hình ảnh thần kinh phổ biến và đồng nhất (Hình. 4.1).
Theo truyền thống, để chấn đoán bệnh động kinh ở bệnh nhân, cần phải ghi nhận co giật tái phát. Tuy nhiên, vào năm 2014, ILAE đã cho phép đưa ra chấn đoán trong các tình huống khác [4]. Do đó, phải xem xét chấn đoán động kinh (chứ không phải co giật động kinh đơn độc) khi:
- Ít nhất hai cơn co giật vô cớ (unprovoked seizures) đã xảy ra với khoảng thời gian hơn 24 giờ giữa chúng.
- Một cơn co giật vô cớ đã xảy ra, với nguy cơ tái phát co giật trong 10 năm tương đương với nguy cơ quan sát được sau hai cơn co giật vô cớ (ít nhất 60%).
- Cơn co giật rõ ràng dường như là một phần của hội chứng động kinh.
Cần lưu ý rằng hai hoặc nhiều biểu hiện động kinh (co giật đơn độc hoặc SE) xảy ra trong vòng 24 giờ nên được coi là một đợt duy nhất.
Sau cơn co giật vô cớ đầu tiên, nguy cơ tái phát dao động trong khoảng từ 40% đến 52% (32% trong năm đầu tiên và 46% trong 5 năm) [9]. Nguy cơ này tăng lên nếu:
- Cơn co giật có liên quan đến chấn thương não từ trước.
- Điện não đồ cho thấy các bất thường có dạng động kinh.
- Có những bất thường về hình ảnh thần kinh.
- Cơn co giật xảy ra trong khi ngủ.
Sự khác biệt giữa co giật đơn độc (single seizure) và SE là cơ bản liên quan đến liệu pháp chống động kinh, bởi vì một chỉ định thực tế cho điều trị cấp cứu chỉ được công nhận cho trường hợp SE [10]. Phân loại ILAE gần đây nhất cung cấp một định nghĩa khái niệm về SE, chỉ cung cấp một phần các tham số hoạt động: “SE là một tình trạng do sự thất bại của các cơ chế chịu trách nhiệm chấm dứt co giật hoặc từ sự khởi đầu của các cơ chế dẫn đến co giật bất thường, kéo dài (sau điểm thời gian T1). Đó là một tình trạng, có thể gây ra hậu quả lâu dài (sau điểm thời gian T2), bao gồm chết tế bào thần kinh, tổn thương tế bào thần kinh và thay đổi mạng lưới tế bào thần kinh, tùy thuộc vào loại và thời gian co giật. Một sự làm rõ thêm về các khái niệm T1 và T2 được báo cáo trong phần sau về liệu pháp SE.
Chấn đoán SE có thể được xây dựng hợp lý trong hai tình huống sau:
- Biểu hiện động kinh liên tục, kéo dài hơn 20-30 phút, hoặc hai hoặc nhiều cơn động kinh trong vòng 30 phút mà không phục hồi thần kinh hoàn toàn giữa các cơn [11].
- Trong trường hợp biểu hiện co giật co giật cơ toàn thể liên tục, người ta tin rằng chấn đoán SE có thể được xác lập ngay sau 510 phút, mà không trì hoãn việc bắt đầu điều trị [10].
Phân loại mới giới thiệu mô tả của bệnh nhân bằng axes. Việc xác định chính xác các đặc điểm cơ bản của SE (triệu chứng, căn nguyên, đặc điểm điện não đồ và tuổi của bệnh nhân) thường chỉ thực hiện được trong trường hợp cấp tính và có thể cung cấp các yếu tố cần thiết cho tiên lượng và điều trị. Như được giải thích dưới đây trong phần trị liệu, phân loại này giúp xác định các chỉ định điều trị, theo loại SE (Bảng 4.2).
Hai yếu tố khác đặc biệt quan trọng trong môi trường cấp cứu để tiên lượng và điều trị:
- Sự khác biệt giữa tình trạng động kinh đã biết và tình trạng động kinh chưa biết [12] (Hình. 2 và 4.3), cũng liên quan đến SE [13]
- Sự khác biệt giữa co giật triệu chứng cấp tính và mơ hồ (remote symptomatic)
Bảng 4.2 Phân loại ILAE 2015 về trạng thái động kinh
SE phải được mô tả trên cư sở bốn trục
- Triệu chứng học
- Nguyên nhân
- Đặc điểm EEG
- Tuổi
TRỤC 1—Triệu chứng
- Với các triệu chứng vận động nổi bật
- Co giật toàn thể
- Giật cơ (myoclonic)
- Co cứng khu trú (focal tonic)
- Tăng động (Hyperkinetic)
- Với các triệu chứng vận động không nổi bật
- Không co giật cơ ở bệnh nhân hôn mê
- Không co giật cơ mà không hôn mê
AXIS 2 —Căn nguyên
(Phiên bản ILAE 2015)
Nguyên nhân đã biết
- Mơ hồ (remote)
- Tiến triển (progressive)
- Trong các hội chứng động kinh đã được xác định
- Nguyên nhân không xác định
(Phiên bản thay thế)a
SE ở những bệnh nhân có tiền sử động kinh đã biết:
- Với các yếu tố kích phát
- Là một phần của hội chứng động kinh cụ thể
SE ở bệnh nhân có hoặc không có tiền sử động kinh:
- Cấp tính
- Mơ hồ
- Tiến triển
SE không rõ nguyên nhân (cryptogenic)
Tiếp tục
Bảng 4.2 Tiếp theo
AXIS 3—Tính năng EEG
- Vị trí giải phâu bất thường
- Kiểu (Pattern)
- Hình thái học (Morphology)
- Xu hướng thời gian (Temporal trend)
- Đáp ứng với các kích thích
- Thay đối do thuốc gây ra
Axis 4—Tuổi tác
- Sơ sinh (0 – 30 ngày)
- Trẻ sơ sinh (1 – 2 tháng tuối)
- Trẻ em (từ 2 đến 12 tuối)
- Thanh thiếu niên và người lớn (12 đến 60 tuối)
- Người cao tuối (> 60 tuối)
ađề xuất của Nhóm nghiên cứu động kinh của Hiệp hội Thần kinh học Ý
Việc phân loại sau được thực hiện trên cơ sở khoảng thời gian giữa sự khởi đầu của bệnh tiềm ấn và sự xuất hiện của các cơn động kinh. Khoảng thời gian này không bằng nhau đối với tất cả các rối loạn, nhưng khoảng thời gian dưới 7 ngày sẽ thúc đấy phân loại co giật hoặc SE là “triệu chứng cấp tính”. Trong trường hợp co giật “có triệu chứng mơ hồ”, nguyên nhân ban đầu (ví dụ: bệnh lý ác tính, đột quỵ, v.v.) có thể khác với yếu tố kích phát thực tế (tăng thân nhiệt, rối loạn điện giải, những liệu pháp điều trị thúc đấy co giật, v.v.).
Chẩn đoán phân biệt
Chấn đoán phân biệt với các nguyên nhân khác của các biến cố thần kinh kịch phát hầu hết thường bao gồm:
- Tiền ngất (hay lipothymia) và ngất (xem Chap. 1)
- TIA, cơn khuỵu (drop attacks), mất trí nhớ toàn thể thoáng qua, v.v. (xem Chương 10)
- Co giật tâm lý không động kinh (xin xem Chap. 17)
- Rối loạn giấc ngủ kịch phát (rối loạn hành vi REM, parasomnias, hội chứng chân không yên, v.v.)
- Rối loạn vận động (dystonia, dyskinesia, vv) (xin xem Chương 14)
- Khác (đau nửa đầu, chóng mặt kịch phát, v.) (xin xem Chương. 5 và 8)
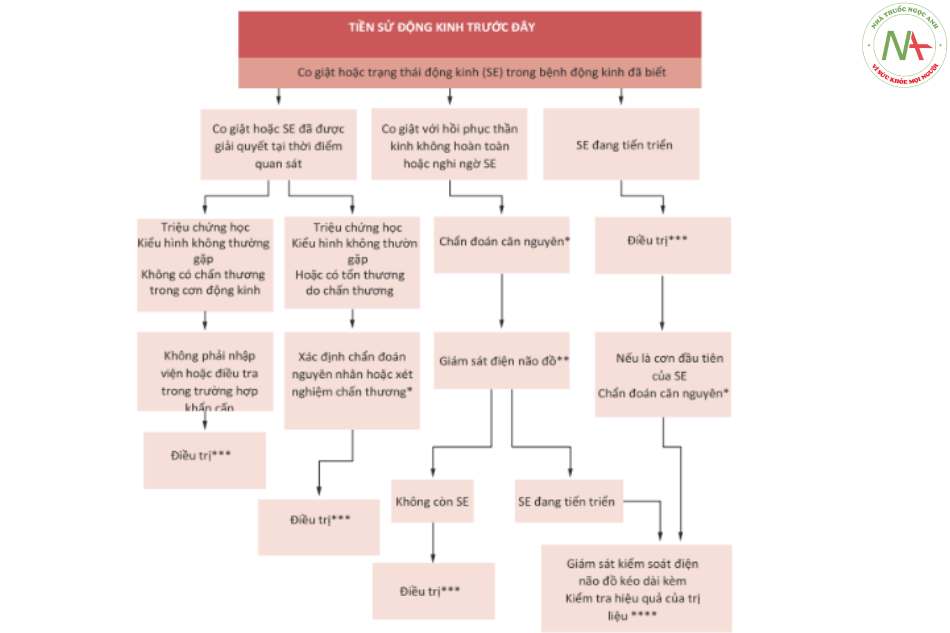
cấp cứu (bệnh nhân bị động kinh đã biết)
Căn nguyên của co giật động kinh
Ớ những bệnh nhân bị co giật khởi phát mới, chấn đoán căn nguyên là cần thiết [14]. Hầu hết mọi bệnh có tổn thương khu trú hoặc ảnh hưởng lan rộng của hệ thần kinh trung ương đều có thể dẫn đến co giật động kinh đơn độc hoặc tái phát, hoặc đến SE. Mất cân bằng chuyển hóa hệ thống cũng có thể biểu hiện với co giật động kinh. Các nguyên nhân phổ biến nhất là:
- Rối loạn thần kinh trung ương nguyên phát (đột quỵ, bệnh ác tính, chấn thương, thiếu oxy, bệnh mạch máu).
- Các bệnh chuyển hóa (hạ đường huyết/tăng đường huyết, hạ/tăng natri máu, tăng calci máu, bệnh não gan).
- Ngộ độc ma túy (cai rượu, cocaine, isoniazid, theophylline, photphoric esters, v.v.) [15].
- Bệnh nhiễm trùng hệ thần kinh trung ương. Đáng chú ý, neurocysticercosis và sốt rét là nguyên nhân phổ biến của co giật ở các nước đang phát triển; Chúng cần được xem xét cấn thận ở những bệnh nhân có tiền sử đi du lịch gần đây đến các nước đang phát triển hoặc nhập cư gần đây.
Yếu tố kích phát
Ớ những bệnh nhân có tiền sử động kinh không kháng trị, nguyên nhân phổ biến nhất của các cơn co giật mới là sự hiện diện của nồng độ trong máu của thuốc chống động kinh nằm dưới ngưỡng trị liệu, có thể liên quan đến:
- Bệnh nhân không tuân thủ
- Mất cân bằng hệ thống có thể cản trở sự hấp thụ, phân phối và trao đổi chất của thuốc (ví dụ: nhiễm trùng)
- Tương tác dược động học âm với các thuốc khác
Ngoài ra, nhiều yếu tố, bao gồm căng thẳng, thiếu ngủ và lạm dụng caffeine có thể góp phần gây co giật ở những bệnh nhân có tiền sử động kinh đã biết.
Xét nghiệm và công cụ
Xét nghiệm
Bối cảnh lâm sàng của bệnh nhân nên xác định lựa chọn các xét nghiệm tiếp theo [16]. Nhiều nghiên cứu đã cho thấy năng suất chấn đoán thấp đối với các xét nghiệm máu/dịch không đặc hiệu trong đánh giá bệnh nhân bị co giật lần đầu tiên. Theo dữ liệu tài liệu, các xét nghiệm như công thức máu, đường huyết, điện giải, v.v. là bất thường ở khoảng 15% đối tượng được kiểm tra. Tuy nhiên, những bất thường được tìm thấy chủ yếu là ngẫu nhiên hoặc không đáng kể. Các hướng dẫn quốc tế khuyến cáo, trong đánh giá người lớn bị co giật lần đầu, xét nghiệm:
- Nồng độ glucose máu
- Nồng độ điện giải trong máu (ví dụ: hạ natri máu có thể là tác dụng phụ của một số thuốc chống động kinh)
- Thử thai ở phụ nữ trong độ tuổi sinh đẻ
Các xét nghiệm khác có thể được thực hiện, theo đánh giá lâm sàng, trên cơ sở bệnh sử và triệu chứng.
- Đối với những bệnh nhân bị động kinh đã biết, hiện đang được điều trị bằng thuốc, rất hữu ích để đánh giá nồng độ thuốc chống động kinh trong máu, mặc dù các xét nghiệm thường không có sẵn cho các loại thuốc mới nhất ở nhiều cơ sở.
- Không có bằng chứng cho thấy rằng các xét nghiệm độc chất có tác động đáng kể đến kết cục của bệnh nhân. Chúng có thể hữu ích cho kế hoạch chăm sóc y tế và tâm thần sau đó.
- Xét nghiệm khí máu dường như có ích lâm sàng đối với bệnh nhân bị SE co giật toàn thể, vì nó có thể cho thấy nhiễm toan chuyển hóa, thường tự phục hồi sau khi giảm co giật.
Hình ảnh thần kinh
Chụp cắt lớp vi tính
Đối với những bệnh nhân bị co giật động kinh khởi phát mới và đối với những người vào viện vì SE, CT là XN hình ảnh được lựa chọn đầu tiên trong khoa cấp cứu, do tính sẵn có rộng rãi và khả năng xác định các rối loạn tiềm ấn, chủ yếu là những người quan tâm đến phẫu thuật.
Do tính khả dụng dễ dàng và tốc độ thực hiện, chụp CT được khuyến cáo mạnh mẽ trong môi trường cấp cứu, trong trường hợp có biểu hiện động kinh lần đầu tiên.
Đối với bệnh nhân bị động kinh đã biết, cần cân nhắc chụp CT khi có bất kỳ tình trạng nào sau đây:
- Suy giảm thần kinh khởi phát mới, chỉ ra rối loạn thần kinh trung ương khu trú hoặc lan tỏa
- Chấn thương
- Sốt dai dẳng
- Thay đổi kiểu hình co giật
Chụp cộng hưởng từ
Chụp cộng hưởng từ (MRI) là kỹ thuật chấn đoán chính xác nhất hiện có, do độ phân giải không gian cao và khả năng xác định các đặc điểm cụ thể của từng bệnh. Tuy nhiên, thực hiện chụp MRI tại cấp cứu có thể khó khăn, do thời gian thu nhận và xử lý hình ảnh kéo dài, và vì lý do kinh tế hoặc hậu cần.
Các xét nghiệm khác
Điện tâm đồ
Cần cân nhắc điện tâm đồ (ECG) ở nhiều bệnh nhân; Nó thường được làm tại khoa cấp cứu. Đặc biệt trong trường hợp mất ý thức, nó rất hữu ích cho chấn đoán phân biệt (ngất liên quan đến rối loạn nhịp). Hơn nữa, co giật động kinh có thể được kích hoạt bởi giảm tưới máu não do rối loạn tim. ECG có thể dễ dàng xác định các tình huống sau:
- QTc kéo dài
- Phức bộ QRS rộng
- Sóng R nổi bật ở aVR
- Block tim
Chọc dò tủy sống
Cần cân nhắc chọc dò tủy sống cho bệnh nhân có:
- Chức năng miễn dịch bị suy giảm
- Sốt dai dẳng
- Đau đầu dữ dội
- Thay đổi liên tục trạng thái ý thức
Điện não đồ
Điện não đồ cấp cứu nên được thực hiện trong vòng 1 giờ kể từ khi được yêu cầu (tốt nhất là theo yêu cầu của bác sĩ thần kinh) và lý tưởng nhất là phải có sẵn 24 giờ/ngày và 7 ngày/tuần, kèm theo báo cáo y tế ngay lập tức.
Thật không may, điện não đồ như được mô tả chỉ có sẵn trong một vài trụ sở. Tuy nhiên, các tài liệu khoa học cho rằng điện não đồ là không thể thiếu để có một chiến lược chấn đoán và điều trị phù hợp trong việc chăm sóc khấn cấp cho bệnh nhân động kinh. Như đã đề cập trước đây trong văn bản phân loại SE mới, một mô tả kỹ lưỡng về các bất thường được tìm thấy trong điện não đồ là rất quan trọng.
Cuối cùng, ở những bệnh nhân bị rối loạn nhận thức và sự tỉnh táo, điện não đồ thường cung cấp thông tin nguyên nhân và cũng rất quan trọng để chấn đoán phân biệt với các rối loạn khác biểu hiện bằng hình ảnh lâm sàng tương tự.
Trạng thái động kinh
Như được hiển thị trong sơ đồ, điện não đồ là kỹ thuật công cụ duy nhất cho phép xác nhận giả thuyết ký ức và lâm sàng về phóng điện bất thường, đã khỏi hay vẫn đang tiếp tục.
Thực hiện điện não đồ trong cấp cứu được coi là cơ bản để chấn đoán SE co giật và đặc biệt là SE không co giật, nhưng cũng để theo dõi kết quả điều trị của bất kỳ SE nào, nếu sự phục hồi trung tính của bệnh nhân không phải là complete. Bản ghi 30 phút là đủ để loại trừ chấn đoán SE không co giật. Để theo dõi kết quả điều trị, không thể ước tính trước thời gian thực hiện, và nếu có thể, bạn nên thực hiện theo dõi điện não đồ kéo dài cho đến khi các triệu chứng thuyên giảm.
Co giật đơn độc (Single seizures)
Có rất ít bằng chứng trong tài liệu cho thấy điện não đồ cấp cứu thực sự hữu ích trong bối cảnh lâm sàng này. Tương đối tốt khi cho rằng điện não đồ sau một cơn co giật đơn độc có thể cung cấp thông tin hữu ích để xác nhận chấn đoán co giật động kinh và xác định loại động kinh, nếu được thực hiện trong vòng 24 giờ từ khi co giật (đặc biệt là trong các trường hợp nhi khoa).
Cần chú ý đặc biệt đến việc đánh giá tình trạng thần kinh hậu co giật, không phải lúc nào cũng liên quan đến các triệu chứng lâm sàng rõ ràng. Trong trường hợp này, điện não đồ có thể phát hiện những sự phóng điện liên quan đến co giật (paucisymptomatic ictal discharges) hoặc các bất thường dạng động kinh dưới lâm sàng.
Điều trị
Tiêu chí chung
Tỷ lệ tử vong cao nhất ở SE co giật kéo dài hơn 60 phút. Ngoài ra, SE có thể làm giảm hiệu quả của một số loại thuốc theo thời gian (đặc biệt là benzodiazepin). Vì những lý do này, việc điều trị SE được coi là một cấp cứu thần kinh.
Phân loại gần đây nhất của SE [3] đã giới thiệu một khái niệm mới về tầm quan trọng cơ bản trong cách tiếp cận cấp cứu. Giả sử rằng không phải tất cả các SE đều có cùng khả năng gây tổn thương thần kinh trung ương, lần đầu tiên người ta xác định rằng, tùy thuộc vào các đặc điểm lâm sàng của SE, có các khung thời gian khác nhau để can thiệp và mức độ cường độ xử trí khác nhau. Đối với ba loại SE được trình bày, Bảng 4.3 cho thấy thời gian ước tính để bắt đầu điều trị (T1) và giới hạn thời gian để đạt được kiểm soát co giật hoàn toàn (T2) để ngăn ngừa thiệt hại cho CNS.
Việc điều trị nên được điều chỉnh cho phù hợp với từng bệnh nhân có biểu hiện co giật [10]. Trong bối cảnh cấp cứu, những khó khăn lớn nhất được tìm thấy là chấn đoán phân biệt giữa co giật động kinh và các biến cố kịch phát không do động kinh. Các manh mối hữu ích cho chấn đoán bao gồm bằng chứng rõ ràng về các cử động tonic-clonic, sự hiện diện của sự lú lẫn hậu co giật và cắn lưỡi.
Điều cần thiết là phải cố gắng để có được một tường thuật chi tiết của cơn giật từ bệnh nhân và / hoặc nhân chứng.
Đối với những bệnh nhân có tiền sử động kinh và không có cơn động kinh tái phát tại thời điểm đánh giá y tế, chỉ cần điều trị hỗ trợ là đủ.
Bảng 4.3 Mối quan hệ giữa thời gian can thiệp SE semeiology (loại SE) (T1) và khả năng bắt đầu tổn thương (T2)
| Loại SE | T1 | T2 • |
| Tonic-clonic SE | 5 phút | 30 phút |
| Focal SE mà không bị suy giảm ý thức | 10 phút | > 60 phút |
| Absence SE | 10-15 phút | Không biết, có lẽ không có nguy cơ |
Trong trường hợp co giật đơn độc, khi nồng độ thuốc chống động kinh trong máu không thích hợp được tìm thấy hoặc khi có bằng chứng rõ ràng về việc tuân thủ dưới mức tối ưu, nên bắt đầu lại liệu pháp thuốc thích hợp trước khi xuất viện. Điều này có thể diễn ra với quan sát trong một ngày, trừ khi kiểu hình co giật khác với thông thường đối với bệnh nhân đó.
Quản lý bệnh nhân
Các ưu tiên quản lý được xác định bởi các tiêu chí cấp cứu ABC, bao gồm cung cấp oxy và đánh giá đường thở, cũng như đánh giá nhiệt độ cơ thể, đường huyết và các biện pháp ngăn ngừa tổn thương não thứ phát [16].
Phải có đường truyền tĩnh mạch cho hầu hết tất cả bệnh nhân (có thể trì hoãn ở những đối tượng bị co giật sốt đơn giản).
Nếu các cơn động kinh vẫn đang diễn ra tại thời điểm nhập viện cấp cứu, trình tự ABC sẽ như sau:
- Quản lý đường thở:
- Chỉ định oxy
- Đối với bệnh nhân bị SE co giật toàn thể hoặc có xanh tím, cần cân nhắc đặt nội khí quản:
- Nếu đặt nội khí quản, thuốc chẹn thần kinh cơ tác dụng ngắn nên được sử dụng để đặt nội khí quản, nhằm đảm bảo rằng hoạt động co giật sau đó không bị che khuất.
- Cân nhắc theo dõi điện não đồ tại khoa cấp cứu nếu bệnh nhân đã dùng thuốc chẹn thần kinh cơ, vì không có phương pháp thay thế nào để xác định xem hoạt động co giật có còn tiếp diễn hay không.
- Đảm bảo có đường truyền đường tĩnh mạch đầy đủ.
- Kiểm tra nồng độ glucose máu và điều chỉnh thích hợp nếu cần.
- Cân nhắc sử dụng kháng sinh, kèm hoặc không kèm thuốc kháng vi-rút, tùy thuộc vào tình hình lâm sàng.
- Mục tiêu điều trị là kiểm soát co giật trước khi tổn thương tế bào thần kinh xảy ra (về mặt lý thuyết là từ 20 phút đến 1 giờ).
Thuốc chống động kinh trong xử trí cấp cứu
Hiện tại ở Ý chỉ có một số loại thuốc được đăng ký với chỉ định cụ thể cho SE. Mặc dù các tài liệu khoa học mạnh mẽ hỗ trợ việc sử dụng chúng, nhưng chỉ có lorazepam, diazepam, phenytoin và phenobarbital hiện đang được đăng ký.
Midazolam ở người lớn được đăng ký ở Ý cho các cơn co giật kéo dài ở bệnh nhân đã được điều trị, trong độ tuổi nhi khoa với các dạng oromucosal midazolam.
SE ban đầu
Quản lý tiền viện
- Diazepam (cấp độ A)
- Đường dùng: trực tràng
- Liều dùng: 0.2-0.5 mg/kg, liều tối đa 10 mg
- Midazolam (cấp độ A)
- Đường dùng: miệng/má (buccal) hoặc trong mũi (intranasal) [20]
- Liều dùng: 10 mg nếu cân nặng > 40 kg, 5 mg nếu cân nặng < 40 kg trong một liều duy nhất
Điều trị tại viện
- Lorazepam
- Đường dùng: i.v.
- Liều dùng: 0,1 mg /kg, liều tối đa 4 mg, lặp lại một lần
- Diazepam
- Đường dùng: i.v.
- Liều dùng: 0,15-0,2 mg/kg, liều tối đa 10 mg, lặp lại một lần
- Midazolam
- Đường dùng: i.v. hoặc i.m. [21]
- Liều dùng: 10 mg nếu cân nặng > 40 kg, 5 mg nếu cân nặng <40 kg, với liều đơn
Xác định SE
Khi các thuốc benzodiazepin không thể kiểm soát co giật, các lựa chọn có thể bao gồm:
Phenytoin
- Nó thường được coi là lựa chọn đầu tiên như một liệu pháp bậc hai ở những bệnh nhân bị co giật tiếp diễn mặc dù điều trị tích cực với các loại benzodiazepin.
- Liều nạp khuyến cáo là 15-18 mg/kg, có thể tăng thêm 5 mg/kg nếu không đạt được kiểm soát co giật hoàn toàn.
- Tốc độ truyền tối đa 50 mg/phút để giảm nguy cơ hạ huyết áp và rối loạn nhịp tim (cũng đã được kết hợp với chất pha loãng propylene glycol).
- Nếu pha loãng, nồng độ tối đa 5-10 mg/ml; không bao giờ pha loãng với glucose.
- Theo dõi nồng độ trong máu đặc biệt hữu ích cho loại thuốc này khi xem xét động học phi tuyến tính của nó.
- Fosphenytoin, một tiền chất của phenytoin, có thể được chỉ định i.m. và được coi là an toàn hơn phenytoin vì nó không chứa propylene glycol [25]. Nó hiện không có sẵn ở Ý.
- Chống chỉ định: block nhĩ thất, nhịp tim chậm và hạ huyết áp nặng.
- Ghi chú:
- Cung cấp qua một đường mạch máu lớn độc lập để giảm nguy cơ bị viêm tĩnh mạch.
- Nhịp tim và huyết áp cần được theo dõi.
Axit valproic
- Liều tải: 20-40 mg/kg, liều tối đa 3000 mg.
- Tốc độ truyền tối đa: 6 mg / kg / phút.
- Axit valproic có một hồ sơ an toàn tuyệt vời.
- Chống chỉ định: rối loạn chức năng gan, bệnh lý ty thể (mitochondrial disease) và porphyria gan.
- Ghi chú:
- Nguy cơ nhiễm độc gan và tụy.
- Có thể gây giảm tiểu cầu và rối loạn chức năng kết tập tiểu cầu (thận trọng với chảy máu nội sọ) [27].
- Liều nạp: 40-60 mg/kg, liều tối đa 4500 mg.
- Tốc độ truyền tối đa: 500 mg/phút.
- Chống chỉ định: suy thận nặng .
- Không có tác dụng phụ trên tim mạch – tuần hoàn.
- Nguy cơ thấp làm xấu đi mức độ nhận thức.
- Ghi chú:
- Trong trường hợp suy thận, nên giảm liều theo mức độ chức năng thận.
- Được lọc máu: ở những bệnh nhân đang chạy thận nhân tạo, cứ mỗi 4 giờ lọc máu lại dùng thêm một liều 250-500 mg.
Phenobarbital
- Cho thấy một hiệu quả tương tự lorazepam.
- Chủ yếu được sử dụng cho SE sơ sinh ở Ý.
- Liều nạp khuyến cáo: 10 mg/kg (tối đa 20 mg/ kg) i.v.
- Tốc độ truyền tối đa: 50 mg/phút.
- Chống chỉ định: porphyria, suy gan , bệnh tim nặng và suy hô hấp nặng .
- Ghi chú:
- Yêu cầu theo dõi tim mạch
- Nó có thể gây hạ huyết áp
Các loại thuốc khác [28]
- Lacosamide
- Liều lượng: 200-400 mg trong một liều duy nhất , liều tối đa 600 mg
- Tốc độ truyền tối đa: 50 mg / phút
- Chống chỉ định: Block nhĩ thất độ II-III
- Ít báo cáo trong các tài liệu; hiệu quả thực tế vẫn còn phải được xác định
- Ghi chú:
- Đặc biệt đối với liều trên 400 mg, theo dõi ECG, trong trường hợp dùng thuốc kéo dài khoảng PR cùng lúc.
- Nó không có các tương tác dược động học đáng kể
- Liều 300-600 mg/ngày
- Không có dạng bào chế ngoài đường tiêu hóa
- Nó phải được chỉ định qua ống thông dạ dày ở những bệnh nhân không thể nuốt
SE không co giật cơ kháng trị (Nonconvulsive Refractory SE)
SE không co giật cơ được xác định bởi việc thiếu các biểu hiện vận động nổi bật. Vì liệu pháp bậc ba bằng thuốc gây mê liên quan đến các tác dụng phụ và biến chứng quan trọng, nên việc điều trị tích cực như vậy nên được dành riêng cho các tình huống mà bác sĩ coi việc tiếp tục SE là nguy cơ cao hơn cho bệnh nhân so với chính việc điều trị. Nếu không đúng như vậy, một lựa chọn khả thi là sử dụng tuần tự một số loại thuốc chống động kinh bậc hai.
Các nghiên cứu quan sát gần đây đã gợi ý rằng bản thân việc điều trị bậc ba làm xấu đi kết cục của bệnh nhân [29, 30]; hơn nữa, bằng chứng khoa học liên quan đến thời gian và mức độ tổn thương tế bào thần kinh thứ phát do co giật còn hạn chế, và chủ yếu liên quan đến SE co giật cơ [31-33]; Do đó, người ta tin rằng việc lựa chọn mức độ tích cực của việc điều trị phải được cá thể hóa.
SE co giật cơ kháng trị (Refractory Convulsive SE)
Nếu hai hoặc nhiều liệu pháp điều trị bằng thuốc ban đầu không kiểm soát được co giật, bậc điều trị tiếp theo bao gồm, ngoài việc tiếp tục dùng thuốc bậc hai, là truyền liên tục các loại thuốc có hiệu quả chống động kinh đã được chứng minh nhưng không thường được sử dụng trong điều trị mạn tính.
Những liệu pháp này chỉ có thể được chỉ định với sự hỗ trợ hô hấp và tim mạch, và do đó chỉ giới hạn ở các khoa chăm sóc đặc biệt [34]. Tuy nhiên, theo dõi lâm sàng và sinh lý thần kinh là trách nhiệm của của bác sĩ thần kinh để hỗ trợ bác sĩ ICU trong việc lựa chọn và tiến hành điều trị [35].
Pentobarbital
- Bolus 1-3 mg/kg (có thể lặp lại) sau đó truyền liên tục 3-5 mg/kg/giờ
- Có tác dụng chống động kinh mạnh mẽ, giảm áp lực nội sọ và giảm nhiệt độ cơ thể
- Gây suy hô hấp và tim mạch nặng, có thể tích tụ thuốc, kéo dài thời gian phục hồi và đặt nội khí quản sau khi cai thuốc
- Liên quan đến nguy cơ liệt hồi tràng, ức chế miễn dịch, phù lưỡi và tăng natri máu. Quy cho hệ CYP P450
- Nó khởi phát tác dụng nhanh hơn so với phenobarbital, nhưng nó an thần hơn
Midazolam
- Bolus 0,2 mg/kg, với tốc độ tối đa 4 mg/phút (có thể lặp lại), sau đó truyền liên tục 0,05-0,6 mg/kg/h
- Có tác động nhanh chóng và hồ sơ an toàn tốt
- Có thể bị nhờn thuốc (tachyphylaxis), với nguy cơ tái phát co giật
- Là thuốc gây mê được sử dụng rộng rãi nhất, có thể cho thấy nguy cơ tác dụng phụ hoặc độc tính thấp hơn pentobarbital
- Có một số nguy cơ tích tụ thuốc ở bệnh nhân béo phì, người già và suy thận
- Khi theo dõi điện não đồ là sẵn có, hãy cân nhắc tăng liều cho đến khi cơn co giật biến mất. Với midazolam đơn trị liệu, không chắc là có thể thu được dấu vết EEG ức chế bùng nổ (burst suppression); kết quả này dễ dàng đạt được hơn với propofol
Propofol
- Bolus 2-5 mg/kg (có thể lặp lại), sau đó truyền liên tục 212 mg/kg/giờ (cần thận trọng khi trên 5 mg/kg /giờ)
- Nó là một loại thuốc gây mê tác dụng ngắn và có dược động học tuyệt vời, với tác dụng nhanh chóng và thời gian bán hủy rất ngắn
- Có thể gây ra suy tim mạch, cử động không chủ ý và nguy cơ mắc PRIS (Propofol-Infusion-Syndrome), đặc biệt nếu được sử dụng trong thời gian dài (trụy tim mạch, nhiễm toan lactic, tăng triglyceride máu và tiêu cơ vân) [36]
- Trong trường hợp truyền kéo dài (hơn 24-48 giờ), việc kiểm soát pH, CPK và lactate hàng ngày có thể cho phép chấn đoán sớm PRIS
- Sự kết hợp của propofol và midazolam khi truyền liên tục có thể làm giảm liều cần thiết, do đó làm giảm nguy cơ tác dụng phụ với hiệu quả tương đương
Trong các tình huống cực đoan, có thể cân nhắc thuốc gây mê dạng hít hoặc các lựa chọn phẫu thuật thần kinh. Tuy nhiên, những chủ đề này không liên quan đến xử trí cấp cứu.
Có rất ít bằng chứng để hướng dẫn lựa chọn và phương thức sử dụng thuốc chống động kinh trong môi trường cấp cứu, đặc biệt là về cách thức chuyển đổi sang điều trị bằng thuốc mạn tính. Nên điều chỉnh liệu pháp thuốc cho từng bệnh nhân, luôn luôn với mục đích đạt được kiểm soát hoàn toàn SE (không cần thiết cho cơn co giật rời rạc) và tránh các tác dụng độc hại liên quan đến thuốc. Midazolam có thể kém hiệu quả hơn trong việc ngăn chặn SE so với propofol và pentobarbital, nhưng nó có nguy cơ hạ huyết áp thấp hơn.
Thiết lập điều trị bằng thuốc mạn tính
Không có bằng chứng rõ ràng về nhu cầu của thuốc điều trị cấp cứu ở một bệnh nhân vào viện vì một cơn co giật duy nhất, ngay cả với một cơn co giật co giật cơ toàn thể [37].
Thử nghiệm FIRST kết luận rằng xác suất thuyên giảm dài hạn không bị ảnh hưởng bởi quyết định bắt đầu điều trị sau cơn co giật đầu tiên. Tuy nhiên, điều này không loại trừ khả năng các cơn co giật mới có thể được coi là không thể chấp nhận được; trong một số tình huống lâm sàng (ví dụ: bệnh nhân suy giảm ý thức hoặc có nguy cơ biến chứng nặng trong trường hợp co giật co giật cơ toàn thể hơn), co giật tái phát có thể làm phức tạp hoặc làm nặng thêm bối cảnh lâm sàng [38]. Tuy nhiên, quyết định bắt đầu hoặc hoãn điều trị phải được thực hiện theo thỏa thuận với bệnh nhân – người phải được thông báo về các rủi ro. Nó rất hữu ích để tuyên bố lại rằng tăng nguy cơ tái phát co giật được quan sát thấy khi:
- Cơn động kinh có liên quan đến tổn thương não đã có từ trước
- Điện não đồ cho thấy các dạng động kinh bất thường
- Có những bất thường về hình ảnh thần kinh
- Cơn động kinh xảy ra trong khi ngủ
Guidelines SIGN (The Scottish Intercollegiate Guidelines) [39] cho thấy rằng chỉ nên đề nghị điều trị bằng thuốc chống động kinh dự phòng nếu bệnh nhân đã bị co giật trước đó.
Nghiên cứu MESS (Medical Research Council Multicentre Study of Early Epilepsy and Single Seizure) [40], đã nghiên cứu rộng rãi với khía cạnh ra quyết định này, đặc biệt khuyến nghị rằng:
- Động kinh chỉ được thúc đấy bởi việc thiếu rượu, thay đổi chuyển hóa hoặc dược lý, hoặc thiếu ngủ không nên được điều trị bằng thuốc chống động kinh.
- Không nên điều trị cho bệnh nhân nếu không có sự chắc chắn về chẩn đoán.
- Sau cơn co giật toàn thể đầu tiên, chỉ nên chỉ định liệu pháp chống động kinh khi nguy cơ tái phát đặc biệt cao [41].
- Thuốc chống động kinh không nên được kê đơn dễ dàng tại khoa cấp cứu, mà chỉ sau khi tham khảo ý kiến bác sĩ thần kinh có kinh nghiệm trong bệnh động kinh.
Chăm sóc bệnh nhân sau đó
Tiếp tục nhập viện. Các quyết định về mức độ của cường độ điều trị dựa trên mức độ nghiêm trọng của lâm sàng và nguyên nhân gây co giật động kinh.
Hầu hết các bệnh nhân bị co giật lặp đi lặp lại hoặc nguyên nhân nặng sẽ cần theo dõi chặt chẽ và điều trị tích cực các cơn co giật và các bệnh lý nền. Các tình trạng khác ít nghiêm trọng hơn, nhưng có nguy cơ tái phát ngắn hạn cao, cần phải nhập viện để theo dõi.
Điều trị ngoại trú thêm. Sau cơn co giật tonic-clonic toàn thể đầu tiên mà không có biến chứng và với xét nghiệm cấp cứu bình thường, bệnh nhân có thể được xuất viện với điều kiện là một cuộc theo dõi ngắn hạn đã được sắp xếp với bác sĩ đa khoa của bệnh nhân hoặc bác sĩ thần kinh (có thể có kinh nghiệm trong bệnh động kinh).
Bệnh nhân có nồng độ của thuốc động kinh dưới ngưỡng điều trị là nguyên nhân có thể xảy ra của co giật tái phát và nên được điều chỉnh đầy đủ lịch trình dùng thuốc và được tư vấn ngoại trú ngắn hạn với bác sĩ thần kinh của họ.
Chuyển viện. Đối với bệnh nhân có nhu cầu chẩn đoán hoặc điều trị vượt quá khả năng của cơ sở điều trị (ví dụ: không có khả năng theo dõi điện não đồ kéo dài cho bệnh nhân bị SE kháng trị được điều trị bằng thuốc chẹn thần kinh cơ), việc chuyển đến một cơ sở khác đầy đủ trang thiết bị nên được xem xét.
Biến chứng. Các biến chứng phổ biến nhất bao gồm:
- Các tác dụng phụ liên quan đến thuốc
- Cắn lưỡi và tổn thương do chấn thương (thường là nhỏ) do té ngã trong cơn co giật động kinh
Cần xem xét nhu cầu làm thông thoáng đường thở. Nếu bệnh nhân phải nhập viện, phải thực hiện các biện pháp phòng ngừa thích hợp để ngăn ngừa nguy cơ té ngã và các chấn thương tiếp theo.
Các vấn đề khác
Lời khuyên cho bệnh nhân
Nếu bệnh nhân được xuất viện trực tiếp từ cấp cứu, nên cung cấp cho họ một số hướng dẫn. Xem xét các hướng dẫn bằng văn bản, đặc biệt là đối với vấn đề tập thể dục đến lái xe.
- Trước hết, bệnh nhân phải được cảnh báo về khả năng tái phát co giật và các nguy cơ hậu quả, liên quan đến hoạt động công việc, lái xe cơ giới, v.v. Đặc biệt, anh ấy / cô ấy nên được nhắc nhở rằng những người được chấn đoán mắc bệnh động kinh có thể đủ sức khỏe để lái xe cơ giới, theo luật pháp Ý, chỉ sau 1 năm không bị co giật được báo cáo. Trong trường hợp cơn co giật có yếu tố kích phát đầu tiên (triệu chứng cấp tính), không có giới hạn có thể được thiết lập, trong khi ở các trường hợp khác (cơn co giật đầu tiên không có yếu tố kích phát), bệnh nhân không thể lái xe trong 6 tháng. Tuy nhiên, những hạn chế về khả năng lái xe này có thể được sửa đổi ở lần đánh giá thần kinh sau đó.
- Các hạn chế hơn nữa của các hoạt động hàng ngày phải được thỏa thuận giữa bệnh nhân và bác sĩ thần kinh. Cân nhắc sẽ được thực hiện cho các yếu tố khác nhau, chẳng hạn như loại co giật và loại động kinh. Mặc dù chủ đề này không liên quan đến cấp cứu, nhưng luôn hữu ích khi đề nghị bệnh nhân đánh giá cấn thận các rủi ro liên quan đến khả năng mất ý thức trong các hoạt động hàng ngày và làm việc.
- Ớ người lớn, chỉ trong một số tình huống nhất định (ví dụ: tái phát co giật lặp đi lặp lại hoặc SE), có thể khuyên bệnh nhân và người nhà để có sẵn một hộp diazepam viên nhét trực tràng (hoặc lorazepam hoặc midazolam đường uống), trong trường hợp tái phát ngắn hạn.
- Nếu các yếu tố kích phát (thiếu ngủ, tuân thủ điều trị thuốc chưa tối ưu, v.v.) hoặc mối tương quan rõ ràng với các kích thích đã được xác định (ví dụ: các kích thích ánh sáng ngắt quãng), chúng cần được báo cáo cho bệnh nhân. Hơn nữa, bệnh nhân cần được cảnh báo, trong trường hợp xảy ra co giật nhẹ (ví dụ: co giật khu trú trước khi co giật toàn thân), để có được tái đánh giá ngoại trú trong thời gian ngắn để biết những thay đổi thích hợp đối với liệu pháp thuốc mạn tính.
Các vấn đề pháp lý y khoa. Các bác sĩ chăm sóc bệnh nhân bị co giật nên nhận thức được một số cạm bẫy pháp lý y khoa:
- Không nhận diện được các cơn co giật không co giật cơ. SE không co giật cơ có thể bị hiểu nhầm hoặc được hiểu là rối loạn tâm thần hoặc trạng thái lú lẫn. Điện não đồ là phương pháp chấn đoán lựa chọn đầu tiên để xác định tình trạng này.
- Không kiếm soát được các cơn co giật động kinh mặc dù điều trị tích cực; người ta tin rằng rối loạn chức năng thần kinh có thể phát sinh sau 20-30 phút hoạt động co giật liên tục, ngay cả khi có đủ oxy và thông khí.
- Không nhận ra được nguyên nhân tiềm an co giật. Ngay cả khi không tuân thủ liệu pháp điều trị được đề xuất và nồng độ thuốc dưới ngưỡng điều trị là một trong những nguyên nhân thường gặp nhất gây co giật trong trường hợp cấp cứu, cần thực hiện sàng lọc các bệnh nhiễm trùng hoặc nguyên nhân chuyển hóa gây co giật khi được chỉ định. Ớ những bệnh nhân có nồng độ thuốc đầy đủ, những người bị sốt hoặc, ví dụ như thay đổi ý thức, xét nghiệm và chụp hình ảnh đầy đủ cần được thực hiện.
- Đột tử không rõ nguyên nhân (SUDEP). Từ quan điểm pháp lý, người ta tin rằng bệnh nhân và / hoặc thành viên gia đình nên được cảnh báo về nguy cơ gia tăng đối với cái chết đột ngột không giải thích được được quan sát thấy ở những người bị động kinh. Các phương pháp truyền đạt vấn đề này phải được điều chỉnh trên cơ sở từng trường hợp. SUDEP [42] có tỷ lệ dao động từ 0,35 trên một nghìn người/năm (ở bệnh nhân động kinh khởi phát mới và ở bệnh nhân thuyên giảm) lên đến 3-9 trên một nghìn người/năm (ở bệnh nhân động kinh kháng trị mạn tính). Các yếu tố nguy cơ được xác định là:
- Sự hiện diện của co giật tonic-clonic toàn thể
- Khởi phát bệnh động kinh trong thời thơ ấu
- Tiền sử động kinh lâu dài
- Tuổi từ 20 đến 40 tuổi
- Đa trị liệu bằng các thuốc chống động kinh
- Động kinh do bệnh lý kênh (channelopathy) có thể xảy ra, có thể xác định cả bệnh tim và động kinh
Các tình huống đặc biệt
Sản giật (xem Chap. 16). Co giật ở phụ nữ mang thai có thể là một biến chứng nghiêm trọng của tiền sản giật không được điều trị [43]. Trên thực tế, sản giật có thể xảy ra cho đến 4 tuần sau khi sinh. Bệnh nhân mang thai nên được điều trị theo cách tương tự như những người không mang thai, vì nguy cơ biến chứng liên quan đến co giật cao hơn nguy cơ nhiễm độc thuốc chống động kinh. May mắn thay, co giật do sản giật thường có thời gian ngắn. Magiê sulfat là phương pháp điều trị được lựa chọn [44].
Chấn thương. Co giật sau chấn thương có thể bị gây ra bởi một số tổn thương nội sọ và các tình trạng cần được chấn đoán đúng [45]. Nguy cơ phát triển động kinh có triệu chứng tiếp theo có liên quan trực tiếp đến mức độ nghiêm trọng của tổn thương, nhưng không bị ảnh hưởng đáng kể bởi việc sử dụng thuốc chống động kinh sớm, dự phòng [46].
Xuất huyết nội sọ. Đột quỵ xuất huyết có nguy cơ co giật sớm cao hơn so với tổn thương thiếu máu cục bộ não. Xuất huyết nhu mô sâu, nhỏ được cho là có nguy cơ thấp hơn, trừ khi chúng liên quan đến các vùng thái dương. Tổn thương xuất huyết lớn hơn gây hiệu ứng khối có nguy cơ gây co giật cao hơn. vẫn còn tranh luận trong các tài liệu về chỉ định điều trị chống động kinh dự phòng trong những trường hợp này.
Co giật do cai rượu. Chúng có thể xảy ra sau 6-48 giờ sau khi ngừng uống rượu; chúng được quan sát thấy với bất kỳ mức độ rượu trong máu. Benzodiazepin là liệu pháp lựa chọn đầu tiên; liều lượng cao có thể được yêu cầu để kiểm soát các triệu chứng cai, để dự phòng trước hoặc kiểm soát cơn co giật co giật cơ [47].
Co giật do cai thuốc. Cai barbiturate hoặc benzodiazepine có thể gây co giật, cũng ở những bệnh nhân không có chấn đoán động kinh trước đó. Trong trường hợp cai các thuốc có thời gian bán hủy dài, các triệu chứng có thể phát triển trong vài ngày hoặc thậm chí vài tuần sau khi đã ngừng thuốc.
Co giật do thuốc. Quá liều thuốc chống trầm cảm ba vòng và isoniazid là hai trong số những nguyên nhân ngộ độc phổ biến nhất gây co giật. ECG thường hiển thị QRS rộng và sóng R ư u thế. Điều trị quá liều thuốc chống trầm cảm ba vòng đòi hỏi phải truyền bicarbonate và điều trị hỗ trợ. Pyridoxine là phương pháp điều trị được lựa chọn trong trường hợp nhiễm độc isoniazid. Nhiều loại thuốc khác (kháng sinh quinolone, thuốc chống ung thư, amphetamine, v.v.) có thể kích phát hoặc thúc đấy co giật động kinh và cần luôn được xem xét trong chấn đoán phân biệt của cơn co giật đầu tiên hoặc SE khởi phát gần đây.
Chấn thương – hậu quả của co giật. Co giật, đặc biệt là co giật co giật cơ toàn thể nói chung, thường được theo sau bởi các biến chứng lâm sàng, dễ bị bỏ sót trong đánh giá cấp cứu, với các rủi ro pháp lý y khoa tiềm ấn nếu bị bỏ qua.
Khoảng 1-3% bệnh nhân nhập cấp cứu vì co giật động kinh bị gãy xương. Gãy xương do chấn thương trực tiếp chủ yếu liên quan đến hộp sọ, xương mũi và xương đòn; Tuy nhiên, ở những bệnh nhân bị chấn thương xương liên quan đến cơn động kinh, đầu xương cánh tay bị ảnh hưởng phổ biến nhất (trật khớp và gãy xương), cùng với đốt sống (lên đến 3% trong co giật toàn thể trong y văn) [48] và gãy xương ổ cối.
Một phần các biến chứng chấn thương này có thể dễ dàng bị bỏ qua và đòi hỏi mức độ nghi ngờ cao của bác sĩ cấp cứu, đặc biệt là trong trường hợp bệnh nhân cao tuổi có thể bị loãng xương (đôi khi được ưu ái bởi liệu pháp thuốc chống động kinh).
Lời cảm ơn: Chúng tôi cảm ơn Tiến sĩ Marco Vabanesi (Khoa Thần kinh, Viện Khoa học San Raffaele và Bệnh viện Đại học, Milan) vì sự giúp đỡ của ông trong việc viết chương này.
Câu hỏi lâm sàng
Câu 1
Bệnh nhân nam 21 tuổi có tiền sử cơn động kinh được xe cấp cứu đưa đến khoa cấp cứu trong cơn co giật tonic-clonic. Mẹ của anh ấy, người đi cùng, đã tìm thấy bệnh nhân trên sàn và co giật. Cô ấy nói rằng anh đã không dùng thuốc. Bệnh nhân được tiêm tĩnh mạch lorazepam, thiamine và glucose trên đường nhưng vẫn tiếp tục co giật. Tại khoa cấp cứu, anh ta không phản ứng và tím tái. Huyết áp của anh ấy là 96/54 mm Hg và mạch của anh ấy là 152/phút và đều. Đồng tử kích thước vừa, còn phản xạ với ánh sáng. Quan sát thấy co giật (clonic) tất cả các chi. Bệnh nhân có nhiều khả năng mắc phải nguyên nhân nào sau đây?
- Cerebellar atrophy
- Cortical necrosis
- Obstructive hydrocephalus
- Parkinson’s syndrome
- Pontine hemorrhage
Đáp án: B. Cortical necrosis
Bệnh nhân này có biểu hiện trạng thái động kinh (status epilepticus) trong bối cảnh co giật và không tuân thủ điều trị thuốc chống động kinh. Khoảng 30% bệnh nhân động kinh sẽ có trạng thái động kinh, đặc biệt là những bệnh nhân không tuân thủ điều trị. Trạng thái động kinh được định nghĩa là một cơn co giật đơn lẻ kéo dài >30 phút. Tuy nhiên, các nghiên cứu gần đây cho thấy rằng bệnh nhân bị co giật hơn 5 phút thì làm tăng nguy cơ não bị tổn thương vĩnh viễn não do cơ chế kích thích gây độc tế bào (excitatory cytology).
Hoại tử lớp vỏ não là dấu hiệu đặc trưng của cơn động kinh kéo dài và có thể dẫn đến triệu chứng thần kinh dai dẳng và cơn động kinh tái phát. Cộng hưởng từ của não nhìn chung sẽ cho thấy bằng chứng của vỏ não tăng sáng trên MRI khuếch tán gợi ý nhồi máu. Do đó, định nghĩa về trạng thái động kinh đã được sửa đổi thành bất kỳ cơn động kinh đơn lẻ nào kéo dài > 5 phút hoặc một loạt các cơn động kinh mà bệnh nhân không phục hồi tri giác bình thường giữa các cơn. Thời gian chính xác của cơn động kinh của bệnh nhân này là không rõ. Tuy nhiên, triệu chứng bắt đầu ở nhà và tiếp tục ở khoa cấp cứu, nên có thể giả định rằng anh ta đã lên cơn co giật hơn 5 phút, phù hợp với trạng thái động kinh.
(Lựa chọn A) Teo tiểu não không được coi là di chứng của các cơn co giật kéo dài vì vỏ não là nơi gây ra triệu chứng co giật trong não và do đó có nhiều khả năng bị ảnh hưởng bởi các kích thích gây độc tế bào. Teo tiểu não có thể xuất hiện do sử dụng lâu dài một số loại thuốc chống động kinh (ví dụ phenytoin) và lạm dụng rượu.
(Lựa chọn C) Co giật dai dẳng có thể gây tăng áp lực nội sọ nhưng sẽ không dẫn đến não úng thủy tắc nghẽn
(Lựa chọn D) Co giật dai dẳng có nhiều khả năng gây ra các kích thích gây độc tế bào ảnh hưởng đến vỏ não hơn là hạch nền (basal ganglia). Do đó, bệnh nhân này không có khả năng xuất hiện hội chứng Parkinson.
(Lựa chọn E) Co giật dai dẳng có thể gây tăng áp lực nội sọ và có thể dẫn đến xuất huyết trong sọ. Tuy nhiên, hoại tử lớp vỏ não thứ phát do kích thích gây độc tế bào có nhiều khả năng hơn.
Kết luận:
Các nghiên cứu gần đây đã gợi ý rằng một bộ não bị co giật trong hơn 5 phút (động kinh trạng thái) có nguy cơ cao bị tổn thương vĩnh viễn do nhiễm độc tế bào bị kích thích. Hoại tử lớp vỏ não là dấu hiệu đặc trưng của cơn động kinh kéo dài và có thể dẫn đến thiếu sót thần kinh dai dẳng và cơn động kinh tái phát.
Câu 2
Bệnh nhân nữ 29 tuổi đi khám để theo dõi định kỳ. Năm năm trước, cô ấy trải qua một cơn co cứng co giật toàn thể vô căn. Vào thời điểm đó, phenytoin được dùng điều trị và bệnh nhân đã dùng liều ổn định kể từ đó. Cô ấy đã không bị tái phát cơn động kinh. MRI của não được thực hiện sau ầm co giật đầu tiên là bình thường. Cô ấy không có vấn đề sức khỏe nào khác và là một người không hút thuốc. Tiền sử gia đình bệnh nhân không có bệnh lý thần kinh. Cô ấy đang có một mối quan hệ ổn định và đang dự tính mang thai. Huyết áp là 123/72 mm Hg và mạch là 75 nhịp/phút. Khám thần kinh chưa ghi nhận bất thường. Nồng độ phenytoin huyết thanh là 11 mcg/mL (phạm vi điều trị, 10-20 mcg/mL). Điện não đồ là bình thường. Bước điều trị nào tiếp theo là tốt nhất trong quản lý bệnh nhân này?
- Ngừng phenytoin ngay
- Tăng liều phenytoin
- Chụp lại MRI não
- Giảm dần liều và ngừng phenytoin
- Chuyển sang axit valproic
Đáp án D: Giảm dần liều và ngừng phenytoin
Ngừng phenytoin ở bệnh nhân có tiền sử co giật không rõ nguyên nhân nhưng đã hết co giật > 2 năm là một cân nhắc hợp lý. Do cô ấy không xác định được bệnh não, điện não đồ bình thường, không có bệnh động kinh có tính chất gia đình và đáp ứng ứng tích cực với điều trị ban đầu, bệnh nhân này có nguy cơ tái phát cơn động kinh thấp. Ngoài ra, phenytoin là một chất gây quái thai được biết đến có khả năng gây ra hội chứng hydantoin ở thai nhi (ví dụ, các vết nứt ở vùng miệng, tật đầu nhỏ, thiểu sản móng tay/ngón tay, dị tật tim, các đặc điểm dị dạng trên khuôn mặt).
Do khả năng gây quái thai đã biết, nên ngừng sử dụng phenytoin ở phụ nữ trong độ tuổi sinh sản đang cân nhắc mang thai và có nguy cơ tái phát động kinh thấp. Giảm dần dần theo từng cá thể được chỉ định vì ngừng nhanh có thể dẫn đến tái phát cơn động kinh (Lựa chọn A)
(Lựa chọn B) Tăng liều phenytoin ở bệnh nhân này đã có thời gian 5 năm không bị động kinh và đang cân nhắc mang thai là không phù hợp; nó sẽ khiến cô ấy phải chịu thêm các tác dụng phụ theo liều lượng (ví dụ: buồn ngủ, nhìn đôi, thất điều) và tăng khả năng con cái của cô ấy sinh ra với các khuyết tật bẩm sinh.
(Lựa chọn C) Chụp cộng hưởng từ não được chỉ định là một phần của quá trình đánh giá ban đầu cơn động kinh mới khởi phát ở người lớn để xác định các bất thường về cấu trúc (ví dụ: khối u, nhồi máu). Tuy nhiên, MRI theo dõi không có khả năng cung cấp thêm thông tin hữu ích ở bệnh nhân này trước đó có MRI bình thường, không bị co giật và khám thần kinh bình thường.
(Lựa chọn E) Giống như phenytoin, axit valproic là một loại thuốc chống động kinh có liên quan đến việc tăng nguy cơ dị tật bẩm sinh như dị tật ống thần kinh (ví dụ: tật nứt đốt sống – spina bifida) và các đặc điểm dị dạng trên khuôn mặt.
Kết luận:
Phenytoin là một loại thuốc chống động kinh có tác dụng gây quái thai đã biết (ví dụ, hội chứng hydantoin ở thai nhi). Phụ nữ trong độ tuổi sinh đẻ có nguy cơ co giật tái phát thấp có thể ngừng phenytoin một cách an toàn khi cân nhắc có thai; tuy nhiên, nên giảm liều thuốc từ từ vì ngừng thuốc nhanh có thể dẫn đến tái phát cơn động kinh.
Tham khảo
- Fisher RS, Cross JH, French JA, et al. Operational classification of seizure types by the International League Against Epilepsy: position paper of the ILAE Commission for Classification and Terminology. Epilepsia. 2017;58(4):522-30.
- Scheffer IE, Berkovic S, Capovilla G, et al. ILAE classification of the epilepsies: position paper of the ILAE Commission for Classification and Terminology. Epilepsia. 2017;58(4):512-21.
- Trinka E, Cock H, Hesdorffer D, et al. A definition and classification of status epilepticus—report of the ILAE Task Force on Classification of Status Epilepticus. Epilepsia. 2015;56(10):1515-23.
- Fisher RS, Acevedo C, Arzimanoglou A, et al. ILAE official report: a practical clinical definition of epilepsy. Epilepsia. 2014;55(4):475- 82.
- Fisher RS, Boas WVE, Blume W, et al. Epileptic seizures and epilepsy: definitions proposed by the International League Against Epilepsy (ILAE) and the International Bureau for Epilepsy (IBE). Epilepsia. 2005;46:470-2.
- American College of Emergency Physicians. Clinical policy: critical issues in the evaluation and management of adult patients present- ing to the emergency department with seizures. Ann Emerg Med. 2004;43(5):605-25.
- Shearer P, Park D, Bowman A, Huff S. Seizures and status epilepticus: diagnosis and management in the emergency department. Emerg Med Pract. 2006;8(8):1-31.
- Beghi E, Carpio A, Forsgren L, et al. Recommendation for a definition of acute symptomatic seizure. Epilepsia. 2010;51(4):671-5.
- Tao JX, Davis AM. Management of an unprovoked first seizure in adults. JAMA. 2016;316(15):1590-1.
- Epilepsy Foundation of America’s Working Group on Status Epilepticus. Treatment of convulsive status epilepticus. Recommendations of the Epilepsy Foundation of America’s Working Group on Status Epileptics. JAMA. 1993;270(7):854-9.
- Minicucci F, Muscas G, Perucca E, Capovilla G, Vigevano F, Tinuper P. Treatment of status epilepticus in adults: guidelines of the Italian League Against Epilepsy. Epilepsia. 2006;47(Suppl 5):9-15.
- Krumholz A, Wiebe S, Gronseth G, et al. Practice parameter: evaluating an apparent unprovoked first seizure in adults (an evidencebased review): report of the Quality Standards Subcommittee of the American Academy of Neurology and the American Epilepsy Society. Neurology. 2007;69(21): 1996-2007.
- Aguglia U, Sueri C, Gasparini S, et al., Epilepsy Study Group of the Italian Neurological Society and of the Subcommission on Status Epilepticus of the Italian League Against Epilepsy. Relevance of clinical context in the diagnostic-therapeutic approach to status epilepticus. Epilepsia. 2016;57(9):1527-9.
- Hauser WA, Hesdorffer DC. Epilepsy: frequency, causes, and consequences. New York: Demos Publications; 1990.
- Olson KR, Kearney TE, Dyer JE, Benowitz NL, Blanc PD. Seizures associated with poisoning and drug overdose. Am J Emerg Med. 1994;12(3):392-5.
- Tardy B, Lafond P, Convers P, et al. Adult first generalized seizure: etiology, biological tests, EEG, CT scan, in an ED. Am J Emerg Med. 1995;13(1): 1-5.
- Orringer CE, Eustace JC, Wunsch CD, Gardner LB. Natural history of lactic acidosis after grand-mal seizures. A model for the study of an anion-gap acidosis not associated with hyperkalemia. N Engl J Med. 1977;297(15):796-9.
- Marik PE, Varon J. The management of status epilepticus. Chest. 2004;126(2):582-91.
- Prasad K, Al-Roomi K, Krishnan PR, Sequeira R. Anticonvulsant therapy for status epilepticus. Cochrane Database Syst Rev. 2005;4:CD003723.
- Holsti M, Dudley N, Schunk J, et al. Intranasal midazolam vs rectal diaz- epam for the home treatment of acute seizures in pediatric patients with epilepsy. Arch Pediatr Adolesc Med. 2010; 164(8):747- 53.
- Silbergleit R, Lowenstein D, Durkalski V, Conwit R, Neurological Emergency Treatment Trials (NETT) Investigators. RAMPART (Rapid Anticonvulsant Medication Prior to Arrival Trial): a doubleblind randomized clinical trial of the efficacy of intramuscular midazolam versus intravenous lorazepam in the prehospital treatment of status epilepticus by paramedics. Epilepsia. 2011;52(Suppl 8):45- 7.
- Gellerman GL, Martinez C. Fatal ventricular fibrillation following intravenous sodium diphenylhydantoin therapy. JAMA. 1967;200(4):337-8.
- Unger AH, Sklaroff HJ. Fatalities following intravenous use of sodium diphenylhydantoin for cardiac arrhythmias. Report of two cases. 1967;200(4):335-6.
- zoneraich S, zoneraich O, Siegel J. Sudden death following intravenous sodium diphenylhydantoin. Am Heart J. 1976;91(3):375-7.
- Wilder BJ. Use of parenteral antiepileptic drugs and the role for fos- phenytoin. Neurology. 1996;46(6 Suppl 1):S1-2.
- Venkataraman V, Wheless JW. Safety of rapid intravenous infu- sion of valproate loading doses in epilepsy patients. Epilepsy Res. 1999;35(2):147-53.
- Powell-Jackson PR, Tredger JM, Williams R. Hepatotoxicity to sodium valproate: a review. Gut. 1984;25(6):673-81.
- Kramer AH. Early ketamine to treat refractory status epilepticus. Neurocrit Care. 2012;16(2):299-305.
- Sutter R, Marsch S, Fuhr P, Kaplan PW, Ruegg S. Anesthetic drugs in status epilepticus: risk or rescue? A 6-year cohort study. Neurology. 2014;82(8):656-64.
- Sutter R, De Marchis GM, Semmlack S, et al. Anesthetics and outcome in status epilepticus: a matched two-center cohort study. CNS Drugs. 2017;31(1):65-74.
- Dobesberger J, Ristic AJ, Walser G, et al. Duration of focal complex, secondarily generalized tonic-clonic, and primarily generalized tonicclonic seizures. A video-EEG analysis. Epilepsy Behav. 2015;49:111-7.
- Towne AR, Pellock JM, Ko D, et al. Determinants of mortality in status epilepticus. Epilepsia. 1994;35:27-34.
- DeLorenzo RJ, Garnett LK, Towne AR, et al. Comparison of status epilepticus with prolonged seizure episodes lasting from 10 to 29 minutes. Epilepsia. 1999;40:164-9.
- Claassen J, Hirsch LJ, Emerson RG, Mayer SA. Treatment of refractory status epilepticus with pentobarbital, propofol, or midazolam: a systematic review. Epilepsia. 2002;43(2): 146-53.
- Jagoda A, Riggio S. Refractory status epilepticus in adults. Ann Emerg Med. 1993;22(8):1337-48.
- Cannon ML, Glazier SS, Bauman LA. Metabolic acidosis, rhabdomyoly- sis, and cardiovascular collapse after prolonged propofol infusion. J Neurosurg. 2001;95(6):1053-6.
- Beghi E, De Maria G, Gobbi G, Veneselli E. Diagnosis and treatment of the first epileptic seizure: guidelines of the Italian League Against Epilepsy. Epilepsia. 2006;47(Suppl5):2-8.
- French JA, Pedley TA. Clinical practice. Initial management of epilepsy. N Engl J Med. 2008;359(2): 166-76.
- Diagnosis and management of epilepsy in adults. A national clini- cal guideline (SIGN). https://www.guideline.gov/summaries/ summary/49633/diagnosis-and-management-of-epilepsy-in-adults- a-national-clinical-guideline.
- Bonnett LJ, Tudur-Smith C, Williamson PR, Marson AG. Risk of recur- rence after a first seizure and implications for driving: further analy- sis of the multicentre study of early epilepsy and single seizures. BMJ. 2010;341:c6477.
- Semah F, Picot MC, Adam C, Broglin D, Arzimanoglou A, Bazin B. Is the underlying cause of epilepsy a major prognostic factor for recurrence? Neurology. 1998;51(5): 1256-62.
- Shankar R, Donner EJ, McLean B, Nashef L, Tomson T. Sudden unexpected death in epilepsy (SUDEP): what every neurologist should know. Epileptic Disorder. 2017; 19(1): 1-9.
- Lubarsky SL, Barton JR, Friedman SA, Nasreddine S, Ramadan MK, Sibai BM. Late postpartum eclampsia revisited. Obstet Gynecol. 1994;83(4):502-5.
- The Eclampsia Trial Collaborative Group. Which anticonvulsant for women with eclampsia? Evidence from the Collaborative Eclampsia Trial. Lancet. 1995;345(8963):1455-63.
- Temkin NR, Haglund MM, Winn HR. Causes, prevention, and treatment of post-traumatic epilepsy. New Horiz. 1995;3(3):518-22.
- Annegers JF, Hauser WA, Coan SP, Rocca WA. A population-based study of seizures after traumatic brain injuries. N Engl J Med. 1998;338(1):20-4.
- D’Onofrio G, Rathlev NK, Ulrich AS, Fish SS, Freedland ES. Lorazepam for the prevention of recurrent seizures related to alcohol. N Engl J Med. 1999;340(12):915-9.
- Pedersen KK, Christiansen C, Ahlgren P, Lund M. Incidence of fractures of the vertebral spine in epileptic patients. Acta Neurol Scand. 1976;54:200-3.

