Bệnh sản phụ khoa
Thuyên tắc ối: Bệnh sinh – chẩn đoán và hồi sức cấp cứu
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Tác giả: Thạc sĩ Bác sĩ Hồ Hoàng Kim. Khoa ICU.
Để tải bài viết THUYÊN TẮC ỐI: BỆNH SINH – CHẨN ĐOÁN – HỒI SỨC PDF mời các bạn click vào link ở đây.
1. Tổng quan.
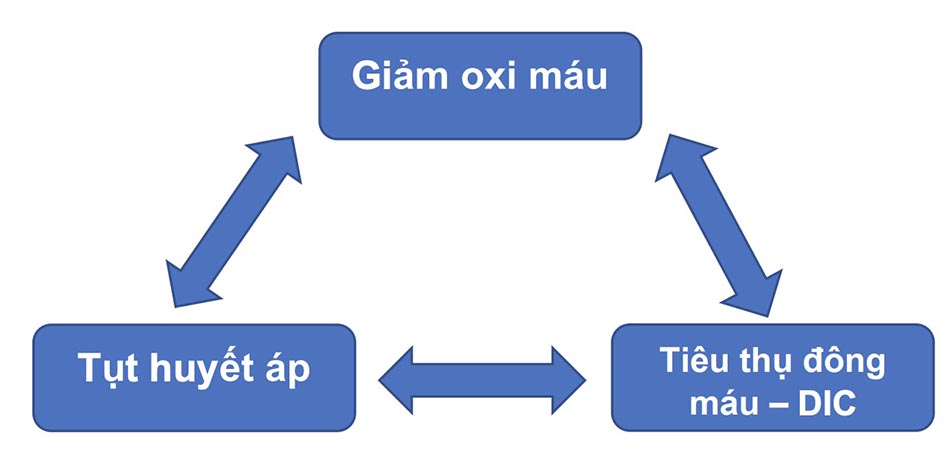
Thuyên tắc nước ối là một cấp cứu sản khoa trong đó nước ối, tế bào từ thai nhi, tóc hoặc các mảnh vụn khác đi vào máu của hệ tuần hoàn mẹ qua giường nhau thai và do đó gây ra phản ứng dị ứng đồng thời hoạt hóa dòng thác đáp ứng viêm và đông máu nội mạch lan tỏa dẫn đến bệnh cảnh lâm sàng rất nặng: trụy tim phổi, suy hô hấp và rối loạn đông máu dẫn đến xuất huyết ồ ạt.
Thuyên tắc nước ối (AFE) lần đầu tiên được mô tả vào năm 1926 bởi J.R. Meyer, nhưng ý nghĩa thực sự của nó như một căn bệnh giết người có lẽ đã được công nhận vào năm 1941 khi Steiner và Lushbaugh, người đã công bố loạt bài khám nghiệm tử thi của tám phụ nữ mang thai chết do sốc đột ngột trong quá trình chuyển dạ. AFE là nguyên nhân phổ biến nhất gây tử vong trong 10 giờ đầu tiên sau khi sinh.
Thuật ngữ AFE là một cách viết sai hiện nay còn được gọi là “hội chứng sản khoa đột ngột suy sụp” và “hội chứng giống phản vệ của thai kỳ”.
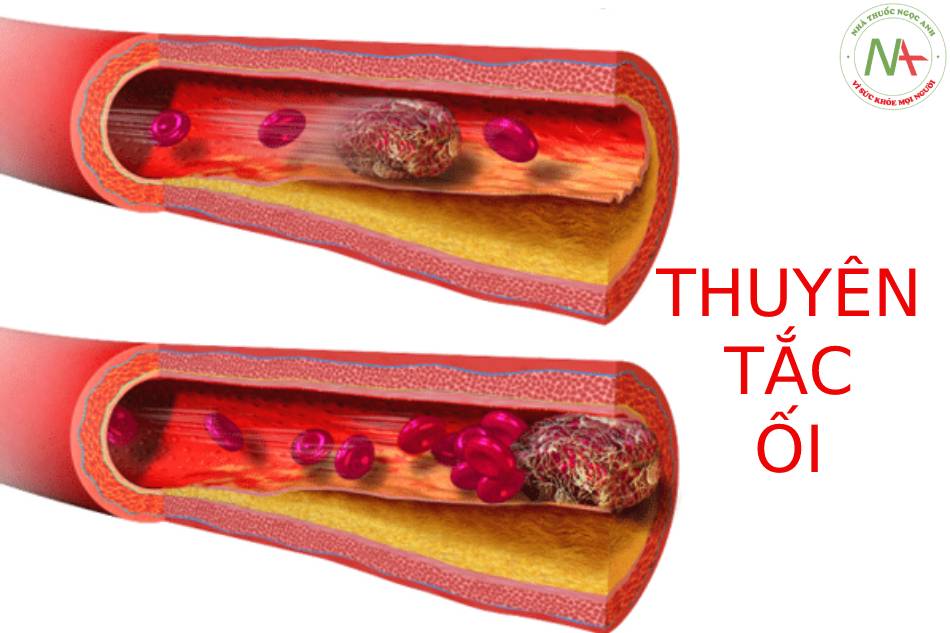
AFE được đặc trưng cổ điển bởi một bộ ba kinh điển: (1) tình trạng thiếu oxy, (2) tụt huyết áp – choáng và (3) rối loạn đông máu (Hình 1).
2. Tỷ lệ mắc – dịch tễ – yếu tố nguy cơ.
AFE có nhiều khả năng được ghi nhận thấp hơn ở nhiều quốc gia vì nó là một chẩn đoán loại trừ mà không có xét nghiệm đặc hiệu để chẩn đoán.
AFE là một tình trạng hiếm gặp, từ 1 trong 8000 đến 1 trong 80.000 ca sinh nở theo nghiên cứu được thực hiện bởi Gilbert và Danielsen [1]. Tỷ lệ mắc được báo cáo thay đổi từ 1,9 / 100.000 đến 6 / 100.000 theo một số nghiên cứu.
2.1 Tử vong cho người mẹ
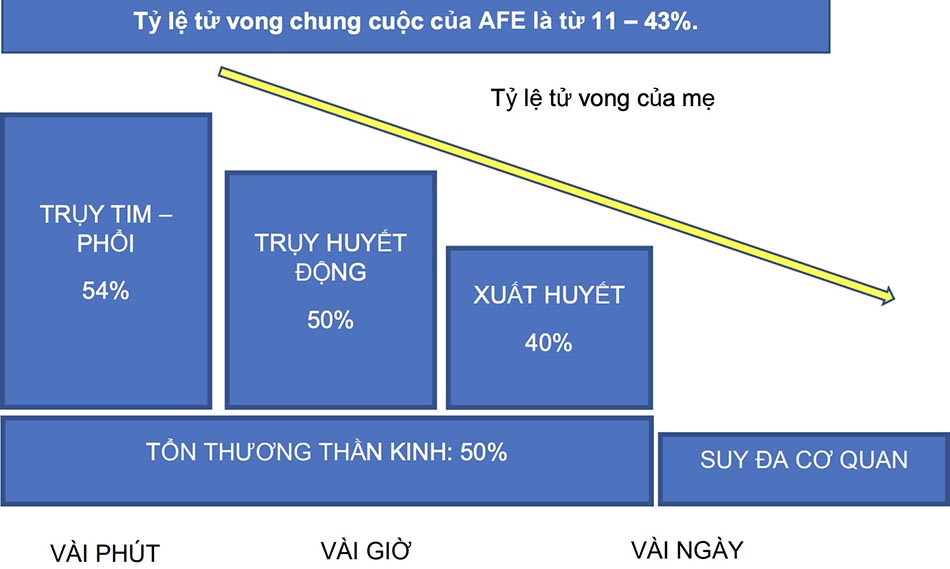
Tỷ lệ tử vong của tất cả các trường hợp dao động từ 11% đến 43% (Hình.2).
AFE là nguyên nhân tử vong phổ biến thứ năm [2]. Thông thường, AFE có tỷ lệ tử vong lên đến 80%. Các báo cáo gần đây hơn cho thấy tỷ lệ tử vong là từ 20% đến 40%, với một số thấp là 13%.
Kết cuộc của sơ sinh cũng rất kém, nếu AFE phát triển trước khi sinh thì những trẻ sống sót bị suy giảm thần kinh lâu dài.
2.2 Các nguyên nhân thúc đẩy.
Để nước ối đi vào tuần hoàn, cần có 3 điều kiện tiên quyết:
- Vỡ màng ối.
- Vỡ tĩnh mạch tử cung hoặc cổ tử cung.
- Chênh áp suất từ tử cung đến tĩnh mạch.
Các yếu tố nguy cơ của mẹ khác bao gồm [4]:
- Tuổi mẹ> 35 tuổi.
- Nhau tiền đạo và bong nhau thai.
- Mổ lấy thai hoặc thủ thuật hỗ trợ sinh (kẹp, hút).
- Sản giật.
- Kích thích/ giục chuyển dạ.
- Nước ối nhiễm phân su.
- Rách trong tử cung hoặc các tĩnh mạch vùng chậu lớn khác.
Liên quan tăng co tử cung dường như là một ảnh hưởng chứ không phải là nguyên nhân của AFE. Có khả năng là do lưu lượng máu đến tử cung ngừng lại khi áp lực trong tử cung vượt quá 35–40 mmHg [5].
Các yếu tố nguy cơ từ con bao gồm:
- ƒ
- Suy thai.
- Thai chết lưu.
- Bé trai.
2.4 Bệnh sinh – lâm sàng
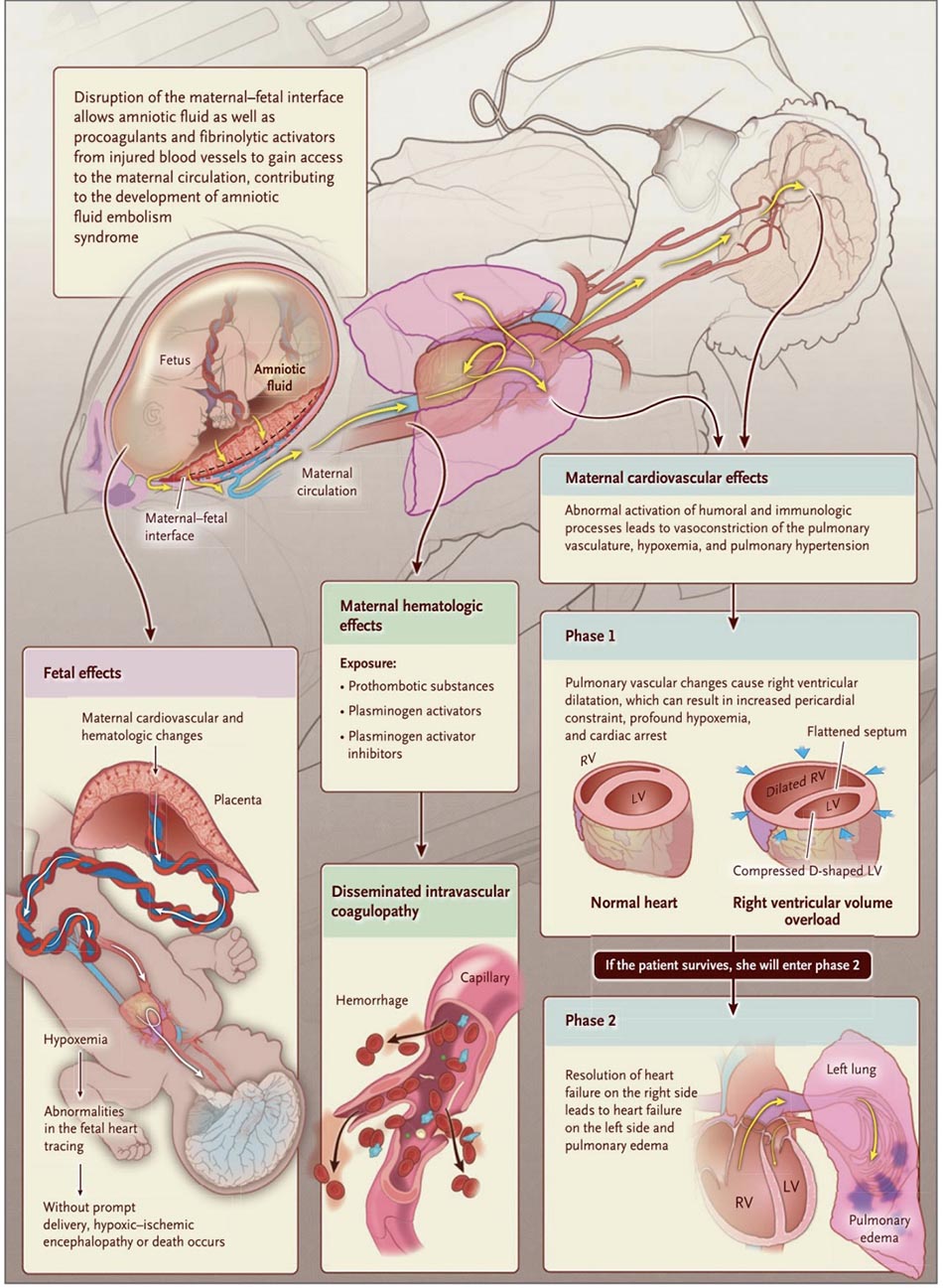
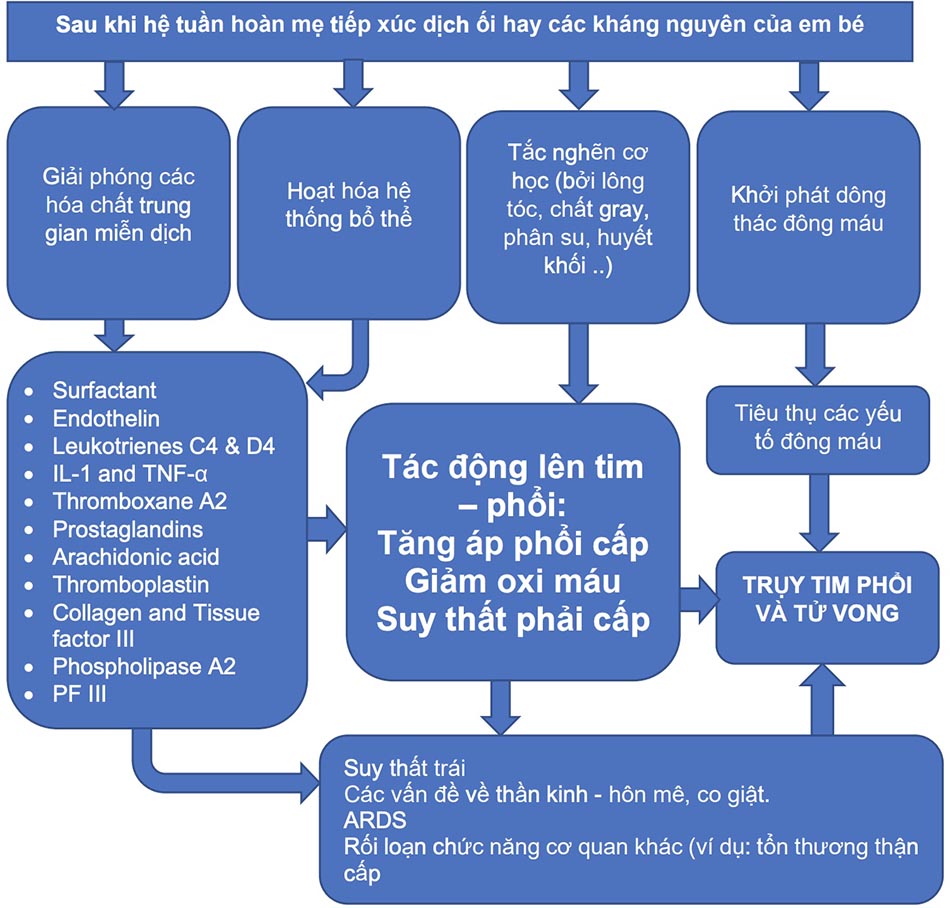
Cơ chế bệnh sinh của AFE phức tạp và không rõ ràng; sự phát triển của nó cho thấy sự tắc nghẽn cơ học của các mạch phổi bởi các thành phần nước ối dẫn đến giải phóng các yếu tố thể dịch và miễn dịch.
2.4.1 Sinh bệnh học [6]
Sự xâm nhập của nước ối vào tuần hoàn của mẹ:
- Tĩnh mạch nội mạc cổ tử cung.
- Vị trí bám của nhau thai.
- Vị trí tổn thương tử cung (Hình 3 và 4).
Có hai giả thuyết liên quan đến cơ chế bệnh sinh của AFE:
- Giả thuyết đầu tiên cho rằng chuyển dạ rối loạn, nhau bong non bất thường, chấn thương phẫu thuật hoặc bất kỳ sự tổn thương nào khác của hàng rào giữa máu mẹ và nước ối sẽ buộc nước ối xâm nhập vào hệ tuần hoàn và dẫn đến tắc nghẽn thực thể đối với tuần hoàn phổi. Phải có một mức chênh áp suất đủ lớn để đưa một lượng lớn dịch ối trong tử cung vào hệ thống tuần hoàn.
- Giả thuyết thứ hai và ngày càng được ủng hộ cho rằng sự xâm nhập của nước ối vào hệ tuần hoàn của mẹ sẽ kích hoạt các chất trung gian gây viêm, gây ra phản ứng thể dịch hoặc miễn dịch. Do đó, AFE còn được gọi là “hội chứng giống phản vệ của thai kỳ”. Giả thuyết này được ủng hộ bởi thực tế là nước ối có chứa các sản phẩm hoạt huyết và đông máu bao gồm các yếu tố kích hoạt tiểu cầu, cytokine, bradykinin, thromboxane, leukotrienes và arachidonic acid. Nồng độ của yếu tố mô và chất ức chế con đường yếu tố mô, chất kích hoạt đông máu trong lòng mạch, cao hơn trong nước ối so với trong huyết thanh của mẹ. Nồng độ endothelin trong huyết tương của người mẹ tăng lên do sự xâm nhập của nước ối vào hệ thống mạch máu. Endothelin hoạt động như một chất co lại phế quản cũng như một chất co mạch ở phổi và mạch vành, có thể góp phần gây trụy hô hấp và tim mạch. Đặc tính đông máu trực tiếp của nước ối có thể giải thích sự phổ biến của đông máu nội mạch lan tỏa (DIC) trong AFE.
Nguyên nhân của các đáp ứng lâm sàng liên quan đến AFE được giải thích bởi hai giả thuyết: Ảnh hưởng của chính nước ối hoặc đặc điểm riêng của vật chủ (phản ứng “quá mẫn”).
- Phản ứng hô hấp ban đầu có thể bắt đầu bằng co thắt mạch phổi thoáng qua. Co thắt mạch có thể do các microemboli – vi thuyên tắc nước ối kích hoạt giải phóng các chất chuyển hóa axit arachidonic và dẫn đến tăng áp động mạch phổi, co thắt trong phổi, co thắt phế quản và thiếu oxy nghiêm trọng – có thể gây tâm phế cấp.
- Biểu hiện thứ hai gồm ức chế co bóp và suy thất trái (đặc biệt là trong nước ối có nhiều phân su) dẫn đến phù phổi và tụt huyết áp nhanh chóng dẫn đến sốc.
- Biểu hiện thứ ba là phản ứng thần kinh đối với tổn thương về hô hấp và huyết động, có thể bao gồm co giật, lú lẫn hoặc hôn mê.
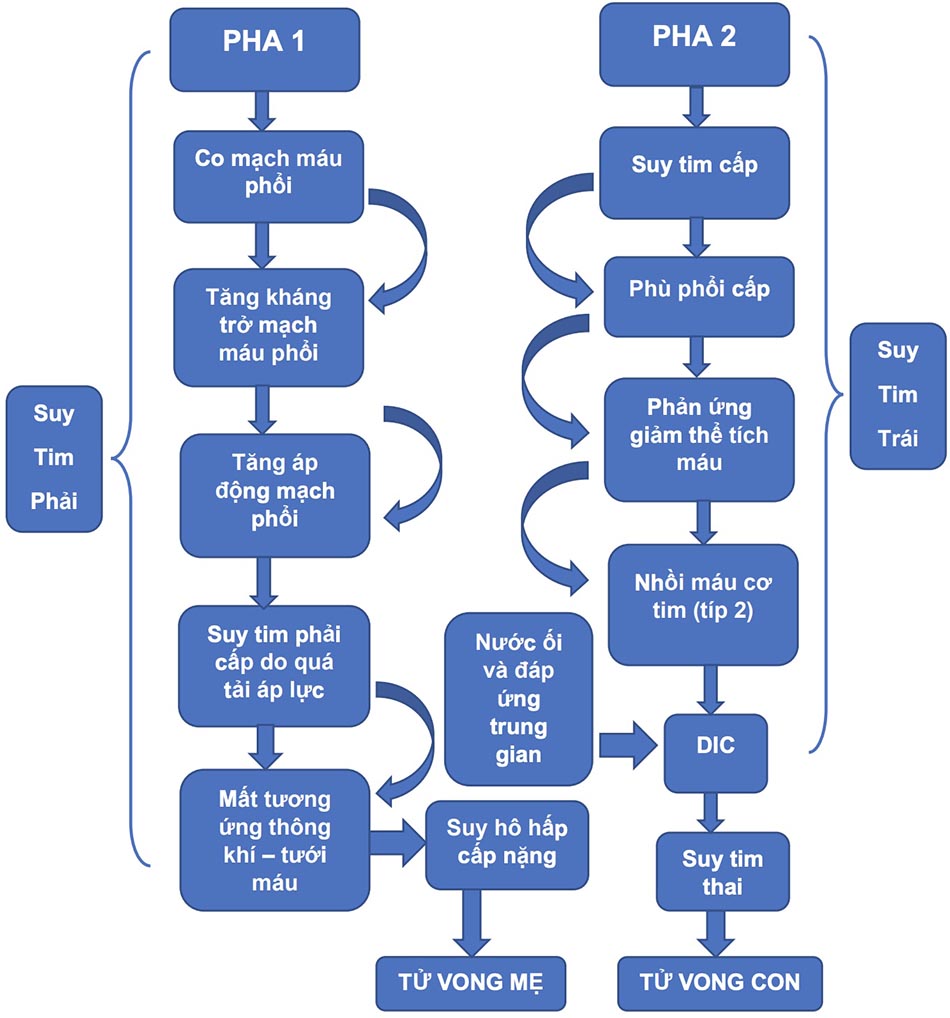
Có hai dạng lâm sàng của AFE:
- Điển hình, (cổ điển) với ba giai đoạn: Giai đoạn 1- rối loạn tuần hoàn và hô hấp, Giai đoạn 2 – rối loạn đông máu – DIC ở mẹ, Giai đoạn 3 – tổn thương thận cấp và hội chứng suy hô hấp cấp (ARDS), và dẫn đến trụy tim phổi.
- Không điển hình: Trái ngược với thuyên tắc điển hình, trụy tim phổi không xảy ra trong thuyên tắc không điển hình mà triệu chứng đầu tiên là xuất huyết đe dọa tính mạng do DIC. Thuyên tắc không điển hình được quan sát thấy trong khi mổ lấy thai hoặc ngay sau đó, trong trường hợp cổ tử cung bị vỡ sâu, cũng như trong quá trình nhau bong non và liên quan đến phá thai trong tam cá nguyệt thứ 2.
1. Sự tắc nghẽn cơ học của tĩnh mạch phổi do thành phần nước ối.
2. Phản ứng giống phản vệ: nhiều chất hoạt mạch (bradykinin, histamine, những chất khác) và chất tạo đông trong nước ối có thể dẫn đến kích hoạt nội mô và phản ứng viêm lớn tương tự như sốc phản vệ.
3. Kích hoạt bổ thể: lý do tại sao một số phụ nữ dung nạp được việc truyền các thành phần nước ối mà không có vấn đề gì hoặc không có triệu chứng lâm sàng và những người khác thì không là do kích hoạt bổ thể không xảy ra ở một số phụ nữ.
2.4.2 Bệnh cảnh lâm sàng.
Các triệu chứng thường đột ngột. Các dấu hiệu và triệu chứng hiện tại của AFE liên quan đến nhiều hệ thống cơ quan. Mô hình hai pha về hậu quả huyết động của AFE cũng đã được đề xuất. Phản ứng ban đầu là tăng áp phổi cấp và co thắt mạch dẫn đến suy thất phải, thiếu oxy và ngừng tim. Trên mô hình thực nghiệm tiêm 2,5 ml/ kg nước ối người làm tăng sức cản của tim phải và hệ thống mạch máu. Họ cũng chứng minh rằng sự hiện diện của phân su là cần thiết để tạo ra suy tim trái và thiếu oxy.
Các dấu hiệu và triệu chứng sau đây là dấu hiệu của AFE có thể xảy ra:
- Suy hô hấp, ho.
- Đau ngực.
- Chóng mặt.
- Bồn chồn, tinh thần – tri giác thay đổi.
- Hoảng loạn.
- Ngứa ran ở ngón tay.
- Buồn nôn ói mửa.
Pha đầu: Giảm oxi máu và suy thất phải cấp.
Giai đoạn đầu, bệnh nhân khó thở cấp do tăng áp động mạch phổi. Điều này nhanh chóng dẫn đến suy tim vì áp lực quá tải dẫn đến giảm tưới máu đến tim, phổi và cuối cùng là não. Không lâu sau giai đoạn này, bệnh nhân sẽ bất tỉnh do suy tuần hoàn cấp dẫn đến tử vong mẹ trừ khi được xử trí kịp thời và rất tích cực.
Khó thở cấp tính hoặc đột ngột, kích động, đột ngột ớn lạnh, rùng mình, đổ mồ hôi, ho và lo lắng là những triệu chứng báo trước thường gặp. Thở khó và thở nhanh có thể xảy ra:
- Có thể thấy rõ các giá trị đo oxy trong máu suy giảm nhanh chóng hoặc mất đột ngột hoặc giảm CO2 cuối thì thở ra.
- Tụt huyết áp: Huyết động suy giảm nhanh chóng sau các dấu hiệu tiền triệu thường gặp này. Tụt huyết áp là dấu hiệu và triệu chứng phổ biến nhất (100%). Huyết áp có thể giảm đáng kể khi mất số đo tâm trương. Phản ứng phản vệ cấp tính có thể góp phần vào sự phát triển của trụy tim mạch.
- Tím tái: Sự mất tương xứng thông khí-tưới máu do co thắt mạch máu phổi trong pha đầu AFE có thể giải thích tình trạng thiếu oxy đột ngột và ngừng hô hấp. Ngoài ra, quá trình viêm trong mạch máu phổi dẫn đến hội chứng rò rỉ mao mạch và phù phổi cấp không do tim (ARDS) sau đó.
- Nhịp tim chậm của thai nhi: Để đáp ứng với tình trạng thiếu oxy, nhịp tim của thai nhi có thể giảm xuống <110 nhịp/ phút. Tần số tim từ 60 bpm trở xuống trong 3-5 phút có thể đó là nhịp tim chậm ở giai đoạn sắp ngưng tim thai nhi.
Tăng áp phổi cấp và co thắt mạch dẫn đến suy thất phải, thiếu oxy và ngừng tim. Tăng áp động mạch phổi và căng dãn / suy tim phải có thể là kết quả của các mảnh vụn trong nước ối gây tắc vật lý mạch máu phổi và do các chất trung gian gây co mạch phổi tuần hoàn.
Pha thứ hai: DIC – mất máu lượng lớn – suy tim trái
Khoảng 40% số người sống sót ban đầu sẽ chuyển sang giai đoạn xuất huyết sau khi suy tim trái. Máu mất khả năng đông và chảy máu lượng lớn. Sự suy sụp của hệ thống tim mạch dẫn đến suy thai và tử vong trừ khi đứa trẻ được sinh ra nhanh chóng (Hình 42.5).
- Suy tim do tăng áp động mạch phổi đột ngột, tác dụng ức chế cơ tim trực tiếp của các hóa chất trung gian thể dịch trong nước ối, đẩy lệch vách liên thất sang trái do giãn thất phải và/ hoặc tổn thương cơ tim do thiếu oxy máu gây thiếu máu cục bộ. Nếu một người sống sót sau tổn thương ban đầu này, thì tình trạng tăng áp động mạch phổi thường không được duy trì và có thể bị thay thế bằng suy thất trái và phù phổi.
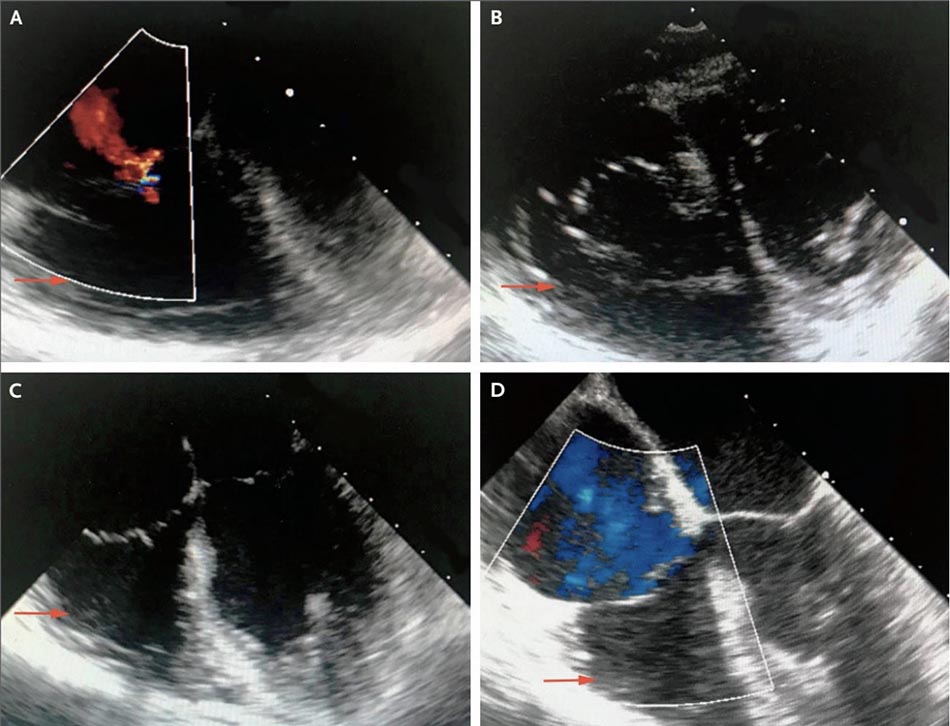
Sau khi điều trị thuốc tăng co bóp và oxit nitric dạng hít, hình ảnh thu được từ cửa sổ giữa thực quản (C và D) cho thấy giảm giãn thất phải (các mũi tên) và cải thiện chức năng thất phải.
- Bệnh não liên quan đến AFE được cho là thứ phát sau tình trạng thiếu oxy và bao gồm một loạt các triệu chứng khác nhau, từ trạng thái tinh thần thay đổi đến co giật. Co giật dạng tăng trương lực cơ (tonic-clonic) gặp ở 1050% bệnh nhân.
- Đờ tử cung: đờ tử cung thường dẫn đến chảy máu nhiều sau khi sinh (kết hợp với DIC).
- Rối loạn đông máu hoặc xuất huyết nặng: Rối loạn đông máu là đặc điểm nổi bật của hội chứng. DIC hiện diện ở hơn 83% bệnh nhân AFE. Sự khởi phát có thể xảy ra nhanh nhất là 10-30 phút kể từ khi bắt đầu các triệu chứng hoặc có thể chậm đến 4 giờ. Nước ối có chứa yếu tố mô hoạt động như một chất tạo đông máu và có thể là nguyên nhân dẫn đến rối loạn đông máu. Yếu tố mô liên kết với Yếu tố VII và kích hoạt con đường đông máu bên ngoài. Ngoài ra, rối loạn đông máu có thể liên quan đến tiêu sợi huyết do tăng nồng độ chất ức chế hoạt hóa plasminogen 1 trong nước ối.
4. Chẩn đoán
Tiêu chuẩn chẩn đoán AFE
Không có tiêu chuẩn thống nhất cho thuyên tắc nước ối và là chẩn đoán loại trừ; hiện tại, sử dụng nhiều nhất là của UKOSS (Hệ thống Giám sát Sản khoa Vương quốc Anh).
Theo Hệ thống Giám sát Sản khoa Vương quốc Anh (UKOSS) 2010:
Phụ nữ mang thai có biểu hiện trụy tim mạch trong vòng 48 giờ sau khi sinh hoặc trong khi chuyển dạ và không có nguyên nhân rõ ràng nào khác có thể được xem xét, khả năng AFE được xem xét với một hoặc nhiều triệu chứng sau:
- Tụt huyết áp (và/hoặc ngừng tim đột ngột).
- Suy hô hấp cấp tính.
- DIC.
- Hôn mê và/hoặc co giật.
- Suy thai cấp.
- Ngừng tim.
- Rối loạn nhịp tim.
Tiêu chuẩn đồng thuận chẩn đoán AFE của Nhật Bản:
A. Xác nhận bệnh lý; Chẩn đoán được thực hiện trên cơ sở biểu hiện lâm sàng sau khi loại trừ chẩn đoán phân biệt và khi khám nghiệm tử thi trong trường hợp sản phụ chết. Chẩn đoán được xác nhận bởi các nghiên cứu hóa mô.
B. Biểu hiện lâm sàng; Bệnh nhân có các biểu hiện lâm sàng đặc trưng của AFE sau 1, 2 và 3:
- Có 1 trong 4 dấu hiệu và triệu chứng sau: Ngừng tim/ Ngừng hô hấp/ Rối loạn đông máu/ Băng huyết sau sinh hơn 1.500 ml không rõ nguyên nhân trong vòng 2 h sau sinh.
- Khởi phát tất cả các dấu hiệu và triệu chứng trong khi mang thai, chuyển dạ, hoặc mổ lấy thai hoặc trong vòng 12 giờ sau khi sinh.
- Không có bệnh lý khác có thể giải thích các dấu hiệu và triệu chứng được mô tả ở trên.
Tiêu chuẩn của Clark:
- Khởi phát đột ngột ngừng tim, hoặc cả tụt huyết áp (huyết áp tâm thu < 90 mm Hg) và suy hô hấp (khó thở, tím tái, hoặc độ bão hòa oxy mao mạch ngoại vi – SpO2 <90%).
- DIC rõ ràng sau khi xuất hiện các dấu hiệu hoặc triệu chứng ban đầu này, sử dụng điểm của Ủy ban Khoa học và Tiêu chuẩn hóa về DIC của ISTH, được sửa đổi cho thai kỳ. Rối loạn đông máu phải được phát hiện trước khi mất đủ lượng máu cần thiết để giải thích là do rối loạn đông máu pha loãng hoặc liên quan đến sốc.
- Khởi phát lâm sàng khi chuyển dạ hoặc trong vòng 30 phút sau khi sổ nhau thai.
- Không sốt (≥38,0 ° C) khi chuyển dạ.
Tiêu chuẩn DIC điều chỉnh cho sản phụ:
- Số lượng tiểu cầu: > 100.000 / mL = 0, <100.000 / mL = 1, < 50.000 / mL = 2.
- Thời gian prothrombin kéo dài hoặc INR: tăng < 25% = 0, tăng 25 – 50% tăng = 1, tăng > 50% = 2.
- Mức fibrinogen: > 200 mg/ L = 0, < 200 mg/ L = 1 o Điểm ≥ 3: đông máu nội mạch lan tỏa trong thai kỳ.
Tóm lại:
Bốn đặc điểm phải có để chẩn đoán AFE:
- Giảm oxy máu cấp tính và đột ngột.
- Tụt huyết áp cấp hoặc ngừng tim đột ngột.
- Rối loạn đông máu hoặc xuất huyết nặng trong trường hợp không có giải thích khác.
- Tất cả những điều này xảy ra trong quá trình chuyển dạ, sinh mổ, hút hay giục sinh, hoặc trong vòng 30 phút sau khi sinh mà không thể giải thích khác.
Cận lâm sàng chẩn đoán:
Không có xét nghiệm đặc hiệu để chẩn đoán AFE:
- Các thông số huyết động học, điện tâm đồ, phân tích khí máu, chụp Xquang phổi và các xét nghiệm trong phòng thí nghiệm (bao gồm công thức máu, men tim và xét nghiệm đông máu) và các xét nghiệm cụ thể như siêu âm tim qua thực quản (TEE) và ROTEM để đo các đặc tính đàn hồi của máu cục máu đông.
- Kẽm coproporphyrin, kháng nguyên sialyl-Tn, tryptase, hoặc bổ thể C3 và
C4 và phát hiện protein liên kết yếu tố tăng trưởng giống insulin không được thực hiện trong chẩn đoán lâm sàng thường nhưng là những dấu hiệu đầy gợi ý. - Vì tế bào thai nhi có thể được phát hiện ở 21-100% phụ nữ mang thai không có AFE, nên nó không phải là bệnh lý để chẩn đoán.
Do đó, cận lâm sàng chẩn đoán có thể được chia thành hai loại để xác nhận chẩn đoán và để theo dõi điều trị.
Để tối ưu hóa điều trị và theo dõi:
- Công thức máu toàn phần. Các thông số đông máu.
- Bao gồm FDP, nồng độ Fibrinogen, cấu hình đông máu rối loạn với tăng
APTT và PT, và khí máu động mạch tiết lộ tình trạng giảm oxy máu sẽ giúp chẩn đoán AFE. - SpO2, CO2, pH, cũng như chỉ số tưới máu được đo.
- Chụp X-quang ngực có thể cho thấy tâm nhĩ và tâm thất phải phình to, động mạch phổi gần nổi rõ và phù phổi.
- Siêu âm tim có thể cho thấy suy tim trái cấp tính, suy tim phải cấp tính, hoặc tăng áp phổi nặng.
Siêu âm tim qua thực quản có lợi để chứng minh các bất thường chuyển động thành vùng và đánh giá chức năng van, phân suất tống máu, áp lực bên phải, kích thước buồng và hình ảnh có thể nhìn thấy các mảnh vật chất từ nước ối.
Trong hai báo cáo trường hợp trong giai đoạn cấp tính của AFE, phát hiện qua siêu âm tim qua thực quản cho thấy tăng áp động mạch phổi nặng và suy thất phải cấp tính với lệch trái của vách liên thất và liên thất.
<td “>Tối ưu hóa điều trị và theo dõi <td “>Cho chẩn đoán<td “>Công thức máu hoàn chỉnhThông số đông máuKhí máu động mạch X-quang ngựcSiêu âm tim qua thanh ngực/ thực quảnThử nghiệm ROTEM đo huyết khối <td “>Mô học cổ tử cungTryptase huyết thanhKháng nguyên sialyl-Tn huyết thanhCoproporphyrin kẽmPhân tích PMV (nếu ống thông PA thích hợp).
| Bảng 3. Các thông số thăm dò cần thiết |
ROTEM
Xét nghiệm ROTEM đo các đặc tính đàn hồi của cục máu đông. Các đặc tính này được cho là đại diện cho cấu trúc đông máu của bệnh nhân. ROTEM đánh giá các thay đổi quay của một hệ thống bao gồm kim và cốc. Máu được cho vào bên trong cốc và dùng kim chọc vào máu. Trong khi hệ thống quay, máu được phép đông lại. Quá trình đông kết làm thay đổi các đặc tính quay của hệ thống và một máy tính sẽ vẽ biểu đồ của các sự kiện. Những điều này ít hữu ích hơn cho việc xác nhận chẩn đoán nhưng lại rất hữu ích cho việc theo dõi và tối ưu hóa điều trị.
Chẩn đoán phân biệt AFE (Bảng 4 và 5)
| Bảng 4. Chẩn đoán phân biệt theo mối liên quan với thai kỳ. | ||
| Chẩn đoán cụ thể | Nguyên nhân ngẫu nhiên | Bệnh lý |
| Xuất huyết cấp tính Vỡ tử cung Sản giật Bệnh cơ tim chu sinh |
Gây tê vùng cao Độc tính gây mê Thuyên tắc khí Sốc phản vệ Phản ứng truyền máu |
Thuyên tắc phổi Nhiễm trùng huyết Thiếu máu cục bộ ở tim Rối loạn nhịp tim. |
| Bảng 5. Chẩn đoán phân biệt dựa theo triệu chứng lâm sàng. | ||||
| Triệu chứng | AFE | Thuyên tắc phổi | Nhồi máu cơ tim | Bệnh cơ tim chu sinh |
| Đau ngực | +/- | +++ | +++ | ++ |
| Khó thở | +++ | +++ | ++ | ++ |
| Triệu chứng thần kinh | ++ | + | + | + |
| Tụt huyết áp | +++ | ++ | ++ | +/- |
| DIC | ++ | – | – | – |
| Suy tim thai | ++ | + | + | +/- |
| Thời điểm xuất hiện | Trong chuyển dạ/ lập tức sau sinh | Trong khi chuyển dạ/ trước sinh | Chu sinh/ sau sinh | Tam cá nguyệt 3 và 4 tháng sau sinh |
5. Điều trị
Các mục tiêu điều trị
- Duy trì trạng thái cân bằng tim mạch và phổi.
- Huyết áp tâm thu > 90 mmHg, nếu có suy thất phải cần tối ưu huyết động với MAP tối thiểu 75-80 mmHg (ngoại trừ trường hợp chạy máu không kiểm soát được).
- Lượng nước tiểu > 25 mL/h.
- PO2 động mạch > 60 mmHg.
a) Thiết lập và duy trì trương lực tử cung.
b) Điều chỉnh các bất thường về đông máu (Hình 7).
Để ngăn ngừa AFE, phải tránh chấn thương tử cung trong các thao tác như đặt ống thông áp lực hoặc vỡ màng ối. Cũng nên tránh rạch nhau thai khi sinh mổ nếu có thể. Vì, một trong những yếu tố thúc đẩy thường gặp nhất được coi là thúc đẩy chuyển dạ một cách bừa bãi để có thể xảy ra tự nhiên, các cơn co thắt tử cung quá mạnh và thường xuyên nên được kiểm soát bằng cách dùng thuốc βadrenergic tĩnh mạch hoặc magie sulfat. Hơn nữa, các loại thuốc oxytocic, có thể gây ra các cơn co thắt tử cung quá mức do tăng trương lực cơ phải được sử dụng một cách thích hợp và thận trọng.
Các yếu tố chính trong xử trí AFE là nhận biết sớm, hồi sức nhanh chóng và đưa thai nhi ra ngoài. Nhận biết sớm AFE là rất quan trọng đối với một kết quả điều trị và hồi sức AFE thành công. Xử trí chủ yếu là hỗ trợ và hồi sức.
Hồi sức và cấp cứu AFE thành công phụ thuộc và phối hợp đa ngành: Sản khoa – Gây mê hồi sức – Hồi sức tích cực – Chuyên gia can thiệp tim mạch – DSA – Sơ sinh – Chuẩn đoán hình ảnh – Chuyên gia huyết học.
Pha 1 của AFE: Hồi sức tuần hoàn và huyết động – Hồi sức hô hấp – Hồi sức huyết học.
Hồi sức tuần hoàn và huyết động.
Cấp cứu ngưng tuần hoàn (nếu xảy ra):
Tiến hành cấp cứu hồi sinh tim phổi cơ bản và nâng cao, tuy nhiên, đối với thai phụ có hay nghi ngờ AFE phải chú ý một số lưu ý sau:
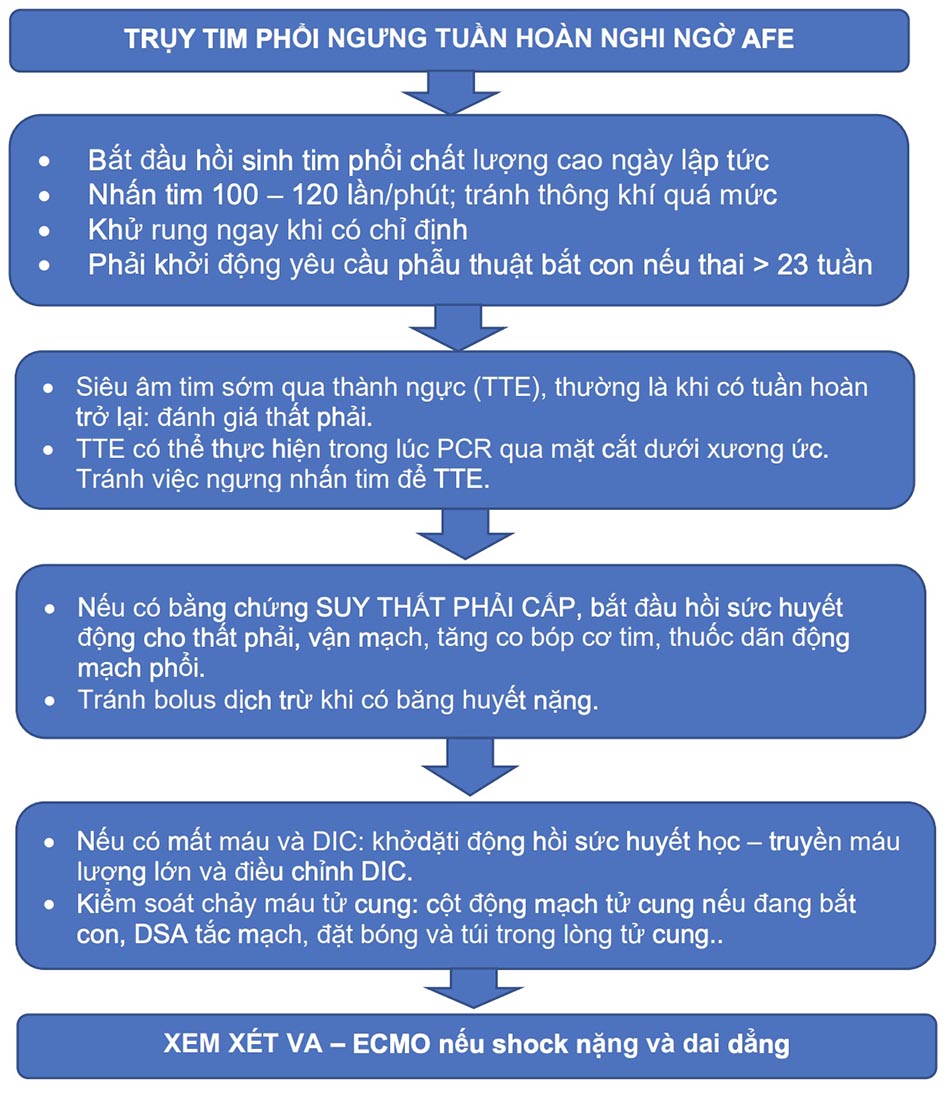
- Vì AFE thường có biểu hiện ngừng tim, nên phản ứng tức thời ban đầu là tiến hành hồi sức tim phổi (CPR) chất lượng cao.
- Tránh thông khí quá mức (bóp bóng: 10 lần/phút và chỉ bóp ½ thể tích bóng # 400ml) dẫn đến bẫy khí, tăng áp lực trong lồng ngực, giảm tiền tải và tăng hậu tải, dẫn đến giảm cung lượng tim; đặc biệt trong AFE là suy thất phải cấp, sẽ làm trầm trọng thêm hoặc kéo dài thời gian hoạt động điện vô mạch hay vô tâm thu.
- Tại mọi thời điểm, nên đẩy tử cung sang trái bằng tay khi sờ thấy tử cung bằng hoặc trên rốn để tránh chèn ép tĩnh mạch chủ dưới.
- Bởi vì hầu hết các trường hợp AFE xảy ra trong ba tháng cuối của thai kỳ, một khi ngừng tuần hoàn, cần chuẩn bị ngay cho việc bắt con bằng phương pháp mổ ngã âm đạo, nếu có chỉ định, hoặc mổ lấy thai qua tử cung nếu không đạt được tuần hoàn tự phát trở lại trong vòng vài phút (kinh điển là 4 phút, nhưng, tùy thuộc vào tình huống lâm sàng, phẫu thuật này có thể được thực hiện sớm hơn).
- Nếu tuổi thai không rõ, can thiệp như vậy có thể được chỉ định nếu sờ thấy tử cung ở trên rốn. Trong giai đoạn sống còn có thể xảy ra, quyết định thực hiện mổ lấy thai trong tử cung chủ yếu do chỉ định của mẹ hơn là sự sống sót mong đợi của trẻ.
- Nếu xảy ra trong lúc phẫu thuật bắt con, phẫu thuật viên nên bình tĩnh khâu cột động mạch tử cung dự phòng mất máu do đờ tử cung và DIC do thuyên tắc ối xảy ra sau đó (gần như là chắc chắn).
Kiểm soát – hỗ trợ huyết động và Suy thất phải cấp ở AFE:
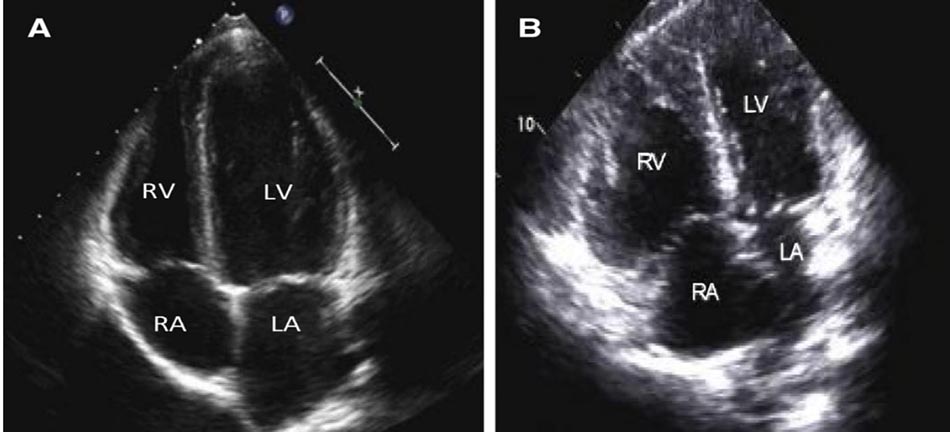
Bản chất rối loạn huyết động trong pha 1 thuyên tắc ối là phối hợp shock tắc nghẽn do thuyên tắc các vật chất nước ối + huyết khối + co thắt mạch phổi và shock phân phối do phản ứng giống phản vệ. Do đó, việc hồi sức huyết động cần phải tập trung mục tiêu chiến lược sau:
- Vận mạch nên ưu tiên phối hợp sớm Noradrenaline (co mạch và inotrope nhẹ có lợi ích trong shock dãn mạch + tăng sức co bóp thất phải) và Adrenaline (điều trị phản vệ + inotrope tăng co bóp thất phải).
- Vasopressine cần được xem xét khi sử dụng vận mạch liều cao vì có 2 tác dụng có lợi: thiếu hụt vasopressine nội sinh do stress nặng và tác động giảm co mạch phổi.
- Hydrocortion: thiếu hụt do stress và điều trị phản ứng giống phản vệ.
- Mục tiêu huyết áp trung bình sao cho lớn hơn CVP hay PAPS từ 55 – 60 mmHg (vì áp lực tưới máu vành phải trung bình 50 mmHg). Tốt nhất nên quản lý thông số huyết động thất phải kết hợp siêu âm tim tại giường nhiều lần được thực hiện bởi cùng 1 người có kinh nghiệm kết hợp các thông số xâm lấn (catheter động mạch phổi là có vai trò vô giá trong trường hợp này).
- Quản lý dịch truyền thích hợp, cần tối ưu hóa tiền tải tránh quá tải thất phải vốn đang suy cấp. Tuyệt đối không nên bolus dịch nếu không có thông tin lâm sàng chính xác trừ khi đang có chảy máu sau sinh ồ ạt (xem phần hồi sức huyết học).
- Nếu có bằng chứng thuyên tắc huyết khối nên tiến hành hút huyết khối ngay (tại nơi có khả năng thực hiện). Tránh tiêu sợi huyết. Chú ý có thể kết hợp tắc động mạch tử cung cùng lúc.
- Xem xét VA – ECMO ngay khi suy thất phải cấp gây rối loạn huyết động nặng, hoặc hồi phục kém sau khi giải quyết tắc nghẽn (Hình 7).
- Sử dụng các thuốc dãn động mạch phổi nếu có tình suy thất phải không hồi phục sau hút huyết khối.
| Bảng 6. Các thuốc hỗ trợ huyết động trong suy thất phải cấp do AFE | |
| Noradrenaline | 0,05 – 3,3 mcg/kg/phút |
| Dobutamine | 2,5 – 20 mcg/kg/phút |
| Milrinone | 0,25 – 0,75 mcg/kg/phút |
| Sidenafil | 20mg uống mỗi 8h giờ |
| NO dạng hít | |
| Prostacycline hít | 10 – 50 ng/kg/phút |
| Prostacycline IV | 1 – 2 ng/kg/phút điều chỉnh theo đáp ứng |
- Sử dụng bộ ba AOK căng sớm căng tốt: Atropine 1mg IV (đối kháng trương lực phó giao cảm), Ondansetron 8mg IV (đối kháng serotonine), Ketorolac 30 mg IV (đối kháng thromboxan A2).
- Oxytocin: Thuốc co hồi tử cung. Giảm viêm bằng cách ngăn chặn sự di chuyển của bạch cầu đa nhân và đảo ngược sự gia tăng tính thấm của mao mạch.
- Methylergonovine (Methergine): Tác dụng trực tiếp lên cơ trơn tử cung, gây ra tác dụng co bóp tử cung kéo dài làm giảm chảy máu tử cung. • Carboprost tromethamine: Prostaglandin tương tự như F2-alpha
(dinoprost), nhưng có thời gian kéo dài hơn và tạo ra các cơn co thắt cơ tử cung giúp cầm máu tại chỗ nhau bong non, làm giảm chảy máu sau sinh.
Hồi sức hô hấp:
- Thở máy kết hợp chiến lược bảo vệ phổi và bảo vệ thất phải:
- Vt 4 – 6 ml/kg.
- Thông khí phút sao cho không kiềm hô hấp và bù trừ được toan chuyển hóa; pH > 7,3 và PaCO2 35 – 40 mmHg.
- PEEP thích hợp, tránh để PEEP = 0.
- Áp lực bình nguyên < 30 cmH2O tốt nhất là < 25 cmH2O.
- PaO2 đạt 60 – 65 mmHg.
Hồi sức huyết học:
Các mục tiêu cần đạt được:
- Phát hiện sớm các yếu tố đông máu đang bị tiêu thụ và can thiệp điều chỉnh sớm.
- Hgb > 7.0 – 8.0 g/dl hoặc ScvO2 > 65% nếu có tình trạng shock và giảm tưới máu mô kèm theo.
- Thực hiện truyền máu lượng lớn. Chú ý tình trạng dịch, tranh đưa bệnh nhân vào TACO (phù phổi do quá tải truyền máu).
- Tránh đưa vào và cố gắng đưa bệnh nhân ra khỏi tam giác chết trong shock mất máu: Rối loạn đông máu do truyền máu – Toan máu – Hạ thân nhiệt.
- Sử dụng ROTEM để hướng dẫn điều chỉnh rối loạn đông máu nặng.
Truyền máu lượng lớn cho chảy máu sau sanh:
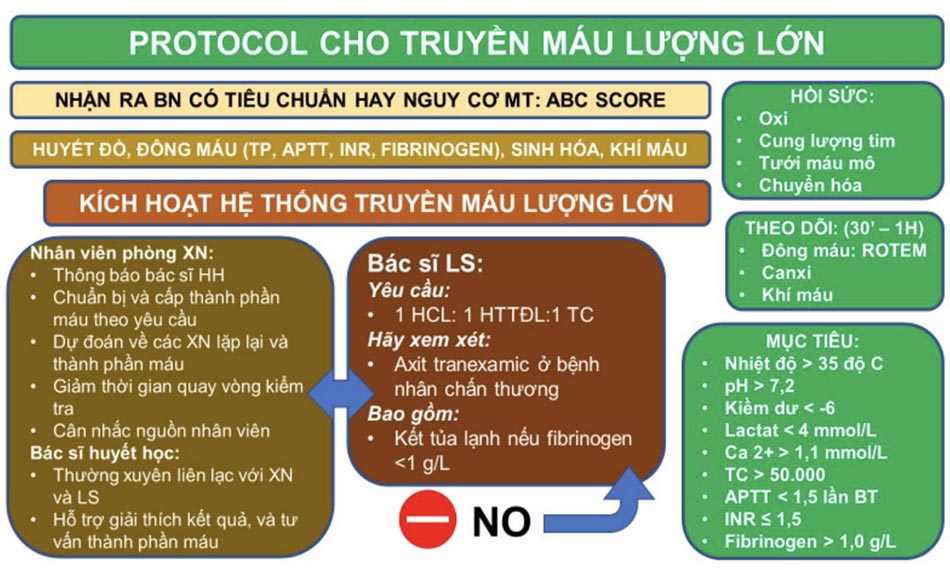

Chiến lược tầm soát sớm – ngăn chặn – điều trị tiêu thụ đông máu trong AFE:
Sử dụng tiêu chuẩn chẩn đoán của Nhật bản để gợi ý và chủ động tầm soát và điều trị sớm:
- Ngoài 3 bệnh cảnh kinh điển là ngừng tim đột ngột và/hoặc suy hô hấp và/hoặc rối loạn đông máu thì tinh huống mất 1500ml trong vòng 2 giờ sau sinh không rõ nguồn mất là gợi ý chẩn đoán.
- Tỷ lệ Hemoglobin/fibrinogen.
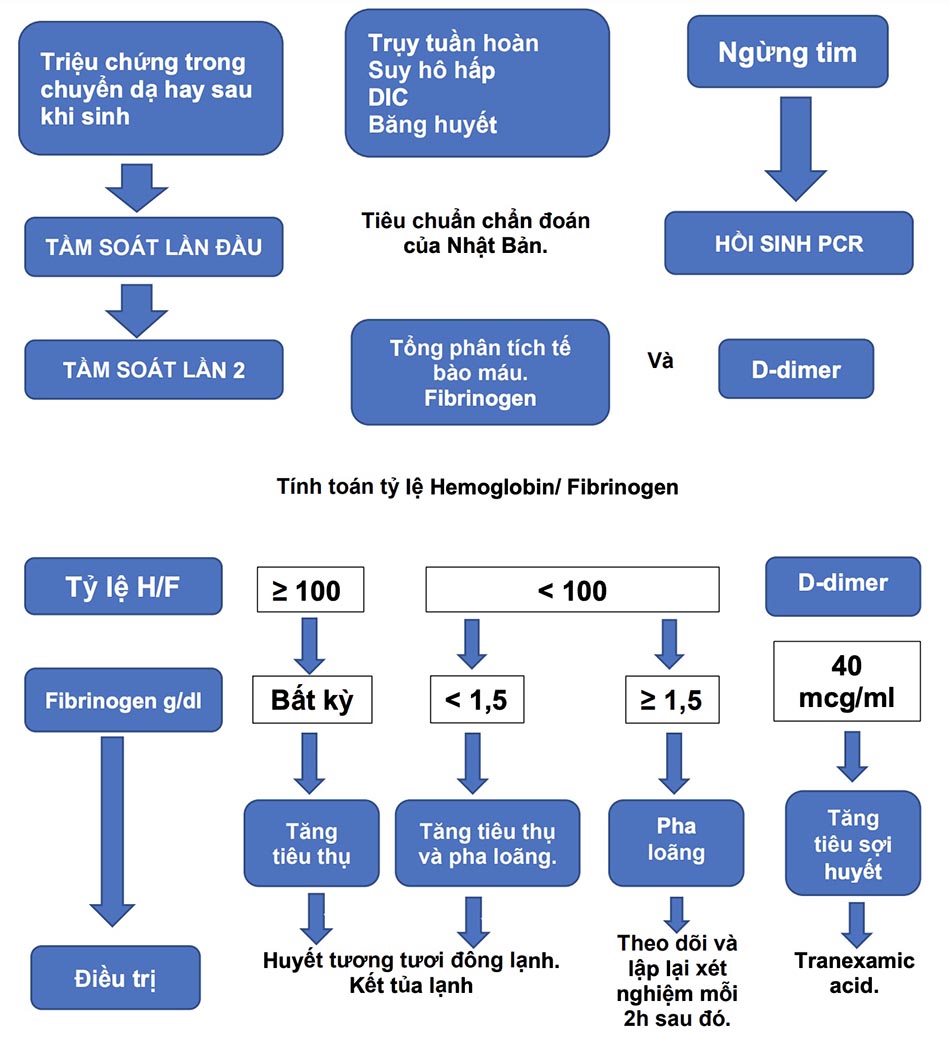
CHÚ Ý:
| Bảng 2. Tính toán liều huyết tương tươi đông lạnh cho bệnh nhân người lớn | ||||
| Thể trọng | 12 ml/kg | 15 ml/kg | ||
| Thể tích | Số đơn vị | Thể tích | Số đơn vị | |
| < 60 kg | 720 ml | 5 | 900 ml | 6 |
| 61 – 65 kg | 780 ml | 5 | 975 ml | 7 |
| 66 – 70 kg | 840 ml | 6 | 1050 ml | 7 |
| 71 – 75 kg | 900 ml | 6 | 1125 ml | 8 |
| 76 -80 kg | 960 ml | 7 | 1200 ml | 8 |
| Trên 80 kg | 1020 ml | 7 | 1275 ml | 9 |
| Lấy thể tích 1 đơn vị huyết tương tươi đông lạnh 150 ml.
Số đơn vị được lấy làm tròn. |
||||
- Công thức tính số đơn vị kết tủa lạnh để nâng fibrinogen lên số mong muốn:
o Số túi (đơn vị) kết tủa lạnh cần truyền = (V huyết tương/100) x fibrinogen
(mg/dl) cần tăng/ 250
Ví dụ: bệnh nhân 75 kg, có fibrinogen 45 mg/dl, Hct là 31%, cần tăng 1000 mg/dl.
Thể tích máu = 75 x 70 ml/kg = 5250 ml
Thể tích huyết tương = 5250 x 0,31 = 3622 ml = 36,22 dl.
Số mg Fibrinogen cần = 36,22 x (1000 – 45) = 1992 mg
Số túi kết tủa lạnh cần dùng = 1992/250 = 7,97 # 8 túi. - Tiêm 2g Calchloride (hoặc chế phẩm tương đương) cho mỗi 2 – 4 đơn vị hồng cầu lắng.
- Nếu tiểu cầu <20.000/ µL, hoặc nếu xuất huyết và tiểu cầu 20.000-50.000/µL, truyền tiểu cầu 1-3 U/10 kg/ngày.
- Cần xem xét sử dụng rFVIIa nếu DIC và xuất huyết khó kiểm soát (Hình 10).
Pha 2: Suy thất trái – suy đa cơ quan – suy thai
Chiến lược hồi sức trong pha 2 của thuyên tắc ối, thường là sau khi đã ổn định huyết động pha 1 hoặc khôi phục lại tuần hoan sau ngưng tim, giải quyết được tắc nghẽn cơ học tuần hoan phổi (suy thất phải cấp), tạm thời kiểm soát được chảy máu sau sanh, kiểm soát được DIC. Các vấn đề về mặt chiến lược tiếp theo bao gồm:
- Tiếp tục ổn định huyết động, duy trì VA – ECMO hay xem xét bắt đầu VA – ECMO nếu xuất hiện tình trạng suy thất trai nặng diễn biến thanh suy tim cấp toàn bộ.
- Tiếp tục các trụ cột hồi sức trong pha 1.
- Nếu có ngưng tim pha 1 phải tiến hành hạ và kiểm soát thân nhiệt không để nhiệt độ > 36,5 độ C. Hồi sức thần kinh hiệu quả để bảo vệ não.
- CRRT (thay thế thận liên tục) nếu có tổn thương thận cấp hay suy đa cơ quan xuất hiện.
- DIC nên được theo dõi và kiểm soát tốt (có thể sử dụng ROTEM). Nếu chảy máu do đờ tử cung xem xét cắt tử cung.
- Theo dõi tim thai, xử lý thích hợp để cứu bé dựa trên cân nhắc nguy cơ và lợi ích (tỷ lệ sống của bé trong giai đoạn này lên đến 70% nếu hồi sức mẹ tốt).
- Chống nhiễm trùng.
Tiên lượng.
Khả năng sống sót sau AFE đã được cải thiện đáng kể với việc nhận biết sớm hội chứng này và các biện pháp hồi sức nhanh chóng và sớm. Trước đây, ghi nhận rằng 50% bệnh nhân tử vong trong vòng một giờ đầu tiên và khoảng 2/3 trong vòng 5 giờ sau biến cố với tỷ lệ cao bị tổn thương thần kinh nghiêm trọng và vĩnh viễn ở những người sống sót. [16] Mặc dù tỷ lệ tử vong đã giảm nhưng tỷ lệ mắc bệnh vẫn cao với những di chứng nặng nề. Ngoài suy giảm chức năng thần kinh, còn có báo cáo về suy thận cấp vô niệu hoặc suy thận cấp không vô niệu, suy tim kèm theo suy thất trái, phù phổi do tim, loạn nhịp tim, thiếu máu cục bộ cơ tim hoặc nhồi máu cơ tim. Suy hô hấp với phù phổi không do nguyên nhân tim mạch và co thắt phế quản kháng trị là những biến chứng khác được báo cáo: [3,9,10]
- Tiên lượng sau AFE rất xấu, và hầu hết phụ nữ không qua khỏi.
- Nếu bệnh nhân sống sót sau cơn tắc mạch, hầu hết những người sống sót đều bị suy giảm chức năng thần kinh.
- Tỷ lệ sống sót của trẻ sơ sinh là 70%. Tình trạng thần kinh của trẻ sơ sinh liên quan trực tiếp đến thời gian trôi qua từ khi mẹ bắt đầu ngưng tim cho đến khi sinh.
- Nguy cơ tái phát là không rõ. Những trường hợp mang thai tiếp theo thành công đã được ghi nhận.
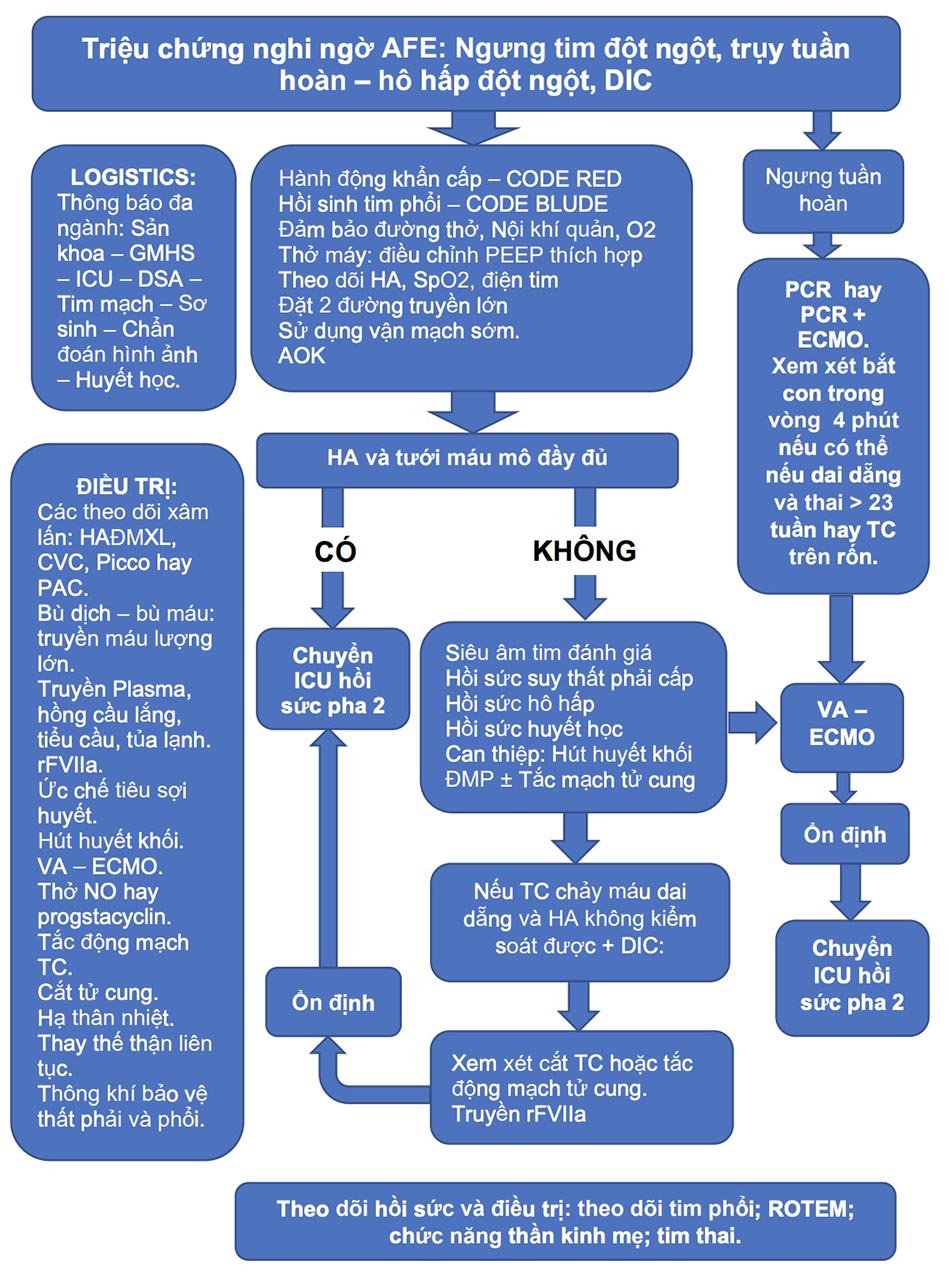
6. Tóm tắt.
AFE là một biến chứng hiếm gặp đột ngột và bất ngờ nhưng đe dọa tính mạng cho mẹ và con.
Đây là một trong những nguyên nhân hàng đầu gây tử vong khi sinh; tỷ lệ tử vong liên quan đến ca bệnh là 11–44%.
Nó có một cơ chế bệnh sinh phức tạp và ảnh hưởng nghiêm trọng đến cả mẹ và trẻ sơ sinh liên quan đến tỷ lệ tử vong và bệnh tật cao.
Các yếu tố nguy cơ chính là tuổi mẹ > 35, mổ lấy thai, nhau tiền đạo và đa thai.
Chẩn đoán loại trừ. Có thể sử dụng tiêu chuẩn Nhật Bản để chẩn đoán sớm hơn và tầm soát chủ động tình trạng tăng tiêu thụ yếu tố đông máu.
Nghi ngờ AFE khi đối mặt với bất kỳ bệnh nhân đang mang thai nào bị suy hô hấp đột ngột, trụy tim, co giật, suy thai không rõ nguyên nhân và chảy máu bất thường. Các bác sĩ sản khoa nên cảnh giác với các triệu chứng của AFE và cố gắng điều trị kịp thời và tích cực.
Tài liệu tham khảo.
1. Kiranpreet Kaur, Mamta Bhardwaj, Prashant Kumar, Suresh Singhal, Tarandeep Singh, Sarla Hooda. Amniotic fluid embolism. Journal of Anaesthesiology Clinical Pharmacology | April-June 2016 | Vol 32 | Issue 2.
2. Y. Metodie, P. Ramasamy, and D. Tuffnell. Amniotic fluid embolism. BJA Education, 18(8): 234e238 (2018).
3. Steven L. Clark, Roberto Romero, Gary A. Dildy. Proposed diagnostic criteria for the case definition of amniotic fluid embolism in research studies. Am J Obstet Gynecol. 2016 October ; 215(4): 408–412.
4. Tomoaki Oda, MD, PhD; Naoaki Tamura, MD, PhD; Rui Ide, MD. Consumptive Coagulopathy Involving Amniotic Fluid Embolism: The Importance of Earlier Assessments for Interventions in Critical Care. (Crit Care Med 2020; 48:e1251–e1259).
5. Luis D. Pacheco, MD; Steven L. Clark, MD; Miranda Klassen, BS; Gary D. V. Hankins, MD. Amniotic fluid embolism: principles of early clinical management. American Journal of Obstetrics & Gynecology JANUARY 2020.
6. Werner H. Rath, Stefan Hofer, Inga Sinicina. Amniotic Fluid Embolism: an Interdisciplinary Challenge. Deutsches Ärzteblatt International | Dtsch Arztebl Int 2014; 111(8): 126−32.
7. Sarah N. Bernstein, M.D., Gaston A. Cudemus-Deseda, M.D., Vilma E. Ortiz, M.D., Annekathryn Goodman, M.D., M.P.H., and Arminder S. Jassar, M.B., B.S. Case 33-2019: A 35-Year-Old Woman with Cardiopulmonary Arrest during Cesarean Section. N Engl J Med 2019;381:1664-73.