Thông Tin Thuốc
SỬ DỤNG LỢI TIẾU TRÊN BỆNH NHÂN BỆNH NẶNG (CRITICALLY ILL PATIENT)
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết SỬ DỤNG LỢI TIẾU TRÊN BỆNH NHÂN BỆNH NẶNG (CRITICALLY ILL PATIENT) – tải pdf Tại đây.
Intensive Care Med 2024.
Lượt dịch: NT HN.
Thuốc lợi tiểu thường được cho ở các bệnh nhân bệnh nặng nhưng có sự khác biệt đáng kể trong thực hành lâm sàng. Bài review này tóm tắt các dừ liệu hiện tại liên quan đến vấn đề dùng lợi tiểu.
CHỈ ĐỊNH LỢI TIÊU TRÊN BỆNH NHẢN BỆNH NẶNG?
Lợi tiểu là liệu pháp đầu tay để loại bỏ dịch thừa, có thể đơn trị liệu hoặc kết hợp lợi tiểu quai, thuốc ức chế carbonic anhydrase, thiazide và các nhóm thuốc giống thiazide. Các thuốc đối vận thụ thế mineralocorticoid (MRAs) ít được dùng hơn nhưng có thể được kê để bù trừ tác dụng phụ của thuốc lợi tiểu khác (eg. hạ kali máu do lợi tiểu quai).
Các chỉ định thường gặp cho thuốc lợi tiểu ớ những bệnh nhân nặng bao gồm: (i) tình trạng tích tụ dịch ảnh hưởng đến chức năng cơ quan: (ii) các tình huống cần tiếp tục truyền dịch mặc dù nguy cơ quá tải dịch và (iii) điều trị hỗ trợ tình trạng tăng huyết áp. Các chỉ định ít gặp hơn là (i) liệu pháp thẩm thấu (osmotherapy) để kiểm soát tăng áp lực nội sọ và (ii) dùng lợi tiểu cưỡng bức để loại bỏ các chất độc hại hoặc điều trị hội chứng ly giải u. Thiểu niệu đơn thuần không phải là chỉ định.
Mục tiêu là tăng lượng nước tiểu (urine output) và giảm áp lực thủy tĩnh trong mạch máu, phù nề mô kẽ và áp lực khoang (compartmental pressures). (Nếu có) Lượng dịch ngoại mạch ở phổi (extravascular lung water) tương quan với mức độ phù phổi.
CÁCH THEO DÕI ĐIỀU TRỊ LỢI TIỂU
Theo dõi lợi tiểu bao gồm đánh giá sự cân bằng giữa hiệu quả (i.e. lợi tiểu, giải quyết được tình trạng tích tụ chất lỏng), và an toàn. Chỉ điểm về hiệu quả loại bỏ dịch và tình trạng sung huyết bao gồm các dấu hiệu lâm sàng (eg. cải thiện tình trạng hô hấp), giảm natriuretic peptides, cải thiện chức năng cơ quan (i.e. cál thiện creatinine huyết thanh, cải thiện khả năng oxy hóa), giải quyết được tình trạng sung huyết trên hình ảnh học và giảm CVP hoặc PCWP.
Điều gì xảy ra nếu bệnh nhân đáp ứng với lợi tiểu nhưng lượng nước tiểu quá ít hoặc không thể đạt được sự cân bằng?
Hiệu quả của lợi tiểu giám trong bệnh cảnh giảm thể tích, sung huyết tĩnh mạch dai dẳng, và nồng độ không đủ tại vị trí tác động (l.e. huyết động không ổn định, không đủ liều) và suy chức năng thận. Bệnh nhân bị suy chức năng thận, i.e. với tổn thương thân cáp (AKI) hoặc bệnh thận mạn (CKD) có thể cần dùng lợi tiểu liều cao hơn. Lượng nước tiểu không đũ hoậc giảm có thể gợi ý liều lợi tiểu quá thấp hoặc tình trạng giám thể tích nội mạch đà phát triển. Cả hai đều cần đánh giá lại chỉ định và liều lượng thuốc lợi tiểu.
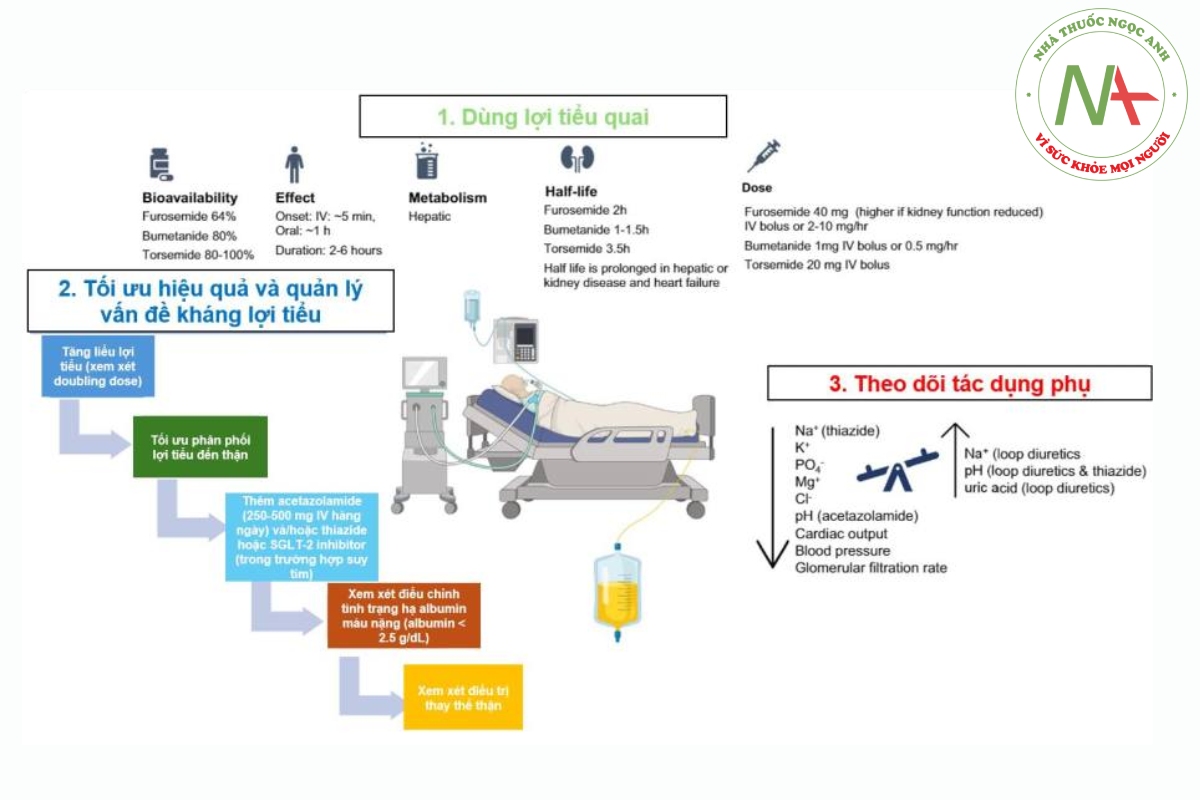
Sung huyết tĩnh mạch (e.g, hội chứng tim thận) cũng có thể làm giảm đáp ứng với thuốc lợi tiểu và có thể gây tình trạng leo thang (ie. liều cao hơn, thay đổi đường dùng hoặc điều trị kết hợp các thuốc lợi tiểu), ớ những bệnh nhân suy tim mất bù cấp, các thuốc ức chế SGLT2 làm tăng lượng nước tiểu hàng ngày và nên được xem xét kết hợp với thuốc lợi tiểu khác trong những trường hợp này. Đánh giá chính xác tính bằng dịch là cần thiết trong định hướng đưa ra quyết định và phân biệt giữa giảm thể tích nội mạch và sung huyết tĩnh mạch. Các dấu hiệu giảm thể tích trên siêu âm bao gồm IVC xẹp và hyperkinetic movements. Các chỉ điểm đáp ứng dịch, CVP thắp hoặc cô đặc máu (i.e tăng nồng độ protein huyết thanh) nên ngừng thuốc lợi tiểu ờ những bệnh nhân có dấu hiệu giảm tưới máu (e.g. táng lactate huyết tương, chi lạnh, da tái. CRT kéo dài). Nếu tích tụ dịch và sung huyết dai dẳng mặc dù đã dùng lợi tiểu, hoặc nếu không thể đạt được cân bằng dịch, nâng bậc điều trị (l.e, liều lượng và/hoặc tần suất) là bước đầu tiên, sau đó là điều trị kết hợp, cùng với giảm thiểu lượng dịch vào. Đáng chú ý là cũng có thể xảy ra hiện tượng giảm thể tích máu nội mạch và sung huyết thận cùng lúc, ví dụ như trong trường hợp hội chứng chèn ép khoang trong ổ bụng. Trong tình huống này, hồi sức huyết động và điều trị bệnh lý nền là ưu tiên hàng đầu.
Điều gì xảy ra nếu creatinin huyết thanh tăng?
Mặc dù thuốc lợi tiểu thực chất không gây độc cho thận, nhưng mất quá nhiều dịch có thể gây giảm tưới máu thận và giảm độ lọc cầu thận. SCr táng nhẹ gợi ý cô đặc máu và giảm lượng dịch hiệu quả (effective fluid). Giảm sung huyết trong suy tim có liên quan đến cái thiện kết cục lâm sàng và thường vượt trội hơn các rủi ro liên quan đến thay đổi creatinin huyết thanh (SCr). Ngược lại tính bằng sung huyết dai dẳng khi chức năng thận ngày càng xấu đi có liên quan đến kết cục xấu hơn. Vì vậy, giảm sung huyết (decongestion) nên được ưu tiên. (Nếu có), Các dấu ấn sinh học tổn thương ống thận (e.g. cell cycle arrest markers, neutrophil gelatinase associated lipocalin. Kidney injury molecule-1) có thể hữu ích trong phần biệt tổn thương thật sự với những thay đổi creatinine dự kiến do giảm sung huyết.
=> Đọc thêm: Chất chống oxy hóa: Có phải càng nhiều càng tốt?
Những tác dụng phụ nào có thể dự đoán được?
Thuốc lợi tiểu quai có thể gây hạ kali máu. tăng natri máu, hạ magie máu, hạ phospho máu, hạ canxi máu và kiềm chuyển hóa. Các tác dụng phụ nghiêm trọng hơn bao gồm giữ acid uric và độc tai nhưng tần suất chính xác ở bệnh nhân nặng vẫn chưa được xác định. Lợi tiều thiazides có thể gãy hạ natri máu. và acetazolamide có thể thúc đẩy tình trạng toàn chuyển hóa.
Truyền liên tục có hiệu quả hơn so với dùng ngắt quãng?
Truyền liên tục mang lại lợi ích về ổn định nồng độ trong huyết tương, therapeutic range lâu hơn và cách dùng đáng tin cậy hơn. Việc tiêm nhanh thuốc lợi tiếu quai cho phép đánh giả khả năng đáp úng lợi tiếu vá thướng được khuyên cáo trước khi bắt đầu truyền liên tục. Các nghiên cứu so sánh cả hai phương pháp đã chứng minh khả năng lợi tiểu và cân bằng dịch được cải thiện khi dùng liên tục nhưng không có sự khác biệt về tỉ lệ tử vong, thời gian nằm viện và kết cục bất lợi.
Có vai trò nào trong việc kết hợp thuốc lợi tiểu và albumin để cải thiện hiệu quả?
Thuốc lợi tiểu quai là các anion hữu cơ liên kết cao với albumin (>90%) và được bài tiết ở ống lượn gần như các chất vận chuyển anion hữu cơ (OATS – organic anion transporters) trước khi đền vị tri tác dụng. Giảm albumin mẫu làm cho phần tự do trong huyết tương cao hơn và lượng vận chuyển đến vị trí tác dụng ít hơn. Một phần tích tổng hợp đã chứng minh khả năng lợi tiểu được cải thiện khi truyền albumin tĩnh mạch trước khi dùng thuốc lợi tiểu quai, đặc biệt là ờ những bệnh nhân CO albumin huyết thanh < 2.5 g/dL. suy chức năng thận hoặc khi dùng liều albumin cao hơn. Tuy nhiên có sự không đồng nhất đáng kẻ giữa các nghiên cứu. Việc bù albumin nén được dùng như một công cụ trong trường hợp sau khi đã nàng thang điều trị với liều và điều trị kết hợp.
Vai trò của furosemide stress test (FST)?
FST là công cụ chẩn đoán để đánh giá chức năng ống thận. Vì hiệu quả của furosemid hoàn toàn phụ thuộc vào chức năng ống thận nên đáp ứng lợi tiểu có thể được xem như một chỉ số về tính toàn vẹn ống thận ở bệnh nhân AKI. Chawla và cộng sự cho thấy rằng lượng nước tiểu < 200 mL trong 2 giờ sau một liều furosemide (1 mg/kg với bệnh nhân dùng lần đầu và 1.5 mg/kg với bệnh nhân đã dùng lợi tiểu trước đó) cô giá trị tiên đoán tốt về tiến triển AKI. Hơn nữa. FST khả thi an toàn và dung nạp tốt.
Làm thế nào để kiểm soát tình trạng kháng thuốc lợi tiểu?
Kháng lợi tiểu có thể do một số yếu tố bao gồm huyết động không ổn định – làm cho việc phân phối thuốc kém đến vị trí tác động, bệnh lý thận, giảm albumin máu. tổn thương tính toàn vẹn và chức năng ống thận, giám thế tích nội mạch và các thuốc cạnh tranh tại vị trí OAT (eg. NSAIDs. 0-lactam. methotrexate, urate và urea). Điều quan trọng là khi GFR giảm, sự bài tiết thuốc lợi tiểu quai ở ống lượn gần giảm, và ít thuốc đến được vị trí tác dụng.
Hiệu quả của thuốc lợi tiểu quai bị hạn chế do giữ muối ở thận sau lợi tiểu do giảm thể tích ngoại bão và giữ natri không phụ thuộc thế tích biểu hiện mất khả năng bài tiết một lượng natri clorua khiêm tốn. Quản lý bao gồm giải quyết các yếu tố góp phần và điều trị kết hợp với thiazide. MRA hoặc acetazolamide. Đối với bệnh nhân suy tim cấp. cũng có vai trò khi việc kết hợp thuốc ức chế SGLT-2 với lợi tiểu quai. Các phương pháp thay thế thận nên được xem xét trong trường hợp vẫn tiếp tục tích tụ dịch dù đã điều trị lợi tiểu tối đa, hoặc nếu tảng liều lợi tiểu là không an toàn do tác dụng phụ.
=> Xem thêm: TỐI ƯU HÓA LIỀU KHÁNG SINH TRÊN BỆNH NHÂN NẶNG CÓ CƠ ĐỊA BÉO PHÌ: CẬP NHẬT BẰNG CHỨNG HIỆN TẠI.
TÀI LIỆU THAM KHẢO
Ostermann M. Awdishu L, Legrand M. Using diuretic therapy in the critically ill patient. Intensive Care Med. 2024 May 2. doi: 10.1007/S00134-024-07441-4. Epub ahead of print. PMID: 38695931.

