Kỹ thuật y khoa
Siêu âm tim nhanh có trọng điểm trong cấp cứu
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
nhathuocngocanh. Phần IV Siêu âm tim nhanh có trọng điểm (FREE) trích Siêu âm tim trong cấp cứu
Để tải file PDF, hãy click TẠI ĐÂY.
Biên dịch: Thạc sĩ- Bác sĩ Phạm Hoàng Kiên
Không phải là bể chứa! Nó là một máy bơm !! – Sarah B. Murthi
Viết tắt
A lưu lượng nhĩ co
CO Cung lượng tim
E Lưu lượng lưu lượng tâm trương sớm
E’ Chuyển động tâm thất tâm trương
sớm
IJ tĩnh mạch cảnh trong
ITP Áp lực trong lồng ngực
IVC Tĩnh mạch chủ dưới
LA Tâm nhĩ trái
LV Tâm thất trái
MSFP Áp suất làm đầy hệ thống trung bình
NPV Thông khí áp lực âm
O2 Ôxy
Pa Động mạch phổi
PG Áp lực gradient
PPV Thông khí áp lực dương
RA Tâm nhĩ phải
RA PÁp lực tâm nhĩ phải
SVC Tĩnh mạch chủ trên
SVR Kháng lực mạch máu hệ thống
TR pk Tricuspid regurgitant peak velocity
VTI Tích phân vận tốc theo thời gian
1 Giới thiệu
Siêu âm tim mạch tập trung vào chính trái tim. Siêu âm huyết động tập trung vào tưới máu cơ quan đích. Câu hỏi trọng tâm của chúng tôi là làm thế nào hệ thống tim mạch có thể được tối ưu hóa để tưới máu các giường mao mạch. Kết hợp siêu âm vào thực hành hồi sức dẫn đến sự hiểu biết phong phú hơn về chức năng tim, lưu lượng máu, tưới máu và sốc.
Các dấu hiệu siêu âm được thảo luận chi tiết trong các chương tương ứng của chúng.
2 Không phải bể chứa! Nó là một máy bơm!!!
Một cách viết tắt phổ biến cho hệ thống tim mạch như là một bể chứa cần được đổ đầy trước khi bắt đầu co mạch. Điều này dẫn đến một cách tiếp cận mạnh tay đối với bù dịch, đánh giá thấp tầm quan trọng của sung huyết tĩnh mạch. Thay vào đó, hãy nghĩ về nó như thế này: một máy bơm bốn buồng. Tim bơm máu đã khử oxy từ các giường mao mạch cơ quan đích thông qua áp suất thấp hơn bên phải đi đến hệ mạch phổi, nơi nó được oxy hóa bởi phổi và vào phần bên trái của tim. Áp suất cao bên trái bơm ra máu đã được oxy hóa vào động mạch chủ, đi đến các động mạch và tiểu động mạch vào các giường mao mạch (Hình. 1 và Video 1).
Bơm bốn buồng (Hình. 1)
- Hai chức năng: tống đi và đổ đầy
◦ Chức năng tâm thu
■Tống máu từ buồng thất
- Đánh giá siêu âm
◦ Phân suất tống máu (EF) thất trái (LV)
◦ Đánh giá tổng thể thất phải (RV)
◦ RV transannular plane systolic excursion (TAPSE)
◦ Chức năng tâm trương
■Tâm thất giãn hiệu quả
- Quá trình này cần ATP
- Các tâm thất giãn ra và nhanh chóng giảm xuống kéo máu vào
- Đánh giá siêu âm
◦Doppler mô
Hai nhiệm vụ
- Bơm máu ra khỏi tim về phía các cơ quan
◦ Máu đã được oxy hóa từ LV qua động mạch chủ đến các cơ quan đích
◦ Máu đã khử oxy từ RV qua động mạch phổi (PA) vào phổi
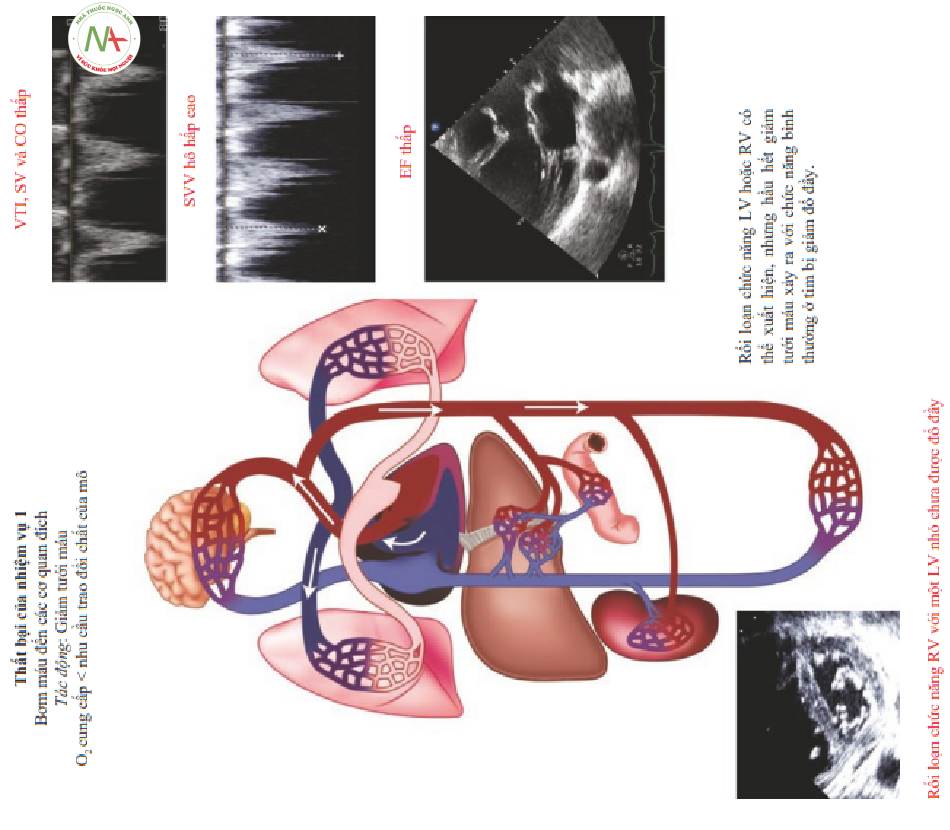
l .Thất bại của Nhiệm vụ một (Hình 2): Cung lượng tim thấp liên quan đến các nhu cầu cơ quan đích
- Hạ huyết áp
- Giảm tưới máu cơ quan đích
- Bơm máu ra khỏi các cơ quan vào tim
◦ Máu đã khử oxy từ các cơ quan đích vào tâm nhĩ phải (RA) thông qua tĩnh mạch chủ trên và dưới (SVC, IVC)
◦ Máu đã được oxy hóa từ phổi vào tâm nhĩ trái (LA) thông qua tĩnh mạch phổi
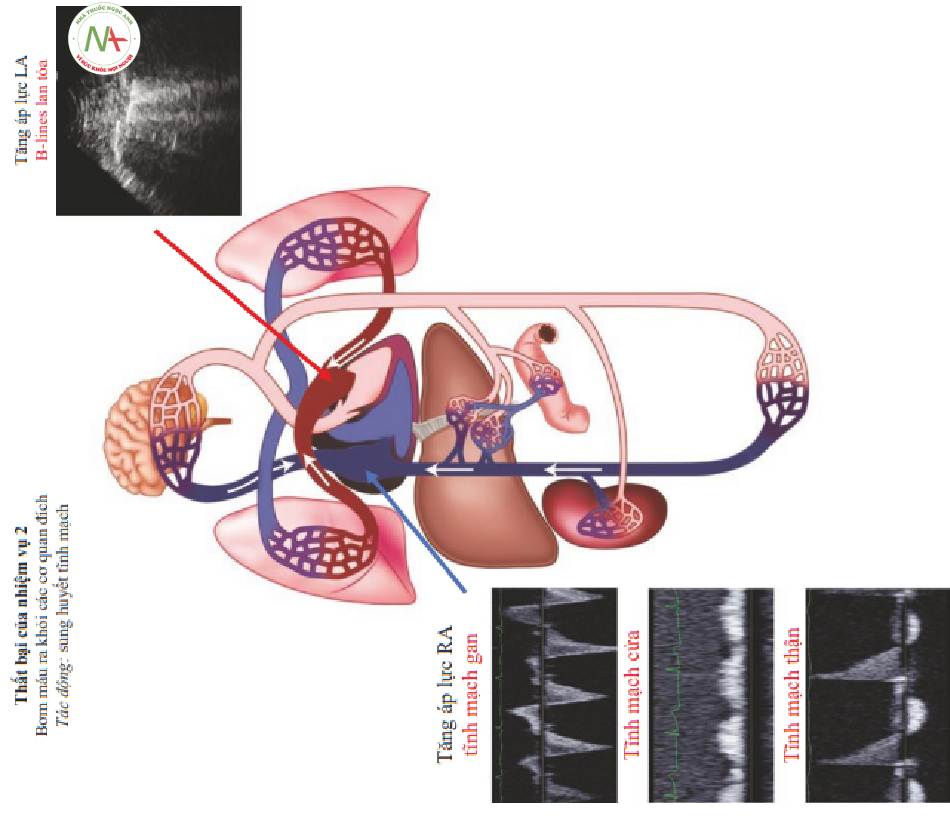
l.Thất bại của Nhiệm vụ 2 (Hình. 3): Sung huyết tĩnh mạch, phù nề cơ quan đích
- Bên Phải
◦ Phù gan, ruột, thận và rối loạn chức năng
- Bên Trái
◦ Phù phổi, suy hô hấp
Lưu lượng máu (Hình. 1)
- Tâm nhĩ phải: Có thành mỏng, lưu lượng áp suất thấp hơn
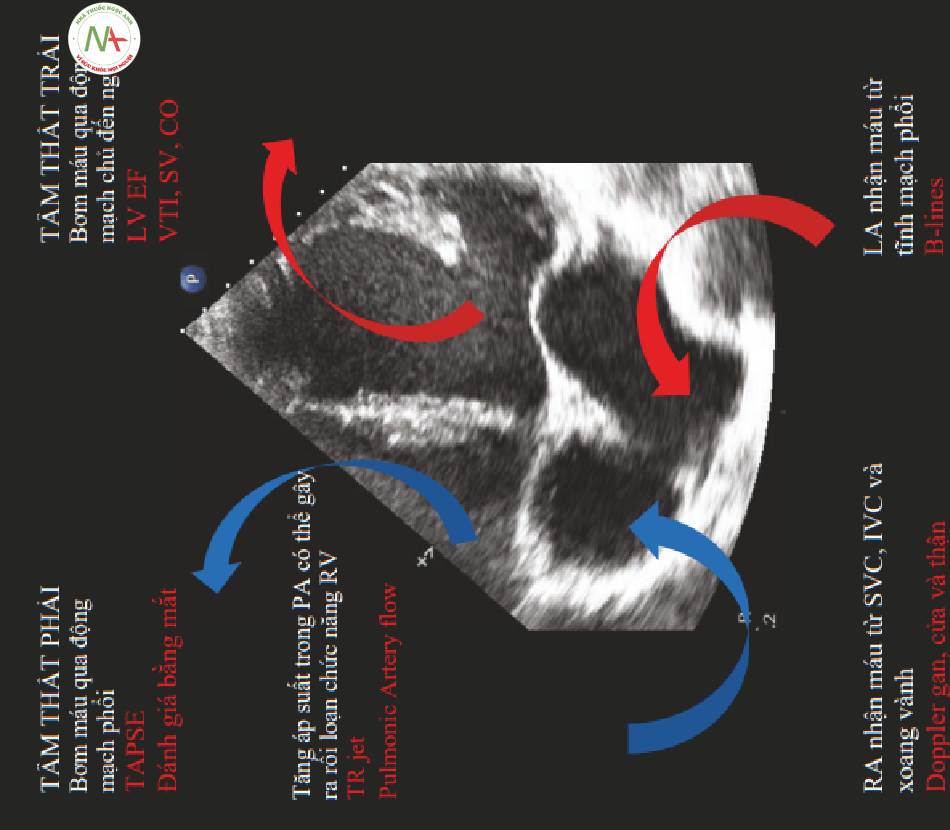
◦ Nhận máu đã khử oxy từ IVC và SVC
◦ Co trong thì tâm trương muộn để hoàn thành đố đầy RV
- Đánh giá siêu âm
- Dòng chảy tĩnh mạch gan
◦ Đánh giá áp lực nhĩ phải (RAP)
- Kích thước của RA
- Chất lượng của sự co
Tâm thất phải (RV): Có thành mỏng, lưu lượng áp suất thấp hơn
◦ Giãn chủ động trong thì tâm trương để nhận máu từ RA
◦ Co trong thì tâm thu để bơm máu vào PA và qua phối vào tĩnh mạch phối
- Đánh giá siêu âm
- Kích thước của RV
- Chất lượng của sự co
- TAPSE
- TRpk (Tricuspid valve regurgitant jet velocity peak flow)
◦ Đánh giá áp lực tâm thu PA
Tâm nhĩ trái (LA): Có thành dày hơn, quen với lưu lượng áp suất cao hơn
◦ Nhận máu đã oxy hóa từ tĩnh mạch phối
◦ Co trong thì tâm trương muộn để hoàn thành việc đố đầy tâm thất trái
- Đánh giá siêu âm
- Kích thước của LA
- Chất lượng của sự co
- Đặc điểm của B-Line trên siêu âm phổi
khi áp lực nhĩ trái hoặc phải tăng. Mũi tên trắng: máu chảy vào RA và LA; mũi tên xanh: RA, mũi tên đỏ; LA. Các dấu hiệu siêu âm liên quan loại màu đỏ
- Tâm thất trái (LV): Có thành dày hơn, quen với lưu lượng áp suất cao hơn
◦ Giãn chủ động trong thì tâm trương để nhận máu từ LA
◦ Co trong thì tâm thu để bơm máu đã oxy hóa vào động mạch chủ, qua các động mạch và tiểu động mạch trở lại giường mao mạch cơ quan đích
- Đánh giá siêu âm
- Kích thước của LV
- Phân suất tống máu LV
- Tích phân vận tốc theo thời gian LV (LV VTI)
Chu kỳ tim (Hình. 4)
- Tâm thu thất
◦ Cả hai tâm thất đều co lại.
◦ Khi áp lực tâm thất vượt quá áp lực mạch máu trung tâm, van ĐM chủ và van ĐM phổi sẽ mở.
◦ Máu được tống vào động mạch phổi và động mạch chủ.
◦ Tâm nhĩ đổ đầy trong thì tâm thu.
■ Đánh giá siêu âm
- Sự gia tăng áp lực trong nhĩ phải sẽ làm giảm lưu lượng tĩnh mạch tâm thu được đánh giá bằng PWD.
◦ Đo TM gan, cửa và thận
◦ RV và LV đang ngày càng nhỏ hơn.
◦ LA và RA đang ngày càng lớn hơn.
- Tâm trương thất
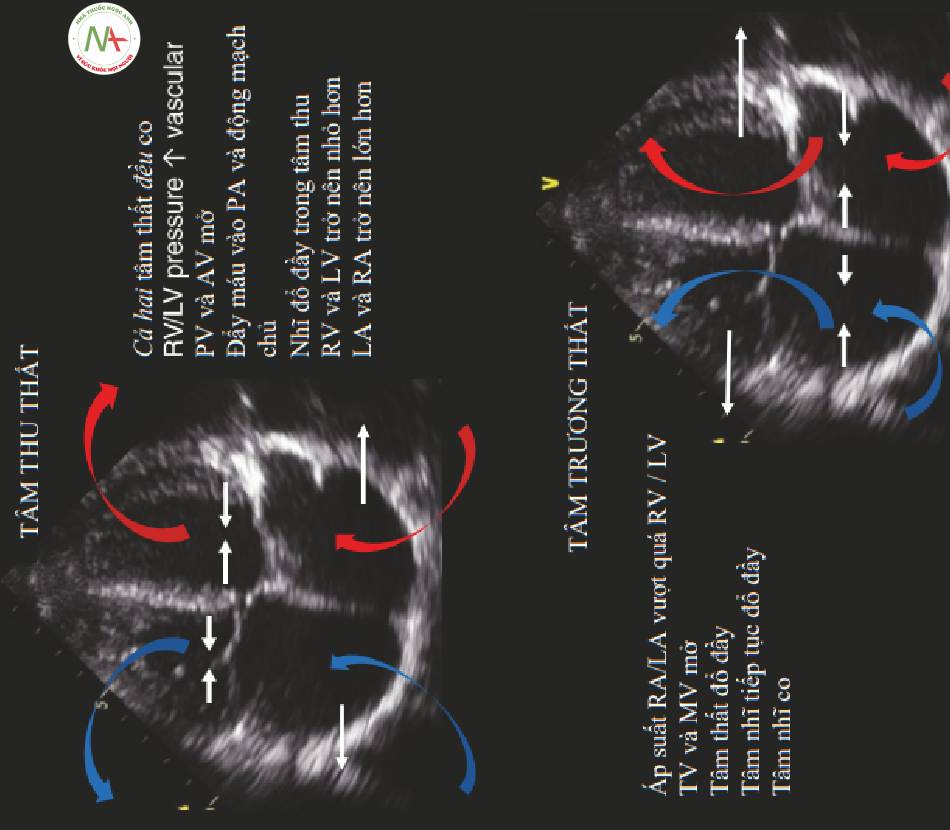
Cả hai tâm thất đều co lại cùng một lúc. RV đưa máu vào động mạch phối. LV đẩy nó vào động mạch chủ. Tâm nhĩ trái và phải đố đầy suốt tâm thu. Mũi tên trắng: chuyển động thành tim. Mũi tên màu xanh: lưu lượng máu khử oxy. Mũi tên đỏ: lưu lượng máu đã được oxy hóa.
Bảng phía dưới: Tâm trương tâm thất. Tâm thất nhanh chóng đi xuống, van ba lá và van hai lá mở ra, và máu nhanh chóng lấp đầy tâm thất. T âm nhĩ co
◦ Áp lực tâm nhĩ vượt quá áp lực tâm thất.
◦ Các van ba lá và van hai lá mở ra.
◦ Cả RV và LV nhanh chóng giảm xuống kéo máu vào.
■ Đánh giá siêu âm
- PWD qua MV
◦ Dòng chảy sớm (E), dòng nhĩ co (a)
- Doppler mô
◦ Chuyển động tâm thất sớm (E’)
◦ Đố đầy nhĩ tiếp tục trong thì tâm trương cho đến khi nhĩ co
Điện tâm đồ (ECG) (Hình 5)
◦ Sự co thực sự của tâm thất và tâm nhĩ xảy ra sau tín hiệu điện.
◦ ECG được sử dụng để xác định tâm thu và tâm trương. Điều này hữu ích với Doppler tĩnh mạch gan, đo VTI và chẩn đoán chèn ép. Nó cũng có thể được sử dụng để xác định sóng E’, E và a được sử dụng trong đánh giá chức năng tâm trương.
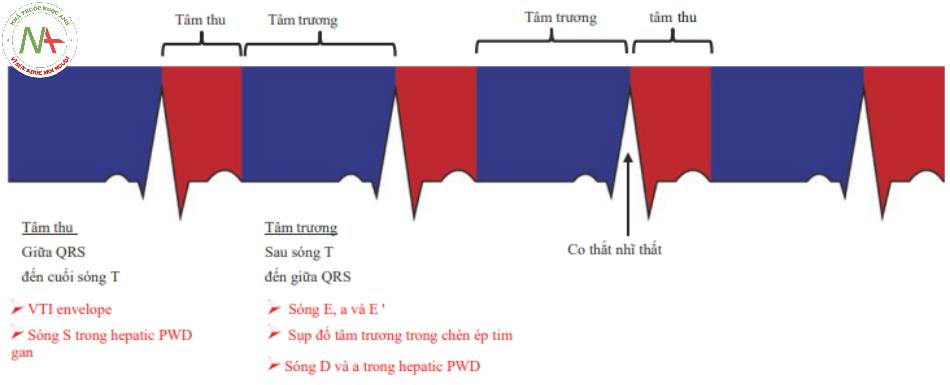
◦ Tâm thu
■Giữa QRS đến hết sóng T
◦ Tâm trương
■Kết thúc sóng T đến giữa QRS
■Sự co tâm nhĩ xảy ra ở giữa QRS.
Sự phụ thuộc lẫn nhau của 2 tâm thất và sự không đồng bộ của tim
- Trái tim là một cấu trúc được gấp lại cẩn thận trong không gian hạn chế của màng ngoài tim, nằm trong không gian hạn chế của lồng ngực.
◦ Sự phụ thuộc lẫn nhau của 2 tâm thất là kết quả của một số yếu tố
1.Bơm LV và RV song song, trong khi máu chảy nối tiếp
- Đổ đầy RV xác định thể tích cuối tâm trương LV.
2.Không gian cố định của màng ngoài tim
- Có không gian hạn chế cho sự giãn ra.
- Tăng đổ đầy một tâm thất làm giảm sự đổ đầy của tâm thất còn lại.
◦ RV lớn do quá tải áp lực-thể tích có thể ức chế đổ đầy LV trong tâm trương.
- Do thuyên tắc phổi (PE) hoặc tăng áp lực PA do giảm oxy máu
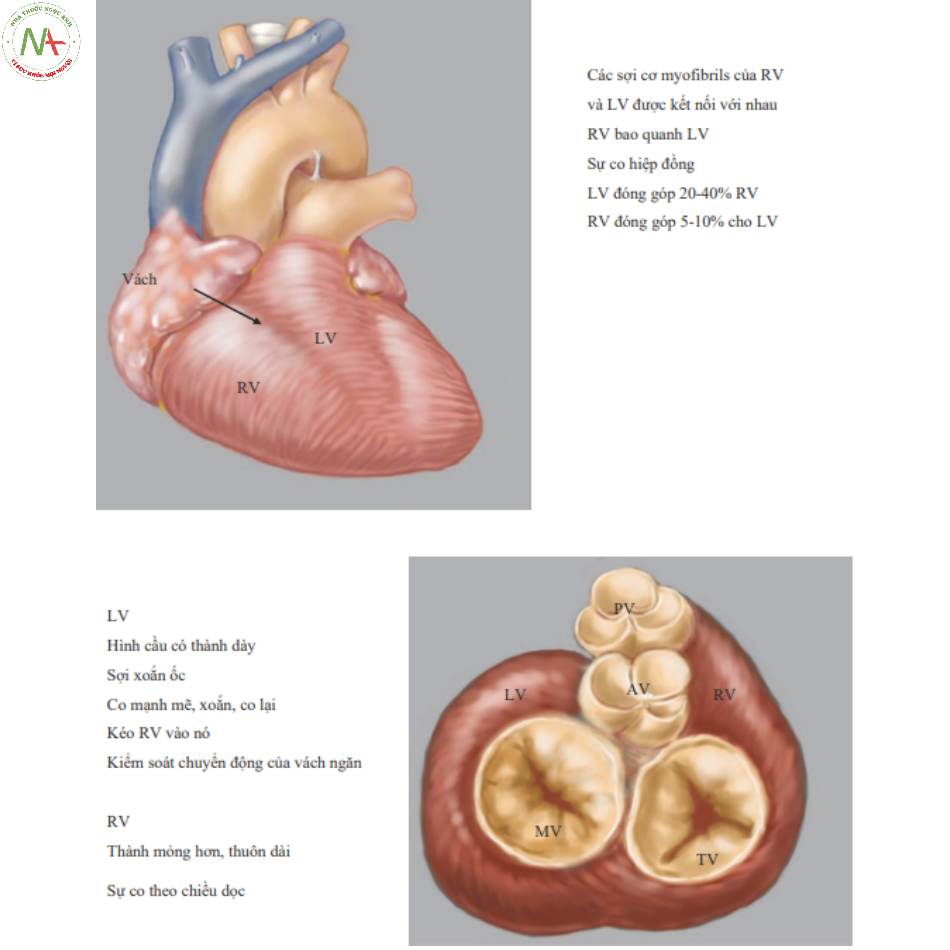
3.Các tâm thất được kết nối với nhau bằng vách liên thất và sợi cơ myofibrils (Hình 6)
- LV có thành dày với các myofibrils xoắn vào một xoắn ốc thẳng hàng được thiết kế để co mạnh mẽ chống lại sức cản cao của hệ thống mạch máu.
- RV có thành mỏng hơn và vòng quanh LV.
- LV chủ yếu kiểm soát chức năng vách liên thất.
4.Các tâm thất co bóp cùng một lúc (Hình 7).
- Sự co LV đóng góp 20-40% cung lượng của RV.
◦ Chuyển động theo chiều dọc của thành tự do RV chiếm phần còn lại. Điều này được đánh giá bằng TAPSE hoặc Doppler mô.
- Sự co RV đóng góp cho 5-10% cung lượng LV.
- Trong tình trạng không đồng bộ của tim, các tâm thất không co cùng nhau, do đó tác dụng hiệp đồng bị mất
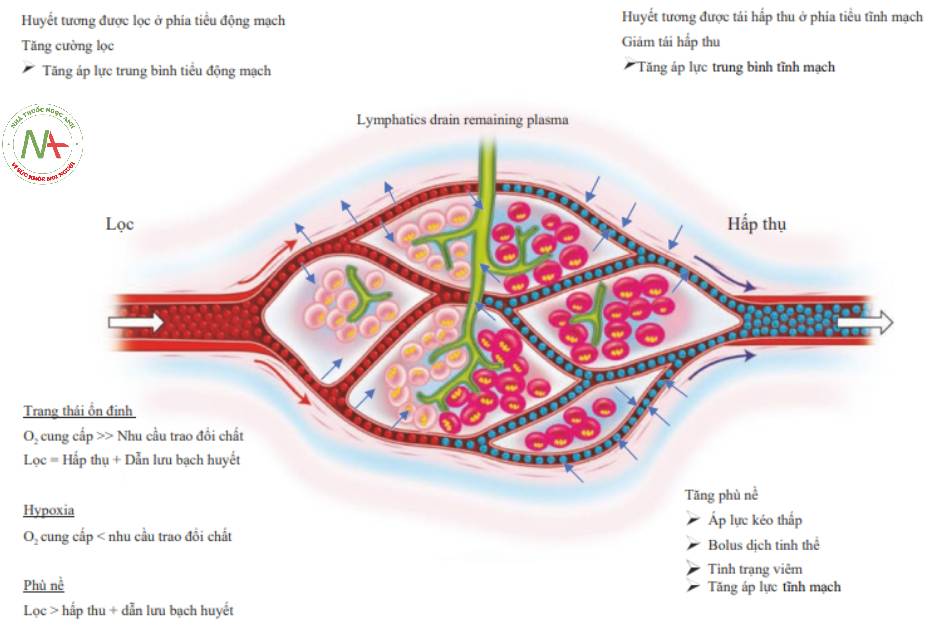
3 Giường mao mạch
Huyết tương được lọc qua khoang mạch máu vào khoảng kẽ ở phía tiếu động mạch và được tái hấp thu ở phía tiếu tĩnh mạch của mao mạch. Huyết tương kẽ tồn dư (Residual interstitial plasma) được dẫn lưu bởi bạch huyết. Sung huyết tĩnh mạch và các chất trung gian gây viêm có thế gây ra sự gia tăng trong dịch kẽ vượt quá mức dẫn lưu của bạch huyết dẫn đến phù nề cơ quan và rối loạn chức năng. Ngược lại, các tình trạng sốc có thế làm tăng nhu cầu oxy cơ quan đích gây sốc phụ thuộc vào việc phân phối O2 (DO2: O2 delivery), trở nên tồi tệ hơn do giảm thế tích tuần hoàn.
- Dòng chảy bình thường (Hình 8)
◦ Máu và huyết tương dễ dàng chảy qua giường mao mạch
◦ Tại tiếu động mạch mao mạch
■Huyết tương được lọc ra khỏi khoang mạch máu vào khoảng kẽ
◦ Tại tiếu tĩnh mạch của mao mạch
■Huyết tương được tái hấp thu trở lại khoang mạch máu
◦ Phù nề mô tối thiếu
■Dễ dàng dẫn lưu trong bạch huyết
◦ Oxy hóa tế bào đầy đủ
Giảm tưới máu (Hình 9 Bảng điều khiến phía trên)
◦ Nhiệm vụ 1 thất bại góp phần vào tình trạng giảm oxy tế bào
◦ Giảm tưới máu phụ thuộc phân phối O2
■Nhu cầu oxy tăng
- Tình trạng viêm
◦ Nhiễm trùng huyết
◦ Chấn thương
- Toàn thế hoặc cục bộ
■Trầm trọng hơn bởi giảm thế tích máu
■Trầm trọng hơn bởi áp lực tưới máu thấp
- Giãn mạch, sức cản mạch máu hệ thống thấp
■Trầm trọng hơn bởi rối loạn chức năng tim
- LV EF < 40%
- Rối loạn chức năng RV nghiêm trọng với một LV nhỏ có đổ đầy giảm
◦ Tác động lâm sàng
■Thiếu máu cục bộ – Ischemia
■Tổn thương cơ quan và tử vong
◦ Biếu hiện lâm sàng
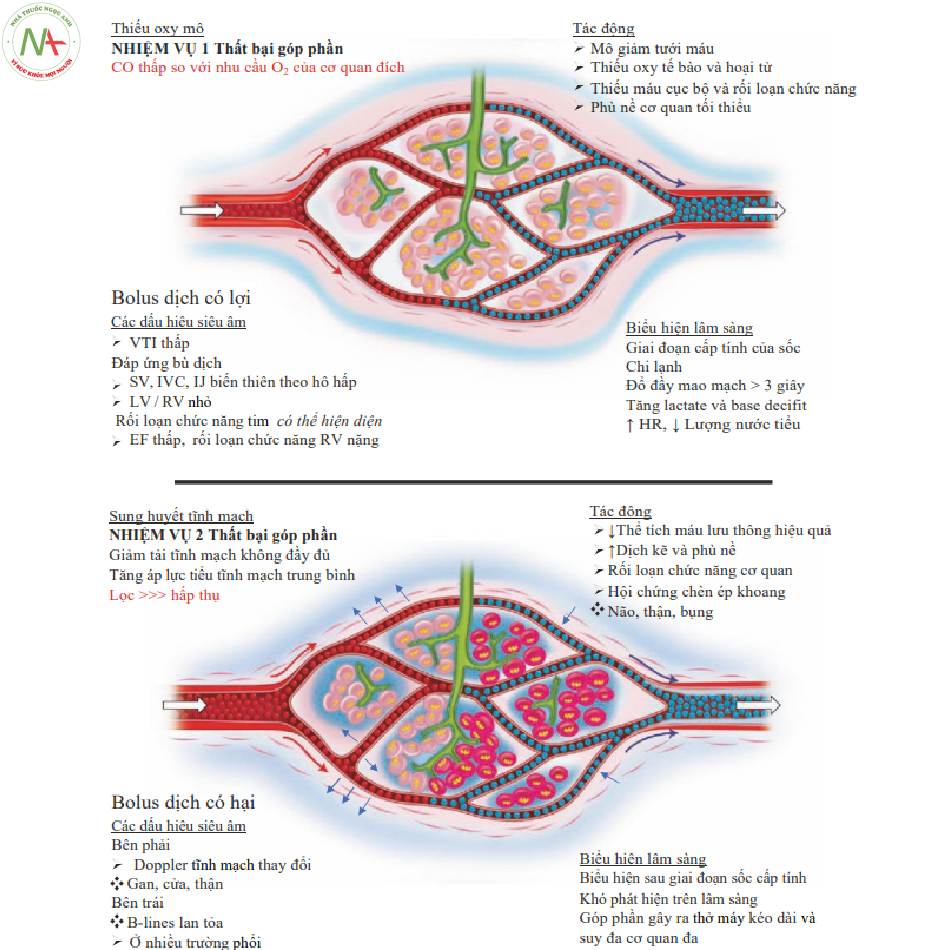
■Lâm sàng và điều trị được thảo luận chi tiết trong Chương 23.
■Giảm tưới máu biểu hiện với những dấu hiệu của giảm oxy tế bào.
- Tăng nhịp tim, giảm lượng nước tiểu, chậm làm đầy mao mạch, tăng lactate và kiềm thiếu hụt tăng lên (elevated base deficit)
◦ Các dấu hiệu trên siêu âm
■VTI thấp, LV nhỏ chưa được đổ đầy đầy đủ
■Đáp ứng thể tích
- Thể tích nhát bóp (SV), IVC và tĩnh mạch cảnh trong (IJ) biến thiên theo hô hấp
■Rối loạn chức năng tim có thể hiện diện.
- LV EF < 40%, rối loạn chức năng RV nghiêm trọng
◦ Điều trị
■Điều trị quan trọng nhất là xác định và điều trị nguyên nhân gây sốc
■Hồi sức là hỗ trợ
■Bolus dịch thường được chỉ định
■Truyền máu có thể được chỉ định
■Thuốc co mạch nếu giãn mạch
■Hỗ trợ co bóp nếu có chức năng rối loạn chức năng tim trung bình/nặng
- Sung huyết tĩnh mạch (Fig. 9, Bảng phía dưới)
◦ Thất bại của Nhiệm vụ 2 góp phần gây sung huyết tĩnh mạch
◦ Áp lực nhĩ cao dẫn đến tăng áp lực tĩnh mạch
■Tăng áp lực mao mạch trung bình ở phía tĩnh mạch
■Giảm tái hấp thu huyết tương
- Vượt quá dẫn lưu của bạch huyết
- Trầm trọng hơn với áp lực keo thấp
◦ Bolus dịch tinh thể
◦ Albumin thấp
◦ Viêm
■Rối loạn chức năng tim có thể xuất hiện, nhưng thường xảy ra với chức năng bình thường
■Tăng phù nề mô
■Tăng áp lực khoang (compartment pressure)
- Ổ bụng, thận, hệ thần kinh trung ương
■Giảm thể tích máu lưu thông hiệu quả
■Gây rối loạn chức năng cơ quan
◦Biểu hiện lâm sàng
■Biểu hiện lâm sàng của sung huyết tĩnh mạch khó nhận thấy hơn so với giảm tưới máu
■Sẽ biểu hiện khác nhau nếu sung huyết là do áp lực nhĩ phải tăng hay áp lực nhĩ trái tăng
■Sung huyết tĩnh mạch bên trái
■Sung huyết tĩnh mạch bên phải
◦ Kết quả siêu âm
■Sung huyết tĩnh mạch bên phải
- Những thay đổi trong lưu lượng máu tĩnh mạch trở về RA được đánh giá bằng Doppler xung
◦ Gan
■Dòng chảy tâm thu < dòng chảy tâm trương
■Dòng chảy tâm thu trào ngược
◦ Cửa
■Portal pulsatility > 30%
◦ Thận
■Dòng chảy xung hai pha hoặc một pha
■Sung huyết tĩnh mạch bên trái
- B-line lan tỏa ở nhiều trường phổi
◦ Điều trị
■Giảm thiểu bolus dịch
■Lợi tiểu
■Tối ưu hóa chức năng tim
- Giảm oxy tế bào không phụ thuộc DO2
◦ Sốc kháng trị
◦ Các chất trung gian gây viêm gây rối loạn chức năng ty thể không thể hấp thụ oxy ngay cả khi tưới máu đầy đủ
■Tăng lactate
■Kiềm thiếu hụt tăng lên
■Không cải thiện mặc dù phân phối O2 đầy đủ
◦ Tăng phân phối oxy sẽ không cải thiện tình trạng giảm oxy của cơ quan đích
◦ Điều trị hỗ trợ
■Xác định và điều trị nguyên nhân gây sốc
■Hỗ trợ SV và CO đồng thời hạn chế sung huyết tĩnh mạch
■Bolus dịch không được chỉ định và có thể có hại
Ảnh hưởng của thông khí cơ học
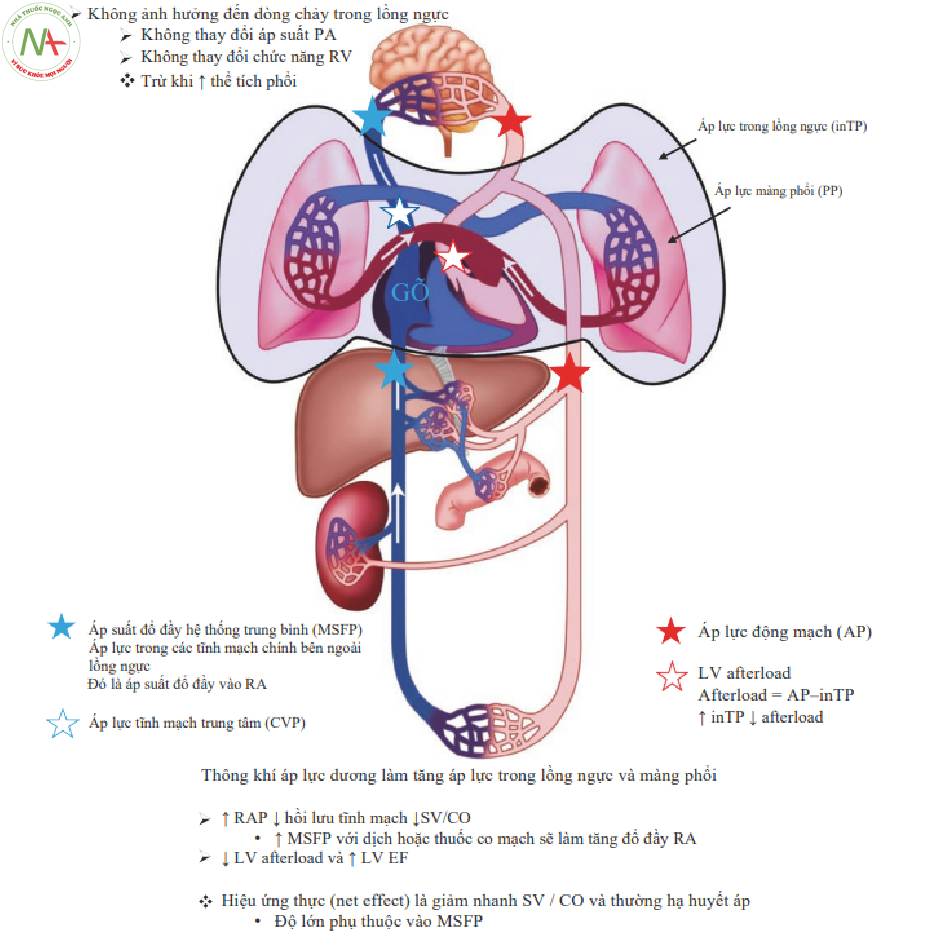
Thở máy làm tăng nhanh áp lực trong lồng ngực, ảnh hưởng đáng kể đến tim mạch. Dòng máu chảy dọc theo một gradient từ nơi có áp lực cao hơn đến nơi có áp lực thấp hơn. Những thay đổi trong áp lực lồng ngực ảnh hưởng đến gradient áp lực vào và ra khỏi lồng ngực, trong khi những thay đổi về thể tích phổi có thể làm tăng áp lực PA và gây ra rối loạn chức năng RV.
- Giảm công thở
◦ Hỗ trợ các cơ hô hấp làm giảm mức tiêu thụ oxy toàn bộ cơ thể
◦ Có thêm oxy để tưới máu cơ quan khác
◦ Cai máy thở/giảm hỗ trợ từ thở máy làm tăng công của cơ tim và có thể làm xấu đi chức năng tim
- Tăng áp lực trong lồng ngực (ITP) (Bảng 1)
Bảng 1 Thay đổi huyết động với tăng áp lực trong lồng ngực
| RAP | RA Filling | RV function | PA pressure | LV Afterload | LVEF | Net effect SV/CO | |
| ↑ITP | ↑ | ↓ ↓ | — | — | ↓ | ↑ | ↓ |
| ↓ ITP | ↓ | ↑ | — | — | ↑ | ↓ | ↑ |
Tăng áp lực trong lồng ngực từ thông khí áp lực dương (PPV)
Tác động lên dòng chảy vào và ra khỏi lồng ngực
- Đổ đẩy RA
- Hậu tải LV
Không ảnh hưởng đến dòng chảy trong lồng ngực
- Không thay đổi áp suất PA
- Không thay đổi chức năng RV
❖ Trừ khi t thể tích phổi
Bảng 2 Những thay đổi trong gradient áp lực động mạch phổi (PG) với thở máy
| Hypoxia | Collapse | Recruitment | ↑ Lung Volume | |
| PA PG | ↑ | ↑ | ↓ | ↑ |
1.Thay đổi áp lực trong lồng ngực ảnh hưởng đến lưu lượng máu vào và ra khỏi lồng ngực
- Ảnh hưởng đến đổ đầy RA và tống máu LV
2.Không ảnh hưởng đến lưu lượng máu trong tim hoặc khoang ngực trừ khi thể tích phổi tăng lên
- Không ảnh hưởng đến chức năng RV
◦ Cả RV và động mạch phổi đều tiếp xúc với áp lực tăng, do đó không có sự thay đổi trong gradient áp lực
3.Tăng RAP gây giảm hồi lưu tĩnh mạch
- Cường độ giảm phụ thuộc vào áp suất đổ đầy hệ thống trung bình (MSFP: mean systemic filling pressure) trong các tĩnh mạch trung tâm bên ngoài lồng ngực
- Thông thường, hệ thống tĩnh mạch là áp lực thấp, vì vậy MSFP thấp
◦ Driving pressure cho dòng chảy vào RA chỉ 4-8 mmHg.
◦ Những thay đổi nhỏ trong ITP từ áp lực dương cuối kỳ thở ra (PEEP) có thể gây giảm nặng sự đổ đầy tĩnh mạch.
- Bù dịch sẽ làm tăng MSFP làm tăng áp lực đổ đầy và chống lại sự giảm SV và cung lượng tim (CO).
- Nhưng nó cũng sẽ gây sung huyết tĩnh mạch.
- Rối loạn chức năng RV tồn tại từ trước có thể gây ra những thay đổi lớn hơn trong RAP.
4.Giảm hậu tải LV và tăng LV EF.
- Hậu tải LV là áp lực mạch máu hệ thống trừ ITP .
- Tăng ITP sẽ làm giảm hậu tải LV cải thiện EF .
- Cai máy thở có thể làm tăng hậu tải dẫn đến giảm LV EF.
5.Mode thông khí không ảnh hưởng đến tác động huyết động của ITP.
- Tất cả các mode đều làm tăng ITP.
- Mặc dù áp lực tăng là quan trọng, nhưng làm thế nào để đạt được áp lực đó (tức là các kiểu dòng sóng) mà không ảnh hưởng đến sự hồi lưu tĩnh mạch.
Ảnh hưởng đến áp lực tâm thu động mạch phổi (Bảng 2)
◦ RV được thiết kế cho dòng chảy áp suất thấp. Sự gia tăng cấp tính trong gradient áp lực giữa RV và PA do tình trạng giảm oxy máu hoặc căng giãn phế nang quá mức có thể gây ra rối loạn chức năng RV mới và làm trầm trọng thêm rối loạn chức năng hiện có.
1.Áp lực PA liên quan đến áp lực RV hoặc gradient áp lực là số liệu quan trọng.
- Cả áp lực PA và áp lực RV đều tăng lên khi ITP tăng, nhưng gradient sẽ vẫn giữ nguyên.
- Mặc dù bản thân ITP sẽ không thay đổi gradient, nhưng ảnh hưởng của nó đối với tình trạng giảm oxy máu, huy động phổi và căng giãn phế nang quá mức có thể gây ra những thay đổi đáng kể.
◦ Tác động thực (net effect) của thông khí cơ học trên PA chắc chắn là thay đổi.
1.Cải thiện oxy hóa sẽ làm giảm áp lực PA bằng cách giảm co mạch do thiếu oxy máu gây ra.
2.Các thao tác huy động phổi để mở phổi bị xẹp sẽ làm giảm áp lực PA bằng cách mở stent động mạch (stenting open arteries) và cải thiện độ giãn nở (compliance) mạch máu.
3.Tăng thể tích phổi và căng giãn phế nang quá mức sẽ làm tăng áp lực PA bằng cách giảm không gian có sẵn cho lưu lượng máu.
4.Các chiến lược thở máy để mở phổi bị xẹp trong khi làm giảm sự căng giãn quá mức của phế nang sẽ làm giảm gradient áp lực PA và tạo điều kiện giảm tải RV (RV off-loading) ngay cả khi áp lực trong lồng ngực cao được sử dụng.
- Tăng PEEP và tối ưu hóa áp lực đường thở trung bình có thể làm giảm gradient áp lực PA.
- Tác động của sự thở (Bảng 3)
◦ Thở tự nhiên là thông khí áp lực âm (NPV), trong khi thở máy là thông khí áp lực dương (PPV).
◦ Thể tích nhát bóp trung bình có thể không thay đổi, nhưng biến thiên theo hô hấp có thể rất ấn tượng.
◦ Hít vào
1.NPV làm giảm ITP và RAP, tăng đổ đầy.
2.PPV làm tăng ITP và RAP, giảm đổ đầy.
◦ Thở ra
1.NPV làm tăng ITP và RAP, giảm đổ đầy.
2.PPV làm giảm ITP và RAP, tăng đổ đầy.
◦ Áp lực tĩnh mạch hệ thống trung bình trong ổ bụng
1.Trong thì hít vào, cơ hoành hạ xuống trong cả NPV và PPV làm tăng áp lực tĩnh mạch ổ bụng, điều này làm tăng sự hồi lưu của máu.
◦ Biến thiên theo hô hấp như một dấu hiệu của khả năng đáp ứng bù dịch
l.Khả năng đáp ứng bù dịch
- Thể tích nhát bóp có khả năng sẽ tăng lên với một bolus dịch.
- Những biến thiên theo hô hấp của SV, IVC và IJ dự đoán đáp ứng bù dịch.
- Hạ huyết áp khi khởi mê và đặt nội khí quản
◦ Thuốc khởi mê gây giãn mạch và giảm sức cản mạch máu hệ thống (SVR).
◦ Như đã mô tả ở trên, ITP tăng sẽ làm giảm đổ đầy thất phải và giảm CO.
◦ Kết hợp giảm CO và SVR có thể làm giảm MAP cấp tính.
◦ Bộc lộ các tình trạng đã có từ trước như hẹp động mạch chủ.
- Giảm hỗ trợ thở máy, cai máy thở và rút ống NKQ
◦ Giảm hỗ trợ thở máy sẽ làm tăng công tim và hậu tải LV, điều này có thể thúc đẩy suy LV và phù phổi.
Đề Nghị Đọc
- Mahmood SS, Pinsky MR. Heart-lung interactions during mechanical ventilation: the basics. Ann Transl Med. 2018;6(18):349. https://doi. org/10.21037/atm.2018.04.29.
- Spiegel R, Teeter W, Sullivan S, Tupchong K, Mohammed N, Sutherland M, Leibner E, Rola P, Galvagno SM Jr, Murthi SB. The use of venous Doppler to predict adverse kidney events in a gen¬eral ICU cohort. Crit Care. 2020;24(1):615. https://doi.org/10.1186/ s13054-020-03330-6. PMID: 33076961; PMCID: PMC7574322.
- Vallabhajosyula S, Pruthi S, Shah S, Wiley BM, Mankad SV, Jentzer JC. Basic and advanced echocardiographic evaluation of myocar¬dial dysfunction in sepsis and septic shock. Anaesth Intensive Care. 2018;46(1): 13-24. https://doi.org/10.1177/0310057X1804600104.
- Walley KR. Sepsis-induced myocardial dysfunction. Curr Opin Crit Care. 2018;24(4):292-9. https://doi.org/10.1097/ MCC.0000000000000507.
Sinh lý học sốc dựa trên Echo – Sarah B. Murthi
Viết tắt
CO Cung lượng tim
DO2 Epinephrine epi phụ thuộc oxy
FAST Focused Abdominal Sonogram cho đơn vị chăm sóc đặc biệt ICU chấn thương MAP Huyết áp động mạch trung bình NE Norepinephrine
HOẶC phòng mổ
RUSH Rapid UltraSound cho khối lượng đột quỵ SV hạ huyết áp
SVR kháng mạch máu toàn thân
Vaso Vasopressin
Khả năng đáp ứng âm lượng VR
1 Giới thiệu
Sốc là một tình trạng đe dọa tính mạng từ một nguyên nhân nào đó thúc đẩy (ví dụ nhiễm trùng, chấn thương) dẫn đến tình trạng giảm oxy cơ quan dẫn đến rối loạn chức năng và tử vong nếu không được điều trị. Liệu pháp lý tưởng là xác định và điều trị nguyên nhân đồng thời tối ưu hóa sự tưới máu để bảo vệ các cơ quan đích. Tối ưu hóa tưới máu, còn được gọi là hồi sức, liên quan đến việc sử dụng hợp lý dịch, thuốc tăng co bóp và thuốc co mạch để giảm thiểu sung huyết tĩnh mạch đồng thời tăng sự phân phối oxy đến giường mao mạch của các cơ quan đích.
2 Biểu hiện của sốc
Khi sốc tiến triển, một quá trình viêm lan tỏa được hoạt hóa gây giãn mạch và hạ huyết áp. Hạ huyết áp là biểu hiện thường gặp trong sốc, nhưng sốc có thể hiện diện mà không có hạ huyết áp. Ngược lại hạ huyết áp có thể tồn tại mà không có giảm tưới máu các cơ quan.
- Bằng chứng lâm sàng về sốc: dấu hiệu thiếu oxy tế bào
◦ Tăng lactate
◦ Kiềm thiếu hụt tăng
◦ Da lạnh, ẩm
◦ Đổ đầy mao mạch > 3 giây
◦ Lượng nước tiểu thấp
◦ Nhịp tim nhanh
◦ Thay đổi trạng thái tinh thần
- Hạ huyết áp
◦ Hạ huyết áp có thể là một triệu chứng, nhưng không cần thiết để chẩn đoán:
■ Giảm áp lực tưới máu mao mạch càng làm trầm trọng thêm tình trạng thiếu oxy tế bào.
◦ Chủ yếu là một tình trạng giãn mạch:
■Các chất trung gian gây viêm làm giảm sức cản mạch máu hệ thống (SVR).
◦ Thể tích nhát bóp (SV) và cung lượng tim (CO) thấp có thể góp phần làm huyết áp động mạch trung bình thấp (MAP):
■Rối loạn chức năng tim
■Giảm thể tích tuần hoàn, được định nghĩa là SV thấp
- Không phải tất cả các tình trạng sốc đều có hạ huyết áp và không phải tất cả tình trạng hạ huyết áp đều gây sốc.
3 Tối ưu hóa tưới máu so với hồi sức
Các thuật ngữ hồi sức được sử dụng để mô tả việc điều trị ngừng tim và tối ưu hóa tưới máu trong sốc. Nhưng đây là hai tình trạng riêng biệt và phác đồ điều trị rất khác nhau. Chúng tôi khuyên bạn nên sử dụng cụm từ “tối ưu hóa tưới máu” để mô tả điều trị hỗ trợ quan trọng trong sốc. Để rõ ràng, “hồi sức” có thể được dành riêng cho hồi sức tim phổi và các điều trị cụ thể xung quanh thời điểm ngừng tim. Cũng nghĩ đến việc tối ưu hóa tưới máu khi hồi sức dẫn đến việc coi nó là phương pháp chữa bệnh hơn là hỗ trợ. Tư duy này có thể gây ra sự kiểm soát nguồn không phù hợp và bù dịch quá mức có nguy cơ gây sung huyết tĩnh mạch và góp phần vào rối loạn chức năng cơ quan muộn.
- Điều trị sốc
◦ Nhanh chóng chẩn đoán và điều trị nguyên nhân:
■Can thiệp quan trọng nhất trong điều trị sốc
◦Hỗ trợ tưới máu cơ quan:
■Quan trọng nhưng không chữa khỏi
■Giảm tỷ lệ suy đa cơ quan và nhiễm trùng muộn
■Cân bằng giữa tối đa hóa cung lượng tim (CO) và giảm thiểu sung huyết tĩnh mạch
■Cho phép các cơ quan đích phục hồi mà không gây thêm tổn thương
◦Mục tiêu là tối ưu hóa dòng chảy đi qua các giường mao mạch:
■Không thể bắt buộc tế bào hấp thu oxy
■Hỗ trợ dòng chảy đi qua giường mao mạch trong khi điều trị nguyên nhân
1.Cân bằng giữa việc phân phối oxy (DO2) và
2.Hồi lưu tĩnh mạch
■ Liệu pháp điều trị chính
1.Dịch
- Bolus dịch tinh thể, dịch keo
- Truyền máu bằng các chế phẩm máu
◦ Trong sốc liên quan đến mất máu cấp tính
2.Các thuốc tăng co bóp
- Dobutamine và epinephrine (epi)
- Milrinone •
◦Trong sốc tim với huyết áp động mạch trung bình bình thường hoặc tăng
3.Thuốc co mạch
- Norepinephrine (NE) và vasopressin (Vaso)
- Phenylephrine: Neo-Synephrine (NEO)
◦ Thuốc co mạch thuần túy, sử dụng hạn chế bao gồm hạ huyết áp với hẹp động mạch chủ.
■Thông thường nhiều hơn một can thiệp được chỉ định, ví dụ, dịch và thuốc co mạch, vì thể tích nhát bóp thấp VÀ bệnh nhân cũng bị giãn mạch.
■Các liệu pháp khác cũng như liệu pháp miễn dịch và các chất chống viêm để cân bằng dòng thác của tình trạng viêm dày đặc trong sốc nằm ngoài phạm vi của cuốn sách này:
1.Corticosteroid, thiamine, và vitamin C…
2.Các nghiên cứu đang diễn ra
◦ Chiến lược hỗ trợ tốt nhất được quyết định bởi giai đoạn sốc.
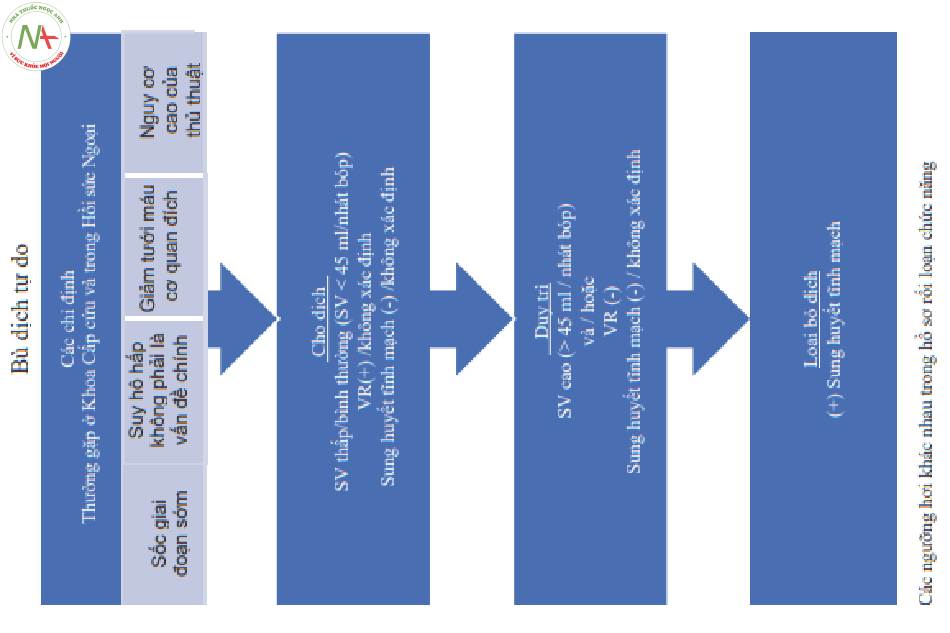
4 Các giai đoạn sốc (Hình 1)
- Tiền viện
◦ Thời gian từ khi khởi phát đến khi có biểu hiện.
◦ Độ dài thời gian xác định độ sâu của sốc.
◦ Một số dịch vụ y tế khẩn cấp (EMS) có thể bắt đầu điều trị.
■Siêu âm: FAST và RUSH có thê giúp phân loại.
- Cấp tính: Chẩn đoán và điều trị nguyên nhân
◦ Thời gian: 0-6 giờ. Địa điểm: Phòng cấp cứu/phòng mổ.
◦ Khung thời gian dài hơn ở bệnh nhân phẫu thuật.
◦ Chẩn đoán nguyên nhân là trọng tâm chính:
■Siêu âm: FAST và RUSH
◦ Nhiều khả năng là sốc phụ thuộc vào phân phối O2 (DO2): ‘
■Nhiều khả năng đáp ứng với bù dịch (VR: volume responsive) hay đáp ứng với bolus dịch bằng sự gia tăng thể tích nhát bóp (SV)
◦ Ít khả năng sung huyết tĩnh mạch và không dung nạp dịch.

◦ Nếu thời gian tiền viện dài:
■Nhiều khả năng giảm thể tích tuần hoàn dẫn đến SV thấp
◦ Nếu nghi ngờ mắc các bệnh đi kèm hoặc hạ huyết áp không rõ nguyên nhân đang tiếp diễn:
■Siêu âm: FREE hoặc đánh giá tim khác
- Đánh giá nhu cầu về thuốc co mạch và/hoặc thuốc tăng co bóp.
◦ Chiến lược tưới máu: Cố gắng làm nhanh nhất có thể
■Chẩn đoán và điều trị nguyên nhân.
■Tăng SV và CO.
■Chiến lược bù dịch tự do (Fluid-liberal strategy).
■Ở một số bệnh nhân, chuyển sớm sang bù dịch thận trọng.
- Bán cấp: Tối ưu hóa trong khi cho phép cơ quan phục hồi
◦ Thời gian: 6-72 giờ. Địa điểm: ICU
◦ Khung thời gian có thể thay đổi; lâu hơn trong phẫu thuật, ngắn hơn ở bệnh nhân nội khoa:
■Có thể mất vài ngày nếu cần nhiều lần phẫu thuật để kiểm soát nguyên nhân
◦ Nguyên nhân chính đã được xác định và điều trị đã được bắt đầu:
■Nguyên nhân có thể không được giải quyết hoàn toàn.
- Bệnh nhân phẫu thuật
◦ Khả năng phẫu thuật lần nữa theo chương trình để kiểm soát nguyên nhân
◦ Nguy cơ chảy máu và các biến chứng sau phẫu thuật sớm khác
◦ vẫn có thể có các yếu tố của sốc phụ thuộc DO2.
◦ Liệt mạch (vasoplegia) và rối loạn chức năng tim có thể góp phần:
■Siêu âm: FREE hoặc đánh giá tim khác
- Đánh giá nhu cầu về thuốc co mạch và/hoặc thuốc tăng co bóp.
◦ Chiến lược tưới máu: nỗ lực ít hơn
■Đảm bảo nguyên nhân được điều trị hoàn toàn.
■Duy trì SV và CO.
■Hỗ trợ điều tiết để hạn chế sung huyết tĩnh mạch.
■Giảm chỉ định truyền dịch.
◦ Ngay khi có bằng chứng về xu hướng giảm tưới máu cơ quan đích:
■Điều chỉnh dịch truyền để giảm thiểu phù nề và sung huyết tĩnh mạch.
■Bắt đầu chuyển sang chiến lược bù dịch thận trọng.
- Cân bằng và phục hồi: Xuống thang trở lại trạng thái bình thường mới
◦ Thời gian: 24 giờ – 10 ngày. Địa điểm: ICU cho đến khi xuất viện;
◦ Khung thời gian có thể thay đổi, có thể ở ICU trong vài tuần đến vài tháng
◦ Thời gian liên quan đến các tình trạng bệnh có từ trước và mức độ nặng của sốc
◦ Biểu hiện rối loạn chức năng cơ quan
◦ Có thể cần thuốc co mạch cho liệt mạch tiếp diễn
◦ Nguy cơ cao bị nhiễm trùng bệnh viện, rối loạn chức năng cơ quan và các biến chứng sau phẫu thuật
◦ Chiến lược bù dịch thận trọng
◦ Chiến lược tưới máu : Ngưng nhẹ nhàng, bắt đầu lùi lại
- Giám sát các nguồn mới
- Nhiễm trùng bệnh viện
■Đánh giá tổn thương cơ quan:
- Như tổn thương thận cấp
■Nguy cơ biến chứng sau phẫu thuật
■Chiến lược bù dịch thận trọng
5 Sốc nội khoa vs ngoại khoa
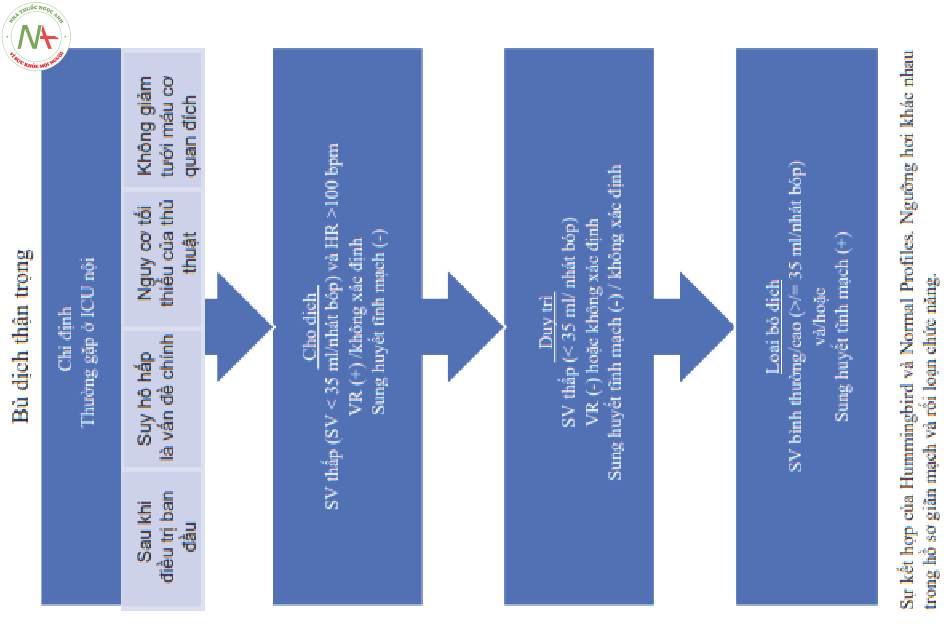
Sốc có thể được phân loại theo nguyên nhân: nhiễm trùng, xuất huyết hoặc chấn thương. Nhưng cũng có thể hữu ích khi nghĩ về nó như là nội khoa và ngoại khoa (Hình 2). Sốc ngoại khoa là bệnh nhân có nguy cơ cao cần can thiệp – làm phức tạp việc điều trị tưới máu cấp và bán cấp (Bảng 1).
- Sốc ngoại khoa: Nguy cơ cao cần thủ thuật xâm lấn để điều trị nguyên nhân gây sốc
◦ Bệnh nhân khỏe mạnh hơn, quá trình ban đầu phức tạp hơn.
◦ Các giai đoạn cấp và bán cấp có thể kéo dài trong nhiều ngày đến vài tuần.
◦ Quản lý tưới máu cần được điều chỉnh xung quanh mỗi lần phẫu thuật.
◦ Nguy cơ xuất huyết, nhiều khả năng cần truyền máu.
◦ Có nguy cơ cần mổ lại:
■Cần xem xét bất cứ khi nào BN xấu đi mà không giải thích được.
- Sốc nội khoa: Nguy cơ cần can thiệp thấp
◦ Bệnh nhân nặng hơn, quản lý ban đầu đơn giản hơn.
◦ Bệnh phổi có từ trước phức tạp hơn do viêm phổi là rất phổ biến.
■Ít chịu được sự gia tăng áp lực nhĩ trái
- Phù phổi dẫn đến tình trạng hô hấp xấu đi có thể gây tử vong.
■Có thể được hưởng lợi từ chiến lược dịch bảo tồn ngay cả trong giai đoạn cấp tính
◦ Các bệnh đã có từ trước trở nên tồi tệ hơn dẫn đến thời gian nằm viện kéo dài.
- Sốc nhiễm khuẩn
◦ Cả hai nguồn lây nhiễm nội khoa và ngoại khoa.
◦ Nghiên cứu; được coi là một nhóm duy nhất:
■Nhiều bệnh nhân nội khoa hơn trong các thử nghiệm lớn, ngẫu nhiên
■Biết ít hơn về điều trị tưới máu lý tưởng ở bệnh nhân ngoại khoa
◦ Bệnh nhân ngoại khoa cần phẫu thuật, thường là vài lần để kiểm soát nguyên nhân:
■Quản lý dịch phức tạp hơn
- Nhiễm trùng huyết ngoại khoa và sốc chấn thương là cả hai dạng sốc ngoại khoa
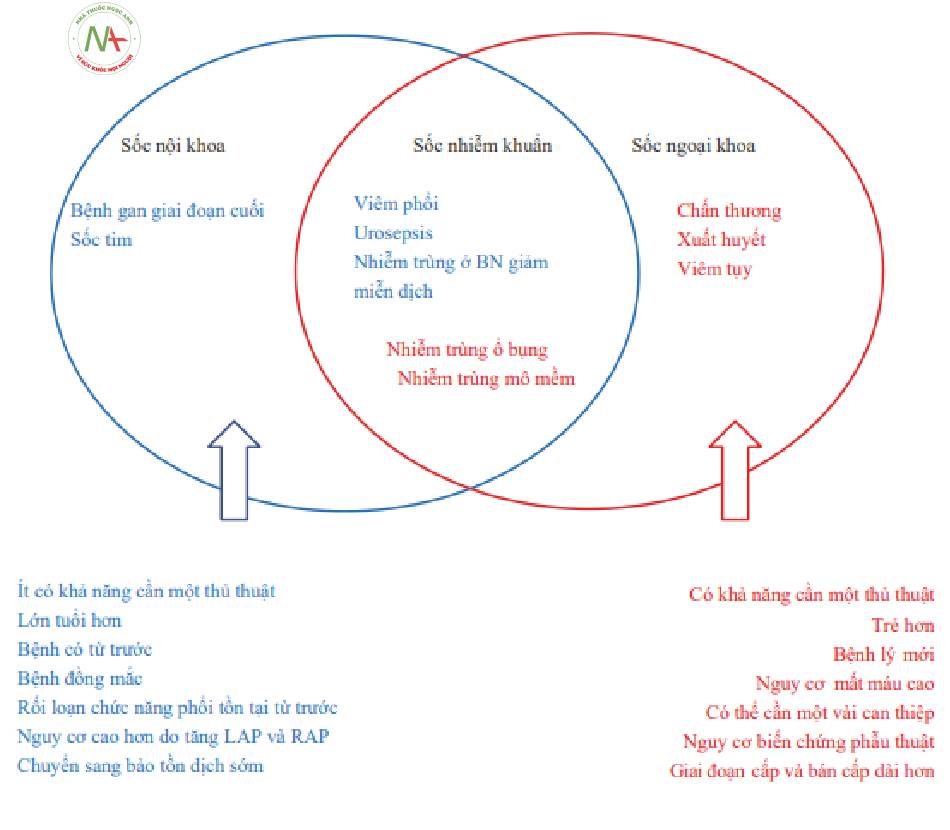
| Ví dụ | Dân số bệnh nhân | Khoá | |
| Sốc nội khoa | Viêm phổi Nhiễm trùng huyết từ tiết niệu
Bệnh gan giai đoạn cuối Tim mạch |
Cao tuổi
Các bệnh kèm Thường có rối loạn chức năng phổi từ trước |
Sự xấu đi của một tình trạng bệnh tồn tại từ trước
Thời gian nằm viện kéo dài |
| Sốc ngoại khoa | Nhiễm trùng ổ bụng, mô mềm Chấn thương
Xuất huyết Viêm tụy |
Trẻ hơn
Ít bệnh kèm |
Giai đoạn cấp và bán cấp dài hơn Có thể cần nhiều lần phẫu thuật Nguy cơ biến chứng phẫu thuật |
Bảng 1 Sốc nội khoa so với ngoại khoa
◦ Quản lý ban đầu của nội và ngoại khoa khác nhau
◦ Tối ưu hóa tưới máu tương tự trong tất cả các giai đoạn:
■Nguy cơ can thiệp phẫu thuật cao để giải quyết nguồn gây sốc.
■Điều trị thường quanh giai đoạn phẫu thuật.
■Theo dõi để kiểm soát nguyên nhân phù hợp.
■Theo dõi các biến chứng phẫu thuật.
■Chăm sóc tốt đòi hỏi sự hợp tác giữa ICU, phẫu thuật và phòng phẫu thuật.
■Chăm sóc tốt cũng đòi hỏi sự hợp tác chặt chẽ với X quang can thiệp và các chuyên khoa khác tùy theo thủ thuật/phẫu thuật.
6 Các liệu pháp để tối ưu hóa tưới máu trong số’c
Có bốn yếu tố thiết yếu trong tối ưu hóa tưới máu:
1.Kiểm soát nguyên nhân
2.Bù dịch
- Sốc DO2 + VR.
- Siêu âm: đo VR và thê tích nhát bóp. Đánh giá sung huyết tĩnh mạch.
3.Thuốc co mạch (Hình 3)
- Sức cản mạch máu hệ thống (SVR) thấp
- Siêu âm: ước tính SVR
4.Thuốc tăng co bóp (Hình 3)
- Sốc DO2 + rối loạn chức năng tim.
- Siêu âm: phát hiện và phân biệt các loại rối loạn chức năng.
Các hướng dẫn hiện tại về nhiễm trùng huyết và tình trạng sốc khuyến cáo một cách tiếp cận từng bước. Ví dụ, cho 2 lít dịch và sau đó bắt đầu một thuốc co mạch; tối đa hóa thuốc co mạch, và sau đó bắt đầu một thuốc tăng co bóp. Mặc dù chỉ với một catheter có thể giúp quản lý bệnh nhân, nhưng siêu âm huyết động cho phép chúng ta linh hoạt hơn.
- Đáp ứng bù dịch và giãn mạch:
◦ Bù dịch và bắt đầu một thuốc co mạch.
- Rối loạn chức năng tim và giãn mạch:
◦ Bắt đầu một thuốc co mạch và hỗ trợ co bóp.
Kiểm soát nguyên nhân Can thiệp quan trọng nhất đối với tưới máu là kiểm soát nguyên nhân.
- Yếu tố cần thiết trong tối ưu hóa tưới máu
- Nếu bệnh nhân không cải thiện như mong đợi trong giai đoạn bán cấp:
◦ Đánh giá lại; nguyên nhân đã được giải quyết hoàn toàn chưa?
◦ Đừng cho là hồi sức thất bại.
- Sự mất bù mới trong giai đoạn phục hồi
◦ Nhiễm trùng mới? Biến chứng sau phẫu thuật?
Bolus dịch có thể làm tăng SV và CO nhưng sẽ dẫn đến phù nề mô. Bolus chủ yếu được sử dụng để tăng tưới máu trong tình trạng giảm oxy cơ quan phụ thuộc DO2 trong giai đoạn cấp và bán cấp.
- Tác động tích cực
◦ Đặc tính độc đáo: Tăng SV và huyết áp động mạch trung bình (MAP), đồng thời tăng tưới máu cơ tim (thông qua tăng SV và áp lực tĩnh mạch trung tâm).
◦ Chỉ định nhanh không cần đường truyền trung tâm.
◦ Tuyệt vời trong giai đoạn cấp để tăng SV và CO trong khi xác định và điều trị nguyên nhân gây sốc.
Tác động tiêu cực
◦ Sự gia tăng MAP là thoáng qua:
■Mua thời gian, không điều trị hạ huyết áp do giãn mạch
■Dẫn đến bolus lặp đi lặp lại gây phù nề
◦ Phù nề mô:
■Giảm áp lực keo trong khi tăng áp lực mao mạch trung bình
■Tăng áp lực nhĩ có thể dẫn đến sung huyết tĩnh mạch:
- Tăng sự lọc của mao mạch trong khi giảm tái hấp thu
◦ Có thể áp đảo sự dẫn lưu của bạch huyết
- Tăng áp lực nhĩ trái (LAP)
◦ Phù phổi và rối loạn chức năng hô hấp
◦ Dấu hiệu siêu âm; B-lines lan tỏa
- Tăng áp lực nhĩ phải (RAP)
◦ Gan to, thận hư và phù nề ruột
◦ Dấu hiệu siêu âm: thay đôi dạng sóng Doppler ở TMgan, cửa và thận
- Chỉ định chính cho bolus dịch
◦ Bằng chứng về giảm tưới máu cơ quan
■Nhịp tim nhanh, giảm lượng nước tiểu và chậm làm đầy mao mạch
■Tăng lactate và/hoặc tăng kiềm thiếu hụt
◦ Không hạ huyết áp sau các giai đoạn cấp tính
■Bù dịch sẽ chỉ làm tăng MAP thoáng qua .
■Cần kiểm tra cho bệnh nhân và đánh giá giãn mạch hệ thống.
■Liệt mạch (vasoplegia) được điều trị tốt hơn với một thuốc co mạch.
Thuốc co mạch Giãn mạch do các chất trung gian gây viêm gây hạ huyết áp là phổ biến trong tất cả tình trạng sốc. Thuốc co mạch có thể làm tăng MAP làm cải thiện tưới máu đến giường mao mạch.
- Tác động tích cực
◦ Tăng trương lực mạch máu, tăng MAP và cải thiện tưới máu
- Tác động tiêu cực
◦ Co mạch gây thiếu máu cục bộ và giảm tưới máu
- Chỉ định chính
◦ Hạ huyết áp với sức cản mạch máu hệ thống thấp
- Các thuốc phổ biến
◦ Norepinephrine (NE)
■Thuốc ban đầu thường dùng nhất trong sốc giãn mạch
■Tác dụng ai chiếm ưu thế; một ít pi
- Tăng MAP thông qua tăng SVR
- Gia tăng một ít về sức co và nhịp tim
■Ít rối loạn nhịp nhanh hơn và ít giảm tưới máu vành hơn so với epinephrine
■0.01-3.3 mcg/kg/phút
◦ Vasopressin (Vaso)
■Thường được thêm vào ở liều cao hơn của NE
■Giảm nhu cầu NE
■Ít co mạch não, mạch vành, phổi và thận
- Kích thích giải phóng oxit nitric nội mô
■Tăng sự tái hấp thu dịch ở thận
■Liều: 0,03-0,1 đơn vị/phút
■Liệt mạch trong sốc nhiễm khuẩn 0,04 đơn vị/phút
- Không có lợi ích sống sót ở liều cao hơn
◦ Angiotensin II
■Hoạt động trong con đường renin-angiotensin- aldosterone (RAS)
- Co mạch trực tiếp
- Hiệp đồng với catecholamine (NE và Epi)
- Giải phónghormone ADH và aldosterone
- Mở rộng thê tích (natri thận và tái hấp thu nước)
■Hiệu quả như một thuốc cứu hộ ở những bệnh nhân bị sốc giãn mạch kháng trị
■5-40 ng/kg/min
Các thuốc tăng co bóp
- Epinephrine (Epi)
◦Tác động ai và pi như nhau nhưng:
◦pi chiếm ưu thế ở liều thấp hơn
■< 4.0 mcg/phút, hoặc < 0.06 mcg/kg/phút nếu liều lượng dựa trên trọng lượng cơ thể
■Tăng nhịp tim, SV và CO
◦ Tác dụng ai chiếm ưu thế ở liều cao hơn
◦ Sử dụng Epi ở liều tăng co bóp cho rối loạn chức năng tim và chuẩn độ NE để chống giãn mạch:
■NE có ít tác động tiêu cực hơn và là một thuốc co mạch an toàn hơn.
◦Là inotrope và cũng là một thuốc co mạch
■Lý tưởng ở những bệnh nhân có chức năng tim giảm và SVR thấp
■Phát hiện thường gặp trong sốc nhiễm khuẩn
◦ Các tác động khác
■Tăng lactate do gan tăng sản xuất, chứ không phải do giảm tưới máu, nhưng nó làm phức tạp kết quả thu được
■Rối loạn nhịp nhanh và tăng đường huyết
- Dobutamine
◦ Chủ yếu là pi với một ít p2.
◦ Tăng nhịp tim , SV và CO.
◦ Giảm SVR và giảm sức cản mạch máu phổi.
◦ Tác động trên MAP có thể thay đổi.
◦ Rối loạn nhịp tim và làm tăng nhu cầu O2 của cơ tim.
◦ Hợp lý là sử dụng dobutamine để tăng CO và NE để điều trị giãn mạch.
◦ 2-20 mcg/kg/phút.
- Milrinone •
◦Hoạt hóa tế bào trực tiếp trên tế bào cơ và mạch máu.
◦ Tăng co bóp mà không tăng nhịp tim.
◦ Thuốc giãn mạch mạnh, làm giảm sức cản mạch máu phổi.
◦ Giảm MAP, có thể sẽ cần thêm một thuốc co mạch (NE hoặc vasopressin).
◦ Lý tưởng cho suy tim phải với áp lực động mạch phổi tăng, và MAP bình thường hoặc cao.
◦ Được sử dụng trong suy tim kháng catecholamine với sốc
◦ Thời gian bán hủy dài và tác dụng giãn mạch rất mạnh làm cho nó khó sử dụng trong sốc không do tim.
◦ Liều lượng dựa trên độ thanh thải creatinin.
- Hô trợ co bóp trong sốc nhiêm trùng có hạ huyết áp
◦ Hướng dẫn hiện tại là để thêm thuốc hỗ trợ co bóp sau khi thuốc co mạch đã được tối đa hóa.
◦ Nhưng giãn mạch và rối loạn chức năng tim thường cùng tồn tại:
■Thêm thuốc hỗ trợ tăng co bóp ở những bệnh nhân bị rối loạn chức năng tim sớm hơn có thể có lợi.
◦ Ngoài ra, nếu chức năng tâm thu LV và RV là tuyệt vời, hoặc thậm chí bình thường, có rất ít lý do để thêm thuốc hỗ trợ co bóp vì bệnh nhân cần dùng thuốc co mạch liều cao để giảm thiểu tình trạng giãn mạch nghiêm trọng:
■Thay vào đó, tiếp tục tăng liều NE có thể là lựa chọn tốt nhất.
■Ngoài ra, các biện pháp khác để giải quyết tình trạng giãn mạch kháng trị có thể được chỉ định:
- Ví dụ: Steroid liều stress dose, hoặc thêm angiotensin II.
◦ Chúng tôi khuyên bạn nên đánh giá chức năng và cung lượng tim ở tất cả các bệnh nhân bị sốc và/hoặc hạ huyết áp:
■Sử dụng hợp lý bolus dịch để bảo vệ SV và CO:
- Đánh giá khả năng đáp ứng bù dịch và sung huyết tĩnh mạch trong giai đoạn bán cấp và phục hồi.
■Thuốc co mạch để giảm thiểu tình trạng giãn mạch.
■Thêm thuốc hỗ trợ tăng co bóp nếu có biểu hiện giảm tưới máu cơ quan đích và rối loạn chức năng tim.
◦Nếu có giãn mạch và rối loạn chức năng tim, NE + dobutamine hoặc NE + Epi (liều tăng co bóp) là hợp lý:
■Không có dữ liệu về sự khác biệt về kết cục giữa các lựa chọn của thuốc hỗ trợ tăng co bóp.
■Epinephrine cũng là một thuốc co mạch nên nó sẽ giúp điều trị giãn mạch.
■Dobutamine cho phép chuẩn độ độc lập sự co bóp và hỗ trợ co mạch.
7 Hạ huyết áp vs Sốc
Sốc có thể tồn tại mà không có hạ huyết áp và hạ huyết áp có thể hiện diện mà không bị sốc. Nhầm lẫn hạ huyết áp và sốc dẫn đến chẩn đoán muộn tình trạng sốc và điều trị không chính xác tình trạng liệt mạch bằng dịch. Trong giai đoạn cấp tính, mọi nỗ lực là trong việc chẩn đoán và điều trị nguyên nhân gây sốc. Sử dụng dịch để tăng SV và CO và áp lực tĩnh mạch trung tâm để tăng MAP là hợp lý. Nhưng với hạ huyết áp tiếp diễn hoặc hạ huyết áp mới đã có trong bệnh viện, sử dụng dịch để nâng đỡ huyết áp dẫn đến phù nề cơ quan và rối loạn chức năng.
- Hạ huyết áp đang diễn ra hoặc mới sau giai đoạn cấp
◦ Đừng cho thêm dịch theo phản xạ.
■Tác động đến huyết áp có thể là do tăng áp lực tĩnh mạch trung tâm và không làm tăng thể tích nhát bóp:
- Huyết áp có thể tăng mà không cải thiện tưới máu mao mạch.
- Có thể làm trầm trọng thêm tình trạng tưới máu nếu sung huyết tĩnh mạch hiện diện.
- Tác động đến huyết áp sẽ thoáng qua dẫn đến việc sử dụng quá nhiều dịch.
◦ Kiểm tra bệnh nhân và xem xét bệnh sử lâm sàng và xét nghiệm:
■Nếu có bằng chứng về giảm tưới máu cơ quan đích, hãy cân nhắc bolus dịch và có thể bắt đầu/tăng liều một thuốc co mạch.
■Nếu không có bằng chứng về giảm tưới máu cơ quan đích, hãy cân nhắc bắt đầu/tăng liều thuốc co mạch.
■Cân nhắc protocol FREE hoặc đánh giá về chức năng tim và cung lượng tim.
■Xác định nguyên nhân gây hạ huyết áp.
Đề Nghị Đọc
- Busse LW, McCurdy MT, Ali O, Hall A, Chen H, Ostermann M. The effect of angiotensin II on blood pressure in patients with circu-latory shock: a structured review of the literature. Crit Care. 2017;21(1):324. Published 2017 Dec 28. https://doi.org/10.1186/ s13054-017-1896-6.
- Den Ouden DT, Meinders AE. Vasopressin: physiology and clini¬cal use in patients with vasodilatory shock: a review. Neth J Med. 2005;63:4-13.
- Overgaard CB, Dzavík V. Inotropes and vasopressors: review of physiology and clinical use in cardiovascular disease. Circulation. 2008;118(10):1047-56. https://doi.org/10.1161/ CIRCULATIONAHA. 107.728840. PMID: 18765387
- Pollard S, Edwin SB, Alaniz C. Vasopressor and inotropic management of patients with septic shock. P T. 2015;40(7):438-50.
Đánh giá siêu âm tim nhanh có trọng điểm (FREE) – Sarah B. Murthi
điểm (FREE)
Từ viết tắt:
CI Chỉ số tim
CO Cung lượng tim
EF Phân suất tống máu
HR Tần số tim
IVC tĩnh mạch chủ dưới
LVOT DĐường kính đường ra thất trái
LVOT Đường ra thất trái
POCUS Point-of-Care UltraSound
RA Nhĩ phải
SVI Chỉ số thể tích nhát bóp
SVR kháng lực mạch máu hệ thống
VTI Tích phân vận tốc theo thời gian
1 Giới thiệu
Đánh giá siêu âm tim nhanh có trọng điểm (FREE) là một kiểm tra toàn diện được sử dụng để hướng dẫn bù dịch, thuốc co mạch và tăng co bóp trong trường hợp sốc phức tạp và suy hô hấp. Nó phù hợp hơn trong ICU so với trong khoa cấp cứu (ED). Khi một bệnh nhân ban đầu đến ED với sốc khó phân biệt, tất cả các chăm sóc phải được tập trung cho chẩn đoán và điều trị nguyên nhân. Các protocol như RUSH và FAST là rất cần thiết. Hơn nữa, một chiến lược bù dịch tự do hơn thường được chỉ định. Nhưng sau khi điều trị ban đầu, nhiều bệnh nhân vẫn có bằng chứng về tình trạng giảm tưới máu tiếp diễn có thể do rối loạn chức năng tim, liệt mạch và giảm thể tích tuần hoàn đơn độc hoặc kết hợp. Ngoài ra, trong ICU, một chiến lược bù dịch thận trọng hơn có thể dẫn đến kết quả tốt hơn. FREE có thể được thực hiện bởi bác sĩ điều trị hoặc chuyên gia có chuyên môn về cả siêu âm tim và siêu âm POCUS.
2 Chỉ định
- Sốc phức tạp đang tiếp diễn
- Suy hô hấp nặng kèm hạ huyết áp
- Giảm tưới máu cơ quan đích
- Rối loạn chức năng cơ quan
- Mở rộng sử dụng thuốc co mạch
- Bệnh nhân bị sốc không đáp ứng với liệu pháp điều trị tiêu chuẩn
3 Protocol FREE
FREE có bốn phần khác nhau: (1) đánh giá trước khi siêu âm, bao gồm xác định chiến lược bù dịch, (2) siêu âm kiểm tra, (3) phân tích và (4) khuyến cáo điều trị.
4 Đánh giá trước khi siêu âm
Trước khi thực hiện siêu âm, hãy xem lại quá trình lâm sàng và thăm khám bệnh nhân. Ngay cả khi bạn đang siêu âm bệnh nhân của chính mình, hãy dành vài phút để hiểu bệnh nhân đang ở giai đoạn sốc nào; xem Chương 23. Bạn lo ngại hơn về giảm tưới máu cơ quan đích, hay suy hô hấp là vấn đề chủ yếu? Nguyên nhân gây sốc đã được xác định và điều trị chưa? Giảm tưới máu tế bào có xấu đi hoặc cải thiện không?
Dữ liệu lâm sàng
- Tuổi tác, giới tính, chiều cao và cân nặng:
◦ Cần thiết để tính toán chỉ số tim (CI) và chỉ số thể tích nhát bóp (SVI)
◦ Có thể được sử dụng để ước tính đường kính của đường ra thất trái (LVOT D)
- Tần số tim (HR), loại nhịp tim, huyết áp tâm thu và huyết áp tâm trương:
◦ Cần thiết để tính toán cung lượng tim (CO) và sức cản mạch máu hệ thống (SVR)
- Đánh giá thời gian làm đầy mao mạch:
◦ Giúp hiểu liệu bệnh nhân có bị sốc phụ thuộc vào DO2
- Lưu ý co mạch, loại và liều lượng.
- Lưu ý inotropes, loại, và liều lượng.
- Lưu ý nếu được điều trị thay thế thận.
- Ghi lại cài đặt máy thở:
◦ Liên quan đến chiến lược bù dịch tốt nhất.
◦ Ngoài ra, máy thở có thể ảnh hưởng đến các dấu hiệu của tĩnh mạch chủ dưới (IVC).
- Sốc phức tạp đang tiếp diễn
- Suy hô hấp nặng kèm hạ huyết áp
- Giảm tưới máu cơ quan đích
- Rối loạn chức năng cơ quan
- Mở rộng sử dụng thuốc co mạch
- Bệnh nhân bị sốc không đáp ứng với liệu pháp điều trị tiêu chuẩn
Chiến lược bù dịch dựa trên quá trình bệnh và tình trạng lâm sàng của bệnh nhân, thay vì những dấu hiệu trên siêu âm. Chiến lược được sử dụng với các dữ liệu huyết động động học để đưa ra các khuyến cáo điều trị.
Bù dịch tự do
- Mối quan tâm chính là giảm tưới máu cơ quan đích.
- Sớm trong sốc:
◦ Giai đoạn cấp và bán cấp
- Mối lo ngại về giảm tưới máu tế bào:
◦ Đổ đầy mao mạch >3 giây
◦ Tăng lactate
◦ Kiềm thiếu hụt gia tăng
- Nguy cơ cần phẫu thuật để điều trị nguyên nhân gây sốc.
- Suy hô hấp nặng không phải là một vấn đề lớn.
Bù dịch thận trọng
- Mối quan tâm chính là sung huyết tĩnh mạch.
- Suy hô hấp nặng là vấn đề chính.
- Các giai đoạn cân bằng và phục hồi của sốc.
- Không có bằng chứng về giảm tưới máu tế bào:
◦ Đổ đầy mao mạch < 3 giây
◦ Lactate bình thường hoặc cải thiện
◦ Kiềm thiếu hụt bình thường hoặc cải thiện
- Nguy cơ cần phẫu thuật tối thiểu.
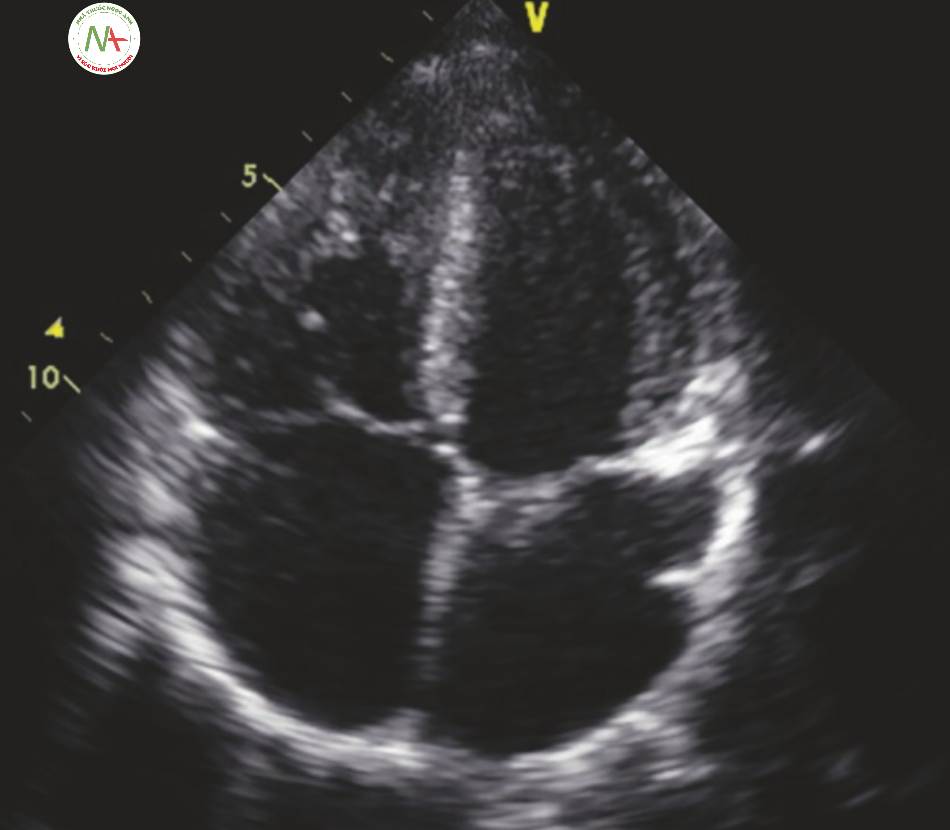
5 Hình ảnh siêu âm FREE (Hình 1)
Các mặt cắt và phép đo sau đây được mô tả chi tiết trong các chương tương ứng của chúng. Dưới đây là danh sách tóm tắt FREE protocol hiện hành. Trong khi siêu âm, tiếp tục đánh giá và kiểm tra cô ấy. Da cô ấy có ấm không? Máy thở có đang cảnh báo không? Huyết áp hoặc thay đổi nhịp tim?
Tất cả hình ảnh
- Đầu dò tim.
- Cardiac presets:
◦Ngoại trừ hình ảnh phổi được thực hiện với đầu dò bụng
- ECG.
- Lưu clip của mọi mặt cắt:
◦5 giây hoặc 5 nhịp
- Lưu mọi phép đo.
Trục dài cạnh ức
Đánh giá LV EF.
Đánh giá chức năng RV.
Đo LVOT D.
Dòng màu trên van hai lá.
Dòng màu trên van động mạch chủ .
Đánh giá hẹp động mạch chủ.
Trục ngắn cạnh ức
- Đánh giá ở ngang mức của các cơ nhú:
◦ Tùy chọn: lấy mặt cắt động mạch chủ, thân và đỉnh .
- Đánh giá LV EF.
- Đánh giá chức năng RV; tìm kiếm dấu hiệu septal flattening.
Đỉnh 4 buồng
- Đánh giá chức năng RV.
- Đánh giá LV EF.
- Dòng màu Doppler qua van hai lá .
- Dòng màu Doppler qua van ba lá .
- Đo TAPSE.
- Tùy chọn: đánh giá áp lực tâm thu động mạch phổi:
◦ Cân nhắc nếu rối loạn chức năng RV, đặc biệt là nếu giảm đổ đầy LV.
◦ Doppler sóng liên tục của tricuspid jet.
- Tùy chọn: đánh giá chức năng tâm trương:
◦ Doppler xung qua van hai lá
◦ Doppler mô qua van 2 lá bên (lateral mitral annulus).
Đỉnh 5 buồng
- Đo LV VTI bằng Doppler xung.
- Tùy chọn: đo VTI van động mạch chủ bằng Doppler sóng liên tục:
◦ Cân nhắc nếu lo ngại về hẹp động mạch chủ.
Dưới mũi ức
- Đánh giá LV EF.
- Đánh giá chức năng RV.
- Đánh giá dịch màng ngoài tim; nếu có thì đánh giá chèn ép.
Gan
- Đánh giá IVC biến thiên theo hô hấp.
- Đánh giá tĩnh mạch gan bằng PWD.
- Đánh giá tĩnh mạch cửa bằng PWD.
Phổi
- Chuyển sang chế độ cài đặt ổ bụng.
- Điều chỉnh độ sâu đến >10 cm để đánh giá B-line.
- Siêu âm vùng đỉnh, giữa và dưới ở ngực trái.
- Siêu âm vùng đỉnh, giữa và dưới ở ngực phải.
6 Đo lường và phân tích
Các giá trị ngưỡng được sử dụng được làm tròn và trực quan thay vì chính xác nghiêm ngặt, ví dụ, SVI là 35 ml thay vì giá trị bình thường là 34 ml. Siêu âm không đủ chính xác để cho độ chính xác cao. Chúng tôi cảm thấy rằng các điểm cắt được làm tròn đơn giản hơn và là một cách tốt hơn để hiểu các chỉ số siêu âm định lượng. Xem Chương – 27 để biết thêm chi tiết.
Chức năng tim
- Thể tích nhát bóp
- Cung lượng tim/chỉ số tim
- LV EF •
- Đánh giá tổng thể chức năng RV
- TAPSE
- Tùy chọn: Chức năng tâm trương LV
Trạng thái thể tích
- Khả năng đáp ứng bù dịch
◦ LV VTI
◦ Biến thiên thể tích nhát bóp theo hô hấp
◦ IVC
■Ít đáng tin cậy hơn ở bệnh nhân phẫu thuật
■Ít đáng tin cậy hơn với thở máy kéo dài
- Đặc biệt nếu áp lực đường thở trung bình cao
- Sung huyết tĩnh mạch
◦ Bên Phải
■Dạng sóng tĩnh mạch gan
■Dạng sóng tĩnh mạch cửa
◦Bên Trái
■B-line
Sức cản mạch máu
- Sức cản mạch máu hệ thống
- Tùy chọn: áp lực tâm thu động mạch phổi
Các dấu hiệu giải phẫu
Dấu hiệu giải phẫu (danh sách một số các dấu hiệu có thể phát hiện). Đánh giá bệnh lý có thể ảnh hưởng đến huyết động; nó không phải là một cuộc khảo sát giải phẫu chi tiết:
- Dịch màng ngoài tim
◦ Đánh giá sinh lý chèn ép tim.
- Hẹp động mạch chủ từ trung bình đến nặng
- Trào ngược van hai lá từ trung bình đến nặng
- Cục máu đông trong RA hoặc RV
7 Hồ sơ huyết động và khuyến cáo điều trị
Là một phần của phân tích FREE, dữ liệu lâm sàng và dữ liệu siêu âm được kết hợp để tạo ra một hồ sơ huyết động. Dựa trên chiến lược bù dịch và hồ sơ huyết động, các khuyến cáo được đưa ra. Hồ sơ và chiến lược điều trị được thảo luận chi tiết trong các chương sau.
Bình thường
- Còn được gọi là một trái tim hạnh phúc (happy heart)
◦ Chức năng bình thường, tình trạng thê tích bình thường và sức cản mạch máu hệ thống bình thường
- Khuyến cáo điều trị nếu giảm tưới máu hiện diện
◦ Không có chỉ định hỗ trợ co bóp
◦ Không có chỉ định việc thêm/tăng thuốc co mạch
- Bù dịch tự do
◦ Nếu không có dấu hiệu sung huyết tĩnh mạch:
■Xem xét bolus dịch.
◦ Nếu có sung huyết tĩnh mạch :
■Duy trì tình trạng dịch hoặc loại bỏ dịch cẩn thận.
- Bối cảnh lâm sàng xác định xem chiến lược dịch nên là duy trì hay loại bỏ dịch.
- Bù dịch thận trọng
◦ Cân nhắc loại bỏ dịch cẩn thận.
Giãn mạch
- Còn được gọi là giãn mạch / cung lượng cao
◦ Chức năng bình thường, giãn mạch, thể tích nhát bóp bất kỳ
■Cung lượng thường cao
■EF thường cao
■Nhịp tim thường > 100
- Khuyến cáo điều trị nếu lo ngại về giảm tưới máu:
◦ Thuốc co mạch được chỉ định nếu MAP < 65 mmHg.
◦ Không có chỉ định hỗ trợ co bóp.
- Bù dịch tự do
◦ Nếu đáp ứng bù dịch và không có sung huyết tĩnh mạch e/o:
■ Bolus dịch
◦ Nếu có sung huyết tĩnh mạch :
■Duy trì tình trạng dịch hoặc loại bỏ dịch cẩn thận:
- Bối cảnh lâm sàng xác định xem chiến lược về dịch là duy trì hay loại bỏ dịch.
- Bù dịch thận trọng
◦ Nếu SV thấp (<35 ml):
■Duy trì tình trạng dịch.
◦ Nếu SV bình thường hoặc cao > 35 ml:
■Cân nhắc loại bỏ dịch cẩn thận.
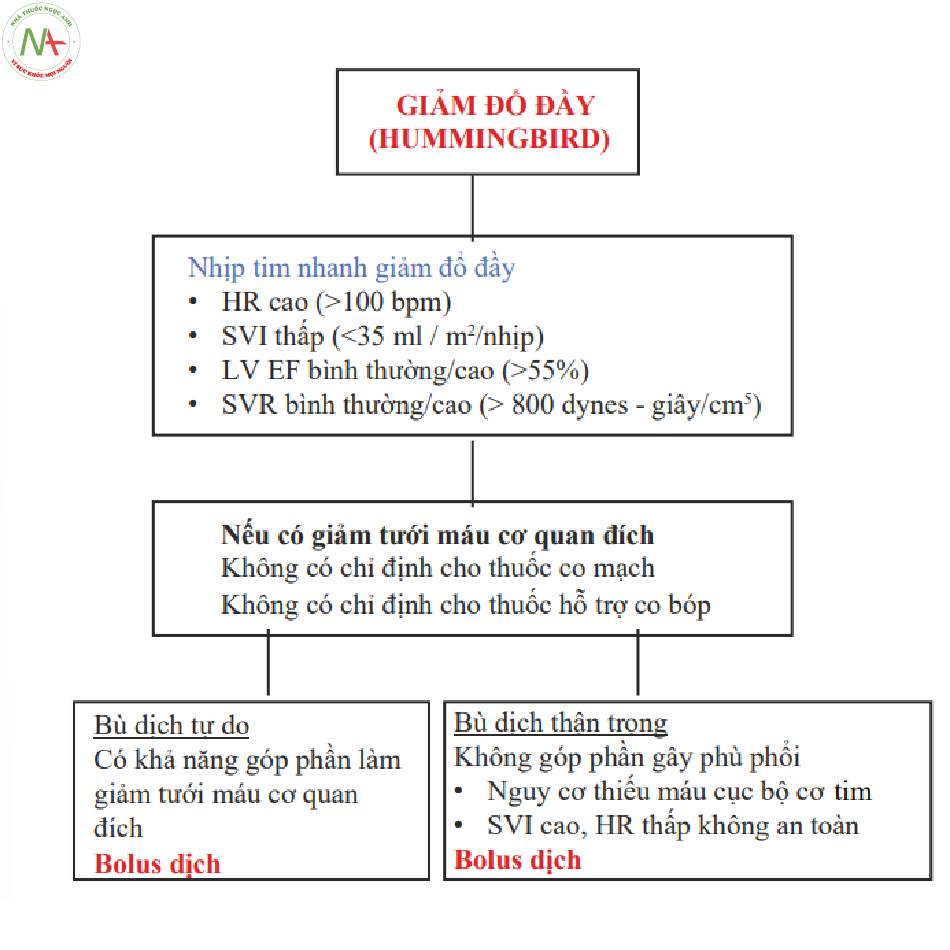
Hummingbird
- Còn được gọi là một trái tim thiếu niên, nhỏ bé chưa được lấp đầy
◦ HR cao, SV thấp và SVR bình thường hoặc cao
- Khuyến cáo điều trị
◦ Không có chỉ định hỗ trợ co bóp
◦ Không có chỉ định thuốc co mạch
- Bù dịch tự do hay thận trọng
◦ Bolus dịch
■HR cao và SV thấp; cơ tim có nguy cơ.
Rối loạn chức năng
- Còn được gọi là một trái tim buồn (sad heart)
◦Chức năng tim có thể góp phần gây sốc hoặc suy hô hấp.
◦LV EF < 55%, rối loạn chức năng RV trung bình hoặc nặng và nhịp tim chậm.
- Khuyến cáo điều trị nếu lo ngại về giảm tưới máu:
◦ Thay đổi tùy thuộc vào loại bệnh lý.
◦ Thuốc tăng co bóp có thể được chỉ định.
◦ Thuốc co mạch được chỉ định nếu SVR < 800:
■Epinephrine có thể là tác nhân tăng co bóp tốt nhất.
◦ Phụ thuộc vào bệnh lý được phát hiện, những khuyến cáo khác có thể là thích hợp.
- Bù dịch tự do
◦ Đáp ứng bù dịch dương tính hoặc không xác định và
không có sung huyết tĩnh mạch
■Bolus dịch
◦Đáp ứng bù dịch âm tính hoặc sung huyết tĩnh mạch e/o
■Duy trì trạng thái dịch hoặc loại bỏ dịch cẩn thận.
- Bù dịch thận trọng
◦Loại bỏ dịch cẩn thận.
Hồ sơ hỗn tạp
- Nếu có rối loạn chức năng, hãy đặt trong Hồ sơ Rối loạn chức năng là hồ sơ chính
◦Ngoài ra có Giãn mạch
◦Ngoài ra có Hummingbird
- Nếu giãn mạch với chức năng bình thường, hãy đặt trong Hồ sơ Giãn mạch:
◦Ngoài ra có Hummingbird
■Bù dịch và thuốc co mạch được chỉ định.
8 Vận hành FREE
- Có thể thanh toán chi phí siêu âm
◦Đáp ứng các tiêu chí để siêu âm tim qua thành ngực
■Phí kỹ thuật và chuyên môn
◦Cần một phương pháp lưu các báo cáo và hình ảnh và liên kết với hồ sơ bệnh án điện tử
- Cân nhắc thiết lập một dịch vụ hoặc chương trình
◦Ít nhất có thể cung cấp hình ảnh / hỗ trợ trong các vòng
◦Giảng dạy và giáo dục
◦Vấn đề quản trị
■Đảm bảo chất lượng
■Thanh toán
9 Mẹo và Gợi ý
FREE đòi hỏi chuyên môn về cả hồi sức và siêu âm tim để thực hiện và phân tích. Các hồ sơ huyết động trở nên trực quan và có thể dẫn đến việc ra quyết định nhanh chóng với một phần dữ liệu. Các hồ sơ cho phép ra quyết định có thể tái lập được mà không cần có tất cả dữ liệu.
10 Những cân nhắc đặc biệt
Kiểm tra này được dự định sử dụng sau khi điều trị sốc cấp tính, không phải trong quá trình đánh giá ban đầu. Làm thế nào để thực hiện siêu âm định lượng chất lượng cao tại giường bệnh trong ICU sẽ khác nhau giữa các tổ chức.
Đề Nghị Đọc
- Glaser JJ, Cardarelli C, Galvagno S Jr, Scalea TM, Murthi SB. Bridging the gap: hybrid cardiac echo in the critically ill. J Trauma Acute Care Surg. 2016;81(5 Suppl 2 Proceedings of the 2015 Military Health System Research Symposium):S157-61. https://doi.org/10.1097/ TA.0000000000001020. PMID: 27768664
- Murthi SB, Frankel HL, Narayan M, Lissauer M, Furgusen M, Fatima SH, et al. Making the financial case for a surgeon-directed critical care ultrasound program. J Trauma Acute Care Surg. 2014;76(2):340-44; discussion 344-6. https://doi.org/10.1097/ TA.0000000000000115. PMID: 24458042.
- Murthi SB, Markandaya M, Fang R, Hong CM, Galvagno SM, Lissuaer M, et al. Focused comprehensive, quantitative, functionally based echocardiographic evaluation in the critical care unit is feasible and impacts care. Mil Med. 2015;180(3 Suppl):74-9. https://doi. org/10.7205/MILMED-D-14-00374. PMID: 25747636
- Olivieri PP, Patel R, Kolb S, Fatima S, Galvagno SM, Haase DJ, et al. Echo is a good, not perfect, measure of cardiac output in critically ill surgical patients. J Trauma Acute Care Surg. 2019;87(2):379-85. https://doi.org/10.1097/TA.0000000000002304. PMID: 31349350
Các chiến lược bù dịch trong FREE – Brooke Anderson và Sarah B. Murthi
Viết tắt
CO Cung lượng tim
CVP Áp lực tĩnh mạch trung tâm
DO2 Cung cấp oxy
FREE Đánh giá siêu âm tim nhanh có trọng điểm
HR Nhịp tim
RAP Áp lực nhĩ phải SV Khối lượngđột quỵ
SVR Sức cản mạch máu toàn thân VRKhả năng đáp ứng thể tích
1 Giới thiệu
Đánh giá siêu âm tim nhanh có trọng điểm (FREE) vừa là một bài kiểm tra siêu âm vừa là một phong cách hồi sức. Nó cho phép sử dụng dịch, thuốc co mạch và inotropes với nhau, cá nhân hóa cho bệnh nhân. Nó nhằm mục đích tối ưu hóa lưu lượng đến các giường mao mạch bằng cách xem xét cả động mạch phân phối (arterial dilivery) và hồi lưu tĩnh mạch. Khuyến cáo điều trị bù dịch có thể thay đổi dựa trên chiến lược. Các chiến lược bù dịch tự do là khôn ngoan ở giai đoạn đầu của sốc, nếu có bằng chứng rõ ràng về giảm tưới máu cơ quan đích và nếu suy hô hấp nặng không phải là vấn đề chính. Ngược lại, các liệu pháp bù dịch bảo tồn là hợp lý sau khi nguyên nhân chính gây sốc đã được giải quyết và khi có suy hô hấp nặng. Chương này mô tả triết lý (philosophy) hồi sức đằng sau FREE và cách chọn chiến lược bù dịch chính xác. Các chương sau đây thảo luận về cách kết hợp chiến lược và siêu âm để đưa ra các khuyến cáo điều trị.
2 Tác dụng của bolus dịch
Một bolus dịch không phải là một can thiệp sinh lý. Nó không phải là lấp đầy một cái gì đó trống rỗng. Giống như mọi liệu pháp y tế khác, nó có rủi ro và lợi ích và chỉ nên được sử dụng khi lợi ích lớn hơn rủi ro. Lợi ích là tăng thể tích nhát bóp, và nguy cơ là phù nề nội tạng dẫn đến rối loạn chức năng.
Khả năng đáp ứng bù dịch (VR: Volume Responsiveness) Khả năng bolus dịch sẽ làm tăng SV rồi đến CO.
Tác động của bolus dịch Một bolus dịch sẽ luôn làm tăng huyết áp động mạch trung bình (MAP) ít nhất là thoáng qua vì nó gây ra sự gia tăng áp lực tâm nhĩ phải (RAP) và áp lực tĩnh mạch trung tâm (CVP).
- Tăng SV
◦Chỉ ở bệnh nhân có VR (+)
◦Tăng CO; giả sử HR vẫn giữ nguyên
- Tăng MAP
◦Do sự gia tăng CVP và CO (chỉ ở bệnh nhân có VR +)
◦Nếu lý do chính khiến MAP tăng là do CVP:
■Nó không cải thiện tưới máu nội tạng và có thể gây hại cho nó bằng cách gây sung huyết tĩnh mạch
- Mặc dù MAP tăng
- Dương tính
◦Cải thiện tưới máu nội tạng. Nếu bệnh nhân đáp ứng bù dịch, nó sẽ làm tăng SV, CO và phân phối oxy
- Âm tính
◦Tăng phù nề nội tạng
■Giảm áp lực keo nội mạch
■Tăng áp lực tâm nhĩ gây sung huyết tĩnh mạch
- Một bolus dịch có khả năng có lợi
◦Nếu có sốc phụ thuộc vào phân phối oxy (DO2)
◦Và bệnh nhân đáp ứng bù dịch
◦Không có sung huyết tĩnh mạch:
■Áp lực nhĩ trái và nhĩ phải là bình thường
- Một bolus dịch có khả năng gây hại
◦Bệnh nhân không đáp ứng bù dịch
◦Hoặc có sung huyết tĩnh mạch:
■Áp lực nhĩ trái và/hoặc phải tăng cao
- Loại bỏ dịch có khả năng có lợi
◦Nếu có biểu hiện sung huyết tĩnh mạch
◦Nếu có phù nề
◦Sau giai đoạn sốc cấp tính
- Loại bỏ dịch có khả năng gây hại
◦Nếu có sốc phụ thuộc DO2
◦Và bệnh nhân đáp ứng bù dịch
3 Bù dịch tự do vs bù dịch thận trọng (Fig. 1 và 2)
Không có câu trả lời dễ dàng cho việc BN nào là người được hưởng lợi từ bolus dịch, nhưng một phần của giải pháp nằm ở bệnh nhân. Bạn – với tư cách là bác sĩ điều trị – có lo ngại nhất đến sự giảm tưới máu cơ quan đích hoặc nguy cơ sung huyết tĩnh mạch không? Đối với FREE, chiến lược bù dịch được sử dụng với hồ sơ huyết động để đưa ra các khuyến cáo điều trị như đã thảo luận trong các chương sau.
Bù dịch tự do Mối lo ngại chính là giảm tưới máu cơ quan đích:
- Giai đoạn sớm trong sốc khi nguyên nhân chính đang được chẩn đoán và điều trị
- Bằng chứng về giảm tưới máu cơ quan đích:
◦Lactate/kiềm thiếu hụt (base deficit) xấu đi
◦Làm đầy mao mạch chậm
- Nguy cơ cần phẫu thuật
- Suy hô hấp nặng không hiện diện
Bù dịch thận trọng Mối lo ngại chính là sung huyết tĩnh mạch:
- Sau khi điều trị sốc ban đầu
- Suy hô hấp là vấn đề chính
- Rủi ro tối thiểu cần phẫu thuật
- Lo ngại về sung huyết/phù ruột
Có nhiều bằng chứng cho thấy rằng bolus dịch nhiều lần có hại hơn là có lợi ích.
Sự kết hợp của Hummingbird và Normal Profiles. Ngưỡng hơi khác nhau trong hồ sơ giãn mạch và rối loạn chức năng.
Ngay sau khi bệnh nhân có vẻ như đang tưới máu tốt, và các đánh giá tình trạng thiếu oxy mô (lactate/bazơ decifit) đang được cải thiện, hãy cân nhắc chuyển sang chiến lược bù dịch thận trọng.
Không sử dụng bolus dịch lặp đi lặp lại để chống đỡ MAP:
- Hiệu quả này là thoáng qua, dân đến nhiều lần bolus dịch lặp đi lặp lại
- Nếu lý do tăng MAP là do tăng CVP, nó sẽ không cải thiện việc tưới máu
- Nó sẽ dân đến phù nề và rối loạn chức năng cơ quan
- Đánh giá SVR và cân nhắc bắt đầu dùng thuốc co mạch
Trong FREE, chiến lược dịch được sử dụng với các phát hiện khác để tạo ra các đề xuất điều trị dựa trên hồ sơ huyết động được mô tả chi tiết trong Chap. 26.
4 Bệnh nhân phẫu thuật
Kiểm soát dịch ở bệnh nhân phẫu thuật rất phức tạp. Phẫu thuật nhiễm trùng huyết và viêm tụy có các giai đoạn cấp tính kéo dài (xem Chap. 22). Ngoài ra các lần phẫu thuật lặp đi lặp lại có thể gây ra các cú hit viêm thứ hai và thứ ba dẫn đến hồi sức dịch khối lượng lớn.
Cân nhắc bù dịch tự do
- Tiền phẫu (pre-op) với phẫu thuật nhiễm trùng huyết:
◦Tối ưu hóa SV và CO trước khi thực hiện những phẫu thuật có nguy cơ cao ở bệnh nhân không ổn định
◦Nhiễm trùng huyết ổ bụng và nhiễm trùng mô mềm hoại tử
- Bằng chứng về giảm tưới máu cơ quan đích:
◦Lactate/bazơ decifit xấu đi
◦Làm đầy mao mạch kéo dài
◦Nếu sau giai đoạn cấp tính, hoặc giảm tưới máu cơ quan đích không giải thích được:
■ Đánh giá lại để kiểm soát nguồn phẫu thuật. Không cho bolus dịch nhiều lần theo phản xạ.
- Nguồn viêm đang diễn ra:
◦Viêm tụy nặng
◦Điều trị nguyên nhân ngoại khoa không đầy đủ
Cân nhắc bù dịch thận trọng
- Tiền phẫu trong ghép gan:
◦RAP tăng cao có thể làm cho việc cấy ghép trở nên khó khăn hơn
- Hậu phẫu phẫu thuật phổi:
◦Bạch huyết bị gián đoạn ít có khả năng hấp thụ dịch đường ruột
■ Tăng LAP có thể gây hại
- Hậu phẫu sau phẫu thuật nhiễm trùng huyết:
◦Nếu ấm và ẩm
◦Nếu lactate và base deficit đang được cải thiện
- Không có bằng chứng về giảm tưới máu cơ quan đích:
◦Lactate/base deficit cải thiện
◦Thời gian làm đầy mao mạch bình thường
- Mở bụng sau khi bệnh lý đã được điều trị:
◦Có thể cải thiện tỷ lệ đóng lại
Đề Nghị Đọc
- Malbrain ML, Marik PE, Witters I, Cordemans C, Kirkpatrick AW, Roberts DJ, Van Regenmortel N. Quá tải dịch, khử hồi sức và kết quả ở những bệnh nhân bị bệnh nặng hoặc bị thương: một đánh giá có hệ thống với các đề xuất thực hành lâm sàng. Gây mê chuyên sâu Ther.2014;46(5):361-80. https://doi.org/10.5603/AIT.2014.0060. PMID: 25432556
- Murthi SB, Hess JR, Hess A, Stansbury LG, Scalea TM. Focuđánh giá siêu âm tim nhanh so với đánh giá dựa trên ống thông mạch máu về cung lượng tim và chức năng ở những bệnh nhân chấn thương nặng. J Chấn thương chăm sóc cấp tính Surg. 2012;72(5): 1158-64. https:// doi.org/10.1097/TA.0b013e31824d1112. PMID: 22673240
Hồ sơ huyết động trong FREE – Sarah B. Murthi
Viết tắt
CI Chỉ số tim
CO cung lượng tim
D Tâm trương
IVC tĩnh mạch chủ dưới
MAP huyết áp động mạch trung bình
Ml Milliliter
PASP áp lực tâm thu động mạch phổi
RV Tâm thất phải
S Tâm thu
SV Thể tích nhát bóp
SVI Chỉ số thể tích nhát bóp
SVR Sức cản mạch máu hệ thống
SVRI Chỉ số SVR
SVRr Biến thiên thể tích nhát bóp theo hô hấp
VTI Tích phân vận tốc theo thời gian
1 Giới thiệu
Sau khi đã thực hiện hàng nghìn trường hợp siêu âm tim trong hồi sức, chúng tôi bắt đầu đặt chúng vào các phân loại để cho phép các khuyến cáo điều trị nhất quán hơn. Các phân loại này đã trở thành hồ sơ huyết động xem xét thông tin lâm sàng bao gồm nhịp tim (HR) và huyết áp động mạch trung bình (MAP), kết hợp với các dấu hiệu siêu âm. Hồ sơ này sau đó được sử dụng với chiến lược bù dịch để tạo ra các khuyến cáo về thuốc hỗ trợ co bóp, thuốc co mạch và bù dịch.
2 Hồ sơ huyết động
Có bốn loại: bình thường *3 (normal x 3), giãn mạch (vasodilated), đổ đầy kém (underfilled) và rối loạn chức năng (Hình.1). Nếu giảm tưới máu cơ quan đích hiện diện, thì các khuyến cáo về việc sử dụng thuốc co mạch và hỗ trợ co bóp được thực hiện để tối ưu hóa lưu lượng máu cơ quan. Các khuyến cáo quản lý dịch được đưa ra dựa trên chiến lược: bù dịch tự do hay bù dịch thận trọng (xem Chap. 25). Nói chung, một chiến lược bù dịch tự do được chỉ định nếu có biểu hiện giảm tưới máu cơ quan đích.
Các quyết định về giảm tưới máu cơ quan đích và chiến lược truyền dịch được đưa ra bởi bác sĩ. Nếu cùng một bác sĩ đang thực hiện siêu âm và phân tích, thì chúng tôi khuyên bạn nên dành một vài phút trước khi siêu âm để xem xét bệnh sử và xét nghiệm và thực hiện một thăm khám lâm sàng nhanh chóng để trả lời hai câu hỏi này: (1) “Tôi có lo ngại về giảm tưới máu cơ quan đích không?” (2) “Chiến lược dịch tốt nhất ở bệnh nhân này tại thời điểm này là gì?” Chúng tôi có một đội siêu âm hồi sức thực hiện protocol FREEs. Một thành viên của đội siêu âm này sẽ xem xét biểu đồ, kiểm tra ngắn gọn bệnh nhân và thảo luận về trường hợp này với nhóm điều trị chính trước và sau khi kiểm tra.
- Bằng chứng về giảm tưới máu cơ quan đích
◦HR > 100
◦MAP < 65 mmHg và/hoặc sử dụng thuốc co mạch
◦Thời gian làm đầy mao mạch > 3 giây
◦Tứ chi lạnh/ẩm
◦Tăng lactate và/hoặc base deficit
◦Giảm lượng nước tiểu
- Chiến lược dịch
◦Bù dịch tự do
■Sớm bị sốc.
■Nếu có biểu hiện giảm tưới máu cơ quan cuối .
■Lập kế hoạch phẫu thuật có nguy cơ cao.
■Suy hô hấp không phải là vấn đề chính.
◦Bù dịch thận trọng
■Sau khi nguyên nhân gây sốc đã được xác định và điều trị.
■Suy hô hấp là một vấn đề chính.
■Không có dấu hiệu của giảm tưới máu cơ quan đích.
■Base deficit và lactat có xu hướng cải thiện.

3 Đánh giá hồ sơ
Dữ liêu một phần là tiêu chuẩn trong siêu âm tim trong hồi sức. Ý tưởng là sử dụng dữ liêu bạn có sẵn để lập hồ sơ bênh nhân. Không có sự khác biêt thực sự giữa chỉ số thể tích nhát bóp (SVI) là 33 và 35 ml/m2/nhịp, mặc dù 34 là điểm cắt (cutoff) giữa thấp và bình thường. Thực sự, bình thường thấp là cách tốt nhất để nghĩ về toàn bộ khoảng thể tích nhát bóp đó. Các đánh giá nên được thực hiên bằng cách sử dụng phán đoán của con người dựa chủ yếu trên thông tin có sẵn, phù hợp với từng bênh nhân.
Đánh giá có vấn đề nhất là khả năng đáp ứng bù dịch. Hầu hết bênh nhân rơi vào nhóm không xác định hoặc hỗn hợp. Chúng tôi vẫn thấy nó hữu ích ở một số bênh nhân, vì vậy nó được bao gồm trong các bài đánh giá.
Khả năng đáp ứng bù dịch là một nguồn nghiên cứu tích cực và hy vọng một phương pháp đánh giá ưu viêt hơn sẽ sớm xuất hiên. Chúng tôi hiên đang nghiên cứu viêc sử dụng các biến đổi trong IJ theo tư thế như một thước đo khác về khả năng đáp ứng bù dịch.
Để xác định Hồ sơ Giãn mạch, phải đánh giá sức cản mạch máu hê thống (SVR), do đó phải đo tích phân vận tốc theo thời gian của tâm thất trái (LV VTI) để cho phép ước tính thể tích nhát bóp (SV) và chỉ số SV (SVI). SV X HR và SVI X HR sau đó có thể được sử dụng để tính toán cung lượng tim (CO) và chỉ số tim (CI). CO là cần thiết để ước tính SVR (xem Bảng 1). Vì vậy, nếu không thể đo được VTI, thì không thể đánh giá độ giãn mạch. Bình thường, hummingbird và rối loạn chức năng có thể được gọi bằng cách sử dụng các đánh giá toàn thể.
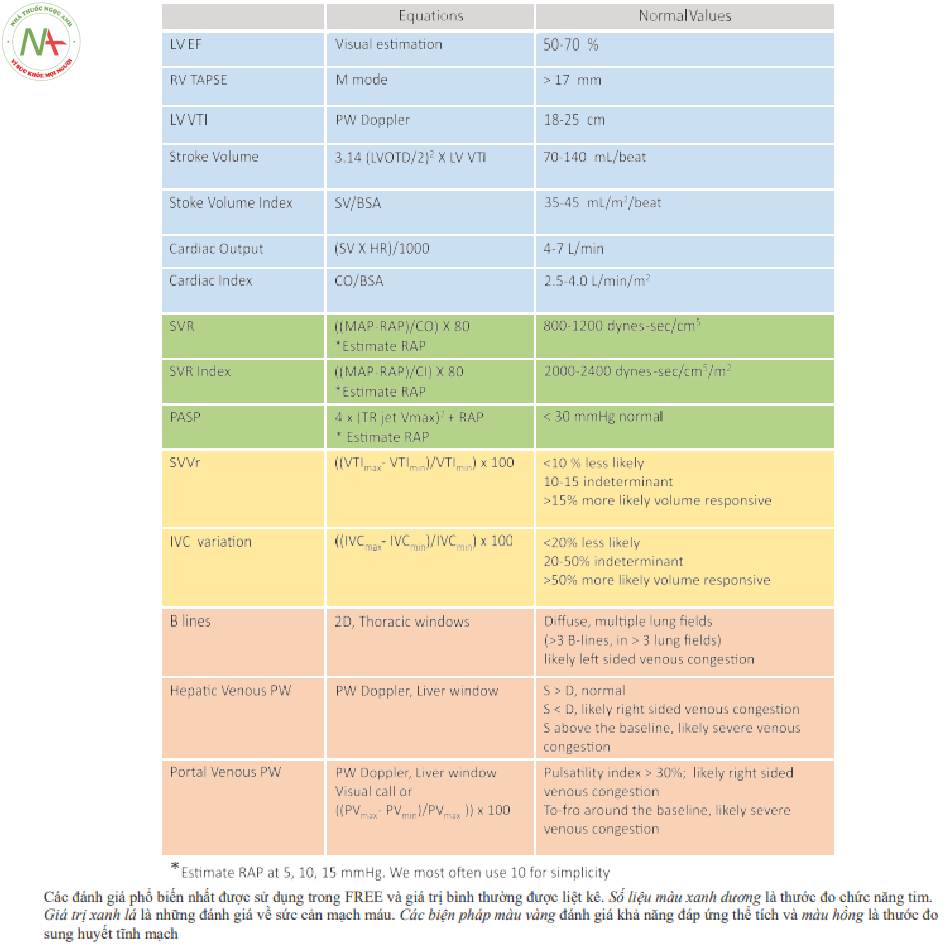
Các đánh giá phổ biến nhất được sử dụng trong FREE và giá trị bình thường được liệt kê. Số liệu màu xanh dương là thước đo chức năng tim. Giá trị xanh lá là những đánh giá về sức cản mạch máu. Các biện pháp màu vàng đánh giá khả năng đáp ứng thể tích và màu hồng là thước đo sung huyết tĩnh mạch
Gần đây chúng tôi đã bắt đầu đánh giá các biện pháp đo sự sung huyết tĩnh mạch. Chúng tôi thấy nó hữu ích trong việc xác định xem liệu bolus dịch có khả năng gây hại hay không và khi nào lợi tiểu có thể có lợi. Để biết mô tả chi tiết hơn về việc đánh giá áp lực nhĩ trái tăng cao bằng cách sử dụng B-line, hãy xem Chap 16, và sự giải thích về đánh giá áp lực nhĩ phải tăng, xin xem Chap 17. Các dấu hiệu của sung huyết tĩnh mạch bên phải và bên trái là độc lập với nhau có nghĩa là B-lines có thể hiện diện và các kiểu hình dòng chảy tĩnh mạch bên phải có thể là bình thường hoặc bất thường. Chúng tôi sử dụng dấu hiệu sung huyết tĩnh mạch hoặc không dung nạp dịch để chỉ ra rằng bolus dịch nhiều lần có thể gây hại và lợi tiểu có thể được chỉ định.
4 Bình thường X 3 (Trái tim hạnh phúc)
Bình thường x 3, hay trái tim hạnh phúc, có chức năng bình thường, tiền gánh bình thường và sức cản mạch máu bình thường (Fig.1 và 2). Một số lượng đáng ngạc nhiên của bệnh nhân bị sốc rơi vào loại này.

Dấu hiệu sinh tồn
- HR 75-100 (thường gặp)
- MAP > 65 mmHg
Chức năng tim (bình thường)
- CI > 2,5 L / phút / m2
- (và) Phân suất tống máu LV > 55%
- (và) Chức năng thất phải (RV) bình thường
◦Đánh giá toàn thể bình thường
◦TAPSE > 17 mm
Sức cản mạch máu hệ thống (SVR) và SVRI (bình thường)
- SVR 800-1200 dynes -giây / cm5
- SVRI 2000-2400 dynes -giây/cm5/m2
Tiền tải (Bình thường)
SV bình thường hoặc cao
- SVI > 35 mL/m2/nháp bóp và/hoặc VTI > 20 cm
5 Giảm đổ đầy (Hummingbird)
Hummingbird hoặc trái tim giảm đổ đầy được đặc trưng bởi chức năng LV và RV bình thường, SV thấp và HR cao. Thông thường MAP bình thường hoặc cao và SVR cao. Điều này khiến bản thân cơ tim có nguy cơ thiếu máu cục bộ, vì vậy bolus dịch được khuyến cáo trong cả chiến lược bù dịch tự do và bù dịch thận trọng (Hình.3).
Dấu hiệu quan trọng
- HR > 100 bpm
- MAP > 65 mmHg
Chức năng tim (bình thường)
- LV EF > 55%, thường > 70%
- (và) Chức năng RV bình thường
◦Đánh giá toàn thể bình thường
◦TAPSE > 17 mm
SVR (Bình thường hoặc Cao)
Bình thường hoặc cao
SVR
- >800 dynes -giây / cm5
- Thường cao (> 1200)
SVRI
- > 2000 dynes -giây/cm5/m2
- Thường cao (> 2400)
Tiền tải (SVthấp, sung huyết tĩnh mạch (-))
SV thấp:
- SVI < 35 mL / m2 / nhát bóp
- VTI < 20 cm
- Không có bằng chứng về sung huyết tĩnh mạch
◦B-lines tối thiểu
◦Gan S > D
◦Portal pulsatility < 30%
6 Giãn mạch
Bất kỳ trái tim nào có sức cản mạch máu hệ thống thấp và chức năng LV và RV bình thường đều được xếp vào nhóm giãn mạch. Thông thường cung lượng tim cao, và chức năng tim là tuyệt vời. Chúng ta thường thấy giãn mạch, cung lượng tim cao trong sepsis và các tình trạng viêm khác bao gồm cả chấn thương nghiêm trọng. Bởi vì SVR thấp, thuốc co mạch có thể bị được chỉ định (Hình 4). Nếu SV cũng thấp, thì bệnh nhân được coi là có hồ sơ vasodilated-hummingbird hỗn hợp, và dịch cùng thuốc co mạch được chỉ định trong cả chiến lược bù dịch tự do lẫn bù dịch thận trọng.

Dấu hiệu quan trọng
- HR >100 (thường gặp)
- MAP < 65 mmHg (thường gặp)
Chức năng tim (Bình thường, Tuyệt vời)
- Chỉ số tim > 2,5 L/phút/m2
◦Thường > 4,0
- (và) LV EF > 55%
◦Thường > 75%
- (và) đánh giá RV toàn thể
◦Bình thường
◦RV TAPSE > 17 mm
SVR (Thấp)
- SVR < 800 dynes -giây / cm5
- SVRI < 2000 dynes -giây/cm5/m2
Tiền tải
- Có thể là bất kỳ SV hoặc VTI nào
- SV thấp < 35 ml/m2/nhát bóp hoặc VTI < 20 cm
◦ Giãn mạch /hummingbird hỗn hợp; giãn mạch và đổ đầy kém
7 Rối loạn chức năng ( Trái tim buồn)
Rối loạn chức năng tim có thể góp phần làm giảm tưới máu cơ quan đích. Điển hình đây là một rối loạn chức năng LV hoặc RV từ trung bình đến nặng, và hỗ trợ co bóp là khuyến cáo chính. Nếu SVR thấp, thì thuốc co mạch cũng có thể được chỉ định. Các khuyến cáo điều trị sẽ khác nhau tùy thuộc vào loại chức năng rối loạn được xác định (Hình 5).

Tiêu chí dấu hiệu sinh tồn (bất kỳ)
Chức năng tim (rối loạn chức năng hiện diện)
- LV EF < 55%
- Thường < 40%, có thể < 30%
- Rối loạn chức năng RV
◦Thường là trung bình hoặc nặng
◦TAPSE < 17 mm
- HR < 65 và CI < 2,5 L/phút/m2
◦Nhịp tim chậm với cung lượng tim thấp
- Bệnh lý giải phẫu có thể ảnh hưởng đến cung lượng tim
◦Hẹp động mạch chủ vừa/nặng
◦Tràn dịch màng ngoài tim lượng vừa/nhiều
SVR (bất kỳ)
- Nếu SVR < 800 dynes -giây / cm5
◦Rối loạn chức năng/giãn mạch hỗn hợp.
Tiền tải
- Có thể là bất kỳ SV hoặc VTI nào
Khuyến cáo điều trị
- Hơn bất kỳ phân loại nào khác, các khuyến cáo điều trị thực sự phụ thuộc vào những phát hiện cụ thể gây rối loạn chức năng. Dưới đây là các khuyến cáo phổ biến nhất mà chúng tôi đưa ra đối với LV EF thấp và rối loạn chức năng RV từ trung bình đến nặng.
Giảm tưới máu cơ quan đích
- Hô trợ co bóp có thể được chỉ định:
◦LV EF < 55%
◦Rối loạn chức năng RV
■ Nếu PASP tăng và/hoặc LV có vẻ đổ đầy kém:
- Cân nhắc các biện pháp giảm PASP.
- Thuốc giãn mạch phổi.
◦Cân nhắc bắt đầu sử dụng dobutamine hoặc epinephrine.
- Nếu SVR thấp < 800 ( rối loạn chức năng/giãn mạch hỗn hợp):
◦Thuốc co mạch cũng có thể được chỉ định.
◦Epinephrine có thể là thuốc tăng co bóp lý tưởng vì nó cũng là một thuốc co mạch.
◦Ngoài ra, sự kết hợp của dobutamine và norepinephrine là hợp lý.
- Nếu SVR cao > 1200 dynes -giây / cm5 / m2:
◦Thuốc giãn mạch để giảm hậu gánh có thể được chỉ định.
- Giải quyết các phát hiện giải phẫu bất thường:
◦Cụ thể cho các phát hiện này, xin xem Chap. 18.
8 Hồ sơ hỗn hợp
Vẻ đẹp của siêu âm tim huyết động là nó cho phép hiểu khi có nhiều hơn một yếu tố góp phần gây sốc.
- Bất kỳ rối loạn chức năng, hoặc bệnh lý giải phẫu nào có thể ảnh hưởng đến cung lượng tim:
◦Đặt trong phân loại rối loạn chức năng.
◦Nếu cũng có giãn mạch:
■ Rối loạn chức năng / giãn mạch
- Hỗ trợ co bóp và co mạch được chỉ định.
- Nếu giãn mạch với chức năng bình thường:
◦Đặt trong phân loại giãn mạch.
◦Nếu cũng có thể tích nhát bóp thấp:
■ Giãn mạch / đổ đầy kém
- Bù dịch và thuốc co mạch được chỉ định.
- Hồ sơ bình thường và Hummingbird
◦Có chức năng bình thường
◦Và SVR bình thường
Bài đọc đề xuât
- Murthi SB, Markandaya M, Fang R, Hong CM, Galvagno SM, Lissuaer M, Stansbury LG, Scalea TM. Đánh giá siêu âm tim toàn diện, định lượng, dựa trên chức năng tập trung trong đơn vị chăm sóc criti-cal là khả thi và tác động đến việc chăm sóc. Mil Med. 2015;180(3 Bổ sung):74-9. https://doi.org/10.7205/MILMED-D- 14-00374.
- Olivieri PP, Patel R, Kolb S, Fatima S, Galvagno SM, Haase DJ, Ramani GV, Ludmir J, Alkhatib H, Herr D, Bruno DA, Scalea TM, Murthi SB. Echo là một thước đo tốt, không hoàn hảo, về cung lượng tim ở những bệnh nhân phẫu thuật bị bệnh nặng. J Chấn thương chăm sóc cấp tính Surg.2019;87(2):379-85. https://doi.org/ 10.1097/TA.0000000000002304.
- Spiegel R, Teeter W, Sullivan S, Tupchong K, Mohammed N, Sutherland M, Leibner E, Rola P, Galvagno SM Jr, Murthi SB. Việc sử dụng Doppler tĩnh mạch để dự đoán các tác dụng bất lợi ở thận trong đoàn hệ ICU gen-eral . Crit Care (bằng tiếng Anh). 2020;24(1):615.https://doi.org/10.1186/ s13054-020-03330-6. PMID: 33076961; PMCID: PMC7574322
Siêu âm tim nhanh có trọng điểm (MIỄN PHÍ): Ví dụ lâm sàng – Sarah B. Murthi
Viết tắt
Huyết áp BP
BSA Diện tích bề mặt cơ thể
Chỉ số tim CI
CRRT Liệu pháp thay thế thận liên tục MIỄN PHÍ
Tập trung đánh giá siêu âm tim nhanh HR
Nhịp tim
Chiều cao ht
Đơn vị chăm sóc đặc biệt ICU
IVC Tĩnh mạch chủ dưới
LVOT D Đường kính đường ra thất trái MAP Có nghĩa là huyết áp động mạch
PAC Ống thông động mạch phổi PASP Huyết áp tâm thu động mạch phổi PEEP Áp lực cuối khí thở ra dương tính POCU SSiêu âm tại chỗ chăm sóc
Chỉ số khối lượng đột quỵ SVI SVR Sức cản mạch máu toàn thân SVV Biến thể thể tích đột quỵ
TAPSE Chuyến tham quan tâm thu máy bay xuyên tai UTA Không thể đánh giá
Khả năng đáp ứng âm lượng VR VTI Tích phân thời gian vận tốc Trọng lượng Wt
1 Giới thiệu
Sử dụng FREE dễ dàng hơn là giải thích nó. Dưới đây là các ví dụ về hướng dẫn hồi sức những trường hợp phức tạp được cá thể hóa theo nhu cầu của bệnh nhân bằng siêu âm. Các tình huống được điều chỉnh từ các trường hợp lâm sàng sử dụng FREEs để điều trị trực tiếp. Mặc dù các phép đo có bao gồm FREE nâng cao, nhưng cấu trúc vẫn giữ nguyên; đánh giá bệnh nhân, lựa chọn chiến lược bù dịch, siêu âm đánh giá chức năng tim, tình trạng thể tích, sức cản mạch máu và kết quả giải phẫu được sử dụng để đưa ra các khuyến nghị về việc sử dụng dịch, thuốc co mạch và hỗ trợ co bóp.
Tất cả các tính toán được liệt kê dưới đây được mô tả trong các chương tương ứng của chúng. Chúng tôi đã tạo và sử dụng một ứng dụng điện thoại miễn phí được gọi là siêu âm hồi sức (resUS) để tạo hình chúng trước một cách thường xuyên. Hệ thống siêu âm được thiết kế cho các ứng dụng tim mạch và XQ, vì vậy làm loại kiểm tra này cồng kềnh nhưng không khó về mặt trí tuệ. Hầu hết tất cả các hệ thống đều có gói tính toán có thể lập trình được, vì vậy bạn có thể tạo ra một giao thức và tự động hóa một số tính toán để điều chỉnh các bài kiểm tra siêu âm cho phù hợp với nhu cầu của đơn vị ICU. Những bệnh nhân nặng, đặc biệt là những bệnh nhân được phẫu thuật, nổi tiếng là khó thực hiện siêu âm qua thành ngực. Ở hầu hết các bệnh nhân, một số mặt cắt và số liệu có thể không thu được dựa trên giải phẫu bệnh nhân. FREE bao hàm toàn diện đủ để các dữ liệu có thể được thu thập đủ ở hầu hết bệnh nhân nhằm cho phép đưa ra những quyết định sáng suốt.
Chúng tôi đã thấy rằng FREE có thể trả lời câu hỏi lâm sàng > 90% thời điểm và thay đổi điều trị trong khoảng 50% thời điểm nó được thực hiện. Ngoài ra, protocol này cho phép sự biến thiên giữa 2 lần thực hiện của 1 người thực hiện (interobserver variability) rất tuyệt vời trong các khuyến cáo điều trị. Sử dụng một kiểm tra toàn diện, nhiều mặt cắt, thông tin quan trọng cần thiết để thực hiện các kiểm tra được suy luận cẩn thận có thể thu được ở hầu hết các bệnh nhân.
2 Các phép đo định lượng trong FREE
FREE sử dụng siêu âm định lượng. Bảng 1 liệt kê một số chỉ số được sử dụng nhiều nhất và các điểm cắt cho thấp, trung bình và cao. Chúng tôi cảm thấy việc sử dụng các số làm tròn và các phân loại lớn dễ dàng hơn và khuyến khích suy nghĩ về việc đo lường trong siêu âm POCUS như hiện tại; bán định lượng hơn là chính xác một cách nghiêm ngặt.
Về định lượng
- Siêu âm có thể tạo ra những con số chính xác vượt quá độ nhạy của nó:
◦Độ nhạy được dựa trên khả năng tái lập (reproducibility) giữa các nhà quan sát.
- Phạm vi lớn với các điểm cắt trực quan là lý tưởng khi phân loại các nhóm bệnh nhân:
◦Cho phép interobserver variability.
◦Trong thực tế, các điểm cắt chính xác là mơ hồ:
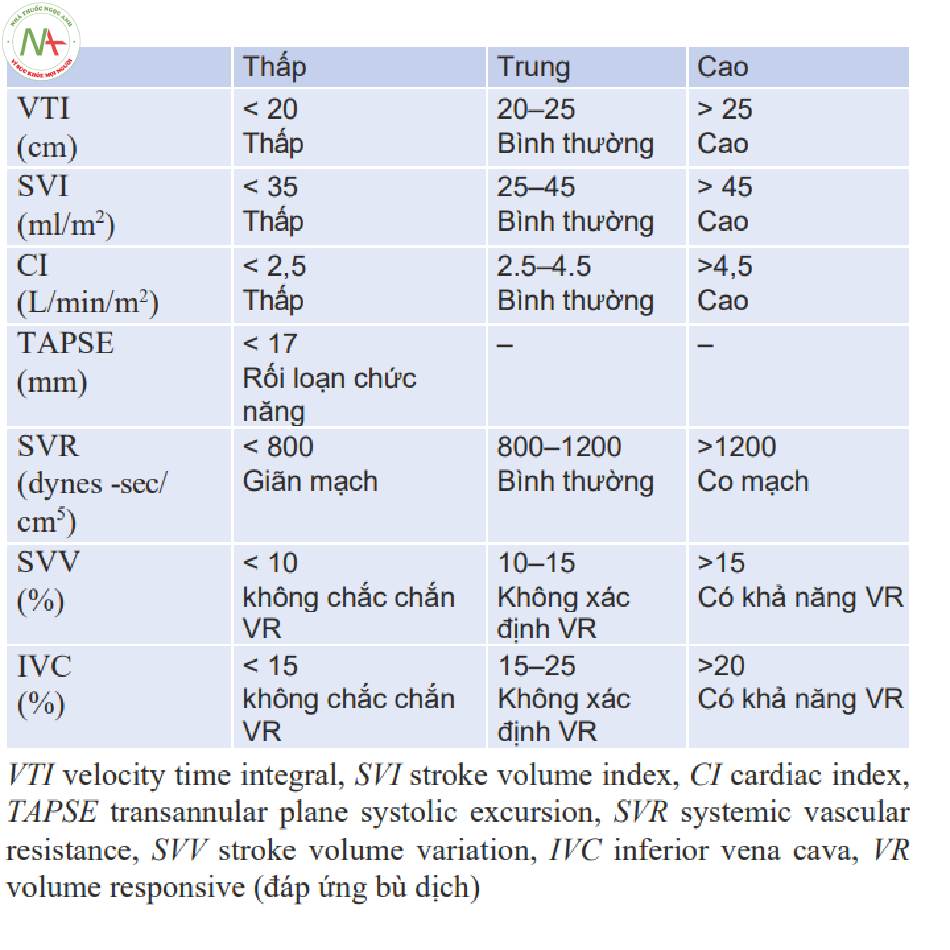
■ Không có sự khác biệt có thể tái lập giữa SVR được tính toán là 810 và 790 mặc dù chúng rơi vào hai ngưỡng khác nhau là bình thường và thấp:
- Cả hai đều được hiểu là bình thường-thấp (low normal).
◦Sẽ có những giá trị không xác định, đặc biệt là trong các chỉ số như đáp ứng bù dịch.
- Xu hướng thay đổi theo thời gian sẽ chính xác hơn:
◦Ví dụ hững xu hướng thay đổi trong VTI với việc bổ sung thuốc hỗ trợ co bóp
◦Đặc biệt là nếu cùng một người thực hiện siêu âm
- Các ngưỡng cho rối loạn chức năng như TAPSE và EPSS (E-point septal separation) được rút ra từ các nghiên cứu có dân số lớn sử dụng khoảng tin cậy 95% và ngưỡng thấp hơn cho bách phân vị thứ năm (fifth percentile). Vì vậy, họ chỉ phát hiện rối loạn chức năng nghiêm trọng:
◦Trong khi TAPSE < 17 mm phát hiện rối loạn chức năng nghiêm trọng, TAPSE > 17 mm không có nghĩa là chức năng RV bình thường.
- Sử dụng nhiều hơn một chỉ số và kiểm tra tất cả sự đo lường, kiểm tra bằng mắt cẩn thận:
◦TAPSE có hợp lý với cách mà RV hoạt động như nó biểu hiện trong tất cả các mặt cắt thu được không?
- Biết lỗi nằm ở đâu trong các chỉ số đang được sử dụng để chúng có thể được sử dụng chính xác hơn.
Các tính toán được sử dụng dưới đây được mô tả trong các chương tương ứng của chứng. Khi cần ước tính áp lực nhĩ phải hoặc áp lực tĩnh mạch trung tâm, chúng tôi sử dụng 10 mmHg. Một ứng dụng điện thoại miễn phí có tên Resuscitation Ultrasound mà chúng tôi đã tạo ra được sử dụng để thực hiện các phép tính.
3 Trường hợp 1: Bệnh nhân chấn thương
với lượng nước tiểu giảm
Bệnh nhân là một người đàn ông 73 tuổi mắc bệnh gan giai đoạn cuối, bị ngã khi đang đứng. Chấn thương bao gồm tụ máu dưới màng cứng và gãy xương mũi. Ông ấy được đưa vào ICU để đánh giá thần kinh thường xuyên. Ông ta có lượng nước tiểu < 30 ml trong 2 giờ qua và sờ lạnh. Thời gian làm đầy mao mạch là 3 giây. Hemoglobin ổn định. Siêu âm FREE được thực hiện.
Chỉ định cho FREE
- Giảm lượng nước tiểu
Dấu hiệu sinh tồn
- HR 97 bpm
- BP 119/55 mmHg
- MAP 76 mmHg
Cao 181 cm, nặng 62 kg và BSA 1,8 m2
Thuốc co mạch / tăng co bóp: Không
Máy thở: Không đặt NKQ, đang thở oxy canula 4L
Chiến lược bù dịch
- Bù dịch tự do
◦Chấn thương gần đây với bằng chứng về giảm tưới máu cơ quan đích (giảm lượng nước tiểu)
◦Rối loạn chức năng hô hấp tối thiểu
Phát hiện FREE (Hình. 1)
- Chức năng tim
◦LV: EF 55-70%
◦RV: Bình thường với đánh giá bằng mắt và TAPSE
◦Huyết động học
■VTI, thấp (17 cm); Đường kính đường ra LV (LVOT D) 1,80 cm
■SVI thấp (24 ml/m2); CI thấp (2,3 L / phút / m2); và SVR cao (1265 dynes -giây / cm5)
- Đánh giá tình trạng thể tích
Khả năng đáp ứng bù dịch
◦SV: Thấp
◦SVV: Có khả năng VR (16%)
◦IVC: Có khả năng VR (xẹp 100%)
Sung huyết tĩnh mạch
◦Dòng chảy gan bình thường
◦Dòng chảy cửa bình thường
◦B-lines tối thiểu
- Sức cản mạch máu hệ thống (SVR)
◦SVR: cao
◦Huyết áp tâm thu động mạch phổi (PASP): Không được đánh giá; Chức năng và kích thước RV bình thường
- Phát hiện giải phẫu
◦Hở van hai lá nhẹ
Hồ sơ Hummingbird
- Chức năng tâm thu LV và RV bình thường
- SV thấp, HR cao và SVR cao
Đề xuất điều trị
- Xem xét bolus dịch.
- Không có chỉ định cho thuốc co mạch.
- Không có chỉ định hỗ trợ co bóp.
Diễn tiến lâm sàng
Sau khi thực hiện FREE, bệnh nhân được bolus 500 ml dịch tinh thể ba lần trong 8 giờ dẫn đến tăng lượng nước tiểu. Khám thần kinh của ông ấy đang được cải thiện, và không cần đặt nội khí quản.
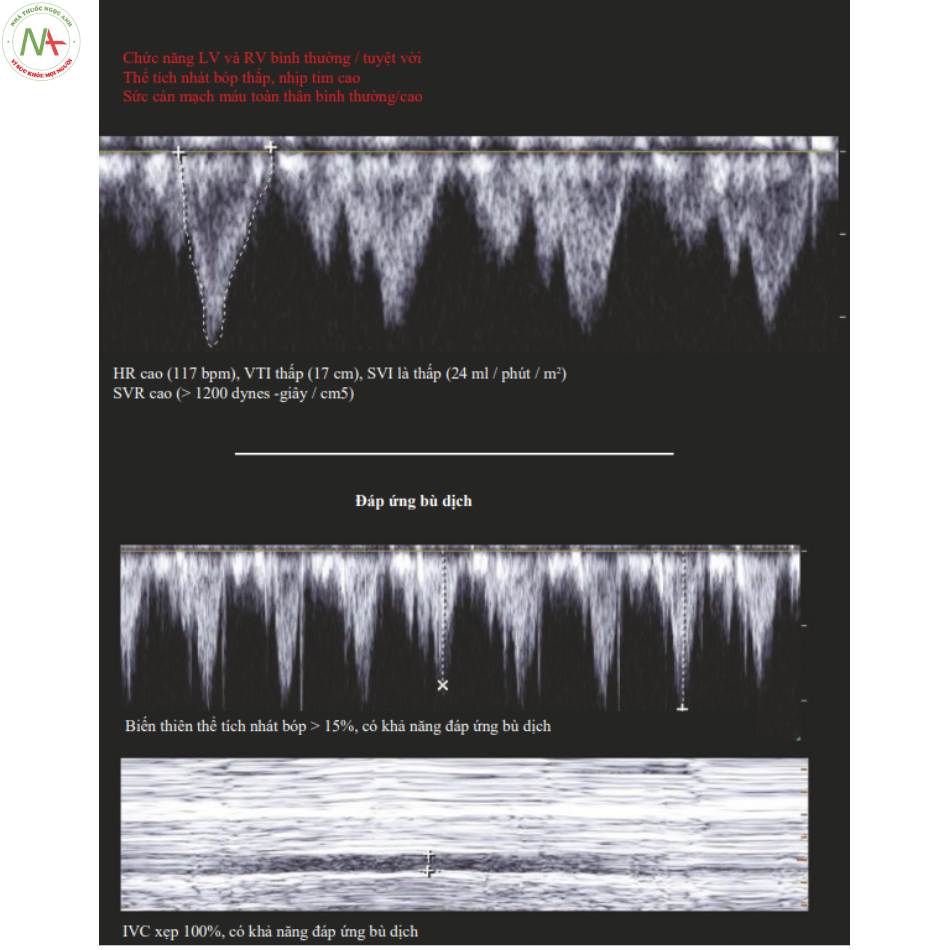
sơ Hummingbird vì chức năng thất trái và phải là bình thường (không được hiển thị), HR cao, SVI thấp và SVR cao. Anh ấy cũng biểu hiện đáp ứng bù dịch. Xem văn bản để biết chi tiết về điều trị
Điểm giảng dạy
Trong Hồ sơ Hummingbird, bản thân siêu âm cho thấy bù dịch có lợi vì nhịp tim cao và thể tích nhát bóp thấp khiến bản thân cơ tim gặp nguy hiểm. Bù dịch được đề xuất trong cả chiến lược tự do và thận trọng. Theo định nghĩa, chức năng tim là bình thường, và sức cản mạch máu là bình thường/cao, do đó thuốc co mạch và hỗ trợ co bóp không được chỉ định.
4 Trường hợp 2: Quá liều thuốc với suy hô hấp và hạ huyết áp
R.O. là một phụ nữ 39 tuổi được đưa vào ICU sau khi dùng quá liều acetaminophen. Cô được đặt nội khí quản để bảo vệ đường thở khi nhập viện. Trong quá trình làm thủ thuật cô bị hít sặc. Bốn giờ sau, cô đã bị hạ huyết áp và tăng nhu cầu thở máy. Siêu âm FREE được thực hiện.
Chỉ định cho FREE
- Hạ huyết áp và suy hô hấp tiếp diễn
Dấu hiệu sinh tồn
- HR 117 bpm
- BP 101/60 mmHg
- MAP 74 mmHg
Cao 170 cm, Nặng 68 kg và BSA 1,79 m2
Thuốc co mạch/tăng co bóp: Norepinephrine 0.08 mcg/kg/phút
Máy thở: Kiểm soát áp lực là 20, PEEP 14 cmH2O, RR
18 và F1O2 40%
Chiến lược bù dịch
- Bù dịch tự do
◦ Lập luận có thể được đưa ra để sử dụng một trong hai chiến lược. Trong trường hợp này, nhóm ICU đã chọn một chiến lược bù dịch tự do để thúc đẩy lưu lượng máu gan và thận.
Phát hiện FREE (Hình. 2)
- Chức năng tim
◦LV: EF > 70%
◦RV: Bình thường với đánh giá bằng mắt và TAPSE
◦Huyết động học
■VTI 23,8 cm; LVOT D 1,85 cm
■SVI bình thường (36 ml/m2); CI bình thường (4,2 L / phút / m2); và SVR thấp (680 dynes -giây/cm5)
- Đánh giá tình trạng thể tích
Khả năng đáp ứng bù dịch
◦SVV: không chắc chắn VR
◦IVC: không chắc chắn VR (2,42 cm, không xẹp) Sung huyết tĩnh mạch (Hình. 3)
◦Dòng chảy tĩnh mạch gan: Bất thường (dòng chảy tâm thu trào ngược)
◦Dòng chảy tĩnh mạch cửa: Bất thường (pulsatile)
◦B-lines lan tỏa
- Sức cản mạch máu hệ thống
◦SVR: Thấp
◦PASP: Không được đánh giá; Chức năng và kích thước RV bình thường
- Phát hiện giải phẫu
◦Chức năng van tim bình thường; không tràn dịch màng ngoài tim
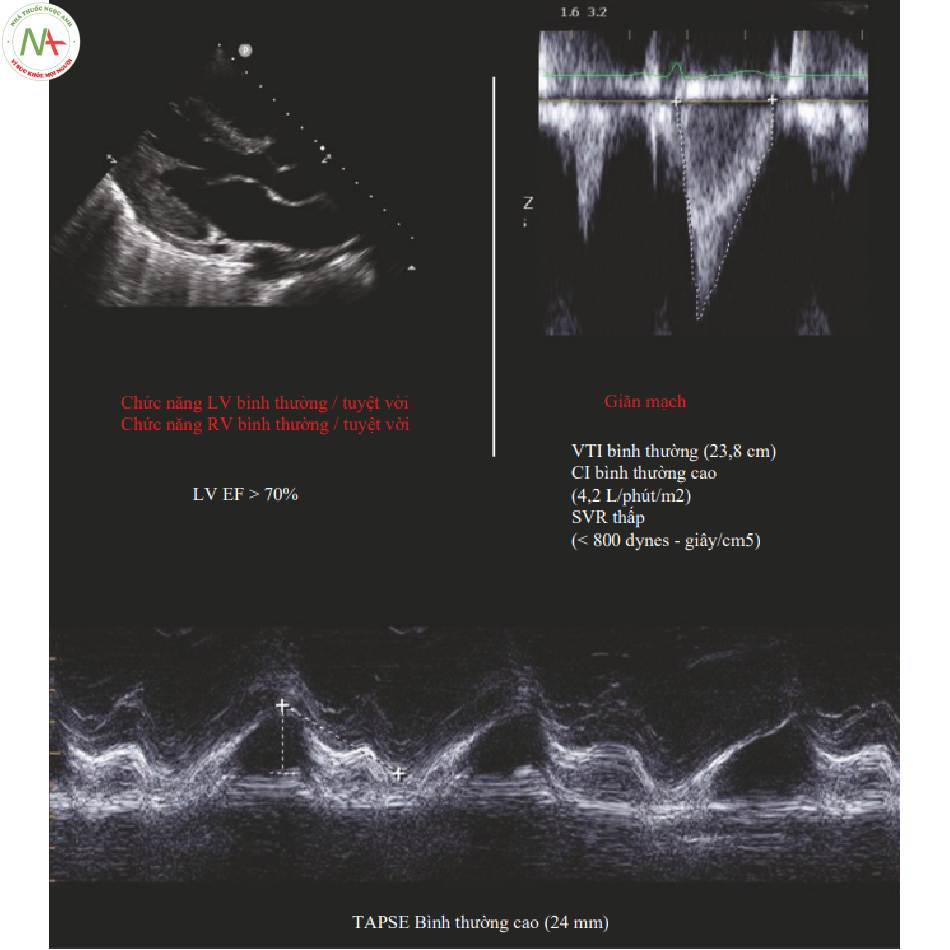
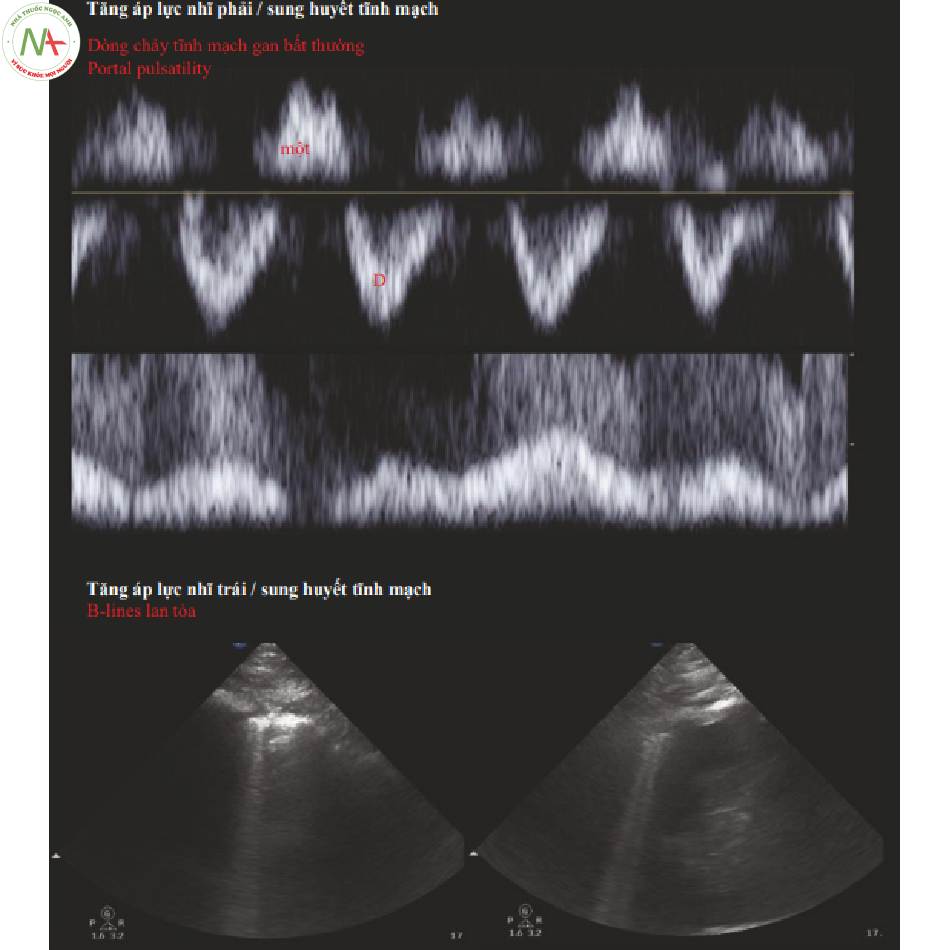
- Chức năng LV và RV bình thường
- Sức cản mạch máu thấp
Đề xuất điều trị
- Cân nhắc loại bỏ dịch cẩn thận:
◦Mặc dù chiến lược bù dịch tự do đã được chọn, nhưng lợi tiểu vân được khuyến cáo vì có bằng chứng về sung huyết tĩnh mạch bên trái và bên phải.
- Tiếp tục thuốc co mạch; chuẩn độ để duy trì MAP là 65 mmHg:
◦Lợi tiểu có thể sẽ làm giảm áp lực nhĩ phải, và MAP có thể giảm thêm nhu cầu tăng liều norepinephrine.
- Không có chỉ định thuốc tăng co bóp.
giờ tiếp theo, cân bằng dịch của R.O là âm 1 lít, trong khi nhu cầu norepinephrine và nhu cầu thở máy của cô đã
Điểm giảng dạy: Trong Hồ sơ Giãn mạch, khuyến cáo về dịch có thể là cung cấp dịch, duy trì trạng thái dịch, và lợi tiều tùy thuộc vào chiến lược bù dịch đã chọn và đánh giá thể tích.
- FREE cho phép xem xét dịch và thuốc co mạch riêng
biệt mặc dù cả hai đều có thể ảnh hưởng đến huyết áp.
- Trong trường hợp này, bệnh nhân có dấu hiệu của cả sung huyết tĩnh mạch bên trái và bên phải tăng cao. Điều này không phải lúc nào cũng xảy ra, đôi khi có trường hợp có B-lines lan tỏa, nhưng các dòng chảy bên phải (gan, cửa, thận) là bình thường và ngược lại.
- Hạ huyết áp là do giãn mạch chứ không phải do cung lượng tim thấp, và có bằng chứng về sung huyết tĩnh mạch bên phải và bên trái. Vì vậy, tiếp tục thuốc vận mạch trong khi loại bỏ dịch là cách tốt nhất để tối ưu hóa tưới máu mô.
5 Trường hợp 3: Hậu phẫu sửa chữa thoát vị ổ bụng lớn bị hạ huyết áp
Bệnh nhân là một phụ nữ 64 tuổi đã trải qua một cuộc phẫu thuật lỗ rò ruột qua da kéo dài 8 giờ và sửa chữa thoát vị ổ bụng. Bốn giờ sau phẫu thuật, cô ta bị hạ huyết áp liên tục với nhu cầu dùng thuốc co mạch mặc dù đã truyền 4 lít dịch tinh thể. Lượng nước tiểu của cô ấy ở mức cận biên (marginal); da ấm và ẩm. Siêu âm FREE được thực hiện.
Chỉ định cho FREE
Dấu hiệu sinh tồn
- HR 67 bpm
- BP 117/44 mmHg
- MAP 68 mmHg
Cao 164 cm, Nặng 55 kg và BSA 1,6 m2
Thuốc co mạch/hỗ trợ co bóp: Norepinephrine 0.15 mcg/kg/phút
Máy thở: SIMV, PEEP 10 cmH2Ũ và FiO2 40%
Chiến lược bù dịch
- Có một cuộc xung đột giữa các đội.
- Các bác sĩ phẫu thuật lo ngại rằng chiến lược bù dịch tự do hiện tại sẽ gây ra hội chứng chèn ép khoang bụng; đội ICU lo ngại việc hạn chế bolus dịch sẽ gây hại cho việc tưới máu cơ quan:
◦ FREE thường được thực hiện để giải quyết một cuộc tranh luận về kế hoạch hồi sức tốt nhất.
- Hạ huyết áp cần thuốc co mạch
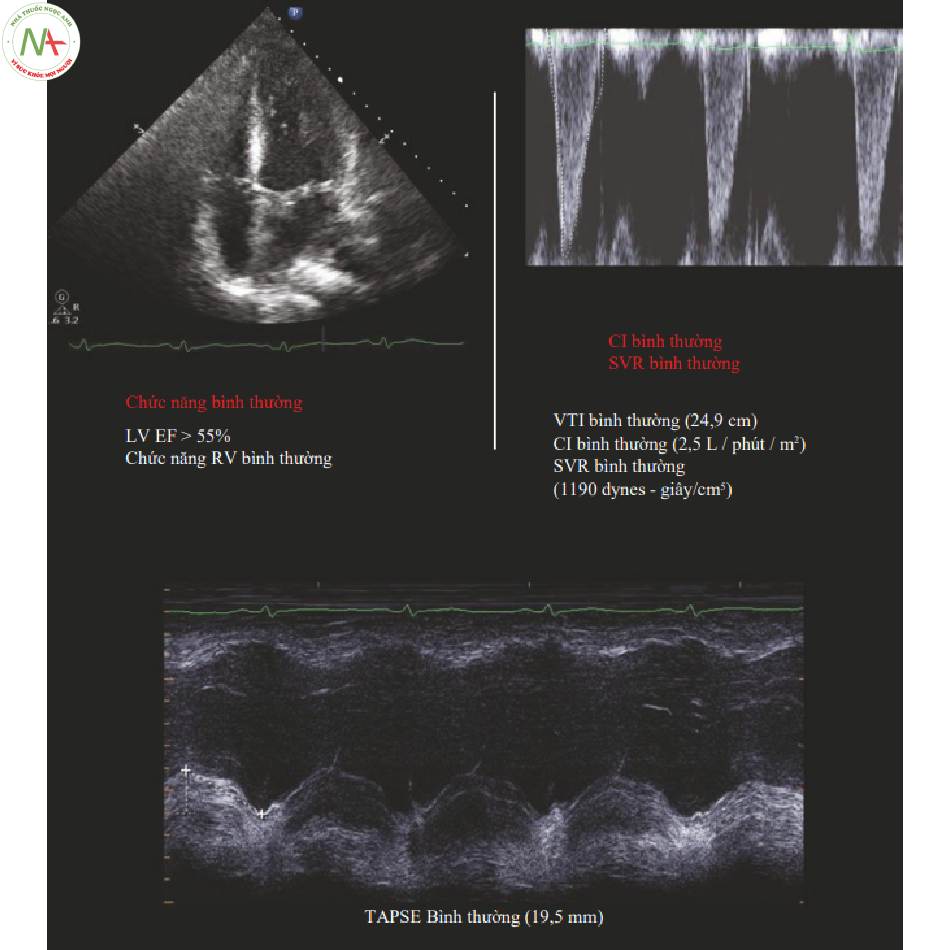
Phát hiện FREE (Hình. 4)
- Chức năng tim
◦LV: EF 55-70%
◦RV: Bình thường với đánh giá bằng mắt và TAPSE
◦Huyết động học
■VTI 24,9 cm; LVOT D 1,73 cm
■SVI bình thường (37 ml/m2); CI bình thường (2,5 L/phút/ m2); và SVR bình thường (1190 dynes – giây/cm5)
- Đánh giá thể tích
Khả năng đáp ứng bù dịch
◦SVV: không chắc chắn VR (5%)
◦IVC: không chắc chắn VR (1.93 cm, không xẹp)
Sung huyết tĩnh mạch
◦Dòng chảy tĩnh mạch gan: Bình thường (tâm thu > tâm trương)
◦Dòng chảy tĩnh mạch cửa: Bình thường (không có pulsatile)
◦B-lines tối thiểu
- Sức cản mạch máu hệ thống
◦SVR: Bình thường (đang sử dụng thuốc co mạch)
◦PASP: Không được đánh giá; Chức năng và kích thước RV bình thường
- Phát hiện giải phẫu
◦Chức năng van tim bình thường; không tràn dịch màng ngoài tim
Hồ sơ bình thường X 3
- Chức năng LV và RV bình thường
- Sức cản mạch máu bình thường
◦Đang dùng norepinephrine.
◦Điều này được ghi nhận và tham khảo trong các khuyến cáo điều trị. Bản thân hồ sơ là dựa trên các dấu hiệu sinh tồn và phát hiện siêu âm.
- Các dấu hiệu tối thiểu của sung huyết tĩnh mạch, hoặc tăng áp lực nhĩ
Đề xuất điều trị
- Bù dịch tự do
◦Duy trì trạng thái dịch:
■Thể tích nhát bóp là bình thường và không có vẻ như sẽ đáp ứng bù dịch.
- Chất lỏng thận trọng
◦Cân nhắc loại bỏ dịch cẩn thận.
- Không có chỉ định tăng liều thuốc co mạch
- Không có chỉ định thêm/tăng thuốc hỗ trợ co bóp
Diễn tiến lâm sàng
Nhóm điều trị quyết định duy trì tình trạng dịch và theo dõi chặt chẽ bệnh nhân. Không bolus dịch thêm. Trong 24 giờ tiếp theo, lượng nước tiểu cải thiện và cô ấy được rút ống NKQ. Sau khi rút ống, nhu cầu norepinephrine giảm xuống, cho phép chúng tôi ngừng nó.
Điểm giảng dạy Chúng tôi không xem xét việc sử dụng thuốc tăng co bóp hoặc thuốc co mạch tại thời điểm thực hiện FREE với hồ sơ của BN này. Nó dựa trên các dấu hiệu sinh tồn và siêu âm, vì vậy bệnh nhân này có Hồ sơ Bình thường khi đang sử dụng thuốc co mạch. Chúng tôi ghi lại các thuốc co mạch tại thời điểm siêu âm FREE và tham khảo chúng trong các khuyến cáo điều trị.
6 Trường hợp 4: Viêm phổi bệnh viện và hạ huyết áp
SB là một phụ nữ 78 tuổi nhập viện vì tai nạn xe motor. Chấn thương của cô bao gồm gãy nhiều xương sườn gây suy hô hấp. Một catheter ngoài màng cứng được đặt để kiểm soát cơn đau, và cô ấy được theo dõi suy hô hấp. Hai ngày sau, cô được chuyển đến ICU vì suy hô hấp giảm oxy máu. Cô được đặt nội khí quản, được chẩn đoán viêm phổi và bắt đầu dùng kháng sinh. Bây giờ nhu cầu thở máy ngày càng tăng và cần norepinephrine. Da ấm và ẩm. Lượng nước tiểu bình thường nhưng có xu hướng giảm. Siêu âm FREE được thực hiện.
Chỉ định cho FREE
- Suy hô hấp và hạ huyết áp
Dấu hiệu sinh tồn
- HR 115 bpm
- BP 100/40 mmHg
- MAP 60 mmHg
Cao 165 cm, Nặng 55 kg và BSA 1,60 m2
Thuốc co mạch/hỗ trợ co bóp: Norepinephrine 0.18 mcg/kg/phút
Máy thở: Kiểm soát áp lực, FiO260% và PEEP 12 cmH2O
Chiến lược bù dịch
- Tranh luận giữa các nhóm
◦Lo ngại về suy hô hấp và giảm tưới máu cơ quan đích.
Phát hiện FREE (Hình. 5)
- Chức năng tim
◦LV: EF < 30% (Video 1)
◦RV: Bình thường với đánh giá bằng mắt và TAPSE
◦Huyết động học
■VTI 13,5cm; LVOT D 1,83 cm
■SVI thấp (22 ml/m2); CI bình thường (2,6 L / phút / m2); và SVR bình thường (980 dynes -giây / cm5)
- Đánh giá thể tích
Khả năng đáp ứng bù dịch
◦SVV: Có khả năng đáp ứng bù dịch (15%)
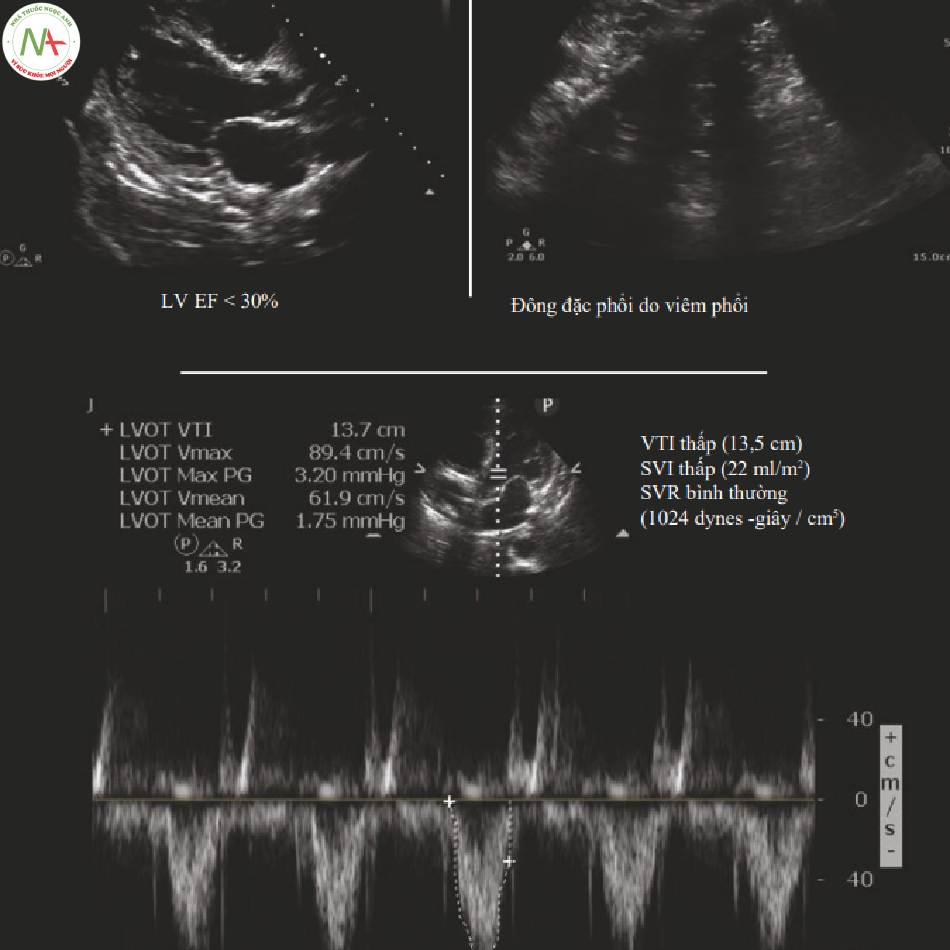
◦IVC: Ít có khả năng đáp ứng bù dịch hơn (2,3 cm, xẹp) Sung huyết tĩnh mạch
◦Dòng chảy tĩnh mạch gan: Bình thường (S > D)
◦Dòng chảy tĩnh mạch cửa: Bình thường (không có pulsatile)
◦B-lines tối thiểu; có dấu hiệu đông đặc phối ở thùy dưới bên phải
- Sức cản mạch máu
◦SVR: Bình thường
◦PASP: Không thể đánh giá
- Phát hiện giải phẫu
◦Chức năng van tim bình thường; không tràn dịch màng ngoài tim
Hồ sơ rối loạn chức năng
- LV EF < 30% và SV thấp
- Sức cản mạch máu bình thường
◦Đang dùng thuốc co mạch
- Đánh giá thể tích hỗn hợp
◦SVV cho thấy có đáp ứng bù dịch.
◦IVC gợi ý ít có khả năng đáp ứng bù dịch hơn:
■Gãy các xương sườn và PEEP cao làm cho các chỉ số này kém tin cậy hơn.
■Chúng tôi đang xem xét loại bỏ các đánh giá IVC khỏi FREE và thay vào đó là đánh giá biến thiên tĩnh mạch cảnh trong theo tư thế.
◦Không có bằng chứng về sung huyết tĩnh mạch bên trái hoặc phải.
Đề xuất điều trị
- Bù dịch tự do:
◦Bolus dịch cẩn thận
- Bù dịch thận trọng:
◦Duy trì tình trạng dịch
- Cân nhắc thêm thuốc tăng co bóp để cải thiện chức năng thất trái.
- Không có chỉ định tăng liều thuốc co mạch.
Diễn tiến lâm sàng: epinephrine liều tăng co bóp (0.05 mcg/kg/phút) được bắt đầu. Bolus 250-500 ml từng đợt trong 6 giờ tiếp theo. Siêu âm lặp lại cho thấy sự cải thiện trong EF và tăng VTI; B-lines vẫn ở mức tối thiểu. Lượng nước tiểu của cô ấy tăng lên, và nhu cầu norepinephrine của cô ấy giảm.
Điểm giảng dạy Trước khi thực hiện FREE, kế hoạch đã đề ra là tăng NE và thêm vasopressin nhưng theo như kết quả của FREE, thuốc tăng co bóp đã được bắt đầu:
- EF thấp là lý do phổ biến nhất cho Hồ sơ Rối loạn chức năng.
- Siêu âm cho phép điều chỉnh thuốc tăng co bóp hỗ trợ và bù dịch cho phù hợp với bệnh nhân.
7 Trường hợp 5: COVID-19 Cần
ECMO với Hạ huyết áp và Tình trạng thiếu oxy xấu đi
RD là một BN nam 48 tuổi được nhập viện cách đây 10 ngày với suy hô hấp tiến triển do COVID-19. Hai ngày trước, anh ấy đã được ECMO và đang điều trị thay thế thận liên tục (CRRT). Trong 24 giờ qua, anh ta đã dần dần bị hạ huyết áp và giảm oxy máu. Thời gian đổ đầy mao mạch của anh ấy > 3 giây.
Chỉ định cho FREE
- Suy hô hấp và hạ huyết áp
Dấu hiệu sinh tồn
- HR 105 bpm
- BP 100/45 mmHg
- MAP 63 mmHg
Cao 181 cm, Nặng 70 kg và BSA 1,9 m2
Thuốc co mạch / hỗ trợ co bóp: Norepinephrine
0,08mcg / kg / phút
Máy thở: Kiểm soát áp lực, FiO2 60%, PEEP 12 cniHO và đang ECMO
Chiến lược bù dịch
- Bù dịch thận trọng
◦ Mặc dù anh ta bị hạ huyết áp với một số dấu hiệu của giảm tưới máu cơ quan đích, vấn đề chính của anh ta là suy hô hấp .
Phát hiện FREE (Hình. 6 và 7)
- Chức năng tim
◦LV: EF < 70%
◦RV: Rối loạn chức năng nghiêm trọng với đánh giá bằng mắt (Video 2)
■TAPSE: 16,4 mm
◦Huyết động học
■VTI: Không thể đánh giá
■SVI, CI và SVR: Không thể đánh giá
- Đánh giá thể tích
Khả năng đáp ứng bù dịch
◦SVV: Không thể đánh giá
◦IVC: Không thể đánh giá (ống thông ECMO tại chỗ) Sung huyết tĩnh mạch
◦Dòng chảy tĩnh mạch gan: Bất thường (dòng chảy tâm thu trào ngược)
◦Dòng chảy tĩnh mạch cửa: Bất thường (pulsatile)
◦B-lines lan tỏa. Màng phổi dày; tràn dịch màng phổi
- Sức cản mạch máu
◦SVR: không thể đánh giá
◦PASP: Tăng (ước tính > 60 mmHg)
■ Vách ngăn phẳng (septal flattening) với LV hình chữ D
- Phát hiện giải phẫu
◦Cục máu đông lớn trong RV, di động tự do
Hồ sơ rối loạn chức năng (Hình. 6)
- Chức năng RV bị suy giảm nghiêm trọng
- Tăng áp động mạch phổi
- LV nhỏ với ef > 70%
- Vách ngăn phẳng / LV hình chữ D
- Cục máu đông trong RV, nguy cơ thuyên tắc phổi (PE) cao
- Không thể tính toán SVI, CI hay SVR
- Sung huyết tĩnh mạch bên phải
- Không thể đánh giá áp lực nhĩ trái
- B-lines lan tỏa phù hợp với COVID nặng (Hình 7)
Đề xuất điều trị
- Cân nhắc loại bỏ dịch cẩn thận. Có bằng chứng về tăng áp lực nhĩ phải và thất phải quá tải thể tích lẫn áp lực.
- Cân nhắc thêm thuốc tăng co bóp để cải thiện chức năng RV.
- Xem xét các biện pháp giảm áp lực động mạch phổi:
◦Cả co mạch phổi do thiếu oxy và thuyên tắc phổi đều có thể dẫn đến suy RV với áp lực tâm thu động mạch phổi cao.
- Không thể thảo luận về việc sử dụng thuốc co mạch hệ thống. Sức cản mạch không thể được tính toán.
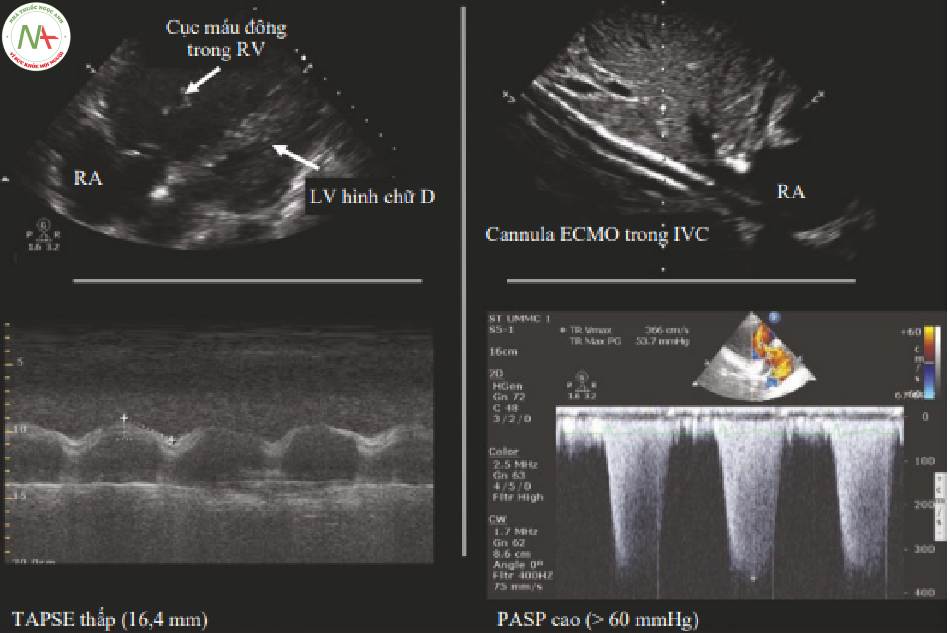
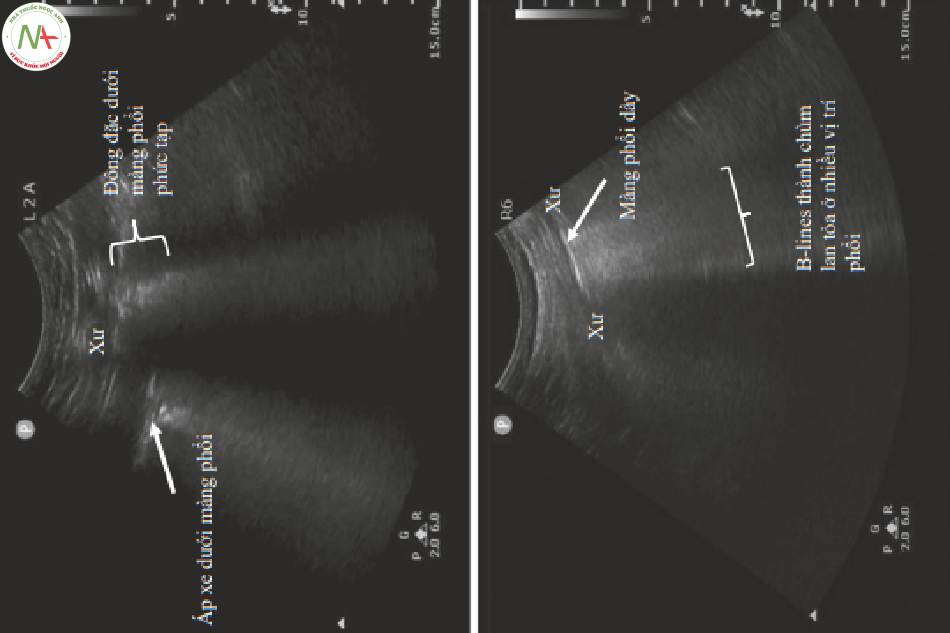
Gợi ý bổ sung
- Cân nhắc đặt catheter động mạch phổi (PAC).
- Xem xét chống đông. Quan sát thấy cục máu đông RV, nguy cơ thuyên tắc phổi cao.
Diễn tiến lâm sàng: epinephrine liều tăng co bóp được bắt đầu 0.05 mcg/kg/phút, như là epoprostenol (Flolan) để giảm áp lực động mạch phổi. Dịch được loại bỏ từ từ thông qua CRRT. RD đã được truyền heparin, nhưng mục tiêu PTT được tăng lên. Sau khi thảo luận về những rủi ro và lợi ích, quyết định được đưa ra là không đặt PAC. Mức độ nghiêm trọng của tình huống được thảo luận với gia đình, và các mục tiêu chăm sóc được giải quyết. Ban đầu anh ta cải thiện, nhưng 2 ngày sau, anh ta nhanh chóng suy sụp và tử vong.
Điểm giảng dạy Hồ sơ rối loạn chức năng chứa một số loại rối loạn chức năng:
Bất cứ điều gì ảnh hưởng đến chức năng tim bao gồm EF thấp, rối loạn chức năng RV, hẹp động mạch chủ vừa/ nặng, tràn dịch màng ngoài tim có chèn ép, và thậm chí cả nhịp tim chậm gây ra cung lượng tim thấp là một lý do để đưa vào Hồ sơ Rối loạn chức năng.
- Các đề xuất điều trị khác nhau tùy thuộc vào rối loạn chức năng cụ thể.
- Thường thì một số chỉ số không thể được thu thập; trong trường hợp này là VTI nên không thể ước tính được SVI, CO và SVR. Ngay cả với dữ liệu một phần, cấu trúc của FREE cho phép ra quyết định phối hợp.
Suggested Reading
- Murthi SB, Markandaya M, Fang R, Hong CM, Galvagno SM, Lissuaer M, et al. Focused comprehensive, quantitative, functionally based echocardiographic evaluation in the critical care unit is feasible and impacts care. Mil Med. 2015;180(3 Suppl):74-9. https://doi. org/10.7205/MILMED-D-14-00374. PMID: 25747636
- Murthi SB, Hess JR, Hess A, Stansbury LG, Scalea TM. Focused rapid echocardiographic evaluation versus vascular cather-based assessment of cardiac output and function in critically ill trauma patients. J Trauma Acute Care Surg. 2012;72(5):1158-64. https:// doi.org/10.1097/TA.0b013e31824d1112. PMID: 22673240. PMID: 27768664
- Glaser JJ, Cardarelli C, Galvagno S Jr, Scalea TM, Murthi SB. Bridging the gap: hybrid cardiac echo in the critically ill. J Trauma Acute Care Surg. 2016;81(5 Suppl 2 Proceedings of the 2015 Military Health System Research Symposium):S157-61. https://doi.org/10.1097/ TA.0000000000001020.
- Olivieri PP, Patel R, Kolb S, Fatima S, Galvagno SM, Haase DJ, et al. Echo is a good, not perfect, measure of cardiac output in critically ill surgical patients. J Trauma Acute Care Surg. 2019;87(2):379-85. https://doi.org/10.1097/TA.0000000000002304. PMID: 31349350
- Spiegel R, Teeter W, Sullivan S, Tupchong K, Mohammed N, Sutherland M, et al. The use of venous Doppler to predict adverse kidney events in a general ICU cohort. Crit Care. 2020;24(1):615. https://doi.org/10.1186/s13054-020-03330-6. PMID: 33076961; PMCID: PMC7574322
