Bệnh tim mạch
Quản lý tăng huyết áp ở bệnh nhân có bệnh tim mạch đồng mắc 2022
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
nhathuocngocanh.com – Để tải file PDF của bài viết Quản lý tăng huyết áp ở bệnh nhân có bệnh tim mạch đồng mắc, xin vui lòng click vào link ở đây.
Tổng quan
Tăng huyết áp động mạch là nguyên nhân hàng đầu gây tử vong trên toàn cầu. Do tuổi tác, gia tăng tỷ lể béo phì, các thay đổi về kinh tế xã hội và môi trường cho nên tỷ lệ này đang gia tăng trên toàn thế giới. Tăng huyết áp thường đi kèm với đái tháo đường týp 2, béo phì, rối loạn mỡ máu, lối sống ít vận động, và hút thuốc làm nguy cơ trở nên trầm trọng hơn. Sự giảm huyết áp thông qua liệu pháp thay đổi lối sống và các thuốc hạ áp làm giảm tỷ lệ mắc bệnh và tỷ lệ tử vong do các bệnh lý tim mạch (CV). Các hướng dẫn khuyến cáo điều trị kết hợp hai hoặc ba thuốc, sử dụng các thuốc tác dụng lên hệ renin-angiotensin, thuốc chẹn kênh canxi, và/hoặc một lợi tiểu.
Các bệnh đồng mắc thường gây khó khăn trong điều trị. Các thuốc mới như thuốc ức chế thụ thể angiotensin-neprilysin, các thuốc ức chế kênh đồng vận natri-glucose, chủ vận với thụ thể GLP1, và các thuốc ức chế thụ thể mineralcorticoid non-steroidal giúp cải thiện kết cục về tim mạch và thận. Triệt đốt dây thần kinh giao cảm mạch thận bằng catheter có thể được xem như một lựa chọn điều trị thay thế trong trường hợp tăng huyết áp đi kèm với tăng hoạt động của thần kinh giao cảm.
Bài viết này tổng hợp những bằng chứng lâm sàng mới nhất trong quản lý tăng huyết áp trong trường hợp có bệnh tim mạch đồng mắc.
Từ khóa
Tăng huyết áp – Bệnh lý tim mạch đồng mắc – Suy tim – Bệnh thận mạn – Rung nhĩ – Bệnh phổi tắc nghẽn mạn tính – Béo phì – Đái tháo đường – Đột quỵ – Cơn thiếu máu não thoáng qua – Hẹp van động mạch chủ.
Hình ảnh tổng quan
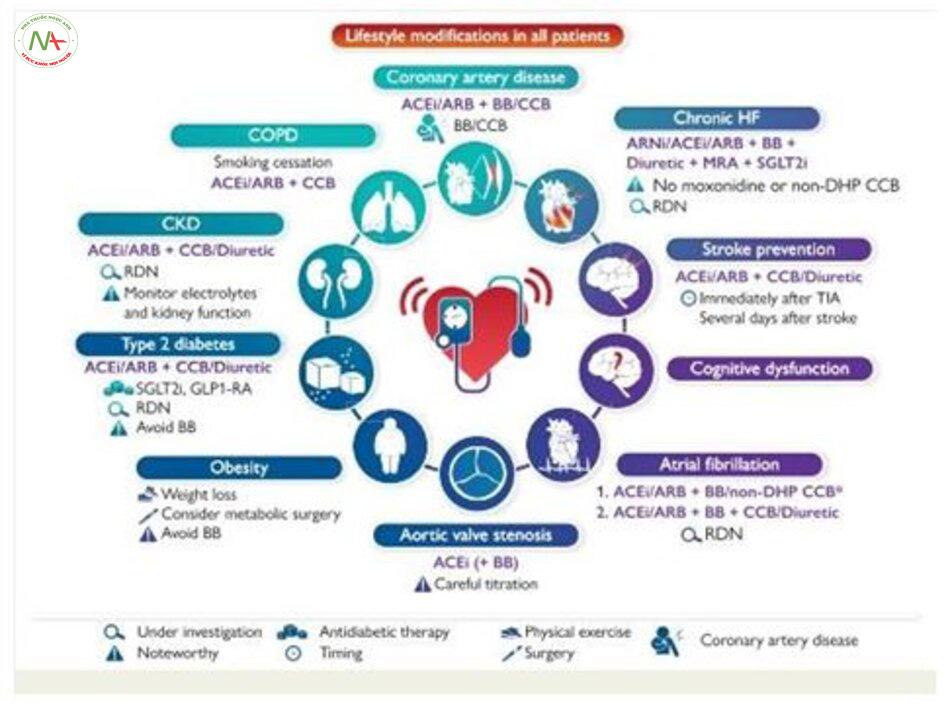
Phụ thuộc vào bệnh đồng mắc mà một số thuốc sẽ được lựa chọn trong khi số khác lại là chống chỉ định. Triệt đốt thần kinh giao cảm thận bằng catheter là đã được nghiên cứu (được xác định bằng kính vi phẫu) ở những bệnh nhân bị tăng huyết áp và có bệnh đồng mắc liên quan tới tăng hoạt động của hệ thần kinh giao cảm. Không khuyến cáo kết hợp các thuốc chẹn kênh beta với các thuốc chẹn kênh canxi non-DHP (ví dụ, verapamil hoặc diltiazem) do có nguy cơ block nhịp tim hoặc nhịp chậm.
Dịch tễ
Tăng huyết áp động mạch (SBP) là yếu tố nguy cơ có thể thay đổi thường gặp nhất và là nguyên nhân hàng đầu dẫn tới tử vong, ước tính gây ra 10.8 triệu cái chết trên toàn cầu. Trong khi SBP là nguyên nhân gây tử vong hàng đầu ở nữ thì nguyên nhân đứng thứ hai ở nam giới là hút thuốc lá. Cả tăng huyết áp tâm thu và tâm trương đều có liên quan độc lập với các biến cố tim mạch. Trong khi SBP tăng theo độ tuổi thì huyết áp tâm trương (DBP) thường giảm kể từ trung niên (>50-60
tuổi) do động mạch xơ cứng dần. Tỷ lệ mắc tăng huyết áp (BP) đã gia tăng từ 594 triệu người vào năm 1975 lên 1.13 tỷ người vào năm 2015. Dù cho người mắc đã chuyển dịch từ các quốc gia thu nhập cao sang các quốc gia thu nhập thấp nhưng tỷ lệ người tăng huyết áp vẫn còn cao ở các nước châu Âu và Hoa Kỳ với nguy cơ lên thời gian sống > 75%. Tỷ lệ này ở người da đen là cao hơn so với các màu da khác. Việc hạ huyết áp làm giảm nguy cơ tử vong do tim mạch cũng nhưdo mọi nguyên nhân khác, bất kể giới tính và chủng tộc. Các cảnh báo về bệnh tật cũng như tỷ lệ kiểm soát huyết áp trên toàn thế giới còn
thấp với chỉ 47% phụ nữ và 38% đàn ông mắc tăng huyết áp được điều trị hạ áp. Trong số đó, 23% phụ nữ và 18% đàn ông đạt được huyết áp mục tiêu. Tỷ lệ kiểm soát đặc biệt thấp ở các chủng tộc và dân tộc thiểu số.
Tổn thương cơ quan đích do tăng huyết áp
Tăng huyết áp gây tổn thương các cơ quan đích của hệ tim mạch và tăng nguy cơ mắc bệnh thận mạn (CVD) và đột quỵ trên nềnbệnh nhân có các nguy cơ tim mạch khác. Mối liên quan này ở người trưởng thành da đen là cao hơn so với các màu da khác. Nguy cơ tử vong tăng khi SBP và DBP dưới mức 90/75 mmHg và phụ nữ trung niên có nhiều mức hạ huyết áp hơn so với đàn ông cùng độ tuổi. Sự đồng xuất hiện của các yếu tố nguy cơ tim mạch khác càng làm huyết áp tăng, tăng theo cấp số nhân nguy cơ với các biến cố tim mạch, ví dụ như nhồi máu cơ tim, và tử vong do tim mạch. Với huyết áp nền cao
thì hạ huyết áp làm cải thiện nguy cơ tim mạch tuyệt đối.
Mục tiêu điều trị
Các hướng dẫn về tăng huyết áp của hiệp hội Tim mạch Châu Âu/Hiệp hội Tăng huyết áp Châu Âu (ESC/ESH) khuyến cáo mục tiêu huyết áp ở phòng khám < 140/90 mmHg. Nếu dung nạp thuốc, SBP ở phòng khám nên được giảm xuống mức 120-129 mmHg. Mục tiêu này dựa trên phân tích tổng hợp và nghiên cứu SPRINT, cho thấy nếu có nguy cơ tim mạch cao mà không mắc đái tháo đường thì việc hạ huyết áp tích cực (mục tiêu là huyết áp tại phòng khám <120mmHg nếu không giám sát) làm giảm đsng kể biến cố tim mạch và nguy cơ tử vong do mọi nguyên nhân đi khoảng 25% so với mục tiêu huyết áp rộng hơn (SBP phòng khám <140 mmHg nếu không giám sát). Những tác động trên được duy trì sau khi tổng hợp các dữ liệu của quan
sát sau thời gian can thiệp. Tỷ lệ mắc đợt cấp suy tim sung huyết (HF) là cao hơn ở nhóm bệnh nhân điều trị tích cực trong thời gian sau can thiệp. Một phân tích tổng hợp theo mạng lưới đã chứng minh mối liên quan tuyến tính giữa SBP mục tiêu trung bình với nguy cơ mắc bệnh tim mạch trong đó nguy cơ thấp nhất là tại huyết áp 120-124 mmHg. Đáng chú ý hơn, trong Hành động kiểm soát bệnh tim mạch ở bệnh nhân đái tháo đường thì SBP mục tiêu là <120 mmHg ở bệnh nhân mắc đái tháo đường týp 2 và nguy cơ tim mạch cao không làm giảm kết cục cộng gộp đối với nhồi máu cơ tim không tử vong, đột quỵ không tử vong, hoặc tử vong do tim mạch so với SBP mục tiêu <140mmHg. Mục tiêu của DBP tại phòng khám là <80 mmHg.
SBP tại phòng khám không nên giảm dưới <120 mmHg, và DBP tại phòng khám không nên giảm dưới <70mmHg. Giảm BP (ví du, SBP tại phòng khám <110 mmHg) có liên quan tới các biến cố tim mạch ở những bệnh nhân mắc bệnh mạch vành ổn định và có nguy cơ tim mạch cao. Hiện tượgn trong đó huyết áp thấp và cao hơn so với một điểm thấp nhất có nguy cơ tim mạch cao được gọi là hiện tượng đường cong J. Người ta đã suy đoán rằng nguy cơ các biến cố mạch lớn và vi mạch liên quan tới mức huyết áp quá thấp tăng cao hơn ở những bệnh nhân huyết áp thấp (không bao gồm đột quỵ). Các bệnh nhân mắc đái tháo đường có nguy cơ cao hơn kéo dài trên tất cả các khoảng giá trị huyết áp, và không có sự khác biệt về nguy cơ có liên quan tới các biến cố tim mạch giữa những người mắc và không mắc đái tháo đường. Nguy cơ của việc điều trị huyết áp xuống quá thấp thường gây nên các hậu quả có thể hồi phục. Các hậu quả có thể hồi phục là hiện tượng mà các tình trạng đã mắc trước đó làm thay đổi yếu tố nguy cơ, ví dụ bệnh tiến triển, bệnh đồng mắc, hoặc suy kiệt làm tăng nguy cơ tụt huyết áp. Đặc biệt. mối quan hệ bình thường giữa sự giảm DBP với sự xơ xứngcủa động mạch chủ cũng như các động mạch lớn góp phần làm tăng nguy cơ tim mạch. Nguy cơ có liên quan tới DBP thấp được loại bỏ thông qua liệu pháp can thiệp mạch hoặc tái tưới máu chỉ ra mối quan hệ có liên quan giữa DBP thấp, giảm áp lực tưới máu mạch vành và gia tăng nguy cơ. Cả việc điều trị huyết áp xuống rất thấp và rất cao đều có thể phản ánh tình trạng bệnh tiến triển kềm nguy cơ tim mạch cao.
Ở những bệnh nhân trên 65 tuổi mà phù hợp, các hướng dẫn về tăng huyết áp của ESC/ESH khuyến cáo SBP tại phòng khám từ 130-139 mmHgnếu dungnạp thuốc. STEP chứng minh rằng bệnh nhân Trung Quốc từ 60-80 tuổi, điều trị tích cực với mức huyết áp 110-129 mmHg liên quan tới việc giảm tỷ lệ biến cốtim mạch so với mức130-149 mmHg. Điều trị tích cực cho thấy được dung nạp tốt tuy nhiên lại liên quan tới tỷ lệ tụt huyết áp cao hơn. Giảm SBP <130 mmHg ở những bệnh nhân lớn tuổi phù hợp có thể là hiệu quả và an toàn nhưng huyết áp mục tiêu nên được cá nhân hóa với những bệnh nhân rất lớn tuổi và suy kiệt.
Phác đồ điều trị
Nên thay đổi lối sống trước và kết hợp với các thuốc hạ áp. Các liệu pháp can thiệp, bao gồm cắt dâythần kinh giao cảm tại thận thông qua catheter (Renal denervation, RDN) đã nổi lên như một lựa chọn điều trị thay thế đối với tăng huyết áp không kiểm soát và tăng huyết áp kháng trị.
Thay đổi lối sống
Thay đổi lối sống bao gồm việc tránh các thuốc gây tăng huyết áp (ví dụ, thuốc NSAIDs), hạn chế muối (< 2g natri/ngày), giảm uống rượu (< 100g/tuần), giảm cân, cai thuốc lá và tập luyện thể dục thường xuyên. Giảm việc tập luyện thường xuyên có thể vô tình làm tăng huyết áp. Trong tăng huyết áp, việc tập luyện làm giảm huyết áp và giảm tỷ lệ tử vong. Thay thế muối bằng chế độ ăn giảm muối, muối giàu kali làm giảm huyết áp và giảm tỷ lệ đột quỵ. Chế độ ăn giàu kali có thể đem tới nguy cơ tăng kali máu, đặc biệt là khi dùng thuốc ức chế thụ thể mineralocorticoid (MRAs). Các bệnh đồng mắc như suy tim, bệnh thận mạn, hoặc suy kiệt có thể giới hạn các can thiệp liên quan tới lối sống.
Điều trị bằng thuốc
Việc điều trị bằng thuốc nên dược bắt đầu sớm. Chỉ với tăng huyết áp độ 1 (huyết áp tại phòng khám 140-159/90-99 mmHg) có nguy cơ tim mạch từ thấp tới vừa thì mới có thể cân nhắc thay đổi lối sống mà không cần dùng thuốc trong 3 tới 6 tháng. Nói chúng, nên khởi trị bằng thuốc kết hợp hai trong một với một ức chế hệ RAA (Renin-angiotensin system, RAS) [Thuốc ức chế thụ thể angiotensin, thuốc ức chế men chuyển angiotensin II] với một chẹn kênh Canxi (CCB) hoặc một lợi tiểu thiazide/giống thiazide. Nếu không đạt được mục tiêu điều trị bằng thuốc kết hợp hai trong một thì khuyến cáo sử dụng thuốc kết hợp ba trong một gồm một ức chế RAS, CCB và lợi tiểu thiazide/giống thiazide. Ở bệnh nhân da màu, lợi tiểu thiazide/giống thiazide và CCB có hiệu quả hơn so với ức chế hệ RAS. Nguy cơ phù mạch tăng ở những người da màu sử dụng thuốc ức chế thụ thể (ACEIs). Hướng dẫn về tăng huyết áp của ESC/ESH khuyến cáo sử dụng một lợi tiểu hoặc CCB ở người da màu hơn là dùng kết hợp hai loại trên hay kết hợp với cả một ức chế thụ thể (ARB). Các tác dụng phụ của thuốc hạ áp được báo cáo nhiều hơn ở phụ nữ (trừ MRA) trong khi các nghiên cứu được thiết kết để đánh giá sự khác biệt về hiệu quả giảm áp giữa hai giới còn ít. Một phân tích tổng hợp dã cho thấy sự giảm huyết áp và hiệu quả bảo vệ ở nam giới và nữ giới là có thể so sánh được. Lựa chọn tối ưu nên được cân nhắc dựa theo bệnh đồng mắc, tình trạng bệnh và chống chỉ định.
Các thuốc kết hợp cho hiệu quả giảm áp tốt hơn so với việc kết hợp các thuốc đơn lẻ, có thể do nó làm cải thiện sự tuân thủ thuốc và việc nhắm tới các cơ chế khác nhau. Nên cân nhắc đơn trị liệu ở những bệnh nhân mắc tăng huyết áp chưa có biến chứng và huyết áp tâm thu tại phòng khám < 150 mmHg, ở người cao tuổi (>80 tuổi) hoặc suy kiệt.
Tăng huyết áp kháng trị được xác định khi huyết áp tại phòng khám tăng (>=140/90 mmHg) dù cho đã thay đổi lối sống phù hợp và xác nhận đã dùng kết hợp ba nhóm thuốc được khuyến cáo ở liều khả dụng tối đa. Cần loại trừ tăng huyết áp giả kháng trị và các nguyên nhân gây tăng huyết áp thứ phát như cường aldosterone nguyên phát, bệnh mạch máu thận, bệnh thận mạn, khó thở khi ngủ. Các liệu pháp mục tiêu như lợi tiểu nếu quá tải thể tích nhiều, hạn chế muối, và điều trị nguyên nhân tăng huyết áp thứ phát là cốt lõi. Nên dừng sử dụng một số thuốc (ví dụ, thuốc tránh thai chứa estrogen, NSAIDs) và các chất khác bao gồm rượu có liên quan tới tăng huyết áp. Dựa trên nghiên cứu PATHWAY-2 và các phân tích hệ thống, nên dùng spirolactone (25-50 mg mỗi ngày) kết hợp với ba nhóm thuốc từ trước trong điều trị tăng huyết áp kháng trị. Nếu không dung nạp thì nên cân nhắc eplerenone, amiloride, hoặc dùng lợi tiểu liều cao hơn, chẹn beta (BB) hoặc doxazosin.
Thuốc chẹn beta (BB) có ít tác dụng dự phòng đột quỵ hơn các loại thuốc hạ áp khác. Nó không được khuyến cáo là điều trị đầu tay và được dùng trong một số trường hợp như suy tim, kiểm soát nhịp trong rung nhĩ hoặc hội chứng vành mạn.
Các liệu pháp điều trị bằng catheter
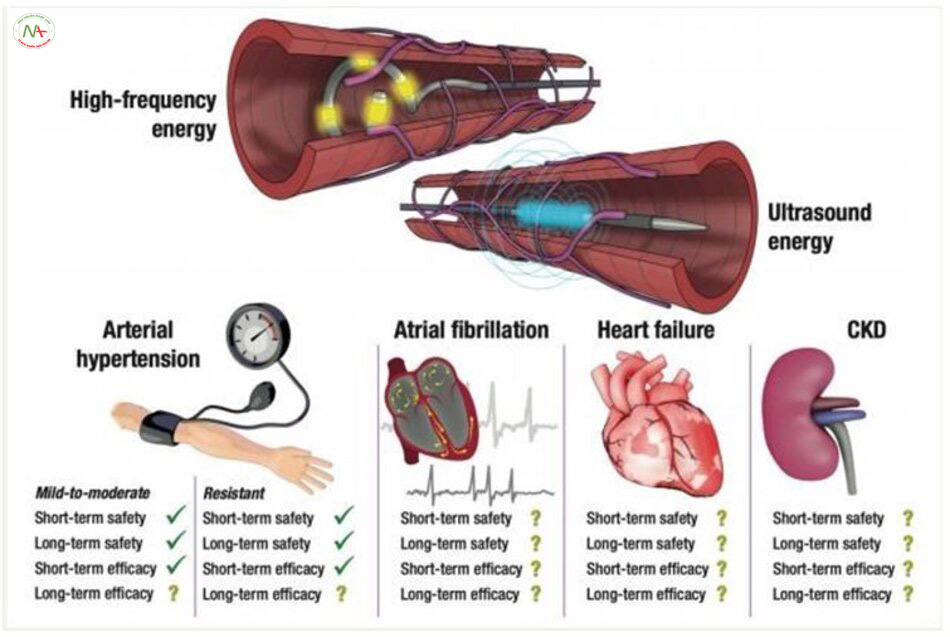
Các bằng chứng mạnh mẽ ủng hộ RDN trong việc cắt thần kinh giao cảm quanh mạch máu. Trong các nghiên cứu “sham-controlled”, RDN bẳng sóng radio hoặc sóng siêu âm đã làm giảm huyết áp đo tại phòng khám và tại nhà ở những bệnh nhân tăng huyết áp không kiểm soát có hay không có dùng thuốc. Không ghi nhận một tác dụng phụ nặng nề nào sau khi làm thủ thuật. Trong khi sự giảm thiểu huyết áp bằng các thuốc hạ áp có liên quan tới việc giảm nguy cơ các biến cố tim mạch nặng nề. Các hiệu quả tích cực tương tự mà RDN đem lại còn chưa được làm rõ. RDN đang được tiến hành nghiên cứu ở những bệnh nhân có bệnh đồng mắc liên quan tới tăng hoạt động của hệ thần kinh giao cảm (SNS) – Hình 2. Việc sự dụng RDN trên lâm sàng yêu cầu người tiến hành có kĩ năng, lựa chọn bệnh nhân phù hợp và cần tương thích với yêu cầu của bệnh nhân.
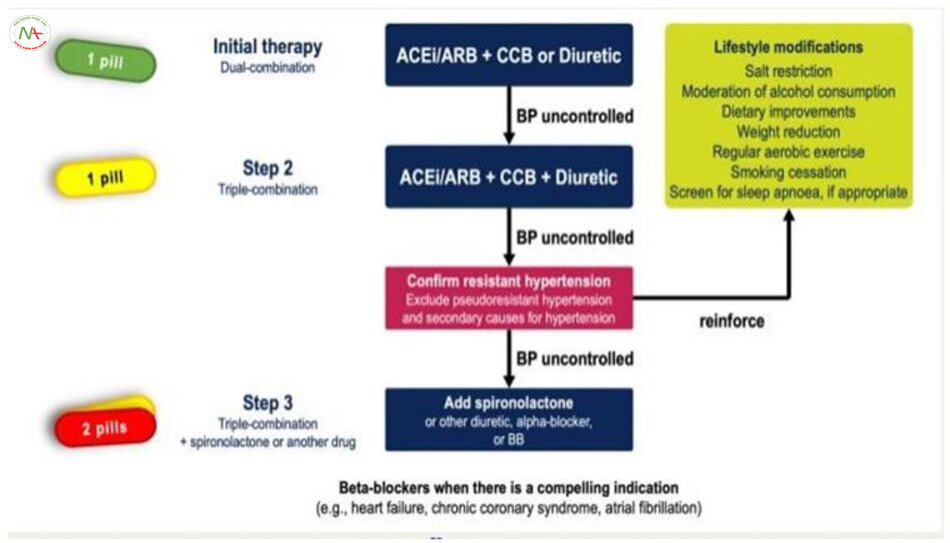
ACEi: Ức chế men chuyển angiotensin, ARB: Ức chế thu thể angiotensin, BB: Chẹn Beta, BP:
Huyết áp, CCB: Chẹn kênh canxi.
Các bệnh đồng mắc
Béo phì
Tỷ lệ béo phì đang tăng nhanh ở trẻ em và người trưởng thành, ước tính có 4 triệu người chết trên toàn cầu. Tỷ lệ này ở phụ nữ cao hơn so với nam giới. Mối liên quan giữa tỷ số khối cơ thể (BMI) với huyết áp gần như là tỷ lệ thuận, thậm chi với BMI < 25 kg/m2. Tăng 1.7 kg/m2 hoặctăng4.5cm vòng bụngsẽtăng tương ứng 1mmHg huyết áp tâm thu. Tăng cân gâytăng 65-75% nguy cơ mắc tăng huyết áp. Sự hoạt độngcủa hệ Renin-angiotensin và của hệ thần kinh giao cảm góp phần làm tăng huyết áp ở người béo phì. Khó thở khi ngủ gây tăng huyết áp ở người béo phì, cần tầm soát và điều trị. Béo phì và tăng huyết áp liên quan tới béo phì thường gặp ở phụ nữ hơn nam giới. Đặcbiệt là ởnữ giới béo phì thường không đạt được huyết áp mục tiêu.
Điều trị hạ áp
Các hướng dẫn về tăng huyết áp của ESC/ESH khuyến cáo thay đổi lối sống, bao gồm tập luyện thường xuyên, để đạt được cân nặng bình thường (BMI 20-25 kg/m2, vòng bụng <94cm với nam giới và <80cm với nữ giới). Giảm cân có thể dự phòng tăng huyết áp và giảm huyết áp (giảm 1kg cân nặng sẽ giảm khoảng 1mmHg huyết áp tâm thu). Trong nghiên cứu TRIUMPH (Sử dụng biện pháp thay đổi lối sống trong điều trị tăng huyết áp kháng trị để cải thiện sức khỏe), chế độăn vàtập luyện làm giảm huyết áp ở những bệnh nhân béo phì mắc tăng huyết áp kháng trị. Những bệnh nhân béo phì nặng (BMI>40kg/m2) thường cần nhiều thuốc hạ áp hơn.
Các biện pháp điều trị khác
Thuốc ức chế thụ thể Peptide-1 giống Glucagon (GLP1-RA) được chứng minh là làm giảm cân nặng và có tác dụng nhiều hướng lên tim mạch, bao gồm giảm huyết áp tâm thu và các biến cố tim mạch ở những bệnh nhân mắc đái tháo đường có bệnh tim mạch hoặc nguy cơ tim mạch cao. Điều trị bằng thuốc ức chế kênh đồng vận chuyển natri-glucose (SGLT2) có liên quan tới giảm cân và giảm thiểu vòng bụng và tăng huyết áp.
Phẫu thuật giảm béo
Các hướng dẫn khuyến cáo việc cân nhắc phẫu thuật ở những bệnh nhân béo phì ở nhóm III (BMI >=40 kg/m2) hoặc ở nhóm II (BMI 35-39.9 kg/m2) có bệnh đồng mắc. Phẫu thuật cắt dạ dày bắc cầu chữ Y, cắt vạt dạ dày, và thắt đai dạ dày có hiệu quả trong điều trị làm giảm cân và đạt được đường huyết mục tiêu. Nghiên cứu GATEWAY phân nhóm ngẫu nhiên các bệnh nhân (76% là phụ nữ) đã điều trị tăng huyết áp và BMI 30-39.9 kg/m2 để phẫu thuật cắt dạ dày bắc cầu chữ Y kèm điều trị nội khoa và nhóm chỉ điều trị nội khoa. Sau phẫu thuật 84% bệnh nhân đạt được mục tiêu lâm sàng ban đầu là kiểm soát huyết áp trong khi giảm >=30% số thuốc hạ áp sử dụng. Sau 3 năm, 35% bệnh nhân ở nhóm phẫu thuật và 2% bệnh nhân ở nhóm chứng đạt được huyết áp mục tiêu mà không cần thuốc. Trong nghiên cứu SOS (Béo phì ở người Thụy Điển), phẫu thuật bắc cầu làm giảm huyết áp tâm thu đo ở phòng khám. Nghiên cứu STAMPEDE (Hiệu quả của điều trị phẫu thuật và tiềm năng của cá loại thuốc trong điều trị dứt điểm đái tháo đường) cho thấy giảm đáng kể các thuốc hạ áp. Các cơ chế tham giao trong sự cải thiện trên bao gồm hoạt động của hệ thần kinh giao cảm, kiểm soát phản xạ cảm áp, cô đặc máu do muối và nước, viêm nhiễm. Hạ huyết áp xảy ra trước khi sụt cân. Các yếu tố dự đoán sự không đáp ứng với liệu pháp bao gồm tuổi cao, da màu và đái tháo đường. Dựa trên phân tích tổnghợp, nghiên cứu quan sát ngẫu nhiên cho thấykhônglàm giảm tỷlệ mắc bệnh cũng như tử vong với các bệnh tim mạch.
Đái tháo đường
Tăng huyết áp và đái tháo đường đồng xuất hiện do có chung các yếu tố bệnh sinh như béo phì và rối loạn mỡ máu. Khuyến cáo đo huyết áp ngoại trú để xác định tăng huyết áp ẩn giấu và tăng huyết áp về đêm xảyra ở 30% bệnh nhân mắc đái tháo đường liên quan tới các biến cố tim mạch thường thấy. Nhiều phân tích tổng hợp đã chứng minh việc điều trị hạ áp giảm tử vong và biến chứng mạch máu nhỏ và mạch máu lớn, bao gồm bệnh thận mạn, bệnh võng mạc, và albumin niệu. Nên chăm sóc những bệnh nhân mắc bệnh thần kinh ngoại biên để dự phòng hạ huyết áp tư thế.
Điều trị hạ áp
Khuyến cáo việc phối hợp điều trị chẹn RAS, CCB, hoặc lợi tiểu. Trong một phân tích tổng hợp các dữ liệu độc lập từ những người tham gia bao gồm 145939 người thì các thuốc chẹn RAS làm giảm nguy cơ mắc mới đái tháo đường là 16%, trong khi CCB thì không thay đổi còn BB làm tăng và lợi tiểu thiazide làm tăng tỉ lệ mắc đái tháo đường. Với đái tháo đường, Thuốc chẹn RAS có hiệu quả hơn so với lợi tiểu và CCB trong việc giảm albumin niệu và tiến triển của bệnh thận do đái tháo đường. Trong nghiên cứu ADVANCE (Đánh giá việc điều trị bằng Preterax và Diamicron MR ở bệnh đái tháo đường và mạch máu) thì kết hợp perindopril và indapamide làm giảm tỷ lệ tử vong và các biến cố vi mạch trong 6 năm theo dõi.
Trong tăng huyết áp kháng trị và đái tháo đường, spirolactone (25-50mgmỗi ngày) làm giảm huyết áp và albumin niệu. Trong nghiên cứu FIDELIO-DKD (Finerenone trong điều trị suy thận và sự tiến triển bệnh ở bệnh thận do đái tháo đường) và FIGARO-DKD (Finerenone trong giảm thiểu tỷ lệ tử vong và mắc bệnh do tim mạch trong bệnh thận do đái tháo đường, MRA không steroid finerenone giảm kết cục về tim mạch và thận dù cho huyết áp chỉ giảm tối thiểu ở bệnh nhân đái tháo đường mắc bệnh thận mạn. Nên theo dõi sát nồng độ kali huyết tương để dự phòng tăng kali máu.
Nên tránh chẹn beta ở những bệnh nhân tiền đái tháo đường mà không có chỉ định thuyết phục với bệnh tim mạch do có ảnh hưởng tới độ nhậy của insulin và gây rối loạn lipid và tăng cân. Carvedilol và nebivol không làm ảnh hưởng tới độ nhậy của insulin. Thuốc chẹn beta có liên quan tới tăng nguy cơ hạ đường huyết nặng và các biến cố tim mạch, ở những bệnh nhân mắc đái tháo đường, có thể liên quan tới tăng nguy cơ tử vong.
Hiệu quả hạ áp của việc giảm đường máu
So với giả dược, GLP1-RA liraglutide giảm tỷ lệ tử vong do tim mạch, nhồi máu cơ tim không tử vong, hoặc đột quỵ không tử vong đi 13%. Tại thời điểm 36 tháng, liraglutide giảm huyết áp tâm thu ở phòng khám đi 1.2 mmHg nhưng tăng nhẹ huyết áp tâm trương ở phòng khám (+0.6 mmHg). Trong các phân tích tổng hợp, liraglutide giảm cân nặng và huyết áp tâm thu ở bệnh nhân đái tháo đường. Cơ chế có thể bao gồm tăng đào thải natri, cải thiện độ nhậy của insulin, chức năng của nội mô. Ức chế kênh đồng vận chuyển Natri-glucose giảm tỷ lệ các biến cố tim mạch và rối loạn chức năng thận ở bệnh nhân có hoặc không có đái tháo đường. Trong nghiên cứu EMPA-REG (Empaglifozin, kết cục tim mạch, và tỷ lệ tử vong đối với đái tháo đường type 2) thì empaglifozin làm giảm huyết áp tâm thu và huyết áp tâm trương ở những bệnh nhân đồng mắc đái tháo đường, tăng huyết áp. Hiệu quả hạ áp phụ thuộc vào huyết áp nền và thấp ở bệnh nhân suy tim giảm cung lượng (HFrEF).
Trong nghiên cứu SACRA (Liệu pháp ức chế SGLT2 kết hợp ARB ở bệnh nhân mắc đái tháo đường và tăng huyết áp ban đêm không kiểm soát) thì empaglifozin làm giảm huyết áp tâm thu ngoại trú đo vào ban đêm so với giả dược. Trong nghiên cứu CREDENCE (Canaglifozin và các biến cố thận trong đái tháo đường với đánh giá các bệnh thận học được thiết lập trên lâm sàng) đã chia ngẫu nhiên các bệnh nhân mắc đái tháo đường týp 2 và bệnh thận mạn khôngđiều trị bằngMRA vào các nhóm điều trị bằng canaglifozin và giả dược. Canaglifozin làm giảm huyết áp tâm thu tại phòng khám đi 3.5 mmHg ở tất cả các phân nhóm, bao gồm cả tăng huyết áp kháng trí. Về mặt cơ chế, thuốc ức chế SGLT2 tăng đào thải natri kèm giảm hoạt động của SNS, đáp ứng viêm, độ xơ cứng của mạch máu và sự biến động của huyết áp.
Cắt dây thần kinh giao cảm bằng catheter
Tăng huyết áp và đái tháo đường gây ra tăng hoạt động của hệ SNS nhiều so với mức mỗi tình trạng trên có thể gây ra. Cắt thần kinh giao cảm thận làm giảm đường huyết khi đói, HbA1C và peptide-C. Đối với tăng huyết áp do khó thở khi ngủ, RDN làm giảm huyết áp và cải thiện khả năng dung nạp đường. Trong nghiên cứu DREAMS, mức huyết áp và sự hoạt động của hệ SNS giảm đi đáng kể và sự đáp ứng với lượng glucose đường uống được phục hồi ở những bệnh nhân rối loạn chuyển hóa hoặc đái tháo đường, trong khi độ nhậy với insulin không cải thiện sau khi làm RDN.
Bệnh thận mạn
Tăng huyết áp có thể gây bệnh thận mạn (CKD) và nó góp phần vào sự tiến triển của bệnh, cùng với đó CKD cũng gây tăng huyết áp. Nhiều nghiên cứu đã chứngminh mối liên quan giữa tăng huyết áp và nguy cơ CKD. Trong khi tỷ lệ mắc chung của CKD ở những bệnh nhân tăng huyết áp là tương tự giữa hai giới thì tỷ lệ giảm mức lọc cầu thận ở nữ giới là cao hơn. Trong CKD, tăng huyết áp ẩn giấu và kháng trị là phổ biến và có liên quan tới mức lọc cầu thận (GFR) thấp và mức albumin niệu cao. Sự giảm huyết áp làm chậm sự tiến triển của CKD ở những bệnh nhân có albumin niệu. Hơn nữa, CKD tăng nguy cơ mắc bệnh lý tim mạch.
Dựa trên một đánh giá có hệ thống, hướng dẫn tăng huyết áp của ESC/ESH khuyến cáo làm giảm huyết áp tâm thu nội trú ở những bệnh nhân CKD về mức 130-139 mmHg. Tỷ lệ tử vong và CKD giai đoạn cuối là thấp nhất ở nhóm bệnh nhân có huyết áp tâm thu 130-139 mmHg và huyết ấp tâm trương 60-79 mmHg. Dựa vào nghiên cứu SPRINT, KDIGO khuyến cáo huyết áp tâm thu mục tiêu là < 120mmHg ở những bệnh nhân mắc tăng huyết áp kèm CKD. Trong nghiên cứu SPRINT, các bệnh nhân có nguy cơ mắc các bệnh tim mạch được chia ngẫu nhiên vào một nhóm điều trị tối ưu (huyết áp tâm thu không giám sát ở phòng khám <120mmHg) và nhóm điều trị tiêu chuẩn (huyết áp tâm thu không giám sát ở phòng khám <140mmHg). So với điều trị tiêu chuẩn, thì điều trị tối ưu làm giảm kết cục ban đầu, một yếu tố gây ra các biến cố tim mạch và tử vong (giảm nguy cơ đi 25%) và tỷ lệ tử vong do mọi nguyên nhân. Với CKD, kết cục ban đầu cũng giảm ở nhóm điều trị tích cực. Những mục tiêu huyết áp trên không áp dụng ở bệnh nhân lọc máu hoặc cấy ghép thận, những đối tượng chưa xác định được mức huyết áp tối ưu.
Điều trị hạ áp
Thuốc chẹn hệ RAS có hiệu quả hơn trong việc giảm albumin niệu và được khuyến cáo dùng kết hợp với Chẹn kênh Canxi (CCB) hoặc một lợi tiểu. Những bệnh nhân mắc CKD thường bị quá tải dịch, đặc biệt là ở những bệnh nhân lọc máu, và gây ra tăng huyết áp kháng trị. Giảm muối (100mmol/ngày) cải thiện việc kiểm soát huyết áp ở những bệnh nhân CKD giai đoạn 3 và 4. Việc kiểm soát huyết áp có thể cải thiện bằng cách sử dụng các lợi tiểu giống thiazide tác dụng kéo dài như chlorthlidone và indapamide. Chlorthalidone được chứng minh là có hiệu quả ở bệnh nhân CKD giai đoạn 4 mà kiểm soát tăng huyết áp kém (60% trong đó dùng lợi tiểu quai) làm giảm huyết áp tâm thu 24h đi 10.5 mmHg. Liều thấp nhất (12.5mg mỗi ngày) cho hiệu quả hạ áp cao nhất. Khi kết hợp chẹn RAS và MRA thì cần theo dõi điện giải đồ và Creatinine huyết tương. Có thể quản lý việc tăng kali máu qua giảm kali trong chế độ ăn, thêm lợi tiểu thải kali ở những bệnh nhân quá tải thể tích hoặc dùng các thuốc bắt kali đường uống. Các thuốc nhóm chẹn RAS giảm GFR do làm giảm áp lực lọc ở cầu thận. Các hướng dẫn hiện nay của ESC/ESH và KDIGO khuyến cáo tiếp tục điều trị trừ khi Creatinine huyết thanh tăng trên 30%.
Ở những bệnh nhân đang lọc máu, các chiến lược không dùng thuốc bao gồm việc đạt được cân bằng dịch, hạn chế muối, và tránh lọc máu trong thời gian ngắn. Điều trị bằng thuốc hạ áp làm giảm tỷ lệ tử vong và mắc bệnh tim mạch khi lọc máu. Khuyến cáo cân nhắc cả các bệnh đi kèm và khả năng lọc máu vào các thuốc hạ áp. Ở những bệnh nhân tụt huyết áp khi lọc máu, thì nên dùng các chất gây hạ áp có thể thấm tách được. Nên tránh các chất gây giãn mạch trực tiếp như hydralazine hoạc minoxidil vì chúng làm ứ trệ dịch và mạch nhanh.
Dapaglifozin giảm nguy cơ giảm eGFR, CKD giai đoạn cuối, hoặc tỷ lệ tử vong do nguyên nhân tại thận hoặc tim mạch ở những bệnh nhân mắc CKD (eGFR 25-75 mL/ph/1.73 m2 và tỷ lệ albumin/creatinine niệu là 200-500 mg/g) bất kê có đái tháo đường hay không. Trong nghiên cứu CREDENCE, canaglifozin làm giảm huyết áp tâm thu và cần dùng thêm các thuốc hạ áp ở những bệnh nhân đồng mắc CKD và đái tháo đường týp 2.
MRA không-steroid finerenone làm giảm kết cục về tim mạch và thận học dù cho chỉ giảm huyết áp đi rất ít ở những bệnh nhân đồng mắc đái tháo đường và CKD.
Cắt dây thần kinh giao cảm bằng catheter
Hoạt động của hệ thần kinh giao cảm gây ra tăng huyết áp ở CKD giai đoạn cuối. Do đó, RDN có thể được xem là một cách tiếp cận điều trị tiềm năng. Phẫu thuật cắt dây thần kinh giao cảm làm giảm hoạt động của hệ SNS, dự phòng tăng huyết áp, giảm sự tiến triển của CKD. Bởi trong nghiên cứu “sham-controlled” hiện tại, những bệnh nhân có eGFR <40mL/ph/1.73 m2 được loại ra cho nên bằng chứng đối với RDN là dựa trên các nghiên cứu thử nghiệm và trên giấy tờ. Một nghiên cứu nhỏ trên 15 bệnh nhân CKD giai đoạn 3 và 4 mắc tăng huyết áp kháng trị chỉ ra sự hạ áp giúp bảo tồn chức năng thận đi trong 1 năm. 2 nghiên cứu đơn trung tam ủng hộ các dữ liệu về độ an toàn với thận của RDN. Nghiên cứu quan sát RDN_CKD “sham controlled” đánh giá RDN ở những bệnh nhân bệnh thận mạn giai đoạn 3 có hay không có bệnh thận do đái tháo đường hiện đang tuyển thành viên tham gia.
Bệnh phổi tắc nghẽn mạn tính
Tăng huyết áp và bệnh phổi tắc nghẽn mạn tính (COPD) thường xuất hiện đồng thời. Tăng huyết áp có tỷ lệ mắc cao nhất trong COPD (27%). Những bệnh nhân mắc COPD tăng nguy cơ mắc bệnh lý tim mạch (tỷ số chênh lệch (OR) là 4.98), đột quỵ (OR 3.34) và đái tháo đường (OR 2.04).
Điều trị tăng huyết áp
Cai thuốc lá và tập luyện thể dục đóng một vai trò quan trọng ở những bệnh nhân đồng mắc hai bệnh trên. Cả thuốc chẹn beta chọn lọc và không chọn lọc lên tim làm giảm thể tích thở ra gắng sức (FEV1) nhưng chỉ thuốc chẹn beta không chọn lọc làm giảm tỷ lệ FEV1/FVC. Đối với hen, FEV1 giảm 6.9% khi dùng chẹn beta chọn lọc lên tim và 10.2% khi dùng chẹn beta không chọn lọc, trong khi các triệu chứng chỉ nặng lên khi dùng chọn beta không chọn lọc. Thuốc chẹn beta chọn lọc beta-1 cho dung nạp tốt và an toàn ở bệnh nhân COPD.
Lợi tiểu có thể giảm kali huyết thanh kèm đồng vận beta-adrenergic gây tăng tích trữ CO2 và gây tăng tiết đờm.
Bệnh mạch vành
INTERHEART chỉ ra rằng 20% nhồi máu cơ tim gây ra do tăng huyết áp. Một nghiên cứu phân tích có hệ thống cho thấy khi giảm đi mỗi 10mmHg huyết áp tâm thu thì nguy cơ giảm đi 17%. Các Guideline khuyến cáo mục tiêu huyết áp tâm thu là 120-140 mmHg và huyết áp tâm thu là 70-80 mmHg. Những bệnh nhân được can thiệp mạch vành có kiểu hình đường cong chữ J kéo dài thì còn chưa xác định được huyết áp mục tiêu.
Điều trị hạ áp
Đối với bệnh mạch vành, thì thuốc chẹn hệ RAS, BB và CCB là mấu chốt trong điều trị tăng huyết áp. Thuốc ACEIs là một thuốc không thể thay thế trong HFrEF. Những hiệu quả tỏng giảm nhồi máu cơ tim và tỷ lệ tử vongđãđượcchứng minh ởnhữngbệnh nhân có phân suất tống máu bảo tồn trong 24h sau nhồi máu cơ tim và dự phòng nhồi máu cơ tim ở những bệnh nhân bị xơ vữa mạch vành không bị suy tim. Các nghiên cứu đánh giá thuốc chẹn hệ RAA củng cố cho điều trên. Nghiên cứu ASCOT_BPLA đã chấm dứt tạm thời việc kết hợp amlodipine với perindopril là vượt trội hơn atenolol kèm bendroflumethizaide trong việc giảm biến cố tim mạch. Các thuốc chẹn hệ RAA bảo vệ nội mô thông qua tác dụng kháng viêm và chống chết tế bào theo chu trình và giảm sự tái cấu trúc tâm thất sau thiếu máu cơ tim. Sau nhồi máu cơ tim, ngoại trừ atenolol thì BB làm giảm nguy cơ biến cố bệnh mạch vành tái phát đi 31%. Các hướng dẫn ESC khuyến cáo điều trị bằng BB và CCB tác dụng kéo dài để cải thiện triệu chứng.
Suy tim mạn
Tăng huyết áp là một trong những yếu tố nguy cơ quan trọng nhất gây ra suy tim tái phát. Sau 20 năm theo dõi, tăng huyết áp xuất hiện từ trước trong 91% trường hợp mắc suy tim. So với dối tượng đẳng áp thì tỷ lệ mắc HF ở phụ nữ là cao hơn hai lần và cao hơn ba lần ở nam giới. Sự gia tăng nguy cơ mắc suy tim tăng lên 2 lần đối với người có huyết áp >= 160/100 so với huyêt áp < 140/90 mmHg. Bệnh học thay đổi liên quan tới hậu gánh bao gồm cả sự giới hạn của nó (kháng trở ngoại biên quyết định bởi kháng trở của vi mạch hệ thống) và các thành phần tạo xung (xơ cứng động mạch chủ và cường độ sóng dội của động mạch) ảnh hưởng đến động mạch-tĩnh mạch đóng một vai trò quan trọng trong sự xuất hiện của suy tim.
Phì đại không đồng tâm xảy ra từ trước hoặc xuất hiện sau phì đại tam thất đồng tâm (Hình 3). Tăng huyết áp gây thiếu máu cơ tim có tái cấu trúc không đồng tâm và giảm EF. Trong suytim EF bảo tồn (HFpEF) có một tỷlệ mắc tăng huyết áp cao, ban đầu gây phì đại thất trái đồng tâm sau gây rối loạn chức năng tâm trương. Tỷ lệ phì đại tâm thất trái cao hơn ở nữ giới. Dù EF thường bảo tổn (>50%) khi nghỉ ngơi đối với phì đại tâm thất trái do tăng huyết áp nhưng nó được xem là yếu tố báo trước cho rối loạn chức năng tâm thu thất trái, chỉ ra sự liên tục từ phì đại thất trái tới sự suy giảm của EF.
Điều trị tăng huyết áp làm giảm nguy cơ các biến cố suy tim. Những bệnh nhân mắc tăng huyết áp có nguy cơ tim mạch cao được điều trị tối ưu giảm < 120 mmHg sẽ làm giảm nguy cơ suy tim đi 38% so với việc đặt huyết áp mục tiêu là < 140 mmHg. Chức năng thận và albumin niệu là các nguy cơ độc lập thêm với suy tim nhưng không làm thay đổi hiệu quả của việc kiểm soát huyết áp tối ưu. Trong một phân tích hệ thống 123 nghiên cứu với 613815 bệnh nhân, sự giảm huyết áp tâm thu giảm đi 10mmHg có liên quan tới giảm nguy cơ liên quan tới suy tim đi 28%. Tương ứng, nguy cơ liên quan tới suy tim mới khởi phát giảm đi 42%.
Dự phòng suy tim
Việc hạ áp bằng lợi tiểu, ACEIs và ARB có hiệu quả hơn trong việc dự phòng suy tim so với điều trị hạ áp bằng chẹn canxi. Đối với đái tháo đường, finerenone làm giảm nguy cơ mắc suy tim. BB không làm giảm đáng kể nguy cơ suy tim dựa trên tác động có lợi liên quan tới sự hạ huyết áp. Trong nghiên cứu ALLHAT, doxazosin có liên quan tới sụ tăng gấp đôi nguy cơ suy tim so với chlorthalidone. Hơn nữa, chlorthalidone được xếp trên so với lisinopril, amlodipine và doxazosin để dự phòng HfpEF nhưng không phải với HFrEF. Kiểm soát huyết áp có thể hồi phục khối cơ tâm thất. So với ARB,ACEIs và CCB thì BB xếp dưới trong việc làm giảm khối cơ thất trái.
Sacubitril/valsartan, một thuốc ức chế thụ thể angiotensin neprilysin (ARNI) làm giảm khối cơ thất trái, nồng độ pro-BNP và huyết áp rõ ràng hơn so với ARB. Một phân tích hệ thống về tăng huyết áp đánh giá sacubitril/valsartan đã chứng minh thuốc này (200 hoặc 400mg mỗi ngày) giảm huyết áp tâm thu và huyết áp tâm trương hơn rõ so với valsartan.
Điều trị hạ áp trong suy tim phân suất tống máu giảm
Không có nghiên cứu nào đánh giá cụ thể liệu pháp hạ áp ở những bệnh nhân mắc suy tim và tăng huyết áp. Trong HFrEF, hiếm khi không kiểm soát huyết áp. Khuyến cáo thuốc chẹn hệ RAA, MRA và BB.
Sacubitril/Valsartan được đánh giá cao hơn so với enlaparil trong việc giảm nhập viện so suy tim, tử vong do tim mạch và tử vong do mọi nguyên nhân trong HFrEF. Sacubitril/Valsartan cải thiện chất lượng sống và làm giảm sự sụt giảm eGFR. Thuốc ức chế kênh đồng vận chuyển natri-glucose giảm nguy cơ nhập viện và tử vong do suy tim. Nếu ứ dịch thì lợi tiểu có hiệu quả. CCB như amlodipine và felodipine không làm thay đổi tỷ lệ sống nhưng an toàn trong việc giảm huyết áp đối với HFrEF. Quan trọng hơn, CCB non-dihydropyridine (Dilitiazem và verapamil) có liên quan tới kết cục xấu. Nghiên cứu MOXCON đã đánh giá moxonidine, một thuốc ức chế chọn lọc thụ thể imidazoline trong HFrEF. Dù nó làm giảm norepinephrine trong huyết thanh (-18.8% so với ban đầu) nhưng nghiên cứu đã phải tạm dừng sớm do gia tăng các tác dụng phụ và tử vong do thuốc.
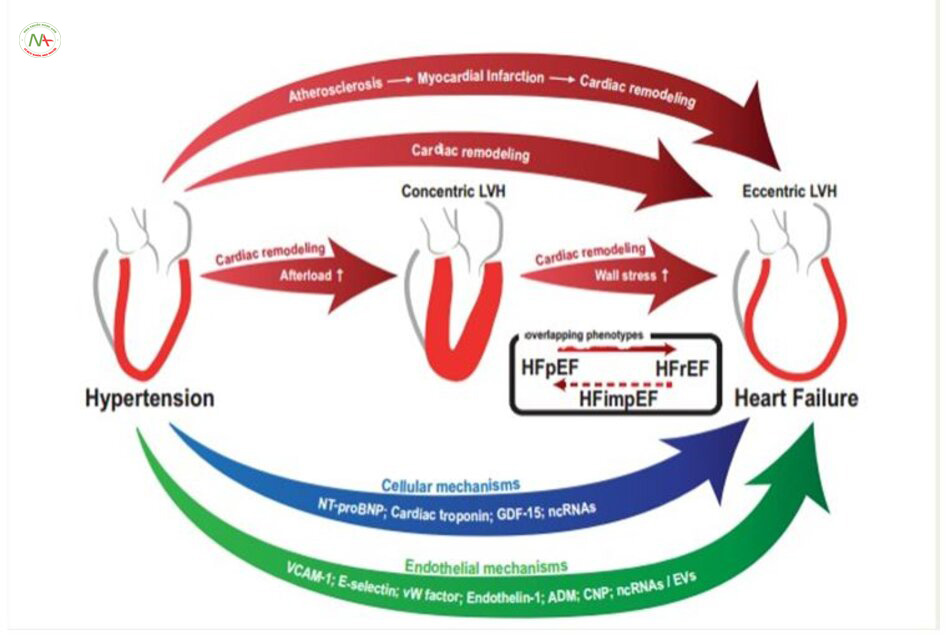
ADM: Adrenomeldullin; CNP: Peptide lợi niệu typ-C, Evs: các mạch máu ngoại bào, GDF-15: Yếu tố phát triển biệt hóa – 15, HfimpEF: Suy tim phân suất tống máu cải thiện, HFrEF: Suy tim phân suất tống máu giảm, vW: von Willebrand.
Điều trị hạ áp trong suy tim phân suất tống máu bảo tồn
Đối với HFpEF, chế độ ăn DASH có liên quan tới các thay đổi tích cực về chức năng tâm trương của tâm thất, sự đàn hồi của động mạch, sự kết nối của tâm thất và động mạch. Nhiều nghiên cứu lớn về kết cục lâm sàng đã xác nhận độ an toàn của thuốc chẹn RAS, MRA và lợi tiểu ở các bệnh nhân HfpEF nhưng không cải thiện được tỷ lệ mắc bệnh và tử vong ổn định. Giảm huyết áp làm cải thiện chức năng tâm trương bất kể phương pháp hạ áp nào. Propranolol làm giảm tỷlệ tử vong và tỷ lệ nhồi máu cơ tim không tử vong so với giả dược ở những bệnh nhân có tiền sử nhồi máu cơ tim. Trong nghiên cứu CHARM-Preserved, những người Canada không giảm tỷ lệ tử vong ở những bệnh nhân mắc HfpEF (LVEF >40%) nhưng giảm nhập viện do suy tim. Dù cho sacubitril/valsartan không làm giảm tỷ lệ nhập viện toàn thể do suy tim và tử vong do tim mạch ở nghiên cứu PARAGON_HF, nhưngmột phân tích hậu kỳ đã chứng minh rằng sacubitril/valsartan có tác dụng hạ áp ở những bệnh nhân tăng huyết áp kháng trị dù cho đã dùng MRA. Ở nghiên cứu TOPCAT, spironlactone không cho thấy hiệu quả hoặc kết cục ban đầu và ngừng tim ở HfpEF. Ngoại trừ những bệnh nhân tới từ Nga và Gruzia, những người có số lượng các biến cố thấp hơn và có nồng độ canrenone không xác định được là 30% thì nguy cơ về kết cục ban đầu giảm đi 18%. Các hướng dẫn về suy tim của Mỹ ủng hộ việc dùng spirolactone ở những bệnh nhân HfpEF nhất định (nhóm IIb, mức độ khuyến cáo B).
Cắt thần kinh giao cảm thận
Cắt thần kinh giao cảm tại thạn và các điều trị hoạt hóa thụ thể cảm áp đã cho thấy kết quả đáng khích lệ nhưng còn hạn chế đối với HfpEF và HFrEF. Cắt thần kinh giao cảm tại thận làm giảm sự lan tràn của norepinephrine tại thận, sự tuần hoàn angiotensin Ivà II, hoạt động của neprilysin thận, làm giảm tái cấu trúc cơ tim và cải thiện cân bằng hệ thần kinh tự động trong các trường hợp suy tim nặng. Trong một nghiên cứu lần đầu thực hiện trên người, bao gồm 7 bệnh nhân mắc HFrEF được điều trị theo khuyến cáo với kiểm soát huyết áp thì RDN hai bên cho thấy làm cải thiện triệu chứng, khả năng vận động tối đa (khoảng cách đi bộ trong 6 phút tăng 27.1+/-9.7m, P=0.03) trong 6 tháng. Đối với HfpEF, RDN làm giảm khối cơ tâm thất. Các nghiên cứu quan sát đang đánh giá hiệu quả và độ an toàn của RDN trong suy tim.
Tiền sử đột quỵ hoặc thiếu máu não thoáng qua
Tăng huyết áp là yếu tố nguy cơ có thể thay đổi phổ biến nhất đối với đột quỵ chảy máu và thiếu máu. Khoảng 70% bệnh nhân đột quỵ có tiền sử tăng huyết áp. Trong nghiên cứu INTERSTROKE, nguy cơ trong dân cư ở những bệnh nhân có tiền sử tăng huyết áp là 35% với mọi loại đột quỵ. Dù cho hiện tại tỷ lệ đột quỵ đang giảm nhưng con số chính xác về số người bị ảnh hưởng bởi đột quỵ trên toàn cầu tăng ở nam giới và nữ giới ở mọi lứa tuổi, điều này cho thấy sự cần thiết của việc dự phòng đột quỵ. Tăng huyết áp dự báo đột quỵ tái phát, và việc giảm huyết áp giảm nguy cơ tái phát này. Việc dự phòng thứ phát là quan trọng do tỷ lệ tử vong trong vòng 30 ngày tăng từ 22% ngay sau khởi phát cho tới 41% sau cơn đột quỵ tái phát. Mục tiêu huyết áp tối ưu sau đột quỵ hoặc thiếu máu não thoáng qua (TIA) còn chưa rõ ràng. Trong nghiên cứu SPS3, tỷ lệ xuất huyết nội sọ (khoảng 63%) nhưng không đột quỵ đã giảm đáng kể khi để huyết áp mục tiêu là huyết áp tâm thu < 130mmHg so với mức 130-140 mmHg. Nghiên cứu PROGRESS cho thấy các bệnh nhân có huyết áp khi theo dõi thấp nhất (trung bình 112/72 mmHg) có tỷ lệ nguy cơ tái phát đột quỵthấp nhất. Bất thường hình dạng thất trái có liên quan tới việc tăng nguy cơ tỷ vong do tim mạch cũng như tất cả các nguyên nhân dù cho huyết áp tâm thu thấp và cao khi nhập viện, tỷ lệ tử vong cao nhất khi huyết áp tâm thu < 150 mmHg. Có thể bởi vì những bệnh nhân có hình dạng thất trái bất thường thì tính điều hòa tự động của não bộ bị rối loạn ở mức huyết áp tâm thu thấp.
Điều trị hạ áp
Trong các nghiên cứu ngẫu nhiên đối chứng đánh giá liệu pháp hạ áp và các phân tích có hệ thống thì BB (chủ yếu là atenolol) được xếp dưới so với các thuốc khác trong việc dự phòng đột quỵ. Do đó, khi điều trị hạ áp không nên bao gồm BB trừ khi có chỉ định tim mạch (kiểm soát tần số trong rung nhĩ). CCB được xếp trên với chẹn RAS và lợi tiểu trong dự phòng đột quỵ. Trong số 39 329 bệnh nhân sau đột quỵ, lợi tiểu được xếp trên các thuốc khác trong việc dự phòng các biến cố mạch máu não. So với giả dược, chỉ có lợi tiểu và ACEIs làm giảm đáng kể các biến số đột quỵ tái phát. Các hướng dẫn hiện tại khuyến cáo khởi trị hoặc tái khởi trị hạ áp ngay lập tức ở những bệnh nhân có trạng thái thần kinh ổn định mắc TIA và vài ngày sau khi đột quỵ thiếu máu.
Rối loạn nhận thức
Tăng huyết áp ở độ tuổi trung niên có liên quan tới suygiảm nhận thức, bất thườngnhận thức mức độ nhẹ, sa sút trí tuệ và bệnh Alzheimer. Trong nghiên cứu ARIC, những bệnh nhân mắc tăng huyết áp ở độ tuổi trung niên và hạ huyết áp khi về già tăng nguy cơ rối loạn nhận thức mức độ nhẹ và sa sút trí tuệ. Sự tăngvề số lượngcác thuốc hạ áp trong thời gian từtrung niên tới về già chỉrasự điều trị quá mức. Các nguyên nhân tiềm năngkhác gây hạ huyết áp bao gồm rối loạn tuần hoàn tim mạch và bất thường chức năng hệ thần kinh tự động. Dữ liệu về việc có hay không có tồn tại mối quan hệ dạng đường cong chữ J giữa huyết áp tâm thu và sự suy giảm nhận thức vẫn còn đang gây tranh cãi. Trong khi ở nghiên cứu ARIC thì mối liên quan giữa huyết áp tâm thu ở độ tuổi trung niên với sự suy giảm nhận thức là liên tục, ở những bệnh nhân lớn tuổi thấycó mối quan hệ chữ U hoặc chữ J. Trongnghiên cứu cắt ngangở nam giới 70 tuổi, không hạ huyết áp về đêm có liên quan tới giảm khả năng nhận thức. Cơ chế đằng sau tăng huyết áp và rối loạn chức năng nhận thức là do nhiều yếu tố, bao gồm mất tế bào thần kinh do teo, vi nhồi máu và vi chảy máu, tổn thương chất trắng, rối loạn chức năng mạch máu não, phù khoảng gian mạch.
Điều trị tăng huyết áp giảm tỷ lệ sa sút trí tuệ, nhưng mục tiêu huyết áp tối ưu để dự phòng rối loạn chức năng nhận thức còn chưa rõ. Trong nghiên cứu MIND, việc giảm huyết áp tâm thu tại phòng khám không theo dõi < 120 mmHg so với mức huyết áp tiêu chuẩn làm giảm nguy cơ bất thường nhận thức đi nhưng không có thay đổi với sa sút trí tuệ.
Điều trị hạ áp
Các dữ liệu liên quan tới chiến lược điều trị tăng huyết áp tối ưu để dự phòng sa sút trí tuệ còn đang gây tranh cãi. Đa số các nghiên cứu đánh giá các thuốc hạ áp đặc hiệu khôngđược thiết kế để mở rộng ra tới mục tiêu lâm sàng liên quan tới nhận thưaúc và sa sút trí tuệ. Trong nghiên cứu Syst-Eur, nhữngbệnh nhân tăng huyết áp > 60 tuổi, được điều trị bằng nitrendipine làm giảm tỉ lệ sa sút trí tuệ.
Trong nghiên cứu PROGRESS, perindopril và indapamide dự phòng suy giảm nhận thức và giảm nguy cơ sa sút trí tuệ và đột quỵ tái phát đi 34% sau đột quỵ hoặc TIA. Với những độ tuổi lớn hơn, CCB và ARB có liên quan tới việc giảm nguy cơ sa sút trí tuệ.
Một phân tích có hệ thống đánh giá hiệu quả của lợi tiểu cho thấy một sự giảm nguy cơ sa sút trí tuệ bền bỉ. Trong một phân tích có hệ thống, ARB có hiệu quả hơn ACEIs và lợi tiểu trong dự phòng các thay đổi về nhận thức. Một phân tích tổng hợp về 6 nghiên cứu quan sát trên cộng đồng trên 31090 người trưởngthành khôngsa sút trí tuệ đã không thể xác định một nhóm thuốc hạ áp cụ thể nào làm giảm nguy cơ sa sút trí tuệ hơn so với các nhóm còn lại.
Rung nhĩ
Những bệnh nhân rung nhĩ (AF) có tỷ lệ mắc tăng huyết áp cao, thậm chí là ở nữ giới còn cao hơn nam giới, và được xem là một yếu tố nguy cơ quan trọng đối với AF. Tăng huyết áp gây phì đại thất trái, xơ hóa cơ tim và rối loạn chức năng tâm trương, gây giãn tâm nhĩ và tái cấu trúc tâm nhĩ. Cơ chế bệnh sinh của tái cấu trúc nhĩ trái bao gồm viêm, sự oxi hóa, sự hoạt động của hệ RAS. Trong nghiên cứu LIFE, AF mới khởi phát tăng tỷlệ biến cố tim mạch, đột quỵ và nhập viện do suy tim lên tương ứng 2, 3 và 5 lần. Tăng huyết áp là yếu tố nguy cơ đơn độc quan trọng nhất đối với đột quỵ ở bệnh nhân AF. Tăng huyết áp không kiểm soát có liên quan tới tăng nguy cơ xuất huyết nội sọ khi điều trị kháng đông.
Hướng dẫn của ESC 2020 về quản lý AF có tái khẳng định tầm quan trọng của các yếu tố nguy cơ tim mạch và các điều trị các bệnh đồng mắc theo ABC (A: tránh đột quỵ, C: các yếu tố nguy cơ và bệnh đồng mắc). Mục tiêu điều trị của huyết áp tâm thu và tâm trương được khuyến cáo ở những bệnh nhân bị AF là 120-129 và <80 mmHg. Một phân tích các dữ liệu NHIS của Hàn Quốc cho thấy huyết áp tâm thu tại phòng khám 130-139 mmHg và huyết áp tâm trương 80-89 mmHg có liên quan tới gia tăng nguy cơ các biến cố tim mạch lớn, đột quỵ thiếu máu và xuất huyết nội sọ hơn so với tăng huyết áp được kiểm soát (<130/<80 mmHg). Huyết áp tâm thu tại phòngkhám <120 mmHgcó liên quan tới gia tăng các kết cục xấu về tim mạch chỉ ra mối liên hẹ giữa dạng chữ U giữa huyết áp và nguy cơ các biến cố tim mạch lớn. Ở những bệnh nhân dùng chống đông đường uống, có một mối liên quan dạng chữ J giữa huyết áp tâm thu và huyết áp tâm trương và tỷ lệ chết do mọi nguyên nhân và bất kỳ chảy máu nào. Tuy nhiên, kém đạt được huyết áp mục tiêu có liên quan tới việc chảy máu ở những bệnh nhân kháng đôngđường uống. Thời gian tăng huyết áp càng kéo dài, nguy cơ đột quỵ thiếu máu càng tăng, nguy cơ cao này được theo dõi qua kiểm soát huyết áp tâm thu.
Điều trị hạ áp
Điều trị rung nhĩ bao gồm giảm cân và giảm rượu. Cai rượu ở những người có tiền sử làm giảm tái phát rối loạn nhịp hơn việc kiểm soát huyết áp. Về kiểm soát nhịp, hướng dẫn về tăng huyết áp của ESC/ESH khuyến cáo bắt đầu bằng liệu pháp thuốc kết hợp với một BB và một chẹn RAS hoặc CCB dihydropyridine. Dù cho BB dự phòng tái phát AF hoặc chuyển dạng AF có triệu chứng thành AF lâu dài do việc kiểm soát nhịp còn gâytranh cãi. Nếu EFbình thường, CCBnon-dihydropyridine (Verapamil hoặc diltiazem) có thể dược cân nhắc để kiểm soát huyết áp và nhịp nếu BB bị chống chỉ định hoặc không dung nạp. So với amlodipine, valsartan giảm nguy cơ AF khởi phát ở những bệnh nhân có tối thiểu một bệnh CV hoặc yếu tố nguy cơ, bao gồm phì đại thất trái. Trong nghiên cứu LIFE, AF mới khởi phát và đột quỵ giảm đi nhờ losartan so với atenolol. ACEIs. ARB và BB có liên quan tới việc giảm nguy cơ khởi phát AF mới hơn so với CCB. Dù cho aldosterone làm tăng xơ hóa thất trái nhưng trong nghiên cứu IMPRESS-AF thì MRA spironlactone không cải thiện khả năng vận động, tỷ lệ E/e;, hoặc chất lượng cuộc sống của bệnh nhân mắc AF và EF bảo tồn.
Cắt thần kinh giao cảm thận
Hệ thần kinh tự động đóng vai trò cơ bản trong tăng huyết áp và rung nhĩ. Do đó, RDN nên được đánh giá như một liệu pháp thaythế trong AF. Bệnh nhân tăng huyết áp được triệt đốt tại tĩnh mạch phổi có nguy cơ tái phát AF cao. Trong một nghiên cứu ngẫu nhiên có đối chứng, bệnh nhân mắc AF có triệu chứng và tăng huyết áp kháng trị được triệt đốt đơn độc tại tĩnh mạch phổi có hoặc không có RDN. Cắt thần kinh giao cảm thận giảm huyết áp và tỷ lệ AF tái phát sau 3 và 12 tháng (29 và 62%, P=0.033). Nghiên cứu ERADICATE-AF), bao gồm các bệnh nhân AF kịch phát và tănghuyết áp có kiểm soát ủnghộ nhữngđiều trên. Một phân tích có hệ thống 6 nghiên cứu ngẫu nhiên có đối chứng cho thấy triệt đốt tĩnh mạch phổi đơn độc kèm RDN không cho thấy giảm AF tái phát trong vòng 12 tháng so vơi việc triệt đốt đơn độc. Kết quả của nghien cứu ngẫu nhiên có đối chứng Symplicity-AF đang đánh giá RDN với AF kịch phát hoặc dai dẳngvà tănghuyết áp đang được chờ đón.
Hẹp van động mạch chủ
Bệnh van tim ảnh hưởng tới khoảng 2.5%dân số. Ở những bệnh nhân hẹp chủ thì tỷ lệ tăng huyết áp xuất hiện khoảng 70%. Các bằng chứng tồn tại cho thấy tăng huyết áp kích thích sự tiến triển của bệnh van động mạch chủ thông qua sức căng của lá vân gay tổn thương nội mô. Trong số 5.4 triệu bệnh nhân không mắc bệnh tim mạch thì những gnười tănghuyết áp kéo dài (thời gian theo dõi trung bình 9.2 năm) có liên quan tới tăng nguy cơ hẹp và hở chủ. Với mức hueyét áp tâm thu thấp nhất là 115 mmHg, tăng huyết áp mỗi 20 mmHg có liên quan tới tăng nguy cơ hẹp chủ lên 41%. Mỗi 10 mmHg huyết áp tâm trương tăng thì nguy cơ hẹp chủ tăng 24%. Hơn nữa, tăng huyết áp tâm thu có liên quan tới quá trình vôi hóa động mạch chủ. Huyết áp cao dẫn tới tăng hậu gánh với thất trái. Do đó, tăng huyết áp có thể tăng các triệu chứng thậm chỉ hẹp chủ mức độ vừa. Tăng huyết áp có liên quan tới tăng 56% nguy cơ các biến cố tim mạch do thiếu máu ở các bệnh nhân hẹp chủ.
Các hướng dẫn hiện tại và các tài liệu công bố khuyến cáo tránh phân loại độ hẹp chủ trong tăng huyết áp không kiểm soát bằng gradient qua van. Dựa trên nghiên cứu SEÂS, nếu có dung nạp thì khuyến cáo huyết áp tâm thu ở phòng khám 130-139 mmHg và huyết áp tâm trương ơ rmức 70-90 mmHg ở hầu hết bệnh nhân hẹp chủ mắc tăng huyết áp.
Điều trị hạ áp
Khuyến cáo dùng phối hợp 3 thuốc cẩn thận ở những bệnh nhân hẹp chủ có triệu chứng và rối loạn chức năng tâm thu để tránh tụt huyết áp. Nếu được chỉ định, bệnh van tim đáng kể nên điều trị để tạo điều kiện quản lý huyết áp. Thuốc chẹn hệ RAS là an toàn và có hiệu quả trong giảm huyết áp, khối cơ và tử vong do mọi nguyên nhân. Trong nghiên cứu SCOPE-
AS, enalapril cho thấy dung nạp tốt và tỷ lệ hạ áp thấp, cải thiện phân độ NYHA và khoảng cách đi bộ trong 6 phút. Trong nghiên cứu RIAS, rampiril làm giảm khối cơ tâm thất đi rất ít trong trường hợp hẹp chủ từ vừa tới nặng. BB có thể được cân nhắc ở những bệnh nhân mắc bệnh mạch vành hoặc AF kéo dài để giảm tiêu thụ oxy của tế bào cơ tim. BB là an toàn và có thể cải thiện tỷ lệ sống trong hẹp chủ từ nhẹ tới nặng. Không thể khuyến cáo CCB trong hẹp chủ do không có nghiên cứu nào điều tra về việc dùng chúng trong thời gian dài. Thuốc chẹn alpha có liên quan tới giảm nguy cơ biến cố tim mạch do thiếu máu. Quan trọng hợn, điều trị hạ áp khoong nên trì hoãn phẫu thuật và ghép động mạch chủ qua catheter nếu có chỉ định.
Kết luận
Quản lý tăng huyết áp nên bao gồm thay đổi lối sống, kết hợp thuốc trong một kèm với một chẹn RAS, CCB và lợi tiểu. Do cò cùng cơ chế bệnh sinh và các yếu tố nguy cơ cho nên các bệnh đồng mắc thường gây nên tăng huyết áp. Do đó, lĩnh vực điều trị phải được tách độc lập dựa theo các bệnh đồng mắc của bệnh nhân. Cắt dầy thần kinh giao cảm mạch thận có thể là một cách tiếp cận hết sức hứa hẹn, đặc biệt là ở những bệnh nhân có bệnh đồngmắc mà tăng hoạt động của hệ thần kinh giao cảm.