Nhathuocngocanh.com – Bài viết Phương pháp tiếp cận tốt hơn với xoắn đỉnh của Ths. Bs Phạm Hoàng Thiên. Để tải file PDF, mời các bạn click vào link ở đây.
Phương pháp tiếp cận tiêu chuẩn với xoắn đỉnh
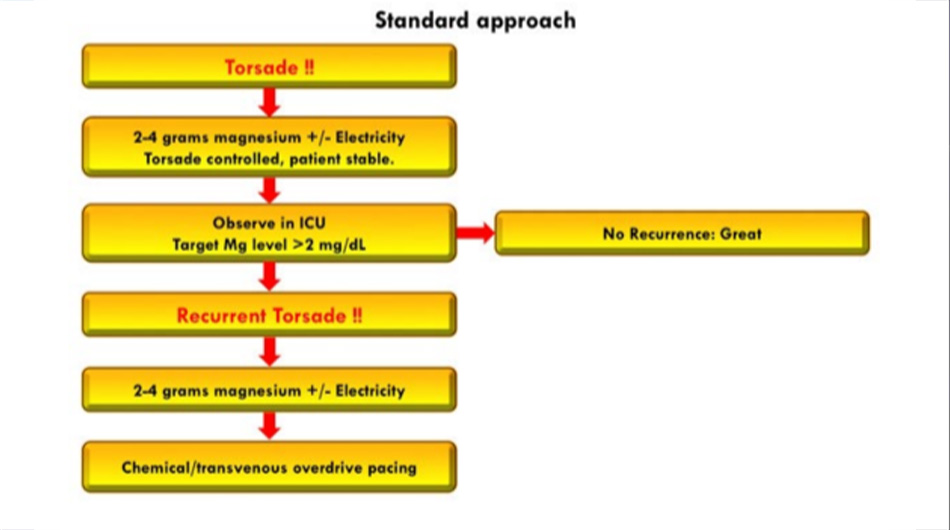
Một cách tiếp cận phổ biến đối với TdP được trình bày ở trên. Cơn ban đầu được kiểm soát bằng magiê và có lẽ là khử rung. Bệnh nhân được gửi đến ICU để theo dõi chặt chẽ. Thông thường bệnh nhân sẽ ổn, nhưng đôi khi TdP vẫn tái phát. Sự tái phát kích hoạt các liệu pháp điều trị cấp hai, thường bao gồm cả tạo nhịp vượt tần số.
Tại sao cách tiếp cận tiêu chuẩn không thành công
Đây chủ yếu là vấn đề của dược động học:
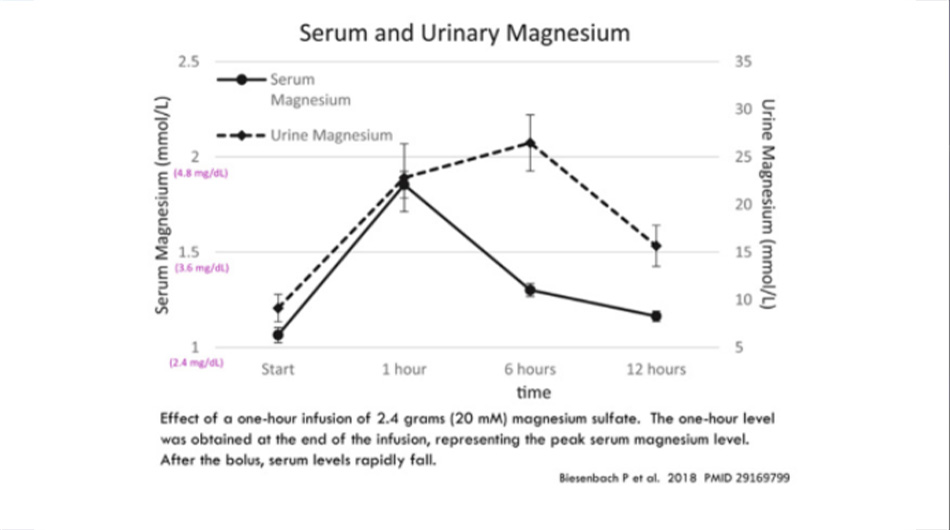
• Magiê được tế bào cơ tim hấp thu kém. Sau khi bolus 2-4 gam magiê, tương đối ít magiê sẽ đi vào mô tim. Phần lớn được đào thải qua nước tiểu. Trừ khi bệnh nhân bị suy thận nặng, không thì nồng độ magiê sẽ giảm trở lại mức ban đầu trong vài giờ (hình bên dưới).1
• Các tình trạng gây ra TdP thường tồn tại lâu hơn một liều bolus duy nhất của magiê. Ví dụ, dofetilide là một nguyên nhân phổ biến. Với thời gian bán hủy là 10 giờ, dofetilide sẽ ẩn náu rất đây đó (lurk around) rất lâu sau khi liều bolus magie hết tác dụng..
Điều này tương tự như điều trị quá liều methadone bằng naloxone. Naloxone hoạt động tuyệt vời, nhưng nó bị hao mòn (wears off) nhanh chóng. Methadone dễ dàng tác động lâu hơn so với naloxone, vì vậy một liều naloxone duy nhất chỉ có tác dụng nhất thời. Cần truyền naloxone để duy trì hiệu quả.
Do đó, cách tiếp cận tiêu chuẩn đối với TdP đôi khi sẽ dẫn đến sự tái phát TdP. Trong một đơn vị chăm sóc tích cực, đại đa số những bệnh nhân này sẽ ổn. Tuy nhiên, TdP tái phát có thể kích hoạt các can thiệp xâm lấn (ví dụ: khử rung tim, đặt nội khí quản, đặt máy tạo nhịp tim tạm thời qua đường tĩnh mạch). Các biến chứng từ những can thiệp này có thể bao gồm viêm phổi hít và gãy xương sườn. TdP tái diễn hiếm khi giết ai đó trong ICU, nhưng nó vẫn có hại.
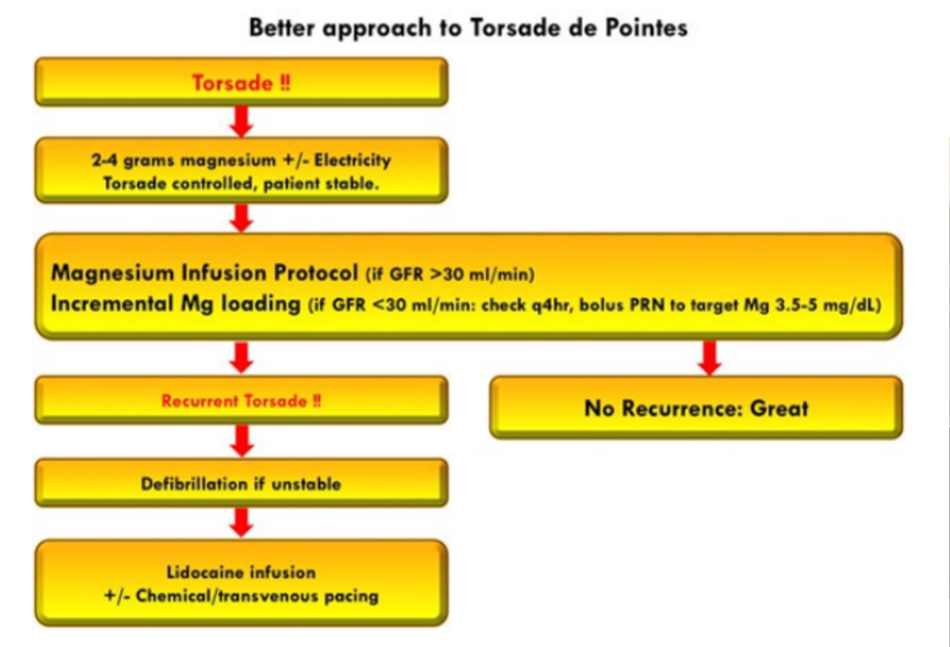
Một cách tiếp cận tốt hơn đối với TdP
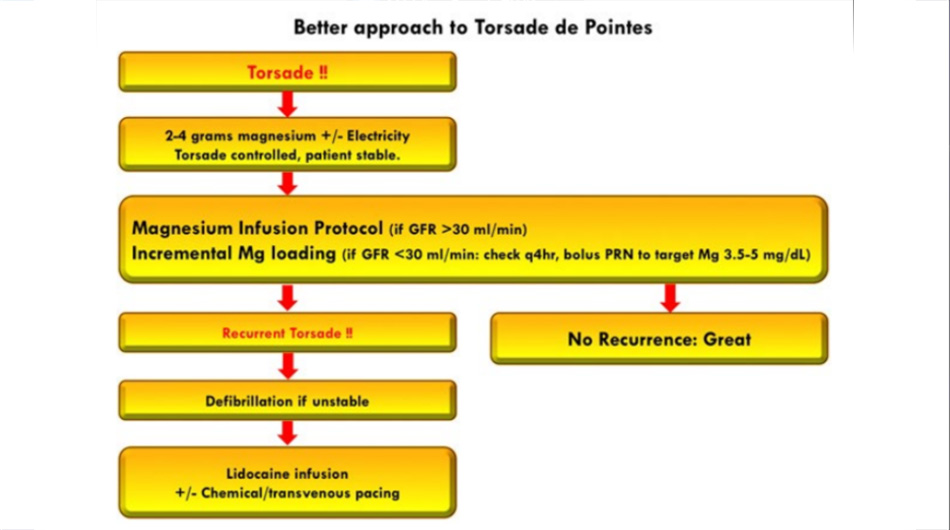
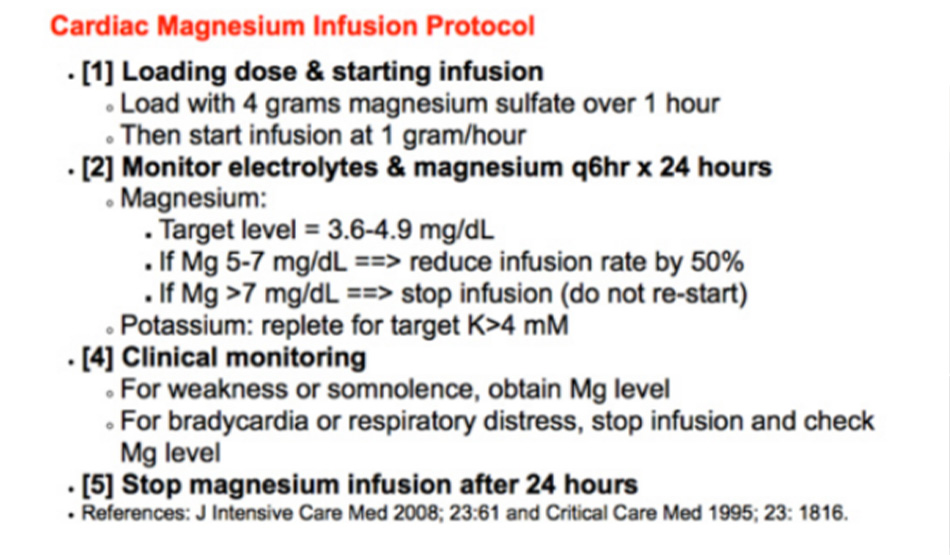
Cách tiếp cận ưa thích của tôi đối với TdP được trình bày ở trên. Sau khi giải quyết tình trạng ban đầu, bệnh nhân ngay lập tức được truyền magiê theo phác đồ, như hình dưới đây.2
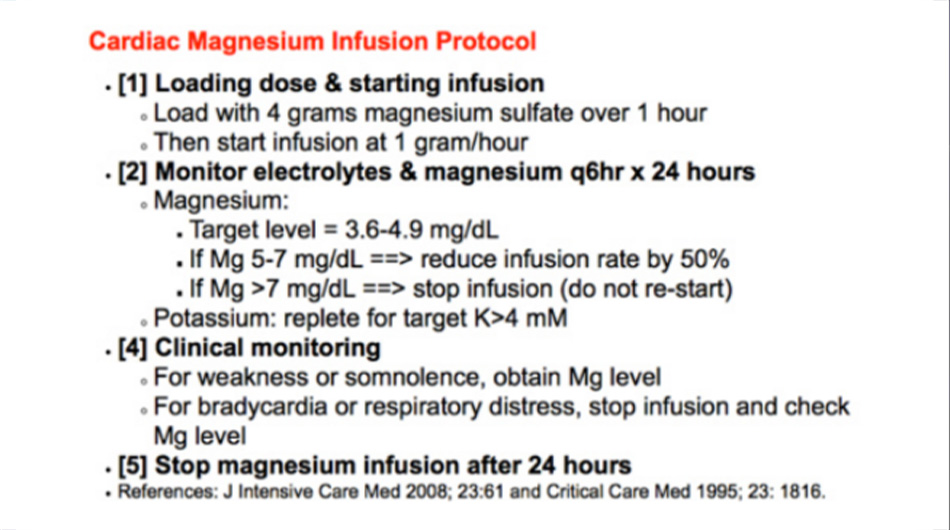
Cơ sở lý luận của việc sử dụng truyền magiê như sau:
1. Truyền magiê sẽ duy trì nồng độ magiê cao trong ít nhất 24 giờ. Giống như truyền naloxone cho ngộ độc methadone, điều này sẽ cho phép magiê tồn tại lâu hơn các loại thuốc khác gâyTdP (ví dụ: dofetilide).
2. Nhiều bệnh nhân TdP bị thiếu hụt magiê nội bào (có thể xảy ra mặc dù nồng độ trong huyết thanh bình thường, vì hầu hết magiê nằm trong tế bào). Magiê không được các tế bào hấp thụ hiệu quả lắm, vì vậy một vài gam magiê sẽ không lấp đầy được sự thiếu hụt magiê trong tế bào. Tuy nhiên, tiếp xúc với magiê huyết thanh cao trong 24 giờ cho phép magiê cuối cùng sẽ ngấm vào được tế bào cơ tim. Sự đầy đủ của dự trữ magiê nội bào cung cấp sự bảo vệ liên tục chống lại TdP, ngay cả sau khi ngừng truyền và bệnh nhân rời khỏi ICU.
3. Truyền magiê theo phác đồ khá an toàn. So với nguy cơ rối loạn nhịp tim tái phát và ngừng tim do điều trị TdP không đầy đủ, truyền magiê gần như chắc chắn là con đường an toàn hơn để đi. Phác đồ nên được đưa vào biểu đồ của bệnh nhân ở một vị trí nổi bật để mọi người chăm sóc bệnh nhân có thể “on the same page” (tạm dịch: điều trị và theo dõi giống nhau) theo đúng nghĩa đen. Điều này là cần thiết để đạt được việc tiếp tục truyền magiê. Nếu không có một quy trình được xác định rõ ràng, nồng độ magiê huyết thanh cao sẽ gây lo lắng, khiến việc truyền magie bị ngừng sớm.
Một số chi tiết khác về truyền magiê
Phác đồ magiê được trình bày ở trên dựa trên các thử nghiệm lâm sàng liên quan đến rung nhĩ (trên thực tế, nó thận trọng hơn các nghiên cứu này, để thiết lập một giới hạn an toàn cao hơn). Do đó, có cơ sở tài liệu chứng minh rằng phác đồ này là an toàn ở những bệnh nhân ICU, trong trường hợp không có suy thận nặng..3 4

Truyền magiê trong TdP thường được đề cập trong các textbook (ví dụ: UpToDate ở trên). Trên thực tế, bài báo kinh điển ban đầu giới thiệu việc sử dụng magiê cho TdP đã báo cáo việc sử dụng truyền magiê ở 9 trong số 12 bệnh nhân được điều trị.. 5 Sáu bệnh nhân trong số những bệnh nhân này, truyền magiê đã được ưu tiên cho trước sau đợt TdP đầu tiên, như được đề cập trong bài đăng này. Phác đồ truyền magiê được trình bày ở trên phù hợp với phạm vi tốc độ truyền magiê được khuyến cáo bởi các nguồn này (3-20 mg /phút tương đương 0,2-1,2 gam / giờ).
Tại sao truyền magiê không được sử dụng thường xuyên hơn? Các sách giáo khoa hoặc bài báo thường bao gồm một dòng khuyến cáo duy nhất cho việc truyền magiê (ví dụ: UpToDate ở trên, Tintinalli ở dưới). Thật khó để chuyển điều này thành thực hành lâm sàng an toàn tại giường bệnh. Tốc độ chính xác nên là bao nhiêu? Nó nên được theo dõi như thế nào? Việc sử dụng một phác đồ truyền magiê đã được chuẩn hóa và xác nhận cho phép đưa khuyến cáo này thành điều trị tại giường bệnh..
Bằng cách bắt đầu với tốc độ cao hơn và sau đó giảm tốc độ truyền xuống khi cần thiết, phác đồ này được thiết kế để phù hợp với sinh lý hấp thu magie của cơ thể. Nhiều bệnh nhân bắt đầu với sự thiếu hụt tổng lượng magiê toàn cơ thể. Ban đầu, những bệnh nhân như vậy có thể loại bỏ magiê khỏi máu của họ với tốc độ tương đối nhanh. Vì các kho dự trữ nội bào được bổ sung đầy đủ, magiê bắt đầu tích tụ trong máu. Phác đồ nhận biết rằng nồng độ magiê huyết thanh đang tăng lên, vì vậy nó giảm tốc độ truyền magiê tương ứng.
Truyền magiê trong 24 giờ nói chung là đủ, vì những lý do sau. Đầu tiên, 24 giờ là đủ để cung cấp làm đầy các kho dự trữ magiê trong tế bào. Thứ hai, 24 giờ thường là đủ để cho phép các loại thuốc gây TdP khác trôi ra khỏi vòng tuần hoàn. Thứ ba, hầu hết bệnh nhân sẽ ở trong ICU một ngày sau cơn TdP, vì vậy việc truyền trong 24 giờ sẽ không làm chậm trễ việc bố trí bệnh nhân. Tuy nhiên, nếu bệnh nhân vẫn còn QTc kéo dài sau khi truyền 24 giờ và cảm thấy có nguy cơ bị TdP tái phát, thì chắc chắn có thể tiếp tục truyền lâu hơn..5
Nồng độ magiê mục tiêu ở một bệnh nhân TdP là gì?
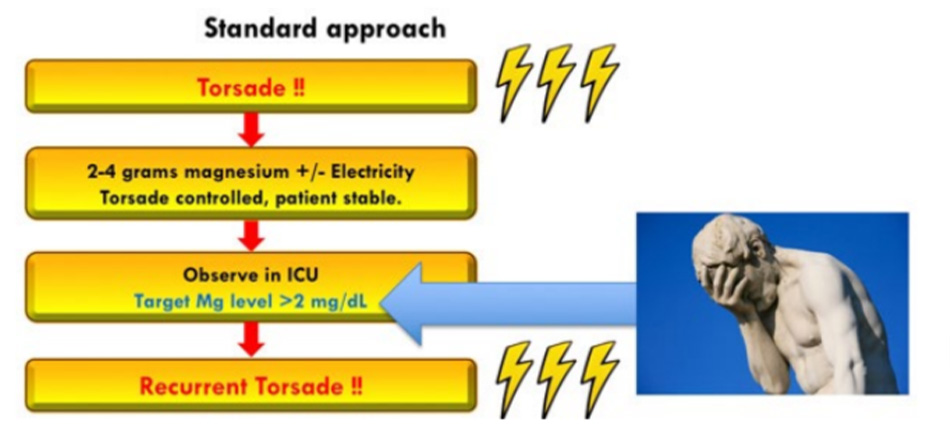
Một thực hành phổ biến là nhắm mục tiêu nồng độ magiê > 2 mg / dL sau TdP. Điều này là phi logic, vì lý do sau đây. Mọi người đều thừa nhận rằng magiê IV có hiệu quả đối với TdP ngay cả khi nồng độ magiê huyết thanh bình thường. Điều này chứng tỏ rằng nồng độ “điều trị” của magiê đối với TdP là trên mức bình thường.

Không ai biết nồng độ magiê lý tưởng là bao nhiêu để điều trị TdP ở người lớn. Nhắm mục tiêu mức 3,5-5 mg / dL dựa trên những dòng bằng chứng sau đây, chúng dường như là khá hợp lý:
• Phác đồ trên nhắm đến nồng độ magiê là 3,5-5 mg / dL, bởi vì điều này được sử dụng cho các phác đồ magiê đã được xác nhận trong điều trị rung nhĩ.6
• Bellomo và cộng sự gần đây đã đề xuất một phạm vi mục tiêu tương tự ở những bệnh nhân sau phẫu thuật với mục tiêu ngăn ngừa rung nhĩ (3,4-5,8 mg / dL).1
• Bellomo và cộng sự gần đây đã đề xuất một phạm vi mục tiêu tương tự ở những bệnh nhân sau phẫu thuật với mục tiêu ngăn ngừa rung nhĩ (3,4-5,8 mg / dL).7
• Ở những người lớn được điều trị bằng magiê trong TdP, nồng độ magiê sau điều trị dao động trong khoảng 3,2-12 mg / dL (với hầu hết trong khoảng ~ 3,5-4,5 mg / dL).5 , 8
Phác đồ truyền magiê: kinh nghiệm tại Bệnh viện Đa khoa Genius
Tôi đã sử dụng phác đồ magiê này trong bốn năm cho những bệnh nhân bị rung nhĩ chọn lọc và tất cả những bệnh nhân bị TdP (ngoại trừ những bệnh nhân có GFR < 30 ml / phút). Ấn tượng của tôi như sau:
• Phác đồ này dễ sử dụng (ngay cả đối với những người không có kinh nghiệm sử dụng magiê truyền).
• Phác đồ này có vẻ khá an toàn. Rất hiếm khi bệnh nhân có thể tích lũy magiê và phát triển đến một nồng độ khá cao (ví dụ: 8 mg / dL), nhưng cho đến nay điều này không gây ra bất kỳ dấu hiệu hoặc triệu chứng lâm sàng nào của tăng magie máu.
Tôi đoán rằng truyền magie đã được chúng tôi sử dụng cho hàng tá bệnh nhân TdP. Nó đã có hiệu quả đồng đều đối với TdP, bao gồm cả những trường hợp ngoan cố mà các bác sĩ tim mạch ngoại viện đã phải vật lộn với chúng.. 9
• Phác đồ truyền magiê đã biến TdP từ một thứ thỉnh thoảng là thách thức trở thành một thứ đồng nhất nhàm chán. Thay vì thỉnh thoảng bị rơi, bệnh nhân chỉ cần ngồi xem tivi và nhận magiê.

Bổ sung magiê ở những bệnh nhân có GFR <30 ml/phút:
Một số nghiên cứu đã sử dụng truyền magie cho bệnh nhân có GFR < 30 ml / phút. Chúng có thể an toàn trong khoảng GFR 15-30 ml / phút. Tuy nhiên, cách tiếp cận an toàn nhất ở đây có lẽ là theo dõi nồng độ cẩn thận (ví dụ: mỗi 4 giờ) và cho 2-4 gam magiê khi cần thiết. Chìa khóa ở đây là đạt được nồng độ điều trị của magiê~ 3,5-5 mg / dL (như đã thảo luận ở trên).
Magiê được đào thải qua thận. Do đó, cần phải hết sức thận trọng đối với bệnh nhân bị vô niệu (nếu bạn truyền quá mức, bạn sẽ bị mắc kẹt). Ngoài ra, sẽ an toàn hơn một chút ở bệnh nhân có GFR 15-30 ml / phút mà vẫn đang bài tiết nước tiểu.
Tranh cãi: Một số bài báo khuyến nghị dùng liều lượng magiê thấp
Phác đồ magiê, liều lượng và nồng độ mục tiêu được liệt kê ở trên phù hợp với phần lớn các bằng chứng được công bố của TdP (bao gồm các tài liệu tham khảo tiêu chuẩn như UpToDate và Tintinalli’s). Tuy nhiên, liều khuyến cáo rất khác nhau, với một số tác giả khuyến cáo liều thấp. Ví dụ, Charlton et al. Khuyến cáo truyền với liều 0,18-0,6 gam / giờ. 10 Truyền với liều rất thấp có thể không có tác dụng. Thật vậy, ấn phẩm của Charlton tập trung vào ba bệnh nhân “kháng trị” với magiê và do đó cần tạo nhịp vượt tần số. Tôi nghi ngờ rằng một phác đồ truyền magiê đầy đủ sẽ thành công, do đó làm giảm nhu cầu về tạo nhịp vượt tần số. 11 Mặc dù bài viết này được đóng khung như một sự minh họa về các điểm mạnh của tạo nhịp vượt tần số, nó thực sự có thể đại diện cho một câu chuyện cảnh báo về các biến chứng của việc không đủ liều lượng magiê.
TÓM TẮT
• Magiê là naloxone của TdP: nó có tác dụng tạm thời, nhưng TdP có thể tái phát sau khi magiê được đào thải qua thận.
• Sau một cơn TdP, nồng độ magiê tối ưu dường như là ~ 3,5-5 mg / dL (không phải là mục tiêu truyền thống là Mg > 2 mg / dL).
• Bắt đầu truyền magiê theo phác đồ ngay sau cơn TdP đầu tiên có thể ngăn ngừa tái phát và do đó tránh được các biến chứng (ví dụ như ngừng tim, gãy xương sườn). Đây là một phần của điều trị trong sách giáo khoa về TdP, nhưng nó được sử dụng dưới mức hiệu quả (underutilized) vì các chi tiết cơ bản (nuts & bolts) của việc truyền magie là chưa rõ ràng.
• Một phác đồ truyền magiê được chuẩn hóa dựa trên bằng chứng có thể làm tăng tính dễ dàng và an toàn của việc truyền magiê. Điều này biến việc truyền magiê thành một thứ có thể tái lập được (reproducibly) ở tại giường.
• Bệnh nhân bị suy giảm chức năng thận (GFR <30 ml / phút) có thể được điều trị bằng cách đo lặp lại nồng độ magiê và bolus khi cần thiết, với nồng độ magiê mục tiêu là 3,5-5 mg / dL.
Related
• Mg infusions for AF and TdP (PulmCrit) – This earlier post focuses mostly on AF.
• Torsade de Pointes (First 10 in EM)
Phụ lục: phác đồ Mg sử dụng đơn vị SI:

Ca lâm sàng
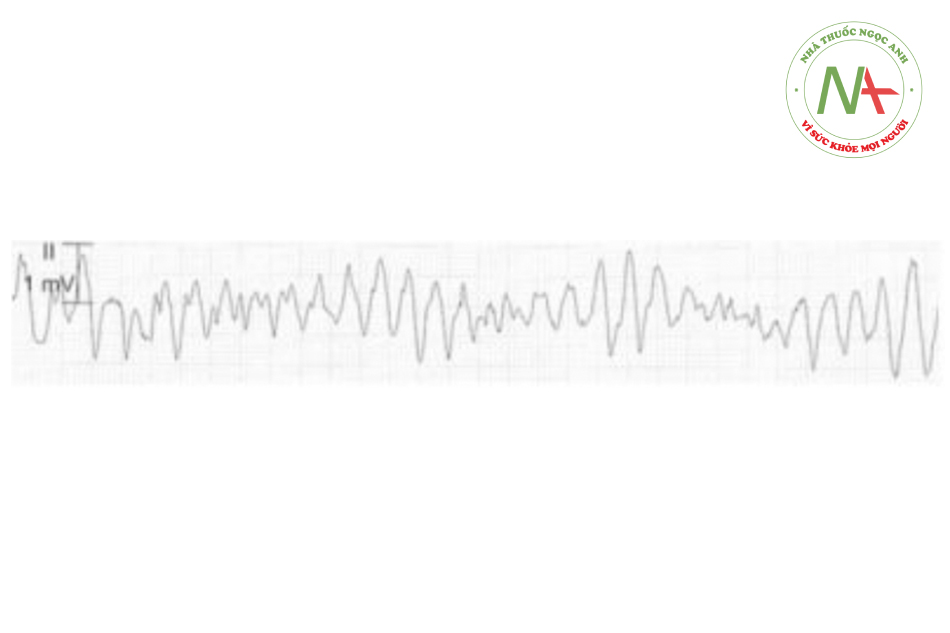
Nam 42 tuổi được đưa tới bệnh viện vì sốt và khó thở. Anh ta bị viêm gan C, HIV và bệnh cơ tim do rượu. Thân nhiệt 38.6 độ C, thấy nấm ở lưỡi. Xquang ngực thấy thùy dưới phổi phải đông đặc. Anh ta bắt đầu được sử dụng Fluconazole và Moxifloxacin. Tình trạng viêm phổi và nấm của bệnh nhân cải thiện hơn qua 2 ngày. Tuy nhiên, anh ta xuất hiện đánh trống ngực ở ngày thứ 3. ECG thấy như hình dưới. Bước xử lý tiếp theo tốt nhất ở bệnh nhân này?
- Adenosine.
- Amidarone.
- Atropine.
- Calcium gluconat.
- MgSO4.
- Na Hco3.
- Sotalol.
Đáp án đúng là E: Bệnh nhân này có xoắn đỉnh trên ECG, một dạng nhịp nhanh thất đa dạng, với vòng vào lại hoặc nhịp xoang bất thường của QRS và/hoặc đơn dạng (xoắn quanh một điểm). Nó xuất hiện bẩm sinh hoặc mắc phải QT kéo dài. Bệnh nhân này có QT kéo dài do dùng thuốc (vì Fluconazole và moxifloxacin), đi kèm với tiền sử dùng rượu (rối loạn điện giải), bệnh cơ tim và HIV, những yếu tố trước đó làm xuất hiện xoắn đỉnh.
Cơn loạn nhịp có thể biểu hiện với đánh trống ngực, bán ngất hoặc ngất, và có thể hồi phục ngay lập tức hoặc tệ hơn thành rung thất và kết quả là cơn ngừng tim đột ngột. Khử rung ngay lập tức được chỉ định trong tình trạng huyết động không ổn định ở bệnh nhân có xoắn đỉnh. IV Mg là điều trị đầu tay ở bệnh nhân tỉnh táo và huyết động ổn định có cơn xoắn đỉnh. IV Mg có hiệu quả dù cho ở bệnh nhân có nồng độ Mg bình thường.
Đáp án A: Adenosine là điều trị hàng đầu cho cơn nhịp nhanh kịch phát trên thất cấp tính. Nó không được khuyên dùng để điều trị nhịp nhanh thất.
Đáp án B: Amiodarone là thuốc chống loạn nhịp loại 3, được sử dụng cho cả nhịp nhanh thất và nhĩ, được sử dụng không thường xuyên ở các bệnh nhân có nhịp nhanh thất đơn dạng (và khoảng QT bình thường) do thiếu máu cơ tim hoặc nhồi máu. Nó không có vai trò trong điều trị xoắn đỉnh.
Đáp án C: Atropine được dùng để điều trị nhịp chậm xoang hoặc BAV có triệu chứng. Nó không có vai trò trong điều trị bệnh nhân xoắn đỉnh và có thể làm nó tệ hơn.
Đáp án D: Calcium gluconate có ích cho bệnh nhân nhiễm độc tim do tăng kali máu. Nó được dùng không thường xuyên ở bệnh nhân dùng quá liều chẹn Beta và/hoặc chẹn Ca. ECG của bệnh nhân tăng kali thấy T nhọn, kèm theo PR kéo dài và phức bộ QRS.
Đáp án F: NaHco3 có tác dụng trong điều trị bệnh nhân xoán đỉnh do dùng quinidine. Nó cũng có ích ở bệnh nhân ngừng tim do nhiễm toan chuyển hóa, tăng kali máu hoặc dùng thuốc chống trầm cảm 3 vòng quá liều.
Đáp án G: Sotalol là thuốc chống loạn nhịp loại 3 gây ra QT kéo dài và xoắn đỉnh, nên nó không có tác dụng trong tình trạng này. Bệnh nhân được điều trị ban đầu bằng sotalol nên được ở viện và theo dõi ECG cũng như nhịp tim.
| Các nguyên nhân gây QT kéo dài | |
| Các thuốc | -Lợi tiểu (Do rối loạn điện giải)
-Chống trầm cảm (Ondansetron) -Chống động kinh (Haloperidol, quetiapine, risperidone) -Chống trầm cảm ba vòng -Thuốc ức chế tái hấp thu serotonin chọn lọc (Citalopram) -Thuốc chống loạn nhịp (Amiodarone, sotalol, flecainide) -Thuốc chống đau thắt ngực (Ranolazine) -Thuốc kháng sinh (Macrolide, Fluroquinolones) |
| Rối loạn chuyển hóa | -Rối loạn điện giải (Giảm kali, magie, canxi)
-Suy dinh dưỡng -Nhược giáp |
| Rối loạn nhịp chậm | -Rối loạn chức năng nút xoang
-Block nhĩ thất (độ 2 hoặc 3) |
| Khác | -Hạ thân nhiệt
-Thiếu máu/nhồi máu cơ tim -Bệnh nội sọ -Nhiễm HIV |
Tổng kết: Xoắn đỉnh hay nhịp nhanh thất đa dạng xảy ra do bẩm sinh hoặc QT kéo dài mắc phải. Khử rung ngay lập tức được chỉ định cho bệnh nhân có huyết động không ổn định hoặc dùng MgSO4 cho bệnh nhân có huyết động ổn định có cơn xoắn đỉnh.
Tài liệu tham khảo
1. Biesenbach P, Mårtensson J, Lucchetta L, et al. Pharmacokinetics of Magnesium Bolus Therapy in Cardiothoracic Surgery. J Cardiothorac Vasc Anesth. 2018;32(3):1289- 1294. [PubMed]
2. The loading dose should be omitted or reduced if the patient just received a bolus for control of TdP. However, if it has been several hours since the initial episode of TdP, a loading dose may be appropriate.
3. Moran J, Gallagher J, Peake S, Cunningham D, Salagaras M, Leppard P. Parenteral magnesium sulfate versus amiodarone in the therapy of atrial tachyarrhythmias: a prospective, randomized study. Crit Care Med. 1995;23(11):1816-1824. [PubMed]
4. Sleeswijk M, Tulleken J, Van N, Meertens J, Ligtenberg J, Zijlstra J. Efficacy of magnesium- amiodarone step-up scheme in critically ill patients with new-onset atrial fibrillation: a prospective observational study. J Intensive Care Med. 2008;23(1):61-66. [PubMed]
5. Tzivoni D, Banai S, Schuger C, et al. Treatment of torsade de pointes with magnesium sulfate. Circulation. 1988;77(2):392-397. [PubMed]
6. The efficacy of this protocol for TdP hasn’t been proven, but its safety among critically ill adults has been established.
7. Hoshino K, Ogawa K, Hishitani T, Isobe T, Eto Y. Optimal administration dosage of magnesium sulfate for torsades de pointes in children with long QT syndrome. J Am Coll Nutr. 2004;23(5):497S-500S. [PubMed]
8. Interestingly, no serious side effects were reported in this paper (including among the patient with the magnesium level of 12 mg/dL!).
9. My belief is that wider incorporation of magnesium infusions throughout the healthcare system would prevent the need for inter-hospital transfer of TdP patients. .
10 Charlton N, Lawrence D, Brady W, Kirk M, Holstege C. Termination of drug-induced torsades de pointes with overdrive pacing. Am J Emerg Med. 2010;28(1):95-102. [PubMed]
11. Although the article states that patients received magnesium, the precise doses and intervals used aren’t stated. It doesn’t appear that any of the three patients was treated with a magnesium infusion.
Xem thêm:
Bệnh Parkinson: Nguyên nhân gây bệnh, triệu chứng, chẩn đoán, điều trị và cách phòng ngừa theo BMJ.
Bệnh quai bị: Nguyên nhân gây bệnh, triệu chứng, điều trị và cách phòng ngừa hiệu quả theo BMJ.
Bại não là bệnh gì? Nguyên nhân, chẩn đoán, cách chữa trị và phòng ngừa theo BMJ.


