Bệnh da liễu
Phương pháp điều trị sẹo mụn teo – Bs. Trương Tấn Minh Vũ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Biên dịch: Bác sĩ Trương Tấn Minh Vũ
nhathuocngocanh.com – Để tải file PDF của bài viết Phương pháp điều trị sẹo mụn teo – Bs. Trương Tấn Minh Vũ, xin vui lòng click vào link ở đây.
Các loại sẹo
Có nhiều loại sẹo. Chúng thay đổi tùy theo hình dạng của bề mặt sẹo, hình dạng của chính vết sẹo, màu sắc và thời gian. Sẹo có thể được phân loại theo bề mặt sẹo (phẳng, lồi, lõm hoặc không đều), theo hình thái (teo, không teo, phì đại hoặc sẹo lồi), theo màu sắc (mất sắc tố, giảm sắc tố, tăng sắc tố hoặc đổi màu), hoặc theo thời gian (cấp tính, mãn tính, chưa trưởng thành, hoặc trưởng thành) [1].
Các vết sẹo cũng có những nguồn gốc khác nhau tạo nên những đặc điểm riêng biệt, chẳng hạn như chấn thương (ví dụ: chấn thương do tai nạn, va chạm, vết rách, bỏng hoặc phẫu thuật), nhiễm trùng (ví dụ: vi khuẩn (ví dụ: vi khuẩn P. acnes), nấm hoặc virus (ví dụ, thủy đậu, đậu mùa, mụn rộp)) hoặc viêm (ví dụ, tổn thương do mụn trứng cá, kiểm soát vết thương kém, rạn da (sau béo phì hoặc mang thai)) [1]. Ví dụ, sẹo bỏng thường rộng và sâu một phần (độ hai) và bỏng toàn bộ (độ ba) cần ghép da vì các thủ thuật khác là không đủ. Rạn da do sức căng ban đầu có màu đỏ (striae rubra) và sau đó chuyển sang màu trắng (striae alba).
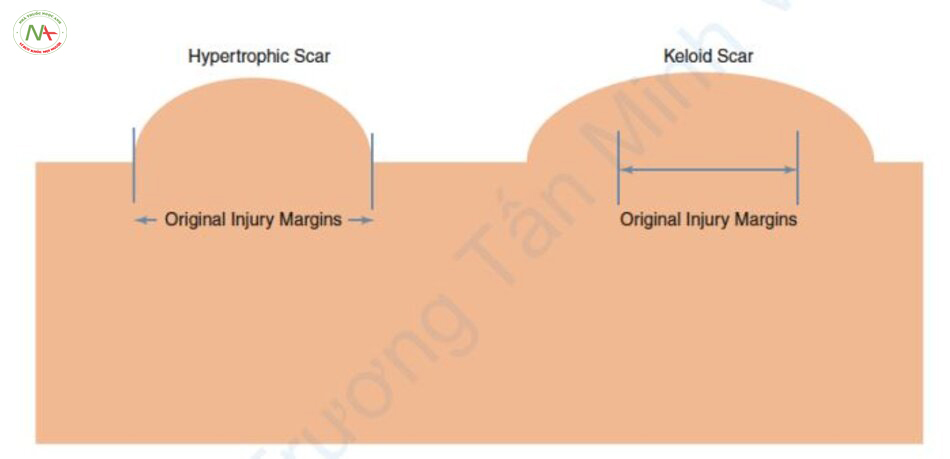
Sẹo có thể được chia thành hai loại theo hình dạng bề mặt sẹo, đó là (1) sẹo teo lõm, và (2) sẹo phì đại nhô lên và sẹo lồi (Hình 11.1 và 11.2) [2]. Trong chương này, chúng ta sẽ tập trung vào việc điều trị sẹo mụn teo, loại sẹo phổ biến nhất được điều trị tại các phòng khám tư nhân.
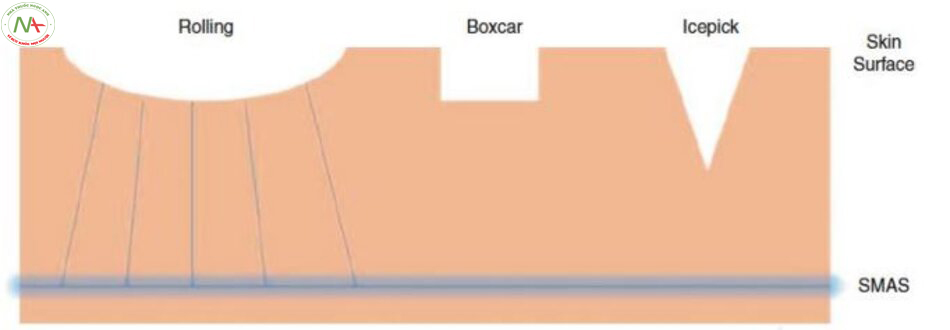
Các dạng (subtype) sẹo mụn teo
Jacob và cộng sự chia sẹo mụn teo thành ba loại theo kích thước, độ sâu và cấu trúc không gian ba chiều của chúng (Hình 11.3 và 11.4) [4]. Đầu tiên, sẹo icepick là một vết sẹo hẹp, sâu cóđường kính dưới 2 mm, khe hở trên bề mặt rộng hơn, có dạng hình phễu chữ “V.”. Sẹo icepick rất sâu nên rất khó điều trị bằng phương pháp tái tạo bề mặt bằng laser. Thứ hai, sẹo rolling là do các sợi ở lớp bì nối lớp bì với lớp dưới da, chúng có dạng nhấp nhô với phần đáy nông, tròn và có dạng chữ “M.”, đường kính là 4–5 mm. Điều trị được thực hiện bằng cách loại bỏ sợi ở lớp bì. Thứ ba, sẹo boxcar rộng hơn sẹo icepick, phần đáy rộng và có dạng chữ “U”. Sẹo boxcar có thể được chia thành sẹo boxcar nông, có thể cải thiện bằng tái tạo bề mặt bằng laser và sẹo boxcar sâu có đáy sâu đến mức tái tạo bề mặt bằng laser không hiệu quả. Tuy nhiên, tất cả các loại sẹo mụn teo không thể được xếp vào ba loại sẹo này, vì chúng có thể có nhiều hơn một đặc điểm. Như vậy, phân loại sẹo mụn teo của Jacob và cộng sự nên được hiểu như một khái niệm phân loại thô để tiếp cận điều trị.
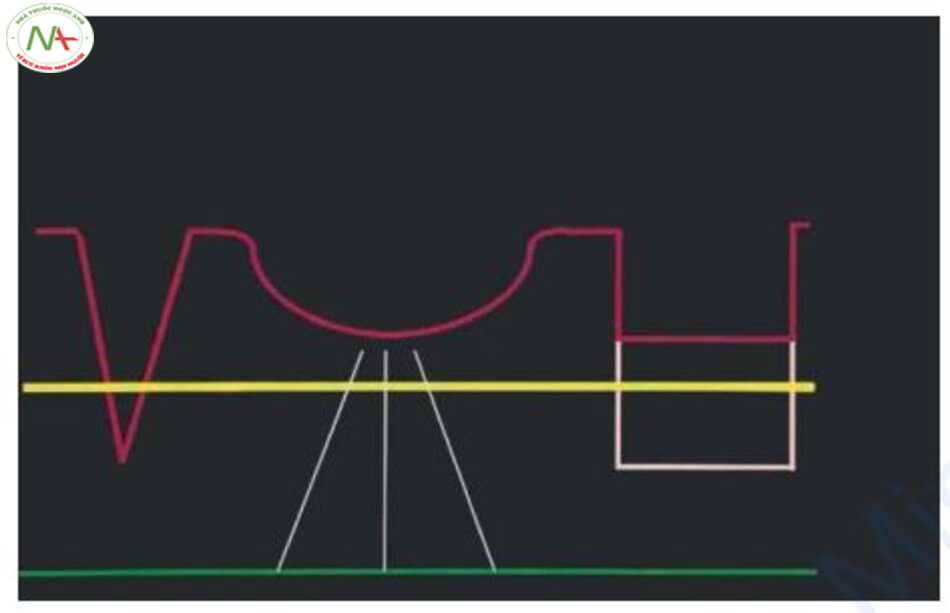
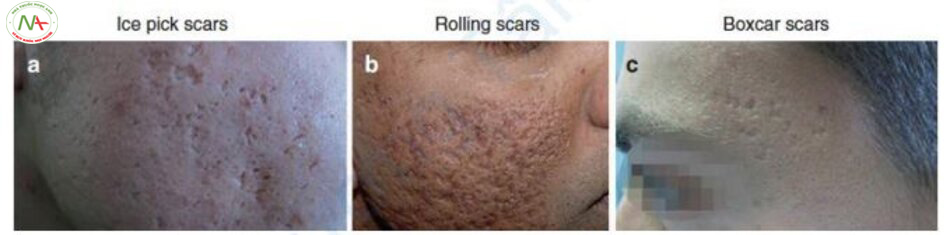
Trong thực tế, chúng ta thường thấy cả ba dạng sẹo mụn teo trên một bệnh nhân. Hầu hết bệnh nhân có nhiều hơn một loại sẹo mụn teo. Tôi chưa từng thấy bệnh nhân nào chỉ bị sẹo rolling hoặc sẹo boxcar. Các loại sẹo mụn teo khác nhau cùng tồn tại trên một bệnh nhân, với tỷ lệ khác nhau. Tại sao như vậy? Tôi nghĩ điều này bởi vì bản thân mụn trứng cá có các triệu chứng khác nhau do các tình trạng viêm khác nhau gây ra. Mụn được chia thành các tổn thương comedone như comedone đóng (mụn đầu trắng) và comedone hở (mụn đầu đen), và các tổn thương viêm như sẩn, mụn mủ, cục và nang. Tổn thương comedone và tổn thương viêm không phải là các thực thể bệnh khác nhau nhưng là các định nghĩa mô tả các thay đổi da khác nhau được quan sát thấy trong quá trình tiến triển của bệnh từ comedone đóng đến tổn thương viêm. Các tổn thương viêm, đặc biệt là sẩn, mụn mủ, cục và nang là những tổn thương giống nhau, biểu hiện khác nhau tùy theo mức độ viêm. Kết quả là, tất cả những tổn thương này được tìm thấy trên một bệnh nhân duy nhất (đa hình thể). Đây là lý do tại sao sẹo mụn teo do viêm cũng có nhiều loại sẹo khác nhau. Do đó, trong điều trị sẹo mụn, điều trị kết hợp sử dụng phương pháp điều trị hiệu quả đối với từng sẹo mụn teo là cần thiết.
Quá trình lành thương
Để hiểu nguyên nhân gây ra sẹo mụn teo, trước tiên chúng ta hãy xem xét quá trình lành thương (Hình 11.5).
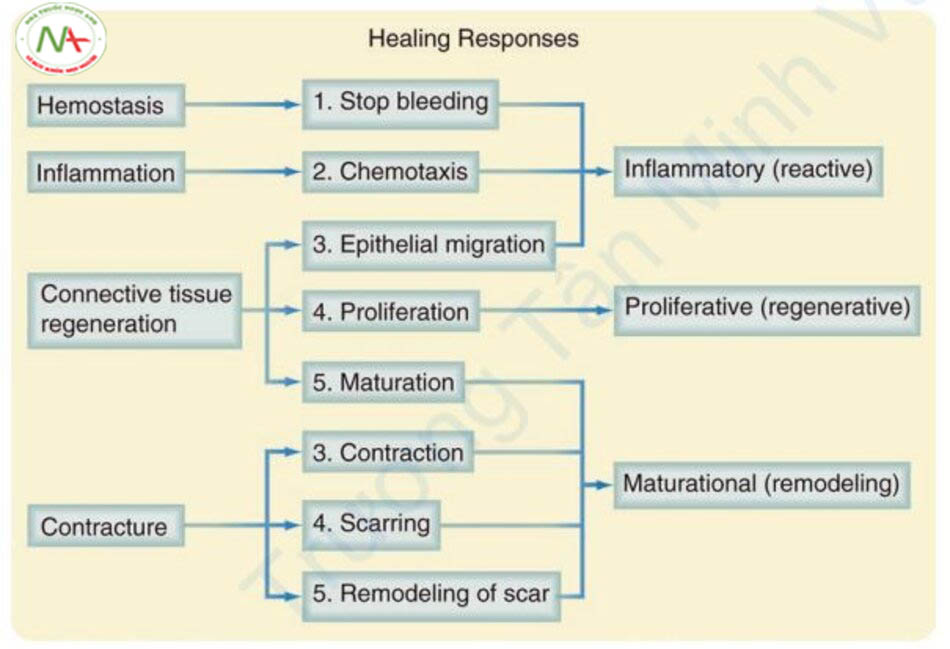
Khi da bị thương, vết thương lành qua ba giai đoạn: giai đoạn viêm, giai đoạn tăng sinh và giai đoạn trưởng thành [7, 8]. Đầu tiên, giai đoạn viêm xảy ra trong vòng 1-3 ngày sau vết thương. Da trở nên nhợt nhạt do các mạch máu co lại (co mạch) để cầm máu. Sau khi cầm máu, các mạch máu nở rộng (giãn mạch), gây ra ban đỏ. Ngoài ra, sản xuất melanin có thể được tăng lên vào thời điểm này. Vì vậy, giai đoạn này là thời điểm quan trọng cho sự phát triển của ban đỏ sau mụn và tăng sắc tố sau da sau mụn. Vì mức độ nghiêm trọng và thời gian viêm có mối tương quan chặt chẽ với sự xuất hiện của sẹo, cách tốt nhất để điều trị sẹo mụn là tích cực điều trị sớm các tổn thương do mụn để ngăn ngừa sẹo mụn. Ở giai đoạn này, mô hạt được tạo ra bởi các chất trung gian gây viêm khác nhau được tiết ra bởi các tế bào khác nhau như bạch cầu hạt, đại thực bào, bạch cầu trung tính, tế bào lympho, nguyên bào sợi và tiểu cầu.
Thứ hai, giai đoạn tăng sinh xảy ra từ 4 đến 21 ngày sau vết thương và còn được gọi là giai đoạn hình thành mô hạt. Các mô bị tổn thương được sửa chữa và tạo ra các mạch máu mới. Bạch cầu trung tính được thay thế bằng bạch cầu đơn nhân và đại thực bào, do đó tiết ra yếu tố có nguồn gốc từ tiểu cầu (platelet-derived factor, PDGF), yếu tố tăng trưởng nguyên bào sợi (fibroblast growth factor, FGF), và yếu tố tăng trưởng biến đổi-α, β (transforming growth factor-α, β, TGF-α, β) để thúc đẩy sự di cư và tăng sinh của nguyên bào sợi (Hình. 11.6). Nguyên bào sợi tạo ra collagen mới, ban đầu được tạo thành từ collagen loại III và chỉ có 20% collagen loại I. Sau đó, nhiều collagen loại I được tạo ra, và nó có thể chiếm tới 80% tổng lượng collagen giống như các mô bình thường (Hình 11.7).
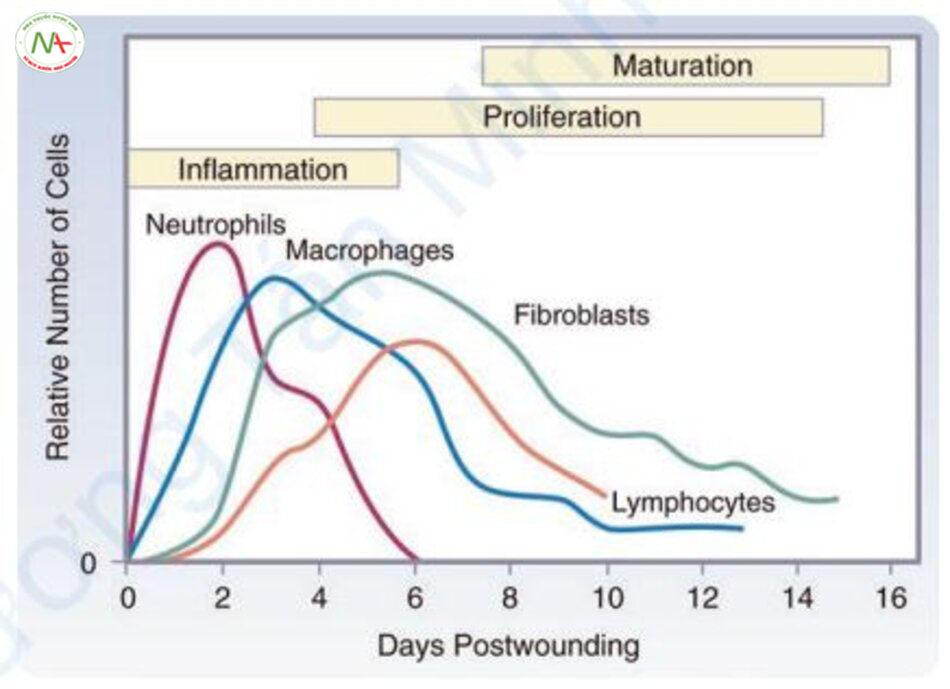
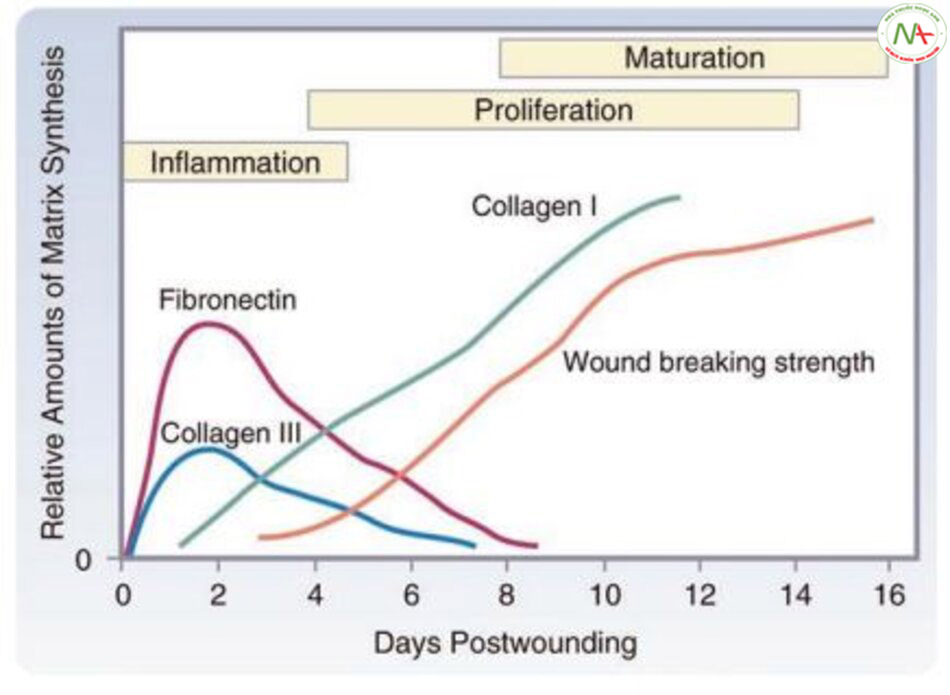
Collagen loại I tích tụ muộn hơn và tương ứng với sự gia tăng độ bền của vết thương.
Thứ ba, giai đoạn trưởng thành là khoảng thời gian từ 21 ngày đến 6 tháng hoặc 1 năm sau chấn thương. Giai đoạn này còn được gọi là giai đoạn tái cấu trúc chất nền, các nguyên bào sợi và tế bào sừng tiết ra metalloproteinase chất nền (MMPs) và các chất ức chế mô của MMPs. MMPs là các enzym phá hủy chất nền ngoại bào (extracellular matrix, ECM). Việc lành vết thương xảy ra thông qua việc cân bằng MMPs và chất ức chế MMPs. Nếu tỷ lệ MMPs / chất ức chế MMPs cao, sẹo teo sẽ hình thành. Ngược lại, nếu tỷ lệ này thấp, sẹo phì đại sẽ hình thành. Vì giai đoạn trưởng thành là giai đoạn cuối cùng ảnh hưởng đến sự phát triển của sẹo, nên nhiều nỗ lực khác nhau đã được thực hiện trong giai đoạn này để ngăn ngừa sẹo như tấm gel silicon.
Mô học của mô sẹo
Mô học của mô sẹo trưởng thành
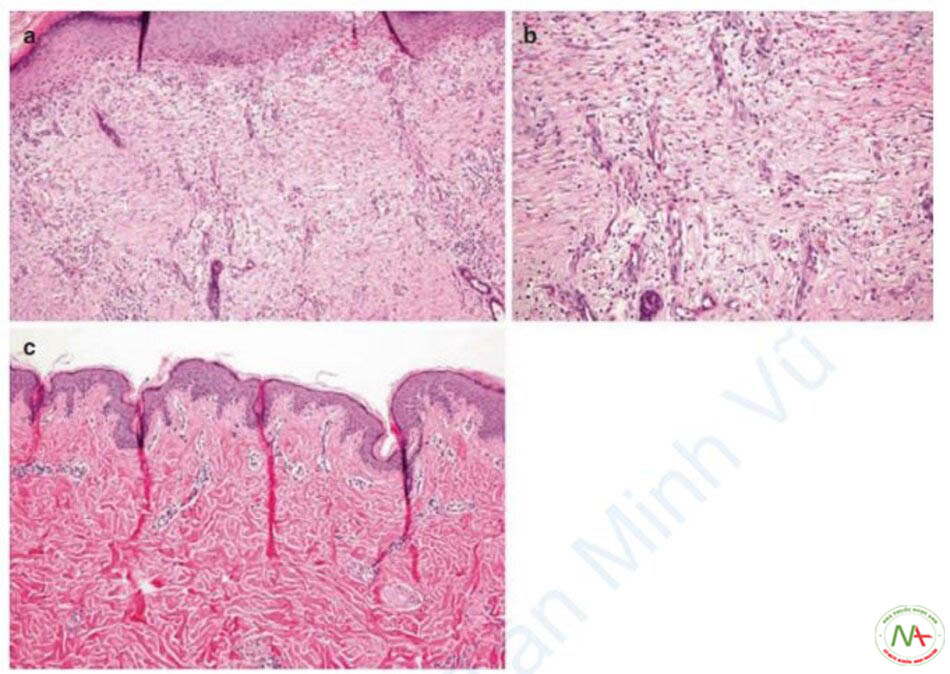
Những phát hiện mô học của mô sẹo, tức là mô hạt được tạo ra từ quá trình lành vết thương là gì? Đầu tiên, mảng sợi collagen có hình dạng như cái rổ được nhìn thấy trong mô bình thường bị biến đổi thành một mảng song song với lớp biểu bì trong một vết sẹo trưởng thành. Các mạch máu mới hình thành ở lớp bì vuông góc với lớp biểu bì, không giống như các mạch máu bình thường là cả chiều ngang và chiều dọc với lớp biểu bì. Mô sẹo trưởng thành thường có biểu hiện mất các sợi đàn hồi và lớp biểu bì mỏng đi, dẫn đến giảm độ căng của da. Các phần phụ của biểu bì, chẳng hạn như nang lông và tuyến mồ hôi bị phá hủy hoàn toàn và gờ rete và lớp bì nhú được tái tạo không hoàn toàn (Hình 11.8) [5]. Do đó, quy trình tái tạo da kém hiệu quả hơn ở các mô sẹo trưởng thành.
Mô học của mô sẹo mụn teo
Không thể tìm thấy lời giải thích chi tiết hoặc hình ảnh về mô học của mô sẹo mụn teo trong sách hoặc các bài báo, nhưng mô học của mô sẹo trưởng thành và một bài báo [9] đi chung đã dẫn đến kết luận này. Sẹo mụn teo biểu hiện sự lõm xuống của lớp bì do giảm collagen khiến da bị teo. Các phát hiện mô bệnh học tương tự như mô sẹo trưởng thành, với sự mất đi các phần phụ của biểu bì và mất các sợi đàn hồi. Các mảng sợi collagen không đều được quan sát thấy ở lớp bì và mô sợi được thấy ở lớp sâu.
Theo những phát hiện trước đó, da sẹo mụn teo được tái tạo dưới dạng mô hạt có các đặc điểm sau. Đầu tiên, chúng bị giảm độ căng của da do mất các sợi đàn hồi và sự sắp xếp không đều của collagen. Thứ hai, tái biểu mô sau chấn thương kém do da bị mất phần phụ. Thứ ba, mô sợi hình thành ở các lớp sâu hơn để bù đắp cho sự giảm độ căng của da. Vấn đề ở đây là các mô sợi ngăn cản quá trình tái cấu trúc collagen.
Vì vậy, những điều sau đây là bắt buộc đối với các phương pháp điều trị sẹo. Đầu tiên, mô collagen bình thường phải được tái cấu trúc. Các quy trình tái cấu trúc collagen càng nhiều càng tốt là tối ưu. Thứ hai, nên tránh các quy trình có vấn đề về tái tạo vì quá trình tái tạo biểu mô sau tổn thương ở mô sẹo rất kém. Như đã xem xét trong Sect. 7.2.3 trong “Chap. 7”, vết thương ở mô sẹo không được quá rộng cũng không được quá sâu. Ngược lại, tổn thương hẹp hơn và sâu hơn (ví dụ: laser phân đoạn hoặc phương pháp pinhole) thì an toàn hơn. Tổn thương hẹp, sâu cũng có thể loại bỏ các mô xơ ở các lớp sâu hơn. Cũng cần có kiến thức về băng ướt để giúp quá trình tái tạo biểu mô. Thứ ba, các mô xơ cản trở quá trình tái cấu trúc collagen cần được loại bỏ. Nhưng nếu tất cả các mô xơ được loại bỏ cùng một lúc, thì mô xơ tương tự sẽ hình thành để lấp đầy chỗ trống. Do đó, nên cắt bỏ một phần và nhiều lần mô sợi (Hình 11.9).
Điều trị sẹo mụn teo
Có nhiều cách để điều trị sẹo mụn teo. Như trong Bảng 11.1, có thể phân thành năm phương pháp xử lý theo cơ chế [10]. Nó cũng có thể được phân thành hai loại: phương pháp phẫu thuật và phương pháp sử dụng tia laser hoặc năng lượng. Nhưng tôi cho rằng việc phân loại điều trị sẹo mụn teo ít quan trọng hơn và quan trọng hơn là lựa chọn phương pháp điều trị sao cho phù hợp bằng cách kiểm tra nguyên tắc và ưu nhược điểm của từng phương pháp điều trị.
Có một điều cần lưu ý ở đây. Sẹo không dễ điều trị, và không có điều trị sẹo hết 100% [11]. Bệnh nhân cũng hiểu điều này, vì vậy nếu phải lựa chọn giữa “hiệu quả” và “an toàn”, hiệu quả nên đi trước an toàn (xem Phần.3.2.2 trong “Chương 3”). Ví dụ, đóng vảy tạm thời, bầm tím, sưng, v.v., xuất hiện ngay sau khi làm thủ thuật và ban đỏ hoặc tăng sắc tố sau viêm (PIH) xảy ra sau thủ thuật là những tác dụng phụ không mong muốn dễ thấy nhưng không phải là vĩnh viễn, điều này làm cho mức năng lượng hoặc thủ thuật gây ra những tác dụng phụ có thể chấp nhận được trong điều trị sẹo, nhưng cần sự đồng ý của bệnh nhân trước khi tiến hành thủ thuật. Tuy nhiên, nên tránh các mức năng lượng hoặc thủ thuật gây ra tác dụng phụ kéo dài như bóng nước hoặc sẹo. Vì vậy, điều quan trọng là phải biết những phương pháp điều trị sẹo hiệu quả, và thứ tự hiệu quả của chúng. Điều quan trọng là phải biết phương pháp điều trị nào hiệu quả mà không có tác dụng phụ đáng kể đối với làn da tối màu. Bảng 11.2 cho thấy hiệu quả của các phương pháp điều trị được sử dụng cho sẹo mụn teo trong The Scar Book [5]. Tôi không đồng ý với tất cả các thứ tự, nhưng tôi cũng đồng tình rằng laser CO2 bóc tách là hiệu quả nhất.
Sau đây, chúng tôi sẽ thảo luận về nguyên tắc và ưu nhược điểm của từng phương pháp điều trị.
Bảng 11.1 Các phương pháp điều trị sẹo mụn teo theo cơ chế
| Cơ chế | Phương pháp |
| Các phương pháp liên quan đ ến phẫu thuật / cử động | Kỹ thuật punch (punch nâng, punch cắt bỏ), cắt bỏ hình elip
Facelift |
| Các phương pháp liên quan đến nâng | Cắt đáy |
| Các phương pháp liên quan đến thể tích | Filler, ghép da, cấy mỡ, huyết tương giàu tiểu cầu |
| Các phương pháp tái tạo bề mặt | Vi mài da, mài da, lột da bằng hóa chất Tái tạo da sẹo bằng hóa chất (CROSS)
Lăn kim (liệu pháp thúc đẩy collagen qua da) Tái tạo bề mặt bằng laser |
| Các phương pháp làm săn chắc da Laser | (laser phân đoạn, không phân đoạn, laser không bóc tách, laser alexandrite 755-nm pico giây)
RF phân đoạn |
Bảng 11.2 Thứ bậc của các liệu pháp điều trị sẹo mụn teo, theo thứ tự hiệu quả giảm dần
|
Dựa trên điểm số Clinical Evidence GRADE được dùng để phân loại tất cả các can thiệp theo hiệu quả của chúng dựa trên loại nghiên cứu, chất lượng, đáp ứng liều lượng, tính nhất quán của kết quả và ý nghĩa của kết quả. Các phương pháp điều trị được liệt kê trên cùng một dòng có hiệu quả như nhau.
Kỹ thuật punch
Kỹ thuật punch còn được biết như là punch cắt bỏ (punch excision), punch nâng (punch elevation), và punch ghép (punch grafting). Chỉ định là sẹo boxcar sâu có đường kính dưới 3–4 mm hoặc sẹo icepick lớn. Vì những vết sẹo này rất khó điều trị bằng tái tạo bề mặt bằng laser, nên kỹ thuật punch được thực hiện cùng với tái tạo bề mặt bằng laser. Laser fractional sau kỹ thuật punch sẽ làm mềm mại các bờ sẹo, mang lại hiệu quả tốt hơn.
Phương pháp điều trị punch cắt bỏ sử dụng một punch (Hình 11.10) để loại bỏ toàn bộ da bao gồm cả mô sẹo và sau đó khâu phần khuyết dọc theo đường căng da (Hình 11.11) [12]. Chỉ định là sẹo boxcar có đường kính dưới 3 mm hoặc sẹo icepick lớn. Các vết sẹo có đường kính lớn hơn 3,5 mm nên được cắt bỏ hình elip hoặc punch nâng, không phải punch cắt bỏ [10].

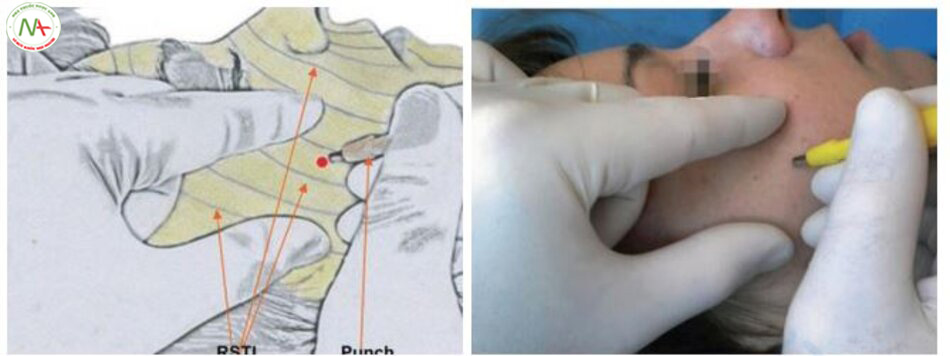
Punch nâng, giống như punch cắt bỏ, trước tiên sẽ làm da bị tổn thương, nhưng không giống như punch cắt bỏ là không loại bỏ phần da đục lỗ. Phần da đục lỗ được nâng cao và khâu hoặc băng lại. Chỉ định là sẹo boxcar có cạnh sắc và đáy phẳng với đường kính lớn hơn 3 mm. Có những khó khăn về kỹ thuật vì cần phải cắt bỏ chính xác phù hợp với các bờ.
Botulinum toxin và căng da mặt
Sẹo mụn teo nghiêm trọng (độ 3) có thể sâu hơn với các cử động cơ mặt bình thường, làm cho sẹo dễ nhìn thấy hơn. Do đó, một số tác giả khuyến nghị tiêm botulinum toxin cho sẹo mụn. Nó có thể có lợi cho các sẹo mụn teo trên trán, glabella và hàm [10]. Ngoài ra, khi bệnh nhân già đi, sự lỏng lẻo của mô mềm làm cho sẹo mụn teo rõ hơn, đặc biệt ở những bệnh nhân có nhiều sẹo rolling. Trong trường hợp này, căng da mặt có thể được thực hiện để có hiệu ứng giảm sẹo [14]. Nhưng cả botulinum toxin và facelift đều không điều trị sẹo. Chúng đều là phương pháp điều trị phụ, ngăn ngừa sẹo biểu hiện sâu hơn.
Cắt đáy sẹo
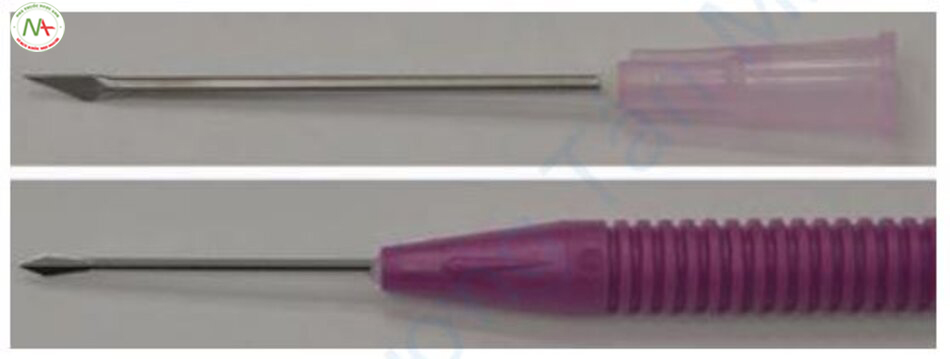
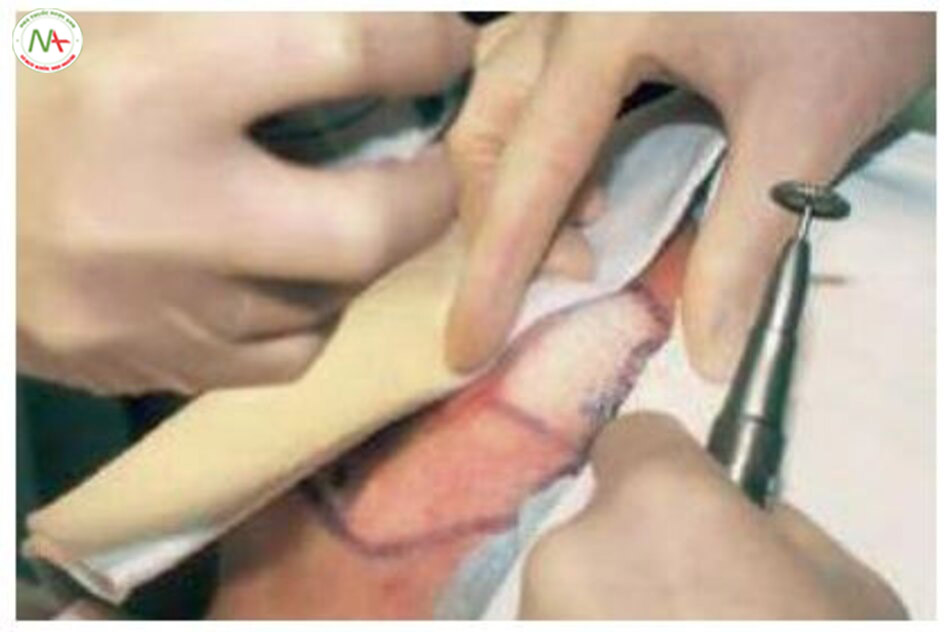
Cắt đáy sẹo là một phương pháp điều trị phá vỡ các sợi lớp bì, là mô xơ được kết nối với sẹo, bằng cách đưa một kim vào dưới vết sẹo (Hình 11.12). Nếu các mô xơ bị phá vỡ, các vết sẹo sẽ nâng lên. Ngoài ra, tổn thương lớp bì dẫn đến hình thành cục máu đông và tân sinh collagen, lấp đầy khoảng trống và tăng cường điều trị sẹo. Theo truyền thống, kim Nokor 18G được sử dụng nhưng do giá cao, tôi hiện đang sử dụng kim 23G hoặc 25G (Hình 11.13). Vị trí đích của kim bên trong da là lớp bì nông và lớp mỡ dưới da (cắt đáy hai lớp).
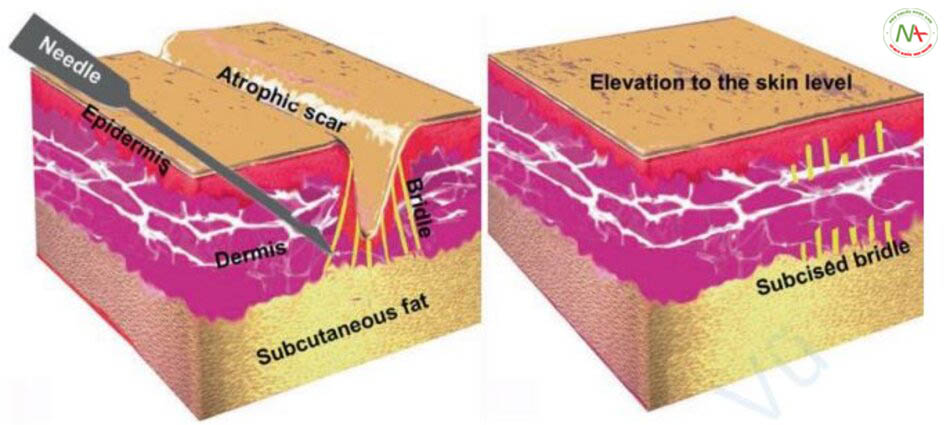
Chỉ định cho cắt đáy sẹo là sẹo rolling hoặc sẹo có dải, hiệu quả tốt nhất trên các vết sẹo rolling sâu, rộng, nổi bật. Mặt khác, sẹo boxcar nhỏ hoặc nông, ít được hưởng lợi nhất từ việc cắt bao đáy sẹo. Cắt đáy sẹo có thể được kết hợp với các thủ thuật điều trị sẹo khác. Các tác dụng phụ bao gồm chảy máu, bầm tím, nhiễm trùng, v.v. Ngoài ra, nếu xoang mụn bị xáo trộn trong quá trình thủ thuật có thể khiến tình trạng mụn trở nên trầm trọng hơn [10].
Các phương pháp liên quan đến thể tích
Các phương pháp liên quan đến thể tích là cách để cải thiện sẹo bằng cách làm đầy các vùng lõm của sẹo mụn teo. Chúng được phân thành nhiều loại tùy thuộc vào vật liệu ghép: Thứ nhất, chất làm đầy (filler) tổng hợp. Chất làm đầy được chỉ định trong các trường hợp sẹo rolling hoặc sẹo boxcar, nhưng không phù hợp cho các sẹo icepick hoặc sẹo xơ cứng. Mặc dù nó có thể được thực hiện riêng, nhưng thường được thực hiện cùng với việc cắt đáy sẹo. Có nhiều loại chất làm đầy khác nhau như filler axit hyaluronic, filler canxi hydroxyapatite, filler poly-L-lactic axit (PLLA) và filler polymethylmethacrylate (PMMA). Chất làm đầy axit hyaluronic được biết là có tác dụng kích thích sản xuất collagen cũng như làm đầy thể tích. Nhược điểm là thời gian tồn tại ngắn và phải lặp lại nhiều lần. Tôi thích chất làm đầy axit hyaluronic với ít tác dụng phụ hơn chất làm đầy vĩnh viễn hoặc bán vĩnh viễn và sử dụng axit hyaluronic không chứa BDDE thường được sử dụng trong khớp để đạt được hiệu quả bổ sung trong quá trình cắt đáy sẹo.
Thứ hai, có một phương pháp ghép da. Ghép da là một phương pháp điều trị hiện chưa phổ biến. Phương pháp điều trị này bao gồm việc ghép lớp bì của mô bình thường vào lớp bì sau khi cắt đáy sẹo. Ghép da thích hợp với những vết sẹo mềm, tròn hoặc bầu dục, có đường kính ít nhất 4–5 mm và không thích hợp với những vết sẹo quá lớn hoặc không đồng đều. Nhưng do nhiều vết cắt, nó có thể tạo ra những vết sẹo mới và có thể cần thêm liệu pháp bóc tách để làm phẳng bề mặt da. Ngoài ra còn có khả năng bị u hạt. Vì những lý do này, ghép da gần đây đã được thay thế bằng “liệu pháp kết hợp của các quy trình laser fractional sau chất làm đầy”.
Thứ ba, cấy mỡ. Cấy mỡ được chỉ định trong các trường hợp sẹo teo do phá hủy các mô sâu như lớp mỡ, chủ yếu được áp dụng cho các vết sẹo phát triển sau các tổn thương mụn viêm nghiêm trọng, chẳng hạn như mụn dạng nốt hoặc dạng nang. Cũng như các phương pháp khác, việc cắt đáy sẹo được thực hiện trước tiên sau đó là cấy mỡ. Cấy mỡ cũng có hiệu quả đối với kết cấu da cũng như sẹo teo. Hạn chế là không phải tất cả mỡ được cấy đều sống sót và kết quả phụ thuộc vào người thực hiện. Cũng có câu hỏi về thời gian có hiệu quả, trong đó một số báo cáo rằng chúng chỉ kéo dài từ 6–18 tháng. Hơn nữa, không có tài liệu nào ủng hộ việc sử dụng trong trường hợp sẹo mụn teo.
Mài mòn da (Dermabrasion)
Phương pháp mài da cơ học là một phương pháp mài da vật lý bằng cách sử dụng một loại dụng cụ mài da như giấy nhám hoặc máy mài (Hình 11.14). Phương pháp mài da cơ học phụ thuộc rất nhiều vào kỹ thuật và hiện không được sử dụng vì nó không có lợi thế hơn so với tái tạo bề mặt bằng laser [11]. Nó được biết là có hiệu quả với sẹo teo, nhưng giống như tái tạo bề mặt bằng laser, nó không hiệu quả đối với sẹo icepick hoặc sẹo boxcar sâu. Nhược điểm bao gồm đau nhiều và thời gian hồi phục lâu. Các tác dụng phụ có thể bao gồm sắc tố, sẹo phì đại, sẹo lồi và hình thành milia. Để tránh những tác dụng phụ này, phương pháp mài da vi điểm như diamond peel hoặc crystal peel đã được phát triển. Tuy nhiên, vì đây là biện pháp lột da nông nên hiệu quả được biết là không đáng kể so với mài da cơ học.
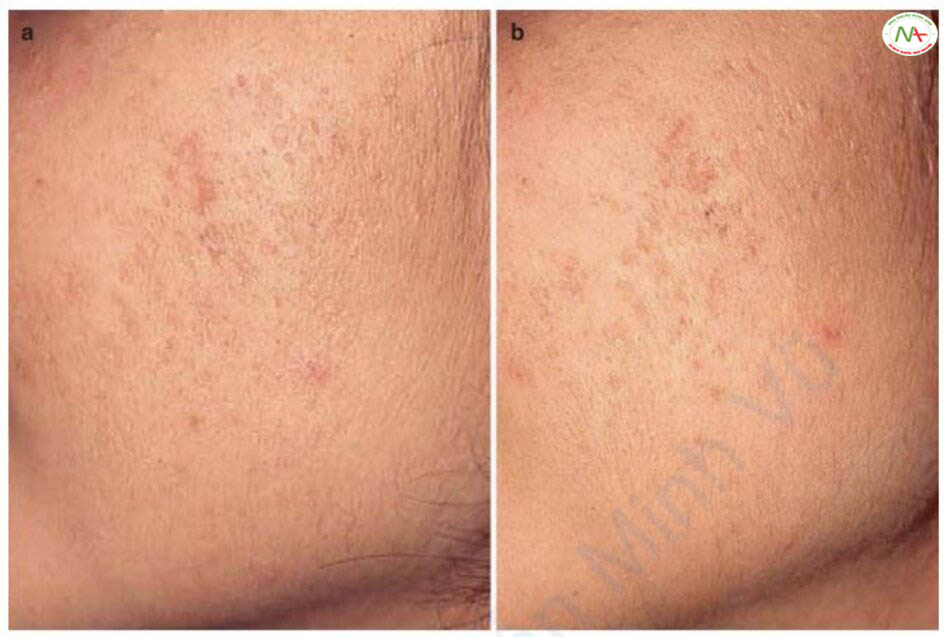
Hệ thống điều trị vi kim (microneedle)
Hệ thống điều trị microneedle (MTS) còn được gọi là microneedling và liệu pháp thúc đẩy tăng sinh collagen qua da. MTS là một phương pháp tạo vi tổn thương trong lớp bì bằng cách sử dụng một số kim nhỏ [10]. Khi quá trình chữa lành vết thương tiến triển do các vết thương trên da do kim gây ra, nó giải phóng các cytokine khác nhau giúp sản xuất collagen để cải thiện sẹo mụn teo (Hình 11.15). Chống chỉ định với MTS bao gồm những người đã dùng thuốc chống đông máu, bị nhiễm trùng da, đã được tiêm chất làm đầy hoặc collagen trong vòng 6 tháng qua và có tiền sử hoặc tiền sử gia đình bị sẹo phì đại hoặc sẹo lồi. MTS cải thiện sẹo mụn teo ở cấp độ 1 hoặc 2 ở hầu hết mọi bệnh nhân (Hình 11.16). Một nghiên cứu cho thấy rằng nó hiệu quả như phương pháp CROSS với 100% TCA. Tuy nhiên, quá trình sản xuất collagen diễn ra chậm và phải mất 8-12 tháng để thấy kết quả cuối cùng. Nhiều thủ thuật là cũng cần thiết và gây đau đớn hơn các thủ thuật khác. Nhưng ưu điểm lớn nhất là không liên quan đến sắc tố da và có thể sử dụng an toàn cho những người có làn da tối màu mà không có tác dụng phụ liên quan đến sắc tố. Điều trị kết hợp với huyết tương giàu tiểu cầu (PRP) có thể tác dụng hiệp đồng.

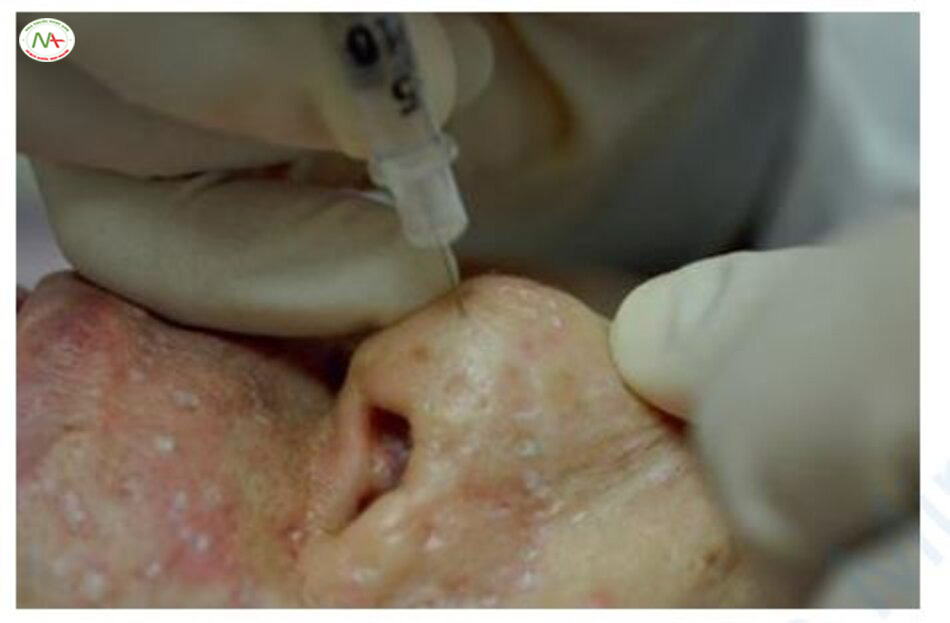
Phương pháp tái tạo sẹo trên da bằng hóa chất
Phương pháp tái tạo sẹo bằng hóa chất (chemical reconstruction of skin scars, CROSS) là phương pháp bôi tại chỗ dung dịch TCA 65–100% lên vùng sẹo mụn teo để tái tạo da mới thông qua lột da sâu bằng hóa chất [10]. Một que tăm mỏng với TCA 65– 100% hoặc một kim 30G với ống tiêm 1 cc được dùng để bôi hoặc đâm vào vết sẹo teo. Không cần xử lý đặc biệt trước điều trị hoặc gây tê là cần thiết và quy trình được thực hiện từ năm lần trở lên trong khoảng cách thời gian từ 4–6 tuần. Hiện tượng frosting thường xảy ra trong vòng 10 giây sau quy trình (Hình 11.17). Frosting là một hiện tượng hoá trắng xảy ra khi da bị đông tụ bởi TCA. Có một số cảm giác châm chích và bỏng rát, nhưng bệnh nhân thường chịu được cơn đau. Sau khi làm thủ thuật, lớp vảy này tồn tại trong khoảng một tuần và sau đó là ban đỏ kéo dài trong 1–3 tháng. Bệnh nhân có thể rửa mặt 24 giờ sau khi làm thủ thuật, nhưng nên tránh trang điểm trong một tuần để lớp vảy không rơi ra [17].
Để giảm bớt bất tiện của quy trình, đầu tiên, nhúng kim vào dung dịch TCA, và thứ hai, áp kim phủ TCA lên da, có một phương pháp khác. Dung dịch TCA được cho vào bên trong ống tiêm insulin và nút đậy được tháo ra. Đầu kim được uốn cong một góc 45° để dung dịch TCA đi ra với tốc độ không đổi (Hình 11.18) [17]. Tuy nhiên, tôi không sử dụng phương pháp này vì ngay cả khi kim bị uốn cong, tốc độ chảy ra của dung dịch TCA không thay đổi, và nếu kim không thể di chuyển nhanh chóng đến vết sẹo khác, dung dịch TCA sẽ rơi trên mô bình thường có thể gây ra sẹo mới.
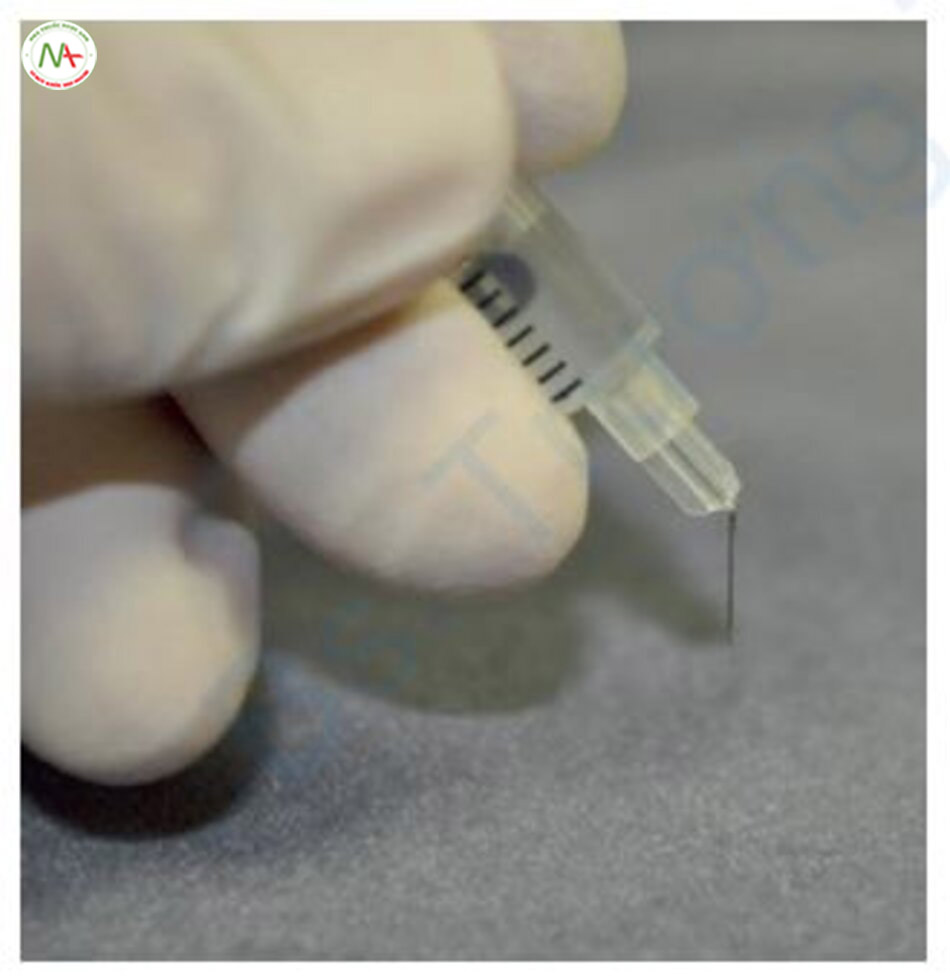
Điều quan trọng nhất trong phương pháp CROSS là dung dịch TCA chỉ nên được bôi trên nền của sẹo và không được bôi cho các mô bình thường xung quanh. Nếu sử dụng quá nhiều dung dịch TCA, dung dịch này có thể tiếp xúc với các mô bình thường xung quanh dẫn đến sẹo rộng hơn [18]. Ở những vết sẹo icepick rất nhỏ, thậm chí kim 30G có thể khiến TCA tiếp xúc với các mô xung quanh. Trong trường hợp này, tôi nghĩ tốt hơn là không nên dùng phương pháp CROSS.
Weber và cộng sự thực hiện phương pháp CROSS trên sẹo icepick và sẹo boxcar với 80% TCA ở một bệnh nhân nữ da trắng 28 tuổi [19]. Một tháng sau thủ thuật lần hai, một số vết sẹo trở nên rộng hơn (Hình 11.19 và 11.20). Sau 2 tháng theo dõi mà không điều trị, các vết sẹo đã cải thiện, không còn thấy rõ nữa. Trong bài báo này, các vết sẹo cuối cùng đã được cải thiện, nhưng do vết sẹo rộng ra, bệnh nhân có thể phàn nàn. Do đó, chỉ nên sử dụng một lượng nhỏ dung dịch TCA trên nền sẹo.
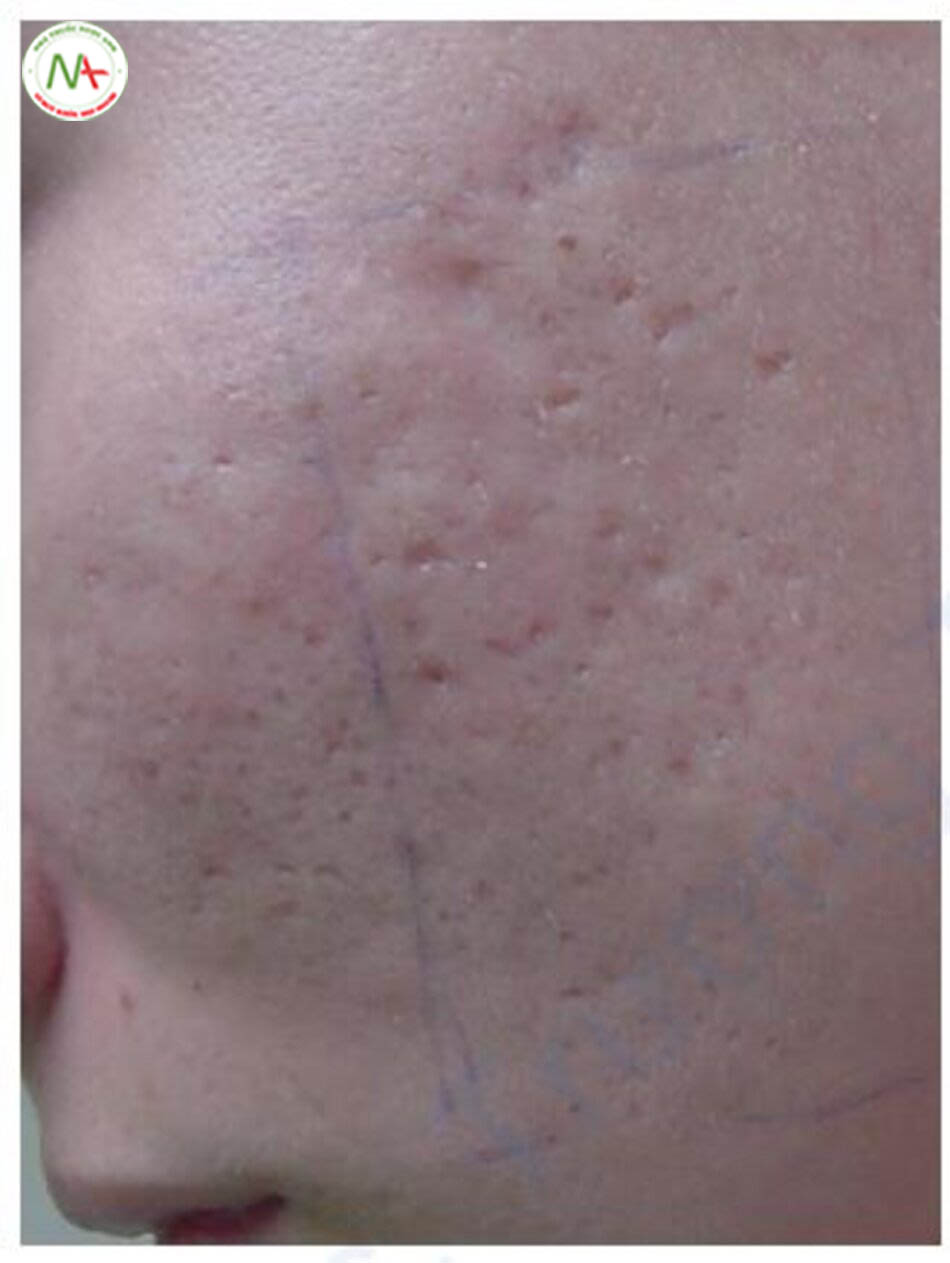
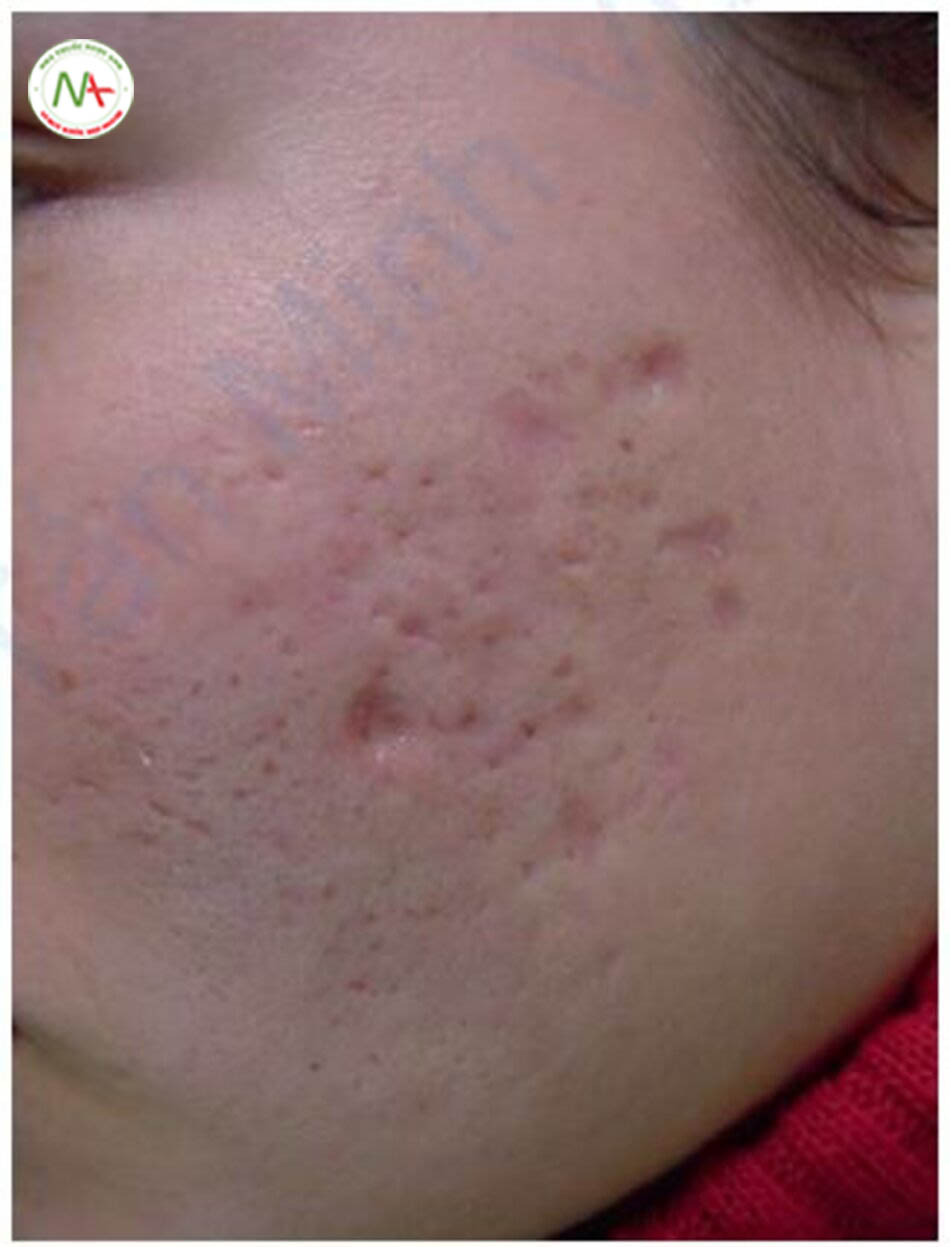
Phương pháp bôi TCA vào đáy sẹo được gọi là phương pháp lột da điểm, và phương pháp đâm vào đáy sẹo với TCA, mang lại hiệu quả tốt hơn được gọi là phương pháp CROSS. Vì vậy, trong phương pháp CROSS, một vết đâm nhẹ là cần thiết. Theo kinh nghiệm cá nhân của tôi đối với phương pháp CROSS, việc đâm đã dẫn đến sự lan rộng của TCA đến lớp bì lưới, kết quả là hai bệnh nhân có vết sẹo lớn hơn. Tôi hiện đang dùng giải pháp TCA thay vì đâm, tức là sử dụng lột da điểm chứ không phải lột da CROSS.
Trong lột da TCA, độ sâu của lột da được xác định bởi nồng độ của TCA. TCA bao nhiêu phần trăm nên được sử dụng cho phương pháp CROSS? Lee và cộng sự đã phân tích 65 bệnh nhân có sẹo mụn teo được điều trị bằng phương pháp CROSS. Ba mươi ba bệnh nhân được điều trị với TCA 65% và 32 bệnh nhân được điều trị với TCA 100% [20]. Tất cả bệnh nhân đều có loại da Fitzpatrick IV – V.
Dữ liệu điều trị của bệnh nhân chỉ ra rằng 27 trong số 33 bệnh nhân (82%) (nhóm TCA 65%) và 30 trong số 32 bệnh nhân (94%) (nhóm TCA 100%) đã cải thiện trên 50%. Tất cả bệnh nhân trong nhóm TCA 100% đã nhận được năm hoặc sáu liệu trình điều trị đã cải thiện hơn 70%. Ban đỏ nhẹ biến mất trong vòng 2-8 tuần và tăng sắc tố sau viêm (PIH) cũng biến mất trong vòng 6 tuần. Mụn mủ nhẹ xảy ra ở bốn bệnh nhân nhưng biến mất trong vòng một tuần sau khi dùng thuốc kháng sinh. Không có tác dụng phụ nghiêm trọng.
Bài báo này được xuất bản lần đầu tiên bởi giáo sư Jeongbok Lee, ông đặt tên cho phương pháp này là CROSS. Kết quả cho thấy không có tác dụng phụ đặc biệt nào ngoài ban đỏ tạm thời và PIH, và hiệu quả rất khả quan. Ngoài ra, người ta kết luận rằng TCA 100% vượt trội hơn 65% vì nó không có sự khác biệt về tác dụng phụ mà hiệu quả tốt hơn. Tuy nhiên, có những tài liệu khác đề nghị sử dụng TCA 70% vì tác dụng phụ của nó.
Như đã đề cập trước đó, phương pháp CROSS hiệu quả và ít tác dụng phụ (Hình 11.21). Cũng có những bài báo cho thấy sự cải thiện của sẹo cả về mặt lâm sàng và mô học [21]. Nó cũng có thể được dùng cho tất cả các sẹo mụn teo, bao gồm cả sẹo icepick cũng như sẹo boxcar nghiêm trọng. Tuy nhiên, một bài báo được xuất bản gần đây cho thấy rằng phương pháp đục lỗ bằng laser CO2 hiệu quả hơn phương pháp CROSS đối với sẹo icepick.
Ahmed và cộng sự chia 28 bệnh nhân bị sẹo icepick thành hai nhóm: 14 bệnh nhân được chiếu đục lỗ bằng laser CO2 (phương pháp đục lỗ bằng laser CO2) và 14 bệnh nhân còn lại được điều trị bằng phương pháp TCA CROSS [22]. Trong cả hai phương pháp điều trị, có bốn buổi điều trị cách nhau 3 tuần và 3 tháng theo dõi. Các thông số của laser CO2 là kích thước điểm 0.12 mm, thời gian xung 1.0 ms, 0.9 W và hội tụ ở tần số 99 Hz. Có sự khác biệt có ý nghĩa thống kê về chỉ số mức độ nghiêm trọng của sẹo mụn (36% bệnh nhân cải thiện ở mức 51–70% ở phương pháp đục lỗ bằng laser CO 2 so với 21% bệnh nhân với CROSS) và hệ thống phân loại sẹo định tính (đục lỗ CO2> CROSS) trong kết quả cải thiện giữa hai các nhóm. Các biến chứng bao gồm tang sắc tố và viêm thoáng qua, kết quả ở đục lỗ bằng laser CO2 ít hơn so với CROSS.
Bài báo này mô tả rằng phương pháp đục lỗ bằng laser CO2 hiệu quả hơn phương pháp CROSS trong sẹo icepick. Phương pháp đục lỗ bằng laser CO2, giống như phương pháp CROSS, không cần gây tê và thuận tiện hơn so với liệu pháp CROSS, cần lấy dung dịch TCA trước và sau đó sử dụng nó. Tuy nhiên, tác động lên các loại sẹo khác với sẹo icepick không được trình bày trong bài báo này. Các tác giả tin rằng phương pháp đục lỗ bằng laser CO2 hiệu quả hơn phương pháp CROSS vì phương pháp đục lỗ bằng laser CO2 gây ra tân sinh collagen bằng cách phá hủy nhiệt, không có trong phương pháp CROSS. Một kỹ thuật cho phương pháp đục lỗ bằng laser CO2 là da được kéo ngược để chiếu tia lên đáy sẹo bằng đầu bắn.
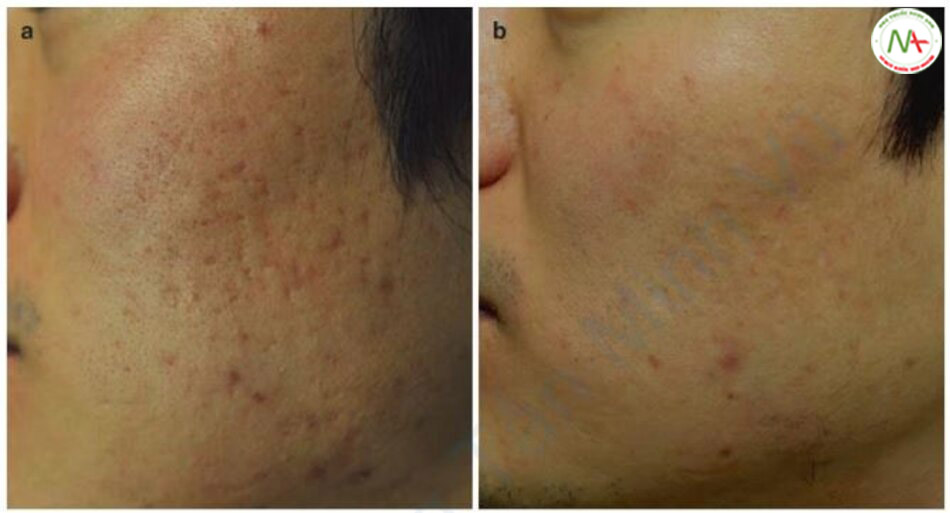
trên má: (a) trước và (b) sau năm liệu trình và 5 tháng sau lần điều trị cuối cùng.
Sau khi xem bài báo này, tôi đã thử phương pháp đục lỗ bằng laser CO2 trên những sẹo icepick nhỏ rất khó điều trị bằng phương pháp CROSS. Hiện tại, tôi cũng sử dụng phương pháp đục lỗ bằng laser CO2 để trị sẹo rolling và sẹo boxcar, trong đó chỉ cần 1-2 liệu trình là sẹo đã được cải thiện rõ rệt.
Tái tạo bề mặt bằng laser
Lột toàn bộ da được gọi là tái tạo bề mặt da hoặc trẻ hóa da bóc tách. Có các phương pháp hóa học, vật lý và laser. Các phương pháp hóa học bao gồm lột da bằng phenol và các phương pháp vật lý bao gồm mài da bằng giấy nhám hoặc máy mài. Laser bao gồm laser tái tạo bề mặt sử dụng laser CO2 hoặc laser Er: YAG. Trong số ba phương pháp, dễ kiểm soát nhất là tái tạo bề mặt bằng laser, và được biết rằng tái tạo bề mặt bằng laser hiệu quả hơn các phương pháp khác do sự tân sinh collagen bằng tổn thương nhiệt (Hình 11.22) [9].
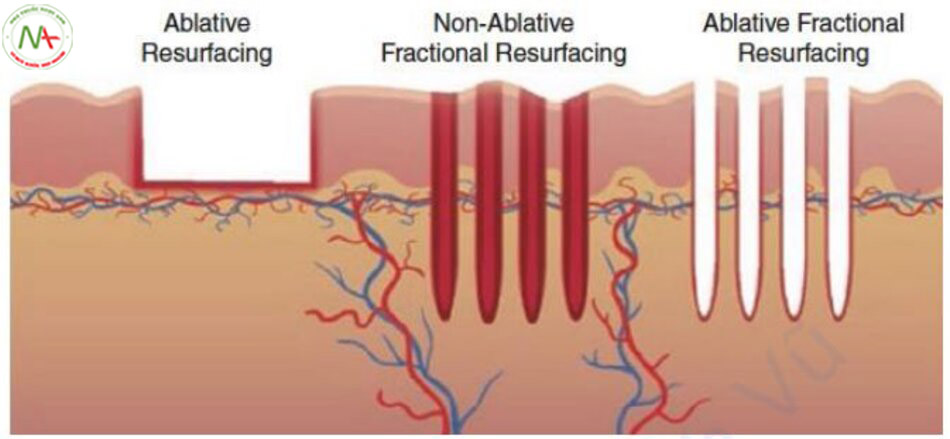
Tái tạo bề mặt da bằng laser không chỉ hiệu quả đối với sẹo mụn mà còn làm săn chắc da mặt, cấu trúc da, co lại collagen, tái cấu trúc và tăng độ đàn hồi cho da, giúp da nhìn trẻ hơn 10 tuổi. Tái tạo bề mặt bằng laser sử dụng laser CO2 giúp cải thiện sẹo mụn teo 50–80% [23], và các vết sẹo được cho là cải thiện từ từ lên đến 18 tháng sau thủ thuật [11]. Tuy nhiên, tái tạo bề mặt bằng laser đòi hỏi phải gây mê toàn thân và cần băng kín như đeo mặt nạ, điều này gây khó khăn cho cuộc sống xã hội và cần nhập viện. Ngoài ra, các tác dụng phụ nghiêm trọng đến mức xuất hiện ban đỏ, phù nề và chảy dịch, và các biến chứng như viêm, milia và PIH không phải là ít. Ban đỏ kéo dài từ 1 tháng đến 6 tháng. Đây là lý do tại sao tái tạo bề mặt bằng laser hiếm khi được sử dụng hiện nay.
Tiêu điểm trong phương pháp điều trị sẹo mụn trứng cá
Tái tạo bề mặt bằng laser có hiệu quả, nhưng do thời gian phục hồi, tác dụng phụ và biến chứng nên nó không phổ biến ngày nay. Tuy nhiên, vẫn có những cách áp dụng nguyên lý tái tạo bề mặt của laser đối với các vết sẹo với ít tác dụng phụ hơn.
Schweiger và cộng sự điều trị sẹo mụn theo phương pháp mới bằng cách sử dụng laser fractional CO2 [24]. Chỉ những vùng có sẹo được điều trị, những vùng bình thường không được điều trị. Các tác giả của bài báo định nghĩa phương pháp này là “Điều trị sẹo mụn tiêu điểm” và gọi nó là “phương pháp FAST (Focal Acne Scar Treatment)”. Tất cả sáu bệnh nhân được điều trị bằng phương pháp FAST đều có sự cải thiện đáng kể sau điều trị, dao động từ 40-70% theo ước tính của bác sĩ điều trị và bệnh nhân sau 4 tuần điều trị. Sự hài lòng của bệnh nhân cao theo phương pháp FAST. Tăng sắc tố tạm thời sau viêm được thấy ở hai bệnh nhân nhưng đã hết sau khi điều trị bằng laser fractional Erbium Glass 1550-nm. Schweiger và cộng sự kết luận rằng phương pháp FAST là một phương pháp hiệu quả để cải thiện sự biểu hiện của sẹo mụn teo. Mức năng lượng và mật độ cao hơn có thể được sử dụng khi sử dụng kỹ thuật này, dẫn đến kết quả được cải thiện khi so sánh với tái tạo bề mặt bằng laser CO2 phân đoạn toàn bộ khuôn mặt. Việc lành thương được cải thiện và nhanh hơn với kỹ thuật này và không tìm thấy sự tăng các tác dụng phụ dài hạn.
Đây cũng là phương pháp mà tôi hiện đang sử dụng. Về nguyên tắc, nên giảm mật độ điều trị trong laser fractional để giảm tác dụng phụ, và tăng năng lượng để tăng hiệu quả [25]. Mặt khác, tái tạo bề mặt bằng laser là một cách để tăng mật độ điều trị. Theo tôi, một phương pháp điều trị hiệu quả hơn và an toàn hơn có thể thực hiện được nếu kết hợp cả hai điều này: mật độ điều trị và năng lượng đều phải tăng lên, nhưng chỉ nên điều trị vùng sẹo, để lại các mô bình thường. Đó là, “laser phân đoạn nên được sử dụng phân đoạn.” Bài báo trước đó định nghĩa đây là phương pháp FAST. Tôi sử dụng laser fractional CO2 để tăng năng lượng và mật độ điều trị và chỉ điều trị các vết sẹo có diện tích 5 × 5 mm.
Laser phân đoạn (Fractional laser)
Như chúng ta đã xem xét trong “Chap. 10”, laser phân đoạn là một phương pháp điều trị giữa trẻ hóa bóc tách cần thời gian phục hồi lâu và có nhiều tác dụng phụ và trẻ hóa không bóc tách ít hiệu quả hơn. Laser phân đoạn có ít biến chứng hơn nhưng hiệu quả hơn nhiều so với trẻ hóa không bóc tách. Đây là một phương pháp điều trị phù hợp cho làn da tối màu và mặc dù có thể điều trị kết hợp nhưng vẫn cần nhiều lần điều trị.
Laser phân đoạn đầu tiên được phát triển là laser Er: Glass fractional 1550 nm, một loại trẻ hóa phân đoạn không bóc tách. Nhưng hiện nay trẻ hóa bằng phân đoạn bóc tách như laser CO2 phân đoạn được coi là tiêu chuẩn vàng trong tái tạo bề mặt da; laser Er: Glass 1550-nm phân đoạn cho thấy cải thiện 51–75% sẹo mụn sau ba lần điều trị [23]. Các tác dụng phụ bao gồm ban đỏ tạm thời, phù nề và đau. Laser phân đoạn CO2 cho thấy cải thiện sẹo 43–80% (trung bình 66,8%) [2].
Huyết tương giàu tiểu cầu (PRP) và polydeoxyribonucleotide
Thành phần chính của huyết tương giàu tiểu cầu (PRP) được chiết xuất từ máu của bệnh nhân là tiểu cầu. Tiểu cầu là tế bào đầu tiên đến khi vết thương xảy ra. Tiểu cầu có hạt α. Hạt α có nhiều yếu tố tăng trưởng khác nhau để lành vết thương, như PDGF, TGF- β, yếu tố tăng trưởng giống insulin, FGF, yếu tố tăng trưởng biểu mô, yếu tố tăng trưởng tế bào sừng và nhiều cytokine, chemokine và các chất chuyển hóa. Những yếu tố này kích thích tế bào gốc thúc đẩy quá trình lành vết thương. Nó cũng được biết đến để tạo ra các sợi collagen mới. Do đó, PRP có thể được dùng trong điều trị sẹo.
Lee và cộng sự đã đánh giá tác dụng hiệp đồng của PRP tự thân với tái tạo bề mặt bằng laser CO2 phân đoạn đối với sẹo mụn [26]. Một thử nghiệm chia mặt đã được thực hiện trên 14 người Hàn Quốc bị sẹo mụn. Tất cả những người tham gia đã nhận được một lần tái tạo bề mặt bằng laser CO2 phân đoạn bóc tách. Ngay sau khi tái tạo bề mặt, các nửa khuôn mặt được chỉ định ngẫu nhiên để được điều trị bằng phương pháp tiêm PRP tự thân vào da ở một bên và tiêm nước muối thông thường ở bên còn lại. Hồng ban và phù nề ở bên PRP được cải thiện nhanh hơn so với bên còn lại. Những người tham gia cũng được đánh giá về thời gian đóng vảy sau điều trị, với trung bình 6,8 ± 1,0 ngày đối với nước muối bình thường và 5,9 ± 1,1 ngày đối với PRP (p = 0,04). Bốn tháng sau lần điều trị cuối cùng, biểu hiện lâm sàng của sẹo mụn tốt hơn đáng kể ở phía PRP (2,7 ± 0,7) so với phía đối chứng (2,3 ± 0,5) (p = 0,03).
Như đã đề cập trong bài báo trước đó, PRP được cho là làm giảm tác dụng phụ, rút ngắn thời gian hồi phục và cải thiện vết sẹo bằng cách giúp lành vết thương do các thủ thuật khác gây ra. Chúng được biết là có sức mạnh tổng hợp khi được sử dụng kết hợp với các phương pháp điều trị khác. Mặt khác, Faghihi và Ibrahim cho rằng việc thêm PRP vào laser CO2 phân đoạn hoặc MTS không có lợi hơn so với đơn trị liệu.
Vì tôi nghĩ rằng mục đích chính của PRP là thúc đẩy quá trình lành vết thương, tôi sử dụng nó để giảm tác dụng phụ và rút ngắn thời gian phục hồi sau laser CO2 phân đoạn hoặc MTS hơn là sử dụng nó để cải thiện sẹo. Tuy nhiên, vì quá trình lấy PRP, lấy máu của bệnh nhân và chiết xuất PRP tốn nhiều thời gian và tiền bạc, tức là không thuận tiện so với hiệu quả cải thiện sẹo nên những hiện nay tôi sử dụng PDRN để thay thế.
Polydeoxyribonucleotide (PDRN) được biết là có tác dụng thúc đẩy quá trình lành vết thương và có một tỷ lệ cao DNA trọng lượng phân tử thấp được chiết xuất từ tinh trùng cá hồi. Khi PDRN gặp các enzym trong thành tế bào, nó sẽ phân hủy thành DNA purine và pyrimidine, giúp thúc đẩy sự vận chuyển của các tế bào nội mô mạch máu và hoạt động trên các thụ thể adenosine A2A để thúc đẩy sự phát triển của nguyên bào sợi và nguyên bào xương. PDRN hỗ trợ chữa lành vết thương bằng cách thúc đẩy hình thành mạch và tăng trưởng nguyên bào sợi. PDRN đã được chứng minh là có khả năng chữa lành vết thương ở các vạt da thiếu máu cục bộ và các vị trí của người hiến tặng mảnh ghép, đồng thời được biết là làm tăng lưu lượng máu và thúc đẩy tái tạo biểu mô giác mạc trong bệnh tắc động mạch ngoại vi. Nó cũng có tác dụng tái tạo điều trị tổn thương của nhiệt và tia cực tím. Về mặt lâm sàng, nó đã được chứng minh là có hiệu quả trong điều trị loét tì đè, loét chân do tiểu đường và bệnh lichen sinh dục nam [27].
Yu và cộng sự tạo vết thương trên 12 con chuột 8 tuần tuổi bằng laser CO2 cắt đốt phân đoạn [27]. Nhóm điều trị được tiêm PDRN trong phúc mạc hàng ngày và nhóm đối chứng được tiêm nước muối sinh lý bình thường. Quá trình lành vết thương ở nhóm điều trị nhanh hơn so với nhóm chứng. Trong xét nghiệm mô bệnh học, điểm độ dày mô hạt của nhóm điều trị cao hơn đáng kể so với nhóm chứng. Mặc dù nghiên cứu này được thực hiện trên chuột, và đó là một nghiên cứu trong đó PDRN được tiêm vào khoang bụng chứ không phải da và không có thông tin về tái tạo collagen hoặc sẹo, nó cho thấy rằng PDRN sau laser CO2 phân đoạn có thể rút ngắn thời gian hồi phục và thúc đẩy quá trình lành vết thương.
Laser không bóc tách (Nonablative Laser)
Laser không bóc tách thúc đẩy sản xuất collagen bằng cách xâm nhập sâu vào lớp bì và gây tổn thương nhiệt cho lớp bì trong khi bảo vệ lớp biểu bì bằng cách làm mát biểu bì. Do tác dụng sản sinh collagen, nó có thể được sử dụng cho các vết sẹo mụn teo. Tuy nhiên, hiệu quả được biết là ít hơn so với laser bóc tách hoặc laser phân đoạn.
Ví dụ về laser không bóc tách là laser Nd: YAG 1320 nm, laser diode 1450 m và laser Er: Glass 1554 nm. Trong số các loại laser này, laser diode 1450 nm được biết là có hiệu quả hơn. Hầu hết các loại laser này đã bị rút khỏi các cơ sở y tế tư nhân do đau dữ dội và tác dụng phụ. Tuy nhiên, laser diode 1450 nm vẫn được sử dụng trong các cơ sở y tế tư nhân do tác dụng trị mụn trứng cá hơn là tác dụng trẻ hóa da. Ngoài ra, laser PDL 585-nm, một loại laser mạch máu, tái tạo collagen và có hiệu quả trong sẹo mụn teo.
RF vi kim (Fractional microneedle radiofrequency)
Fractional microneedle radiofrequency (needle RF, RF vi kim) là phương pháp cải thiện sẹo bằng cách đưa nhiều microneedle vào da và cho dòng điện tần số cao qua kim, kích thích sản sinh collagen và cải thiện sẹo. RF vi kim được biết là hiệu quả hơn RF lưỡng cực. Sự cải thiện của sẹo là 25–75% với RF vi kim được thực hiện ba đến bốn lần trong khoảng thời gian từ ba tuần trở lên và sau 3 tháng theo dõi [10]. RF vi kim rất hiệu quả trong ban đỏ sau viêm. Ngoài ra, khi được sử dụng để điều trị cho bệnh nhân bị sẹo mụn và lỗ chân lông, RF vi kim đã cải thiện tình trạng thô ráp trên da ở hơn 70% bệnh nhân. Ưu điểm của RF vi kim là an toàn để sử dụng cho da Fitzpatrick loại III và IV vì không bị melanin hấp thụ không giống như laser, và cũng có thể được sử dụng kết hợp với các công nghệ xâm lấn tối thiểu như laser Er: Glass 1540-nm.
Mặt khác, có tài liệu cho thấy rằng laser Er: Glass 1550-nm, một loại laser phân đoạn không bóc tách, có hiệu quả hơn đối với sẹo mụn teo so với RF vi kim [28]. Tuy nhiên, nhiều nghiên cứu trong số này có kết quả khác nhau tùy thuộc vào nhóm bệnh nhân, phương pháp đánh giá và thông số, do đó khó có thể kết luận rằng laser Er: Glass 1550-nm hiệu quả hơn RF vi kim. Nghiên cứu thêm là cần thiết.
Picolasers
Với sự ra mắt gần đây của picolasers (laser dưới nano giây), trẻ hóa da và điều trị sẹo đã được thử nghiệm bằng cách sử dụng hiệu ứng quang phá huỷ thông qua sự phá vỡ quang học do laser (laser-induced optical breakdown, LIOB) gây ra. Thông thường, máy picolaser được trang bị tay cầm zoom để hội tụ chùm tia giống như laser CO2 nhằm tăng mật độ năng lượng để trẻ hóa da và điều trị sẹo [29].
Một lý do để hội tụ là tạo ra plasma, nhưng tôi nghĩ lý do khác là để tăng áp lực kéo đỉnh thông qua việc làm cho sóng xung kích mạnh hơn. Áp lực kéo cao hơn dẫn đến sóng xung kích mạnh hơn và tạo khoang trong lớp bì, dẫn đến tổn thương cơ học, do đó có thể dẫn đến việc tạo ra collagen mới khi quá trình chữa lành vết thương tiến triển. Đặc biệt, do hội tụ nên lớp thượng bì vẫn còn nguyên vẹn nên thời gian phục hồi nhanh hơn và ít tác dụng phụ hơn. Thêm nữa, giống như quang nhiệt phân đoạn, một phần da được xử lý cùng một thời điểm, giúp tăng tính an toàn.
Sau khi chiếu picolaser trên mô da ex-vivo bằng tay cầm zoom, sinh thiết kiểm tra cho thấy một khoang hình bầu dục. Trong khi 30 phút sau khi chiếu xạ trên mô da in- vivo, kiểm tra sinh thiết không cho thấy khoang bầu dục nhưng cho thấy các khoang méo mó [30]. Điều này có thể là do khi các khoang hình thành trong mô sống, chúng dường như biến mất khi da đè xuống. Trong cả hai trường hợp, chúng ta có thể thấy rằng do picolaser, lớp bì đã bị tổn thương đủ.
Tanghetti và cộng sự đã sử dụng một picolaser 755 nm (Picosure ™, Cynosure, Westford, MA) với tay cầm zoom với ba cài đặt năng lượng khác nhau (0,71 J/cm 2, 0,4 J/cm2, 0,25 J/cm2) và so sánh kiểm tra mô học (Hình 11.23) [ 31].
Kết quả sinh thiết cho thấy không bào bao gồm các mảnh vụn tế bào được tìm thấy trong lớp gai của biểu bì, và các mô bình thường không bị tổn thương nhiệt đáng kể được ghi nhận ở lớp sừng hoặc các mô xung quanh không bào. Có một điều thú vị là năng lượng càng thấp thì kích thước không bào càng nhỏ và độ sâu càng thấp.
Kết quả của bài báo này là thú vị. Đầu tiên, picolaser với tay cầm zoom được biết là có hiệu quả đối với sẹo và nếp nhăn, nhưng kết quả sinh thiết cho thấy không bào hình thành ở biểu bì chứ không phải ở lớp bì. Do bước sóng 755 nm có hệ số hấp thụ melanin cao nên việc hình thành không bào trên biểu bì là điều tự nhiên. Tuy nhiên, làm thế nào để sự hình thành không bào trên lớp biểu bì cải thiện lớp bì, do đó có tác dụng trị sẹo và nếp nhăn? Tanghetti và cộng sự suy đoán rằng quá trình tái tạo da có thể xảy ra do những thay đổi trong tín hiệu tế bào và các cytokine khác nhau. Thứ hai, tại sao không bào hình thành cao hơn trên biểu bì khi năng lượng tăng lên? Trong trường hợp laser xung dài hoặc laser Q-switched, các photon truyền từ lớp biểu bì đến lớp bì và nhiệt độ cao nhất tăng lên ở lớp có độ tập trung melanin cao nhất, gây ra những thay đổi đầu tiên. Nhưng trong picolasers, khi năng lượng cao, plasma được tạo ra ở lớp bề mặt chứ không phải lớp đáy do hiệu ứng màn chắn plasma. Tuy nhiên, sau khi plasma hình thành, các photon không thể đi qua, dẫn đến sự hình thành không bào bề mặt. Ngoài ra, do không bào hình thành lớn do mật độ năng lượng cao.
Người ta nói rằng các picolaser 755-nm có hiệu quả để điều trị sẹo và nếp nhăn, nhưng chúng hình thành không bào ở lớp biểu bì chứ không phải lớp bì, và cơ chế tái tạo da được cho là do tín hiệu tế bào hoặc cytokine. Tôi nghĩ rằng picolasers 1064-nm hình thành không bào trực tiếp trong lớp bì có thể hiệu quả hơn trong việc điều trị sẹo và nếp nhăn.
Về mặt lý thuyết, chúng ta có thể suy đoán rằng picolasers có hiệu quả trong việc điều trị sẹo. Tuy nhiên, chỉ có hai bài báo đã sử dụng picolasers để điều trị sẹo. Tôi sẽ đánh giá cả hai bài báo.
Brauer và cộng sự đã điều trị cho 20 bệnh nhân bị sẹo mụn trứng cá bằng laser Alexandrite 755-nm picosecond [32]. Bệnh nhân được điều trị với kích thước điểm là 6 mm, mật độ năng lượng 0,71 J/cm 2, tần số 5 Hz và thời gian xung 750 ps kết hợp với mảng thấu kính nhiễu xạ (diffractive lens array). Quy trình này được thực hiện sáu lần, cách nhau 4-8 tuần. Điểm đau trung bình là 2.83/10 và cơn đau không nghiêm trọng. Bệnh nhân hài lòng đến cực kỳ hài lòng với sự cải thiện về bề ngoài và kết cấu, hơn 2 điểm trên thang điểm 4. (Thang điểm 4 — 0, không hài lòng; 1, không hài lòng; 2, hài lòng; và 3, cực kỳ hài lòng). Điểm đánh giá của ba người đánh giá là 1.5 và 1.4 ở 1 và 3 tháng, cho thấy 26% cải thiện (4 thang điểm — 0: 0–25%, 1: 26–50%, 3: 51–75%, 4: 76–100%). Một phân tích ba chiều cho thấy sự cải thiện trung bình 24,3% về thể tích sẹo. Phân tích mô học cho thấy sự kéo dài và tăng mật độ của các sợi đàn hồi, cùng với sự gia tăng collagen và mucin ở lớp bì.
Bài báo này cho thấy không chỉ sẹo mụn mà cấu trúc da cũng được cải thiện với picolasers 755 nm và kết quả mô học cho thấy tăng collagen. Tuy nhiên, một nghiên cứu đã báo cáo sự cải thiện 38% về thể tích sẹo bằng laser phân đoạn bóc tách, qua đó chúng ta có thể đánh giá rằng picolasers kém hiệu quả hơn laser phân đoạn bóc tách.
Bernstein và cộng sự đã sử dụng picolasers Nd: YAG 1064 nm và 532 nm để điều trị sẹo rolling và sẹo boxcar [33]. Một ống kính ba chiều đã được sử dụng để điều trị bằng laser. Hệ thống phân phối một mảng 10×10 gồm các vi tia có đường kính 150 μm được sắp xếp trong một diện tích 6×6 mm2. Các thông số là 1,3–2,9 mJ/cm2 ở 1064 nm với thời gian xung 450 ps và 6 Hz ở 0,16–1,5 mJ/cm 2 ở 532 nm với thời gian xung 375 ps. Endpoint lâm sàng là ban đỏ và chấm xuất huyết nhẹ. Hai lần pass được thực hiện trong một lần điều trị duy nhất và mỗi bệnh nhân nhận được bốn lần điều trị mỗi tháng. 27 trong số 31 bệnh nhân đã hoàn thành nghiên cứu, 19 người được điều trị bằng bước sóng 1064 nm và 8 người được điều trị ở bước sóng 532 nm. Ban đỏ sau điều trị, phù nề nhẹ và chấm xuất huyết là những tác dụng phụ duy nhất được ghi nhận. Các chuyên gia đánh giá mù cho biết điểm cải thiện trung bình là 1,4 trên thang điểm 10 cho tất cả bệnh nhân, tương ứng với mức cải thiện trung bình 14% về biểu hiện của sẹo mụn. Không có sự khác biệt nào được ghi nhận về sự cải thiện trung bình khi so sánh bệnh nhân được điều trị với 1064 nm với bệnh nhân được điều trị với 532 nm. Điểm cải thiện trung bình cho 16 bệnh nhân có hình ảnh ban đầu được xác định chính xác bởi cả ba người đánh giá mù là 2,8, tương ứng với mức cải thiện trung bình 28% về biểu hiện của sẹo mụn.
Bài báo này nói về điều trị sẹo mụn bằng laser picosecond Nd: YAG. Đánh giá được thực hiện bởi ba người đánh giá mù. Nếu bạn xem xét kỹ hơn kết quả, những người đánh giá mù đã xác định không chính xác hình ảnh ban đầu của 11 bệnh nhân trong số 29 bệnh nhân và đánh giá rằng việc điều trị không hiệu quả hoặc vết sẹo trầm trọng hơn. Tôi tin rằng sẹo không thể thực sự trầm trọng hơn do picolasers. Do đó, tôi cho rằng kết quả cho thấy ít nhất 37% (11 bệnh nhân / 29 bệnh nhân) được điều trị bằng picolasers có thể được đánh giá là không hiệu quả.
Dựa trên hai bài báo này, tôi tin rằng picolasers có hiệu quả đối với sẹo mụn teo nhưng kém hiệu quả hơn laser phân đoạn bóc tách. Mặt khác, ưu điểm của picolasers là chúng không làm tổn thương lớp biểu bì và do đó có ít tác dụng phụ và thời gian phục hồi hơn so với laser phân đoạn bóc tách. Tuy nhiên, vì hai bài báo không phải là nghiên cứu so sánh và chỉ có hai bài về chủ đề này, nên cần nghiên cứu thêm.
Các phương pháp điều trị mới
Các phương pháp mới để điều trị sẹo bao gồm tiêm trong da tế bào gốc tủy xương tự thân, tiêm trong da nguyên bào sợi tự thân, và bôi yếu tố tăng trưởng biểu bì (EGF) [10]. Tuy nhiên, nghiên cứu thêm là cần thiết. Và mặc dù nó đã được chứng minh là có hiệu quả, kỹ thuật và chi phí có thể là một trở ngại trong y tế tư nhân.
Liệu pháp kết hợp
Kang và cộng sự đã sử dụng kết hợp phương pháp lột da điểm, cắt đáy sẹo, laser phân đoạn không bóc tách để điều trị sẹo mụn teo [34]. Việc lột da điểm được thực hiện bằng TCA 100% và cắt đáy sẹo bằng kim 29G. Laser phân đoạn không bóc tách là laser Er: Glass 1550 nm và các thông số là bốn pass sử dụng 350–800 điểm/cm2 và 25 mJ trên mỗi MTZ. Laser phân đoạn được thực hiện ba đến bốn lần trong khoảng cách thời gian 3-4 tuần. Lột da điểm và cắt đáy sẹo được thực hiện cùng lúc 2 tuần sau laser phân đoạn, tổng cộng hai lần trong khoảng cách thời gian 2-3 tháng. Kết quả cho thấy mức độ nghiêm trọng của sẹo mụn trứng cá được cải thiện 55,3% và 80% bệnh nhân có sự cải thiện “đáng kể” hoặc “rõ rệt”.
Bài báo này sử dụng kết hợp ba phương pháp điều trị sẹo mụn. Lý do cho liệu pháp kết hợp được mô tả trong bài báo như sau: (1) Lột da điểm có hiệu quả trên từng vết sẹo mụn teo riêng lẻ nhưng giới hạn trong việc cải thiện kết cấu da tổng thể. (2) Laser phân đoạn có hiệu quả trong việc cải thiện cấu trúc da tổng thể và trên các vết sẹo teo nhỏ và nông, nhưng hiệu quả bị hạn chế trên sẹo icepick và sẹo boxcar. (3) Cắt đáy sẹo cũng có hiệu quả đối với sẹo boxcar và sẹo rolling. Do đó, người ta mô tả rằng tác dụng và hạn chế của ba phương pháp điều trị này có thể được bổ sung cho nhau bằng liệu pháp kết hợp, và hiệu quả điều trị sẹo tổng thể có thể được nâng cao.
Liệu pháp kết hợp được biết là hiệu quả hơn liệu pháp đơn lẻ trong điều trị sẹo mụn do các tác dụng bổ sung và hiệp đồng được mô tả ở trên. Điều trị sẹo mụn có thể được chia thành (1) các phương pháp dựa trên năng lượng như laser và RF và (2) các thủ thuật không sử dụng năng lượng như CROSS, cắt đáy sẹo, tiêm chất làm đầy, MTS và kỹ thuật punch. Điều quan trọng trong liệu pháp phối hợp là cần có các phương pháp điều trị với các cơ chế khác nhau để giảm tác dụng phụ. Ví dụ, laser và RF có thể được sử dụng kết hợp, nhưng cả hai quy trình đều là phương pháp “dựa trên năng lượng” và nên tránh. Sẽ tốt hơn nếu kết hợp các phương pháp điều trị với các cơ chế khác nhau, chẳng hạn như laser + cắt đáy sẹo hoặc laser + cắt đáy sẹo + kỹ thuật punch. Ngoài ra, laser có hiệu quả nhất đối với các vết sẹo và nên được đưa vào liệu pháp kết hợp như là phương pháp điều trị chính cho các vết sẹo. Cắt đáy sẹo thường là thủ thuật đầu tiên của liệu pháp kết hợp.
Thứ tự các liệu pháp kết hợp
Hãy nghĩ về thứ tự của các liệu pháp kết hợp. Khi một số thủ thuật được thực hiện đồng thời trong cùng một ngày, nguyên tắc trong việc lựa chọn thứ tự các liệu pháp phối hợp là gì? Tôi tin rằng một thủ thuật sâu hoặc laser với OPD sâu nên được thực hiện đầu tiên, sau đó là quy trình nông hoặc laser với OPD nông. Ví dụ, trong việc xóa hình xăm, liệu pháp đục lỗ CO2 đầu tiên và laser Q-switched Nd: YAG 1064-nm sau đó, có thể hiệu quả hơn nhưng có thể nguy hiểm hơn, nếu xét đến các tác dụng phụ. Nói cách khác, trước hết chúng ta phải đặt yếu tố an toàn lên hàng đầu, vì vậy “thủ thuật sâu → thủ thuật nông” cần tuân theo một nguyên tắc khi lựa chọn thứ tự kết hợp.
Tôi thực hiện các thủ thuật sau khi điều trị sẹo: Đầu tiên, thực hiện cắt đáy sẹo, sau đó là phương pháp CROSS, laser CO2 phân đoạn và MTS. Cắt đáy sẹo được thực hiện ở dưới lớp bì, tức là ngay dưới hoặc đến lớp bì, phương pháp CROSS nhằm mục đích làm hoại tử toàn bộ lớp bì và laser phân đoạn CO2 xuyên qua lớp biểu bì và một phần của lớp bì. Nhưng còn MTS? Endpoint lâm sàng của MTS là chảy máu, có nghĩa là nó được thực hiện sâu trong lớp bì, bằng hoặc sâu hơn lớp mà laser phân đoạn CO2 nhắm mục tiêu. Sau đó, tại sao MTS được thực hiện cuối cùng? Do sự chảy máu của MTS, phương pháp CROSS và laser phân đoạn CO 2 có thể không hiệu quả nếu chúng được thực hiện sau MTS. Như vậy, theo nguyên tắc thứ tự của các liệu pháp phối hợp thì MTS nên làm trước, nhưng vì các nguyên nhân đã nêu trước đó nên tôi thực hiện sau cùng. Mặc dù có những nguyên tắc, thứ tự của các liệu pháp kết hợp có thể khác nhau tùy thuộc vào bản chất hoặc đặc điểm của laser hoặc thủ thuật.
Kỹ thuật điêu khắc
Tiến sĩ Yongsoo Lee, tác giả của “Scars and scarring” đã trình bày một phương pháp phân loại sẹo mới và giải thích chi tiết về kỹ thuật điêu khắc [35].
Kỹ thuật điêu khắc thường bao gồm sử dụng laser Er: YAG để bóc tách các sẹo teo, làm phẳng đường viền giữa mô sẹo và mô bình thường. Lý do tại sao laser CO2 không được sử dụng để bóc tách là vì laser CO2 không thể đi sâu hơn sau bốn pass, và do tổn thương nhiệt dư không đều (RTD, tôi nghĩ “tổn thương nhiệt có thể đảo ngược” là thuật ngữ thích hợp hơn, thay vì tổn thương nhiệt dư), bề mặt trở nên không đồng đều. Mặt khác, laser Er: YAG có hệ số hấp thụ nước cao, cho phép bóc tách da mịn màng. Tuy nhiên, vì laser Er: YAG có ít RTD hơn, nên việc tái tạo da không dễ dàng, Lee đề nghị sử dụng laser Er: YAG đầu tiên và laser CO 2 công suất thấp thứ hai để cung cấp thêm RTD cho vết sẹo tổng thể. RTD được coi là quan trọng vì nó được cho là tín hiệu ban đầu khiến các tế bào sừng di chuyển từ biểu bì và nang lông.
Kỹ thuật điêu khắc của Lee như sau: Đầu tiên, acyclovir (400 mg tid) và cefaclor (375 mg bid) được kê đơn trong 5 ngày vào ngày làm thủ thuật. Laser Er: YAG được sử dụng đầu tiên để tạo hình vết sẹo thành một vết thương lõm mịn, không có góc nhọn ở cuối sẹo. Sau đó, laser CO2 được sử dụng để gây tổn thương nhiệt chịu được trên da mới để thúc đẩy quá trình tái tạo da. Các thông số của laser CO 2 là kích thước điểm 1 mm, 800 W, 0,1 ms và 10 Hz. Vì RTD càng sâu, sự tái tạo càng nhiều, laser CO2 nhằm mục đích để RTD sâu hơn về phía trung tâm của sẹo lõm. Laser CO 2 di chuyển qua lại giữa trung tâm sẹo lõm và cuối sẹo, giống như vẽ một bông hoa. Sau khi điêu khắc sẹo bằng laser Er: YAG, đôi khi quan sát thấy mô sẹo trắng dày đặc (mô xơ), cần loại bỏ vì nó sẽ cản trở quá trình tái tạo da. Tuy nhiên, nếu loại bỏ hết mô sẹo trắng thì vết sẹo tương tự sẽ xuất hiện trở lại do vết thương ban đầu đã tạo thành sẹo hiện tại. Do đó, liệu pháp đục lỗ bằng laser CO2 chỉ nên loại bỏ một phần mô sẹo trắng. Sau thủ thuật, bôi thuốc mỡ có chứa copper tripeptit-1, EFG và bFGF, tiếp theo bôi vaseline và gạc khô. Việc thay băng nên được duy trì trong 10–13 ngày. Một tuần sau khi loại bỏ băng, laser không bóc tách và laser phân đoạn nên được lặp lại trong khoảng thời gian 2 tuần.
Lee chia sẹo thành bốn loại theo hiệu quả điều trị bằng laser và tiên lượng; sẹo không phì đại (non-hypertrophic scars, NHS), sẹo tăng sinh xơ (fibroproliferative scars, FPS, sẹo phì đại và sẹo lồi), sẹo teo sau mụn trứng cá (facial atrophic post-acne scars, FAPS) và sẹo bỏng. Sự khác biệt của phân loại này so với phân loại sẹo hiện có là sẹo teo hiện có được phân loại là sẹo không phì đại (NHS) và sẹo teo sau mụn trứng cá (FAPS). NHS đề cập đến các vết sẹo teo nông có hoặc không có thay đổi về kết cấu, đặc biệt là với các cạnh góc nhọn ở đầu sẹo hoặc đáy không đều của các vùng lõm. Những vết sẹo này nông, nhưng mỹ phẩm hoặc kem chống nắng có thể tích tụ bên trong vết sẹo do góc nhọn và ánh sáng và bóng tối làm nổi bật vết sẹo, điều này không mong muốn về mặt thẩm mỹ. Lee xem vết sẹo NHS là dấu hiệu tốt nhất cho kỹ thuật điêu khắc.
Mặt khác, FAPS rất khó điều trị bằng kỹ thuật điêu khắc vì chúng là những cụm sẹo teo nhỏ tụ lại gần nhau và khe mở hẹp so với chiều sâu. Kỹ thuật điêu khắc khó đối với FAPS: Thứ nhất, khi kỹ thuật điêu khắc được thực hiện trên sẹo teo dày đặc (FAPS), nhiều tế bào biểu bì bị loại bỏ hơn so với điêu khắc sẹo đơn lẻ, và khoảng cách với vùng da bình thường xung quanh tăng lên, dẫn đến thời gian hồi phục lâu hơn, và nguy cơ tác dụng phụ cao hơn. Ngoài ra, một lượng lớn các phần phụ biểu bì biến mất, làm tăng nguy cơ giảm sắc tố và sẹo nghiêm trọng.
Thứ hai, khi thực hiện kỹ thuật điêu khắc trên vết sẹo sâu và hẹp, lối vào nên điêu khắc rộng. Điều này cũng dẫn đến một lượng lớn các phần phụ của biểu bì biến mất, làm tăng nguy cơ giảm sắc tố và sẹo nghiêm trọng. Do đó, FAPS trước tiên nên được đổi thành NHS bằng liệu pháp kết hợp giữa phương pháp CROSS, cắt đáy sẹo, laser không bóc tách (laser diode 1450 nm) và laser phân đoạn. Và sau đó khi nó trở thành NHS, kỹ thuật điêu khắc có thể được thực hiện.
Lee nghiên cứu hồi cứu 24 người châu Á với 30 NHS đã trải qua kỹ thuật điêu khắc [36]. Những người đánh giá đánh giá mức độ cải thiện trung bình là 86,8% (trung bình 90%). Mười trong số 31 cặp ảnh được đánh giá 100%, một trong số đó là hoàn toàn.
Lee cũng nghiên cứu hồi cứu 248 người châu Á đã trải qua sự kết hợp của các thủ thuật trị sẹo bao gồm kỹ thuật điêu khắc, laser phân đoạn không bóc tách, cắt đáy sẹo, CROSS, và laser không bóc tách [37]. 248 cặp ảnh trước và sau được đánh giá bởi năm người đánh giá. Kết quả cho thấy điều trị kết hợp với laser phân đoạn không bóc tách có ý nghĩa thống kê. Khoảng thời gian điều trị tối ưu sẽ là 3–4 tuần. Kỹ thuật điêu khắc hiệu quả hơn khi nó được thực hiện sau các thủ thuật khác.
Kết luận
Khi điều trị sẹo mụn teo cần lưu ý những nguyên tắc sau. Đầu tiên, một phương pháp điều trị hiệu quả hơn phải được lựa chọn, trừ khi nó có nguy cơ gây ra các tác dụng phụ vĩnh viễn. Thứ hai, do các triệu chứng mụn trứng cá khác nhau, nhiều loại sẹo khác nhau xuất hiện trên khuôn mặt cùng một lúc. Vì vậy, chỉ một phương pháp điều trị không mang lại kết quả như ý. Thứ ba, liệu pháp kết hợp cũng hiệu quả hơn đơn trị liệu. Thứ tư, mỗi phương pháp điều trị có hiệu quả điều trị khác nhau đối với từng loại sẹo. Ba tiêu chí đầu tiên đã được xem xét trước đó. Ở đây, chúng ta sẽ xem xét nguyên tắc cuối cùng.
Bhargava và cộng sự đã xem xét 89 bài báo về điều trị sẹo mụn [10]. Theo chất lượng của bằng chứng, chúng được phân loại là cấp I-IV. Con số càng nhỏ thì bằng chứng càng cao. Kết quả như sau: Thứ nhất, không có tài liệu nào cho thấy bằng chứng cao trong việc điều trị sẹo mụn. Thứ hai, laser phân đoạn và RF có hiệu quả cao với hầu hết các vết sẹo mụn teo mà không có tác dụng phụ nghiêm trọng. Thứ ba, liệu pháp phối hợp hiệu quả hơn đơn trị liệu.
Bảng 11.3 là quan trọng cần lưu ý trong bài báo này. Bảng này cho thấy hiệu quả trên từng loại sẹo theo các phương pháp điều trị khác nhau. Các hiệu quả khác nhau tùy thuộc vào loại điều trị và loại sẹo.
Theo bốn nguyên tắc, quy trình nên được chọn như sau: Đầu tiên, phải chọn màu xanh lam đậm nhất tương ứng với “hiệu quả”. Thứ hai, vì có nhiều loại sẹo mụn khác nhau xuất hiện trên mặt cùng một lúc, nên phải lựa chọn bốn phương pháp điều trị riêng biệt cho bốn loại sẹo để điều trị hiệu quả. Thứ ba, vì điều trị kết hợp hiệu quả hơn, nên điều trị hiệu quả cho bốn loại sẹo.
Tôi sử dụng Bảng 11.3 như sau:
- Sẹo icepick.
- Các phương pháp hiệu quả nhất đối với sẹo icepick là phương pháp CROSS và punch cắt bỏ. Nhưng tôi chọn phương pháp CROSS vì bệnh nhân không muốn phẫu thuật, tức là punch cắt bỏ, và sẹo không biến mất, nhưng có phần tái phát sau khi punch cắt bỏ. (hiện tại, tôi sử dụng phương pháp đục lỗ CO2 hơn là phương pháp CROSS).
- Sẹo rolling và sẹo boxcar.
- Cắt đáy sẹo, MTS, laser phân đoạn và RF vi kim có hiệu quả trong việc điều trị sẹo rolling và sẹo boxcar. Tôi thích cắt đáy sẹo, MTS và laser phân đoạn.
- Sẹo boxcar sâu.
- Laser bóc tách, punch nâng và punch cắt bỏ có hiệu quả trong các sẹo boxcar sâu. Nhưng vì punch nâng và punch cắt bỏ đều là thủ tục phẫu thuật, nên laser bóc tách được ưu tiên hơn. Tuy nhiên, laser bóc tách có khả năng gây tác dụng phụ nghiêm trọng, vì vậy tôi sử dụng phương pháp FAST bằng laser fractional CO2.
Khi các liệu pháp kết hợp được thực hiện trong cùng một ngày, tôi thực hiện theo thứ tự sau: Cắt đáy sẹo, phương pháp CROSS, laser phân đoạn CO2 (phương pháp FAST) và MTS. Và cuối cùng, PDRN được bôi lên da để tạo điều kiện chữa lành vết thương.
Tiếp theo, chúng ta sẽ xem xét lỗ chân lông trên mặt được người Hàn Quốc rất quan tâm và việc sử dụng isotretinoin trong quá trình điều trị sẹo.
Lỗ chân lông trên mặt (Facial pores)
“Lỗ chân lông trên mặt” không phải là một thuật ngữ y tế. Giống như “spot”, nó là một thuật ngữ thường được sử dụng trong công chúng. Trong từ điển, “lỗ chân lông” được định nghĩa là “sự mở rộng lối vào của các nang lông bã nhờn”, nhưng từ này thường được công chúng sử dụng để chỉ “những lỗ trên mặt không thể che được bằng lớp trang điểm”. Một bài báo định nghĩa lỗ chân lông là “lỗ trên 0,02 mm2” và một bài báo khác phân loại lỗ chân lông thành ba loại bằng máy phân tích da Robo CS50: lỗ 0,1–0,6 mm2 là “lỗ chân lông trên da có thể nhìn thấy”, lỗ 0,3– 0,6 mm2 là “lỗ chân lông mở rộng” và các lỗ mở với mụn trứng cá mở là “lỗ chân lông trên da có mụn đầu đen”. Tuy nhiên, lỗ chân lông không có kích thước cố định mà có kích thước thay đổi tùy theo sự tiết bã nhờn và quá trình lão hóa, do đó có vấn đề trong việc áp dụng định nghĩa này [38].
Lỗ chân lông trên da là do 3 nguyên nhân chính: Thứ nhất, tăng tiết bã nhờn, thứ hai, giảm độ đàn hồi xung quanh lỗ chân lông và thứ ba là do thể tích lông, như lông dày.
Các nguyên nhân khác có thể bao gồm mụn trứng cá tái phát mãn tính, hormon sinh dục, sử dụng mỹ phẩm không đúng cách, thói quen chăm sóc da kém như thói quen rửa mặt không đúng cách và tiếp xúc với tia cực tím [38]. Điều trị nên nhắm vào những nguyên nhân này: Đầu tiên, cần giảm tiết bã nhờn. Thuốc mạnh nhất là isotretinoin, một chất ức chế chất nhờn dạng uống. Những bệnh nhân bị mụn trứng cá nặng nên cân nhắc sử dụng isotretinoin, nhưng ở những bệnh nhân có ít mụn trứng cá, tôi đôi khi cân nhắc sử dụng phương pháp tiêm botulinum toxin trong da.
Rose và cộng sự đo sự tiết bã nhờn sau khi tiêm botulinum toxin vào trán của 25 bệnh nhân da dầu [39]. Tổng cộng 30–45 U botulinum toxin (Dysport, Medicis, Scottsdale, AZ) đã được sử dụng và mười lần tiêm được thực hiện trên trán với 3–5 U mỗi lần tiêm. Lượng bã nhờn ban đầu và sau điều trị được đo bằng máy đo bã nhờn. Bệnh nhân cũng được yêu cầu đánh giá mức độ hài lòng của họ với phương pháp điều trị về sự cải thiện làn da nhờn của họ. Điều trị bằng botulinum toxin làm giảm sản lượng bã nhờn đáng kể ở thời điểm 1 tuần và 1, 2 và 3 tháng sau khi tiêm (p <0,001). 21 bệnh nhân (91%) cho biết họ hài lòng (cải thiện 50–75%) với phương pháp điều trị da nhờn bằng tiêm botulinum toxin trong da. Cơ chế mà botulinum toxin làm giảm tiết bã nhờn vẫn chưa được chứng minh, nhưng các tác giả tin rằng botulinum toxin làm giảm tiết bã nhờn bằng cách tác động lên các thụ thể muscarinic trong cơ arrector và tuyến bã nhờn.
Thứ hai, để tăng độ đàn hồi cho da, tôi sử dụng laser phân đoạn an toàn và hiệu quả nhất. Thứ ba, laser triệt lông được sử dụng để loại bỏ lông. Đối với những sợi lông bên trong lỗ chân lông hoặc mụn trứng cá do trichostasis spinulosa, phải sử dụng laser có thời gian xung ngắn, như laser alexandrite xung dài 755 nm [40, 41].
Tuy nhiên, điều quan trọng nhất cần nhớ là vì nguyên nhân chính gây ra lỗ chân lông khác nhau ở mỗi bệnh nhân, nên cần phải lựa chọn phương pháp phù hợp với lỗ chân lông của từng bệnh nhân [38].
Isotretinoin
Trong những năm 1980 và 1990, đã có báo cáo về sự hình thành sẹo lồi sau khi tái tạo bề mặt cơ học, laser argon và PDL cho mục đích thẩm mỹ ở những bệnh nhân dùng isotretinoin từ 6 tháng đến 1 năm trước khi làm thủ thuật. Cơ chế nền tảng được cho là sự thay đổi trong đơn vị nang lông tuyến bã và ức chế collagenase, dẫn đến chậm hoặc thay đổi quá trình biểu mô hóa. Do đó, những bệnh nhân dùng isotretinoin từ 6 tháng đến 1 năm trước khi điều trị bằng laser là chống chỉ định trong điều trị bằng laser [42].
Tuy nhiên, có những bệnh nhân muốn điều trị sẹo mụn nhưng lại đang điều trị bằng thuốc isotretinoin hoặc đã từng dùng trước đó. Chúng ta có nên trì hoãn điều trị sẹo ít nhất 6 tháng đến 1 năm cho những bệnh nhân này không?
Kim và cộng sự đánh giá sự lành vết thương sau khi tái tạo bề mặt bằng laser CO2 phân đoạn đối với sẹo mụn trứng cá được tiến hành trong và / hoặc trong vòng 1-3 tháng điều trị bằng isotretinoin (10–40 mg/ngày) đường uống [42]. Các thông số là 30–50 mJ, thời gian xung 0,96–1,67 ms, 30 W, mật độ điều trị 100–200 MTZ/cm 2, tỷ lệ bao phủ là 6,4–12,7%. Các bệnh nhân được điều trị từ một đến sáu lần, cách nhau ít nhất 1 tháng. Tất cả bệnh nhân đều có biểu hiện tái biểu mô hoá bình thường và hài lòng với kết quả điều trị bằng laser. Tất cả các tác dụng phụ là nhỏ và không có sẹo phì đại hoặc sẹo lồi.
Các tài liệu báo cáo các biến chứng liên quan đến điều trị sẹo trong quá trình sử dụng isotretinoin như sau [43]: Rubenstein et al lần đầu tiên báo cáo sự phát triển của sẹo lồi ở má, hàm và mặt của những bệnh nhân trải qua quá trình mài da cơ học trong (ba trường hợp) và trước (ba trường hợp) sử dụng isotretinoin. Zachariae báo cáo rằng sẹo lồi phát triển trên mặt của ba bệnh nhân đã dùng isotretinoin; hai bệnh nhân được mài da cơ học và một bệnh nhân được dùng laser argon. Katz và McFarlane đã báo cáo những vết sẹo teo không điển hình sau khi mài da cơ học ở những bệnh nhân dùng isotretinoin. Goihman-Yar đã báo cáo một trường hợp sẹo lồi tự nhiên do isotretinoin đơn độc.
Tuy nhiên, hầu hết các tài liệu này là báo cáo vụ việc và không phải là nghiên cứu chứng minh quan hệ nhân quả thông qua thống kê. Và qua những tài liệu này, chúng ta có thể thấy rằng những trường hợp hình thành sẹo sau khi sử dụng isotretinoin là rất hiếm. Ngoài ra, phương pháp điều trị được sử dụng trong hầu hết các tài liệu là mài da cơ học, đây là một phương pháp xâm lấn hơn tái tạo bề mặt bằng laser và hiện không được sử dụng nhiều.
Spring và cộng sự đã xem xét các bài báo đã trải qua một số thủ thuật laser hoặc phẫu thuật ở những bệnh nhân đã hoặc đang dùng isotretinoin từ năm 1982 đến năm 2017 [43]. Tổng cộng có 32 tài liệu liên quan đã được tìm thấy và kết quả được tổng hợp theo năm quy trình: mài da cơ học, lột da bằng hóa chất, phẫu thuật da, triệt lông bằng laser và laser phân đoạn bóc tách / không bóc tách. Kết luận, không có đủ bằng chứng để hỗ trợ trì hoãn việc mài da cơ học, lột da bằng hóa chất, phẫu thuật da, triệt lông bằng laser, và các thủ thuật laser không bóc tách và phân đoạn bóc tách cho những bệnh nhân hiện đang điều trị hoặc mới hoàn thành liệu pháp isotretinoin. Phương pháp mài da cơ học và laser bóc tách hoàn toàn không được khuyến khích trong việc điều trị bằng isotretinoin toàn thân. Ngoài ra, giải thích đầy đủ về các rủi ro cho bệnh nhân và can thiệp sớm hơn có thể mang lại kết quả tốt hơn.
Dựa trên bài báo trước đó, tôi thực hiện nhiều quy trình điều trị sẹo khác nhau, bao gồm cả laser phân đoạn, ngay cả khi bệnh nhân đang dùng isotretinoin hoặc đã dùng isotretinoin ít nhất 6 tháng đến 1 năm, miễn là liều lượng thấp (10–20 mg/dL).
Tài liệu tham khảo
- Committee C, Sl C, Kim IH, Kang JS, Park SH, Chung KY et al (2016) Laser and light treatment in Asian skin. Koonja, Paju
- Sobanko JF, Alster TS (2012) Management of acne scarring, part I: a comparative review of laser surgical approaches. Am J Clin Dermatol 13(5):319–330
- Zaleski-Larsen LA, Fabi SG, McGraw T, Taylor M (2016) Acne scar treatment: a multimodality approach tailored to scar type. Dermatol Surg 42(Suppl 2):S139–S149
- Thiboutot D, Gollnick H, Bettoli V, Dreno B, Kang S, Leyden JJ et al (2009) New insights into the management of acne: an update from the global Alliance to improve outcomes in acne group. J Am Acad Dermatol 60(5 Suppl):S1–S50
- Krakowski AC, Shumaker PR, Ovid Technologies I (2017) The scar book. Wolters Kluwer, Philadelphia, PA
- Townsend CM, Beauchamp RD, Evers BM, Mattox KL (2016) Sabiston textbook of surgery E-book. Elsevier Health Sciences
- Fabbrocini G, Annunziata MC, D’Arco V, De Vita V, Lodi G, Mauriello MC et al (2010) Acne scars: pathogenesis, classification and treatment. Dermatol Res Pract 2010:893080
- Profyris C, Tziotzios C, Do VI (2012) Cutaneous scarring: pathophysiology, molecular mechanisms, and scar reduction therapeutics part I. the molecular basis of scar formation. J Am Acad Dermatol 66(1):1– 10. quiz 1-2
- You HJ, Kim DW, Yoon ES, Park SH (2016) Comparison of four different lasers for acne scars: resurfacing and fractional lasers. J Plast Reconstr Aesthet Surg 69(4):e87–e95
- Bhargava S, Cunha PR, Lee J, Kroumpouzos G (2018) Acne scarring management: systematic review and evaluation of the evidence. Am J Clin Dermatol 19(4):459–477
- Dreno B (2004) Acne: physical treatment. Clin Dermatol 22(5):429–433
- Arndt KA, Dover JS, Alam M (2006) Scar revision. Elsevier/Saunders
- Safonov I (2012) Atlas of scar treatment and correction. Springer Science & Business Media
- Jemec GB, Jemec B (2004) Acne: treatment of scars. Clin Dermatol 22(5):434–438
- Ogawa R (2020) Total scar management. Springer, Singapore
- Bolognia J, Schaffer JV, Cerroni L (2018) Dermatology. Elsevier
- Tung R, Rubin MG (2010) Procedures in cosmetic dermatology series: chemical peels E-book. Elsevier Health Sciences
- Monheit GD (2011) Commentary: complication of CROSS technique on boxcar acne scars: atrophy. Dermatol Surg 37(1):95–96
- Weber MB, Machado RB, Hoefel IR, Manzoni AP, Da Silva Bastos Geler A (2011) Complication of CROSS-technique on boxcar acne scars: atrophy. Dermatol Surg 37(1):93–95
- Lee JB, Chung WG, Kwahck H, Lee KH (2002) Focal treatment of acne scars with trichloroacetic acid: chemical reconstruction of skin scars method. Dermatol Surg 28(11):1017–1021. discussion 21
- Yug A, Lane JE, Howard MS, Kent DE (2006) Histologic study of depressed acne scars treated with serial high-concentration (95%) trichloroacetic acid. Dermatol Surg 32(8):985–990. discussion 90
- Ahmed R, Mohammed G, Ismail N, Elakhras A (2014) Randomized clinical trial of CO(2) LASER pinpoint irradiation technique versus chemical reconstruction of skin scars (CROSS) in treating ice pick acne scars. J Cosmet Laser Ther 16(1):8–13
- Raulin C, Karsai S (2011) Laser and IPL technology in dermatology and aesthetic medicine. Heidelberg: New York
- Schweiger ES, Sundick L (2013) Focal acne scar treatment (FAST), a new approach to atrophic acne scars: a case series. J Drugs Dermatol 12(10):1163–1167
- Hruza GJ, Tanzi EL (2018) Lasers and lights. Elsevier, Edinburgh
- Lee JW, Kim BJ, Kim MN, Mun SK (2011) The efficacy of autologous platelet rich plasma combined with ablative carbon dioxide fractional resurfacing for acne scars: a simultaneous split-face trial. Dermatol Surg 37(7):931–938
- Yu M, Lee JY (2017) Polydeoxyribonucleotide improves wound healing of fractional laser resurfacing in rat model. J Cosmet Laser Ther 19(1):43–48
- Chae WS, Seong JY, Jung HN, Kong SH, Kim MH, Suh HS et al (2015) Comparative study on efficacy and safety of 1550 nm Er: glass fractional laser and fractional radiofrequency microneedle device for facial atrophic acne scar. J Cosmet Dermatol 14(2):100–106
- Schomacker K, Bhawalkar JD. Mechanisms of Action of Fractionated 532nm and 1064nm Picosecond Laser for Skin Rejuvenation. https://www.semanticscholar. org/paper/Mechanisms-of- Action-of-Fractionated- 532-nm-and nm/9634c2b994648ecdc63b2576bd622 3b0af0ac056#related- papers
- Habbema L, Verhagen R, Van Hal R, Liu Y, Varghese B (2012) Minimally invasive non-thermal laser technology using laser-induced optical breakdown for skin rejuvenation. J Biophotonics 5(2):194–199
- Tanghetti EA (2016) The histology of skin treated with a picosecond alexandrite laser and a fractional lens array. Lasers Surg Med 48(7):646–652
- Brauer JA, Kazlouskaya V, Alabdulrazzaq H, Bae YS, Bernstein LJ, Anolik R et al (2015) Use of a picosecond pulse duration laser with specialized optic for treatment of facial acne scarring. JAMA Dermatol 151(3):278–284
- Bernstein EF, Schomacker KT, Basilavecchio LD, Plugis JM, Bhawalkar JD (2017) Treatment of acne scarring with a novel fractionated, dual-wavelength, picosecond-domain laser incorporating a novel holographic beam-splitter. Lasers Surg Med 49(9):796–802
- Kang WH, Kim YJ, Pyo WS, Park SJ, Kim JH (2009) Atrophic acne scar treatment using triple combination therapy: dot peeling, subcision and fractional laser. J Cosmet Laser Ther 11(4):212–215
- Lee Y (2013) Scars and scarring: causes, types and treatment options. Nova Science Publishers, Inc.
- Lee Y (2009) Combination treatment of surgical, post-traumatic and post-herpetic scars with ablative lasers followed by fractional laser and non-ablative laser in Asians. Lasers Surg Med 41(2):131–140
- Lee Y (2018) Combination treatments of facial atrophic post-acne scars: retrospective analysis of 248 pairs of pre- and post-treatment photographs. J Dermatol Forecast 1(1):1–10
- Lee SJ, Seok J, Jeong SY, Park KY, Li K, Seo SJ (2016) Facial pores: definition, causes, and treatment options. Dermatol Surg 42(3):277–285
- Rose AE, Goldberg DJ (2013) Safety and efficacy of intradermal injection of botulinum toxin for the treatment of oily skin. Dermatol Surg 39(3 Pt 1):443–448
- Toosi S, Ehsani AH, Noormohammadpoor P, Esmaili N, Mirshams-Shahshahani M, Moineddin F (2010) Treatment of trichostasis spinulosa with a 755-nm long-pulsed alexandrite laser. J Eur Acad Dermatol Venereol 24(4):470–473
- Badawi A, Kashmar M (2011) Treatment of trichostasis spinulosa with 0.5-millisecond pulsed 755- nm alexandrite laser. Lasers Med Sci 26(6):825–829
- Kim HW, Chang SE, Kim JE, Ko JY, Ro YS (2014) The safe delivery of fractional ablative carbon dioxide laser treatment for acne scars in Asian patients receiving oral isotretinoin. Dermatol Surg 40(12):1361–1366
- Spring LK, Krakowski AC, Alam M, Bhatia A, Brauer J, Cohen J et al (2017) Isotretinoin and timing of procedural interventions: a systematic review with consensus recommendations. JAMA Dermatol 153(8):802–809