Bệnh Nhi khoa
Những điều cần biết về bệnh tim bẩm sinh ở trẻ em
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Tác giả: PGS. TS. Nguyễn Văn Bàng, TS. Lê Ngọc Lan,
Đặng Thị Hải Vân, BSNT. Nguyễn Thị Hải Anh, ThS. Lê Trọng Tú
Bài viết Những điều cần biết về bệnh tim bẩm sinh ở trẻ em trích trong chương 7 sách Bài giảng Nhi khoa (tập 2) – Bộ môn Nhi – Trường Đại học Y Hà Nội
Mục tiêu học tập
- Trình bày được phần loại các bệnh tim bẩm sinh (TBS) ở trẻ em.
- Trình bày được đặc điểm lâm sàng chung của từng nhóm chính bệnh TBS ở trẻ em.
- Trình bày được triệu chứng lâm sàng và những biểu hiện cận lâm sàng đặc trưng cho từng bệnh TBS hay gặp ở trẻ em.
- Trình bày được cách phát hiện và chăm sóc chung một trẻ bị TBS.
- Nêu được hướng điều trị của từng bệnh TBS hay gặp ở trẻ em.
ĐẠI CƯƠNG VỀ BỆNH TIM BẨM SINH Ở TRẺ EM
Đại cương về tình hình bệnh tim bẩm sinh ở trẻ em
Bệnh tim bẩm sinh (TBS) là một bệnh lý tim mạch ngày càng gặp phổ biến trong thực hành nhi khoa, khi mà các bệnh nhiễm khuẩn, bệnh về thiếu dinh dưỡng ngày càng giảm dần. Trên thế giới, tỷ lệ TBS là 0,8% các trẻ đẻ ra sống. Tỷ lệ từng loại bệnh TBS như sau: Thông liên thất (TLT) 35-30%, thông liên nhĩ (TLN) 6-8%, còn ống động mạch (CỌĐM) 6-8%, hẹp eo động mạch chủ 5-7%, tứ chứng Fallot 5-7%, hẹp van động mạch phổi 5-7%, hẹp van động mạch chủ 4-7%, chuyển gốc động mạch 3-5%, thiểu sản tim trái 1-3%, thân chung động mạch 1-2%… Ở Việt Nam, theo các báo cáo của các bệnh viện Nhi, tỷ lệ bệnh TBS là khoảng 1,5% trẻ vào viện và khoảng 30-55% trẻ vào khoa Tim mạch.
Bệnh TBS nếu không được phát hiện sớm có thể gây tử vong đáng tiếc do rối loạn tuần hoàn cấp tính, nhưng đa số là gây nên các biểu hiện lâm sàng đôi khi rất khác nhau do biến chứng hoặc biểu hiện ở các cơ quan khác trong cơ thể làm sai lạc chẩn đoán chậm xử trí dẫn đến mất khả năng điều trị bệnh. Ngày nay, với sự phổ biến của kỹ thuật siêu âm, bệnh TBS dễ dàng được khẳng định và xử trí kịp thời, nếu các thầy thuốc đa khoa và nhi khoa phát hiện sớm các biêu hiện nghi ngờ và gửi đi khám chuyên khoa. Vì vậỵ, trong bài này, chúng tôi trình bày một số nét đại cương và một số bệnh TBS phổ biên, hy vọng trẻ có bệnh TBS sẽ được phát hiện và săn sóc tốt hơn.
Đại cương về bào thai học hệ tim mạch
Tim và hệ mạch xuất phát từ lá trong (mesoderm) và một phần lá ngoài (ectoderm) của trung biểu mô (mesenchyme) bào thai.
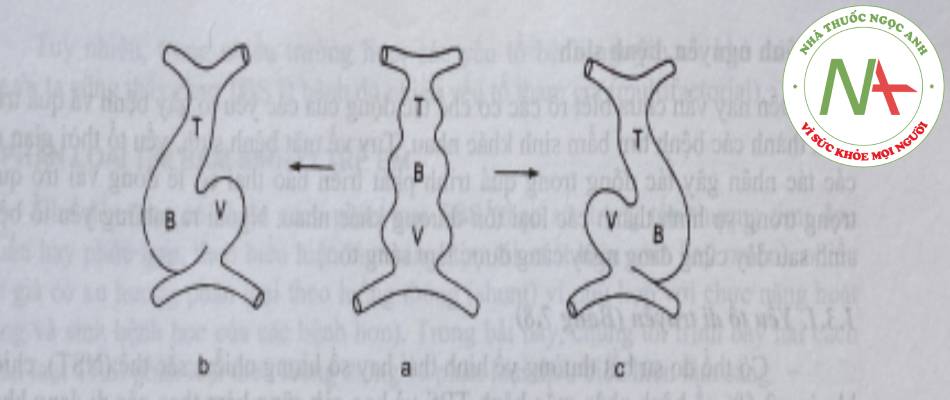
Từ ngày 20 sau khi thụ thai, ống tim nguyên thủy bắt đầu hình thành (Hình 1a) và lập tức uốn cong thành hình chữ s về phía phải (D-Ioop) và gồm 4 phần – bè thất trái (trabeculated left ventricule: TLV), bè thất phải (trabeculated right ventncule: TRV), nón tim (conus cordis: CC) và thân động mạch (truncus arteriosus: TA) (Hình 1b). Nếu vì bất cứ lý do gì mà ống tim uốn cong về trái (L-loop) sẽ làm đảo ngược vị trí các buồng thất (Hình 1c). Quá trình hình thành tim theo từng giai đoạn bào thai đươc trmh bày trong bảng 1.
Bảng 1. Các giai đoạn bào thai của quá trình hình thành tim và các dị dạng bẩm sinh
| Giai đoạn | Tuổi thai (ngày) | Thành phần chính | Dị dạng hậu quả |
| 1-8 | 1-20 | Bộ phận phụ ngoài thai (túi noãn, tế bào rau thai) | Sẩy thai |
| 9 | 21 | Ống tim nguyên thủy,c ác khoang | Sẩy thai – thai lưu |
| 10 | 22-23 | Ống tim quay phải hình S, tim bắt đầu đập | Tim quay phải nếu S quay trái |
| 11 | 24-25 | Ống nhĩ-thất | Còn ống nhĩ – thất chung |
| 12 | 26-27 | Tuần hoàn nhĩ – thất, nhĩ phải – nhĩ trái – thất trái – thất phải | Còn ống nhĩ – thất chung |
| 13 | 28-32 | Hình thành các vách nguyên phát, các van bán nguyệt. cung chủ III (Đm cảnh, cánh tay – đầu) IV(cung ĐMC) và VI (ĐMP và OĐM). | Dị dạng các van bán nguyệt cung ĐM kể nêu bên. |
| 14 | 32-33 | Hình thành buồng thất, TM phổi chung. | Thiểu sản buồng tim, vách nhĩ trái. |
| 15 | 34-36 | Xuất hiện vách liên thất thứ phát, phân chia ĐM chủ – phổi, bắt chéo chủ-phổi. | TLT phần cơ, than chung chuyển gốc ĐM, rò chủ-phổi |
| 16 | 37-41 | Hình thành lỗ van 2, 3 lá, xuất hiện vách liên nhĩ thứ phát, phân chia tuần hoàn chủ-phổi. | Dị dạng van 2,3 lá, bênh Ebstein, TNL tiên phát, hẹp chủ, hẹp phổi Fallot 3,4,5. |
| 17 | 42-43 | Hình thành các lá van bán nguyệt, đóng lỗ liên nhĩ | Dị dạng lá van chủ, phổi; TLN thứ phát |
| 18 | 44-46 | Đóng lỗ LT phần màng (nhưng có thể muộn sau sinh) | TLT phần màng |
| 19-23 | 47-57 | Biệt hóa các van, hình thành hệ thần kinh tự động tim. | Thiểu sản van, bất thường hệ TK tự động tim |
Phần thân của các mạch máu lơn chủ yếu xuất phát từ lá thai ngoài và hỗn hợp trừ động mạch chủ (ĐMC) xuống là từ lá trong của trung mô.
Bệnh nguyên, bệnh sinh
Đến nay vẫn chưa biết rõ các cơ chế tác động của các yếu tố gây bệnh và qụá trình hình thành các bệnh tim bẩm sinh khác nhau. Tuy về mặt bệnh sinh, yêu tố thời gian mà các tác nhân gây tác động trong quá trình phát triển bào thai có lẽ đóng vai trò quan trọng trong sự hình thành các loại tổn thương khác nhau. Ngoài ra, những yêu tô bệnh sinh sau đây cũng đang ngày càng được làm sáng tỏ.
Yếu tố di truyền
- Có thể do sự bất thường về hình thái hay số lượng nhiễm sắc thể (NST), chiếm khoảng 2-5% số bệnh nhân mắc bệnh TBS và bao giờ cũng kèm theo các dị dạng khác, điển hình là hội chứng Down.
- Có thể do sự bất thường về cấu trúc phân tử của nhiễm sắc thể, truyền bệnh theo quy luật Mendel (biến dị mất đoạn gen tại vị trí 22ql 1 trong tứ chứng Fallot, mất một phần NST 22 trong hội chứng Di George). Người ta đã thống kê được rằng nếu có một anh hoặc chị đã bị TBS thì trẻ sắp sinh sẽ có nguy cơ cao gấp 3 lần trẻ có anh (chị) bình thường; nếu đã có 2 anh chị TBS thì nguy cơ tăng gấp 15 lần, 3 anh chị thì nguy cơ tăng gâp trên 50 lần. Còn nếu mẹ bị TBS thì con nguy cơ bị bệnh gấp 4-18 lần trẻ có mẹ bình thường; nếu bố bị bệnh thì con có nguy cơ cao tăng gấp 1-13 lần (Sizonnenko).
Bảng 2. Bệnh TBS và các hội chứng rối loạn NST thường gặp
| Rối loạn NST | Bệnh TBS |
| Ba NST21: 50% có TBS | Còn ống nhĩ -thất chung, TLT, TLN, từ chứng Fallot |
| Ba NST 18: 90% có TBS | TLN, TLT, còn OĐM, còn ống nhĩ -thất, tim một buồng thất |
| Ba NST 13: 90% có TBS | TLN, TLT, còn OĐM, tim một buồng thất |
| Ba NST 22: 50% có TBS | TLN, TLT, còn OĐM |
| Hội chứng Turner: 25% có TBS | Hẹp eo ĐMC, hẹp van ĐMC |
Yếu tố môi trường
Thông qua cơ thể mẹ các yếu tố bên ngoài tác động vào bào thai trong quá trình đang hình thành và phát triển các tổ chức và các cơ quan ở những ngày và tháng đầu thai kỳ, tác yếu tố môi trường có thể gây nhiều mức độ dị dạng, kể cả TBS (Bảng 3)
Bảng 3. Một số yếu tố môi trường và bệnh TBS ở trẻ em
| Rối loạn NST | Bệnh TBS |
| Vi sinh vật: Nhiễm Rubella | Còn OĐM, hẹp ĐMP, TLT |
| Độc chất:
Thailidomid Lithium Rượu Kháng prostaglandin |
Nhiều loại TBS khác nhau
Ebstein TLT, TLN Dày thất phải do OĐM đóng quá sớm |
| Bệnh lý mẹ;
Tiểu đường Phenylceton niệu |
TLT, đổi chỗ mạch máu lớn, thiểu sản thất trái
Tứ chứng Fallot, TLT |
Tuy nhiên, trong nhiều trường hợp, các yếu tố bệnh nguyên rất khó xác định.Người ta cũng thấy TBS là bệnh do nhiều yếu tố tham gia.
PHÂN LOẠI TIM BẨM SINH Ở TRẺ EM
Cho đến nay, có nhiều cách phân loại TBS (theo số lượng tổn thương tim: đơn thuần hay phức hợp, theo lâm sàng: tím tái xuất hiện sớm hay muộn), nhiều tác giả có xu hướng phân loại theo luồng thông (shunt) vì phù hợp với chức năng hoạt động váinh bệnh học của các bệnh hơn. Trong bài này, chúng tói trình bày hai cách phân loại TBS theo luồng thông và theo biểu hiện trên lâm sàng.
Bảng 4. Phân loại tim bẩm sinh theo luồng thông
| TBS shunt trái-phải | Hay gặp:
Hiếm gặp
|
| TBS shunt phải-trái |
|
| tbS shunt hai chiều | Tại thân động mạch:
Tại tâm thất:
Tại tâm nhĩ
|
| Cản trở dòng máu không có shunt | Tại thất trái:
Tại thất phải
|
| Bất thường tim và mạch máu |
|
Bảng 5. Phân loại bệnh TBS ở trẻ em theo lâm sàng
| Tim bẩm sinh không tim | Bệnh tim mạch bẩm sinh |
| Tim bẩm sinh shunt trái-phải | Thông liên thất
Thông liên nhĩ Còn ống động mạch Thông sàn nhĩ thất Cửa sổ chủ-phế Rò dộng mạch vành |
| Tim bẩm sinh cản trở luồng máu | Hẹp động mạch phổi
Không có van động mạch phổi Hẹp động mạch chủ Dị dạng van động mạch chủ Hẹp van 2 lá bẩm sinh Hẹp eo động mạch chủ |
| Tổn thương dạng trào ngược luồng máu | Hở van động mạch phổi
Không có van động mạch phổi Hở van hai lá bẩm sinh Sa van hai lá Hở van ba lá |
| Tim bẩm sinh tím | |
| Tim bẩm sinh tím, ít máu lên phổi | Fallot 4
Teo van ba lá Bệnh Ebstein Thất phải hai đường ra có hẹp phổi Chuyển gốc động mạch kèm thông liên thất và hẹp phổi |
| Tim bẩm sinh tím nhiều máu lên phổi | Chuyển gốc động mạch và không hẹp phổi
Thất phải 2 đường ra thể thông liên thất Thất phải hai đường ra thể Tausig Bing Thân chung động mạch Hội chứng thiểu sản tim trái Tim 1 thất Tĩnh mạch phổi đổ về lạc chỗ |
| Bất thường tim mạch khác | Bất thường quai động mạch chủ
Động mạch phổi trái xuất phát từ động mạch phổi phải Bất thường xuất phát động mạch vành Rò động-tĩnh mạch phổi Túi thừa tâm thất trái Sai lệch vị trí |
ĐẶC ĐIỀM CHUNG CỦA MỘT SỐ BỆNH TIM BẨM SINH HAY GẬP Ở TRẺ EM
Nhóm bệnh TBS có luồng thông trái – phải
Nhóm bệnh TBS shunt trái – phải chiếm tỷ lệ cao nhất, hay gặp nhất là bệnh thông liên thất, tiếp đó là còn ống động mạch, thông liên nhĩ, thông sàn nhĩ thất. Hiếm gặp hơn là các bệnh như cửa sổ chủ – phế, rò động mạch vành vào thất phải hoặc động mạch phổi. Biểu hiện chung của nhóm bệnh này do hậu quả của luồng shunt trái – phải bất thường. Sau khi đứa trẻ ra đời, áp lực bên phía các buồng tim trái luôn cao hơn so với các buồng tim phải. Do đó, khi có các lỗ thông tại vách liên nhĩ, vách liên thất hay tại động mạch chủ với động mạch phổi thì máu sẽ đi qua lỗ thông theo chiều trái – phải. Lúc này, lưu lượng máu lên phổi (Qp) sẽ cao hơn lưu lượng máu đi nuôi cơ thể (Qs). Qp cao hơn Qs càng nhiều thì mức độ bệnh càng nặng nề. Lượng máu lên phổi nhiều dẫn đến tình trạng giãn thân, nhánh và hệ thống mạch máu ở phổi, biểu hiện trên lâm sàng là tình trạng khó thở, viêm phổi tái diễn. Máu đi nuôi cơ thể vẫn được oxy hóa đầy đủ nên không có biểu hiện tím.
Lượng máu từ hệ thống tĩnh mạch phổi trở về tim nhiều hơn so với bình thường dẫn đến quá tải thể tích cho tim. Trong bệnh TLT và COĐM, nhĩ trái và thất trái giãn. Đối với TLT, shunt trái – phải trong thời kỳ tâm thu cũng là lúc mà tâm thất phải đang co bóp nên máu từ thất trái qua lỗ thông được tống lên động mạch phổi mà không gây giãn buồng tim phải. Trong bệnh TLN, lượng máu từ tĩnh mạch phổi trở về nhĩ trái nhiều nhưng ngay lập tức lại đi qua lỗ TLN sang nhĩ phải, nên chỉ có nhĩ phải va thất phải giãn. Trong bệnh lý thông sàn nhĩ thất toàn bộ, tất cả các buồng tim giãn không chỉ do hậu quả TLT và TLN mà còn do ảnh hưởng của tình trạng hở van hai lá. Tình trạng suy tim do quá tải thể tích dẫn tới biểu hiện khó thở, ăn uống khó khăn, chậm lớn khi khám thi phát hiện triệu chứng tim to, gan to.
Các bệnh TBS shunt trái-phải (trừ TLN) đều có nguy cơ cao của viêm nôi tâm mạc nhiễm khuẩn (Osier).
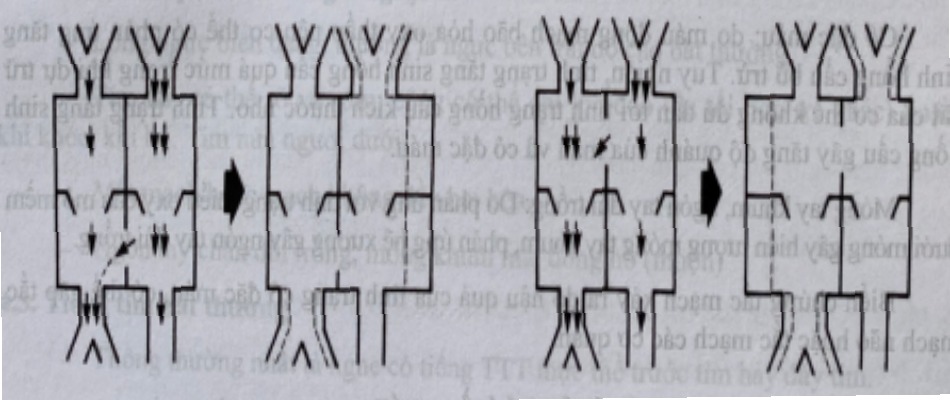
Khi tình trạng tăng lượng máu lên phổi kéo dài sẽ dẫn đến tăng áp lực động mạch phổi. Quá trình này gồm 6 giai đoạn biến đổi mạch máu phổi:
- Giai đoạn 1: Dày lớp trung mạc các tiểu động mạch phổi.
- Giai đoạn 2: Tăng sinh lớp nội mạc.
- Giai đoạn 3: Xơ hóa nội mạc gây hẹp lòng mạch.
- Giai đoạn 4: Tổn thương dạng từng đám ở trung mạc.
- Giai đoạn 5: Hoại tử tạo thành các sợi fibrin ở nội mạc.
- Giai đoạn 6: Tắc mạch rải rác do viêm mạch hoại tử.
Khi tổn thương còn ở giai đoạn 1 đến 3 thì có thể đảo ngược nếu nguyên nhân tăng lưu lượng máu lên phổi được giải quyết. Nếu tổn thương mạch máu phổi đã ở giai đoạn 4 đến 6 thì tiến triển sẽ nặng dần, không thể đảo ngược được, kể cả khi nguyên nhân đã được giải quyết. Khi áp lực động mạch phổi tăng cao vượt áp lực đại tuần hoàn, shunt trái – phải đổi chiều thành shunt phải – trái. Lúc này, bệnh nhân có biểu hiện tím và được gọi là hội chứng Esenmenger hoặc bệnh mạch máu phổi tắc nghẽn (PVOD: Pulmonary vascular obstructive disease).
Nhóm bệnh TBS có luồng thông phải – trái
Tím da, niêm mạc: thường xảy ra từ khi mới sinh, tăng dần rõ rệt từ 6 tháng tuổi. Sự giảm oxy hóa máu động mạch là do một phần máu tĩnh mạch hệ thống trở về tim phải không được đưa lên phổi mà đi sang bên tim trái.
Cơn thiếu oxy cấp: thường chỉ xảy ra ở bệnh Fallot 4, do thiếu oxy não cấp, thường xảy ra ở tuổi bú mẹ. Dấu hiệu ngồi xổm xảy ra trong cơn thiếu oxy cấp ở trẻ lớn đã tự đi lại được.
Cô đặc máu: do máu động mạch bão hòa oxy thấp nên cơ thể có phản ứng tăng sinh hồng cầu bù trừ. Tuy nhiên, tình trạng tăng sinh hồng cầu quá mức trong khi dự trữ sắt của cơ thể không đủ dẫn tới tình trạng hồng cầu kích thước nhỏ. Tình trạng tăng sinh hồng cầu gây tăng độ quánh của máu và cô đặc máu.
Móng tay khum, ngón tay dùi trống: Do phản ứng với tình trạng thiếu oxy của mô mềm dưới móng gây hiện tượng móng tay khum, phản ứng hệ xương gây ngón tay dùi trống.
Biến chứng tắc mạch xảy ra do hậu quả của tình trạng cồ đặc máu, có thể gặp tắc mạch não hoặc tắc mạch các cơ quan.
Nhóm không có shunt và có cản trở luồng máu
Nhóm bệnh này gồm cản trở luồng máu bên trái (hẹp động mạch chủ, hẹp eo động mạch chủ) và cản trở luồng máu bên phải (hẹp động mạch phổi). Đặc điểm chung của nhóm bệnh:
- Tiếng thổi tâm thu tống máu nghe tương ứng với vùng hẹp.
- Phì đại tâm thất: phì đại tâm thất phải khi cản trở luồng máu bên phải, phì đại tâm thất trái khi cản trở bên trái.
- Biểu hiện suy tim nếu tổn thương hẹp nặng.
- Tổn thương giãn sau chỗ hẹp: mức độ giãn thường nhiều sau chỗ hẹp tại van, giãn nhẹ hơn sau tổn thương hẹp trên van và không giãn sau chỗ hẹp dưới van.
CÁCH PHÁT HIỆN BỆNH TIM BẢM SINH Ở TRẺ EM
Bệnh TBS ở trẻ em thường bị bỏ qua cho đến khi xuất hiện một số biểu hiện muộn của biến chứng nên kết quả điều trị khó khăn, ít hiệu quả. Vì vậy, các thầy thuốc khám trẻ em cần chú ý đến những biểu hiện sớm để phát hiện và gửi đi khám chuyên khoa kịp thời. Sau đây là những điểm cần chú ý.
Có các biểu hiện suy tim
- Rối loạn hô hấp: thở nhanh, co kéo lồng ngực
- Nhiễm khuẩn hô hấp tái diễn, có các cơn ngất xỉu.
- Rối loạn tuần hoàn: tim đập mạnh, mạch nhanh bất thường và thường xuyên.
- Huyết áp cao bất thường toàn thân hoặc chi trên.
- Rối loạn phát triển thể chất: chậm hay không lên cân, lên cân quá nhanh do phù.
- Rối loạn hệ tiêu hóa: khó ăn, hay nôn trớ hoặc buồn nôn khi ăn
- Ra nhiêu mô hôi khi găng sức.
- Trẻ chậm chạp, ít chơi, quây khóc, ngủ kém.
Các biểu hiện bất thường ở ngoại vi
- Lồng ngực biến dạng, thường là ngực bên trái dô cao bất thường
- Tím tái: có thể rõ và sớm; cũng có thể chỉ kín đáo (da tối hơn trẻ khác) hoặc khi khóc, khi bú. Tím nửa người dưới.
- Mất mạch hoặc mạch không đều hai bên.
- Ngón tay chân dùi trống, móng khum mặt đồng hồ (muộn)
Tiếng tim bất thường
- Thông thường nhất là nghe có tiếng TTT thực thể trước tim hay đáy tim.
- Có thể có tiếng TTT xa tim do tuần hoàn bàng hệ.
- Đôi khi nghe T2 tách đôi ở đáy tim
- Tiếng thổi liên tục gần hoặc xa tim
- Nhịp ngựa phi nếu có suy tim nặng
PHƯƠNG HƯỚNG ĐIỀU TRỊ VÀ CHĂM SỐC TRẺ CỐ BỆNH TIM BẨM SINH
Điều trị
Phương pháp nội khoa chỉ áp dụng tạm thời để duy trì sự sống trong khi chờ đợi phẫu thuật cấp cứu (truyền PGE1 trong hẹp eo ĐMC nặng, chuyển gốc động mạch không có thông liên thất kèm theo và lỗ PFO hạn chế, teo động mạch phổi) và nhất là khi có biến chứng (suy tim, nhiễm khuẩn hô hấp). Nuôi dưỡng chu đáo để trẻ phát triển thể chất đủ điều kiện cho phẫu thuật cũng là vấn đề rất cơ bản trong điêu trị.
Phương pháp điều trị chủ yếu là ngoại khoa. Có thể là tạm thời (phương phap Raskind phá vỡ vách liên nhĩ trong chuyển gốc ĐM không có TLT kèm theo và lỗ PFO hạn chế, thắt vòng van ĐMP trong TLT nặng, nối tạm thời ĐMP với một nhánh ĐM hệ đại tuần hoàn ừong tứ chứng Fallot). Phương pháp điều trị triệt căn để sửa chữa các bất thường giải phẫu sẽ được tiến hành càng sớm càng tốt khi có đủ điều kiện về cân nặng đê tránh các biến chứng làm cho việc phẫu thuật trở nên khó khăn, không thê hoặc vô ích.
Các biện pháp chăm sóc chung
- Tiêm chủng: cần được tiến hành đầy đủ như mọi trẻ khác
- Chống nhiễm khuẩn hô hấp: cần chú ý điều trị tích cực và đầy đủ các trường hợp nhiễm vi khuẩn thường hay virus (đặc biệt là viêm tiểu phế quản do virus họp bào hô hấp) ở các bệnh nhân có tăng lưu lượng phổi, vì có thể gây tử vong sớm.
- Chú ý phát hiện và điều trị kịp thời lao phổi ở bệnh nhân có bệnh giảm lưu lượng máu lên phổi (các chứng Fallot).
- Phòng bệnh Osler: Đa số các bệnh tim bẩm sinh đều là điều kiện cơ bản cho sự xuất hiện viêm nội tâm mạc nhiễm khuẩn chậm (Osier) nên cần chú ý phòng bệnh này cho trẻ bằng kháng sinh mỗi khi phải làm các tiểu phẫu, nhổ răng, răng sâu. Ngay cả sau khi đã mổ triệt để, vẫn cần điều trị dự phòng như khi chưa mổ (trừ TLN và ống động mạch đã phẫu thuật).
- Hoạt động thể lực: nói chung không có chỉ định hạn chế hoạt động thể lực thông thường ở trẻ có bệnh TBS. Đa số trẻ có bệnh TBS biết tự điều chỉnh hoạt động của mình phù hợp với tĩnh trạng sức khoẻ và thích nghi với tình trạng bệnh. Tuy nhiên ở trẻ lớn, cân tránh các hoạt động nặng như thi đấu thể thao.
MỘT SỐ BỆNH TIM BẨM SINH THƯỜNG GẶP Ở TRẺ EM
Nhóm bệnh tim bẩm sinh shunt trái – phải
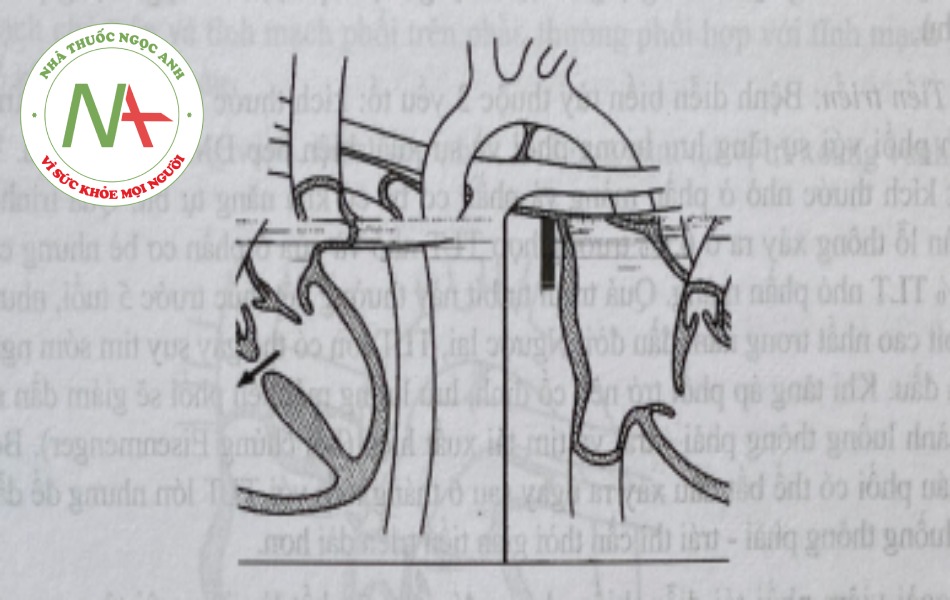
Thông liên thất
a. Tổn thương giải phẫu
Vách liên thất gồm 2 phần chính: phần màng và phần cơ. Phần màng có diện tích nhỏ nhưng TLT phần màng hay gặp nhất, chiếm khoảng 70% các thể thông liên thất. Vách liên thất phần cơ lại gồm 3 phần: phần buồng nhận, phần phễu và phần cơ bè Do đó, thông liên thất phần cơ được chia làm 3 loại: thông liên thất phần buồng nhận (chiếm 5-8%, gặp trong bệnh thông sàn nhĩ thất), thông liên thất phần phễu (chiếm 5-7%, còn gọi là thông liên thất dưới 2 van động mạch), thông liên thất phần cơ bè (15-20%).
b, Biểu hiện lâm sàng
Biểu hiện lâm sàng phụ thuộc vào mức độ luồng thông trái – phải. Với lỗ TLT nhỏ, trẻ thường không có triệu chứng cơ năng, phát triển bình thường, bệnh được phát hiện tình cờ qua khám lâm sàng. Với lỗ TLT lớn, trẻ có thể có các triệu chứng cơ năng ngay từ khi 2-3 tháng tuổi. Biểu hiện gồm suy dinh dưỡng, ăn uống khó khăn, thường xuyên viêm phổi, thở nhanh, khó thở do suy tim.
Lồng ngực bệnh nhân TLT thường biến dạng dô cao vùng trước tim, diện tim đập mạnh và rộng. Nghe tiếng TTT mạnh (từ 3/6 trở lên) thô ráp, kéo dài hết thì tâm thu, nghe rõ ở khoang liên sườn 4 trái, lan ra xung quanh kiểu nan hoa xe đạp và lan ra sau lưng. Cường độ tiếng thổi tâm thu không tỷ lệ thuận với kích thước lỗ thông. Nếu đã có tăng áp phổi, sẽ nghe được tiếng T2 mạnh ở đáy. Khi lưu lượng qua lỗ thông lớn, còn có thể nghe tiếng rung tâm trương ở mỏm do tăng lưu lượng máu qua van hai lá. Đặc biệt, nếu TLT dưới van động mạch chủ mà gây hiện tượng hở van động mạch chủ thì còn nghe thấy tiếng thổi tâm trương nhẹ tại khoang liên sườn 3 cạnh ức trái.
c. Hình ảnh X quang: tình trạng ứ huyết phổi .Diện tim to do thất trái hoặc 2 thất và tâm nhĩ trái giãn. Nếu TLT nhỏ, hình ảnh X quang có thể bình thường.
d. Hình ảnh điện tâm đồ: các dấu hiệu dày thất trái là chủ yếu, hoặc dày 2 thất khi có tăng áp phôi nặng và cố định (hội chứng Eisenmenger). Giãn nhĩ trái hay gặp. Điện tâm đồ có thể bình thường nếu TLT nhỏ.
e. Hình ảnh siêu âm: siêu âm hai chiều kết họp với siêu âm Doppler màu, Doppler xung cho phép phát hiện vị trí, kích thước lỗ TLT, chênh lệch áp lực qua lỗ TLT. Dựa trên siêu âm tim có thể phân loại kích thước lỗ TLT một cách đơn giản như sau:
- Lỗ thông nhỏ: đường kính lỗ TLT nhỏ hơn 1/3 đường kính gốc động mạch chủ.
- Lỗ thông vừa: đường kính lỗ TLT từ 1/3 -2/3 đường kính gốc động mạch chủ.
- Lỗ thông lớn: đường kính lỗ TLT lớn hơn 2/3 đường kính gốc động mạch chủ.
Siêu âm tim cũng cho phép đánh giá ảnh hưởng của lỗ TLT: đo được kích thước các buồng tim, đánh giá mức độ giãn của động mạch phổi, đo cung lượng phôi/cung lượng chủ.
f. Tiến triển: Bệnh diễn biến tùy thuộc 3 yếu tố: kích thước lỗ TLT, phản ứng của hệ mạch phổi với sự tăng lưu lượng phổi và sự xuất hiện hẹp ĐMP phần phễu. Thông liên thất kích thước nhỏ ở phần màng và phần cơ bè có khả năng tự bít. Quá trình tự bít hoàn toàn lỗ thông xảy ra ở 65% trường hợp TLT nhỏ và vừa ở phần cơ bè nhưng chỉ xảy ra ở 35% TLT nhỏ phần màng. Quá trình tự bít này thường kết thúc trước 5 tuổi, nhưng tần suất tự bít cao nhất trong năm đầu đòi. Ngược lại, TLT lớn có thể gây suy tim sớm ngay sau 6-8 tuần đầu. Khi tăng áp phổi trở nên cố định, lưu lượng máu lên phổi sẽ giảm dần rồi đổi chiều thành luồng thông phải – trái và tím tái xuất hiện (hội chứng Eisenmenger). Bệnh lý mạch máu phổi có thể bắt đầu xảy ra ngay sau 6 tháng tuổi với TLT lớn nhưng để dẫn đến kết quả luồng thông phải – trái thì cần thời gian tiến triển dài hơn.
Ngoài viêm phổi tái diễn, biến chứng đáng ngại nhất là viêm nội tâm mạc nhiễm khuẩn chậm (bệnh Osier) có thể xảy ra cho lỗ TLT dù rất nhỏ, và nhất là khi sâu răng, sau nhổ răng hay bất cứ tiểu phẫu nào.
Sự xuất hiện hẹp phễu ĐMP gặp ở 10% trường họp TLT trong năm đầu, gây nên bệnh cảnh rất khó phân biệt trên lâm sàng với tứ chứng Fallot.
g. Điều trị
Điều trị nội khoa: Điều trị suy tim khi có biểu hiện lâm sàng: thuốc lợi tiểu, thuốc ức chế men chuyển, một số trường hợp cân nhắc dùng digoxin khi chức năng tâm thu thất trái giảm. Bệnh nhân cũng cần được chú ý đến chế độ dinh dưỡng. Dự phòng viêm nội tâm mạc nhiễm trùng cần thực hiện ở tất cả các trường họp TLT.
Đóng lỗ TLT bằng dụng cụ là biện pháp can thiệp mới rất hiệu quả được áp dụng rộng rãi ở nhiều trung tâm. Ưu điểm của biện pháp này là thời gian tiến hành nhanh, bệnh nhân không phải chịu các nguy cơ của cuộc phẫu thuật tim hở và không để lại sẹo. Đóng lỗ TLT bằng dụng cụ được chỉ định cho lỗ thông nhỏ và vừa ở vị trí thuận lợi (phần màng và phần cơ bè).
Phẫu thuật vá TLT được chỉ định với lỗ thông lớn, có biểu hiện suy tim mà không đáp ứng với điều trị nội khoa hoặc không có chỉ định đóng bằng dụng cụ. Trường hợp lỗ TLT lớn nhưng nằm ở phân cơ, có thể trì hoãn phẫu thuật sửa chữa bằng khâu vòng làm nhỏ bớt khẩu kính động mạch phổi cho đến khi trẻ đủ lớn (phẫu thuật banding động mạch phổi).
Thông liên nhĩ
a. Tổn thương giải phẫu
Có 4 thể tổn thương chủ yếu:
- TLN lỗ thứ phát (ostium secondum), nằm giữa vách liên nhĩ, là thể hay gặp nhất.
- TLN lỗ tiên phát (ostium primim), nằm ở phần dưới vách liên nhĩ, hay gặp trong bệnh thông sàn nhĩ thất.
- TLN xoang tĩnh mạch (sinus venosus), lỗ thông nằm cao gần chỗ đỗ vào của Tĩnh mạch chủ trên và tĩnh mạch phổi trên phải, thường phối hợp với tĩnh mạch phổi đổ lạc chỗ không hoàn toàn.
- TLN thể xoang vành, hiếm gặp nhất, lỗ thông nằm tại vị trí xoang vành đổ vào nhĩ phải.
b. Biểu hiện lâm sàng: Bệnh cảnh của luồng thông trái-phải, nhưng triệu chứng thường xuất hiện muộn (tuồi đi học, vị thành niên). Thường nghe được T2 tách đôi và tiếng TTT êm dịu tại ổ van ĐMP do tăng lưu lượng qua van ĐMP. Khi luồng thông lớn, có thể nghe được tiếng thổi tâm trương tại ồ van ba lá. T2 mạnh khi tăng áp ĐMP mạnh.
c. X quang: Phổi đậm. Bóng tim to vừa do tâm thất và tâm nhĩ phải to. Cung giữa trái (cung động mạch phổi) phồng to và đập khi soi.
d. Điên tâm đồ: Trục phải, blốc nhánh phải không hoàn toàn. Dày thất phải và nhĩ phải.
e. Siêu âm tim: Thường thấy rõ lỗ TLN và giãn thất phải trên siêu âm hai chiều, nhưng cần phân biệt với hình ảnh lỗ bầu dục (Foramen ovale) chưa đóng kín (sinh lý, hay gặp ở trẻ nhỏ). Kích thước và hướng luồng thông thấy rõ trên siêu âm Doppler màu.
f. Tiến triển: Lưu lượng luồng thông trái – phải tùy thuộc vào khả năng giãn nở (compliance) của các buồng thất. Trong giai đoạn sơ sinh, khi 2 buồng thất có độ co giãn gần như nhau, luồng thông không đáng kể. về sau, thành thất phải trở nên mỏng hơn nhiều so với thành thất trái nên khả năng co giãn thất phải cao hơn thất trái, luồng thông từ trái qua phải mạnh dần lên. TLN lỗ thứ phát thường rất ít biểu hiện triệu chứng cho đến tuổi vị thành niên hoặc tuổi trưởng thành. Đa số trường họp có triệu chứng sớm gặp trong thể xoang tĩnh mạch do phối họp với tĩnh mạch phổi đổ lạc chỗ không hoàn toàn. Thông liên nhĩ lỗ thứ phát có khả năng tự đóng trước 4 tuổi. Tự bít hoàn toàn tại thời điểm 1,5 tuổi xảy ra ở: 100% lỗ thông kích thước dưới 3mm và 80% lỗ thông kích thước 3-8mm tự bít hoàn toàn; các lỗ thông liên nhĩ kích thước trên 8mm hiếm khi tự bít hoàn toàn (kích thước lỗ thông đo ở thời điểm phát hiện bệnh).
g. Điêu trị: Thường chỉ định đóng lỗ TLN sau 2 tuổi nếu tỷ lệ lưu lượng phổi/chủ trên 1,5 trừ khi có triệu chứng nặng. Đóng TLN lỗ thứ phát bằng dụng cụ qua can thiệp tim mạch có hiệu quả cao đang được áp dụng rộng rãi. Với lỗ thông liên nhĩ quá lớn hoặc có đặc diêm vị trí, giải phẫu không phù hợp đóng bằng dụng cụ thì được phẫu thuật vá lỗ thông.
Thông sàn nhĩ thất
a. Tổn thương giải phẫu
Bệnh xảy ra do sai lạc trong quá trình hình thành gối nội mạc, nên tất cả các cấu trúc tim xuất phát từ gối nội mạc (gồm phần dưới vách Mên nhĩ, phần trên vách liên thất, lá trước van 2 lá và lá thành van 3 lá) đều có thể bị tổn thương. Tùy mức độ tổn thương, chia làm 2 thể giải phẫu. Thông sàn nhĩ thất toàn bộ gồm đầy đủ các tổn thương thông liên nhĩ lỗ thứ nhất, thông liên thất phần buồng nhận, tổn thương van nhĩ thất dạng một van nhĩ thất chung (Hình 4). Thông sàn nhĩ thất bán phần chỉ gồm tổn thương thông liên nhĩ lỗ thứ nhất, không có thông liên thất, 2 vòng van nhĩ thất độc lập, nhưng thường phối hợp lá trước van 2 lá tách đôi. Bệnh thông sàn nhĩ thất gặp phổ biến ở trẻ bị hội chứng Down.
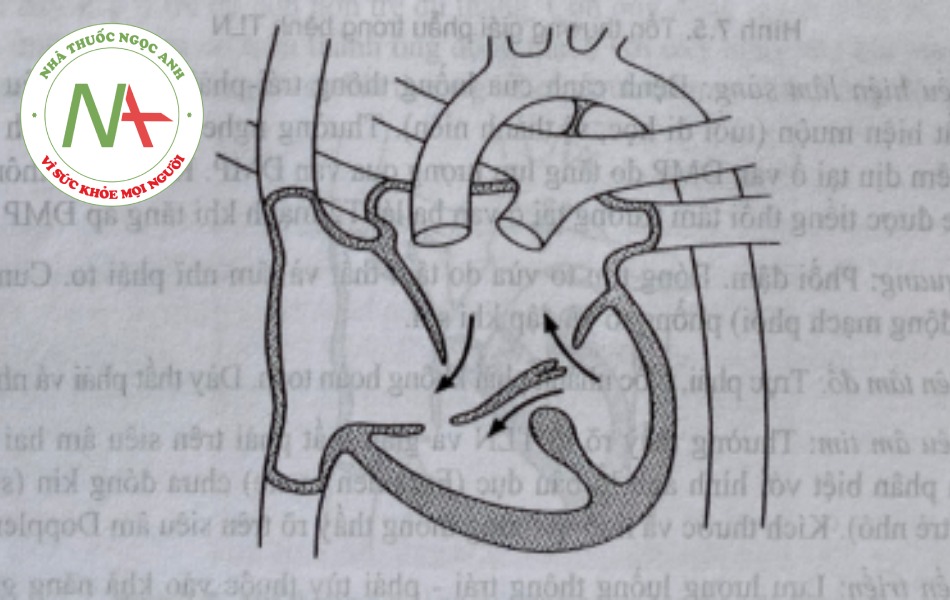
b. Biểu hiện lâm sàng: Bệnh cảnh của luồng thông trái – phải, nhưng xuất hiện sớm ngay trong những tháng đầu sinh trong thể thông sàn nhĩ thất toàn bộ, biểu hiện lâm sàng nhẹ và kín đáo hơn trong thể thông sàn nhĩ thất bán phần. Ngoài tiếng TTT do tăng lưu lượng phổi, còn nghe được tiếng TTT kéo dài hết thì tâm thu do hở van 2 lá. T2 ở đáy thường mạnh do tăng áp phôi.
c. X quang: Phổi ứ huyết. Diện tim rất to, hầu hết ác buồng tim đều giãn.
d. Điện tâm đồ: Trục trái. Dày thất phải. Đôi khi có dày cả 2 thất. Có thể có blốc nhĩ thất độ 1.
e. Siêu ầm tim: Qua siêu âm hai chiều thấy rõ lỗ TLN thấp nằm ngay sàn nhĩ -that, TLT cao, lá trước van 2 lá tách đôi. Luồng trào ngược van 2 lá và van 3 lá thây rõ qua siêu âm Doppler màu.
f. Tiến triển: Trong thông sàn nhĩ thất toàn bộ có sự phối họp của TLT rộng với
TLN và hở van 2 lá. Trong thì tâm thu, các luồng máu trong tim hỗn loạn (từ thất trái sang nhĩ trái, nhĩ phải, từ thất phải sang nhĩ phải) làm giảm chức năng tống máu của tim và tăng công năng vô ích dẫn đến suy tim rất sớm trong những tháng đâu sau sinh. Tăng áp phổi mạnh và trở nên cố định sớm có thể xảy ra ngay sau 6 tháng đâu. Đặc biệt với bệnh nhân Down, biến đổi mạch máu phổi có xu hướng xuất hiện sớm hơn. Trong thê không điển hình, nếu hở 2 lá ít, bệnh cảnh giống như TLN đơn thuần.
g. Điều trị: Điều trị nội khoa để giảm nhẹ tình trạng suy tim trong thời gian chờ phẫu thuật. Đối với thông sàn nhĩ thất toàn bộ, cần chỉ định phẫu thuật sớm từ 2 – 4 tháng tuổi. Thể thông sàn nhĩ thất bán phần, thường chỉ định phẫu thuật lúc trẻ được 2-4 tuổi, nếu có triệu chứng suy tim thì chỉ định sớm hơn.
Còn ống động mạch
a. Tổn thương giải phẫu: Ống động mạch nối liền ĐMP với ĐMC xuống có vai trò quan trọng trong tuần hoàn thai nhi, và thường đóng kín sau khi sinh vài giờ. Bệnh CODM hay gặp ở trẻ đẻ non hơn trẻ đủ tháng. Còn ống động mạch ở trẻ đẻ non thường do đáp ứng kém của cơ trơn thành ống động mạch với oxy ngay sau khi sinh. Còn ống động mạch ở trẻ đủ tháng do sự bất thường về cấu trúc cơ trơn thành ống động mạch.
b. Biểu hiện lấm sàng: Bệnh cảnh chung của luồng thông trái – phải. Tiếng thổi liên tục ở khoang liên sườn 2 trái hay gặp nhưng không đặc hiệu (Bảng 7.12). Khi luồng thông lớn, có thê nghe tiêng rung tâm trương tại ổ van 2 lá. Tuy nhiên, ở trẻ sơ sinh thường chỉ nghe tiêng TTT kéo dài sang thì tâm trương. Mạch ngoại vi thường nẩy mạnh và khoảng chênh lệch giữa HA tôi đa và tối thiểu lớn giống như hở van ĐMC. Nếu ống động mạch kích thước bé có thể không có biểu hiện gì khi khám tim mạch.
Bảng 6. Các nguyên nhân của tiếng thổi liên tục
| Còn ống động mạch
Vỡ phình xoang Valsava của ĐMC Rò động mạch chủ-phổi Thông liên thất kèm hở van ĐMC Rò động – tĩnh mạch vành Rò động – tĩnh mạch phổi Luồng thông nhân tạo do nối chủ – phổi |
c. X quang: Phổi đậm. Cung động mạch phổi phồng; động mạch phổi đập khi soi. Diện tim to nếu luồng thông lớn làm tim trái (cả thất lẫn nhì) giãn hoặc bình thường nêu ống động mạch bé.
d. Điện tâm đồ: Dày thất trái. Giãn nhĩ trái. Nếu COĐM lớn, có thể dày cả 2 thất. Điện tâm đồ bình thường nếu COĐM bé.
e. Siêu âm tim: Siêu âm tim cho phép xác định còn động mạch, kích thước, độ dài và hình thái ống động mạch. Siêu âm Doppler đánh giá được luồng thông qua ông động mạch, thường là trái – phải liên tục, đo được chênh lệch áp lực qua ống động mạch. Các ảnh hưởng của còn ống động mạch cũng được đánh giá: giãn động mạch phổi, giãn nhĩ trái, thất trái.
f. Tiến triển: Còn ống động mạch ở trẻ đẻ non có khả năng tự đóng cao hơn trẻ đủ tháng. Khả năng tự đóng ống động mạch sẽ giảm nhiều sau 3 tháng. Nếu COĐM lớn, luồng thông trái – phải làm tăng lưu lượng máu trở về thất trái, nhĩ trái, tăng công vô ích của tim, dẫn tới suy tim trái. Mặt khác, tăng lượng máu lên phổi nhanh chóng dẫn đến tăng áp động mạch phổi cố định, nhất là khi COĐM lớn.
g. Điều trị: Với COĐM nhỏ không gây triệu chứng lâm sàng thì chỉ cần theo dõi định kỳ, dự phòng viêm nội tâm mạc nhiễm trùng, chỉ định đóng ống động mạch sau 1 tuổi. Với COĐM lớn gây biểu hiện lâm sàng, chỉ định điều trị nội khoa kết hợp với chỉ định đóng ống. Việc đóng ông động mạch có thê tiên hành bằng phẫu thuật cắt, thắt ống hoặc đóng bằng dụng cụ qua can thiệp mạch. Riêng đối với COĐM ở trẻ đẻ non trong giai đoạn sơ sinh, có thể áp dụng biện pháp đóng ông động mạch bằng thuốc indomethacine, ibuprofen, paracetamol.
Nhóm không có shunt và có cản trở dòng máu
Hẹp eo động mạch chủ:
Tấn thương giải phẫu
Bệnh thường gặp ở nam nhiều hơn nữ, tỷ lệ 2:1. Trong số các bệnh nhân Turner 30% bị hẹp eo động mạch chủ đại đa số trường hợp hẹp eo DMC khu trú ở sau chỗ phát sinh của ĐM dưới đòn trái. Bệnh có thể đơn thuần nhưng cũng có thể phối hợp với các tổn thương khác (thể phức tạp) như: còn OĐM [còn được gọi là hẹp eo ĐMC thể trẻ em (Infantile coartation), thường kèm theo thiểu sản quai DMC1 TLT, hẹp van ĐMP (van ĐMC 2 lá).
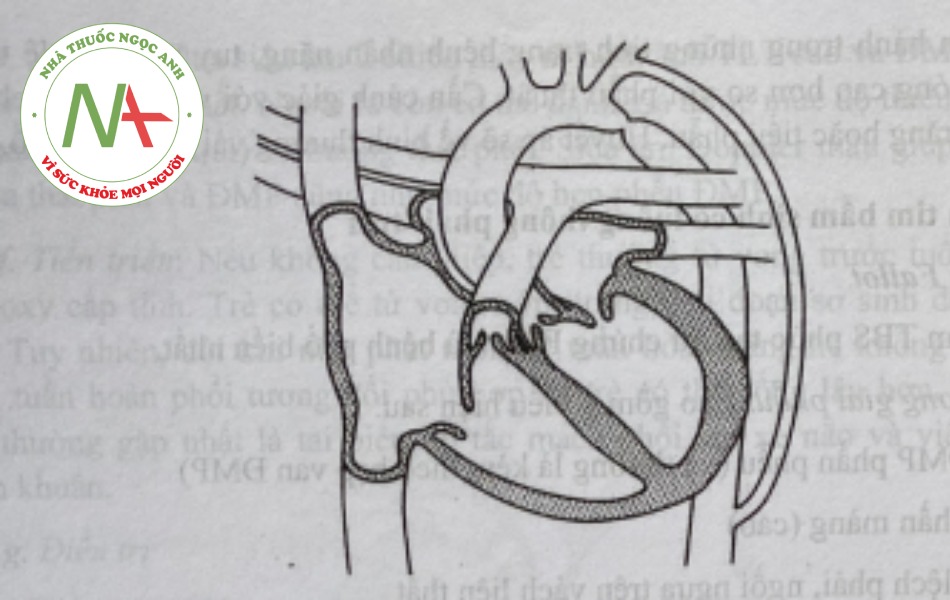
Biểu hiện lâm sàng
Thể đơn thuần rất ít khi gây bệnh cảnh cấp tính và thường dễ bị bỏ qua. Ngược lại, thể phức tạp thường gây bệnh cảnh suy tuần hoàn hô hấp cấp tính nặng ngay ở tuổi sơ sinh hoặc nhũ nhi, đòi hỏi can thiệp ngay. Các biểu hiện hay gặp là: mạch bẹn mất hoặc rất yếu, tăng HA chi trên, tiếng TTT dài, nghe rõ nhất ở vùng bả vai trái, chảy máu cam, yếu chân. Trong thể trẻ em (phối họp với CODM), có hiện tượng tím nửa người dưới do máu từ động mạch phổi sang ĐMC nuôi phân dưới cơ thể. Một trong các biến chứng muộn hay gặp là phình mạch não do tăng HA kéo dài.
X quang
Ngoài giai đoạn sơ sinh, thường thấy hình ảnh phồng ĐMC sau chỗ hẹp. Sau 5 tuồi có thể thấy hình ảnh xương sườn bị lõm do phình mạch đè vào. Diện tim to do suy tim có thể gặp sớm nếu là thể phức tạp.
Điện tâm đồ
Có thể gặp dày thất trái nếu hẹp nặng. Trong thể phức tạp có thể gặp dày thất phải hoặc dày 2 thất.
Siêu âm tim
Ở trẻ sơ sinh, qua siêu âm 2 chiều có thể thấy rõ thiểu sản phần ĐMC chỗ có hẹp eo và các tổn thương phối họp nếu có. Siêu âm Doppler màu cho phép đánh giá mức độ hẹp và xác định luồng máu đi ngược lại từ ĐMC ngực qua chỗ hẹp trong thì tâm trương.
Tiến triển
Ở trẻ sơ sinh, khi ống ĐM đóng sẽ gây nên tình trạng suy tim đột ngột rất nguỵ hiểm vì đe dọa tính mạng trẻ, nhất là khi có thêm các tổn thương phối họp khác (rất phổ biến). Ở trẻ lớn hơn, nếu mổ muộn, sẽ có bệnh cảnh cao huyết áp.
Điều trị
Thái độ xử trí tùy theo mức độ hẹp eo. Trong thể phức tạp ở trẻ bú mẹ, nhất là thể nặng ở trẻ sơ sinh, cần điều trị cấp cứu với truyền prostaglandin E1 để duy trì mở ống động mạch, đông thời điều trị tình trạng suy tim cấp với dopamin, dobutamin, lợi tiểu, chống toan máu. Khi ổn định được tình trạng bệnh nhân thì cần chỉ định phẫu thuật ngay. Hiện nay có thê xử lý hẹp eo ĐMC bằng phẫu thuật hoặc nong bằng bóng. Nong eo ĐMC có thể tiến hành trong những tình trạng bệnh nhân nặng, tuy nhiên tỷ lệ tái hẹp sau nong bằng bóng cao hơn so với phẫu thuật, cần cảnh giác với viêm nội mạch vùng hẹp sau khi nhổ răng hoặc tiểu phẫu. Huyết áp sẽ về bình thường vài ngày sau mô.
Nhóm bệnh tim bẩm sinh có luồng thông phải -trái
Tứ chứng Fallot
Trong nhóm TBS phức tạp, tứ chứng Fallot là bệnh phổ biến nhất.
a. Tổn thương giải phẫu
Bao gồm 4 biểu hiện sau:
- Hẹp ĐMP phần phễu (và thường là kèm theo hẹp van ĐMP)
- TLT phần màng (cao)
- ĐMC lệch phải, ngồi ngựa trên vách liên thất
- Dày thất phải.
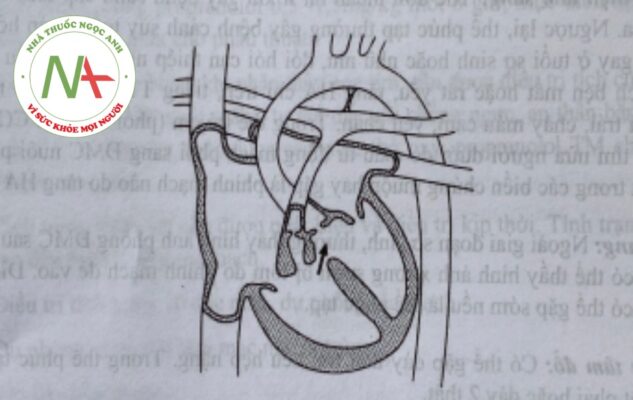
b. Biểu hiện lâm sàng: Tím tái xuất hiện trong 6 tháng đầu sau sinh. Muôn hơn sẽ có ngón tay chân dùi trống. Các cơn thiếu oxy cấp (spells) thường xảy ra khi có hiện tượng co thắt phần phễu động mạch phổi, làm tăng đột ngột luồng thông phải-trái gây thiếu máu cấp tính ở não và các bộ phận khác. Biểu hiện lâm sàng cơn thiếu oxy cấp bao gồm: tím tăng dữ dội, thở nhanh sâu, mất ý thức, xảy ra đột ngột ở trẻ nhỏ. Ở trẻ lớn cơn ít nguy kịch hơn và thường thể hiện dưới dạng ngồi xổm (squatting). Tiếng T2 ơ đáy nhẹ ngắn hơn bình thường. Tiếng TTT tống máu nghe rõ ở cạnh ức trái, rõ nhất ở khoang liên sườn 3. Khi bệnh nặng mà không nghe tiếng thổi thường là do teo van ĐMP.
c. X quang: Phổi sáng hơn bình thường. Diện tim rất ít khi to ra. Cung ĐMP (giữa trái) lõm kết hợp với mỏm tim hếch lên do dày thất phải tạo nên hình hia co điển
d. Điện tâm đồ: Trục phải. Dày thất phải.
e. Siêu âm: Qua siêu âm 2 chiều thấy rõ hình ảnh TLT cao và ĐMC lệch phải ngồi ngựa lên vách liên thất. Ngoài ra còn có thể đánh giá được mức độ thiểu sản ĐMP (thân, các nhánh phải và trái) và buồng thất phải. Siêu âm Doppler màu giúp đánh giá chênh áp giữa thất phải và ĐMP cũng như mức độ hẹp phễu ĐMP.
f. Tiến triển: Nếu không can thiệp, trẻ thường tử vong trước tuổi 20 do các cơn thiếu oxy cấp tính. Trẻ có thể tử vong sớm trong giai đoạn sơ sinh do hẹp ĐMP quá nặng. Tuy nhiên, đôi khi nhờ phát triển hệ tuần hoàn bàng hệ khổng lồ đảm bảo lưu lượng tuần hoàn phổi tương đối phù họp và trẻ có thể sống lâu hơn. Các biến chứng nặng thường gặp nhất là tai biến do tắc mạch phổi, áp xe não và viêm nội tâm mạc nhiễm khuẩn.
g. Điều trị
* Điều trị nội khoa
- Dự phòng cơn tím (với bệnh nhân tím nặng, hoặc đã có cơn tím, hoặc hẹp nặng đường ra thất phải): uống propranolol 0,5 -l,5mg/kg mỗi 8 giờ, mục đích hạn chế xuất hiện cơn tím trong thời gian chờ phẫu thuật.
- Điều trị cơn tím: Ngay khi nhận thấy cơn tím, cần được điều trị tích cực bằng các biện pháp: trấn tĩnh trẻ, đặt ngồi (nằm) tư thế đầu gối chống ngực, an thần bằng morphin tiêm dưới da 0,1 – 0,2mg/kg hoặc dùng seduxen, thở oxy, propranolol TM chậm, chống toan máu, thuốc co mạch.
- Tình trạng thiếu sắt cần được phát hiện và điều trị kịp thời. Tình trạng thiếu sắt có liên quan đến biến chứng tắc mạch.
- Điều trị tình trạng cô đặc máu, dự phòng tắc mạch.
- Dự phòng viêm nội tâm mạc nhiễm trùng.
* Điều trị phẫu thuật
- Phẫu thuật tạm thời: làm cầu nối chủ – phổi (phổ biến là phẫu thuật Blalock- Taussig: nối động mạch dưới đòn với động mạch phổi cùng bên). Mục đích làm tăng lượng máu lên động mạch phổi. Chỉ định cho trẻ nhỏ hơn 3-4 tháng tuổi và triệu chứng lâm sàng nặng; hoặc ở những trẻ có động mạch phổi thiểu sản không phù họp để sửa toàn bộ 1 thì.
- Phẫu thuật sửa toàn bộ: gồm vá thông liên thất, mở rộng đường ra thất phải, mở rộng vòng van động mạch phổi và động mạch phổi, có thể sửa chữa thêm các tổn thương khác kèm theo. Thời điểm phẫu thuật toàn bộ phụ thuộc triệu chứng lâm sàng và đặc điểm giải phẫu. Với bệnh nhân có triệu chứng lâm sàng và có hình thái giải phẫu đường ra thất phải và động mạch phổi phù hợp để sửa toàn bộ thì có thể sửa toàn bộ sau 3-4 tháng tuổi. Với bệnh nhân không có biểu hiện tím hoặc tím nhẹ, thường chỉ định phẫu thuật trước 1 tuổi. Với bệnh nhân đã làm cầu nối chủ phổi thì chỉ định phẫu thuật từ 1-2 tuổi.
Bệnh Ebstein (nhĩ hóa thất phải)
a. Tốn thương giải phẫu: Bất thường van ba lá với lá vách và lá trước bị dính dọc theo thành thất phải làm cho một phần thất phải bị nhĩ hóa. Kết quả là nhĩ phải giãn to, buông thất phải chức năng bị thu nhỏ lại. Bệnh Ebstein luôn có hở van 3 lá và có thể hẹp đường ra thất phải do phần thừa ra của mô van ba lá; Thường có TLN hoặc còn lỗ bâu dục với luồng thông phải – trái. Khoảng 15% có phối họp với hẹp van ĐMP.
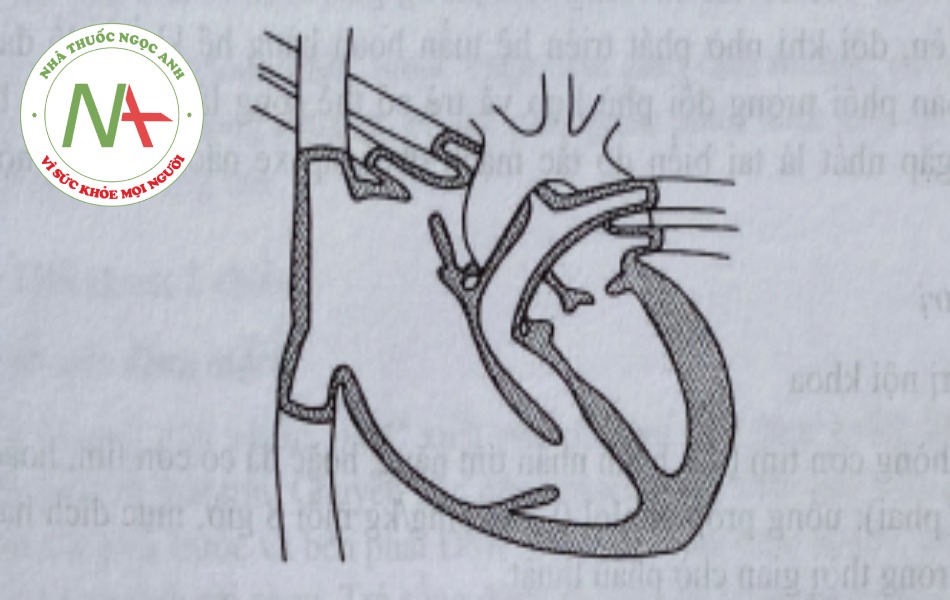
b. Biểu hiện lâm sàng: Với thể nặng, ngay từ giai đoạn sơ sinh đã có biểu hiện tím tái nặng và suy tim phải. Trường họp nhẹ hơn, trẻ thường thích nghi qua giai đoạn đầu, nhưng có biểu hiện khó thở khi gắng sức, ngất do các rối loạn nhịp tim. Khám thường thấy diện tim to, gan to, nghe tim thấy có tiếng TTT thô ráp bờ trái xương ức do hở van ba lá và có thể có tiêng thôi giữa thì tâm trương, nên rất dễ nhầm lẫn với tiếng co màng ngoài tim. Tiếng tim điển hình là 4 tiếng tim do tiếng TI và T2 tách đôi.
c. X quang: Phổi bình thường hoặc quá sáng. Diện tim rất to, chủ yếu do nhĩ phải to và giãn.
d. Điện tâm đồ: Bloc nhánh phải hoàn toàn hoặc không hoàn toàn. Điện thế rất thấp ở VI. Sóng p cao và nhọn. Đôi khi có hội chứng Wolff-Parkinson-White.
e. Siêu âm: Trên siêu âm 2 chiều thấy rất rõ lá vách van 3 lá bám thấp và tâm thất phải nhĩ hóa. Siêu âm Doppler màu giúp xác định và lượng hoá hở van 3 lá và phát hiện hẹp van ĐMP phối họp.
f. Tiến triển: Nếu có kèm theo hẹp nặng đường ra thất phải hoặc van ĐMP, trẻ tử vong sớm trong giai đoạn sơ sinh. Nêu không, trẻ thường sống qua giai đoạn ban đầu, tiên lượng vê lâu dài khó dự đoán. Tử vong thường do cơn ngất, thiếu oxy nặng, suy tim phải. Tím tái ở giai đoạn sơ sinh có xu hướng cải thiện khi sức cản mạch phổi giảm sau sinh, sau đó tím lại tiến triển tăng lên ở giai đoạn sau.
g. Điều trị: Với thể nặng cần can thiệp cấp cứu thời kỳ sơ sinh: duy trì thuốc PGE1 để mở ông động mạch cải thiện máu lên phổi, trẻ suy tim nặng cần dùng các thuốc vận mạch, lợi tiêu, điêu chỉnh các rối loạn kèm theo. Phẫu thuật Blalock-Taussig shunt được thực hiện sớm khi ống động mạch xu hướng đóng, có thể cần mở vách liên nhĩ có thể cần thiết để giảm tình trạng suy tim phải. Sau đó, tùy theo chức năng that phải còn tốt hay không, bệnh nhân sẽ được phẫu thuật theo hướng chuyển về hai thất hay chuyển về một thất (tuần hoàn Fontan).
Với thể nhẹ hơn, phẫu thuật thường được trì hoãn càng muộn càng tốt và chỉ tiến hành khi có triệu chứng nặng, bằng cách sửa hoặc thay van 3 lá và khâu gấp bán phân thất phải bị nhĩ hóa. Tuy nhiên, tỷ lệ tử vong quanh mổ thường cao.
Trong trường họp loạn nhịp, thuốc chẹn beta giao cảm thường chỉ định đầu tiên. Nếu điều trị nội khoa không kết quả, có thể phải phẫu thuật hoặc đốt các bó thần kinh dạn truyền phụ qua thông tim.
Nhóm TBS shunt 2 chiều
Chuyển gốc động mạch
a. Tổn thương giải phẫu: ĐMC xuất phát từ tâm thất phải trong khi động mạch phổi lại xuất phát từ thất trái. Chuyển gốc động mạch hoàn toàn hay còn gọi là D-TGA khi ĐMC nằm ở phía trước và bên phải ĐMP. Như vậy, đại tuần hoàn và tiểu tuần hoàn chạy song song và tách rời nhau. Trẻ sống được là nhờ các lỗ thông giữa 2 hệ tuần hoàn với nhau. Mức độ trộn lẫn máu vào kích thước các lỗ thông (TLT, TLN, còn OĐM). Thể này có thể phối hợp với hẹp ĐMC (phễu hoặc van). Chuyển gốc động mạch có sửa chữa, khi ĐMC nằm phía trước và bên trái ĐMP. Trong thể này thì tương quan tạng – nhĩ vẫn bình thường, tương quan nhĩ – thất và thất – đại động mạch bất thường, như vậy có hiện tượng đảo ngược thất. Chức năng của tim vẫn tự sửa chữa.
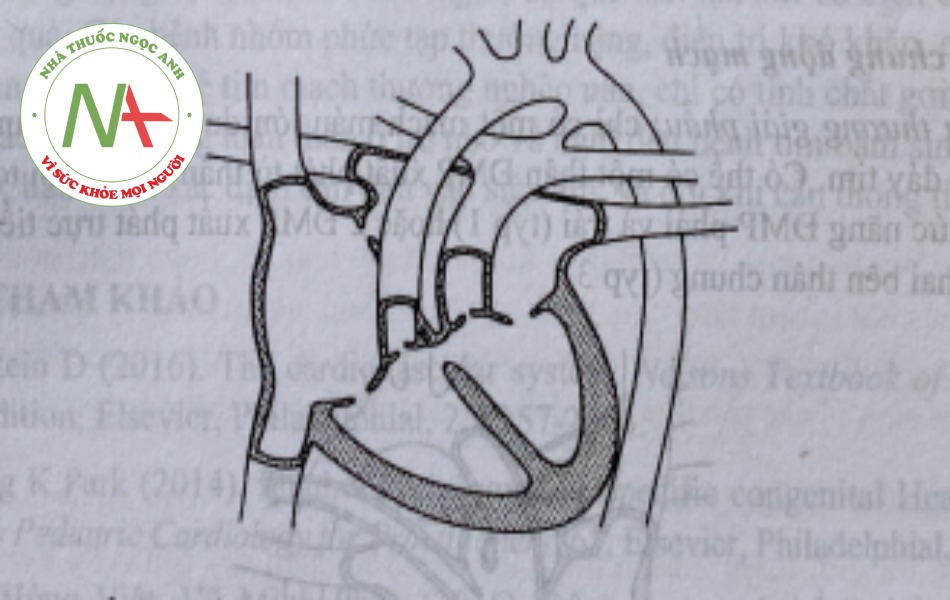
b. Biểu hiện lâm sàng: Chuyển gốc động mạch hoàn toàn: trẻ trai bị bệnh cao gấp từ 2 đến 4 lần trẻ gái. Thường trẻ sinh ra có trọng lượng cao hơn trẻ bình thường. Nếu không có các lô thông, hoặc các lô thông quá bé, bệnh trầm trọng ngay từ khi mới sinh tím dữ dội và tử vong sau vài giờ do suy tim cấp và thiếu oxy cấp. Khi có TLT kèm theo, triệu chứng thường nhẹ hơn; suy tim xuất hiện muộn hơn. Nghe tim không có triệu chứng đặc trưng mà tùy thuộc vào các dị dạng kèm theo. Có thể nghe T2 ngắn và mạnh do ĐMC nằm phía trước che lấp tiếng đóng van ĐMP. Thường không có tiếng thổi.
c. X quang: Phổi bình thường hoặc đậm. Ở trẻ nhỏ, diện tim to ít, nhưng càng vê sau, diện tim càng to. Cuống tim bé do 2 động mạch lớn che lấp nhau và không có tuyên ức bâm sinh, làm cho bóng tim có hình quả trứng.
d. Điện tâm đồ: bình thường khi mới sinh. Từ sau một tuần, xuất hiện dày thất phải nếu không có TLT hay TLN kèm theo. Nếu có kèm lỗ thông liên thất và hẹp van hay phễu ĐMP, sẽ có dày 2 thất.
e. Siêu âm: Chẩn đoán dễ dàng trên siêu âm 2 chiều. Mạch máu lớn xuất phát từ thất phải có đặc điểm giải phẫu của ĐMC và mạch từ thất trái giống ĐMP. Hai ĐM lớn này không bắt chéo nhau như bình thường, mà chạy song song với nhau. Siêu âm Doppler giúp phát hiện các luồng thông và đáng giá mức độ chênh áp.
f. Tiến triển: Thể D-TGA, nếu không có luồng thông giữa 2 hệ tuần hoàn và không can thiệp, trẻ chết từ giai đoạn sơ sinh. Khi có TLT haỵ còn OĐM, trẻ đỡ tím hơn, nhưng tăng áp phổi phát triển nhanh và trở thành cố định rất sớm. Thể chuyển gốc động mạch có sửa chữa, thất phải (lúc này làm nhiệm vụ thất hệ thống) sẽ xuất hiện suy chức năng và vòng van ba lá giãn dẫn tới hở van.
g. Điều trị: Thể D-TGA, cần chỉ định phẫu thuật chuyển vị trí các ĐM (aterial switch operation) ngay trong 2 tuần đầu, vì nếu để muộn, ĐMC sẽ mất khả năng đảm bảo vận chuyển máu hệ đại tuần hoàn vì đã thích nghi với áp lực thấp của thất phải. Trong trường họp cấp cứu: Thủ thuật Raskind được tiến hành dùng bóng nong để mở rộng lỗ TLN, hoặc truyền thuốc PGE1 duy trì mở ống động mạch tăng cường sự trộn máu giữa 2 vòng tuần hoàn.
Thân chung động mạch
a. Tổn thương giải phẫu: chỉ có một mạch máu lớn duy nhất có van bán nguyệt xuất phát từ đáy tim. Có thê có một thân ĐMP xuất phát từ thân chung rồi toả ra thành 2 nhánh có chức năng ĐMP phải và trái (typ 1) hoặc 2 ĐMP xuất phát trực tiếp từ mặt sau (typ 2) hay hai bên thân chung (typ 3).
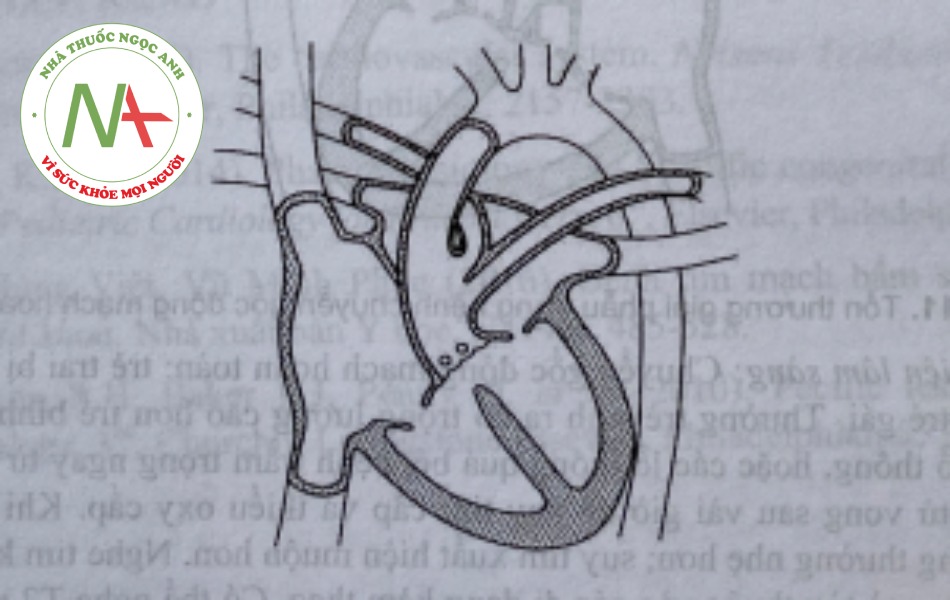
b. Biểu hiện lâm sàng: Triệu chứng suy tim xuất hiện khá sớm trong năm đầu. Trẻ thn nhẹ. TTT mạnh, thô ráp cạnh ức trái kèm theo clic tâm thu. T2 ngắn. Có thể có tiếng thổi đâu tâm trương do hở van thân chung và mạch nẩy mạnh giống trong hở chủ.
c. X quang: Có thể thấy cung ĐMC phải trong 50% trường hợp. Phổi đậm. Diện tim to vừa. Có thể thấy một nhánh ĐMP xuất phát cao hơn bình thường.
d. Điện tâm đồ: Dày 2 thất, nhưng có thể dày thất phải hoặc trái trội hơn.
e. Siêu âm tim: Qua siêu âm 2 chiều thấy một động mạch lớn cưỡi ngựa lên vách liên thất chỗ có lỗ TLT và từ đó 2 động mạch phổi đi ra. Siêu âm Doppler màu giúp phát hiện hở hoặc hẹp van thân chung.
f .Tiến triển: Nếu không được phẫu thuật, đa số trẻ tử vong trước 6 tháng. Tăng áp phổi cố định sớm. Suy van thân chung thường nặng, nên suy tim rất sớm.
g. Điều trị: Thường có chỉ định phẫu thuật triệt để sớm, thậm chí ngay trong giai đoạn sơ sinh, bằng cách vá thông liên thất hướng thân chung về thất trái. Thân chung ĐMP hoặc 2 ĐMP được chuyển sang nối với thất phải. Nếu suy tim nặng sớm, có thể làm phẫu thuật khâu hẹp ĐMP (banding) trong thời gian đầu để hạn chế lưu lượng lên phổi, giảm suy tim và tăng áp phổi.
KẾT LUẬN
Tim bẩm sinh là bệnh hay gặp ở trẻ em. Các bệnh thuộc nhóm có luồng thông trái-phải có thể điều trị phẫu thuật kết quả rất tốt nếu phát hiện sớm. Tuy nhiên, do bệnh ít gây triệu chứng nặng ban đầu, nên thường bị bỏ qua đến tận khi có biến chứng nặng, điều trị ít kết quả. Các bệnh nhóm phức tạp thường nặng, điều trị khó khăn, cần kỹ thuật cao. Biểu hiện lâm sàng hệ tim mạch thường nghèo nàn, chỉ có tính chất gợi ý. cần chú ỷ phát hiện các triệu chứng toàn thân ở trẻ nhỏ và nghĩ đến bệnh tim bẩm sinh để không bỏ sót bệnh. Chẩn đoán xác định cần dựa vào siêu âm, và đôi khi cần thông tim.
TÀI LIỆU THAM KHẢO
- Bernstein D (2016). The cardiovascular system. Nelsons Textbook of Pediatrics, 20th edition, Elsevier, Philadelphial, 2, 2157-2303.
- Myung K.Park (2014). Phathophysiology and specific congenital Heart Defects. Park’s Pediatric Cardiology for Practitioners, 6th, Elsevier, Philadelphial, 210-528.
- Phan Hùng Việt, Vũ Minh Phúc (2016). Bệnh tim mạch bẩm sinh. Sách giáo khoa nhi khoa, Nhà xuất bản Y học, Hà Nội, 485-528.
- Anderson R.H, Baker E.J, Penny D. et al (2010). Pecific lesions. Pediatric Cardiology, 3rd, Churchill Livingstone Elsevier, Philadelphia!, 553-835.
