Bệnh da liễu
Mụn cóc sinh dục: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Mụn cóc sinh dục: Nguyên nhân, chẩn đoán và hướng dẫn điều trị theo BMJ file PDF xin vui lòng click vào link ở đây.
Tóm tắt
- bệnh nhiễm trùng lây truyền qua đường tình dục thường gặp.
- Do nhiễm vi-rút gây u nhú ở người (HPV) gây ra, thường gặp nhất là HPV týp 6 và 11.
- Tỷ lệ nhiễm HPV sinh dục cao nhất xảy ra từ 16 đến 25 tuổi.
- Chẩn đoán dựa trên biểu hiện lâm sàng.
- Nói chung có thời gian lành tính và thường không liên quan đến khả năng gây ung thư.
- Điều trị là một thách thức vì không có biện pháp điều trị khỏi và thường tái phát.
Thông tin cơ bản
Định nghĩa
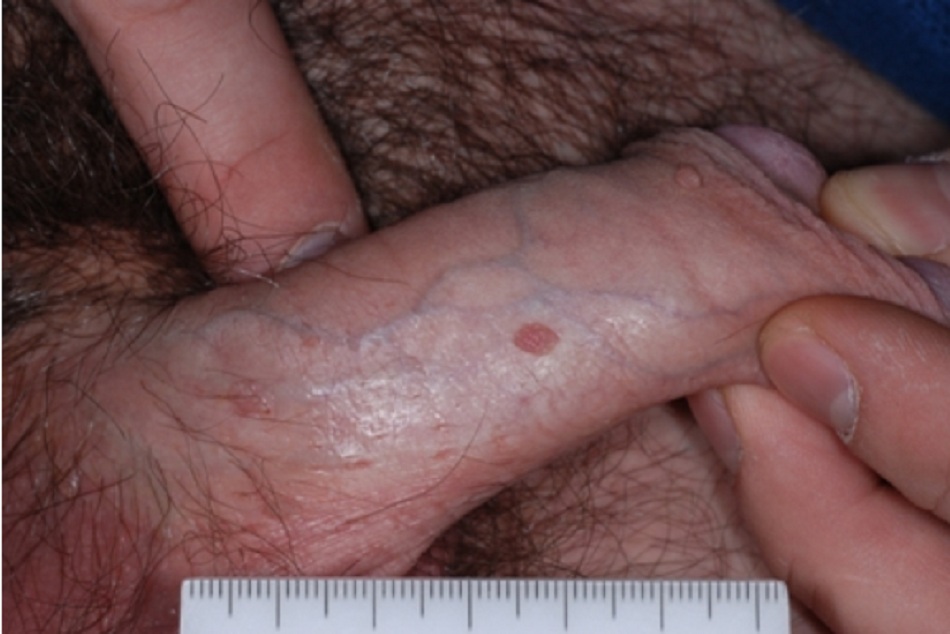
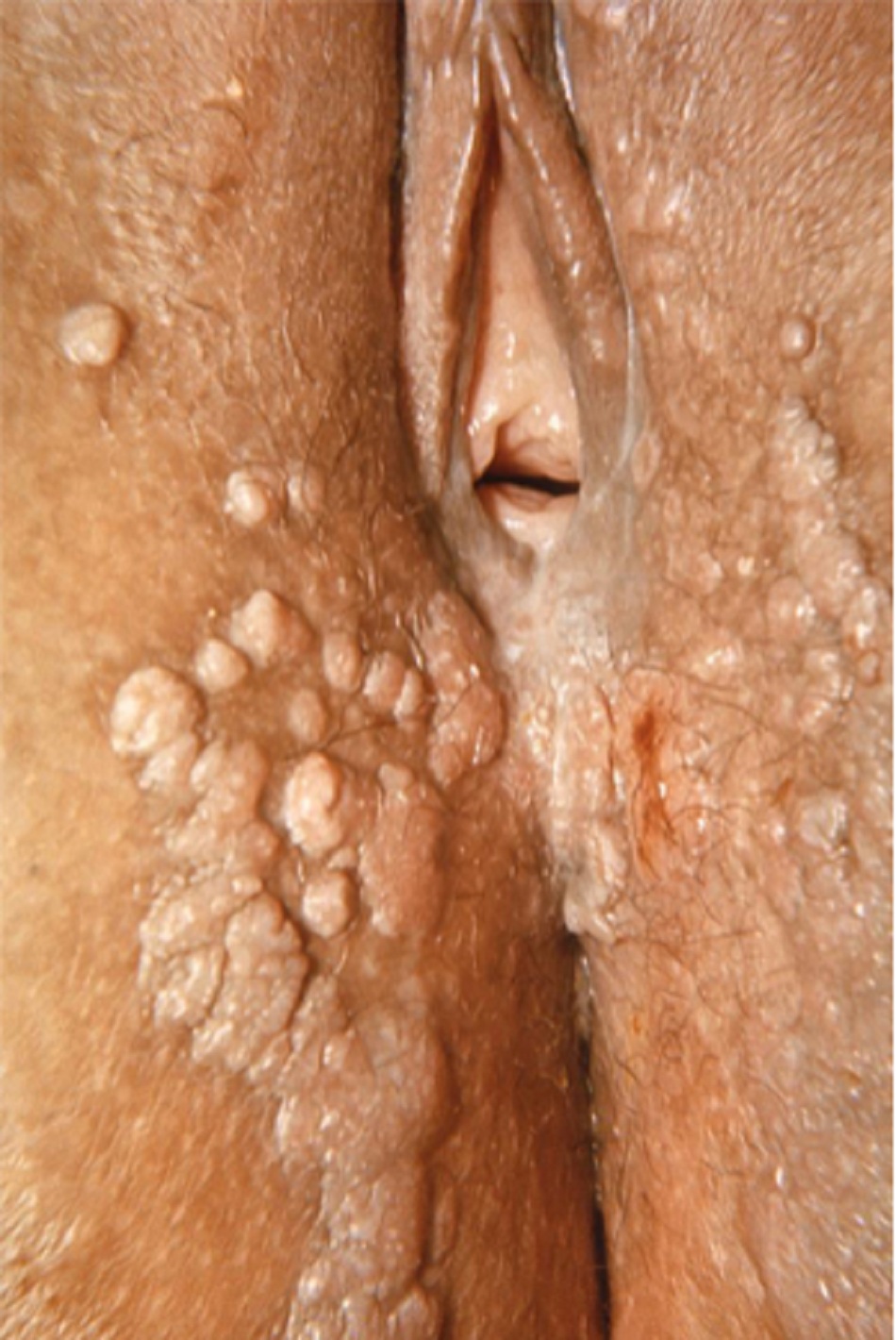
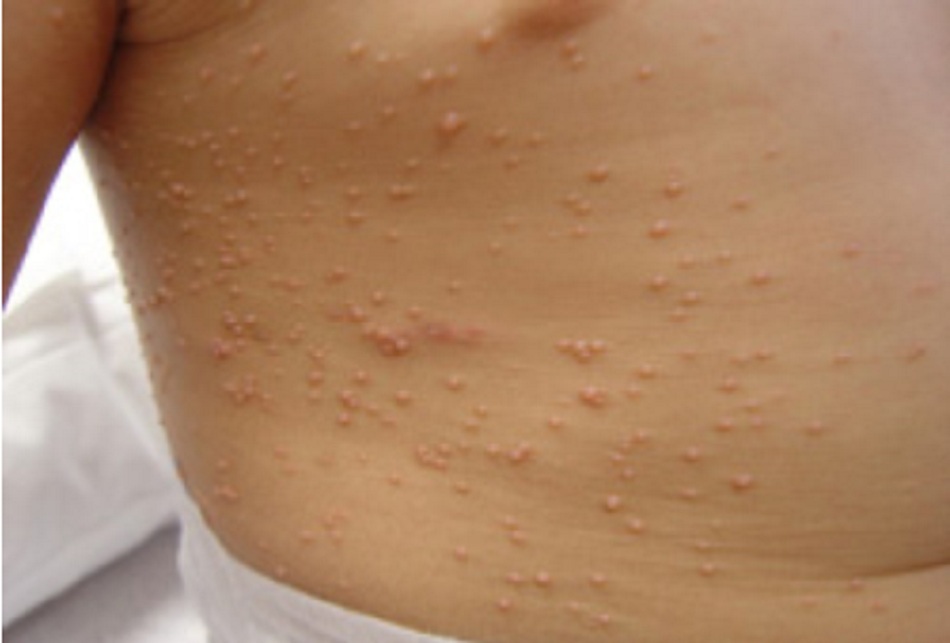
Mụn cóc sinh dục là dạng tổn thương niêm mạc sinh dục phổ biến do vi-rút và do nhiễm nhiều loại vi-rút gây u nhú ở người (HPV) gây ra.[1] Nhiễm trùng này biểu hiện là nốt sẩn dạng mụn cơm có thể kết tụ thành các mảng. Kích thước tổn thương từ vài mi-li-mét đến vài cen-ti-mét.[2] Các mụn cóc này có thể có ở khắp nơi trong vùng hậu môn sinh dục hoặc sinh dục, bao gồm trên các bề mặt niêm mạc.[3] Màu sắc có thể khác nhau từ trắng nhạt đến tăng sắc tố và ban đỏ. [Fig-1][Fig-2]
Các tổn thương thường xuất hiện trong vòng nhiều tuần đến nhiều tháng sau khi phơi nhiễm với HPV.[4] Chúng thường không có triệu chứng, nhưng có thể đau, dễ vỡ, hoặc ngứa.[5] [6] Chuyên đề này sẽ bao gồm chẩn đoán và điều trị mụn cóc trong và ngoài, không bao gồm mụn cóc cổ tử cung.
Dịch tễ học
Tại Anh Quốc, ước tính tỷ lệ lưu hành vi-rút gây u nhú ở người (HPV) được phát hiện ở phụ nữ từ 16 đến 25 tuổi đang được sàng lọc ung thư cổ tử cung thường quy là 42%.[8] Tỷ lệ này giảm khi độ tuổi tăng dần.[8]
Ở Hoa Kỳ, đối với người lớn từ 18 đến 59 tuổi, tỷ lệ HPV sinh dục là 42,5% từ năm 2013 đến năm 2014 (nam giới: 45,2%; nữ giới: 39,9%).[9] Tỷ lệ HPV có nguy cơ cao là 22,7% ở người lớn từ 18 đến 59 tuổi (nam giới: 25,1%; nữ giới: 20,4%) trong cùng kỳ. Tỷ lệ HPV sinh dục có nguy cơ cao là ở nam giới da đen không có nguồn gốc Tây Ban Nha (40,3%).[9] Ở Châu Mỹ La-tinh, tỷ lệ nhiễm HPV thuộc hàng cao nhất trên thế giới.[10]
Bệnh căn học
Mụn cóc sinh dục do nhiễm vi-rút gây u nhú ở người (HPV) gây ra, đó là một loại virus DNA sợi đôi, không có envelope.[11] Quá trình vi-rút nhân lên và tăng sinh xảy ra sau khi vi-rút thâm nhập vào tế bào biểu mô đáy.[7] [12]
Đã nhận biết được hơn 150 týp HPV, bao gồm khoảng 40 týp gây nhiễm trùng vùng sinh dục.[13] [14] Những loại này được chia thành các týp có nguy cơ thấp (6, 11, 42, 43, 44) và các týp có nguy cơ cao (16, 18, 31, 33, 35, 39, 45, 52, 55, 56, 58).[6] [7] Sự phân biệt giữa các týp có nguy cơ cao và nguy cơ thấp dựa trên nguy cơ xuất hiện ung thư biểu mô hậu môn sinh dục.[11] Mụn cóc sinh dục thường do HPV týp 6 và 11 gây ra nhiều nhất, có khả năng sinh ung thư thấp.[8] [11] [15] [16]
Sinh lý bệnh học
Nhiễm vi-rút gây u nhú ở người (HPV) gần như xảy ra thường xuyên qua tiếp xúc trực tiếp với những người có các tổn thương HPV lâm sàng hoặc dưới lâm sàng.[11] Nhiễm trùng cũng có thể xảy ra do tiếp xúc với các bề mặt hoặc đồ vật bị nhiễm bệnh. Tự lây nhiễm từ vị trí này sang vị trí khác cũng thường gặp ở những người có mụn cóc sinh dục.[5] Các tế bào đích chủ yếu khi nhiễm HPV là tế bào keratin đáy. Trong điều kiện bình thường, vi-rút không thể xâm nhập vào các tế bào này do các lớp tế bào biệt hóa ở trên, tạo thành một hàng rào cơ học. Người ta cho rằng cần phải có chấn thương như trầy xước hoặc các khuyết tật nhỏ qua sự ngấm nước để phá vỡ hàng rào này, do đó cho phép vi-rút thâm nhập.[17]
Sau khi thâm nhập, vi-rút trải qua một giai đoạn thay đổi tiềm tàng hoặc giả ẩn, sau chuyển sang giai đoạn sao chép ADN nồng độ thấp.[1] Một tổn thương có biểu hiện lâm sàng rõ ràng là hậu quả cuối cùng của quá trình tiến triển của sự tăng sản tế bào đáy gây ra bởi vi-rút . Sự sao chép ADN vi-rút và hạt vi-rút trưởng thành được khuếch đại khi vi-rút di chuyển lên tầng biểu bì trong các tế bào keratin biệt hóa.[7] [15]
Đáp ứng qua trung gian tế bào chủ yếu kiểm soát nhiễm HPV. Ở bệnh nhân có sức đề kháng bình thường, phần lớn các ca nhiễm HPV sinh dục tự động khỏi do cơ chế phòng vệ miễn dịch của vật chủ.[15] Ước tính có 10% đến 30% mụn cóc sinh dục khỏi trong 3 tháng kể từ khi khởi phát mà không cần điều trị.[7] Bằng chứng về sự quan trọng của cơ chế này được ủng hộ khi tỷ lệ mắc bệnh mụn cóc tăng cao ở bệnh nhân suy giảm miễn dịch qua trung gian tế bào chẳng hạn nhiễm HIV. Bệnh nhân bị suy giảm miễn dịch thể dịch không bị ảnh hưởng tương tự. Ngoài ra, trong trường hợp suy giảm qua trung gian tế bào quan sát thấy tỷ lệ mụn cóc sinh dục tự thuyên giảm thấp hơn, với tỷ lệ tái phát tăng cao.[18]
Phân loại
Vị trí lâm sàng[7]
- Bộ phận sinh dục: xuất hiện ở đầu dương vật, bao quy đầu, thân dương vật, hoặc bìu ở nam giới, và môi âm hộ, âm vật, âm đạo, hoặc cổ tử cung ở nữ giới.
- Hậu môn: ảnh hưởng đến ống hậu môn, hoặc vùng quanh hậu môn hoặc trực tràng.
- Hậu môn sinh dục: ảnh hưởng đến cả hai vùng nói trên.
Phòng ngừa
Ngăn ngừa sơ cấp
Nhận biết về việc nhiễm và lây truyền vi-rút gây u nhú ở người (HPV) có thể giúp phòng ngừa sự lây lan của bệnh qua việc điều chỉnh hành vi. Kiêng quan hệ giúp phòng ngừa lây truyền HPV.[3] [26] Biện pháp tránh thai có hàng rào như bao cao su cũng có thể làm giảm nguy cơ lây truyền HPV, nhưng chúng không có hiệu quả tuyệt đối.[26] [CDC: condom fact sheet in brief]
Khuyến cáo tiêm ba liều vắc-xin HPV để phòng ngừa mụn cóc sinh dục. Các vắc-xin ngừa bốn chủng và 9 chủng HPV được cấp phép sử dụng ở nam và nữ từ 9 đến 26 tuổi. Vắc-xin HPV hai chủng được cấp phép sử dụng ở nữ giới từ 9 đến 25 tuổi, nhưng không còn được phân phối ở Hoa Kỳ và một số quốc gia khác. Tất cả 3 vắc-xin nhằm vào HPV 16 và 18, vắc-xin ngừa bốn chủng cũng nhằm vào HPV 6 và 11, và vắc-xin 9 chủng bảo vệ thêm khỏi HPV 31, 33, 45, 52, và 58.[27]
Lịch tiêm chủng khác nhau theo từng quốc gia; yêu cầu nhân viên y tế kiểm tra hướng dẫn của địa phương.
Tại Hoa Kỳ, từ cuối năm 2016 chỉ có vắc-xin 9vHPV được phân phối. Khuyến cáo tiêm vắc-xin HPV thường quy cho trẻ vị thành niên 11 hoặc 12 tuổi, mặc dù có thể tiêm từ 9 tuổi.[27] [CDC: recommended immunization schedule for children and adolescents aged 18 years or younger, United States, 2018] Trẻ vị thành niên khỏe mạnh từ 9 đến 14 tuổi cần tiêm 2 liều vắc-xin HPV; liều thứ hai được tiêm sau liều thứ nhất từ 6 đến 12 tháng.[27] Đối với những người bắt đầu tiêm vắc- xin lúc hoặc sau khi được 15 tuổi, khuyến cáo tiêm 3 liều vắc-xin HPV (lịch tiêm ngừa là 0, 1-2, 6 tháng).[27]
Phụ nữ trưởng thành <26 tuổi và nam giới trưởng thành <21 tuổi chưa được tiêm vắc-xin HPV lần nào cần tiêm 3 liều vắc-xin HPV vào 0, 1 đến 2, và 6 tháng. [CDC: recommended immunization schedule for children and adolescents aged 18 years or younger, United States, 2018] [CDC: recommended immunization schedule for adults aged 19 years or older, United States 2018] Nam giới từ 22 đến 26 tuổi có thể tiêm 3 liều vắc-xin vào 0, 1 đến 2, và 6 tháng.[28] Đối với nhóm đồng tính nam, nam giới và nữ giới có bệnh lý suy giảm miễn dịch (bao gồm những bệnh nhân nhiễm HIV), khuyến cáo tiêm vắc-xin HPV cho đến năm 26 tuổi nếu trước đây họ chưa được tiêm vắc-xin.[29] [30] [31] [32] Không khuyến cáo tiêm vắc-xin HPV cho phụ nữ mang thai.[28]
Nếu bệnh nhân có kết quả xét nghiệm phết tế bào cổ tử cung bất thường hoặc tiền sử mụn cóc sinh dục, vẫn khuyến cáo tiêm vắc-xin HPV.[33]
Cắt bao quy đầu có thể giúp phòng tránh nhiễm HPV, do đó phòng ngừa các bệnh liên quan, cả ở nam và nữ giới.[34] Cần nghiên cứu thêm.
Tác động của tiêm vắc-xin HPV
Trong vòng 6 năm kể từ khi có vắc-xin HPV, nhiễm HPV 6/11/16/18 ở phụ nữ Úc (từ 18-24 tuổi) và phụ nữ Mỹ có hoạt động tình dục (từ 14-24 tuổi) lần lượt giảm 86% sau khi tiêm 3 liều, và 76% sau tiêm >1 liều, so với phụ nữ không được tiêm vắc-xin cùng thời kỳ.[35] Tỷ lệ nhiễm HPV ở phụ nữ không được tiêm vắc-xin trong thời đại vắc-xin giảm so với thời đại trước khi có vắc-xin cho thấy khả năng bảo vệ quần thể.[35]
Vào năm 2011, tỷ lệ mụn cóc sinh dục giảm tới 92,6% ở nữ giới người Úc đủ điều kiện tiêm vắc-xin HPV <21 tuổi (từ 11,5% vào năm 2007 đến 0,85% vào năm 2011).[36] [37] Không có phụ nữ nào <21 tuổi đã được tiêm vắc-xin được chẩn đoán mụn cóc sinh dục.[36] [37]
Ngăn ngừa thứ cấp
Tất cả phụ nữ có mụn cóc sinh dục, cũng như tất cả phụ nữ hoạt động tình dục, cần đi sàng lọc tế bào cổ tử cung hàng năm.[68] Sau 3 lần tầm soát hàng năm cho kết quả âm tính, có thể sàng lọc ít thường xuyên hơn theo chỉ định của bác sĩ.[6]
Cần sàng lọc các bệnh lây truyền qua đường tình dục khác như chlamydia, lậu, giang mai, viêm gan B, và nhiễm HIV ở bệnh nhân có mụn cóc sinh dục.[69] [70]
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một bệnh nhân nữ 21 tuổi đến phòng khám ngoại trú với quan ngại về một số u nhú mới có ở môi âm hộ và đáy chậu xuất hiện từ từ trong tháng qua. Các tổn thương này không có triệu chứng; cô ấy cho biết chúng không đau, không ngứa hay cảm giác bỏng rát. Cô ấy có hoạt động tình dục và có nhiều bạn tình. Cô ấy cho biết rằng mình không bao giờ sử dụng bao cao su. Lần quan hệ gần đây nhất của cô ấy là với một bạn tình mới trước khi có biểu hiện vài tuần.
Các bài trình bày khác
Bệnh nhân cũng có thể biểu hiện với các tổn thương có triệu chứng trong vùng sinh dục. Các tổn thương có thể ngứa hoặc chảy máu. Những tổn thương này thường ở các vị trí cọ xát như vùng bẹn hoặc tại cửa âm đạo, có thể ướt.
Cách tiếp cận chẩn đoán từng bước
Chẩn đoán mụn cóc sinh dục dựa trên biểu hiện lâm sàng của các tổn thương vùng sinh dục, quanh hậu môn, hoặc các vùng kế cận như vùng mu,[3] [15] [38] có xu hướng hình thành mụn cóc sinh dục ở các vùng cọ xát cao.[39] Thường không tiến hành sinh thiết để chẩn đoán mụn cóc sinh dục.
Biểu hiện lâm sàng
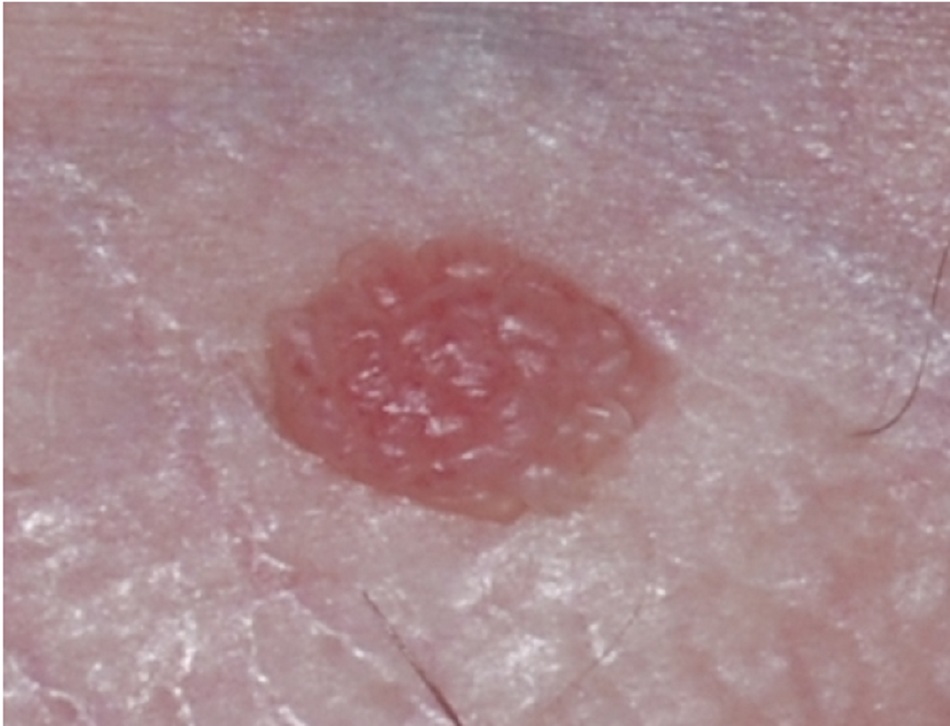
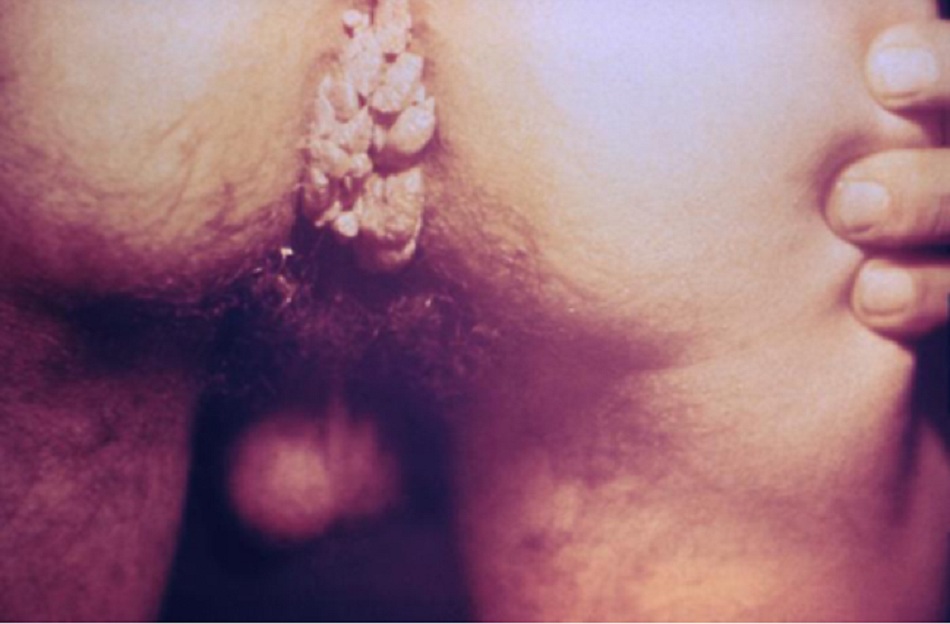
Mụn cóc sinh dục thường là các u sùi từ 1 đến 3 mm, rải rác, không có cuống, bề mặt nhẵn hoặc có thể kết thành các mảng lớn. Những mảng này có thể lan rộng vào niệu đạo, hoặc hậu môn hoặc ống âm đạo.[3][Fig-3]
Màu sắc khác nhau từ màu trắng nhạt đến tăng sắc tố. Có thể xảy ra tình trạng thấm nước, nhất là ở các vùng ẩm ướt thiếu lớp tế bào sừng dày trong các mụn cóc ở da.[5][Fig-1][Fig-2]
Có thể chẩn đoán mụn cóc sinh dục ngoài bằng cách soi trực tiếp bằng mắt với sự hỗ trợ của ánh sáng trắng và kính lúp.[3] Các tổn thương thường không có triệu chứng, nhưng có thể đau, dễ vỡ, hoặc ngứa.[5] [6] Có thể có chảy máu do chấn thương tại chỗ hoặc vùng thấm nước. Có thể có các triệu chứng đường tiết niệu như đái máu cuối bãi hoặc dòng nước tiểu bất thường.
Các thăm dò
Có thể chỉ định sinh thiết nếu mụn cóc sinh dục dường như bám vào các cấu trúc bên dưới hoặc kháng trị với điều trị chuẩn.[40] Các chỉnh định sinh thiết khác bao gồm tổn thương bị loét hoặc một mụn cóc lớn hơn 1cm.[6] Nếu chỉ định sinh thiết, quan sát các đặc điểm mô học sau đây: tăng sản biểu bì, á sừng, tế bào rỗng, và u nhú tiền đình.[15] So với mụn cóc thông thường, u nhú tiền đình trong mụn cóc sinh dục có xu hướng tròn hơn. Không nhất thiết phải thấy tất cả những đặc trưng mô học này trong từng mụn cóc sinh dục. Ở bệnh nhân tái phát mụn cóc quanh hậu môn, khuyến cáo đánh giá tìm mụn cóc trong hậu môn bằng soi hậu môn.[6]Các triệu chứng đường tiết niệu như đái máu cuối bãi hoặc bất thường dòng nước tiểu cần chuyển bệnh nhân sang nội soi niệu đạo để đánh giá niệu đạo.[6]
Các yếu tố nguy cơ
Thường gặp
Quan hệ tình dục khi còn trẻ tuổi
- Quan hệ tình dục từ độ tuổi trẻ làm tăng khả năng có nhiều bạn tình, từ đó tăng nguy cơ phơi nhiễm vi-rút gây u nhú ở người (HPV).[19] [20]
Tăng số lượng bạn tình trong cuộc sống
- Nhiều bạn tình làm tăng nguy cơ mụn cóc sinh dục do tăng nguy cơ phơi nhiễm HPV.[21] [22]
Tăng số lượng bạn tình của bạn tình
- Tăng nguy cơ phơi nhiễm HPV cộng dồn.[20] [23]
Suy giảm miễn dịch
- Nhiễm HPV ít có khả năng tự khỏi khi có các khiếm khuyết trong đáp ứng miễn dịch qua trung gian tế bào.[24] [25]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu
Có các yếu tố nguy cơ (thường gặp)
- Các yếu tố nguy cơ quan trọng bao gồm quan hệ tình dục sớm, bệnh nhân hoặc bạn tình có nhiều bạn tình, và suy giảm miễn dịch (nhiễm vi-rút gây u nhú ở người (HPV) ít có khả năng tự khỏi khi có các khiếm khuyết trong đáp ứng miễn dịch qua trung gian tế bào).
Nữ giới từ 19-22 tuổi (thường gặp)
- Người lớn trẻ tuổi hoạt động tình dục dễ nhiễm HPV.[7]
Nam giới từ 22-26 tuổi (thường gặp)
- Người lớn trẻ tuổi hoạt động tình dục dễ nhiễm HPV.[7]
U nhú không cuống lồi ra ngoài (thường gặp)
- Các tổn thương thường là các u sùi từ 1 đến 3 mm, rải rác, không có cuống, lồi ra ngoài, bề mặt nhẵn hoặc có thể kết thành các mảng lớn.[Fig-1][Fig-2]
- Màu sắc khác nhau từ màu trắng nhạt đến tăng sắc tố.
- Có thể có tình trạng thấm nước, nhất là ở vị trí ẩm ướt.[Fig-3]
Các yếu tố chẩn đoán khác
Không có triệu chứng (thường gặp)
- Các tổn thương thường không có triệu chứng, và có thể ở vị trí mà bạn nhân khó nhìn thấy được.
Ngứa (không thường gặp)
- Các tổn thương thường không có triệu chứng, nhưng bệnh nhân có thể có biểu hiện ngứa.
Chảy máu (không thường gặp)
- Thường do chấn thương tại chỗ hoặc vùng thấm nước, tùy theo vị trí của mụn cóc (ví dụ như nếu mụn cóc ở vùng bẹn, chúng có thể bị cọ xát bởi đồ lót hoặc khi đi lại).
Đau (không thường gặp)
- Xảy ra khi tổn thương trở nên dễ vỡ hoặc bị kích ứng do chấn thương tại chỗ/thấm nước.
Các triệu chứng đường tiết niệu (không thường gặp)
- Các triệu chứng như đái máu cuối bãi hoặc bất thường dòng nước tiểu có thể chỉ điểm các tổn thương niệu đạo đoạn xa.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
| Xét nghiệm | Kết quả |
| Không có xét nghiệm ban đầu
• Chẩn đoán mụn cóc sinh dục dựa trên biểu hiện lâm sàng của các tổn thương vùng sinh dục, quanh hậu môn, hoặc các vùng kế cận như vùng mu,[3] [15] [38] có xu hướng hình thành mụn cóc sinh dục ở các vùng cọ xát cao.[39] • Có thể chẩn đoán mụn cóc sinh dục ngoài bằng cách soi trực tiếp bằng mắt với sự hỗ trợ của ánh sáng trắng và kính lúp.[3] • Thường không tiến hành sinh thiết để chẩn đoán mụn cóc sinh dục. |
Chẩn đoán lâm sàng |
Các xét nghiệm khác cần cân nhắc
| Xét nghiệm | Kết quả |
| Sinh thiết
• Không áp dụng sinh thiết thường qui để chẩn đoán mụn cóc sinh dục, vì chẩn đoán thường dựa vào lâm sàng.[3] • Tuy nhiên, có thể sử dụng sinh thiết nếu mụn cóc cứng, bám vào cấu trúc bên dưới, chảy máu, loét, hoặc tăng sắc tố, hoặc nếu diễn biến xấu dù được điều trị.[6] [30] [40] Ngoài ra, có thể phát hiện hình phân bào trong mẫu bệnh phẩm sinh thiết mụn cóc sinh dục.[5] • Nếu kết quả sinh thiết phù hợp với loạn sản hoặc ung thư biểu mô, chỉ định chuyển sang hội chẩn để điều trị.[40] |
Tăng sản biểu bì, á sừng, tế bào rỗng, và u nhú tiền đình |
| Soi hậu môn
• Được khuyến cáo ở bệnh nhân tái phát mụn cóc quanh hậu môn.[6] |
Mụn cóc trong hậu môn |
| Nội soi niệu quản
• Được khuyến cáo ở bệnh nhân có các triệu chứng đường tiết niệu như đái máu cuối bãi hoặc bất thường dòng nước tiểu. |
Mụn cóc ở niệu đạo, ngách đoạn xả |
Chẩn đoán khác biệt
| Tình trạng | Các dấu hiệu/triệu chứng khác biệt | Các xét nghiệm khác biệt |
| Sẩn ướt | • Một trong những biểu hiện ở bệnh giang mai giai đoạn II.
• Bệnh nhân có thể có các dấu hiệu và triệu chứng kèm theo như sốt, khó chịu, nổi hạch, và sụt cân. • Các tổn thương ướt, màu trắng nhạt, nốt sẩn như mụn cóc, và có tính lây nhiễm cao. • Các tổn thương tái phát ở khoảng 20% bệnh nhân không được điều trị trong vòng 1 năm.[3] [41] |
• Phát hiện xoắn khuẩn trực tiếp trong bệnh phẩm dưới kính hiển vi nền đen cho phép chẩn đoán.
• Xét nghiệm huyết thanh giang mai như xét nghiệm nhanh reagin trong huyết tương (RPR) có thể giúp ích. |
| U mềm lây | • Biểu bì nhiễm vi-rút có biểu hiện là các sẩn lõm nhạt màu. [Fig-5]
• Nhiễm trùng tự khỏi, và các tổn thương dai dẳng trong tối đa 6 tháng. • Xảy ra ở trẻ em và người lớn hoạt động tình dục. Ở trẻ em, quan sát thấy các tổn thương ở vùng da hở, nhưng ở người lớn hoạt động tình dục, các tổn thương xảy ra ở vùng sinh dục. • Ở bệnh nhân HIV dương tính, biểu hiện lâm sàng thường nặng hơn với nhiều tổn thương và các tổn thương lớn hơn có thể ảnh hưởng đến mặt. • Các tổn thương này thường không có triệu chứng trừ khi nhiễm trùng thứ phát, trong trường hợp này chúng có thể đau.[3] [42] |
• Chẩn đoán dựa vào lâm sàng. Tuy nhiên, soi trực tiếp phần nhân trung tâm khi nhuộm Giemsa cho thấy u mềm hoặc thể vùi.
• Có thể chỉ định sinh thiết ở bệnh nhân nhiễm HIV để loại trừ nhiễm nấm. |
| Nốt sẩn hình ngọc trai trên dương vật | • Nốt sẩn hình ngọc trai trên dương vật là một biến thể giải phẫu bình thường của các tuyến có dạng như các nốt sẩn thịt, rải rác, kích thước khoảng 1 đến 2 mm, được phân bổ đồng đều quanh vành quy đầu.
• Chúng không có triệu chứng nhưng có thể khiến bệnh nhân lo lắng.[3] [42] |
• Chẩn đoán mang tính lâm sàng. |
| U tuyến mồ hôi | • Nốt nhẵn của da hoặc dưới da, thường có đường kính 1 cm trở xuống.[43] | • Kết quả sinh thiết cho thấy đặc điểm dạng nhú nhiều hơn với tế bào biểu mô tuyến mồ hôi tạo nên u nhú.[43] |
| Dày sừng tiết bã | • Các tổn thương mụn cơm thường gặp, lành tính có thể có màu sắc khác nhau từ màu nâu vàng đến nâu, xám hoặc đen. Hình ảnh cổ điển là hình ảnh ‘kết dính’.
• Chúng tiến triển qua nhiều tháng đến nhiều năm và hiếm khi xảy ra trước 30 tuổi.[3] [42] • Các tổn thương có xu hướng xuất hiện trên mặt, thân mình và chi trên. |
• Chẩn đoán mang tính lâm sàng. |
| Ung thư biểu mô tại chỗ | • Có thể xuất hiện là dát đỏ đa ổ, phát ban dạng lichen, hoặc sẩn sắc tố thỉnh thoảng hình thành các mảng trong vùng hậu môn sinh dục ngoài. Bề mặt thường nhẵn và thẫm màu.
• Loét gợi ý tình trạng xâm lấn. Tổn thương liên quan tới cổ tử cung và hậu môn có nguy cơ xâm lấn cao nhất. |
• Chẩn đoán dựa vào lâm sàng; tuy nhiên, luôn cần khẳng định bằng sinh thiết.
• Bệnh học về da cho thấy tăng sản biểu bì với nhiều phân bào bất thường, tế bào dị sừng, và tế bào đa hình không điển hình cùng với nhân lớn giàu chromatin.[42] |
| Sẩn dạng Bowen/hồng sản Queyrat | • Sẩn dạng Bowen có thể trông như nốt sẩn màu nâu đỏ có thể kết tụ thành mảng. Những nốt này thường có thể rất giống với sùi mào gà lành tính.
• Hồng sản Queyrat thường xuất hiện dưới dạng mảng màu đỏ thẫm, ranh giới rõ ở quy đầu hoặc âm hộ.[5] |
• Các tế bào trên màng đáy tăng sinh không điển hình biểu hiện trong toàn bộ chiều dày biểu mô.[42] |
| U nhú da | • U nhú có cuống, mềm, màu da hoặc nâu nhạt, tròn hoặc ovan.
• Thường thắt lại ở đáy, và kích thước đa dạng từ 1 mm đến 1 cm. |
• Chẩn đoán mang tính lâm sàng.[42] |
Điều trị
Cách tiếp cận điều trị từng bước
Do diễn tiến bệnh lành tính của mụn cóc sinh dục và khả năng tự khỏi, không phải luôn luôn chỉ định điều trị.[3] [30] Sau khi bệnh nhân và bác sĩ quyết định rằng cần điều trị, thì phương pháp điều trị có thể dựa trên sự ưu tiên của cả bệnh nhân và bác sĩ.
Các yếu tố đóng vai trò quyết định về phương pháp điều trị bao gồm: vị trí của (các) mụn cóc, mức độ diện tích bề mặt bị ảnh hưởng, hình thái mụn cóc, đáp ứng điều trị trước đây, mong muốn của bệnh nhân so với bác sĩ, chi phí điều trị, tác dụng phụ, bệnh đồng mắc, và kinh nghiệm của bác sĩ.[7] [30] Thường chỉ định cả một liệu trình điều trị hơn là điều trị một lần.[6] [30]
Nói chung, mục tiêu của điều trị là phá hủy hoặc loại bỏ tổn thương nhìn thấy được. Mặc dù điều trị có thể giảm khả năng nhiễm vi-rút gây u nhú ở người (HPV), không thể điều trị tiệt căn.[6] [30] Không có bằng chứng cho thấy rằng điều trị giúp giảm tỷ lệ lây nhiễm HPV qua đường tình dục.[3] [30]
Bệnh nhân có sức đề kháng bình thường
Có nhiều phương pháp điều trị khác nhau mà không có phương pháp điều trị đầu tay rõ ràng. Không có một chất nào là lý tưởng đối với tất cả bệnh nhân hoặc tất cả mụn cóc. Việc điều trị phải được hướng dẫn theo nhiều yếu tố nói trên. Nếu bệnh nhân không cải thiện đáng kể sau 3 lần điều trị bởi bác sĩ, hoặc các tổn thương không khỏi hoàn toàn sau 6 lần điều trị, thì cần sử dụng liệu pháp khác.[6] [7]
Các loại thuốc bôi trên da bao gồm kem podophyllotoxin và imiquimod đã được sử dụng là phương pháp điều trị mụn cóc sinh dục do tự bệnh nhân bôi với hiệu quả dao động. Những loại thuốc này được sử dụng tại nhà bệnh nhân. Tần suất và thời gian sử dụng khác nhau tùy theo loại thuốc cụ thể. Việc bệnh nhân tuân thủ các biện pháp tự điều trị có thể là một quan ngại và cần được xem là nguyên nhân có thể gây ra thiếu đáp ứng với một liệu pháp cụ thể.
Bệnh nhân tự bôi thuốc
- Podophyllotoxin giúp ngăn chặn tế bào phân chia trong nguyên phân, bằng cách gắn vào các tiểu phân tử của các ống vi thể.[7] Bệnh nhân có thể thấy khó hạn chế sử dụng dung dịch bôi trên da podophyllotoxin cho các mụn cóc sinh dục. Gel podophyllotoxin dễ sử dụng và cho thấy có hiệu quả và tỷ lệ tái phát tương tự như dung dịch bôi trên da.[44] Viêm tại chỗ, bỏng rát, ngứa, và đau là những tác dụng phụ thường gặp.[3]
- Imiquimod là chất điều hòa miễn dịch bôi trên da giúp tăng sản sinh cytokines interferon alfa, interleukin-6 (IL-6), IL-8, và yếu tố hoại tử u alpha (TNFa), và các chất khác, dẫn đến đáp ứng miễn dịch gây độc qua trung gian tế bào T.[7] Các nghiên cứu cho thấy rằng điều trị với imiquimod giúp làm sạch mụn cóc đáng kể so với giả dược. Tỷ lệ tái phát khá thấp khi so với các điều trị khác như podophyllotoxin.[11] Tác dụng phụ bao gồm ngứa tại chỗ, ban đỏ, loét trợt, bỏng rát, và đau.[4] Lành không để lại sẹo được xem là một trong những ưu điểm của việc điều trị này. Tuy nhiên, thỉnh thoảng imiquimod bị hạn chế sử dụng do chi phí cao. Liệu trình sử dụng kem imiquimod 5% 3 lần một tuần để điều trị mụn cóc hậu môn sinh dục ngoài là liệu trình tối ưu.[45]
- Thuốc mỡ sinecatechins, còn được gọi là Polyphenon E, là chiết xuất chuẩn từ trà xanh, có đặc tính kích thích miễn dịch, ức chế sự tăng sinh, và kháng khối u. Cơ chế tác dụng chính xác chưa được hiểu đầy đủ.[46] [47] [48] Các nghiên cứu cho thấy tỷ lệ sạch mụn cóc hoàn toàn lên đến 57,2%. Tác dụng phụ thường gặp bao gồm ban đỏ tại chỗ, ngứa, kích ứng, và đau.[49]
Liệu pháp do bác sĩ thực hiện
- Liệu pháp áp lạnh phá hủy các mụn cóc bằng cách ly giải tế bào bởi nhiệt. Các nghiên cứu gợi ý rằng liệu pháp này có hiệu quả với một vài tác dụng phụ.[50] Liệu pháp áp lạnh có thể khá đau và thường cần nhiều lần điều trị.
- Trichloroacetic acid (TCA) là chất ăn mòn phá hủy mụn cóc do quá trình đông máu bằng hóa chất. Có thể sử dụng để điều trị các mụn cóc sinh dục nhỏ, ướt. Tỷ lệ tái phát cao.[51] Thuốc này có khả năng phá hủy tế bào và do đó phải do nhân viên y tế sử dụng để phòng ngừa tiếp xúc với da bình thường và niêm mạc.[11]
- Phẫu thuật cắt bỏ loại bỏ mụn cóc trong một lần khám. Có thể áp dụng cho bệnh nhân có mụn cóc giới hạn, trung bình, hoặc lan rộng.[6] Phẫu thuật cắt bỏ có thể là tiền thân của các điều trị khác trong trường hợp tổn thương rộng bằng cách loại bỏ vùng bị ảnh hưởng.[6] Các biện pháp bao gồm cắt lọc tiếp tuyến bằng kéo, cắt cạo, nạo, và đốt điện.
- Các liệu pháp khác bao gồm cắt laze CO2 và làm khô bằng điện. Những liệu pháp này cũng điều trị bệnh mụn cóc cho bệnh nhân trong 1 lần khám. Những kỹ thuật xâm lấn này giúp ích cho bệnh nhân có vùng lớn bị mụn cóc.
- Liệu pháp quang đông (PDT) với aminolevulinic acid bôi trên da hoặc trong tổn thương (chất nhạy cảm ánh sáng) là một dạng liệu pháp quang hóa chuyên biệt cho thấy có hiệu quả trong điều trị mụn cóc sinh dục ngoài.[52] Sau khi thoa, aminolevulinic acid được các tế bào tăng sinh nhanh nhiễm HPV hấp thụ. Hoạt tính của Aminolevulinic acid khi tiếp xúc với ánh sáng và với oxy dẫn đến hình thành oxy nguyên tử, gây tổn thương oxy hóa và phá hủy các mụn cóc sinh dục. Đây là sử dụng ngoài hướng dẫn của PDT.
Bệnh nhân bị suy giảm miễn dịch
Mụn cóc sinh dục ở bệnh nhân bị suy giảm miễn dịch có thể kháng với điều trị chuẩn, và có nhiều khả năng tái phát. Việc điều trị trong nhóm bệnh nhân này rất quan trọng, do ít có khả năng tự khỏi và có nguy cơ biến đổi thành ung thư biểu mô tế bào vảy cao.[18] [53] Mặc dù không có các hướng dẫn cụ thể, có thể cần áp dụng thời gian điều trị lâu hơn hoặc kết hợp các biện pháp. Đánh giá lâm sàng các tổn thương theo thời gian sẽ xác định thời gian và mức độ điều trị tích cực. Có thể chỉ định các liệu pháp không xâm lấn sau khi phẫu thuật cắt bỏ. Cũng có thể áp dụng các liệu pháp kết hợp khác.[54] 1[B]Evidence Người ta nhận thấy tỷ lệ tái phát bệnh sùi mào gà sinh dục ở nhóm bệnh nhân nhiễm HIV giảm kèm theo cải thiện nhiễm HIV khi sử dụng kháng retrovirus.[55]
Một nghiên cứu ngẫu nhiên, mù đôi, giả dược có đối chứng cho thấy rằng kem imiquimod 5% bôi tại chỗ giúp giảm khu vực mụn cóc và có thể áp dụng lâm sàng trong điều trị mụn cóc sinh dục ngoài ở bệnh nhân nhiễm HIV. Tuy nhiên, tỷ lệ khỏi mụn cóc ở những bệnh nhân được điều trị với imiquimod không khác đáng kể với tỷ lệ ở nhóm sử dụng giả dược.[56] Cần tiến hành những nghiên cứu khác để xác định phương pháp điều trị thích hợp nhất cho nhóm bệnh nhân này.
Phác đồ được khuyến cáo đối với mụn cóc ngoài
- Bệnh nhân tự bôi[30]
- Dung dịch hoặc gel podophyllotoxin 0,5% Tiền thân của podophyllotoxin, podophyllum, không được sử dụng thường quy vì nó có chứa chất gây đột biến.[57]
- Kem imiquimod 5%.[45]
- Thuốc mỡ catechins trà xanh (Polyphenon E; tên gọi khác: sinecatechins) 15%.[46]
- Do bác sĩ thực hiện[30]
- Áp lạnh với nitrogen hoặc cryoprobe lỏng: sử dụng 1 đến 2 tuần một lần.
- TCA 80% đến 90%: bôi một lượng nhỏ lên các mụn cóc và để khô; xuất hiện một lớp ‘sương’. Có thể lặp lại điều trị hàng tuần.
- Phẫu thuật loại bỏ: có thể là cắt lọc tiếp tuyến bằng kéo, cắt cạo, nạo, và đốt điện.
- Phẫu thuật laze.
Phác đồ được khuyến cáo đối với mụn cóc trong
Khuyến cáo phác đồ sau đây đối với mụn cóc âm đạo, niệu đạo và hậu môn.[30]
Mụn cóc âm đạo:
- Áp lạnh
- TCA 80% đến 90%.
Mụn cóc niệu đạo:[30]
- Áp lạnh
- Dung dịch hoặc gel podophyllotoxin 0,5%
Mụn cóc hậu môn:[30]
- Áp lạnh
- Dung dịch hoặc gel podophyllotoxin 0,5%
- TCA 80% đến 90%
- Phẫu thuật cắt bỏ
- Cắt laze CO2.
Bệnh nhân mang thai
Trong khi mang thai, mụn cóc sinh dục có thể tăng sinh và dễ bị kích thích. Do đó, có thể chỉ định loại bỏ dự phòng trong khi mang thai. Có thể loại bỏ mụn cóc sinh dục bằng phương pháp phá hủy bao gồm áp lạnh, phẫu thuật, hoặc laze.[6] Cũng có thể sử dụng TCA, nhưng nó hiệu quả nhất đối với mụn cóc ướt.[6]
Phải tránh sử dụng podophyllotoxin vì gây quái thai. Chưa có nghiên cứu đầy đủ về việc sử dụng imiquimod và sinecatechins trong mụn cóc sinh dục ở bệnh nhân mang thai, do đó cần tránh.
HPV týp 6 và 11 có liên quan đến u nhú thanh quản ở trẻ nhũ nhi. Tuy nhiên, sự xuất hiện của các mụn cóc sinh dục không là chỉ định của sinh mổ.[58] Chỉ chỉ định sinh mổ trong trường hợp hiếm gặp như tắc nghẽn hoặc chảy máu.
Tổng quan về các chi tiết điều trị
Tham khảo cơ sở dữ liệu dược địa phương của quý vị để biết thông tin toàn diện về thuốc, bao gồm các chống chỉ định, tương tác giữa các loại thuốc, và liều dùng thay thế.
| Tiếp diễn (tóm tắt) | ||
| Không mang thai và có sức đề kháng bình thường | ||
| Mụn cóc sinh dục ngoài | 1 | Bệnh nhân tự bôi thuốc |
| 1 | liệu pháp do bác sĩ thực hiện | |
| Mụn cóc âm đạo | 1 | Áp lạnh |
| 1 | Trichloroacetic acid | |
| Mụn cóc niệu đạo | 1 | Áp lạnh |
| 1 | Podophyllotoxin bôi trên da | |
| Mụn cóc hậu môn | 1 | Áp lạnh |
| 1 | Podophyllotoxin bôi trên da | |
| 1 | Phẫu thuật cắt bỏ | |
| Suy giảm miễn dịch | 1 | Liệu pháp kết hợp và/hoặc liệu pháp kéo dài |
| Mang thai | 1 | Liệu pháp phá hủy hay TCA |
Các lựa chọn điều trị
| Tiếp diễn | ||
| Không mang thai và có sức đề kháng bình thường | ||
| Mụn cóc sinh dục ngoài | 1 | Bệnh nhân tự bôi thuốc |
| Các lựa chọn sơ cấp
» podophyllotoxin bôi trên da: (0,5%) bôi vào (những) chỗ bị ảnh hưởng mỗi ngày hai lần trong 3 ngày, sau đó là 4 ngày không điều trị, có thể lặp lại trong tối đa 4 chu kỳ HOẶC » imiquimod bôi trên da: (5%) bôi lên (những) vùng bị ảnh hưởng mỗi tuần ba lần trước khi đi ngủ trong 16 tuần, để thuốc trên da trong 6-10 giờ trước khi rửa sạch HOẶC » sinecatechins: (15%) bôi vào (các) vùng bị ảnh hưởng mỗi ngày ba lần trong tối đa 16 tuần » Podophyllotoxin giúp ngăn chặn tế bào phân chia trong nguyên phân, bằng cách gắn vào các tiểu phân tử của các ống vi thể.[7] Bệnh nhân có thể thấy khó hạn chế sử dụng dung dịch bôi trên da podophyllotoxin cho các mụn cóc sinh dục. Gel podophyllotoxin dễ sử dụng và cho thấy có hiệu quả và tỷ lệ tái phát tương tự như dung dịch bôi trên da.[44] Viêm tại chỗ, bỏng rát, ngứa, và đau là những tác dụng phụ thường gặp.[3] Tiền thân của podophyllotoxin, podophyllum, không được sử dụng thường qui vì nó có chứa chất gây đột biến.[57] » Imiquimod là chất điều hòa miễn dịch bôi trên da giúp tắng sản sinh cytokines interferon alfa, interleukin-6 (IL-6), IL-8, và yếu tố hoại tử u alpha (TNFa), và các chất khác, dẫn đến đáp ứng miễn dịch gây độc qua trung gian tế bào T.[7] Các nghiên cứu cho thấy rằng điều trị với imiquimod giúp làm sạch mụn cóc đáng kể so với giả dược. Tỷ lệ tái phát khá thấp khi so với các điều trị khác như podophyllotoxin.[11] Tác dụng phụ bao gồm ngứa tại chỗ, ban đỏ, loét trợt, bỏng rát, và đau.[4] Lành không để lại sẹo được xem là một trong những ưu điểm của việc điều trị này. Tuy nhiên, thỉnh thoảng imiquimod bị hạn chế sử dụng do chi phí cao. Liệu trình sử dụng kem imiquimod 5% 3 lần một tuần để điều trị mụn cóc hậu môn sinh dục ngoài là liệu trình tối ưu.[45] » Thuốc mỡ sinecatechins, còn được gọi là Polyphenon E, là chiết xuất chuẩn từ trà xanh, có đặc tính kích thích miễn dịch, ức chế sự tăng sinh, và kháng khối u. Cơ chế tác dụng chính xác chưa được hiểu đầy đủ.[46] [47] [48] Các nghiên cứu cho thấy tỷ lệ sạch mụn cóc hoàn toàn lên đến 57,2%. Tác dụng phụ thường gặp bao gồm ban đỏ tại chỗ, ngứa, kích ứng, và đau.[49] |
||
| 1 | Liệu pháp do bác sĩ thực hiện | |
| Các lựa chọn sơ cấp
» Áp lạnh HOẶC » trichloroacetic acid bôi trên da: (dung dịch 80-90%) bôi lên mụn cóc và để khô, được biểu hiện bằng lớp sương màu trắng; băng vết thương trong 5-6 ngày; có thể lặp lại hàng tuần cho đến khi hết mụn cóc HOẶC » phẫu thuật cắt bỏ Các lựa chọn thứ cấp » Cắt laze CO2 HOẶC » sấy khô bằng điện HOẶC » liệu pháp quang đông -và- » aminolevulinic acid bôi trên da: tham khảo ý kiến chuyên gia để có hướng dẫn về liều dùng » Liệu pháp áp lạnh phá hủy các mụn cóc bằng cách ly giải tế bào bởi nhiệt. Các nghiên cứu gợi ý rằng liệu pháp này có hiệu quả với một vài tác dụng phụ.[50] Nó có thể khá đau và thường cần nhiều lần điều trị. » Trichloroacetic acid là chất ăn mòn phá hủy mụn cóc do đông máu bằng hóa chất. Có thể sử dụng để điều trị các mụn cóc sinh dục nhỏ, ướt.[6] Tỷ lệ tái phát cao.[51] TCA có khả năng phá hủy tế bào và do đó phải do nhân viên y tế sử dụng để phòng ngừa tiếp xúc với da bình thường và niêm mạc.[11] Nếu sử dụng quá nhiều axit, cần thoa bột tan, natri bicarbonate, hoặc soda lỏng lên vùng đó. » Phẫu thuật cắt bỏ loại bỏ mụn cóc nhanh chóng, không còn tình trạng mụn cóc. Có thể áp dụng cho bệnh nhân có mụn cóc giới hạn, trung bình, hoặc mở rộng.[6] Phẫu thuật cắt bỏ có thể là tiền thân của các điều trị khác trong trường hợp tổn thương rộng bằng cách loại bỏ vùng bị ảnh hưởng.[6] Các biện pháp bao gồm cắt lọc tiếp tuyến bằng kéo, cắt cạo, nạo, và đốt điện. » Các liệu pháp khác bao gồm cắt laze CO2 và sấy khô bằng điện. Những kỹ thuật xâm lấn này giúp ích cho bệnh nhân có vùng mụn cóc lớn. Những liệu pháp này cũng điều trị bệnh mụn cóc cho bệnh nhân trong 1 lần khám. » Liệu pháp quang đông (PDT) với aminolevulinic acid bôi trên da hoặc trong tổn thương (chất nhạy cảm ánh sáng) là một dạng liệu pháp quang hóa chuyên biệt cho thấy có hiệu quả trong điều trị mụn cóc sinh dục ngoài.[52] Sau khi thoa, aminolevulinic acid được các tế bào tăng sinh nhanh nhiễm vi-rút gây u nhú ở người hấp thụ. Hoạt tính của Aminolevulinic acid khi tiếp xúc với ánh sáng và với oxy dẫn đến hình thành oxy nguyên tử, gây tổn thương oxy hóa và phá hủy các mụn cóc sinh dục. Đây là sử dụng ngoài hướng dẫn của PDT. |
||
| Mụn cóc âm đạo | 1 | Áp lạnh |
| » Phá hủy các mụn cóc bằng cách ly giải tế bào do nhiệt.
» Có thể khá đau và thường cần nhiều lần điều trị. |
||
| 1 | Trichloroacetic acid | |
| Các lựa chọn sơ cấp » trichloroacetic acid bôi trên da: (dung dịch 80-90%) bôi lên mụn cóc và để khô, được biểu hiện bằng lớp sương màu trắng; băng vết thương trong 5-6 ngày; có thể lặp lại hàng tuần cho đến khi hết mụn cóc» Trichloroacetic acid (TCA) là chất ăn mòn phá hủy mụn cóc do quá trình đông máu bằng hóa chất. Có thể sử dụng để điều trị các mụn cóc sinh dục nhỏ, ướt. Tỷ lệ tái phát cao.[51] » Thuốc này có khả năng phá hủy tế bào và do đó phải do nhân viên y tế sử dụng để phòng ngừa tiếp xúc với da bình thường và niêm mạc.[11] Nếu sử dụng quá nhiều axit, cần thoa bột tan, natri bicarbonate, hoặc soda lỏng lên vùng đó. |
||
| Mụn cóc niệu đạo | 1 | Áp lạnh |
| » Phá hủy các mụn cóc bằng cách ly giải tế bào do nhiệt. Các nghiên cứu gợi ý rằng liệu pháp này có hiệu quả với một vài tác dụng phụ.[50]
» Có thể khá đau và thường cần nhiều lần điều trị. |
||
| 1 | Podophyllotoxin bôi trên da | |
| Các lựa chọn sơ cấp
» podophyllotoxin bôi trên da: (0,5%) bôi vào (những) chỗ bị ảnh hưởng mỗi ngày hai lần trong 3 ngày, sau đó là 4 ngày không điều trị, có thể lặp lại trong tối đa 4 chu kỳ » Podophyllotoxin giúp ngăn chặn tế bào phân chia trong nguyên phân, bằng cách gắn với các tiểu phân tử của ống vi thể.[7] Viêm tại chỗ, bỏng rát, ngứa, và đau là những tác dụng phụ thường gặp.[3] Tiền thân của podophyllotoxin, podophyllum, không được sử dụng thường qui vì nó có chứa chất gây đột biến.[57] |
||
| Mụn cóc hậu môn | 1 | Áp lạnh |
| » Phá hủy các mụn cóc bằng cách ly giải tế bào do nhiệt. Các nghiên cứu gợi ý rằng liệu pháp này có hiệu quả với một vài tác dụng phụ.[50]
» Có thể khá đau và thường cần nhiều lần điều trị. |
||
| 1 | Podophyllotoxin bôi trên da | |
| Các lựa chọn sơ cấp
» podophyllotoxin bôi trên da: (0,5%) bôi vào (những) chỗ bị ảnh hưởng mỗi ngày hai lần trong 3 ngày, sau đó là 4 ngày không điều trị, có thể lặp lại trong tối đa 4 chu kỳ » Podophyllotoxin giúp ngăn chặn tế bào phân chia trong nguyên phân, bằng cách gắn với các tiểu phân tử của ống vi thể.[7] Viêm tại chỗ, bỏng rát, ngứa, và đau là những tác dụng phụ thường gặp.[3] Tiền thân của podophyllotoxin, podophyllum, không được sử dụng thường qui vì nó có chứa chất gây đột biến.[57] |
||
| 1 | Phẫu thuật cắt bỏ | |
| » Loại bỏ mụn cóc nhanh chóng, không còn tình trạng mụn cóc.
» Có thể sử dụng cho bệnh nhân có mụn cóc giới hạn, trung bình, hoặc lan rộng.[6] Phẫu thuật cắt bỏ có thể là tiền thân của các điều trị khác trong trường hợp tổn thương rộng bằng cách loại bỏ vùng bị ảnh hưởng.[6] |
||
| Suy giảm miễn dịch | ||
| 1 | Liệu pháp kết hợp và/hoặc liệu pháp kéo dài | |
| » Mặc dù không có các hướng dẫn cụ thể’, có thể’ cần áp dụng thời gian điều trị lâu hơn hoặc kết hợp các liệu pháp.
» Một nghiên cứu ngẫu nhiên, mù đôi, giả dược có đối chứng cho thấy rằng kem imiquimod 5% bôi tại chỗ giúp giảm khu vực mụn cóc và có thể áp dụng lâm sàng trong điều trị mụn cóc sinh dục ngoài ở bệnh nhân nhiễm HIV. Tuy nhiên, tỷ lệ khỏi mụn cóc ở những bệnh nhân được điều trị với imiquimod không khác đáng kể với tỷ lệ ở nhóm sử dụng giả dược.[56] |
||
| Mang thai | ||
| 1 | Liệu pháp phá hủy hay TCA | |
| Các lựa chọn sơ cấp
» trichloroacetic acid bôi trên da: (dung dịch 80-90%) bôi lên mụn cóc và để khô, được biểu hiện bằng lớp sương màu trắng; băng vết thương trong 5-6 ngày; có thể lặp lại hàng tuần cho đến khi hết mụn cóc Các lựa chọn thứ cấp » Cắt laze CO2 » Có thể loại bỏ mụn cóc sinh dục bằng phương pháp phá hủy bao gồm áp lạnh, phẫu thuật, hoặc laze.[6] » Cũng có thể sử dụng Trichloroacetic acid (TCA) nhưng phương pháp này hiệu quả nhất đối với mụn cóc ướt.[6] Đây là chất ăn mòn phá hủy mụn cóc nhờ đông máu bằng hóa chất. Nó có khả năng phá hủy tế bào và do đó phải do nhân viên y tế sử dụng để phòng ngừa tiếp xúc với da bình thường và niêm mạc.[11] Nếu sử dụng quá nhiều axit, cần thoa bột tan, natri bicarbonate, hoặc soda lỏng lên vùng đó. » Phải tránh sử dụng podophyllotoxin vì gây quái thai. Chưa có nghiên cứu đầy đủ về việc sử dụng imiquimod và sinecatechins trong mụn cóc sinh dục ở bệnh nhân mang thai, do đó cần tránh. |
||
Giai đoạn đầu
Cidofovir
Cidofovir là acyclic nucleoside phosphonate hiện được sử dụng để điều trị viêm võng mạc do cytomegalovirus ở bệnh nhân nhiễm HIV. Nó có hoạt tính chống lại nhiều vi-rút, bao gồm vi-rút herpes và vi-rút gây u nhú ở người.[59] [60] [61] Một nghiên cứu cho thấy các mụn cóc khỏi hoàn toàn ở 93% bệnh nhân HIV dương tính được điều trị chỉ bằng phẫu thuật, 76% được điều trị chỉ với cidofovir, và 100% số người được điều trị với liệu pháp kết hợp.[54] Nhóm điều trị kết hợp cũng có tỷ lệ tái phát thấp nhất (27%), so với các nhóm điều trị đơn liệu pháp.[54] 1[B]Evidence Các nghiên cứu cũng cho thấy cidofovir bôi tại chỗ có hiệu quả trong điều trị mụn cóc sinh dục kháng trị. Cidofovir được điều chế để sử dụng bôi trên da, mặc dù dạng bào chế bôi trên da rất tốn kém. Mặc dù thường gặp các phản ứng ở vị trí bôi thuốc và có thể nặng, không có dữ liệu ghi nhận về tác dụng phụ toàn thân đáng kể.[62] Cần tiếp tục thực hiện các nghiên cứu để khẳng định các báo cáo ban đầu về hiệu quả điều trị và thiếu các tác dụng phụ toàn thân.
Liên lạc theo dõi
Khuyến nghị
Giám sát
Có thể xếp lịch khám sau điều trị để ghi nhận giai đoạn không còn mụn cóc hoặc để theo dõi sự thành công của điều trị. Nếu bệnh nhân lo ngại về việc tái phát, cần xếp lịch đánh giá 3 tháng sau khi điều trị thành công, vì đó là thời điểm có khả năng tái phát.[6] Bệnh nhân bị suy giảm miễn dịch có thể cần theo dõi thường xuyên hơn vì họ thường có xu hướng tái phát.[6]
Hướng dẫn dành cho bệnh nhân
Không có bằng chứng cho thấy rằng điều trị mụn cóc sinh dục giúp giảm tỷ lệ lây nhiễm.[63] Cách duy nhất để phòng ngừa hoàn toàn nhiễm vi-rút gây u nhú ở người (HPV) là kiêng quan hệ tình dục.[3] Biện pháp tránh thai có hàng rào như bao cao su có thể làm giảm nguy cơ lây truyền nhưng chúng không có hiệu quả tuyệt đối.[26] Khuyến cáo tiêm vắc-xin HPV để phòng ngừa mụn cóc sinh dục ở nữ giới từ 9 đến 26 tuổi, ở bé trai từ 13 đến 22 tuổi, và ở nam giới từ 22 đến 26 tuổi.[65] Vắc-xin này có hiệu quả cao tới 99% trong phòng ngừa mụn cóc sinh dục liên quan đến HPV týp 6-, 11-, 16-, và 18.[66] Thời gian hiệu lực của vắc-xin vẫn không rõ ràng.[67] Thông tin trực tuyến từ các trang web hữu ích dành cho bệnh nhân. [NHS Choices: genital warts]
Các biến chứng
| Các biến chứng | Khung thười gian | Khả năng |
| Chảy máu, nhiễm trùng, và để lại sẹo do phẫu thuật cắt bỏ | Ngắn hạn | Thấp |
| Ưu điểm của phẫu thuật cắt bỏ là loại bỏ nhanh mụn cóc; tuy nhiên, có khả năng chảy máu, để lại sẹo, và nhiễm trùng như với các loại phẫu thuật khác.[64] | ||
| Ung thư biểu mô tế bào vảy, ung thư biểu mô tuyến, và ung thư biểu mô tuyến vảy | Dài hạn | Thấp |
| Loại thường gặp nhất của ung thư biểu mô cổ tử cung liên quan đến vi-rút gây u nhú ở người (HPV) là ung thư biểu mô tế bào vảy, sau đó là ung thư biểu mô tuyến vảy và ung thư biểu mô tuyến.
Nhiễm HPV sinh dục thường gặp ở người có HIV dương tính hơn là ở nhóm người khỏe mạnh tương ứng theo tuổi. Ngoài ra, những nhiễm trùng này có nhiều khả năng liên quan đến nhiều loại HPV, bao gồm loại gây ung thư. Trong số bệnh nhân nhiễm HIV, các tổn thương có xu hướng lan tỏa, loạn sản, và tổn thương dưới lâm sàng thường gặp hơn nhóm đối chứng. |
||
| Tăng hoặc giảm sắc tố dai dẳng do liệu pháp cắt bỏ | Biến thiên | Cao |
| Đây là biến chứng thường gặp của phương pháp điều trị cắt bỏ (gồm áp lạnh, trichloroacetic acid, sấy khô bằng điện, cắt bỏ laze CO2, phẫu thuật cắt bỏ).[6] | ||
| Sẹo phì đại liên quan đến điều trị | Biến thiên | Thấp |
| Hiếm khi để lại sẹo lồi hoặc lõm sau khi điều trị.[6] | ||
Tiên lượng
Không có biện pháp chữa khỏi mụn cóc sinh dục, và không thường gặp tái phát. Mục tiêu điều trị là loại bỏ tổn thương nhìn thấy được. Không có bằng chứng cho thấy rằng việc điều trị tác động đến diễn biến tự nhiên của nhiễm vi-rút u nhú ở người.[63] Nếu không được điều trị, 10% đến 30% trường hợp mụn cóc sinh dục sẽ tự khỏi trong vòng 3 tháng.[18]
Hướng dẫn
Hướng dẫn chẩn đoán
Châu Âu
Human papillomavirus (HPV), cervical screening, and cervical cancer: RCN guidance
Nhà xuất bản: Royal College of Nursing (UK)
Xuất bản lần cuối: 2018
United Kingdom national guidelines on the management of anogenital warts 2015
Nhà xuất bản: British Association for Sexual Health and HIV
Xuất bản lần cuối: 2015
Vaccination against HPV-associated neoplasias
Nhà xuất bản: Association of the Scientific Medical Societies (AWMF), Germany
Xuất bản lần cuối: 2014
Guidelines for prevention and treatment of opportunistic infections in HIV-infected adults and adolescents
Nhà xuất bản: Centers for Disease Control and Prevention; National Institutes of Xuất bản lần cuối: 2018 Health; HIV Medicine Association of the Infectious Diseases Society of America
Sexually transmitted diseases treatment guidelines, 2015
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2015
Hướng dẫn điều trị
Châu Âu
United Kingdom national guidelines on the management of anogenital warts 2015
Nhà xuất bản: British Association for Sexual Health and HIV
Xuất bản lần cuối: 2015
Vaccination against HPV-associated neoplasias
Nhà xuất bản: Association of the Scientific Medical Societies (AWMF), Germany
Xuất bản lần cuối: 2014
Service standards for sexual and reproductive healthcare
Nhà xuất bản: Faculty of Sexual & Reproductive Healthcare of the Royal College
Xuất bản lần cuối: 2013 of Obstetricians and Gynaecologists
2012 European guideline for the management of anogenital warts
Nhà xuất bản: International Union against Sexually Transmitted Infections;
Xuất bản lần cuối: 2012 European Dermatology Federation; Union of European Medical Specialists
Sexually transmitted infections and under-18 conceptions: prevention
Nhà xuất bản: National Institute for Health and Care Excellence
Xuất bản lần cuối: 2007
Bắc Mỹ
Recommended adult immunization schedule for adults aged 19 years or older: United States, 2018
Nhà xuất bản: Centers for Disease Control and Prevention
Xuất bản lần cuối: 2018
Guidelines for prevention and treatment of opportunistic infections in HIV-infected adults and adolescents
Nhà xuất bản: US Department of Health and Human Services: AIDSinfo
Xuất bản lần cuối: 2018
Use of a 2-dose schedule for human papillomavirus vaccination – updated recommendations of
Châu Đại Dương
Australian STI management guidelines for use in primary care: genital warts
Nhà xuất bản: Australasian Sexual Health Alliance
Xuất bản lần cuối: 2018
Nguồn trợ giúp trực tuyến
- CDC: condom fact sheet in brief (external link)
- CDC: recommended immunization schedule for children and adolescents aged 18 years or younger, United States, 2018 (external link)
- CDC: recommended immunization schedule for adults aged 19 years or older, United States 2018 (external link)
- NHS Choices: genital warts (external link)
Điểm số bằng chứng
- Khả năng khỏi mụn cóc ở bệnh nhân nhiễm HIV: có bằng mức độ trung bình rằng phẫu thuật cắt bỏ bằng đốt điện và điều trị nội khoa bằng gel cidofovir 1% thoa trong vòng 1 tháng kể từ khi cắt bỏ (5 ngày một tuần trong 2 tuần) là biện pháp điều trị mụn cóc sinh dục có hiệu quả ở bệnh nhân nhiễm HIV. Quan sát thấy hoàn toàn hết mụn cóc ở 100% đối tượng được điều trị với liệu pháp kết hợp, so với 93% số bệnh nhân chỉ được phẫu thuật và 76% số bệnh nhân chỉ sử dụng cidofovir.[54] Bằng chứng cấp độ B: Các thử nghiệm ngẫu nhiên đối chứng (RCT) với <200 người tham gia, các RCT có lỗi về phương pháp với >200 người tham gia, các đánh giá hệ thống (SR) có lỗi về phương pháp hoặc các nghiên cứu quan sát (thuần tập) có chất lượng cao.
Các bài báo chủ yếu
- Forcier M, Musacchio N. An overview of human papillomavirus infection for the dermatologist: disease, diagnosis, management, and prevention. Dermatol Ther. 2010 Sep-Oct;23(5):458-76. Tóm lược
- Ahmed AM, Madkan V, Tyring SK. Human papillomaviruses and genital disease. Dermatol Clin. 2006 Apr;24(2):157-65. Tóm lược
- Workowski KA, Bolan GA; Centers for Disease Control and Prevention. Sexually transmitted diseases treatmentguidelines, 2015. MMWR Recomm Rep. 2015 Jun 5;64(RR-03):1-137. [Erratum in: MMWR Recomm Rep. 2015 Aug 28;64(33):924.] Toàn văn Tóm lược
- Beutner KR, Wiley DJ, Douglas JM, et al. Genital warts and their treatment. Clin Infect Dis. 1999 Jan;28 Suppl 1:S37-56. Tóm lược
Tài liệu tham khảo
- Mansur CP. Human papillomaviruses. In: Tyring SK, ed. Mucocutaneous manifestations of viral diseases. New York, NY: Marcel Dekker; 2002:247-94.
- Wikstrom A. Clinical and serological manifestations of genital human papillomavirus infection. Acta Derm Venereol Suppl (Stockh). 1995;193:1-85. Tóm lược
- Wiley DJ, Douglas J, Beutner K, et al. External genital warts: diagnosis, treatment, and prevention. Clin Infect Dis. 2002 Oct 15;35(Suppl 2):S210-24. Toàn văn Tóm lược
- Czelusta AJ, Evans T, Arany I, et al. A guide to immunotherapy of genital warts: focus on interferon and imiquimod. BioDrugs. 1999 May;11(5):319-32. Tóm lược
- Kirnbauer R, Lenz P, Okun MM. Human papillomavirus. In: Bolognia JL, Jorizzo JL, Rapini RP, eds. Dermatology Vol 1. London: Mosby; 2003:1217-33.
- Beutner KR, Reitano MV, Richwald GA, et al. External genital warts: report of the American Medical Association consensus conference. Clin Infect Dis. 1998 Oct;27(4):796-806. Tóm lược
- Brown TJ, Yen-Moore A, Tyring SK. An overview of sexually transmitted diseases. Part II. Am Acad Dermatol. 1999 Nov;41(5 Pt 1):661-77. Tóm lược
- Cuschieri KS, Cubie HA, Whitley MW, et al. Multiple high risk HPV infections are common in cervical neoplasia and young women in a cervical screening population. J Clin Pathol. 2004 Jan;57(1):68-72. Toàn văn Tóm lược
- McQuillan G, Kruszon-Moran D, Markowitz LE, et al. Prevalence of HPV in adults aged 18-69: United States, 2011-2014. NCHS Data Brief. 2017 Apr;(280):1-8. Tóm lược
- Perez G, Lazcano-Ponce E, Hernandez-Avila M, et al. Safety, immunogenicity, and efficacy of quadrivalent human papillomavirus (types 6, 11, 16, 18) L1 virus-like-particle vaccine in Latin American women. Int J Cancer. 2008 Mar 15;122(6):1311-8. Tóm lược
- Severson J, Evans TY, Lee P, et al. Human papillomavirus infections: epidemiology, pathogenesis, and therapy. J Cutan Med Surg. 2001 Jan-Feb;5(1):43-60. Tóm lược
- Forcier M, Musacchio N. An overview of human papillomavirus infection for the dermatologist: disease, diagnosis, management, and prevention. Dermatol Ther. 2010 Sep-Oct;23(5):458-76. Tóm lược
- Bernard HU, Burk RD, Chen Z, et al. Classification of papillomaviruses (PVs) based on 189 PV types and proposal of taxonomic amendments. Virology. 2010 May 25;401(1):70-9. Toàn văn Tóm lược
- Doorbar J, Quint W, Banks L, et al. The biology and life-cycle of human papillomaviruses. Vaccine. 2012 Nov 20;30 Suppl 5:F55-70. Toàn văn Tóm lược
- Ahmed AM, Madkan V, Tyring SK. Human papillomaviruses and genital disease. Dermatol Clin. 2006 Apr;24(2):157-65. Tóm lược
- Meyer T, Arndt R, Christophers E, et al. Association of rare human papillomavirus types with genital premalignant and malignant lesions. J Infect Dis. 1998 Jul;178(1):252-5. Tóm lược
- Handsfield HH. Clinical presentation and natural course of anogenital warts. Am J Med. 1997 May 5;102(5A):16-20. Tóm lược
- Nebesio CL, Mirowski GW, Chuang TY. Human papillomavirus: clinical significance and malignant potential. Int J Dermatol. 2001 Jun;40(6):373-9. Tóm lược
- Tarkowski TA, Koumans EH, Sawyer M, et al. Epidemiology of human papillomavirus infection and abnormal cytologic test results in an urban adolescent population. J Infect Dis. 2004 Jan 1;189(1):46-50. Toàn văn Tóm lược
- Vetrano G, Lombardi G, Di Leone G, et al. Cervical intraepithelial neoplasia: risk factors for persistence and recurrence in adolescents. Eur J Gynaecol Oncol. 2007;28(3):189-92. Tóm lược
- Wang SS, Schiffman M, Shields TS, et al. Seroprevalence of human papillomavirus-16, -18, -31, and -45 in a population-based cohort of 10000 women in Costa Rica. Br J Cancer. 2003 Oct 6;89(7):1248-54. Tóm lược
- Munk C, Svare EI, Poll P, et al. History of genital warts in 10,838 women 20 to 29 years of age from the general population: risk factors and association with Papanicolaou smear history. Sex Transm Dis. 1997 Nov;24(10):567-72. Tóm lược
- Burk RD, Ho GY, Beardsley L, et al. Sexual behavior and partner characteristics are the predominant risk factors for genital human papillomavirus infection in young women. J Infect Dis. 1996 Oct;174(4):679-89. Tóm lược
- Palefsky JM, Gillison ML, Strickler HD. Chapter 16: HPV vaccines in immunocompromised women and men. Vaccine. 2006 Aug 31;24 Suppl 3:S3/140-6. Tóm lược
- Palefsky J. Human papillomavirus infection in HIV-infected persons. Top HIV Med. 2007 Aug-Sep;15(4):130-3. Toàn văn Tóm lược
- Henderson Z, Irwin KL, Montano DE, et al. Anogenital warts knowledge and counseling practices of US clinicians: results from a national survey. Sex Transm Dis. 2007 Sep;34(9):644-52. Tóm lược
- Meites E, Kempe A, Markowitz LE. Use of a 2-dose schedule for human papillomavirus vaccination – updated recommendations of the Advisory Committee on Immunization Practices. MMWR Morb Mortal Wkly Rep. 2016 Dec 16;65(49):1405-8. Toàn văn Tóm lược
- Centers for Disease Control and Prevention (CDC) Advisory Committee on Immunization Practices (ACIP). Recommended adult immunization schedule for adults aged 19 years or older: United States – 2018. Feb 2018 [internet publication]. Toàn văn
- Yancey AM, Pitlick JM, Forinash AB. The prophylactic role for the human papillomavirus quadrivalent vaccine in males. Ann Pharmacother. 2010 Jul-Aug;44(7-8):1314-8. Tóm lược
- Workowski KA, Bolan GA; Centers for Disease Control and Prevention. Sexually transmitted diseases treatment guidelines, 2015. MMWR Recomm Rep. 2015 Jun 5;64(RR-03):1-137. [Erratum in: MMWR Recomm Rep. 2015 Aug 28;64(33):924.] Toàn văn Tóm lược
- Giuliano AR, Palefsky JM, Goldstone S, et al. Efficacy of quadrivalent HPV vaccine against HPV infection and disease in males. N Engl J Med. 2011 Feb 3;364(5):401-11. Tóm lược
- Dunne EF, Friedman A, Datta SD, et al. Updates on human papillomavirus and genital warts and counseling messages from the 2010 Sexually Transmitted Diseases Treatment Guidelines. Clin Infect Dis. 2011 Dec;53 Suppl 3:S143-52. Tóm lược
- Immunization Expert Work Group, Committee on Adolescent Health Care, American College of Obstetricians and Gynecologists. Committee opinion no. 704: human papillomavirus vaccination. Obstet Gynecol. 2017 Jun;129(6):e173-8. Toàn văn Tóm lược
- Albero G, Castellsagué X, Giuliano AR, et al. Male circumcision and genital human papillomavirus: a systematic review and meta-analysis. Sex Transm Dis. 2012 Feb;39(2):104-13. Tóm lược
- Garland SM, Kjaer SK, Munoz N, et al. Impact and effectiveness of the quadrivalent human papillomavirus vaccine: a systematic review of 10 years of real-world experience. Clin Infect Dis. 2016 Aug 15;63(4):519-27. Toàn văn Tóm lược
- Mariani L, Vici P, Suligoi B, et al. Early direct and indirect impact of quadrivalent HPV (4HPV) vaccine on genital warts: a systematic review. Adv Ther. 2015 Jan;32(1):10-30. Toàn văn Tóm lược
- Ali H, Donovan B, Wand H, et al. Genital warts in young Australians five years into national human papillomavirus vaccination programme: national surveillance data. BMJ. 2013 Apr 18;346:f2032. Toàn văn Tóm lược
- Brodell LA, Mercurio MG, Brodell RT. The diagnosis and treatment of human papillomavirus-mediated genital lesions. Cutis. 2007 Apr;79(4 Suppl):5-10. Tóm lược
- Steinberg JL, Cibley LJ, Rice PA. Genital warts: diagnosis, treatment, and counseling for the patient. Curr Clin Top Infect Dis. 1993;13:99-122. Tóm lược
- Beutner KR, Wiley DJ, Douglas JM, et al. Genital warts and their treatment. Clin Infect Dis. 1999 Jan;28 Suppl 1:S37-56. Tóm lược
- Habif TP, Campbell JL, Dinulos J, et al. Skin disease diagnosis and treatment. Philadelphia, PA: Elsevier Mosby; 2005:165-9.
- Wolff K, Johnson RA, Suurmond D. Fitzpatrick’s color atlas and synopsis of clinical dermatology. New York, NY: McGraw-Hill; 2005:204-5, 224, 762-4, 893-7, 1034.
- McCalmont TH. Adnexal neoplasms. In: Bolognia JL, Jorizzo JL, Rapini RP, eds. Dermatology Vol 2. London, UK: Mosby; 2003:1747-8.
- Tyring SK, Edwards L, Friedman DJ, et al. Safety and efficacy of 0.5% podofilox gel in the treatment of anogenital warts. Arch Dermatol. 1998 Jan;134(1):33-8. Toàn văn Tóm lược
- Gotovtseva EP, Kapadia AS, Smolensky MH, et al. Optimal frequency of imiquimod (aldara) 5% cream for the treatment of external genital warts in immunocompetent adults: a meta-analysis. Sex Transm Dis. 2008 Apr;35(4):346-51. Tóm lược
- Tatti S, Stockfleth E, Beutner KR, et al. Polyphenon E: a new treatment for external anogenital warts. Br J Dermatol. 2010 Jan;162(1):176-84. Tóm lược
- Gross G, Meyer KG, Pres H, et al. A randomized, double-blind, four-arm parallel-group, placebo-controlled Phase II/III study to investigate the clinical efficacy of two galenic formulations of Polyphenon E in the treatment of external genital warts. J Eur Acad Dermatol Venereol. 2007 Nov;21(10):1404-12. Tóm lược
- Stockfleth E, Beti H, Orasan R, et al. Topical Polyphenon E in the treatment of external genital and perianal warts: a randomized controlled trial. Br J Dermatol. 2008 Jun;158(6):1329-38. Tóm lược
- Tatti S, Swinehart JM, Thielert C, et al. Sinecatechins, a defined green tea extract, in the treatment of external anogenital warts; a randomized controlled trial. Obstet Gynecol. 2008 Jun;111(6):1371-9. Tóm lược
- Bertolotti A, Dupin N, Bouscarat F, et al. Cryotherapy to treat anogenital warts in nonimmunocompromised adults: systematic review and meta-analysis. J Am Acad Dermatol. 2017 Sep;77(3):518-26. Tóm lược
- Godley MJ, Bradbeer CS, Gellen M, et al. Cryotherapy compared with trichloroacetic acid in treating genital warts. Genitourin Med. 1987 Dec;63(6):390-2. Tóm lược
- Ying Z, Li X, Dang H. 5-aminolevulinic acid-based photodynamic therapy for the treatment of condylomata acuminata in Chinese patients: a meta-analysis. Photodermatol Photoimmunol Photomed. 2013 Jun;29(3):149-59. Tóm lược
- Czelusta A, Yen-Moore A, Van der Straten M, et al. An overview of sexually transmitted diseases. Part III. Sexually transmitted diseases in HIV-infected patients. J Am Acad Dermatol. 2000 Sep;43(3):409-32. Tóm lược
- Orlando G, Fasolo MM, Beretta R, et al. Combined surgery and cidofovir is an effective treatment for genital warts in HIV-infected patients. AIDS. 2002 Feb 15;16(3):447-50. Tóm lược
- Orlando G, Fasolo MM, Signori R, et al. Impact of highly active antiretroviral therapy on clinical evolution of genital warts in HIV-1 infected patients. AIDS. 1999 Feb 4;13(2):291-3. Tóm lược
- Gilson RJ, Shupack JL, Friedman-Kien AE, et al. A randomized, controlled, safety study using imiquimod for the topical treatment of anogenital warts in HIV-infected patients. Imiquimod Study Group. AIDS. 1999 Dec 3;13(17):2397-404. Tóm lược
- Petersen CS, Weismann K. Quercetin and kaempherol: an argument against the use of podophyllin? Genitourin Med. 1995 Apr;71(2):92-3. Tóm lược
- Chuang TY, Ilstrup DM, Perry HO, et al. Condyloma acuminatum in Rochester, Minnesota, 1950-1978. II. Anaplasias and unfavorable outcomes. Arch Dermatol. 1984 Apr;120(4):476-83. Tóm lược
- Snoeck R, Van Ranst M, Andrei G, et al. Treatment of anogenital papillomavirus infections with an acyclic nucleoside phosphonate analogue. N Engl J Med. 1995 Oct 5;333(14):943-4. Tóm lược
- Orlando G, Fasolo MM, Beretta R, et al. Intralesional or topical cidofovir (HPMPC, VISTIDE) for the treatment of recurrent genital warts in HIV-infected patients. AIDS. 1999 Oct 1;13(14):1978-80. Tóm lược
- Schurmann D, Bergmann F, Temmesfeld-Wollbruck B, et al. Topical cidofovir is effective in treating extensive penile condyloma acuminata. AIDS. 2000 May 26;14(8):1075-6. Tóm lược
- Zabawski EJ, Cockerell CJ. Topical and intralesional cidofovir: a review of pharmacology and therapeutic effects. J Am Acad Dermatol. 1998 Nov;39(5 Pt 1):741-5. Tóm lược
- Woodward C, Fisher MA. Drug treatment of common STDs: Part II. Vaginal infections, pelvic inflammatory disease and genital warts. Am Fam Physician. 1999 Oct 15;60(6):1716-22. Tóm lược
- Khawaja HT. Podophyllin versus scissor excision in the treatment of perianal condylomata acuminata: a prospective study. Br J Surg. 1989 Oct;76(10):1067-8. Tóm lược
- Sharma R, Sharma CL. Quadrivalent human papillomavirus recombinant vaccine: the first vaccine for cervical cancers. J Cancer Res Ther. 2007 Apr-Jun;3(2):92-5. Toàn văn Tóm lược
- Stanley M. Prevention strategies against the human papillomavirus: the effectiveness of vaccination. Gynecol Oncol. 2007 Nov;107(2 Suppl 1):S19-23. Tóm lược
- Brisson M, Van de Velde N, De Wals P, et al. Estimating the number needed to vaccinate to prevent diseases and death related to human papillomavirus infection. CMAJ. 2007 Aug 28;177(5):464-8. Toàn văn Tóm lược
- Hawkes AP, Kronenberger CB, MacKenzie TD, et al. Cervical cancer screening: American College of Preventive Medicine practice policy statement. Am J Prev Med. 1996 Sep-Oct;12(5):342-4. Tóm lược
- Institute of Medicine Committee on Prevention and Control of Sexually Transmitted Diseases. The hidden epidemic: confronting sexually transmitted diseases. Washington DC: National Academy Press; 1997. Centers for Disease Control and Prevention (CDC). 2016 sexually transmitted diseases surveillance. Jan 2018 [internet publication]. Toàn văn
Hình ảnh
Những người có đóng góp
// Các tác giả:
Natalia Mendoza, MD
Department of Dermatology
University of Texas MD Anderson Cancer Center, Houston, TX
CÔNG KHAI THÔNG TIN: NM declares that she has no competing interests.
Stephen K. Tyring, MD, PhD, MBA
Clinical Professor
Departments of Dermatology, Microbiology and Molecular Genetics and Internal Medicine, University of Texas Health Science Center, Houston, TX
CÔNG KHAI THÔNG TIN: SKT declares that he has no competing interests.
// Lời cảm ơn:
Dr Natalia Mendoza and Dr Stephen K. Tyring would like to gratefully acknowledge Dr Brenda L. Pellicane, a previous contributor to this monograph. BLP declares that she has no competing interests.
// Những Người Bình duyệt:
Angela Moore, MD
Clinical Assistant Professor
University of Texas Medical Branch at Galveston, Galveston, TX
CÔNG KHAI THÔNG TIN: AM declares that she has no competing interests.
Steve Baguley, FRCP, MSc
Consultant Genitourinary Physician
Woolmanhill Hospital, Aberdeen, Scotland, UK
CÔNG KHAI THÔNG TIN: SB declares that he has no competing interests.
Xem thêm:
MRSA: Thông tin cơ bản, chẩn đoán và hướng dẫn điều trị theo BMJ

Mụn cóc sinh dục có tự khỏi được không?
Chào bạn. Có một vài trường hợp mụn cóc sinh dục đã tự biến mất sau một thời gian mà không cần đến điều trị hay can thiệp y khoa. Nhưng những chuyên gia cũng cho hay, tình huống này rất hiếm và gần như khả năng xảy ra rất rất thấp