Bệnh tim mạch
Mối liên quan giữa tăng huyết áp và đột quỵ: tóm tắt các nghiên cứu dịch tễ
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
nhathuocngocanh.com – Bài viết Mối liên quan giữa tăng huyết áp và đột quỵ: tóm tắt các nghiên cứu dịch tễ của nhóm tác giả Dilip K. Pandey, Noha Aljehani, and Youji Soga.
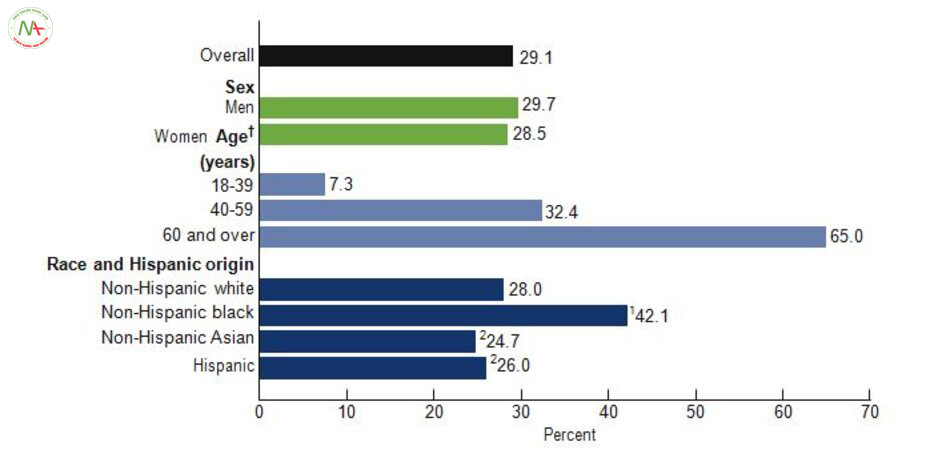
Fig. 2.1 Age-specific and age-adjusted prevalence of hypertension among adult aged 18 and over, United States 2011–2012 (Source: CDC/NCHS, National Health and Nutrition Examination Survey, 2011–2012. Accessed on 15 April 2015 at http://www.cdc.gov/nchs/data/databriefs/db133. pdf)
Tăng huyết áp và nguy cơ đột quỵ
Nhiều bằng chứng thuyết phục từ nghiên cứu quan sát và can thiệp, cho thấy tăng huyết áp là một yếu tố nguy cơ quan trọng và mạnh mẽ gây đột quỵ. Người ta ước tính rằng khoảng 54% các cơn đột quỵ trên toàn thế giới là do tăng huyết áp suất (BP) [12]. Nghiên cứu tim mạch Framingham năm 1970 quan sát thấy quan hệ rủi ro có ý nghĩa giữa đột quỵ và huyết áp ≥160 / 95 mmHg ở cả hai giới và ở mọi lứa tuổi [13]. Người có huyết áp bình thường (<120/80 mmHg) có tỉ lệ đột quỵ bằng ½ do với những người có huyết áp cao (≥140 / 90mmHg) [14]. Một phân tích tổng hợp 12 nghiên cứu với 518.520 người Tăng huyết áp thấy rằng cao huyết áp có liên quan với đột quỵ
Nguy cơ đặc biệt ở những bệnh nhân chưa già những lại có huyết áp cao [15].
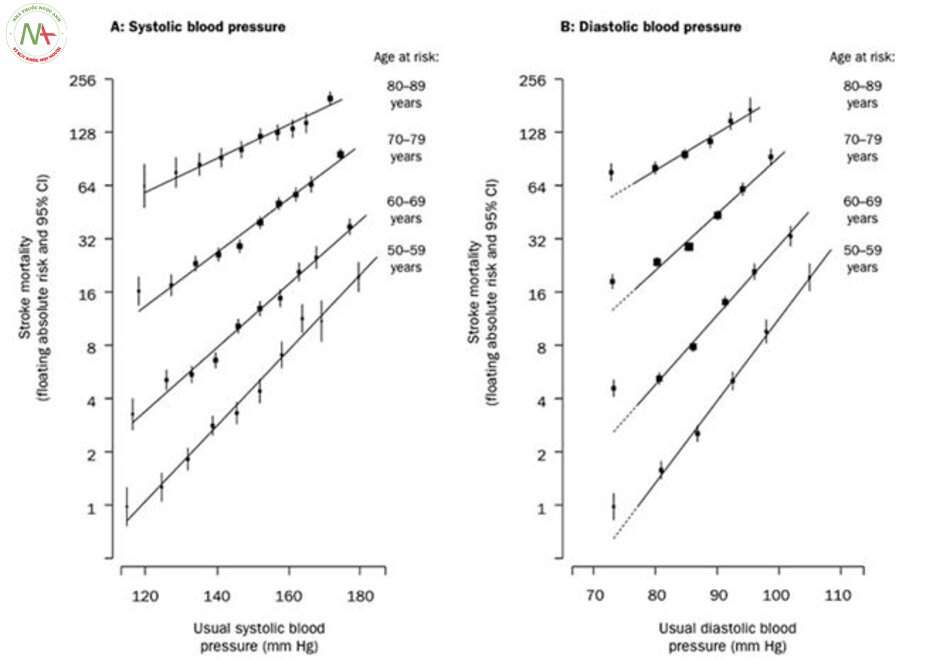
Phân tích chi tiết của nghiên cứu thuần tập lớn đã chỉ ra rằng mối quan hệ giữa TĂNG HUYẾT ÁP và nguy cơ đột quỵ là liên tục, nhất quán và độc lập với các yếu tố nguy cơ khác. nghiên cứu dịch tễ học trước đây đã dùng áp lực tâm trương để nghiên cứu hơn là huyết áp tâm thu vì thấy nó có liên quan với nguy cơ đột quỵ [16, 17]. Trong một phân tích của chín nghiên cứu mô tả hồi cứu được công bố giữa năm 1958 và 1990, MacMahon kết luận rằng BP giảm làm giảm nguy cơ đột quỵ. giảm huyết áp tâm trương 5, 7,5, và 10 mmHg có liên quan với giảm nguy cơ đột quỵ ít nhất là 34, 46, và 56% tương ứng [16]. nghiên cứu thuần tập hợp tác châu Á Thái Bình Dương (APCSC), cũng cho thấy mối quan hệ tích cực giữa tâm trương và nguy cơ đột quỵ.
Bệnh nhân có tâm trương cao (DBP≥ 110) có nguy cơ đột quỵ cao hơn 13 lần so với nhóm có mức tâm trường thấp (DBP≤ 79). Mỗi khi giảm 5 mm trong tâm trương, nguy cơ giảm một nửa cho cả đột quỵ thiếu máu cục bộ (tỷ số chênh (OR) 0,61, 95% khoảng tin cậy (CI): 0.57- 0,66) và đột quỵ xuất huyết (OR 0,54, 95% CI: 0,50-0,58) [18]. Huyết áp tâm thu vào những năm 1990 sau khi một số nghiên cứu dịch tễ học cho thấy huyết áp tâm thu có thể đại diện cho một yếu tố nguy cơ mạnh mẽ hơn cho đột quỵ so với tâm trương. Hơn nữa, huyết áp tâm thu tăng lên cùng với tuổi tác, trong khi mức HA tâm trương tăng hơn vào khoảng tuổi 50 và giảm sau tuổi 60. Huyết áp tâm thu đã được chứng minh là một yếu tố dự báo tốt hơn về bệnh mạch vành sau tuổi 50 [19].
Huyết áp tâm thu tương quan mạnh mẽ hơn với nguy cơ đột quỵ sau 12 năm hơn huyết áp theo nghiên cứu tim mạch của Framingham[20]. Ngoài ra, các nghiên cứu tim mạch tại thành phố copenhagen cho thấy huyết áp tâm thu là yếu tố dự báo tốt hơn so với tâm trương về nguy cơ đột quỵ [21]. Theo APCSC, phân tích 37 nghiên cứu thuần tập được tiến hành tại khu vực Châu Á Thái Bình Dương, báo cáo có liên quan tuyến tính liên tục giữa huyết áp tâm thu và nguy cơ đột quỵ xuống ít nhất là 115 mmHg. Sau khi chuẩn hóa theo tuổi, giảm 10 mmHg huyết áp tâm thu (95% CI: 40-42%) làm giảm 41% nguy cơ đột quỵ ở châu Á và (95% CI: 22-37%) 30% nguy cơ đột quỵ ở Úc [22]. Trong một nghiên cứu phân tích 61 nhóm của PSC, giảm 20 mmHg huyết áp tâm thu làm giảm 1 nửa nguy cơ tử vong ở nhóm bệnh nhân 40-69 tuổi (xem Bảng 2.1) [ 23, 24].
Một phát hiện quan trọng từ các nghiên cứu trên là mối liên hệ giữa BP và nguy cơ đột quỵ là liên tục và tuyến tính ở tất cả các lứa tuổi, và không có bằng chứng cho thấy BP làm giảm nguy cơ đột quỵ khi tâm thu giảm đến khoảng 115 mmHg và 75 mmHg với tâm trương [25].
Tuổi tác là một đồng yếu tố quan trọng của mối quan hệ đột quỵ và cao huyết áp. APCSC báo cáo rằng trong các nhóm tuổi <60, 60-69, và ≥70, giảm 10 mmHg huyết áp tâm thu làm giảm 54, 36, và 25% nguy cơ đột quỵ, tương ứng (Bảng 2.1) [22 ]. Kết quả tương tự trong nghiên cứu của Rochester (Hình. 2.2, Bảng 2.1) [23, 28]. Dữ liệu từ NHANES 2005-2010 cho thấy 76,5% người trưởng thành Mỹ ≥80 tuổi có tăng huyết áp. 43,9% tăng huyết áp tâm thu (ISH) và 2,0% có tăng huyết áp tâm thu và huyết áp tâm trương [29].
Table 2.1 nguy cơ đột quỵ liên quan TĂNG HUYẾT ÁP
|
MacMahon et al. [11] |
APCSC [17] |
PSC [18] |
Rochester Epidemiology Project [22] | |||||
| Study type | Meta-analysis of 9 prospective cohort studies published between 1963
and 1989 |
Meta-analysis of 37 prospective cohort studies conducted between 1961 and 1992 | Meta-analysis of 61 prospective cohort studies conducted between 1958 and 1990 | Nested case–control study | ||||
| Number of participants | 418,343 | 425,325 | 958,074 | 1862 (931 cases) | ||||
| Cases of stroke | 843 strokes of all type | 5178 strokes of all type | 11,960 strokes of all type | 931 ischemic strokes | ||||
| Age at baseline | 25–84 | 20–107 | NR | Age matched controls | ||||
| Follow-up period (mean) | 6–25 years (10 years) | 2–27 years (7 years) | 4–25 years (12 years) | 15 yearsa | ||||
| Sex | Male 96 % | Male 57 % | NR | Sex matched controls | ||||
| Study population | USA, Europe, Puerto Rico | China, Japan, Hong Kong, Taiwan, Singapore, South Korea, New Zealand, Australia | Europe, USA, Japan, China, Australia | USA | ||||
| Results | 5 mmHg ↓
DBP |
34 % ↓ risk | Age | 10 mmHg ↓ SBP | Age | 20 mmHg ↓ SBP | Age | OR (cases vs. controls) |
| 7.5 mmHg ↓
DBP |
46 % ↓ risk | <60 | 54 % ↓
stroke risk |
40–49 | 64 % ↓ risk | 50 | 4.8 | |
| 10 mmHg ↓
DBP |
56 % ↓ risk | 60–69 | 36 % ↓
stroke risk |
50–59 | 62 % ↓ risk | 60 | 3.2 | |
| ≥70 | 25 % ↓
stroke risk |
60–69 | 57 % ↓ risk | 70 | 2.2 | |||
| 70–79 | 50 % ↓ risk | 80 | 1.5 | |||||
| 80–89 | 33 % ↓ risk | 90 | 1.0 | |||||
| Age | 10 mmHg ↓ DBP | |||||||
| 40–49 | 65 % ↓ risk | |||||||
| 50–59 | 66 % ↓ risk | |||||||
| 60–69 | 60 % ↓ risk | |||||||
| 70–79 | 52 % ↓ risk | |||||||
| 80–89 | 37 % ↓ risk | |||||||
APCSC Asia Pacific Cohort Studies Collaboration, PSC Prospective Studies Collaboration, SBP systolic blood pressure, DBP diastolic blood pressure, OR odds ratio, NR not reported
aIschemic strokes identified from 15 years follow-up of Rochester Epidemiology Project
Sự khác biệt chủng tộc trong tăng huyết áp và nguy cơ đột quỵ đã được báo cáo từ một số nghiên cứu quan sát tại Hoa Kỳ. nghiên cứu đột quỵ tại bắc Manhattan cho thấy tăng huyết áp là một yếu tố nguy cơ độc lập với đột quỵ thiếu máu cục bộ ở người da trắng (OR 1.8), người da đen (OR 2.0) và Caribbean gốc Tây Ban Nha (OR 1.2) [30]. Nghiên cứu hợp tác Baltimore-Washington về đột quỵ với (bệnh nhân tuổi từ 18-44 tuổi), có mối liên quan giữa tăng huyết áp và nguy cơ đột quỵ thiếu máu cục bộ ở người da trắng và người da đen ở cảm nam và nữ. ORS điều chỉnh theo tuổi (95% CI) cho đột quỵ thiếu máu cục bộ với tiền sử tăng huyết áp ở đàn ông da trắng, phụ nữ da trắng, đàn ông da đen và phụ nữ da đen 1,6 (0,7-3,2), 2,5 (1,1-5,9), 3,8 (1,8-7,9 ), và 4,2 (2,4-7,5) tương ứng [31]. Mức tăng HA tâm thu có liên quan với nguy cơ đột quỵ cao hơn ở người da đen so với người da trắng [32].
Điều trị tăng huyết áp là một mục tiêu điều trị quan trọng trong việc ngăn ngừa đột quỵ đã được hỗ trợ bởi một số nghiên cứu [34-38]. đột quỵ liên quan tới huyết áp hơn so với bệnh mạch vành [39-41]. Giảm 5-6 mmHg tâm trương sau 2-3 năm điều trị liên tục làm giảm 35-40% đột quỵ [40].
Đột quỵ thường được phân thành hai loại chính: đột quỵ thiếu máu cục bộ và đột quỵ xuất huyết. đột quỵ xuất huyết có thể được chia thành đột quỵ do xuất huyết nội sọ (ICH) hoặc xuất huyết dưới nhện (SAH). Khoảng 80% các cơn đột quỵ do thiếu máu cục bộ, 15% là ICH, và 5% là SAH [46].
Tăng huyết áp và đột quỵ thiếu máu cục bộ
Có nhiều trường phái phân loại đột quỵ thiếu máu cục bộ thành các loại phụ theo nguyên nhân của nó [47, 48]. Trong số các phân nhóm đột quỵ, sự khác biệt về tỷ lệ mắc, tỷ lệ tái phát, thời gian sống và theo chủng tộc đã được báo cáo [49, 50]. Một số nghiên cứu dịch tễ học cũng đã giải quyết mối quan hệ giữa các yếu tố rủi ro và phân nhóm đột quỵ khác nhau [51-54]. BP là một yếu tố quyết định mạnh mẽ về nguy cơ cho cả đột quỵ thiếu máu cục bộ và xuất huyết não [55]. Trong số 5017 bệnh nhân trong nghiên cứu về đột quỵ ở Đức, tăng huyết áp hay gây tổn thương mạch nhỏ (79,4%) hơn so với mạch lớn (70,0%) [58].
Tuy nhiên, một số nghiên cứu xuất hiện mâu thuẫn với kết quả này. Ohira và cộng sự báo cáo rằng tác động của tăng huyết áp gây đột quỵ thiếu máu cục bộ không phụ thuộc vào tình trạng xơ vữa động mạch trong nghiên cứu (ARIC) [59]. Tương tự như vậy, nghiên cứu của Lai và cộng sự cho thấy trong khi tăng huyết áp là yếu tố nguy cơ phổ biến nhất gây đột quỵ thì tiền sử TĂNG HUYẾT ÁP không lien quan về mặt thống kê với các phân nhóm đột quỵ [60].
Đột quỵ do xuất huyết
Xuất huyết nội sọ ICH
Bằng chứng từ một số nghiên cứu dịch tễ cho thấy có mối liên quan lớn giữa ICH và cao huyết áp [61-69]. Một nghiên cứu bệnh chứng của 331 trường hợp ICH ở Melbourne báo cáo nguy cơ tăng gấp đôi ICH do tăng huyết áp [70]. Một nghiên cứu bệnh chứng bởi Feldmann quan sát thấy rằng huyết áp cao là một yếu tố độc lập đem lại nguy cơ cao gấp sáu lần (OR 5.71, 95% CI: 3,61-9,05) ICH ở nam giới và phụ nữ tuổi từ 18-49 (Bảng 2.2) [71]. Trong nghiên cứu thuần tập, tất cả các nghiên cứu cho thấy mối liên quan giữa tăng huyết áp và ICH, và hai nghiên cứu cho thấy nguy cơ ngày càng tăng của ICH với t mức độ tăng huyết áp (Bảng 2.2) [72]. tăng nguy cơ ICH với sự gia tăng mức độ tăng huyết áp này đã được nhìn thấy trong các nghiên cứu dịch tễ học khác. Một phân tích gộp của ARIC và các dữ liệu nghiên cứu sức khỏe tim mạch (CHS) cũng báo cáo xu hướng này. So với bình thường, nguy cơ tương đối (RR) (95% CI) của ICH là 1,43 (0,90-2,26) cho BP 140-159 / 90-99 mmHg, 2,71 (1,58-4,67) cho BP 160-179 / 100-109 mmHg, và 5,55 (3,07-10,03) cho BP≥ 160/110 mmHg (Bảng 2.2) [73].
Table 2.2 nguy cơ xuất huyết nội sọ với TĂNG HUYẾT ÁP
| Ariesen et al. [59] | Sturgeon et al. [60] | Suh et al. [61] | Leppälä et al. [40] | Feldmann et al. [58] | |
| Study type | Systematic Review of 11 case–control and 3 cohort studies from 1966 to 2001 | Pooled analysis of ARIC and CHS | Prospective cohort study | Prospective cohort study | Case–control study |
| Number of participants | Case–control studies | 21,680 (15,792 ARIC, 5888 CHS) | 114,793 | 28,519 | 636a |
| 72–662 | |||||
| Cohort studies | |||||
| 28,519–114,793 | |||||
| Cases of ICH | Case–control studies | 135 (61 ARIC, 74 CHS) | 372 | 112 | 217 |
| 24–331 | |||||
| Cohort studies | |||||
| 112–386 | |||||
| Study population | USA | South Korea | Finland | USA | |
| Age | Age matched on most of case–control studies | Mean age 54 (ARIC) | 35–59 | 50–69 | 18–49 |
| Mean age 73 (CHS) |
| Sex | Sex matched on most of case–control studies | 44.8 % male (ARIC) | Male only | Male only | 56 % male | |||
| 42.4 % male (CHS) | ||||||||
| Results | Case–control studies | BP | RR | BP | RR | SBP | RR | Adjusted OR 5.71 |
| Overall crude OR 3.68 | SBP <140/DBP< 90 | 1.0 | SBP< 130/ DBP< 85 | 1.0 | ≤139 | 1.0 | ||
| Cohort studies | SBP140–159/ DBP90–99 | 1.43 | SBP130–139/ DBP85–89 | 2.16 | 140–159 | 2.20 | ||
| Adjusted RR 1.14–33 by different levels of blood pressure | SBP160–179/ DBP100–109 | 2.71 | SBP140–159/ DBP90–99 | 5.32 | ≥160 | 3.78 | ||
| SBP≥ 160/DBP≥ 110 | 5.55 | SBP160–179/ DBP100–109 | 10.44 | DBP | RR | |||
| BP as continuous measure | SBP≥ 180/ DBP≥ 110 | 33.32 | ≤89 | 1.0 | ||||
| 10 mmHg ↑ SBP: 25 % ↑ risk | 90–99 | 2.10 | ||||||
| 10 mmHg ↑ DBP: 47 % ↑ risk | ≥100 | 4.17 | ||||||
ICH intracerebral hemorrhage, SBP systolic blood pressure, DBP diastolic blood pressure, BP blood pressure, OR odds ratio, RR relative risk, ARIC
Atherosclerosis Risk in Communities Study, CHS Cardiovascular Health Study
aCases and controls matched on race, age, and gender
Các nghiên cứu đã chỉ ra rằng huyết áp tăng lên trong phạm vi bình thường cũng có liên quan đến sự gia tăng tuyến tính với nguy cơ ICH [52]. Ngoài ra, nguy cơ ICH tăng cùng với tăng huyết áp, người điều trị tăng huyết áp không thường xuyên, 55 tuổi hoặc trẻ hơn, hoặc người hút thuốc lá [77]. Cải thiện kiểm soát tăng huyết áp có thể làm giảm tỷ lệ mắc ICH [78]. kiểm soát huyết áp được coi là lựa chọn chính cho công tác phòng chống ICH [79].
Bệnh nhân đang dùng thuốc chống đông đường uống lâu dài cũng có nguy cơ gia tăng về ICH [80]. Một số yếu tố nguy cơ chảy máu do chống đông đã được nghiên cứu: tuổi cao, tiền sử nhồi máu cơ tim hoặc bệnh tim thiếu máu cục bộ, bệnh tiểu đường, bệnh mạch máu não, đồng thời sử dụng thuốc kháng tiểu cầu, liều cao các thuốc chống đông máu và tăng huyết áp [81, 82]. Một nghiên cứu hồi cứu của Wintzen thấy rằng tăng huyết áp có dùng chống đông gặp ở 80% bệnh nhân ICH [83]. Việc sử dụng warfarin đã tăng lên nhanh chóng trong những thập kỷ qua, các nghiên cứu cũng đã chỉ ra tăng tỉ lệ ICH liên quan đến việc sử dụng warfarin [80, 84]. Launbjerg và cộng sự thấy rằng huyết áp cao là một yếu tố nguy cơ độc lập trong cháy máu do chống đông trong 1 phân tích đa biến ở 551 bênhh nhân dùng chống đông trong 10 năm theo dõi điều trị [85]. Phân tích các dữ liệu tổng hợp từ năm thử nghiệm ngẫu nhiên cho thấy những bệnh nhân ICH khi dùng warfarin có huyết áp tâm thu và HA tâm trương cao hơn so với những bệnh nhân được điều trị warfarin-không bị ICH [86]. Mặt khác, một nghiên cứu bệnh chứng, so sánh 170 bệnh nhân bị ICH trong khi điều trị warfarin và 1020 bệnh nhân dùng chống đông mà không bị ICH, thấy không có sự khác biệt thống kê về tỷ lệ tăng huyết áp được chẩn đoán [87].
Tác động của tăng huyết áp ở bệnh nhân tử vong do ICH có dùng chống đông cũng đã được nghiên cứu. Một nghiên cứu hồi cứu của Fric-Shamji báo cáo rằng áp lực động mạch trung bình ban đầu cao tương quan với xu hướng khối máu tụ lan rộng hơn so với ban đầu [87].
Xuất huyết dưới màng nhện SAH
Hút thuốc, cao huyết áp và uống rượu quá mức là những yếu tố nguy cơ hay gặp nhất gây SAH [88]. Một cái nhìn tổng quan của tất cả các nghiên cứu về yếu tố nguy cơ cho SAH được xuất bản bằng tiếng Anh từ năm 1966 đến tháng 3 năm 2005 báo cáo về quan hệ tích cực giữa tăng huyết áp và SAH trong cả hai nhóm (RR 2.5, 95% CI: 2,0-3,1) và nghiên cứu bệnh chứng ( OR 2.6, 95% CI: 2,0-3,1) (Bảng 2.3) [88]. Năm 1996, một đánh giá của 9 nghiên cứu theo chiều dọc và 11 nghiên cứu khác xác định tăng huyết áp là yếu tố nguy cơ lớn với SAH OR 2,8 (đối với các nghiên cứu theo chiều dọc; KTC 95% [CI] , 2,1-3,6) và OR 2.9 (cho các nghiên cứu bệnh chứng; 95% CI 2,4-3,7).
Một phân tích dữ liệu bệnh nhân trong APCSC chứng minh rằng huyết áp cao là một yếu tố nguy cơ độc lập cho SAH (tỷ số nguy cơ (HR) 2.0, 95% CI: 1,5-2,7) (xem Bảng 2.3). Nguy cơ SAH tăng mạnh với sự gia tăng huyết áp tâm thu [91]. Xu hướng này cũng được nhìn thấy trong một nghiên cứu lớn giữa các nước châu Á cho cả nam giới và phụ nữ (Bảng 2.3) [75].
Vỡ phình mạch não là nguyên nhân phần lớn SAHs, nhiều nghiên cứu đã cố gắng xác định các yếu tố nguy cơ vỡ / tăng trưởng của chứng phình mạch. Tăng huyết áp tâm thu mạn tính đã được chứng minh là một yếu tố dự báo mạnh mẽ của vỡ phình động mạch não. Trong một công bố mới đây của nghiên cứu Nord-Trøndelag, một nghiên cứu trên dân số lớn ở Na Uy, tăng nhẹ (HA tâm thu 130-139 mmHg) và nặng (HA tâm thu> 170 mmHg) HA tâm thu mạn tính có liên quan tới sự gia tăng nguy cơ aSAH trong thời gian theo dõi 22 năm so sánh với huyết áp tâm thu dưới 130 mmHg (tỷ số rủi ro là 2.3 và 3.3 tương ứng) [92].
Trong số những bệnh nhân bị phình động mạch nhỏ (≤7 mm), cao huyết áp, tuổi tương đối trẻ và vị trí ở phía sau vòng tuần hoàn não là yếu tố nguy cơ đáng kể SAH [96]. Tuy nhiên, một vài nghiên cứu, sử dụng cộng hưởng từ hoặc CT chụp động mạch để đánh giá phình, không thấy có mối liên quan giữa mưc tiến triển phình mạch với TĂNG HUYẾT ÁP [97-99].
Tăng huyết áp và đột quỵ tái phát
Tái phát đột quỵ thiếu máu cục bộ
Mặc dù truyền thông rộng rãi bởi các chuyên gia trong vài thập kỷ qua, chỉ có một phần ba số bệnh nhân tăng huyết áp có huyết áp (HA) kiểm soát ở ngưỡng<140/90 mmHg đối với huyết áp không biến chứng và <130/80 mmHg đối với bệnh nhân tiểu đường hoặc bệnh thận. Đối với những người bị tăng huyết áp không được kiểm soát, nguy cơ đột quỵ tăng lên đáng kể. Trong một nghiên cứu của Mỹ, ước tính rủi ro đã tiết lộ rằng 9-16% của tất cả các trường hợp đột quỵ thiếu máu cục bộ có thể tránh được chỉ bằng cách điều trị huyết áp [100].
Vì làm giảm huyết áp có thể làm nặng thêm tình trạng giảm tưới máu não nếu cơ chế tự điều chỉnh rối loạn hoặc có hẹp động mạch cảnh, hạ huyết áp trong giai đoạn cấp tính của đột quỵ thiếu máu cục bộ vẫn được tranh luận. Tuy nhiên, một vài thử nghiệm đã xác nhận rằng sự kiểm soát HA lâu dài có thể làm giảm đột quỵ tái phát [25, 35]. Nghiên cứu phân tích Gueyffier và cộng sự báo cáo giảm 28% nguy cơ tái phát đột quỵ mà không có tác dụng phụ đáng kể khi điều trị bằng thuốc chống tăng huyết áp ở bệnh nhân đột quỵ tăng huyết áp [101].
Table 2.3 Overview of risk of subarachnoid hemorrhage associated with hypertension
|
KMIC Study [62] |
Feigin et al. [77] |
Asia Pacific Cohort Studies Collaboration [78] | ||||
| Study type | Prospective cohort study | Systematic review of 14 cohort and 23 case–control studies published between 1966 and 2005 | Meta analysis of 26 cohort studies | |||
| Cases of SAH | 308 | 3936 (cohort 892 case–control 3044) | 236 | |||
| Study population | South Korea | Cohort studies | Japan, China, Taiwan, South Korea, Singapore, Australia, NZ | |||
| USA, Japan, UK, South Korea, Finland | ||||||
| Case–control studies | ||||||
| Finland, UK, USA, NZ, Portugal, Norway, Japan, Australia, Germany, WHO (Africa/Asia/Europe/Latin America) | ||||||
| Results | BP | RR | Cohort studies | BP | HR | |
| Male | Sex | RR | SBP< 140 | 1.0 | ||
| SBP< 120/DBP< 80 | 1.0 | Female | 3.3 | SBP≥ 140 | 2.0 | |
| SBP 120–129/DBP 80–84 | 1.46 | Male | 2.3 | |||
| SBP 130–139/DBP 85–89 | 2.41 | Total | 2.5 | |||
| SBP 140–159/DBP 90–99 | 2.92 | Case–control studies | ||||
| SBP 160–179/DBP 100–109 | 3.66 | Sex | OR | 10-mmHg ↑ SBP: 31 % ↑ risk | ||
| SBP≥ 160/DBP≥ 110 | 5.12 | Female | 3.3 | |||
| Female | Male | 2.1 | ||||
| SBP< 120/DBP< 80 | 1.0 | Total | 2.6 | |||
| SBP 120–129/DBP 80–84 | 1.77 | |||||
| SBP 130–139/DBP 85–89 | 2.60 | |||||
| SBP 140–159/DBP 90–99 | 3.82 | |||||
| SBP 160–179/DBP 100–109 | 9.06 | |||||
| SBP≥ 160/DBP≥ 110 | 20.49 | |||||
KMIC Korea Medical Insurance Corporation, SAH subarachnoid hemorrhage, SBP systolic blood pressure, DBP diastolic blood pressure, BP blood pressure, RR relative risk, OR odds ratio, HR hazard ratio
Mỗi khi giảm 5 mmHg huyết áp tâm trương và giảm 10 mmHg huyết áp tâm thu làm giảm 34 và 28% nguy cơ đột quỵ tương ứng [101].
Đột quỵ xuất huyết tái phát
Cả hai nghiên cứu châu Âu và châu Á đã cho rằng huyết áp cao là một yếu tố nguy cơ tái phát của ICH [104-108]. Yên báo cáo tỷ lệ cao bệnh nhân tăng huyết áp bị ICH tái phát ở Đài Loan (88,2%) [109].
Trong phần này, chúng tôi đã thảo luận về tăng huyết áp là một nguy cơ tái phát đột quỵ thiếu máu cục bộ và xuất huyết đột quỵ 1 cách riêng biệt. Tuy nhiên, tăng huyết áp cũng đã được báo cáo như là một yếu tố nguy cơ độc lập ICH ở những bệnh nhân đột quỵ thiếu máu cục bộ (SBP≥ 140 HR 2,07, 95% CI: 1,23-3,83) [112].
Tầm quan trọng của huyết áp tâm thu ở người cao tuổi
Lão hóa liên quan với tăng huyết áp tâm thu do đó, ISH (tâm thu BP≥ 140 mmHg và huyết áp tâm trương BP <90 mmHg) là kiểu thường gặp nhất của tăng huyết áp trong quần thể người già.
Sự gia tăng huyết áp tâm thu ở ISH chủ yếu là do độ đàn hồi giảm của các động mạch lớn và không nhất thiết phải đi kèm với sự gia tăng huyết áp động mạch trung bình hoặc kháng trở ngoại vi [114].
Các nghiên cứu dịch tễ học đã chỉ ra rằng ISH là một yếu tố nguy cơ độc lập đối với đột quỵ và là mục tiêu điều trị để giảm nguy cơ bị đột quỵ. Nghiên cứu phân tích tám thử nghiệm lâm sàng bao gồm 15.693 bệnh nhân ISH cho thấy điều trị tích cực tăng huyết áp làm giảm tỷ lệ đột quỵ 30% [117].
Sinh lý bệnh và cơ chế có thể gây đột quỵ do tăng huyết áp
Cơ chế của đột quỵ thiếu máu cục bộ hoặc Tia với tăng huyết áp
Bệnh động mạch lớn
Xơ vữa động mạch có thể gặp ở nhiều động mạch của cơ thể, bao gồm động mạch chủ, động mạch vành, mạch máu ngoại biên và mạch máu não. tổn thương xơ vữa động mạch bắt đầu với phản ứng viêm theo sau là quá trình tăng sinh cơ trơn và dày lên của thành động mạch. Tăng huyết áp, rối loạn chức năng nội mô, lipoprotein cao, gốc tự do và phản ứng viêm mạn tính có liên quan chặt chẽ với quá trình xơ vữa động mạch [6]. Các vị trí thường xơ vữa động mạch bao gồm các nhánh của động mạch cảnh chung, phần gốc và xoang cảnh của động mạch cảnh trong (ICA), đoạn đầu tiên của động mạch não giữa (MCA), gốc và phần xa của động mạch đốt sống, đoạn giữa của động mạch thân nền. kết quả khám nghiệm tử thi thấy xuất huyết mảng bám tiểu cầu, tái tạo mạch và loét là những yếu tố dẫn đến sự bất ổn của mảng bám động mạch cảnh [7-9]. Xơ vữa động mạch MCA hay ảnh hưởng nhất ở vị trí M1, kéo dài từ gốc động mạch tới thùy đảo. Các động mạch nhân đậu- thể vân bắt nguồn từ vị trí này và dễ bị ảnh hưởng do sự phát triển của các mảng xơ vữa động mạch, có thể dẫn đến bị cô lập vùng nhồi máu dưới vỏ nhỏ. Xuất huyết, loét và vôi hóa ít gặp trong mảng xơ vữa động mạch nội sọ so với ngoài sọ. Một nghiên cứu khám nghiệm tử thi từ Hồng Kông cho thấy hẹp lòng động mạch do mảng bám xơ vữa, tỷ trọng của lipid trong các tổn thương và sự xuất hiện mạch tân tạo trong MCA là những yếu tố nguy cơ độc lập cho nhồi máu MCA [10].
Sự kết hợp của PET-MRI cung cấp những hiểu biết sâu sắc hơn về các đặc trưng của mảng xơ vữa động mạch. mảng xơ vữa động mạch chủ yếu được chia thành mảng bám ổn định hoặc dễ bị tổn thương. Tuy nhiên, các mảng bám dễ bị tổn thương, đặc trưng bởi nắp sợi mỏng trên lõi hoại tử với mật độ cao của tình trạng viêm, có xu hướng bị vỡ và hình thành đột ngột huyết khối lòng mạch và thuyên tắc xa hoặc tại chỗ [11].
Tuổi tác, tăng huyết áp, đái tháo đường, hút thuốc lá, tăng lipid máu là những yếu tố nguy cơ xơ vữa động mạch. xơ vữa động mạch động mạch lớn là loại hay gặp nhất của bệnh lý mạch máu, trong đó mô xơ và cơ sinh sôi nảy nở dưới màng trong của thành mạch máu, và lipid hình thành mảng bám có thể đụng chạm đến lòng mạch. Tiểu cầu sau đó mắc ở mảng bám và hình thành huyết khối do lắng động fibrin tạo huyết khối, cục máu đông [12]. huyết khối cấp tính bắt đầu với tình trạng nứt của nắp xơ của mảng bám xơ vữa động mạch, và sản sinh các yếu tố hình thành cục máu đông tiếp giáp với mảng bám. sau đó gây tắc tại chỗ làm giảm đáng kể lưu lượng máu và giảm cung cấp oxy, có thể gây tổn thương não do thiếu máu cục bộ.
Tính đặc thù của xơ vữa động mạch nội sọ
Hẹp động mạch nội sọ là một chủ đề thú vị. bệnh nhân Châu Á và người Mỹ gốc Phi có tỷ lệ hẹp xơ vữa động mạch nội sọ hơn dân da trắng [23-25] trong thập niên 60 và 70, khoảng 50% bệnh nhân cao tuổi ở độ tuổi ≥80. Hai đặc điểm chính phân biệt xơ vữa động mạch nội sọ và ngoài sọ là ở ngoại sọ khởi phát muộn hơn và mảng bám ổn định hơn trong các động mạch nội sọ [18].
Hai đặc tính trên có thể được giải thích bởi các đặc tính riêng biệt của các động mạch nội sọ, bao gồm (1) dày hơn; (2) các động mạch nội sọ lớn bao quanh bởi dịch não tủy; (3) chuyển hóa thành mạch rõ rệt; (4) có mối liên quan chặt chẽ giữa các tế bào nội mô; (5) giảm tính thấm màng trong; (6) tương đối nhạy cảm với kích thích thần kinh giao cảm và histamine; (7) tăng cường cơ chế bảo vệ chống lại quá trình giảm oxy hóa; và (8) đặc điểm lưu thông phụ thuốc vòng Willis [18].
Vấn đề lâm sàng liên quan đến xơ vữa động mạch nội sọ có thể được tóm tắt bởi những điểm sau đây: (1) tắc nhánh bên của các động mạch não hoặc động mạch thân nền. đột quỵ thiếu máu cục bộ do tắc động mạch nhánh có thể xảy ra rất lâu trước khi có sự tiến triển hẹp lòng mạch. (2) Khi vùng cắt ngang của động mạch nội sọ trở nên nhỏ hơn, suy giảm tình trạng huyết động và biến đổi bệnh lý liên quan có thể phát triển trước khi xuất hiện bệnh lý xơ vữa động mạch điển hình. (3) các động mạch nội sọ liên tục gây khó khăn, tạo ra những rào cản kỹ thuật đối với các can thiệp nội mạch
Tắc động mạch – động mạch
Tắc động mạch – động mạch là cơ chế đột quỵ quan trọng ở những bệnh nhân có tắc động mạch một cơ chế đột quỵ quan trọng ở những bệnh nhân bị bệnh động mạch lớn ngoài sọ. Thuyên tắc do cục máu đông, khối tiểu cầu hoặc bong các mảng bám từ các mạch gần đó [27].
Tắc động mạch – động mạch cũng là một cơ chế quan trọng nhưng ít được công nhận gây đột quỵ ở những bệnh nhân bị bệnh động mạch nội sọ. Wong và cộn sự [22] đã báo cáo nhiều bệnh nhân đột quỵ cấp có MCA hẹp, 1 bên hay gặp nhất.
Bệnh xơ vữa động mạch
Mảng bám xơ vữa động mạch, thường được gọi là xơ vữa động mạch nhỏ, có thể gây tắc các chỗ giao nhau với động mạch đi vào nhu mô và gây tắc, nhồi máu dưới vỏ nhỏ. Biểu hiện của xơ vữa động mạch nhỏ có thể bao gồm bóc tách nhỏ.
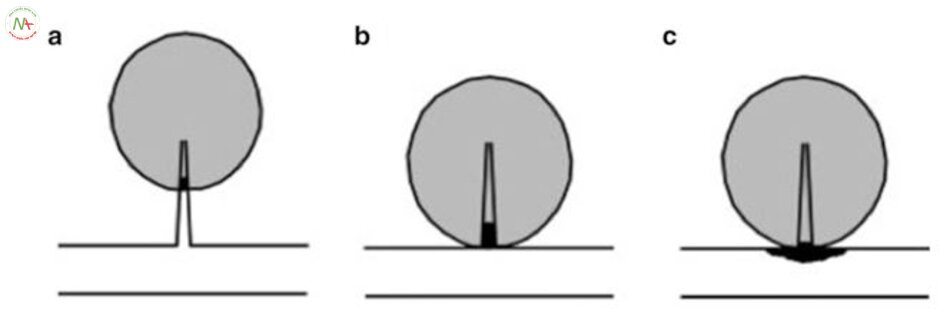
Mảng bám xuất huyết và lắng đọng tiểu cầu, fibrin [28]. các nghiên cứu gần đây đã chứng minh rằng ở những bệnh nhân có hẹp MCA, tắc động mạch xâm nhập hay gặp nhất là gây nhồi máu dưới vỏ [32, 33].
Tắc nhánh nhỏ
Ví dụ cổ điển của bệnh mạch nhỏ là tắc 1 nhánh duy nhất, gây nhồi máu lỗ khuyết dưới vỏ nhỏ (1-20 mm đường kính) (Hình. 6.2). đó là nguyên nhân tiềm tàng của bệnh tắc mạch máu nhỏ, ví dụ tắc mạch và co thắt mạch; Tuy nhiên, thoái hóa lipohyalinosis và xơ vữa động mạch vẫn là hai bệnh lý lớn.
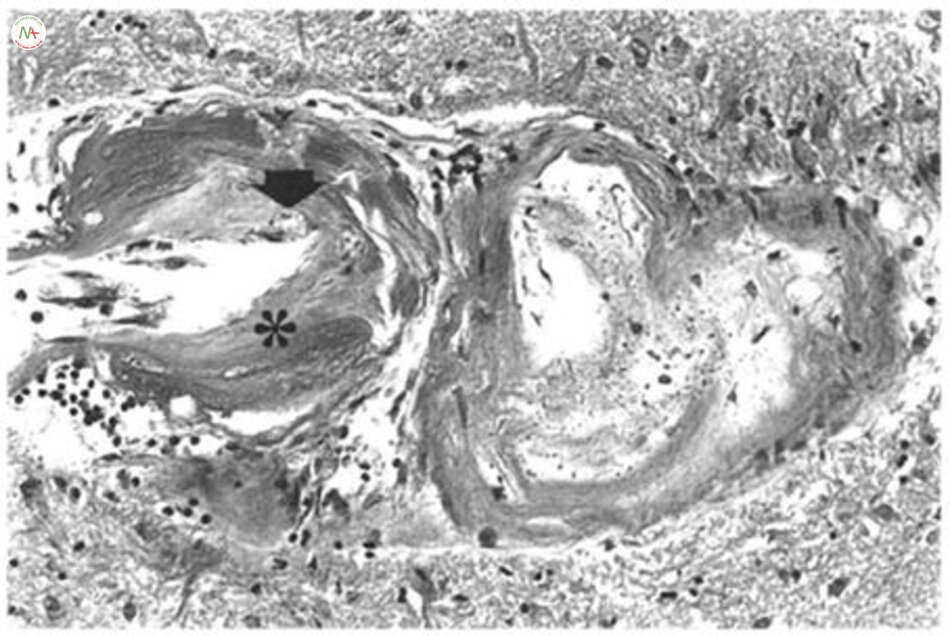
Hoại tử Fibrinoid là do lắng đọng fibrin vào thành mạch hay gặp trong bệnh não do tăng huyết áp. Các khu vực bị ảnh hưởng có nhiều bạch cầu ái toan và tổn thương cấu trúc (Hình. 6.3). Ở những bệnh nhân tăng huyết áp, thành mạch máu cũng có thể tăng bạch cầu eosin và mất cấu trúc do sự thoái hóa cơ và collagen (hyalinization).
![Mối liên quan giữa tăng huyết áp và đột quỵ: tóm tắt các nghiên cứu dịch tễ 26 Fig. 6.3 Hyaline arteriosclerosis, roughly concentric vessel wall thickening by hyaline collagenous material (asterisk), with occasional surviving smooth muscle cell nuclei (arrow). (From Lammie GA. Pathology of small vessel stroke. Br Med Bull. 2000;56:296–306, with permission [39])](https://nhathuocngocanh.com/wp-content/uploads/2023/02/moi-lien-quan-giua-tang-huyet-ap-va-dot-quy-tom-tat-cac-nghien-cuu-dich-te-anh-5.jpg)
Fig. 6.3 Hyaline arteriosclerosis, roughly concentric vessel wall thickening by hyaline collagenous material (asterisk), with occasional surviving smooth muscle cell nuclei (arrow). (From Lammie GA. Pathology of small vessel stroke. Br Med Bull. 2000;56:296–306, with permission [39])
Tắc mạch tim
Trong đột quỵ do tắc tim mạch, nhồi máu thường bắt nguồn từ các van tim, màng trong tim và tâm nhĩ hoặc tâm thất. cục máu đông khác có thể bắt nguồn từ tĩnh mạch hệ thống, sau đó đi đến não. Rung nhĩ là thuyên tắc não do tim hay gặp nhất. Rung nhĩ có nhiều khả năng tiến triển ở bệnh nhân tăng huyết áp có phì đại thất trái và tăng kích thước nhĩ trái. Một nghiên cứu gần đây cũng cho thấy ở bệnh nhân phì đại thất trái bằng điều trị hạ huyết áp làm giảm nguy cơ tiến triển thành rung nhĩ [46]. Do đó, kiểm soát huyết áp tốt ngoài việc dùng chống đông có thể làm giảm nguy cơ đột quỵ tắc mạch.
Đột quỵ – huyết động
Suy tim và hạ huyết áp hệ thống là hai nguyên nhân chính gây giảm tưới máu. Giảm tưới máu hệ thống hay gặp trong huyết khối động mạch não hoặc tắc mạch và thường ảnh hưởng đến cả hai bán cầu não.
Các nghiên cứu đã chứng minh mối liên hệ giữa huyết áp và suy tim. Trong một nghiên cứu của Mỹ trên 48.000 bệnh nhân nhập viện do suy tim cấp tính, chúng tôi cho rằng kiểm soát tốt huyết áp có thể giảm nguy cơ phát triển suy tim và do đó làm giảm nguy cơ hypoperfusion não.
Ngoài ra, cao huyết áp mãn tính dẫn đến xơ vữa động mạch và tăng sức đề kháng mạch máu ngoại biên [49].
Giảm tưới máu từ tim hoặc động mạch ngoài sọ hiếm khi gây nhồi máu não lớn. Ngược lại, giảm lưu lượng máu do tổn thương trực tiếp xuất phát từ động mạch của mô não thường gây nhồi máu lớn. Ngoài ra, bệnh động mạch nội sọ nặng cũng có vẻ nhiều khả năng gây ra nhồi máu não hơn so với bệnh tắc động mạch ngoài não [50]. Trước đây, giảm tưới máu và tắc mạch được coi là cơ chế độc lập của đột quỵ ở bệnh nhân bị bệnh tắc động mạch. Caplan đề xuất rằng chúng thường cùng tồn tại ở những bệnh nhân bị bệnh tắc động mạch nghiêm trọng [51, 52]. Hẹp lòng động mạch và những bất thường nội mạc thúc đẩy sự hình thành cục máu đông và thuyên tắc tiếp đó [51, 52].
Đột quỵ và những biến đổi của huyết áp
Huyết áp có xu hướng dao động theo thời gian. biến đổi như vậy được cho là phản ánh sinh lý bình thường của hệ thống thần kinh tự trị, chu kỳ tim và những Tăng huyết ápy đổi trong tư thế cơ thể cũng như sự Tăng huyết ápy đổi môi trường bên ngoài, stress và nhịp sinh học [53].
Đáng ngạc nhiên, Tăng huyết ápy đổi huyết áp biến thiên nhỏ, chủ yếu bị ảnh hưởng bởi sự Tăng huyết ápy đổi của môi trường giữa mỗi lần đo và do tác dụng của các thuốc hạ áp [56-58].
1 số nghiên cứu năm 2010 đã chứng minh rằng sự Tăng huyết ápy đổi huyết áp rất quan trọng và liên quan tới mạch máu sau đột quy. Rothwell và các đồng nghiệp chọn đột quỵ thiếu máu cục bộ gần đây hoặc các bệnh nhân đột quỵ nhỏ đo huyết áp cho bệnh nhân tại phòng khám trong ít nhất là 4 tháng. Họ phát hiện ra có sự khác biệt đáng kể trong việc đo huyết áp trong thời gian dài theo dõi, và sự Tăng huyết ápy đổi huyết áp cho thấy mối quan hệ đáng chú ý với nguy cơ đột quỵ tái phát [59]. Trong một bài báo song song, họ thông báo rằng điều trị bằng beta-blocker tốt hơn so với nhóm điều trị bằng chẹn kênh canxi ở bệnh nhân sau đột quỵ [56].
Cơ chế của xuất huyết nội sọ với tăng huyết áp
xuất huyết nội sọ liên quan đến nhu mô não hoặc khoang dưới nhện hoặc cả hai. Khoảng 15% các cơn đột quỵ là do xuất huyết. Trong khi chiếm tỷ lệ nhỏ của đột quỵ, đột quỵ xuất huyết có tỷ lệ tử vong cao hơn so với đột quỵ thiếu máu cục bộ. Cao huyết áp và chứng phình động mạch não bị vỡ là hai nguyên nhân chính của xuất huyết nội sọ, mà sẽ thảo luận sau đó.
Có hai cơ chế quan trọng dẫn đến tăng huyết áp ICH: (a) vỡ động mạch xâm nhập nhỏ do tăng huyết áp mãn tính và lão hóa và (b) tăng huyết áp dẫn đến vỡ các tiểu động mạch và mao mạch bình thường.
Tăng huyết áp mãn tính
Cao huyết áp mạn tính làm Tăng huyết ápy đổi cấu trúc động mạch như gồm hoại tử fibrinoid, lipohyalinosis, thoái hóa trung gian và sự hình thành các phình mạch nhỏ, tất cả đều làm mạch máu dễ bị vỡ. Các điểm vỡ thường ở gốc các động mạch xâm nhập hoặc gần nhánh. Hậu quả của phình mạch nhỏ trong gây ra xuất huyết nội sọ (ICH) đề xuất lần đầu tiên bởi Charcot và Bouchard vào năm 1868, nhưng đã được tranh luận hơn một thế kỷ. Có nhiều bằng chứng chống lại lý thuyết cho rằng ICH tự phát là do vỡ phình mạch nhỏ. Challa và cộng sự[65] không chứng minh được vai trò của phình mạch nhỏ ở bệnh nhân tăng huyết áp có ICH tự phát. Một nghiên cứu bằng kính hiển vi điện tử của động mạch bị vỡ trong TĂNG HUYẾT ÁP gây ICH cho thấy những thoái hóa nghiêm trọng ở 46 trong 48 động mạch bị vỡ, và vỡ phình mạch nhỏ chỉ được tìm thấy trong hai trường hợp [66]. Những nghiên cứu chỉ ra rằng những Tăng huyết ápy đổi thoái hóa do tuổi và cao huyết áp có thể dẫn đến ICH, nhưng không phải chắc chắn rằng vỡ phình mạch nhỏ là nguyên nhân gây ICH
Tăng huyết áp cấp tính
Trong thực hành lâm sàng, nhiều bệnh nhân ICH không có tiền sử tăng huyết áp. Ngoài ra, không có bằng chứng bệnh lý của tăng huyết áp mãn tính, như phì đại thất trái hoặc rối loạn chức năng tim thận khác. Bahemuka và cộng sự [67] thấy chỉ có 46% số ca tử vong do ICH tự phát bị tăng huyết áp mạn tính hoặc phì đại tâm thất trái. Trong nghiên cứu này, vị trí tụ máu, tăng huyết áp lúc nhập viện, và sự vắng mặt của các nguyên nhân khác cho rằng ICH thường được gây ra do tăng huyết áp cấp tính. Bằng chứng cũng cho thấy sự gia tăng cấp tính áp lực và lưu lượng máu có thể làm vỡ động mạch và mao mạch bình thường.
Sự kết hợp gia tăng đáng kể lưu lượng máu não và huyết áp cũng có thể dẫn đến ICH sau cắt bỏ lớp áo trong mạch cảnh hoặc stent động mạch. Một đánh giá hồi cứu 4494 bệnh nhân đã cắt lớp áo trong đm cảnh hoặc đặt stent động mạch thấy có liên quan giữa ICH và hội chứng tái tưới máu sau can thiệp [69].
ICH cũng hay gặp ở bệnh nhân lạm dụng cocaine và amphetamine, có tác dụng cường giao cảm. tăng huyết áp do Cocaine là một yếu tố nguy cơ từ lâu được công nhận của ICH. Một số bệnh nhân cũng xuất hiện bệnh não do tăng huyết áp có ICH và phù nề não [71]. Cơ chế chính xác mà các thuốc này gây ra ICH là chưa rõ ràng.
Phình mạch dưới nhện xuất huyết
SAH (Hình. 6.6) xảy ra khi một mạch máu bề mặt não vỡ dẫn đến thoát máu vào khoang dưới nhện. SAH thường do vỡ phình túi. phình túi thường gặp nhất tại ICA-sau ngã ba động mạch, đỉnh của động mạch thân nền, và phân nhánh MCA.
Áp lực trên thành mạch tăng khi bán kính của phình to ra. Bằng chứng cho thấy phình có đường kính lớn hơn 10 mm có nhiều khả năng bị vỡ [78]. Phình động mạch có thể vỡ bất cứ lúc nào, khi huyết áp hoặc lưu lượng máu tăng lên trong hoạt động gắng sức.
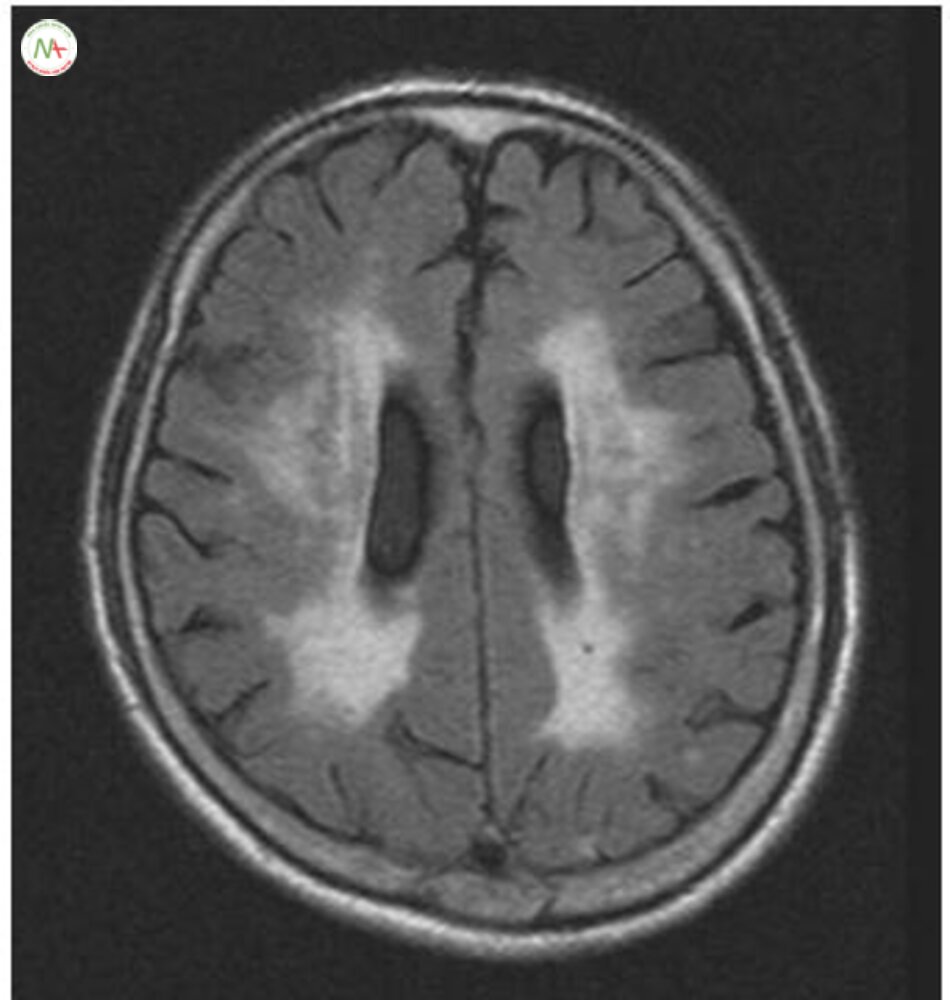
Tổn thương chất trắng (WMLs) (Hình. 6.7) WMLs thường liên quan tuổi tác. Tuy nhiên, trong hầu hết các nghiên cứu, Tăng huyết ápy đổi chất trắng hay gặp hơn trong tăng huyết ở những người huyết áp bình thường, đặc biệt là người trẻ. Tầm quan trọng của WMLs là một yếu tố dự báo nguy cơ đột quỵ [79, 81] và chứng mất trí [80] đã được chứng minh trong các nghiên cứu trước đó.
Các bệnh lý của WML không đồng nhất, bao gồm cả nhồi máu nhỏ, mất bao myelin và dãn mạch máu [82]. Các cơ chế chính xác của WMLs chưa rõ ràng, nhưng xơ hóa tiểu động mạch trong tăng huyết áp dường như là yếu tố gây bệnh quan trọng nhất, và mức độ WMLs được cho là phản ánh mức độ xơ cứng tiểu động mạch não [83].
Nhồi máu im lặng: nhồi máu ổ khuyết cũ và nhồi máu nhỏ
Nhồi máu im lặng có thể được chia thành hai loại: nhồi máu ổ khuyết cũ và nhồi máu nhỏ. nhồi máu ổ khuyết cũ được định nghĩa là tăng cường độ trên T2W, 3 mm hoặc hơn, tương ứng với giảm cường độ trên T1W [79]. nhồi máu ổ khuyết Cũ và WMLs được cho là có nguồn gốc mạch máu tương tự. Tuy nhiên, phần lớn các nhồi máu im lặng là nhồi máu ổ khuyết có thể do tổn thương mạch lớn hoặc nhỏ trong khi WMLs liên quan mạch nhỏ. Nhồi máu nhỏ thường không phát hiện trên MRI cấu trúc thông thường [86, 87].
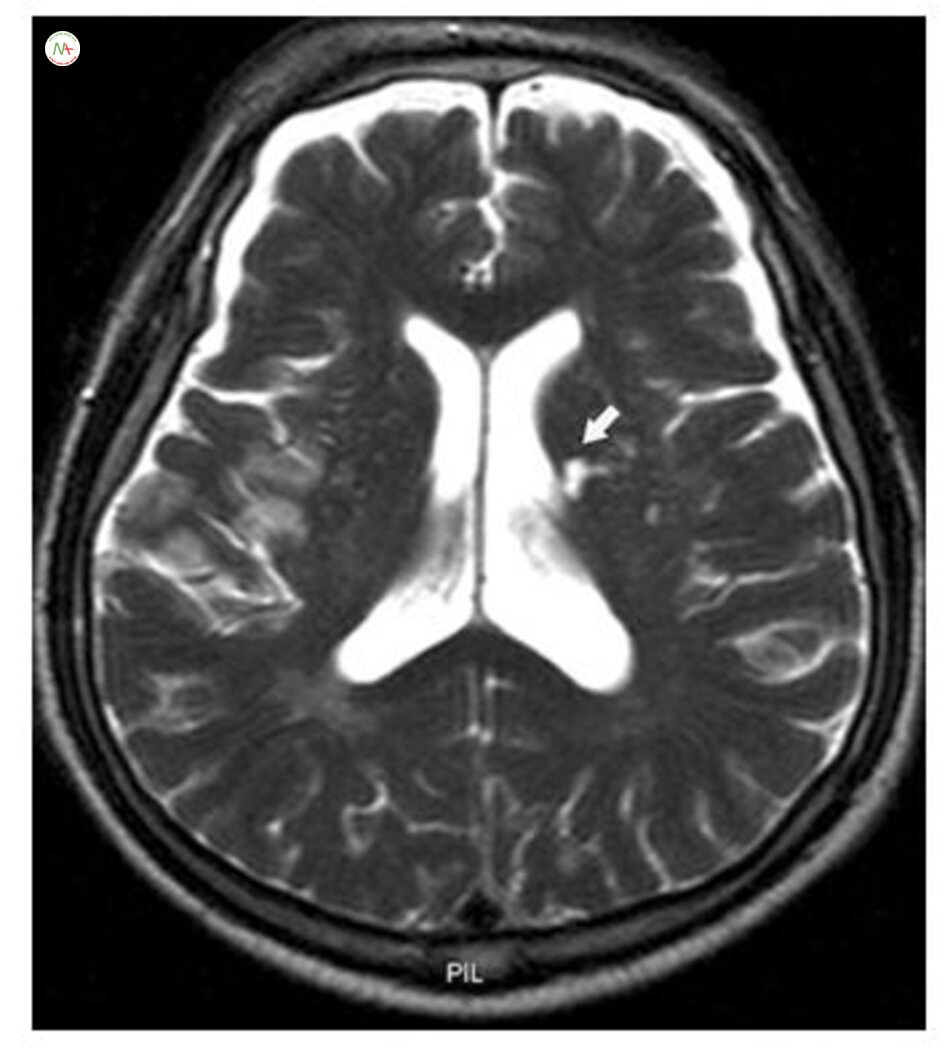
Xuất huyết não vi thể Microbleeds
Microbleeds (MBS) (Hình. 6.8) có hình ảnh dấu lấm chấm, đồng nhất, tròn, các tổn thương kích thước dưới 0,5 cm, với mất tín hiệu hoặc giảm tín hiệu trên MRI echo. Các bệnh lý của xuất huyết vi mạch nhỏ có tích tụ hemosiderin quanh mạch não
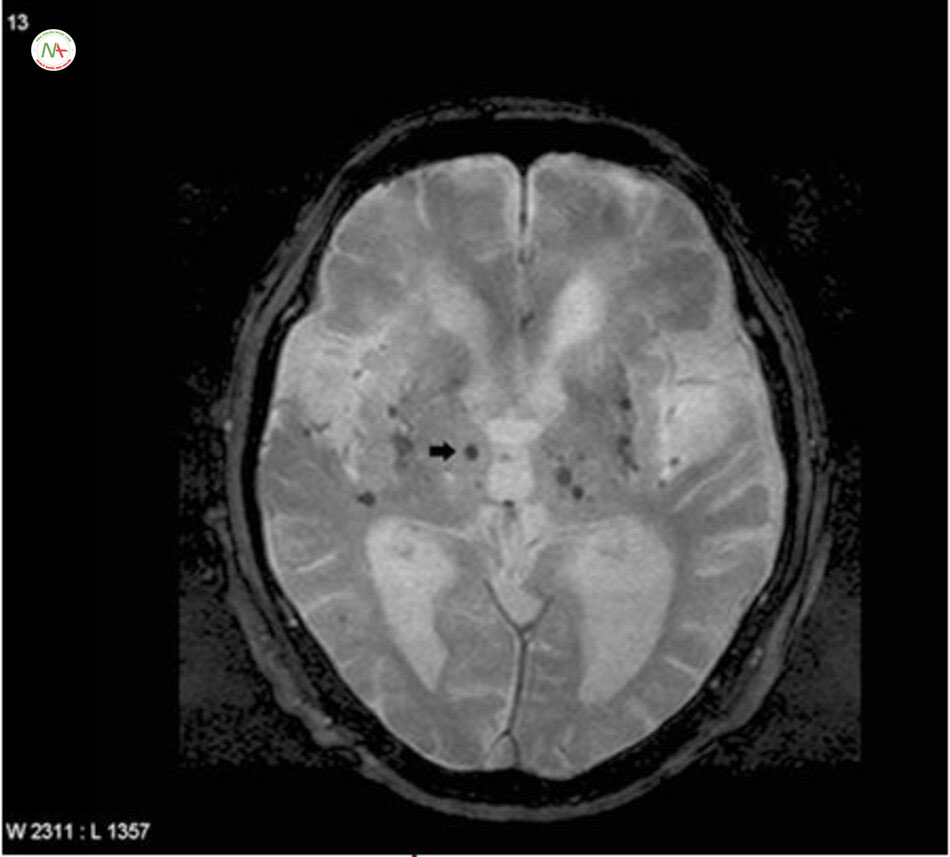
Do đó, thuốc kháng tiểu cầu nên được sử dụng thận trọng ở những bệnh nhân có MBS lan tỏa. Nhiều nghiên cứu đã chỉ ra rằng xuất huyết não vi thể có liên quan với chảy máu não sau này ở những bệnh nhân bị đột quỵ thiếu máu cục bộ bao gồm cả bệnh nhân xuất huyết cấp tính sau dùng thuôc làm tan huyết khối [93]
References
- US Burden of Disease Collaborators. The State of US Health, 1990-2010. Burden of disease, injuries, and risk factors. JAMA. 2013;310(6):519–608.
- Dahlof B. Prevention of stroke in patients with hypertension. Am J Cardiol. 2007;100:17J–24.
- Sacco RL. Identifying patient populations at high risk for stroke. Neurology. 1998;51:S27–30.
- Murray CJ, et al. Disability-adjusted life years (DALYs) for 291 diseases and injuries in 21 regions, 1990-2010: a systematic analysis for the Global Burden of Disease Study 2010. Lancet. 2012;380:2197–223.
- Mozaffarian D, Benjamin EJ, Go AS, Arnett DK, Blaha MJ, Cushman M, de Ferranti S, Despres JP, Fullerton HJ, Howard VJ,
- Huffman MD, Judd SE, Kissela BM, Lackland DT, Lichtman JH, Lisabeth LD, Liu S, Mackey RH, Matchar DB, McGuire DK,
- Mohler III ER, Moy CS, Muntner P, Mussolino ME, Nasir K, Neumar RW, Nichol G, Palaniappan L, Pandey DK, Reeves MJ,
- Rodriguez CJ, Sorlie PD, Stein J, Towfighi A, Turan TN, Virani SS, Willey JZ, Woo D, Yeh RW, Turner MB, American Heart
- Association Statistics Committee, Stroke Statistics Subcommittee. Heart disease and stroke statistics—2015 update: a report from the American Heart Association. Circulation. 2015;131:e29–322.
- Lloyd-Jones D, Adams R, Carnethon M, De Simone G, Ferguson TB, Flegal K, Ford E, Furie K, Go A, Greenlund K, Haase N,
- Hailpern S, Ho M, Howard V, Kissela B, Kittner S, Lackland D, Lisabeth L, Marelli A, McDermott M, Meigs J, Mozaffarian D,
- Nichol G, O’Donnell C, Roger V, Rosamond W, Sacco R, Sorlie P, Stafford R, Steinberger J, Thom T, Wasserthiel-Smoller S,
- Wong N, Wylie-Rosett J, Hong Y, American Heart Association Statistics Committee, Stroke Statistics Subcommittee. Heart disease and stroke statis- tics—2009 update: a report from the American Heart Association Statistics Committee and Stroke
- Statistics Subcommittee. Circulation. 2009;119:e21–181.
- Fields LE, Burt VL, Cutler JA, Hughes J, Roccella EJ, Sorlie P. The burden of adult hyperten- sion in the United States 1999 to 2000: a rising tide. Hypertension. 2004;44:398–404.
- Ervin RB. Prevalence of metabolic syndrome among adults 20 years of age and over, by sex, age, race and ethnicity, and body mass index: United States, 2003-2006. Natl Health Stat Rep. 2009;13:1–7.
- Kuczmarski RJ, Ogden CL, Grummer-Strawn LM, Flegal KM, Guo SS, Wei R, Mei Z, Curtin LR, Roche AF, Johnson CL. CDC growth charts: United States. Adv Data. 2000;314:1–27.
- Vasan RS, Beiser A, Seshadri S, Larson MG, Kannel WB, D’Agostino RB, Levy D. Residual lifetime risk for developing hypertension in middle-aged women and men: The Framingham Heart Study. JAMA. 2002;287:1003–10.
- Cook S, Auinger P, Li C, Ford ES. Metabolic syndrome rates in United States adolescents, from the National Health and Nutrition
- Examination Survey, 1999-2002. J Pediatr. 2008;152:165–70.
- Krishnamoorthy S, Lip GY. Hypertension, stroke and the impact of atrial fibrillation. Expert Rev Cardiovasc Ther. 2008;6:1287–9.
- Kannel WB, Wolf PA, Verter J, McNamara PM. Epidemiologic assessment of the role of blood pressure in stroke. The
- Framingham study. JAMA. 1970;214:301–10.
- Seshadri S, Beiser A, Kelly-Hayes M, Kase CS, Au R, Kannel WB, Wolf PA. The lifetime risk of stroke: estimates from the
- Framingham Study. Stroke. 2006;37:345–50.
- Lee M, Saver JL, Chang B, Chang KH, Hao Q, Ovbiagele B. Presence of baseline prehyper- tension and risk of incident stroke: a meta-analysis. Neurology. 2011;77:1330–7.
- MacMahon S, Peto R, Cutler J, Collins R, Sorlie P, Neaton J, Abbott R, Godwin J, Dyer A, Stamler J. Blood pressure, stroke, and coronary heart disease. Part 1, Prolonged differences in blood pressure: prospective observational studies corrected for the regression dilution bias. Lancet. 1990;335:765–74.
- Anonymous. Cholesterol, diastolic blood pressure, and stroke: 13,000 strokes in 450,000 peo- ple in 45 prospective cohorts.
- Prospective studies collaboration. Lancet. 1995;346:1647–53.
- Anonymous. Blood pressure, cholesterol, and stroke in eastern Asia. Eastern Stroke and Coronary Heart Disease Collaborative
- Research Group. Lancet. 1998;352:1801–7.
- Franklin SS, Larson MG, Khan SA, Wong ND, Leip EP, Kannel WB, Levy D. Does the rela- tion of blood pressure to coronary heart disease risk change with aging? The Framingham Heart Study. Circulation. 2001;103:1245–9.
- Kannel WB, Wolf PA, McGee DL, Dawber TR, McNamara P, Castelli WP. Systolic blood pres- sure, arterial rigidity, and risk of stroke. The Framingham study. JAMA. 1981;245:1225–9.
- Nielsen WB, Lindenstrom E, Vestbo J, Jensen GB. Is diastolic hypertension an independent risk factor for stroke in the presence of normal systolic blood pressure in the middle-aged and elderly? Am J Hypertens. 1997;10:634–9.
- Lawes CM, Rodgers A, Bennett DA, Parag V, Suh I, Ueshima H, MacMahon S, Asia Pacific Cohort Studies Collaboration. Blood pressure and cardiovascular disease in the Asia Pacific region. J Hypertens. 2003;21:707–16.
- Lewington S, Clarke R, Qizilbash N, Peto R, Collins R, Prospective Studies Collaboration. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of indi- vidual data for one million adults in 61 prospective studies. Lancet. 2002;360:1903–13.
- SPS3 Study Group, Benavente OR, Coffey CS, Conwit R, Hart RG, McClure LA, Pearce LA, Pergola PE, Szychowski JM.
- Blood-pressure targets in patients with recent lacunar stroke: the SPS3 randomised trial. Lancet. 2013;382:507–15.
- Lawes CM, Bennett DA, Feigin VL, Rodgers A. Blood pressure and stroke: an overview of published reviews. Stroke. 2004;35:776–85.
- D’Agostino RB, Wolf PA, Belanger AJ, Kannel WB. Stroke risk profile: adjustment for anti- hypertensive medication. The Framingham Study. Stroke. 1994;25:40–3.
- Wolf PA, D’Agostino RB, Belanger AJ, Kannel WB. Probability of stroke: a risk profile from the Framingham Study. Stroke. 1991;22:312–8.
- Whisnant JP, Wiebers DO, O’Fallon WM, Sicks JD, Frye RL. A population-based model of risk factors for ischemic stroke: Rochester, Minnesota. Neurology. 1996;47:1420–8.
- Chen W, Srinivasan SR, Li S, Xu J, Berenson GS. Clustering of long-term trends in metabolic syndrome variables from childhood to adulthood in Blacks and Whites: the Bogalusa Heart Study. Am J Epidemiol. 2007;166:527–33.
- Sacco RL, Boden-Albala B, Abel G, Lin IF, Elkind M, Hauser WA, Paik MC, Shea S. Race- ethnic disparities in the impact of stroke risk factors: the northern Manhattan stroke study. Stroke. 2001;32:1725–31.
- Rohr J, Kittner S, Feeser B, Hebel JR, Whyte MG, Weinstein A, Kanarak N, Buchholz D, Earley C, Johnson C, Macko R, Price T, Sloan M, Stern B, Wityk R, Wozniak M, Sherwin
- R. Traditional risk factors and ischemic stroke in young adults: the Baltimore-Washington Cooperative Young Stroke Study. Arch Neurol. 1996;53:603–7.
- Go AS, Mozaffarian D, Roger VL, Benjamin EJ, Berry JD, Blaha MJ, Dai S, Ford ES, Fox CS, Franco S, Fullerton HJ, Gillespie C, Hailpern SM, Heit JA, Howard VJ, Huffman MD, Judd SE, Kissela BM, Kittner SJ, Lackland DT, Lichtman JH, Lisabeth LD, Mackey RH, Magid DJ, Marcus GM, Marelli A, Matchar DB, McGuire DK, Mohler III ER, Moy CS, Mussolino ME, Neumar RW, Nichol G, Pandey DK, Paynter NP, Reeves MJ, Sorlie PD, Stein J, Towfighi A, Turan TN, Virani SS, Wong ND, Woo D, Turner MB, American Heart Association Statistics Committee, Stroke Statistics Subcommittee. Heart disease and stroke statistics—2014 update: a report from the American Heart Association. Circulation. 2014;129:e28–292.
- Howard G, Lackland DT, Kleindorfer DO, Kissela BM, Moy CS, Judd SE, Safford MM, Cushman M, Glasser SP, Howard VJ. Racial differences in the impact of elevated systolic blood pressure on stroke risk. JAMA Intern Med. 2013;173:46–51.
- Howard G, Cushman M, Kissela BM, Kleindorfer DO, McClure LA, Safford MM, Rhodes JD, Soliman EZ, Moy CS, Judd SE, Howard VJ, REasons for Geographic And Racial Differences in Stroke (REGARDS) Investigators. Traditional risk factors as the underlying cause of racial disparities in stroke: lessons from the half-full (empty?) glass. Stroke. 2011;42:3369–75.
- Zhang H, Thijs L, Staessen JA. Blood pressure lowering for primary and secondary preven- tion of stroke. Hypertension. 2006;48:187–95.
- Grassi G, Arenare F, Trevano FQ, Dell’Oro R, Mancia AG. Primary and secondary prevention of stroke by antihypertensive treatment in clinical trials. Curr Hypertens Rep. 2007;9:299–304.
- Kubo M, Hata J, Doi Y, Tanizaki Y, Iida M, Kiyohara Y. Secular trends in the incidence of and risk factors for ischemic stroke and its subtypes in Japanese population. Circulation. 2008;118:2672–8.
- Campbell NR, Brant R, Johansen H, Walker RL, Wielgosz A, Onysko J, Gao RN, Sambell C, Phillips S, McAlister FA, Canadian Hypertension Education Program Outcomes Research Task Force. Increases in antihypertensive prescriptions and reductions in cardiovascular events in Canada. Hypertension. 2009;53:128–34.
- Messerli FH, Williams B, Ritz E. Essential hypertension. Lancet. 2007;370:591–603.
- Collins R, Peto R, MacMahon S, Hebert P, Fiebach NH, Eberlein KA, Godwin J, Qizilbash N, Taylor JO, Hennekens CH. Blood pressure, stroke, and coronary heart disease. Part 2, Short-term reductions in blood pressure: overview of randomised drug trials in their epide- miological context. Lancet. 1990;335:827–38.
- James PA, Oparil S, Carter BL, Cushman WC, Dennison-Himmelfarb C, Handler J, Lackland DT, LeFevre ML, MacKenzie TD, Ogedegbe O, Smith Jr SC, Svetkey LP, Taler SJ, Townsend RR, Wright Jr JT, Narva AS, Ortiz E. 2014 evidence-based guideline for the man- agement of high blood pressure in adults: report from the panel members appointed to the Eighth Joint National Committee (JNC 8). JAMA. 2014;311:507–20.
- Anonymous. Five-year findings of the hypertension detection and follow-up program.
- III. Reduction in stroke incidence among persons with high blood pressure. Hypertension Detection and Follow-up Program Cooperative Group. JAMA. 1982;247:633–8.
- Anonymous. Prevention of stroke by antihypertensive drug treatment in older persons with isolated systolic hypertension. Final results of the Systolic Hypertension in the Elderly Program (SHEP). SHEP Cooperative Research Group. JAMA. 1991;265:3255–64.
- Bromfield SG, Bowling CB, Tanner RM, Peralta CA, Odden MC, Oparil S, Muntner P. Trends in hypertension prevalence, awareness, treatment, and control among US adults 80 years and older, 1988-2010. J Clin Hypertens (Greenwich). 2014;16:270–6.
- Beckett NS, Peters R, Fletcher AE, Staessen JA, Liu L, Dumitrascu D, Stoyanovsky V, Antikainen RL, Nikitin Y, Anderson C, Belhani A, Forette F, Rajkumar C, Thijs L, Banya W, Bulpitt CJ, HYVET Study Group. Treatment of hypertension in patients 80 years of age or older. N Engl J Med. 2008;358:1887–98.
- Warlow C, Sudlow C, Dennis M, Wardlaw J, Sandercock P. Stroke. Lancet. 2003;362:1211–24.
- Adams Jr HP, Bendixen BH, Kappelle LJ, Biller J, Love BB, Gordon DL, Marsh III EE. Classification of subtype of acute ischemic stroke. Definitions for use in a multicenter clinical trial. TOAST. Trial of Org 10172 in Acute Stroke Treatment. Stroke. 1993;24:35–41.
- Jackson C, Sudlow C. Are lacunar strokes really different? A systematic review of differences in risk factor profiles between lacunar and nonlacunar infarcts. Stroke. 2005;36:891–901.
- Kolominsky-Rabas PL, Weber M, Gefeller O, Neundoerfer B, Heuschmann PU. Epidemiology of ischemic stroke subtypes according to TOAST criteria: incidence, recurrence, and long-term survival in ischemic stroke subtypes: a population-based study. Stroke. 2001;32:2735–40.
- Markus HS, Khan U, Birns J, Evans A, Kalra L, Rudd AG, Wolfe CD, Jerrard-Dunne
P. Differences in stroke subtypes between black and white patients with stroke: the South London Ethnicity and Stroke Study. Circulation. 2007;116:2157–64. - Sacco RL. Risk factors, outcomes, and stroke subtypes for ischemic stroke. Neurology. 1997;49:S39–44.
- Leppala JM, Virtamo J, Fogelholm R, Albanes D, Heinonen OP. Different risk factors for different stroke subtypes: association of blood pressure, cholesterol, and antioxidants. Stroke. 1999;30:2535–40.
- Kirshner HS. Differentiating ischemic stroke subtypes: risk factors and secondary preven- tion. J Neurol Sci. 2009;279:1–8.
Schulz UG, Rothwell PM. Differences in vascular risk factors between etiological subtypes of ischemic stroke: importance of population-based studies. Stroke. 2003;34:2050–9. - White CL, Pergola PE, Szychowski JM, Talbert R, Cervantes-Arriaga A, Clark HD, Del Brutto OH, Godoy IE, Hill MD, Pelegri A, Sussman CR, Taylor AA, Valdivia J, Anderson DC, Conwit R, Benavente OR, SPS3 Investigators. Blood pressure after recent stroke: baseline findings from the secondary prevention of small subcortical strokes trial. Am J Hypertens. 2013;26:1114–22.
- Mast H, Thompson JL, Lee SH, Mohr JP, Sacco RL. Hypertension and diabetes mellitus as determinants of multiple lacunar infarcts. Stroke. 1995;26:30–3.
- Hsu LC, Hu HH, Chang CC, Sheng WY, Wang SJ, Wong WJ. Comparison of risk factors for lacunar infarcts and other stroke subtypes. Zhonghua Yi Xue Za Zhi (Taipei). 1997;59:225–31.
- Grau AJ, Weimar C, Buggle F, Heinrich A, Goertler M, Neumaier S, Glahn J, Brandt T, Hacke W, Diener HC. Risk factors, outcome, and treatment in subtypes of ischemic stroke: the German stroke data bank. Stroke. 2001;32:2559–66.
- Ohira T, Shahar E, Chambless LE, Rosamond WD, Mosley Jr TH, Folsom AR. Risk factors for ischemic stroke subtypes: the Atherosclerosis Risk in Communities study. Stroke. 2006;37:2493–8.
- Lai SL, Weng HH, Lee M, Hsiao MC, Lin LJ, Huang WY. Risk factors and subtype analysis of acute ischemic stroke. Eur Neurol. 2008;60:230–6.
- Abu-Zeid HA, Choi NW, Maini KK, Hsu PH, Nelson NA. Relative role of factors associated with cerebral infarction and cerebral hemorrhage. A matched pair case-control study. Stroke. 1977;8:106–12.
- Brott T, Tăng huyết áplinger K, Hertzberg V. Hypertension as a risk factor for spontaneous intracerebral hemorrhage. Stroke. 1986;17:1078–83.
- Calandre L, Arnal C, Ortega JF, Bermejo F, Felgeroso B, del Ser T, Vallejo A. Risk factors for spontaneous cerebral hematomas. Case-control study. Stroke. 1986;17:1126–8.
- Zia E, Pessah-Rasmussen H, Khan FA, Norrving B, Janzon L, Berglund G, Engstrom G. Risk factors for primary intracerebral hemorrhage: a population-based nested case-control study. Cerebrovasc Dis. 2006;21:18–25.
- Giroud M, Creisson E, Fayolle H, Andre N, Becker F, Martin D, Dumas R. Risk factors for primary cerebral hemorrhage: a population-based study—the Stroke Registry of Dijon. Neuroepidemiology. 1995;14:20–6.
- Juvela S, Hillbom M, Palomaki H. Risk factors for spontaneous intracerebral hemorrhage. Stroke. 1995;26:1558–64.
- Qureshi AI, Suri MA, Safdar K, Ottenlips JR, Janssen RS, Frankel MR. Intracerebral hemor- rhage in blacks. Risk factors, subtypes, and outcome. Stroke. 1997;28:961–4.
- Hanggi D, Steiger HJ. Spontaneous intracerebral haemorrhage in adults: a literature over- view. Acta Neurochir (Wien). 2008;150:371–9, discussion 379.
- Woo D, Sauerbeck LR, Kissela BM, Khoury JC, Szaflarski JP, Gebel J, Shukla R, Pancioli AM, Jauch EC, Menon AG, Deka R, Carrozzella JA, Moomaw CJ, Fontaine RN, Broderick JP. Genetic and environmental risk factors for intracerebral hemorrhage: preliminary results of a population-based study. Stroke. 2002;33:1190–5.
- Thrift AG, McNeil JJ, Forbes A, Donnan GA. Risk factors for cerebral hemorrhage in the era of well-controlled hypertension. Melbourne Risk Factor Study (MERFS) Group. Stroke. 1996;27:2020–5.
- Feldmann E, Broderick JP, Kernan WN, Viscoli CM, Brass LM, Brott T, Morgenstern LB, Wilterdink JL, Horwitz RI. Major risk factors for intracerebral hemorrhage in the young are modifiable. Stroke. 2005;36:1881–5.
- Ariesen MJ, Claus SP, Rinkel GJ, Algra A. Risk factors for intracerebral hemorrhage in the general population: a systematic review. Stroke. 2003;34:2060–5.
- Sturgeon JD, Folsom AR, Longstreth Jr WT, Shahar E, Rosamond WD, Cushman M. Risk factors for intracerebral hemorrhage in a pooled prospective study. Stroke. 2007;38:2718–25.
- Suh I, Jee SH, Kim HC, Nam CM, Kim IS, Appel LJ. Low serum cholesterol and haemor- rhagic stroke in men: Korea Medical Insurance Corporation Study. Lancet. 2001;357:922–5.
- Kim HC, Nam CM, Jee SH, Suh I. Comparison of blood pressure-associated risk of intrace- rebral hemorrhage and Subarachnoid hemorrhage (SAH): Korea Medical Insurance Corporation study. Hypertension. 2005;46:393–7.
- Woodward M, Huxley H, Lam TH, Barzi F, Lawes CM, Ueshima H, Asia Pacific Cohort Studies Collaboration. A comparison of the associations between risk factors and cardiovas- cular disease in Asia and Australasia. Eur J Cardiovasc Prev Rehabil. 2005;12:484–91.
- Thrift AG, McNeil JJ, Forbes A, Donnan GA. Three important subgroups of hypertensive persons at greater risk of intracerebral hemorrhage. Melbourne Risk Factor Study Group. Hypertension. 1998;31:1223–9.
- Furlan AJ, Whisnant JP, Elveback LR. The decreasing incidence of primary intracerebral hemorrhage: a population study. Ann Neurol. 1979;5:367–73.
- Ikram MA, Wieberdink RG, Koudstaal PJ. International epidemiology of intracerebral hem- orrhage. Curr Atheroscler Rep. 2012;14:300–6.
- Flaherty ML, Kissela B, Woo D, Kleindorfer D, Alwell K, Sekar P, Moomaw CJ, Haverbusch M, Broderick JP. The increasing incidence of anticoagulant-associated intracerebral hemor- rhage. Neurology. 2007;68:116–21.
- Cavallini A, Fanucchi S, Persico A. Warfarin-associated intracerebral hemorrhage. Neurol Sci. 2008;29 Suppl 2:S266–8.
- Hylek EM, Singer DE. Risk factors for intracranial hemorrhage in outpatients taking warfa- rin. Ann Intern Med. 1994;120:897–902.
- Wintzen AR, de Jonge H, Loeliger EA, Bots GT. The risk of intracerebral hemorrhage during oral anticoagulant treatment: a population study. Ann Neurol. 1984;16:553–8.
- Huhtakangas J, Tetri S, Juvela S, Saloheimo P, Bode MK, Hillbom M. Effect of increased warfarin use on warfarin-related cerebral hemorrhage: a longitudinal population-based study. Stroke. 2011;42:2431–5.
- Launbjerg J, Egeblad H, Heaf J, Nielsen NH, Fugleholm AM, Ladefoged K. Bleeding com- plications to oral anticoagulant therapy: multivariate analysis of 1010 treatment years in 551 outpatients. J Intern Med. 1991;229:351–5.
- Anonymous. Risk factors for stroke and efficacy of antithrombotic therapy in atrial fibrilla- tion. Analysis of pooled data from five randomized controlled trials. Arch Intern Med. 1994;154:1449–57.
- Fric-Shamji EC, Shamji MF, Cole J, Benoit BG. Modifiable risk factors for intracerebral hemorrhage: study of anticoagulated patients. Can Fam Physician. 2008;54:1138–9, 1139. e1–4.
- Feigin VL, Rinkel GJ, Lawes CM, Algra A, Bennett DA, van Gijn J, Anderson CS. Risk fac- tors for Subarachnoid hemorrhage (SAH): an updated systematic review of epidemiological studies. Stroke. 2005;36:2773–80.
- Fogelholm RR, Turjanmaa VM, Nuutila MT, Murros KE, Sarna S. Diurnal blood pressure variations and onset of subarachnoid haemorrhage: a population-based study. J Hypertens. 1995;13:495–8.
- Teunissen LL, Rinkel GJ, Algra A, van Gijn J. Risk factors for Subarachnoid hemorrhage (SAH): a systematic review. Stroke. 1996;27:544–9.
- Feigin V, Parag V, Lawes CM, Rodgers A, Suh I, Woodward M, Jamrozik K, Ueshima H, Asia Pacific Cohort Studies Collaboration. Smoking and elevated blood pressure are the most important risk factors for subarachnoid hemorrhage in the
- Asia-Pacific region: an overview of 26 cohorts involving 306,620 participants. Stroke. 2005;36:1360–5.
- Sandvei MS, Romundstad PR, Muller TB, Vatten L, Vik A. Risk factors for aneurysmal sub- arachnoid hemorrhage in a prospective population study: the HUNT study in Norway. Stroke. 2009;40:1958–62.
- Clarke M. Systematic review of reviews of risk factors for intracranial aneurysms. Neuroradiology. 2008;50:653–64.
- Juvela S, Porras M, Poussa K. Natural history of unruptured intracranial aneurysms: proba- bility of and risk factors for aneurysm rupture. J Neurosurg. 2000;93:379–87.
- Morita A, Fujiwara S, Hashi K, Ohtsu H, Kirino T. Risk of rupture associated with intact cerebral aneurysms in the Japanese population: a systematic review of the literature from Japan. J Neurosurg. 2005;102:601–6.
- Nahed BV, DiLuna ML, Morgan T, Ocal E, Hawkins AA, Ozduman K, Kahle KT, Chamberlain A, Amar AP, Gunel M. Hypertension, age, and location predict rupture of small intracranial aneurysms. Neurosurgery. 2005;57:676–83, discussion 676–83.
- Burns JD, Huston III J, Layton KF, Piepgras DG, Brown Jr RD. Intracranial aneurysm enlargement on serial magnetic resonance angiography: frequency and risk factors. Stroke. 2009;40:406–11.
- Matsubara S, Hadeishi H, Suzuki A, Yasui N, Nishimura H. Incidence and risk factors for the growth of unruptured cerebral aneurysms: observation using serial computerized tomogra- phy angiography. J Neurosurg. 2004;101:908–14.
- Juvela S, Poussa K, Porras M. Factors affecting formation and growth of intracranial aneu- rysms: a long-term follow-up study. Stroke. 2001;32:485–91.
- Kissela BM, Khoury J, Kleindorfer D, Woo D, Schneider A, Alwell K, Miller R, Ewing I, Moomaw CJ, Szaflarski JP, Gebel J, Shukla R, Broderick JP. Epidemiology of ischemic stroke in patients with diabetes: the greater Cincinnati/Northern Kentucky Stroke Study. Diabetes Care. 2005;28:355–9.
- Rodgers A, MacMahon S, Gamble G, Slattery J, Sandercock P, Warlow C. Blood pressure and risk of stroke in patients with cerebrovascular disease The United Kingdom Transient Ischaemic Attack Collaborative Group. BMJ. 1996;313:147.
- Rashid P, Leonardi-Bee J, Bath P. Blood pressure reduction and secondary prevention of stroke and other vascular events: a systematic review. Stroke. 2003;34:2741–8.
- PROGRESS Collaborative Group. Randomised trial of a perindopril-based blood-pressure- lowering regimen among 6,105 individuals with previous stroke or transient ischaemic attack. Lancet. 2001;358:1033–41.
- Lee KS, Bae HG, Yun IG. Recurrent intracerebral hemorrhage due to hypertension. Neurosurgery. 1990;26:586–90.
- Buhl R, Barth H, Mehdorn HM. Risk of recurrent intracerebral hemorrhages. Neurol Res. 2003;25:853–6.
- Neau JP, Ingrand P, Couderq C, Rosier MP, Bailbe M, Dumas P, Vandermarcq P, Gil Recurrent intracerebral hemorrhage. Neurology. 1997;49:106–13.
- Chen ST, Chiang CY, Hsu CY, Lee TH, Tang LM. Recurrent hypertensive intracerebral hemorrhage. Acta Neurol Scand. 1995;91:128–32.
- Gonzalez-Duarte A, Cantu C, Ruiz-Sandoval JL, Barinagarrementeria F. Recurrent primary cerebral hemorrhage: frequency, mechanisms, and prognosis. Stroke. 1998;29:1802–5.
- Yen CC, Lo YK, Li JY, Lin YT, Lin CH, Gau YY. Recurrent primary intracerebral hemor- rhage: a hospital based study. Acta Neurol Taiwan. 2007;16:74–80.
- Passero S, Burgalassi L, D’Andrea P, Battistini N. Recurrence of bleeding in patients with primary intracerebral hemorrhage. Stroke. 1995;26:1189–92.
- Bae H, Jeong D, Doh J, Lee K, Yun I, Byun B. Recurrence of bleeding in patients with hyper- tensive intracerebral hemorrhage. Cerebrovasc Dis. 1999;9:102–8.
- Ariesen MJ, Algra A, Warlow CP, Rothwell PM, Cerebrovascular Cohort Studies Collaboration (CCSC). Predictors of risk of intracerebral haemorrhage in patients with a his- tory of TIA or minor ischaemic stroke. J Neurol Neurosurg Psychiatr. 2006;77:92–4.
- Asmar R. Benefits of blood pressure reduction in elderly patients. J Hypertens Suppl. 2003;21:S25–30.
- Staessen J, Amery A, Fagard R. Isolated systolic hypertension in the elderly. J Hypertens. 1990;8:393–405.
- Petrovitch H, Curb JD, Bloom-Marcus E. Isolated systolic hypertension and risk of stroke in Japanese-American men. Stroke. 1995;26:25–9.
- Qureshi AI, Suri MF, Mohammad Y, Guterman LR, Hopkins LN. Isolated and borderline isolated systolic hypertension relative to long-term risk and type of stroke: a 20-year follow- up of the national health and nutrition survey. Stroke. 2002;33:2781–8.
- Staessen JA, Gasowski J, Wang JG, Thijs L, Den Hond E, Boissel JP, Coope J, Ekbom T, Gueyffier F, Liu L, Kerlikowske K, Pocock S, Fagard RH. Risks of untreated and treated isolated systolic hypertension in the elderly: meta-analysis of outcome trials. Lancet. 2000; 355:865–72.
- Chobanian AV, Bakris GL, Black HR, Cushman WC, Green LA, Izzo Jr JL, Jones DW, Materson BJ, Oparil S, Wright Jr JT, Roccella EJ, Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure, National Heart, Lung, and Blood Institute, and National High Blood Pressure Education Program Coordinating Committee. Seventh report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. Hypertension. 2003;42:1206–52.
- Mancia G, Ambrosioni E, Rosei EA, Leonetti G, Trimarco B, Volpe M, ForLife Study Group. Blood pressure control and risk of stroke in untreated and treated hypertensive patients screened from clinical practice: results of the ForLife study. J Hypertens. 2005;23:1575–81.
- Lloyd-Jones D, Adams R, Carnethon M, De Simone G, Ferguson TB, Flegal K, Ford E, Furie K, Go A, Greenlund K, Haase N, Hailpern S, Ho M, Howard V, Kissela B, Kittner S, Lackland D, Lisabeth L, Marelli A, McDermott M, Meigs J, Mozaffarian D, Nichol G, O’Donnell C, Roger V, Rosamond W, Sacco R, Sorlie P, Stafford R, Steinberger J, Thom T, Wasserthiel-Smoller S, Wong N, Wylie-Rosett J, Hong Y, American Heart Association Statistics Committee, Stroke Statistics Subcommittee. Heart disease and stroke statis- tics—2009 update: a report from the American Heart Association Statistics Committee and Stroke Statistics Subcommittee. Circulation. 2009;119:480–6.
- Klungel OH, Stricker BH, Paes AH, Seidell JC, Bakker A, Voko Z, Breteler MM, de Anthonius B. Excess stroke among hypertensive men and women attributable to undertreat- ment of hypertension. Stroke. 1999;30:1312–8.
- Redon J, Roca-Cusachs A, Mora-Macia J. Uncontrolled early morning blood pressure in medicated patients: the ACAMPA study. Analysis of the control of blood pressure using abulatory blood pressure monitoring. Blood Press Monit. 2002;7:111–6.
Millar-Craig MW, Bishop CN, Raftery EB. Circadian variation of blood-pressure. Lancet. 1978;1:795–7. - Kario K, Pickering TG, Umeda Y, Hoshide S, Hoshide Y, Morinari M, Murata M, Kuroda T, Schwartz JE, Shimada K. Morning surge in blood pressure as a predictor of silent and clinical cerebrovascular disease in elderly hypertensives: a prospective study. Circulation. 2003;107: 1401–6.
- Elliott WJ. Circadian variation in the timing of stroke onset: a meta-analysis. Stroke. 1998;29:992–6.
- Inoue R, Ohkubo T, Kikuya M, Metoki H, Asayama K, Obara T, Hirose T, Hara A, Hoshi H, Hashimoto J, Totsune K, Satoh H, Kondo Y, Imai Y. Stroke risk in systolic and combined systolic and diastolic hypertension determined using ambulatory blood pressure. The Ohasama study. Am J Hypertens. 2007;20:1125–31.