Bệnh tiêu hóa
Kiểm soát nguồn nhiễm trong phẫu thuật tổng quát cấp cứu: hướng dẫn WSES, GAIS, SIS-E, SIS-A
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Kiểm soát nguồn nhiễm trong phẫu thuật tổng quát cấp cứu: hướng dẫn WSES, GAIS, SIS-E, SIS-A – tải file PDF Tại đây.
Tác giả: Ths. BS. Hồ Hoàng Kim
Nhiễm trùng trong ổ bụng (IAI) là một trong những thách thức chăm sóc sức khỏe toàn cầu phổ biến nhất và chúng thường bắt nguồn từ sự gián đoạn đường tiêu hóa (GI). Quản lý thành công của chúng thường yêu cầu sử dụng nguồn lực chuyên sâu, và mặc dù các liệu pháp tốt nhất, tỷ lệ mắc bệnh và tỷ lệ tử vong vân cao. Một trong những vấn đề chính cần thiết để điều trị thích hợp IAI (nhiễm khuẩn ổ bụng) khác với các nguyên nhân khác của nhiễm trùng huyết là yêu cầu thường xuyên cung cấp kiểm soát nguồn nhiễm. May mắn thay, những tiến bộ đáng kể đã được thực hiện trong khía cạnh điều trị này. Về mặt lịch sử, việc kiểm soát nguồn nhiêm chỉ dành cho các bác sĩphâu thuật. Với các công nghệ mới, các thủ thuật can thiệp ít xâm lấn khôngphâu thuật đã được giới thiệu. Ngoài ra, ngoàiphâu thuật chính thức, các kỹ thuật mở bụng từ lâu đã được đề xuất như là hỗ trợ kiểm soát nguồn trong nhiễm trùng ổ bụng nặng. Điều trớ trêu là mặc dù thiếu hoặc thậm chí chậm trễ trong việc kiểm soát nguồn rõ ràng có liên quan đến cái chết, nhưng đó là một khái niệm vân chưa được mô tả rõ ràng. Ví dụ, không có định nghĩa thuyết phục nào về kỹ thuật kiểm soát nguồn nhiễm hoặc thậm chí tính đầy đủ, được chấp nhận rộng rãi. Trên thực tế, kiểm soát nguồn nhiễm liên quan đến một định nghĩa phức tạp bao gồm một số yếu tố bao gồm sự kiện gây bệnh, nguồn vi khuẩn lây nhiễm, hệ vi khuẩn thường trú, tình trạng bệnh nhân và các bệnh đi kèm cuối cùng của họ. Với sự hiểu biết sâu sắc hơn về sinh bệnh học toàn thân của nhiễm trùng huyết và tác động sâu sắc của hệ vi sinh vật ở người, việc kiểm soát nguồn nhiễm đầy đủ không còn chỉ là vấn đề phẫu thuật mà là vấn đề đòi hỏi cách tiếp cận đa ngành, đa phương thức. Do đó, bất kỳ tổn thương nào trong đường tiêu hóa đều phải được kiểm soát, việc kiểm soát nguồn nhiễm cũng nên cố gắng kiểm soát việc tạo ra và lan truyền các chất trung gian sinh học hệ thống và các ảnh hưởng rối loạn sinh học đối với hệ vi sinh vật gây ra tình trạng suy và tử vong ở nhiều cơ quan. Do sự phức tạp ngày càng tăng này, bài báo này trình bày các quan điểm và khuyến nghị hiện tại cho nghiên cứu trong tương lai của Hiệp hội Phẫu thuật Cấp cứu Thế giới, của Liên minh Toàn cầu về
Tóm tắt
Nhiễm trùng trong ổ bụng (IAI) là một nguyên nhân quan trọng toàn cầu gây bệnh tật và tử vong và là một trong những nguyên nhân chính của nhiễm trùng huyết [1]. Nhiễm trùng trong ổ bụng (IAS) là một trường hợp cấp cứu y tế/phẫu thuật nghiêm trọng ảnh hưởng đến toàn bộ cơ thể, đến năm 2022 vẫn có kết quả tồi tệ, và bị công chúng cũng như các chuyên gia y tế hiểu lầm và đánh giá kém [2]. Trong gánh nặng toàn cầu với 50 triệu ca nhiễm trùng và 11 triệu ca tử vong liên quan đến nhiễm trùng huyết trên toàn thế giới [3], IAS là nguyên nhân hàng đầu thứ hai. Hơn nữa, nó dường như là loại nhiễm trùng huyết được các bác sĩ trên toàn cầu hiểu rõ nhất. Về mặt giải phẫu, IAS cũng đưa ra những thách thức độc đáo. Bụng đại diện cho một bể chứa quần thể vi sinh vật khổng lồ chứa hệ vi sinh vật của con người, kiểm soát toàn bộ sức khỏe con người, nhưng cực kỳ nhạy cảm với sốc và stress. Hơn nữa, cả hệ vi khuẩn và sức khỏe của đường tiêu hóa đều bị ảnh hưởng sâu sắc bởi một số yếu tố bao gồm áp lực trong ổ bụng, sốc và rối loạn tưới máu.
Định nghĩa thực tế về nhiễm trùng huyết gần đây đã được tinh chỉnh để nhấn mạnh sinh bệnh học toàn thân, nhấn mạnh nhiễm trùng huyết nên được định nghĩa là rối loạn chức năng cơ quan đe dọa tính mạng do phản ứng không được điều hòa của cơ thể đối với nhiễm trùng và bất kỳ nhiễm trùng huyết nào đều nghiêm trọng và đặc biệt là sốc nhiễm trùng [1]. Tuy nhiên, những lo ngại đã được đặt ra từ định nghĩa mới này về nhiễm trùng huyết đơn giản hóa quá mức tiến triển sinh lý bệnh liên quan đến một bệnh nhân điển hình và điều nghịch lý này hiện làm phức tạp hóa việc quản lý lâm sàng của bất kỳ cá thể bệnh nhân nào. Định nghĩa được chấp nhận trước đó đã phân tầng một vài bước chức năng mô tả sự tiến triển từ viêm hệ thống đến sốc nhiễm trùng dẫn đến nhiễm trùng huyết và nhiễm trùng huyết nặng. Điều này cho phép các bác sĩ lâm sàng thực tế phân tầng bệnh nhân theo các nhóm rủi ro/lợi ích liên quan đến các biện pháp can thiệp với các tác dụng phụ nghiêm trọng tiềm ẩn và tỷ lệ mắc bệnh do điều trị. Sự phân tầng làm việc này đặc biệt phù hợp trong việc quản lý IAS tốt nhất, vì các liệu pháp tiềm năng bao gồm chỉ điều trị bằng kháng sinh không xâm lấn, đến các phương pháp xâm lấn tối thiểu và cuối cùng là các kỹ thuật phẫu thuật mở với những thay đổi giải phẫu đôi khi là vĩnh viễn. Ví dụ, trong khi phẫu thuật nội soi và cắt bỏ chức năng của đại tràng thường không cần thiết đối với vi thủng túi thừa sigmoid ở bệnh nhân chỉ bị sốt và nhịp tim nhanh, thì đó là cần thiết ở bệnh nhân bị sốc vận mạch và suy cơ quan tiến triển không đáp ứng với các phương pháp đơn giản hơn. Do đó, sự kết hợp và thời gian của các kỹ thuật vật lý khác nhau bị ảnh hưởng mạnh mẽ bởi các điều kiện của bệnh nhân được phản ánh tốt hơn bởi định nghĩa nhiễm trùng huyết trước đó [4]. Dữ liệu từ nghiên cứu WISS toàn cầu ghi nhận tỷ lệ tử vong là 41% [5, 6] và ở các nước đang phát triển, tỷ lệ tử vong có thể là 80% với sốc nhiễm trùng [7]. Trong số những người chết, hầu hết là do suy đa cơ quan, đây là hậu quả vẫn chưa được hiểu rõ hơn là hậu quả tức thời của nhiễm trùng. Điều này phản ánh di chứng của một vấn đề cục bộ trở thành hệ thống, với phản ứng của vật chủ bị rối loạn và suy cơ quan tiến triển do sự hình thành và lan truyền có hệ thống của các chất trung gian sinh học gây viêm [8, 9].
Điều trị tiêu chuẩn nhiễm trùng huyết nặng trong ổ bụng
Nhận biết sớm bệnh nhân mắc IAS đang diễn ra là một bước thiết yếu để điều trị hiệu quả. Điều trị kịp thời bằng kháng sinh phổ rộng theo kinh nghiệm (AT) và truyền dịch tĩnh mạch hợp lý để hồi sức là rất quan trọng. Các thuốc hỗ trợ tiềm năng và cải thiện hoặc ít nhất là điều chỉnh tình trạng viêm hệ thống có thể góp phần cải thiện kết quả cuối cùng [10]. Hồi sức ban đầu này nên được điều chỉnh theo đáp ứng lâm sàng và không chỉ được hướng dẫn bởi một giao thức xác định trước. Thuốc vận mạch có thể phục vụ để tăng cường và hỗ trợ hồi sức dịch. Người ta tranh luận liệu các biện pháp kiểm soát nguồn nhiễm chỉ nên được thực hiện khi bệnh nhân đã được ổn định một cách thích hợp, mặc dù việc hồi sức nên tiến hành càng nhanh càng tốt [11, 12]. Trong những trường hợp nghiêm trọng nhất, có thể thích hợp để tiến hành kiểm soát nguồn nhiễm xâm lấn ngay cả khi vẫn tiếp tục hồi sức vì nguy cơ bệnh nhân sẽ chết trước khi có thể được “tối ưu hóa” cho phẫu thuật.
Kiểm soát nguồn nhiễm trùng huyết trong ổ bụng
Kiểm soát nguồn (SC) là một yếu tố thiết yếu trong quản lý IAI. Sự chậm trễ trong việc cung cấp SC đầy đủ có liên quan đến các kết quả bất lợi bao gồm tử vong trong IAS [13-16]. (Các) tình trạng phẫu thuật thực tế của bất kỳ bệnh nhân nào, bệnh đi kèm của họ và các phương pháp điều trị đã thực hiện trước đó kết hợp với nguồn lây nhiễm và thời điểm diễn tiến phải được xem xét cùng nhau và là những phần quan trọng của quá trình ra quyết định để lập kế hoạch chiến lược chẩn đoán-điều trị tốt nhất. Liệu pháp kháng sinh đại diện cho một phần không thể thiếu trong quản lý nhiễm trùng chính xác. Tuy nhiên, nhiễm trùng ngoài ổ bụng có thể được điều trị thành công bằng liệu pháp kháng sinh duy nhất, nhiễm trùng ổ bụng thì không. Tuy nhiên, mặc dù được mọi người chấp nhận là “cần thiết”, định nghĩa thực tế và ứng dụng thực tế của SC vẫn còn đang được tranh luận.
Nhiều nghiên cứu sử dụng thuật ngữ “kiểm soát nguồn thích hợp hoặc đầy đủ” liên quan đến sự cải thiện lâm sàng của bệnh nhân hoặc để điều chỉnh cho thời gian điều trị bằng kháng sinh. Tuy nhiên, nếu không có một định nghĩa rõ ràng và thống nhất chung về tính đầy đủ của SC, thì các hướng dẫn và chỉ dẫn như vậy không thể áp dụng theo chức năng mà không có sai lệch hoặc nhầm lẫn.
Do đó, thời gian, các chiến lược liên quan, tính đầy đủ và kết quả cuối cùng của SC có thể khác nhau giữa các bệnh nhân và các tình huống lâm sàng khác nhau.
Do đó, do tầm quan trọng cực kỳ của việc cung cấp SC kịp thời và phù hợp ở những bệnh nhân IAS bị bệnh nặng, mục đích của bài báo này là xác định SC, tính đầy đủ và phù hợp của nó trong các tình trạng phẫu thuật tổng quát cấp cứu vùng bụng khác nhau.
Những lưu ý khi sử dụng hướng dẫn
Thực hành được ban hành trong công việc này không đại diện cho một tiêu chuẩn thực hành được chấp nhận rõ ràng. Các khái niệm và phương pháp được mô tả là các kế hoạch chăm sóc được đề xuất, dựa trên bằng chứng tốt nhất hiện có và sự đồng thuận của các chuyên gia, nhưng chúng không loại trừ các phương pháp khác là nằm trong tiêu chuẩn thực hành. Ví dụ, chúng không nên được sử dụng để bắt buộc tuân thủ một phương pháp quản lý y tế nhất định, phương pháp này sẽ được xác định cuối cùng sau khi xem xét các điều kiện tại cơ sở y tế có liên quan (trình độ nhân viên, kinh nghiệm, thiết bị, v.v.) và đặc điểm của từng bệnh nhân. Tuy nhiên, trách nhiệm về kết quả điều trị thuộc về những người trực tiếp tham gia vào đó chứ không phải nhóm đồng thuận. Với sự ít ỏi của bằng chứng khoa học cấp cao, các tác giả cũng hy vọng rằng những hướng dẫn này sẽ được sửa đổi thường xuyên khi có bằng chứng mới để đưa vào xây dựng hướng dẫn.
Phương pháp
Một tìm kiếm trên máy vi tính đã được người viết thư mục thực hiện trong các ngân hàng dữ liệu khác nhau (MEDLINE, SCOPUS, EMBASE) các trích dẫn được đưa vào trong khoảng thời gian từ tháng 1 năm 1980 đến tháng 5 năm 2022 bằng cách sử dụng chiến lược tìm kiếm chính: trong ổ bụng, nhiễm trùng, huyết động không ổn định/ổn định, quản lý, kiểm soát nguồn, phẫu thuật, X quang, kháng sinh, trị liệu, kiểm soát tổn thương, kết hợp với AND/HOẶC. Không có hạn chế tìm kiếm được áp đặt. Ngày được chọn để cho phép tóm tắt các thử nghiệm lâm sàng được công bố toàn diện, hội nghị đồng thuận, nghiên cứu so sánh, đại hội, hướng dẫn, xuất bản của chính phủ, nghiên cứu đa trung tâm, tổng quan hệ thống, phân tích tổng hợp, loạt trường hợp lớn, bài báo gốc, thử nghiệm ngẫu nhiên có kiểm soát. Báo cáo trường hợp và loạt trường hợp nhỏ đã bị loại trừ. Các bài báo đánh giá tường thuật cũng được phân tích để xác định các nghiên cứu khả thi khác. Một nhóm các chuyên gia trong lĩnh vực do một điều phối viên trung tâm điều phối đã được liên hệ để bày tỏ quan điểm dựa trên bằng chứng của họ về các vấn đề. Qua các vòng tiếp theo, các chủ đề khác nhau đã được thảo luận và bài báo đã được triển khai. Phiên bản cuối cùng mà thỏa thuận đã đạt được bao gồm trong bài báo hiện tại.
Các yếu tố quyết định giải phẫu, sinh lý bệnh và sinh bệnh học của IAS
Mặc dù trên thực tế, giải phẫu, sinh lý học, bệnh lý bao gồm sinh bệnh học của IAS được liên kết chặt chẽ trong vô số vòng lặp và mối liên hệ với nhau, chúng được thảo luận riêng để dễ hiểu.
Giải phẫu
Khoang bụng là một vật chứa nửa cứng có thể tích hữu hạn, tuân theo các định luật thủy tĩnh. Khi thể tích trong ổ bụng tăng lên do phù nề các tạng, rò rỉ trong phúc mạc hoặc tụ máu hoặc vì bất kỳ lý do nào khác; áp lực trong ổ bụng (IAP) tăng trên mức nền không triệu chứng [17]. Trên thực tế, điều này làm cho IAP cao bất thường, được gọi là tăng áp lực trong ổ bụng (IAH) trở thành một đặc điểm phổ biến của bệnh/chấn thương nặng. IAH nên được đánh đồng với thiếu máu cục bộ nội tạng và không được bỏ qua [18, 19]. Ngay cả khi IAH nhẹ, nó vẫn liên quan đến kết quả bất lợi ở những bệnh nhân bị bệnh nặng [20]. Nếu IAH đủ nghiêm trọng để gây suy cơ quan cấp tính, hội chứng khoang bụng rõ ràng có thể được chẩn đoán [21], dẫn đến tỷ lệ tử vong từ 75,9% đến gần 100% tùy thuộc vào mức độ cấp cứu khẩn cấp [22].
Sinh lý bệnh
IAS và đặc biệt là các liệu pháp tiếp theo liên quan đến hồi sức truyền dịch là những yếu tố rủi ro đáng kể đối với IAH, ACS và suy đa cơ quan sau đó (MSOF). IAH/thiếu máu cục bộ ảnh hưởng xấu đến toàn bộ cơ thể, thông qua cả cơ chế thể chất và thể dịch. Các tác động thực thể được mô tả khá tốt bao gồm trụy tim mạch, suy hô hấp bao gồm phù phổi nặng hơn và ARDS, và suy đường tiêu hóa, thận và thậm chí là suy hệ thần kinh trung ương. Ít được đánh giá cao hơn là hậu quả của việc tạo ra hóa chất trung gian sinh học độc hại, dẫn đến suy đa cơ quan (MSOF), ngay cả sau khi đã kiểm soát được nguồn nhiễm [23].
Sinh bệnh học
Hệ vi sinh vật của con người là tập hợp tất cả các vi sinh vật cư trú bên trong và trên cơ thể con người (chẳng hạn như vi khuẩn, nấm, vi rút và gen của chúng) [8, 24]. Có nhiều gen vi khuẩn hơn gen của chúng ta gấp 150 lần trong hệ vi sinh vật của con người [8, 25]. Khi bị stress như sốc nhiễm trùng, một hệ vi sinh vật khỏe mạnh nhanh chóng phát triển thành trạng thái bệnh lý, được gọi là rối loạn sinh vật. Rối loạn vi khuẩn được định nghĩa là sự chuyển đổi sang hệ vi sinh vật bị rối loạn và là một sự thay đổi chức năng của hệ vi sinh vật đường ruột liên quan đến sự phát triển quá mức của mầm bệnh làm thay đổi đáng kể các phản ứng miễn dịch [8]. Rối loạn vi khuẩn được đánh dấu bằng những thay đổi khác nhau bao gồm mất tính đa dạng (ưu thế của một nhóm vi khuẩn) và giảm độ phong phú (giảm số lượng các loài khác nhau). Cả hai điều kiện đều quan trọng về mặt đáp ứng miễn dịch. Sự mất đa dạng vi sinh vật này phản ánh sự hiện diện quá mức của các sinh vật gây bệnh và giảm các sinh vật không gây bệnh, kết hợp với việc mất tính toàn vẹn của hàng rào ruột tạo ra khả năng di chuyển đến các vị trí ngoài ruột lớn hơn. Trạng thái này làm gia tăng dòng thác viêm và góp phần gây ra suy đa cơ quan [25]. Về mặt giải phẫu, tất cả những thay đổi thảm khốc này xảy ra trong giới hạn bán cứng của khoang bụng, nơi có thể chịu được những thay đổi thể tích nhỏ, nhưng trở nên chặt chẽ theo cấp số nhân gây ra IAH thảm khốc, dẫn đến thiếu máu cục bộ nghiêm trọng [17,19]. Trước đây, chúng tôi đã đưa ra suy luận rằng, thật không may, quá trình tiến hóa đã đặt “quả bom hẹn giờ” microbiome vào trong “nồi áp suất” của khoang bụng [8].
Định nghĩa cốt lõi
Viêm phúc mạc
Các bác sĩ lâm sàng thường nhận ra IAS là viêm phúc mạc trên lâm sàng nhưng phân loại tình trạng này là IAS sau khi quản lý bệnh nhân [26]. Viêm phúc mạc chỉ đơn giản là bất kỳ tình trạng viêm nào của lớp lót phúc mạc của khoang bụng, với sự cứng thành bụng là một phát hiện lâm sàng khi sờ nắn bụng. Peritonism là độ cứng tổng quát của bụng. Mặc dù nguồn gốc của các chất kích thích phúc mạc dẫn đến viêm phúc mạc là rất nhiều, bao gồm cả những nguyên nhân không nhiễm trùng và lành tính, nhưng viêm phúc mạc có thể không phải là dấu hiệu của 1 thảm hoạ [24]. Viêm phúc mạc có thể khu trú hoặc đơn độc ở một khu vực nhất định của bụng (viêm phúc mạc khu trú) hoặc lan tỏa ở tất cả các vị trí trong ổ bụng có liên quan (viêm phúc mạc toàn thể) và sau đó lại trở nên đáng ngại. Với rất ít trường hợp ngoại lệ, bệnh nhân có biểu hiện viêm phúc mạc lan tỏa gần như cần được phẫu thuật thăm dò ngay lập tức, trong khi những người có dấu hiệu lâm sàng khu trú có thể cần được đánh giá thêm [24, 27]. Các định nghĩa kinh điển hơn nữa xem xét các nguyên nhân nguyên phát, thứ phát và cấp ba. Tại mọi thời điểm, cần nhớ rằng trong khi “viêm phúc mạc” xác định các phát hiện lâm sàng, IAS với suy cơ quan tiến triển là thứ giết chết bệnh nhân.
Viêm phúc mạc nguyên phát được định nghĩa là nhiễm trùng vi khuẩn tự phát của khoang phúc mạc, thường đòi hỏi sự hiện diện của môi trường thuận lợi cho vi khuẩn trong khoang phúc mạc, chẳng hạn như xơ gan cổ trướng hoặc thẩm phân phúc mạc [24]. Viêm phúc mạc thứ phát xác định sự kích thích của lớp lót phúc mạc bụng do tiếp xúc trực tiếp với chất gây viêm nhiễm phúc mạc. Nó xảy ra phổ biến nhất do sự gián đoạn về thực thể hoặc chức năng của tính toàn vẹn của ống tiêu hóa và thường là do nhiều vi khuẩn [24]. Viêm phúc mạc cấp ba chưa được xác định rõ ràng, bị hiểu lầm và có khả năng là tiền sử. Theo đánh giá của chúng tôi, nó được định nghĩa gần đây nhất vào năm 2005 là viêm phúc mạc đang diễn ra: “viêm phúc mạc kéo dài hoặc tái phát > 48 giờ sau khi kiểm soát thành công viêm phúc mạc nguyên phát hoặc thứ phát” [28]. Về mặt vi sinh, nó có liên quan đến sự chuyển đổi từ vi khuẩn gram âm và vi khuẩn đường ruột sang quần thể bệnh viện. Tuy nhiên, có vẻ như các khái niệm liên quan đến viêm phúc mạc đang diễn tiến có trước sự đánh giá ngày càng cao của hệ vi sinh vật ở người và quan trọng hơn là hậu quả của việc chuyển nó thành một rối loạn hệ vi sinh vật bệnh lý trong bệnh cảnh nguy kịch [8, 29, 30]. Cuối cùng, một tập hợp các định nghĩa hữu ích về mặt chức năng là khái niệm về IAS nặng và biến chứng. Nhiễm trùng ổ bụng nặng có biến chứng (SCIAS) bao gồm một trong những tình huống khó khăn nhất mà bác sĩ phẫu thuật có thể gặp phải. IAS được định nghĩa là nghiêm trọng khi liên quan đến rối loạn chức năng cơ quan [6, 31] và biến chứng khi tình trạng viêm hoặc nhiễm trùng lan rộng ra ngoài một cơ quan, gây ra viêm phúc mạc khu trú hoặc lan tỏa [32].
Định nghĩa kiểm soát nguồn
Các tác giả đề xuất rằng “Kiểm soát nguồn nhiễm” được hiểu là tập hợp tất cả các biện pháp sinh lý/dược lý/can thiệp được áp dụng để kiểm soát trọng điểm nguồn lây nhiễm, để thay đổi các yếu tố trong môi trường lây nhiễm thúc đẩy sự phát triển của vi sinh vật hoặc làm giảm khả năng phòng vệ chống vi trùng của vật chủ và để cho phép sinh vật để phục hồi cân bằng nội môi hoặc ít nhất là một loại “cân bằng sinh lý” (Bảng 1) [33, 34].
Định nghĩa toàn diện này trước hết bao gồm việc loại bỏ tất cả các chất viêm nhiễm toàn thể trong ổ bụng và đảm bảo chấm dứt tình trạng nhiễm trùng tiếp tục như vậy.
Tuy nhiên, ngoài ra, SC phải bao gồm các hành động và can thiệp khác được kết nối và kết hợp với nhau, bao gồm:
- Liệu pháp kháng sinh/chống nhiễm trùng
- Phẫu thuật
- Các thủ thuật không phẫu thuật/dưới hình ảnh xâm lấn tối thiểu
- Hỗ trợ và phục hồi sinh lý nhằm giảm gánh nặng bệnh tật.
Bảng 1. Bất lợi sinh lý và mục tiêu của kiểm soát nguồn nhiễm qua phẫu thuật
| Bất lợi sinh lý và mục tiêu của kiểm soát nguồn nhiễm qua phẫu thuật | |
| Bất lợi sinh lý | Biện pháp đối kháng từ kiểm soát nguồn nhiễm |
| Vi sinh (MB)
Nhiễm vi sinh vật xâm lấn |
Ngăn chặn sự phát triển của vi sinh vật |
| Tính toàn vẹn của GI (GIT)
Phá vỡ tính toàn vẹn của đường tiêu hóa |
Khôi phục tính toàn vẹn của đường tiêu hóa |
| Chất trung gian sinh học (BioM) Lan truyền hệ thống của chất trung gian sinh học | Loại bỏ, giảm thiểu hoặc điều chỉnh xuống của các chất trung gian sinh học hệ thống |
| Sinh lý học (Physiol)
Mất cân bằng điện giải axit / bazơ |
Khôi phục sinh lý điện giải axit / bazơ |
| Hệ vi sinh vật (MBiome)
Sự biến hóa từ một hệ vi sinh vật khỏe mạnh thành một hệ vi sinh vật rối loạn |
Giảm thiểu các áp lực chọn lọc tiêu cực đối với một rối loạn sinh vật |
| Tăng áp lực trong ổ bụng (IAH/Ischem)
Thiếu máu cục bộ các tạng do bệnh nặng Tăng áp lực trong ổ bụng |
Khôi phục tưới máu tạng thông qua điều trị Tăng áp lực ổ bụng |
Liệu pháp kháng sinh (AT) đã được cải thiện trong những năm qua; nó đại diện cho một phần cơ bản trong việc quản lý IAI. Ngày nay, khái niệm quản lý kháng sinh đã cố gắng cải thiện việc quản lý thuốc chống nhiễm trùng, cố gắng điều chỉnh liệu pháp cho từng bệnh nhân cụ thể và bệnh lý của họ để hạn chế kháng kháng sinh [35-37]. Một số trường hợp IAI được chọn có thể được điều trị hiệu quả bằng kháng sinh đơn thuần. Phẫu thuật SC và AT là bổ sung cho nhau, và một SC phẫu thuật hiệu quả và chính xác có thể cho phép giảm việc sử dụng kháng sinh, tăng hiệu quả của chúng và thay đổi tích cực thời gian điều trị [38]. Phác đồ điều trị bằng kháng sinh nhắm mục tiêu ngắn hơn nên được khuyên dùng để giảm sự lan rộng của tình trạng kháng kháng sinh. Việc sử dụng các xét nghiệm phân tử nhanh có thể làm giảm nhu cầu điều trị kháng sinh theo kinh nghiệm phổ rộng [35, 39]. Ở một số quốc gia, nhu cầu bao phủ chống kỵ khí và chống ESBL đã dẫn đến việc sử dụng carbapenem ngày càng tăng, dẫn đến việc lựa chọn các chủng vi sinh carbapenemase trong quần thể mầm bệnh gram âm trong đường ruột [40]. Do đó, trong tất cả các bối cảnh mà sự kháng thuốc lan tỏa, các chiến lược tiết kiệm Carbapenem là điều nên làm [41]. Các phác đồ thay thế với sự kết hợp ức chế beta lactam/beta lactamase tiết kiệm carbapenem (BL-BLIC) đã được đề xuất [35, 42] mặc dù các beta-lactam mới có hoạt tính kháng carbapenemase nên được dành riêng cho bệnh nhân bị nhiễm CRE hay gram âm đa kháng không lên men hoặc khi xác định nhanh các yếu tố quyết định di truyền bằng cách sử dụng các xét nghiệm phân tử, để điều chỉnh việc sử dụng các phân tử mới theo hồ sơ di truyền cơ bản [43-46]. Bất chấp những tranh cãi liên quan đến thử nghiệm MERINO, piperacillin/tazobactam không nên bị loại bỏ, vì các kết quả hậu kiểm cho thấy hiệu quả của nó trong một số bối cảnh nhất định [42, 47], để giảm việc sử dụng carbapenem, đặc biệt là ở các quốc gia có mức độ CRE cao khi điều trị, nghi ngờ có lượng cấy thấp và đối với MIC > 4 mg/L. Các BL-BLIC mới khác có thể là công cụ trị liệu hợp lệ [48], ceftolozane/tazobactam có thể duy trì hoạt động của nó chống lại các tác nhân sản xuất ampC và ESBL. Ceftazidime/avibactam với hoạt tính chống lại KPC và OXA-48 được hiển thị nên được dành riêng cho các chủng này. Meropenem/vaborbactam cũng cho thấy có hoạt tính chống lại KPC, trong khi nó không có hoạt tính chống lại các chủng sản sinh OXA-48. Điều này nói rằng, meropenem cũng cung cấp khả năng bao phủ chống kỵ khí. Do đó, trong bối cảnh này, chỉ nên thêm metronidazole khi không sử dụng carbapenem [49, 50].
Phẫu thuật về cơ bản dựa trên bốn nguyên tắc có thể được kết hợp khác nhau:
- Dẫn lưu
- Cắt lọc liên quan đến mô chết và/hoặc loại bỏ các dụng cụ – thiết bị
- Giải áp
- Phục hồi giải phẫu và chức năng [11].
Những nguyên tắc này nên được áp dụng tùy theo căn bệnh gây ra và tình trạng của bệnh nhân.
Trên thực tế, phẫu thuật sớm không phải lúc nào cũng là lựa chọn tốt nhất. Thời điểm phẫu thuật phải được xem xét, cùng với chiến lược quản lý bệnh nhân và vận hành tốt nhất. Ba cách chính để tiến hành kiểm soát nguồn phẫu thuật là: phẫu thuật mở, phẫu thuật nội soi và các thủ thuật dưới hướng dẫn hình ảnh/xâm lấn tối thiểu.
Mục đích chính của phẫu thuật (mổ mở hoặc nội soi) là loại bỏ thực thể các mô bị nhiễm trùng hoặc hoại tử bao gồm một số thủ thuật khác nhau, từ rạch áp xe đến phẫu thuật cắt bỏ khối u lớn cho đến phẫu thuật kiểm soát tổn thương (DCS). DCS hoặc phẫu thuật rút gọn tập trung vào việc phục hồi sinh lý, với giá phải trả là sự liên tục về mặt giải phẫu trong khi nguồn lây nhiễm thực thể được điều trị. Trong trường hợp IAS nghiêm trọng, nó có thể bao gồm việc cắt bỏ đoạn ruột không thể sống được trong khi trì hoãn việc nối hoặc tạo lỗ thông và/hoặc trì hoãn việc đóng bụng chính thức cho đến khi phẫu thuật lại sau này. Khái niệm sau này liên quan đến việc cung cấp một ổ bụng mở, đồng thời cũng yêu cầu phải đóng ổ bụng tạm thời (TAC) thích hợp. Ngoài ra, để tiết kiệm thời gian trong trường hợp DCS, mở bụng có thể kiểm soát tốt hơn hoặc loại bỏ nguồn lây nhiễm và các mô hoại tử/tổn thương liên quan và đơn giản hóa việc rửa thêm và/hoặc mở bụng lần thứ hai/nhiều lần bao gồm cả khâu nối trì hoãn [51 ].
Phương pháp tiếp cận không phẫu thuật – xâm lấn ít chủ yếu bao gồm các thủ thuật dưới hướng dẫn hình ảnh hoặc nội soi nhằm dẫn lưu các ổ tụ dịch và cho phép chúng thông với bên ngoài cơ thể và/hoặc khoang tạng rỗng. Điều này cho phép các vật liệu nhiễm bệnh được lấy đi và tiếp tục dẫn lưu trong những ngày tiếp theo [52, 53].
Hồi sức trong nhiễm trùng huyết
Ngoài việc cung cấp SC kịp thời, bệnh nhân IAS nặng cũng phải được hồi sức đúng cách. Chiến dịch điều trị nhiễm trùng huyết sống sót do Hiệp hội Y học Chăm sóc Tích cực, Hiệp hội Y học Chăm sóc Chuyên sâu Châu Âu và Diễn đàn Nhiễm trùng huyết Quốc tế phát động đã hình thành tiêu chuẩn mà các bác sĩ lâm sàng trên toàn cầu đã cố gắng cung cấp dịch vụ chăm sóc tối ưu. Nền tảng của các gói hồi sức nhiễm trùng huyết là hướng dẫn hồi sức sớm như một trường hợp cấp cứu y tế nên được thực hiện sớm lý tưởng trong vòng một giờ đầu tiên, bao gồm lấy lactate và cấy máu, cho kháng sinh phổ rộng và có khả năng vừa hồi sức dịch và thuốc vận mạch theo hướng dẫn huyết động học [54]. Tuy nhiên, như được nêu dưới đây, IAS chưa bao giờ là trọng tâm của các hướng dẫn này và các sắc thái của việc IAS là một bệnh phẫu thuật nói lên sự cần thiết của các bác sĩ phẫu thuật để lãnh đạo nhóm đa ngành.
Thủ tục phục hồi chức năng sinh lý
Các quy trình và kỹ thuật này nhằm mục đích vượt ra ngoài việc chỉ đơn giản là loại bỏ vật chất gây viêm nhiễm nghiêm trọng để đảm bảo phục hồi chức năng sinh lý tối ưu. Những tiến bộ khoa học và công nghệ cho phép các bác sĩ phẫu thuật và bác sĩ ICU kiểm soát giải phẫu, sinh lý học và hậu quả của sự rối loạn về giải phẫu và sinh lý học. Việc kiểm soát tất cả các yếu tố này là những phần then chốt của quy trình SC. Trên thực tế, chúng ta không nên tiếp tục nghĩ đến nguồn gốc duy nhất với vật chất viêm nhiễm nặng nề bên trong bụng và do đó SC không thể được coi là việc loại bỏ đơn giản điều đó. Y học hiện đại cho phép chúng ta nhìn xa hơn các khía cạnh giải phẫu/vật lý của sự nhiễm bẩn; vi khuẩn lưu hành, độc tố và chất trung gian là một phần tích cực của nguồn lây nhiễm. Do đó, các tác giả đề xuất rằng SC cũng phải bao gồm cả việc loại bỏ chúng. Các mục tiêu toàn diện của kiểm soát nguồn nhiễm được trình bày đầy đủ trong Bảng 1. Chúng bao gồm các biện pháp can thiệp hỗ trợ được cung cấp cả trước, sau và trong SC thực tế.
Liệu pháp mở bụng sau SC
Thuật ngữ “Mở bụng” đề cập đến việc cố ý để lại phần cân sau khi phẫu thuật mở [21]. Trong thực tế hiện đại, nó cũng liên quan đến việc để hở da và áp dụng miếng dán “đóng bụng tạm thời (TAC)” để bảo vệ tạng và kiểm soát dẫn lưu trong ổ bụng. Nó ngày càng được khuyến cáo như một lựa chọn cho các trường hợp nghiêm trọng nhất của IAS mà không có bằng chứng rõ ràng về hiệu quả của nó [55-57]. Có những lợi ích về mặt lý thuyết đối với phương pháp này bao gồm khả năng giảm thiểu cơ bản dòng chất gây viêm của các chất trung gian sinh học cũng như những lợi ích thực tế trong việc kiểm soát IAH và đẩy nhanh các quy trình phẫu thuật [58-60]. Những lợi ích này phải được cân bằng với khả năng tăng chi phí của kỹ thuật và nguy cơ gia tăng tiềm ẩn của lỗ rò ruột – khí trời mặc dù miếng dán TAC hiện đại đã phần lớn ngăn ngừa biến chứng này [61]. Với lợi ích tiềm năng to lớn, nhưng sự không chắc chắn về hiệu quả thực tế của nó, các tác giả khuyến nghị mạnh mẽ tất cả các tổ chức học thuật hỗ trợ đóng hoặc mở sau phẫu thuật đối với nhiễm trùng ổ bụng phức tạp nghiêm trọng, (Thử nghiệm COOL) hiện đang được tiến hành để giải quyết câu hỏi này và được tài trợ bởi Tổ chức Thế giới Hiệp hội Phẫu thuật Cấp cứu và Hội Khoang Bụng [62- 65].
Thời gian và mức độ ưu tiên của SC
Vai trò của thời gian SC là cơ bản nhưng còn gây tranh cãi. Nhiều bài báo đề xuất nguyên tắc chung là “càng sớm càng tốt” để lại chỗ cho sự giải thích tự do về thời gian, phương pháp và kỹ thuật. Điều này xảy ra vì bằng chứng và chỉ dẫn chính xác về thời điểm tối ưu của SC trong IAI không tồn tại hoặc ít nhất là mơ hồ. Có nhiều chỉ định được công bố nhưng không được chuẩn hóa và thời gian đề xuất của SC thay đổi từ ngay lập tức ở những bệnh nhân mắc IAI nặng, đến “càng sớm càng tốt” và lên đến 7-24 giờ kể từ khi chẩn đoán IAI mà không bị viêm toàn thân [18-20, 66, 67].
Hướng dẫn chiến dịch điều trị nhiễm trùng huyết nêu rõ rằng “mục tiêu 6- 12 giờ sau khi chẩn đoán là đủ cho hầu hết các trường hợp.” Họ cũng khuyến nghị rằng bất kỳ biện pháp can thiệp kiểm soát nguồn nhiễm bắt buộc nào cũng được thực hiện ngay sau khi chẩn đoán được thực hiện (BPS) về mặt y tế và hậu cần (BPS) [30]. Tuy nhiên, khuyến nghị này có thể thể hiện sự hiểu lầm về sinh lý bệnh nhiễm trùng huyết phẫu thuật trong đó nhiễm trùng huyết cộng đồng không phẫu thuật lớn hơn không thực sự đánh giá cao tính kịp thời và giải phẫu của nhiễm trùng huyết trong ổ bụng. Trên thực tế, nhiều người coi báo cáo của Rivers năm 2001 là một bước ngoặt trong nghiên cứu nhiễm trùng huyết vì “liệu pháp điều trị theo mục tiêu sớm” liên quan đến hồi sức y tế chuyên sâu sớm có liên quan đến những cải thiện đáng kể về khả năng sống sót. Tuy nhiên, cần nhấn mạnh rằng công việc này đặc biệt loại trừ những người cần phẫu thuật cấp cứu để kiểm soát nguồn nhiễm. Ngoài ra, dữ liệu khác cho thấy không có sự cải thiện nào về tỷ lệ tử vong và biến chứng với mục tiêu quản lý nhiễm trùng huyết sớm theo mục tiêu [68].
Trước đây, người ta đã khuyến cáo rằng những bệnh nhân bị sốc nhiễm trùng từ một nguồn được cho là trong ổ bụng và những người không ổn định về mặt sinh lý nên trải qua một giai đoạn hồi sức và “tối ưu hóa” trước khi phẫu thuật SC, với rất ít dữ liệu cứng [69]. Azuhata và cộng sự, do đó, gợi ý rằng bất kỳ sự chậm trễ nào cũng có thể không được khuyến khích, trong đó nếu nguyên nhân gây ra tình trạng huyết động không ổn định là do nhiễm trùng ổ bụng không được kiểm soát thì không có sự hồi sức nào có thể giúp ích nếu không có SC phẫu thuật dứt khoát. Trong một đánh giá triển vọng về thời gian để kiểm soát nguồn nhiễm qua phẫu thuật, họ đã chỉ ra rằng thời gian để kiểm soát nguồn nhiễm là rất quan trọng và có ý nghĩa cao trong việc xác định tỷ lệ sống sót. Tỷ lệ sống sót là 0% nếu phẫu thuật bị trì hoãn quá 6 giờ [70]. Boyd-Carson và cộng sự, chứng thực thêm cơ sở để cung cấp các can thiệp sớm hơn nhiều. Mặc dù các lỗ thủng dạ dày-ruột trên không giải phóng toàn bộ gánh nặng của viêm phúc mạc do phân, người ta vẫn thấy rằng mỗi giờ chậm trễ hơn đối với phẫu thuật SC có liên quan đến tỷ lệ tử vong tăng 6% [71]. Do đó, một bệnh nhân đến phòng mổ trong vòng 6 giờ có nguy cơ tử vong cao hơn 18% so với bệnh nhân được phẫu thuật trong vòng 1 giờ [71]. Dữ liệu hồi cứu cũng phù hợp với nhu cầu kiểm soát nguồn nhiễm sớm này. Rausei et al. [72] ghi nhận tỷ lệ tử vong 27% so với 9% ở những người có SC và mở bụng nếu được điều trị sớm hơn hoặc muộn hơn 6 giờ, mặc dù có những lo ngại về dữ liệu phương pháp. Hơn nữa, người ta đã trích dẫn rằng trong sốc nhiễm trùng, việc trì hoãn SC hơn 12 giờ dự kiến sẽ làm tăng tỷ lệ tử vong từ 25 lên 60% so với trì hoãn dưới 3 giờ. [72, 73], mặc dù một lần nữa có những lo ngại nghiêm trọng về phương pháp luận trong việc trích dẫn một bản tóm tắt chưa được xuất bản [74], khiến giả thuyết này trở thành một giả thuyết khẩn cấp cần được thực hiện tốt hơn.
Do đó, thời gian kiểm soát nguồn phụ thuộc vào điều kiện của bệnh nhân và khả năng tiến triển của bệnh. Do đó, các tác giả đề xuất ba mức độ khẩn cấp của SC:
- Kiểm soát nguồn nhiễm cấp cứu—ở những bệnh nhân có nguy cơ tử vong cao do rối loạn sinh lý nghiêm trọng gây ra bởi bệnh cấp tính, việc kiểm soát nguồn nhiễm cấp cứu là cần thiết và phải được thực hiện càng sớm càng tốt sau khi chẩn đoán được nghi ngờ hoặc xác định chắc chắn.
- Kiểm soát nguồn nhiễm khẩn cấp—ở bệnh nhân mà việc kiểm soát nguồn nhiễm là yếu tố thiết yếu trong điều trị nhiễm trùng nhưng thường được giả định rằng việc trì hoãn can thiệp trong khoảng từ 1 đến 24 giờ để cải thiện tình trạng lâm sàng của bệnh nhân để được cung cấp đủ dịch hồi sức và kháng sinh phổ rộng trị liệu.
- Trì hoãn kiểm soát nguồn nhiễm—ở bệnh nhân có thể thích hợp để đợi cho đến khi quá trình viêm nhiễm được phân định rõ ràng, để giảm rủi ro thiệt hại do phẫu thuật.
=> Xem thêm: QUẢN LÝ BỆNH NHÂN XƠ GAN – Hội tiêu hoá Anh quốc 2023.
Phân tầng bệnh nhân
Cách tiếp cận với SC phải luôn liên quan đến mức độ nghiêm trọng của bệnh, nguồn lây nhiễm và tình trạng sinh lý chung của bệnh nhân cùng với các bệnh đi kèm của họ. Vì lý do này, thật khó để chấp nhận các định nghĩa đơn giản trước đây là có giá trị phổ biến để mô tả SC đầy đủ. Nhiều biến số này cũng có nghĩa là các phương pháp trị liệu được thiết kế riêng hoặc cá nhân hóa là phù hợp, biến đây thành một ví dụ khác hoặc thuốc cá nhân hóa hoặc chính xác. Hơn nữa, nguyên nhân cụ thể của nhiễm trùng và mức độ nghiêm trọng lâm sàng của nó sẽ liên tục thay đổi chiến lược điều trị. Bác sĩ phẫu thuật nên chọn sự cân bằng phù hợp giữa gánh nặng bệnh tật, rối loạn sinh lý do SC gây ra và nguy cơ/lợi ích tiềm ẩn cho bệnh nhân [10], lưu ý rằng bệnh nhân càng yếu thì chiến lược được chọn phải luôn “không an toàn”. Cách tiếp cận này có nghĩa là chấp nhận các lựa chọn ít rủi ro hơn như mở thông ruột kết thay vì nối thông ở những bệnh nhân yếu được cho là không thể chịu được các biến chứng tiềm ẩn như rò rỉ đầu nối.
Các tác giả đề xuất rằng đánh giá ban đầu về sự phân tầng của bệnh nhân là bước đầu tiên bắt buộc trong SC. Nó nên được thực hiện tùy theo tình trạng hiện tại của họ, bệnh đi kèm và các phương pháp điều trị đang diễn ra (như là thuốc chống đông máu hoặc steroid) cùng với tình trạng miễn dịch của họ. Do đó, bệnh nhân có thể được phân thành ba loại:
- Loại A: Bệnh nhân khỏe mạnh không có hoặc được kiểm soát tốt các bệnh kèm theo và không bị suy giảm miễn dịch, trong đó nhiễm trùng là vấn đề chính.
- Loại B: Bệnh nhân có các bệnh kèm theo nghiêm trọng và/hoặc suy giảm miễn dịch vừa phải nhưng hiện đang ổn định về mặt lâm sàng, người mà nhiễm trùng có thể làm tiên lượng xấu đi nhanh chóng.
- Loại C: Bệnh nhân có các bệnh đi kèm quan trọng ở giai đoạn tiến triển và/hoặc suy giảm miễn dịch nghiêm trọng, trong đó tình trạng nhiễm trùng làm trầm trọng thêm tình trạng lâm sàng vốn đã nghiêm trọng.
Ở những bệnh nhân mà tình trạng miễn dịch bị tổn hại, SC có thể trở nên phức tạp hơn và cần có sự can thiệp của các chuyên khoa khác ngoài bác sĩ phẫu thuật. Trên thực tế, những bệnh nhân phức tạp nên được quản lý bởi các nhóm đa ngành để đạt được kết quả tốt nhất. Bác sĩ phẫu thuật, bác sĩ cấp cứu, bác sĩ gây mê và chuyên gia về bệnh truyền nhiễm cùng với các chuyên gia theo bệnh đi kèm (ví dụ: bác sĩ huyết học, bác sĩ thấp khớp, bác sĩ ung thư và/hoặc các nhóm liên quan đến cấy ghép nội tạng đặc), mặc dù chúng tôi công nhận bác sĩ phẫu thuật là trưởng nhóm và người quyết định cuối cùng.
Bệnh nhân suy giảm miên dịch được định nghĩa là [75]:
- Các bệnh bẩm sinh (khiếm khuyết tế bào T hoặc tế bào B, rối loạn chức năng đại thực bào, thường gặp ở trẻ sơ sinh và trẻ em nhưng ngay cả ở người lớn)
- Điều kiện đạt được:
- Bị nhiễm virut gây suy giảm miễn dịch ở người (HIV) đã phát triển hội chứng suy giảm miễn dịch mắc phải (AIDS).
- ( b ) Bệnh ác tính về huyết học.
- Bệnh nhân bị ảnh hưởng bởi tình trạng miễn dịch nội tại được coi là suy giảm miễn dịch cùng với tình trạng nằm giữa “bệnh ác tính tạng đặc hoặc bệnh nhân được cấy ghép tạng đặc hoặc bệnh viêm/bệnh thấp khớp” cộng với việc sử dụng đồng thời thuốc điều hòa miễn dịch hoặc hóa trị liệu.
- Bệnh nhân trong tình trạng sinh lý hoặc bệnh lý đi kèm với bất kỳ mức độ suy giảm miễn dịch nào.
Bên cạnh những bệnh nhân suy giảm miễn dịch được xác định chính xác, nhiều bệnh nhân khác có sự kết hợp của các tình trạng, yếu tố nguy cơ phẫu thuật và tình trạng sinh lý làm tăng các biến chứng của IAI và trong đó SC phải được điều chỉnh. Chúng ta có thể xác định chung một quần thể có nguy cơ cao dựa trên tình trạng của bệnh nhân (nồng độ albumin huyết thanh thấp, tuổi già, béo phì, hút thuốc, đái tháo đường và thiếu máu cục bộ thứ phát do bệnh mạch máu hoặc chiếu xạ) hoặc dựa trên các yếu tố nguy cơ phẫu thuật (thủ thuật kéo dài hoặc trì hoãn/muộn). ) [75, 76].
Định nghĩa về sự đầy đủ của SC
Nguyên nhân cơ bản của IAI góp phần xác định SC đầy đủ nhất và liệu pháp kháng sinh sau đó. SC đầy đủ phải bao gồm bất cứ khi nào cần thiết tất cả các khía cạnh này: loại bỏ các tổ chức nhiễm, bẩn, giải quyết nguồn lây nhiễm, điều trị bằng kháng sinh đầy đủ và hiệu quả và phục hồi sinh lý thông qua hỗ trợ chức năng sống và bằng cách loại bỏ các chất trung gian và độc tố lưu thông.
Theo nguyên tắc chung, trong các IAI không biến chứng, phẫu thuật cắt bỏ hoàn toàn và điều trị bằng kháng sinh một lần hoặc ngắn hạn có thể là đủ [77].
Trong các IAI phức tạp, chiến lược phẫu thuật, tiếp tục điều trị kháng sinh và các chiến lược hỗ trợ sinh lý phải được đánh giá liên tục dựa trên tình trạng trong ổ bụng và tình trạng lâm sàng của bệnh nhân. Trong trường hợp này, việc đánh giá chính xác tình trạng lâm sàng của bệnh nhân phải hướng dẫn lựa chọn điều trị. Ví dụ, những bệnh nhân khỏe mạnh có thể duy trì SC như trong các IAI không biến chứng với sự chú ý nhiều hơn đến liệu pháp kháng sinh chu phẫu phải được quản lý liên quan đến tình trạng lâm sàng và các chỉ số viêm; mặt khác, những bệnh nhân có tình trạng lâm sàng trước phẫu thuật đã bị tổn thương, việc lựa chọn SC phù hợp nhất phải thận trọng hơn và thường được quyết định trong một nhóm đa ngành với bác sĩ phẫu thuật, bác sĩ gây mê và chuyên gia về bệnh truyền nhiễm.
Nỗ lực phẫu thuật trong việc theo đuổi một SC đầy đủ phải thúc đẩy việc loại bỏ nhiễm tổng thể và giải quyết nguồn lây nhiễm. Nó có thể yêu cầu các thủ thuật tiếp theo trong trường hợp bệnh nhân bị bệnh nặng hoặc trong trường hợp tình trạng phức tạp trong ổ bụng.
Một thành phần quan trọng khác cần nhấn mạnh là hệ vi khuẩn gây nhiễm trùng. Dạ dày, tá tràng, đoạn gần và đoạn xa ruột non, thủng đại tràng hoặc nhiễm trùng đường mật có liên quan đến sự nhiễm vi khuẩn khác nhau [78]. Cuối cùng, sự sẵn có của chuyên môn kỹ thuật và cơ sở hạ tầng tại cơ sở địa phương phải được xem xét để xác định một SC đầy đủ.
Quản lý kháng sinh
Các tác giả đề xuất thêm rằng tất cả IAS phức tạp và nghiêm trọng nên được quản lý theo cách đa ngành bao gồm các đại diện của Ủy ban Quản lý Kháng sinh của Bệnh viện. Mặc dù bắt buộc phải sử dụng kháng sinh thích hợp sớm, nhưng điều bắt buộc là KHÔNG được tiếp tục sử dụng kháng sinh phổ rộng sau khi không còn cần thiết và đã kiểm soát nguồn đầy đủ. Điều này rất quan trọng đối với bất kỳ bệnh nhân nào để không gây ra tình trạng kháng thuốc kháng sinh mà còn giảm thiểu sự gián đoạn (nếu có thể) đối với hệ vi sinh vật của con người. Hơn nữa, việc duy trì cơ bản xã hội về hiệu quả của kháng sinh là rất quan trọng đối với tất cả các bệnh nhân trong tương lai, những người sẽ cần điều trị [79, 80].
Nhiễm trùng trong ổ bụng cụ thể (IAI)
Viêm túi mật cấp tính
Nhiều nghiên cứu trong nhiều năm đã cố gắng tiêu chuẩn hóa việc điều trị viêm túi mật cấp tính (AC) [81, 82]. Điều trị sớm (trong vòng 7-10 ngày kể từ khi các triệu chứng bắt đầu) cắt bỏ túi mật nội soi/mở là chiến lược tốt nhất ở những bệnh nhân phù hợp với phẫu thuật.
Uncomplicated acute cholecystitis
Bệnh nhân loại A hoặc B với AC không biến chứng: SC đầy đủ đại diện bởi cắt bỏ túi mật nên được thực hiện như một thủ tục khẩn cấp mà không cần dùng kháng sinh sau phẫu thuật.
Bệnh nhân loại C với AC không biến chứng: cắt bỏ túi mật nên được thực hiện như một thủ thuật cấp cứu/khẩn cấp với liệu pháp kháng sinh sau phẫu thuật (Hình 1).
| Acute cholecystitis | ||||
| Patients | Chũlecystitis | Surgery | Operative Source control | Antibiotic therapy |
| Class A | Uncomplicated | Urgent | Cholecystectomy | No |
| Complicated | Short course | |||
| Class B | Uncomplìcated | Urgent | Cholecystectomy | No |
| Complicated | Short course | |||
| Class c | Uncomplicated | Emergent/Urgent | Cholecystectomy ± Physỉologỉca 1 ĩuinction restoring therapies
Cholecỉstostomy* |
Yes |
| Complicated | ||||
| Crìtically ĩll | – | Emergent/Urgent | Damage control ± Physỉologỉca 1 ĩuinction restoring therapies | Yes |
Hình 1. Viêm túi mật cấp có chỉ định kiểm soát nguồn phù hợp (*Bệnh nhân có các bệnh kèm theo chính không phù hợp với phẫu thuật và tình trạng huyết động ổn định có thể được kiểm soát bằng dẫn lưu qua da dưới hướng dẫn của hình ảnh).
Complicated acute cholecystitis
Bệnh nhân loại A hoặc B với AC phức tạp: SC đầy đủ được đại diện bởi cắt bỏ túi mật nên được thực hiện như một thủ thuật khẩn cấp với liệu pháp kháng sinh sau phẫu thuật ngắn hạn (1-4 ngày).
Bệnh nhân loại C phù hợp phẫu thuật với AC phức tạp: cắt bỏ túi mật nên được thực hiện như một thủ thuật cấp cứu với liệu pháp kháng sinh sau phẫu thuật.
Trong trường hợp mất ổn định huyết động nghiêm trọng và nhiễm trùng lan tỏa trong ổ bụng, quy trình kiểm soát tổn thương nên được xem xét độc lập với nhóm bệnh nhân. Các quy trình phục hồi sinh lý nên được kết hợp với SC phẫu thuật và dược lý.
Cắt bỏ túi mật có thể là một lựa chọn ở những bệnh nhân bị bệnh nặng với nhiều bệnh đi kèm và không thích hợp để phẫu thuật hoặc những bệnh nhân không có cải thiện lâm sàng sau khi điều trị bằng kháng sinh trong 3-5 ngày.
Viêm đường mật cấp tính
Viêm đường mật cấp tính là một IAI đường mật thường gặp do sỏi đường mật gây ra, gây ra bởi sự kết hợp giữa tắc nghẽn mật và sự phát triển của vi khuẩn trong mật [83, 84].
SC dựa trên điều trị kháng sinh đầy đủ trong 3-5 ngày và giải áp đường mật. Loại và thời gian dẫn lưu đường mật nên dựa trên mức độ nghiêm trọng của biểu hiện lâm sàng, tính sẵn có và tính khả thi của các kỹ thuật dẫn lưu [85, 86] (Hình 2).
Bệnh nhân loại A hoặc B bị viêm đường mật cấp tính: SC đầy đủ bao gồm nội soi chụp tụy ngược dòng (ERCP) (trong trường hợp không có chống chỉ định) và liệu pháp kháng sinh ngắn hạn.
Bệnh nhân loại C: SC đầy đủ bao gồm ERCP (trong trường hợp không có chống chỉ định) liên quan đến liệu pháp kháng sinh; thời gian của nó phải được xác định dựa trên tình trạng của bệnh nhân, các yếu tố nguy cơ đối với vi khuẩn kháng thuốc và việc quản lý nó phải đa ngành.
| Acute cholangitis | ||
| Patients | Operative Source control | Antibiotic therapy |
| Class A | ERCP | Short course |
| Class B | ERCP | Short course |
| Class c | ERCP | Yes |
| Critically ill | ERCP ± Physiological function restoring therapies | Yes |
Hình 2 Viêm đường mật cấp tính chỉ định kiểm soát nguồn nhiễm đầy đủ.
Acute appendicitis
Trong viêm ruột thừa cấp tính (AA), phẫu thuật cắt bỏ ruột thừa nội soi/mổ hở là tiêu chuẩn điều trị vàng. Khoảng 2/3 AA được phân loại là không biến chứng [87].
| Acute Appendicỉtis | ||||
| Patients | Appendicitis | Surgery | Source con troi | |
| Operative | Antibiotic therapy | |||
| Class A | Uncomplicated | Urgent | Appendicectomy | No |
| Complicated | Short course | |||
| Class B | Uncomplicated | Urgent | Appendicectomy | No |
| Complicated | Short course | |||
| Class c | Uncomplicated | Emergent/ Urgent | Appendicectomy | Yes |
| Complicated | Emergent/
Urgent |
Appendicectomy ± Physiology restoríng therapies (Drainage*) | ||
| Critically ill | – | Emergent/
Urgent |
Damage control ± Physìology restoring therapies | Yes |
Hình 3. Viêm ruột thừa cấp có chỉ định kiểm soát nguồn nhiễm phù hợp (*Bệnh nhân có các bệnh kèm theo chính không phù hợp để phẫu thuật và áp xe quanh ruột thừa và có tình trạng huyết động ổn định có thể được kiểm soát bằng dẫn lưu qua da dưới hướng dẫn của hình ảnh học).
Uncomplicated acute appendicitis
Bệnh nhân loại A hoặc B với AA không biến chứng: SC đầy đủ được thể hiện bằng cách cắt ruột thừa nên được thực hiện như một thủ thuật khẩn cấp mà không cần dùng kháng sinh sau phẫu thuật. Điều trị bảo tồn bằng liệu pháp kháng sinh và không can thiệp phẫu thuật có thể được cân nhắc trong một số trường hợp nhất định, nhưng có những nghiên cứu cho thấy phương pháp này kém hiệu quả về lâu dài do tỷ lệ tái phát đáng kể [88, 89] (Hình 3).
Bệnh nhân loại C với AC không biến chứng: SC đầy đủ được biểu hiện bằng cắt ruột thừa nên được thực hiện như một thủ thuật cấp cứu/khẩn cấp với liệu pháp kháng sinh sau phẫu thuật. Không có chỗ cho điều trị bảo tồn ở những bệnh nhân hạng C phù hợp với phẫu thuật.
Complicated acute appendicitis
Bệnh nhân loại A hoặc B với AA phức tạp: SC đầy đủ đại diện bởi cắt ruột thừa nên được thực hiện như một thủ thuật khẩn cấp liên quan đến điều trị bằng kháng sinh trong 4 ngày, có thể kéo dài đến 7 ngày nếu có dấu hiệu nhiễm trùng hoặc bệnh toàn thân sau phẫu thuật [77].
Bệnh nhân loại C với AA phức tạp: SC đầy đủ đại diện bởi cắt ruột thừa nên được thực hiện như thủ thuật cấp cứu/khẩn cấp với liệu pháp kháng sinh sau phẫu thuật. Không có chỗ cho điều trị bảo tồn ở những bệnh nhân hạng C phù hợp với phẫu thuật.
Trong trường hợp mất ổn định huyết động nghiêm trọng và nhiễm trùng lan tỏa trong ổ bụng, quy trình kiểm soát tổn thương nên được xem xét độc lập với phân loại bệnh nhân. Các thủ thuật phục hồi sinh lý nên được kết hợp với SC phẫu thuật và dược lý.
Bệnh nhân có các bệnh kèm theo không phù hợp để phẫu thuật và áp xe quanh ruột thừa và có tình trạng huyết động ổn định có thể được kiểm soát bằng dẫn lưu qua da có hướng dẫn bằng hình ảnh kết hợp với liệu pháp kháng sinh [90].
Viêm túi thừa đại tràng trái cấp tính
Viêm túi thừa đại tràng trái cấp tính (ALCD) [78] có thể được phân loại thành:
Không phức tạp
- Túi thừa giai đoạn 0, dày thành đại tràng hoặc tăng mật độ mỡ quanh đại tràng.
Phức tạp
- Giai đoạn 1a Bong bóng khí quanh đại tràng hoặc ít dịch quanh đại tràng không áp xe (trong vòng 5 cm tính từ đoạn ruột bị viêm).
- Áp xe giai đoạn 1b < 4 cm.
- Giai đoạn 2a Áp xe > 4 cm.
- Giai đoạn 2b Khí xa (> 5 cm tính từ đoạn ruột bị viêm).
- Giai đoạn 3 Dịch lan tỏa không có khí tự do ở xa (không có lỗ thủng ở đại tràng).
- Giai đoạn 4 Dịch lan tỏa với khí tự do ở xa (lỗ trong đại tràng).
Viêm túi thừa đại tràng trái cấp tính không biến chứng
Bệnh nhân ALCD loại A hoặc B không biến chứng: SC đầy đủ được thể hiện bằng điều trị bảo tồn mà không cần điều trị bằng kháng sinh [91-94].
Bệnh nhân loại C mắc ALCD không biến chứng và không có dấu hiệu nhiễm trùng huyết: SC đầy đủ được thể hiện bằng điều trị bảo tồn bằng liệu pháp kháng sinh ngắn hạn (5-7 ngày) [95].
Bệnh nhân loại C bị viêm túi thừa cấp tính không biến chứng và có dấu hiệu nhiễm trùng huyết: điều trị bảo tồn ban đầu bằng liệu pháp kháng sinh (Hình 4).
Viêm túi thừa đại tràng trái cấp tính phức tạp giai đoạn 1 hoặc 2a
Bệnh nhân loại A hoặc B bị ALCD phức tạp ở giai đoạn 1 hoặc 2a: SC đầy đủ bao gồm liệu pháp kháng sinh đơn thuần ở những bệnh nhân có áp xe túi thừa nhỏ (<4-5 cm) trong khi dẫn lưu qua da kết hợp với liệu pháp kháng sinh trong 3-5 ngày được chỉ định ở bệnh nhân áp xe túi thừa lớn hơn [96-98].
Viêm túi thừa đại tràng trái cấp tính phức tạp giai đoạn 2b trở lên
Phẫu thuật luôn được chỉ định cho SC đầy đủ ở những bệnh nhân phù hợp với phẫu thuật.
Bệnh nhân loại A hoặc B: SC đầy đủ bao gồm cắt bỏ lần đầu và khâu nối có hoặc không có chuyển hướng lỗ thủng tùy thuộc vào nguy cơ hở miệng nối liên quan đến bệnh nhân, kèm liệu pháp kháng sinh.
Acute Left Colonic Diverticulitis
| Patients | Diverticulĩtis | Surgery | Source control | |
| Operative | Antibiotic therapy | |||
| Class A | Uncomplicated | No | No | No |
| Complicated {Stage 1 or 2a) | No | Abscess drainage* | Short course | |
| Complicated (Stage 2b or higher) | Urgent | Colonic resection ± primary anastomosis/stoma | Yes | |
| Class B | Uncomplicated | No | No | No |
| Complicated (Stage 1 or 2a) | No* | Abscess drainage* | Short course | |
| Complicated (Stage 2b or higher) | Urgent | Colonic resection ± primary anastomosis/stoma | Yes | |
| Class c | Uncomplicated | No | No | Short course |
| Complicated | Emergent/Urgent | Hartmann procedure± Physiology restoring therapies | Yes | |
| Critically ill | – | Emergent/Urgent | Damage control ± Physiology restoring therapies | Yes |
Hình 4. Viêm túi thừa đại tràng trái cấp có chỉ định kiểm soát nguồn nhiễm đầy đủ (*Dẫn lưu qua da đối với áp xe lớn hơn 5 cm).
Bệnh nhân loại C: SC đầy đủ bao gồm thủ thuật Hartmann (HP) kèm liệu pháp kháng sinh.
Phẫu thuật nội soi ổ bụng xâm lấn tối thiểu và dẫn lưu có thể được xem xét ở những bệnh nhân loại A bị viêm phúc mạc có mủ (nhưng không phải do phân). Quy trình này đã được đề xuất trong những năm gần đây nhưng vẫn còn gây tranh cãi [99-101].
Trong trường hợp mất ổn định huyết động nghiêm trọng và nhiễm trùng lan tỏa trong ổ bụng, quy trình kiểm soát tổn thương nên được xem xét độc lập với nhóm bệnh nhân. Các quy trình phục hồi sinh lý nên được liên kết với SC phẫu thuật và dược lý [102,103].
Acute right colonic diverticulitis
Viêm túi thừa đại tràng phải cấp tính (ARCD) ít gặp hơn ALCD nhưng nhìn chung có tỷ lệ biến chứng cao hơn cần điều trị bằng phẫu thuật [104].
Viêm túi thừa đại tràng phải cấp tính không biến chứng
Viêm túi thừa đại tràng phải không biến chứng nên được điều trị bằng liệu pháp kháng sinh ban đầu [105, 106].
Bệnh nhân loại A hoặc B: SC đầy đủ bao gồm 5-7 ngày điều trị bằng kháng sinh.
Bệnh nhân loại C: SC đầy đủ bao gồm liệu pháp kháng sinh với thời gian nên được thảo luận tùy theo tình trạng lâm sàng của bệnh nhân (Hình 5).
Sau khi giải quyết tình trạng nhiễm trùng, phẫu thuật cắt bỏ đại tràng phải nên được lên kế hoạch sau khi nội soi đại tràng tiếp theo.
Viêm túi thừa đại tràng phải cấp tính phức tạp
Ở tất cả các bệnh nhân mắc ARCD phức tạp, SC đầy đủ bao gồm điều trị phẫu thuật cắt bỏ đại tràng bị viêm và nối cơ bản bất cứ khi nào có thể [107] kèm điều trị bằng kháng sinh. Phương pháp nội soi thích hợp hơn ở các trung tâm có kinh nghiệm và bệnh nhân phù hợp [108].
Trong trường hợp mất ổn định huyết động nghiêm trọng và nhiễm trùng lan tỏa trong ổ bụng, quy trình kiểm soát tổn thương nên được xem xét độc lập với nhóm bệnh nhân. Các quy trình phục hồi sinh lý nên được kết hợp với SC phẫu thuật và dược lý.
| Acute Right Colonic Diverticulitis | ||||
| Patients | Divertỉculitis | Surgery | Source control | |
| Operative | Antibiotic therapy | |||
| Class A | Uncomplicated | No | No | Short course |
| Complicated | Urgent | Right Emicolectomy | Yes | |
| Class B | Uncomplicated | No | No | Short course |
| Complicated | Urgent | Right Emicolectomy | Yes | |
| Class c | Uncomplicated | No | No | Yes |
| Complicated | Emergent/Urgent | Right Emicolectomy ± Intestinal anastomosis ± Physiology restoring therapies | ||
| Critically ill | – | Emergent/Urgent | Damage control ± Physiology restoring therapies | Yes |
Hình 5. Viêm túi thừa đại tràng phải cấp tính chỉ định kiểm soát nguồn nhiễm đầy đủ.
Small bowel perforation
Ở các nước phương Tây, thủng ruột non chủ yếu là do thiếu máu cục bộ đường ruột, bệnh viêm ruột (IBD) (tức là bệnh Crohn phức tạp) hoặc sau chấn thương. Ở các quốc gia khác như Châu Á, Châu Phi, Châu Mỹ Latinh, Caribê và Châu Đại Dương, thủng ruột non thường do biến chứng của các bệnh truyền nhiễm (ví dụ, sốt thương hàn) gây ra tỷ lệ tử vong cao lên đến 60% [109].
| Small Bowel Perforation | |||
| Patients | Surgery | Source control | |
| Operative | Antibiotic therapy | ||
| Class A | Urgent | Surgical repair/resection | Short course |
| Class B | Emergent/Urgent | Surgical repair/resection | Short course |
| Class c | Emergent/Urgent | Surgical repair/resection | Yes |
| Critically ill | Emergent/Urgent | Damage control ± Physiology restoring therapies | Yes |
Hình 6. Thủng ruột non chỉ định kiểm soát nguồn nhiễm đầy đủ
Các sự kiện nguyên nhân khác nhau có thể áp dụng phương pháp điều trị khác biệt vì IBD phức tạp thường yêu cầu cách quản lý khác với thủng do nhiễm trùng. Phương pháp tiếp cận đa ngành là cần thiết do các sự kiện gây bệnh thường do nhiều yếu tố (bác sĩ phẫu thuật, bác sĩ ICU, chuyên gia về bệnh truyền nhiễm, bác sĩ chuyên khoa tiêu hóa).
Bệnh nhân loại A thường có thể được điều trị bằng phẫu thuật cắt bỏ mở hoặc nội soi với nối cơ bản (bất cứ khi nào có thể) và 3-5 ngày dùng kháng sinh liên quan đến điều trị bệnh truyền nhiễm cụ thể. Sửa chữa ban đầu chỉ nên dành cho những bệnh nhân được lựa chọn với mức độ nhiễm bẩn phúc mạc tối thiểu và một lỗ thủng nhỏ và đơn độc (Hình 6).
Bệnh nhân loại B và loại C phải được phẫu thuật càng sớm càng tốt và có thể cân nhắc nối ruột muộn. Việc tạo lỗ thông hoặc tạo lỗ thủng bên ngoài như một lỗ thông (nếu ở xa dây chằng Treitz) nên được coi là một giải pháp thay thế hợp lệ trong những trường hợp nghiêm trọng nhất [110]. Liệu pháp kháng sinh nên được tiếp tục cho đến khi biến mất các dấu hiệu nhiễm trùng đang diễn ra.
Trong trường hợp mất ổn định huyết động nghiêm trọng và nhiễm trùng lan tỏa trong ổ bụng, quy trình kiểm soát tổn thương nên được xem xét độc lập với phân loại bệnh nhân. Các quy trình phục hồi sinh lý nên được kết hợp với SC phẫu thuật và dược lý [111, 112].
Viêm loét dạ dày tá tràng
| Gastro-duodenal Períoration | |||
| Patients | Surgery | Source control | |
| Operative | Antibiotic therapy | ||
| Class A | Urgent | Surgical repair/resection | Short course |
| Class B | Emergent/Urgent | Surgical repair/resection | Short course |
| Class c | Emergent/Urgent | Surgical repair/resection | Yes |
| Critically ill | Emergent/Urgent | Damage control ± Physiology restoring therapies | Yes |
Hình 7. Thủng dạ dày tá tràng chỉ định kiểm soát nguồn nhiễm đầy đủ.
Nguyên nhân phổ biến nhất của thủng ổ loét dạ dày tá tràng là bệnh dạ dày tá tràng trong đó vi khuẩn Helicobacter pylori là tác nhân gây bệnh chính. Các nguyên nhân khác có thể do sử dụng thuốc chống viêm không steroid (NSAID), steroid, hút thuốc và chế độ ăn nhiều muối. Căng thẳng là một yếu tố quan trọng được xem xét đặc biệt ở những bệnh nhân nguy kịch sau phẫu thuật hoặc trong các đơn vị chăm sóc đặc biệt. Quản lý bảo tồn với nil per os, truyền thuốc ức chế bơm proton đã được mô tả trong các lỗ thủng nhỏ và được che phủ mà không có dấu hiệu hoặc triệu chứng nhiễm trùng toàn thân [113]. Đối với quản lý bảo tồn, loại bệnh nhân phải được xem xét cẩn thận.
Bệnh nhân loại A hoặc B nên trải qua nội soi hoặc khâu mở đơn hoặc hai lớp có hoặc không có miếng dán mạc nối. Cắt đoạn xa dạ dày nên được dành riêng cho các lỗ thủng lớn gần môn vị, lỗ thủng thể vị dạ dày và nghi ngờ ác tính [114-116]. Liệu pháp kháng sinh là cần thiết: liệu trình ngắn hạn thường là đủ đối với bệnh nhân nhóm A, trong khi ở nhóm B, thời gian điều trị nên dựa trên các dấu hiệu lâm sàng của nhiễm trùng (Hình 7).
Bệnh nhân loại C phải được đánh giá và phẫu thuật cẩn thận trong hoặc sau khi hồi sức đầy đủ. Trong trường hợp mất ổn định huyết động nghiêm trọng và nhiễm trùng lan tỏa trong ổ bụng, quy trình kiểm soát tổn thương nên được xem xét độc lập với phân loại bệnh nhân. Các quy trình phục hồi sinh lý nên được kết hợp với SC phẫu thuật và dược lý.
Viêm phúc mạc sau phẫu thuật
Viêm phúc mạc sau phẫu thuật đại diện cho một tỷ lệ đáng kể các IAI có thể là biến chứng bất kỳ can thiệp phẫu thuật nào có hoặc thậm chí không có nối ruột. Đây là một tình trạng đe dọa tính mạng với tỷ lệ tử vong cao tiềm ẩn, do chẩn đoán có thể không ngay lập tức và có thể dẫn đến tình trạng lâm sàng xấu đi nhanh chóng [117, 118] đặc biệt ở bệnh nhân loại B hoặc C; Tuy nhiên, không nên đánh giá thấp bệnh nhân loại A về khả năng suy giảm lâm sàng của họ.
Tất cả các nhóm bệnh nhân nên được điều trị bằng kháng sinh, thời gian điều trị phải dựa trên các dấu hiệu lâm sàng của nhiễm trùng và nhóm bệnh nhân [119, 120].
Mở lại ổ bụng sớm dường như là phương pháp hiệu quả nhất để điều trị viêm phúc mạc sau mổ ở tất cả các nhóm bệnh nhân [121, 122]. Phải đặc biệt chú ý đến những bệnh nhân bị bệnh nặng với các bệnh chính đi kèm (loại B-C), họ phải được đánh giá và phẫu thuật cẩn thận trong hoặc sau khi hồi sức đầy đủ.
Trong trường hợp mất ổn định huyết động nghiêm trọng và nhiễm trùng lan tỏa trong ổ bụng, quy trình kiểm soát tổn thương nên được xem xét độc lập với phân loại bệnh nhân. Các quy trình phục hồi sinh lý nên được kết hợp với SC phẫu thuật và dược lý.
=> Đọc thêm: Chẩn đoán và điều trị giãn tĩnh mạch thực quản – dạ dày.
Thủng sau chấn thương
Thủng sau chấn thương là một hậu quả ngấm ngầm của chấn thương, đặc biệt là ở những chấn thương cùn. Các vết rách khu trú hoặc mặt cắt ngang của thành ruột, máu tụ trên thành ruột và mạc treo, mất mạch máu khu trú và các vết giập toàn bộ bề dày có thể dẫn đến thủng ngay lập tức hoặc muộn [95]. Phương pháp điều trị chủ yếu là phẫu thuật cắt bỏ/sửa chữa sớm hoặc trì hoãn [123, 124].
Ở bệnh nhân loại A nếu việc sửa chữa được thực hiện rất sớm (trong vòng 12 giờ sau chấn thương) và không có dấu hiệu nhiễm trùng đang diễn ra, liệu pháp kháng sinh chu phẫu nói chung là đủ [125].
Ở những bệnh nhân nhóm B và C sau khi sửa chữa hiệu quả nên dùng kháng sinh tiếp tục cho đến khi không còn dấu hiệu nhiễm trùng [126] (Hình 8).
Trong trường hợp mất ổn định huyết động nghiêm trọng và nhiễm trùng lan tỏa trong ổ bụng, quy trình kiểm soát tổn thương nên được xem xét độc lập với phân loại bệnh nhân. Các quy trình phục hồi sinh lý nên được kết hợp với SC phẫu thuật và dược lý.
| Post- traumatic Perforation | |||
| Patients | Surgery | Source control | |
| Operative | Antibiotic therapy | ||
| Class A | Urgent | Surgical repair/resection | Short course |
| Class B | Emergent/Urgent | Surgical repair/resection | Short course |
| Class c | Emergent/Urgent | Surgical repair/resection | Yes |
| Critically ill | Emergent/Urgent | Damage control ± Physiology restoring therapies | Yes |
Hình 8 Kiểm soát đầy đủ nguồn nhiễm của thủng sau chấn thương.
Viêm tụy
Việc quản lý viêm tụy cấp nặng (SAP) trong những năm qua đã thay đổi theo hướng tiếp cận bảo tồn hơn và ít xâm lấn hơn. Theo truyền thống, phẫu thuật mở cắt bỏ là phương pháp điều trị được lựa chọn, nhưng nó có tỷ lệ thất bại cao và tỷ lệ tử vong cao [127].
SAP liên quan đến hoại tử không phải là một bệnh phẫu thuật ít nhất là lúc đầu. Quản lý chính xác của nó chủ yếu bao gồm các quy trình hồi sức và phục hồi sinh lý đầy đủ.
Việc sử dụng kháng sinh, cũng nhằm mục đích dự phòng, trong trường hợp hoại tử tụy mà không ghi nhận nhiễm trùng vẫn còn là một vấn đề gây tranh cãi nhưng nó là sai về mặt khái niệm.
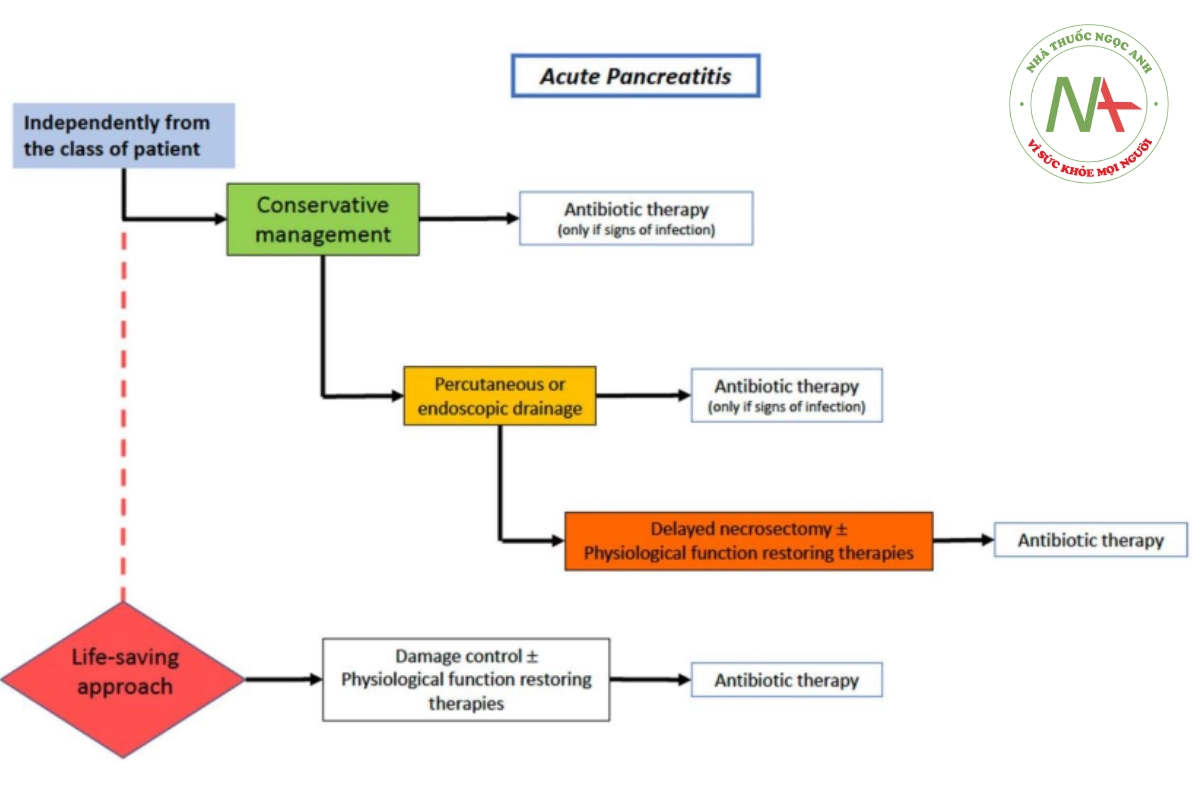
Phẫu thuật nên được trì hoãn ở những bệnh nhân ổn định độc lập với lớp học. Cách tiếp cận hiện đại đối với bệnh nhân viêm tụy hoại tử và/hoặc viêm tụy nhiễm trùng có thể được tóm tắt trong 3Ds: Trì hoãn, Dẫn lưu và Cắt bỏ [128].
Độc lập với phân loại bệnh nhân, tất cả họ nên trải qua một phương pháp bảo tồn dựa trên các quy trình hồi sức và phục hồi sinh lý đầy đủ (Hình 9). Liệu pháp kháng sinh chỉ nên được dự trữ trong trường hợp có dấu hiệu/triệu chứng nhiễm trùng. SC nên được thực hiện theo cách tiếp cận “tăng cường từng bước” trong trường hợp hoại tử tụy nhiễm trùng. Các bước khác nhau bắt đầu từ liệu pháp kháng sinh cho đến phẫu thuật cắt bỏ mô chết liên quan đến thủ thuật kiểm soát tổn thương, dẫn lưu qua da hoặc nội soi, phẫu thuật cắt bỏ hoại tử sau phúc mạc xâm lấn tối thiểu và cắt bỏ sau phúc mạc có hỗ trợ bằng video (VARD) [129] Phẫu thuật mở sớm nên được coi là một cách tiếp cận cứu vãn trong trường hợp liên quan đến SAP phát triển nhanh chóng hoặc chảy máu nghiêm trọng.
Nhiễm trùng mô mềm hoại tử
Loại nhiễm trùng này là nguyên nhân thường gặp thứ ba của nhiễm trùng huyết nặng và sốc nhiễm trùng sau viêm phổi và IAI trong một số loạt nghiên cứu [130]. Các biện pháp SC trong nhiễm trùng mô mềm hoại tử (NSTI) là rõ ràng. Bóng ma của các bệnh được bao gồm trong nhóm này có thể biểu hiện khác nhau và do đó được phân loại, theo vi sinh vật gây bệnh, hoặc sự mở rộng hoặc các triệu chứng lâm sàng. Một phân loại lâm sàng tùy thuộc vào sự hiện diện của sốc nhiễm trùng và mức độ khẩn cấp của yêu cầu đối với các thủ tục phẫu thuật để đạt được kiểm soát nguồn đã được mô tả [36] với kết quả tồi tệ nhất ở những người điều trị không đầy đủ và nhiễm trùng huyết. SC trong những bệnh nhiễm trùng này bao gồm các hành động tại chỗ, rạch và dẫn lưu, cắt bỏ, cho đến cắt cụt chi. Các khuyến nghị gần đây về cách tiếp cận liên quan đến NSTI nói rằng trong những trường hợp không chắc chắn, không nên lãng phí thời gian để chẩn đoán lâm sàng mở rộng hoặc đánh giá mức độ nghiêm trọng của bệnh nhân hoặc do dự khi mở rộng vết mổ đầu tiên [131]. Nên thực hiện một vết rạch sâu đến cân và nếu chẩn đoán NF, nên tiến hành cắt bỏ triệt để. Không phụ thuộc vào loại bệnh nhân, phẫu thuật nhanh chóng và rộng rãi, và một quy trình cắt lọc tiếp theo nếu cần thiết để loại bỏ sự mở rộng cục bộ đang diễn ra; nó phải luôn được kết hợp với kháng sinh phổ rộng [36, 130]. Can thiệp phẫu thuật đầu tiên bị trì hoãn (hơn 12 giờ) có liên quan đến tỷ lệ tử vong cao hơn [132]. Thuốc kháng sinh nên được dùng như bất kỳ bệnh nhân sốc nhiễm trùng nào trong 6 giờ đầu tiên và thời gian điều trị bằng kháng sinh có thể từ 7-14 ngày [36, 130].
Kết luận
Kiểm soát nguồn nhiễm đầy đủ là một định nghĩa phức tạp bao gồm nhiều yếu tố bao gồm sự kiện gây bệnh, chẩn đoán và phản ứng nhanh chóng, nguồn vi khuẩn lây nhiễm, hệ vi khuẩn địa phương, tình trạng bệnh nhân và các bệnh đi kèm cuối cùng của bệnh nhân. Kiểm soát nguồn đầy đủ không còn chỉ là vấn đề ngoại khoa mà đòi hỏi một cách tiếp cận đa ngành để cung cấp phương pháp điều trị hiệu quả nhất đối với các nhiễm trùng ổ bụng phức tạp. Do đó, WSES/GAIS/SIS-E/SIS-A đã đề xuất một định nghĩa làm việc toàn diện về kiểm soát nguồn toàn diện. Hiệp hội hy vọng cách tiếp cận này sẽ cho phép chăm sóc lâm sàng tốt hơn cũng như tạo điều kiện cho nghiên cứu mới vừa cải thiện việc chăm sóc bệnh nhân vừa đảm bảo những cải tiến và sửa đổi định nghĩa trong tương lai.
Tài liệu tham khảo
Federico Coccolini, Source control in emergency general surgery: WSES, GAIS, SIS-E, SIS-A guidelines. Truy cập ngày 16/9/2023.