Bài viết Hướng dẫn hồi sức sơ sinh trong phòng sinh
Tác giả BSCKI. TRẦN QUỐC VĨNH, Bs. MAI HOÀNG NHI
GIỚI THIỆU
Sự chuyển đổi thành công từ cuộc sống trong tử cung sang cuộc sống ngoài tử cung phụ thuộc vào những thay đổi sinh lý đáng kể xảy ra khi sinh. Mặc dù hầu hết trẻ sơ sinh thực hiện thành công quá trình chuyển đổi này khi sinh mà không cần bất kỳ sự trợ giúp đặc biệt nào, một số lượng nhỏ nhưng đáng kể sẽ cần được hỗ trợ thêm, bao gồm cả hồi sức tại phòng sinh.
DỰ ĐOÁN NHU CẦU CẦN HỒI SỨC
Chuẩn bị sẵn sàng là bước đầu tiên và quan trọng nhất trong việc hồi sức sơ sinh hiệu quả. Tại Hoa Kỳ, 10% trẻ sơ sinh cần một vài can thiệp và 1% sẽ cần các biện pháp hồi sức tích cực khi sinh. Do đó, tại mọi địa điểm sinh, nhân viên được đào tạo đầy đủ về hồi sức sơ sinh phải sẵn sàng thực hiện hồi sức sơ sinh cho dù có dự đoán trước được vấn đề gì hay không. Trong mọi trường hợp, có ít nhất một nhân viên y tế được giao trách nhiệm chính đối với trẻ sơ sinh, người này phải có các kỹ năng cần thiết để đánh giá trẻ sơ sinh, và nếu cần, bắt đầu các thủ thuật hồi sức, chẳng hạn như thông khí áp lực dương và ép ngực. Ngoài ra, người này hoặc người hỗ trợ khác phải có kiến thức và kỹ năng cần thiết để thực hiện hồi sức sơ sinh đầy đủ, bao gồm đặt nội khí quản và dùng thuốc.
Các thiết bị cần thiết để hồi sức phải có sẵn trong mọi khu vực sinh, và phải được kiểm tra thường xuyên để đảm bảo chúng hoạt động tốt.
| Vật tư, thiết bị hồi sức sơ sinh |
| Thiết bị làm ấm và vận chuyển |
|
| Thiết bị hút |
|
| Thiết bị theo dõi |
|
| Cung cấp Oxy và thông khí |
|
| Thiết bị đặt nội khí quản |
|
| Thiết lập đường truyền và thiết bị để cho thuốc |
|
| Thuốc |
|
Đào tạo
- Chương trình hồi sức sơ sinh (NRP) được Học viện Nhi khoa Hoa Kỳ (AAP) và Hiệp hội Tim mạch Hoa Kỳ (AHA) phát triển như một chương trình đào tạo nhằm giảng dạy các nguyên tắc và kỹ năng hồi sức sơ sinh.
- Các nghiên cứu đã chứng minh rằng đào tạo NRP giúp cải thiện trình tự và thời gian chính xác của các bước và quy trình hồi sức của nhân viên y tế, kiến thức và sự thỏa mái khi thực hiện hồi sức sơ sinh, tính điểm Apgar trong 5 phút và số lượng trẻ sơ sinh được ép ngực.
- NRP nên được đào tạo 2 năm 1 lần hoặc dưới dạng chương trình học tập tự định hướng sử dụng phương pháp học ngắn hạn, hàng quý và các buổi học kỹ năng được thiết kế để thúc đẩy sự chuẩn bị hồi sức.
- Khuyến cáo tất cả các nhân viên phòng sinh nên hoàn thành NRP nhằm cải thiện hiệu suất cá nhân và đội nhóm trong hồi sức sơ sinh.
Sinh con có nguy cơ cao
Trẻ sơ sinh có nhiều khả năng cần phải hồi sức hơn có thể được xác định khi có một hoặc nhiều yếu tố nguy cơ sau:
- Tình trạng mẹ: tuổi mẹ cao hoặc rất trẻ, mẹ bị đái tháo đường hoặc tăng huyết áp, rối loạn sử dụng chất gây nghiện (rượu, ma túy) ở mẹ, hoặc tiền sử có thai chết lưu, sẩy thai hoặc tử vong sơ sinh sớm.
- Tình trạng thai nhi: sinh non, sinh già tháng, dị tật bẩm sinh, hạn chế tăng trưởng trong tử cung hoặc đa thai.
- Biến chứng trước khi sinh: bất thường nhau thai (vd: nhau tiền đạo hoặc nhau bong non), hoặc có thiểu ối hoặc đa ối.
- Biến chứng khi sinh: ngôi ngang hoặc ngôi mông, viêm màng ối, nước ối có mùi hôi hoặc có phân su, ngạt trước sinh với nhịp tim thai bất thường, mẹ dùng thuốc gây mê trong vòng 4 giờ sinh, sinh cần dụng cụ hỗ trợ (ví dụ: sinh Forceps hoặc vacuum[giác hút]) hoặc mổ lấy thai để tránh tổn hại cho mẹ hoặc thai nhi.
| Các yếu tố liên quan đến việc sinh có nguy cơ cao |
| Trước sinh – tình trạng của mẹ |
|
| Trước sinh – Tình trạng thai nhi |
|
| Trong lúc sinh |
|
Những nhân viên y tế có đủ kỹ năng hồi sức sơ sinh nên có mặt để chăm sóc trẻ sơ sinh có nguy cơ cao. Nếu thời gian cho phép, đội nhóm y tế nên gặp gia đình và thảo luận về các vấn đề dự kiến cũng như kế hoặc chăm sóc trẻ sơ sinh và giải quyết các mối lo ngại bằng khả năng tốt nhất. Trong trường hợp đa thai sinh có nguy cơ cao, mỗi trẻ sơ sinh sẽ cần được bổ sung đầy đủ nhân lực và trang thiết bị.
Những thiết bị cần thiết cần được chuẩn bị trước sinh cho những trẻ sơ sinh có nguy cơ:
- Bật tính năng sưởi ấm bằng bức xạ nhiệt
- Nguồn Oxy được mở với lưu lượng thích hợp qua ống dẫn
- Máy hút hoạt động tốt
- Đèn soi thanh quản có chức năng chiếu sáng
- Kiểm tra bóp bóng và mặt nạ (mask) cho thấy độ kín và tạo áp lực phù hợp
Trẻ sinh non tháng
Trẻ sinh non có nhiều khả năng cần hồi sức và tiến triển các biến chứng từ quá trình hồi sức, đặc biệt là trẻ sơ sinh có cân nặng cực thấp (ELBW) (cân nặng lúc sinh < 1000 g). Tuy nhiên, ngay cả phần lớn trẻ sinh non vừa phải (tuổi thai từ 29 đến 34 tuần) cũng cần hồi sức tại phòng sinh ở một mức độ nào đó với nguy cơ kết cục bất lợi tăng lên theo mức độ cần được can thiệp.
Nếu có thể đoán trước được việc sinh non và thời gian cho phép, tốt nhất nên chuyển bà mẹ trước khi sinh đến trung tâm sinh nở có đội ngũ nhân viên được đào tạo đầy đủ về chuyên môn và kinh nghiệm trong việc chăm sóc trẻ non tháng.
Các yếu tố sau đây khiến trẻ non tháng có nhiều khả năng cần hồi sức và phát triển các biến chứng:
- Hạ thân nhiệt: nguy cơ mất nhiệt dẫn đến hạ thân nhiệt tăng cao ở những trẻ có diện tích bề mặt cơ thể lớn so với khối lượng cơ thể, da mỏng, và giảm lớp mỡ dưới da. Trẻ càng nhỏ thì càng khó ngăn ngừa tình trạng hạ thân nhiệt.
- Thông khí không đầy đủ: phổi chưa trưởng thành thiếu chất hoạt động bề mặt (surfactant), do đó khó để làm bơm phồng phế nang và thông khí. Cơ quan hô hấp chưa trưởng thành và cơ hô hấp yếu làm tăng khả năng ngưng thở và nổ lực hô hấp không đầy đủ.
- Nhiễm trùng: nhiễm trùng ở mẹ có liên quan đến sinh non và con của những người mẹ bị nhiễm bệnh có nguy cơ bị nhiễm trùng trước khi sinh. Trẻ sơ sinh cũng có hệ thống miễn dịch chưa trưởng thành, làm tăng nguy cơ nhiễm trùng sau sinh.
- Tổn thương cơ quan: các mô và mao mạch chưa trưởng thành (ví dụ: võng mạc hoặc vùng mầm) dễ bị tổn thương hơn dẫn đến các biến chứng (ví dụ: bệnh võng mạc do sinh non, xuất huyết não thất, loạn sản phế quản phổi).
Các nguồn lực và nhân sự bổ sung cần có mặt khi có dự đoán sinh non, bao gồm:
- Thiết bị giữ ấm cho trẻ sơ sinh. Ở trẻ sơ sinh có tuổi thai < 28 tuần, sử dụng túi và màng bọc bằng polyethylen để duy trì nhiệt độ cơ thể.
- Nhân viên có kỹ năng đặt nội khí quản, đặc biệt đối với trẻ sơ sinh có cân nặng cực thấp (ELBW).
- Đối với trẻ sơ sinh có tuổi thai < 30 tuần có nhiều khả năng bị thiếu chất hoạt động bề mặt(surfactant), cần có sẵn thiết bị và nhân lực để cung cấp áp lực đường thở dương liên tục và cân nhắc sử dụng surfactant.
- Nguồn khí nén, máy trộn oxy, và thiết bị đo oxy xung mạch (SpO2) nên có sẵn để cho cung cấp ít hơn 100% oxy và theo dõi cả hàm lượng oxy trong khí được cung cấp cũng như độ bão hòa oxy của trẻ sơ sinh.
- Lồng ấp vận chuyển được làm ấm trước (với khả năng vận chuyển trẻ sơ sinh được thở máy), đặc biệt nếu phòng sinh không ở gần phòng chăm sóc đặc biệt cho trẻ sơ sinh.
Các biện pháp phòng ngừa liên quan đến COVID-19
Khi người mẹ đã xác nhận hoặc nghi ngờ nhiễm COVID-19 có thể là nguồn lây nhiễm. Tất cả các nhân viên y tế trong phòng sinh nên mặc thiết bị phòng hộ cá nhân (PPE) thích hợp để giảm nguy cơ lây nhiễm cho chính họ hoặc cho trẻ sơ sinh.
==>> Xem thêm: Hiểu về thông khí cho trẻ em trong môi trường phẫu thuật
TƯ VẤN TRƯỚC SINH
Cơ sở hỗ trợ sinh sản nên có cách tiếp cận nhất quán trong việc tư vấn cho bố mẹ, bao gồm thông tin liên quan đến tiên lượng trong trường hợp lo ngại về kết cục của thai nhi/ trẻ sơ sinh. Các quyết định về mức độ chăm sóc sau sinh (thường xảy ra khi thai kỳ được chẩn đoán trước sinh có tình trạng nặng của thai nhi liên quan đến tỷ lệ tử vong sơ sinh cao hoặc kết cục xấu như: bất thường nghiêm trọng về nhiễm sắc thể trisomy 13 hoặc 18, hoặc chuyển dạ sinh non bị hạn chế khả năng sống sót như thai < 25 tuần thai,..). Đặc biệt, nên cung cấp tư vấn trước sinh cho các bậc bố mẹ trong bối cảnh dự kiến trẻ sơ sinh có cân nặng khi sinh cực thấp (ELBW – cân nặng lúc sinh < 1000g).
Các nguyên tắc của AAP (Học viện Nhi Khoa Hoa Kỳ):
- Nếu không có cơ hội sống sót thì không nên tiến hành hồi sức.
- Khi một kết cục tốt được coi là rất khó xảy ra, cha mẹ nên được lựa chọn có nên bắt đầu hồi sức hay không và bác sĩ lâm sàng nên tôn trọng ưu tiên của họ.
- Nếu kết cục tốt được coi là có khả năng xảy ra, các bác sĩ lâm sàng nên bắt đầu hồi sức, và cùng với cha mẹ, liên tục đánh giá lại xem liệu có nên tiếp tục hồi sức tích cực hay không.
HỒI SỨC
Tổng quan
Theo các hướng dẫn về hồi sức sơ sinh của AHA(Hiệp hội Tim Mạch Hòa Kỳ)/ APP (Học viện Nhi Khoa Hoa Kỳ)/ ILCOR (Ủy ban Liên lạc Quốc tế về Hồi sức và ERC (Hội đồng Hồi Sức Châu Âu) tiếp cận theo sơ đồ sau:
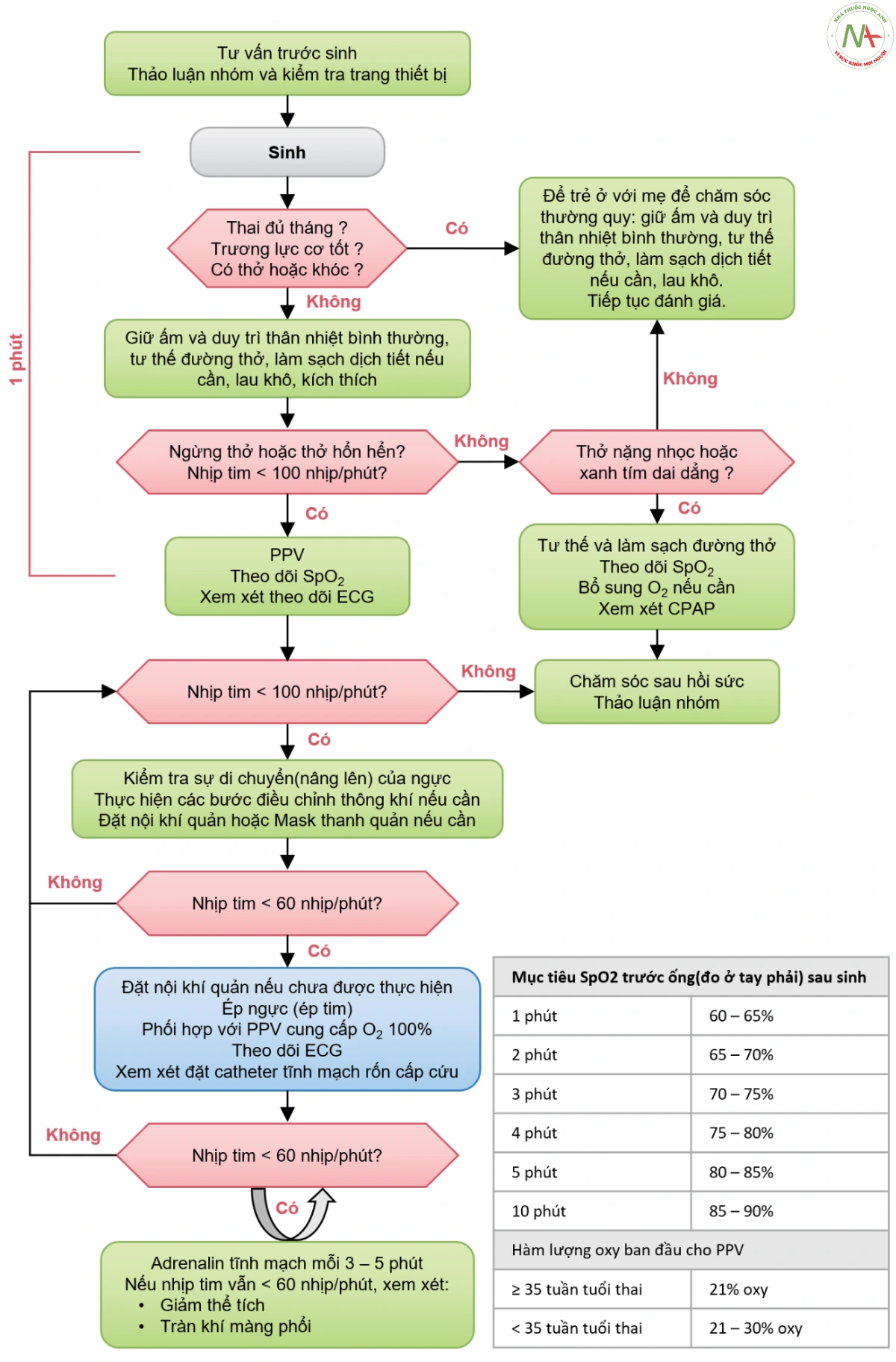
Bắt đầu bằng việc đánh giá nhanh tình trạng lâm sàng của trẻ sơ sinh dựa trên các câu hỏi sau:
- Trẻ sơ sinh có đủ tháng không?
- Trẻ sơ sinh có trương lực cơ tốt không?
- Trẻ sơ sinh có thở hay khóc không?
Nếu cả 3 câu hỏi đều trả lời là CÓ thì trẻ sơ sinh không cần hồi sức, không nên tách trẻ ra khỏi mẹ và được xử trí bằng cách chăm sóc thường quy.
Điểm Apgar là điểm đánh giá trẻ sơ sinh trong những phút đầu tiên, có thể là thước đo hữu ích về tình trạng chung của trẻ sơ sinh và đáp ứng với hồi sức. Tuy nhiên, điểm Apgar không được sử dụng để hướng dẫn hồi sức.
Đối với trẻ cần can thiệp, các bước cơ bản (ABC) trong hồi sức ở mọi lứa tuổi vẫn có thể được áp dụng. Riêng trong hồi sức sơ sinh có một số điểm khác biệt trong cách tiếp cận ban đầu:
- Ổn định ban đầu (làm ấm, khô, kích thích, điều chỉnh vị trí và làm sạch đường thở (Airway) nếu cần)
- Hô hấp (Breathinng) (thông khí và cung cấp oxy)
- Ép ngực (hay còn gọi là ép tim, hay ép tim ngoài lồng ngực) (Chest compresions hay Circulation)
- Cho Adrenalin và/hoặc tăng thể tích (truyền dịch/ máu)
Quyết định chuyển từ bước này sang bước tiếp theo được xác định bởi đáp ứng của trẻ sơ sinh với các biện pháp can thiệp hồi sức dựa trên nổ lực hô hấp và tần sốc tim.
- Không cần thực hiện hồi sức thêm nếu trẻ đáp ứng với can thiệp ban đầu, biểu hiện bằng hô hấp tự nhiên đầy đủ và tần số tim > 100 nhịp mỗi phút.
- Tuy nhiên, đối với trẻ không đáp ứng đầy đủ với các can thiệp ban đầu và tiếp tục thở hổn hển, ngừng thở, thở nặng nhọc, xanh tím, hoặc nhịp tim < 100 nhịp mỗi phút, thì cần phải can thiệp thêm.
Điều quan trọng là mỗi bước phải thực hiện một cách tối ưu vì những nổ lực hồi sức tiếp theo phụ thuộc vào sự thành công của các bước trước đó.
Các bước ban đầu
Các bước ban đầu được bắt đầu trong vòng vài giây ngay sau khi sinh và nên được áp dụng trong suốt quá trình hồi sức.
Đối với trẻ sơ sinh đủ tháng hoặc non tháng mà không cần phải hồi sức ngay lập tức, khuyến nghị trì hoãn kẹp dây rốn trong ít nhất 30 đến 60 giây.
Tất cả các trẻ sơ sinh đều phải được đánh giá ban đầu để xác định mức độ cần chăm sóc và hoàn thành các bước ban đầu ổn định bệnh nhân như sau:
- Lau khô cho trẻ, giữ ấm và duy trì nhiệt độ cơ thể, tốt nhất là tiếp xúc “da kề da” với mẹ nếu tình trạng trẻ cho phép (xem phần: kiểm soát nhiệt độ bên dưới)
- Điều chỉnh vị trí đường thở và làm sạch dịch tiết nếu cần (xem phần: đường thở bên dưới)
- Kích thích: kích thích xúc giác của trẻ được bắt đầu ngay sau khi sinh để tạo điều kiện cho nổ lực hô hấp. Nhưng nổ lực kích thích trẻ không nên kéo dài và không nên quá 30 giây trước khi bắt đầu các bước hồi sức tiếp theo. Lau khô và hút dịch tiết ở trẻ thường mang lại sự kích thích đầy đủ. Tuy nhiên, nếu không cần thiết hút dịch tiết thì nên tránh vì nó có thể thúc đẩy gây ra nhịp tim chậm. Những cách an toàn, thích hợp để cung cấp thêm sự kích thích bao gồm vỗ nhẹ, hoặc búng tay vào lòng bàn chân, hoặc xoa lưng trẻ. Kích thích mạnh hơn(như lắc trẻ, bóp khung sườn,..) sẽ không hữu ích và có thể gây tổn thương.
Trẻ sơ sinh đủ điều kiện chăm sóc thường quy
- Trẻ sơ sinh đủ tháng khi sinh có trương lực cơ tốt và khóc hoặc thở mà không gặp khó khăn có thể ở với mẹ và được chăm sóc tại nhà.
- Ngoài ra, tùy vào quy trình của bệnh viện mà trẻ sơ sinh non tháng muộn có tuổi thai ≥ 35 tuần, khỏe mạnh, hô hấp tự nhiên hiệu quả, và nhịp tim bình thường có thể đưa đến phòng chăm sóc trẻ sơ sinh.
Trẻ sơ sinh non tháng
- Trẻ sinh non khi tuổi thai < 35 tuần thường cần mức độ chăm sóc cao hơn (đơn vị chăm sóc trẻ sơ sinh cấp độ 2 hoặc 3). Bố trí dựa trên tuổi thai và tình trạng lâm sàng.
- Trẻ sinh non có nổ lực hô hấp không đầy đủ và/hoặc tần số tim thấp sau khi sinh sẽ được tiếp cận hồi sức theo sơ đồ “tổng quan” ở trên và xử trí theo “trẻ sơ sinh cần hồi sức tại phòng sinh” bên dưới.
Trẻ sơ sinh cần hồi sức tại phòng sinh
Trẻ sơ sinh không đáp ứng với các tiêu chi chăm sóc thường quy sẽ được đánh giá lại về nổ lực hô hấp, màu sắc da và nhịp tim.
Ngưng thở hoặc thở hổn hển và/ hoặc nhịp tim < 100 nhịp/phút
Thực hiện các biện pháp can thiệp sau trong vòng 30 giây ngay sau khi sinh:
- Bắt đầu thông khí áp lực dương (PPV) bằng thông khí qua bóng-Mask(BMV) hoặc máy hồi sức mảnh chữ T với tần số 40 – 60 nhịp mỗi phút.
- Gắn thiết bị theo dõi, bao gồm SpO2 và ECG liên tục để đánh giá trong quá trình hồi sức
Những nổ lực hồi sức tiếp theo dựa trên đáp ứng của trẻ sơ sinh sau 15 – 30 giây dùng BMV.
– Tối ưu hóa PPV nếu nhịp tim (HR) không tăng: nếu HR không tăng, hãy đánh giá mức độ nâng lên của ngực trong nhịp thở hỗ trợ. Nếu ngực không nâng lên thích hợp với nhịp thở được cung cấp, tối ưu PPV như sau:
- Điều chỉnh mặt nạ (Mask) để cải thiện độ kín khít
- Định vị lại đường thở để đảm bảo đúng tư thế đầu
- Hút dịch tiết miệng và mũi
- Ở miệng và đẩy hàm ra phía trước
- Tăng dần áp lực thông khí từ 5 – 10 cmH2O, tối đa lên tới 40 cmH2O.
- Nếu các biện pháp trên không thành công, hãy bảo vệ đường thở bằng cách đặt nội khí quản hoặc Mask thanh quản
– Bắt đầu ép ngực(ép tim) nếu tần số tim < 60 nhịp/phút mặc dù PPV đầy đủ trong 30 giây
– Nếu nhịp tim duy trì < 60 nhịp/phút sau 60 giây ép ngực và PPV:
- Bảo vệ đường thở(nếu chưa được thực hiện)
- Đặt đường truyền tĩnh mạch (thường bằng cách đặt catheter tĩnh mạch rốn).
- Sử dụng Adrenalin
- Giải quyết bất kỳ nguyên nhân tiềm ẩn khác (ví dụ: giảm thể tích, tràn khí màng phổi)
– Nếu nhịp tim tăng lên ≥ 100 nhịp/phút và trẻ sơ sinh có nhịp thở tự nhiên hiệu quả:
- Ngừng PPV
- Cho oxy bổ sung nếu cần để duy trì mục tiêu SpO2 đo ở tay (xem Bảng bên dưới)
- Theo dõi sát (bao gồm HR và SpO2) để xác định liệu nổ lực thở tự nhiên là đầy đủ mà không cần can thiệp thêm
| Mục tiêu SpO2 trước ống(ở tay phải) trong khi hồi sức trẻ sơ sinh | |
| Thời gian kể từ lúc sinh | Mục tiêu SpO2 (%) |
| 1 phút | 60-65 |
| 2 phút | 65-70 |
| 3 phút | 70-75 |
| 4 phút | 75-80 |
| 5 phút | 80-85 |
| 10 phút | 85-95 |
Cảm biến đo SpO2 nên đặt ở vị trí tay bên phải, thường là cổ tay hoặc phần giữa bề mặt của lòng bàn tay. Ngay sau khi sinh, SpO2 của trẻ sơ sinh thường duy trì ở mức 70-80% trong vài phút. Mục tiêu của hỗ trợ hô hấp sau sinh là cung cấp đủ oxy, đồng thời giảm thiểu tình trạng tăng oxy máu.
Khó thở hoặc xanh tím dai dẳng và nhịp tim ≥ 100 nhịp/phút
Đối với trẻ thở nặng nhọc hoặc xanh tím dai dẳng và nhịp tim ≥ 100 nhịp/phút, thực hiện các can thiệp sau trong vòng 1 phút sau sinh:
- Định vị lại và làm sạch đường thở
- Theo dõi SpO2
- Cung cấp oxy bổ sung nếu cần để duy trì mục tiêu SpO2 ở tay
- Xem xét sử dụng áp lực đường thở dương liên tục (CPAP)
CÁC CAN THIỆP
Kiểm soát nhiệt độ
- Hạ thân nhiệt ở trẻ sơ sinh làm tăng tiêu thu oxy và nhu cầu chuyển hóa, điều mà có thể làm suy giảm các nổ lực hồi sức tiếp theo, đặc biệt là trẻ sơ sinh bị ngạt hoặc thiếu tháng.
- Trẻ sinh non tháng dễ bị mất thân nhiệt nhanh chóng vì diện tích bề mặt cơ thể lớn so với khối lượng, da mỏng và giảm lớp mỡ dưới da.
- Duy trì nhiệt độ bình thường ở trẻ sơ sinh là bắt buột vì hạ thân nhiệt trong giai đoạn ngay sau sinh có liên quan đến tăng tỷ lệ tử vong.
- Sau khi sinh, nhiệt độ nên được đo và ghi lại.
Nhiệt độ nên duy trì trong khoảng từ 36.5 – 37.5 độ C.
Để giảm thiểu sự mất nhiệt, đầu tiên trẻ sơ sinh được sinh ra sẽ được đặt trong một chiếc khăn hoặc chăm ấm. Đối với trẻ khỏe mạnh, tiếp xúc “da kề da” với mẹ là phương pháp ưu tiên để duy trì nhiệt độ bình thường vì nó thúc đẩy sự gắn kết và việc bú mẹ. Tăng nhiệt độ môi trường (phòng) lên 26 độ C cũng giúp giảm tình trạng hạ thân nhiệt ở trẻ sơ sinh.
Các phương pháp làm ấm trẻ sơ sinh khác được sử dụng tùy thuộc vào tình trạng của trẻ và nhu cầu cần hồi sức thêm:
- Quấn tã sau khi lau khô
- Túi hoặc bọc Polyurethane (từ nhựa PU) dành cho trẻ sơ sinh có cân nặng khi sinh (BW) < 1500 g
- Miếng đệm (pad) sưởi ấm
- Sử dụng máy sưởi bằng bức xạ nhiệt được làm ấm trước trong quá trình thực hiện các nổ lực hồi sức. Việc kiểm soát nhiệt độ của máy sưởi được điều chỉnh bằng bộ điều khiển phụ và được thiết lập để duy trì nhiệt độ của trẻ sơ sinh ở mức 36.5 độ C, được theo dõi bằng đầu dò nhiệt đặt trên da bụng của trẻ sơ sinh. Giúp ngăn ngừa cả hạ thân nhiệt và tăng thân nhiệt.
- Đối với trẻ cần hỗ trợ hô hấp, khí thở được làm ẩm và làm ấm so với không khí không được làm ấm sẽ làm giảm tỷ lệ hạ thân nhiệt nhẹ (36 – 36.4 độ C) và hạ thân nhiệt vừa phải (< 36 độ C).
Có dữ liệu chứng minh rằng sốt ở mẹ có liên quan đến suy hô hấp ở trẻ sơ sinh, bệnh não ở trẻ sơ sinh, bại não và tăng tỷ lệ tử vong. Không rõ tăng thân nhiệt có trực tiếp góp phần gây ra bệnh tật hay không, hay liệu có phải là dấu hiệu cho một quá trình bệnh lý tiềm ẩn hay không (ví dụ: viêm màng ối). Tuy nhiên, cho đến khi có thêm dữ liệu mới, cần thận trọng tránh tình trạng tăng thân nhiệt ở trẻ sơ sinh cũng như hạ thân nhiệt trong phòng sinh.
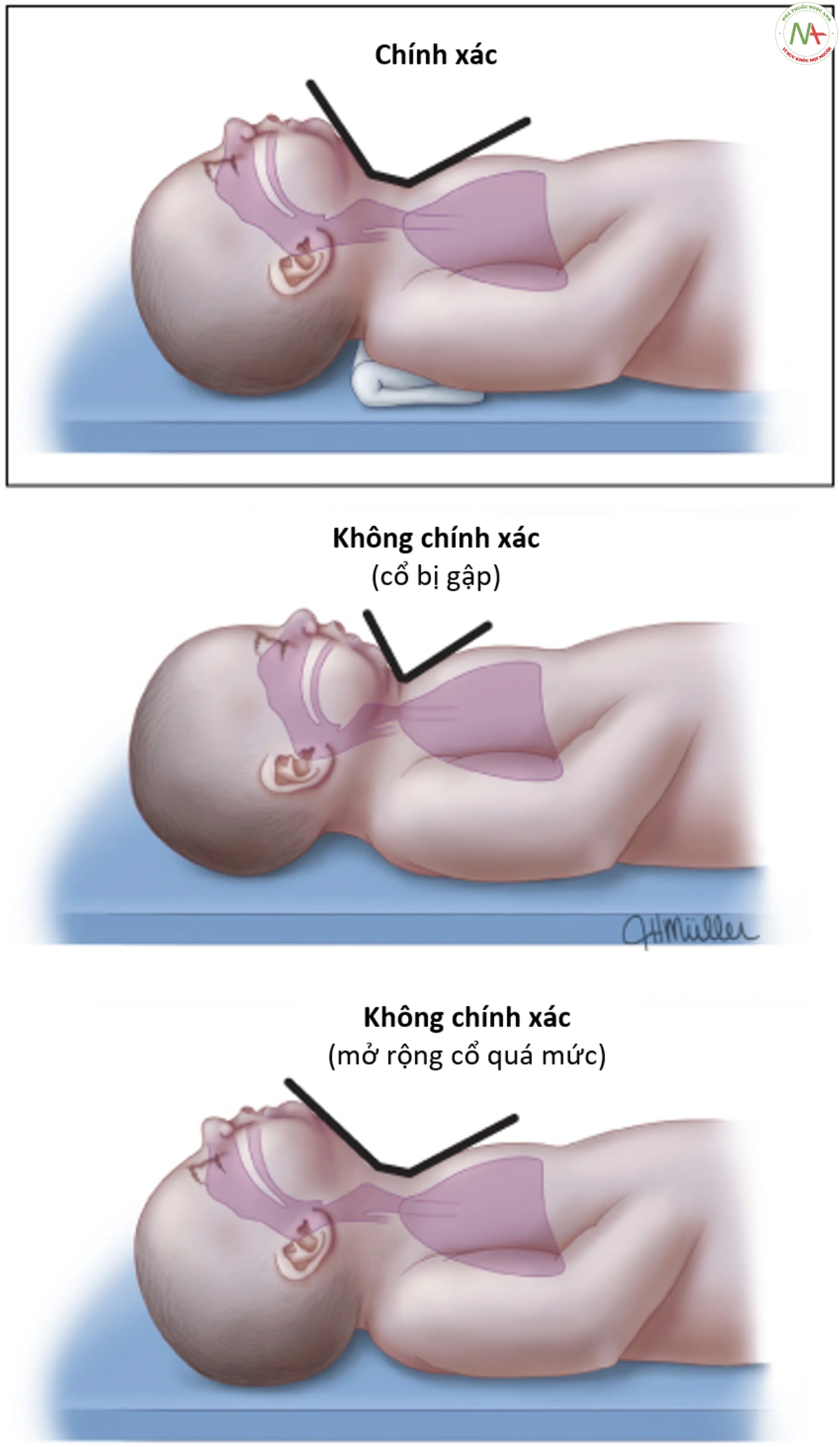
Đường thở
- Tư thế: đối với trẻ sơ sinh cần can thiệp thêm, đặt trẻ ở tư thế mở đường thở bằng cách đặt trẻ nằm ngửa bằng phẳng trên giường làm ấm bằng bức xạ nhiệt với cổ ở tư thế trung gian hoặc hơi ngửa cổ. Vị trí thích hợp sẽ điều chỉnh hầu họng, thanh quản và khí quản sau và tạo thuận lợi cho không khí đi vào. Nếu cần, có thể đặt một tấm chăn hoặc khăn được cuộn lại dưới vai trẻ để hơi ngửa cổ nhằm duy trì đường thở thông thoáng.
- Hút dịch tiết: hút ngay sau khi sinh được dành riêng cho những trẻ bị tắc nghẽn rõ ràng do dịch tiết và những trẻ cần thông khí áp lực dương (PPV). Khi trẻ đã được đặt đúng tư thế, nên hút miệng và mũi bằng bóng hút dạng bầu hoặc thiết bị hút cơ học. Miệng được hút trước rồi đến mũi để giảm nguy cơ hít sặc. Không cần thiết hút dịch tiết hoặc hút dịch tiết từ thực quản hoặc dạ dày là nên tránh nếu không có chỉ định, ví nó có thể tạo phản xạ phế vị (Vagal), gây ra ngừng thở và/ hoặc nhịp tim chậm. Lau miệng và mũi có thể là môt phương pháp thay thế cho việc hút dịch tiết ở trẻ sơ sinh có tuổi thai ≥ 35 tuần.
- Dịch ối bị dơ bẩn bởi phân su (MSAF): khi có MSAF, không khuyến cáo hút mũi họng trong cuộc sinh và/ hoặc hút qua ống nội khí quản sau sinh một cách thường quy. Việc chăm sóc và hồi sức những trẻ này cũng theo những nguyên tắc chung như đối với các trẻ không có MSAF khác.
Theo dõi
Oxy xung mạch (SpO2)
Da xanh tím là một chỉ dấu kém về tình trạng oxy ngay sau khi sinh, vị vậy theo dõi độ bão hòa oxy (SpO2) được thực hiện trong những trường hợp sau:
- Khi dự đoán cần hồi sức
- Khi PPV được sử dụng đối với hơn một vài nhịp thở
- Khi cho oxy bổ sung
- Khi trẻ sơ sinh xanh tím dai dẳng
Cảm biến đo oxy nên được đặt ở vị trí trước ống(trước động mạch chủ, tức là ở chi trên bên phải, thường là cổ tay hoặc bề mặt giữa lòng bàn tay).
Ngay sau khi sinh, SpO2 của trẻ sơ sinh thường duy trì ở mức 70 – 80% trong vài phút. Mục tiêu SpO2 đo ở tay phải trong vài phút đầu được liệt kê trong bảng Mục tiêu SpO2 đo ở tay trong khi hồi sức trẻ sơ sinh trong phòng sinh ở trên. Những mục tiêu này được lấy từ dữ liệu về trẻ đủ tháng và sinh ở mức áp lực ngang mực nước biển. Mặc dù còn thiếu dữ liệu về trẻ sinh non và trẻ sinh ở mức áp lực cao hơn(sống ở trên núi cao), nhưng mức độ trên được cho là hợp lý đối với những bệnh nhân này.
Tần số tim
- Theo dõi nhịp tim được sử dụng để đánh giá hiệu quả của nổ lực hô hấp ở trẻ sơ sinh và đánh giá đáp ứng với các biện pháp can thiệp.
- Đặt ống nghe ở trước ngực là thăm khám lâm sàng ban đầu đối với nhịp tim được ưu tiên. Tuy nhiên, việc theo dõi ECG liên tục cung cấp ước tính nhịp tim một cách nhanh chóng và chính xác nhất ở trẻ sơ sinh trong phòng sinh và trong quá trình hồi sức, đồng thời nên được sử dụng để xác nhận nhịp tim trước khi bắt đầu ép tim trong trường hợp nhịp tim chậm.
- Nên sử dụng máy theo dõi ECG kết hợp với đo độ bão hòa oxy xung mạch (SpO2) vì chúng nhanh hơn và chính xác hơn trong việc phát hiện những thay đổi về nhịp tim so với chỉ đo SpO2 đơn độc.
- Có thể xem xét việc theo dõi ECG ban đầu cho những trẻ sơ sinh cần được can thiệp thêm ngay sau sinh dựa trên đánh giá của đội nhóm Nhi khoa và cho những trẻ sơ sinh mà được chẩn đoán trước sinh là có tổn thương tim.
Hàm lượng oxy
Khi cung cấp hỗ trợ hô hấp trong quá trình hồi sức cho trẻ sơ sinh, mục tiêu là ngăn ngừa tình trạng thiếu oxy trong máu đồng thời tránh tăng oxy máu, vì cả hai đều có thể có tác dụng bất lợi ở trẻ sơ sinh. Tăng oxy máu có thể có hại đặc biệt ở trẻ non tháng vì nó có liên quan đến việc tăng nguy cơ mắc chứng loạn sản phế quản phổi và bệnh võng mạc ở trẻ non tháng. Cách tiếp cận như sau:
- Đối với trẻ được sinh ra khi tuổi thai ≥ 35 tuần, bắt đầu hồi sức bằng khí phòng, tức FiO2 là 21%.
- Đối với trẻ sơ sinh có tuổi thai < 35 tuần, bắt đầu hồi sức với oxy khí trộn FiO2 là 21 đến 30%.
- Mức FiO2 tiếp theo được điều chỉnh theo khi cần để duy trì theo mục tiêu SpO2 trước ống(ở tay phải)
Thông khí áp lực dương (PPV)
Đối với trẻ sơ sinh bị ngưng thở hoặc thở hổn hển và/hoặc có tần số tim (HR)<100 nhịp mỗi phút, PPV nên được cung cấp với thông khí qua bóp bóng-mặt nạ (Bag-mask ventilation – BMV) hoặc máy hồi sức mảnh chữ T (T-piece resuscitator) với tốc độ 40 đến 60 nhịp thở hỗ trợ mỗi phút.
Thiết bị
Trong quá trình hồi sức sơ sinh, PPV có thể được thực hiện bằng máy hồi sức mảnh chữ T (T-piece resuscitator), bóp bóng tự bơm hơi(self-inflating bag) hoặc bóp bóng được bơm hơi bởi dòng khí (flow-inflating bag). Lựa chọn phụ thuộc vào tính sẵn có của nguồn cung cấp khí, kỹ năng của người hồi sức và liệu có mong muốn cung cấp áp lực dương cuối thì thở ra (positive end expiratory pressure – PEEP) hay không.
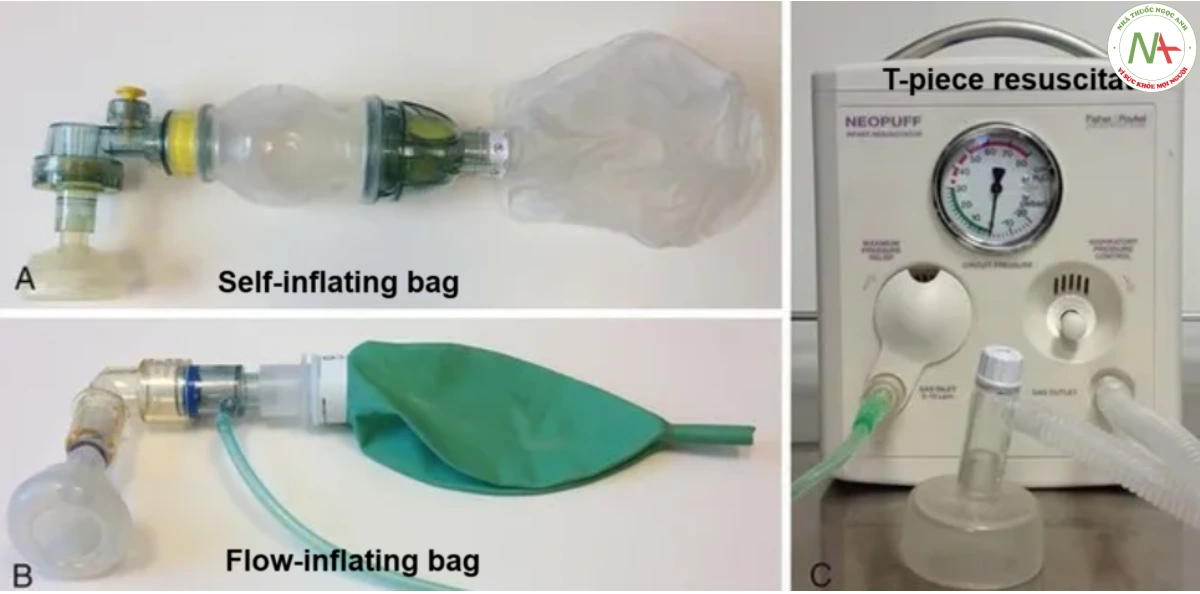
- Máy hồi sức mảnh chữ T là thiết bị duy nhất duy trì áp lực hít vào dương không đổi (positive inspiratory pressure – PIP) và PEEP. Thiết bị này bao gồm một máy hồi sức (cân nặng nhẹ) với van lưu lượng có thể được điều chỉnh để kiểm soát PIP. Nó được kết nối đến mặt nạ (Face mask) thông qua ống dẫn để cung cấp PPV đến trẻ sơ sinh. Mặc dù thiết bị này không thật sự có bóp bóng (bag) nhưng nó được coi là một dạng thông khí bóp bóng-mặt nạ (BMV) vì có chức năng tương tự. Máy hồi sức mảnh chữ T yêu cầu nguồn khí nén, do đó cần có sẵn bóp bóng tự bơm hơi làm thiết bị dự phòng trong trường hợp nguồn cấp khí bị hỏng.
- Bóp bóng tự bơm hơi: tự động bơm phồng trở lại khi được thả ra. Không giống như các phương pháp BMV khác, nó không yêu cầu nguồn khí nén. Bóp bóng tự bơm hơi có van xả áp, thường được gọi là van bật tắt được nhà sản xuất cài đặt để xả ở mức áp lực khoảng 30 – 40 cm H2O. Tuy nhiên, đối với trẻ sơ sinh chưa có hơi thở đầu tiên, có thể cần phải khóa van bật tắt này lại để tạo ra áp lực đủ để bơm phồng phổi không được thông khí của trẻ một cách hiệu quả. Trong những trường hợp như vậy, cần chú ý không bơm căng phổi quá mức vì điều này có thể làm tăng nguy cơ rò rỉ khí từ phổi. Người ta giả định rằng hàm lượng oxy cung cấp khi không sử dụng túi dự trữ khí(reservoir) là 40% khi sử dụng nguồn oxy 100%. Tuy nhiên, một nghiên cứu đã chứng minh rằng hàm lượng oxy được cung cấp(FiO2) vượt quá 60% khi cung cấp oxy ở tốc độ dòng tối thiểu là 1 lít/phút mà không sử dụng túi dự trữ khí (reservoir), và hàm lượng oxy sẽ tăng lên khi tăng tốc độ dòng. Khi cung cấp oxy ở tốc độ dòng 2 lít/phút và van bật tắt được mở ở áp lực 35 – 40 cm H2O thì FiO2 có thể ở mức 30-40%. Đối với trường hợp kết hợp với túi dự trữ khí(reservoir), hàm lượng oxy cung cấp được cho là khoảng từ 90-100% với nguồn oxy 100%. Tuy nhiên, một nghiên cứu ở những nơi có nguồn lực y tế hạn chế đã báo cáo rằng, hàm lượng oxy có thể được kiểm soát từ < 40% đến > 60% mà không cần máy trộn khí, bằng cách điều chỉnh tốc độ dòng từ 0,25 lít/phút đến 1 lít/phút, bất kể áp lực hít vào (PIP) ở mức từ 20 – 25 cm H2O.
- Bóp bóng được bơm hơi bởi dòng khí: được bơm đầy chỉ khi có khí từ nguồn khí nén chảy vào. Về mặt kỹ thuật, nó khó chủ động hơn bóng tự bơm hơi vì cần phải giữ kín face-mask(mặt nạ) một cách chặt chẽ để bóng phồng lên. Tuy nhiên, tính năng này có thể được coi là một lợi thế vì nó đảm bảo rằng cần có một sự kín khít face-mask tối ưu để PPV hiệu quả. Do bóng bơm hơi không có van xả nên luôn phải sử dụng áp kế để giảm thiểu nguy cơ căng phồng phổi quá mức dẫn đến rò rỉ khí từ phổi.
==>> Xem thêm: Sinh lý bệnh suy hô hấp cấp ở trẻ em bị viêm tiểu phế quản và tác dụng của CPAP
Kỹ thuật
Các bước để cung cấp PPV hiệu quả:
- Tư thế:đặt trẻ ở tư thế trung gian hoặc hơi ngửa cổ đảm bảo đường thở thông thoáng. Bác sĩ lâm sàng nên đứng ở đầu hoặc bên cạnh máy sưởi ấm quan sát sự chuyển động của ngực trẻ để đánh giá liệu việc cung cấp thông khí có hiệu quả.
- Hút dịch tiết:mũi và miệng nên được hút khi cần để làm sạch bất kỳ chất nhày nào giúp phòng ngừa hít sặc trước khi thực hiện thông khí hỗ trợ.
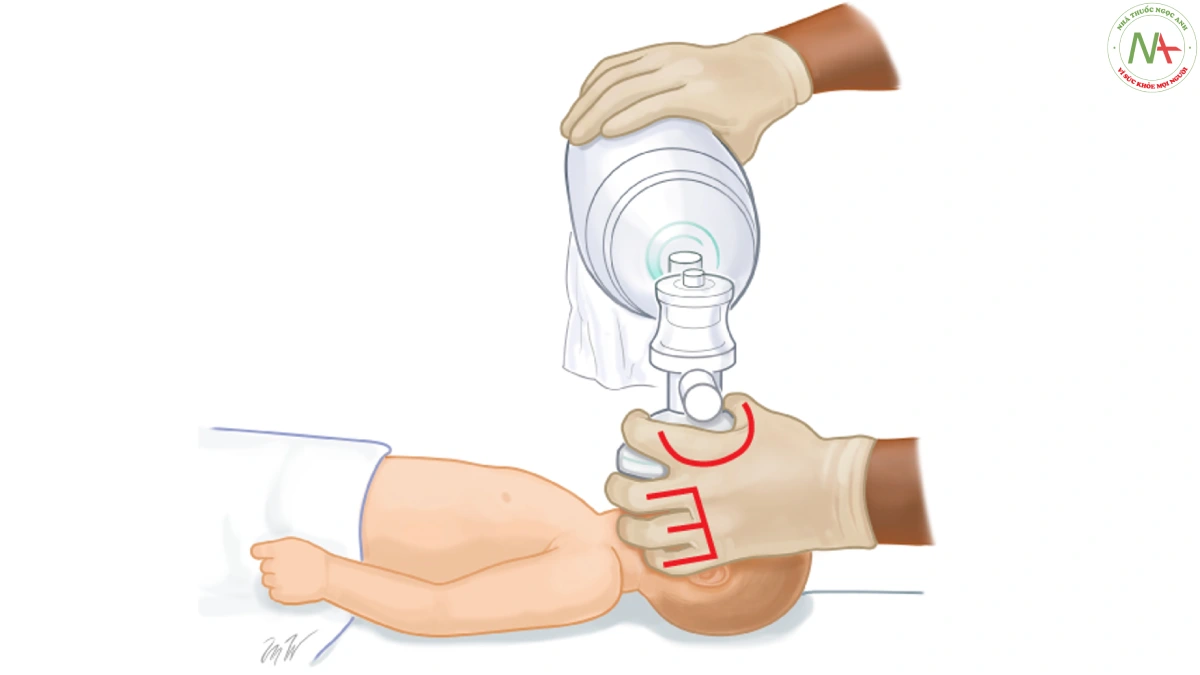
- Cố định mặt nạ (face-mask) kín:miếng đệm kín giữa vành mặt nạ(face-mask) và mặt là cần thiết để đạt được áp lực dương để làm nở phồng phổi. Một face-mask có kích thước phù hợp được chọn để bao phủ cằm, miệng và mũi, nhưng không che mắt của trẻ sơ sinh. Mặt nạ được giữ trên mặt bằng cách định vị bàn tay của bác sĩ lâm sàng sao cho ngón cái (ngón 1) và ngón trỏ (ngón 2) đặt trên mặt nạ theo hình chữ C và các ngón còn lại (3-4-5) cố định ở hàm dưới theo hình chữ E. Ngón 4 và 5 nâng cằm ra phía trước để duy trì đường thở thông thoáng. Mặt nạ được ép lên mặt và tạo thành một lớp bịt kín giữa mặt nạ và mặt.
- Tần số thở và áp lực bơm khí:PPV nên được cho ở mức tần số 40 – 60 nhịp mỗi phút. Trẻ sơ sinh đủ tháng thường cần áp lực bơm khí ban đầu khoảng 30 cm H2O để bơm phồng phổi đầy đủ. Ở trẻ non tháng, áp lực bơm khí ban đầu từ 20 – 25 cm H2O thường là đủ. Trong một số trường hợp, áp lực bơm khí cao hơn có thể cần thiết. Tính đầy đủ của PPV được thể hiện bằng sự cải thiện SpO2 và tần số tim và sự chuyển động nâng lên của thành ngực có thể nhìn thấy được. Khi thông khí BMV cần tránh thể tích hoặc áp lực quá mức (chấn thương phổi do thể tích và áp lực) có thể gây tổn thương phổi hoặc rò rỉ khí từ phổi, đặc biệt là trẻ non tháng. Bơm phồng phổi kéo dài có thể gây hại và nên tránh.
- PEEP: nếu sử dụng thiết bị cung cấp PEEP (ví dụ: máy hồi sức mảnh chữ T hoặc bóp bóng bơm phồng bởi dòng khí) PEEP thiết lập ban đầu là 4 – 5 cm H2O để phòng ngừa xẹp phổi. Thiết bị bóp bóng tự bơm phồng không cung cấp PEEP.
PPV với tần số 40 – 60 nhịp/phút. Với áp lực bơm khí(thì hít vào) ban đầu khoảng 30 cm H2O ở trẻ sơ sinh đủ tháng và 20 – 25 cm H2O ở trẻ sơ sinh non tháng thường là đủ, trong một số trường hợp có thể cần áp lực cao hơn.
Áp lực đường thở dương liên tục (CPAP)
- Ở trẻ sơ sinh non tháng, CPAP được sử dụng thường xuyên trong phòng sinh để kiểm soát hội chứng suy hô hấp ở trẻ sơ sinh (RDS).
- Ngoài ra, CPAP có thể được xem xét để hỗ trợ hô hấp ở trẻ sơ sinh thở tự nhiên bị khó thở hoặc tím tái dai dẳng, bất kể tuổi thai. Tuy nhiên, CPAP có thể làm tăng nguy cơ tràn khí màng phổi ở trẻ sơ sinh đủ tháng và non tháng muộn (≥ 35 tuần tuổi thai).
Đường thở Mask thanh quản (LMA)
- Ở trẻ sơ sinh đủ tháng hoặc non tháng có cân nặng > 1500 g (thai 34 tuần), LMA có thể được coi là giải pháp thay thế cho đặt nội khí quản nếu BMV không thành công trong việc cung cấp thông khí đầy đủ hoặc nếu đặt nội khí quản thất bại hoặc không khả thi.
- LMA là một mặt nạ mềm có vòng bít(cuff) có thể bơm phồng được gắn vào một airway làm bằng cao su silicone. Vòng bít được bơm phồng sẽ bao phủ lỗ thanh quản và vành của nó phải phù hợp với đường viền của hầu họng, bị kín thực quản với một miếng bịt(seal) áp suất thấp.
- LMA được đưa vào qua miệng bằng cách sử dụng ngón tay trỏ(ngón 2) để hướng dẫn việc đưa “mù” dọc theo vòm khẩu cái cứng. Ở trẻ sơ sinh, nên sử dụng LMA cỡ số 1.
- (A) Làm xẹp LMA và bôi trơn, giữ bằng tay thuận tư thế như cầm bút với ngón trỏ(ngón 2) ở trên vòng bít.
- (B) Mở miệng trẻ và ấn LMA vào vòm khẩu cái cứng của trẻ, cổ tay uốn cong giúp tăng đòn bẩy tạo thuận lợi cho việc đặt.
- (C) Ấn LMA vào trong bằng cách duỗi ngón trỏ, trong khi duy trì tiếp xúc với khẩu cái cứng.
- (D) Ngón trỏ ấn về phía tay không thuận (vị trí tay không thuận trên hình) để tạo áp lực ngược.
- (E) Vòng bít LMA được đưa vào hạ họng cho đến khi cảm thấy có lực cản. Người thực hiện duy trì áp lực đẩy ống xuống một cách nhẹ nhàng trong khi rút ngón tay trỏ ra khỏi miệng trẻ. Bơm phồng vòng bít và đảm bảo rằng trẻ có thể được thông khí.
Nếu không thể thông khí, trước tiên hãy đặt lại tư thế trẻ bằng cách đẩy hàm. Nếu vẫn không thể thông khí, hoặc là xả một phần hơi của vòng bít và đặt lại mà không tháo ra hoàn toàn hoặc là xả hơi vòng bít hoàn toàn, tháo ra và đặt lại.

Đặt ống nội khí quản
Khi dự đoán trẻ sơ sinh có nguy cơ cao, phải có ít nhất 2 nhân viên y tế được đào tạo hỗ trợ hồi sức sơ sinh, một trong số đó phải có kỹ năng đặt nội khí quản cho trẻ sơ sinh.
Chỉ định
- BMV không hiệu quả hoặc kéo dài
- Ép tim đang được thực hiện
Ngoài ra, đặt nội khí quản có thể được thực hiện trong một số trường hợp đặc biệt, chẳng hạn như: thoát vị hoành bẩm sinh, ổn định đường thở ở trẻ sơ sinh cực kỳ nhẹ cân (cân nặng lúc sinh < 1000 g) và sử dụng để bơm chất hoạt động bề mặt (surfactant).
Kỹ thuật
Cần có 2 nhân viên y tế, một người thực hiện thủ thuật và người còn lại hỗ trợ và theo dõi tình trạng của trẻ sơ sinh trong suốt quá trình làm thủ thuật. Để giảm thiểu tình trạng thiếu oxy máu, thời gian đặt nội khí quản nên được giới hạn ở mức 30 giây và cung cấp oxy chảy tự do trong quá trình làm thủ thuật.
Tất cả các vật tư cần thiết phải sẵn sàng để đặt nội khí quản, bao gồm ống nội khí quản (ETT) có kích thước phù hợp. Kích thước ETT được xác định dựa trên cân nặng hoặc tuổi thai.
| Kích thước ống nội khí quản hồi sức sơ sinh | ||
| Kích thước ống nội khí quản (mm) hay đường kính trong | Tuổi thai (tuần) | Trọng lượng (gram) |
| 2.5 | < 28 | < 1000 |
| 3 | 28 đến 34 | 1000 đến 2000 |
| 3.5 | 34 đến 38 | 2000 đến 3000 |
| 3.5 đến 4 | > 38 | > 3000 |
| Đèn soi thanh quản | ||
| Cỡ số 0 cho trẻ sinh non và số 1 cho trẻ sinh đủ tháng | ||
Một số nhân viên y tế thích việc sử dụng que dẫn đường (Stylet) để làm cứng hoặc cong ống nội khí quản. Nếu stylet được sử dụng nên tránh bị nhô ra khỏi đầu ống nội khí quản, và khi rút stylet ra khỏi ống nội khí quản không để vô tình bị bật ra.
Cần có sẵn thiết bị hút để loại bỏ các chất tiết có thể cản trở tầm nhìn của khí quản và dây thanh âm.
Các bước thực hiện đặt nội khí quản bằng đèn soi thanh quản trực tiếp:
- Ổn định ban đầu: trừ khi có chống chỉ định, bệnh nhân cần được ổn định bằng BMV.
- Tư thế: đặt trẻ ở tư thế nằm ngửa với đầu và cổ hơi duỗi ra(tư thế mở đường thở thông thoáng).
- Đặt ống nội khí quản: đèn soi thanh quản được giữ bằng tay trái bởi ngón cái và ngón 2 hoặc 3, với lưỡi đèn hướng ra trước. Tay phải giữ đầu trẻ sơ sinh. Lưỡi đèn được đưa vào phía bên phải của lưỡi và đẩy lưỡi sang bên trái, đưa lưỡi đèn vào cho đến khi nằm trong rãnh phía trước nắp thanh quản, ngay bên ngoài gốc lưỡi. Toàn bộ lưỡi được nâng lên theo hướng tay cầm của đèn soi thanh quản cho phép quan sát dây thanh âm.
Mặt dù soi thanh quản bằng video không được sử dụng rộng rãi trong phòng sinh, nhưng nó là một kỹ thuật thay thế cho việc đặt nội khí quản ở trẻ sơ sinh.
Đánh giá đặt nội khí quản thành công
Được xác định khi cung cấp PPV qua ETT với tất cả những điều sau:
- Nhịp tim tăng nhanh chóng (nếu nhịp tim thấp tại thời điểm đặt nội khí quản)
- Mức độ oxy hóa đầy đủ thể hiện bằng chỉ số SpO2
- Nghe được âm thanh của hơi thở ở cả hai trường phổi
- Chuyển động ngực cân đối
- Phát hiện CO2 thở ra bằng thiết bị đo ETCO2 chỉ thị màu hoặc capnography (dạng sóng)
- Ngưng tụ hơi bên trong thành ống ETT khi thở ra.
Ngoài ra, chụp Xquang ngực là cần thiết để xác định ETT ở vị trí chính xác trên carina (ngã 3) của khí quản.
Độ sâu và cố định ống nội khí quản
Độ sâu của ống nội khí quản(ETT) được xác định dựa vào tuổi thai, cân nặng khi sinh hoặc chiều dài mũi-tai (khoảng cách giữa vách ngăn mũi và bình tai [tragus]).
| Độ sâu của ống nội khí quản ban đầu (từ đầu ống đến môi) đặt qua đường miệng | ||
| Tuổi thai (tuần) | Độ sâu ETT đến môi (cm) | Cân nặng của trẻ (gram) |
| 23 – 24 | 5.5 | 500 – 600 |
| 25 – 26 | 6.0 | 700 – 800 |
| 27 – 29 | 6.5 | 900 – 1000 |
| 30 – 32 | 7.0 | 1100 – 1400 |
| 33 – 34 | 7.5 | 1500 – 1800 |
| 35 – 37 | 8.0 | 1900 – 2400 |
| 38 – 40 | 8.5 | 2500 – 3100 |
| 40 – 43 | 9.0 | 3200 – 4200 |
Vị trí chính xác ban đầu được xác định bằng sự hiện diện của âm thở ở cả hai bên phổi khi nghe bằng ống nghe.
Nếu ETT được sử dụng để thông khí, nó cần được cố định bằng băng kháng nước sau khi ghi nhận điểm đánh dấu centimet kề với môi trên của trẻ sơ sinh. Xác định cuối cùng về vị trí ETT bằng chụp x quang ngực càng sớm càng tốt.
Ép ngực (ép tim hay ép tim ngoài lồng ngực)
Ép ngực được bắt đầu nếu nhịp tim của trẻ sơ sinh vẫn < 60 nhịp/phút mặc dù được thông khí đầy đủ trong 30 giây.
Kỹ thuật
Ép ngực lên vị trí 1/3 dưới xương ức, điểm giao nhau ngang dưới đường liên vú và xương ức.
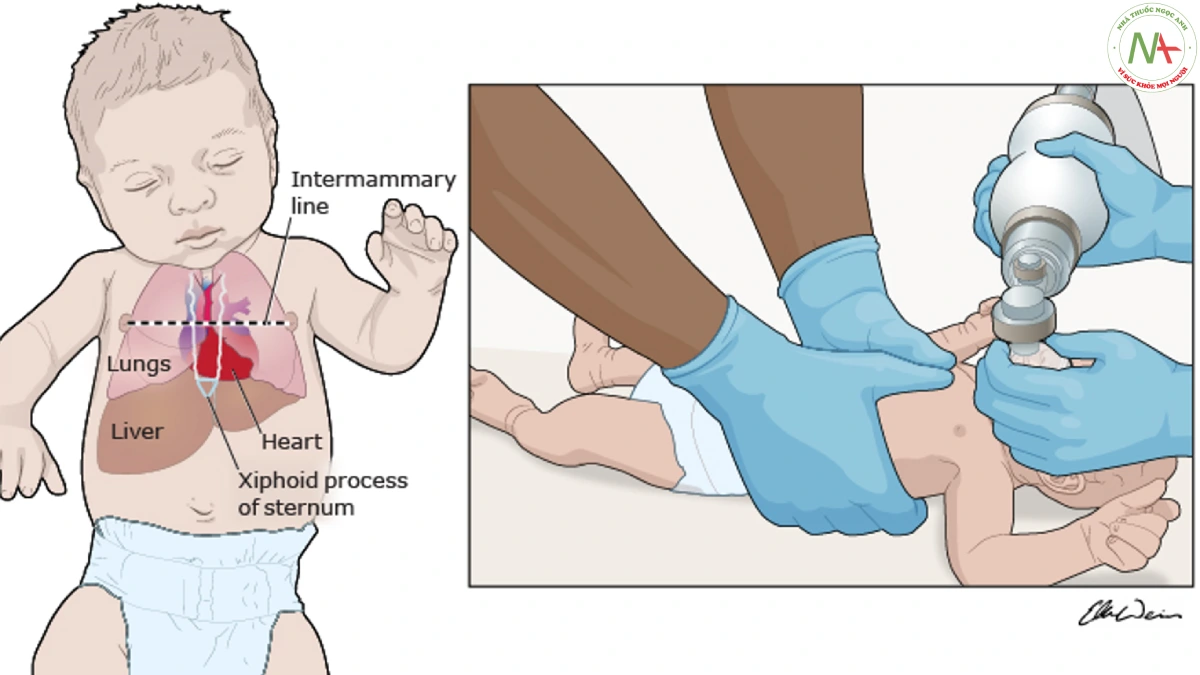
Kỹ thuật dùng hai ngón tay cái: dùng hay tay ôm lấy ngực của trẻ bằng 2 ngón tay cái ở trên xương ức và các ngón còn lại bao quanh trẻ ở phía dưới. Nếu trẻ được đặt nội khí quản, người ép ngực nên di chuyển đến đầu giường, để tạo thuận lợi cho thành viên khác đặt catheter tĩnh mạch rốn khi cần.
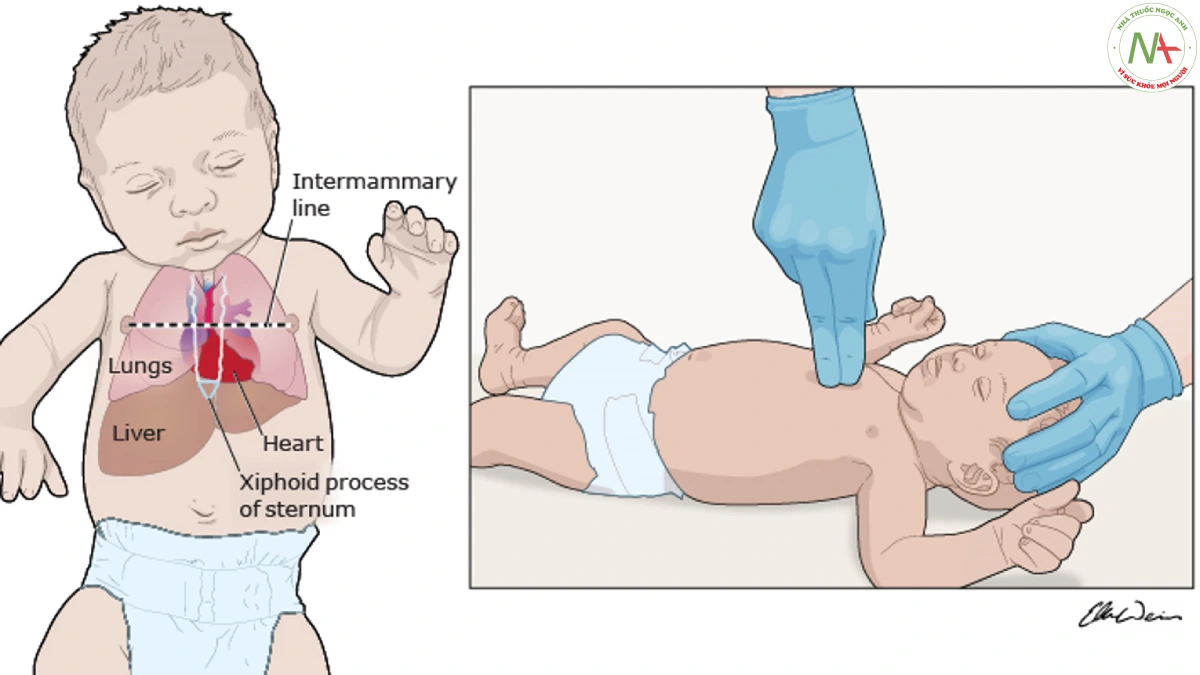
Kỹ thuật hai ngón tay: đầu của ngón 1 và 2 hoặc ngón 3 và 4 đặt vuông góc ở vị trí trên xương ức.
Kỹ thuật sử dụng 2 ngón tay cái được ưu tiên hơn vì tạo ra áp lực tưới máu tâm thu và mạch vành cao hơn giúp cải thiện huyết áp, người thực hiện kỹ thuật đỡ mệt hơn và cho phép thành viên hỗ trợ tiếp cận tốt hơn để đặt catheter tĩnh mạch rốn.
Với cả hai kỹ thuật, áp lực hướng xuống vuông góc với thành ngực đủ để ấn xương ức xuống 1/3 đường kính trước sau của ngực, sau đó áp lực được giải phóng cho phép tim được bơm đầy máu. Tránh ép trực tiếp lên phần sụn tại mũi kiếm xương ức (xiphoid process of sternum) vì có thể gây tổn thương gan.
Tần số ép ngực và phối với hợp ép ngực với PPV
Việc ép ngực luôn đi kèm với PPV. Trong quá trình hồi sức sơ sinh
- Khi không đặt nội khí quản: tốc độ ép ngực là 90 lần/phút kèm theo 30 nhịp thở/phút theo tỷ lệ 3:1 (dừng 0,5 giây sau lần ép tim thứ ba để cung cấp một nhịp thở hỗ trợ). Do đó, tốc độ thông khí giảm xuống từ 40 – 60 nhịp/phút khi không có ép ngực xuống còn 30 nhịp/phút khi có ép ngực.
- Khi đã đặt nội khí quản: xem xét việc ép ngực liên tục với tần số 120 lần/phút mà không cần dừng để thông khí, thông khí hỗ trợ đồng bộ với ép ngực.
Bổ sung oxy
Lợi ích giữa cung cấp oxy với FiO2 100% so với 21% (khí phòng) hoặc hàm lượng oxy khác khi thông khí trong quá trình ép ngực là không chắc chắn. Nó có thể là lý do hợp lý để sử dụng hàm lượng oxy cao hơn trong quá trình ép ngực. Vì thế, bất cứ khi nào ép ngực, oxy sẽ tăng lên 100% (FiO2: 100%), nhưng cần nhanh chóng cai oxy khi hồi phục nhịp tim và ép ngực không cần kéo dài thêm dựa vào mức độ SpO2 mục tiêu.
Tái đánh giá
Sau 60 giây ép ngực và PPV thì tần số tim, màu sắc da và nổ lực hô hấp của trẻ nên được đánh giá lại để xác định liệu cần can thiệp thêm (ví dụ: đặt nội khí quản hoặc cho Adrenaline)
Epinephrine (Adrenalin)
Trẻ sơ sinh có nhịp tim chậm < 60 nhịp/phút mặc dù được thông khí và ép ngực đầy đủ nên được cho 1 liều Adrenalin, có thể được cho qua đường tĩnh mạch (được ưu tiên vì hiệu quả hơn) hoặc qua nội khí quản (trong trường hợp đang thực hiện đặt đường truyền tĩnh mạch).
- Qua đường tĩnh mạch (IV): Adrenalin IV được tiêm với liều 0,01 – 0,03 mg/kg (0,1 – 0,3 mL/kg dung dịch 0,1 mg/mL hay 1:10.000 [pha 1 mg/ml Adrenalin với 9mL nước muối sinh lý được tỷ lệ 0,1 mg/mL hoặc dung dịch pha sẵn có tỷ lệ 1:10.000].
- Qua ống nội khí quản (ETT): 0,05 – 0,1 mg/kg (0,5 – 1 mL/kg với dung dịch 0,1 mg/mL)
- Liều có thể được lặp lại sau mỗi 3 – 5 phút nếu tần số tim vẫn < 60 nhịp/phút.
Nếu cho Adrenalin qua ống nội khí quản khi chưa có đường truyền tĩnh mạch và trẻ đáp ứng không đầy đủ, có thể là hợp lý khi cho Adrenalin qua đường tĩnh mạch càng sớm càng tốt khi thiết lập được đường truyền tĩnh mạch, bất kể khoảng thời gian.
Ngoài ra, cần phải tìm và giải quyết các yếu tố khác có thể góp phần gây nhịp tim chậm như: giảm thể tích máu, tràn khí màng phổi.
Tăng thể tích
Hiếm khi xảy ra tình trạng giảm thể tích ở trẻ sơ sinh và cần phải tăng thể tích trong phòng sinh, và chỉ nên xem xét hồi sức thể tích nếu nhịp tim vẫn duy trì < 60 nhịp/phút mặc dù đã thông khí và sử dụng Adrenalin đầy đủ.
Có thể nghi ngờ giảm thể tích máu nếu có xuất huyết trước hoặc trong khi sinh (có thể do biến cố dây rốn, nhau tiền đạo, nhau bong non hoặc chấn thương), hoặc nếu có dấu hiệu lâm sàng về giảm thể tích máu mặc dù đo nhịp tim đầy đủ, chẳng hạn như xanh xao(tái nhợt), tưới máu kém, mạch yếu.
Liều lượng: truyền NaCl 0,9% 10 mL/kg trong 5 đến 10 phút. Lặp lại nếu cần thiết, dựa trên đáp ứng với liều ban đầu.
Các dung dịch khác có thể được chấp nhận bao gồm: Ringer Lactate hoặc máu nhóm O Rh âm (truyền máu được ưu tiên hơn nếu sẵn có và nghi ngờ hoặc ghi nhận tình trạng mất máu nghiêm trọng và/hoặc thiếu máu).
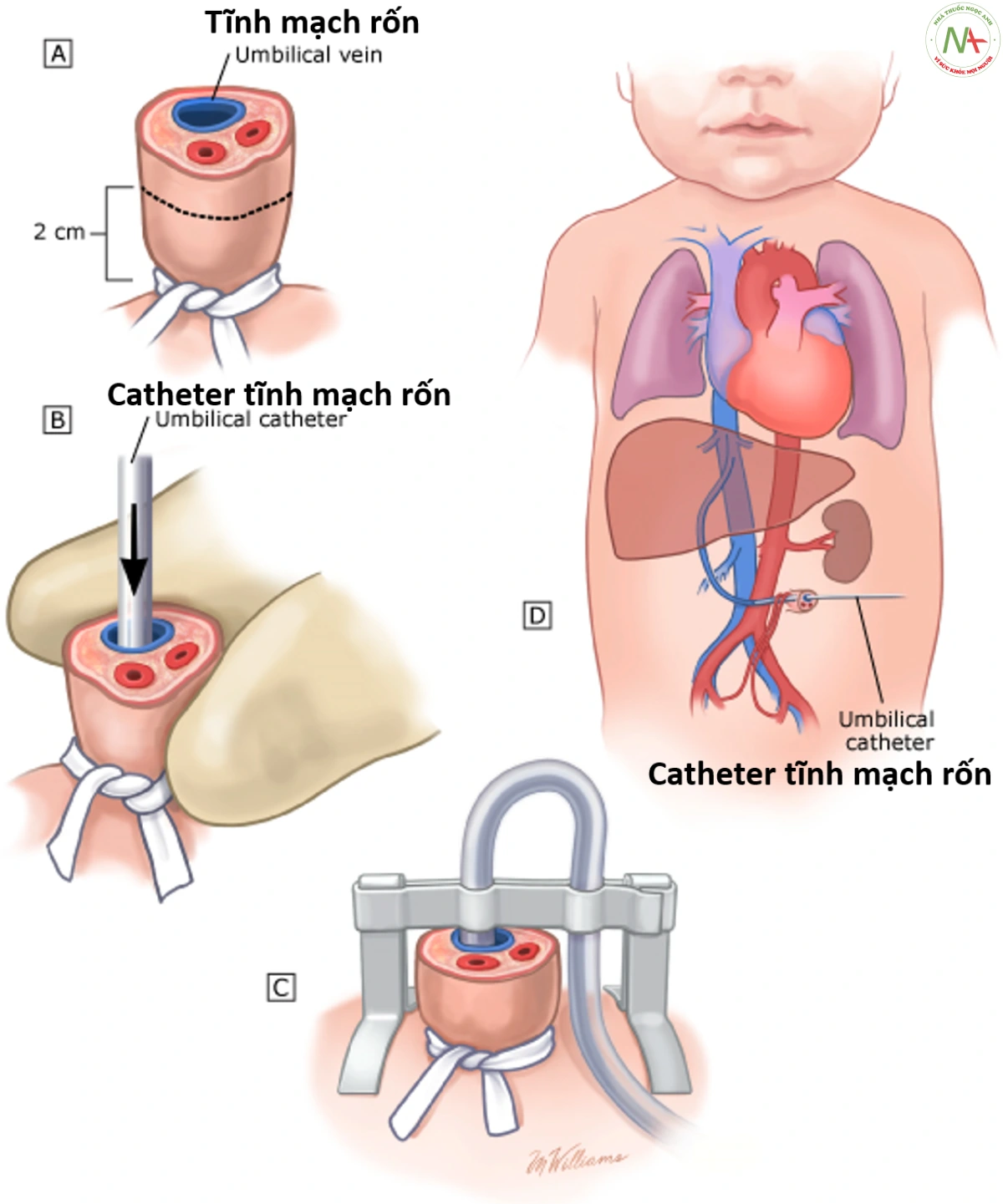
Đặt đường truyền tĩnh mạch rốn
Các bước để đặt catheter tĩnh mạch rốn (UVC) như sau:
- A. Sau khi chuẩn bị cuống rốn bằng dung dịch sát trùng, buộc dây rốn chắc chắn quanh gốc rốn bằng nửa nút thắt để cầm máu từ gốc dây rốn nhưng vẫn cho phép UVC đi qua. Cắt phần dây rốn còn sót lại cách da khoảng 2 cm.
- B. Xác định vị trí tĩnh mạch rốn (có thành mỏng, điển hình là đầu ở vị trí 12 giờ, và ở trẻ sơ sinh chảy máu sau khi cắt). Đối với những bệnh nhân được hồi sức bên ngoài phòng sinh, xác định và loại bỏ cục máu đông ở tĩnh mạch rốn bằng cách sử dụng một dụng cụ cầm máu nhỏ, cong.
- B và C. Trong khi giữ gốc rốn bằng tay không thuận, đưa UVC đã chuẩn bị trước vào trong tĩnh mạch khoảng 3 đến 5 cm ở trẻ đủ tháng (2 đến 4 cm ở trẻ sinh non tháng) và kiểm tra xem máu có quay trở lại không.
- D. Sau khi xác nhận có máu trở lại, hãy cố định catheter thủ công bằng tay hoặc bằng băng dính và cho dùng thuốc. Vì UVC cấp cứu có thể thường xuyên bị đặt sai vị trí trong quá trình hồi sức, nên hãy kiểm tra lượng máu quay trở lại trước mỗi lần sử dụng.
Những can thiệp không được khuyến cáo
Duy trì bơm phồng phổi
Đối với trẻ sơ sinh non tháng, người ta yêu cầu rằng việc sử duy trì bơm phồng phổi (được định nghĩa là nhịp thở áp lực dương được giữ bơm phồng phổi đủ trong 10 – 20 giây), trong phòng sinh trong quá trình hồi sức sơ sinh có thể cải thiện kết cục hơn so với PPV tiêu chuẩn. Tuy nhiên, dữ liệu công bố không cho thấy lợi ích của việc duy trì bơm phồng phổi khi sinh trong việc cải thiện sự sống còn hoặc giảm nguy cơ BPD(loạn sản phế quản phổi) và lo ngại có thể tăng tỷ lệ tử vong.
Vì thế, tại phòng sinh, nên tiếp tục sử dụng PPV tiêu chuẩn cho trẻ sơ sinh non tháng cần hồi sức.
Naloxone
Naloxone là một thuốc đối kháng với ma túy (Opioid), nó không được khuyến cáo như một phần của hồi sức ban đầu trong phòng sinh, bởi vì thiếu dữ liệu chứng minh hiệu quả của nó và vẫn còn sự không chắc chắn về liều lượng, đường dùng, và độ an toàn. Mặc dù, Opioid được mẹ sử dụng trong thời kỳ chu sinh có thể gây suy hô hấp ở trẻ sơ sinh, nhưng nhìn chung việc chú ý đến thông khí và oxy hóa là đủ đối với hồi sức sơ sinh.
Natri bicarbonate
Không có đủ bằng chứng để xác định liệu Natri bicarbonate có lợi hay có hại trong hồi sức sơ sinh. Mặc dù, về lý thuyết nó có lợi trong việc điều chỉnh tình trạng nhiễm toan, nhưng có bằng chứng cho thấy nó ảnh hưởng xấu đến chức năng cơ tim và não. Do không chắc chắn về lợi ích và khả năng tác dụng bất lợi, không khuyến cáo sử dụng Natri bicarbonate thường quy như một phần của hồi sức sơ sinh.
Nếu Natri bicarbonate được sử dụng, chỉ nên sử dụng sau khi đã thông khí và tuần hoàn đầy đủ để ngăn ngừa tình trạng tăng CO2. Natri bicarbonate là một chất ăn mòn da và ưu trương, và nếu sử dụng phải được truyền qua tĩnh mạch lớn. Do còn nhiều tranh cãi về việc sử dụng nó trong hồi sức sơ sinh, nên chưa có liều lượng nào được thiết lập. Nếu sử dụng, liều thông thường là 1 hoặc 2 mEq/kg, truyền với tốc độ không quá 1 mEq/kg mỗi phút.
HỒI SỨC BAN ĐẦU THẤT BẠI
Hiếm khi trẻ sơ sinh không đáp ứng với các nổ lực hồi sức ban đầu. Trong trường hợp hồi sức thất bại, đội nhóm lâm sàng cần xem xét tất cả các bước hồi sức đã được thực hiện đầy đủ và đúng cách hay chưa. Nếu trẻ không đáp ứng mặc dù đã thực hiện hồi sức đúng cách, những dấu hiệu sau đây có thể giúp xác định và có thể xác định nguyên nhân:
– Không đáp ứng với PPV:
- Tắc nghẽn cơ học (ví dụ: phân su, chất nhày, teo lỗ mũi, dị tật đường thở hầu họng [trình tự Robin] hoặc màng thanh quản).
- Suy giảm chức năng phổi (tràn khí màng phổi, tràn dịch màng phổi, thoát vị hoành bẩm sinh, thiểu sản phổi, viêm phổi bẩm sinh hoặc bệnh màng hyaline)
– Chứng xanh tím trung tâm – bệnh tim bẩm sinh
– Nhịp tim chậm dai dẳng – block tim
– Ngừng thở – chấn thương não (bệnh não thiếu máu cục bộ do thiếu oxy), rối loạn thần kinh cơ bẩm sinh hoặc suy hô hấp do dùng thuốc ở mẹ.
NGỪNG TIẾP TỤC HỒI SỨC
Các nổ lực hồi sức có thể ngừng sau 20 phút hồi sức hiệu quả bao gồm đặt nội khí quản và sử dụng Adrenalin, nếu trẻ sơ sinh đã được chứng minh là không có dấu hiệu của sự sống (không có nhịp tim hoặc nổ lực hô hấp trong > 20 phút). Trong khoảng thời gian này, các mục tiêu chăm sóc được chuyển hướng sẽ thảo luận với các thành viên của nhóm y tế và gia đình.
Như đã trình bày ở trên, nếu sau khi bắt đầu hồi sức, dữ liệu bổ sung chứng minh rằng kết cục gần như là chắc chắn tử vong sớm hoặc tỷ lệ bệnh tật cao không thể chấp nhận được, thì có thể ngừng hỗ trợ nếu được cha mẹ và nhóm y tế đồng ý.
SAU HỒI SỨC
Trẻ sơ sinh cần hồi sức có nguy cơ tiến triển biến chứng sau hồi sức. Thời gian hồi sức càng dài và phạm vi hồi sức lớn hơn, thì khả năng xảy ra các biến chứng nghiêm trọng sau đó càng cao. Trẻ sơ sinh nên được theo dõi chặt chẽ trong phòng chăm sóc đặc biệt dành cho trẻ sơ sinh hoặc được theo dõi phân loại để phát hiện các dấu hiệu xấu đi thêm và các biến chứng có thể bao gồm:
- Hạ thân nhiệt hoặc tăng thân nhiệt.
- Hạ đường huyết (sau khi mất nguồn cung cấp glucose liên tục qua nhau thai, nồng độ glucose ở trẻ sơ sinh khỏe mạnh sẽ giảm trong hai giờ sau khi sinh). Sàng lọc hạ đường huyết trong vòng một giờ sau sinh đối với trẻ có triệu chứng phù hợp với hạ đường huyết hoặc trẻ có nguy cơ bị hạ đường huyết như sinh non (< 37 tuần), trẻ lớn hoặc nhỏ so với tuổi thai và trẻ sơ sinh của mẹ bị đái tháo đường.
- Các biến chứng về thần kinh trung ương: ngưng thở, co giật hoặc bệnh não thiếu máu cục bộ do thiếu oxy.
- Biến chứng về phổi: tăng áp phổi, viêm phổi, rò rỉ khí từ phổi hoặc thở nhanh thoáng qua ở trẻ sơ sinh.
- Hạ huyết áp
- Bất thường về điện giải
- Khó khăn khi bú: tắc ruột, xuất huyết tiêu hóa, hoặc rối loạn chức năng bú hoặc nuốt.
TÀI LIỆU THAM KHẢO
- Caraciolo J Fernandes, MD (2023), Neonatal resuscitation in the delivery room. Uptodate 09.2023
- Queensland Clinical Guidelines (2022), Neonatal resuscitation. Queens Clinical Guidelines. 2022
- Khalid Aziz, Henry C. Lee (2020), Neonatal Resuscitation: 2020 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care
