Tác giả: Hồ Hoàng Kim, Hoàng Bùi Hải
1. CÁC LIỆU PHÁP OXY TRONG ĐIỀU TRỊ SUY HÔ HẤP DO COVID-19
1.1. Chỉ định
Theo hướng dẫn của Bộ Y tế, cũng như các hướng dẫn của các tổ chức quốc tế (như WHO) thì bệnh nhân COVID-19 mức độ nặng cần phải được điều trị hỗ trợ oxy với các liệu pháp oxy ban đầu. Phân loại đó bao gồm các tiêu chí sau:
- Sốt/nghi ngờ nhiễm trùng hô hấp.
- Thở nhanh ≥ 30 lần/phút, khó thở nặng.
- SpO2 < 93% khí trời; hay bất kì liệu pháp oxy nào.
- Tổn thương phổi > 50% phế trường trong vòng 24-48 giờ.
Bên cạnh đó, liệu pháp oxy được sử dụng như biện pháp xuống thang trong quá trình cai máy thở xâm nhập và không xâm nhập.
Đối với hồi sức suy hô hấp do bệnh lý COVID-19 hầu như không có chống chỉ định như môi trường hồi sức thông thường. Sử dụng liệu pháp oxy không thích hợp bao gồm các tình huống sau:
- Bệnh nhân thuộc nhóm trung bình.
- Bệnh nhân hôn mê sâu (điểm Glasgow < 8 điểm).
- Bệnh nhân suy hô hấp rất nặng kèm rối loạn huyết động có nguy cơ ngừng thở, ngừng tuần hoàn.
1.2. Phân loại suy hô hấp
1.2.1. Phân loại theo mô bệnh học – cơ học hô hấp
Theo tác giả Gattinoni, đặc điểm lâm sàng, cơ học hô hấp hình ảnh học – mô bệnh học chia đặc điểm thành 2 nhóm và có tác động đến chiến lược điều trị:
- Type L (low): phổi mềm.
- Type H (high): phổi cứng.
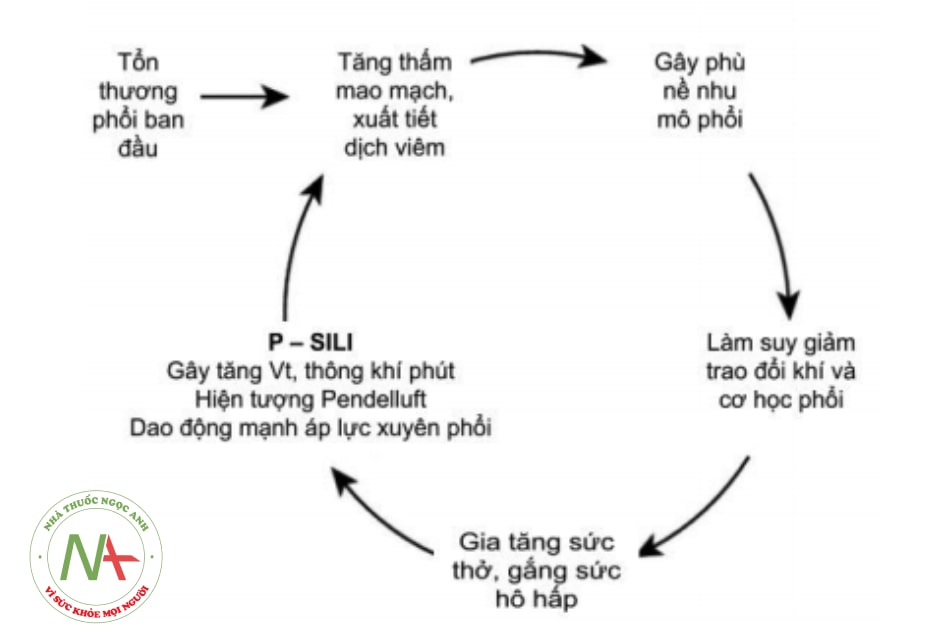
Chú ý về khái niệm: Tổn thương phổi do chính bệnh nhân gây ra – P-SILI (Patient Self-Inflicted Lung Injury): khi phổi bị tổn thương và khả năng thở bệnh nhân còn mạnh thì việc gắng sức của bệnh nhân sẽ làm tổn thương phế nang trở nên trầm trọng hơn.
Bảng 8.1. Phân loại kiểu hình suy hô hấp theo mô bệnh học – cơ học hô hấp
| ĐẶC ĐIỂM | TYPE L | TYPE H |
| Mô bệnh học |
| Hình ảnh Xquang | Có thể chưa ghi nhận rõ ràng trên phim Xquang. |
|
| MSCT |
| Lâm sàng | – Tỉnh dù SpO2 rất thấp– “Happy hypoxemia”: giảm oxy máu thầm lặng
– Còn khả năng thở tốt – Xuất hiện giai đoạn đầu, thường gặp lúc nhập viện – Thích hợp với HFNC, thở máy không xâm nhập (CPAP; BiPAP) – Đáp ứng với nằm sấp – Đáp ứng kém với PEEP, huy động phế nang (vì làm mất tương xứng thông khí/ tưới máu hơn) |
– Kiểu hình suy hô hấp kinh điển– Type L có thể tiến triển sang Type H sau 5-7 ngày
– Suy kiệt cơ hô hấp sớm – Các liệu pháp oxy truyền thống thường thất bại ở mức độ trung bình và nặng – HFNC, Thở máy không xâm nhập nên cân nhắc – Nằm sấp đáp ứng tốt – Đáp ứng với PEEP và huy động phế nang |
| Hồi sức hô hấp | – Cho thở HFNC sớm– Có thể sử dụng các liệu pháp oxy truyền thống trước khi leo thang
– Chấp nhận ngưỡng SpO2 thấp > 84% (giảm oxy máu cho phép) – Thở máy không xâm nhập nếu HFNC thất bại – Cho nằm sấp sớm, thường xuyên – PEEP cao không thích hợp – Huy động phế nang không hiệu quả – Kháng đông liều điều trị bất chấp phân độ |
– HFNC, NIV dễ thất bại
– Các liệu pháp oxy truyền thống thường thất bại ở mức độ trung bình và nặng – Đáp ứng với PEEP – Có thể dùng huy động phế nang – Nằm sấp 12-16 giờ – Kháng đông nên dùng liều dự phòng ngay cả khi nguy kịch |
Chú thích: High-flow nasal cannula: Liệu pháp oxy thông qua ống thông mũi dòng cao; NIV: Thông khí không xâm nhập; PEEP: Áp lực dương cuối thì thở ra; MSCT: Cắt lớp vi tính đa dãy. CPAP: Thông khí áp lực dương liên tục. BiPAP: Thông khí áp lực dương hai thì.
1.2.2. Phân loại kiểu hình dựa trên khí máu động mạch
Cần phải có sự phân loại mô hình suy hô hấp theo khí máu động mạch. Vì:
- Vì có hay không có tình trạng tăng CO2 máu và các nguy cơ tăng CO2 máu hiện diện sẽ quyết định việc lựa chọn liệu pháp oxy thích hợp.
- Bệnh nhân COVID-19 có thể đồng mắc các bệnh nền mà khi can thiệp chúng ta cần chú ý không làm trầm trọng hơn vấn đề hô hấp bệnh nhân.
- Chọn lựa cách thức – công cụ hỗ trợ hô hấp không xâm nhập thích hợp có thể làm giảm tỷ lệ đặt nội khí quản không cần thiết.
Bảng 8.2. Phân độ suy hô hấp theo khí máu động mạch
| SUY HÔ HẤP TYPE 1 | SUY HÔ HẤP TYPE 2 |
| Bão hòa O2 máu đều thấp (PaO2 < 60 mmHg khí trời) | |
| PaCO2 bình thường hay thấp (< 45 mmHg) | PaCO2 cao ( > 45 mmHg) |
| Bản chất hư hại màng phế nang – mao mạch.Bất tương xứng thông khí/tưới máu (shunt). | Mất khả năng thông khí (do thuốc, do kiệt hô hấp…)Bệnh đồng mắc: Bệnh phổi tắc nghẽn mạn tính (COPD)…. |
| Gần như luôn gặp với Type L nhưng với lâm sàng “giảm oxy máu thầm lặng”.Viêm phổi khác, cơn hen phế quản giai đoạn đầu….
Bệnh nhân khả năng thở tốt. |
Giai đoạn sau của Type L (bắt đầu kiệt hô hấp).Type L + béo phì, thở đã không còn tốt. |
1.3. Các hệ thống thiết bị sử dụng trong liệu pháp oxy
Có nhiều loại thiết bị có sẵn để cung cấp oxy hỗ trợ hô hấp. Hệ thống phân phối được chia thành 2 nhóm: lưu lượng thấp hoặc lưu lượng cao, cung cấp lượng oxy bổ sung không kiểm soát được hoặc có kiểm soát cho bệnh nhân (Hiệp hội Lồng ngực Anh, 2017).
Việc lựa chọn phải dựa trên việc phòng ngừa và điều trị giảm oxy máu và ngăn ngừa các biến chứng của tăng oxy máu. Các yếu tố như lượng oxy cần thiết, sự hiện diện của bệnh hô hấp nền cũng như xu hướng diễn tiến của bệnh lý đang mắc, tuổi tác, môi trường (đơn vị chăm sóc tăng cường – HDU hay đơn vị chăm sóc đặc biệt – ICU), sự hiện diện của đường thở nhân tạo (mở khí quản), nhu cầu về độ ẩm, khả năng chịu đựng hoặc vấn đề bệnh nhân có tuân thủ điều trị hay không hoặc nhu cầu để có lượng oxy phù hợp và chính xác phải được xem xét để chọn thiết bị cung cấp oxy chính xác (Hiệp hội Lồng ngực Anh, 2017).
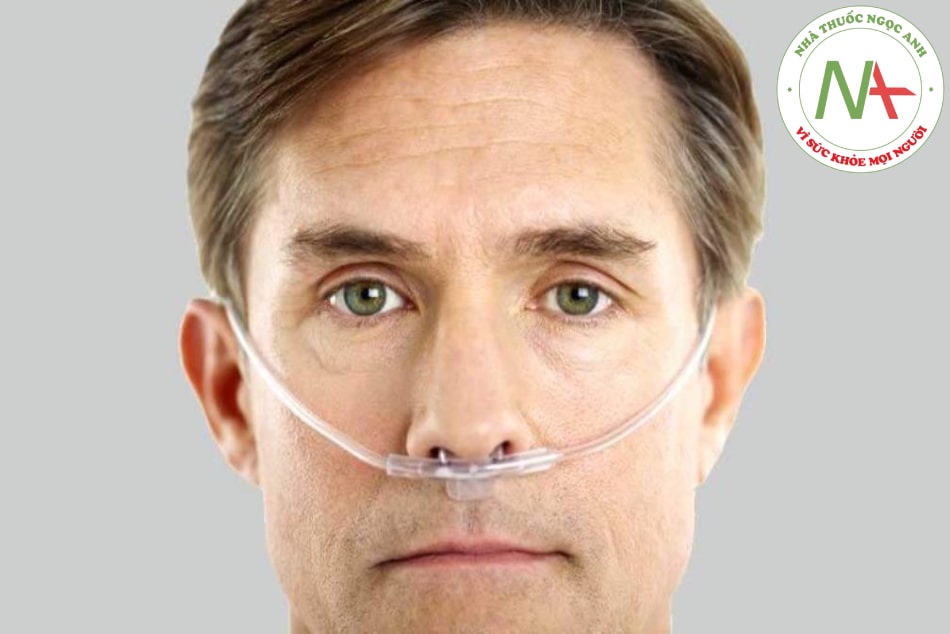
1.3.1. Hệ thống cannula mũi (dòng thấp)
Cannula mũi bao gồm một ống có 2 lỗ nhỏ nối với ngạnh ngắn được đưa vào các lỗ mũi để cung cấp oxy trực tiếp từ lưu lượng kế hoặc qua không khí ẩm cho bệnh nhân. Nó được sử dụng cho liệu pháp ngắn hạn hoặc dài hạn (bệnh nhân COPD thở tại nhà), và được sử dụng tốt nhất với những bệnh nhân ổn định cần lượng oxy thấp.
Ưu điểm: Có thể cung cấp nồng độ O2 từ 24% đến 40%, thông dụng nhất. Có thể cung cấp O2 với tốc độ 1 đến 6 lít mỗi phút (mỗi lít cung cấp được khoảng 4% FiO2). Rất tiện lợi vì bệnh nhân có thể nói chuyện và ăn uống trong khi được thở oxy. Dễ sử dụng, chi phí thấp và dùng một lần.
- Hình 8.1. Thở cannula mũi
Hạn chế: Dễ bị bung ra, không hiệu quả nếu bệnh nhân thở bằng miệng hoặc bị tắc lỗ mũi, lệch vách ngăn hoặc polyp. Nếu dùng dòng > 4 lít/phút dễ bị khô và kích ứng mũi.
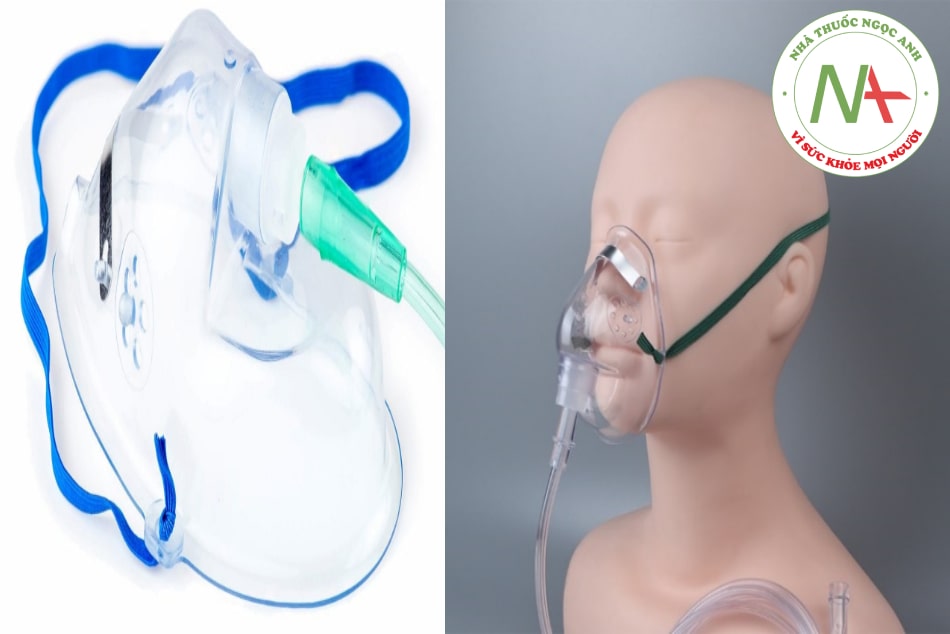
1.3.2. Mask mặt đơn giản (dòng thấp)
- Hình 8.2. Hệ thống thở oxy mask mặt đơn giản
Một mask vừa khít với miệng và mũi của bệnh nhân và bao gồm các cổng thở ra (các lỗ ở mặt bên của mặt nạ) để bệnh nhân thở ra CO2. Những lỗ này phải luôn luôn mở. Mặt nạ được giữ cố định bằng dây đàn hồi quanh đầu, và có một miếng kim loại để định hình trên mũi để cho phép mặt nạ ôm khít hơn. Bình ẩm có thể gắn vào nếu nồng độ khí làm khô bệnh nhân.
Ưu điểm: Có thể cung cấp nồng độ O2 ở mức độ vừa phải từ 40% đến 60%. Lưu lượng kế có thể cung cấp O2 ở 6 đến 10 L/phút. Hiệu quả phụ thuộc vào độ vừa vặn của mask và nhu cầu hô hấp của bệnh nhân.
Nhược điểm: Khó ăn uống khi dùng mask. Mask có thể hạn chế đối với một số bệnh nhân, những người có thể cảm thấy ngột ngạt khi đeo mask hay mắc hội chứng sợ buồng kín, dễ sặc khi bệnh nhân nôn.
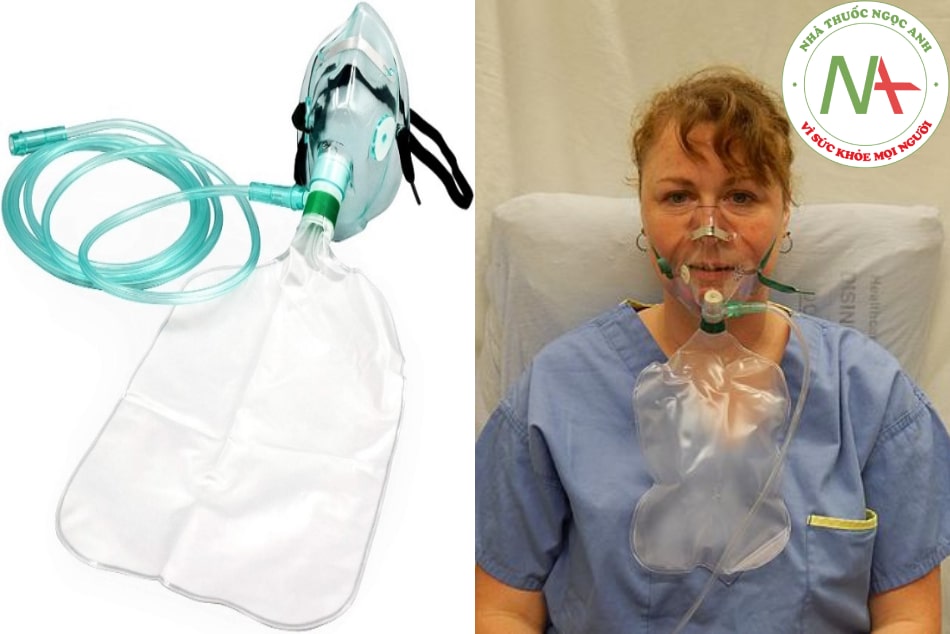
1.3.3. Hệ thống mask mặt không thở lại (dòng cao)
Bao gồm một mask đơn giản và một túi chứa nhỏ gắn vào ống oxy kết nối với đồng hồ đo lưu lượng. Với mask không thở lại, không có khí thở ra tái thở. Nó có một loạt van một chiều giữa mặt nạ và túi và các nắp trên các cổng thở ra. Khi hít vào, bệnh nhân chỉ hít vào từ túi chứa; khi thở ra, các khí bị ngăn không cho chảy vào túi chứa và được dẫn ra ngoài qua các cổng thở ra.
- Hình 8.3. Hệ thống mask không thở lại
Ưu điểm: Với độ vừa khít, mask có thể cung cấp từ 60% đến 80% FiO2 với một lưu lượng kế có thể cung cấp dòng O2 ở 10 đến 15 lít/phút. Tốc độ dòng phải đủ cao để đảm bảo rằng túi chứa được bơm căng trong khi hít vào.
Nhược điểm: Những chiếc mask này có nguy cơ gây ngạt thở nếu dòng khí bị gián đoạn. Túi không bao giờ được xì hơi hoàn toàn. Không bao giờ được để bệnh nhân một mình trừ khi các van một chiều trên các cổng thở ra được tháo ra. Thiết bị này được các bác sĩ điều trị hô hấp sử dụng cho các bệnh nhân có nhu cầu oxy cao, ngắn hạn, cụ thể như trước khi đặt nội khí quản và vận chuyển bệnh nhân. Tuy nhiên, trong điều kiện đại dịch hiện nay, mask không thở lại 1 phần được cân nhắc sử dụng dài hạn tại các khu hồi sức (HDU hay ICU). Hệ thống có thể có 1 số yếu điểm: (1) nguy cơ ngạt thở, (2) nguy cơ tăng oxy, và (3) khả năng thiếu độ ẩm. Mask yêu cầu phải khít, cho nên gây nóng và khó chịu – hạn chế hoạt động của bệnh nhân (nói, ăn uống).
1.3.4. Hệ thống mask thở lại một phần (dòng cao)
Túi phải luôn căng phồng một phần. Tốc độ dòng phải đủ cao để giữ cho túi phồng lên một phần.
- Hình 8.4. Hệ thống mask thở lại 1 phần
Ưu điểm: Có thể cung cấp 10 đến 12 lít/phút với nồng độ O2 từ 80% đến 90%. Dùng ngắn hạn cho những bệnh nhân cần lượng oxy cao.
Nhược điểm: Túi xả khí một phần không có van một chiều nên khí thở ra trộn lẫn với khí hít vào. Mask có thể gây nóng và bí bách cho bệnh nhân, đồng thời cản trở việc ăn uống và nói chuyện, tăng nguy cơ hít sặc khi bệnh nhân nôn ói.
1.3.5. Venturi mask (dòng cao)
Hệ thống dòng cao bao gồm một lọ nước vô trùng, ống gấp nếp, túi thoát, hệ thống phun sương tỷ lệ không khí/oxy và mask hoạt động với ống sóng. Mask có thể là mask khí dung, mask mở khí quản, T-tube hoặc lều che mặt. Điều quan trọng là dòng oxy vượt quá tốc độ dòng thở vào của bệnh nhân, và rất ít khả năng bệnh nhân hít thở không khí trong phòng.
Ưu điểm: Hệ thống có thể cung cấp 24% đến 60% O2 ở 4 đến 12 lít/phút. Cung cấp mức oxy chính xác hơn bằng cách kiểm soát lượng oxy cung cấp. Cổng trên ống gấp nếp (đế của mặt nạ) đặt nồng độ oxy. Cung cấp oxy ẩm để bệnh nhân thoải mái, không làm khô niêm mạc.
- Hình 8.5. Hệ thống venturi mask và chỉnh liều FiO2
Nhược điểm: Mặt nạ có thể gây nóng và bí bách đối với một số bệnh nhân, đồng thời cản trở việc nói chuyện và ăn uống. Cần phải có mask vừa vặn.
Bảng 8.3. Tóm tắt ưu điểm và hạn chế các hệ thống Liệu pháp oxy ban đầu (COT)
| DỤNG CỤ | ||||
| Dòng O2 | 1-6 lít/phút | 5-10 lít/phút | 2-15 lít/phút | 10-15 lít/phút |
| FiO2 | 24-40% | 40-60% | 24-60% | 80-95% |
| Thuận lợi | – Giao tiếp dễ– Ăn uống dễ
– Rẻ |
– FiO2 ổn định– Dễ chịu
– Giao tiếp dễ |
– FiO2 ổn định
– Không ứ CO2 |
– FiO2 cao, ổn định
– Tránh thở lại CO2 máu |
| Bất lợi | – FiO2 không ổn định– Kích thích mũi | – Ăn uống bất tiện– Nguy cơ hít sặc | – Nguy cơ hít sặc | – Nguy cơ hít sặc– Vẫn có thể hít lại CO2 một phần |
| Chú ý khi dùng | Vị trí ngạnh mũi không đúng | Không dùng < 5 lít/phút: dễ ứ CO2 máu | Có thể dùng cho bệnh nhân có nguy cơ ứ CO2 | Tránh dùng cho bệnh nhân có nguy cơ ứ CO2 |
1.4. Lựa chọn khởi đầu hệ thống liệu pháp oxy ban đầu (COT) cho bệnh nhân COVID-19 bị suy hô hấp
Theo Hướng dẫn của Hiệp hội Lồng ngực Anh quốc về COT (Conventional oxygen therapy) 2017 và Đồng thuận về hỗ trợ hô hấp cho bệnh nhân COVID-19 của nhóm chuyên gia Đức 2020, chúng ta có thể lựa chọn hệ thống COT ban đầu như sau:
Bảng 8.4. Lựa chọn khởi đầu hệ thống liệu pháp oxy ban đầu (COT) cho bệnh nhân COVID-19 bị suy hô hấp
| DẠNG LÂM SÀNG | SUY HÔ HẤP TYPE 1 | SUY HÔ HẤP TYPE 2 | |
| TYPE L | ≤ 94% | ||
| 86-92% | |||
| ≤ 85% (hay lâm sàng nguy kịch) | |||
| TYPE H(ARDS cổ điển) | Nhẹ | ||
| Trung bình | |||
| Nặng | |||
| Mục tiêu | ≥ 90-94% | 88-92% | |
| Kết hợp | Nằm sấp thức tỉnh khi thích hợp lâm sàng | ||
Chú thích: HFNC (High-flow nasal cannula): Liệu pháp oxy thông qua ống thông mũi dòng cao; NIV: Thông khí không xâm nhập; PEEP: Áp lực dương cuối thì thở ra; ARDS: Hội chứng suy hô hấp cấp tiến triển; NKQ: Nội khí quản. CPAP: Thông khí áp lực dương liên tục. BiPAP: Thông khí áp lực dương hai thì.
1.5. Chiến lược tiếp cận – theo dõi – xử trí suy hô hấp với liệu pháp oxy ban đầu (COT)
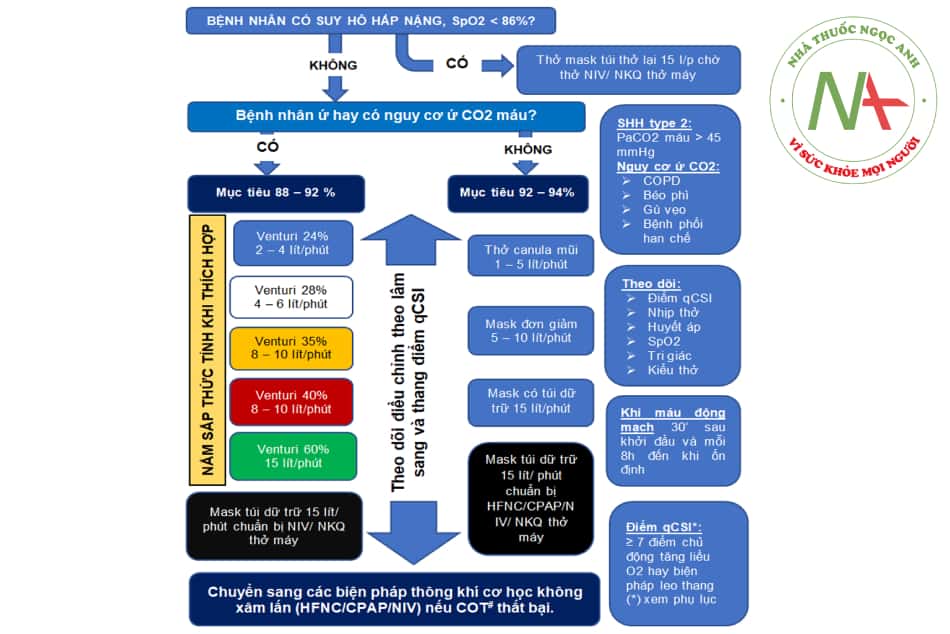
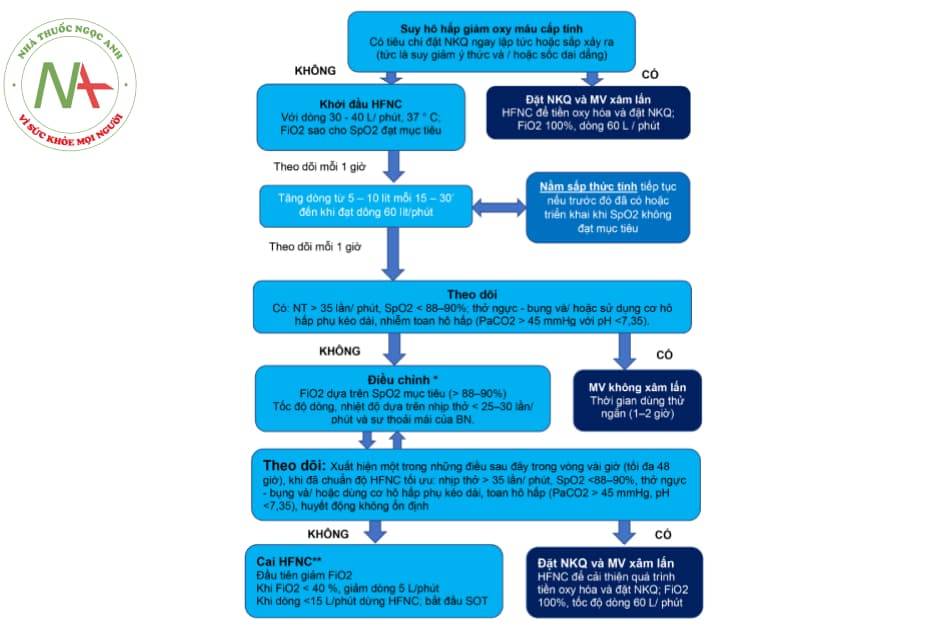
- Hình 8.6. Lưu đồ tiếp cận – xử trí – theo dõi COT trên bệnh nhân COVID-19 suy hô hấp cần hỗ trợ oxy.
(#) xem HFNC; NIV ở mục II, III cùng chương.
(Nguồn: Dựa theo Hướng dẫn Hiệp hội Lồng ngực Anh (BTS) 2017, Hiệp hội Lồng ngực Úc – New Zealand 2015, Đồng thuận chuyên gia Đức 2020)
Các dấu hiệu suy hô hấp đang xấu đi:
- Nhịp thở tăng > 30 lần/phút, mạch tăng > 20% trước đó.
- Huyết áp có thể tăng hay giảm.
- SpO2 giảm > 2%.
- Kích động đến lơ mơ, vã mồ hôi, thở co kéo hơn.
- Khí máu CO2 máu tăng nhiều hơn.
- Không thể đạt được mục tiêu mặc dù được điều chỉnh tối đa.
Vai trò của liệu pháp oxy ban đầu – COT: là bước tiếp cận ban đầu trong hồi sức suy hô hấp do COVID-19 gây ra. Việc nắm rõ ưu điểm và hạn chế của từng hệ thống COT cũng như sử dụng đúng đối tượng, đúng tình huống lâm sàng là rất quan trọng, có thể làm bệnh nhân tốt lên hay xấu đi nhanh chóng.
2. SỬ DỤNG HỆ THỐNG OXY DÒNG CAO (HFNC) TRONG HỒI SỨC HÔ HẤP BỆNH NH N COVID-19 NẶNG VÀ NGUY KỊCH
2.1. Cấu trúc của hệ thống máy HFNC – chỉ định – chống chỉ định
2.1.1. Cấu trúc và chức năng của từng bộ phận hệ thống máy HFNC
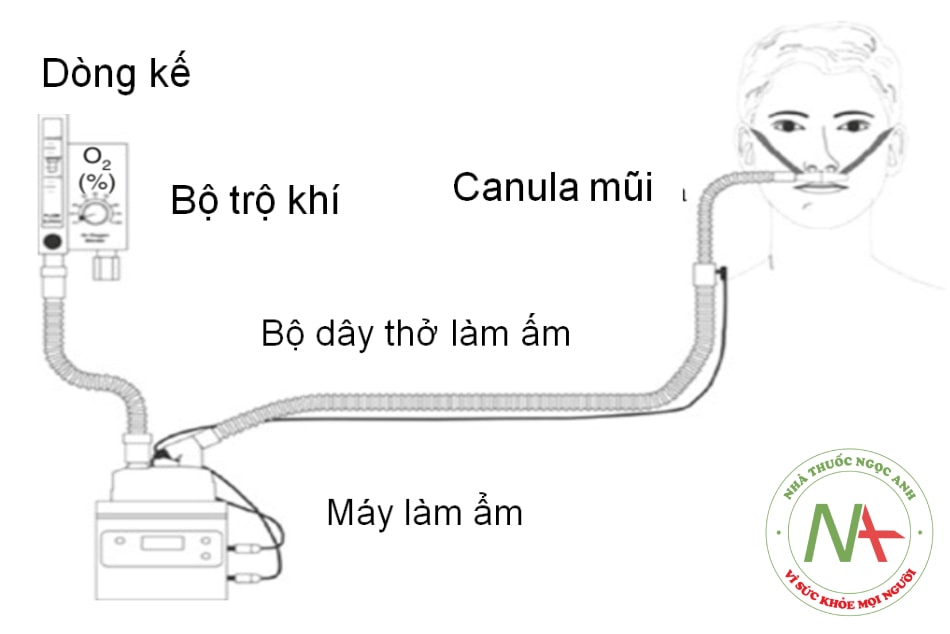
Hệ thống được sử dụng để cung cấp liệu pháp oxy thông qua ống thông mũi dòng cao (HFNC – High flow nasal cannula) bao gồm bốn thành phần:
(1) máy trộn khí và đồng hồ đo lưu lượng; (2) máy tạo ẩm; (3) hệ thống dây thở được làm nóng; (4) ống thông mũi (xem Hình 8.7).
Bộ phận trộn khí – phân phối dòng khí vào FiO2
Khác với các thiết bị cung cấp oxy tiêu chuẩn, tốc độ dòng khí và FiO2 điều chỉnh độc lập với nhau, cung cấp tốc độ dòng từ 2 đến 100 L/phút. Khí được cuốn vào bằng cách sử dụng tua-bin và oxy bổ sung được thêm vào có thể cung cấp FiO2 từ 0,21 đến 1,0 và có thể được tích hợp trong hoặc gắn vào hệ thống phân phối.
Một ưu điểm của hệ thống HFNC so với liệu pháp oxy tiêu chuẩn là:
- Khả năng đáp ứng lưu lượng đầy đủ hơn với nhu cầu hô hấp của bệnh nhân.
- Cung cấp FiO2 được phân phối chính xác hơn và giảm sức cản đường hô hấp. Nhu cầu lưu lượng thở của bệnh nhân người lớn bị suy hô hấp cấp có thể dao động từ 30 L/phút đến hơn 120 L/phút.
- Hình 8.7. Các thành phần của hệ thống HFNC. Máy trộn không khí/oxy và đồng hồ đo lưu lượng cho phép cung cấp FiO2 từ 0,21 đến 1,0 ở lưu lượng lên đến 60 L/phút. Máy tạo độ ẩm hoạt động sẽ làm ấm khí, sau đó khí được cung cấp bởi một bộ phận dây thở được làm nóng đến ống thông mũi.
(Nguồn: Laurent Papazian L, và cộng sự. Sử dụng oxy qua HFNC ở người lớn
ICU: một đánh giá tổng quan. Y học Chăm sóc Chuyên sâu 2016: 42.)
Bảng 8.5. Các tốc độ dòng được chỉ định thường quy cho liệu pháp HFNC
| C N NẶNG | TỐC ĐỘ DÒNG KHUYẾN CÁO CHO HFNC |
| Sơ sinh | Trên 8 lít/phút |
| 0-12 kg | 2 lít/kg/phút hay tối đa 25 lít/phút |
| 13-15 kg | 2 lít/kg/phút hay tối đa 30 lít/phút |
| 16-30 kg | 35-40 lít/phút |
| 31-50 kg | 40-50 lít/phút |
| Trên 50 kg (người lớn) | 40-70 lít/phút |
Làm ẩm
Việc tạo ẩm đầy đủ là điều cần thiết để cung cấp thành công liệu pháp oxy thông qua HFNC vì dòng khí cao mà không làm ẩm sẽ dung nạp kém. Hệ thống phân phối HFNC yêu cầu một máy làm ẩm được làm ấm hoạt động để điều hòa khí tối ưu đến 37°C ở người lớn và 34–37°C ở trẻ em, với 44 mgH2O/L. Điều này giúp giảm bớt các vấn đề liên quan đến việc cung cấp khí khô, lạnh, chẳng hạn như co thắt phế quản, khó chịu và giảm làm khô đàm nhớt. Ngược lại, cung cấp khí được làm ấm và làm ẩm đầy đủ giúp cải thiện khả năng dung nạp và cảm giác thoải mái cho bệnh nhân; tạo điều kiện thuận lợi ho khạc đờm.
Ống (dây) thở vào
Khí làm ẩm, làm ấm được cung cấp cho bệnh nhân thông qua một mạch (dây) thở được sưởi ấm một chi. Mạch (hoặc ống) nhẹ và linh hoạt với một dây nóng được nhúng trong thành ống và được cách nhiệt để giảm thiểu sự ngưng tụ và ảnh hưởng từ nhiệt độ khí trời xung quanh.
Cannula mũi
Khí nóng, ẩm được đưa trực tiếp vào lỗ mũi thông qua hai ống thông có thể vừa khít mà không làm tắc chúng hoàn toàn. Ở trẻ sơ sinh và nhi khoa, khuyến cáo rằng tỷ lệ đường kính ống thông/lỗ mũi không được vượt quá 0,8 và có một khoảng trống có thể nhìn thấy giữa ống thông và lỗ mũi của bệnh nhân.
2.1.2. Chỉ định và chống chỉ định
Chỉ định liệu pháp oxy dòng cao HFNC ở bệnh nhân COVID-19
Khi bệnh nhân thất bại với liệu pháp oxy ban đầu (COT) có hay không có kết hợp nằm sấp thức tỉnh (các dấu hiệu COT thất bại xin xem mục 1.5 phía trên).
Ngoài ra, HFNC còn có thể được sử dụng như một công cụ tiền oxy hóa trước khi đặt nội khí quản.
Chống chỉ định
Do hiện tại thiếu các hướng dẫn đồng thuận liên quan đến việc sử dụng HFNC, hướng dẫn về chống chỉ định là rất hiếm. Chống chỉ định sử dụng HFNC chủ yếu tập trung vào bảo vệ đường thở và các bất thường đường thở trên. Ngoài ra, có một số điều kiện đảm bảo việc sử dụng HFNC một cách thận trọng.
Bảng 8.6. Các điều kiện mà liệu pháp oxy thông qua ống thông mũi dòng cao (HFNC) là chống chỉ định hoặc nên được sử dụng một cách thận trọng
| CHỐNG CHỈ ĐỊNH HFNC | SỬ DỤNG HFNC THẬN TRỌNG |
| – Không thể bảo vệ đường thở
– Thiếu oxy đe dọa tính mạng – Vỡ xương sọ – Chấn thương răng hàm mặt – Phẫu thuật đường hô hấp trên gần đây – Tắc nghẽn mũi, ví dụ: khối u, polyp, biến dạng vách ngăn, chấn thương – Viêm niêm mạc hầu họng nặng – Dị vật đường thở – Chảy máu cam |
– Kích động nặng, không thể làm theo y lệnh
– Nhiễm toan hô hấp – Khả năng nuốt bị giảm – Phẫu thuật thần kinh gần đây hoặc phẫu thuật đường tiêu hóa trên – Da mặt kém toàn vẹn, ví dụ: bỏng |
| Chống chỉ định bổ sung cụ thể đối với việc sử dụng HFNC ở trẻ sơ sinh và trẻ em | Các điều kiện bổ sung cụ thể đảm bảo việc sử dụng HFNC cẩn thận ở trẻ sơ sinh và trẻ em |
| – Lệch ống lệ mũi bẩm sinh (Choanal atresia) ở trẻ sơ sinh
– Một số dị tật sọ mặt – Ngừng thở trung ương nghiêm trọng – Rò thực quản trước và sau phẫu thuật |
– Rối loạn chức năng Bulbar (Hội chứng bóng đèn trương lực thần kinh cơ |
(Nguồn: Parke R.L. (2016) Oxy qua HFNC trong suy hô hấp cấp tính sau khi rút ống: Các chủ đề thực tế chính và ý nghĩa lâm sàng. Trong: Esquinas A. (eds) Thông khí cơ học không xâm nhập và cai máy khó trong ICU. Springer, Cham.)
Các biến cố bất lợi
Các báo cáo về các biến cố bất lợi trong y văn là rất hiếm. Hầu hết các tác dụng ngoại ý đều liên quan đến sự khó chịu của bệnh nhân do nhiệt hoặc dòng khí được cung cấp nhiều dẫn đến khó chịu ở mũi hoặc gây sổ mũi. Một số tác giả báo cáo các tác dụng phụ nhỏ, bao gồm đổ mồ hôi ban đêm, chảy nước mũi, mất ngủ và phát ban trên da.
Căng dạ dày (chướng hơi) liên quan đến việc sử dụng HFNC cũng đã được báo cáo. Ngoài ra còn có rò rỉ khí ở trẻ sơ sinh và trẻ em gây ra chấn thương khí áp. Luôn luôn có khả năng bệnh nhân bị tổn thương da hoặc niêm mạc từ cannula, vì vậy cần phải cẩn thận để ngăn ngừa điều này. Bên cạnh đó, việc liên tục sử dụng lưu lượng dòng với oxi máu liều cao (> 60%) trong thời gian kéo dài sẽ gây nguy cơ xẹp phổi và các biến chứng của tăng oxy máu.
2.2. Tác động sinh lý có lợi của liệu pháp oxy thông qua ống thông mũi dòng cao (HFNC) trong suy hô hấp người lớn
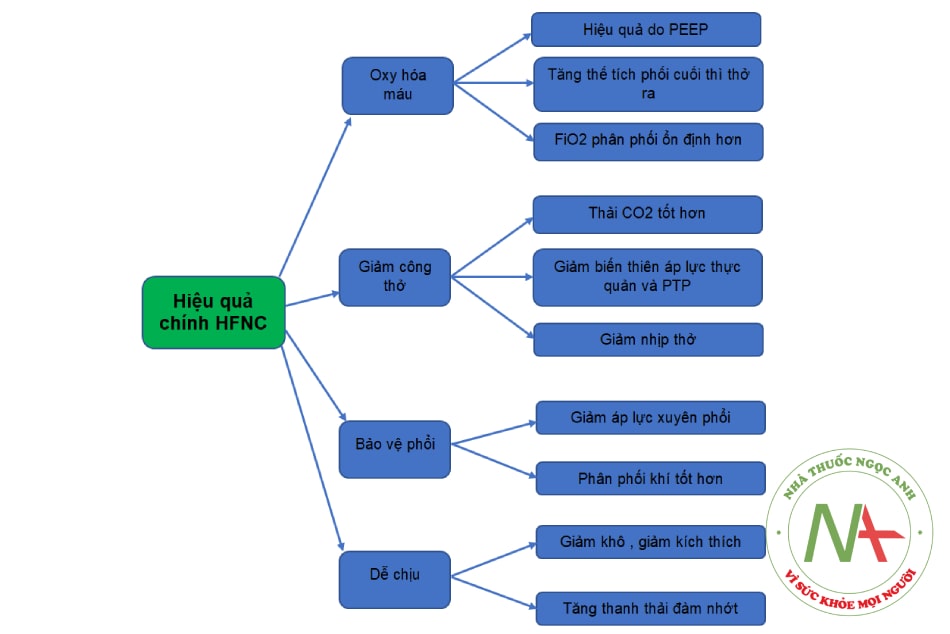
Các nghiên cứu trước đây cho thấy HFNC có liên quan đến nhiều tác động sinh lý, từ cải thiện thể tích phổi đến giảm công thở, đến làm ẩm tối ưu đường thở (Hình 8.8).
- Hình 8.8. Các tác dụng sinh lý chính của liệu pháp oxy thông qua ống thông mũi dòng cao (HFNC)
Chú thích: PEEP (positive end expiration pressure): áp lực dương cuối thì thở ra; PTP (pressure time product): tích số áp lực thời gian.
Ở những người tình nguyện khỏe mạnh, tốc độ dòng cài đặt của HFNC có mối tương quan tuyến tính thuận với mức độ thấp của áp suất dương được tạo ra trong đường hô hấp trên, cho dù miệng đang mở hay đóng. HFNC được phân phối ở 0, 10, 20, 40 và 60 L/phút khi miệng đóng lại tạo ra áp lực đường thở trung bình lần lượt là 0,8; 1,7; 2,9; 5,5 và 7,7 cmH2O. Sự gia tăng tuyến tính tương tự của hiệu ứng áp suất đã được báo cáo trong nghiên cứu của Ritchie et al. và Corley và cộng sự ở trên những bệnh nhân giảm oxy máu.
Bên cạnh đó, các nghiên cứu trên nhóm bệnh nhân suy hô hấp cấp hay mạn tính cũng ghi nhận các tác động có lợi lên chức năng và cơ học của phổi:
- Cung cấp được mức áp lực dương cuối thì thở ra (PEEP): làm cải thiện được khả năng huy động các phế nang bị xẹp từ đó cải thiện trao đổi khí.
- Duy trì được thể tích phổi cuối kỳ thở ra, làm nâng cao khả năng trao đổi khí; cải thiện khả năng thải trừ CO2.
- Cùng với tạo được mức PEEP tương đối và cung cấp được dòng khí tương hợp với nhu cầu bệnh nhân, nên từ đó, giảm được công thở (khả năng gắng sức để hít vào và thở ra). Điều này vô cùng quan trọng trong hoàn cảnh giảm oxy máu trầm trọng, giảm stress hô hấp làm giảm tiêu thụ oxy từ đó dành oxy cho cơ quan quan trọng (tim, não).
- Giảm khả năng gắng sức, làm giảm tác động của hiện tượng P-SILI (xem khái niệm ở mục 1. Các liệu pháp oxy ban đầu), từ đó có lợi ích về việc bảo vệ phổi.
- Do cải thiện sự dễ chịu, cải thiện được stress về tâm lý, bên cạnh cung cấp được đổ ẩm và nhiệt độ cần thiết từ đó giảm hiện tượng khô đờm nhớt, ho khạc đờm tốt hơn.
2.3. Sử dụng – theo dõi liệu pháp oxy thông qua ống thông mũi dòng cao (HFNC) trong xử trí suy hô hấp bệnh nhân COVID-19
Bắt đầu sớm: Nếu PaO2/FiO2 < 300 hoặc SpO2 93% với O2 > 5 L/phút hoặc SpO2 < 94% với FiO2 > 40%.
Bắt đầu muộn: SpO2 < 92% với O2 ở 15 L/phút và hoặc PaO2/FiO2 < 150.
Bắt đầu với 30 L/phút tăng dần đến 60 L/phút để làm quen với bệnh nhân (40–50 nếu không dung nạp); FiO2 để duy trì SpO2 > 93%; Nhiệt độ 31−37ºC tùy theo mức độ thoải mái của bệnh nhân.
Công cụ theo dõi đáp ứng với HFNC:
Chúng ta dùng Chỉ số ROX để đánh giá HFNC có thất bại hay không.
Chỉ số ROX = SpO2 / (FiO2 x Nhịp thở)
Ví dụ: Bệnh nhân đang thở HFNC FiO2 90% và SpO2 là 92%; nhịp thở bệnh nhân là 28 lần/phút.
Chỉ số ROX= 92 / (0,9 x 28) = 2,86.
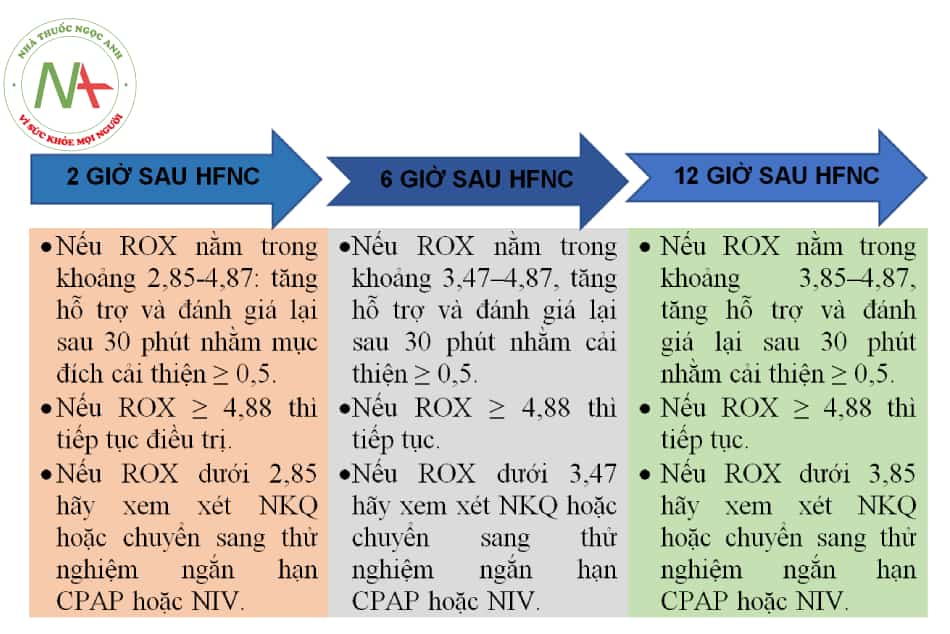
Ứng dụng chỉ số ROX như sau:
ROX ≥ 4,88 tại các thời điểm 2 giờ, 6 giờ, 12 giờ tiên lượng HFNC thành công, nguy cơ đặt nội khí quản thấp.
ROX < 3,85: nguy cơ thất bại HFNC cao, nên cân nhắc đặt nội khí quản chủ động hoặc thử 1–2 giờ thở máy không xâm nhập (NIV).
3,85 ≤ ROX < 4,88: theo dõi sát mỗi 1-2 giờ, nếu chỉ số cải thiện dần thì tiếp tục theo dõi, nếu xấu dần nên chủ động đặt nội khí quản hoặc thử 1–2 giờ thở máy không xâm nhập (NIV).
Các giai đoạn theo dõi:
- Hình 8.9. Các giai đoạn theo dõi đáp ứng liệu pháp oxy thông qua ống thông mũi dòng cao (HNFC)
Chú thích: NKQ: nội khí quản; CPAP: Thông khí áp lực dương liên tục; NIV: thông khí không xâm nhập; HFNC: Liệu pháp oxy thông qua ống thông mũi dòng cao.
Cách thức cai HFNC:
Cách 1: Giảm dòng từ từ mỗi 5-10 l/phút/h. Khi đạt đến 20 l/phút, quá trình giảm FiO2 bắt đầu ở 10%/h cho đến khi đạt 30-40%. Sau đó chuyển sang mask túi dự trữ không thở lại O2 10-15 l/phút.
Cách 2: Giảm dần FiO2 10%/h đến khi đạt 30-40%. Tại thời điểm này, dòng sẽ giảm 5-10 l/phút/h đến khi đạt 20 l/phút. Sau đó chuyển sang mask túi dự trữ không thở lại O2 10-15 l/phút.
Cách 3: Cả dòng và FiO2 sẽ giảm dần đồng thời với tốc độ tương ứng là 10 l/phút và 10%/h, cho đến khi chúng đạt được mục tiêu cai máy HFNC (20 l/phút đối với lưu lượng và 30% đối với FiO2). Sau đó chuyển sang mask túi dự trữ không thở lại O2 10–15 l/phút.
- Hình 8.10. Lưu đồ thở HFNC trên bệnh nhân suy hô hấp do COVID-19.
Chú thích: COT: Liệu pháp oxy ban đầu; NKQ: Nội khí quản; MV: Thông khí cơ học; NT: Nhịp thở; HFNC (High-flow nasal cannula): Liệu pháp oxy thông qua ống thông mũi dòng cao; NIV: Thở máy không xâm nhập; PEEP: Áp lực dương cuối thì thở ra; ARDS: Hội chứng suy hô hấp cấp tiến triển;. CPAP: Thông khí áp lực dương liên tục. BiPAP: Thông khí áp lực dương hai thì. SOT: Liệu pháp oxy tiếp theo.
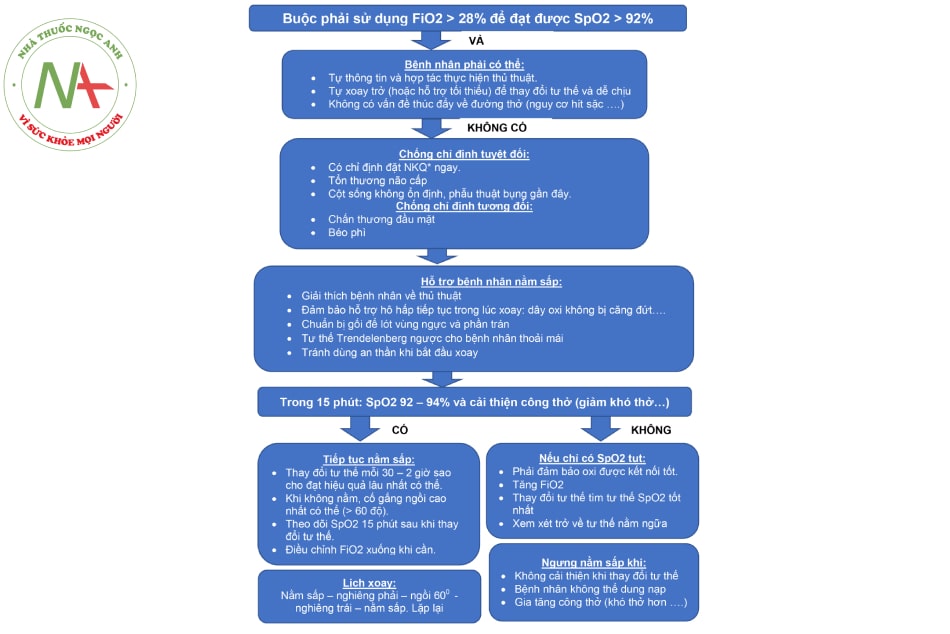
- Hình 8.11. Lưu đồ hướng dẫn thông khí nằm sấp thức tỉnh trên bệnh nhân COVID-19
Chú thích: NKQ: Nội khí quản.
(Nguồn: Dựa theo Hướng dẫn Quốc tế của Nhóm các nhà chăm sóc sức khỏe 2021)
Chăm sóc da và vệ sinh răng miệng trong quá trình trị liệu HFNC
HFNC có tỷ lệ tổn thương liên quan đến tì đè thấp hơn so với mặt nạ được sử dụng để cung cấp NIV nhưng da và niêm mạc bên dưới cannula HFNC phải được kiểm tra thường xuyên để xác định sớm bất kỳ tổn thương nào liên quan đến áp lực. Ngoài ra, phải thường xuyên kiểm tra phần đỉnh của tai để tìm các dấu hiệu tổn thương do đè ép từ dây đeo đầu được sử dụng để cố định ống thông. Nên chăm sóc mắt và miệng thường xuyên để giảm thiểu kích ứng niêm mạc hoặc tổn thương mắt.
2.4. Vai trò của HFNC trong chiến lược hỗ trợ hô hấp không xâm nhập: COT – HFNC – NIV
Chú thích: COT: Liệu pháp oxy ban đầu; HFNC (High-flow nasal cannula): Liệu pháp oxy thông qua ống thông mũi dòng cao; NIV: Thông khí không xâm nhập/lấn; CPAP: Thông khí áp lực dương liên tục. NSTT: Nằm sấp thức tỉnh. (Nguồn: Dựa theo J.C. Wincka và cộng sự)
Như vậy, biện pháp trị liệu hỗ trợ hô hấp với oxy dòng cao qua cannula mũi – HFNC là một biện pháp không xâm nhập an toàn và hiệu quả nếu có chỉ định kịp thời, theo dõi thường xuyên với thang điểm ROX. Khi kết hợp với biện pháp nằm sấp thức tỉnh, thì HFNC là một liệu pháp ngăn chặn tránh bệnh nhân COVID-19 đặt nội khí quản trong chuỗi các biện pháp hồi sức hô hấp không xâm nhập COT – HFNC – NIV.
3. THỞ MÁY KHÔNG X M NHẬP (NIV)
3.1. Chọn bệnh nhân thích hợp thở máy không xâm nhập
Thở máy không xâm nhập (noninvasive ventilation – NIV) ngày nay càng được sử dụng nhiều trong các đơn vị hồi sức và cấp cứu, các bằng chứng cho thấy có nhiều chỉ định hơn cho NIV. Tuy nhiên, chỉ định mạnh mẽ và rõ ràng nhất hiện nay cho NIV là COPD, phù phổi cấp do huyết động, dự phòng suy hô hấp sau rút nội khí quản, suy hô hấp mức độ nhẹ đến trung bình ở bệnh nhân giảm bạch cầu hạt. Bên cạnh đó, mặc dù bằng chứng vẫn còn chưa rõ ràng, nhưng nếu đánh giá bệnh nhân thích hợp và có điều kiện theo dõi và chăm sóc thích hợp (cá thể hóa), NIV vẫn có thể chỉ định cho một số trường hợp.
Bảng 8.7. Các chỉ định thở máy không xâm nhập trên bệnh nhân suy hô hấp cấp (dựa theo độ mạnh bằng chứng)
| Đợt cấp COPD | Nhiều nghiên cứu RCT khẳng định giảm tỷ lệ cần đặt nội khí quản và cải thiện sống còn |
| Phù phổi cấp do huyết động | Nhiều nghiên cứu RCT khẳng định giảm tỷ lệ cần đặt nội khí quản và cải thiện sống còn |
| Dự phòng suy hô hấp sau rút nội khí quản | Một vài nghiên cứu RCT và quan sát ủng hộ sử dụng NIV cho bệnh nhân có nguy cơ suy hô hấp sau rút NKQ |
| Suy hô hấp có suy giảm miễn dịch/ ghép tạng | Một vài nghiên cứu RCT và quan sát ủng hộ sử dụng NIV cho bệnh nhân |
| Suy hô hấp sau phẫu thuật cắt phổi | Một vài nghiên cứu RCT và quan sát ủng hộ sử dụng NIV cho bệnh nhân |
| Bệnh thần kinh cơ | Một vài nghiên cứu RCT và quan sát ủng hộ sử dụng NIV cho bệnh nhân |
| Hội chứng giảm thông khí ở bệnh nhân béo phì | Một vài nghiên cứu quan sát ủng hộ sử dụng NIV cho bệnh nhân |
| Hen phế quản | Một vài nghiên cứu RCT và quan sát ủng hộ sử dụng NIV cho bệnh nhân |
| Chăm sóc cuối đời (DNR) | Một vài nghiên cứu quan sát ủng hộ sử dụng NIV cho bệnh nhân đợt cấp COPD và phù phổi cấp |
| ARDS (hội chứng suy hô hấp cấp) | Một vài nghiên cứu RCT và quan sát ủng hộ sử dụng NIV cho bệnh nhân mức độ nhẹ và cần theo dõi sát |
| Rút nội khí quản thất bại | Chỉ có lợi ích trên bệnh nhân suy hô hấp sau rút nội khí quản có tăng CO2 máu |
Chú thích: NIV: Thông khí không xâm nhập; RCT: Thử nghiệm lâm sàng đối chứng ngẫu nhiên; COPD: Bệnh phổi tắc nghẽn mạn tính.
Chọn lọc bệnh nhân thích hợp cho thở máy không xâm nhập:
Bước 1: Bệnh nhân cần thở máy:
- Bệnh nhân dấu hiệu suy hô hấp: khó thở, co kéo các cơ hô hấp phụ, thở bụng.
- Toan hô hấp, pH < 7,35 và PaCO2 > 45
- Thở nhanh, tần số thở > 25 lần/phút.
- Nhóm bệnh đáp ứng tốt với NIV (đợt cấp COPD, phù phổi cấp… ).
Bước 2: Bệnh nhân không thích hợp cho thở máy không xâm nhập:
- Hôn mê, co giật, hay rối loạn thần kinh trung ương mức độ nặng
- Không có khả năng bảo vệ đường thở hay làm sạch đường thở.
- Huyết động học không ổn định (tụt huyết áp và rối loạn nhịp nguy hiểm).
- Tắc nghẽn hô hấp trên.
- Chảy máu tiêu hóa trên mức độ nặng.
- Phẫu thuật hàm mặt gần đây, chấn thương, bỏng, nhiễm trùng mô mềm vùng mặt không thể cố định
- Phẫu thuật dạ dày – thực quản gần đây.
- Tràn khí màng phổi chưa được dẫn lưu.
- Nôn nhiều.
3.2. Lựa chọn mask thở máy không xâm nhập
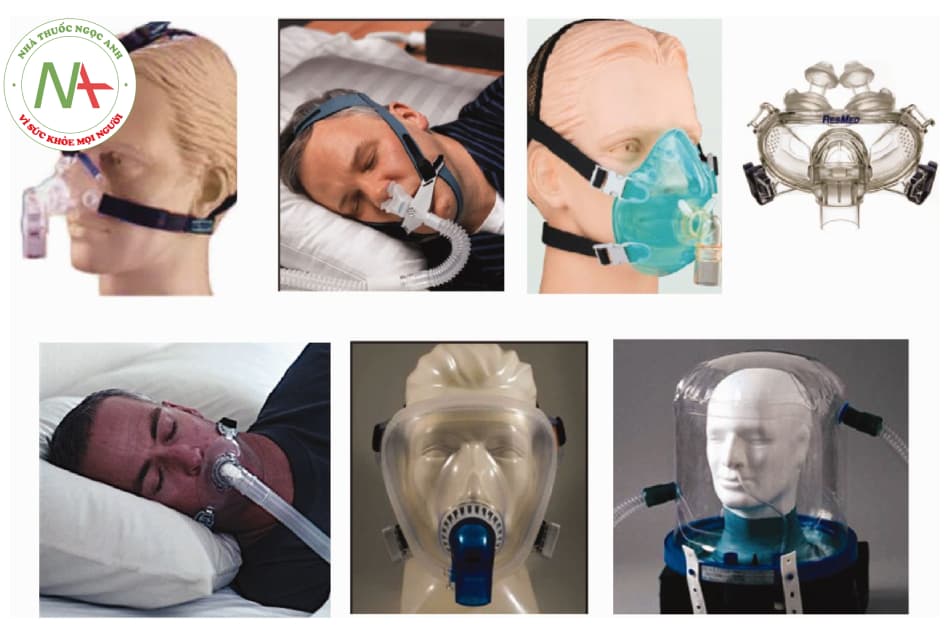
- Hình 8.13. Các loại mask thường dùng trong thở không xâm nhập. Từ trái qua phải và trên xuống, theo thứ tự là: mask mũi, gối mũi, mask mũi miệng, mask lai (mũi – miệng), mask toàn mặt, mask helmet.
Bảng 8.8. Ưu và nhược điểm các loại mask trong thở máy không xâm nhập
| LOẠI MASK | ƯU ĐIỂM | NHƯỢC ĐIỂM |
| Mask mũi | – Ít nguy cơ hít sặc
– Dễ dàng khạc đàm – Ít cảm giác ngộp – Có thể nói chuyện, ăn uống – Dễ cố định – Ít khoảng chết |
– Bị rò khí qua miệng
– Kháng trở cao khi vượt qua mũi – Ít hiệu quả khi mũi bị tắc nghẽn – Mũi bị kích ứng và chảy nước mũi – Khô miệng |
| Mask gối mũi | – Cho phép mang kính– Ít nguy cơ loét da mặt
– Dây cố định đơn giản – Dễ cố định |
– Bị rò khí qua miệng
– Kháng trở cao khi vượt qua mũi – Ít hiệu quả khi mũi bị tắc nghẽn – Mũi kích ứng và chảy nước mũi – Khô miệng |
| Mask mũi miệng | – Kiểm soát dò khí qua miệng tốt hơn
– Hiệu quả hơn trên bệnh nhân thở miệng |
– Tăng khoảng chết
– Ngộp – Tăng nguy cơ hít sặc – Khó ăn, giao tiếp – Ngạt khí máy thở có vấn đề |
| Dụng cụ ngậm qua miệng | – Ít ảnh hưởng đến nói– Khoảng chết rất ít
– Không cần dây cố định |
– Ít hiệu quả nếu như bệnh nhân không thể ngậm kín
– Cần đổi qua mask mũi hay mũi – miệng vào đêm – Rò khí qua mũi – Có thể tổn thương vòm họng |
| Mask lai | – Không rò khí qua miệng
– Cho phép mang kính – Ít nguy cơ loét da |
– Tăng nguy cơ hít sặc
– Khó khăn ăn uống và nói – Ngạt khi máy thở có vấn đề |
| Mask toàn mặt | – Có thể dễ chịu hơn với một số bệnh nhân– Dễ dàng cố định kín
– Ít nguy cơ loét mặt |
– Khoảng chết nhiều hơn
– Khô mắt – Không thể phun khí dung |
| Helmet | – Có thể dễ chịu hơn với một số bệnh nhân– Dễ cố định kín
– Ít loét da mặt |
– Thở lại
– Bất đồng thì với máy thở có thể có – Ít giảm tải cơ hô hấp phụ – Có thể tổn thương ống tai do ồn – Không thể phun khí dung |
Trong thở máy không xâm nhập việc chọn lựa mask vô cùng quan trọng, là một trong những chìa khóa để thở không xâm nhập thành công. Một sai lầm thường gặp là dùng mask quá rộng, dẫn đến rò khí, giảm hiệu quả trigger, hay gây tình trạng mất đồng thì bệnh nhân – máy thở, làm bệnh nhân khó chịu. Khi bệnh nhân rò khí qua miệng, thì mask nên được chọn trong Hồi sức tích cực nên là mask mũi – miệng hay mask toàn mặt.
Một lỗi thường gặp khác là việc cố định quá chặt, làm góp phần gây khó chịu cho bệnh nhân, tăng nguy cơ loét tì đè. Có thể đánh giá mức độ chặt khi cố định mask thông qua cảm nhận của bệnh nhân, hay nhân viên y tế có thể lượng giá thông qua việc đưa được hai ngón tay qua dây cố định.
Nuốt khí cũng thường gặp trên bệnh nhân thở không xâm nhập, tuy nhiên, thường là lành tính vì áp lực đường thở thường thấp hơn áp lực mở thực quản.
Một nguy cơ khác của việc lựa chọn mask không thích hợp là tăng nguy cơ gây loét da vùng mặt. Để giảm nguy cơ nên dùng một số loại dressing nơi có áp lực tì đè cao (trán, cằm, gò má, sống mũi) để hạn chế biến chứng này.
3.3. Chế độ thở không xâm nhập và áp dụng lâm sàng
Rò khí trong quá trình thở không xâm nhập là một yếu tố quan trọng làm cho mất đồng bộ giữa bệnh nhân và máy thở. Cài đặt áp lực hít vào, thở ra, cũng như Vt không thích hợp sẽ làm cho tình trạng rò khí diễn ra nhiều hơn. Do đó, cần phải chọn lựa chế độ thở không xâm nhập sao cho có thể bù trừ khí.
Có 3 loại máy thở có thể thở không xâm nhập: máy thở nhiều chế độ dùng trong hồi sức, máy thở BiPAP, máy thở trung gian.
- Máy BiPAP: máy chỉ có một dây và có cổng thở ra thụ động.
- Máy thở nhiều chế độ thở trong hồi sức: có 2 dây; thở ra – hít vào, với van thở ra chủ động.
- Máy thở tại nhà: là máy thở dành cho vận chuyển hay chăm sóc tại nhà. Đa phần các máy thở dùng trong hồi sức điều có chế độ bù trừ lượng khí rò.
3.4. Áp dụng lâm sàng
Chiến lược thở máy không xâm nhập đòi hỏi bác sĩ lâm sàng và điều dưỡng chăm sóc phải có kiến thức và kỹ năng chăm sóc, huấn luyện cho bệnh nhân cũng như khả năng theo dõi. Mục tiêu cơ bản ban đầu của thông khí không xâm nhập (NIV) là bệnh nhân phải dễ chịu hoặc dung nạp, có cải thiện oxy máu hay không?
3.4.1. Các mục tiêu cụ thể
Giai đoạn ban đầu:
- Giảm khó thở
- Tối ưu hóa sự dễ chịu cho bệnh nhân
- Giảm được công thở
- Cải thiện và ổn định được tình trạng trao đổi khí
- Giảm thiểu các biến chứng
- Tránh đặt nội khí quản
- Tránh trì hoãn đặt nội khí quản
Giai đoạn ổn định về sau:
- Tiếp tục cải thiện và chấm dứt triệu chứng
- Tiếp tục cải thiện và ổn định trao đổi khí
- Cải thiện được thời gian ngủ và chất lượng
- Tối ưu hóa chất lượng cuộc sống cho bệnh nhân
- Cải thiện được chức năng tinh thần, tâm lý
- Kéo dài sự sống
3.4.2. Chọn mode thở
Bệnh nhân suy hô hấp có giảm oxy máu thì mode thở thông khí áp lực dương liên tục (CPAP) là một lựa chọn thích hợp, và ngày nay có thêm nhiều bằng chứng cũng như khuyến cáo CPAP và chế độ không xâm nhập khác đều có lợi trên nhóm bệnh nhân bị phù phổi cấp.
Đối với bệnh nhân đợt cấp COPD, vấn đề chính là thông khí và nguy cơ hiện tượng “bơm quá mức” gây ra auto-PEEP, cho nên chọn một mức PEEP thích hợp để điều chỉnh và kết hợp thêm mức hỗ trợ áp lực PSV (Pressure support ventilation – Thông khí hỗ trợ áp lực) là cần thiết.
Mode kiểm soát thể tích sẽ phù hợp hơn với bệnh nhân béo phì hay biến dạng thành ngực. Mode kiểm soát áp lực sẽ phù hợp với bệnh nhân có nguy cơ rò khí nhiều. Việc lựa chọn mode thở cũng như chỉ định bệnh nhân phụ thuộc vào kinh nghiệm lâm sàng của bác sĩ điều trị, cài đặt ban đầu, bệnh nguyên, mức độ nặng của quá trình bệnh lý suy hô hấp đang diễn tiến.
Các bước cơ bản ban đầu của thở không xâm nhập là:
- Chọn máy, chế độ thở phù hợp với nhu cầu của bệnh nhân (thường là chế độ thông khí áp lực).
- Chọn mask thích hợp và tránh dùng mask quá rộng.
- Giải thích cho bệnh nhân.
- Tạm thời tắt các báo động và chọn mức cài đặt thấp.
- Bắt đầu thông khí NIV và giữ mask, điều chỉnh mask sao cho hạn chế dòng khí rò.
- Cố định mask, tránh cố định quá chặt.
- Tiếp tục điều chỉnh áp lực cho bệnh nhân dễ chịu.
- Điều chỉnh FiO2 sao cho SpO2 đạt mục tiêu.
- Tránh cài đặt áp lực đỉnh đường thở > 20 cmH2O (trên mức đó tăng khả năng rò khí và bơm khí vào dạ dày).
- Điều chỉnh PEEP và trigger.
- Tiếp tục huấn luyện bệnh nhân về cách thở, các cảm nhận về dòng khí, động viên bệnh nhân…
3.4.3. Cài đặt máy thở ban đầu
- Đối với thông khí áp lực, nên bắt đầu áp lực thấp: CPAP nên 3-5 cmH2O và áp lực hít vào IPAP từ 8-12 cmH2O (trên mức CPAP). Nếu cần thiết nên tăng từ 2-3 cmH2O mỗi lần cho đến khi bệnh nhân dung nạp, giảm khó thở, Vt nên giữ mức 6-8 ml/kg theo cân nặng lý tưởng.
- Mức CPAP cài đặt cho bệnh nhân suy hô hấp thường từ 5-12 cmH2
- Mức oxy cài đặt sao cho đạt được độ bão hòa > 92%, đối với bệnh nhân tăng thán khí thì nên giữ mức 85-90%.
Bên cạnh đó, phải theo dõi các dấu hiệu tiên lượng thất bại về lâm sàng và cận lâm sàng. Nhân viên y tế nên quan sát sự dung nạp và sinh hiệu bệnh nhân trong 30-60 phút đầu thở NIV. Theo dõi bệnh nhân, bao gồm:
- Mức độ diễn tiến của tri giác.
- Sự dễ chịu của bệnh nhân.
- Sự di động của thành ngực.
- Mức độ huy động các cơ hô hấp phụ.
- Sự đồng bộ giữa bệnh nhân và máy thở (chống máy).
- Tần số thở.
- Thể tích khí thở
- Biểu đồ sóng của dòng khí và áp lực.
- Nhịp tim.
- Huyết áp.
- Theo dõi điện tim liên tục.
- Theo dõi độ bão hòa oxy liên tục.
- Theo dõi mức khí máu nền, khí máu sau 1 giờ, 2 giờ, và khi có chỉ định lâm sàng.
3.4.4. Đánh giá đáp ứng của bệnh nhân
Đánh giá ngay sau khi khởi đầu thở không xâm nhập:
- Bệnh nhân thở không xâm nhập thay cho đặt NKQ?
- Bệnh nhân thuộc dạng suy hô hấp giảm oxy máu (không liên quan đến phù phổi cấp, hay suy giảm miễn dịch)?
- Sẽ đặt NKQ nếu như thở không xâm nhập thất bại?
- Có một số chống chỉ định tương đối (khả năng bảo vệ đường thở, nguy cơ hít sặc, đờm đặc)?
- Bệnh nhân dung nạp kém hay không dễ chịu?
- Bệnh nhân cần phải được huấn luyện để đạt được sự dung nạp?
- Bệnh nhân có huyết động không ổn định?
- Bệnh nhân cần phải mức thông khí cao để đạt mức bão hòa oxy máu (SpO2 < 92%)
- Cần phải thay thế thận hay FiO2 > 0,6?
Nếu “CÓ” bất kỳ vấn đề nào trên, bệnh nhân nên được chuyển đến Hồi sức tích cực.
Đánh giá sau 2 giờ thở không xâm nhập:
- Có cải thiện tình trạng trao đổi khí và khó thở sau 2 giờ không?
- Các mục tiêu thở máy không xâm nhập có đạt được không?
- Bệnh nhân có dung nạp được khi tháo mask ra 30-60 phút?
- Bệnh nhân có dung nạp và dễ chịu với thở máy không xâm nhập không?
- Có SpO2 < 92% hay FiO2 > 0,6 không?
- Bệnh nhân có huyết động học ổn định không?
- Bệnh nhân có cần phải sự hỗ trợ của nhân viên y tế liên tục để đạt được sự dung nạp thở máy không xâm nhập không?
- Bệnh nhân có ổn định với IPAP ≤ 15 cmH2O không?
Nếu “KHÔNG” bất kỳ vấn đề nào trên, bệnh nhân nên được chuyển đến Hồi sức tích cực.
3.4.5. Các dấu hiệu tiên lượng thất bại thở máy không xâm nhập ở bệnh nhân COVID–19
Bệnh nhân COVID–19 suy hô hấp type 2 có đồng mắc COPD:
- Mức pH nền thấp (< 7,20).
- Mức độ nặng theo thang điểm APACHE
- Không có khả năng hợp tác với máy thở.
- Không có khả năng giảm rò khí qua miệng khi thở mask mũi.
- Ít hiệu quả hay không điều chỉnh nhanh mức CO2, pH, thở nhanh trong 1 giờ đầu.
- Giới hạn chức năng hô hấp do COPD, cũng như khả năng gắng sức trong sinh hoạt thường ngày trước khi nhập Hồi sức tích cực.
- Có bệnh đồng mắc nhiều khi nhập Hồi sức tích cực (như tăng đường huyết…).
Bệnh nhân giảm oxy máu:
- Chỉ số bệnh nặng cao: SAPS ≥ 35 hay HARCOR > 5 điểm.
- Tuổi > 40
- ARDS hay viêm phổi cộng đồng.
- Không cải thiện O2 máu sau 1 giờ thở máy không xâm nhập (PaO2/FiO2 ≤ 200 mmHg).
- Tần số thở cao khi thở máy không xâm nhập: > 35 lần/phút.
- Cần phải dùng vận mạch.
- Cần phải Vt ≥ 9,5 mmHg đế đạt PaO2/FiO2 > 200
3.4.6. Cần phải đặt NKQ khi bệnh nhân đang thở máy không xâm nhập
(Xem thêm mục IV. Thở máy xâm nhập)
- Bệnh nhân không dung nạp thở máy không xâm nhập.
- Không có khả năng cải thiện trao đổi khí.
- Không khả năng cải thiện khó thở hay suy kiệt cơ hô hấp.
- Xuất hiện huyết động không ổn định hay rối loạn nhịp nguy hiểm.
- Chức năng thần kinh xấu dần khi thở máy không xâm nhập.
3.5. Sử dụng các thiết bị làm ẩm trong thở máy không xâm nhập
Có nhiều nghiên cứu cho thấy lợi ích hơn của bình làm ẩm (HHs) so với mũi giả (HME) trong việc giảm công thở và cải thiện thanh thải CO2 máu (do không tăng khoảng chết). Tuy nhiên, xét về các mục tiêu như thời gian thở máy không xâm nhập, nằm Hồi sức tích cực, nằm viện và tử vong tại đơn vị hồi sức tích cực (ICU) giữa HHs và HME không có khác biệt.
3.6. Các biến chứng của thở máy không xâm nhập
Các biến chứng của thở máy không xâm nhập được chia làm 4 nhóm chính: liên quan đến mask, liên quan đến áp lực đường thở và dòng khí, do rò khí, các biến chứng nguy hiểm.
Bảng 8.9. Các biến chứng của thở máy không xâm nhập
| BIẾN CHỨNG | TẦN SUẤT (%) | ĐIỀU TRỊ, ĐIỀU CHỈNH |
| Các biến chứng liên quan đến mask | ||
| Không dễ chịu | 30-50 | Điều chỉnh dây cột, đổi mask |
| Đỏ da nơi tì đè | 20-34 | Nới lỏng, dùng dressing |
| Ngộp | 5-10 | Đổi mask nhỏ, an thần, động viên |
| Loét sống mũi | 5-10 | Nới lỏng, đổi mask, dressing |
| Rash mụn mũi | 5-10 | Steroid thoa, kháng sinh |
| Các biến chứng liên quan đến áp lực đường thở và dòng khí | ||
| Sung huyết mũi | 20-50 | Steroid, kháng histamine |
| Đau xoang/tai | 10-30 | Giảm áp lực nếu không dung nạp |
| Khô mũi/miệng | 10-20 | Nhỏ nước muối, dùng làm ẩm, giảm rò khí |
| Kích ứng mắt | 10-20 | Nới lỏng mask, nhỏ nước mắt nhân tạo |
| Đầy hơi dạ dày | 5-10 | Hút hơi qua tube levine, giảm áp lực |
| Rò khí | 80-100 | Huấn luyện bệnh nhân ngậm miệng, điều chỉnh mask, đổi mask |
| Các biến chứng nguy hiểm tính mạng | ||
| Viêm phổi hít | < 5 | Cẩn thận chọn bệnh nhân, hút dịch dạ dày |
| Tụt huyết áp | < 5 | Giảm áp lực, đánh giá lại dịch |
| Tràn khí màng phổi | < 5 | Ngưng thở máy, đặt ống dẫn lưu ngực |
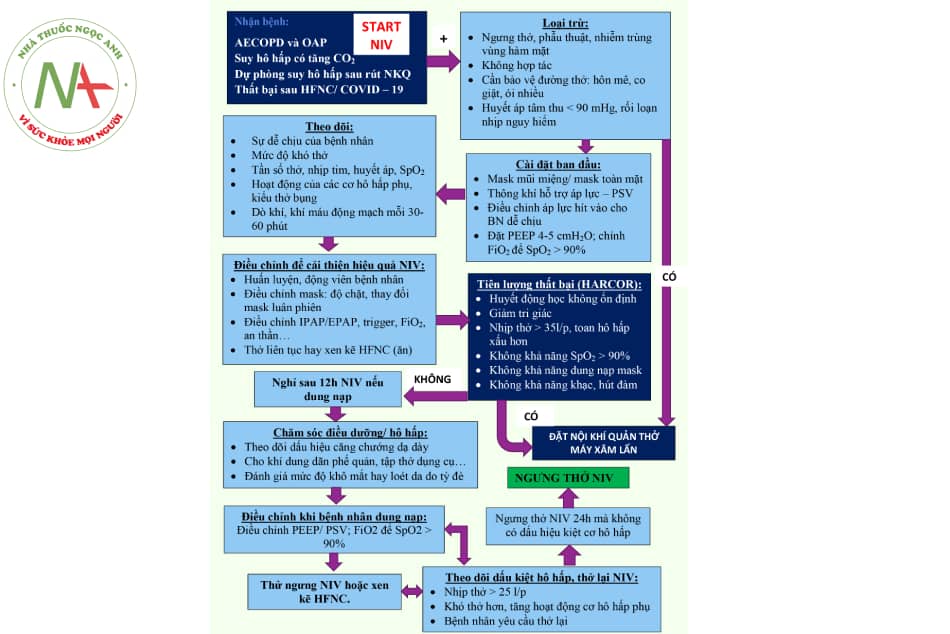
- Hình 8.14. Tiếp cận – theo dõi thở máy không xâm nhập ở bệnh nhân COVID-19
Chú thích: AECOPD: Đợt cấp bệnh phổi tắc nghẽn mạn tính nặng; OAP: Phù phổi cấp; NIV: Thở máy không xâm nhập; HFNC: Liệu pháp oxy thông qua ống thông mũi dòng cao; NKQ: Nội khí quản.
4. THỞ MÁY X M NHẬP – HỘI CHỨNG SUY HÔ HẤP CẤP TIẾN TRIỂN Ở NGƯỜI LỚN LIÊN QUAN COVID–19 (CARDS)
4.1. Đặc điểm Type L và Type H trong suy hô hấp ở bệnh nhân COVID–19
4.1.1. Các giai đoạn tiến triển suy hô hấp theo diễn tiến bệnh
Theo Đồng thuận về hỗ trợ hô hấp của nhóm chuyên gia người Đức 2020 thì diễn tiến bệnh của bệnh nhân mắc COVID–19 được chia thành 3 pha kèm theo triệu chứng suy hô hấp:
Pha 1: Nhiễm virus sớm
- Trung bình 4–5 ngày đầu
- Các triệu chứng phần lớn như nhiễm cúm: sốt, ho, đau họng….
- Tuy nhiên các triệu chứng suy hô hấp mức độ nhẹ – trung bình – nặng cũng có thể xuất hiện trong giai đoạn này.
Pha 2: Xâm nhập vào phổi
- Xuất hiện 5–7 ngày đầu với các dấu hiệu về hô hấp và viêm tăng.
- Các triệu chứng: thở bắt đầu nhanh, mệt khi gắng sức, ho; trên MSCT xuất hiện các tổn thương phế nang dạng kính mờ xung quanh phế quản và vùng rìa cạnh màng phổi.
- Có thể chia thành 2 giai đoạn:
- Giai đoạn 2a: PaO2/FiO2 ≥ 300 mmHg tương ứng với PaO2 > 63 mmHg trong không khí phòng; bắt đầu sớm có các đặc điểm Type
- Giai đoạn 2b: PaO2/FiO2 < 300 mmHg; các chuyên gia cho rằng đây thời điểm thích hợp bắt đầu các hỗ trợ hô hấp tích cực. Có các đặc điểm điển hình của Type
Pha 3: Viêm hệ thống – bão cytokine – suy đa cơ quan
- Từ ngày 7–14 của bệnh.
- MSCT phổi cho thấy các đặc điểm của giai đoạn cuối của Type L hay Type H điển hình (ARDS điển hình).
- Lâm sàng tăng viêm hệ thống – suy đa phủ tạng (phổi, tim, thận là chủ yếu).
4.1.2. Đặc điểm lâm sàng của Type L và H
Bảng 8.10. Đặc điểm lâm sàng của Type L và Type H (theo tác giả Gattinoni)
| TYPE | ĐẶC ĐIỂM HÌNH ẢNH HỌC | ĐẶC ĐIỂM L M SÀNG | |
| XQUANG | MSCT | ||
| Type L | – Giai đoạn đầu của bệnh (pha 2a hay 2b).– Sức thở còn tốt – tăng nguy cơ tổn thương phổi do bệnh nhân gây ra (P–SILI).
– Giảm oxy máu im lặng. – Cơ học phổi “mềm”. |
||
| – Tổn thương kính mờ xung quanh bó mạch phế quản, vùng rìa dưới màng phổi.– Tỷ trọng thấp; sức đàn hồi thấp. | |||
| Type H | – Giai đoạn tăng viêm (pha 2b và pha 3).– Tổn thương phổi chủ yếu do tác động viêm mạnh và P–SILI gây kiểu hình ARDS điển hình.
– Cơ học phổi “cứng”. |
||
| – Tổn thương đông đặc chủ yếu, tập trung vùng lưng. Sức đàn hồi phổi cao. | |||
4.1.3. Tổn thương phổi do chính bệnh nhân gây ra
Theo tác giả Laurent Brochard, tổn thương phổi do chính bệnh nhân gây ra – P-SILI (Patient Self-Inflicted Lung Injury): khi phổi bị tổn thương và sức thở bệnh nhân còn mạnh thì việc gắng sức của bệnh nhân sẽ làm tổn thương phế nang trở nên trầm trọng hơn.
- Hình 8.15. Cơ chế bệnh sinh của tổn thương phổi do bệnh nhân gây ra
Trong các nghiên cứu về mô bệnh học, sinh lý bệnh, hiện tượng P–SILI cũng đã được xác nhận là một yếu tố chính làm khuếch đại tổn thương phổi do COVID–19 gây ra. Do đó, việc nhận diện giai đoạn có biểu hiện tăng công thở và hỗ trợ hô hấp kịp thời cũng như chiến lược thông khí xâm nhập trên bệnh nhân CARDS cần được điều chỉnh thích hợp.
4.2. Tiêu chuẩn chẩn đoán CARDS theo tiêu chuẩn Berlin 2012
Phân loại mức độ nặng Hội chứng suy hô hấp cấp tiến triển (ARDS) theo mức PEEP thở máy:
- ARDS mức độ nhẹ: 5–10
- ARDS mức độ trung bình : 10–15 cm
- ARDS mức độ nặng : 15–20 cm
Bảng 8.11. Định nghĩa – Phân loại CARDS
| MỤC | DIỄN GIẢI | |
| Định nghĩa và chẩn đoán | Nguy ngập hô hấp cấp + tổn thương phế nang lan tỏa 2 bên.Nguyên nhân: không do tim, quá tải dịch. Có bằng chứng nhiễm SARS-COV-2. | |
| X-quang | ||
| Phân loại (PaO2/FiO2 hay SpO2/ FiO2) | Nhẹ | 200 mmHg < P/F < 300 mmHg với PEEP hoặc thở CPAP ≥ 5 cmH2O hoặc HFNC hoặc O2 mask ≥ 15 lít/phút |
| Trung bình | 100 mmHg < P/F ≤ 200 mmHg với PEEP hoặc thở CPAP ≥ 5 cmH2O hoặc HFNC hoặc O2 mask ≥ 15 lít/phút | |
| Nặng | P/F ≤ 100 mmHg với PEEP hoặc thở CPAP ≥ 5 cmH2O hoặc HFNC hoặc O2 mask ≥ 15 lít/phút | |
| Ghi chú | Nếu không có PaO2, dùng SpO2/FiO2 ≤ 315 (không thở máy) | |
Chú thích: CARDS (COVID-19-associated acute respiratory distress syn- drome): Hội chứng suy hô hấp cấp tiến triển liên quan đến nhiễm COVID-19; HFNC: Liệu pháp oxy thông qua ống thông mũi dòng cao.
4.3. Chiến lược thở máy xâm nhập trên bệnh nhân CARDS
4.3.1. Nguyên tắc hồi sức hô hấp trong giai đoạn này
Nếu kiểu hình Type L là ưu thế: chiến thuật giảm thiểu P–SILI và thông khí bảo vệ phổi theo ARDS Network.
Nếu kiểu hình Type H chiếm ưu thế: chiến thuật thông khí bảo vệ phổi ARDS Network và giảm thiểu P–SILI.
CARDS chỉ là 1 hội chứng do bệnh nền gây ra, bên cạnh thông khí bảo vệ phổi phải điều trị tốt bệnh nền, điều chỉnh phản ứng viêm quá mức.
Nên đánh giá và điều chỉnh thích hợp thông số cài đặt và hướng điều trị dựa trên sự kết hợp đặc điểm trên từng cá thể bệnh nhân và chiến lược thông khí bảo vệ phổi chung.
4.3.2. Tiêu chuẩn đặt nội khí quản trên bệnh nhân CARDS
Sau khi cố gắng với các biện pháp hỗ trợ hô hấp không xâm nhập COT – HFNC – NIV nhưng không cải thiện được hô hấp, huyết động có xu hướng xấu đi, bệnh nhân nên được đặt NKQ chủ động. (Xem bài Đặt Nội khí quản ở bệnh nhân COVID–19 suy hô hấp nặng)
Chỉ định đặt nội khí quản bao gồm sự hiện diện của ≥ 1 tiêu chí chính hoặc ≥ 2 tiêu chí phụ kéo dài trong ≥ 1 giờ:
Tiêu chí chính: ngừng hô hấp, ngừng hô hấp kèm theo hôn mê, không ổn định huyết động nghiêm trọng (tức là HATT < 90 mmHg mặc dù hồi sức dịch đầy đủ), và không dung nạp CPAP/NIV.
Tiêu chí phụ: giảm ≥ 30% tỷ lệ PaO2/FiO2 cơ bản, tỷ lệ PaO2/FiO2 < 100 mmHg, tăng 20% PaCO2 nếu PaCO2 cơ bản ≥ 40 mmHg hay pH < 7,30, tri giác xấu đi, suy hô hấp mới khởi phát hoặc dai dẳng (tần số thở > 30 lần/ phút), SpO2 < 90%, và kiệt sức.
4.3.3. Hồi sức hô hấp ban đầu sau đặt nội khí quản
(1) Mục tiêu:
- SpO2 > 93%
- PaO2 > 60 mmHg
- Không toan máu – pH > 7,30
- Áp lực bình nguyên ≤ 28 cmH2O
- Mức độ an thần: điểm RASS -4 điểm
- Huyết áp > 90 mmHg hay MAP > 65 mmHg (xem chương Hồi sức huyết động)
(2) Cài đặt thông số ban đầu
- Chế độ thở: khuyến nghị kiểm soát thể tích (VAC)
- Vt: 8 ml/kg (theo cân nặng chuẩn theo chiều cao)
- PEEP: 8 cmH2O
- Tần số thở: 20 lần/phút
- FiO2 điều chỉnh sao cho SpO2 > 93% (cố gắng không để FiO2 > 60% quá 30 phút)
- Kiểu dòng giảm dần
Chú ý: Trong giai đoạn này nên tiến hành triển khai các thủ thuật hồi sức để ổn định bệnh nhân trước khi tiến hành các biện pháp hồi sức hô hấp cao cấp (huy động phế nang, nằm sấp, lọc máu hấp phụ, thay huyết tương, ECMO…) như catheter tĩnh mạch trung tâm, huyết áp động mạch xâm lấn, catheter lọc máu và hồi sức.
4.3.4. Hồi sức hô hấp dựa theo cá thể hóa (Type L và Type H)
Theo Hướng dẫn của Guy’s and St. Thomas’ NHS Foundation Trust – Anh quốc 2020: (1) Compliance phổi ≥ 40 ml/cmH2O; (2) áp lực đẩy < 15 cmH2O kết hợp với đặc điểm hình ảnh học gợi ý bệnh nhân CARDS type L.
Chú ý: Áp lực đẩy = Áp lực cao nguyên – PEEP đang cài đặt.
CARDS type L
- Cài đặt máy thở:
- Vt: 8 ml/kg
- PEEP: 8–10 cmH2O
- FiO2 sao cho SpO2 > 93%
- Can thiệp 1: Nếu bệnh nhân vẫn SpO2 < 92% và FiO2 > 70% và compliance vẫn > 40 ml/H2O: Cho bệnh nhân nằm sấp 16 h/ngày. Không tăng PEEP và huy động phế nang (do không hiệu quả, đôi khi làm mất tương xứng thông khí/tưới máu nặng nề hơn).
- Can thiệp 2: Nếu bệnh nhân vẫn SpO2 < 92% và FiO2 > 70% và Compliance vẫn > 40 ml/H2O dù đã được nằm sấp: xem xét V-V
- An thần – giãn cơ nếu bệnh nhân chống máy, có biểu hiện gắng sức hít vào (nên dùng < 48 giờ): điểm RASS -4 điểm.
CARDS type H
- Thực hiện chiến lược thông khí bảo vệ phổi theo ARDS Network:
- Tính toán cân nặng lý tưởng của bệnh nhân: Sử dụng bảng tra cân nặng theo chiều cao tính đơn vị cm (xem phụ lục 1).
- Chọn chế độ thở: có thể chọn kiểm soát áp lực hay kiểm soát thể tích, khuyến cáo nên chọn kiểm soát thể tích.
- Cài đặt Vt khởi đầu là 8 ml/kg cân nặng lý tưởng.
- Giảm Vt mỗi 1 ml/kg mỗi 2 giờ cho đến khi đạt được Vt là 6 ml/kg.
- Cài đặt tần số thích hợp theo mức PaCO2, nhu cầu chuyển hóa, và thông khí phút (không vượt quá 35 lần/phút).
- Sau đó điều chỉnh Vt và tần số thở theo mức pH và mục tiêu áp suất bình nguyên và áp lực đẩy.
- Mục tiêu thông khí với pH máu: 7,30–7,45.
- Nếu pH máu 7,15-7,30: tăng tần số thở cho đến khi đạt được mức pH > 7,30 và PaCO2 < 25 mmHg (tối đa là 35 lần/phút).
- Nếu pH < 7,15: tăng tần số đến 35 lần/ phút.
- Nếu vẫn pH < 7,15 thì tăng Vt lên 1 ml/kg cho đến khi pH > 7,15 (mục tiêu áp lực bình nguyên lúc này có thể chấp nhận > 30 cmH2O). Có thể xem xét cho NaHCO3 trong trường hợp này.
- Nếu kiềm hô hấp (pH > 7,45) có thể xem xét giảm tần số thở.
- Mục tiêu I/E: Tỷ lệ I/E = 1/1,8-2.
- Mục tiêu mức độ bão hòa oxy máu: Mục tiêu là PaO2 đạt được 55-80 mmHg hay SpO2 đạt được 93-95%. Thông khí với mức cài đặt PEEP theo 1 trong 2 cách thức sau:
Mức PEEP thấp/FiO2 cao:
| FiO2 | 0,3 | 0,4 | 0,4 | 0,5 | 0,5 | 0,6 | 0,7 | 0,7 | 0,7 | 0,8 | 0,9 | 0,9 | 0,9 | 1,0 |
| PEEP | 5 | 5 | 8 | 8 | 10 | 10 | 10 | 12 | 14 | 14 | 14 | 16 | 18 | 18-24 |
Mức PEEP cao/FiO2 thấp:
| FiO2 | 0,3 | 0,3 | 0,3 | 0,3 | 0,3 | 0,4 | 0,4 | 0,5 | 0,5 | 0,5 – 0,8 | 0,8 | 0,9 | 0,9 | 1,0 |
| PEEP | 5 | 8 | 10 | 12 | 14 | 14 | 16 | 16 | 18 | 20 | 22 | 22 | 22 | 22-24 |
Chú ý: Đây là khuyến cáo của ARDS Network; một số nghiên cứu gần gây cho thấy mức PEEP tối ưu phần lớn không quá 15 cmH2O, trên mức đó chỉ gây hiện tượng căng giãn quá mức phế nang mà thôi. Cho nên hạn chế sử dụng PEEP quá 15 cmH2O.
- Mục tiêu giới hạn về áp lực bình nguyên : ≤ 30 cmH2O
- Nên kiểm tra áp lực bình nguyên mỗi 4 giờ và sau khi điều chỉnh PEEP cũng như
- Nếu áp lực bình nguyên > 30 cmH2O thì giảm Vt 1 ml/kg mỗi lần (Vt thấp nhất cho phép là 4 ml/kg).
- Nếu áp lực bình nguyên < 25 cmH2O và Vt < 6 m/kg thì tăng Vt 1 ml/kg cho đến khi áp lực bình nguyên > 25 cmH2
- Nếu áp lực bình nguyên < 30 cmH2O nhưng bệnh nhân có biểu hiện nhịp thở đôi (nhịp thở chồng) hay chống máy: thì có thể tăng Vt lên 7-8 ml/kg.
Chú ý: có thể xem xét mục tiêu giới hạn áp lực đẩy ≤ 15 cmH2O.
4.4. Các biện pháp điều trị hỗ trợ – cấp cứu
4.4.1. Kiểm soát cân bằng dịch – huyết động
Chiến lược thông khí bảo vệ thất phải:
Nguy cơ suy thất phải trên bệnh nhân ARDS trung bình – nặng: (1) Viêm phổi gây ra ARDS, (2) PaO2/FiO2 < 150 mmHg, (3) PaCO2 > 48 mmHg, (4) áp lực đẩy ≥ 18 cmH2O.
Chiến lược thông khí bảo vệ thất phải.
Cân bằng dịch khi đạt được thể tích dịch nội mạch thích hợp. Có thể xem xét sử dụng các biện pháp thay thế thận để đạt được mục tiêu cân bằng dịch.
4.4.2. Sử dụng an thần giãn cơ
Đạt mức thang điểm an thần RASS -3 trên bệnh nhân ARDS mức độ trung bình đến nặng. Chấp nhận bệnh nhân thang điểm RASS – 4 nếu như bệnh nhân chống máy hay xuất hiện nhiều nhịp thở chồng (nhịp đôi hay nhịp 3) sau khi đã điều chỉnh máy thở mà vẫn không giải quyết được.
4.4.3. Thực hiện thông khí nằm sấp
Bệnh nhân PaO2/FiO2 vẫn còn ≤ 150 mmHg, không đáp ứng với các thông số cài đặt theo chiến lược bảo vệ phổi, xem xét tiến hành thông khi nằm sấp 14-16 giờ/ngày, nếu bệnh nhân không có các chống chỉ định của thông khí nằm sấp.
4.4.4. Nghiệm pháp huy động phế nang
Huy động phế nang không nên sử dụng thường quy cho tất cả các trường hợp ARDS mức độ trung bình đến nặng. Cân nhắc sử dụng trong 1 số trường hợp giảm oxy máu nặng trong khi chuẩn bị thông khí nằm sấp, chuẩn bị ECMO V-V, sau hút đàm hay biến cố mất PEEP đột ngột.
4.4.5. Sử dụng Oxy hóa máu qua màng ngoài cơ thể – ECMO
Có thể xem xét sử dụng ECMO cho bệnh nhân ARDS mức độ nặng (PEEP > 15 cmH2O) không đạt mục tiêu kiểm soát toan hô hấp hay oxy hóa máu.
Bệnh nhân sử dụng V–V ECMO vẫn tiếp tục chiến lược thông khí bảo vệ phổi với các mục tiêu áp lực bình nguyên < 30 cmH2O
4.4.6. Dùng corticoid
Dùng methylprednisone liều 1-2 mg/kg/24h cho ARDS mức độ trung bình đến nặng, có thể kết hợp với liều dùng trong phác đồ điều trị nhiễm SARS–COV-2. (Xem thêm CHƯƠNG 4: ĐIỀU TRỊ BỆNH NH N COVID-19 NHẬP VIỆN).
4.4.7. Thở máy không xâm nhập và thở máy rung cao tần
Thở máy không xâm nhập có thể xem xét ở bệnh nhân ARDS mức độ nhẹ, cần phải theo dõi sát sự đáp ứng và dung nạp của bệnh nhân, nếu diễn tiến không thuận lợi phải thông khí xâm nhập ngay. Xem xét tùy trường hợp có thể sử dụng thở máy rung cao tần.
4.4.8. Cai máy thở
Khi bệnh nhân ổn định huyết động – hô hấp, xem xét xuống thang điều trị. Ưu tiên giảm FiO2 trước, khi đạt được FiO2 < 40% xem xét giảm 1-2 cmH2O mỗi 8-12 giờ.
Khi FiO2 < 40% và PEEP < 8 cmH2O, xem xét cai máy thở.
4.5. Chăm sóc bệnh nhân
- Tuyệt đối không làm tuột hay tụt sâu nội khí quản, mất kết nối với máy thở trên bệnh nhân ARDS mức độ trung bình nặng.
- Hút đàm khi thật sự cần thiết, hút qua hệ thống kín tránh mất
- Xoay trở chống loét.
- Chuẩn bị bệnh nhân trước khi thực hiện biện pháp huy động phế nang (mở phổi).
- Chuẩn bị bệnh nhân trước nằm sấp và trở về nằm ngửa (xem protocol thông khí nằm sấp cho bệnh nhân ARDS trung bình – nặng).
Chú thích: HFNC (High-flow nasal cannula): Liệu pháp oxy thông qua ống thông mũi dòng cao; CPAP: Thông khí áp lực dương liên tục; NIV: Thông khí không xâm nhập; ECMO:Oxy hóa máu qua màng ngoài cơ thể. CARDS: Hội chứng suy hô hấp cấp tiến triển liên quan đến nhiễm COVID-19.
Chú thích: ARDS: Hội chứng suy hô hấp cấp tiến triển; CPAP: Thông khí áp lực dương liên tục; CARDS: Hội chứng suy hô hấp cấp tiến triển liên quan đến nhiễm COVID-19.
TÀI LIỆU THAM KHẢO
- Hướng dẫn chẩn đoán và điều trị COVID-19 do chủng vi rút Corona mới (SARS-CoV-2) theo QĐ-BYT ngày 6/10/2021.
- Ludhmila Abrahão Hajjar, Isabela Bispo Santos da Silva Costa, Stephanie Itala Rizk, et al. Intensive care management of patients with COVID-19: a practical Hajjar et al. Ann. Intensive Care (2021) 11:36.
- Michael A. Matthay, Yaseen M. Arabi, Emily R. Siegel, Lorraine B. Ware, Lieuwe J. Bos, Pratik Sinha, Jeremy R. Beitler, Katherine D. Wick, Martha A. Q. Curley, Jean-Michel Constantin, Joseph E. Levitt & Carolyn S. Calfee. Phenotypes and personalized medicine in the acute respiratory distress syndrome. Intensive Care Medicine volume 46, pages 2136–2152 (2020).
- Michael Pfeifer, Santiago Ewig, Thomas Voshaar, et al. Position Paper for the State-of- the-Art Application of Respiratory Support in Patients with COVID-19. Karger 2020;Respi- ration, DOI: 1159/000509104.
- Richard Beasley, Jimmy Chien, James Douglas, et Thoracic Society of Australia and New Zealand oxygen guidelines for acute oxygen use in adults: ‘Swimming between the flags’. Respirology 2015 Nov;20(8):1182-91. doi: 10.1111/resp.12620.
- Ludhmila Abrahão Hajjar, Isabela Bispo Santos da Silva Costa, Stephanie Itala Rizk, et al. Intensive care management of patients with COVID-19: a practical Hajjar et al. Ann. Intensive Care (2021) 11:36.
- Bram Rochwerg, Sharon Einav,Karen E. A. Burns. The role for high flow nasal cannula as a respiratory support strategy in adults: a clinical practice guideline. Intensive Care Medicine volume 46, pages 2226–2237 (2020).
- Jean-Damien Ricard, Oriol Roca, Virginie Lemiale, et al. Use of nasal high fow oxygen during acute respiratory failure. Intensive Care Med (2020) 46:2238–2247.
- Willemke Stilma, Eva Akerman, Antonio Artigas, et al. Awake Proning as an Adjunctive Therapy for Refractory Hypoxemia in Non-Intubated Patients with COVID-19 Acute Respi- ratory Failure: Guidance from an International Group of Healthcare Am. J. Trop. Med. Hyg., 104(5), 2021, pp. 1676–1686.
- Michael Pfeifer, Santiago Ewig, Thomas Voshaar, et Position Paper for the State-of- the-Art Application of Respiratory Support in Patients with COVID-19. Karger 2020;Respi- ration, DOI: 10.1159/000509104.
- Amanda Corley, Donna Franklin, Andreas Schibler, et al. High-Flow Nasal Cannula: Technical Aspects in Adults and High Flow Nasal Cannula Physiological Effects and Clinical Applications. Springer Nature Switzerland AG 2021.
- Ludhmila Abrahão Hajjar, Isabela Bispo Santos da Silva Costa, Stephanie Itala Rizk, et al. Intensive care management of patients with COVID-19: a practical Hajjar et al. Ann. Intensive Care (2021) 11:36.
- Bram Rochwerg, Sharon Einav,Karen A. Burns. The role for high flow nasal cannula as a respiratory support strategy in adults: a clinical practice guideline. Intensive Care Medicine volume 46, pages 2226–2237 (2020).
- Willemke Stilma, Eva Akerman, Antonio Artigas, et Awake Proning as an Adjunctive Therapy for Refractory Hypoxemia in Non-Intubated Patients with COVID-19 Acute Respi-ratory Failure: Guidance from an International Group of Healthcare Workers. Am. J. Trop. Med. Hyg., 104(5), 2021, pp. 1676–1686.
- Official ERS/ATS clinical practice guidelines: noninvasive ventilation for acute respiratory failure. European Respiratory Journal 2017 50: 1602426; DOI: 10.1183/13993003.02426-2016.
- Noninvasive Options. Crit Care Clin. 2018 Jul;34(3):395-412. doi: 10.1016/j. ccc.2018.03.007. Epub 2018 May
- Michael Pfeifer, Santiago Ewig, Thomas Voshaar, Winfried Johannes Randerath, et Position Paper for the State-of-the-Art Application of Respiratory Support in Patients with COVID-19. Karger 2020; Respiration, DOI: 10.1159/000509104.
- An official American Thoracic Society/ European Society of Intensive Care Medicine/ Society of Critical Care Medicine Clinical Practice Guideline: Mechanical ventilation in adult patient with Acute Respiratory Distress Syndrome; Am J Respir Crit Care Med Vol 195, Iss 9, pp 1253-1263, May 1,
- The standard of care of patients with ARDS: ventilatory setting and rescue therapies for refractory hypoxemia; Intensive Care Med ( 2016) 42: 699-711.
- Ludhmila Abrahão Hajjar, Isabela Bispo Santos da Silva Costa, Stephanie Itala Rizk, Bruno Biselli1, Brenno Rizerio Gomes, Cristina Salvadori Bittar, Gisele Queiroz de Olivei- ra, Juliano Pinheiro de Almeida, Mariana Vieira de Oliveira Bello1, Cibele Garzillo, Alcino Costa Leme, Moizo Elena, Fernando Val, Marcela de Almeida Lopes, Marcus Vinícius Gui- marães Lacerda, José Antonio Franchini Ramires, Roberto Kalil Filho, Jean-Louis Teboul8 and Giovanni Intensive care management of patients with COVID-19: a practical approach. Hajjar et al. Ann. Intensive Care (2021) 11:36.