Bệnh tim mạch
Dữ liệu lâm sàng về thuốc vận mạch trong trường hợp sốc tim
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Chủ đề: Dữ liệu lâm sàng về thuốc vận mạch trong trường hợp sốc tim
Cập nhật file pdf bản Tiếng Việt tại đây
Cập nhật file pdf bản Tiếng Anh tại đây.
Tác giả:
TÓM TẮT
Đây là một bài tổng quan tập trung vào việc hỗ trợ bằng thuốc trong sốc tim. Có rất nhiều dữ liệu đánh giá về thuốc co mạch và thuốc trợ tim trong sốc nhiễm trùng, nhưng dữ liệu còn hạn chế đối với sốc tim. Bài tổng quan này mô tả chi tiết về sinh lý bệnh của sốc tim, cơ chế hoạt động của các thuốc co mạch và thuốc trợ tim khác nhau, nhấn mạnh các chỉ định và tác dụng phụ tiềm ẩn của chúng. Bài tổng quan này kết hợp các mô hình dự đoán rủi ro cụ thể đang được sử dụng hiện nay trong sốc tim cũng như tích hợp dữ liệu từ nhiều thử nghiệm về việc sử dụng thuốc co mạch và thuốc trợ tim. Cuối cùng, tổng quan này nhằm thảo luận về hướng đi trong tương lai của các thuốc vận mạch trong trường hợp sốc tim.
KEYWORDS: Sốc tim; nhồi máu cơ tim cấp tính; inotropes; hỗ trợ tuần hoàn cơ học; thuốc vận mạch.
Giới thiệu
Sốc tim được định nghĩa là tình trạng giảm tưới máu mô không đầy đủ do rối loạn chức năng tim nguyên phát. Chậm trễ trong việc nhận biết và điều trị sốc tim dẫn đến tình trạng lâm sàng xấu đi nhanh chóng với tỷ lệ tử vong tại bệnh viện gần 50% trong thời kỳ hiện đại mặc dù những tiến bộ trong can thiệp y khoa, đặc biệt là tái thông mạch máu cơ học nhanh chóng với tiêu huyết khối, can thiệp mạch vành qua da và ghép nối động mạch vành. Tỷ lệ chung của nhồi máu cơ tim cấp (AMI) có sốc tim là 5% đến 10%, với tỷ lệ cao hơn ở MI có đoạn ST chênh lên so với NMCT không đoạn STchênh lên. Tỷ lệ chung của sốc tim trong 2 thập kỷ qua không thay đổi. Sốc tim vẫn là nguyên nhân phổ biến nhất gây tử vong ở bệnh nhân nhập viện với AMI. Các nghiên cứu của Fang và cộng sự và Helgestad và cộng sự đã cho thấy tỷ lệ sốc tim do AMI giảm, trong khi các nghiên cứu của Babaev và Kolte đã báo cáo tỉ lệ tăng lên đến không thay đổi về tỷ lệ sốc tim do AMI trong 2 đến 3 thập kỷ qua. Mặc dù tỷ lệ tử vong tại bệnh viện đã được cải thiện trong thời gian gần đây, tỷ lệ tử vong dài hạn vẫn tăng ở mức gần 50% .
Sự định nghĩa
Các tiêu chí lâm sàng để chẩn đoán sốc tim dựa trên các thử nghiệm SHOCK (Có nên tái mạch nhanh chóng cho các cơn sốc tim) và IABP-SHOCK II (Bơm bóng nội động mạch trong shock tim II) được xác định bằng huyết áp tâm thu (SBP) <90 mmHg trong > 30 phút, có sử dụng hỗ trợ cơ học hoặc dùng thuốc để duy trì HATT> 90 mm Hg, lượng nước tiểu <30 mL / giờ, chỉ số tim (CI) <2,2 L / phút / m2, áp lực mao mạch phổi bít (PCWP)> 15 mm Hg và nồng độ lactat máu > 2 mmol / L. Các hướng dẫn của Hiệp hội Tim mạch-Suy tim Châu Âu 2016 bao gồm các tiêu chí lâm sàng cùng với tiêu chí huyết động trong định nghĩa về sốc tim: HATT <90 mm Hg mặc dù đã được bù dịch đầy đủ với bằng chứng lâm sàng và cận lâm sàng có tổn thương cơ quan đích.Tiêu chí lâm sàng được xác định là tứ chi lạnh, thiểu niệu, thay đổi trạng thái tâm thần, và HA kẹp, và các bất thường trong CLS bao gồm nhiễm toan chuyển hóa, tăng lactate huyết thanh và tăng creatinine.
Nguyên nhân
Căn nguyên phổ biến nhất của sốc tim là suy thất trái (LV) trong biến cố của AMI. Sốc tim được thấy phổ biến hơn với AMI thành trước khi so sánh với AMI thành dưới. Các biến chứng cấp tính của AMI như vỡ vách liên thất, vỡ vách tự do LV, hở van hai lá cấp tính và chèn ép tim là nguyên nhân thiếu máu cục bộ khác của sốc tim. Các nguyên nhân không do thiếu máu cục bộ khác bao gồm hở và hẹp van tim, bóc tách động mạch chủ, rối loạn chức năng LV nguyên phát như suy tim cấp mất bù, hội chứng sau phẫu thuật tim, bệnh cơ tim takotsubo, viêm cơ tim, rối loạn thâm nhiễm (như bệnh sarcoidosis, amyloidosis, hemochromatosis), rối loạn nhịp tim nhanh cấp tính và loạn nhịp tim, viêm nội tâm mạc nhiễm khuẩn, viêm màng ngoài tim và viêm màng ngoài tim co thắt. Các nguyên nhân hiếm bao gồm bệnh cơ tim phì đại nặng, bệnh cơ tim chu sinh. Các tác nhân dược lý như thuốc chẹn beta khi được sử dụng trong giai đoạn đầu sốc tim do AMI có liên quan đến tỷ lệ sốc tim cao hơn trong thử nghiệm COMMIT (Clopidogrel và Metoprolol trong nhồi máu cơ tim).Quá liều flecainide, thuốc chẹn kênh canxi và digoxin có liên quan đến sốc tim trong một số báo cáo trường hợp ca ls.
Các giai đoạn của Sốc tim
Bệnh nhân sốc tim có biểu hiện liên tục khác nhau, từ rối loạn chức năng cơ tim khu trú cục bộ đến rối loạn chức năng đa cơ quan với tổn thương huyết động nghiêm trọng đến ngừng tim.Tiên lượng của sốc tim cũng thay đổi ở những bệnh nhân có các bệnh nguyên khác nhau, mức độ nghiêm trọng và tình trạng bệnh đi kèm khác. Hiệp hội Chụp mạch vành và Can thiệp Tim mạch (SCAI) gần đây đã đề xuất một hệ thống phân loại cho sốc tim bao gồm các thông số lâm sàng, sinh hóa và đo đạt huyết động để hướng dẫn điều trị và phân loại kết cục. 5 giai đoạn của sốc tim là (Hình 1):

Điều chỉnh với sự cho phép của Baran et al.35
Từ viết tắt: CPR, hồi sức tim phổi; CVP, áp lực tĩnh mạch trung tâm; ECMO, oxy hóa thêm màng tiểu thể; JVP, xung tĩnh mạch hình tam giác; LFTs, kiểm tra chức năng gan; MAP, huyết áp động mạch trung bình; PA Sat, độ bão hòa động mạch phổi; PCWP, áp lực nêm mao mạch phổi; PEA, hoạt động điện không xung; HATT, huyết áp tâm thu.
Giai đoạn A: Khám tim mạch bình thường có tình trạng tưới máu đầy đủ. Chức năng thận và lactate cũng trong giới hạn bình thường. Các thông số huyết động phản ánh huyết áp bình thường, CI> 2,5 L / phút / m2, áp lực tĩnh mạch trung tâm <10 mm Hg và độ bão hòa động mạch phổi> 65%.
Giai đoạn B: Bắt đầu sốc tim / sốc tim còn bù; bệnh nhân có bằng chứng lâm sàng về nhịp tim nhanh và hạ huyết áp nhưng không giảm tưới máu. Khám tim mạch thấy áp lực tĩnh mạch cảnh tăng cao, phổi có ran ẩm nhưng tưới máu bình thường. Bằng chứng về tăng BNP và suy thận nhẹ trên phòng xét nghiệm. Huyết động với HATT <90 mm Hg hoặc áp lực động mạch trung bình (MAP) <60 hoặc giảm> 30 mm Hg so với ban đầu. Mạch> 100 bpm, CI> 2,2 L / phút / m2, tỷ lệ bão hòa động mạch phổi> 65%
Giai đoạn C: Sốc tim điển hình; Bệnh nhân giảm tưới máu, biểu hiện là giảm tưới máu tương đối cần hỗ trợ dược lý hoặc cơ học ngoài hồi sức thể tích để phục hồi tưới máu. Khám thực thể cho thấy rối loạn chức năng đa cơ quan và giảm tưới máu – quá tải thể tích, suy hô hấp có ran lan rộng (Killip 3/4) cần hỗ trợ áp lực dương hoặc thở máy, tứ chi lạnh, thay đổi trạng thái tri giác, lượng nước tiểu <30 mL / giờ. Dấu ấn sinh hóa
với tăng lactate, tăng gấp đôi creatinine hoặc giảm> 50% eGFR và tăng BNP. Huyết động với HATT <90 mm Hg, MAP <60 mm Hg hoặc giảm > 30 mm Hg so với ban đầu và dùng thuốc / thiết bị để duy trì HATT trên các mục tiêu này. CI <2,2 L / phút / m2, PCWP> 15 mm Hg, chỉ số xung động mạch phổi <1,85 và công suất tim ⩽0,6 W.
Giai đoạn D: tiến triển nặng / tử vong; Bệnh nhân có tiến triển xấu về lâm sàng và huyết động mặc dù được cấp cứu ban đầu tích cực trong> 30 phút nhưng không đáp ứng, cần các can thiệp cao hơn. Khám lâm sàng với các đặc điểm bất kỳ giai đoạn C. Xét nghiệm cho biết tình trạng suy giảm từ giai đoạn C. Huyết động với các thông số ở giai đoạn C và cần dùng nhiều thuốc vận mạch hoặc bổ sung các thiết bị hỗ trợ tuần hoàn cơ học để duy trì tưới máu.
Giai đoạn E: giai đoạn cực nặng; Bệnh nhân bị trụy tuần hoàn trong tình trạng ngừng tim dai dẵng được hồi sức tim phổi liên tục và / hoặc được hỗ trợ bởi ECMO và nhiều biện pháp can thiệp đồng thời. Khám LS thấy vô mạch, trụy tim, thở máy hoặc sử dụng máy khử rung tim. Bất thường sinh hóa với pH <7,2, lactate ⩾ 5, các dấu ấn sinh học xấu đi nghiêm trọng. Huyết động cho thấy không có HATT nếu không có hồi sức, hoạt động điện vô mạch hoặc nhịp nhanh thất dai dẳng và hạ huyết áp nếu không có hỗ trợ cơ học.
Sử dụng Thuốc vận mạch trong các giai đoạn sốc tim khác nhau
Trong quá trình phân giai đoạn sốc tim của SCAI, các thuốc Vận mạch đã được coi là một yếu tố chủ chốt, nhưng các chứng cứ chưa được xem xét. Kết quả của việc sử dụng thuốc co mạch và thuốc trợ tim trong các giai đoạn khác nhau của sốc tim chưa được nghiên cứu trong các thử nghiệm đối chứng ngẫu nhiên. Một số nghiên cứu quan sát được hình thành để xác nhận giai đoạn sốc tim của SCAI và dự đoán tỷ lệ tử vong trong các giai đoạn khác nhau đã chứng minh việc sử dụng các thuốc vận mạch trong các giai đoạn sốc tim khác nhau và kết quả tử vong. Một nghiên cứu của Thayer và cộng sự, cho thấy rằng, trong số 1414 người tham gia nghiên cứu trong các giai đoạn khác nhau của sốc tim, số lượng và nhu cầu về thuốc vận mạch tăng dần theo giai đoạn sốc tim của SCAI xấu đi (100% sử dụng hơn 2 thuốc vận mạch trong Giai đoạn E so với 57,8% sử dụng hơn 2 thuốc vận mạch trong Giai đoạn D của sốc tim theo SCAI). Một nghiên cứu khác của Jentzer và cộng sự với dân số nghiên cứu là 10.004 bệnh nhân đã chứng minh sự gia tăng số loại thuốc vận mạch và bắt đầu sử dụng thuốc vận mạch sớm hơn trong giai đoạn D và E so với giai đoạn trước (0,4 ± 0,6 và 34% ở giai đoạn D so với 1,4 ± 1,0 và 85% trong Giai đoạn E). Các giai đoạn cao hơn của sốc tim có việc sử dụng tích cực các thuốc vận mạch và tỷ lệ tử vong cao hơn so với các giai đoạn thấp hơn. Những nghiên cứu này đánh giá thuốc co mạch và thuốc trợ tim như một con số tương đối của mỗi loại thuốc. Nghiên cứu trước đây từ các tài liệu sốc nhiễm trùng đã chỉ ra rằng các phép đo tích lũy thuốc vận mạch có thể dự đoán tử vong đáng kể.Tuy nhiên, ảnh hưởng của các phép đo tích lũy thuốc vận mạch và ảnh hưởng của các thuốc này đối với giai đoạn Sốc tim theo SCAI vẫn còn được nghiên cứu
Sinh lý bệnh
Sinh lý bệnh của sốc tim rất phức tạp và được đặc trưng bởi sức co bóp cơ tim bị suy giảm đáng kể dẫn đến một vòng xoắn đi xuống, trong đó rối loạn chức năng cơ tim tiến triển dẫn đến giảm thể tích nhát bóp, cung lượng tim (CO) và MAP thấp, làm giảm tưới máu cơ tim. Điều này tạo thành một vòng luẩn quẩn làm trầm trọng thêm tình trạng thiếu máu cục bộ, và suy giảm thêm chức năng cơ tim, thể tích nhát bóp và tưới máu toàn thân.Trong sốc tim, kích thích giao cảm xảy ra như một cơ chế bù trừ làm tăng CO bằng cách tăng nhịp tim ( HR) và sự co bóp, với cái giá phải trả là nhu cầu oxy của cơ tim tăng lên. Sự co mạch ngoại vi bù trừ làm tăng MAP với cái giá là tăng gánh sau của cơ tim và làm cho chức năng cơ tim trở nên tồi tệ hơn. Việc giảm chỉ số tim dẫn đến giảm tưới máu mô trầm trọng, có thể làm trầm trọng thêm tình trạng thiếu máu cục bộ và cuối cùng có thể dẫn đến sốc dai dẳng và tử vong sau đó. Khi sốc tiến triển, tình trạng thiếu oxy tế bào kéo dài dẫn đến cạn kiệt adenosine triphosphat và nguồn dự trữ năng lượng nội bào. Điều này làm cho các kênh bơm ion chủ động phụ thuộc năng lượng trở nên không hoạt động, cuối cùng làm cho các tế bào cơ tim phồng lên do thẩm thấu do sự tích tụ của natri, canxi và hydro trong tế bào. Những thay đổi này trong điện thế màng tế bào có thể dẫn đến quá trình chết chu trình của tế bào thông qua việc kích hoạt các dòng thác và cuối cùng là chết tế bào. Ngoài ra, tổn thương tim gây ra viêm hệ thống có thể gây giãn mạch bệnh lý. Việc kích hoạt tổng hợp oxit nitric cảm ứng sau khi tiếp xúc với chất trung gian gây viêm tạo ra mức độ oxit nitric cao, cùng với dẫn xuất của nó, peroxynitrit gây độc cho tim. Giãn mạch hệ thống cũng gây ra bởi các chất trung gian gây viêm khác như interleukin và yếu tố hoại tử khối u và có liên quan đến tỷ lệ tử vong trong sốc tim.Thuốc co mạch và thuốc trợ tim là một nhóm thuốc tạo ra sự co mạch hoặc tăng khả năng co bóp của tim ở những bệnh nhân bị sốc tim. Trong khi thuốc co mạch làm tăng co mạch dẫn đến tăng sức cản mạch hệ thống (SVR), thuốc co bóp trợ tim làm tăng khả năng hoạt động của tim và cải thiện CO. Những loại thuốc này hoạt động hiệp đồng trong việc duy trì MAP và tưới máu cơ quan được tóm tắt là MAP = CO × SVR (Hình 2).
Suy thất phải (RV) xảy ra khi áp suất tâm thu và tâm trương của cơ tim giảm. Điều này dẫn đến dòng chảy về phía trước trong RV không đủ, góp phần làm giảm tưới máu và tăng áp lực tĩnh mạch. Do vòng tuần hoàn áp lực thấp và khối lượng cơ tim nhỏ hơn, RV dễ bị giãn sớm so với LV làm ảnh hưởng thêm đến sự trở lại của tĩnh mạch và tiền tải của LV. Ngoài ra, vách ngăn liên thất bị kéo về LV làm giảm thêm sự lấp đầy và thể tích nhát bóp làm trầm trọng thêm tình trạng thiếu hụt tưới máu. Một cuộc thảo luận đầy đủ về bệnh lý RV nằm ngoài phạm vi của bài đánh giá hiện tại và chúng tôi hướng người đọc đến những bài đánh giá tuyệt vời trước.
Quản lý sốc tim
Tỷ lệ mắc và tử vong do sốc tim không thay đổi trong hai thập kỷ qua ở mức hơn 50% mặc dù có những tiến bộ về can thiệp và điều trị.Mặc dù tái thông mạch sớm (can thiệp mạch vành qua da / ghép cầu động mạch vành) vẫn là phương thức điều trị duy nhất có lợi ích về tỷ lệ tử vong đã được chứng minh về lâu dài, nhưng sốc tim vẫn là nguyên nhân tử vong hàng đầu ở bệnh nhân nhập viện do sốc tim do AMI. Sự đa dạng về bệnh lý, biểu hiện lâm sàng rộng của sốc tim đã dẫn đến sự không thống nhất trong việc chuẩn hóa chẩn đoán và sự khác biệt trong các chiến lược xử trí. Do đó, một phương pháp tiếp cận sốc theo nhóm bs đa ngành được hình thành đã cho thấy lợi ích về tỷ lệ tử vong trong sốc tim. Phương pháp tiếp cận sốc theo nhóm đa ngành liên quan đến việc xác định nhanh trạng thái sốc tùy thuộc vào định nghĩa SHOCK, IABP SHOCK II hoặc Hiệp hội Tim mạch Châu Âu 2015, kích hoạt đội nhóm sốc đa ngành bao gồm bác sĩ tim mạch can thiệp, bác sĩ phẫu thuật lồng ngực, bác sĩ chuyên khoa suy tim và bác sĩ hồi sức. Tiếp theo là theo dõi huyết động xâm lấn sớm với tối ưu hóa điều trị, thiết bị hỗ trợ tuần hoàn cơ học sớm cho thất trái hoặc thất phải và phục hồi tim. Mặc dù việc sử dụng riêng lẻ các thiết bị hỗ trợ tuần hoàn cơ học cho sốc tim không liên quan đến cải thiện kết quả tử vong, nhưng việc sử dụng sớm theo phương pháp tiếp cận sốc theo nhóm bs đa ngành có liên quan đến cải thiện tỷ lệ tử vong. Nên xử trí y tế ban đầu sốc tim cùng với xử trí huyết động xâm lấn để đạt được tưới máu mô đầy đủ, duy trì thể tích máu và ngăn ngừa rối loạn chức năng đa cơ quan
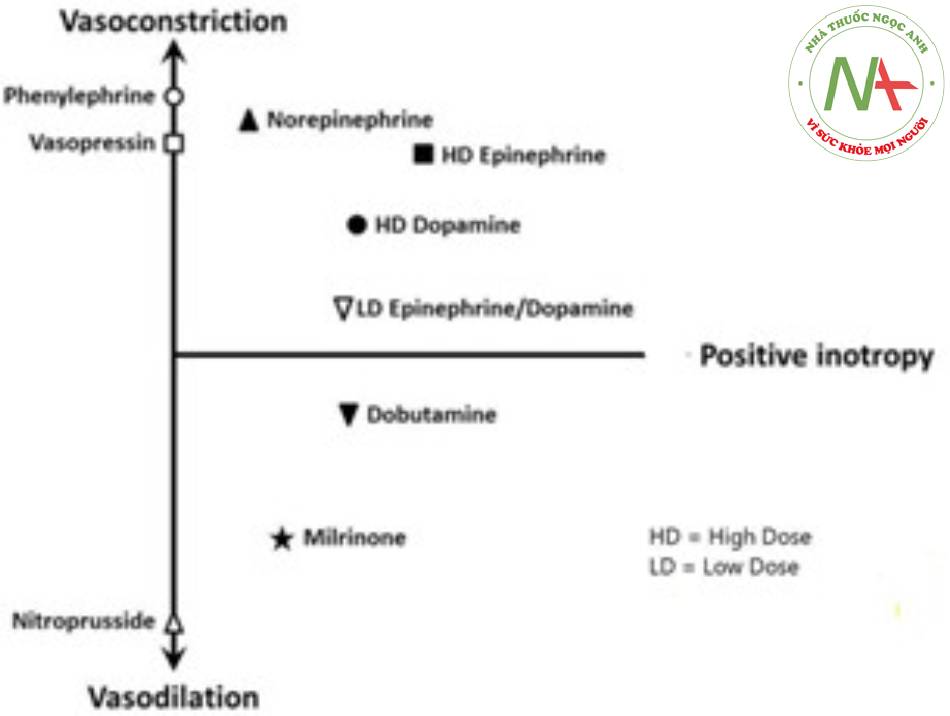
Thuốc vận mạch trong Sốc tim
Thuốc vận mạch được sử dụng ở gần 90% bệnh nhân sốc tim và tạo thành bằng chứng cấp IIc và cấp C theo hướng dẫn của Hiệp hội Tim mạch Hoa Kỳ và Châu Âu. Để đạt được hiệu suất tim tăng lên cả RV và LV cần tăng cường chức năng. Điều này liên quan đến việc tối ưu hóa tiền tải và giảm hậu tải cho tim trong khi vẫn đạt được sự co bóp tối ưu cho tâm thất bị bệnh. Thuốc co bóp trợ tim được chỉ định ở những bệnh nhân bị giảm tưới máu mô mặc dù đã được hồi sức thể tích đầy đủ. Sốc tim cũng liên quan đến giảm sức cản của mạch máu do các con đường tiền viêm khác nhau góp phần vào việc hạ huyết áp. Thuốc co mạch được sử dụng để duy trì MAP và áp lực tưới máu mô khi hạ huyết áp dai dẳng. Điều trị sốc tim bằng thuốc phải cân bằng tối ưu để đạt được sự tưới máu mô tốt nhất mà không làm tăng đáng kể công của tim. Do đó, liệu pháp dược lý nên được sử dụng trong thời gian ngắn nhất và với liều thấp nhất có thể.
Thuốc co bóp trợ tim
Thuốc co bóp trợ tim Inotropes là một nhóm thuốc làm thay đổi sức co bóp của cơ tim và tăng sức co bóp của cơ tim. Các thuốc co bóp có thể được chia thành 3 nhóm chính : chất đồng vận adrenergic, chất ức chế phosphodiesterase III và chất gây nhạy cảm với canxi. Các chất đồng vận adrenergic phát huy tác dụng co bóp tích cực của chúng bằng cách tác động lên các thụ thể beta-adrenergic Chúng làm tăng nhịp tim, thể tích nhát bóp và CO. Các chất chủ vận adrenergic, dobutamine, dopamine, norepinephrine và epinephrine, có thể được phân loại thêm dựa trên tác dụng của chúng đối với sức đề kháng hệ thống mạch máu (inopressors hoặc inodilators).Milrinone và dobutamine là 2 thuốc duy nhất có tính inodilator( dãn mạch) được phê duyệt ở Hoa Kỳ.
Dopamine tác động lên hệ tim mạch thông qua 4 thụ thể: dopaminergic type 1 và 2 và adrenergic alpha 1 và beta 1 receptor. Ở liều thấp hơn (<2,5 ug / kg / phút), nó gây giãn mạch vành, thận và mạch máu nội tạng. Ở liều trung gian 3 đến 5 ug / kg / phút, nó gây ra tác dụng co bóp và tăng nhịp tim(chronotropic) đáng kể thông qua các thụ thể beta-1 của tế bào cơ tim. Ở liều (> 5 ug / kg / phút), nó gây co mạch mạnh qua thụ thể adrenergic alpha-1 của mạch. Điều này có thể dẫn đến tăng huyết áp nghiêm trọng và rối loạn nhịp tim nhanh ở những liều cao này. Dopamine và epinephrine có tác dụng beta-adrenergic mạnh và làm tăng nhịp tim, thể tích nhát bóp và CO. Tác dụng của dopamine là tối đa trong khoảng liều từ 5 đến 10 ug / kg / phút, và mức độ co mạch cao hơn ở liều trên 10 ug / kg / phút. Thời gian bán thải của dopamine là dưới 2 phút và không cần điều chỉnh liều ở người suy thận.
Dobutamine là một chất đồng vận beta-adrenergic có hoạt tính beta1-adrenergic mạnh và hoạt tính beta2-adrenergic yếu và alpha1- adrenergic yếu. Thời gian bán thải của dobutamine là 2 phút và không cần điều chỉnh liều ở người suy thận. Nó đạt được hiệu ứng trạng thái ổn định trong vài phút vì nó nhanh chóng được đào thải trong máu. Nó cũng hoạt động trên hệ mạch ngoại vi thông qua các thụ thể alpha-1 và beta-2 trong mạch máu. Ở liều thấp (<5 ug / kg / phút), nó làm tăng CO và giảm hậu tải bằng cách gây giãn mạch trên các mạch ngoại vi. Ở liều (> 5 ug / kg / phút), dobutamine gây co mạch thông qua tác dụng chủ vận của nó trên các thụ thể alpha-1. Khi dùng dobutamine hơn 10 ug / kg / phút, nó có thể làm trầm trọng thêm nhịp tim nhanh ở bệnh nhân mà không làm tăng thêm CO.
Milrinone là một chất ức chế phosphodiesterase III. Enzyme phosphodiesterase III chịu trách nhiệm cho sự phân hủy của adenosine monophosphate vòng. Sự ức chế enzym này dẫn đến tăng adenosine monophosphat dạng vòng, làm tăng quá trình phosphoryl hóa của các kênh dòng canxi. Điều này dẫn đến việc tăng nồng độ canxi trong tế bào thúc đẩy cầu nối chéo actinmyosin dẫn đến tăng sức co bóp cơ tim. Nó cũng gây giãn mạch ngoại vi thông qua tác dụng của nó trên thành mạch bằng cách ức chế hoạt hóa chuỗi nhẹ myosin trong cơ trơn mạch máu. Thời gian bán thải của milrinone là 2,3 đến 2,4 giờ ở người suy tim cũng như suy thận. Milrinone nên được bắt đầu với liều thâp hơn 0,0625 đến 0,125 mcg / kg / phút nếu độ thanh thải creatinin từ 10 đến 50 mL / phút. Liều milrinone> 0,5 ug / kg / phút có thể dẫn đến hạ huyết áp.
Levosimendan là một chất nhạy cảm với canxi, làm tăng sức co bóp của tim bằng cách tăng độ nhạy của troponin C với canxi nội bào trong tế bào cơ tim. Cả milrinone và levosimendan đều được ưu tiên hơn so với thuốc co bóp beta adrenergic ở những bệnh nhân đang dùng thuốc chẹn beta vì tác dụng của chúng không liên quan đến con đường beta-adrenergic. Cùng với tác dụng co bóp tích cực, levosimendan gây giãn mạch ngoại vi thông qua việc mở kênh kali nhạy cảm với ATP trên tế bào cơ trơn thành mạch. Thời gian bán hủy của levosimendan là 1 giờ và của chất chuyển hóa có hoạt tính là 70 đến 80 giờ. Suy thận kéo dài thời gian bán thải. Do thời gian bán thải tăng lên, thuốc vẫn tồn tại ngay cả sau 24 giờ ngừng thuốc và điều này được sử dụng trên lâm sàng bằng cách cho các liều thuốc ngắt quãng. Nó không có sẵn ở Hoa Kỳ. Milrinone và levosimendan có độ thanh thải ở thận và thời gian bán hủy dài hơn gây ra chậm đạt trạng thái ổn định.
Thuốc co mạch
Thuốc co mạch tác động thông qua nhiều thụ thể để làm tăng canxi nội bào trong tế bào mạch máu, gây co mạch ngoại vi, tăng sức cản mạch hệ thống và do đó MAP. Việc sử dụng catecholamine được coi là nền tảng trong điều trị sốc tim. Thuốc co mạch được sử dụng cho tới 90% bệnh nhân sốc tim. Đây là khuyến cáo loại IIb / c và loại IIb / b của Hiệp hội Tim mạch Châu Âu trong hướng dẫn xử trí sốc tim.
Các thuốc co mạch catecholamine thường được sử dụng là norepinephrine, epinephrine, dopamine và phenylephrine. Thuốc co mạch tác động thông qua nhiều thụ thể để tăng cường khả năng cung cấp canxi của tế bào trong tế bào mạch máu gây co mạch làm tăng sức cản mạch hệ thống và MAP. Tất cả chúng đều hoạt hóa các thụ thể Alpha1-adrenergic để tăng MAP.
Các thử nghiệm ngẫu nhiên so sánh thuốc co bóp và thuốc co mạch rất khó thực hiện và bằng chứng lâm sàng rất khan hiếm. Các khuyến nghị hiện tại về việc sử dụng thuốc co mạch là thông qua phân tích tổng hợp, ý kiến chuyên gia và các bài báo tổng quan.
Norepinephrine là thuốc co mạch được sử dụng thường xuyên nhất để điều trị sốc tim. Norepinephrine làm tăng MAP mà không ảnh hưởng đáng kể đến nhịp tim do hoạt tính beta-adrenergic yếu của nó. Norepinephrine cũng làm tăng chỉ số tim mà không làm tăng đáng kể nhu cầu oxy của cơ tim do tác dụng kích thích thụ thể beta1-adrenergic có chọn lọc.Norepinephrine có hoạt lực co mạch tương tự như epinephrine và phenylephrine và tác dụng co mạch lớn hơn dopamine. Thời gian bán thải của norepinephrine là 2 đến 3 phút và không cần điều chỉnh liều ở người suy thận. Nó thường được truyền với tốc độ 0,01 – 0,3 ug / kg / phút và có thể được chuẩn độ lên đến 1 ug / kg / phút để đạt được huyết áp mục tiêu. Các tác dụng phụ bao gồm tăng huyết áp, co mạch ngoại vi dẫn đến thiếu máu cục bộ và loạn nhịp tim, mặc dù norepinephrine ít gây loạn nhịp tim hơn so với epinephrine và dopamine.
Epinephrine là thuốc co mạch và thuốc co mạch dòng thứ hai có hoạt tính cả alpha-adrenergic và beta-adrenergic. Epinephrine có hoạt tính thụ thể beta-adrenergic 1,2> alpha-adrenergic mạnh hơn. Ở liều thấp epinephrine làm tăng CO do tác dụng co bóp và tăng nhịp tim tích cực thông qua các thụ thể adrenergic beta1. Sự co mạch do hoạt hóa thụ thể alpha-adrenergic được bù đắp bằng giãn mạch thông qua giãn mạch do thụ thể beta2 adrenergic gây ra. Điều này dẫn đến giảm SVR và các tác động khác nhau trên MAP. Nhưng ở liều cao hơn do hoạt tính alpha-adrenergic chiếm ưu thế, epinephrine làm tăng MAP bằng cách tăng HR, SVR và co bóp. Thời gian bán hủy của epinephrine là <5 phút và không cần điều chỉnh liều ở người suy thận. Liều sử dụng epinephrine trong sốc tim dao động từ 0,01 – 0,3 ug / kg / phút. Do tác dụng của nó trên SVR, epinephrine làm tăng áp lực thất phải cũng như áp lực động mạch phổi, nhu cầu oxy của cơ tim tăng lên do ảnh hưởng đến nhịp tim. Các tác dụng phụ khác bao gồm loạn nhịp tim, co mạch nội tạng rõ ràng hơn khi so sánh với norepinephrine và dopamine. Việc sử dụng Epinephrine cũng liên quan đến nồng độ lactate và glucose cao hơn.
Vasopressin hoạt động thông qua các thụ thể vasopressin 1 để gây co mạch và tăng MAP. Nó không có bất kỳ hiệu ứng co bóp tim nào và làm giảm HR và CO.Vasopressin được sử dụng như một thuốc co mạch hàng thứ hai trong sốc nhiễm trùng nhưng chưa có bằng chứng về việc sử dụng nó trong sốc tim. Không có thử nghiệm đối chứng ngẫu nhiên nào về việc sử dụng vasopressin trong sốc tim. Thời gian bán thải của vasopressin là 10 đến 20 phút và không cần điều chỉnh liều ở người suy thận. Liều khuyến cáo dao động từ 0,01 đến 0,04 đơn vị / phút. Vasopressin được chứng minh là hữu ích để cai hoặc giảm liều các catecholamine khác trong sốc nhiễm trùng. Sử dụng vasopressin trong hội chứng liệt mạch sau đây phẫu thuật tim và hội chứng sau phẫu thuật tim có liên quan đến tỷ lệ biến chứng thấp hơn. Vasopressin có thể được sử dụng như một thuốc bổ sung thêm trong sốc giãn mạch ngoài norepinephrine ở những bệnh nhân cần norepinephrine liều cao và ở những bệnh nhân bị sốc giãn mạch dai dẳng trong AMI để cải thiện MAP. Ngày càng có nhiều người quan tâm về việc sử dụng vasopressin trong suy thất phải và sốc do tác dụng chọn lọc của nó trên giường mao mạch phổi. Vasopressin không gây co mạch phổi không giống như epinephrine và dopamine. Vasopressin có liên quan đến việc giảm nguy cơ loạn nhịp tim khi so sánh với các catecholamine khác. Liều cao hơn (> 0,04 đơn vị / phút) của vasopressin có liên quan đến co mạch toàn thân và hoại tử da. Các tác dụng phụ khác bao gồm hạ natri máu và đái tháo nhạt.
Phenylephrine là một chất đồng vận alpha1 adrenergic thuần túy nên nó làm tăng MAP bằng cách tăng SVR dẫn đến giảm sức co bóp của tim và nhịp tim chậm phản xạ. Do tác dụng ngoại ý của nó và ít thử nghiệm được cung cấp đầy đủ, phenylephrine không được khuyến cáo trong điều trị sốc tim.
Liều lượng thuốc co mạch và trợ tim
Mặc dù các thuốc co mạch và thuốc co bóp trợ tim được sử dụng phổ biến trong sốc tim, các tài liệu trước đây về sốc tim không định lượng một cách tổng thể các loại thuốc vận mạch. Các nghiên cứu trước đây trong sốc không do tim, chẳng hạn như sốc nhiễm trùng, đã chỉ ra các chỉ số tích lũy thuốc vận mạch để dự đoán tỷ lệ tử vong với độ chính xác cao hơn so với thang điểm rủi ro truyền thống. Thang điểm đánh giá suy giảm cơ quan liên tục được điều chỉnh theo tim mạch (SOFA sửa đổi) của Yadav và cộng sự đã chứng minh tầm quan trọng của việc kết hợp các chỉ số thuốc vận mạch vào thành phần tim mạch hiện có của thang điểm SOFA.Thang Điểm SOFA sửa đổi kết hợp chỉ số sốc thay thế cho MAP, lactate máu, và tất cả các thuốc vận mạch được sử dụng trong thực hành lâm sàng. Thuốc co mạch bao gồm epinephrine, nor- epinephrine, vasopressin, dopamine hoặc phenylephrine, và thuốc co bóp bao gồm dobutamine và milrinone. Việc sử dụng một thuốc vận mạch được chấm 2 điểm. Sử dụng đồng thời 2 thuốc vận mạch hoặc nhiều hơn được chấm 3 điểm. Sử dụng dopamine liều cao hơn (> 5 ug / kg / phút), epinephrine (> 0,05 ug / kg / phút), hoặc norepinephrine (> 0,15 ug / kg / phút) bất kỳ lúc nào trong 24 giờ đầu tiên ở ICU được chấm 4 điểm.
Nhóm của chúng tôi trước đây đã phát triển một hệ thống tiên lượng nguy cơ bằng cách sử dụng hệ thống tính điểm định lượng thuốc vận mạch, được ghi nhận là vượt trội hơn so với điểm APACHE III và SOFA trong dự đoán kết cục trong sốc nhiễm trùng. Các hệ thống tính điểm sau đây (a) đương lượng norepinephrine, (b) điểm số vận mạch( co mạch-trợ tim), và (c) chỉ số thuốc co mạch tích lũy được sử dụng để định lượng nhu cầu thuốc vận mạch đỉnh tổng thể. Cần khẩn trương tiến hành một nghiên cứu tương tự ở bệnh nhân sốc tim để hiểu mối tương quan của nhu cầu thuốc vận mạch với sự trở nặng phải hỗ trợ tuần hoàn cơ học, tỷ lệ tử vong trong thời gian ngắn, sự phát triển của suy cơ quan và phục hồi chức năng tâm thất.
Nhu cầu sử dụng thuốc co mạch liều cao phản ánh một tình trạng tiềm ẩn nguy cơ tử vong với nguy cơ biến chứng cao Sốc kháng trị được xác định khi hạ huyết áp kéo dài mặc dù đã điều trị bằng thuốc co mạch liều cao (tương đương với norepinephrine > 0,5 ug / kg / phút). Những bệnh nhân cần dùng liều cao để duy trì MAP có thể được coi là bị sốc kháng trị và có nguy cơ tử vong cao. Thuốc co mạch liều cao có liên quan đến các tác dụng phụ như loạn nhịp tim, nhồi máu cơ tim, thiếu máu cục bộ và tổn thương thận cấp tính.
Các thử nghiệm thuốc co mạch và trợ tim
Các thử nghiệm lâm sàng ngẫu nhiên có đối chứng về việc sử dụng thuốc co mạch và thuốc trợ tim trong sốc tim còn hạn chế, và các khuyến nghị về việc sử dụng nó phần lớn là từ các phân tích và ý kiến chuyên gia. Một tổng quan lớn từ Cochrane không cho thấy sự ưu việt nào của từng loại thuốc co mạch và thuốc trợ tim trong điều trị sốc tim. Thử nghiệm SOAP II (Nhiễm trùng huyết xảy ra ở bệnh nhân cấp tính) là thử nghiệm lâm sàng lớn nhất đánh giá việc sử dụng thuốc co mạch trong tình trạng sốc. Trong các nhóm bệnh nhân bị sốc, dopamine và norepinephrine có kết cục tương đương. Với các phân tích nhóm nhỏ về sốc tim từ nhóm lớn hơn về sốc tuần hoàn, thiếu sự khác biệt về căn nguyên của sốc tim và các định nghĩa rộng được sử dụng để xác định sốc tim, kết quả của thử nghiệm này cần được xác nhận thêm trong các thử nghiệm ngẫu nhiên chuyên sâu. Dopamine có liên quan đến tỷ lệ rối loạn nhịp tim và phản ứng đường tiêu hóa cao hơn. Dopamine không được chỉ định thường quy ở bệnh nhân sốc tim. Tương tự, so sánh dobutamine với milrinone ở một nhóm bệnh nhân bị sốc tim, phần lớn là sau phẫu thuật tim, không cho thấy sự vượt trội rõ ràng của cả hai tác nhân. Ở những bệnh nhân AMI có tiền sốc (tức là huyết áp bình thường, có dấu hiệu sung huyết) và suy tim cấp, milrinone có liên quan đến kết quả cải thiện so với giả dược. Trong thời gian gần đây, levosimendan đã được quan tâm nghiên cứu bên ngoài Hoa Kỳ như một liệu pháp tiềm năng cho sốc tim. Truyền levosimendan trong 6 giờ (0,1-0,2 ug / kg / phút) không làm tăng đáng kể tình trạng hạ huyết áp hoặc thiếu máu cục bộ, ám chỉ đến tính an toàn của thuốc này. Nhiều nghiên cứu trước đây đã báo cáo những tác dụng ngắn hạn thuận lợi của việc điều trị bằng levosimendan ở một số ít bệnh nhân bị sốc tim. Ở những bệnh nhân có AMI đoạn ST chênh lên biến chứng sốc tim, levosimendan làm tăng CI, CO và phân suất tống máu thất trái trong thời gian ngắn hạn đáng kể hơn so với dobutamine, tuy nhiên nó không chứng minh được bất kỳ cải thiện kết cục lâu dài nào
Levy và cộng sự đã thực hiện một thử nghiệm ngẫu nhiên đồng thời so sánh tác dụng và độ an toàn của norepinephrine vàepinephrine trong sốc tim do AMI. Điểm kết thúc chính ở cả hai nhóm là tương tự nhau. Nhưng tỷ lệ sốc kháng trị cao hơn ở nhóm epinephrine (10 trên 27 [37%] so với norepinephrine là 2 trên 30 [7%]; P = 0,008). Điều này dẫn đến việc kết thúc nghiên cứu sớm. Họ cũng chỉ ra rằng epinephrine có liên quan đến nhịp tim cao hơn, tạo sinh phẩm gấp đôi cao hơn (cho thấy nhu cầu oxy của cơ tim cao hơn) và mức lactate cao hơn khi so sánh với norepinephrine.
Tarvasmaki và cộng sự, trong một nhánh nghiên cứu của nghiên cứu CardShock, đã cố gắng đánh giá việc sử dụng ngoài đời thực và kết cục của thuốc co mạch và thuốc trợ tim trong sốc tim. Trong số 219 bệnh nhân, 94% dân số nghiên cứu đã sử dụng Thuốc co mạch và / hoặc Thuốc trợ tim. Norepinephrine được sử dụng ở 75% và epinephrine ở 21% bệnh nhân. Epinephrine có liên quan độc lập với việc tăng tỷ lệ tử vong với tỷ lệ chênh lệch là 5,2 (khoảng tin cậy 95% 1,88, 14,7, P = 0,002). Norepinephrine cũng có liên quan đến việc làm xấu đi các marker của tim và thận trong những ngày đầu tiên. Dobutamine (49%) và levosimendan (24%) là những thuốc thường được sử dụng trong nghiên cứu.
Trong một phân tích tổng hợp, Karami và cộng sự đã điều tra bằng chứng hiện tại về kết quả của thuốc co mạch và thuốc trợ tim ở những bệnh nhân sốc tim do AMI. Họ phát hiện ra rằng điều trị bằng noradrenaline, adrenaline, levosimendan, dobutamine và dopamine không liên quan đến sự khác biệt về tỷ lệ tử vong ngắn hạn hoặc dài hạn. Nhìn chung Chất lượng của bằng chứng được xếp loại thấp. Họ cũng nhận thấy một xu hướng kết cục tốt hơn đối với việc sử dụng levosimendan, so với đối chứng. Nhìn chung, họ không tìm thấy đủ bằng chứng cho thấy thuốc co mạch và thuốc trợ tim thường quy có liên quan đến việc giảm tỷ lệ tử vong ở bệnh nhân AMI-CS( sốc tim do NMCT cấp) và do đó nhấn mạnh về sự cần thiết của các thử nghiệm ngẫu nhiên thích hợp. Uhlig và cộng sự đã đánh giá hiệu quả và tính an toàn của việc chăm sóc tim bằng thuốc co bóp tích cực và thuốc giãn mạch trong sốc tim hoặc hội chứng cung lượng tim thấp do AMI, suy tim hoặc sau phẫu thuật tim. Nghiên cứu so sánh hiệu quả của levosimendan so với dobutamine, enoximone hoặc giả dược; enoximone so với dobutamine, piroximone hoặc epinephrine-nitroglycerine; epinephrine so với norepinephrine hoặc norepinephrine-dobu- tamine; dopexamine so với dopamine; milrinone so với dobu-tamine và dopamine-milrinone so với dopamine-dobutamine. Với chất lượng bằng chứng thấp đến rất thấp, tất cả các so sánh này đều cho thấy sự không chắc chắn về tác dụng của thuốc co bóp trợ tim / giãn mạch đối với tử vong do mọi nguyên nhân. Leopold và cộng sự đã đánh giá mối tương quan giữa việc sử dụng epinephrine và tỷ lệ tử vong ngắn hạn ở những bệnh nhân sốc tim do mọi nguyên nhân. Một mối tương quan thuận được tìm thấy giữa tỷ lệ phần trăm sử dụng epinephrine và tỷ lệ tử vong trong thời gian ngắn. Họ phát hiện ra rằng trong quản lý huyết động của bệnh nhân sốc tim, epinephrine có liên quan đến việc tăng gấp ba lần nguy cơ tử vong.
Hướng dẫn của Hiệp hội Tim mạch Hoa Kỳ về quản lý sốc tim đề cập rằng norepinephrine có thể là thuốc vận mạch được lựa chọn ở nhiều bệnh nhân sôc tim vì nó có liên quan đến ít loạn nhịp hơn. Tuy nhiên, thuốc vận mạch hàng đầu tối ưu nhất trong sốc tim vẫn chưa rõ ràng và không có loại thuốc cụ thể nào được đề cập.
Bảng 1. Thử nghiệm thuốc co mạch và thuốc vận mạch trong tình trạng sốc.
| STUDY | COUNTRY | N | COMPARATOR | OUTCOMES | MORTALITY |
| SOAP, 2002 | European Union | 3147 | Dopamine vs other catecholamines | Tăng tỷ lệ tử vong khi chăm sóc đặc biệt với dopamine | No difference |
| SOAP II, 2010 | Belgium | 1679 | Dopamine vs norepinephrine | Dopamine có tỷ lệ rối loạn nhịp tim cao hơn so với norepinephrine | No difference |
| Samimi-Fard et al98 | Spain | 22 | Levosimendan vs dobutamine | Levosimendan không cải thiện khả năng sống sót dài hạn | No difference |
| Levy et al73 | France | 57 | Epinephrine vs norepinephrine | Tỷ lệ sốc tim kháng trị cao hơn với epinephrine | No difference |
| Lewis et al96 | USA | 100 | Milrinone vs dobutamine | Milrinone là một lựa chọn thay thế an toàn như một loại thuốc trợ tim ban đầu trong sốc tim | No difference |
| Tarvasmaki et al72 | Finland | 219 | Vasopressors and inotropes | Norepinephrine với dobutamine hoặc levosimendan có tiên lượng tương tự nhau | Increased with epinephrine |
| Hajjar et al83 | Brazil | 330 | Vasopressin vs norepinephrine | Vasopressin có thể được sử dụng như một thuốc co mạch đầu tiên trong phẫu thuật tim | No difference |
| RUSSLAN, 2002 | Russia, Latvia | 504 | Levosimendan vs placebo | Sáu giờ dùng levosimendan không làm tăng đáng kể tình trạng hạ huyết áp hoặc thiếu máu cục bộ | Lower with levosimendan |
| REVIVE-II, 2006 | USA | 600 | Levosimendan vs placebo | Giảm BNP và thời gian nằm viện với levosimendan. | Higher with levosimendan |
| SURVIVE, 2006 | USA | 1327 | Levosimendan vs dobutamine | Không khác biệt trong kết cục dài hạn | Lower with levosimendan |
| LEAF, 2014 | Norway | 61 | Levosimendan vs placebo | Levosimendan cải thiện khả năng co bóp ở cơ tim sau thiếu máu cục bộ | No difference |
| Annane et al (2007)105 | France | 330 | Norepinephrine and dobutamine vs epinephrine | Không có sự khác biệt về hiệu quả hoặc độ an toàn | No difference |
| Russell et al81 | Canada | 778 | Vasopressin vs norepinephrine | Vasopressin không làm giảm tỷ lệ tử vong trong sốc nhiễm trùng so với norepinephrine | No difference |
Do sự không đồng nhất về căn nguyên và các yếu tố gây sốc tim, các hướng dẫn này khuyến nghị các loại thuốc vận mạch khác nhau cho từng biểu hiện của CS. Hướng dẫn của Hiệp hội Tim mạch Châu Âu về việc quản lý bệnh nhân AMI-CS với ST chênh lên khuyến cáo norepineprine như một chất co mạch được lựa chọn khi HA thấp và áp lực tưới máu mô không đủ (loại IIb) dựa trên một nghiên cứu (De Backer et al) cho thấy tỷ lệ rối loạn nhịp tim thấp hơn và tử vong thấp hơn so với phân nhóm dopamine. Để cải thiện khả năng hoạt động của tim (nhóm IIb), các loại thuốc co mạch như dobutamine có thể được dùng đồng thời với norepinephrine.
Phạm vi nghiên cứu về việc sử dụng tất cả các loại thuốc này trong sốc tim được thảo luận trong (Bảng 1) cho thấy rõ ràng nhiều điều không chắc chắn xung quanh đối tượng. Tuy nhiên, thuốc co mạch và thuốc trợ tim tiếp tục là thành phần thiết yếu trong quản lý sốc tim bằng cách duy trì MAP từ 65 đến 70 mm Hg và do đó ngăn ngừa giảm tưới máu mô và hậu quả là rối loạn chức năng cơ quan.
Như đã chứng minh bởi Pei và cộng sự, hiện tại, việc sử dụng các loại thuốc này khác nhau giữa các bác sĩ và điều kiện ở các trung tâm khác nhau. Do đó, họ đề nghị việc hợp lý hóa và đánh giá lâm sàng trong việc sử dụng các loại thuốc này để xử trí sốc cần phải được cải thiện và các phương pháp điều trị phải được tiêu chuẩn hóa. Cuối cùng, việc giới thiệu các giai đoạn SCAI của sốc tim cần được áp dụng hồi cứu cho các thử nghiệm cũ hơn, để hiểu được giai đoạn sốc tim mà các thuốc này được bắt đầu, điều này có thể giải thích sự không đồng nhất trong dữ liệu.
Đề xuất phương pháp tiếp cận
Như đã thừa nhận trong tổng quan các thử nghiệm lâm sàng hiện có, vẫn còn sự không đồng nhất đáng kể trong tài liệu do các tiêu chí đưa vào khác nhau, sự khác biệt về mức độ nghiêm trọng của bệnh (Phân giai đoạn theo SCAI), căn nguyên khác nhau (AMI so với không AMI) và thiếu kiểm soát đầy đủ để gây nhiễu , đặc biệt là ngừng tim đồng thời. Do những hạn chế này, thuật toán đề xuất của chúng tôi cần được cá nhân hóa cho bệnh nhân. Phần lớn dữ liệu khuyến nghị norepinephrine là chất vận mạch chính đầu tiên, với việc bổ sung vasopressin hoặc epinephrine sau đó để đạt được thuốc co mạch bổ sung có hoặc không có hỗ trợ co bóp tim. Việc nâng cao hơn nữa để hỗ trợ co bóp bổ sung như epinephrine liều cao hơn so với khởi đầu dobutamine và milrinone cần phải được điều chỉnh thận trọng để chống lại các biến chứng của loạn nhịp nhanh và giãn mạch ngoại vi. Ở những bệnh nhân có căn nguyên sốc tim do AMI, thuốc co mạch có thể được ưu tiên hơn thuốc trợ tim để ngăn ngừa sự trầm trọng hơn của thiếu máu cục bộ cơ tim, trong khi ở bệnh nhân suy tim cấp do sốc tim, thuốc trợ tim có thể được chỉ định để hỗ trợ trong giảm sung huyết. Thông thường khi cần dùng thuốc vận mạch thứ hai hoặc thứ ba, chúng tôi khuyến khích sử dụng phương pháp đo huyết động xâm lấn để hiểu tác động của sốc tim so với sốc phân bố để điều chỉnh thích hợp các loại thuốc tiếp theo. Điều này cũng sẽ hỗ trợ cho việc đánh giá chức năng hai thất và cung cấp thông tin cơ bản để chuyển sang hỗ trợ tuần hoàn cơ học nếu được chỉ định
Kết luận
Mặc dù thuốc co mạch và thuốc trợ tim được sử dụng như một phương pháp chính trong điều trị bằng thuốc đối với sốc tim, các nghiên cứu về những thuốc này rất hiếm. Bài tổng quan nhấn mạnh việc quản lý thuốc của sốc tim tập trung vào các thuốc vận mạch. Thuốc co mạch và thuốc trợ tim là những lựa chọn hợp lý để xử trí ban đầu trong sốc tim nhằm tối ưu hóa tình trạng thể tích và duy trì tưới máu mô. Nhưng những lo ngại về tính an toàn và tính rủi ro chỉ ra rằng việc sử dụng những loại thuốc này nên trong thời gian ngắn nhất với liều thấp nhất. Phương pháp tiếp cận bệnh nhân cá thể hóa nên được điều chỉnh để lựa chọn các thuốc vận mạch dựa trên huyết động và đặc điểm lâm sàng. Điều trị bằng thuốc với việc sử dụng sớm các thiết bị tuần hoàn cơ học trong phương pháp tiếp cận theo đội nhóm sốc đã chứng minh kết quả cải thiện trong sốc tim, nhưng các thử nghiệm đối chứng ngẫu nhiên là cần thiết để nghiên cứu sự kết hợp chi tiết của các thuốc co mạch và trợ tim trong việc thiết lập các đội sốc tim và lưu đồ điều trị.
Nguồn tham khảo
- Van Diepen S, Katz JN, Albert NM, et al. Contemporary Management of Cardio- genic Shock: A Scientific Statement From the American Heart Association. Lippincott Williams and Wilkins; 2017:e232-e268.
- Katz JN, Stebbins AL, Alexander JH, et al. Predictors of 30-day mortality in patients with refractory cardiogenic shock following acute myocardial infarction despite a patent infarct artery. Am Heart J. 2009;158:680-687.
- Hochman JS, Buller CE, Sleeper LA, et al. Cardiogenic shock complicating acute myocardial infarction–etiologies, management and outcome: a report from the SHOCK trial registry. SHould we emergently revascularize occluded coro- naries for cardiogenic shocK? J Am Coll Cardiol. 2000;36:1063-1070.
- Goldberg RJ, Spencer FA, Gore JM, Lessard D, Yarzebski J. Thirty-year trends (1975 to 2005) in the magnitude of, management of, and hospital death rates associated with cardiogenic shock in patients with acute myocardial infarction a population-based perspective. Circulation. 2009;119:1211-1219.
- Thiele H, Zeymer U, Neumann F-J, et al. Intraaortic balloon support for myo- cardial infarction with cardiogenic shock. N Engl J Med. 2012;367:1287-1296.
- Fang J, Mensah GA, Alderman MH, Croft JB. Trends in acute myocardial infarction complicated by cardiogenic shock, 1979-2003, United States. Am Heart J. 2006;152:1035-1041.
- Helgestad OKL, Josiassen J, Hassager C, et al. Temporal trends in incidence and patient characteristics in cardiogenic shock following acute myocardial infarc- tion from 2010 to 2017: a Danish cohort study. Eur J Heart Fail. 2019;21:1370-1378.
- Babaev A, Frederick PD, Pasta DJ, Every N, Sichrovsky T, Hochman JS. Trends in management and outcomes of patients with acute myocardial infarction com- plicated by cardiogenic shock. JAMA. 2005;294:448-454.
- Kolte D, Khera S, Aronow WS, et al. Trends in incidence, management, and outcomes of cardiogenic shock complicating ST-elevation myocardial infarction in the United States. J Am Heart Assoc. 2014;3:e000590.
- Subramaniam AV, Barsness GW, Vallabhajosyula S, Vallabhajosyula S. Compli- cations of temporary percutaneous mechanical circulatory support for cardio- genic shock: an appraisal of contemporary literature. Cardiol Ther. 2019;8:211-228.
- Vallabhajosyula S, O’Horo JC, Antharam P, et al. Concomitant intra-aortic bal- loon Pump use in cardiogenic shock requiring veno-arterial extracorporeal mem- brane oxygenation. Circ Cardiovasc Interv. 2018;11:e006930.
- Vallabhajosyula S, Dunlay SM, Barsness GW, Rihal CS, Holmes DR Jr, Prasad A. Hospital-Level disparities in the outcomes of acute myocardial infarction with cardiogenic shock. Am J Cardiol. 2019;124:491-498.
- Vallabhajosyula S, Payne SR, Jentzer JC, et al. Long-Term outcomes of acute myocardial infarction with concomitant cardiogenic shock and cardiac arrest. Am J Cardiol. 2020;133:15-22.
- Jentzer JC, Ahmed AM, Vallabhajosyula S, et al. Shock in the cardiac intensive care unit: changes in epidemiology and prognosis over time. Am Heart J. 2021;232:94-104.
- Ponikowski P, Voors AA, Anker SD, et al. [2016 ESC guidelines for the diagno- sis and treatment of acute and chronic heart failure]. Kardiol Pol. 2016;74:1037- 1147. Wytyczne ESC dotyczace diagnostyki i leczenia ostrej i przewleklej niewydolnosci serca w 2016 roku.
- Vallabhajosyula S, Barsness GW, Vallabhajosyula S. Multidisciplinary teams for cardiogenic shock. Aging. 2019;11:4774-4776.
- Vallabhajosyula S, Dunlay SM, Prasad A, et al. Acute noncardiac organ failure in acute myocardial infarction with cardiogenic shock. J Am Coll Cardiol. 2019;73:1781-1791.
- Vallabhajosyula S, Ya’Qoub L, Singh M, et al. Response by Vallabhajosyula to letter regarding article, “Sex disparities in the management and outcomes of car- diogenic shock complicating acute myocardial infarction in the young”. Circ Heart Fail. 2021;14:e007154.
- Vallabhajosyula S, Dunlay SM, Prasad A, et al. Cardiogenic shock and cardiac arrest complicating ST-segment elevation myocardial infarction in the United States, 2000-2017. Resuscitation. 2020;155:55-64.
- Vallabhajosyula S, Kumar V, Vallabhajosyula S, et al. Acute myocardial infarc- tion-cardiogenic shock in patients with prior coronary artery bypass grafting: a 16-year national cohort analysis of temporal trends, management and outcomes. Int J Cardiol. 2020;310:9-15.
- Vallabhajosyula S, Prasad A, Gulati R, Barsness GW. Contemporary prevalence, trends, and outcomes of coronary chronic total occlusions in acute myocardial infarction with cardiogenic shock. Int J Cardiol Heart Vasc. 2019;24:100414.
- Alpert JS, Becker RC. Cardiogenic shock: elements of etiology, diagnosis, and therapy. Clin Cardiol. 1993;16:182-190.
- Charlesworth M, Venkateswaran R, Barker JM, Feddy L. Postcardiotomy VA- ECMO for Refractory Cardiogenic Shock. BioMed Central Ltd; 2017:116-116.
- Stiermaier T, Eitel C, Desch S, et al. Incidence, determinants and prognostic rel- evance of cardiogenic shock in patients with Takotsubo cardiomyopathy. Eur Heart J Acute Cardiovasc Care. 2016;5:489-496.
- Vallabhajosyula S, Dunlay SM, Murphree DH Jr., et al. Cardiogenic shock in Takotsubo cardiomyopathy versus acute myocardial infarction: an 8-year national perspective on clinical characteristics, management, and outcomes. JACC Heart Fail. 2019;7:469-476.
- Mody KP, Takayama H, Landes E, et al. Acute mechanical circulatory support for fulminant myocarditis complicated by cardiogenic shock. J Cardiovasc Transl Res. 2014;7:156-164.
- Vallabhajosyula S, Patlolla SH, Verghese D, et al. Burden of arrhythmias in acute myocardial infarction complicated by cardiogenic shock. Am J Cardiol. 2020;125:1774-1781.
- Schaikewitz MF, Nnaoma CB, Meredith RD, et al. Acute myocardial infarction with cardiogenic shock due to pericardial constriction and multivessel coronary obstruction. JACC: Case Rep. 2020;2:1708-1712.
- Cooper HA, Panza JA. Cardiogenic Shock. Elsevier; 2013:567-580.
- Chen ZM, Pan HC, Chen YP, et al. Early intravenous then oral metoprolol in 45,852 patients with acute myocardial infarction: randomised placebo-controlled trial.. Lancet. 2005;366:1622-1632.
- Timperley J, Mitchell AR, Brown PD, West NE. Flecainide overdose – support using an intra-aortic balloon pump. BMC Emerg Med. 2005;5:1-3. doi:10.1186/1471-227x-5-10
- Nanda U, Ashish A, Why HJ. Modified release verapamil induced cardiogenic shock. Emerg Med J. 2005;22:832-833.
- Vallabhajosyula S, Dunlay SM, Barsness GW, et al. Temporal trends, predictors, and outcomes of acute kidney injury and hemodialysis use in acute myocardial infarction-related cardiogenic shock. PLoS One. 2019;14:e0222894.
- Vallabhajosyula S, Prasad A, Sandhu GS, et al. Mechanical circulatory support- assisted early percutaneous coronary intervention in acute myocardial infarction with cardiogenic shock: 10-year national temporal trends, predictors and out- comes. EuroIntervention. 2021;16:e1254-e1261.
- Baran DA, Grines CL, Bailey S, et al. SCAI clinical expert consensus statement on the classification of cardiogenic shock: this document was endorsed by the American College of Cardiology (ACC), the American Heart Association (AHA), the Society of Critical Care Medicine (SCCM), and the Societ. Cathe- terization and Cardiovascular Interventions. 2019;94:29-37.
- Vallabhajosyula S, Arora S, Lahewala S, et al. Temporary mechanical circulatory support for refractory cardiogenic shock before left ventricular assist device sur- gery. J Am Heart Assoc. 2018;7:e010193.
- Vallabhajosyula S, Shankar A, Patlolla SH, et al. Pulmonary artery catheter use in acute myocardial infarction-cardiogenic shock. ESC Heart Fail. 2020;7:1234-1245.
- Vallabhajosyula S, Prasad A, Dunlay SM, et al. Utilization of palliative care for cardiogenic shock complicating acute myocardial infarction: a 15-year national perspective on trends, disparities, predictors, and outcomes. J Am Heart Assoc. 2019;8:e011954.
- Vallabhajosyula S, Vallabhajosyula S, Vaidya VR, et al. Venoarterial extracorpo- real membrane oxygenation support for ventricular tachycardia ablation: a sys- tematic review. ASAIO J. 2020;66:980-985.
- Vallabhajosyula S, Arora S, Sakhuja A, et al. Trends, predictors, and outcomes of temporary mechanical circulatory support for postcardiac surgery cardiogenic shock. Am J Cardiol. 2019;123:489-497.
- Vallabhajosyula S, Jentzer JC, Kotecha AA, et al. Development and performance of a novel vasopressor-driven mortality prediction model in septic shock. Ann Intensive Care. 2018;8:112.
- Thayer KL, Zweck E, Ayouty M, et al. Invasive hemodynamic assessment and classification of In-hospital mortality risk among patients with cardiogenic shock. Circ Heart Fail. 2020;13:e007099.
- Jentzer JC, van Diepen S, Barsness GW, et al. Cardiogenic shock classification to predict mortality in the cardiac intensive care unit. J Am Coll Cardiol. 2019;74:2117-2128.
- Jentzer JC, Vallabhajosyula S, Khanna AK, Chawla LS, Busse LW, Kashani KB. Management of refractory vasodilatory shock. Chest. 2018;154:416-426.
- Yadav H, Harrison AM, Hanson AC, Gajic O, Kor DJ, Cartin-Ceba R. Improv- ing the accuracy of cardiovascular component of the sequential organ failure assessment score. Crit Care Med. 2015;43:1449-1457.
- Hollenberg SM. Cardiogenic shock. Crit Care Clin. 2001;17:391-410.
- Vallabhajosyula S, Ya’Qoub L, Kumar V, et al. Contemporary national outcomes of acute myocardial infarction-cardiogenic shock in patients with prior chronic kidney disease and end-stage renal disease. J Clin Med. 2020;9:3702.
- Jentzer JC, Hollenberg SM. Vasopressor and inotrope therapy in cardiac critical care. J Intensive Care Med. 2021;36:843-856.
- Jentzer JC, Coons JC, Link CB, Schmidhofer M. Pharmacotherapy Update on the Use of Vasopressors and Inotropes in the Intensive Care Unit. SAGE Publications Ltd; 2015:249-260.
- de Asua I, Rosenberg A. On the Right Side of the Heart: Medical and Mechanical Support of the Failing Right Ventricle. SAGE Publications Inc; 2017:113-120.
- Hochman JS, Sleeper LA, Webb JG, et al. Early revascularization in acute myo- cardial infarction complicated by cardiogenic shock. New Engl J Med. 1999;341:625-634.
- Hoedw-Tszuds T. Management of cardiogenic shock complicating myocardial infarction: an update 2019. ESC Heart Fail. 2019;40:2671-2683.
- Wayangankar SA, Bangalore S, McCoy LA, et al. Temporal trends and out- comes of patients undergoing percutaneous coronary interventions for cardio- genic shock in the setting of acute myocardial infarction: a report from the cathpci registry. JACC Cardiovasc Interv. 2016;9:341-351.
- Jeger RV, Radovanovic D, Hunziker PR, et al. Ten-year trends in the incidence and treatment of cardiogenic shock. Ann Intern Med. 2008;149:618-626.
- Lee F, Hutson JH, Boodhwani M, et al. Multidisciplinary code shock team in cardiogenic shock: a Canadian centre experience. CJC Open. 2020;2:249-257.
- Tehrani BN, Truesdell AG, Sherwood MW, et al. Standardized team-based care for cardiogenic shock. J Am Coll Cardiol. 2019;73:1659-1669.
- Taleb I, Koliopoulou AG, Tandar A, et al. Shock Team Approach in Refractory Cardiogenic Shock Requiring Short-Term Mechanical Circulatory Support: A Proof of Concept. Lippincott Williams and Wilkins; 2019:98-100.
- Vallabhajosyula S, Dunlay SM, Barsness GW, et al. Sex disparities in the use and outcomes of temporary mechanical circulatory support for acute myocardial infarction-cardiogenic shock. CJC Open. 2020;2:462-472.
- Vallabhajosyula S, Vallabhajosyula S, Dunlay SM, et al. Sex and gender dispari- ties in the management and outcomes of acute myocardial infarction-cardiogenic shock in older adults. Mayo Clin Proc. 2020;95:1916-1927.
- Thiele H, Ohman EM, de Waha-Thiele S, Zeymer U, Desch S. Management of cardiogenic shock complicating myocardial infarction: an update 2019. Eur Heart J. 2019;40:2671-2683.
- Ibanez B, James S, Agewall S. 2017 ESC guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. Rev Esp Cardiol (Engl Ed). 2017;70(12):1082.
- Levy B, Klein T, Kimmoun A. Vasopressor use in cardiogenic shock. Curr Opin Crit Care. 2020;26:411-416.
- Levy B, Buzon J, Kimmoun A. Inotropes and Vasopressors Use in Cardiogenic Shock: When, Which and How Much? Lippincott Williams and Wilkins; 2019:384-390.
- Vallabhajosyula S, Dunlay SM, Bell MR, et al. Epidemiological trends in the timing of In-hospital death in acute myocardial infarction-cardiogenic shock in the United States. J Clin Med. 2020;9:E2094. doi:10.3390/jcm9072094
- Vallabhajosyula S, Subramaniam AV, Murphree DH Jr, et al. Complications from percutaneous-left ventricular assist devices versus intra-aortic balloon pump in acute myocardial infarction-cardiogenic shock. PLoS One. 2020;15:e0238046.
- Polyzogopoulou E, Arfaras-Melainis A, Bistola V, Parissis J. Inotropic agents in cardiogenic shock. Curr Opin Crit Care. 2020;26:403-410.
- Bistola V, Arfaras-Melainis A, Polyzogopoulou E, Ikonomidis I, Parissis J. Ino- tropes in acute heart failure: from guidelines to practical use: therapeutic options and clinical practice. Card Fail Rev. 2019;5:133-139.
- Le Corre P, Malledant Y, Tanguy M, Le Verge R. Steady-state pharmacokinetics of dopamine in adult patients. Crit Care Med. 1993;21:1652-1657.
- Ruffolo RR Jr. The pharmacology of dobutamine. Am J Med Sci. 1987;294:244-248.
- Chong LYZ, Satya K, Kim B, Berkowitz R. Milrinone dosing and a culture of caution in clinical practice. Cardiol Rev. 2018;26:35-42.
- Bouchez S, Fedele F, Giannakoulas G, et al. Levosimendan in acute and advanced heart failure: an expert perspective on posology and therapeutic appli- cation. Cardiovasc Drugs Ther. 2018;32:617-624.
- Tarvasmäki T, Lassus J, Varpula M, et al. Current real-life use of vasopressors and inotropes in cardiogenic shock – adrenaline use is associated with excess organ injury and mortality. Crit Care. 2016;20:208.
- Levy B, Clere-Jehl R, Legras A, et al. Epinephrine versus norepinephrine for cardio- genic shock after acute myocardial infarction. J Am Coll Cardiol. 2018;72:173-182.
- Myburgh JA, Higgins A, Jovanovska A, Lipman J, Ramakrishnan N, Santama- ria J. A comparison of epinephrine and norepinephrine in critically ill patients. Intensive Care Med. 2008;34:2226-2234.
- De Backer D, Biston P, Devriendt J, et al. Comparison of dopamine and norepi- nephrine in the treatment of shock. New Engl J Med. 2010;362:779-789.
- Nativi-Nicolau J, Selzman CH, Fang JC, Stehlik J. Pharmacologic Therapies for Acute Cardiogenic Shock. Lippincott Williams and Wilkins; 2014:250-257.
- Tewelde SZ, Liu SS, Winters ME. Cardiogenic shock. Cardiol Clin. 2018;36:53-61.
- De Backer D, Creteur J, Silva E, Vincent JL. Effects of dopamine, norepineph- rine, and epinephrine on the splanchnic circulation in septic shock: which is best? Crit Care Med. 2003;31:1659-1667.
- Amado J, Gago P, Santos W, Mimoso J, de Jesus I. Choque cardiogénico – fár- macos inotrópicos e vasopressores. Rev Port Cardiol. 2016;35:681-695.
- Pelletier JS, Dicken B, Bigam D, Cheung PY. Cardiac effects of vasopressin. J Cardiovasc Pharmacol. 2014;64:100-107.
- Russell JA, Walley KR, Singer J, et al. Vasopressin versus norepinephrine infu- sion in patients with septic shock. New Engl J Med. 2008;358:877-887.
- Dünser MW, Bouvet O, Knotzer H, et al. Vasopressin in cardiac surgery: a meta-analysis of randomized controlled trials. J Cardiothorac Vasc Anesth. 2018;32:2225-2232.
- Hajjar LA, Vincent JL, Barbosa Gomes Galas FR, et al. Vasopressin versus nor- epinephrine in patients with vasoplegic shock after cardiac surgery: the VANCS randomized controlled trial. Anesthesiology. 2017;126:758-793.
- Jolly S, Newton G, Horlick E, et al. Effect of vasopressin on hemodynamics in patients with refractory cardiogenic shock complicating acute myocardial infarc- tion. Am J Cardiol. 2005;96:1617-1620.
- McIntyre WF, Um KJ, Alhazzani W, et al. Association of Vasopressin Plus Cate- cholamine Vasopressors Vs Catecholamines Alone With Atrial Fibrillation in Patients With Distributive Shock a Systematic Review and meta-Analysis. American Medi- cal Association; 2018:1889-1900.
- Malay MB, Ashton JL, Dahl K, et al. Heterogeneity of the vasoconstrictor effect of vasopressin in septic shock. Crit Care Med. 2004;32:1327-1331.
- Vallabhajosyula S, Kumar M, Pandompatam G, et al. Prognostic impact of iso- lated right ventricular dysfunction in sepsis and septic shock: an 8-year historical cohort study. Ann Intensive Care. 2017;7:94.
- Vallabhajosyula S, Sakhuja A, Geske JB, et al. Role of admission Troponin-T and serial Troponin-T testing in predicting outcomes in severe sepsis and septic shock. J Am Heart Assoc. 2017;6:9.
- Khanna A, English SW, Wang XS, et al. Angiotensin II for the treatment of vasodilatory shock. New Engl J Med. 2017;377:419-430.
- Nguyen HV, Havalad V, Aponte-Patel L, et al. Temporary biventricular pacing decreases the vasoactive-inotropic score after cardiac surgery: a substudy of a ran- domized clinical trial. J Thorac Cardiovasc Surg. 2012;146:296-301.
- Gaies MG, Jeffries HE, Niebler RA, et al. Vasoactive-inotropic score is associ- ated with outcome after infant cardiac surgery: an analysis from the pediatric cardiac critical care consortium and virtual PICU system registries. Pediatr Crit Care Med. 2014;15:529-537.
- Reyentovich A, Barghash MH, Hochman JS. Management of refractory cardio- genic shock. Nat Rev Cardiol. 2016;13:481-492.
- Unverzagt S, Wachsmuth L, Hirsch K, et al. Inotropic agents and vasodilator strategies for acute myocardial infarction complicated by cardiogenic shock or low cardiac output syndrome. Cochrane Database Syst Rev. 2014;1:CD009669.
- De Backer D, Aldecoa C, Njimi H, Vincent JL. Dopamine versus norepinephrine in the treatment of septic shock: a meta-analysis. Crit Care Med. 2012;40:725-730.
- Rui Q , Jiang Y, Chen M, Zhang N, Yang H, Zhou Y. Dopamine Versus Norepinephrine in the Treatment of Cardiogenic Shock. Lippincott Williams and Wilkins; 2017.
- Lewis TC, Aberle C, Altshuler D, Piper GL, Papadopoulos J. Comparative Effec- tiveness and Safety Between Milrinone or Dobutamine as Initial Inotrope Therapy in Cardiogenic Shock. SAGE Publications Ltd; 2019:130-138.
- Moiseyev V. Safety and efficacy of a novel calcium sensitizer, levosimendan, in patients with left ventricular failure due to an acute myocardial infarction. A ran- domized, placebo-controlled, double-blind study (RUSSLAN). Eur Heart J. 2002;23:1422-1432.
- Samimi-Fard S, García-González MJ, Domínguez-Rodríguez A, Abreu- González P. Effects of levosimendan versus dobutamine on long-term survival of patients with cardiogenic shock after primary coronary angioplasty. Int J Cardiol. 2008;127:284-287.
- Lehmann A, Kiessling AH, Isgro F, Zeitler C, Thaler E, Boldt J. Levosimendan in patients with acute myocardial ischaemia undergoing emergency surgical revascularization. Eur J Anaesthesiol. 2008;25:224-229.
- García-González MJ, Domínguez-Rodríguez A, Ferrer-Hita JJ. Utility of levo- simendan, a new calcium sensitizing agent, in the treatment of cardiogenic shock due to myocardial stunning in patients with ST-elevation myocardial infarction: a series of cases. J Clin Pharmacol. 2005;45:704-708.
- Husebye T, Eritsland J, Müller C, et al. Levosimendan in acute heart failure fol- lowing primary percutaneous coronary intervention-treated acute ST-elevation myocardial infarction. Results from the LEAF trial: a randomized, placebo-con- trolled study. Eur J Heart Fail. 2013;15:565-572.
- Karami M, Hemradj VV, Ouweneel DM, et al. Vasopressors and inotropes in acute myocardial infarction related cardiogenic shock: a systematic review and meta-analysis. J Clin Med. 2020;9:E2051. doi:10.3390/jcm9072051
- Uhlig K, Efremov L, Tongers J, et al. Inotropic agents and vasodilator strategies for the treatment of cardiogenic shock or low cardiac output syndrome. Cochrane Database Syst Rev. 2020;11:CD009669.
- Léopold V, Gayat E, Pirracchio R, et al. Epinephrine and short-term survival in cardiogenic shock: an individual data meta-analysis of 2583 patients. Intensive Care Med. 2018;44:847-856.
- Annane D, Vignon P, Renault A, et al. Norepinephrine plus dobutamine versus epinephrine alone for management of septic shock: a randomised trial. Lancet. 2007;370:676-684.
- Pei XB, Ma PL, Li JG, et al. Extensive variability in vasoactive agent therapy: a nationwide survey in Chinese intensive care units. Chin Med J (Engl). 2015;128: 1014-1020.

Bài viết hữu ích
Cảm ơn bạn đã ủng hộ bài viết ạ