Bệnh tim mạch
Choáng tim là gì? Dịch tễ học và phương pháp điều trị choáng tim
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Choáng tim là gì? Dịch tễ học và phương pháp điều trị choáng tim file pdf ở đây.
Lược dịch: Bs Nguyễn Đình Tuấn – Bv Vũng Tàu
Choáng tim là nguyên nhân hàng đầu gây tử vong trên toàn thế giới. Hiện nay, các bài viết hướng dẫn và điều trị choáng tim đã được mô tả rộng rãi trong các nghiên cứu dịch tễ học. Điều trị choáng tim được hệ thống hóa, dựa vào chăm sóc y tế và hỗ trợ sự sống ngoài cơ thể (ECLS) để tạo điều kiện hồi phục chức năng, điều trị bằng các thiết bị cơ học lâu dài hoặc cấy ghép. Những tiến bộ gần đây đã thay đổi quan điểm về chăm sóc và điều tri choáng tim. Phân tích hiện tại nhằm xem xét lại các phương pháp điều trị y khoa hiện tại đối với choáng tim dựa trên các y văn gần đây, bao gồm vấn đề cặp mắc xích kích thích – co bóp và sinh lý huyết động học ứng dụng. Các thuốc tăng sức bóp cơ tim, thuốc vận mạch và điều hòa miễn dịch đã đang được thảo luận khi các nghiên cứu lâm sàng và tiền lâm sàng tập trung vào các lựa chọn điều trị mới để cải thiện kết cuộc bệnh nhân. Một số tình trạng bệnh lý có sẵn của choáng tim, như bệnh cơ tim phì đại hoặc Tako-Tsubo, điều trị chuyên biệt phù hợp theo từng bệnh lý được chấp nhận sẽ được tổng quan trong đánh giá này.
Cơ sở lý luận
Choáng tim là một mối quan tâm hàng đầu trên toàn thế giới, chiếm 5–7% bệnh nhân bị nhồi máu cơ tim cấp (AMI), tỷ lệ mắc bệnh ngày càng tăng khi tuổi thọ tăng[1]. Choáng tim được định nghĩa là tình trạng giảm tưới máu cơ quan liên quan đến cung lượng tim thấp với áp lực đổ đầy bình thường hoặc tăng[2]. Mặc dù tiên lượng của suy tim mạn tính (HF) đã được cải thiện trong nhiều thập kỷ qua nhưng tiên lượng của choáng tim vẫn còn kém[3,4]. Việc điều trị choáng tim trước tiên là dựa vào các thuốc tăng co bóp cơ và sử dụng thuốc vận mạch để khôi phục quá trình cung cấp oxy (DO2) và duy trì trạng thái hoạt động bình thường của cặp mắc xích tâm thất – động mạch[4]. Khi điều trị nội khoa không hiệu quả, hỗ trợ sự sống ngoài cơ thể (ECLS) được đề xuất như một trị liệu cứu vãn nhằm phục hồi, cấy ghép hoặc hỗ trợ thiết bi cơ học lâu dài. Các nghiên cứu tiền lâm sàng và lâm sàng gần đây đã đánh giá các trị liệu bổ sung để cải thiện kết cuộc ở những bệnh nhân nặng có choáng tim. Việc này nhằm mục đích xem xét các phương pháp điều trị hiện tại đối với choáng tim theo các tài liệu y văn gần đây.
Nguyên tắc cơ bản đối với huyết động học ứng dụng
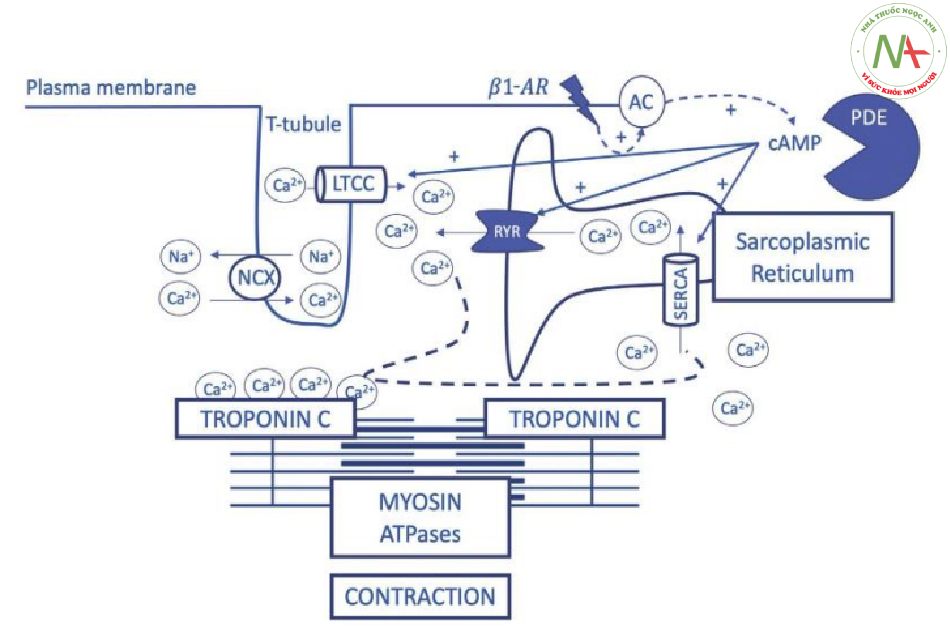
Hiểu rõ hơn về mắc xích kích thích – co cơ đã cung cấp những hiểu biết mới cho sự phát triển của các phương pháp điều trị mục tiêu đối với sức co bóp cơ[5]. Tóm lại, mỗi hoạt động điện thế thúc đẩy sự canxi đi vào tế bào cơ tim thông qua các kênh Ca2+ loại L (LTCC), kích hoạt giải phóng Ca2+ nhiều hơn từ mạng lưới cơ tương chất (SR).Troponin C liên kết với canxi tạo điều kiện thuận lợi cho các tương tác actin–myosin và sự co cơ của tế bào cơ tim. Sau đó, Ca2+ khuếch tán ra khỏi troponin C, bắt đầu thư giãn tâm trương. Ca2+ giải phóng từ SR được thu hồi bởi SR Ca2+ ATPase (SERCA), trong khi lượng Ca2+ đi vào tế bào qua kênh LTCC được xuất ra bởi cơ chất trao đổi ion Na+/Ca2+ (NCX). Kích thích thụ thể 1-adrenergic (1-ARs) dẫn đến gắn kết với G-protein (Gs), kích hoạt adenylyl cyclase (AC) và sản xuất cAMP. cAMP nội bào kích hoạt LTCCS, tăng cường giải phóng Ca2+ bởi SR sau khi liên kết với các thụ thể ryanodine chuyên biệt (RyRs) và giảm ái lực canxi của troponin dẫn đến hiệu quả tăng co bóp cơ và thư giãn cơ tâm trương. Trong HF, hoạt động SERCA giảm, dòng Ca2+ bị suy giảm và [Na]IC tăng lên, khởi đầu cho sự suy giảm của các cơ chế bù trừ sẵn có (nghĩa là mối liên quan dương tần số – lực và hiệu ứng Starling). Cơ chế của mắc xích co cơ – kích thích được minh họa trong Hình 1.
Thế kỷ 21 có sự phát triển đáng kể trong lĩnh vực huyết động học ứng dụng. Guyton[6 tuyên bố ] lần đầu tiên vào những năm 1950 cho rằng cung lượng tim chủ yếu dựa vào của hồi lưu tĩnh mạch hệ thống, áp lực nhĩ phải và áp lực hệ thống trung bình (nghĩa là áp suất tồn lưu trong hệ thống tuần hoàn khi lưu lượng bằng không). Vào những năm 1990, Sunagawa và cộng sự[7] đã phát triển khái niệm về mắc xích tâm thất – động mạch giữa tâm thất trái và cây động mạch, mỗi cái được xác định bởi các đặc tính đàn hồi riêng của nó. Tỷ lệ độ đàn hồi cuối tâm thu/động mạch (Ees/Ea) (Ees đối với tâm thất trái và Ea đối với cây động mạch) cho thấy sự kết hợp tối ưu cho Ea = Ees/2. Trong mô hình này, tình trạng co bóp cơ thấp hơn được biểu thị bằng Ees thấp hơn và sự đáp ứng sẽ là sự giãn nở của thất trái (LV), như thế sẽ tối ưu hóa sự co bóp của tế bào cơ tim theo định luật Starling (do sự tăng nhạy cảm tức thì của troponin C với canxi) và hiệu ứng Anrep (gây ra bởi sự gia tăng chậm của canxi nội bào). Hiệu ứng Windkessel chuyển đổi dòng chảy theo nhịp do máy bơm nước bằng tay tạo thành dòng chảy liên tục. Mô hình này giải thích một phần đặc tính của cây động mạch chủ là trong thì tâm trương cây động mạch chủ giải phóng năng lượng áp suất tích lũy trong thành của nó trong giai đoạn tống máu của thất trước đó, như thế làm giảm một phần áp suất xung được tạo ra ở gốc động mạch chủ bởi quá trình tống máu của thất trước đó[8 ].
Khi tất cả các cơ chế thích ứng này bị quá tải, bệnh nhân có thể tiến triển thành choáng tim. Kích hoạt hệ giao cảm chuyển máu từ tuần hoàn nội tạng đến các mạch máu có khả năng chứa thấp, tình trạng giảm tưới máu toàn thân kéo dài dẫn đến tổn thương cơ quan, viêm và liệt vận mạch[9]. Khôi phục trương lực mạch máu bằng norepinephrine (không chỉ đơn thuần tập trung vào hội chứng cung lượng tim thấp [LOCS]) giúp cải thiện khả năng sống còn trong choáng do thiếu máu cục bộ.
Dịch tễ học và định nghĩa về choáng tim
Choáng tim gồm dân số bệnh nhân không đồng nhất. Định nghĩa của choáng tim được phát triển trong những thập kỷ qua được mô tả trong Bảng 1. Tóm lại, choáng tim được xem xét khi tổn thương nội tạng do LOCS. Nghiên cứu European Card Shock ở Châu Âu và American registry của Mỹ đã báo cáo tỷ lệ tử vong trong bệnh viện từ 31% đến 39%[10,11]. Mặc dù các hướng dẫn trên thế giới ủng hộ trị liệu bộ đôi điều trị bằng thuốc co bóp cơ tim và thuốc vận mạch trong choáng tim, nhưng có sự khác biệt đáng kể được tìm thấy trong các cuộc khảo sát sử dụng norepinephrine, thay đội từ 53% đến 92% trong nghiên cứu FRENSHOCK và đến 85% trong the American and European registry[12]. Những nỗ lực gần đây của the Society for Cardiovascular Angiography and Interventions (SCAI) đã hướng tới một định nghĩa choáng tim thống nhất hơn với sơ đồ phân loại tương tự như phân loại suy tim của INTERMACS[13]. Dựa trên định nghĩa mới này, có năm phân loại, dựa vào nguy cơ, tiền choáng đến choáng tim nặng được phân loại từ A–E. Điều trị y khoa vẫn là trung tâm để cải thiện DO2 của mô và phục hồi cơ tim.
Điều trị y khoa
Thuốc tăng sức co bóp cơ tim vẫn được đòi hỏi để điều trị cho bệnh nhân có cung lượng tim thấp với khuyến cáo IIb-C của Hiệp hội Tim mạch Châu Âu (ESC)[16]. Điều trị choáng tim đã được tóm tắt trong một tuyên bố đồng thuận của chuyên gia quốc tế được xuất bản vào năm 2015[2]. Các nghiên cứu dịch tễ học đã được đề cập nhấn mạnh rằng việc điều trị y khoa của choáng tim chủ yếu dựa vào dobutamine và norepinephrine trong thời đại hiện nay. Ba loại catecholamine đã được sử dụng cho đến nay: epinephrine, dobutamine và dopamine nhắm mục tiêu 𝛽-AR, 𝛼-AR và các thụ thể D1- và D2. Một cách tiếp cận khi xem xét điều trị y khoa là phân loại thuốc theo tác dụng co bóp, co mạch và giãn mạch của chúng. Có thể xem xét các trị liệu điều trị tăng co bóp cơ, thuốc co mạch và thuốc giãn mạch. Nên chú y lưu ý rằng thuốc co mạch đã thất bại trong việc cải thiện kết cuộc trong choáng tim trong khi thuốc tăng co bóp và thuốc giãn mạch vẫn được xem xét trong thực hành lâm sàng của chúng ta.
Dobutamine, thuốc tăng sức co bóp cơ tim
Dobutamine là một catecholamine tổng hợp có nguồn gốc từ isoprosterenol, để nhằm giảm các tác dụng phụ về nhịp nhanh, sinh rối loạn loạn nhịp và cà các tác dụng phụ trên mạch máu[17]. Ái lực của dobutamine đối với 𝛽2-AR thấp hơn 10 lần so với 𝛽1-AR và đặc biệt là hiệu quả chủ vận của nó đối với 𝛽2-AR và 𝛼1-AR yếu hơn nhiều so với 𝛽1-AR. Tác dụng trên tim mạch của dobutamine đã được đánh giá trong một nghiên cứu về liều dùng, cho thấy tác dụng làm tăng co bóp cơ tim tâm thu và thư giãn tâm trương phụ thuộc vào liều[18]. Mặc dù dobutamine là thuốc tăng co bóp được sử dụng thường xuyên nhất[18], chỉ có các thử nghiệm so sánh nhỏ hỗ trợ việc sử dụng nó trong thực hành lâm sàng. Một tuyên bố gần đây của chuyên gia khuyến cáo tránh dùng liều cao (>20 μg/kg/phút) vì liên quan đến nhịp tim nhanh quá mức và tăng chuyển hóa (tác dụng sinh nhiệt, tăng ly giải đường) vì có thể làm giảm cân bằng oxy. Cuối cùng, dobutamine cũng cải thiện chức năng ty thể ở cơ tim không bị nhồi máu, cải thiện hiệu quả sử dụng oxy[19]. Cần chú ý, catecholamine thúc đẩy quá trình điều chỉnh xuống 𝛽-ARs của tim và giảm tác dụng điều trị nhanh đã được quan sát thấy sớm sau 3 ngày sử dụng[20].
Các thuốc giãn mạch – tăng sức co bóp có thể được xem xét là sự lựa chọn thay thế cho dobutamine Levosimendan đã được đề xuất trong nhiều thập kỷ như là một thuốc thay thế cho dobutamine trong điều trị choáng tim. Chất chuyển hóa hoạt tính OR 1896 (sau khi acetyl hóa ở đại tràng và gan) tác động vào các vị trí gắn Ca2+ ở vùng tận cùng N của troponin C (cTNC), cải thiện tình trạng rút ngắn sợi cơ[21] mà không làm giảm khả năng thư giãn tâm trương hoặc tăng tiêu thụ oxy của cơ tim (MVO2 ). Với thời gian bán hủy dài hơn đạt 75–80 giờ, OR 1896 có thể cải thiện tình trạng co bóp cơ tim trong 7–9 ngày sau khi truyền[22]. Levosimendan làm giảm sức cản mạch máu ngoại vi bằng cách ức chế các kênh K+ trong cơ trơn mạch máu, gây giãn mạch động mạch và tĩnh mạch[23] và là chất ức chế phosphodiesterase 3 (PDE3) mạnh và chọn lọc. Thuốc ức chế PDE (iPDE) làm tăng khả năng co bóp bằng cách tăng [cAMP]IC. Trong cơ tim người, chỉ iPDE3 cải thiện khả năng co bóp trong khi iPDE4 có khả năng làm tăng rối loạn nhịp nhĩ. Kích thích 𝛽-adrenergic trước khi gắn kết điều chỉnh cơ chế co cơ: kích thích 𝛽-adrenergic, levosimendan là chất nhạy cảm với Ca2+ trong trị liệu ngộ độc ức chế 𝛽, ức chế ngược PDE3. Trong các nghiên cứu ban đầu về liều lượng, levosimendan cho thấy cải thiện huyết động học và giảm áp lực mao mạch phổi (PCWP) mạnh hơn so với dobutamine khi dùng liều nạp 6 – 24 μg/kg/phút sau đó duy trì liều truyền 0,05 –0,2 μg/kg/phút. Thử nghiệm RUSSLAN tập trung vào tính an toàn của nó và không tìm thấy sự khác biệt giữa levosimendan so với giả dược đối với tình trạng hạ huyết áp hoặc thiếu máu cơ tim có liên quan trên lâm sàng[24]. Nghiên cứu LIDO lần đầu tiên so sánh chất nhạy cảm Ca2+ với dobutamine và gợi ý lợi ích của levosimendan được đánh giá dựa theo tiêu chí số ngày sống và không nằm bệnh viện[25]. Tuy nhiên, những kết quả này không được lặp lại trong các thử nghiệm SURVIVE hoặc REVIVE[26,27]. Hơn nữa, không có sự cải thiện nào trong dân số mục tiêu phẫu thuật tim trong các nghiên cứu CHEETAH hoặc LEVO–CTS[28,29].
Levosimendan cho đến nay vẫn là một loại thuốc được quan tâm trong ngộ độc thuốc chẹn 𝛽, bệnh cơ tim adrenergic hoặc cai VA ECMO. iPDE3 cũng làm giãn mạch hệ thống và phổi do đó có thể làm giảm hậu tải thất phải, mặc dù có những lo ngại về áp lực tưới máu cơ quan đích và mạch vành. iPDE5 đã được đề xuất để điều trị suy tim thất phải sau điều trị với thiết bị hỗ trợ LV hoặc sau ghép tim đối với rối loạn chức năng mảnh ghép nguyên phát của thất phải, mặc dù chỉ định vẫn còn nhiều hạn chế[30–32]. Milrinone một loại thuốc tăng co bóp khác, là một dẫn xuất bipyridine được tổng hợp sau khi điều chỉnh cấu trúc hóa học của amrinone, có thời gian bán hủy trong huyết tương trung bình là 100 phút và thời gian tác dụng tăng co bóp là 60 phút. 80% thuốc có thể được tìm thấy nguyên vẹn trong nước tiểu sau 24 giờ. Các nghiên cứu về liều sử dụng cho thấy rằng liều tiêm tĩnh mạch 12,5 μg/kg có hiệu quả cải thiện cung lượng tim (CO) 30% và giảm áp lực mao mạch phổi (PCWP) 20%, trong khi hạ huyết áp có liên quan trên lâm sàng được quan sát thấy với liều >75,0 μg/kg[33]. iPDE3 milrinone cũng được đánh giá trong các thử nghiệm lâm sàng ngẫu nhiên. Vào năm 2021, thử nghiệm DOREMI đã so sánh milrinone với dobutamine (96 bệnh nhân trong mỗi nhóm) trong choáng tim và không cho thấy cải thiện kết cuộc[34]. Cho đến nay, milrinone vẫn được các bác sĩ lâm sàng sử dụng một cách hạn chế, FRENSHOCK registry báo cáo chỉ 1,8% bệnh nhân choáng tim đã được điều trị, milrinone có thể được xem xét trong các trường hợp choáng tim liên quan đến thất phải[2].
Dopamine là catecholamine nội sinh có tác dụng phụ thuộc vào liều trên hệ thống tim mạch thông qua tác dụng với bốn thụ thể: dopaminergic 1 và 2 và adrenergic 𝛼−1 và 𝛽−1. Việc sử dụng Dopamine đã không được khuyến cáo sau khi các thử nghiệm ROSE-AHF[35] và DAD-HF[36] không cho thấy có lợi ích lâm sàng nào trong khi De Backer và cộng sự[37] báo cáo rối loạn nhịp nhĩ và thất thường xuyên khi sử dụng dopamin.
Thời điểm dùng vận mạch trong ICU tim
Điều trị vận mạch được sử dụng để cải thiện tưới máu mô ở 50–90% bệnh nhân có choáng tim[38]. Choáng tim tiến triển có liên quan đến sức cản mạch máu thấp do kích hoạt các phản ứng gây viêm[39], thường phù hợp các tiêu chuẩn của hội chứng viêm toàn thân (SIRS)[40]. Thuốc vận mạch được dùng để duy trì áp lực động mạch trung bình (MAP) > 65 mmHg cũng như áp lực tưới máu mô. Tuy nhiên, việc sử dụng điều trị thuốc vận mạch vẫn có những vấn đề không thuận lợi do tăng hậu tải và cản trở tống suất LV do sử dụng thuốc này. Các thuốc vận mạch tác động lên các thụ thể 𝛼1-adrenergic của tế bào cơ trơn mạch máu làm tăng họat động canxi trong tương bào, dẫn đến co mạch làm tăng kháng trở mạch máu và tăng MAP[41].
Norepinephrine là chất chủ vận 𝛼1, là thuốc vận mạch được sử dụng rộng rãi nhất trong choáng tim[12]. Tác dụng huyết động của norepinephrine là gây co mạch và tăng MAP, nhịp tim tăng ít do tác dụng 𝛽-adrenergic thấp. Ở iiều truyền thấp, norepinephrine làm tăng cung lượng tim thông qua tác dụng 𝛽1-adrenergic[42].
Epinephrine là chất chủ vận 𝛼1 và 𝛽1, có tác dụng kích thích 𝛽2 mạnh hơn norepinephrine. Ở liều thấp, epinephrine làm tăng cung lượng tim do tác dụng 𝛽1-adrenergic của nó. Ở liều cao, hoạt động co mạch của epinephrine bị hạn chế bởi hoạt động 𝛽2-adrenergic và dẫn đến các tác động đảo nghịch trên MAP. Đã có báo cáo rằng ở những bệnh nhân không dùng bất kỳ chất ức chế beta nào, tác dụng của việc kết hợp thêm của epinephrine với norepinephrine trên MAP có thể không thay đổi[43]. Epinephrine làm tăng mức tiêu thụ oxy của tim[44], trong khi vasopressin kích hoạt thụ thể V1a, gây ra co mạch. Một tác dụng đáng chú ý của vasopressin là làm giảm nhu cầu catecholamine ở bệnh nhân bị choáng. Vasopressin được sử dụng trong trị liệu cứu vãn trong sốc liệt mạch và liệt mạch sau phẫu thuật tim, mặc dù không có thử nghiệm lâm sàng lớn nào nghiên cứu tác dụng của vasopressin như là một chất vận mạch trong choáng tim[45]. Phenylephrine là chất chủ vận 𝛼1 không có tác dụng 𝛽-adrenergic, không được khuyến cáo trong tình trạng choáng[16]. Một thử nghiệm ngẫu nhiên năm 2010 đã so sánh dopamine và norepinephrine như là trị liệu vận mạch đầu tay trong sốc. Trong số 1679 bệnh nhân, không có sự khác biệt đáng kể giữa hai nhóm về tỷ lệ tử vong sau 28 ngày; tuy nhiên, có nhiều biến cố loạn nhịp tim hơn ở những bệnh nhân được điều trị bằng dopamine. Một phân tích phân nhóm cho thấy rằng dopamine, so với norepinephrine, có liên quan đến việc tăng tỷ lệ tử vong sau 28 ngày ở những bệnh nhân choáng tim[37].
Epinephrine hay norepinephrine-dobutamine nên được ưa thích hơn để cải thiện khả năng sống còn đã được tranh luận gay gắt trong y văn. Năm 2011, Levy và cộng sự [46]. so sánh hiệu quả norepinephrine-dobutamine với epinephrine trên huyết động ở 30 bệnh nhân choáng tim. Các tác giả kết luận rằng epinephrine có hiệu quả như norepinephrine-dobutamine đối với các thông số huyết động chung, mặc dù epinephrine có liên quan đến nhiễm toan lactic hơn, nhịp tim tăng hơn, rối loạn nhịp tim và giảm tưới máu niêm mạc dạ dày[46]. Năm 2018, thử nghiệm lâm sàng ngẫu nhiên Optima CC trên toàn quốc được tiến hành ở chín ICU của Pháp so sánh epinephrine với dobutamine + norepinephrine trong số 57 bệnh nhân choáng tim thiếu máu cục bộ và các kết quả thực nghiệm được xác nhận theo đó epinephrine có liên quan đến tỷ lệ sốc kháng trị cao hơn[47]. Cần lưu ý rằng bệnh nhân điều trị VA-ECMO đã bị loại ra. Mặc dù tỷ lệ tử vong và chỉ số tim (CI) tương tự nhau ở cả hai nhóm, epinephrine gây nên bất lợi bởi giảm sự thanh thải lactate, nhiễm toan kéo dài, nhịp tim tăng và sốc kháng trị nhiều hơn. Những kết quả này phù hợp với những báo cáo trong y văn. Trong một phân tích tổng hợp bao gồm 2583 bệnh nhân từ 16 nghiên cứu, Léopold và cộng sự[48] phát hiện ra rằng epinephrine trong choáng tim có nguy cơ cao hơn gấp 3,33 (2,88–3,94) đối với tử vong ngắn hạn. Chỉ có một phân tích phân nhóm, bệnh nhân điều trị ECLS, không tìm thấy nguy cơ quá mức đối với tử vong ngắn hạn và cần được xem xét nghiên cứu thêm[48].
Liên quan đến sinh lý bệnh của giảm kháng trở hệ thống trong choáng tim và cũng như kết quả của các thử nghiệm lâm sàng chính, các hướng dẫn của ESC khuyến cáo sử dụng norepinephrine như một thuốc vận mạch đầu tay trong choáng tim để duy trì MAP > 65 mmHg tương tự như sốc nhiễm trùng[49 ] với khuyến cáo IIbB[50]. Đánh giá các tác dụng phụ có khả năng, thuốc vận mạch nên được sử dụng để đạt được tưới máu cơ quan tối ưu với thời gian sử dụng phù hợp.
Trong khi catecholamine là nền tảng để làm giảm mức độ nặng của suy đa cơ quan, thuốc lợi tiểu cũng có thể được xem xét để điều trị các triệu chứng sung huyết, đặc biệt là phù phổi. Thuốc chẹn 𝛽 nên ngừng sử dụng ngay khi chẩn đoán choáng tim được xác nhận[2]. Khi trị liệu ức chế 𝛽 gây ra choáng tim kháng trị với dobutamine tiêu chuẩn, các nhà lâm sàng nên xem xét các thuốc tăng co bóp cơ tim non – adrenergic (ví dụ: levosimendan và milrinone) và truyền glucagon để kích thích sản xuất adenylate cyclase và cAMP độc lập với kích thích 𝛽1-adrenergic[51]. Trị liệu hỗ trợ non – catecholamine mới chỉ được báo cáo khá ít trong y văn và dữ liệu hiện tại không đủ để đưa ra các khuyến cáo rõ ràng.
Tóm lại, trị liệu y khoa đối với choáng tim thay đổi không nhiều trong thập kỷ qua và chủ yếu dựa vào thuốc tăng co bóp (dobutamine nên được lựa chọn ưu tiên) và thuốc vận mạch (norepinephrine nên được lưa chọn ưu tiên). Levosimendan có thể được xem xét để điều trị nhiễm độc thuốc chẹn 𝛽 hoặc adrenergic hoặc để cai VA ECMO và milrinone (iPDE-III) đối với choáng tim liên quan đến thất phải. Để xác định thời điểm tốt nhất bắt đầu dùng các thuốc tăng sức bóp cơ tim hoặc vận mạch, cần xem xét mức độ nghiêm trọng của hạ huyết áp. Trong hạ huyết áp nặng, các thuốc tăng sức co cơ tim và vận mạch nên bắt đầu đồng thời để tăng cung lượng tim và khôi phục áp suất tưới máu mạch vành tối ưu.
Khi nào choáng tim cần được điều trị chuyên biệt?
Việc điều trị choáng tim dựa theo catecholamine được mô tả ở trên chủ yếu được xác nhận trong dân số choáng tim do thiếu máu cục bộ. Mặc dù các hướng dẫn này có thể sử dụng đối với choáng tim khác, Hai tình trạng bệnh lý cần được tập trung chú ý vì truyền catecholamine có thể làm nặng hơn kết cục: đó là hội chứng TakoTsubo (TTS) và bệnh cơ tim phì đại tắc nghẽn (HCM).
Hội chứng Tako-Tsubo (TTS)
TTS được mô tả lần đầu tiên vào năm 1990 và được định nghĩa là một rối loạn chức năng LV cấp và có thể phục hồi, liên quan với các vận động bất thường của thành LV không giới hạn theo vùng phân bố của động mạch vành thượng tâm mạc. Các rối loạn vận động LV này liên quan điển hình đến vùng mõm LV với biến dạng thành hình cầu và tăng động vùng đáy[52] mà không có bệnh lý động mạch vành thượng tâm mạc thủ phạm[53].
Hội chứng này là do sự gia tăng catecholamine lưu hành đủ để gây ra bệnh cơ tim do stress (stress cardiomyopathy) ở những bệnh nhân dễ mắc bệnh, được đi kèm bởi giảm tưới máu vi mạch, viêm cơ tim và các bất thường về điện sinh lý.
Không có thử nghiệm lâm sàng ngẫu nhiên nào hỗ trợ cho điều trị chuyên biệt đối với bệnh cơ tim do stress. Cần theo dõi siêu âm tim thường xuyên. Ở những bệnh nhân bị tắc nghẽn đường ra thất trái (LVOTO) >40 mmHg, có thể xem xét dùng thuốc chẹn 𝛽. Theo cơ chế sinh lý bệnh của TTS, việc ngừng thuốc giao cảm có vẻ là cần thiết. Ở những bệnh nhân có các triệu chứng suy tim cấp và LVEF thay đổi, levosimendan, một loại thuốc tăng co bóp cơ tim non – catecholamine, không làm tăng mức tiêu thụ oxy, có thể thúc đẩy nhanh phục hồi[54]. Trong trường hợp choáng tim và không có khả năng tiếp cận với hỗ trợ cơ học khẩn cấp, levosimendan có khả năng thích hợp hơn so với thuốc tăng sức bóp cơ tim hoặc thuốc vận mạch thông thường[55]. Ở những bệnh nhân choáng tim nặng, thuốc tăng sức bóp cơ tim hoặc thuốc vận mạch nên tránh sử dụng[56]. Những loại thuốc này có thể kích hoạt hơn nữa catecholamine và làm nặng hơn tiên lượng lâm sàng[57]. Ở giai đoạn rối loạn chức năng cơ quan đích, các lựa chọn bao gồm các thiết bị hỗ trợ cơ học LV tạm thời và oxy qua màng ngoài cơ thể (ECMO) trong “cầu nối phục hồi” với khả năng cao phục hồi hoàn toàn[58,59] mặc dù hiện tại không có bằng chứng nào. Một giải pháp thay thế có khả năng là sử dụng phối hợp các thuốc chẹn 1 chọn lọc có thời gian bán hủy ngắn như landiolol với một thuốc tăng sức bóp cơ tim hậu thụ thể như levosimendan hoặc milrinone kết hợp với một thuốc vận mạch trong các tình huống hạ huyết áp.
Bệnh cơ tim phì đại (HCM)
HCM là bệnh cơ tim di truyền thường gặp nhất và được chẩn đoán bằng siêu âm tim qua thành ngực (TTE) khi độ dày thành >15 mm ở một hoặc nhiều vùng cơ tim LV và không giải thích được bằng các tình trạng bệnh lý có tăng tải 60]. Sáu mươi phần trăm trường hợp liên quan đến đột biến gen trội nhiễm sắc thể thường ở protein sarcomere, trong khi các nguyên nhân không di truyền là rối loạn chuyển hóa, bệnh ty thể, bệnh thâm nhiễm amyloidosis hoặc bệnh thần kinh cơ[61].
Chăm sóc tích cực cần nên theo dõi LVOTO, được xác định bởi độ chênh áp lực đường ra của LV ≥ 30 mmHg khi nghỉ ngơi hoặc ≥ 50 mmHg khi bị kích thích và hở van hai lá do chuyển động ra trước trong thì tâm thu (SAM)[62]. Việc xác định LVOTO và SAM là rất quan trọng đối với việc điều trị nội khoa khì truyền catecholamine làm tăng co bóp cơ tim, LVOTO, SAM và làm tình trạng xấu hơn[62].
Hiện nay đang thiếu các thử nghiệm ngẫu nhiên lớn về HCM. Mục tiêu hoặc phương pháp điều trị là nhằm giảm các triệu chứng và ngăn chậm tiến triển của bệnh. LVOTO nên được điều trị bằng thuốc chẹn – (atenolol, propranolol) và điều trị dịch, giúp cải thiện khả năng làm đầy LV. Propranolol đã cho thấy tác dụng có lợi trong chỉ định này[63]. Nếu chống chỉ định chẹn , có thể xem xét sử dụng verapamil. Disopyramide, là thuốc chống loạn nhịp nhóm IA có đặc tính co bóp cơ tim âm tính, có thể được sử dụng nếu thuốc chẹn không đủ, cùng với theo dõi QTC[64]. Digoxin nên tránh do tác dụng tăng co bóp cơ tim[65]. Nếu điều trị nội khoa thất bại và bệnh nhân vẫn còn triệu chứng với LVOTO > 50 mmHg và khó thở NYHA III hoặc IV, cắt bỏ vách bằng cồn hoặc phẫu thuật cắt bỏ cơ là những lựa chọn thay thế có khả năng[60.]. choáng tim không có LVOTO cần được điều trị với các loại thuốc thông thường.
Thiếu dữ liệu về bệnh nhân HCM tiến triển thành choáng tim. Do LVOTO và thiếu máu cục bộ vi mạch, một số bệnh nhân có các đặc điểm gợi ý như hội chứng mạch vành cấp với hình ảnh động mạch vành bình thường. Một nghiên cứu nhỏ trên 14 bệnh nhân HCM có choáng tim với LVOTO cho thấy cải thiện sau khi truyền thuốc chẹn như metoprolol hoặc esmolol, với phenylephrine để nâng huyết áp, do làm giảm độ chênh SAM và LVOTO[66].
Điều trị nội khoa trong chăm sóc tích cực HCM tắc nghẽn cần nhớ là phải theo dõi LVOTO và SAM, thực hiện truyền dịch và tránh truyền catecholamine.
Điều trị sau choáng tim
Hướng dẫn của chuyên gia hiện dựa trên 1 số ít tài liệu. Thời điểm tốt nhất để bắt đầu thuốc bảo vệ tim sau choáng tim vẫn chưa rõ ràng và nên được cá thể hóa. Thuốc ức chế SGLT2 mới không gây hạ huyết áp và có thể bắt đầu dùng sau khi ngưng catecholamine. Tuy nhiên, lợi ích của việc sử dụng sớm iSGLT2 sau choáng tim vẫn chưa được thiết lập. Các báo cáo gần đây cho thấy empaglifozin và dapaglifozin có thể được sử dụng sớm sau NMCT[67]. Đối với các loại thuốc bảo vệ tim mạch khác, quy tắc nên là: “bắt đầu thấp, đi chậm”. Mặc dù các hướng dẫn hiện tại gợi ý những liều chỉ nhằm mục tiêu bảo vệ tim là liều thấp, có hiệu quả đối với HF có phân suất tống máu giảm mang lại lợi ích đáng kể trong việc giảm mức độ bệnh tật và tử vong. Các nhà lâm sàng nên nhớ rằng việc phối hợp với một nhóm thuốc mới mang lại lợi ích lớn hơn so với việc tăng liều các nhóm thuốc hiện có[68]. Các chuyên gia khuyến cáo rằng thuốc chẹn chỉ nên được sử dụng vài ngày sau khi ngừng thuốc đường tĩnh mạch. Ở những bệnh nhân bị hạ huyết áp (huyết áp tâm thu < 100 mmHg), thuốc đối kháng mineralocorticoid (MRA) và iSGLT2 nên sử dụng trước tiên[68]. Bệnh nhân cần cấy ghép tim hoặc cấy ghép thiết bị hỗ trợ tâm thất hay không nên được đánh giá sớm để phân tầng nhu cầu về VA ECMO.
Triển vọng về choáng tim
Tiên lượng choáng tim hầu như không được cải thiện nhiều trong thập kỷ qua, về điều tri choáng tim vẫn tương tự ngoài trị liệu với catecholamine. Các phương pháp điều trị mới nhằm vào viêm, liệt mạch hoặc co bóp cơ hiện đang được đề xuất để cải thiện kết quả. Bảng 2 tóm tắt các dân số mục tiêu cũng như kết quả chính của các thử nghiệm lâm sàng lớn được báo cáo gần đây.
Cho đến nay điều hòa miễn dịch đã thất bại trong việc cải thiện kết cuộc trong choáng tim. Năm 2007, thử nghiệm TRIUMPH đã đánh giá L-N-monomethylarginine (L-NMMA) inhibitor [(NG-monomethyl-L-arginine acetate (L-NMMA), a nitric oxide synthase (NOS)] là chất ức chế NOS không chọn lọc trong nhồi máu cơ tim có choáng tim (MI-CS) và không tìm thấy sự cải thiện nào đối với tiêu chí chính là tử vong do mọi nguyên nhân trong 30 ngày[69]. Nồng độ adrenomedullin máu đã được xác định là một yếu tố nguy cơ gây tử vong ở bệnh nhân choáng tim[70]. Adrenomedullin tuần hoàn gắn kết với các thụ thể nội mạch giúp cải thiện chức năng mạch máu trong khi đó adrenomedullin trong mô kẽ gây viêm và thoát mạch. Adrecizumab gắn kết với adrenomedullin và kéo dài thời gian bán hủy của nó trong mạch máu nhưng không hoạt động như một kháng thể ức chế. Trong thử nghiệm ACCOST-HH, 77 bệnh nhân (51%) được chỉ định ngẫu nhiên dùng adrecizumab và 73 (49%) dùng giả dược. Tỷ lệ tử vong không khác nhau giữa các nhóm sau 30 ngày (hazard ratio [HR]=0,99, khoảng tin cậy 95% [CI]:0,60–1,65; P=0,98) hoặc 90 ngày (HR=1,10, 95%CI:0,68-1,77; P= 0,70)[70]. Trị liệu kháng viêm không đặc hiệu có thể mang lại lợi ích cho bệnh nhân choáng tim hay không vẫn chưa được biết. Thử nghiệm “Corticosteroid liều thấp điều trị choáng tim ở bệnh nhân trưởng thành” (COCCA) đang thực hiện để đánh giá tác động lên huyết động của trị liệu corticosteroid liều thấp, sớm (với hydrocortisone và fludrocortisone) đối với choáng tim, được xác định bằng số ngày không dùng catecholamine vào ngày thứ 7, trong khi tỷ lệ sống còn chung trong 28 và 90 ngày sẽ được phân tích dưới dạng kết quả phụ[71].
Các phương pháp điều trị hiện tại nhắm vào làm tăng nồng độ canxi trong tế bào cơ và tăng khả năng co bóp của cơ tim nhưng với cái giá phải trả là tăng nhịp tim và mức tiêu thụ oxy. Omecamtiv mecarbil (OM) là một chất kích hoạt myosin tim chọn lọc làm tăng tốc độ dịch chuyển myosin sang trạng thái tạo lực liên kết mạnh với actin và làm tăng thời gian tống máu tâm thu (SET) mà không làm tăng nhịp tim hoặc MVO2[5]. Nagy và cộng sự[72] phát hiện ra rằng OM đã cải thiện lực đẳng trường để đáp ứng với việc tăng sự sức co bóp do tăng Ca2+ trong một nghiên cứu thực nghiệm trong phòng thí nghiệm. Bakkehaug và cộng sự[73] đã báo cáo sự cải thiện về phân suất tống máu khi sử dụng OM trong mô hình gây HF cấp do thiếu máu cục bộ ở lợn. Nhiều thử nghiệm lâm sàng lớn đã đánh giá kết quả điều trị OM ở bệnh nhân suy tim cấp và mãn tính[74]. Mặc dù OM không cải thiện khả năng gắng sức sau 20 tuần trong thử nghiệm METEORIC–HF, GALACTIC–HF đã chọn ngẫu nhiên 8256 bệnh nhân có phân suất tống máu giảm sử dụng OM (sử dụng liều được hướng dẫn dược động học là 25 mg, 37,5 mg hoặc 50 mg hai lần một ngày) hoặc giả dược và nhận thấy tỷ lệ biến cố suy tim hoặc tử vong do nguyên nhân tim mạch thấp hơn (tương ứng là 37% so với 39%)[74,75]. Thử nghiệm ATOMIC-AHF đánh giá chuyên biệt OM trong suy tim cấp và nhận thấy sự cải thiện tình trạng khó thở phụ thuộc vào liều lượng[76].
Bảng 2: Triển vọng điều trị choáng tim
Gần đây, dipeptidyl peptidase 3 (DPP3) đã được đề xuất như một dấu ấn sinh học mới trong choáng tim[77].
DPP3 là một metallopeptidase liên quan đến sự phân cắt của các protein như angiotensin II (ATII). Deniau và cộng sự[78]. gần đây đã báo cáo rằng DPP3 không chỉ là một dấu ấn sinh học mà quan trọng hơn còn là một tác nhân nguyên nhân gây ức chế cơ tim và có thể đại diện cho một mục tiêu về sinh học trong choáng tim. Trong một mô hình chuột gây HF do isoproterenol, procizumab – chất ức chế DPP3 đã phục hồi huyết động về bình thường trong khi truyền DPP3 gây tác dụng co cơ âm tính ở những con chuột khỏe mạnh. Trong một nghiên cứu tiền lâm sàng trước đây, truyền DPP3 chỉ ảnh hưởng đến huyết động ở những con chuột được truyền ATII. Chất ức chế DPP3 và khả năng điều trị của nó sẽ được quan tâm trong những năm tới trong khi cơ chế cải thiện chức năng cơ tim vẫn chưa được biết rõ.
Istaroxime, một phân tử mới nhắm mục tiêu vào cả tăng sức bóp cơ tim (kích hoạt bơm Na+/K+ ATPase) và thư giãn tâm trương (thông qua tái hấp thu Ca2+ thời kỳ tâm trương trong SERCA), đã được quan tâm. Các mô hình động vật đã xác nhận cơ chế được ưa thích này với tác dụng giảm tải tim và tăng sức co bóp cơ tim phụ thuộc vào liều trong khi không bị tăng nhịp tim. Thử nghiệm HORIZON–HF đã đánh giá tác dụng của istaroxime trong một thử nghiệm ngẫu nhiên có đối chứng ở những bệnh nhân nhập viện vì suy tim cấp tính không có sốc: không giống như dobutamine hoặc milrinone, thuốc này cho thấy làm giảm nhịp tim, rút ngắn khoảng QTC và không có hiệu ứng nào có khả năng gây rối loạn nhịp[79]. Thử nghiệm SEISMIC giai đoạn II gần đây đã xác nhận tính an toàn và hiệu quả của istaroxime trong dân số tiền choáng tim [80]. Cần có nhiều nghiên cứu hơn nữa để triển khai istaroxime trong thực hành lâm sàng.
Tương tự, truyền ATII đã được đề xuất trong choáng tim trơ. Trong VA ECMO, tỷ lệ đáng kể máu đi tắt qua phổi góp phần gây ra tình trạng thiếu hụt ATII[81]. Một tổng quan hệ thống đã báo cáo rằng ATII đã cải thiện huyết áp tâm thu và cung lượng tim ở 38 bệnh nhân choáng tim hoặc ngừng tim[81]. Trong thử nghiệm ATHOS3, ATII tăng huyết áp một cách hiệu quả ở bệnh nhân sốc có giãn mạch không đáp ứng với liều cao thuốc vận mạch thông thường[82]. Osterman và cộng sự[83]. báo cáo thêm rằng năm bệnh nhân bị rối loạn chức năng cơ tim do nhiễm trùng cần VA ECMO đã cải thiện huyết động sau khi truyền ATII. Tuy nhiên, truyền ATII vẫn còn gây tranh cãi vì tác dụng tiền đông máu của nó có thể gây gánh nặng cho kết cuộc ở bệnh nhân tim mạch[84]. Cần nhiều nghiên cứu hơn để hỗ trợ thực hành lâm sàng.
Kiểm soát thân nhiệt đã được đề xuất vì có thể cải thiện kết cuộc trong ngừng tim. Tuy nhiên, so sánh ngẫu nhiên hạ thân nhiệt với thân nhiệt bình thường không cải thiện tỷ lệ sống còn và hậu quả thần kinh ở thời điểm 6 tháng sau ngừng tim. Hạ thân nhiệt nhẹ có thể mang lại lợi ích cho bệnh nhân choáng tim hay không đã được đánh giá trong thử nghiệm SHOCK COOL[85]. Trong RCT này liên quan đến 40 bệnh nhân choáng tim sau MI, hạ thân nhiệt điều trị nhẹ không cho thấy hiệu quả có lợi đối với chỉ số lực cơ tim sau 24 giờ. Cũng như những kết quả này, HYPO ECMO đã so sánh ngẫu nhiên hạ thân nhiệt sớm vừa phải (33–34 °C; n=168) trong 24 giờ với thân nhiệt bình thường (36–37 °C; n=166) và không tìm thấy sự cải thiện có ý nghĩa nào trong 30 ngày sống sót, mặc dù đã có những báo cáo cho thấy rằng hạ thân nhiệt trong ECMO có thể được thực hiện an toàn mà không làm tăng bất kỳ tỷ lệ biến chứng nào (ví dụ: tỷ lệ chảy máu)[86]. Hiện tại không có bằng chứng hỗ trợ hạ thân nhiệt trong choáng tim.
Kết luận
Ngoài điều trị catecholamine, chỉ có một vài thay đổi được báo cáo trong trị liệu y khoa đối với choáng tim trong hơn thập kỷ qua.
Dobutamine nên được xem xét đầu tiên để phục hồi CO. Thuốc vận mạch (norepinephrine) sau đó có thể được sử dụng để phục hồi áp lực tưới máu nội tạng với mục tiêu MAP > 65 mmHg. Khi MAP thấp, nên dùng đồng thời dobutamine và norepinephrine. Đối với choáng tim liên quan đến thất phải, thuốc tăng co bóp có tác dụng giảm hậu tải RV có thể xem xét sử dụng (milrinone, levosimendan). Đối với TTS, trước tiên các bác sĩ lâm sàng nên cân nhắc sử dụng trị liệu không dùng catecholamine dựa trên iPDE. Cần thận trọng đối với bệnh cơ tim phì đại tắc nghẽn vì bất kỳ sự gia tăng nào về co bóp cơ im đều có thể dẫn đến tăng thêm LVOTO và làm nặng hơn tình trạng huyết động. Hình minh họa trọng tâm (Hình 2) cung cấp tóm tắt các phương pháp điều trị này. Trong kỷ nguyên của các thiết bị cơ học, điều trị y khoa vẫn là nền tảng để phục hồi cơ tim. Các phương pháp trị liệu mới hiện vẫn đang được đánh giá trong các thử nghiệm đang được thực hiện.