Bệnh tiêu hóa
Cập nhật bệnh lý cấp cứu: Viêm phúc mạc vi khuẩn nguyên phát
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Cập nhật bệnh lý cấp cứu: Viêm phúc mạc vi khuẩn nguyên phát – Tải file PDF ở đây. Xem bản gốc tiếng Anh ở đây.
Brit Long, MD a,⁎,1, Michael Gottlieb, MD b
Bài viết được biên dịch bởi bác sĩ Bình
Tóm tắt
Giới thiệu: Viêm phúc mạc nhiễm khuẩn nguyên phát (SBP) là một bệnh nhiễm trùng phổ biến ở bệnh nhân xơ gan và cổ trướng và có liên quan đến nguy cơ tử vong cao. Do đó, điều quan trọng đối với các bác sĩ ls cấp cứu là phải nhận thức được các bằng chứng hiện tại liên quan đến chẩn đoán và quản lý tình trạng này.
Đối tượng: Bài này đánh giá các cập nhật chính dựa trên bằng chứng liên quan đến SBP cho bác sĩ ls cấp cứu Thảo luận: SBP thường do vi khuẩn Gram âm, nhưng nhiễm trùng do vi khuẩn Gram dương và vi khuẩn đa kháng thu ốc đang gia tăng. Biểu hiện điển hình của SBP bao gồm đau bụng, cổ trướng nặng hơn, sốt hoặc thay đổi trạng thái tinh thần ở bệnh nhân đã biết có bệnh gan; tuy nhiên, một số bệnh nhân có thể không có triệu chứng hoặc chỉ có các triệu chứng nhẹ. Chọc dò dịch báng là phương thức chẩn đoán được lựa chọn và nên được thực hiện ở bất kỳ bệnh nhân nào có cổ trướng và lo lắng về SBP hoặc xuất huyết tiêu hóa trên, hoặc ở những người nhập viện vì biến chứng xơ gan. Siêu âm nên được sử dụng để tối ưu hóa thủ thuật. Số lượng bạch cầu trung tính tuyệt đối (ANC) dịch báng ≥ 250 tế bào/mm3 là chẩn đoán SBP. Dịch cổ trướng nên được đặt trong các chai cấy máu để cải thiện hiệu suất nuôi cấy. Que thử esterase bạch cầu có thể được sử dụng để chẩn đoán nhanh nếu có. Trong khi nhiều bệnh nhân sẽ biểu hiện những bất thường trong XN đông máu, truyền máu thường quy không được khuyến cáo. Điều trị cơ bản bao gồm cephalosporin thế hệ thứ ba, nhưng các nhóm bệnh nhân cụ thể có thể yêu cầu ks phổ rộng hơn với carbapenem hoặc piperacillintazobactam. Truyền albumin có liên quan đến giảm nguy cơ suy thận và tử vong.
Kết Luận: Việc hiểu biết về các cập nhật có thể cải thiện việc chăm sóc bệnh nhân nghi ngờ mắc SBP.
Giới thiệu
Bệnh gan giai đoạn cuối dẫn đến xơ gan và cổ trướng là nguyên nhân chính gây tử vong trên toàn thế giới và có liên quan đến nhiều biến chứng [1-9]. Một trong những biến chứng phổ biến nhất là nhiễm vi khuẩn do giảm khả năng miễn dịch qua trung gian tế bào và dịch thể, bất thường chức năng đường tiêu hóa (GI) và hệ vi sinh vật bất thường, giảm sản xuất protein ở gan và sự di chuyển của vi khuẩn trở nên tồi tệ hơn do tăng áp lực tĩnh mạch cửa [4-10]. Nhiễm trùng chiếm 25–46% số ca nhập viện ở những người bị xơ gan mất bù, và nhiễm trùng làm tăng tỷ lệ tử vong gấp bốn lần [4-6,10-13]. Nhiễm trùng phổ biến nhất ở bệnh nhân xơ gan là viêm phúc mạc nhiễm khuẩn nguyên phát (SBP), đây là tình trạng nhiễm trùng dịch cổ trướng phúc mạc mà không có ổ nhiễm trùng tập trung trong ổ bụng [4-7,10]. SBP chiếm hơn 30% tổng số ca nhiễm trùng ở những người bị xơ gan và hiện diện ở 5–30% bệnh nhân xơ gan nhập viện vì cổ trướng [7,14-23]. Tỷ lệ tử vong liên quan đến SBP là đáng kể, với tỷ lệ tử vong mỗi đợt của SBP dao động từ 15 đến 40% [16-27]. Y văn cho thấy tỷ lệ sống sót là 40% trong một năm sau một đợt SBP [10,28]. Tuổi cao hơn, các đợt tái phát của SBP, hội chứng gan thận, bệnh não gan, tổn thương thận cấp tính (AKI), xuất huyết tiêu hóa đồng thời và điểm số Mô hình cho bệnh gan giai đoạn cuối (MELD) cao hơn là những yếu tố dự đoán kết quả tồi tệ hơn [4-7,29- 31].
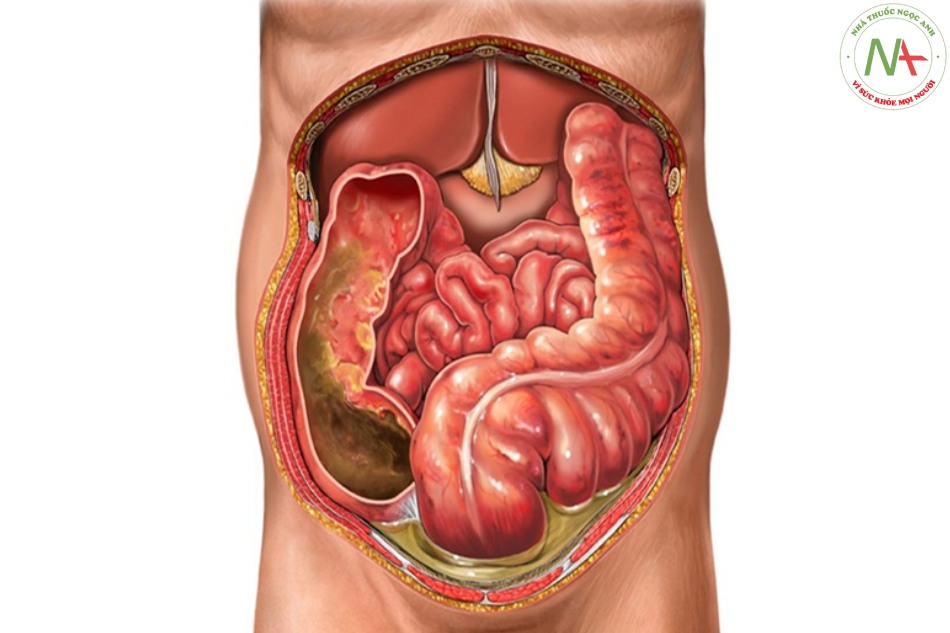
SBP phổ biến nhất là nhiễm trùng đơn bào. Các vi khuẩn phổ biến nhất có liên quan bao gồm vi khuẩn gram âm như E. coli (48–90% trường hợp) [32-44]. Tuy nhiên, vi khuẩn gram dương đang trở nên phổ biến hơn, cũng như do vi khuẩn đa kháng thuốc (MDR), đặc biệt là ở những người bị nhiễm trùng bệnh viện [21,32-46]. Các nghiên cứu cho thấy SBP do vi khuẩn MDR hoặc Klebsiella có liên quan đến kết quả tồi tệ hơn [47-49]. Một nghiên cứu với hơn 1300 bệnh nhân xơ gan cho thấy một nửa số ca nhiễm trùng là do cộng đồng, trong khi 25% là nhiễm trùng bệnh viện và 25% khác là do chăm sóc sức khỏe [11,12].
Trong khi các bác sĩ cấp cứu thường xuyên điều trị bệnh nhân xơ gan, đã có một số tài liệu cập nhật liên quan đến SBP nguyên phát. Các câu hỏi sau đây sẽ làm nổi bật một số cập nhật quan trọng này, nhưng bài viết này không nhằm mục đích đánh giá toàn bộ SBP.
Thảo Luận
Các yếu tố rủi ro chính SBP là gì?
Có một số yếu tố nguy cơ phát triển SBP ở những người đã biết xơ gan và cổ trướng. Các yếu tố nguy cơ chính bao gồm chảy máu đường tiêu hóa trên, nồng độ protein cổ trướng thấp (< 1,5 g/dL), tiền sử SBP trước đó, tổng lượng bilirubin trong huyết thanh > 2,5 mg/dL và suy dinh dưỡng [4-8,50-56]. Nhiều bệnh nhân có các yếu tố nguy cơ này được điều trị dự phòng bằng kháng sinh như norfloxacin [5-8]. SBP có thể xảy ra ở 25–65% bệnh nhân bị cổ trướng và xuất huyết tiêu hóa [4-8,57]. Nồng độ protein dịch thấp < 1,5 g/dL cũng là một yếu tố nguy cơ đáng kể đối với SBP, đặc biệt khi kết hợp với điểm Child-Pugh ≥ 9, nồng độ bilirubin huyết thanh ≥ 3 mg/dL, creatinine ≥1,2 mg/dL hoặc BUN ≥ 25 mg/dL, hoặc natri huyết thanh ≤130 mEq/L [4-8,53,57-60]. Tiền sử SBP trước đây cũng dự đoán nguy cơ cao hơn, vì tỷ lệ tái phát SBP sau giai đoạn ban đầu lên tới 70% nếu không được điều trị dự phòng [61]. Các yếu tố nguy cơ khác bao gồm sử dụng thuốc ức chế bơm proton (PPI), cổ trướng dai dẳng, tuổi già và điều trị nội soi giãn tĩnh mạch thực quản [5-8]. Các PPI có thể làm tăng nguy cơ SBP bằng cách giảm pH dạ dày và làm giảm khả năng phòng vệ tự nhiên của cơ thể [62,63]. Tuy nhiên, tài liệu còn gây tranh cãi, với một số nghiên cứu chứng minh sự gia tăng nhiễm trùng và tử vong với PPI và những nghiên cứu khác lại không có mối liên hệ nào [16,39,64-66].
Khi nào nên nghi ngờ SBP?
Biểu hiện kinh điển của SBP là sốt, đau bụng hoặc căng tức vùng bụng, và thay đổi trạng thái tinh thần ở bệnh nhân cổ trướng. Tuy nhiên, 10–33% trường hợp không có triệu chứng hoặc chỉ biểu hiện các triệu chứng nhẹ [4-9,67,68]. SBP hiếm gặp ở những người bị cổ trướng do các nguyên nhân khác nhau (ví dụ: bệnh thận giai đoạn cuối, suy tim, ung thư biểu mô phúc mạc, bệnh tuyến tụy) khi không có xơ gan, mặc dù nó vẫn có thể hiếm xảy ra [4-6,69]. Tình trạng lâm sàng xấu đi, bao gồm tình trạng tâm thần thay đổi, AKI hoặc vàng da nặng hơn, có thể gợi ý nhiễm trùng ở bệnh nhân xơ gan. Nhiệt độ bất thường là một phát hiện thường gặp, bao gồm cả sốt và hạ thân nhiệt. Một nghiên cứu cho thấy sốt tại thời điểm xuất hiện SBP có 90% độ đặc hiệu nhưng chỉ 18% độ nhạy để chẩn đoán [70]. Nghiên cứu tương tự này cho thấy sốt trong vòng 24 giờ sau khi xuất hiện có độ nhạy 35,5% với độ đặc hiệu 81,1% [70]. Điều quan trọng là hạ thân nhiệt nhẹ là bình thường ở bệnh nhân xơ gan tiến triển. Do đó, ngưỡng sốt hạ thấp hơn và thường được khuyến nghị (tức là 37,8 °C) [4-9]. SBP cũng có thể xuất hiện với tình trạng hạ thân nhiệt rõ rệt (độ đặc hiệu 93,4%), đây là dấu hiệu của bệnh nặng hơn và liên quan đến kết quả xấu [70].
Hầu hết bệnh nhân sẽ biểu hiện đau bụng lan tỏa, nhưng điều này thường sẽ khác với cơn đau do căng thành bụng liên quan đến cổ trướng nặng hơn. Khoảng 50% bệnh nhân mắc SBP sẽ xuất hiện với một số dạng trạng thái tinh thần bị thay đổi, với độ đặc hiệu là 95,3% [6,9,70,71]. Tuy nhiên, những thay đổi về trạng thái tinh thần có thể rất tinh vi và có thể được phát hiện tốt nhất bởi những người biết rõ về bệnh nhân (ví dụ: gia đình, những người quan trọng khác). Tiêu chảy cũng phổ biến ở những người bị SBP do thay đổi hệ vi khuẩn đường ruột [4-7]. Buồn nôn và nôn có độ nhạy gần 30% và độ đặc hiệu 70% [70]. Bệnh nặng có thể biểu hiện bằng hạ huyết áp, liệt ruột và hạ thân nhiệt, đây là những dấu hiệu của bệnh nặng và liên quan đến tỷ lệ tử vong gia tăng [4-7]. Khám có thể thấy ấn đau tức bụng, nhưng bụng gồng cứng thường không phát triển điển hình ngay cả ở những người mắc bệnh hiểm nghèo. Dấu hiệu sinh tồn bất thường như nhịp tim nhanh có thể xuất hiện và bệnh nhân có thể biểu hiện tình trạng tâm thần thay đổi. Có thể có dấu hiệu của bệnh gan bao gồm vàng da, vàng củng mạc, sao mạch, lòng bàn tay son và run tay [49,70]. Thật không may, động thái của bác sĩ lâm sàng không đáng tin cậy trong việc loại trừ chẩn đoán SBP. Một nghiên cứu về bệnh nhân ED bị nghi ngờ SBP đã phát hiện ra rằng động thái của bác sĩ lâm sàng để chẩn đoán SBP có độ nhạy 76% và độ đặc hiệu là 34% [70]
Một nghiên cứu khác trên 43 bệnh nhân mắc SBP cho thấy sự nghi ngờ lâm sàng của bác sĩ có độ nhạy 42% đối với SBP [72]. Trong số 43 bệnh nhân được chẩn đoán mắc SBP, 25 người có nghi ngờ lâm sàng trước test là “không” hoặc “thấp” bởi bác sĩ cấp cứu [72]. Do đó, động thái bs lâm sàng không đủ để loại trừ chẩn đoán SBP mà không xét nghiệm dịch màng bụng, và ngưỡng thấp để chọc dịch màng bụng được khuyến nghị, ngay cả ở những bệnh nhân cổ trướng có biểu hiện tốt [4-9,70,72].
Bệnh nhân mắc SBP thường xuyên có cần truyền sản phẩm máu để giải quyết các bất thường về đông máu hoặc tiểu cầu không?
Phần lớn bệnh nhân rối loạn chức năng gan có giảm tiểu cầu và xét nghiệm đông máu bất thường. Y văn cho thấy 70% bệnh nhân có thời gian prothrombin bất thường và tới 84% bị giảm tiểu cầu [73-77]. Tuy nhiên, bằng chứng hiện tại cho thấy bệnh nhân xơ gan có rối loạn đông máu cân bằng, với tình trạng giảm và tăng đông máu [5,6,8,9,75]. Điều này chủ yếu là do rối loạn chức năng tổng hợp gan với việc giảm sản xuất các yếu tố tiền đông máu và chống đông máu. Các nghiên cứu cho thấy rằng bệnh nhân có nguy cơ chảy máu tổng thể thấp khi chọc dịch màng phổi và quy trình này an toàn ngay cả trong trường hợp rối loạn đông máu [5-9,75]. Một nghiên cứu trên 1100 bệnh nhân được chọc dịch màng phổi cho thấy không có biến chứng chảy máu cần truyền máu, ngay cả ở những bệnh nhân có tỷ số chuẩn hóa quốc tế (INR) > 8 và số lượng tiểu cầu là 19.000/microL [78]. Một nghiên cứu năm 1991 cho thấy tỷ lệ chảy máu sau chọc hút dịch là 0,25% [73]. Một nghiên cứu năm 2005 cho thấy chảy máu nghiêm trọng chỉ xảy ra ở 9 trong số 4729 cạnh nhau (0,19%), mặc dù cả INR và số lượng tiểu cầu đều không dự đoán được nguy cơ chảy máu [79]. Một nghiên cứu riêng biệt cho thấy tỷ lệ chảy máu là 1% ở những người có số lượng tiểu cầu <50.000/microL, trong khi một nghiên cứu khác bao gồm 304 bệnh nhân chọc dịch báng có số lượng tiểu cầu <50.000/microL cho thấy tỷ lệ biến cố tổng thể là 0,99% [80,81]. Một nghiên cứu khác năm 2009 về những bệnh nhân trải qua chẩn đoán chọc dò đã báo cáo không có biến chứng chảy máu ở những bệnh nhân có INR bất thường [82]. Dựa trên các bằng chứng hiện tại, kể cả tăng INR lẫn giảm tiểu cầu đều không phải là chống chỉ định chọc hút dịch, và các hướng dẫn nêu rõ rằng việc đánh giá thường quy thời gian prothrombin và số lượng tiểu cầu trước khi chọc hút dịch là không cần thiết [5,6]. Truyền các chế phẩm máu để điều chỉnh các bất thường đông máu cũng không được khuyến cáo theo các hướng dẫn hiện tại, vì nó làm tăng nguy cơ xảy ra các tác dụng phụ và không liên quan đến việc giảm nguy cơ chảy máu hoặc biến chứng [5-9].
Nên làm xét nghiệm nào để chẩn đoán?
Phương thức được lựa chọn cho chẩn đoán SBP là lấy mẫu dịch cổ trướng thông qua chọc hút dịch báng và số lượng bạch cầu trung tính tuyệt đối (ANC) ≥ 250 tế bào/mm3 là chẩn đoán SBP [4-9]. Chọc hút nên được thực hiện khi nghi ngờ có SBP, với dịch cổ trướng được gửi để đếm tế bào và nuôi cấy [4-9]. Các xét nghiệm khác, bao gồm đánh giá xét nghiệm huyết thanh, có thể hữu ích nhưng không nên được sử dụng để loại trừ tình trạng bệnh một cách riêng biệt. Các hướng dẫn khuyến nghị thực hiện chọc dịch màng báng ở những bệnh nhân có nghi ngờ lâm sàng SBP hoặc ở bệnh nhân xơ gan và cổ trướng đang nhập viện vì biến chứng xơ gan [5,6]. Điều này bao gồm những người có chức năng thận hoặc gan xấu đi, bệnh não và xuất huyết tiêu hóa [5,6,8]. Chẩn đoán sớm là rất quan trọng, với một nghiên cứu cho thấy rằng mỗi giờ chậm trễ trong việc lấy dịch cổ trướng có liên quan đến tỷ lệ tử vong tăng 3,3% [83]. Nghiên cứu tương tự này cho thấy rằng chọc hút dịch được thực hiện trong vòng 12 giờ có liên quan đến tỷ lệ tử vong trong bệnh viện thấp hơn và thời gian nằm viện ngắn hơn khi so sánh với chọc hút dịch được thực hiện trong vòng 12–72 giờ (13% so với 27%) [83]. Một nghiên cứu khác cho thấy tỷ lệ tử vong là 8,9% đối với những bệnh nhân bị báng bụng không thực hiện chọc dịch báng so với 6,3% đối với những bệnh nhân đã thực hiện [84].
Đáng chú ý, chọc dịch là một thủ thuật tương đối an toàn với tỷ lệ biến chứng thấp (nhiễm trùng 0,2%, xuất huyết 0,4%, thủng ruột 0,8%). Một vị trí chọc tránh mạch máu được khuyến khích. Chúng tôi khuyên bạn nên sử dụng siêu âm để xác nhận dịch báng và đánh giá vị trí dẫn lưu tối ưu, bắt đầu đánh giá ở góc phần tư dưới bên trái và phía dưới bên phải, vùng bên tấm trực tràng. Siêu âm cũng có thể được sử dụng để đo độ dày thành bụng và đánh giá sự hiện diện của bất kỳ mạch máu nào chạy qua thành bụng [87,88]. Một nghiên cứu đánh giá độ sâu của dịch và độ dày của thành bụng cho thấy góc phần tư phía dưới bên trái vượt trội hơn so với vị trí đường giữa dưới rốn [89]. Sau khi có được dịch, chẩn đoán SBP chỉ yêu cầu số lượng tế bào ANC, mặc dù nuôi cấy và nhuộm Gram cũng phải làm [5,6,9]. Các xét nghiệm dịch khác như tổng protein và albumin, glucose và lactate dehydrogenase (LDH) có thể được sử dụng để đánh giá các khía cạnh khác có tầm quan trọng lâm sàng, chẳng hạn như bệnh nhân mới khởi phát cổ trướng, nhưng chúng không cần thiết để chẩn đoán SBP [5-9]. Khoảng 1 mL dịch cổ trướng nên được tiêm vào ống máu EDTA màu tím trên cùng để đếm tế bào, với 2–3 mL được gửi để nhuộm Gram trong ống nắp màu đỏ hoặc hộp đựng nước tiểu vô trùng [90,91]. Dịch cổ trướng bổ sung nên được cấy vào các chai cấy máu, với ít nhất 10 mL mỗi chai, giúp tăng độ nhạy lên hơn 90% [90]. Ngược lại, độ nhạy của các mẫu cấy thu được trong các loại vật chứa khác là khoảng 50% [91]. Cấy máu nên được lấy cùng lúc với cấy dịch cổ trướng và trước khi dùng kháng sinh, để tăng khả năng phân lập sinh vật [61]. Nên sử dụng kim khác với kim được sử dụng để lấy dịch cổ trướng để chuyển dịch vào chai cấy máu nhằm giảm nguy cơ nhiễm bẩn.
Mặc dù dấu hiệu rõ nhất cho SBP là ANC dịch ≥ 500 tế bào/mm3, ngưỡng ≥250 tế bào/mm3 được khuyến nghị để chẩn đoán SBP [49,92,93]. Các nghiên cứu gần đây đã đánh giá việc sử dụng dải thuốc thử bạch cầu để chẩn đoán nhanh SBP tại giường bệnh [94]. Có sẵn một số dải thuốc thử, bao gồm dải thuốc thử Aution Stick, Combur, Multistix và Periscreen. Các dải đo màu này thường cung cấp các giá trị đọc nằm trong khoảng từ 0 đến 4. Một phân tích tổng hợp năm 2021 cho thấy thanh Aution nhạy nhất nhưng ít được nghiên cứu nhất, trong khi thanh Multistix là rõ nhất (Bảng 1) [94]. Đáng chú ý, dải thuốc thử Periscreen không phải là dải thử nước tiểu mà được phát triển như một xét nghiệm sàng lọc có độ nhạy cao để đánh giá dịch màng bụng đối với SBP ở bệnh nhân thẩm phân phúc mạc. Thử nghiệm dải thuốc thử có thể hữu ích ở những nơi đếm số lượng tế bào không làm được.
Xét nghiệm huyết thanh bất thường thường gặp ở bệnh nhân mắc SBP, bao gồm thiếu máu (do xuất huyết tiêu hóa, suy dinh dưỡng, cường lách, sử dụng rượu), giảm tiểu cầu (tăng huyết áp tĩnh mạch cửa, cường lách), tăng tổng lượng bilirubin và thời gian prothrombin, hạ natri máu (uống quá nhiều nước), tăng aspartate và alanine aminotransferase, cũng như tăng creatinine và nitơ urê máu (BUN) [5,6,8,9,76,95]. Tuy nhiên, những phát hiện này không nhạy cảm cũng không đặc hiệu đối với SBP [5,6,8,9,76,95]. Protein phản ứng C (CRP) và procalcitonin đã được đánh giá ở những người có SBP [76,96-99]. Một phân tích tổng hợp năm 2022 đã tìm thấy một khu vực dưới đường cong hoạt động của máy thu (AUROC) đối với procalcitonin khi sử dụng ngưỡng >2,0 ng/mL là 0,75 (KTC 95% 0,61–0,88) và CRP > 3,0 mg/L cho thấy AUROC là 0,55 (KTC 95% 0,43–0,68).
Table 1
Reagent strips test characteristics [94].
| Test | Sensitivity (95% CI) | Specificity (95% CI) |
| Aution Stick
– Overall – Visual Combur 10 |
96.2% (92.6–99.8%)
97.3% (94.5–1.00%) |
94.0% (90.4–97.6%)
93.5% (89.0–98.1%) |
| – Overall | 89.2% (84.6–93.8%) | 92.2% (87.4–97.0%) |
| – Threshold ≥1 | 86.6% (81.5–91.7%) | 87.1% (81.1–93.1%) |
| – Threshold ≥2 | 81.4% (68.9–93.9%) | 97.0% (94.9–99.1%) |
| Multistix
– Overall |
80.6% (73.8–87.4%) |
93.8% (96.2–98.5%) |
| – Visual | 80.1% (72.9–87.2%) | 97.6% (96.5–98.6%) |
| – Threshold ≥1 | 84.7% (77.1–92.3%) | 96.4% (94.4–98.5%) |
| – Threshold ≥2 | 77.5% (59.8–95.2%) | 97.6% (96.2–99.0%) |
| – Threshold ≥3 | 62.2% (49.2–75.3%) | 99.2% (98.9–99.6%) |
| Periscreen
– Overall |
93.9% (90.0–97.9%) |
67.2% (38.1–96.3%) |
Sự kết hợp tăng procalcitonin với CRP cho thấy AUROC là 0,76 (KTC 95% 0,61–0,90) để chẩn đoán SBP do mọi nguyên nhân [98]. Một phân tích tổng hợp khác cho thấy procalcitonin có độ nhạy tổng hợp là 79% (KTC 95% 64–89%) và độ đặc hiệu là 89% (KTC 95% 82–94%), trong khi CRP có độ nhạy 77% (KTC 95% 69 –84%) và độ đặc hiệu là 85%(KTC 95% 76–90%) [99]. Một phân tích tổng hợp riêng biệt vào năm 2022 đã đánh giá tỷ lệ bạch cầu trung tính trên tế bào lympho (NLR) để chẩn đoán SBP và báo cáo độ nhạy là 92,1% và độ đặc hiệu là 72,6% [100]. Tuy nhiên, các ngưỡng NLR dao động từ 2,4 đến 9,2 và có sự không đồng nhất đáng kể trong các nghiên cứu được thu nhận [100]. Nên cấy máu, và cấy máu dương tính có liên quan đến tăng tỷ lệ tử vong [4-6,61,101].
Kháng sinh điều trị SBP
Thuốc kháng sinh là nền tảng điều trị và nên được sử dụng ngay sau khi thực hiện chọc hút dịch nếu bệnh nhân bị đau bụng/đau căng tức, thay đổi trạng thái tinh thần, nhiệt độ > 37,8 °C (100°F) hoặc nếu ANC dịch cổ trướng ≥250 tế bào/ mm3 [4-9]. Bệnh nhân có thể nhanh chóng tiến triển thành sốc nhiễm trùng và suy đa cơ quan, vì vậy việc chẩn đoán và điều trị nhanh chóng bằng kháng sinh là rất cần thiết [4-9]. Tỷ lệ tử vong tăng 8–10% cho mỗi giờ trì hoãn kháng sinh đối với những người bị xơ gan trong sốc nhiễm trùng [11,13,102,103]. Không nên trì hoãn kháng sinh trong khi chờ kết quả nuôi cấy vi khuẩn [4-9].
Theo truyền thống, cephalosporin thế hệ thứ ba (ví dụ: ceftriaxone 2 g IV hàng ngày hoặc cefotaxime 2 g IV mỗi 8 giờ) được dùng cho SBP và có hiệu quả ở những địa phương còn nhạy cảm[4-9,46]. Tuy nhiên, cephalosporin dần trở nên kém hiệu quả hơn do tỷ lệ nhiễm trùng bệnh viện tăng và vi khuẩn MDR ngày càng tăng. Các nghiên cứu gần đây cho thấy vi khuẩn MDR có ở 11–50% bệnh nhân mắc SBP [21,43– 49,104–111]. Một nghiên cứu cho thấy rằng một cephalosporin thế hệ thứ ba sẽ bao phủ 70% các trường hợp SBP mắc phải tại cộng đồng và 56% các ca nhiễm trùng bệnh viện [109]. Dữ liệu hiện tại chứng minh rằng việc sử dụng carbapenem ban đầu có thể giúp giải quyết SBP tốt hơn và giảm tỷ lệ tử vong ở bệnh nhân nhiễm trùng bệnh viện hoặc bệnh nhân bị bệnh nặng [21,110-114]. Một nghiên cứu cho thấy liệu pháp carbapenem ở những bệnh nhân bị bệnh nặng có liên quan đến việc giảm tỷ lệ tử vong so với cephalosporin thế hệ thứ ba (23% so với 39%, tỷ lệ chênh lệch 0,84, KTC 95% 0,75–0,94) [110], trong khi một nghiên cứu khác tìm thấy liệu pháp carbapenem làm giảm tỷ lệ tử vong và AKI ở những người bị SBP tái phát [112]. Piperacillintazobactam có thể được sử dụng thay cho carbapenem [113,114]. Do đó, bệnh nhân bị sốc, bệnh nặng, tổn thương cơ quan đích, SBP tái phát, hoặc gần đây có nhập viện và đã dùng kháng sinh trước nên được điều trị phổ rộng với piperacillin-tazobactam hoặc carbapenem (ví dụ: ertapenem, imipenem, meropenem) [4,5 ≤7,21]. Ngoài ra còn có sự gia tăng tỷ lệ Staphylococcus aureus là tác nhân gây bệnh ở những người mắc SBP bệnh viện, chiếm 19–48% các trường hợp nhiễm trùng [115]. Nếu có các yếu tố nguy cơ đối với Staphylococcus aureus kháng methicillin (MRSA) hoặc bệnh nhân gần đây đã tiếp xúc với dịch vụ chăm sóc sức khỏe, thì nên xem xét ks bao phủ MRSA (ví dụ: vancomycin, linezolid) [4,5,7,21].
Nguyên tắc dùng albumin trong SBP?
SBP thường dẫn đến suy đa cơ quan, trong đó thận thường bị ảnh hưởng nhất [4-9,116-119]. Y văn cho thấy rối loạn chức năng thận xảy ra ở 30–50% bệnh nhân mắc SBP [116-119]. Tổn thương thận cấp là yếu tố dự báo chính về tỷ lệ tử vong ở bệnh nhân SBP [4,5,7,118-122], với một nghiên cứu cho thấy tỷ lệ tử vong tăng 30% ở bệnh nhân SBP mắc AKI đồng thời [123]. Một đánh giá hệ thống riêng biệt cho thấy tỷ lệ tử vong bệnh viện đối với những người mắc SBP có AKI là 67% so với 11% nếu không mắc AKI [119].
Một phân tích tổng hợp cho thấy sử dụng albumin IV có liên quan đến việc giảm tuyệt đối 22,3% nguy cơ phát triển suy thận (số cần điều trị [NNT] 5) và giảm 19,4% nguy cơ tử vong (NNT 6) [124,125].
Một phân tích tổng hợp được công bố vào năm 2022 cho thấy truyền albumin làm giảm tỷ lệ tử vong do mọi nguyên nhân và suy thận [126]. Các hướng dẫn khuyến nghị sử dụng albumin ở những người có bilirubin > 4 mg/dL, creatinine > 1 mg/dL hoặc BUN > 30 mg/dL [5,6,127,128]. Phác đồ bao gồm 1,5 g/kg albumin 20% IV tại thời điểm chẩn đoán, với 1 g/kg IV 48 giờ sau đó.
Nếu suy thận đã phát triển, tỷ lệ tử vong tăng đáng kể [4-9,127]. Suy thận ở những người bị xơ gan có liên quan đến việc giảm thể tích động mạch hữu hiệu và kích hoạt hệ thống renin-angiotensin. Mở rộng thể tích tuần hoàn với albumin là một thành phần không thể thiếu trong điều trị cho những bệnh nhân này.
Kết luận
SBP có liên quan đến rủi ro đáng kể về bệnh tật và tử vong. Có nhiều loại sinh vật gây bệnh, bao gồm vi khuẩn Gram âm, vi khuẩn Gram dương và vi khuẩn MDR. Bệnh nên được nghi ngờ ở những người đã biết có bệnh gan và đau bụng, cổ trướng nặng hơn, sốt và thay đổi trạng thái tinh thần. Chọc dò dịch báng được khuyến nghị để chẩn đoán ở bất kỳ bệnh nhân nào bị cổ trướng và lo lắng về SBP, chảy máu đường tiêu hóa trên hoặc ở những người nhập viện vì biến chứng xơ gan. Siêu âm có thể hỗ trợ xác định vị trí tối ưu để chọc hút dịch. Đếm tế bào ANC dịch ≥ 250 tế bào/mm3 để chẩn đoán SBP. Có thể xem xét xét nghiệm thêm dịch cổ trướng bằng dải thuốc thử bạch cầu esterase ở những nơi không có xét nghiệm dịch màng bụng. Truyền các chế phẩm máu thường quy không được khuyến cáo để điều chỉnh các bất thường đông máu. Điều trị bao gồm thuốc kháng sinh, tùy thuộc vào sự nhạy cảm của bệnh nhân và ở địa phương. Truyền albumin cũng nên được xem xét cho bệnh nhân có SBP.
Ca lâm sàng
Ca 1
Bệnh nhân nam 56 tuổi nhập viện khoa cấp cứu vì ngủ gà và lú lẫn mới khởi phát. Bệnh nhân có tiền sử xơ gan do nghiện rượu mạn tính. Bệnh nhân hiện đnag dùng spironolactone và furosemide. Thận nhiệt là 38,0 C (1004 F), huyết áp là 123/70 mmHg, mạch là 112/phút và nhịp thở là 24/phút. Thăm khám ghi nhận dấu rung vẫy. Bệnh nhân thở mệt, nhưng khám phổi chưa ghi nhận bất thường. Khám bụng cho thấy bụng chứng chướng, gõ đục vùng thấp, và đau khắp bụng khi sờ. Có phù hai bên chi dưới. Kết quả xét nghiệm như sau:
| White blood cells | 12,000/mm3 |
| Total bilirubin | 2.5 mg/dL |
| Aspartate aminotransferase | 110 U/L |
| Alanine transaminase | 52 U/L |
| Alkaline phosphatase | 125 UIL |
| Creatinine | 1.4 mg/dL |
| Albumin | 2.1 mg/dL |
Chụp Xquang ngực chưa ghi nhận bất thường. Xquang bụng ghi nhận khí trong các quai ruột non và đại tràng, không ghi nhận khí tự do. Bước tiếp cận nào sau đây là phù hất?
- Chụp Xquang cản quang bằng cách bơm Barium
- Nội soi đại tràng
- Phẫu thuật nội soi thám sát ổ bụng
- Chọc dịch báng chẩn đoán
- Chọc dịch não tủy
- Đo nồng độ alpha-fetoprotein.
Đáp án: D. Chọc dịch báng chẩn đoán
Bệnh nhân này bị xơ gan và báng bụng kèm theo sốt và ngủ gà, biểu hiện liên quan đến viêm phúc mạc nguyên phát do vi khuẩn (SBP) và bệnh não gan. Thất điều (dấu rũng vẫy), báng bụng, và những bất thường trong xét nghiệm đều là những biểu hiện của bệnh xơ gan giai đoạn cuối. SBP xảy ra trên bệnh xơ gan có thể là một biểu hiện tinh tế, cần luôn ngưỡng nghi ngờ thấp. Sốt và những thay đổi tinh tế về tri giác là những triệu chứng phổ biến nhất, trong khi đau bụng thường ít nổi bật hơn so với viêm phúc mạc do các nguyên nhân khác.
Để chẩn đoán, chọc dò dịch báng là xét nghiệm được lựa chọn với tiêu chuẩn chẩn đoán chính là cấy dịch cổ trướng dương tính và số lượng bạch cầu trung tính là > 250/mm3. Chọc dò nên được thực hiện trước khi bắt đầu điều trị bằng kháng sinh vì điều trị thường dẫn đến cấy dịch báng âm tính. Các vi khuẩn đường ruột như Escherichia Coli và Kiebsiella là phổ biến nhất, tiếp theo là liên cầu; điều trị theo kinh nghiệm thường là cephalosporin thế hệ thứ ba.
(Lựa chọn A và B) Triệu chứng của bệnh nhân này không gợi ý bệnh lý đại tràng.
(Lựa chọn C) Phẫu thuật nội soi thám sát ổ bụng chẩn đoán ít khi là cần thiết trên những bệnh nhân có dấu hiệu phúc mạc khi thăm khám nếu hình ảnh học không biể chọc dò cũng có thể giúp phân biệt giữa SBP và viêm phúc thủng ruột hoặc áp xe.
(Lựa chọn E) Mặc dù sốt và thay đổi tri giác là những dấu hiệu phổ biến trong bệnh viêm não màng não, nhưng bệnh nhân báng bụng và đau bụng trước tiên nên được nghi ngờ SBP vì bệnh này phổ biến hơn nhiều ở bệnh nhân xơ gan. Do đó chọc dò tủy số sẽ ít có khả năng chẩn đoán hơn.
(Lựa chọn F) Nồng độ alpha-fetoprotein trong huyết thanh tăng cao ở bệnh nhân ung thư biểu mô tế bào gan, HCC có khả năng xảy ra ở bệnh nhân (sốt và thay đổi tri giác) liên quan nhiều đến SBP, do đó, bệnh cần được loại trừ trước tiên.
Kết luận:
Viêm phúc mạc tự phát có thể có biểu hiện khó phát hiện và nên được xem xét ở bất kỳ bệnh nhân nào bị xơ gan, báng bụng kèm theo sốt hoặc thay đổi tri giác. Chọc dò màng bụng là xét nghiệm được lựa chọn, với tiêu chuẩn chẩn đoán chính là cấy dịch cổ trướng dương tính và số lượng bạch cầu trung tính là > 250/mm3.
Ca 2
Bệnh nhân nam, 52 tuổi, có bệnh gan do rượu, nhập viện vì mệt mỏi và đau bụng, Trong quá trình bệnh, bệnh nhân không buồn nôn, nôn ói, tiêu chảy hay táo bón. Bệnh nhân đang được điều trị báng bụng mạn bằng Flurosemid và Spironolactone. Ngoài ra, cách nhập viện 20 năm, bệnh nhân có bị thoát vị bẹn và đã được điều trị. Sinh hiệu ghi nhận gồm: thân nhiệt 37.9oC, huyết áp 102/68 mmHg, mạch 106 lần/phút. Bệnh nhân tỉnh táo, định hướng được thời gian, không gian và người nhưng không thể thực hiện nghiệm pháp nối số (connect-the-numbers test). Nghe tim phổi bình thường. Khám bụng ghi nhận bụng mềm, báng bụng lượng vừa và đau bụng lan tỏa, không dấu phản ứng dội. Nhu động ruột giảm. Khám hậu môn bình thường, phân màu nâu không lẫn máu. Chụp Xquang bụng thấy các quai ruột giãn, nhiều khí ở đại tràng và trực tràng. Chẩn đoán nào sau đây là có nhiều khả năng nhất?
- Viêm tụy cấp (Acute pancreatitis).
- Viêm gan rượu (Alcohol hepatitis).
- Thủng ổ loét dạ dày (Peptic ulcer perforation).
- Tắc ruột non (Small bowel obstruction).
- Viêm phúc mạc nguyên phát (Spontaneous bacterial peritonitis).
Bệnh nhân nam, 52 tuổi, nhập viện vì mệt mỏi, đau bụng.
- Tiền căn: bệnh gan rượu.
- Thân nhiệt 37.9 C.
- Không thực hiện được nghiệm pháp nối số.
- Đau bụng lan tỏa, giảm nhu động ruột.
- XQ: giãn các quai ruột ở đại tràng và trực tràng.
Đáp án E: viêm phúc mạc nguyên phát.
Biểu hiện của bệnh nhân này phù hợp với viêm phúc mạc nguyên phát (SBP), một nhiễm trùng dịch báng không có nguyên nhân ngoại khoa rõ ràng. SBP có thể là do do vi khuẩn trong đường ruột di chuyển vào dịch ổ bụng hoặc lây lan theo đường máu đến gan và dịch báng (do nhiễm vi khuẩn khác).
Bệnh nhân xơ gan có hạ thân nhiệt tương đối hoặc tăng thân nhiệt> 37,8 C (100 F) đều cần được xem xét kiể’m tra. Các biểu hiện khác của SBP có thể bao gồm đau bụng/ấn đau khắp bụng và/hoặc thay đổi tri giác. Reitan trail test, nghiệm pháp nối số có tính thời gian (a timed connect – the – numbers test) với các cách làm tương tự với tranh nối điểm của trẻ em, là một phương pháp tốt để xác định sự thay đổi tri giác tinh tế đôi khi xuất hiện ở những bệnh nhân xơ gan và SBP. Hạ huyết áp, hạ thân nhiệt, hoặc liệt ruột (các quai ruột giãn ra trên phim X-quang) cho thấy một SBP nặng. Trong phần lớn trường hợp SBP có liên quan đến xơ gan, sự chênh lệch albumin huyết thanh và albumin dịch báng (SAAG) thường là > 1,1 g/dL (SAAG < 1,1 g/dL, ít gợi ý SBP). Chẩn đoán xác định khi dịch màng bụng tăng bạch cầu đa nhân (PMN) > 250/mm3 và nuôi cấy dịch màng bụng dương tính.
(Lựa chọn A) Bệnh nhân nghiện rượu mãn tính có thể’ bị viêm tụy cấp với đau bụng lan tỏa và tắc ruột (ileus), nhưng những bệnh nhân này thường có cơn đau thường lan ra sau lưng kèm buồn nôn và nôn ói
(Lựa chọn B) Viêm gan rượu cũng có thể biểu hiện tương tự như SBP với sốt, đau hạ sườn phải và tăng bạch cầu trong máu ngoại biên. Tuy nhiên, viêm gan rượu thường không gây đau bụng lan tỏa và giảm nhu động ruột. Bệnh não thường chỉ gặp ở trường hợp nặng
(Lựa chọn C) Do không có khí tự do dưới cơ hoành khi chụp X-quang làm giảm xác suất thủng tạng rỗng. Dịch báng ngăn cách bề mặt phúc mạc thành và phúc mạc tạng làm hạn chế sự xuất hiện của co cứng thành bụng. Do đó, có thể sẽ khó phân biệt giữa viêm phúc mạc nguyên phát và thứ phát.
(Lựa chọn D) Tắc ruột non (SBO) có thể biểu hiện: đau bụng lan tỏa và giãn các quai ruột non, nhưng buồn nôn và nôn thường xuất hiện và thường đi kèm với nhu động ruột âm sắc cao trong giai đoạn đầu. Dãn các quai đại trạng thường không gọi ý SBO (Mặc dù có thể’ có khí trong đại trạng khi tác ruột non một phần.
Kết luận:
Viêm phúc mạc nguyên phát (SBP) nên được cân nhăc ở bất kỳ bệnh nhân xơ gan và báng bụng có sốt nhẹ, đau bụng, hoặc thay đổi tri giác. Reitan trail test, nghiệm pháp nối số có tính thời gian, sẽ giúp phát hiện những thay đổi tinh tế về tri giác đôi khi biểu hiện ở bệnh nhân SBP.
References
- Nader LA, Mattos AA, Bastos Burden of liver disease in Brazil. Liver Int. 2014;34: 844–9.
- Blachier M, Leleu H, Peck-Radosavljevic M, et al. The burden of liver disease in Europe: a review of available epidemiological J Hepatol. 2013;58:593–608.
- Asrani SK, Larson JJ, Yawn B, et Underestimation of liver-related mortality in the United States. Gastroenterology. 2013;145:375–82.
- Mattos AA, Wiltgen D, Jotz RF, et Spontaneous bacterial peritonitis and extraperitoneal infections in patients with cirrhosis. Ann Hepatol. 2020 Sep-Oct; 19(5):451–7.
- Biggins SW, Angeli P, Garcia-Tsao G, et Diagnosis, evaluation, and management of ascites, spontaneous bacterial peritonitis and hepatorenal syndrome: 2021 prac- tice guidance by the American Association for the Study of Liver Diseases. Hepatology. 2021 Aug;74(2):1014–48.
- Aithal GP, Palaniyappan N, China L, et al. Guidelines on the management of ascites in cirrhosis. Gut. 2021 Jan;70(1):9–29.
- Marciano S, Díaz JM, Dirchwolf M, Gadano Spontaneous bacterial peritonitis in patients with cirrhosis: incidence, outcomes, and treatment strategies. Hepat Med. 2019 Jan 14;11:13–22.
- Angeli P, Bernardi M, Villanueva C, et EASL clinical practice guidelines for the management of patients with decompensated cirrhosis. J Hepatol. 2018;69: 406–60.
- Long B, Koyfman The emergency medicine evaluation and management of the patient with cirrhosis. Am J Emerg Med. 2018 Apr;36(4):689–98.
- Arvaniti V, D’Amico G, Fede G, et Infections in patients with cirrhosis increase mortality four-fold and should be used in determining prognosis. Gastroenterol- ogy. 2010;139:1246–56.
- Piano S, Singh V, Caraceni P, et Epidemiology and effects of bacterial infections in patients with cirrhosis worldwide. Gastroenterology. 2019;156:1368–80. e10.
- Fernández J, Acevedo J, Castro M, et al. Prevalence and risk factors of infections by multiresistant bacteria in cirrhosis: a prospective Hepatology. 2012;55: 1551–61.
- Piano S, Bartoletti M, Tonon M, et Assessment of Sepsis-3 criteria and quick SOFA in patients with cirrhosis and bacterial infections. Gut. 2018;67:1892–9.
- Ubhi N, Mourad A, Tausan M, et al. Outcomes after hospitalisation with spontane- ous bacterial peritonitis over a 13-year period: a retrospective cohort study. Eur J Gastroenterol 2023 Apr 1;35(4):384–93.
- Fiore M, Maraolo AE, Gentile I, et Current concepts and future strategies in the antimicrobial therapy of emerging gram-positive spontaneous bacterial peritonitis. World J Hepatol. 2017;9:1166–75.
- Shizuma Spontaneous bacterial and fungal peritonitis in patients with liver cir- rhosis: a literature review. World J Hepatol. 2018;10:254–66.
- Musskopf MI, Fonseca FP, Gass J, et Prognostic factors associated with in-hospital mortality in patients with spontaneous bacterial peritonitis. Ann Hepatol. 2012;11: 915–20.
- Coral GP, Mattos AA, Damo DF, Viégas Prevalence and prognosis of spontaneous bacterial peritonitis. Experience in patients from a general hospital in Porto Alegre, RS, Brazil (1991–2000). Arq Gastroenterol. 2002;39:158–62.
- Caly WR, Strauss A prospective study of bacterial infections in patients with cir- rhosis. J Hepatol. 1993;18:353–8.
- Rostkowska KA, Szymanek-Pasternak A, Simon Spontaneous bacterial peritoni- tis – therapeutic challenges in the era of increasing drug resistance of bacteria. Clin Exp Hepatol. 2018 Dec;4(4):224–31.
- De Mattos AA, Costabeber AM, Liono LC, Tovo CV. Multi-resistant bacteria in spon- taneous bacterial peritonitis: a new step in management? World J 2014;20:14079–86.
- Oliveira AM, Branco JC, Barosa R, et Clinical and microbiological characteristics associated with mortality in spontaneous bacterial peritonitis: a multicenter cohort study. Eur J Gastroenterol Hepatol. 2016;28(10):1216–22.
- Oladimeji AA, Temi AP, Adekunle AE, et al. Prevalence of spontaneous bacterial peritonitis in liver cirrhosis with Pan Afr Med J. 2013;15:128.
- Devani K, Charilaou P, Jaiswal P, et Trends in hospitalization, acute kidney injury, and mortality in patients with spontaneous bacterial peritonitis. J Clin Gastroenterol. 2019 Feb;53(2):e68–74.
- Niu B, Kim B, Limketkai BN, et Mortality from spontaneous bacterial peritonitis among hospitalized patients in the USA. Dig Dis Sci. 2018 May;63(5):1327–33.
- Santoiemma PP, Dakwar O, Angarone A retrospective analysis of cases of spon- taneous bacterial peritonitis in cirrhosis patients. PloS One. 2020 Sep 28;15(9): e0239470.
- Iogna Prat L, Wilson P, Freeman SC, et Antibiotic treatment for spontaneous bac- terial peritonitis in people with decompensated liver cirrhosis: a network meta- analysis. Cochrane Database Syst Rev. 2019 Sep 16;9(9):CD013120.
- D’Amico G, Garcia-Tsao G, Pagliaro L. Natural history and prognostic indicators of survival in cirrhosis: a systematic review of 118 studies. J Hepatol. 2006;44(1): 217–
- Melcarne L, Sopeña J, Martínez-Cerezo FJ, et Prognostic factors of liver cirrhosis mortality after a first episode of spontaneous bacterial peritonitis. A multicenter study. Rev Esp Enferm Dig. 2018 Feb;110(2):94–101.
- Bal CK, Daman R, Bhatia Predictors of fifty days in-hospital mortality in decom- pensated cirrhosis patients with spontaneous bacterial peritonitis. World J Hepatol. 2016 Apr 28;8(12):566–72.
- Elzouki AN, Hamad A, Almasri H, et al. Predictors of short-term mortality following first episode of spontaneous bacterial peritonitis in hospitalized cirrhotic patients. 2021 Oct 23;13(10):e18999.
- Ariza X, Castellote J, Lora-Tamayo J, et Risk factors for resistance to ceftriaxone and its impact on mortality in community, healthcare and nosocomial spontaneous bacterial peritonitis. J Hepatol. 2012;56:825–32.
- Poca M, Alvarado E, Concepti NM, et al. P0190: predictive model of mortality in cir- rhotic patients with high risk spontaneous bacterial peritonitis. J Hepatol. 2015;62:
- Tandon P, Kumar D, Seo YS, et al. The 22/11 risk prediction model: a validated model for predicting 30-day mortality in patients with cirrhosis and spontaneous bacterial Am J Gastroenterol. 2013;108(9):1473–9.
- Sreenivasulu V, Bheemasenachari M. Study of prevalence of spontaneous bacterial peritonitis in cirrhosis of liver with J Evol Med Dent Sci. 2016
- Malik R, Mookerjee RP, Jalan R. Infection and inflammation in liver failure: two sides of the same J Hepatol. 2009;51(3):426–9.
- Huang CH, Lin CY, Sheen IS, et Recurrence of spontaneous bacterial peritonitis in cirrhotic patients non-prophylactically treated with norfloxacin: serum albumin as an easy but reliable predictive factor. Liver Int. 2011;31(2):184–91.
- Elfert A, Abo Ali L, Soliman S, et Randomized controlled trial of rifaximin versus norfloxacin for secondary prophylaxis of spontaneous bacterial peritonitis. Eur J Gastroenterol Hepatol. 2016;28(12):1450–4.
- O’Leary JG, Reddy KR, Wong F, et al. Long-term use of antibiotics and proton pump inhibitors predict development of infections in patients with cirrhosis. Clin Gastroenterol Hepatol. ;13(4) 753e1–759e2.
- Pimentel R, Leitão J, Gregório C, et al. Spontaneous bacterial peritonitis in cirrhotic patients: a shift in the microbial pattern? A retrospective analysis. GE Port J 2021 Aug 24;29(4):256–66.
- Elshamy RM, Oda MS, Saeed MA, Ramadan RA. A comparative study on nosocomial and community-acquired spontaneous bacterial peritonitis in patients with liver cirrhosis at a university Eur J Gastroenterol Hepatol. 2022 Jun 1;34(6): 655–63.
- Abu-Freha N, Michael T, Poupko L, al.. Spontaneous bacterial peritonitis among cir- rhotic patients: prevalence, clinical characteristics, and outcomes. J Clin Med. 2021 Dec 31;11(1):227.
- Sunjaya DB, Lennon RJ, Shah VH, et al. Prevalence and predictors of third- generation cephalosporin resistance in the empirical treatment of spontaneous bacterial Mayo Clin Proc. 2019 Aug;94(8):1499–508.
- Oliveira JC, Carrera E, Petry RC, et High prevalence of multidrug resistant bacteria in cirrhotic patients with spontaneous bacterial peritonitis: is it time to change the standard antimicrobial approach? Can J Gastroenterol Hepatol. 2019 May 13;2019: 6963910.
- Sofjan AK, Musgrove RJ, Beyda ND, et al. Prevalence and predictors of spontaneous bacterial peritonitis due to ceftriaxone-resistant organisms at a large tertiary Cen- tre in the J Glob Antimicrob Resist. 2018 Dec;15:41–7.
- Fiore M, Gentile I, Maraolo AE, et Are third-generation cephalosporins still the empirical antibiotic treatment of community-acquired spontaneous bacterial peri- tonitis? A systematic review and meta-analysis. Eur J Gastroenterol Hepatol. 2018 Mar;30(3):329–36.
- Ding X, Yu Y, Chen M, et al. Causative agents and outcome of spontaneous bacterial peritonitis in cirrhotic patients: community-acquired versus nosocomial BMC Infect Dis. 2019 May 23;19(1):463.
- Alexopoulou A, Vasilieva L, Agiasotelli D, et Extensively drug-resistant bacteria are an independent predictive factor of mortality in 130 patients with spontaneous bacterial peritonitis or spontaneous bacteremia. World J Gastroenterol. 2016 Apr 21;22(15):4049–56.
- Furey C, Zhou S, Park JH, et al. Impact of bacteria types on the clinical outcomes of spontaneous bacterial peritonitis. Dig Dis Sci. 2023 Mar 7. https://doi.org/10.1007/ s10620-023-07867-8.
- Salerno F, La Mura Treatment of spontaneous bacterial peritonitis. Dig Dis. 2015; 33(4):582–5.
- Gines P, Rimola A, Planas R, et al. Norfloxacin prevents spontaneous bacterial peritonitis recurrence in cirrhosis: results of a double-blind, placebo-controlled Hepatology. 1990;12(4 Pt 1):716–24.
- de Franchis R, Faculty BVI, Faculty Baveno Expanding consensus in portal hyper- tension: report of the Baveno VI consensus workshop: stratifying risk and individ- ualizing care for portal hypertension. J Hepatol. 2015;63(3):743–52.
- Runyon BA. Low-protein-concentration ascitic fluid is predisposed to spontaneous bacterial Gastroenterology. 1986;91(6):1343–6.
- Llach J, Rimola A, Navasa M, et Incidence and predictive factors of first episode of spontaneous bacterial peritonitis in cirrhosis with ascites: relevance of ascitic fluid protein concentration. Hepatology. 1992 Sep;16(3):724–7.
- Rimola A, Bory F, Teres J, et al. Oral, nonabsorbable antibiotics prevent infection in cirrhotics with gastrointestinal Hepatology. 1985 May-Jun
- Andreu M, Sola R, Sitges-Serra A, et Risk factors for spontaneous bacterial peri- tonitis in cirrhotic patients with ascites. Gastroenterology. 1993 Apr;104(4): 1133–8.
- Bernard B, Cadranel JF, Valla D, et Prognostic significance of bacterial infection in bleeding cirrhotic patients: a prospective study. Gastroenterology. 1995;108(6): 1828–34.
- Fernandez J, Tandon P, Mensa J, Garcia-Tsao Antibiotic prophylaxis in cirrhosis: good and bad. Hepatology. 2016;63(6):2019–31.
- Schwabl P, Bucsics T, Soucek K, et al. Risk factors for development and mortality of spontaneous bacterial peritonitis in cirrhotic patients with Z Gastroenterol. 2013.;51(05).
- Fernandez J, Navasa M, Planas R, et Primary prophylaxis of spontaneous bacte- rial peritonitis delays hepatorenal syndrome and improves survival in cirrhosis. Gastroenterology. 2007;133(3):818–24.
- Rimola A, Garc A-Tsao G, Navasa M, et Diagnosis, treatment and prophylaxis of spontaneous bacterial peritonitis: a consensus document. International Ascites Club. J Hepatol. 2000;32(1):142–53.
- Miura K, Tanaka A, Yamamoto T, et Proton pump inhibitor use is associated with spontaneous bacterial peritonitis in patients with liver cirrhosis. Intern Med. 2014; 53(10):1037–42.
- Zhang M, Liu W, Xu X, et Association between proton pump inhibitor therapy and spontaneous bacterial peritonitis occurrence in cirrhotic patients: a clinical re- view. Curr Med Sci. 2022 Aug;42(4):673–80.
- Kwon JH, Koh SJ, Kim W, et al. Mortality associated with proton pump inhibitors in cirrhotic patients with spontaneous bacterial J Gastroenterol Hepatol. 2014;29(4):775–81.
- Dam G, Vilstrup H, Watson H, Jepsen P. Proton pump inhibitors as a risk factor for hepatic encephalopathy and spontaneous bacterial peritonitis in patients with cirrhosis with ascites. Hepatology. 2016;64(4):1265–72.
- Terg R, Casciato P, Garbe C, et Proton pump inhibitor therapy does not increase the incidence of spontaneous bacterial peritonitis in cirrhosis: a multicenter pro- spective study. J Hepatol. 2015;62(5):1056–60.
- Runyon BA. Monomicrobial nonneutrocytic bacterascites: a variant of spontaneous bacterial Hepatology. 1990 Oct;12(4 Pt 1):710–5.
- Koulaouzidis A, Bhat S, Saeed Spontaneous bacterial peritonitis. World J Gastroenterol. 2009 Mar 7;15(9):1042–9.
- Manzo M, Desai P. Spontaneous bacterial peritonitis in a patient with nonportal hypertensive Ochsner J. 2022 Spring;22(1):100–3.
- Chinnock B, Afarian H, Minnigan H, et Physician clinical impression does not rule out spontaneous bacterial peritonitis in patients undergoing emergency depart- ment paracentesis. Ann Emerg Med. 2008;52:268–73.
- Ge PS, Runyon Preventing future infections in cirrhosis: a battle cry for stew- ardship. Clin Gastroenterol Hepatol. 2015 Apr;13(4):760–2.
- Chinnock B, Hendey GW, Minnigan H, et Clinical impression and ascites appear- ance do not rule out bacterial peritonitis. J Emerg Med. 2013 May;44(5):903–9.
- McVay PA, Toy PT. Lack of increased bleeding after paracentesis and thoracentesis in patients with mild coagulation Transfusion. 1991 Feb;31(2): 164–71.
- Sigal SH, Sherman Z, Jesudian Clinical implications of thrombocytopenia for the cirrhotic patient. Hepat Med. 2020 Apr 14;12:49–60.
- Tripodi A, Primignani M, Mannucci PM, Caldwell SH. Changing concepts of cirrhotic Am J Gastroenterol. 2017;112(2):274–81.
- Wehmeyer MH, Krohm S, Kastein F, et al. Prediction of spontaneous bacterial peritonitis in cirrhotic ascites by a simple scoring Scand J Gastroenterol. 2014;49:595–603.
- Runyon Paracentesis of ascitic fluid. A safe procedure. Arch Intern Med. 1986 Nov;146(11):2259–61.
- Grabau CM, Crago SF, Hoff LK, et al. Performance standards for therapeutic abdom- inal Hepatology. 2004 Aug;40(2):484–8.
- Pache I, Bilodeau M. Severe haemorrhage following abdominal paracentesis for ascites in patients with liver Aliment Pharmacol Ther. 2005 Mar 1;21(5): 525–9.
- Gines A, Fernandez-Esparrach G, Monescillo A, et Randomized trial comparing albumin, dextran 70, and polygeline in cirrhotic patients with ascites treated by paracentesis. Gastroenterology. 1996;111:1002–10.
- Kurup AN, Lekah A, Reardon ST, et al. Bleeding rate for ultrasound-guided paracentesis in thrombocytopenic patients. J Ultrasound Med. 2015;34(10): 1833–
- De Gottardi A, Thevenot T, Spahr L, et al. Risk of complications after abdominal paracentesis in cirrhotic patients: a prospective study. Clin Gastroenterol Hepatol. 2009;7:906–
- Kim JJ, Tsukamoto MM, Mathur AK, et Delayed paracentesis is associated with increased in-hospital mortality in patients with spontaneous bacterial peritonitis. Am J Gastroenterol. 2014 Sep;109(9):1436–42.
- Gaetano JN, Micic D, Aronsohn A, et The benefit of paracentesis on hospitalized adults with cirrhosis and ascites. J Gastroenterol Hepatol. 2016;31:1025–30.
- Hibbert R, Atwell T, Lekah A, et al. Safety of ultrasound-guided thoracentesis in pa- tients with abnormal preprocedural coagulation parameters. Chest. 2013;144: 456–
- Mallory A, Schaefer Complications of diagnostic paracentesis in patients with liver disease. JAMA. 1978;239:628–30.
- Mercaldi CJ, Lanes SF. Ultrasound guidance decreases complications and improves the cost of care among patients undergoing thoracentesis and paracentesis. Chest. 2013;143:532–
- Nazeer SR, Dewbre H, Miller Ultrasound-assisted paracentesis performed by emergency physicians vs the traditional technique: a prospective, randomized study. Am J Emerg Med. 2005;23:363–7.
- Sakai H, Sheer TA, Mendler MH, et Choosing the location for non-image guided abdominal paracentesis. Liver Int. 2005;25:984–6.
- Runyon BA, Canawati HN, Akriviadis Optimization of ascitic fluid culture tech- nique. Gastroenterology. 1988 Nov;95(5):1351–5.
- Runyon BA, Antillon MR, Akriviadis EA, McHutchison JG. Bedside inoculation of blood culture bottles with ascitic fluid is superior to delayed inoculation in the de- tection of spontaneous bacterial peritonitis. J Clin Microbiol. 1990 Dec;28(12): 2811
- Runyon BA, AASLD Practice Guidelines Management of adult patients with ascites due to cirrhosis: an update. Hepatology. 2009;49:2087–107.
- Albillos A, Cuervas-Mons V, Millan I, et al. Ascitic fluid polymorphonuclear cell count and serum to ascites albumin gradient in the diagnosis of bacterial peritoni- Gastroenterology. 1990;98:134–40.
- Patel KP, Gallagher JP, Korbitz PM, et al. Performance of leukocyte esterase reagent strips in the detection of spontaneous bacterial peritonitis in cirrhotic patients: a systematic review and meta- J Clin Exp Hepatol. 2022 Mar-Apr;12(2): 519–32.
- Baraldi O, Valentini C, Donati G, et Hepatorenal syndrome: update on diagnosis and treatment. World J Nephrology. 2015;4:511–20.
- Yang Y, Li L, Qu C, et Diagnostic accuracy of serum procalcitonin for spontaneous bacterial peritonitis due to end-stage liver disease: a meta-analysis. Medicine (Bal- timore). 2015 Dec;94(49):e2077.
- Lesińska M, Hartleb M, Gutkowski K, Nowakowska-Duława E. Procalcitonin and macrophage inflammatory protein-1 beta (MIP-1β) in serum and peritoneal fluid of patients with decompensated cirrhosis and spontaneous bacterial peritonitis. Adv Med Sci. 2014 Mar;59(1):52–6.
- Verma R, Satapathy SK, Bilal M. Procalcitonin and C-reactive protein in the diagno- sis of spontaneous bacterial peritonitis. Transl Gastroenterol Hepatol. 2022 Oct 25; 7:36.
- Lin KH, Wang FL, Wu MS, et Serum procalcitonin and C-reactive protein levels as markers of bacterial infection in patients with liver cirrhosis: a systematic review and meta-analysis. Diagn Microbiol Infect Dis. 2014;80:72–8.
- Seyedi SA, Nabipoorashrafi SA, Hernandez J, et Neutrophil to lymphocyte ratio and spontaneous bacterial peritonitis among cirrhotic patients: a systematic re- view and meta-analysis. Can J Gastroenterol Hepatol. 2022 Sep 27;2022:8604060.
- Sanglodkar U, Jain M, Venkataraman J. Predictors of immediate and short-term mortality in spontaneous bacterial Indian J Gastroenterol. 2020 Aug; 39(4):331–7.
- Kumar A, Roberts D, Wood KE, et Duration of hypotension before initiation of ef- fective antimicrobial therapy is the critical determinant of survival in human septic shock. Crit Care Med. 2006 Jun;34(6):1589–96.
- Kumar A, Ellis P, Arabi Y, Roberts D, Light B, Parrillo JE, et Initiation of inappro- priate antimicrobial therapy results in a fivefold reduction of survival in human septic shock. Chest. 2009;136:1237–48.
- Mücke MM, Mayer A, Kessel J, et Quinolone and multidrug resistance predicts failure of antibiotic prophylaxis of spontaneous bacterial peritonitis. Clin Infect Dis. 2020 Apr 15;70(9):1916–24.
- Tay PWL, Xiao J, Tan DJH, Ng C, Lye YN, Lim WH, et al. An Epidemiological Meta- Analysis on the Worldwide Prevalence, Resistance, and Outcomes of Spontaneous Bacterial Peritonitis in Cirrhosis. Front Med (Lausanne). 2021 Aug 5;8:693652.
- Moreau R, Jalan R, Gines P, CANONIC Study Investigators of the EASL–CLIF Consor- tium, et Acute-on-chronic liver failure is a distinct syndrome that develops in patients with acute decompensation of cirrhosis. Gastroenterology. 2013 Jun;144 (7):1426–37. 1437.e1–9.
- Fernández J, Prado V, Trebicka J, et European Foundation for the Study of Chronic Liver Failure (EF-Clif). Multidrug-resistant bacterial infections in patients with de- compensated cirrhosis and with acute-on-chronic liver failure in Europe. J Hepatol. 2019 Mar;70(3):398–411.
- Costabeber AM, Mattos AA, Sukiennik TC. Prevalence of bacterial resistance in hos- pitalized cirrhotic patients in southern Brazil: a new Rev Inst Med Trop Sao Paulo. 2016;58:36.
- Friedrich K, Nussle S, Rehlen T, et Microbiology and resistence in first episodes of spontaneous bacterial peritonitis: implications for management and prognosis. J Gastroenterol Hepatol. 2016;31:1191–5.
- Kim SW, Yoon JS, Park J, et al. Empirical treatment with carbapenem vs third- generation cephalosporin for treatment of spontaneous bacterial Clin Gastroenterol Hepatol. 2021 May;19(5):976–986.e5.
- Piano S, Fasolato S, Salinas F, et The empirical antibiotic treatment of nosocomial spontaneous bacterial peritonitis: results of a randomized, controlled clinical trial. Hepatology. 2016;63:1299–309.
- Sasidharan Nair GV, Mathen PG, Pillai MG, et Initial choice of antibiotic in recur- rent spontaneous bacterial peritonitis: a retrospective study. Int J Crit Illn Inj Sci. 2019 Oct-Dec;9(4):187–90.
- Wieser A, Li H, Zhang J, et al. Evaluating the best empirical antibiotic therapy in patients with acute-on-chronic liver failure and spontaneous bacterial peritonitis. Dig Liver Dis. 2019 Sep;51(9):1300–7.
- Quickert S, Würstle S, Reuken PA, et Real-world effectiveness of piperacillin/taz- obactam with and without linezolid for spontaneous bacterial peritonitis. Dig Dis. 2022;40(6):777–86.
- Falcone M, Russo A, Pacini G, et Spontaneous bacterial peritonitis due to meth- icillin resistant S. aureus in a patient with cirrhosis: the potential role for daptomy- cin and review of the literature. Infect Dis Rep. 2015;7:56–9.
- Moreau R, Durand F, Poynard T, et Terlipressin in patients with cirrhosis and type 1 hepatorenal syndrome: a retrospective multicenter study. Gastroenterology. 2002;122(4):923–30.
- Marciano S, Dirchwolf M, Bermudez CS, et al. Spontaneous bacteremia and sponta- neous bacterial peritonitis share similar prognosis in patients with cirrhosis: a co- hort Hepatol Int. 2018;12(2):181–90.
- Follo A, Llovet JM, Navasa M, et Renal impairment after spontaneous bacterial peritonitis in cirrhosis: incidence, clinical course, predictive factors and prognosis. Hepatology. 1994;20(6):1495–501.
- Tandon P, Garcia-Tsao G. Renal dysfunction is the most important independent predictor of mortality in cirrhotic patients with spontaneous bacterial Clin Gastroenterol Hepatol. 2011;9(3):260–5.
- Sort P, Navasa M, Arroyo V, et Effect of intravenous albumin on renal impair- ment and mortality in patients with cirrhosis and spontaneous bacterial peritonitis. N Engl J Med. 1999;341:403–9.
- Sohn W, Kim JH, Cho JY. Effect of acute kidney injury on long-term outcomes of spontaneous bacterial peritonitis in cirrhotic patients using the International Club of Ascites-acute kidney injury J Gastroenterol Hepatol. 2020 May;35(5): 870–6.
- Xiong J, Zhang M, Guo X, et Acute kidney injury in critically ill cirrhotic patients with spontaneous bacterial peritonitis: a comparison of KDIGO and ICA criteria. Arch Med Sci. 2019 May 17;16(3):569–76.
- Coral GP, Mattos Renal impairment after spontaneous bacterial peritonitis: in- cidence and prognosis. Can J Gastroenterol Hepatol. 2003;17:187–90.
- Salerno F, Navickis RJ, Wilkes MM. Albumin infusion improves outcomes of pa- tients with spontaneous bacterial peritonitis: a meta-analysis of randomized trials. Clin Gastroenterol 2013;11:123–30.
- Long B, Gottlieb Albumin infusion for spontaneous bacterial peritonitis. Am Fam Physician. 2022 Oct.;106(4) Online. PMID: 36260890.
- Batool S, Waheed MD, Vuthaluru K, et al. Efficacy of intravenous albumin for spon- taneous bacterial peritonitis infection among patients with cirrhosis: a meta- analysis of randomized control Cureus. 2022 Dec 30;14(12):e33124.
- Salerno F, Gerbes A, Ginès P, et al. Diagnosis, prevention and treatment of hepatorenal syndrome in Postgrad Med J. 2008;84:662–70.
- Sigal SH, Stanca CM, Fernandez J, et Restricted use of albumin for spontaneous bacterial peritonitis. Gut. 2007 Apr;56(4):597–9.