Bệnh da liễu
Ban đỏ khu trú: Khái niệm, hình ảnh, chẩn đoán và điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Ban đỏ khu trú: Khái niệm, hình ảnh, chẩn đoán và điều trị – tải file PDF tại đây.
Tác giả: Bác sĩ Trương Tấn Minh Vũ
ĐỊNH NGHĨA
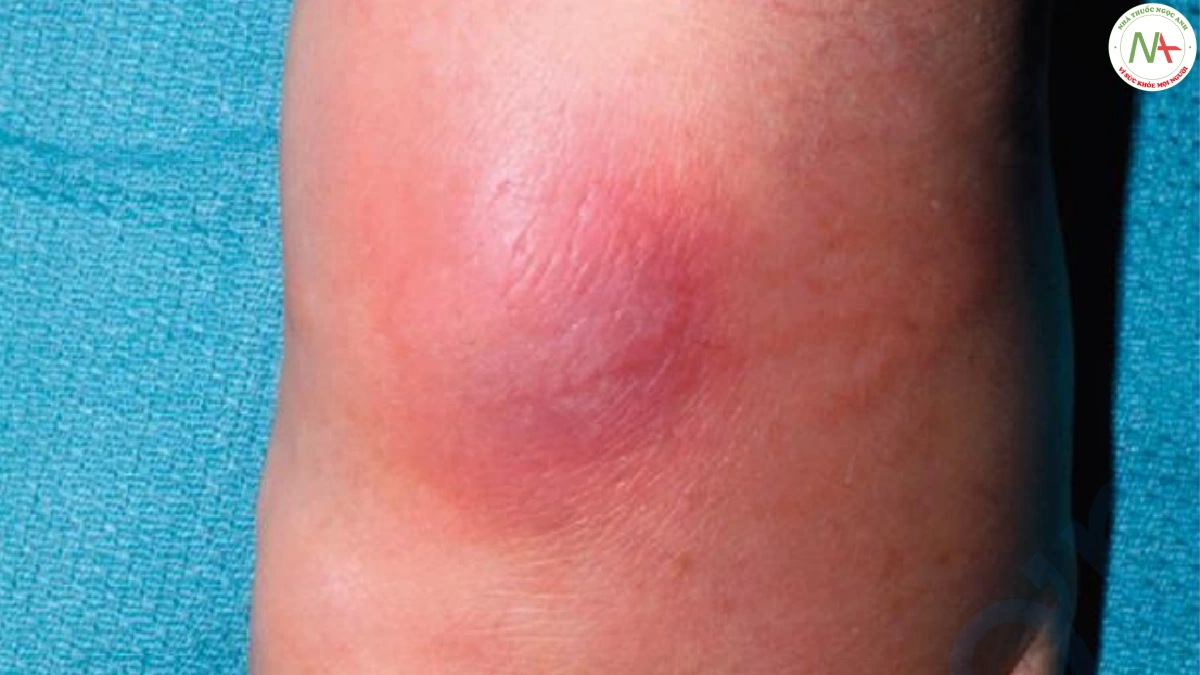
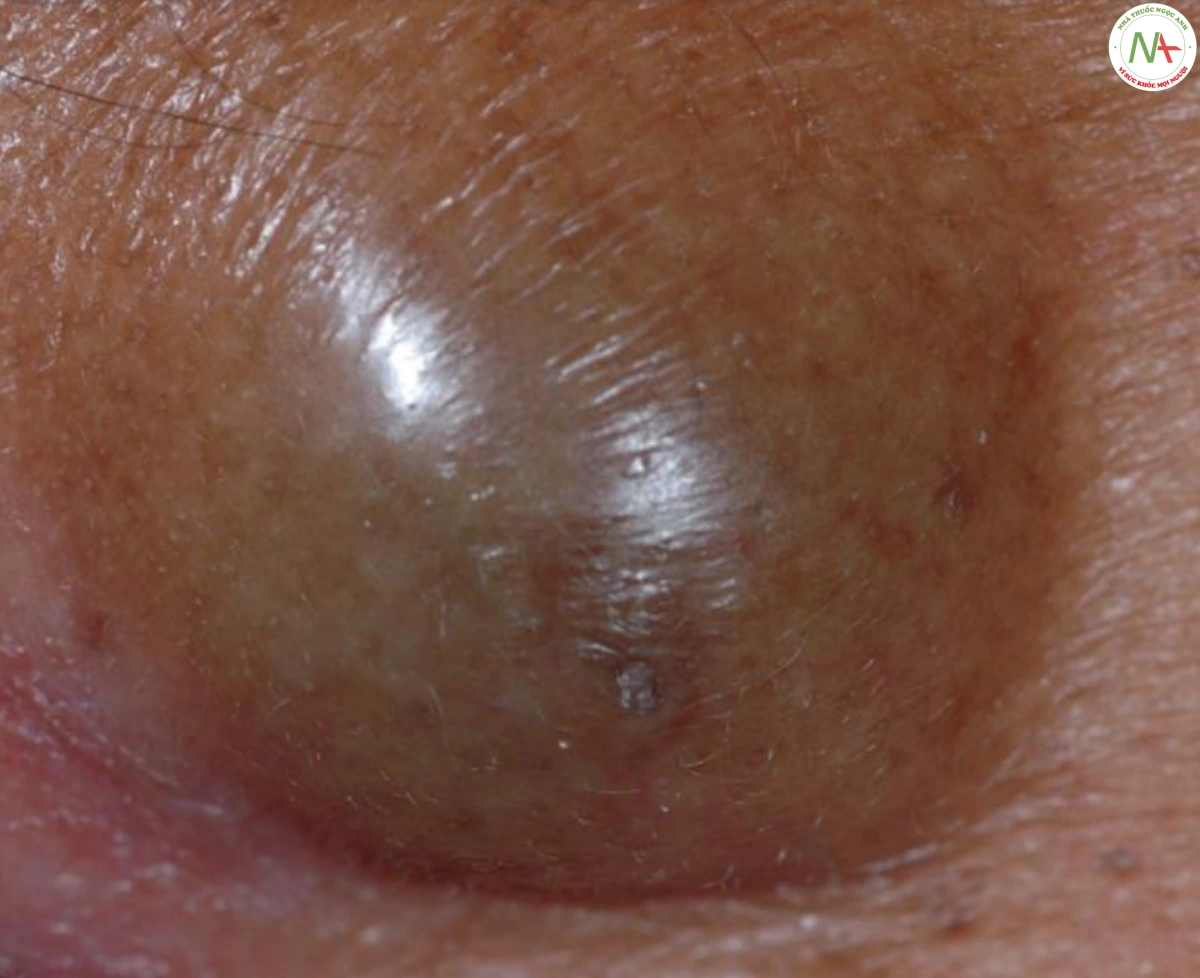
Áp xe và nhọt là những nốt chứa đầy mủ ở lớp bì. Tụ cầu vàng (Staphylococcus aureus) là tác nhân gây bệnh thường gặp, nhưng vi khuẩn gram âm và vi khuẩn kỵ khí cũng có thể là nguyên nhân. Áp xe thường phát sinh từ vết thương bị vi khuẩn xâm nhập vào da, trong khi nhọt phát sinh từ các nang lông bị nhiễm trùng. Tổn thương lâm sàng là nốt đỏ, mềm, dao động (Hình 1).
TÓM TẮT
Trong các rối loạn được mô tả trong chương này, ban đỏ chỉ giới hạn ở các tổn thương rời rạc và khu trú ở một vùng nhỏ trên bề mặt cơ thể. Đặc trưng là lớp biểu bì không bị ảnh hưởng, nhưng tình trạng viêm lớp bì có thể mở rộng đến lớp mỡ dưới da. Ba ví dụ phổ biến của ban đỏ khu trú: viêm mô tế bào, một mảng chắc; áp xe và nhọt, mỗi loại là một khối dao động; và hồng ban nút, nốt.
ÁP XE VÀ NHỌT (ABSCESS AND FURUNCLE)
TỶ LỆ MẮC
Trong một cuộc khảo sát, áp xe da chiếm 2% tổng số bệnh nhân đến khoa cấp cứu của một bệnh viện lớn ở thành phố. Bệnh nhân bị nhọt tái phát được bác sĩ da liễu khám thường xuyên hơn.
TIỀN SỬ
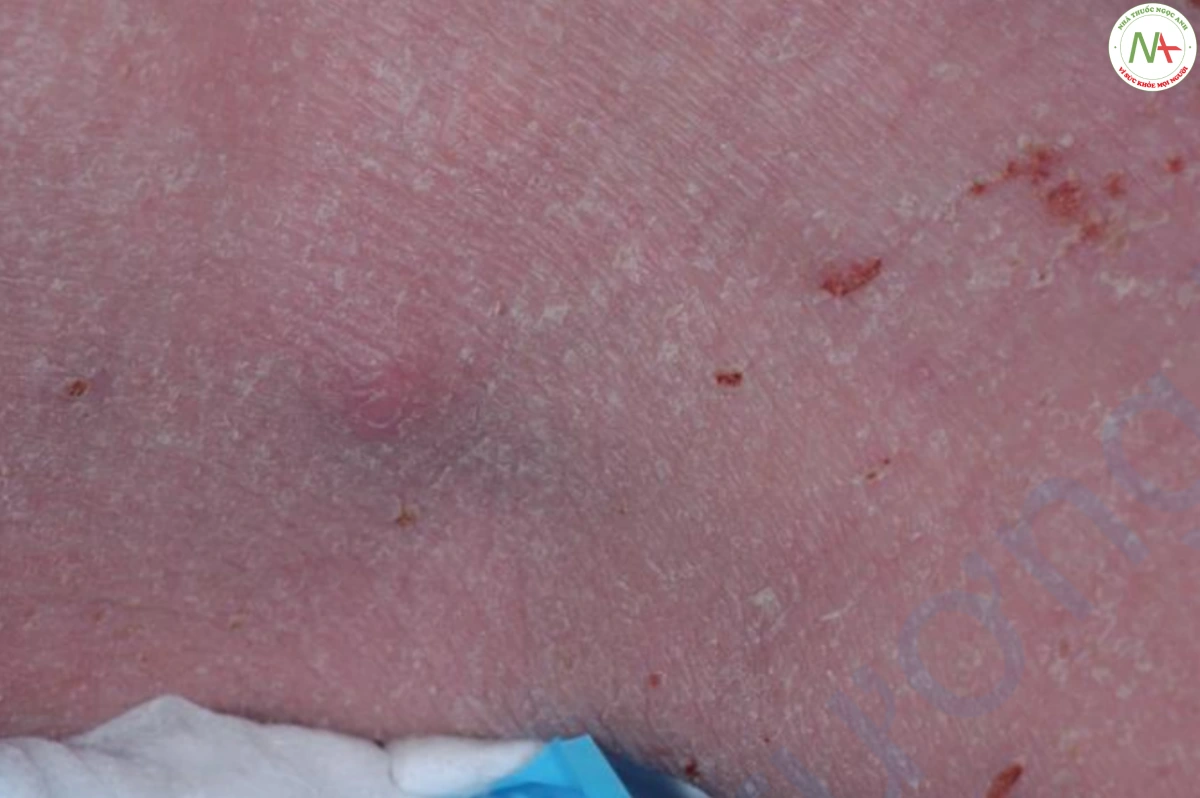
Bệnh nhân bị áp xe có thể có tiền sử chấn thương trước đó, kể cả phẫu thuật. Một số bệnh nhân bị nhọt có tiền sử tổn thương tái phát. Suy giảm miễn dịch, lạm dụng thuốc tiêm tĩnh mạch, tiền sử viêm da cơ địa dị ứng và có lẽ đái tháo đường làm một số bệnh nhân có khuynh hướng bị nhiễm khuẩn, nhưng hầu hết bệnh nhân bị nhọt hoặc áp xe không có bệnh lý nền.
DẤU HIỆU LÂM SÀNG
Nhọt và áp xe thường bắt đầu bằng những nốt đỏ cứng, mềm, trở nên dao động và đau hơn theo thời gian. Áp xe có xu hướng lớn hơn và sâu hơn nhọt. Các hạch bạch huyết vùng đôi khi to ra, nhưng sốt hiếm khi xuất hiện.
| BẢNG 1 Ban đỏ khu trú | ||||||
| Tần suất (%) | Nguyên nhân | Tiền sử | Khám lâm sàng | Chẩn đoán phân
biệt |
Xét nghiệm | |
| Áp xe và nhọt | 0,4 | Staphylococcus aureus (thông thường) | – | Khối đỏ, mềm, dao động | Mụn bọc
Viêm tuyến mồ hôi mủ |
Nuôi cấy |
| Viêm mô tế bào | 0,1 | Streptococci nhóm A (thông thường) | Sốt | Vùng da đỏ, ấm, chắc, mềm | Viêm da tiếp xúc Viêm tắc tĩnh mạch nông | Nuôi cấy: Mẫu da Máu |
| Hồng ban nút | 0,3 | Phản ứng quá mẫn | Tìm các điều kiện liên quan, bao gồm tiền sử dùng thuốc | Các nốt đỏ, mềm, sâu, thường ở cẳng chân | Viêm tắc tĩnh mạch Viêm mô mỡ tuỵ (Pancreatic panniculitis) | X quang ngực Nuôi cấy họng Chuẩn độ Antistreptolysin-O Kiểm tra da PPD ± sinh thiết da |
| PPD, dẫn xuất protein tinh khiết.
Tỷ lệ bệnh nhân ngoại trú da liễu mới ở Phòng khám Da liễu Trung tâm Y tế Hershey, Hershey, PA. |
||||||
CHẨN ĐOÁN PHÂN BIỆT
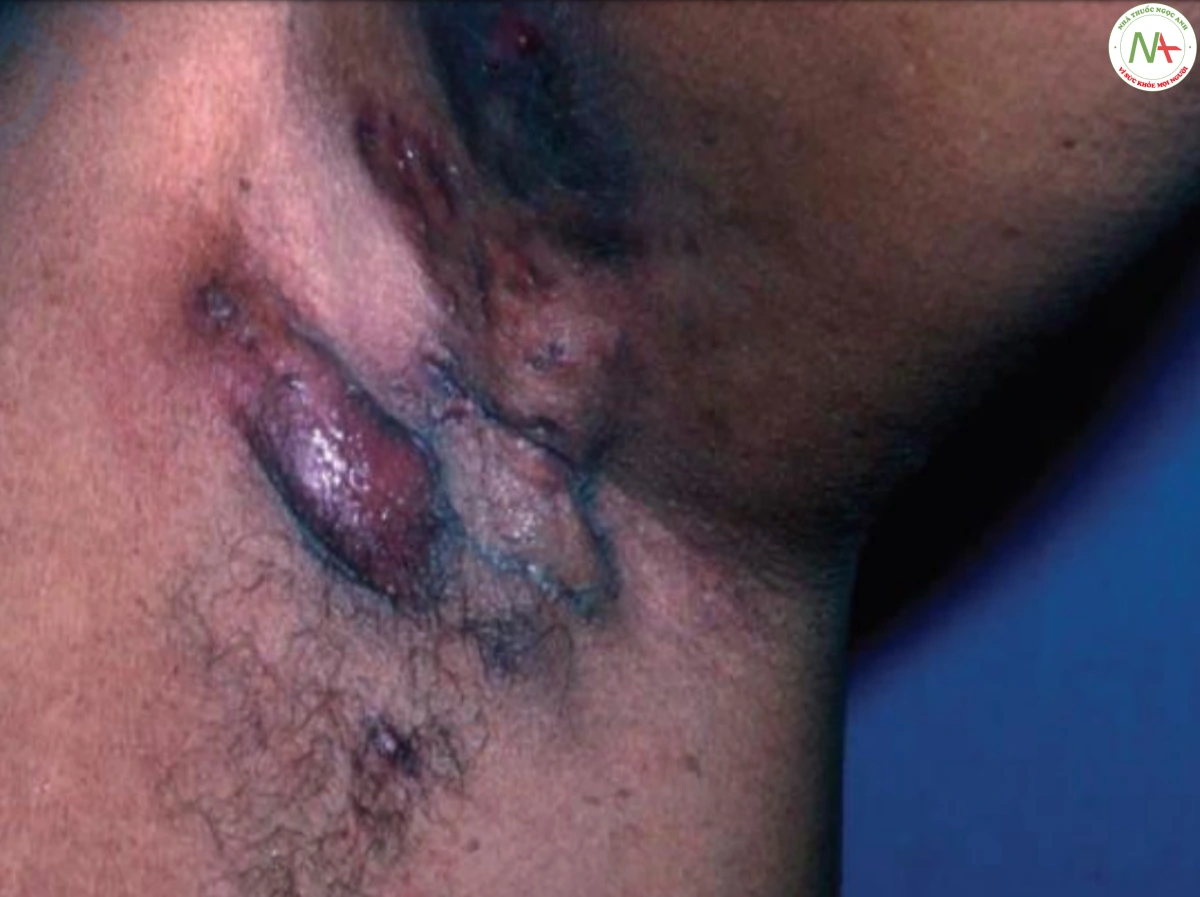
Áp xe và nhọt hiếm khi bị nhầm lẫn với các tổn thương khác. Mụn trứng cá và viêm tuyến mồ hôi mủ có thể gây ra các nốt và nang chứa đầy mủ. Trong cả hai trường hợp, sự phân bố của các tổn thương thường cung cấp manh mối chẩn đoán. Trong mụn trứng cá bọc, nhiều tổn thương phân bố ở mặt và thân trên, và các tổn thương mụn trứng cá khác (ví dụ: comedone, sẩn, mụn mủ) thường xuất hiện. Trong bệnh viêm tuyến mồ hôi mủ, các nốt rỉ dịch xuất hiện ở vùng nách, bẹn và đáy chậu. Những nốt này thường đi kèm với comedone mở và sẹo (Hình 2).
Chẩn đoán phân biệt áp xe và nhọt
- Mụn bọc
- Viêm tuyến mồ hôi mủ
- U nang biểu bì bị vỡ
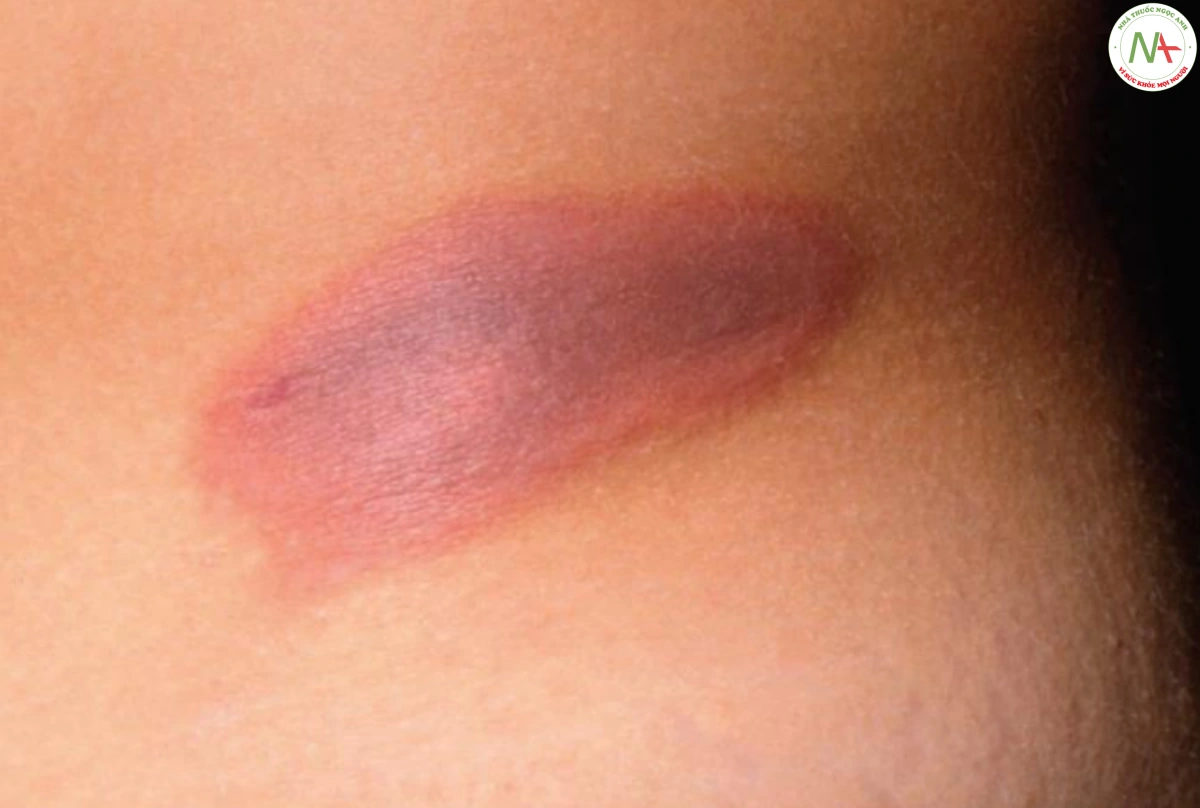
Chẩn đoán nhầm lẫn phổ biến nhất đối với áp xe là u nang biểu bì vỡ. Phản ứng viêm mạnh với chất sừng, thường được chứa bởi lớp niêm mạc nang, tạo ra một nốt dao động, thường nằm ở lưng. Thiếu biểu hiện sốt, tiền sử u nang trước đó và sự hiện diện của dấu chấm trên đỉnh u nang là những yếu tố phân biệt. Điều trị ban đầu bao gồm rạch và dẫn lưu (Hình 3).
==>> Xem thêm: Đốm trắng trên da là bệnh gì? Nguyên nhân và Cách điều trị?
XÉT NGHIỆM VÀ SINH THIẾT
Việc chẩn đoán thường được thực hiện trên lâm sàng và được xác nhận bằng nuôi cấy thông thường chất mủ thu được từ vết rạch và dẫn lưu. S. aureus kháng methicillin (MRSA) là tác nhân gây bệnh đang nổi lên trong bệnh viện và cộng đồng, và cần được kiểm tra bằng cách nuôi cấy và độ nhạy. Ở những bệnh nhân suy giảm miễn dịch, nuôi cấy kỵ khí có thể được yêu cầu. Cấy máu hiếm khi dương tính và không được chỉ định trừ khi bệnh nhân có dấu hiệu nhiễm trùng huyết.
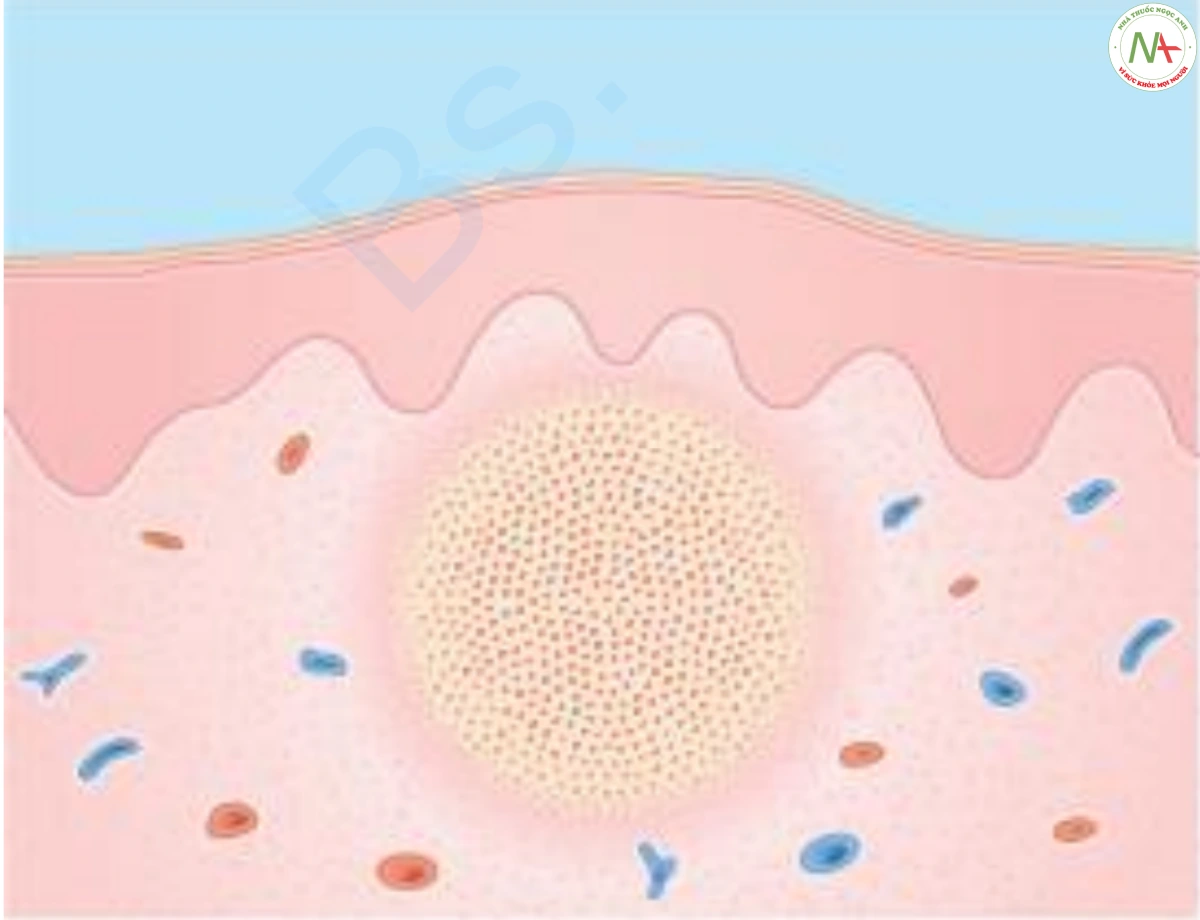
Sinh thiết hiếm khi được chỉ định. Nếu sinh thiết được thực hiện, một tập hợp lớn, dày đặc các bạch cầu trung tính được tìm thấy trong lớp bì hoại tử (Hình 4).
ĐIỀU TRỊ
Điều trị chính bao gồm rạch và dẫn lưu. Trong một nghiên cứu trên 135 bệnh nhân, phương pháp này giúp tất cả bệnh nhân khỏi bệnh hoàn toàn, kể cả những người không dùng kháng sinh toàn thân. Tuy nhiên, kháng sinh toàn thân có thể làm thoái triển các tổn thương sớm, có thể ngăn chặn sự tiến triển của các tổn thương dạng nốt thành dạng dao động, và có thể làm giảm khả năng lây nhiễm. Vì S.aureus là tác nhân gây bệnh phổ biến nên kháng sinh được lựa chọn là cephalexin (Keflex) hoặc dicloxacillin, với liều 250 đến 500 mg, 4 lần / ngày trong 1 tuần. Lựa chọn kháng sinh cũng dựa trên nuôi cấy và độ nhạy của vi sinh vật, đặc biệt là với sự nổi lên của MRSA. Nếu đáp ứng lâm sàng kém, có thể xem xét thay đổi liệu pháp kháng sinh. Đối với điều này, kết quả nuôi cấy là có giá trị.
Điều trị áp xe
Ban đầu
● Rạch và dẫn lưu
● Kháng sinh:
● Penicillin kháng beta-lactamase (ví dụ: dicloxacillin 250 mg 4 lần/ ngày
● Cephalosporin thế hệ thứ nhất (ví dụ: cephalexin 250 mg 4 lần/ ngày)
Thay thế – đối với MRSA
● Kháng sinh:
● Trimethoprim-sulfamethoxazole
● Doxycyclin
● Kháng sinh đường tiêm
DIỄN TIẾN VÀ BIẾN CHỨNG
Các tổn thương không được điều trị thường tự vỡ ra và chảy mủ. Sau phẫu thuật hoặc dẫn lưu tự nhiên, vết thương thường lành lại. Tổn thương lớn có thể để lại sẹo.
Ở những bệnh nhân bị nhọt tái phát, có thể xem xét một khiếm khuyết toàn thân tiềm ẩn, nhưng thường không được tìm thấy. Tuy nhiên, nhiều bệnh nhân như vậy chứa S. aureus ở các vị trí da niêm cô lập, trong đó phổ biến nhất là mũi, các vị trí khác gồm nách và bẹn. Trong dân số Mỹ, 1,5% người mang mầm bệnh MRSA, chứa vi khuẩn ở mũi trước. Ở những bệnh nhân này, việc sử dụng thường xuyên các chất sát trùng có thể làm giảm sự xâm chiếm của vi khuẩn và do đó ngăn ngừa nhọt tái phát. Các tác giả khuyến nghị nên vệ sinh toàn thân cách ngày bằng chất vệ sinh sát trùng như chlorhexidine hoặc benzoyl peroxide và bôi thuốc mỡ kháng sinh như mupirocin vào mũi hàng ngày.
CƠ CHẾ BỆNH SINH
Đối với áp xe và nhọt, vi khuẩn thường xâm nhập vào lớp bì qua con đường từ bên ngoài. Đối với áp xe, có thể lây truyền qua vết chấn thương như vết đâm thủng, vết rách hoặc vết rạch phẫu thuật.
Đối với nhọt, vi khuẩn xâm nhập qua nang lông, ở đó chúng hình thành viêm nang lông sâu và mở rộng sang lớp bì xung quanh. Trong cả hai trường hợp, sự hiện diện của một số lượng lớn vi khuẩn trong lớp bì gây ra phản ứng viêm mạnh mẽ và dẫn đến một tập hợp lớn các tế bào viêm, chủ yếu là bạch cầu trung tính.
Trong viêm da cơ địa dị ứng, các peptide kháng khuẩn của hệ thống miễn dịch bẩm sinh, beta defensin và cathelicidin, có nồng độ thấp, khiến bệnh nhân dễ bị nhiễm trùng, như áp xe do S. aureus (Hình 5).
VIÊM MÔ TẾ BÀO (CELLULITIS)
ĐỊNH NGHĨA
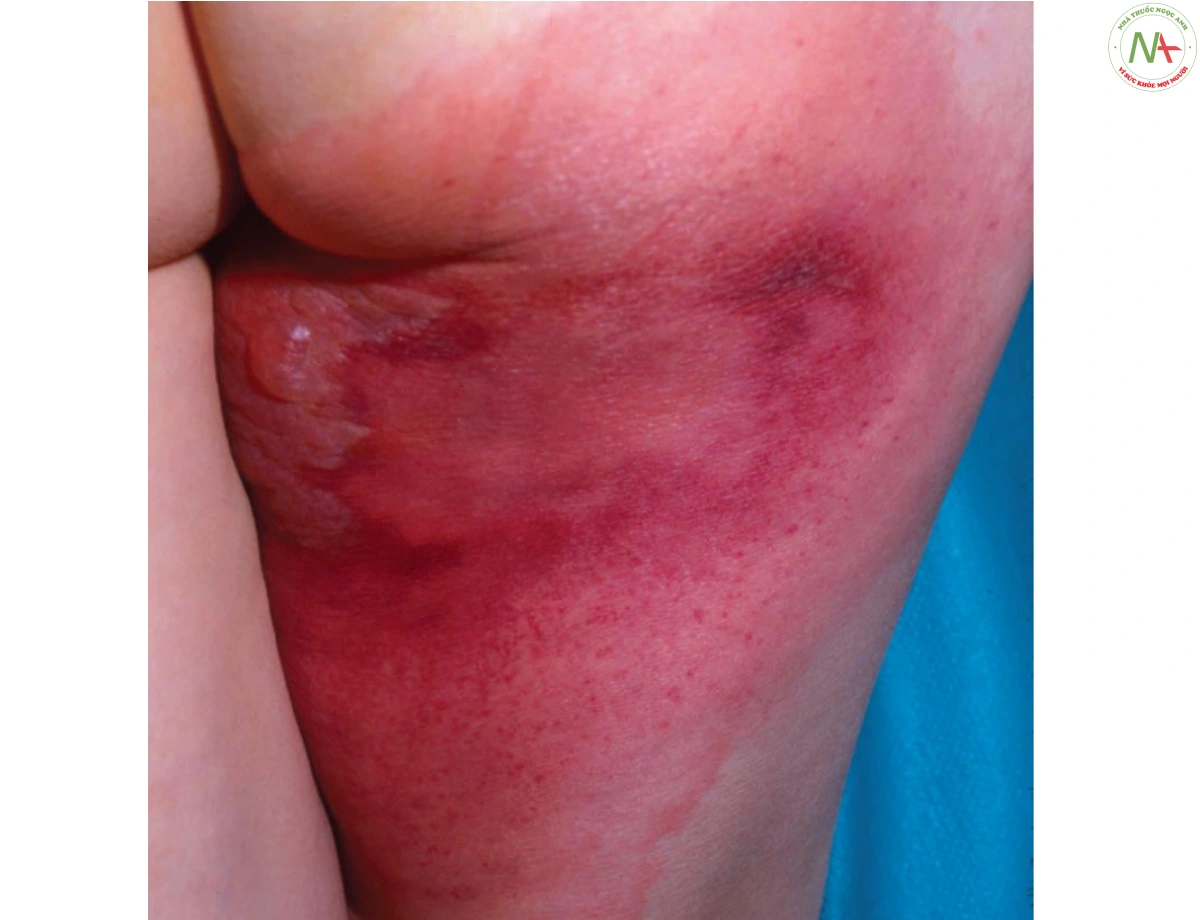
Viêm mô tế bào là một nhiễm trùng sâu của da tạo ra ban đỏ khu trú (Hình 6). Liên cầu khuẩn (streptococci) nhóm A (Streptococcus pyogenes) và S. aureus là những tác nhân thường gây ra bệnh. MRSA đang trở thành mầm bệnh phổ biến. Trước khi vaccine Haemophilus influenzae ra đời, viêm
mô tế bào trên mặt ở trẻ nhỏ thường do vi khuẩn này gây ra. Nhiễm liên cầu khuẩn hiện là nguyên nhân phổ biến nhất, ngay cả ở nhóm tuổi này. Hiếm gặp hơn, các vi khuẩn hiếu khí và kỵ khí khác, cũng như các loại nấm sâu như Cryptococcus neoformans cũng có thể là nguyên nhân gây viêm mô tế bào, đặc biệt ở những bệnh nhân bị ức chế miễn dịch. Ở những vật chủ có đáp ứng miễn dịch bình thường, vi khuẩn xâm nhập vào da bằng cách phá vỡ hàng rào bảo vệ da trong khi ở những vật chủ bị ức chế miễn dịch, vi khuẩn hoặc các sinh vật khác xâm nhập vào da từ máu.
Viêm quầng (erysipelas) đôi khi được xem xét riêng biệt với viêm mô tế bào, nhưng sự khác biệt giữa hai thực thể có thể là vấn đề ngữ nghĩa. Ranh giới của vùng bị tổn thương rõ nét hơn trong viêm quầng cổ điển so với viêm mô tế bào và bề mặt nhìn giống vỏ cam hơn (Hình 7). Tuy nhiên, cả hai rối loạn đều do vi khuẩn gây ra, thường là liên cầu nhóm A; với mục đích chẩn đoán và điều trị, chúng có thể được coi là giống nhau.
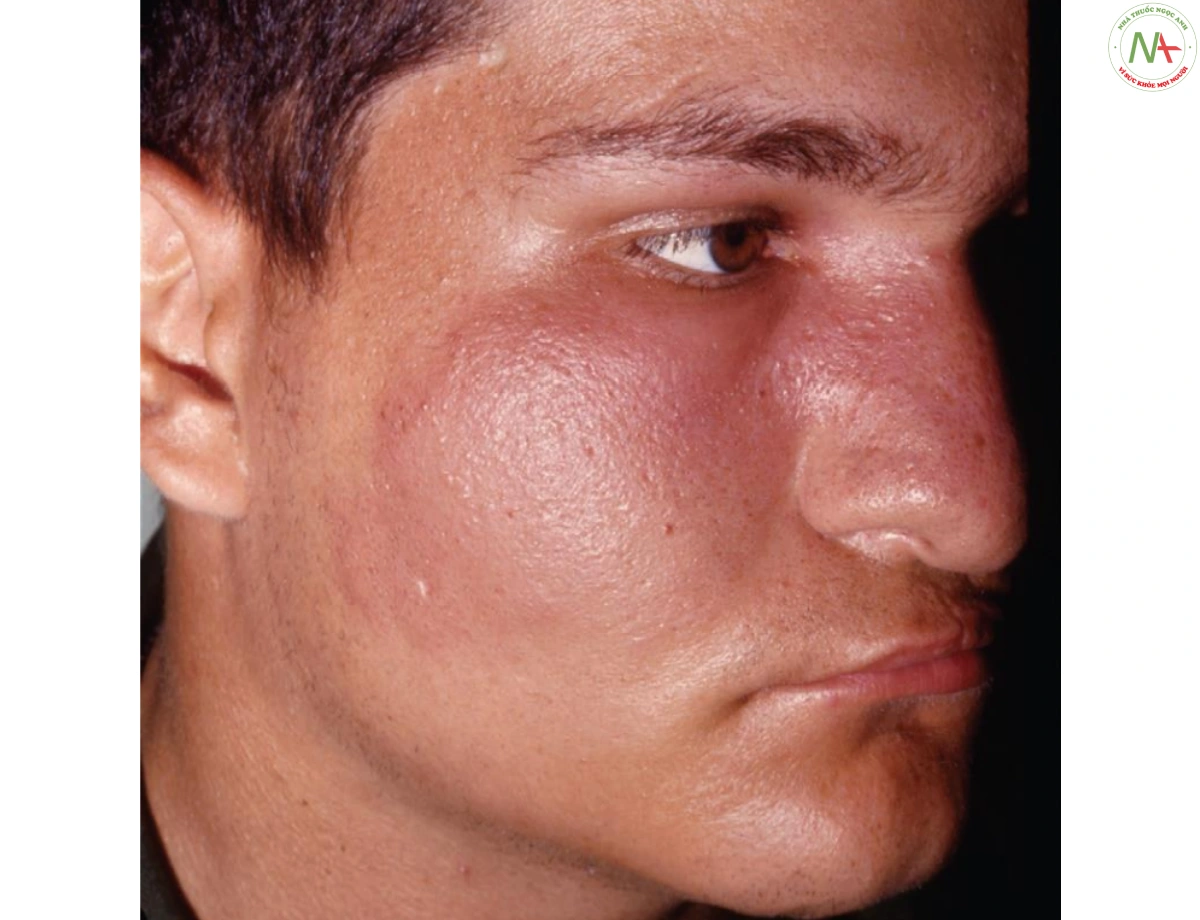
TỶ LỆ MẮC
Bệnh nhân mắc bệnh cấp tính có sốt này thường được khám bởi bác sĩ ban đầu hoặc bác sĩ cấp cứu. Chỉ 0,1% bệnh nhân mới của các tác giả được phát hiện viêm mô tế bào.
TIỀN SỬ
Bệnh nhân thường cảm thấy mệt và sốt. Cơn sốt có thể xảy ra trước khi xuất hiện các biểu hiện thực thể trên da. Tiền sử chấn thương hoặc tổn thương da nhiễm trùng trước đó đôi khi được gợi ra (Hình 8). Cắt bỏ tĩnh mạch hiển để phẫu thuật bắc cầu mạch vành có thể khiến bệnh nhân bị viêm mô tế bào tái phát ở chân. Viêm mô tế bào má ở trẻ em thường đi kèm với viêm tai giữa và có thể có các triệu chứng của nhiễm trùng tai.
Sốt hầu như luôn luôn xuất hiện.
DẤU HIỆU LÂM SÀNG
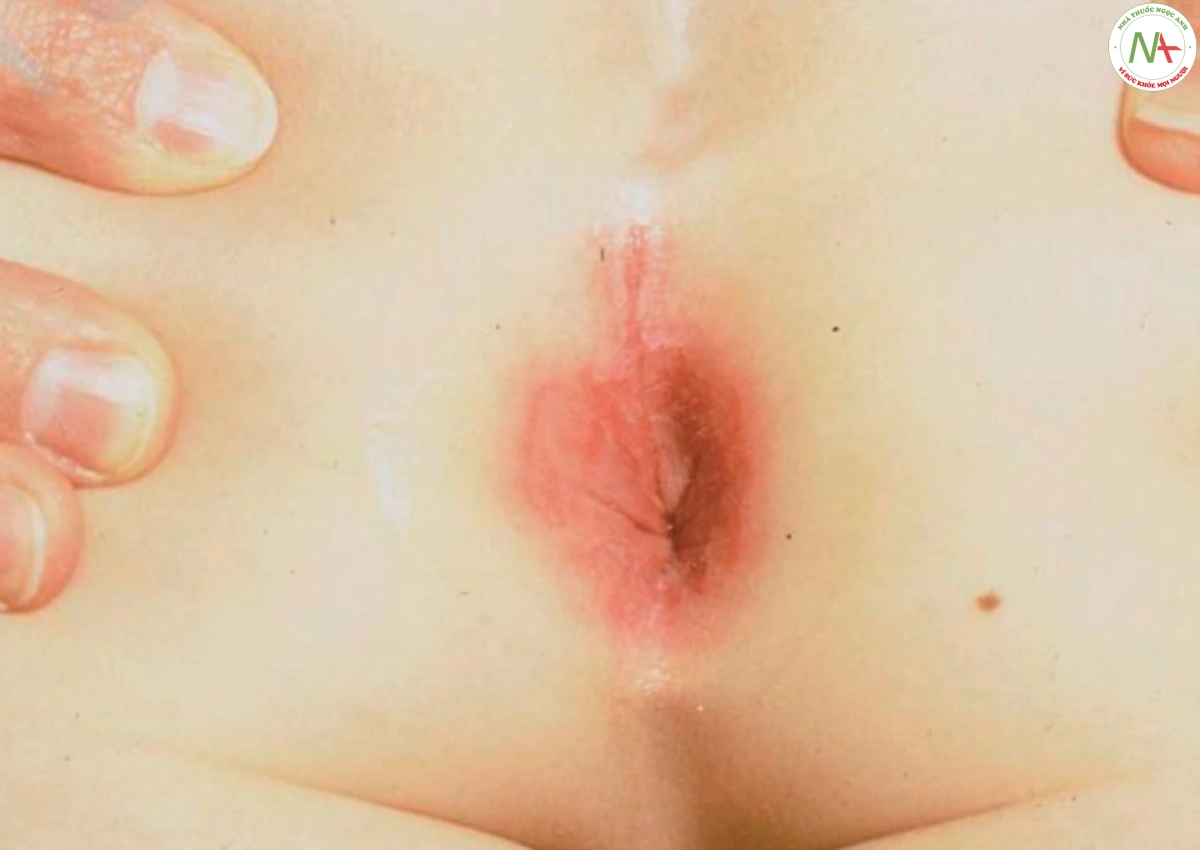
Vùng da bị ảnh hưởng cho thấy cả bốn dấu hiệu chính của viêm: đỏ, nóng, sưng, và đau. Lớp biểu bì thường không thay đổi, hiếm gặp hơn, mụn nước xuất hiện. Ban đỏ trong viêm mô tế bào mặt do H. influenzae có màu tím đặc trưng. Các vết nứt quanh hậu môn ở trẻ em dễ mắc ở quanh hậu môn là viêm mô tế bào do liên cầu nhóm A (Hình 9).
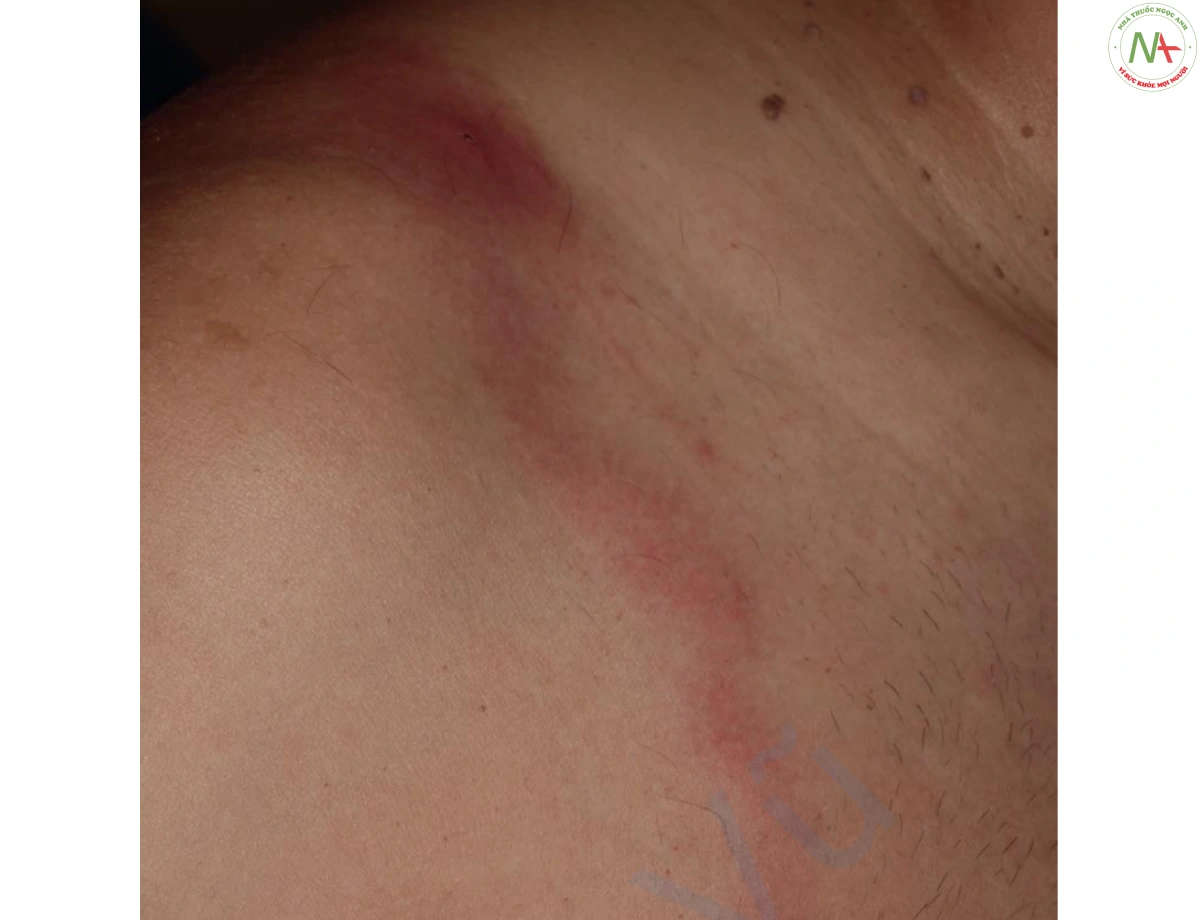
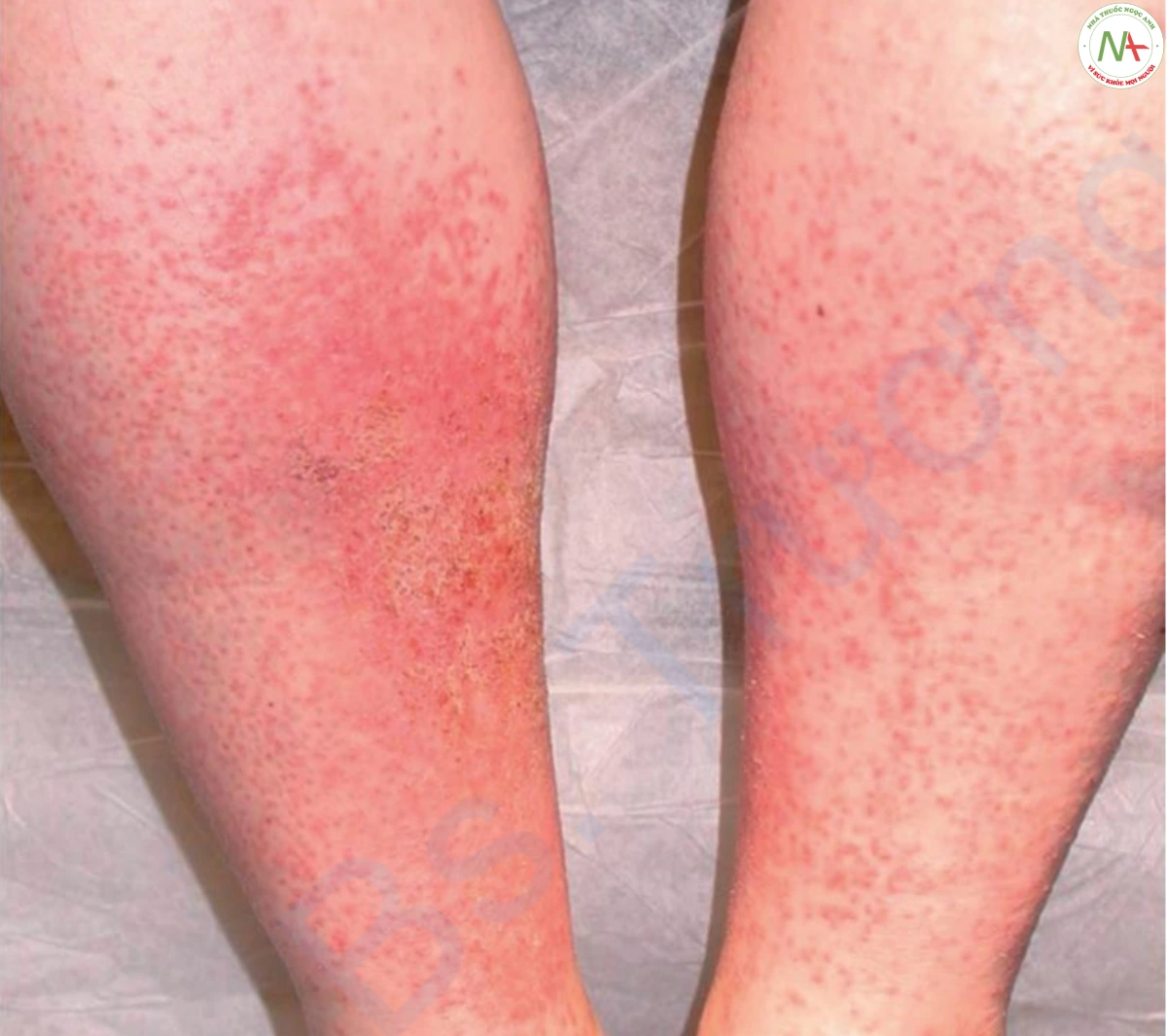
Ở người lớn, viêm mô tế bào thường ảnh hưởng đến cẳng chân, đặc biệt là khi có tắc nghẽn mạch bạch huyết. Ở những bệnh nhân này, các vết nứt giữa các ngón chân do nấm da chân thường đóng vai trò là lối vào ban đầu của vi khuẩn.
CHẨN ĐOÁN PHÂN BIỆT
Viêm da tiếp xúc, khi nghiêm trọng, có thể giống hồng ban và sưng trong viêm mô tế bào, nhưng đặc điểm phân biệt quan trọng của viêm da tiếp xúc là biểu bì có ảnh hưởng rõ hơn với mụn nước, triệu chứng ngứa nhiều hơn là đau và không sốt. Huyết khối tĩnh mạch sâu có thể giống viêm mô tế bào và siêu âm đánh giá phân biệt giữa hai tình trạng này.
Viêm da ứ đọng thường bị nhầm lẫn với viêm mô tế bào. Các đặc điểm phân biệt bao gồm mạn tính, tổn thương hai bên, tổn thương biểu bì với mài và vảy, và không có sốt (Hình 10).
Viêm tắc tĩnh mạch nông ở cẳng chân có thể gây đỏ và đau, và đôi khi khó phân biệt với viêm mô tế bào. Tuy nhiên, sốt không biểu hiện trong viêm tắc tĩnh mạch nông và tĩnh mạch ảnh hưởng thường có thể được sờ thấy như một sợi dây cứng.
Viêm mô tế bào trên mặt ở trẻ em có thể bị nhầm lẫn với biểu hiện “má bị tát” trong ban đỏ nhiễm trùng. Tuy nhiên, trong ban đỏ nhiễm trùng, ban đỏ ở cả hai bên và thường không mềm, và tình trạng của bệnh nhân không có biểu hiện nhiễm độc.
| Chẩn đoán phân biệt viêm mô tế bào |
| ● Viêm da tiếp xúc
● Huyết khối tĩnh mạch sâu ● Viêm da ứ đọng ● Viêm tắc tĩnh mạch nông ● Ban đỏ nhiễm trùng (phân biệt với viêm mô tế bào ở mặt) |
XÉT NGHIỆM VÀ SINH THIẾT
Có thể nuôi cấy da và máu, nhưng vi khuẩn gây bệnh không phải lúc nào cũng tìm được. Nuôi cấy da có thể được lấy từ mép trước của tổn thương bằng cách tiêm và sau đó hút 0,5 mL nước muối không kìm khuẩn. Dịch hút được nhuộm Gram và nuôi cấy. Không may là hiệu suất được báo cáo cao nhất từ quy trình này chỉ là 50% và hầu hết ít hơn nhiều so với mức này. Nuôi cấy mẫu da sinh thiết làm tăng hiệu suất, nhưng không đến 100%.
Nuôi cấy da thường âm tính.
Sinh thiết da thường không cần thiết ở những bệnh nhân có khả năng miễn dịch bình thường, có thể đi lại được. Tuy nhiên, sinh thiết thường được thực hiện để xác định vi sinh vật gây bệnh ở bệnh nhân suy giảm miễn dịch bị viêm mô tế bào không đáp ứng với điều trị kháng sinh. Nếu sinh thiết được thực hiện, bác sĩ sẽ thấy thâm nhiễm viêm gồm chủ yếu là bạch cầu trung tính khắp lớp bì, đôi khi lan vào lớp mỡ dưới da. Phù nề và giãn mạch bạch huyết và các mạch máu nhỏ cũng hiện diện (Hình 11). Các vết nhuộm đặc biệt đối với vi khuẩn có thể dương tính. Nhuộm nấm để tìm kiếm các cryptococcus cũng nên được thực hiện, đặc biệt là trên mô của bệnh nhân suy giảm miễn dịch.
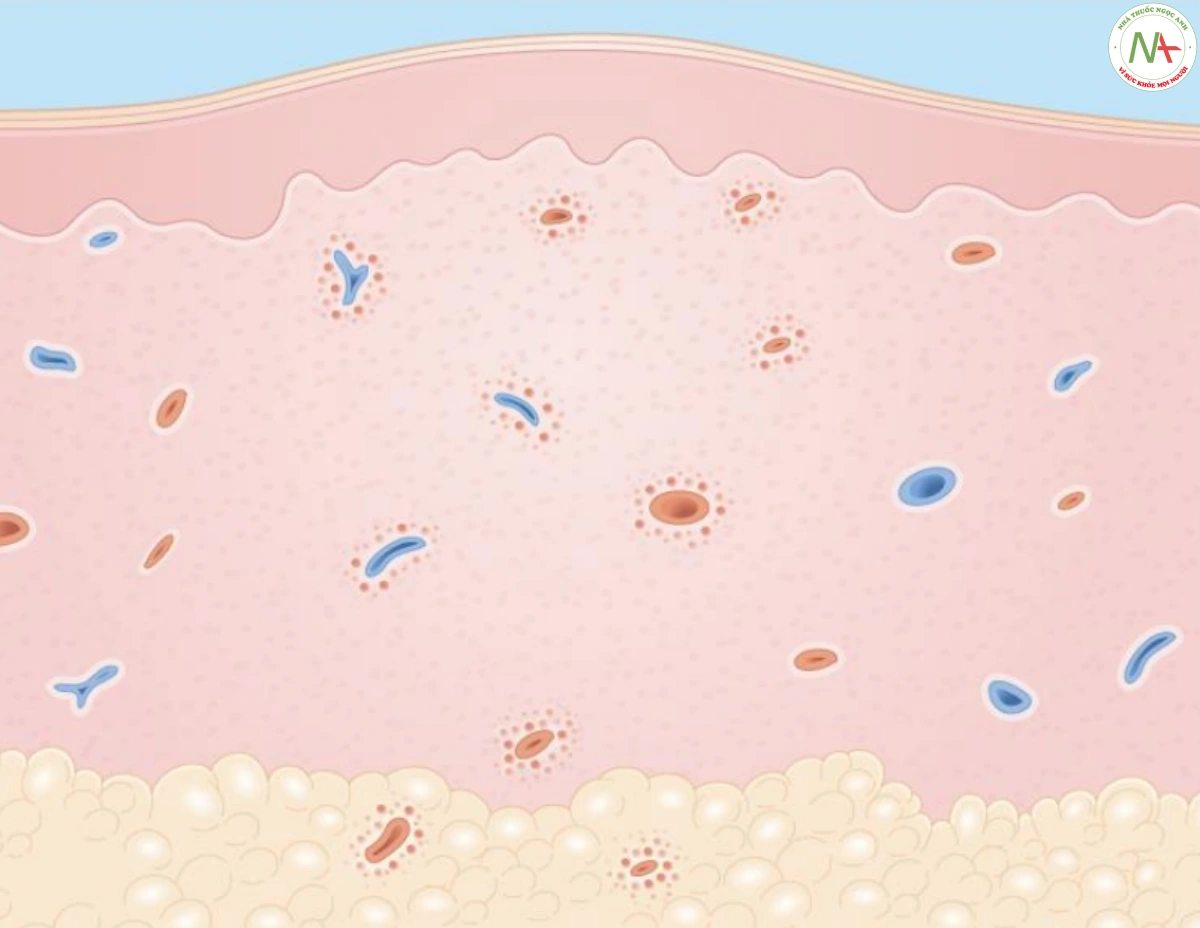
ĐIỀU TRỊ
Kháng sinh toàn thân là phương pháp điều trị chính. Điều quan trọng là xác định vi sinh vật và sau đó điều chỉnh liệu pháp kháng sinh. Trong hầu hết các trường hợp viêm mô tế bào ở những người có khả năng miễn dịch bình thường, kháng sinh theo kinh nghiệm được bắt đầu cùng với gạc ướt ấm, nghỉ ngơi tại giường và theo dõi ngoại trú chặt chẽ. Cephalexin (Keflex) hoặc dicloxacillin, với liều 500 mg, 4 lần/ngày, kê đơn trong 10 ngày. Hãy nhớ tính đến MRSA nếu bệnh nhân không đáp ứng với kháng sinh. Những bệnh nhân bị bệnh nặng hơn, đặc biệt là những người bị viêm mô tế bào ở mặt, nên được nhập viện và dùng kháng sinh ngoài đường uống thích hợp. Ví dụ các kháng sinh đường tiêm gồm cefazolin, nafcillin, vancomycin và sự lựa chọn chúng phụ thuộc vào tiền sử và sự hiện diện của các yếu tố nguy cơ của MRSA và thiếu đáp ứng với kháng sinh không có tác động chống lại MRSA. Ở những bệnh nhân bị suy giảm miễn dịch, có thể cần điều trị bao vây vi khuẩn gram âm hoặc nấm. Ở trẻ nhỏ bị viêm mô tế bào ở mặt, điều trị kháng sinh phải bao gồm điều trị H. influenzae, với amoxicillin kết hợp với trimethoprim- sulfamethoxazole (Bactrim) hoặc amoxicillin- clavulanate (Augmentin) kết hợp với cephalosporin thế hệ thứ ba như ceftriaxone.
| Điều trị viêm mô tế bào |
| Ban đầu
● Kháng sinh đường uống ● Cephalexin 500 mg 4 lần/ngày. ● Dicloxacillin 500 mg 4 lần/ngày. ● Doxycycline 100 mg 2 lần/ngày, hoặc trimethoprimsulfamethoxazole cho MRSA Thay thế ● Kháng sinh đường tĩnh mạch (nếu nặng) ● Nafcillin (MSSA) hoặc vancomycin (MRSA) ● Hoặc tác nhân kháng khuẩn thích hợp ở người bị suy giảm miễn dịch |
DIỄN TIẾN VÀ BIẾN CHỨNG
Với điều trị kháng sinh, cơn sốt thường hết trong vòng 24 giờ. Nếu kéo dài hơn 48 giờ, nên xem xét thay đổi liệu pháp kháng sinh, hướng dẫn tối ưu dựa trên kết quả nuôi cấy ban đầu. Tình trạng viêm da khỏi chậm hơn so với sốt, đôi khi mất 1 hoặc 2 tuần để giảm hoàn toàn. Đối với hầu hết bệnh nhân, có thể phục hồi hoàn toàn.
Tình trạng viêm da giảm chậm.
Tử vong rất hiếm nhưng có thể xảy ra trong các trường hợp bị bỏ qua hoặc trong các trường hợp do vi sinh vật độc hại, như Pseudomonas aeruginosa. Các bệnh như suy tim sung huyết, suy thận và bệnh
béo phì dễ dẫn đến các biến chứng nghiêm trọng hơn. Viêm mô tế bào ở mặt do H. influenzae thường đi kèm với viêm tai giữa và ít gặp hơn là viêm màng não. Viêm xương do viêm mô tế bào là một di chứng hiếm gặp.
Viêm mô tế bào từng là một căn bệnh nghiêm trọng và đôi khi đe dọa đến tính mạng, nhưng việc sử dụng kháng sinh đã làm giảm tỷ lệ tử vong xuống gần bằng không ở những người có hệ miễn dịch bình thường. Ở những bệnh nhân bị ức chế miễn dịch, viêm mô tế bào do các mầm bệnh thông thường cũng như bất thường vẫn có thể là một bệnh nhiễm trùng nghiêm trọng, đôi khi đe dọa đến tính mạng (Hình 12).
CƠ CHẾ BỆNH SINH
Trong viêm mô tế bào, vi khuẩn có thể xâm nhập vào lớp bì bằng con đường từ bên ngoài hoặc đường máu. Ở những vật chủ có khả năng miễn dịch, nguồn lây nhiễm thường là từ bên ngoài. Ở những vật chủ bị ức chế miễn dịch, nguồn lây nhiễm thường là từ bên trong. Phù nề mô dẫn đến sự phát triển của vi khuẩn. Các enzym phân giải protein được tạo ra bởi vi khuẩn như liên cầu khuẩn nhóm A góp phần vào sự lây truyền của tình trạng viêm. Các cơ chế bảo vệ vật chủ liên quan đến sự xâm nhập tế bào và tạo ra các cytokine, giúp tiêu diệt nhanh chóng vi khuẩn và do đó góp phần gây viêm. Tổn thương hệ bạch huyết tại chỗ trong đợt cấp có thể dẫn đến để lại sưng hạch bạch huyết và có thể khiến bệnh nhân bị tái phát.
HỒNG BAN NÚT (ERYTHEMA NODOSUM)
ĐỊNH NGHĨA
Hồng ban nút là một phản ứng viêm ở lớp mỡ dưới da, trong hầu hết các trường hợp là biểu hiện phản ứng quá mẫn cảm với một ổ nhiễm trùng hoặc viêm từ xa. Trên lâm sàng, hồng ban nút biểu hiện dưới dạng các nốt đỏ sâu, mềm, thường nằm ở cẳng chân (Hình 13).
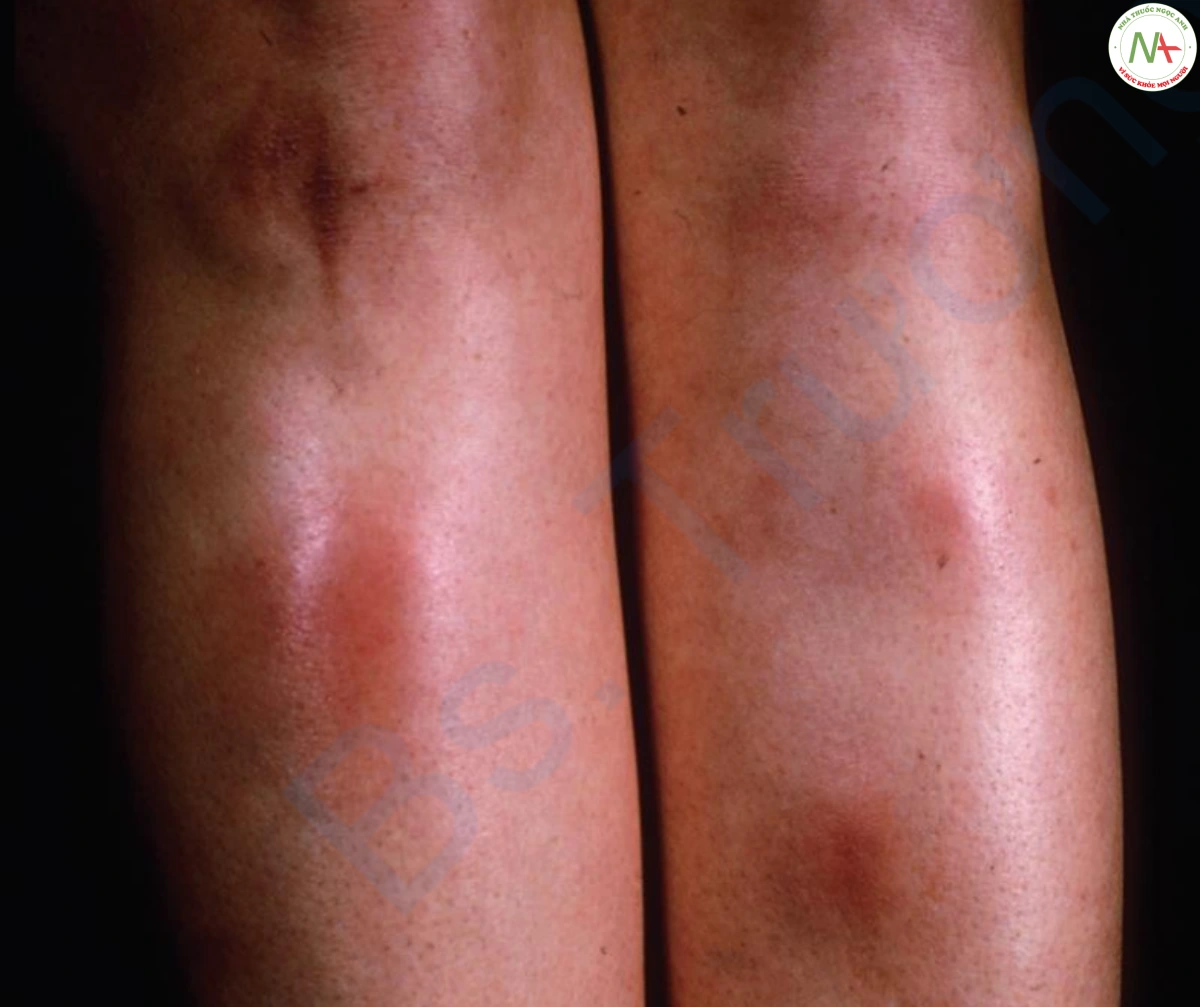
TỶ LỆ MẮC
Hồng ban nút là một rối loạn không phổ biến, chiếm 0,3% bệnh nhân da liễu mới của các tác giả. Nó xảy ra thường xuyên nhất ở những người trẻ tuổi, với tỷ lệ nữ nhiều hơn nam theo tỷ lệ 3:1.
TIỀN SỬ
Tiền sử được chỉ dẫn bằng cách xem xét các khả năng nguyên nhân gây bệnh. Trong hồng ban nút do nhiễm trùng liên cầu, các nốt xuất hiện trong vòng 3 tuần sau khi bị viêm họng. Sốt và các triệu chứng đường hô hấp dưới có thể được gợi ra từ những bệnh nhân bị nhiễm trùng phổi do nấm sâu hoặc bệnh lao. Tiền sử đau bụng và tiêu chảy gợi ý rối loạn viêm ruột. Viêm loét đại tràng là bệnh viêm ruột phổ biến nhất có liên quan đến hồng ban nút. Viêm ruột vùng và viêm ruột Yersinia ít gặp hơn. Kiểm tra nên được thực hiện liên quan đến mang thai. Tiền sử dùng thuốc đầy đủ cần được khai thác, mặc dù ngoại trừ thuốc tránh thai, thuốc là nguyên nhân không phổ biến. Hầu hết các trường hợp đều không rõ nguyên nhân và được dán nhãn là “vô căn”.
Đau và nhạy cảm thường liên quan đến các nốt trên da. Sốt và đau khớp cũng có thể xuất hiện bất kể nguyên nhân. Các triệu chứng khớp thường ảnh hưởng đến mắt cá chân và đôi khi đến đầu gối và có thể xuất hiện trước phát ban.
DẤU HIỆU LÂM SÀNG
Tổn thương của hồng ban nút xuất hiện dưới dạng nốt đỏ, sâu, khu trú tốt, mềm, có đường kính từ 1 đến 5 cm và có bờ không rõ ràng. Khi các tổn thương phát triển, chúng chuyển sang màu vàng tím và trông giống như vết bầm tím. Thường có nhiều tổn thương, với vị trí điển hình là vùng trước xương chày. Các tổn thương xảy ra ở đùi và cánh tay ít phổ biến hơn,. Loét hiếm khi xảy ra.
CHẨN ĐOÁN PHÂN BIỆT
Chẩn đoán thường rõ ràng trên lâm sàng. Tổn thương của hồng ban nút có thể biểu hiện như vết bầm tím do chấn thương, nhưng tiền sử nên phân biệt giữa hai loại này. Viêm tắc tĩnh mạch nông cũng tạo ra các tổn thương mềm ở cẳng chân, nhưng những tổn thương này thường có dạng tuyến tính hơn và không nhiều. Viêm mô mỡ tuỵ là một tình trạng hiếm gặp tạo ra các nốt mềm ở cẳng chân và xảy ra trong bối cảnh viêm tuỵ hoặc ung thư biểu mô tuyến tụy. Bệnh nhân mắc chứng rối loạn này thường có nồng độ amylase và lipase trong huyết thanh tăng cao và sinh thiết da để chẩn đoán.
| Chẩn đoán phân biệt hồng ban nút |
| ● Vết bầm do chấn thương
● Viêm tắc tĩnh mạch nông ● Viêm tụy |
XÉT NGHIỆM VÀ SINH THIẾT
Xét nghiệm xem xét các nguyên nhân có thể xảy ra và một số xét nghiệm đơn giản có thể sàng lọc hầu hết các tình trạng này. Các xét nghiệm thích hợp bao gồm nuôi cấy cổ họng, hiệu giá antistreptolysin-O, xét nghiệm lao da và chụp X quang ngực. X quang ngực được sử dụng để sàng lọc cả nhiễm trùng phổi và bệnh sarcoidosis. Ở những bệnh nhân có triệu chứng đường ruột, nên đánh giá thêm đường tiêu hóa.
Sinh thiết da thường không cần thiết. Nếu sinh thiết được thực hiện, những thay đổi được tìm thấy chủ yếu ở lớp mỡ dưới da, nơi có hiện tượng viêm mạch máu và quanh mạch máu ở vách xơ ngăn cách các tiểu thùy mỡ. Vách ngăn trở nên rộng ra do phù nề và sau đó là xơ hóa (Hình 14). Tình trạng viêm cấp tính cho thấy nhiều bạch cầu trung tính và cũng ảnh hưởng đến lớp bì. Xuất huyết có thể hiện diện. Ở những tổn thương cũ hơn, thâm nhiễm u hạt có thể được tìm thấy.
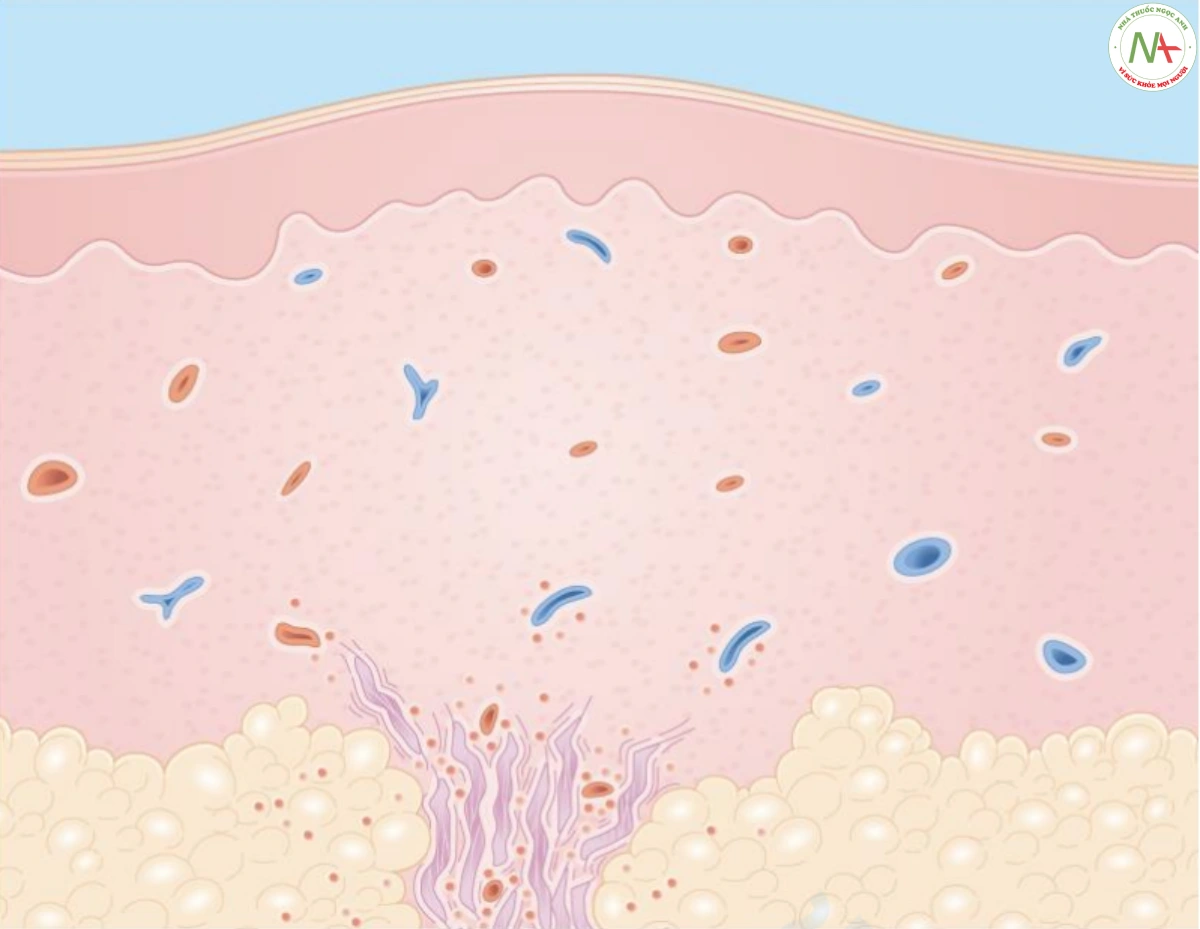
ĐIỀU TRỊ
Điều trị nhắm vào bệnh nền, nếu bệnh được xác định. Điều trị triệu chứng có thể đạt được bằng aspirin hoặc các thuốc chống viêm không steroid khác (NSAID) (ví dụ: 25 mg indomethacin 3 lần mỗi ngày). Nghỉ ngơi tại giường cũng hữu ích. Ở những bệnh nhân có tổn thương lan rộng và cảm giác khó chịu rõ rệt, một đợt điều trị ngắn bằng steroid toàn thân (ví dụ: prednisone, bắt đầu với 40 mg mỗi ngày và giảm dần trong 2–3 tuần) thường mang lại hiệu quả thuyên giảm đáng kể, đối với nguyên nhân không phải do nhiễm trùng. Một số bệnh nhân bị hồng ban nút vô căn mãn tính đã được điều trị thành công bằng dung dịch kali iodua bão hòa đường uống. Các cơ chế hoạt động của các loại thuốc này không được biết đến. Vớ hỗ trợ có thể hữu ích ở những bệnh nhân mắc bệnh mãn tính hoặc tái phát.
| Điều trị hồng ban nút |
| Ban đầu
● Xác định bệnh gây ra, nếu có ● Nghỉ ngơi tại giường hoặc mang vớ hỗ trợ ● Thuốc chống viêm không steroid: ● Indomethacin – 25 mg 3 lần/ngày. Thay thế ● Prednisone (nếu nặng) ● Thuốc ức chế miễn dịch nếu tái phát (mycophenolate mofetil hoặc cyclosporine) ● Kali iodua |
DIỄN TIẾN VÀ BIẾN CHỨNG
Diễn tiến thường tự giới hạn, thường kéo dài từ 3 đến 6 tuần. Hồng ban nút liên quan đến bệnh viêm ruột có thể xảy ra song song với diến tiến bệnh nền nền, tái phát cùng với bệnh đường ruột. Hồng ban nút ở hầu hết các trường hợp khác không thường xuyên tái phát.
Biến chứng da là không thường xuyên và không quan trọng. Mặc dù vết loét không xảy ra nhưng có thể để lại sẹo lõm nhẹ.
CƠ CHẾ BỆNH SINH
Bằng chứng cho thấy hồng ban nút được trung gian bởi các phức hợp miễn dịch. Sự lắng đọng của globulin miễn dịch và bổ thể được chứng minh trong mạch máu ở những tổn thương sớm của hồng ban nút. Ngoài ra, nhiều bệnh nhân có phức hợp miễn dịch tuần hoàn, có lẽ liên quan đến bệnh nền. Sự khu trú thường gặp của bệnh ở da ở cẳng chân có thể liên quan đến các yếu tố huyết động. Sự tuần hoàn tương đối chậm ở các chi dưới phụ thuộc khiến bệnh nhân dễ bị lắng đọng các phức hợp miễn dịch trong các mạch máu đó.
==>> Xem thêm: Sẩn viêm (Inflammatory Papules) là gì? Các loại sẩn viêm có thể gặp?
BAN ĐỎ KHU TRÚ KHÔNG PHỔ BIẾN
HỘI CHỨNG CARCINOID
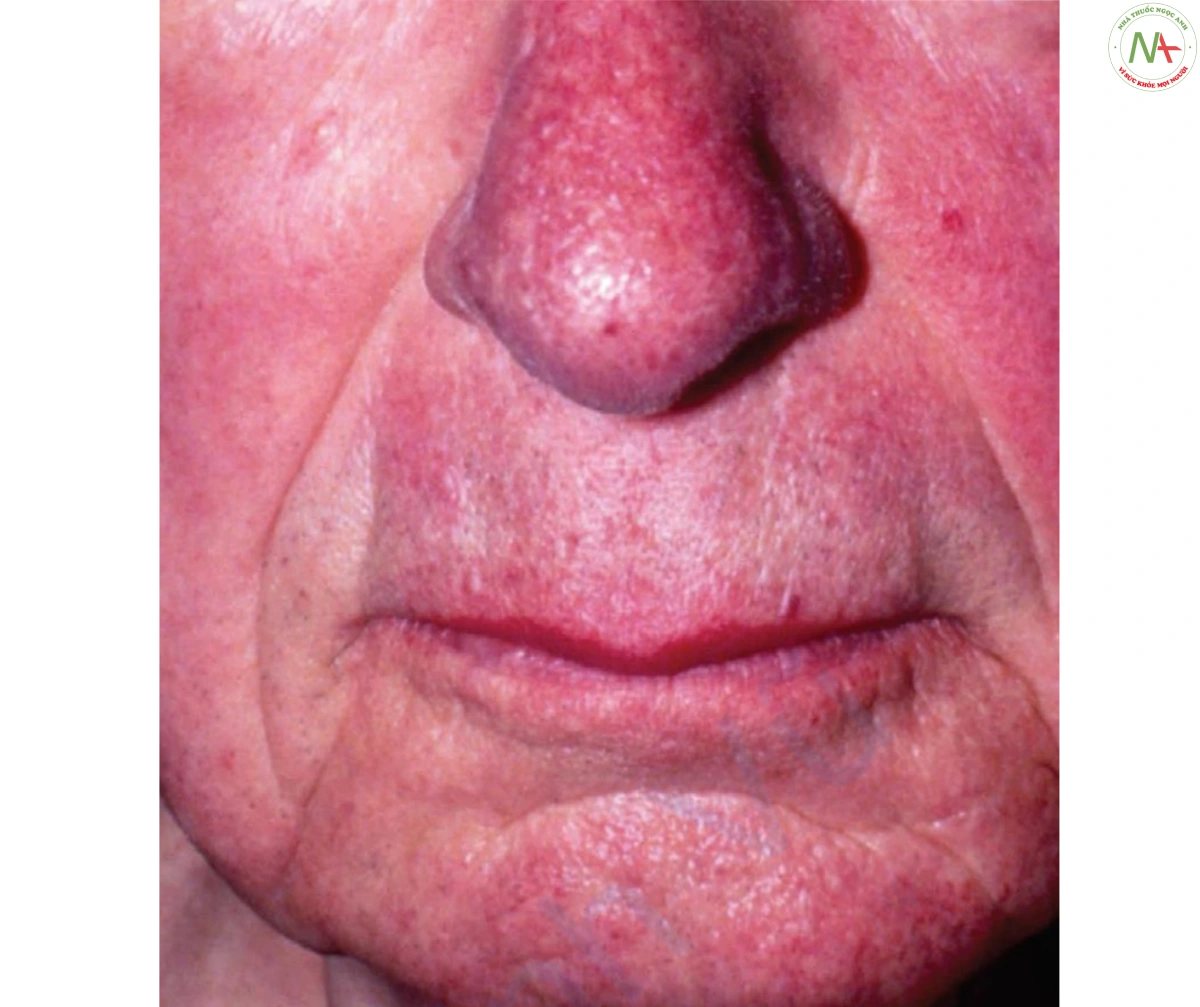
Hội chứng carcinoid có liên quan đến đỏ bừng da và ban đỏ, thường nằm trên mặt (Hình 15). Đặc điểm lâm sàng này chỉ trở nên rõ ràng sau khi di căn gan đã xảy ra hoặc khi khối u nguyên phát nằm trong phổi (dẫn lưu tĩnh mạch bỏ qua gan). Chẩn đoán xác định bằng nồng độ cao 5- hydroxyindoleacetic acid (5-HIAA) trong nước tiểu. Điều trị bao gồm cắt bỏ khối u nguyên phát hoặc di căn gan, hoặc hóa trị.
CARCINOMA ERYSIPELOIDS
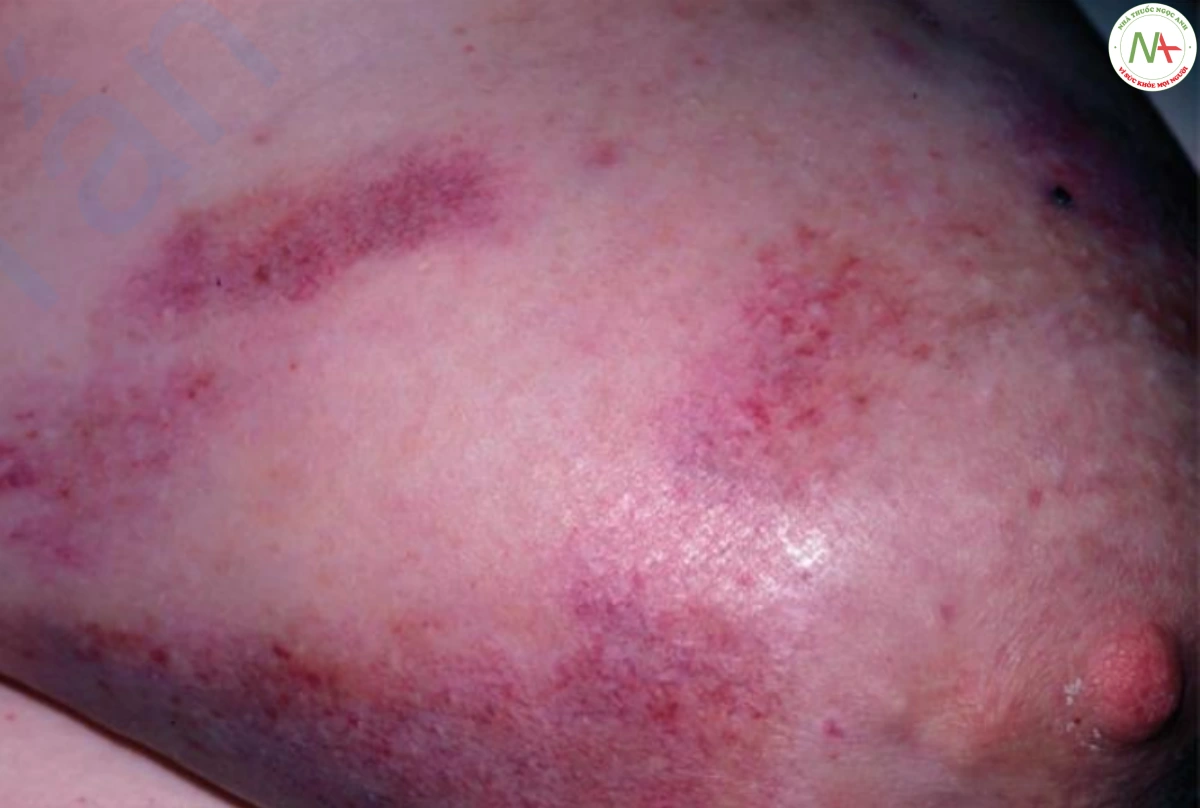
Di căn da có thể giống với viêm quầng và viêm mô tế bào. Các tế bào khối u xâm nhập vào các mạch bạch huyết nông và gây ra sự xuất hiện của dát hoặc mảng màu đỏ, ấm (Hình 16). Điều này xảy ra phổ biến nhất trên thành ngực trước liên quan đến ung thư biểu mô vú. Bệnh nhân không đáp ứng với kháng sinh với giả định nhiễm trùng. Sinh thiết xác nhận chẩn đoán.
PHÁT BAN CỐ ĐỊNH DO THUỐC (FIXED DRUG ERUPTION)
Các đợt phát ban cố định do thuốc xuất hiện dưới dạng các mảng màu đỏ có ranh giới rõ (Hình 17) sau đó chuyển sang màu sẫm. Với lần đầu tiên tiếp xúc với thuốc, tổn thương xuất hiện sau 1 đến 2 tuần. Ở những lần tiếp xúc lại sau đó, tổn thương xuất hiện trong vòng 24 giờ ở cùng một vị trí. Các tổn thương có thể ảnh hưởng đến bất kỳ bộ phận nào của cơ thể nhưng phổ biến nhất ở các phần chi xa, mặt, môi và cơ quan sinh dục. Sinh thiết xác nhận chẩn đoán. Tác nhân gây ra phổ biến nhất là NSAID (ví dụ: Naproxen), sulfonamid, tetracycline và carbamazepine.