Bệnh huyết học
TỔNG QUAN VỀ NHIỄM KHUẨN HUYẾT STAPHYLOCOCCUS AUREUS
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết TỔNG QUAN VỀ NHIỄM KHUẨN HUYẾT STAPHYLOCOCCUS AUREUS – tải pdf Tại đây.
Bản dịch của NTHN.
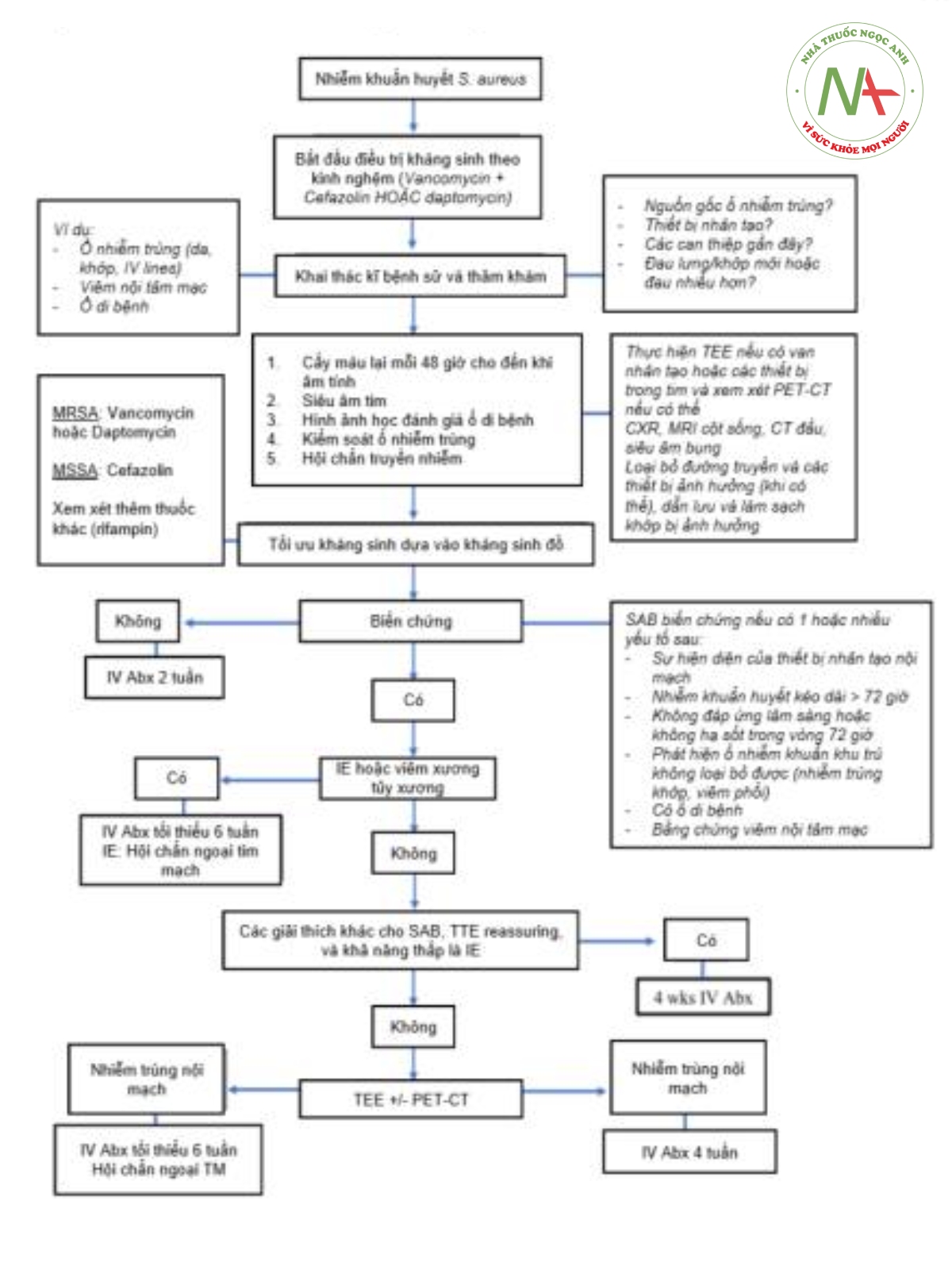
Nhiễm khuẩn huyết Staphylococcus aureus là thường gặp và liên quan đến tỉ lệ tử vong khoảng 25%. 5 điểm cốt lõi trong can thiệp ở tất cả các trường hợp nhiễm khuẩn huyết tụ cầu vàng bao gồm: 1) điều trị kháng sinh thích hợp, 2) siêu âm tim sàng lọc, 3) đánh giá ổ di bệnh và kiểm soát ổ nhiễm khuẩn, 4) quyết định thời gian dùng kháng sinh, và 5) hội chẩn chuyên khoa truyền nhiễm.
DỊCH TỄ
S.aureus nhân lên ở niêm mạc, da, và đường tiêu hóa ở khoảng 80% quần thể dân số. Sự lây lan s. aureus qua mũi là thường gặp nhất, tăng nguy cơ khi tiếp xúc với dịch vụ chăm sóc sức khỏe, bệnh nhân đái tháo đường, lọc máu. tiêm chích ma túy, và nhiễm HIV. Trong khi hầu hết người mang tụ cầu vàng không phát triển bệnh lý, tụ cầu vàng vẫn là tác nhân thường gặp gây nhiễm khuẩn huyết. Tỉ lệ mắc bệnh dựa trên dân số hàng năm lên đến 50 ca/100 000 người và tỉ lệ tử vong xấp xỉ 20% – 30% ở các nước đang phát triển mặc dù điều trị kháng sinh thích hợp và các chiến lược kiểm soát ổ nhiễm khuẩn.
Bệnh nhân nhiễm khuẩn huyết do tụ cầu vàng cổ biểu hiện lâm sàng đa dạng ; một số bệnh nhân không có triệu chứng được phát hiện tinh cờ. trong khi những bệnh nhân khác trải qua các biến chứng nhiễm khuẩn huyết kéo dài phức tạp do hiện tượng tắc mạch. Cơ chế gây bệnh của s. aureus vẫn chưa được hiểu rồ và được cho là do mối liên hệ giữa tính nhạy cảm của vật chủ và các yếu tố độc lực của mầm bệnh.
CĂN NGUYÊN VI SINH
Tụ cầu vàng là cầu khuẩn gram dương. Chất kết dính (adhesins) của s. aureus cho phép nó di chuyển vào máu sau khi bám dính vào bề mặt sinh học và phi sinh học. Sau khi gắn vào, s. aureus coagulase tương tác với fibrinogen để hình thành màng sinh học cứng và kháng thuốc.
Độc tố do s. aureus tiết ra có thể gây ly giải bạch cầu và tránh được hệ thống miễn dịch của vật chủ. Một số chủng tụ cầu vàng, đặc biệt là MRSA mắc phải trong cộng đồng, sản sinh ra Panton-Valentine leukocidin (PVL) – một loại độc tố gây tiêu tế bào liên quan đến sự phá hủy bạch cầu hạt. Sự hiện diện của PVL có thể liên quan đến mức độ nặng và ăn sâu ở vật chủ có mức độ đáp ứng viêm cao nhưng có giảm bạch cầu. Trong khi dữ liệu in vitro của các chúng s. aureus tiết PVL cho thấy lợi ích của việc dùng thuốc kháng sinh ức chế độc tố bổ trợ như rifampin, clindamycin, hoặc linezolid, lợi ích lâm sàng chưa được phản ánh tương xứng.
Nhiễm khuẩn huyết do MRSA có liên quan đến kết cục lâm sàng xấu hơn so với MSSA ; có thể là do độc lực tăng lên và tình trạng kháng thuốc. Rối loạn chức năng của gen điều hòa phụ – accessory gene regulator (agr), một protein điều chỉnh các yếu tố độc lực của s. aureus, là yếu tổ chính góp phần tạo nên độc lực của vi khuẩn MRSA. Rối loạn chức
năng này của nó liên quan đến tình trạng nhiễm khuẩn huyết kéo dài thông qua việc tăng sức đề kháng glycopeptide (ví dụ vancomycin) thông qua các cơ chế khác nhau bao gồm biểu hiện quá mức các chất kết dính (adhesin).
=> Đọc thêm: QUẢN LÝ SỐT GIẢM BẠCH CẦU HẠT Ở TRẺ CÓ MIỄN DỊCH BÌNH THƯỜNG.
Tình trạng kháng kháng sinh vancomycin ở s. aureus có thể theo 3 con đường chính: biến đổi vách tế bào, «nồng độ ức chế tối thiểu – MIC leo thang», và acquisition của plasmid VanA.
ĐIỀU TRỊ KHÁNG SINH THÍCH HỢP
Lựa chọn kháng sinh theo kinh nghiệm
Lựa chọn kháng sinh theo kinh nghiệm ở bệnh nhân nhiễm khuẩn huyết tụ cầu vàng là rất quan trọng. Vancomycin đơn trị liệu trong nhiễm khuẩn MSSA liên quan đến kết cục lâm sàng tồi tệ hơn so với beta-lactams kháng tụ cầu. Khi chưa xác định được kháng sinh đồ của s. aureus, bệnh nhân nên được điều trị bằng thuốc beta-lactam kháng tụ cầu và thuốc kháng MRSA.
Nhiễm khuẩn huyết MSSA
Penicillin kháng tụ cầu hoặc cefazolin được ưa chuộng hơn và vượt trội về mặt lâm sàng so với kháng sinh phổ rộng có khả năng chống tụ cầu trong nhiễm khuẩn huyết MSSA. Trong khi piperacillin/tazobactam và cephalosporin không phải thế hệ 1 có hoạt tính chống lại MSSA, việc dùng chúng trong nhiễm khuẩn huyết MSSA có liên quan đến tỉ lệ tử vong cao hơn và kết cục lâm sàng xấu hơn. Một số trường hợp ngoại lệ bao gồm sốt giảm bạch cầu hạt kèm theo nhiễm trùng hỗn hợp trong đó thuốc kháng tụ cầu có thể được ưu tiên hơn so với liệu pháp beta-lactam kết hợp.
Chúng tôi khuyến cáo dùng cefazolin như liệu pháp đầu tay cho nhiễm khuẩn huyết MSSA. Các penicillin chống lại tụ cầu có hiệu quả tương tự cefazolin nhưng tăng tỉ lệ tác dụng không mong muốn, bao gồm viêm thận kẽ. Trước đây, người ta tin rằng penicillin chống tụ cầu vượt trội hơn về khả năng thâm nhập vào hệ thần kinh trung ương so với cefazolin. Nhưng ngày càng có nhiều nghiên cứu về dược động học đánh giá lại điều này và nhấn mạnh cefazolin là một lựa chọn khả thi trong điều trị nhiễm khuẩn huyết MSSA có liên quan đến hệ thần kinh trung ương.
Nhiễm khuẩn huyết MRSA
Vancomycin hoặc daptomycin TM là lựa chọn thích hợp trong nhiễm khuẩn huyết MRSA tùy vào bệnh cảnh lâm sàng. Liều lượng vancomycin là một thách thức, vì việc đạt được nồng độ điều trị và trạng thái ổn định phụ thuộc vào thể tích phân bố và chức năng thận của vật chủ. Trước đây, nồng độ đáy của vancomycin từ 15-20 mg/L được cho là đạt được nồng độ vancomycin huyết thanh đủ để tiêu diệt vi khuẩn MRSA. Tuy nhiên, các hướng dẫn hiện tại khuyên bạn nên dùng AUC trong 24 giờ: MIC (AUC/MIC) trong khoảng 400 và 600 mg/h/L (giả sử MIC vancomycin là 1 mg/L) để giảm thiểu độc tính của vancomycin.
Những hạn chế của vancomycin đả thúc đẩy cho việc dùng daptomycin như một loại kháng sinh chống tụ cầu trên bệnh nhân MRSA. Daptomycin là một kháng sinh lipopeptid chèn vào và phá vỡ tính toàn vẹn của vách tế bào tụ cầu. Gây khử cực nhanh và làm chết tế bào vi khuẩn. Các nghiên cứu ban đầu cho thấy không thua kém khi so sánh daptomycin với vancomycin trong nhiễm khuẩn huyết MRSA. Daptomycin là thuốc được chấp nhận cho nhiễm khuẩn huyết MRSA và có thể mang lại lợi ích hơn vancomycin ở các chủng phân lập có MIC≥2.
Linezolide là một oxazolidinone – một chất ức chế tổng hợp protein kìm khuẩn. Trong khi linezolide được dùng một cách đáng tin cậy trong viêm màng nảo MRSA, nhiễm trùng da và mô mềm, viêm phổi, việc dùng trong nhiễm khuẩn huyết có liên quan đến tỉ lệ tử vong cao hơn khi so sánh với daptomycin hoặc vancomycin. Do đó, daptomycin và vancomycin vẫn là những thuốc được ưu tiên trong nhiễm khuẩn huyết MRSA.
Các phát triển mới
Ceftaroline và ceftobiprole là các cephalosporin thế hệ 5 có hoạt tính chống lại MRSA (in vitro) và được phê duyệt trong điều trị nhiễm trùng da mô mềm và viêm phổi mắc phải trong cộng đồng. Các nghiên cứu nhỏ đã chứng minh là có triển vọng khi dùng trong MRSA. Đặc biệt là khi thất bại lâm sàng với vancomycin TM hoặc daptomycin.
Một số điểm lưu ý
- Cấy máu dương tính với s. aureus không bao giờ là phơi nhiễm. Tất cả bệnh nhân cấy máu dương tính tụ cầu vàng nên được điều trị kháng sinh thích hợp và đi tìm ổ nhiễm khuẩn.
- Siêu âm tim nên được xem xét ở tất cả bệnh nhân SAB.
- Thèm gentamicin – ít có lợi ích về mặt lâm sàng và liên quan đến tăng độc tính ở thận dù chỉ dùng trong khoảng thời gian ngắn.
- Thêm rifampin liên quan đến tăng tương tác thuốc và độc tính nhưng có vai trò trong nhiễm trùng các thiết bị nhân tạo (van nhân tạo. máy tạo nhịp). Rifampin không được dùng đơn độc vì nó phát triển tình trạng kháng thuốc nhanh chóng.
=> Tham khảo: NHIỄM KHUẨN TĂNG BẠCH CẦU ĐƠN NHÂN (INFECTIOUS MONONUCLEOSIS).
Vai trò của liệu pháp kết hợp kháng sinh?
Vai trò của liệu pháp kết hợp, đặc biệt là với rifampicin hoặc fosfomycin với P-lactam trong MSSA hoặc vancomycin trong MRSA. SA-BSI vẫn còn là vấn đề tranh luận. Về mặt lý thuyết, liệu pháp kết hợp có thể giúp điều trị hiệu quả hơn so với đơn trị liệu và tác dụng hiệp đồng có thể xảy ra. Điều trị kết hợp có thể vượt trội trong việc tiêu diệt tụ cầu nội bào và làm giảm nguy cơ nhiễm trùng muộn thứ phát và tái phát.
TÀI LIỆU THAM KHẢO
- Lam JC. Stokes w. The Golden Grapes of Wrath – Staphylococcus aureus Bacteremia: A Clinical Review. Am J Med. 2023 Jan: 136(1 ):19-26. doi: 10.1016/j.amjmed.2022.09.017. Epub 2022 Sep 28. PMID: 36179908.
- httpsV/wwwunmcedu/intmed/ documents/id/asp/news/clinicoath-staDh-aureus-treatment.pdf
- Kimmig A, Hagel s, Weis s, Bahrs c, Loffler B, Pletz MW. Management of Staphylococcus aureus Bloodsưeam Infections. Front Med (Lausanne). 2021 Mar 5:7:616524. doi: 10.3389/fmed.2020.616524. PMID: 33748151; PMCID: PMC7973019.