Bệnh hô hấp, Sản xuất Dược phẩm
Thuốc kháng sinh dạng hít trong chăm sóc tích cực: Công nghệ hiện đại và viễn cảnh tương lai
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Thuốc kháng sinh dạng hít trong chăm sóc tích cực: Công nghệ hiện đại và viễn cảnh tương lai tải về file pdf ở đây.
Dịch bài: BS. Đặng Thanh Tuấn – BV Nhi Đồng 1
Điểm nổi bật
- Những bệnh nhân bị bệnh nặng có thể bị viêm phổi liên quan đến máy thở, có khả năng là do các vi khuẩn kháng thuốc và đa kháng thuốc. Thuốc kháng sinh dạng hít là một phương pháp tiềm năng để điều trị các bệnh nhiễm trùng này, đồng thời hạn chế sự xuất hiện của các chủng kháng thuốc mới.
- Kháng sinh dạng hít cho phép đưa kháng sinh liều cao trực tiếp vào phổi với mức độ tiếp xúc toàn thân thấp, tránh độc tính của kháng sinh toàn thân (độc tính trên thận…) và hạn chế sự xuất hiện của vi khuẩn đa kháng thuốc; những lợi ích này rất có thể lớn hơn các tác dụng phụ có thể xảy ra đối với đường hô hấp.
- Để tối ưu hóa việc cung cấp thuốc dạng hít, cần kiểm soát nhiều thông số khác nhau: loại máy phun khí dung, vị trí của thiết bị trong bộ dây máy thở, độ ẩm khí và cài đặt máy thở.
- Ở những bệnh nhân bị bệnh nặng, một số nghiên cứu cho thấy lợi ích của kháng sinh khí dung, chủ yếu được xem xét để điều trị viêm phổi thở máy liên quan đến vi khuẩn kháng thuốc rộng và được kê đơn cổ điển cùng với kháng sinh tiêm tĩnh mạch như một liệu pháp cuối cùng, trong từng trường hợp. Cho đến nay, kháng sinh dạng khí dung không thể được coi là phương pháp thay thế cho điều trị bằng đường tĩnh mạch.
- Việc sử dụng kháng sinh dạng khí dung không phải là không có tác dụng phụ và có thể gây ho, tụt độ bão hòa, giảm oxy máu, co thắt phế quản. Tắc bộ lọc thở ra có thể là nguyên nhân gây ngừng tim. Cần thay bộ lọc sau mỗi lần phun khí
Tóm tắt
Sử dụng thuốc kháng sinh dạng hít trong các đơn vị chăm sóc đặc biệt (ICU) vẫn còn bí mật so với thuốc giãn phế quản, bất chấp nghiên cứu lâm sàng và tiền lâm sàng rộng rãi và các chỉ định tiềm năng liên quan đến sự xuất hiện của vi khuẩn kháng kháng sinh. Sử dụng kháng sinh dạng hít cho phép đưa kháng sinh liều cao trực tiếp vào phổi. Nồng độ kháng sinh tại chỗ cao hơn rõ rệt so với nồng độ ức chế tối thiểu của mầm bệnh gây nhiễm trùng phổi và cũng cao hơn nồng độ tối thiểu ngăn ngừa sự xuất hiện kháng thuốc, với khả năng xâm nhập toàn thân thấp và dẫn đến tác dụng phụ. Trong kho vũ khí sẵn có đối mặt với sự lây lan của vi khuẩn đa kháng thuốc, thuốc kháng sinh dạng hít có thể đóng một vai trò nào đó, trong chừng mực chúng vẫn còn hiệu quả và ngăn ngừa sự xuất hiện thêm kháng thuốc. Ở những bệnh nhân bị bệnh nặng, một số nghiên cứu đã ghi nhận lợi ích của liệu pháp kháng sinh dạng khí dung so với điều trị bằng đường tĩnh mạch. Sử dụng kháng sinh đường hít dự phòng để ngăn ngừa viêm phổi liên quan đến thở máy đã mang lại kết quả đáng khích lệ. Trong ICU, kháng sinh khí dung có thể được xem xét để điều trị viêm phổi liên quan đến thở máy do mầm bệnh kháng thuốc ở những bệnh nhân có nguy cơ thất bại điều trị cao hoặc là biện pháp cuối cùng trong trường hợp không kiểm soát được nhiễm trùng bằng kháng sinh tiêm tĩnh mạch. Trong bài đánh giá này, chúng tôi đề cập đến cơ sở lý luận của phương pháp điều trị này và cung cấp một bản cập nhật kỹ thuật ngắn, sau đó là phần thảo luận về các chỉ định tiềm năng đối với thuốc kháng sinh dạng hít ở những bệnh nhân bị bệnh nặng. Cuối cùng, chúng tôi trình bày những đổi mới và sự phát triển trong tương lai của các liệu pháp kháng sinh dạng hít có thể mang lại lợi ích cho bệnh nhân ICU.
Giới thiệu
Mặc dù đường hít là phương pháp phổ biến để sử dụng thuốc giãn phế quản và corticosteroid ở bệnh nhân mắc bệnh phổi tắc nghẽn mạn tính hoặc hen suyễn [1], [2], nhưng việc sử dụng kháng sinh dạng hít vẫn được giữ bí mật. Tuy nhiên, nhiều bác sĩ tại khoa chăm sóc đặc biệt (intensive care unit – ICU) sử dụng kháng sinh khí dung, như thể hiện trong một cuộc khảo sát quốc tế gần đây về chủ đề này [3]. Trong ICU, bệnh nhân đặc biệt có nguy cơ nhiễm trùng bệnh viện và có tới 40% bệnh nhân bị bệnh nặng phát triển thành viêm phổi liên quan đến thở máy (ventilator-associated pneumonia – VAP), khiến thời gian nằm ICU kéo dài và có khả năng làm tăng tỷ lệ tử vong [4]. Điều trị các bệnh nhiễm trùng này thường dựa trên kháng sinh tiêm tĩnh mạch và cho đến nay, kháng sinh dạng hít không được sử dụng thường xuyên. Thật không may, các ICU phải đối mặt với sự xuất hiện của các vi khuẩn kháng đa thuốc (multi-drug resistance – MDR) và siêu kháng thuốc (extensively-drug resistance – XDR), và các bác sĩ hồi sức đã phải đối phó với một đại dịch đòi hỏi phải phát triển các phương pháp điều trị mới và các phương pháp mới để loại bỏ nhiễm trùng do những vi khuẩn kháng thuốc đặc hiệu này [5], [6]. Thuốc kháng sinh dạng hít là một phương pháp tiềm năng để điều trị các bệnh nhiễm trùng này, đồng thời hạn chế sự xuất hiện của các chủng kháng thuốc mới [7]. Mục đích của bài tổng quan tường thuật này là cung cấp cho các bác sĩ hồi sức, chuyên gia về bệnh truyền nhiễm và các chuyên gia khác làm việc chặt chẽ với bác sĩ chuyên khoa những yếu tố quan trọng nhất liên quan đến kháng sinh dạng hít. Chúng tôi cũng sẽ nêu chi tiết các chỉ định được chấp nhận và tiềm năng đối với kháng sinh dạng hít và những tiến bộ gần đây trong việc phát triển liệu pháp kháng sinh dạng hít.
Cơ sở lý luận
Lắng đọng khí dung trong đường hô hấp
Trong quá trình phun khí dung, thuốc quan tâm được chứa trong các giọt nhỏ (droplets), được vận chuyển đến phổi bằng khí mang (carrier gas). Do cấu trúc giải phẫu phân nhánh của đường hô hấp, tốc độ khí giảm dần dọc theo cây khí quản và sự lắng đọng khí dung được xác định liên tục bởi các cơ chế tác động quán tính (inertial impaction), lắng đọng (sedimentation) và khuếch tán (diffusion) [8]. Tác động quán tính xảy ra khi các hạt tác động lên thành đường thở do hướng dòng khí thay đổi đột ngột. Cơ chế này ảnh hưởng chủ yếu đến các hạt lớn (> 5 µm) và được ưu tiên bởi tốc độ khí cao trong bộ dây máy thở và đường dẫn khí gần. Sự lắng đọng là hậu quả của sự giảm tốc độ dòng khí trong cây hô hấp: các giọt nhỏ (chủ yếu có kích thước trung bình) lắng xuống đường thở dưới tác dụng của trọng lực. Cuối cùng, sự khuếch tán của các hạt nhỏ nhất xảy ra (<1 µm) và diễn ra chủ yếu ở phần xa nhất của đường thở của phổi. Đáng chú ý, các hạt nhỏ chứa một lượng nhỏ thuốc, tỷ lệ thuận với thể tích của chúng và nồng độ thuốc thường không đổi trong phạm vi kích thước hạt; do đó hầu hết thuốc được chứa trong các hạt lớn. Các cơ chế lắng đọng khác nhau có mối liên hệ chặt chẽ và góp phần vào hiệu quả của liệu pháp kháng sinh khí dung.
Ưu điểm của đường hít
Lợi ích tiềm năng của việc sử dụng kháng sinh dạng hít bao gồm việc đưa kháng sinh liều cao trực tiếp vào phổi, vì nồng độ kháng sinh tại chỗ cao hơn nhiều lần so với nồng độ ức chế tối thiểu (minimum inhibitory concentration – MIC) của tác nhân gây bệnh. Cả nghiên cứu thực nghiệm và lâm sàng đều đo nồng độ kháng sinh trong phổi sau khi phun khí dung. Một số phép đo nồng độ thuốc có thể được thực hiện. Biểu mô phế nang được bao phủ bởi chất lỏng lót biểu mô (epithelial lining fluid – ELF), có thể được phân tích thông qua dịch rửa phế quản- phế nang (broncho-alveolar lavage – BAL) và phản ánh nồng độ kháng sinh trong phế nang [9]. Sinh thiết phổi vẫn là kỹ thuật tham khảo, nhưng thường khó thực hiện, đặc biệt là trong các nghiên cứu lâm sàng. Hút khí quản cũng có thể được phân tích để ước tính nồng độ thuốc trong đường thở lớn. Trong các nghiên cứu trên động vật được thực hiện vào những năm 2000, amikacin phun khí dung đã được sử dụng trên heo con bị viêm phổi do Escherichia coli thở máy, và nồng độ tại chỗ trong phổi cao hơn đáng kể so với nồng độ sau khi tiêm tĩnh mạch và cũng cao hơn MIC của mầm bệnh gây bệnh [10]. Trong các nghiên cứu trên động vật đó, lượng kháng sinh hít vào toàn thân thấp [11]. Những quan sát này đã được xác nhận ở những bệnh nhân mắc VAP; các phân tích về ELF hoặc dịch hút khí quản ở bệnh nhân ICU được khí dung amikacin cho thấy nồng độ kháng sinh trong phổi rất cao, vượt quá đáng kể MIC của vi khuẩn liên quan [12], [13]. Như trong các nghiên cứu trên động vật, nồng độ trong huyết tương sau khi dùng kháng sinh dạng hít thấp và thấp hơn đáng kể so với nồng độ trong huyết tương đo được sau khi tiêm tĩnh mạch [14], [15]. Sự cân bằng giữa mức độ phơi nhiễm toàn thân thấp của kháng sinh và nồng độ phổi cao tại chỗ có thể mang lại lợi thế trong ICU [16]. Đáng chú ý, viêm phổi, một hiện tượng thường gặp ở những bệnh nhân mắc VAP, có thể làm tăng nồng độ toàn thân của kháng sinh dạng hít bằng cách ảnh hưởng đến rò rỉ hàng rào phế nang-mao mạch [17].
Lợi ích so với đường tiêm tĩnh mạch
Ngoài việc tiêu diệt mầm bệnh, nồng độ kháng sinh cao sau khi phun khí dung có thể giúp hạn chế sự xuất hiện của vi khuẩn đa kháng thuốc (MDR). Một nghiên cứu ban đầu vào năm 2008 của Palmer và cộng sự ở những bệnh nhân bị bệnh nặng với viêm khí phế quản liên quan đến thở máy cho thấy giảm sự kháng thuốc của vi khuẩn khi sử dụng kháng sinh dạng hít [18]. Một thử nghiệm pha II so sánh ceftazidime và amikacin dạng hít với dạng tiêm tĩnh mạch ở bệnh nhân VAP do Pseudomonas aeruginosa gây ra. Ở những bệnh nhân viêm phổi vẫn tồn tại mặc dù đã điều trị theo chỉ định, tất cả các chủng được xác định lần thứ hai đều nhạy cảm với ceftazidime và amikacin ở nhóm hít, nhưng 50% không còn nhạy cảm ở những bệnh nhân được phân bổ vào nhóm điều trị bằng đường tĩnh mạch [19]. Gần đây hơn, một thử nghiệm mù đôi có kiểm soát giả dược đã nghiên cứu sự xuất hiện của tình trạng vi khuẩn kháng thuốc sau khi dùng kháng sinh khí dung ở những bệnh nhân bị bệnh nặng đang thở máy. So với nhóm giả dược, kháng sinh dạng hít đã tiêu diệt thành công mầm bệnh MDR và ngăn chặn sự xuất hiện của các chủng kháng thuốc [20]. Thử nghiệm IASIS gần đây chứng thực những quan sát này; ở những bệnh nhân dùng kháng sinh khí dung, không thấy sự gia tăng kháng thuốc của vi khuẩn [21]. Sử dụng thuốc kháng sinh dạng hít có thể giúp tránh được phổ độc tính rộng, điều này có thể không tránh khỏi trong trường hợp sử dụng thuốc có hệ thống. Do khả năng vận chuyển qua hệ thống thấp, nên sử dụng thuốc dạng hít có thể hạn chế độc tính trên thận của aminoglycoside và colistin [22], [23], và lợi ích này rất có thể vượt trội hơn các tác dụng phụ có thể xảy ra trên đường hô hấp. Trong một nghiên cứu gần đây so sánh colistin khí dung so với tiêm tĩnh mạch ở bệnh nhân VAP do vi khuẩn Gram âm MDR, tỷ lệ biến chứng thận thấp hơn ở nhóm colistin hít [24]. Sử dụng thuốc kháng sinh dạng hít cũng có thể giúp ngăn ngừa các hậu quả có hại khác của thuốc kháng sinh toàn thân. Ví dụ, nó có thể làm giảm nguy cơ tiêu chảy do Clostridioides difficile chỉ do lắng đọng kháng sinh ở phổi, nhưng hiện không có dữ liệu nào về vấn đề này. Mặc dù một số phân tích tổng hợp đã nhấn mạnh những lợi ích tiềm năng (kháng vi khuẩn thấp hơn, ít tác dụng phụ hơn…) của việc đưa kháng sinh trực tiếp đến phổi, nhưng các thử nghiệm ngẫu nhiên tiêu chuẩn hóa là cần thiết để xác nhận những dữ liệu này [25], [26], [27], [ 28].
==>>> Xem thêm: Viên trong viên (Tablet in tablet): Công nghệ nén – bao viên sáng tạo
Khía cạnh kỹ thuật
Sự lắng đọng khí dung của các phân tử nhỏ như chất chủ vận beta-2 đã được mô tả rõ ràng và khá dễ thực hiện (Hình 1). Dù thiết bị được sử dụng là gì, có thể đạt được hiệu quả khí dung và phân phối lượng thuốc mong muốn đến các đường dẫn khí lớn. Tuy nhiên, trong điều trị viêm phổi, việc đạt được nồng độ mục tiêu của kháng sinh trong phế nang vẫn là một thách thức. Thở máy xâm lấn và không xâm lấn làm tăng thêm nhiều hạn chế đối với quá trình khí dung hóa ở những bệnh nhân nặng [29]. Ba loại thiết bị có thể được sử dụng để phun thuốc khí dung. Mỗi cái đều có ưu điểm và nhược điểm, như đã thấy trong tài liệu [30]. Mặc dù đắt nhất, máy khí dung lưới rung (vibrating mesh nebulizer) được ưa chuộng hơn trong chăm sóc đặc biệt, do thể tích cặn nhỏ (ít chất thải thuốc) và không có sự can thiệp của thông khí cơ học [31]. Đáng chú ý, máy phun khí dung dạng lưới rung dường như an toàn hơn cho những người cung cấp dịch vụ chăm sóc về mặt khí dung sinh học truyền nhiễm, vì lưới kín khí ngăn ngừa ô nhiễm buồng chứa (reservoir) [32]. Trong khi máy phun khí dung siêu âm (ultrasonic nebulizers) cũng có thể được sử dụng, các loại thuốc nhạy cảm với nhiệt có thể bị thay đổi. Máy phun khí dung phản lực (jet nebulizers) vận hành bằng khí nén bên ngoài máy thở không được khuyến nghị vì chúng ảnh hưởng đến cài đặt máy thở. Cung cấp thuốc kháng sinh thông qua ống hít định liều được điều áp (pressurized metered-dose inhaler) có hoặc không có buồng đệm và sử dụng ống hít bột khô kháng sinh hiện là một lĩnh vực nghiên cứu không được trình bày chi tiết trong tổng quan này, vì nó sẽ không được sử dụng trong quá trình thở máy.
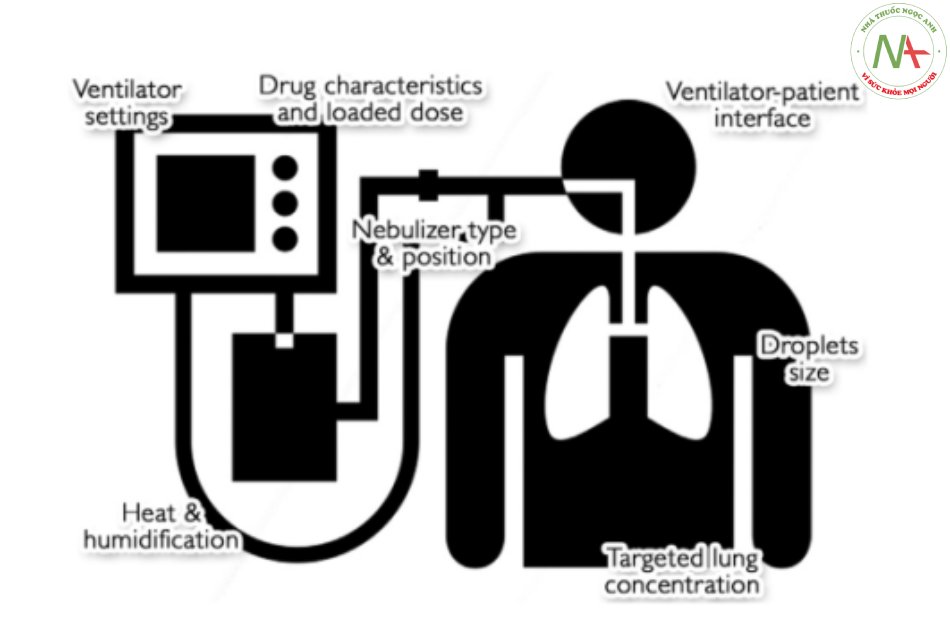
Tất cả các giao diện được trích dẫn và các khía cạnh kỹ thuật cần được điều chỉnh cụ thể để tối ưu hóa việc phân phối thuốc trong quá trình phun khí dung.
Vị trí của bộ phun khí dung trong bộ dây máy thở là điều cần thiết để phân phối một lượng thuốc được đặt trước. Sai vị trí có thể dẫn đến thất thoát khí dung và phân phối liều lượng thấp [33]. Điều đó nói rằng, mỗi máy phun khí dung có các đặc điểm cố hữu xác định lượng thuốc lắng đọng trong các phần khác nhau của hệ hô hấp. Các giọt được tạo ra bởi quá trình khí dung hóa có kích thước không đồng nhất; chỉ các hạt nhỏ nhất lắng đọng ở đường thở xa, trong khi các hạt lớn nhất tác động đến đường hô hấp trên hoặc bộ dây máy thở. Một phần thay đổi của các giọt được thải qua khí thở ra [34]. Khí được làm nóng và làm ẩm của máy thở cũng được tính vào kích thước hạt, cũng như lưu lượng khí của máy thở, xác định tỷ lệ phần trăm tác động của hạt trong bộ dây và đường thở gần, do đó hạn chế việc đưa thuốc đến phổi xa [35], [36] . Các cài đặt máy thở nên được tối ưu hóa trong quá trình cung cấp kháng sinh dạng hít [37]. Thông khí không xâm lấn thêm một thách thức khác khi giao diện điều chỉnh việc cung cấp khí dung [38]. Nhận thức về tất cả các thông số này là bắt buộc để đạt được nồng độ phổi mục tiêu của kháng sinh. Liều lượng kháng sinh được nạp vào máy phun khí dung được xác định theo đặc điểm của máy phun khí dung, vị trí của nó trong bộ dây, thể tích còn lại và sự phân bố kích thước giọt, tất cả đều ảnh hưởng đến sự lắng đọng thuốc ngoài phổi và ảnh hưởng đến nồng độ phổi mục tiêu. Việc thiếu xem xét các tham số này có thể đã góp phần một phần vào một số kết quả thử nghiệm tiêu cực. [13], [21], [39]
Chỉ định kháng sinh dạng hít
Tồn tại một sự liên tục giữa sự xâm nhập của đường hô hấp và nhiễm trùng đường hô hấp dưới liên quan đến máy thở, bao gồm VAP và viêm khí phế quản liên quan đến máy thở (ventilator-associated tracheobronchitis – VAT). VAP vẫn là nhiễm trùng bệnh viện chính ở bệnh nhân thở máy và là nguyên nhân kéo dài thời gian nằm ICU và có khả năng làm tăng tỷ lệ tử vong [4], [40].
Điều trị VAP
Ở những bệnh nhân bị bệnh nặng, một số nghiên cứu cho thấy lợi ích của việc điều trị bằng kháng sinh khí dung so với điều trị bằng đường tĩnh mạch. Lu và cộng sự [19] so sánh chỉ dùng đường hít với việc dùng amikacin + ceftazidime tiêm tĩnh mạch ở bệnh nhân VAP do P. aeruginosa. Bốn mươi bệnh nhân đã được đưa vào nghiên cứu và có tới 70% bệnh nhân trong nhóm khí dung đã được chữa khỏi, do đó làm nổi bật hiệu quả của liệu pháp kháng sinh dạng hít độc quyền, không có sự khác biệt đáng kể về mặt thống kê so với nhóm tiêm tĩnh mạch. Gần đây, một phân tích tổng hợp đã so sánh colistin dạng hít hoặc tiêm tĩnh mạch với tiêu chuẩn chăm sóc (SoC) để điều trị VAP ở những bệnh nhân bị bệnh nặng và phát hiện ra rằng colistin dạng hít không thua kém SoC [41]. Kháng sinh khí dung chủ yếu được cân nhắc để điều trị VAP liên quan đến vi khuẩn siêu kháng thuốc (XDR) rộng rãi và kháng sinh hít được kê đơn rộng rãi nhất trong chỉ định này là aminoglycoside và colistin. Trong những tình huống này, điều trị bằng đường hít có thể được kê đơn cùng với điều trị bằng đường tĩnh mạch (liệu pháp kháng sinh đường hít bổ trợ). Ở những bệnh nhân mắc VAP, một phân tích tổng hợp của Liu và cộng sự [26] ghi nhận tác dụng tích cực của nó. Một phân tích tổng hợp khác bao gồm các nghiên cứu so sánh colistin dạng hít hỗ trợ với colistin tiêm tĩnh mạch xác nhận những quan sát này, cho thấy đáp ứng lâm sàng và vi khuẩn tốt hơn, không ảnh hưởng đến tỷ lệ tử vong hoặc kết quả thận [25]. Tuy nhiên, sự liên quan của kháng sinh dạng hít bổ trợ trong điều trị VAP vẫn còn gây tranh cãi, trong chừng mực nhiều nghiên cứu đã tìm thấy kết quả trái ngược nhau và không tìm thấy lợi ích rõ ràng [42]. Mặc dù dữ liệu hiện có cho thấy sự quan tâm của thuốc kháng sinh khí dung để điều trị VAP, nhưng các thử nghiệm lâm sàng ngẫu nhiên quy mô lớn gần đây thử nghiệm amikacin dạng hít hoặc amikacin + fosfomycin ở bệnh nhân mắc VAP do vi khuẩn Gram âm đã không cho thấy lợi ích đáng kể của việc sử dụng khí dung bổ sung, [13 ], [21] ngoại trừ thời gian thở máy ngắn hơn một chút trong một nghiên cứu [21]. Liên quan đến 725 bệnh nhân từ 153 ICU ở 25 quốc gia, thử nghiệm ngẫu nhiên, có đối chứng, mù đôi của INHALE cũng không chứng minh được lợi ích của amikacin dạng hít bổ trợ trong điều trị VAP về kết cục chính và phụ [13]. Tuy nhiên, một nửa số chủng có liên quan không phải là MDR, có nghĩa là chúng nhạy cảm với liệu pháp tiêm tĩnh mạch tiêu chuẩn, bất chấp các tiêu chí đưa vào nhắm mục tiêu VAP do vi khuẩn kháng kháng sinh gây ra. Trên thực tế, thành công điều trị đặc biệt cao ở nhóm giả dược, làm giảm khả năng thành công do chiến lược bổ trợ [39]. Cho đến nay, kháng sinh dạng hít không thể được khuyến nghị một cách có hệ thống như điều trị VAP, đơn độc hoặc kết hợp với điều trị bằng đường tĩnh mạch, ngoại lệ duy nhất là VAP do mầm bệnh XDR, trong đó kết hợp điều trị bằng đường tiêm và hít có thể được coi là liệu pháp cuối cùng, trên cơ sở từng trường hợp.
Kháng sinh dạng hít như một phương pháp điều trị dự phòng VAP
Một số nghiên cứu quy mô nhỏ đã thử nghiệm kháng sinh khí dung ở những bệnh nhân đặt nội khí quản như một phương pháp điều trị dự phòng để tránh VAP, với tỷ lệ mắc VAP giảm ở những bệnh nhân dùng khí dung kháng sinh, mặc dù sự khác biệt không có ý nghĩa thống kê trong tất cả các nghiên cứu [43], [44]. Không có tác động đáng kể đến tỷ lệ tử vong tại bệnh viện ở những bệnh nhân được điều trị bằng kháng sinh khí dung dự phòng, mặc dù Karvouniaris và cộng sự [44] nhấn mạnh việc giảm tỷ lệ tử vong tại ICU ở những bệnh nhân phát triển VAP sau khi nhận được colistin khí dung. Wood và cộng sự [43] dùng ceftazidime khí dung dự phòng hoặc giả dược ở 40 bệnh nhân, và quan sát thấy VAP giảm trong thời gian nằm ICU ở những bệnh nhân dùng kháng sinh. Điều thú vị là bệnh nhân trong nhóm điều trị nhận được ít kháng sinh toàn thân hơn. Một nguyên nhân gây lo ngại là khả năng xuất hiện của các vi khuẩn MDR sau khi sử dụng kháng sinh dự phòng. Một phân tích tổng hợp gần đây của Póvoa và cộng sự [45] bao gồm 1.158 đối tượng trong 6 nghiên cứu đã tìm thấy tác dụng bảo vệ của kháng sinh dạng hít dự phòng đối với sự xuất hiện của VAP, mà không làm tăng nguy cơ nhiễm trùng đường hô hấp do mầm bệnh MDR. Những kết quả này chứng thực những quan sát trước đây trong một nghiên cứu liên quan đến 105 bệnh nhân chấn thương; trong nghiên cứu này, không có sự khác biệt về tỷ lệ mắc VAP do các chủng MDR sau khi dùng ceftazidime khí dung dự phòng [46]. Mặc dù những kết quả đáng khích lệ của những nghiên cứu này, các thử nghiệm lâm sàng quy mô lớn vẫn còn thiếu và việc sử dụng rộng rãi kháng sinh khí dung dự phòng trong ICU để tránh VAP không thể được khuyến nghị. Điều đó nói rằng, một thử nghiệm lâm sàng ngẫu nhiên có đối chứng giả dược đa trung tâm quy mô lớn đang diễn ra thử nghiệm việc sử dụng amikacin khí dung dự phòng đang giải quyết vấn đề này (ClinicalTrials.gov: NCT03149640).
Điều trị VAT
Cho đến nay, điều trị có hệ thống không được khuyến nghị trong trường hợp có VAT, bất kể đường dùng kháng sinh nào. Tuy nhiên, điều trị VAT qua đường hít đã được đánh giá hai lần bởi Palmer và cộng sự Ở những bệnh nhân mắc VAT, thuốc kháng sinh dạng hít dường như phần nào kiểm soát các dấu hiệu nhiễm trùng, không ảnh hưởng đến tỷ lệ tử vong [18] và vì chúng có thể loại bỏ các chủng kháng thuốc ở những bệnh nhân thở máy có nguy cơ bị vi khuẩn MDR xâm nhập [20].
Thông khí không xâm lấn (NIV)
Ở những bệnh nhân dùng NIV, thuốc khí dung hiếm khi được cung cấp trong quá trình thở máy, mà là giữa hai lần NIV. Mặc dù việc cung cấp kháng sinh khí dung trong NIV chưa được nghiên cứu rộng rãi, nhưng hầu hết các kỹ thuật và thông số kỹ thuật của việc sử dụng thuốc khí dung cho bệnh nhân cần thở máy xâm lấn có thể được áp dụng ở những bệnh nhân trải qua NIV trên máy thở ICU hai nhánh [47], [48]. Máy thở chăm sóc tại nhà một nhánh đặt ra những hạn chế ngoài phạm vi của đánh giá này. Giao diện NIV cụ thể yêu cầu nghiên cứu thêm nhằm tối ưu hóa việc cung cấp các phương pháp điều trị dạng hít [38] và các nghiên cứu gần đây đã chỉ ra tính khả thi của máy phun khí dung dạng lưới [31], [49].
Ống thông mũi lưu lượng cao
Đối với những bệnh nhân bị bệnh nặng đang được cung cấp oxy qua ống thông mũi lưu lượng cao (HFNC), liệu pháp khí dung có thể thực hiện được với một máy phun khí dung dạng lưới được đặt ở đầu vào của máy làm ẩm và ấm. Hiệu quả phân phối khí dung trong bối cảnh này có thể đạt được hiệu quả quan sát được với mặt nạ khi lưu lượng khí và liều lượng thuốc nạp được điều chỉnh phù hợp [50]. Tuy nhiên, và không giống như việc sử dụng thuốc giãn phế quản, việc cung cấp kháng sinh trong quá trình HFNC chưa được đánh giá và cần điều tra thêm, do tầm quan trọng của việc cung cấp liều lượng thuốc cao đến phế nang [51].
Giới hạn của thuốc kháng sinh dạng hít
Cho đến nay, kháng sinh dạng khí dung không thể được coi là phương pháp thay thế cho điều trị bằng đường tĩnh mạch. Sự xuất hiện của VAP có thể liên quan đến nhiễm khuẩn huyết không thể được điều trị bằng kháng sinh dạng hít đơn thuần. Hơn nữa, việc sử dụng kháng sinh dạng hít hàng ngày ở bệnh nhân thở máy có thể làm tăng thời gian thở máy [19]. Như đã thấy ở trên, trong khi kháng sinh dạng khí dung đạt được nồng độ cao tại chỗ, vẫn còn nghi ngờ về sự lắng đọng và hiệu quả của kháng sinh dạng hít ở những vùng đông đặc phổi ít thông khí, một tình huống thường gặp ở các ICU, trong đó dịch tiết và đông đặc là một trở ngại tiềm tàng đối với việc cung cấp đúng cách của thuốc bằng khí mang, có nguy cơ thất bại trong điều trị [52].
===>>> Xem thêm: Thiết bị sản xuất cho Sinh phẩm – Bioprocessing Equipment (BPE)
Tác dụng phụ
Việc sử dụng kháng sinh khí dung không phải là không có tác dụng phụ. Ở những bệnh nhân thở máy, tắc bộ lọc thở ra có thể gây hậu quả nghiêm trọng bao gồm ngừng tim, một tác dụng phụ hiếm gặp được ghi nhận trong tài liệu [53], [54]. Sau mỗi phiên khí dung, bộ lọc cần được thay đổi. Phun khí dung có thể gây kích ứng và viêm phổi; ho, tụt độ bão hòa oxy, thiếu oxy máu, co thắt phế quản là những hậu quả có thể xảy ra. Trong những tình huống này, cần phải đánh giá sự quan tâm của việc tiếp tục điều trị. Thường gặp ở những bệnh nhân thở tự nhiên, những phản ứng này trên thực tế khá hiếm ở những bệnh nhân thở máy [47], [55]. Các công thức dùng để tiêm tĩnh mạch nên tránh nếu có thể, và các công thức dùng để phun khí dung và có khả năng tránh các tác dụng phụ được mô tả ở trên phải không gây sốt, vô trùng, không chứa chất bảo quản, có độ pH từ 4 đến 8 và có độ thẩm thấu. từ 150 đến 200 mOsm/L. [56].
Thuốc kháng sinh dạng hít ở bệnh nhân nhiễm SARS-CoV-2
Bệnh nhân nhiễm SARS-CoV-2 bị bệnh nặng đặc biệt có nguy cơ mắc VAP, do thường xuyên mắc hội chứng suy hô hấp cấp tính (ARDS) [57] hoặc sử dụng các liệu pháp ức chế miễn dịch [58], [59]. Do nguy cơ VAP tăng lên [60], thuốc kháng sinh khí dung có thể có một vị trí, nhưng cho đến nay, thuốc kháng sinh dạng hít chưa được đánh giá cụ thể ở những bệnh nhân bị nhiễm SARS-CoV-2 nghiêm trọng và không có thử nghiệm lâm sàng nào về vấn đề này đang diễn ra trên ClinicalTrials.org. Đáng chú ý, nên ưu tiên sử dụng máy phun khí dung dạng lưới ở những bệnh nhân bị nhiễm SARS- CoV-2 để tránh nguy cơ ô nhiễm buồng chứa và tạo ra khí dung truyền nhiễm.
Chỉ định lâm sàng của kháng sinh đường hít
Vai trò chính xác của thuốc kháng sinh dạng hít vẫn còn là chủ đề tranh luận. Tuy nhiên, việc sử dụng chúng là phổ biến. Năm 2017, một cuộc khảo sát trên toàn thế giới bao gồm 410 đơn vị chăm sóc tích cực đã chỉ ra rằng 63,4% sử dụng kháng sinh được phân phối thông qua khí dung [3], chủ yếu trong điều trị VAP và VAT. Điều thú vị là chỉ có 17,1% đơn vị phản hồi sử dụng chúng như liệu pháp thay thế và chúng thường được sử dụng như liệu pháp bổ trợ cho kháng sinh tiêm tĩnh mạch và 63,6% kháng sinh khí dung chỉ được kê đơn trong trường hợp vi khuẩn đa kháng thuốc. Điều trị dự phòng xâm lấn được quan sát chủ yếu ở châu Á. Colistin, amikacin và tobramycin là những loại thuốc được kê đơn thường xuyên nhất, với sự không đồng nhất về liều lượng kê đơn. Việc sử dụng tương đối rộng rãi của chúng trái ngược với các hướng dẫn hiện tại [5], [61]. Hiệp hội Vi sinh lâm sàng và Bệnh truyền nhiễm Châu Âu (ESCMID) khuyến cáo tránh dùng thuốc kháng sinh khí dung ở những bệnh nhân bị bệnh nặng, với lý do bằng chứng thấp về hiệu quả và đánh giá thấp các tác dụng phụ, đặc biệt là các tác dụng phụ về hô hấp. [61] Trong khi xã hội thừa nhận hiệu quả tiềm năng của thuốc kháng sinh dạng hít bổ sung, nó coi nguy cơ biến chứng hô hấp cao hơn lợi ích mong đợi. Tuy nhiên, trong một nghiên cứu quan sát tiền cứu với 9.714 lần khí dung được cung cấp cho 678 bệnh nhân bị bệnh nặng, một nửa trong số họ thở máy, ít hơn 1% báo cáo tác dụng phụ và chúng thường nhẹ và có thể hồi phục [47]. Các tác dụng phụ nghiêm trọng như tràn khí màng phổi, co thắt phế quản hoặc tắc nghẽn bộ lọc gần như không xảy ra. Hiệp hội Bệnh truyền nhiễm Hoa Kỳ (IDSA) và Hiệp hội Lồng ngực Hoa Kỳ đã đưa ra các khuyến cáo nhẹ nhàng hơn và đề xuất thuốc kháng sinh dạng hít bổ sung trong trường hợp VAP do mầm bệnh nhạy cảm với polymyxin hoặc aminoglycoside gây ra hoặc như một phương pháp điều trị cuối cùng trong trường hợp nhiễm trùng không kiểm soát được bằng kháng sinh tiêm tĩnh mạch [5].
Các cách tiếp cận và quan điểm mới về khí dung
Tương lai của thuốc kháng sinh dạng hít có thể đi theo hai con đường: thứ nhất, phát triển các thiết bị hiệu suất cao mới giúp tăng cường lắng đọng phổi; thứ hai, sự phát triển của liệu pháp kháng sinh dạng hít, được thiết kế như liệu pháp bổ trợ hoặc thay thế cho kháng sinh thông thường. Trên con đường đầu tiên, kháng sinh phun trong khí quản đã được đánh giá trên heo con [62]. Mặc dù nó cho phép phân phối amikacin với tốc độ cao và lắng đọng ngoài phổi thấp, nhưng nó mang lại nồng độ phổi biến đổi cao trong và giữa các heo con. Nghiên cứu chứng minh khái niệm này rất hấp dẫn vì thời gian sử dụng kháng sinh chưa đến 5 phút so với hơn 1 giờ với khí dung dạng lưới thông thường. Nếu có thể khắc phục được sự thay đổi về lắng đọng, thiết bị này có thể mang lại những lợi thế lớn trong việc đưa kháng sinh đến phổi của bệnh nhân thở máy. Niedermann và cộng sự đã sử dụng một thiết bị cải tiến trong thử nghiệm INHALE [12], [13]. Máy phun khí dung dạng lưới hiệu suất cao của họ được thiết kế để đồng bộ hóa với thì hít vào của bệnh nhân. Nó làm giảm sự thất thoát thuốc trong quá trình thở ra, điều này có thể rất quan trọng khi phun các loại thuốc đắt tiền. Tuy nhiên, kết quả tiêu cực của thử nghiệm này kêu gọi thận trọng.
Trên con đường thứ hai, nhiều loại thuốc đang được phát triển để củng cố kho vũ khí trị liệu kháng sinh [63]. Ngoài thuốc kháng sinh khí dung, một ngày nào đó các loại thuốc khác nhau có thể là một lựa chọn để điều trị hoặc ngăn ngừa các bệnh truyền nhiễm phổi trong ICU. Bacteriophages là virus và kẻ giết vi khuẩn tự nhiên đã được nghiên cứu trong thời gian dài. Liệu pháp phage dạng hít đang được nghiên cứu, chủ yếu ở giai đoạn tiền lâm sàng nhưng có kết quả thú vị [64]. Ở heo con bị viêm phổi do P. aeruginosa được thở máy, các thể thực khuẩn được hít vào đã kiểm soát được tình trạng nhiễm trùng với lượng vi khuẩn giảm đáng kể [65]. Việc sử dụng chúng như một giải pháp thay thế cho kháng sinh hoặc điều trị các chủng VAP đa kháng thuốc có thể được xem xét trong tương lai. Thể thực khuẩn cũng đã được đề cập như một phương pháp điều trị khả thi đối với bệnh viêm phổi do COVID-19 [66], nhưng việc triển khai lâm sàng vẫn chưa được tiến hành. Liệu pháp miễn dịch là một con đường khác để khám phá. Ví dụ, panobacumab là một kháng thể đơn dòng tiêm tĩnh mạch trực tiếp chống lại P. aeruginosa đã điều trị hiệu quả cho chuột bị suy giảm miễn dịch [67]. Việc sử dụng tại chỗ thông qua phun khí dung cũng có thể được xem xét, đặc biệt là khi hầu hết các cạm bẫy cần tránh khi khí dung hóa một kháng thể đơn dòng đã được biết đến rộng rãi [68]. Cuối cùng, điều hòa miễn dịch là một lựa chọn để xem xét. Là một liệu pháp bổ trợ cho kháng sinh, việc kích hoạt phản ứng miễn dịch cao trong (hoặc thậm chí trước đó) nhiễm trùng phổi có thể giúp giảm tiêu thụ kháng sinh. Ví dụ, Flagellin chủ vận thụ thể toll- like 5 được sử dụng cho lợn đã tăng cường khả năng miễn dịch bẩm sinh, giảm mức độ nghiêm trọng của viêm phổi và giảm viêm phổi [69]. Dữ liệu tiền lâm sàng thậm chí còn gợi ý rằng nó được khám phá như một phương pháp điều trị dự phòng cho những bệnh nhân mắc bệnh phổi mãn tính [70]. Liệu pháp miễn dịch và chiến lược điều hòa miễn dịch có thể được kết hợp.
Tất cả những con đường này hợp nhất thành liệu pháp hít chống nhiễm trùng trong tương lai, có thể sẽ không chỉ giới hạn ở kháng sinh khí dung, và chắc chắn sẽ ưu tiên giảm sự xuất hiện kháng thuốc của vi khuẩn.
Kết luận
Thuốc kháng sinh dạng hít là một thực tế, một phương pháp điều trị phổ biến được sử dụng ở những bệnh nhân thở máy trong ICU. Bằng chứng mạnh mẽ về lợi ích của chúng vẫn cần được tạo ra thông qua các thử nghiệm ngẫu nhiên có kiểm soát được tiến hành tốt có tính đến tính đặc hiệu của khí dung trong quá trình thở máy. Việc sử dụng hiện tại nên được đánh giá trên cơ sở từng trường hợp ở những bệnh nhân mắc XDR VAP. Việc dịch các nghiên cứu tiền lâm sàng tích cực sang triển khai lâm sàng rất phức tạp. Các công nghệ hít sắp tới sẽ thúc đẩy sự phát triển của các loại thuốc chống nhiễm trùng dạng hít không kháng sinh mới.
