Tác giả: Hồ Hoàng Kim, Nguyễn Văn Phi
Bài viết SẢNG Ở BỆNH NHÂN COVID-19 HỒI SỨC trong quá trình thở máy được trích từ chương 15 trong phần 3 “Hồi sức ở bệnh nhân nặng và nguy kịch” sách Chẩn đoán và điều trị COVID-19.
1. ĐỊNH NGHĨA VÀ PHÂN LOẠI SẢNG
1.1. Định nghĩa
Theo Hiệp hội Tâm thần học Mỹ – DSM 5, thì sảng được mô tả là một rối loạn về sự thức tỉnh và nhận thức, tình trạng này phát triển trong một khoảng thời gian (vài giờ hoặc vài ngày) và có xu hướng dao động trong ngày. Đặc biệt, chẩn đoán sảng đòi hỏi phải có 4 đặc điểm sau:
- Rối loạn sự thức tỉnh, giảm khả năng nhận biết môi trường xung quanh và suy giảm khả năng định hướng, tập trung, duy trì và chuyển sự chú ý.
- Thay đổi nhận thức (như suy giảm khả năng ghi nhớ, rối loạn định hướng, hay rối loạn ngôn ngữ) hay phát triển các rối loạn tri giác (hoang tưởng, ảo giác) so với chức năng tâm thần trước đó.
- Các rối loạn xuất hiện trong một khoảng thời gian (thường là vài giờ đến vài ngày) và có xu hướng dao động.
- Có bằng chứng được khẳng định qua bệnh sử, thăm khám lâm sàng hoặc các kết quả xét nghiệm cận lâm sàng cho thấy các rối loạn trên gây ra trực tiếp bởi một bệnh lý y
1.2. Phân loại
Sảng được phân thành 3 loại:
- Sảng tăng động: Bệnh nhân sảng kèm theo triệu chứng kích động, hung hăng, thuật ngữ chuyên ngành gọi là “hyperactive delirium”.
- Sảng giảm động: Bệnh nhân sảng kèm theo triệu chứng thờ ơ, không tiếp xúc hay ít tiếp xúc với môi trường xung quanh, thuật ngữ chuyên ngành gọi là “hypoactive delirium”.
- Sảng hỗn hợp: Bệnh nhân có triệu chứng sảng với trạng thái dao động khi thì kích động khi thì thờ ơ vô cảm.
Bên cạnh đó, sảng còn được phân loại khác theo mối liên quan lâm sàng:
- Sảng liên quan đến giảm oxy máu: xảy ra trên bệnh nhân đang choáng, suy hô hấp giảm oxy máu.
- Sảng liên quan đến sepsis: xuất hiện trên bệnh nhân
- Sảng liên quan đến sử dụng thuốc gây an dịu: xảy ra trên bệnh nhân sử dụng thuốc gây an dịu – giảm đau không thích hợp. Chú ý, trong phân loại này có nhóm bệnh nhân “sảng do thuốc gây an dịu đảo ngược nhanh” – ngưng sảng sau 2 giờ ngưng hẳn
- Sảng liên quan đến chuyển hóa: Bệnh nhân suy gan, thận, toan chuyển hóa… xuất hiện trạng thái sảng.
- Sảng dưới lâm sàng: Bệnh nhân có 1–2 tiêu chuẩn chẩn đoán sảng.
2. DỊCH TỄ HỌC SẢNG TRONG ĐẠI DỊCH COVID-19
Các báo cáo đầu tiên từ Vũ Hán, Trung Quốc, cho biết chỉ 7,5% bệnh nhân có bất kỳ ghi nhận nào về “suy giảm ý thức”. Tỷ lệ sảng khác nhau cơ bản tùy thuộc vào bối cảnh và dân số nghiên cứu, với tỷ lệ cao nhất ở những bệnh nhân nhập viện ICU. Tỷ lệ, thời gian và mức độ nghiêm trọng của sảng ICU đã được báo cáo trong năm nghiên cứu lớn sử dụng các công cụ đã được kiểm chứng để đánh giá sảng. Tỷ lệ sảng dao động từ 45% đến 84%.
Bảng 15.1. Tỷ lệ mắc sảng tại một số ICU điều trị COVID-19
| Tác giả | ICU/ Quốc gia | Thời gian quan sát | Công cụ chẩn đoán | Số bệnh nhân | Tỷ lệ sảng |
| Khan và cộng sự | 2 ICU/Hoa Kỳ | 3–6/2020 | CAM-ICU | 144 | 73,6%
(106/144) |
| Helms và cộng sự | ICU/Pháp | 3–4/2020 | CAM-ICU | 58 | 65%
(26/40) |
| Jackel và cộng sự | ICU/Đức | Đến 5/2020 | NuDesc | 44 | 45,4%
(20/44) |
| Pun và cộng sự | 69 ICU/ Toàn cầu | 1–4/2020 | CAM-ICU | 2088 | 54,9%
(1147/2088) |
3. SINH LÝ BỆNH VÀ YẾU TỐ NGUY CƠ SẢNG TRÊN BỆNH NHÂN COVID-19
3.1. Bệnh sinh
Sảng do COVID-19 có thể là thứ phát do nhiều cơ chế bệnh sinh tiềm ẩn khác nhau, bao gồm cả sự xâm nhập trực tiếp vào thần kinh trung ương của vi rút, thứ phát sau phản ứng viêm, như một biến chứng của nhiễm trùng COVID-19 nặng, hoặc do môi trường hoặc do các yếu tố gây bệnh khác (Hình 15.1).
a. Sảng là kết quả của việc xâm nhập trực tiếp vi rút vào hệ thần kinh
Sảng thứ phát sau SARS-CoV-2 có thể phát sinh do kết quả trực tiếp của sự xâm nhập vi rút và hệ thần kinh. Khi khám nghiệm tử thi, kháng nguyên SARS-CoV-2 được phát hiện trong mô não bằng phương pháp hóa mô miễn dịch và RNA vi rút bằng phương pháp lai tại chỗ. Các cuộc kiểm tra mô não sau mổ tử thi khác ở những bệnh nhân (n = 4) tử vong vì COVID-19 đã xác định được SARS-CoV-2 trong mô não.
SARS-CoV-2 có ái lực cao với men chuyển (ACE) 2, sử dụng đây như một con đường để xâm nhập vào nhu mô phổi và não. Ngoài ra, SARS-CoV-2 có thể xâm nhập vào thần kinh trung ương qua đường tiếp cận thần kinh khứu giác, huyết học hoặc tế bào lympho. Sự xâm lấn trực tiếp vào thần kinh trung ương thông qua dây thần kinh khứu giác có thể là một điểm xâm nhập quan trọng cho sự xâm lấn thần kinh và có thể giải thích tại sao tỷ lệ mất khứu giác và mất vị giác rất cao ngay cả ở những bệnh nhân không có triệu chứng. Mặc dù sự xâm nhập thần kinh trực tiếp của vi rút có thể là một cách giải thích cho tình trạng sảng ở bệnh nhân COVID-19, nhưng đó không thể là lời giải thích duy nhất, vì các báo cáo đã chỉ ra các triệu chứng thần kinh rõ ràng, bao gồm tỷ lệ sảng cao ở bệnh nhân SARS-CoV-2 có ARDS với không có RNA của vi rút được phát hiện bằng PCR trong dịch não tủy, cho thấy có nguyên nhân thứ phát gây sảng ở COVID-19.
b. Sảng là kết quả của quá trình viêm
Sự kích hoạt các cytokine gây viêm, chẳng hạn như yếu tố hoại tử khối u (TNF) -alpha, IL-1, IL-16, gây ra tổn thương trực tiếp cho hàng rào máu não dẫn đến “rò rỉ” cho phép xâm nhập của các yếu tố gây viêm và máu, bao gồm bản thân vi rút, đặc biệt là ở thùy thái dương nơi mà hàng rào máu não kém bền vững hơn. Do đó, các tế bào viêm này có thể giải phóng các cytokine gây thêm tổn thương tế bào thần kinh. Sự xâm nhập thần kinh trực tiếp của vi rút có thể dẫn đến quá trình viêm thần kinh không được kiểm soát với việc kích hoạt tế bào hình sao và sự xâm nhập của bạch cầu trung tính qua hàng rào máu não, tiếp tục dẫn đến một loạt tổn thương và chết tế bào thần kinh.
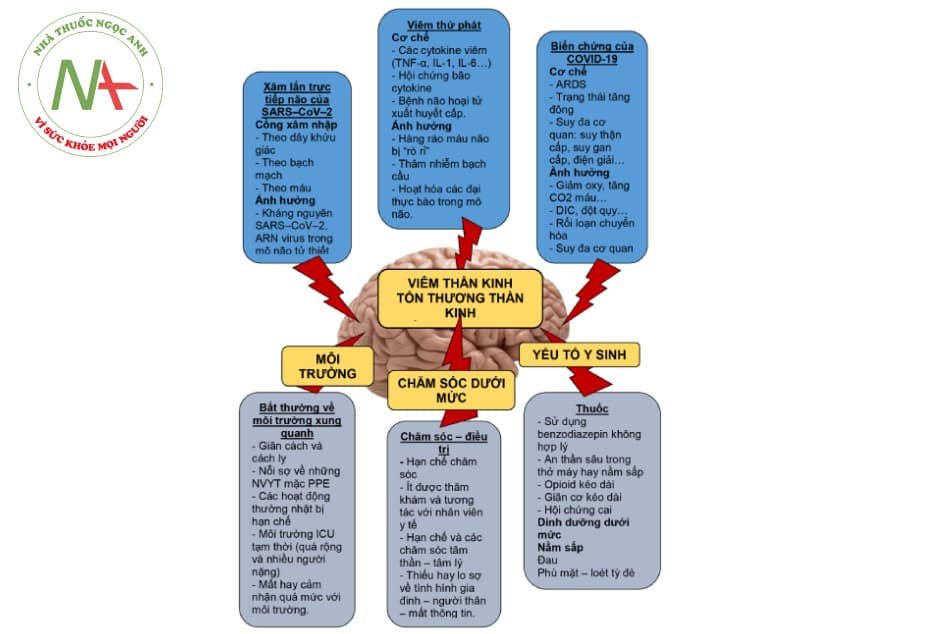
Chú thích: ARDS: hội chứng nguy ngập hô hấp cấp, TNF: yếu tố hoại tử mô, DIC: đông máu nội mạch lan tỏa, PPE: đồ bảo hộ cá nhân, NVYT: nhân viên y tế.
c. Các biến chứng thứ phát của COVID-19 có thể gây sảng
Các biến chứng của nhiễm COVID-19, chẳng hạn như viêm phổi, ARDS và suy đa cơ quan, cũng như các biện pháp can thiệp được sử dụng để điều trị các vấn đề này (ví dụ: an thần để thở máy, nhập viện kéo dài, v.v.) được mô tả rõ ràng về các yếu tố nguy cơ dẫn đến sảng. Bệnh nhân bị biến chứng COVID-19 nặng thường phải nằm viện kéo dài, đôi khi phải thở máy hàng tuần và dùng thuốc hỗ trợ thông khí bao gồm thuốc an dịu, tất cả đều có thể là yếu tố gây sảng.
Sảng do biến chứng COVID-19 có thể phát sinh từ kết quả trực tiếp của việc điều trị bệnh nhân nặng hoặc có thể phát sinh do hậu quả của các tác động toàn thân của vi rút. Đáp ứng miễn dịch mạnh mẽ đối với SARS-CoV-2 được mô tả trước đó, có thể kích hoạt cơn bão cytokine do đó làm tăng ferritin, protein phản ứng C (CRP) và D-dimer, có thể dẫn đến tình trạng tăng đông, các huyết khối ngoại vi và tỷ lệ lưu hành cao hơn đột quỵ do thiếu máu cục bộ và huyết khối xoang tĩnh mạch, do đó có thể dẫn đến sảng. Ngoài ra, các biến chứng toàn thân, bao gồm rối loạn chức năng thận, gan và tim mạch, có thể dẫn đến các biến chứng chuyển hóa và các biến chứng khác, làm tăng thêm nguy cơ sảng.
d. Môi trường và các yếu tố y sinh có thể gây và thúc đẩy sảng xuất hiện
Các biện pháp phòng ngừa được đưa ra để hạn chế lây lan của COVID-19, chẳng hạn như giãn cách xã hội, các quy trình cách ly trong bệnh viện hạn chế việc thăm khám và tiếp cận với những người thân (những người thường chăm sóc, định hướng và trấn an trực tiếp tại giường bệnh), cũng như việc sử dụng rộng rãi các phương tiện bảo vệ cá nhân (khẩu trang, khăn che mặt, găng tay và áo choàng) có thể gây khó chịu hoặc khủng hoảng tinh thần cho những bệnh nhân vốn đã bối rối (do dùng thuốc an thần hoặc rối loạn nhận thức từ trước).
3.2. Các yếu tố nguy cơ sảng
Bảng 15.2. Các yếu tố nguy cơ của sảng trên bệnh nhân COVID-19
| Các yếu tố bệnh nhân | Các yếu tố y sinh | Tình trạng bệnh nặng |
| Tuổi cao
Nghiện rượu Suy giảm nhận thức trước đó Hút thuốc Suy giảm khả năng nghe/nhìn |
Buộc phải bất động (đặt catheter và cố định…)
Thuốc điều trị (các benzodiazepin…) Rối loạn giấc ngủ Cách ly – giãn cách Môi trường ICU trong đại dịch PPE – sự sợ hãi |
Nhiễm toan máu Thiếu máu
Sốt/nhiễm trùng bệnh viện/sepsis Tụt huyết áp Rối loạn chuyển hóa Bệnh lý hô hấp: CARDS Mức độ nặng của bệnh: Suy đa cơ quan…. |
Chú thích: PPE: đồ bảo hộ cá nhân; CARDS: hội chứng nguy ngập hô hấp cấp do COVID-19.
4. CHẨN ĐOÁN SẢNG
Theo “Hướng dẫn Thực hành Lâm sàng để Phòng ngừa và Kiểm soát đau, kích động/an dịu, sảng, bất động và rối loạn giấc ngủ ở bệnh nhân người trưởng thành trong ICU 2018” của Hiệp hội Hồi sức Hoa Kỳ, công cụ CAM- ICU (phương pháp đánh giá nhận thức cho ICU) có thể dùng để đánh giá tình trạng sảng tại ICU:
BƯỚC 1: Đánh giá mức độ an thần kích động theo thang điểm RASS (thang điểm an dịu – kích động Richmond)
Bảng 15.3. Thang điểm RASS
| Thang điểm | Diễn giải |
| + 4 Hung hăng | Có thể tấn công, gây hại cho nhân viên y tế |
| + 3 Rất kích động | Kéo giật chăn mền, các ống thông, catheter, kích động |
| + 2 Kích động | Có các hành động không chủ ý, chống máy |
| + 1 Bồn chồn, bứt rứt | Bồn chồn, bứt rứt, không gây ra hành vi bạo lực |
| 0 Tỉnh | |
| -1 Lơ mơ | Không tỉnh hẳn, gọi mở tên mở mắt > 10 giây |
| -2 Ngầy ngật nhẹ | Gọi mở mắt nhưng duy trì không lâu < 10 giây |
| -3 Ngầy ngật vừa phải | Lay gọi thì dao động nhãn cầu, mở hờ mắt thoáng qua |
| -4 Ngầy ngật sâu | Không đáp ứng âm thanh, đáp ứng với kích thích đau |
| -5 Mất thức tỉnh | Không đáp ứng với kích thích âm thanh và đau |
Cách sử dụng RASS trên lâm sàng:
- Quan sát bệnh nhân
Bệnh nhân tỉnh, bồn chồn bứt rứt, hay kích động. (điểm đánh giá từ 0 – +4)
- Nếu không tỉnh, gọi tên bệnh nhân, yêu cầu mở mắt nhìn người gọi.
- Bệnh nhân thức, mở mắt và duy trì, ánh mắt có tiếp xúc. (điểm –1)
- Bệnh nhân mở mắt và có tiếp xúc, nhưng không duy trì. (điểm –2)
- Bệnh nhân có bất cứ của động nào nhưng không mở mắt. (điểm –3)
- Khi không đáp ứng với âm thanh, kích thích vật lý bệnh nhân bằng cách vỗ mạnh lên vai hoặc day xương ức.
- Bệnh nhân có bất cứ cử động nào với kích thích. (điểm –4)
- Bệnh nhân không có bất cứ cử động nào. (điểm –5)
Nếu RASS từ -4 đến -5, ngưng và tái đánh giá sau đó.
Nếu RASS > – 4 (-3 đến +4) chuyển qua bước 2.
BƯỚC 2: Đánh giá sảng
Bảng 15.4. Các đặc điểm cần đánh giá trong sảng
| Đặc điểm 1: Thay đổi cấp tính hay dao động
(Dương tính nếu trả lời “ có” cả 1A hoặc 1B) |
Dương tính | Âm tính |
| 1A: Bệnh nhân có sự thay đổi khác biệt so với trạng thái tâm thần nền không?
Hoặc 1B: Bệnh nhân có đợt thay đổi tâm thần trong 24 giờ qua hay không với bằng chứng dao động thang điểm RASS, Glasgow, hoặc CAM-ICU trước đó? |
||
| Đặc điểm 2: Mất khả năng chú ý | Dương tính | Âm tính |
| Hỏi bệnh nhân và yêu cầu bệnh nhân xác nhận và làm lại y lệnh như sau:
“Ông/bà xem tay tôi xòe mấy ngón, hãy nhìn kỹ, sau đó tôi sẽ hỏi lại số ngón tay tôi đã xòe ra là mấy ngón tay, nếu Ông/bà thấy đúng thì gật đầu, còn không thì lắc đầu. Sau đó hãy xòe tay đúng số ngón mà tôi đã xòe!” – Xòe 3 ngón tay, hỏi mấy ngón và yêu cầu xòe tay lặp lại. – Xòe 4 ngón, hỏi có mấy ngón và yêu cầu xòe tay lặp lại. – Xòe 5 ngón, hỏi mấy ngón và yêu cầu xòe tay lặp lại. – Quan sát xem bệnh nhân có khó khăn khi tập trung hay sao nhãng (thực hiện không chính xác, lơ là yêu cầu y lệnh, hay có những hành động không thích hợp) cuộc giao tiếp hay không? (nếu bệnh nhân không nhận biết đúng số ngón tay và thực hiện đúng yêu cầu xòe ngón tay thì được xem dương tính) |
||
| Đặc điểm 3: Rối loạn tư duy | Dương tính | Âm tính |
| Hỏi các câu hỏi đánh giá sự tư duy logic của bệnh nhân:
1. Hòn đá thì chìm trong nước phải không? 2. Con cá bay trên trời phải không? |
||
| 3. Con chó sủa gâu gâu phải không ?
4. Cục đường thì chua phải không? 5. Con chim thì bơi trong nước phải không? 6. Con mèo sợ con chuột đúng không? 7. Hột muối thì rất ngọt phải không? (Nếu bệnh nhân không thể nói, có thể yêu cầu xác nhận bằng hành động…) |
||
| Đặc điểm 4: Đánh giá mức độ thức tỉnh;
Dương tính nếu có RASS khác “0” |
Dương tính | Âm tính |
| CAM-ICU: Chẩn đoán sảng khi có các đặc điểm 1+ 2 + 3 hay 1 + 2 + 4 | ||
Chú thích: CAM-ICU: phương pháp đánh giá nhận thức cho ICU; RASS: thang điểm an dịu – kích động Richmond.
5. CHIẾN LƯỢC THEO DÕI VÀ ĐIỀU TRỊ SẢNG TRÊN BỆNH NHÂN COVID-19 TẠI ICU
5.1. Nguyên tắc điều trị sảng trên bệnh nhân hồi sức
Sảng chỉ là một hội chứng, do đó bên cạnh điều trị các trạng thái sảng cần phải đánh giá và điều trị tích cực nguyên nhân và các yếu tố thúc đẩy sảng.
5.2. Điều trị không dùng thuốc
Các yếu tố tổng quát:
- Cung cấp lại khả năng nghe nhìn cho bệnh nhân: máy trợ thính, kính mắt.
- Tăng cường giao tiếp nhân viên y tế cũng như thân nhân bệnh nhân với bệnh nhân.
Các yếu tố bệnh lý:
- Điều chỉnh lại các rối loạn chuyển hóa
- Chẩn đoán và điều trị sớm nhiễm trùng
- Đạt được và duy trì tốt việc cung cấp đầy đủ oxy
- Đánh giá và giảm đau tốt
- Rút các đường truyền và các ống thông khi không cần thiết sớm nhất có thể
- Không cố định hay cách ly bệnh nhân khi thật không cần thiết, nhưng phải đảm bảo bệnh nhân không tự làm hại và gây hại cho nhân viên y tế và các bệnh nhân kế cận
Về sử dụng thuốc:
- Tránh sử dụng thuốc gây sảng ngay khi có thể. Các yếu tố môi trường:
- Giúp bệnh nhân nhận biết ngày giờ, không gian xung quanh
- Giúp bệnh nhân tái định hướng về tình hình, chiến lược cách ly – giãn cách xã hội, động viên…
- Kết nối với người thân, thông tin người thân qua điện thoại, các công nghệ nền tảng mạng xã hội
- Phải hạn chế tiếng ồn
- Điều chỉnh rối loạn giấc ngủ
- Vận động sớm ngay khi có thể
Sau đây là tóm tắt 10 quy tắc đơn giản để có một phương pháp tiếp cận sảng ICU hiệu quả:
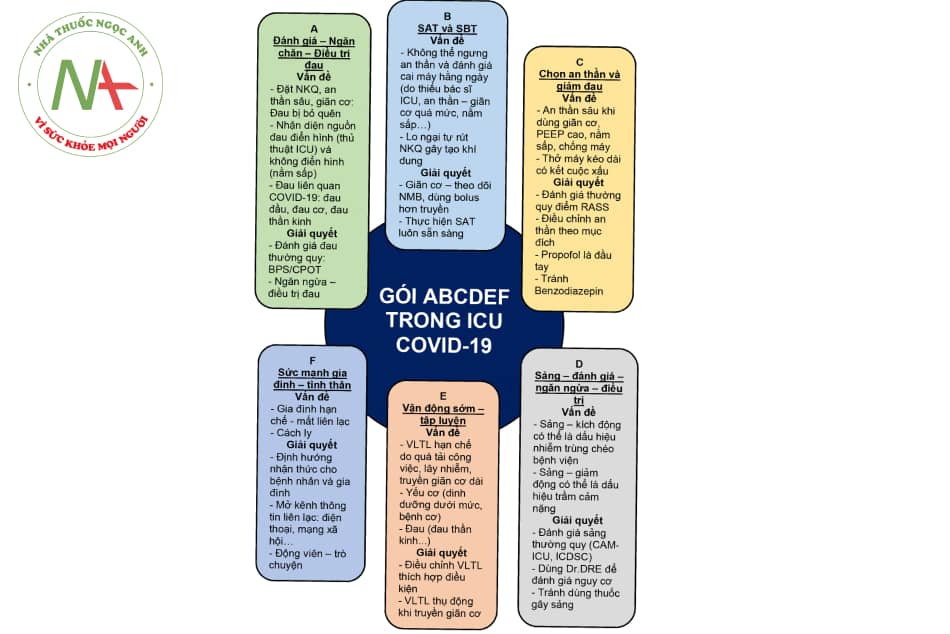
Chú thích: ICDSC: bảng kiểm sàng lọc sảng tại hồi sức; CAM-ICU: phương pháp đánh giá nhận thức cho ICU; RASS: thang điểm an dịu – kích động Richmond; PEEP: áp lực dương cuối kỳ thở ra; NMBD: thuốc ức chế thần kinh cơ; SBT: test tự thở; SAT: test thức tỉnh; BPS: thang điểm đau theo hành vi; CPOT: công cụ quan sát đau tại hồi sức; VLTL: vật lý trị liệu; NKQ: nội khí quản; Dr.DRE: Dr – Disease remediation (bệnh: nhiễm trùng bệnh viện, suy tim mới, suy hô hấp xấu đi…) DR – Drug Removal (ngưng các thuốc gây sảng, các thuốc ức chế thần kinh, thuốc gây hội chứng cai…) E – Environment (môi trường: tối ưu giấc ngủ, thông tin thân nhân, gia đình, nhịp ngày đêm, thính giác, thị giác…).
- Sàng lọc: Kiểm tra sảng bằng một công cụ đã được xác nhận (CAM-ICU hoặc ICDSC) có thể được thực hiện trong vòng chưa đầy 1 phút và nên được thực hiện ở tất cả bệnh nhân.
- Nguyên nhân: Nhận thức rằng sảng phải là chỉ báo để xác định nguyên nhân (ví dụ: thiếu oxy, nhiễm trùng/nhiễm trùng huyết, do thuốc, hội chứng cai nghiện), chứ không phải để đưa vào điều trị bằng thuốc.
- Hướng dẫn: Xử trí sảng cần tuân theo các hướng dẫn quốc tế đã được thiết lập tốt (gói ABCDEF).
- Đau: Quản lý đau đầy đủ, dựa trên đánh giá bằng thang điểm đau hành vi (công cụ quan sát cơn đau trong môi trường chăm sóc đặc biệt [CPOT]/ thang điểm đau theo hành vi [BPS]) nên được ưu tiên ở những bệnh nhân được an thần, thở máy.
- An thần: Tránh dùng thuốc an thần quá mức, đặc biệt là khi sử dụng các thuốc benzodiazepin, ưu tiên dùng propofol khi có thể.
- Thuốc: Chưa có biện pháp can thiệp dược lý nào được khuyến cáo để phòng ngừa hoặc điều trị sảng ICU trong COVID-19.
- Vật lý trị liệu: Tránh nằm bất động quá lâu, kéo dài và phải thực hiện vật lý trị liệu thường xuyên mặc dù có nhiều thách thức trong môi trường ICU dã chiến.
- Bảo toàn tính toàn vẹn đường tiêu hóa: Phòng chống các vấn đề về đường tiêu hóa (táo bón, tiêu chảy…) và dinh dưỡng đầy đủ.
- Không dùng thuốc: Các biện pháp tiêu chuẩn không dùng thuốc (ví dụ: định hướng thường xuyên, phục hồi các giác quan, chú ý đến chu kỳ thức – ngủ).
- Gia đình và bạn bè: Tiếp xúc thường xuyên với gia đình và người chăm sóc, trực tiếp… đã được chứng minh là cực kỳ quan trọng.
5.3. Sử dụng thuốc để kiểm soát trạng thái sảng Sảng tăng động – Hyperactive delirium
- Lựa chọn đầu tiên: Quetiapine + haloperidol (PRN).
- Lựa chọn thứ hai: Olanzapine
- Thêm vào hay chuyển sang: Clonidine, propofol liều thấp,
Sảng giảm động – Hypoactive delirium
- Lựa chọn đầu tiên:
- Lựa chọn thứ hai: Haloperidol (chỉ sử dụng liều thấp).

Chú thích: ICDSC: bảng kiểm sàng lọc sảng tại hồi sức; CAM-ICU: phương pháp đánh giá nhận thức cho ICU; RASS: thang điểm an dịu – kích động Richmond.
Sảng có liên quan đến chấn thương não (TBI)
- Lựa chọn đầu tiên:
- Có thể thêm vào hay chuyển sang theo thứ tự: Quetiapine/olanzapine, clonidine, valproate,
Sảng liên quan đến Hội chứng cai thuốc
- Liên quan các benzodiazepine: Bắt đầu lại với benzodiazepine và sau đó điều chỉnh liều từ vài ngày đến vài tuần với liều thấp nhất có hiệu quả. Lorazepam là thuốc thích hợp.
- Liên quan các opioid: Bắt đầu lại với opioid và sau đó điều chỉnh liều từ vài ngày đến vài tuần với liều thấp nhất có hiệu quả. Methadone là thuốc thích hợp.
- Liên quan rượu: Sử dụng benzodiazepine và sau đó điều chỉnh liều từ vài ngày với liều thấp nhất có hiệu quả.
Bảng 15.5. Các thuốc sử dụng để kiểm soát sảng trên bệnh nhân COVID-19
| Thuốc | Liều dùng | An thần | EPS | QTc | Chú ý |
| Haloperidol | Liều khởi đầu: 2,5-5 mg (liều thấp hơn ở người già hay có nguy cơ kéo dài khoảng QT) > 20 mg/ngày gây tăng nguy cơ kéo dài QT. | + | +++ | +++ | Haloperidol đường uống có thể ít cơ nguy cơ kéo dài hơn EPS.
Có thể dùng tiêm để cắt cơn kích động. Tránh sử dụng đường tiêm bắp khi có rối loạn đông máu. |
| Risperidone | Liều khởi đầu: 0,25-0,5 mg/12 giờ (liều thấp hơn ở người già hay có nguy cơ kéo dài khoảng QT).
Liều tối đa: 2 mg/12 giờ. |
+ | ++ | + | Được xem xét cho sảng giảm động |
| Quetiapine | Liều khởi đầu: 12,5-50 mg/12 giờ (liều thấp hơn ở người già hay có nguy cơ kéo dài khoảng QT).
Liều tối đa: 200 mg/12 giờ |
++ | + | ++ |
Xem xét cho sảng tăng động hay kích động và dạng hỗn hợp. Tăng liều buổi chiều sẽ thích hợp cho điều chỉnh giấc ngủ. |
| Olanzapine | Liều khởi đầu: 2,5-5 mg vào buổi tối.
Liều tối đa: 20 mg/ngày. |
++ | ++ | ++ | Xem xét cho bệnh nhân sảng tăng động |
| Điện tâm đồ nên được đo trước khi sử dụng và ít nhất 1 lần/tuần và có thể thường hơn nếu bệnh nhân có sử dụng các thuốc khác có nguy cơ kéo dài QTc cũng như các rối loạn nhịp khác.
Các thuốc chống loạn thần không điển hình có thể điều chỉnh lên theo đáp ứng của bệnh nhân. |
|||||
Chú thích: EPS: triệu chứng ngoại tháp.
TÀI LIỆU THAM KHẢO
- Ely EW, Margolin R, Francis J, et Evaluation of delirium in critically ill patients: valida- tion of the Confusion Assessment Method for the Intensive Care Unit (CAMICU). Crit Care Med 2001;29(7):1370–9.
- Micek ST, Anand NJ, Laible BR, et al. Delirium as detected by the CAM-ICU predicts re- straint use among mechanically ventilated medical patients. Crit Care Med 2005;33(6): 1260–5.
- American Psychiatric Diagnostic and statistical manual of mental disorders. 4th edition, text revision. Washington, DC: American Psychiatric Association; 2000.
- Devlin, John PharmD, FCCM (Chair); Skrobik, Yoanna MD, FRCP, MSc, FCCM (Vice- Chair); Gélinas, Céline RN, PhD và các cộng sự. Clinical Practice Guidelines for the Man- agement of Pain, Agitation, and Delirium in Adult Patients in the Intensive Care Unit. Crit- ical Care Medicine: September 2018 – Volume 46 – Issue 9 – p e825-e873. doi: 10.1097/ CCM.0000000000003299.
- Manuel Donato, Federico Carlos Carin, María Julia Meschini, Ignacio López Saubidet, Adela Goldberg, Marisol García Sarubio, Daniela Olmos, Rosa Reina. Consensus for the management of analgesia, sedation and delirium in adults with COVID-19-associated acute respiratory distress syndrome. Rev Bras Ter 2021;33(1):48-67.
- Gabriele Cipriani, Sabrina Danti, Angelo Nuti, Cecilia Carlesi, Claudio Lucetti, Mario Di Fiorino. A complication of coronavirus disease 2019: delirium. Acta Neurologica Belgica (2020) 120:927–932.
- Katarzyna Kotfis, Shawniqua Williams Roberson, Jo Ellen Wilson, Wojciech Dabrowski, Brenda Pun and E. Wesley Ely. COVID-19: ICU delirium management during SARS-CoV-2 pandemic. Kotfis et al. Critical Care (2020) 24:176.
- Joanna Stollings, Katarzyna Kotfis, Gerald Chanques, Brenda T. Pun, Pratik P. Pandhar- ipande and E. Wesley Ely. Delirium in critical illness: clinical manifestations, outcomes, and management. Intensive Care Med. 2021. doi.org/10.1007/s00134-021-06503-1.
- Virginia J. Newcombe1, Neha S. Dangayach and Romain Sonneville. Neurological complications of COVID-19. Intensive Care Med (2021) 47:1021–1023. doi.org/10.1007/ s00134-021-06439-6
- Mahmoud Ammar, PharmD, BCPS, BCCCP, Gretchen L. Sacha, PharmD, BCCCP, Sarah
- Welch, PharmD, BCCCP, Stephanie N. Bass, PharmD, BCCCP, Sandra L. Kane-Gill, PharmD, MS, FCCM, FCCP, Abhijit Duggal, MD, MPH, MSc, and Abdalla A. Ammar, PharmD, BCPS, BC- CCP. Sedation, Analgesia, and Paralysis in COVID-19 Patients in the Setting of Drug Short- ages. Journal of Intensive Care Medicine. 2021, Vol. 36(2) 157-174.
- Kunal Karamchandani, Rajeev Dalal, Jina Patel, Puneet Modgil, Ashley Challeng- es in Sedation Management in Critically Ill Patients with COVID-19: a Brief Review. Current Anesthesiology Reports (2021) 11:107–115.
- John Devlin, PharmD, MCCM1; Hollis R. O’Neal Jr, MD, MS; Christopher Thomas , MD; Mary Ann Barnes Daly, MS, RN, CCRN; Joanna L. Stollings, PharmD, FCCM4; David R. Janz, MD, MS; E. Wesley Ely, MD, MS, FCCM; John C. Lin, MD. Strategies to Optimize ICU Liberation (A to F) Bundle Performance in Critically Ill Adults With Coronavirus Disease 2019. Crit Care Expl 2020; 2:e0139. DOI: 10.1097/CCE.0000
