Bệnh sản phụ khoa
Quản lý giai đoạn thứ ba của quá trình chuyển dạ sau sinh ngả âm đạo: Điều trị bằng thuốc để giảm thiểu xuất huyết
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Author: Vincenzo Berghella, MD
Section Editor: Charles J Lockwood, MD, MHCM
Deputy Editor: Vanessa A Barss, MD, FACOG
Biên dịch: BS Vũ Tài
nhathuocngocanh.com – Bài viết Quản lý giai đoạn thứ ba của quá trình chuyển dạ sau sinh ngả âm đạo: Điều trị bằng thuốc để giảm thiểu xuất huyết được dịch từ Management of the third stage of vaginal labor: Drug therapy to minimize bleeding. Tải file PDF TẠI ĐÂY.
GIỚI THIỆU
Giai đoạn thứ ba của quá trình chuyển dạ là khoảng thời gian từ khi sổ thai đến khi sồ nhau. Các biến chứng chính của giai đoạn thứ ba của quá trình chuyển dạ là:
- Băng huyết
- Sót nhau
- Lộn tử cung
Chủ đề này sẽ thảo luận về việc sử dụng thuốc đề giảm thiểu mất máu và ngăn ngừa xuất huyết sau sinh ngả âm đạo. Các khía cạnh khác của quản lý giai đoạn thứ ba, như thủ thuật đỡ bánh nhau và kẹp dây rốn, được xem xét ở chủ đề riêng (see “Management of normal labor and delivery”, section on ‘Management of the third stage of labor’). Phòng ngừa xuất huyết sau sinh mồ cũng được xem xét ờ chủ đề riêng. (See “Anesthesia for cesarean delivery”, section on ‘Prevention of postpartum hemorrhage’.)
CÁCH TIẾP CẬN CHUNG
Xử trí tích cực
Chúng tôi khuyến nên xử trí tích cực thay vì theo dõi (sinh lỹ) ờ giai đoạn thứ ba cùa chuyển dạ. Xử trí tích cực có thể được định nghĩa là dùng thuốc co hồi tử cung dự phòng ngay trước hoặc sau khi sổ nhau, thường là cùng với kéo dãy rốn có kiểm soát; một số phác đồ cũng bao gồm xoa bóp từ cung.
Thuốc co hồi tử cung là thành phần quan trọng nhất của sự kết hợp các can thiệp máy; kéo dây rốn có liên quan đến lợi ích nhỏ [ 1 ]. trong khi xoa bóp từ cung không có lợi ích rõ ràng trong việc làm giám mất máu ờ một phân tich gộp các thử nghiệm ngẫu nhiên I 2J. Tuy nhiên, do chất lượng dữ liệu hiện có tháp và không gây hại, chúng tôi tiếp tục thực hiện xoa bóp tử cung qua tháng bụng sau khi sổ nhau cho đến khi tử cung trở nên chắc và duy trì được tình trạng này, thường xảy ra trong vòng 5 phút nhưng cỏ thề mất đến 30 phút.
Mặc dù xử trí tích cực dẫn đến chảy máu tử cung ít hơn so với xử trí theo dõi và được sử dụng thường quy ở nhiều trung tâm, nhưng có sự khác biệt trong việc áp dụng điều này giữa các nơi trên thế giới [3,4]. Can thiệp hành vi nhiều mặt (bao gồm hội thảo tương tác, đào tạo thực hành, nhắc nhở lâm sàng và phản hồi) có thể gia tăng sự tuân thủ [5]..
Bằng chứng:
Trong một phân tích gộp các thử nghiệm ngẫu nhiên so sánh xử trí tích cực và theo dõi ở giai đoạn ba của chuyển dạ, xử trí tích cực đã làm giảm [6]:
- Xuất huyết ở mẹ > 1000mL (relative risk [RR] 0,34, Cl 95% 0,14-0,87; 8/1000 so với 24/1000)
- Hemoglobin mẹ sau sinh < 9 g/dL (RR 0,50, Cl 95% 0,30-0,83; 36/1000 so với 71/1000)
- Truyền máu cho mẹ (RR 0,35Cl 95% 0,22-0,55)
- Sử dụng thuốc co hồi tử cung trị liệu trong giai đoạn thứ ba hoặc trong vòng 24 giờ đầu tiên, hoặc cả hai (RR 0,19, Cl 95% 0,15-0,23)
- Mất máu mẹ trung bình khi sinh (-79 mL, Cl 95% -96 đến -62 mL)
Những lợi ích này rõ ràng nhất ở sản phụ có nguy cơ cao bị chảy máu sau sinh. Chất lượng chung của bằng chứng thấp và lợi ích không chắc chắn ở sân phụ có nguy cơ thấp chảy máu quá mức. Xử trí tích cực không làm giảm thời gian của giai đoạn thứ ba hoặc tần suất bóc rau nhân tạo, tương tự nhau đối với cà hai cách tiếp cận. Các tác dụng bất lợi tiềm tàng bao gồm tăng huyết áp tâm trương ờ mẹ, nôn, đau từ cung sau sinh và trở lại bệnh viện sau khi xuất viện vì chảy máu.
Một hạn chế quan trọng của phân tích là cỏ thề có nhiều biến thể trong gói can thiệp được coi là “xử trí tích cực”. Ví dụ, lựa chọn / liều lượng / thời gian dùng thuốc co hồi tử cung, thời điểm kẹp dây rốn vã thời điểm bắt đầu kéo dây rốn có kiểm soát. Trong khi đó, các gói can thiệp hiện nay thường được so sánh với các nỗ lực cải tiến chất lượng, nhưng chúng không giúp xác định liệu can thiệp cụ thể nào cỏ hiệu quả.
Thời điểm và lựa chọn thuốc co hồi tử cung
Thuốc co hồi tử cung có thể được dùng sau khi sinh vai trước (ưu tiên của tác giả), sau khi sổ thai hoặc sau khi sổ nhau [7]. Không nên dùng trước khi sinh vai trước vì điều này có thể làm trầm trọng thêm tình trạng đẻ khó do kẹt vai, nếu có.
Phác đồ oxytocin của tác giả là 20 đơn vị quốc tế trong 500mL nước muối 0.9% truyền tĩnh mạch trong một giờ, tiếp theo là thêm 20 đơn vị quốc tế trong 1 L dịch với tốc độ 125mL/giờ (2,5 đơn vị quốc tế/giờ) cho đến khi truyền hết dịch. Các phác đồ phố biển khác được mô tả dưới đây. (See ‘Oxytocin’ below.)
Tác giả cũng sử dụng misoprostol 200 đến 400 mcg ngậm bên má, dựa trên bằng chứng từ phân tích gộp mạng lưới năm 2018 được mô tả bên dưới [8]. Ông cho rằng sự kết hợp oxytocin ergometrine (không có sẵn ở Hoa Ký), oxytocin và methylergometrine, oxytocin và axit tranexamic , và carbetocin đơn thuần (không có sẵn ở Hoa Kỳ) là những lựa chọn thay thế hợp lý cho sự kết hợp oxytocin và misoprostol, tất cả đều có hiệu quả tương tự nhau. (See ‘Ergot alkaloids’ below and ‘Carbetocin’ below and ‘Tranexamic acid’ below.)
Oxytocin đơn thuần là tiêu chuẩn chăm sóc đề xử trí tích cực giai đoạn ba của chuyển dạ ở Hoa Kỳ [9]. Nếu chảy máu quá mức sau khi dùng oxytocin đơn thuần, thì nhanh chóng dùng thuốc co hồi tử cung thứ hai. Mặc dù dữ liệu từ phân tích gộp mạng lưới [ 8.) được mô tả bên dưới (see ‘Evidence’ below). American College of Obstetricians and Gynecologists và Society for Maternal-Fetal Medicine vần chưa khuyến cáo sử dụng hai thuốc thay cho oxytocin đơn thuần, và cách tiếp cận nãy chưa được xác định như một tiêu chuẩn chăm sóc mới ở Hoa Kỳ [10]
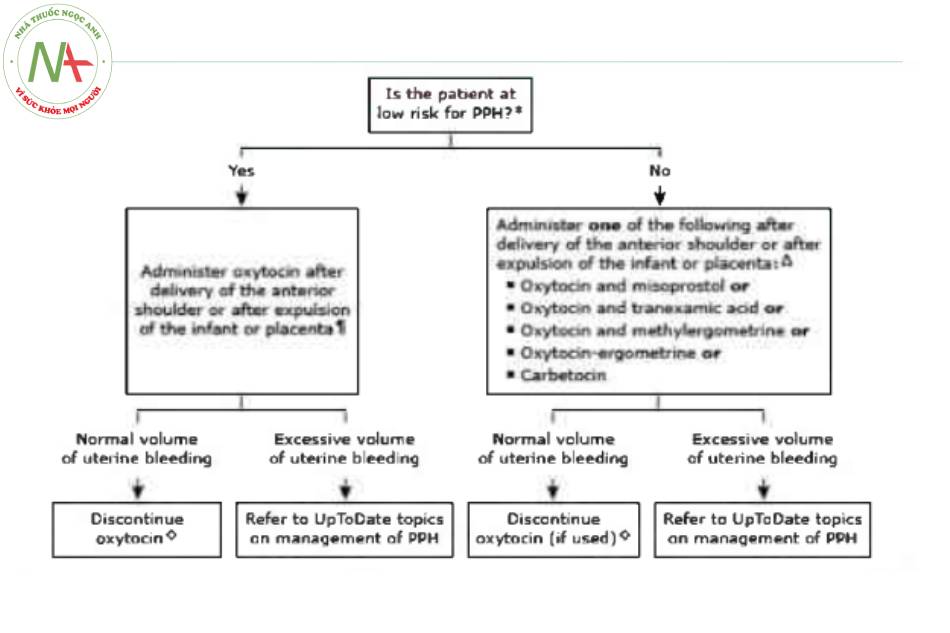
Tuy nhiên, ít nhất là đối với những bệnh nhân có nguy cơ cao bị băng huyết sau sinh (BHSS), chúng tôi đề nghị các bác sĩ lâm sàng sử dụng oxytocin đơn thuần cân nhắc sử dụng oxytocin kết hợp với misoprostol , axit tranexamic , oxytocin-ergometrine (nếu có), hoặc carbetocin (nếu có), với khả năng tăng hiệu quà của ba liệu pháp này. Không có sự đồng thuận về các tiêu chí chính xác đề phân biệt sản phụ có nguy cơ thấp bị BHSS thấp với sản phụ có nguy cơ cao; các yếu tố nguy cơ đối với BHSS được thảo luận chi tiết ờ chủ đề riêng.
Nếu chảy máu quá mức xảy ra với bất kỳ phác đồ nào, thì nên bắt đầu quản lý theo phác đồ BHSS.
Bằng chứng
Việc sử dụng kết hợp hoặc liệu pháp co hồi tử cung carbetocin được hỗ trợ bới phân tích gộp mạng lưới năm 2018 bao gồm các thử nghiệm ngẫu nhiên hoặc thừ nghiệm nhóm về hiệu quả và tác dụng phụ của các loại thuốc co hồi tử cung để ngăn ngừa BHSS phát hiện rằng oxytocin cõng với misoprostol, oxytocin cộng với ergometrine và carbetocin hiệu quả hơn trong việc làm giảm chảy máu quá mức khi sinh so với oxytocin đơn thuần [ 8].
Tỷ lệ so sánh của BHSS – 500 mL là:
- Oxytocin-ergometrine so với oxytocin – Sinh qua ngà âm đạo: 8,5 so với 12,2%; RR tất cà các lần sinh (ngả âm đạo và mổ lấy thai) 0,70, Cl 95% 0,59-0,84 (bằng chứng chất lượng trung bình).
- Carbetocin so với oxytocin – Sinh qua ngả âm đạo: 8,7 so với 12,2%; RR tất cả các lần sinh 0,72, Cl 95% 0,56-0,93 (bằng chứng chất lượng trung bình).
- Oxytocin cộng misoprostol so với oxytocin – Sinh qua ngả âm đạo: 10,1 so với 14,5%; RR tất cả các lần sinh 0,70, Cl 95% 0,58-0,86 (bằng chứng chất lượng thấp).
Đối với BHSS 54 000 mL, nhận thấy giảm mức độ giảm nguy cơ từ 12 đến 17% khi sử dụng các thuốc này so với oxytocin đơn thuần, nhưng sự khác biệt không có ý nghĩa thống kê.
Ngoài ra, sử dụng oxytocin cùng với misoprostol , oxytocin cùng với ergometrin, hoặc carbetocin đã làm giám việc dùng thêm thuốc co hồi tử cung và truyền máu so với việc chì dùng oxytocin đơn thuần.
Mặc dù oxytocin đơn thuần có liên quan đến tần suất BHSS sau sinh ngả âm đạo cao hơn 3 đến 4 điểm phần trăm so với các loại thuốc khác trong phân tích này, bằng chứng gợi ý sử dụng oxytocin đơn thuần cũng là một cách tiếp cận hợp lý, đặc biệt đối với những bệnh nhân có nguy cơ chảy máu thắp, vi nó có hiệu quà [11] và ít tác dụng phụ hơn các liệu pháp kết hợp (See ‘Oxytocin’ below). So với oxytocin đơn thuần, oxytocin-ergometrine có nguy cơ gây nôn (8,2 so với 2,8%, RR 2,93, Cl 95% 2,08-4,13) và tăng huyết áp cao hơn (20,3 so với 8,2%, RR 2,48, Cl 95% 0,89-6,88), trong khi oxytocin cộng với misoprostol có nguy cơ gây sốt cao hơn (9,1 so với 2,9%, RR 3,14, Cl 95% 2,20-4,49).
OXYTOCIN
Oxytocin có cấu trúc tương tự như vasopressin, và được bài tiết bời thùy sau tuyến yên. Kích thích thụ thể oxytocin trong cơ tử cung dẫn đến co cơ từ cung [12]. Nồng độ của các thụ thể này tăng lên theo tuổi thai và khi chuyển dạ vá ở phần đáy cao hơn đoạn dưới tử cung [13]. Khởi phát tác dụng trong vòng vài phút nhưng sẽ mất đi nhanh chóng sau khi ngừng sử dụng vi thời gian bán hủy ngắn.
Hiệu quả
Hiệu quà của oxytocin đã được xác định rõ. Trong một phân tích gộp các thử nghiệm ngẫu nhiên so sánh việc dùng oxytocin dự phòng với không dùng thuốc co hồi tử cung ở giai đoạn thứ ba, oxytocin làm giảm cả băng huyết sau sinh và nhu cầu điều trị bằng thuốc co hồi tử cung (mất máu > 500 mL: relative risk [RR] 0,51, Cl 95% 0,37-0,72; mất máu > 1000 mL: RR 0,59, Cl 95% 0,42-0,83; nhu cầu điều trị bằng thuốc co hồi tử cung: RR 0,54, Cl 95% 0,36- 0,80), mặc dù chất lượng bằng chứng từ thấp đến trung bình ( 11 ]. Như đã thảo luận ờ trên, một phân tích gộp mạng lưới cho thấy oxytocin có hiệu quả hơn khi dùng kết hợp với misoprostol hoặc ergometrin, mặc dù có những hạn chế trong phân tích này.
Cách dùng
Sử dụng oxytocin đường tĩnh mạch (IV) tốt hơn so với tiêm bắp (IM) vi nó hiệu quả hơn, liều lượng có thể chinh xác hơn và khởi phát tác dụng nhanh hơn, nhưng tiêm bắp (IM) là một lựa chọn thay thế có thể chấp nhận được đối với sản phụ không có đường truyền tĩnh mạch. Chủng tôi ưu tiên truyền IV hơn bolus IV.
Để xác định đường dùng oxytocin hiệu quà nhất, 1075 sản phụ sinh thường ở Ireland được chỉ định ngẫu nhiên nhận 10 đơn vị oxytocin bằng cách tiêm bolus tĩnh mạch trong một phút hoặc IM [ 14]. Nhóm IV có lượng máu mất trung bình sau sinh thấp hơn (385 so với 445 mL), ít chày máu hơn > 1000 mL (4,6 so với 8,1%, adjusted odds ratio [aOR] 0,54, Cl 95% 0,32-0,91), và tỷ lệ truyền máu thấp hơn (1,5 so với 4,4%, aOR 0,31, Cl 95% 0,13-0,70). số sản phụ cần điều trị bằng oxytocin IV so với IM để ngăn ngừa một ca BHSS nặng và một lần truyền máu lần lượt là 29 vả 35. Các tác dụng phụ tương tự ở cả nhóm IV và IM; nhịp tim nhanh và hạ huyết áp là những tác dụng phụ thường gặp nhất, mỗi tác dụng phụ xảy ra ờ 3% sản phụ ở mỗi nhóm.
Tiêm tĩnh mạch rốn không có tác dụng phòng ngừa BHSS [15].
Truyền tĩnh mạch
- Liều lượng và thời gian truyền oxytocin IV như một thuốc dự phòng rất khác nhau giữa các cơ sở y tế. Liều thường dùng là 10 đến 40 đơn vị quốc tế oxytocin trong 500 đến 1000 mL nước muối 9%, với tốc độ truyền được điều chỉnh lên đến 500 ml/giờ, cho đến khi tử cung co hồi [ 16 ). Sau đó, tốc độ truyền được giảm xuống (ví dụ, 1 đến 2,5 đơn vị quốc tế/giờ) miễn là duy trì được trương lực từ cung và không chảy máu quá mức. Đường truyền tĩnh mạch được loại bò khi kết thúc truyền oxytocin nếu mẹ ổn định. Mặc dù tổng thời gian truyền ở những bệnh nhân có trương lực từ cung bình thường và thể tích máu chày có thể thay đổi, thông thường tối thiểu là bốn giỡ sau sinh [ 17 ].
- Liều cao hơn đã được nghiên cứu nhưng không chứng minh được lợi ích rô ràng. Trong một thí nghiệm ngẫu nhiên so sánh hai liều oxytocin (80 đơn vị/500 mL so với 10 đơn vị 500mL truyền trong một giờ), không có sự khác biệt đáng kể giữa các liều trong kết cục chung của đờ tử cung hoặc băng huyết cần điều trị (thuốc co hồi tử cung, truyền máu, chèn ép, thuyên tắc mạch, phẫu thuật) [ 18 ị.
Tiêm bắp
- Tiêm bắp 10 đơn vị oxytocin là một lựa chọn thay thế hiệu quà cho truyền tĩnh mạch nếu không có đường truyền tĩnh mạch [ 19,20 Ị. Khởi phát tác dụng chậm hơn (ba đến bảy phút so với dưới một phút với đường tĩnh mạch), nhưng tác dụng lâm sàng kéo dài hơn, có thể trong một giờ hoặc hơn.
Tiêm bolus tĩnh mạch
Tiêm bolus tĩnh mạch Oxytocin có hiệu quà [ 21-24 ], nhưng tinh an toán của đường dùng nãy còn bị nghi ngờ do các báo cáo ca bệnh hạ huyết áp đáng kể khi tiêm nhanh có thể dẫn đến trụy tim mạch vá từ vong [ 25-28 |. Những trường hợp này xảy ra ở sản phụ thực hiện mổ lấy thai dưới gây tê trục thần kinh và có thể liên quan ít nhất một phần đến việc gây tê và bệnh lý tim mạch nền. Không có trường hợp nào được báo cáo trong một thí nghiệm trên 10D0 sản phụ sinh thường [ 14 ].
- Nêu tiêm liều bolus, liều lượng oxytocin bolus tối thiểu cỏ hiệu quả không rõ ràng nhưng dường như là < 3 đơn vị trong một phút và có thể thấp tới 0,3 đơn vị ( 29,30 |. Nếu liều tiêm bolus ban đầu không hiệu quà, có thể lặp lại một hoặc hai lần trước khi thử một loại thuốc co hồi tử cung khác. Tiêm chậm hơn ba phút đã được khuyến cáo để làm giảm các phản ứng tim mạch (hạ huyết áp và giảm chỉ số sức cản mạch hệ thống, tăng chỉ số công của tim và thất trái) liên quan đến việc tiêm bolus nhanh [31].
- Sau khi tiêm bolus, bắt đầu truyền oxytocin là phổ biến và dường như làm giảm mất máu và nhu cầu truyền máu và / hoặc dùng thêm các thuốc co hồi từ cung so với chỉ tiêm bolus [ 32,33 ]. Tuy nhiên, việc kết hợp tiêm bolus và truyền tĩnh mạch dường như không làm giảm nhu cầu sử dụng thêm thuốc co hồi tử cung so với truyền tĩnh mạch đơn thuần, mặc dù ban đầu gây ra cơn co tử cung mạnh hơn [ 34 ].
Tác dụng phụ
Tác dụng phụ của oxytocin liên quan đến liều lượng và tốc độ dùng. Giãn các tế bào cơ trơn mạch máu và giãn mạch ngoại vi có liên quan đến tình trạng đò bừng. Sử dụng nhanh oxytocin liều cao có thế gây ra các tác dụng phụ nghiêm trọng, như hạ huyết áp và nhịp tim nhanh, có thể dẫn đến thiếu máu cục bộ cơ tim. Hiếm khi, liều lượng oxytocin lớn được dùng trong một thời gian dài gây giữ nước, dần đến hạ natri máu và các hậu quả của nó .
MISOPROSTOL
Misoprostol là một chất tương tự prostaglandin E1 tổng hợp gây ra các cơn co tử cung. Tính bền nhiệt và dễ sử dụng của misoprostol có lợi thế hơn so với oxytocin và ergot alkaloid ờ những khu vực có nguồn lực thấp, nơi không có sẵn kim tiêm vô trùng và tủ lạnh.
Hiệu quả
Một phân tích gộp các thử nghiệm ngẫu nhiên phát hiện misoprostol có hiệu quả hơn già dược trong việc làm giảm mất máu quá mức sau sinh, nhưng kém hiệu quả hơn các thuốc co hồi tử cung dạng tiêm ( oxytocin , ergometrine) [ 351. Như đã thảo luận ờ trên, một phân tích gộp mạng lưới cho thấy oxytocin cộng với misoprostol có hiệu quả hơn oxytocin đơn thuần [ 8J. Sự kết hợp có thể hiệu quả hơn khi sử dụng một thuốc đơn thuần vi oxytocin đường tĩnh mạch mang lại tác dụng ban đầu nhanh chóng và misoprostol mang lại tác dụng duy trì.
Cách dùng
Misoprostol có thể được dùng đường uống, ngậm dưới lưỡi, ngậm bên má hoặc đặt trực tràng. Đặt âm đạo là không thực tế sau sinh vì chảy máu tử cung có thể cản trở sự hấp thu thuốc. Các đường uống, ngậm dưới lưỡi và ngậm bên má có tác dụng nhanh chóng, trong vòng vài phút và khởi phát nhanh hơn so với đường trực tràng.
International Federation of Obstetrics and Gynecology and the World Health Organization khuyến cáo dùng misoprostol 600mcg đường uống khi không có sẵn thuốc co hồi tử cung dạng tiêm [ 36,37 ].
Tác dụng phụ
Các tác dụng phụ thường gặp của misoprostol bao gồm rét run và sốt. sốt liên quan đến misoprostol thưởng xuất hiện trước rét run, bắt đầu trong vòng 20 phút sau khi dùng thuốc, đạt đỉnh sau một đến hai giờ, vã tự giảm trong ba giờ [ 38 Ị. Tỷ lệ sốt thay đổi tùy theo liều lượng và đường dùng và thường gặp nhất ờ bệnh nhân dùng misoprostol ngậm dưới lưỡi liều cao [39]. Trong một nghiên cứu dược lực học nhỏ, 8% bệnh nhân dùng misoprostol 200 hoặc 400 mcg ngậm dưới lưỡi xuất hiện sốt trên 39°c, trong khi 45% những người dùng 600 mcg bị sốt [40].
Ngoại trừ tăng thân nhiệt, sử dụng misoprostol dẫn đến tỷ lệ tử vong / bệnh tật nặng ở mẹ tương tự như các thuốc co hồi tử cung khác [41]. Các tác dụng phụ trên đường tiêu hóa không tăng so với giả dược trong một nghiên cứu [ 42 1, nhưng một nghiên cứu khác báo cáo gia tăng tần suất tiêu chày, xảy ra ờ 5% bệnh nhân [43].
ERGOT ALKALOIDS
Ergot alkaloids là chất đồng vận thụ thể serotonergic ờ cơ trơn, đối kháng yếu thụ thể dopaminergic, và đồng vận một phần thụ thể alpha-adrenergic. Chúng gây ra các cơn co tử cung nhanh nhịp nhãng dẫn đến co tử cung liên tục (co thắt, co cứng) ( 44 1. Các ergot alkaloid phổ biến nhất được sử dụng để phòng ngừa băng huyết sau sinh là ergometrin / ergonovine, methylergometrine /methylergonovine, và kết hợp ergometrine-oxytocin. Ergometrine-oxytocin tận dụng ưu điểm khởi phát tác dụng nhanh của oxytocin và tác dụng co hồi tử cung kéo dài của ergot alkaloid.
Hiệu quả
Hiệu quả của ergot alkaloid đã được xác định rõ ràng. Trong một phân tích gộp năm 2018 bao gồm các thử nghiệm ngẫu nhiên, so sánh với không sử dụng thuốc co hồi tử cung, sử dụng ergot alkaloid ờ giai đoạn ba của chuyển dạ làm giảm đáng kể BHSS — 500mL (relative risk (RR] 0,52, Cl 95% 0,28-0,94) và sử dụng thuốc co hồi tử cung điều trị (RR 0,37, Cl 95% 0,15- 0,90) vã tăng nồng độ hemoglobin của mẹ ở 24 đến 48 giờ sau sinh (mean difference 0,50 g/dL, Cl 95% 0,38-0,62) [ 45J. Không có sự khác biệt rõ ràng đối với BHSS 2 1000 mL và các phát hiện không nhất quán về nguy cơ sót nhau hoặc bóc rau nhân tạo. Hơn nữa, như đã thảo luận ờ trên, một phân tích gộp mạng lưới phát hiện oxytocin-ergometrine có hiệu quả nhất trong sổ các loại thuốc co hồi tử cung thường được sử dụng [ 8). (See ‘General approach’ above.)
Cách dùng
- Ergot alkaloids thường được dùng đường tiêm bắp (IM). Do tác dụng co mạch, ergot alkaloid chống chí định ở sản phụ cao huyết áp, tiền sử đau nửa đầu hoặc hiện tượng Raynaud.
- Ergometrin / ergonovine và methylergometrine / methylergonovine thường được dùng ở liều 0,2 mg IM. Khởi phát tác dụng từ hai đến năm phút. Ngoài ra, thuốc có thể được tiêm trực tiếp vào cơ tử cung.
- Có thể tiêm tĩnh mạch nhưng không được khuyến cáo do khả năng xảy ra các biến cố bất lợi nghiêm trọng trên tim mạch hoặc mạch mảu não [ 48 Ị. Cũng có thể dùng đường uống nhưng không được khuyến nghị vì phải mất 20 đến 30 phút trước khi có tác dụng trên cơ từ cung và tác dụng này không thể dự đoán được do sinh khâ dụng thay đổi [12,47]
- Thuốc kết hợp oxytocin-ergometrine (biệt dược Syntometrine), không có sẵn ờ Hoa Kỳ, bao gồm 5 đơn vị oxytocin cõng với 0,5 mg ergometrine vá được dùng IM
Tác dụng phụ
Một nhược điểm lớn của ergot alkaloid so với oxytocin là chúng có nhiều tác dụng phụ hơn, đặc biệt là tăng nguy cơ tăng huyết áp và các hậu quả của nó [ 8,45 Ị. Các tác dụng phụ khác bao gồm đau đầu, gia tăng đau bụng sau sinh cần giâm đau và nôn.
CARBETOCIN
Carbetocin, một chất tương tự oxytocin tổng hợp có tác dụng kéo dài, có các đặc tính dược lý tương tự như oxytocin tự nhiên nhưng thời gian bán thải (40 phút) dài hơn 4 đến 10 lần [ 48 ]. Nó gắn vào các thụ thể cơ trơn tử cung và đã được báo cáo lã tạo ra cơn co thắt tử’ cung trong vòng hai phút, kéo dài khoảng sáu phút, sau đó là các cơn co nhịp nhàng trong một giờ [ 49 1. Nó có sẵn ở nhiều quốc gia (nhưng không có ở Hoa Kỳ) đề ngăn ngừa đờ tử cung và băng huyết.
Ưu điểm tiềm năng của carbetocin là thời gian tác dụng dái vã có sẵn chế phẩm bền nhiệt.
Hiệu quả
Như đã tháo luận ớ trên, một phân tích gộp mạng lưới năm 2018 bao gồm các thử nghiệm ngẫu nhiên cho thấy carbetocin có hiệu quả tương đương hoặc hơn oxytocin trong việc dự phòng băng huyết sau sinh, với phổ độc tính tương tự [ 8 ] (see ‘General approach’ above). Các phân tích gộp khác bao gồm các thử nghiệm ngẫu nhiên cho thấy carbetocin làm giảm nhu cầu sử dụng thêm thuốc co hồi tử cung khi so sánh với oxytocin khi sinh mổ theo kế hoạch và không có kế hoạch [50,51].
Cách dùng
Carbetocin 100mcg được dùng tiêm tĩnh mạch trong một phút ( 48 1. Nó cũng có thể được dùng tiêm bắp.
Tác dụng phụ
Carbetocin có tác dụng phụ tương tự như oxytocin , nhưng dữ liệu hiện có còn hạn chế.
AXIT TRANEXAMIC
Bệnh viện của tác giả đã thông qua việc sử dụng axit tranexamic cùng với oxytocin để phòng ngừa băng huyết sau sinh (BHSS) trong các tình huống có nguy cơ cao (ví dụ: sinh đẻ ở bệnh nhân từ chối các sản phẩm từ máu; bệnh nhân có nguy cơ BHSS đáng kể, placenta accreta, nhau tiền đạo, hoặc BHSS trước đó), và chúng tôi đề xuất đây là một cách tiếp cận lâm sàng hợp lý ở những trường hợp có nguy cơ cao. Đối với bệnh nhân mổ lấy thai, chúng tôi tiêm tĩnh mạch 1g trong 10 phút trước khi rạch da. Đối với bệnh nhân sinh ngả âm đạo, chúng tôi dùng liều tương tự sau khi kẹp rốn.
Axit tranexamic là một loại thuốc chống tiêu huyết rất hữu ích trong việc phòng ngừa và điều trị chảy máu ở các tình huống lâm sáng khác nhau. Việc sử dụng nó đã trở thành một tiêu chuẩn chăm sóc điều trị cho sản phụ bị BHSS và cũng có triển vọng khi được sử dụng để dự phòng BHSS.
- Trong một phân tích gộp năm 2020 bao gồm các thử nghiệm ngẫu nhiên về việc sử dụng axit tranexamic dự phóng sau sinh ngả âm đạo so với già dược / không dùng axit tranexamic (bốn thí nghiệm, 4671 người tham gia), can thiệp làm giảm tỷ lệ BHSS nguyên phát (8,7 so với 11,4%, relative risk [ RR] 0,61, Cl 95% 0,41-0,91) và tổng lượng máu mất trung binh (mean difference -84,74 mL, Cl 95% -109,76 đến -59,72 mL) mả không làm tăng nguy cơ biến cố huyết khối [52] BHSS nguyên phát thường được định nghĩa là lượng máu mất ỉ- 500 mL trong 24 giờ đầu sau sinh.
- Trong một phân tích gộp năm 2015 bao gồm các thử nghiệm ngẫu nhiên ở sản phụ khỏe mạnh có nguy cơ thấp chảy máu quá mức sau mổ lấy thai theo kế hoạch (chín thử nghiệm, 2453 người tham gia) hoặc sinh tự nhiên qua ngả âm đạo (ba thừ nghiệm, 832 người tham gia) và được dùng thuốc co hồi tử cung dự phòng thường quy (thường là oxytocin ), dùng axit tranexamic dư phòng làm giảm tỷ lệ BHSS > 400 hoặc 500 mL 45% ờ các ca sinh mổ (RR 0,55, Cl 95% 0,44-0,69) và khoảng 60% ờ các ca sinh ngả âm đạo (RR 0,42, Cl 95% 0,28-0,63) so với già dược / không điều trị [ ]. ờ sản phụ sinh mổ, tỷ lệ mất máu > 1000mL cũng giảm đáng kể (RR 0,43, Cl 95% 0,23-0,78) và truyền máu (RR 0,23, Cl 95% 0,10- 0,54).
MỘT SỐ TRƯỜNG HỢP CỤ THỂ
Cơ sở vật chất y tế nghèo nàn – Các quốc gia có nguồn lực hạn chế có thể thiếu thuốc co hồi tử cung được mô tả ở trên hoặc các phương tiện thích hợp cho những thuốc cần bảo quản lạnh.
- Kích thích núm vú / cho con bú có thể làm giảm tỷ lệ băng huyết sau sinh bằng cách thúc đẩy giải phóng oxytocin nôi sinh [ 54J. Biện pháp can thiệp an toàn, rẻ tiền và dễ áp dụng này được đề xuất khi không có sẵn các thuốc co hồi tử cung hoặc bệnh nhân từ chối dùng.
- Carbetocin bền nhiệt không cần bảo quản lạnh. Nó dường như là loại thuốc co hồi tử cung được ưa tiên ở những nơi không có tủ lạnh thích hợp để vận chuyển và bảo quản thuốc. Một thử nghiệm ngẫu nhiên không thua kém đa trung tâm so sánh tiêm bắp carbetocin bền nhiệt (100 mcg) với oxytocin (với liều 10 đơn vị quốc tế) ngay sau sinh ngả âm đạo cho thấy tần suất mát máu > 500mL hoặc sử dụng thêm thuốc co hồi tử cung là tương tự ở cả hai nhóm (tương ứng 14,5 và 14,4%; relative risk [RR] 1,01, Cl 95% 0,95-1,06), phù hợp với sự không thua kém [ 55] Tần suất mất máu > 1000mL cũng tương tự (tương ứng 1,51 và 1,45%; RR 1,04, Cl 95% 0,87-1,25), nhưng sự không thua kém không được chứng minh vì Cl 95% trên vượt quá giới hạn không thua kém, có thể là do thử nghiệm không đủ khả năng chứng minh kết cục này.
- Misoprostol là một loại thuốc co hồi tử cung rẻ tiền khác không cần bảo quản lạnh. Nó có thể được dùng đường uống hoặc trực tràng, đây là một lợi thế bổ sung so với carbetocin, cần có kim tiêm để sử dụng. Tuy nhiên, misoprostol dường như kém hiệu quả hơn oxytocin [ 35 1 trong khi carbetocin bền nhiệt không thua kém oxytocin trong thử nghiệm lớn được mô tả ờ trên [ 55 ]. (See ‘Misoprostol’ above and ‘Carbetocin’ )
VAI TRÒ CỦA XOA BÓP TỬ CUNG
Mặc dù xoa bóp từ cung dự phòng sau sinh là phố biển, nhưng vẫn chưa có đủ bằng chứng để khuyến cáo mạnh thực hiện phương pháp này để phòng ngừa băng huyết sau sinh (BHSS).
- Trong một phân tích gộp năm 2018 chì gồm ba thử nghiệm ngẫu nhiên duy nhất (n = 3842 thai đơn) về xoa bóp từ cung sau sinh ngả âm đạo, xoa bóp tử cung không làm giảm BHSS ở sản phụ đã được điều trị dự phòng bằng oxytocin và kéo dây rốn có kiểm soát để phòng ngừa BHSS (mất máu > 500 mL 5,9 so với 4,0%, relative risk 1,09, Cl 95% 0,33-3,64) [ 2 1. Hơn nữa, tất cả các kết cục khác (các đánh giá khác về mất máu, sử dụng thêm thuốc co hồi tử cung và sót nhau) đều tương tự khi có hoặc không xoa bóp tử cung. Tuy nhiên, chất lượng của các thí nghiệm thu nhận là thấp.
- Không có thử nghiệm ngẫu nhiên nào phân tích tính hiệu quả của xoa bóp từ cung sau mổ lấy thai, do đó, tình an toàn và hiệu quả của nó trong trường hợp này vẫn chưa rõ.
Với dữ liệu hạn chế và không gây hại, chúng tôi tiếp tục sử dụng xoa bóp tử cung sau sổ nhau đề phòng ngừa BHSS. Sau sinh ngả âm đạo, nó thường được thực hiện qua thành bụng, thường chỉ thực hiện cho đến khi tử cung trở nên chắc, thường xảy ra trong vòng năm phút sau khi sồ nhau nhưng có thể mất đến 30 phút. Chúng tôi cũng thực hiện xoa bóp từ cung sau sinh mổ cho đến khi tử cung trở nên chắc. Điều này thường diễn ra trong vòng vài phút, có thể do bác sĩ lâm sàng xoa bóp từ cung trực tiếp khi phẫu thuật mở bụng.
TÓM TẮT VÀ KHUYẾN CÁO
- Xử trí tích cực giai đoạn thứ ba của chuyển dạ được sử dụng thường quy vì cách tiếp cận này làm giảm lượng máu mất trung bình và tỉ lệ băng huyết sau sinh (BHSS). Nó bao gồm dùng thuốc co hồi tử cung dự phỏng ngay trước hoặc sau khi sổ nhau, thường là cúng với kéo dây rốn có kiểm soát; một số phác đồ bao gồm cã xoa bóp tử cung. Thuốc co hồi tử cung là thánh phần quan trọng hơn cà; kéo dây rốn có liên quan đến một chút lợi ích, trong khi xoa bóp từ cung không được chứng minh lá làm giảm mất máu nhưng không có hại và thường được thực hiện.
- Đối với sản phụ có nguy cơ BHSS cao, chúng tôi đề nghị dùng oxytocin công với misoprostol, oxytocin cộng với axit tranexamic, oxytocin cộng với methylergometrine, ergometrine-oxytocin, hoặc carbetocin đơn thuần (nếu có) thay vì oxytocin đơn thuần để làm giảm nguy cơ mất máu quá mức sau sinh (Grade 2C). ( & algorithm 1). Sử dụng bất kỳ kết hợp thuốc nào trong số này hoặc carbetocin đơn thuần có thể dẫn đến tỷ lệ BHSS thấp hơn tương tự so với oxytocin đơn thuần và dường như cũng làm giảm nhu cầu dùng thêm thuốc co hồi tử cung hoặc truyền máu so với chì dùng oxytocin đơn thuần.
- Đối với sản phụ có nguy cơ BHSS thấp, oxytocin đơn thuần hoặc kết hợp với axit tranexamic hoặc mặt thuốc co hồi tử cung khác là một cách tiếp cận có thể chấp nhận được đề làm giảm nguy cơ mất máu quá mức sau sinh. Carbetocin đơn thuần lá lựa chọn thay thế có thể chấp nhận được, nếu có. Ưu tiên của tác giả là tránh sử dụng oxytocin đơn thuần, ngay cả ở sản phụ có nguy cơ thấp.
- Nếu chảy máu tử cung quá mức xảy ra với bất kỳ phác đồ nào, thì nên bắt đầu quản lý theo phác đổ BHSS.
- Chúng tôi đề nghị sử dụng oxytocin đường tĩnh mạch (IV) hơn là tiêm bắp (IM) (Grade 2B). Tuy nhiên, tiêm bắp là một lựa chọn thay thế có thể chấp nhận được đối với sản phụ không có đường truyền tĩnh mạch. Chúng tôi ưu tiên truyền IV hơn tiêm bolus.
- Ergot alkaloid chống chỉ định ờ sàn phụ bị tăng huyết áp, tiền sử đau nửa đầu hoặc hiện tượng Raynaud. Một nhược điểm chinh của những loại thuốc này là chúng có liên quan đến việc gia tăng tần suất tăng huyết áp, đau cần giảm đau và nôn.
- Carbetocin, một chất tương tự oxytocin tổng hợp có tác dụng kéo dài, có các đặc tính dược lý tương tự như oxytocin tự nhiên, nhưng thời gian bán hủy (40 phút) dài hơn 4 đến 10 lần. Nó có hiệu quả tương đương hoặc hơn oxytocin để ngăn ngừa BHSS, với phố độc tính tương tự.
- Carbetocin bền nhiệt có lợi ở những khu vực có nguồn lực hạn chế, nơi mà các loại thuốc cần phải được bảo quản lạnh nhưng không thể thực hiện được. Tốt hơn là misoprostol vì nó không thua kém oxytocin trong một thí nghiệm lớn, nhưng nó cần dùng đường tiêm.
- Misoprostol dùng đường uống, ngậm bên má, ngậm dưới lưỡi hoặc trực tràng kém hiệu quả hơn so với thuốc co hồi tử cung dùng đường tiêm đề phòng ngừa BHSS. Tuy nhiên, nó rẻ tiền, dễ sử dụng và không cần bảo quản lạnh. Do đó, sử dụng misoprostol có lợi ở các nước có nguồn lực hạn chế, nơi mà các loại thuốc phải được bảo quản lạnh hoặc cần kim tiêm / tiêm tĩnh mạch có thể trở thành vấn đề nan giải. Tổ chức y tế thế giới đề nghị sử dụng một liều duy nhất 600mcg đường uổng.
THAM KHẢO
- Hofmeyr GJ, Mshweshwe NT, Gulmezoqlu AM. Controlled cord traction for the third stage of labour Cochrane Database Svst Rev 2015; 1:CD008020.
- Saccone G, Caissutti c, Ciardulli A, et al. uterine massage as part of active management of the third stage of labour for preventing postpartum haemorrhage during vaginal delivery: a systematic review and meta-analysls of randomised trials. BJOG 2018; 125:778
- Bellzan M, Meier A, Althabe F, et al. Facilitators and barriers to adoption of evidencebased perinatal care in Latin American hospitals: a gualitative study. Health Educ Res 2007; 22:839.
- Festln MR, Lumbiqanon p, Tolosa JE, et al International survey on variations in practice of the management of the third stage of labour. Bull World Health Organ 2003; 81:286.
- Althabe F, Buekens p, Berqel E, et al. A behavioral intervention to Improve obstetrical care. N Engl J Med 2008; 358:1929.
- Begley CM, Gyte GM, Devane D, etal. Active versus expectant management for women in the third stage of labour. Cochrane Database Svst Rev 2019; 2:CD007412.
- Soltani H, Hutchon DR, Poulose TA. Timing of prophylactic uterotonics for the third stage of labour after vaginal birth, Cochrane Database Syst Rev 2010; :CD006173.
- Gallos ID, Papadopoulou A, Man R, et al. uterotonic agents for preventing postpartum haemorrhage: a network meta-analysis. Cochrane Database Syst Rev 2018; 12:CD011689.
- Committee on Practice Bulletins-Obstetrics, Practice Bulletin No. 183: Postpartum Hemorrhage. Obstet Gynecol 2017; 130:e168. Reaffirmed 2019.
- Cipriani A, Higgins JP, Geddes JR, Salanti G. Conceptual and technical challenges in network meta-analysis. Ann Intern Med 2013; 159:130.
- Salati JA, Leathersich SJ, Williams MJ, et al. Prophylactic oxytocin for the third stage of labour to prevent postpartum haemorrhage. Cochrane Database Svst Rev 2019; 4:CD001808.
- de Groot AN, van Dongen PW, Vree TB, et al. Ergot alkaloids. Current status and review of clinical pharmacology and therapeutic use compared with other oxytocics in obstetrics and gynaecology. Drugs 1998; 56:523.
- Arias F. Pharmacology of oxytocin and prostaglandins Clin Obstet Gynecol 2000; 43:455,
- Adnan N, Conlan-Trant R, McCormick c, et al. Intramuscular versus intravenous oxytocin to prevent postpartum haemorrhage at vaginal delivery: randomised controlled trial. BMJ 2018; 362:k3546.
- Mori R, Nardin JM, Yamamoto N, et al. Umbilical vein injection for the routine management of third stage of labour. Cochrane Database Syst Rev 2012; :CD0Q6176.
- Safe Motherhood Iniative. Maternal Safety Bundle for Obstetric Hemorrhage. 2015 https://www.acog .org/-/media/Distri Cts/D Istrl ct-l l/Public/S MI/V2/HE M SI ideSetNo v20 15.pdf?dmc=1&ts=20180723T1345566682 (Accessed on July 23, 2018).
- Guidelines for oxytocin administration after birth: AWHONN practice brief number 2. J Obstet Gynecol Neonatal Nurs 2015; 44:161.
- Tita AT, Szychowski JM, Rouse DJ, et al. Higher-dose oxytocin and hemorrhage after vaginal delivery: a randomized controlled trial, Obstet Gynecol 2012; 119:293.
- World Health Organization . WHO recommendations for the prevention and treatment of postpartum haemorrhage. Geneva: WHO; 2012.
- Royal College of Obstetricians and Gynaecologists . Prevention and management of po stpartum haemorrhage. Green-top Guideline. London: RCOG; 2009.
- Davies GA, Tessier JL, Woodman MC, et al. Maternal hemodynamics after oxytocin bolus compared with infusion in the third stage of labor: a randomized controlled trial Obstet Gynecol 2005; 105:294,
- Nordstrom L, Foqelstam K, Fridman G, et al. Routine oxytocin in the third stage of labour: a placebo controlled randomised trial, Br J Obstet Gynaecol 1997; 104:781.
- Balkl M, Ronayne M, Davies s, et al. Minimum oxytocin dose regulrement after cesarean delivery for labor arrest. Obstet Gynecol 2006; 107:45,
- Pierre F, Mesnard L, Body G. For a systematic policy of t.v. oxytocin Inducted placenta deliveries in a unit where a fairly active management of third stage of labour is yet applied: results of a controlled trial, Eur J Obstet Gynecol Reprod Biol 1992; 43:131.
- Archer TL, Knape K, Liles D, et al. The hemodynamics of oxytocin and other vasoactive agents during neuraxial anesthesia for cesarean delivery: findings in SIX cases. Int J Obstet Anesth 2008; 17:247.Lewis G. Why Mothers Die 1997-1999: Confidential Enquiries into Maternal Deaths in th e UK, Drife JO (Ed), RCOG Press, London 2001.
- Jonsson M, Hanson u, Lidell c, Nordén-Lindeberq s. ST depression at caesarean section and the relation to oxytocin dose. A randomised controlled trial. BJOG 2010: 117:76,
- Svanstrốm MC, Biber B, Hanes M, et al. Signs of myocardial ischaemia after injection of oxytocin: a randomized double-blind comparison of oxytocin and methylerqometrine during Caesarean section. Br J Anaesth 2008; 100:683.
- Butwick AJ, Coleman L, Cohen SE, etal, Minimum effective bolus dose of oxytocin during elective Caesarean delivery, Br J Anaesth 2010; 104:333.
- Stephens LC, Bruessel T, Systematic review of oxytocin dosing at caesarean section Anaesth Intensive Care 2012; 40:247.
- McLeod G, Munishankar B, MacGregor H, Murphy DJ. Maternal haemodynamics at elective caesarean section: a randomised comparison of oxytocin 5-unit bolus and placebo infusion with oxytocin 5-unit bolus and 30-unit infusion. Int J Obstet Anesth 2010; 19:155.
- Sheehan SR, Montgomery AA, Carey M, et al Oxytocin bolus versus oxytocin bolus and infusion for control of blood loss at elective caesarean section: double blind, placebo controlled, randomised trial. BMJ 2011; 343:d4661.
- Gúngõrdúk K, Asicioglu o, Celikkol o, et al. Use of additional oxytocin to reduce blood loss at elective caesarean section: A randomised control trial. Aust N z J Obstet Gynaecol 2010; 50:36.
- King KJ, Douglas MJ, Unger w, et al. Five unit bolus oxytocin at cesarean delivery in women at risk of atony: a randomized, double-blind, controlled trial. Anesth Analg 2010; 111:1460.
- Tunqalp 0, Hofmeyr GJ, Gulmezoqlu AM. Prostaglandins for preventing postpartum haemorrhage. Cochrane Database Svst Rev 2012; :CD000494,
- New FIGO Guidelines for Misoprostol Use https://www.mhtf.org/2017/06/29/new-figo-g uidelines-for-misoprostol-use/ (Accessed on July 23, 2018).
- WHO recommendations: intrapartum care for a positive childbirth experience. 2018 htt p://who. I nt/reproductivehea Ith/pu blications/intrapartu m -ca re-guidel I nes/en/ (Acc essed on July 23, 2018).
- Durocher J, Bynum J, León w, et al. High fever fol lowing postpartum administration of sublingual misoprostol BJOG 2010; 117:845.
- Elati A, Weeks A. Risk of fever after misoprostol for the prevention of postpartum hemorrhage: a meta-analysis. Obstet Gynecol 2012: 120:1140.
- Elatl A, Elmahaishi MS, Elmahaishi MO, et al. The effect of misoprostol on postpartum contractions: a randomised comparison of three sublingual doses. BJOG 2011; 118:466.
- Hofmevr GJ, Gulmezoglu AM, Novikova N, Lawrie TA. Postpartum misoprostol for preventing maternal mortality and morbidity. Cochrane Database Syst Rev 2013; :CD008982.
- Patted ss, Goudar ss, Naik VA, et aL Side effects of oral misoprostol for the prevention of postpartum hemorrhage: results of a communitv-based randomised controlled trial in rural India. J Matern Fetal Neonatal Med 2009; 22:24.
- Lumbiqanon p, Villar J, Piaqqio G, et al. side effects of oral misoprostol during the first 24 hours after administration In the third stage of labour. BJOG 2002; 109:1222.
- den Hertog CE, de Groot AN. van Donqen PW. History and use of oxvtocics. Eur J Obstet Gynecol Reprod Biol 2001; 94:8,
- Liabsuetrakul T, Choobun T, Peeyananịarassri K, Islam QM. Prophylactic use of ergot alkaloids in the third stage of labour. Cochrane Database Syst Rev 2018; 6:CD005456.
- Vallera c, Choi LO, Cha CM, Hong RW. uterotonic Medications: Oxytocin, Methyl ergonovine, Carboprost, Misoprostol. Anesthesiol Clin 2017; 35:207.
- de Groot AN, The role of oral (methyl)erqometrine in the prevention of postpartum haemorrhage. Eur J Obstet Gynecol Reprod Biol 1996; 69:31.
- Rath w. Prevention of postpartum haemorrhage with the oxytocin analogue carbetocln. Eur J Obstet Gynecol Reprod Biol 2009; 147:15.
- Hunter DJ, Schulz p, Wassenaar w. Effect of carbetocin, a long-acting oxytocin analog on the postpartum uterus. Clin Pharmacol Ther 1992; 52:60.
- Onwochei ON, Van Ross J, Singh PM, et al. Carbetocin reduces the need for additional uterotonics in elective caesarean delivery: a systematic review, meta-analysis and trial sequential analysis of randomised controlled trials. Int J Obstet Anesth 2019; 40:14,
- Onwochei DN, Owolabt A, Singh PM, Monks DT. Carbetocin compared with oxytocin in non-elective Cesarean delivery: a systematic review, meta-analysis, and trial sequential analysis of random ized-controlled trials. Can J Anaesth 2020; 67:1524.
- Saccone G, Della Corte L, D’Alessandro p, et al. Prophylactic use of tranexamic acid after vaginal delivery reduces the risk of primary postpartum hemorrhage, J Matern Fetal Neonatal Med 2020; 33:3368.
- Novikova N, Hofmeyr GJ, Cluver c. Tranexamic acid for preventing postpartum haemorrhage. Cochrane Database Syst Rev 2015; :CD007872.
- Irons DW, Sriskandabalan p, Bui lough CH. A simple alternative to parenteral oxytoclcs for the third stage of labor. I nt J Gynaecol Obstet 1994; 46:15.
- Widmer M, Piaqqlo G, Nguyen TMH, et al. Heat-Stable Carbetocin versus Oxytocin to Prevent Hemorrhage after Vaginal Birth. N Engl J Med 2018; 379:743.
- Saccone G, Caissutti c, Clardulll A, Berqhella V, Uterine massage for preventing postpartum hemorrhage at cesarean delivery: Which evidence? Eur J Obstet Gynecol Reprod Biol 2018; 223:64.