Tổng số phụ: 0 đ
Bệnh sản phụ khoa
Kết quả điều trị u xơ cơ tử cung bằng cắt tử cung nội soi và đường âm đạo tại Bệnh viện Phụ sản Thanh Hóa
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Kết quả điều trị u xơ cơ tử cung bằng cắt tử cung nội soi và đường âm đạo tại Bệnh viện Phụ sản Thanh Hóa – Tải file PDF Tại đây.
Nguyễn Anh Tuấn – Bệnh viện Phụ sản Thanh Hóa.
ĐẶT VẤN ĐỀ
Cắt tử cung chiếm một vị trí quan trọng trong phẫu thuật phụ khoa [1] và là phẫu thuật được thực hiện thường xuyên chỉ sau mổ lấy thai [2]. Cho tới nay, có nhiều phương pháp cắt tử cung, ngoài phương pháp cổ điển là cắt tử cung đường mở bụng, hiện nay các phương pháp cắt tử cung bằng can thiệp ít xâm lấn rất phát triển trên thế giới như: cắt tử cung nội soi, cắt tử cung đường âm đạo, cắt tử cung dưới sự hướng dẫn của robot.
Từ khi Reich thực hiện ca đầu tiên cắt tử cung nội soi vào năm 1989 đến nay cắt tử cung nội soi đã phát triển mạnh mẽ về mặt kỹ thuật và trang thiết bị, dụng cụ nội soi và có thể thực hiện được các kỹ thuật bao gồm: cắt tử cung đường âm đạo dưới hướng dẫn của nội soi và cắt tử cung hoàn toàn qua nội soi [3]. Cắt tử cung đường âm đạo được sử dụng phổ biến trong điều trị bệnh lý sa tử cung, mặc dù đã được chứng minh về sự an toàn và hiệu quả song nó vẫn còn chưa được sử dụng nhiều trong phẫu thuật các bệnh lý tử cung không sa [4].
Tại Bệnh viện Phụ Sản Thanh Hóa trước đây đã có nghiên cứu về cắt tử cung nội soi và đường âm đạo tại bệnh viện. Tuy vậy, việc lựa chọn phương pháp phẫu thuật nào vẫn đang còn theo sở thích, sở trường mỗi phẫu thuật viên đôi khi chưa phù hợp với bệnh nhân và chưa có nghiên cứu nào so sánh hai phương pháp cắt tử cung này tại bệnh viện. Vì vậy, để có cái nhìn cụ thể ưu nhược điểm của mỗi phương pháp cắt tử cung giúp cho việc lựa chọn bệnh nhân một cách hợp lý nhất, chúng tôi thực hiện đề tài: “Kết quả điều trị u xơ cơ tử cung bằng cắt tử cung nội soi và đường âm đạo tại Bệnh viện Phụ sản Thanh Hóa” với mục tiêu: so sánh kết quả cắt tử cung nội soi và cắt tử cung đường âm đạo trong điều trị u xơ cơ tử cung tại Bệnh viện Phụ sản Thanh Hóa.
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Đối tượng nghiên cứu
Tiêu chuẩn lựa chọn
Tất cả các bệnh nhân được chỉ định thực hiện cắt tử cung bằng phẫu thuật nội soi hoặc đường âm đạo do bệnh lý u xơ tử cung bao gồm:
+ U xơ tử cung có biến chứng: rong kinh, rong huyết, chèn ép tiểu khung
+ U xơ tử cung có triệu chứng điều trị nội khoa thất bại
Giải phẫu bệnh là u cơ trơn tử cung hoặc bệnh tuyến cơ tử cung (Adenomyosis).
Tiêu chuẩn loại trừ
- Ở cả hai phương pháp phẫu thuật
- Bệnh nhân có bệnh toàn thân nặng: thiếu máu nặng ( Hb < 70 g/l, glucose máu > 12 mmol/l, rối loạn hô hấp, tim mạch, tăng huyết áp nặng, rối loạn đông máu…)
- Dính tiểu khung nhiều do tiền sử phẫu thuật nhiều lần, khối lạc nội mạc tử cung…
- Các bệnh lý ác tính ở tử cung, cổ tử cung, buồng trứng.
- U xơ cơ tử cung + có thai.
- Cắt tử cung đường âm đạo
- Các trường hợp có bệnh lý sa các tạng chậu (Pelvic organs prolapse – POP)
- Kích thước tử cung to tương đương có thai > 12 tuần.
- Âm đạo chật hẹp, tử cung di động kém, di tật bẩm sinh (tử cung hai sừng, tử cung đôi, không có âm đạo…), tiền sử dò bàng quang – âm đạo, âm đạo – trực tràng.
Phương pháp nghiên cứu
Thiết kế nghiên cứu: nghiên cứu mô tả cắt ngang, có so sánh.
Cỡ mẫu: phương pháp chọn mẫu thuận tiện.
Các bước tiến hành nghiên cứu:
Bước 1. Phân bệnh nhân làm 2 nhóm theo 2 phương pháp phẫu thuật.
Bước 2. Chuẩn bị trước phẫu thuật: khám xét toàn diện, hoàn tất hồ sơ và các xét nghiệm chẩn đoán bệnh, các xét nghiệm trước phẫu theo quy định.
Bước 3. Tiến hành phẫu thuật theo phương pháp cắt tử cung qua đường âm đạo và cắt tử cung toàn phần qua đường nội soi.
Bước 4. Đánh giá kết quả phẫu thuật được tiến hành thông qua một số công việc sau:
- Tính thời gian phẫu thuật.
- Theo dõi các tai biến trong và sau phẫu thuật.
- Cân tử cung sau khi cắt.
- Xét nghiệm lại công thức máu sau 24h.
- Theo dõi và đánh giá bệnh nhân sau phẫu thuật cho đến khi ra viện.
- Dặn dò bệnh nhân những dấu hiệu cần tái khám sớm trong tuần đầu sau khi ra viện như sốt, ra dịch âm đạo bất thường.
Xử lý và phân tích số liệu
Số liệu được làm sạch, mã hóa, nhập và xử lý trên phần mềm SPSS 26.0. Các test kiểm định được sử dụng trong nghiên cứu: Test X2 (Chi Square), student’s t test, phương trình hồi quy tuyến tính với hệ số tương quan r.
==>> Xem thêm: Đặc điểm lâm sàng và kết quả điều trị chửa ngoài tử cung phối hợp chửa trong buồng tử cung
KẾT QUẢ NGHIÊN CỨU
Bảng 1. Các đặc điểm của đối tượng nghiên cứu
| Đặc điểm đối tượng nghiên cứu | CTCNS (n = 134) | CTCĐAĐ (n = 53) | p |
| Tuổi | 45,6 ± 5,5 | 45,8 ± 5,3 | 0,75 a |
| BMI | 21,4 ± 2,1 | 21,2 ± 2,3 | 0,61 a |
| Tiền sử phẫu thuật tiểu khung (mổ lấy thai, cắt tử cung, u buồng trứng, viêm ruột thừa…) | 15 (14,9%) | 2 (3,8%) | 0,033 b |
| Chưa có con | 2 (1,5%) | 0 (0%) | |
| 1 con | 6 (5%) | 1 (1,9%) | 0,035 b
(OR = 2,16)
|
| 2 con | 102 (76,1%) | 35 (66%) | |
| > 3 con | 24 (17,9%) | 17 (32,1%) | |
| a: students t test b: Test X2 | |||
Không có sự khác nhau về tuổi và BMI trung bình giữa 2 nhóm bệnh nhân. Tỷ lệ bệnh nhân có phẫu thuật vùng tiểu khung trước đó trong CTCNS cao hơn nhóm bệnh nhân CTCĐAĐ. Tất cả bệnh nhân CTCĐAĐ đều đã sinh con.
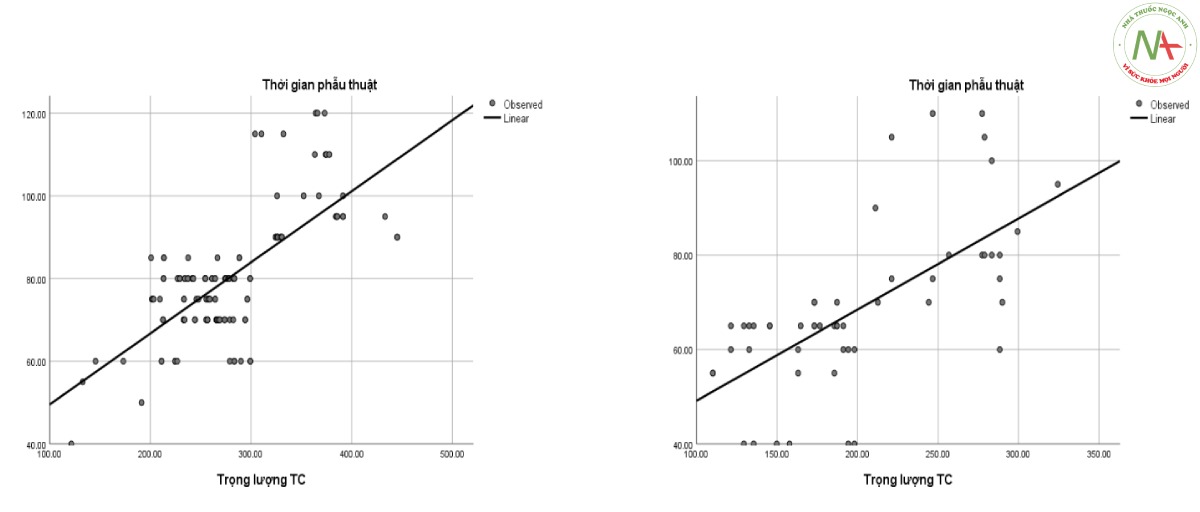
Trọng lượng trung bình tử cung trong CTCNS là 277 ± 59,5 (gr) cao hơn CTCĐAĐ là 200,7 ± 58,9 (gr) (p < 0,001). Thời gian phẫu thuật trong CTCNS là 80 ± 14,5 (phút) cao hơn CTCĐAĐ là 68,8 ± 17,3 (phút).
Thời gian phẫu thuật và trọng lượng tử cung có mối tương quan tuyến tính thuận ở cả hai phương pháp. Phương trình tương quan trong CTCNS: y = 0,172x + 32,353 (r = 0,707, p < 0,001), CTCĐAĐ: y = 0,193x + 29,833 (r = 0,656, p < 0,001) với y: thời gian phẫu thuật, x: trọng lượng tử cung sau mổ.
Bảng 2. Tỷ lệ cắt phần phụ trong phẫu thuật
| Xử trí phần phụ | Cắt tử cung nội soi | Cắt tử cung đường âm đạo | ||
| n | % | n | % | |
| Để lại 2 phần phụ | 87 | 64,9 | 45 | 84,9 |
| Cắt 1 phần phụ | 7 | 5,2 | 1 | 1,9 |
| Cắt 2 phần phụ | 40 | 29,9 | 7 | 13,2 |
| Tổng | 134 | 100 | 53 | 100 |
Tỷ lệ cắt phần phụ (1 hoặc 2 phần phụ) trong CTCNS cao hơn trong CTCĐAĐ (p = 0,026).
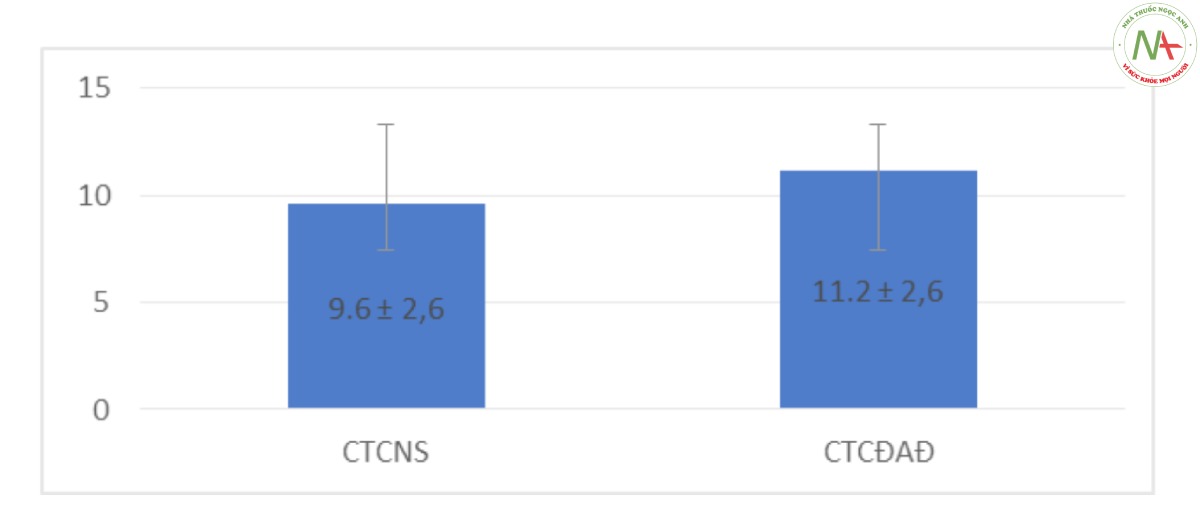
Loại trừ 3 trường hợp CTCNS và 1 trường hợp CTCĐAĐ có truyền máu trong và sau mổ. Nồng độ Hb giảm sau mổ trung bình trong CTCNS thấp hơn trong CTCĐAĐ (p < 0,001).
Bảng 3. Mức độ đau sau mổ (theo VAS)
| Mức độ đau theo thang điểm VAS (cm) (Mean ± Sd) | p | ||
| CTCNS (n = 134) | CTCĐAĐ (n = 53) | ||
| Ngày thứ nhất | 5,6 ± 1,2 | 6,7 ± 1 | < 0,001 |
| Ngày thứ hai | 2,8 ± 0,4 | 2,9 ± 0,7 | 0,378 |
| Ngày thứ ba | 1,4 ± 0,5 | 1,4 ± 0,6 | 0,717 |
Mức độ đau sau mổ ngày thứ nhất ở những bệnh nhân CTCĐAĐ nhiều hơn trong CTCNS. Không có sự khác nhau về mức độ đau ở ngày thứ 2 và thứ 3 sau mổ của 2 nhóm bệnh nhân.
Hồi phục sau mổ
- Trung tiện sau mổ: hầu hết bệnh nhân trung tiện được trong 24h sau mổ (CTCNS: 81,2%, CTCĐAĐ: 77,6%). Số còn lại đều trung tiện trong vòng 48 – 72h sau mổ.
- Hồi phục vận động sau mổ: có 96% bệnh nhân CTCĐAĐ nằm một chỗ vào ngày thứ nhất sau mổ trong khi CTCNS có 56,8% bệnh nhân có thể ngồi dậy và 36,3% bệnh nhân có thể đi lại trong ngày thứ nhất sau mổ.
Tỷ lệ thành công và biến chứng các phương pháp phẫu thuật.
- Trong số trường hợp CTCNS có 3 ca phải chuyển mổ mở: 2 trường hợp do dính tiểu khung nhiều, 1 trường hợp nhân xơ lớn mặt trước đoạn eo, che lấp phẫu trường. Trong số ca CTCĐAĐ có 1 ca chuyển mổ mở do dính nhiều tiểu khung.
- Tai biến: trong số bệnh nhân CTCNS, có 1 ca tai biến tổn thương bàng quang trong mổ, 2 ca bị rò niệu quản sau mổ. Có 2 trường hợp CTCĐAĐ bị tụ máu mỏm cắt sau mổ và không có trường hợp nào bị tổn thương đường tiết niệu.
==>> Xem thêm: Nhận xét các trường hợp cắt tử cung hoàn toàn sau LEEP tại Bệnh viện Phụ sản Trung ương
BÀN LUẬN
Nghiên cứu của chúng tôi cho thấy không có sự khác nhau về tuổi trung bình giữa 2 nhóm bệnh nhân. Điều này có thể dễ hiểu do 2 nhóm bệnh nhân đều liên quan tới bệnh lý tử cung mà chủ yếu là UXCTC, mặt bệnh này thường xuất hiện vào lứa tuổi trung niên.
Chỉ số BMI trung bình ở hai nhóm bệnh nhân trong nghiên cứu của chúng tôi tương đương với nghiên cứu của Lê Thị Hòa và Trương Quang Vinh [5] và thấp hơn các nghiên cứu của Birsen Bilge [6], Oby Nagar [7], Adnan Orhan [8] do đặc điểm thể hình con người Việt Nam nhỏ hơn so với các nước bên châu Âu, Ấn Độ.
Nghiên cứu của chúng tôi có 14,9% trường hợp CTCNS và 2 trường hợp (3,8%) CTCĐAĐ có tiền sử phẫu thuật vùng tiểu khung trong khi nghiên cứu của Adnan Orhan có tới 71,6% ca CTCNS và 71,8% ca CTCĐAĐ có tiền sử phẫu thuật ổ bụng [8]. Trong nghiên cứu của Birsen Bilge cũng có tới 37,5% ca CTCNS và 30% ca CTCĐAĐ có tiền sử phẫu thuật ổ bụng [6].
Về số con, số bệnh nhân CTCĐAĐ có tỷ lệ > 3 con nhiều gấp 2,16 lần so với nhóm bệnh nhân CTCNS. Điều này là do phụ nữ càng đẻ nhiều, âm đạo càng rộng, giãn nở tốt nên thuận lợi hơn cho việc CTCĐAĐ, do đó xu hướng chúng tôi thường chọn những phụ nữ đẻ nhiều lần để chỉ định CTCĐAĐ.
Trong nghiên cứu của chúng tôi, trọng lượng tử cung trung bình sau phẫu thuật trong nhóm CTCNS cao hơn so với CTCĐAĐ. Điều này phù hợp với kỹ thuật CTCNS với tầm quan sát rộng, có thể kiểm soát tốt nên áp dụng được với tử cung có kích thước và trọng lượng lớn hơn so với CTCĐAĐ. Trọng lượng tử cung trung bình ở cả 2 nhóm bệnh nhân đều thấp hơn trong nghiên cứu của Oby Nagar (CTCNS: 465,93 gr, CTCĐAĐ: 469,33 gr) [7] và Sailofsky (CTCNS: 384 gr, CTCĐAĐ: 376 gr) [9] do kinh nghiệm, điều kiện trang thiết bị tốt hơn ở các nước phát triển.
Thời gian phẫu thuật ở nhóm CTCNS cao hơn nhóm CTCĐAĐ do CTCĐAĐ chúng tôi thường lựa chọn những bệnh nhân có tử cung nhỏ hơn nhiều so với CTCNS. Thêm vào đó thao tác tiếp cận CTCĐAĐ nhanh hơn CTCNS. Thời gian phẫu thuật ở cả 2 phương pháp trong nghiên cứu chúng tôi thấp hơn nghiên cứu của Birsen Bilge (CTCNS: 156.63 phút, CTcĐaĐ: 37,54 phút) [6], và Oby Nagar (CTCNS: 100.76 phút, CTCđAđ: 71,57 phút) [7]. Do điều kiện về trình độ và trang thiết bị phẫu thuật tại bệnh viện chúng tôi thường lựa chọn những trường hợp dễ hơn như kích thước tử cung nhỏ, ít sẹo mổ cũ khác với những nghiên cứu của tác giả khác khi lượng lượng bệnh nhân có tiền sử phẫu thuật ổ bụng, kích thước tử cung lớn nhiều hơn so với nghiên cứu của chúng tôi do đó thời gian thực hiện phẫu thuật trung bình trong nghiên cứu của chúng tôi thấp hơn so với các nghiên cứu khác.
Xử trí phần phụ trong phẫu thuật cắt tử cung tùy thuộc vào nhiều yếu tố trong đó chủ yếu dựa vào tuổi đối tượng nghiên cứu và tình trạng phần phụ trong phẫu thuật. Phần lớn bệnh nhân trong nghiên cứu chúng tôi để lại 2 phần phụ trong cả 2 nhóm. Những trường hợp cắt 2 phần phụ trong CTCNS gồm 29 trường hợp > 50 tuổi và 9 trường hợp < 50 tuổi nhưng có u buồng trứng 2 bên kèm theo hoặc phần phụ bị tổn thương, viêm dính nặng. Trong CTCĐAĐ có 7 trường hợp cắt 2 phần phụ gồm 6 bệnh nhân > 50 tuổi và 1 bệnh nhân < 50 tuổi có u buồng trứng 2 bên kèm theo. Các trường hợp còn lại cắt 1 phần phụ đều có tổn thương 1 bên buồng trứng (u buồng trứng, tổn thương viêm dính nặng).
Đánh giá lượng máu mất trong mổ trong PTNS có thể ước tính bằng lượng dịch trong bình hút trừ đi lượng dịch đưa vào ổ bụng. Tuy nhiên, trong CTCĐAĐ, việc ước tính lượng máu mất là việc khó, tại bệnh viện chúng tôi không thực hiện được. Vì vậy, chúng tôi ước tính lượng máu mất trong mổ thông qua sự sụt giảm nồng độ Hb sau mổ 24h. Biểu đồ 2 cho thấy lượng máu mất trung bình trong CTCĐAĐ nhiều hơn so với CTCNS. Điều này là do trong CTCĐAĐ có tầm quan sát hạn chế nên việc cầm máu, khống chế chảy máu khó hơn trong CTCNS, thêm vào đó phần nhiều phẫu thuật viên tại bệnh viện chúng tôi không có thói quen sử dụng dao điện trong CTCĐAĐ. Nghiên cứu của chúng tôi giống với nghiên cứu của Chattopadhyay S [10] nhưng khác với nghiên cứu của Oby Nagar [7] và Hyo-Shin Kim [11] khi mà lượng máu mất trong mổ trong CTCĐAĐ thấp hơn CTCNS.
Bảng 3 cho thấy, mức độ đau (theo VAS) ngày thứ nhất ở những bệnh nhân CTCĐAĐ cao hơn so với CTCNS. Nghiên cứu của chúng tôi giống với nghiên cứu của Shibram Chattopadhyay [10] (CTCNS: 5,35 ± 0,81, CTCĐAĐ: 6,56 ± 0,197) và nghiên cứu của Oby Nagar [7] (CTCNS: 2,87, CTCĐAĐ: 5,2). Trong cắt tử cung, đau do tác động lực lên hệ thống các dây chằng treo tử cung được chi phối bằng đám rối hạ vị gây nên cơn đau nội tạng, kết hợp đau do vết rạch vùng bụng chậu. Trong PTNS đau còn do CO2 kích thích cơ hoành. Trong CTCĐAĐ, đau còn do lực tác động lên đáy chậu và âm đạo chi phối bởi đám rối hạ vị và thần kinh âm hộ. Có lẽ vì điều này nên vấn đề hồi phục vận động sau mổ ở những bệnh nhân CTCNS tốt hơn so với CTCĐAĐ. Vấn đề trung tiện sau mổ, hầu hết bệnh nhân của chúng tôi trung tiện được trong vòng 24h sau mổ (CTCNS: 81,2%, CTCĐAĐ: 77,6%). Liệt ruột sau mổ liên quan tới các yếu tố như thời gian phẫu thuật, kỹ thuật mổ, vấn đề gây tê gây mê.
Trong số các trường hợp mổ nội soi có 3 ca phải chuyển mổ mở do dính nhiều tiểu khung, gỡ dính nguy cơ tổn thương các tạng cao. 1 ca nhân xơ lớn mặt trước đoạn eo, che lấp phẫu trường. Có 1 ca CTCĐAĐ phải chuyển mổ mở cũng vì lý do trên. Có 3 trường hợp CTCNS có tai biến tổn thương tiết niệu: 1 trường hợp có tổn thương bàng quang trong mổ, 2 trường hợp phát hiện rò niệu quản sau mổ. Trường hợp tổn thương bàng quang trong mổ do bóc tách gỡ dính bàng quang ở bệnh nhân có vết mổ cũ, bàng quang treo cao. Bệnh nhân được kiểm tra bằng bơm xanh methylen vào bàng quang phát hiện có lỗ thủng nhỏ. Tuy nhiên do lỗ thủng nhỏ nên bệnh nhân không can thiệp trong mổ mà được điều trị bằng đặt sonde tiểu liên tục 7 ngày sau mổ. Sau đó bệnh nhân ổn định ra viện. Một bệnh nhân có biến chứng rò niệu quản phát hiện vào ngày thứ 3 sau mổ khi dẫn lưu ổ bụng ra nhiều nước tiểu, 1 bệnh nhân phát hiện sau 2 tuần ra viện khi đi khám kiểm tra lại phát hiện nhiều dịch tự do ổ bụng. Cả hai bệnh nhân đều được chuyển chuyên khoa ngoại tiết niệu xử trí.
Hai ca tụ máu mỏm cắt trong CTCĐAĐ, 1 ca theo dõi và điều trị kháng sinh tích cực. Một ca khối máu tụ lớn, chèn ép bàng quang, bệnh nhân bí tiểu phải xử lý tách mỏm cắt lấy khối máu tụ. Cả 2 bệnh nhân sau đó đều ổn định ra viện. Như vậy vấn đề tụ máu mỏm cắt trong nghiên cứu chúng tôi chỉ gặp trong CTCĐAĐ, điều này là do CTCĐAĐ phẫu trường hẹp, vấn đề kiểm soát chảy máu khó khăn hơn nhiều so với CTCNS. Vấn đề tai biến tiết niệu hay gặp hơn trong CTCNS do thao tác gỡ dính đặc biệt là đốt gây bỏng niệu quản, bàng quang từ đó gây rò niệu quản, bàng quang về sau. Trong nghiên cứu của Slavcho T. Tomov cũng cho thấy trong 635 bệnh nhân CTCNS và 45 ca CTCĐAĐ thì CTCĐAĐ không có tai biến tiết niệu trong khi CTCNS có tới 5 ca tổn thương hệ tiết niệu [12].
KẾT LUẬN
CTCNS có thể tiến hành trên nhiều trường hợp như: khối u xơ to, bệnh nhân có tiền sử phẫu thuật ổ bụng, có tổn thương phần phụ kèm theo (u buồng trứng, viêm phần phụ), hạn chế lượng máu mất trong mổ, hồi phục vận động sau mổ tốt hơn và ít biên chứng về tụ máu, chảy máu sau mổ.
CTCĐAĐ có một vài ưu điểm: thời gian thực hiện nhanh hơn, không gặp biến chứng tổn thương hệ tiết niệu. Tuy nhiên khó áp dụng với những bệnh nhân có tử cung quá lớn, có vết mổ cũ trước đó, tổn thương phần phụ kèm theo và dễ bị chảy máu, tụ máu sau mổ hơn.
TÀI LIỆU THAM KHẢO
- De Frances CJ, Lucas CA, Buie VC, Golosinskiy A.2006. National Hospital Discharge Survey, National Health Statistics Report. 2008; 5: 1-20
- Whiteman MK. Hillis SD, Jamieson DJ, Morrow B, Podgornik MN, BrettKM et al. Inpatient hysterectomy surveillance in the United States 2000-2004. American Journal Obstetrics and Gynecology. 2008; 198(1): 34 e1-7
- Driessen SR, Van Zwet EW, Haazebroek P, Sandberg EM, Blikkendaal MD, Twijnstra AR, et al. A dynamic quality assessment tool for laparoscopichysterectomy to measure surgical outcomes. American Journal Obstetrics and Gynecology. 2016; 215(6): 754 e18.
- Moen MD, Richter HE. Vaginal hysterectomy: past, present, and future. International Urogynecol Journal. 2014; 25(9):1161-5.
- Lê Thị Hòa, Trương Quang Vinh. Đánh giá kết quả phẫu thuật cắt tử cung toàn phần đường âm đạo và nội soi ở bệnh lý tử cung không sa. Tạp chí Phụ sản. 2013; 11(1): 32 – 43.
- Birsen B, Ayse ZO, Pervin K, Idris K. Vaginal hysterectomy compared to abdominal and laparoscopic hysterectomies in patients without uterine prolapse. Sanamed. 2018; 13(3): 259 – 267.
- Oby N, Akanksha S, Vijay S, Gunjan A, Shalini A. A comparative study of total laparoscopic hysterectomy and non-descent vaginal hysterectomy for treatment of benign diseases of uterus. International Journal of Clinical Obstetrics and Gynaecology. 2018; 2(4): 63 – 68.
- Adnan O, Kemal O, Isil K, et al. Laparoscopic hysterectomy trends in challenging cases (1995- 2018). Journal of Gynecology Obstetrics and Human Reproduction. 2019; 48: 791 – 798.
- Sybil Sailofsky, Christina Darin, Anood Alfahmy, David Sheyn. Comparison of Surgical Outcomes After Total Laparoscopic Hysterectomy or Total Vaginal Hysterectomy for Large Uteri. Obstetrics & Gynecology.2021; 137(3): 445- 453.
- Chattopadhyay S, Patra K K, Halder M, Mandal A, Pal P, Bhattacharyya S.A comparative study of total laparoscopic hysterectomy and non-descent vaginal hysterectomy for treatment of benign diseases of uterus. Int J Reprod Contracept Obstet Gynecol. 2017 Mar; 6(3):1109-1112.
- Hyo-Shin Kim, Yu-Jin Koo, Dae-Hyung Lee. Clinical outcomes of hysterectomy for benign diseases in the female genital tract: 6 years’experience in a single institute. Yeungnam Univ J Med. 2020; 37(4):308-313.
- Slavcho T. Tomov, Grigor A. Gortchev, Latchesar S. Tantchev, et al.Perioperative outcomes of laparoscopic
 Natrol Gummies Hair, Skin & Nails
Natrol Gummies Hair, Skin & Nails 
