Bệnh sản phụ khoa
Nhận xét các trường hợp cắt tử cung hoàn toàn sau LEEP tại Bệnh viện Phụ sản Trung ương
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Nhận xét các trường hợp cắt tử cung hoàn toàn sau LEEP tại Bệnh viện Phụ sản Trung ương – Tải file PDF Tại đây.
Phạm Huy Hiền Hào1, Vũ Đình Tuấn1, Nguyễn Quang Minh2
1 Trường Đại học Y Hà Nội
2 Bệnh viện Phụ Sản Trung Ương
ĐẶT VẤN ĐỀ
Ung thư cổ tử cung (CTC) là 1 trong 5 ung thư thường gặp ở phụ nữ. Tại Việt nam, ước tính có 5664 ca mới mắc và hơn 3000 ca tử vong trong năm 2010 [1].
Ung thư cổ tử cung tiến triển qua những giai đoạn khác nhau của CIN (Cervical Intraepithelial Neoplasia – tân sản nội biểu mô cổ tử cung). Tỷ lệ tiến triển thành ác tính: CIN-I (16%), CIN-II (30%), CIN-III (70%). Thời gian trung bình chuyển tiếp từ CIN-I đến CIN-III là 7 năm, từ CIN-III đến xâm lấn trong khoảng từ 0 đến 20 năm [2].
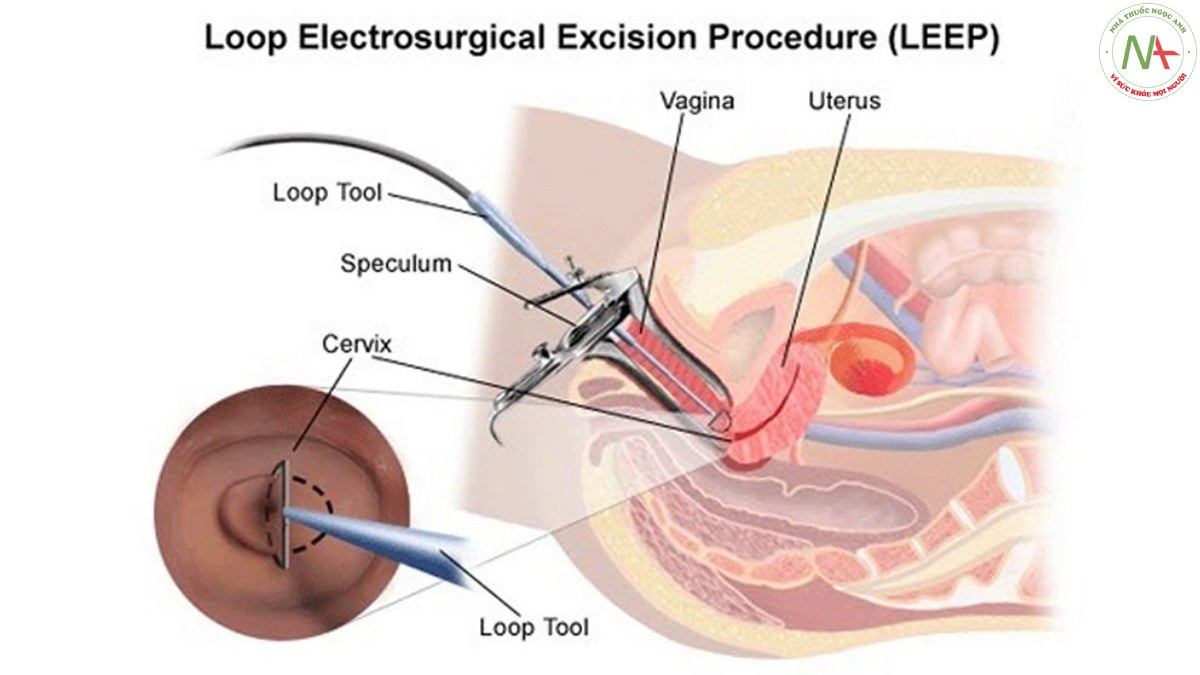
LEEP (Loop electrosurgical excision procedure – Thủ thuật khoét chóp cổ tử cung bằng vòng điện) vừa là một phương pháp chẩn đoán xác định, vừa là phương pháp điều trị và giúp định hướng điều trị tiếp theo đối với tổn thương tiền ung thư – CIN cũng như ung thư cổ tử cung giai đoạn sớm.
Chỉ định đối với LEEP hoặc khoét chóp bằng dao lạnh.
- Bất tương xứng giữa kết quả xét nghiệm tế bào học cổ tử cung (Pap’s test hay Pap smear) và sinh thiết trực tiếp.
- Soi cổ tử cung không được hài lòng.
- Bất thường khi nạo ống cổ tử cung.
- Sinh thiết có ung thư vi xâm nhập.
Cắt tử cung hoàn toàn sau LEEP là một phương pháp điều trị triệt để các tổn thương tiền ung thư và ung thư giai đoạn sớm, đôi khi nó cũng góp phần chẩn đoán và tiên lượng bệnh. Sử dụng hai phương pháp điều trị kế tiếp nhau, đôi khi phương pháp trước bệnh đã khỏi rồi, tổn thương còn tồn tại trên bệnh phẩm cắt tử cung sẽ đánh giá mức độ điều trị khỏi của LEEP; do đó nghiên cứu này được đặt ra với mục tiêu: mô tả đặc điểm lâm sàng và cận lâm sàng của bệnh nhân cắt tử cung hoàn toàn sau LEEP tại Bệnh viện Phụ sản Trung ương.
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Đối tượng nghiên cứu
Tất cả những bệnh nhân được cắt tử cung hoàn toàn sau LEEP tại Bệnh viện Phụ Sản Trung ương, từ tháng 1 năm 2017 đến tháng 12 năm 2020 phù hợp với tiêu chuẩn lựa chọn và loại trừ.
Cỡ mẫu: 51 bệnh nhân.
Tiêu chuẩn lựa chọn
- Hồ sơ bệnh án có đầy đủ kết quả GPB sau LEEP và sau cắt TC.
Tiêu chuẩn loại trừ
- Hồ sơ bệnh án không thu được đầy đủ thông tin bệnh nhân cần cho nghiên cứu.
Phương pháp nghiên cứu
Thiết kế nghiên cứu
- Nghiên cứu mô tả cắt ngang, hồi cứu.
Cỡ mẫu và chọn mẫu
- Phương pháp chọn mẫu: Chọn mẫu toàn bộ.
KẾT QUẢ NGHIÊN CỨU
Đặc điểm lâm sàng, cận lâm sàng của đối tượng nghiên cứu
- 51 bệnh nhân có kết quả giải phẫu bệnh sau LEEP và sau cắt tử cung.
- Tuổi: 18-29: 1,96%, 30-39: 29,6%, 40-49: 52,94%, 50- 59: 15,69%; Tuổi trung bình: 41,2 ± 7,0. Tuổi thấp nhất là 29 tuổi, lớn nhất là 58 tuổi.
- Số con: 1 con 28,3%, > 2 con: 71,7%
- Triệu chứng cơ năng trước khi làm Leep: Không có triệu chứng: 20,8%, Ra khí hư nhiều: 56,6% Ra máu bất thường: 41,5%, Phối hợp cả 2:18,9%
- Kết quả soi cổ tử cung trước khi làm Leep: Không có: 19,61%; Bình thường + Tổn thương lành tính (Lộ tuyến, polyp, Condyloma): 7,84%, Tổn thương nghi ngờ (Vết trắng dầy, Lát đá): 60,78%, Nghi ngờ xâm lấn (sùi, loét, trợt): 11,76%.
- Kết quả định typ HPV (Human papillomavirus) trước khi làm Leep: không làm: 5,88%, HPV typ 16 (+) đơn thuần: 41,18,6%, ít nhất 1/12 typ nguy cơ cao (+): 23,53%, HPV typ 18(+) đơn thuần: 15,69%, HPV (-): 3,92%, HPV 16 và ít nhất 1 trong 12 typ nguy cơ cao (+): 3,92%, HPV 18 và ít nhất 1 trong 12 typ nguy cơ cao (+): 3,92%, HPV 16 và HPV 18 (+): 1,96%.
- Kết quả xét nghiệm tế bào học cổ tử cung (Pap’s test) trước khi làm Leep: không làm 5,88%, Trong giới hạn bình thường: 13,73%, có bất thường tế bào học CTC: 80,39%: ASCUS: 11,76%, AGC: 1,96%, lSiL: 19,61%, HSIL: 39,22% tân sản biểu mô tuyến ác tính: 1,96%, ung thư biểu mô vảy: 5,88%.
(ASC-US: Atypical squamous cells of undetermined significance -Tế bào vảy không điển hình ý nghĩa chưa xác định; AGC: Atypical glandular cells – Tế bào tuyến không điển hình; LSIL: low-grade squamous intraepithelial lesion – Tổn thương nội biểu mô vảy mức độ thấp; HSIL: high-grade squamous intraepithelial lesion – Tổn thương nội biểu mô vảy mức độ cao).
- Đường mổ cắt tử cung hoàn toàn: Nội soi: 96,2%, Mổ mở đường bụng: 1,96%, Đường âm đạo: 7,84%.
==>> Xem thêm: Nghiên cứu các nguyên nhân băng huyết sau sinh và kết quả điều trị
Bảng 1. Kết quả giải phẫu bệnh cổ tử cung (n=51)
| Giải phẫu bệnh | Sinh thiết (%) | LEEP (%) | Cắt tử cung (%) | Tổng hợp mức cao nhất (%) |
| Không sinh thiết | 25,49 | |||
| Không tổn thương | 21,56 | 5,88 | 39,21 | |
| CIN-I | 11,76 | 3,92 | 13,72 | 1,96 |
| CIN-II | 17,64 | 5,88 | 3,92 | 3,92 |
| CIN-III | 19,60 | 19,60 | 3,92 | 21,57 |
| Loạn sản tuyến | 11,76 | |||
| Ung thư | 3,92 | 64,69 | 27,45 | 72,54 |
| CIS | 1,96 | 45,09 | 13,73 | 47,06 |
| AIS | 1,96 | 1,96 | 1,96 | |
| Ung thư xâm nhập | 19,60 | 11,76 | 23,52 | |
| Ung thư biểu mô vảy xâm nhập | 5,88 | 7,84 | ||
| Ung biểu mô vẩy vi xâm nhập | 13,72 | 9,8 | ||
| Ung thư biểu mô tuyến xâm nhập | 5,88 | 5,88 | 5,88 |
(CIS: Carcinoma in stitu – ung thư biểu mô vẩy tại chỗ; AIS: Adenocarcinoma in stitu – ung thư biểu mô tuyến tại chỗ) Ung thư cổ tử cung phát hiện trên bệnh phẩm sinh thiết 3,92%, LEEP 64,69%, sau cắt tử cung còn 27,45%.
Bảng 2. Kết quả giải phẫu bệnh cổ tử cung trên bệnh phẩm sinh thiết và LEEP (n=51)
LEEP
| Sinh thiết | Không tổn thương | CIN-I | CIN-II | CIN-III | CIS | Ung thư vi xâm nhập | Ung thư biểu mô tuyến | Tổng |
| Không được làm | 1 | 0 | 2 | 1 | 4 | 4 | 1 | 13 |
| Không tổn thương | 1 | 0 | 0 | 2 | 8 | 0 | 0 | 11 |
| CIN-I | 0 | 1 | 0 | 2 | 2 | 0 | 1 | 6 |
| CIN-II | 0 | 1 | 1 | 2 | 4 | 1 | 0 | 9 |
| CIN-III | 1 | 0 | 0 | 3 | 4 | 2 | 0 | 10 |
| CIS | 0 | 0 | 0 | 0 | 1 | 0 | 0 | 1 |
| AIS | 0 | 0 | 0 | 0 | 0 | 0 | 1 | 1 |
| Tổng | 3 | 2 | 3 | 10 | 23 | 7 | 3 | 51 |
- Sinh thiết lành tính sau làm LEEP có 90,9% (10/11) CIN-III và CIS.
- Sinh thiết CIN-II sau làm LEEP có 66,67% (6/9) CIN-III, CIS, ung thư vi xâm nhập.
- Sinh thiết CIN-III sau làm LEEP có 90% (6/9) CIN-III, CIS, ung thư vi xâm nhập.
Bảng 3. Kết quả giải phẫu bệnh cổ tử cung của bệnh phẩm LEEP và cắt tử cung (n=51)
Cắt tử cung
| LEEP | Không tổn thương | CIN-I | CIN-II | CIN-III | CIS | Ung thư vảy xâm nhập | Ung thư tuyến xâm nhập | Loạn sản tuyến | AIS | Tổng |
| Không tổn thương | 2 | 0 | 0 | 0 | 1 | 0 | 0 | 0 | 0 | 3 |
| CIN-I | 0 | 0 | 0 | 0 | 0 | 1 | 0 | 1 | 0 | 2 |
| CIN-II | 0 | 1 | 1 | 0 | 1 | 0 | 0 | 0 | 0 | 3 |
| CIN-III | 5 | 2 | 1 | 1 | 0 | 0 | 0 | 1 | 0 | 10 |
| CIS | 11 | 4 | 0 | 1 | 3 | 0 | 1 | 3 | 0 | 23 |
| Ung thư vi xâm nhập | 2 | 0 | 0 | 0 | 2 | 2 | 0 | 1 | 0 | 7 |
| Ung thư biểu mô tuyến | 0 | 0 | 0 | 0 | 0 | 0 | 2 | 0 | 1 | 3 |
| Tổng | 20 | 7 | 2 | 2 | 7 | 3 | 3 | 6 | 1 | 51 |
- Bệnh phẩm LEEP không tổn thương, CIN-I , bệnh phẩm cắt tử cung: 40, 0% (2/5) CIS, ung thư vảy xâm nhập .
- Bệnh phẩm LEEP tổn thương CIN-II, bệnh phẩm cắt tử cung, 33,33% (1/3) CIS.
- Bệnh phẩm LEEP tổn thương CIN-III; bệnh phẩm cắt tử cung: 50,0% (5/10) không tổn thương và 20,0% (2/10) CINI chỉ còn 2% (2/10) vẫn giữ nguyên CIN-III và loạn sản tuyến.
- Bệnh phẩm LEEP tổn thương CIS; bệnh phẩm cắt tử cung: có 65,23% (15/23) không tổn thương và CIN I, chỉ còn 17,39% (4/23) tổn thương từ CIS trở lên.
- Bệnh phẩm LEEP tổn thương ung thư vi xâm nhập; bệnh phẩm cắt tử cung: có 28,57% không còn tổn thương và 51,14% (4/7) còn tổn thương từ CIS trở lên.
Bảng 4. Kết quả tế bào cổ tử cung trước LEEP và tổn thương mô bệnh học tổng hợp mức cao nhất (n=51)
Tổn thương mô bệnh học tổng hợp mức cao nhất
| Kết quả tế bào cổ tử cung trước LEEP | CIN-I | CIN-II | CIN-III | CIS | Ung thư vảy xâm nhập | Ung thư vi xâm nhập | ung thư tuyến xâm nhập | AIS | Tổng |
| Không được làm | 0 | 0 | 0 | 2 | 1 | 0 | 0 | 0 | 3 |
| Bình thường | 0 | 0 | 1 | 3 | 1 | 1 | 0 | 1 | 7 |
| ASCUS | 0 | 1 | 1 | 1 | 0 | 2 | 1 | 0 | 6 |
| LSIL | 1 | 1 | 3 | 4 | 0 | 0 | 1 | 0 | 10 |
| HSIL | 0 | 0 | 4 | 13 | 1 | 2 | 0 | 0 | 20 |
| Ung thư biểu mô vảy | 0 | 0 | 1 | 1 | 1 | 0 | 0 | 0 | 3 |
| AGC | 0 | 0 | 0 | 0 | 0 | 0 | 1 | 0 | 1 |
| Tân sản tuyến ác tính | 0 | 0 | 1 | 0 | 0 | 0 | 0 | 0 | 1 |
| Tổng | 1 | 2 | 11 | 24 | 4 | 5 | 3 | 1 | 51 |
– Xét nghiệm tế bào cổ tử cung bình thường và ASCUS, LSIIL có 95,65% (22/23) tổn thương mô bệnh học từ CIN-II trở lên.
– HSIL trở lên thì 100% tổn thương mô bệnh học từ CIN-III trở lên.
Bảng 5. So sánh kết quả giải phẫu bệnh trên bệnh phẩm LEEP bờ vết cắt còn tổn thương và cắt tử cung (n=51)
| Giải phẫu bệnh | Cắt tử cung | |||||
| LEEP bờ vết cắt còn tổn thương | Không tổn thương | CIN-I | CIN-III | CIS | Loạn sản tuyến | Tổng |
| CIN-I | 0 | 1 | 0 | 1 | 0 | 2 |
| CIN-II | 1 | 0 | 0 | 0 | 1 | 2 |
| CIS | 0 | 0 | 1 | 0 | 0 | 1 |
| Tổng | 1 | 1 | 1 | 1 | 1 | 5 |
– 5 trường hợp bờ vết cắt còn tổn thương trên bệnh phẩm LEEP thì trên mổ cắt tử cung có 40% (2/5) không còn tổn thương hoặc còn tổn thương mức độ nhẹ CIN-I và 60% (3/5) từ CIN-II trở lên.
BÀN LUẬN
Nghiên cứu cho thấy sinh thiết chỉ phát hiện ra 19,6% trường hợp CIN-III và 3,92 ung thư cổ tử cung, khi làm leep phát hiện 19,6 CIN-III, 64,69% ung thư cổ tử cung trong đó có 45,06 CIS và 19,6 ung thư xâm nhập (bảng 1). Sinh thiết lành tính sau làm LEEP có 90,9% (10/11) CIN-III và CIS; sinh thiết CIN-II sau làm LEEP có 66,67% (6/9) CIN-III, CIS, ung thư vi xâm nhập; sinh thiết CIN-III sau làm LEEP có 90% (6/9) CIN-III, CIS, ung thư vi xâm nhập (bảng 2), nghĩa là sinh thiết cổ tử cung phát hiện ra mức độ tổn thương kém hơn so với làm LEEP, vấn đề soi cổ tử cung sinh thiết cần được chú trong. Trong khi đó, tỷ lệ các tổn thương nặng giảm hẳn trên bệnh phẩm cắt tử cung CIN-III 3,92%, ung thư cổ tử cung 27,45% với CIS 13,73%, AIS 1,96%, ung thư cổ tử cung xâm nhập 11,76% (Bảng 1); Bệnh phẩm LEEP tổn thương CIN-III, bệnh phẩm mổ cắt tử cung có 50,0% (5/10), không tổn thương và 20,0% (2/10) CIN-I chỉ còn 2% (2/10) vẫn giữ nguyên CIN-III và loạn sản tuyến; bệnh phẩm LEEP tổn thương CIS có 65,23% (15/23) không tổn thương và CIN-I, chỉ còn 17,39% (4/23) tổn thương từ CIS trở lên; sau làm LEEP tổn thương ung thư vi xâm nhập, bệnh phẩm cắt tử cung có 28,57% không còn tổn thương và 51,14% (4/7) còn tổn thương từ CIS trở lên (bảng 3) như vậy tổn thương mức độ càng cao thì tổn thương còn tồn tại sau điều trị LEEP càng tăng, nhưng tổn thương từ CIS trở xuống điều trị bằng phương pháp LEEP khỏi trên 50%. Sau làm LEEP không tổn thương, CIN-I có 40, 0% (2/5) CIS, ung thư vảy xâm nhập sau mổ cắt tử cung, và tổn thương CIN-II cũng có tới 33,33% (1/3) CIS (bảng 3); đó là những trường hợp làm LEEP không lấy đến vùng tổn thương tổn thương hoặc do kỹ thuật giải phẫu bệnh không đọc được.
Xét nghiệm tế bào cổ tử cung bình thường và ASCUS, LSIIL có 95,65% (22/23) tổn thương mô bệnh học từ CIN-II trở lên, HSIL trở lên thì 100% tổn thương mô bệnh học từ CIN-III trở lên (bảng 4), như vậy xét nghiệm tế bào trong những trường hợp tế bào bình thường ASCUS và LSIL không tương ứng với tổn thương mô bệnh học. Nhược điểm lớn nhất của Pap’s test là độ nhạy rất thay đổi nhưng không quá 60% với Pap quy ước. Tỷ lệ âm tính giả có thể lên đến 20-30%.
Bảng 6. Tương quan giữa Papanicolaou, cervical intraepithelial neoplasia (CIN) và Hệ thống Bethesda đối với tiền triệu ung thư cổ tử cung (cervical cancer precursors) [3]
| Papanicolaou | I | II | III | IV | V |
| CIN | Lành tính | Không điển hình/ CINI viêm | CIN-II | CIN-III/ CIS | Carcinoma |
| Bethesda 2001 | Bình thường | ASC-US LSIL | HSIL | Carcinoma |
Khoảng thời gian trung bình để một tổn thương tiền ung thư tiến triển thành ung thư xâm lấn khoảng 10 – 20 năm.
Bảng 7. Kết quả điều trị bệnh lý tiền xâm lấn cổ tử cung. Thành công là loại trừ được CIN [2]
| Điều trị | CIN-II | CIN-III (< 1/4) | CIN-III(> 2/4) |
| Áp lạnh | 80-94% | 85% | 60-65% |
| Laser | 80-94% | 80-94% | 80-94% |
| LEEP | 90-95% | 82-88% | 82-88% |
| Khoét chóp | 90-97% | 90-97% | 90-97% |
Thủ thuật LEEP (Loop Electrosurgical Excision Procedure)
Nguồn gốc là được đưa ra bởi nước Anh, kỹ thuật large – loop excision of transformation zone (LLETZ), LEEP trở nên phương thức điều trị phổ biến vào những năm 90. Không giống như đốt điện hoặc đốt điện nhiệt, LEEP cho phép cắt lấy đi vùng tổn thương hơn là phá huỷ nó, cùng với ít chảy máu và hẹp cổ tử cung hơn. Nó có thể thực hiện ở khu ngoại trú với gây tê tại chỗ, và có tiềm năng chẩn đoán và điều trị trong một lần đến khám.
Thủ thuật này thường được thực hiện sử dụng soi cổ tử cung dẫn đường. Sau khi vùng tổn thương được phân định, vòng điện được chỉnh phù hợp với kích thước và sự lan rộng của vùng tổn thương. Biến chứng của thủ thuật LEEP là chảy máu và nhiễm trùng rất ít. Tuy nhiên, sử dụng vòng điện cực kỳ lớn cho tổn thương cổ tử cung ở những người cổ tử cung có sẹo gây bẹt cổ tử cung có thể làm tăng nguy cơ chấn thương bàng quang và trực tràng. Một ưu điểm lớn nhất của thủ thuật LEEP là có khả năng sử dụng soi cổ tử cung để nhìn rõ tổn thương khi cắt và đánh giá xem điều trị đã đầy đủ chưa [3].
Về mặt lịch sử, phẫu thuật cắt tử cung được các nhà phụ khoa Mỹ sử dụng để điều trị loạn sản mức độ nặng. Xu thế này hơn một thập kỷ qua đã được chuyển rời từ phẫu thuật triệt căn như cắt tử cung sang điều trị ngoại trú bảo tồn như áp lạnh và LEEP. Điều trị chọn lựa cho bệnh lý sớm vi xâm nhập (Hội sản phụ khoa quốc tế giai đoạn IA1) là cắt tử cung. Hiệp hôi ung thư phụ khoa thiết lập định nghĩa vi xâm nhập năm 1974 là “xâm nhập dưới màng đáy 3 mm và không có xâm nhập vào xoang mạch bạch huyết”. Chỉ định thường gặp nhất là cắt tử cung trong xử trí bệnh tiền xâm nhập cổ tử cung ở những bệnh nhân có những bệnh lý phụ khoa khác kèm theo thì cần cảnh báo cắt tử cung. Hơn thế nữa, cắt tử cung thường được chỉ định cho những phụ nữ không có kế hoạch sinh con thêm nữa [3].Nghiên cứu của Suthi Sangkarat (2014) từ năm 1995 – 2000 trên 407 BN điều trị LEEP cho GPB sau LEEP: 21,9% là CIN-I, 72,5% là CIN- II và CIN-III, 5,6% có tổn thương UTCTC, đặc biệt đáng chú ý là lên đến 27,76% được cắt tử cung sau khi có GPB sau cắt LEEP, 248 BN còn lại chưa cắt tử cung được theo dõi trong khoảng thời gian từ 6 – 93 tháng phát hiện 7 (2,82%) BN tái phát, trong đó, 6 BN làm LEEP lại và 1 BN được cắt tử cung [4].
Theo nghiên cứu của Kesic và cs (2003) trên 407 BN CIN-III được chia thành 2 nhóm khoét chóp (295 BN chiếm 73,57%) hoặc cắt tử cung (106 BN, 26,43%), mục đích nhằm so sánh GPB giữa 2 nhóm. Kết quả cho thấy GPB phát hiện ung thư vi xâm lấn và xâm lấn ở nhóm cắt tử cung là cao hơn nhiều so với nhóm khoét chóp (26,42% so với 8,48%), tác giả cho rằng tuổi cao hơn ở nhóm cắt tử cung (49 tuổi, 32 -70) so với nhóm khoét chóp (37 tuổi, 17 -51) là một nguyên nhân. Tuổi cao làm cho kết quả soi cổ tử cung kèm sinh thiết nhận định tổn thương khó khăn hơn, do teo ống cổ tử cung, do tổn thương nằm sâu trong ống cổ tử cung nhiều hơn, và từ đó bỏ sót các tổn thương tiền ung thư, UTCTC nếu chỉ sinh thiết, hay khoét chóp mà không có nhận định của cắt tử cung [5].
Năm trường hợp bờ vết cắt còn tổn thương trên bệnh phẩm LEEP thì trên mổ cắt tử cung có 40% (2/5) không còn tổn thương hoặc còn tổn thương mức độ nhẹ CIN-I, và 60% (3/5) từ CIN-II trở lên (bảng 5). Theo nghiên cứu của Ghaem và cs (2011) cho thấy BN có vùng chuyển tiếp độ 2 hoặc 3 làm tăng nguy cơ có bờ vết cắt dương tính từ 2 -3 lần, vì vậy để tránh phải điều trị lặp lại cần phải chú ý đến ranh giới vảy trụ đặc biệt là khi vùng chuyển tiếp lớn hoặc nằm sâu trong ống cổ tử cung, BN có bờ vết cắt dương tính cũng không cần thiết khoét chóp lại vì phần lớn (86%) sẽ có biểu mô bình thường, tuy nhiên những BN này cần được theo dõi dài hạn và chặt chẽ hơn [6].
Cũng như vậy theo nghiên cứu của Dinh và cs trên 127 BN có bờ cắt dương tính được theo dõi thì thấy tỉ lệ thoái triển là 64%, tuy nhiên hầu hết các nghiên cứu cho rằng theo dõi bảo tồn với soi cổ tử cung, TBH CTC, HPV test chỉ dành cho bệnh nhân mong muốn bảo tồn khả năng sinh sản, không có yếu tố’ nguy cơ liên quan đến bệnh còn sót và tái phát [7]. Năm 2016, Wong và cs nghiên cứu hồ sơ từ năm 2000 đến năm 2012 trên 108 BN có GPB sau LEEP hoặc khoét chóp bằng dao là UTCTC giai đoạn IA1 tới IB1, trong đó định nghĩa bệnh còn sót là CIN-II, CIN-III, hoặc ung thư xâm lấn trên bệnh phẩm cắt tử cung, các tác giả nhận thấy tỉ lệ bệnh còn sót là 29,7%, phân tích hồi quy đa biến thấy độ sâu xâm lấn (OR: 2,1, p= 0,033) và tình trạng bờ vết cắt (OR: 10,8, p= < 0,001) là 2 yếu tố liên quan đến bệnh còn sót [8].
==>> Xem thêm: Kết cục sản khoa và phát triển tâm thần, vận động sau sinh của trẻ được chẩn đoán thiểu sản – bất sản thể chai trong thai kỳ
KẾT LUẬN
- Xét nghiệm tế bào cổ tử cung trong những trường hợp tế bào bình thường ASCUS và LSIL không tương ứng với tổn thương mô bệnh học.
- Kỹ thuật LEEP phát hiện tổn thương ung thư cổ tử cung cao hơn so với sinh thiết.
- Sau cắt tử cung tỷ lệ tổn thương nặng thấp, nhưng tổn thương mức độ càng cao thì tổn thương còn tồn tại sau điều trị LEEP càng tăng.
TÀI LIỆU THAM KHẢO
- Bộ Y tế. Ung thư cổ tử cung. Giới thiệu một số bệnh ung thư thường gặp. 198 – 206 (2012).
- Kevin Reynolds MD. Cervical Cancer. Overview of Gynecologic Oncology. 11th Edition: 6; (2010).
- Prdrof Escobar, Andre Chiesa Volttero and Chad M Micheder. Diagnosis, Work-up and Management of Preinvasive Lesion of cervix. General Gynecology – the requisites on Obstetrics and Gynecology. 18: 429-457; (2007).
- Sangkaret S, Ruengkhachorn I, Benjapibal M, Laiwejpithya S, Wongthiraporn W, Rattanachayanont M. Long-term outcomes of loop electrosurgical excision procedure for cervical intraepithelial neoplasia in a high incidence country. Asian Pac J Cancer Prev. 15(2): 1035-9, (2014).
- Kesic V, Dokic M, Atanackovic J, Milenkovic S, Kalezic I, Vukovic S. Hysterectomy for Treatment of CIN. J Low Genit Tract Dis.7(1):32-5. doi: 10.1097/00128360- 200301000-00008. PMiD: 17051042, (2003).
- Sadaf Ghaem – Maghami, Shlomi Sagi, Gulnaz Majeed, William P Soutter. Incomlet excion of cervical intraepithliial neoplasia and risk of treatment failure: a meta-analysis. Lancet Oncol. 8(11):985-93, (2007).
- Dinh TA, Garcia MN, Waag IM, Dinh TV, Lucci JA 3rd, Ramos T, Hannigan EV. Conservative management of positive resection margins after loop electrosurgical excision procedure. J Low Genit Tract Dis. 2(3):141- 3. doi: 10.1097/00128360-199807000-00005. PmID: 25950097, (1998).
- Wong ASM, Li WH, Cheung TH. Predictive factors for residual disease in hysterectomy specimens after conization in early-stage cervical cancer.
- European Journal of Obstetrics & Gynecology and Reproductive Biology. ;199:21-26, (2016).