Bệnh hô hấp
Hỗ trợ hô hấp không xâm lấn trong thông khí hỗ trợ cho trẻ sơ sinh
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
nhahthuocngocanh.com – Bài viết Hỗ trợ hô hấp không xâm lấn trong thông khí hỗ trợ cho trẻ sơ sinh của các tác giả Brett J.Manley, Peter G.Davis, Bradley A. Yoder và Louise S. Owen được biên dịch bởi bác sĩ Đặng Thanh Tuấn.
Nội dung chính
- Áp lực đường thổ dương liên tục (continuous positive airway pressure CPAP) sớm có thể đem lại chút lợi ích, tốt hơn so với đặt nội khi quán khi muốn xử trí ban đầu cho trẻ sinh non tháng, làm giảm tỷ lệ kết cục tổng hợp của tử vong hoặc loạn sản phê quân phối (bronchopulmonary dysplasia – BPD).
- Bằng chứng sơ bộ cho thấy liệu pháp surfactant xâm lấn tối thiểu (minimally invasive surfactant therapy) được cung cấp cho trẻ sơ sinh bị hội chứng suy hô hấp trên CPAF là an toàn và hiệu quả.
- Thông khi áp lực dương ngát quang (intermittent positive pressure ventilation – IPPV) qua đường mũi đồng bộ là một phương pháp hữu ích giúp tăng cường lợi ích của CPAP, đặc biệt là hỗ trợ hô hấp sau rút nội khi quản.
- Thông khí tần số cao qua mũi (high-frequency nasal ventilation) là một liệu pháp đầy hứa hẹn, nhưng cần phải nghiên cứu thêm trước khi áp dụng rộng tại.
- Lưu lượng cao qua mũi (nasal high flow – nHF) ít hiệu quả hơn so với CPAP trong việc hỗ trợ chính cho trẻ sinh non, nhưng lại là liệu pháp thích hợp cho trẻ sinh non mức độ trung bình có dấu hiệu suy hô hấp từ nhẹ đến trung bình.
- nhF là giải pháp thay thế cho CPAP trong việc hỗ trợ họ hấp sau rút nội khi quán, mặc dù đã được khuyến cáo cần thận trọng khi sử dụng cho trẻ sinh non tháng.
Giới thiệu
Lịch sử hỗ trợ hô hấp không xâm lấn
Khởi đầu kỷ nguyên hiện đại của chăm sóc đặc biệt cho trẻ sơ sinh có thể được xác định bằng sự ra đời của thông khí cơ học (mechanical ventilation – MV) xâm lấn qua ống nội khí quản (endotracheal tube – ETT). Trước đây, hỗ trợ hô hấp được cung cấp dưới dạng oxy bỏ sung được đưa trực tiếp vào lòng an (incubator) hoặc qua mũ chụp (hood) oxy. Chi tiếng oxy bo sung đã có thể cứu được mạng sống, nhưng lại được chứng minh là không phù hợp với t sơ sinh mắc bệnh phổi từ trung bình đến nặng hoặc có trung khu điều hòa h hấp kém. Những nỗ lực ban đầu để thông khí cho trẻ sơ sinh non nớt mới chín đời bang thiết bị và kỹ thuật vốn thích hợp cho bệnh nhân lớn tuổi phần lớ đã không thành công. Để đối phó với tỷ lệ tử vong cao không thể chấp nhận được, Gregory và cộng sự đã đi tiên phong trong việc sử dụng áp lực đường thở dương liên tục (continuous positive airway pressure – CPAP), mặc dù trừ sơ sinh trong loạt trường hợp ban đầu chủ yếu được xử trí với CPAP được cung cấp bằng ETT. Các giao diện khác, bao gồm cả ngạnh đơn, ngạnh ho bên mũi và mặt nạ mũi, sau đó đã được phát triển để cung cấp hỗ trợ hỗ hán không xâm lấn thực thụ.
Tuy nhiên, những cải tiến sau đó về cả thiết bị lẫn kỹ thuật được sử dụng đ cung cấp MV, cùng với việc tiếp nhận điều trị bằng surfactant ngoại sinh, chủ yếu được cung cấp qua ETT, đã làm giảm độ phổ biến của hỗ trợ không xàm lần. Một số đơn vị đã rất kiên trì với chiến lược giảm thiểu tổn thương phá thông qua việc tích cực sử dụng CPAP; và một trong những nghiên cứu quan sá an toàn nhất ở trẻ sơ sinh của Avery và cộng sự đã chỉ ra rằng cách tiếp cận ng có liên quan đến tỷ lệ loạn sản phế quản phổi (bronchopulmonary dysplasia – BPD) thấp hơn so với MV. Tuy nhiên, kỹ thuật hỗ trợ không xâm lấn, đặc biệt liệu pháp chính cho trẻ sinh non mắc hội chứng suy hô hấp (respiratory distres syndrome – RDS), đã không được ứng dụng rộng rãi cho đến khi một loạt cá thử nghiệm đối chứng ngẫu nhiên đa trung tâm (randomized controlled tra – RCT) vào đầu thập niên 2000 đã chứng minh được tính khả thi và tỉnh toàn của phương pháp này. Tính đơn giản và chi phí thấp của các chế độ hỗ t không xâm lấn đã khiến phương pháp này trở nên phổ biến trên toàn thế giới bao gồm cả các bối cảnh mà cả nhân sự lẫn thiết bị đều bị hạn chế.
Các chỉ định làm sàng là gì và hỗ trợ hô hấp không xâm lần giúp ích như thế nào?
Hội chứng suy hô hấp
Hội chứng suy hô hấp (respiratory distress syndrome – RDS) được đặc trưng bởi sự phát triển phối chưa trưởng thành và sản xuất surfactant không đầy đủ. Chủ yếu là một bệnh lý ảnh hưởng đến trẻ sinh non, hội chứng này dẫn đến xẹp phổi lan rộng, gây khó khăn cho việc thiết lập và duy tri thể tích cặn. Xu hướng xẹp phổi càng trầm trọng hơn do sự tăng độ giãn nở của thành ngực và giảm trương lực cơ tương đối. Chu kỳ xẹp phổi và giãn nở lại dẫn đến viêm và rò rỉ dịch tiết protein vào phế nang, do đó làm bất hoạt surfactant. Bằng cách ngăn ngừa xẹp phế nang ở thì thở ra, hỗ trợ không xâm lấn giúp bảo tồn surfactant, cho phép duy trì dung tích cặn chức năng (functional residual capacity – FRC), giảm sự bất tương hợp thông khi tưới máu và tăng cường oxygen hóa. Phương thức hỗ trợ thay thế, MV qua ETT, giúp đảm bảo thông thoáng cho dường thở trên và làm giảm phần lớn công thở của trẻ sơ sinh. ETT cũng cung cấp đường dùng truyền thống cho liệu pháp surfactant thay thế. Tuy nhiên, nó đi kèm với nhiều tác dụng phụ không mong muốn. Sự hiện diện của ETT tiếp xúc với niêm mạc mỏng manh có thể dẫn đến chấn thương đường thở trên, đi kèm với nguy cơ tiến triển thành hẹp dưới thanh môn. Tương tự như vậy, ở trẻ sơ sinh bị suy giảm miễn dịch ở mức tương đối, MV làm tăng nguy cơ nhiễm trùng phổi và toàn thân. Việc đặt ETT có liên quan đến bất ổn sinh lý, trong khi quá trình thông khí liên tục có liên quan đến chấn thương thể tích (volutrauma) (do căng phổi quá mức) và chấn thương xẹp phổi (atelectotrauma) (do đóng mở lập đi lặp lại các đơn vị phối), dẫn đến tổn thương phổi cấp tính và mãn tính. Vì những lý do này, hỗ trợ hô hấp không xâm lấn là phương thức hỗ trợ ban đầu được ưu tiên áp dụng cho trẻ sơ sinh thở tự phát, trong đó đặt nội khí quản và MV chỉ được áp dụng riêng cho trẻ bị suy hô hấp.
Ngưng thở ở trẻ sinh non
Ngưng thở (apnea) ở trẻ sinh non được coi là một rối loạn phát triển liên quan đến sự non nớt của trung tâm hô hấp của não. Đường thở của trẻ sơ sinh, đặt biệt là trẻ sinh non, có độ giãn nở rất cao và dễ bị xẹp. Đường thở bao gồm hầu họng, khí quản, phế quản gốc và đường dẫn khí nhỏ. Áp lực truyền đến đường hô hấp trên có tác dụng giữ cho những đoạn này mở, từ đó làm giảm sức cản của đường thở và công thở. Đường hô hấp trên có xu hướng xẹp xuống, kết hợp với trung khu hô hấp kém, đặc biệt ở trẻ sinh non, dẫn đến ngưng thở Hiện nay, sự kết hợp giữa hỗ trợ không xâm lấn và caffeine kích thích hô hấp là liệu pháp tiêu chuẩn cho trẻ sinh non có nguy cơ ngưng thở.
Chăm sóc sau rút nội khí quản
MV kéo dài làm tăng nguy cơ BPD, nhiễm trùng huyết, chấn thương thần kinh và bệnh lý võng mạc ở trẻ sinh non. Các bác sĩ lâm sàng cần cố gắng rút nội khí quản cho trẻ sinh non càng nhanh càng tốt để giảm những nguy cơ này. Tuy nhiên, rút nội khí quản thường không thành công và khoảng 2/3 trẻ sinh non dưới 29 tuần tuổi cần phải đặt lại nội khí quản. Mất thể tích phổi sau khi rút ETT và ngừng thông khí theo chu kỳ thở (tidal ventilation) dẫn đến tình trạng không ổn định, đặc biệt là trong vài giờ đầu đến vài ngày sau khi rút nội khí quản. Hồ trợ không xâm lấn cung cấp áp lực căng (distending pressure) giúp duy trì sự thông thoáng của phế nang và đường thở, đồng thời giúp giảm thiểu tình trạng tắc nghẽn, công thở và ngưng thở.
Tổng quan về thiết bị được sử dụng để hỗ trợ hô hấp không xâm lấn
Giao diện
Sau những thử nghiệm không thành công đối với buồng áp lực (pressure chamber) và mặt nạ, giao diện mũi (ngạnh, mặt nạ và ống thông) đã trở thành giao diện được sử dụng thường xuyên nhất để hỗ trợ không xâm lấn. Cần phải chăm sóc điều dưỡng tốt để duy trì vị trí giao diện mũi tối ưu và tránh chấn thương mũi.
Máy tạo áp lực
Tất cả các máy tạo áp lực (pressure generator) đều kết hợp pha trộn khí, làm nóng và làm ẩm phù hợp theo tiêu chuẩn quốc tế. CPAP có thể được tạo ra bằng máy thở cơ học, nhưng việc sử dụng các thiết bị phức tạp và đất tiến như vậy có thể hạn chế khả năng tiếp cận. Các lựa chọn thay thế chi phí thấp để cung cấp CPAP không yêu cấu nguồn diện, chẳng hạn như CPAP “sủi bọt”, đã giúp hỗ trợ không xâm lấn trở thành giải pháp có thể tiếp cận với giá cả phải chăng trong các bối cảnh hạn chế tài nguyên, nơi nó đã được chứng minh là cơ hiệu quả.
Nỗ lực nâng cao hiệu quả của CPAP bao gồm tăng áp lực cao hơn ngắt quảng, được cung cấp bằng máy thở cơ học hoặc thiết bị chuyên dụng. Các thiết bị này khác nhau về áp lực tạo ra và khả năng đồng bộ hóa với kiểu thở tự phát của trẻ sơ sinh. Cung cấp CPAP được tăng cường bởi các dao động tần số cao không xâm lấn qua giao diện mũi là một phương pháp đầy hứa hẹn khác, có thể giúp tăng cường hoạt động của CPAP và đòi hỏi phải có thiết bị chuyên dụng.
Áp lực đường thở dương liên tục
Chỉ định hỗ trợ áp lực đường thở dương liên tục
CPAP qua đường mũi thường được sử dụng nhất để hỗ trợ thở ở trẻ sinh non; phương pháp này ngày càng trở nên phổ biến kể từ những năm 1990. CPAP cũng được sử dụng trong điều trị ngưng thở ở trẻ sinh non và nhiều bệnh lý hô hấp khác ở trẻ đủ tháng lẫn trẻ sinh non.
Hỗ trợ áp lực đường thở dương liên tục cho trẻ non tháng từ lúc sinh
Các thử nghiệm từ đầu thập niên 1970, được hỗ trợ bởi nghiên cứu đánh giá tổng quan Cochrane, đã chứng minh rằng áp lực căng liên tục (continuous distending pressure) có hiệu quả trong việc giảm tỷ lệ tử vong ở trẻ sinh non. Vào giữa đến cuối thập niên 1990, CPAP đã trở thành phương pháp chính trong điều trị sớm RDS cho trẻ sinh non tháng. Tuy nhiên, trẻ cực non tháng sinh dưới 28 tuần tuổi, hầu như đã luôn dược xử trí bằng đặt nội khí quân ban đầu, MV và điều trị surfactant Từ năm 1993 đến 2001, một loạt các nghiên cứu quan sát từ Mỹ
Scandinavia được công bố đã chứng minh rằng trẻ sinh cực non tháng có thể được xử trí bảng CPAP ngay từ khi sinh ra, giúp giảm tỷ lệ đặt nội khí quản và BPD mà không làm tăng tỷ lệ tử vong hoặc bệnh tật. Tiếp theo các ấn phẩm này, CPAP được tín nhiệm nhiều hơn như một phương pháp điều trị đầu tiên cho trẻ sơ sinh cực non tháng. An phẩm đầu tiên trong số này được công bố vào năm 2008, và mặc dù không cho thấy sự khác biệt về kết cục chính là từ vong hoặc BPD ở tuổi thai được điều chỉnh 36 tuần, song có xu hướng cho thấy tỷ lệ kết cục kết hợp thấp hơn trong nhóm CPAP (34% so với 39%). Ít hơn một nửa nhóm được điều trị CPAP yêu cầu đặt nội khí quản, mặc dù tỷ lệ tràn khí màng phổi cao hơn ở nhóm này. Một thử nghiệm khác cũng cho thấy không có sự khác biệt về kết cục chính là tử vong hoặc BPD, nhưng báo cáo rằng không có sự khác biệt về tử vong hoặc suy giảm phát triển thần kinh ở độ tuổi được điều chỉnh từ 18 đến 22 tháng giữa các nhóm và ít mắc bệnh đường hô hấp hơn trong nhóm CPAP. Xét một cách riêng rẽ thì các thử nghiệm này đều cho thấy sự khác biệt nhỏ về kết cục giữa các nhóm, nhưng đã xác định rằng áp dụng CPAP ngay từ khi sinh ra là một phương pháp an toàn và hiệu quả, có thể thay thế cho đặt nội khí quản thường quy để cung cấp surfactant. Các thử nghiệm này hiện vẫn đang là chủ đề của các nghiên cứu phân tích góp, và chúng đã trở thành một phần của nghiên cứu đánh giá tổng quan Cochrane với kết luận rằng: Khi so sánh với MV, CPAP dự phòng làm giảm nhu cầu đặt nội khí quản và điều trị surfactant, đồng thời giảm tử vong và BPD. Bằng chứng này đã được đưa vào các tài liệu hướng dẫn quốc tế khuyến cáo thực hành CPAP ngay từ khi sinh ra bất cứ khi nào có thể. Hiện nay, sự chú ý đã được chuyển sang cách tốt nhất để hỗ trợ trẻ sơ sinh được xử trí bằng CPAP sớm nhưng cũng cần điều trị bằng surfactant ngoại sinh.
Hỗ trợ áp lực đường thở dương liên tục cho trẻ sơ sinh non tháng sau rút nội khí quản
M là một phần của triết lý hiện đại nhằm giảm thiểu thời gian trẻ sinh non nhận được hỗ trợ xâm lấn, các nỗ lực đều nhắm đến mục đích rút nổi khi quân nhanh chóng cho những trẻ này. Tuy nhiên, không giống trẻ sinh đủ tháng thường phục hồi nhanh sau các rối loạn hô hấp sau sinh sớm, trẻ sinh non có nhu cầu hỗ trợ hô hấp liên tục. Trẻ bị bệnh phối đang tiến triển, mất đồng bộ ngực-bụng, ngưng thở, với sức bền cơ bắp kém và thành ngực giãn nở quá mức, dẫn đến xẹp phổi tiến triển. Một nghiên cứu đánh giá của Cochrane về các thử nghiệm ngẫu nhiên mà tại đó, trẻ sinh non được CPAP hoặc thở oxy qua mũ chụp đầu (head box oxygen) sau khi rút ống nội khí quản cho thấy ít nhu cầu tăng hỗ trợ ở trẻ được rút nội khí quản chuyển sang CPAP (ít nhất 5 cm H,O) so với trẻ được xử trí bang oxy bổ sung đơn thuần (nguy cơ tương đối (relative risk – RR] 0.62; khoảng tin cậy (confidence interval – CI] 95%, 0,51–0,76; số lượng cần điều trị [number needed to treat], 6 trẻ sơ sinh). Không thấy sự khác biệt về tần suất đặt lại ống nội khí quản hoặc BPD; tuy nhiên, nhiều trẻ sơ sinh trong nhóm được bổ sung oxy đã được nhận CPAP “giải cứu” Hỗ trợ CPAP sau khi rút ống nội khí quản hiện đang là phương pháp tiêu chuẩn trong dân số sinh non. Mặc dù vậy, khoảng một nửa số trẻ cực non tháng sẽ yêu cầu đặt lại ống nội khí quản sau lần rút ống đầu tiên, ngay cả khi các xét nghiệm được áp dụng để dự đoán thành công đã được xác nhận. Dự đoán thành công là một thách thức, nhưng cần lưu ý tới các yếu tố liên quan đến tỷ lệ thành công cao hơn bao gồm tuổi thai cao hơn, nhu cầu oxy đỉnh thấp hơn trong 24 giờ đầu tiên, mức carbon dioxide thấp hơn và độ pH cao hơn với nhu cầu oxy bổ sung ít hơn trước khi rút nội khí quản.
Hỗ trợ áp lực đường thở dương liên tục cho chứng ngưng thở ở trẻ sinh non
Mặc dù có những lý do sinh lý rõ ràng ủng hộ cho việc sử dụng CPAP để điều trị chứng ngưng thở, nhưng bằng chứng lâm sàng trực tiếp cho thấy lợi ích của phương pháp này vẫn còn hạn chế. CPAP có thể làm thay đổi phản xạ Hering- Brauer, kích thích thụ cảm cơ học ở thanh quản, và ức chế phản xạ ức chế cơ hoành liên sườn để hỗ trợ hít vào CPAP đã được chứng minh là làm giám chứng ngưng thở hỗn hợp và tắc nghẽn, rút ngắn thời gian ngưng thời trung ương, cũng như giảm tụt độ bão hòa liên quan đến ngưng thở. Tuy nhien, MC duy nhất kiểm tra CPAP so với liệu pháp methyl-xanthine đã được thực hiện cách đây gần 40 năm, chỉ ở 32 trẻ sơ sinh rất non tháng. Áp lực CPAP từ 2 đến 3 cm H O được so sánh với điều trị bằng theophylline, phương pháp này chỉ thấy hiệu quả hơn trong việc giảm các cơn ngưng thở kéo dài và ngăn chặn sự leo thang đến đặt nội khí quản. Đây là nghiên cứu duy nhất được đưa và nghiên cứu đánh giá tổng quan tiếp theo của Cochrane năm 2001. Không có nghiên cứu nào khác đánh giá việc ứng dụng CPAP để điều trị chứng ngưng thở ở trẻ sinh non trong RCT.
Hỗ trợ áp lực đường thở dương liên tục cho các tình trạng khác Với những lợi ích sinh lý đã được chứng minh của CPAP phương pháp này đã được sử dụng để điều trị nhiều bệnh lý hô hấp khác, bao gồm: Thở nhanh
thoáng qua ở trẻ sơ sinh, hội chứng hít phân su, tăng áp phổi, xuất huyết phối suy tim kèm phù phổi, nhiễm trùng đường hô hấp như viêm phổi bẩm sinh viêm tiểu phế quản. CPAP hỗ trợ trẻ sau phẫu thuật lồng ngực và tim, trẻ có hội chứng giảm thông khí và trẻ sơ sinh có các bệnh lý tắc nghẽn như nhuyễn hóa thanh quản hoặc khí quản.
CPAP có thể tiếp cận và dễ áp dụng ở nhiều cơ sở; tuy nhiên, trẻ sơ sinh điều trị bằng CPAP được chăm sóc trong các nhà trẻ sơ sinh (newborn nursery). tách khỏi mẹ của trẻ. Trẻ cũng có thể được điều trị bằng dịch truyền tĩnh mạch và kháng sinh, có thể làm giảm cơ hội bú mẹ. Do đó, vấn đề quan trọng là phải đảm bảo CPAP được sử dụng hợp lý; bên cạnh đó, trẻ sơ sinh đủ tháng và trẻ sinh non tháng muộn bị thở nhanh hoặc thở rên (grunting) phải được quan sát cẩn thận, đồng thời được tạo cơ hội hoàn thành quá trình chuyển đổi của chúng một cách độc lập, trước khi đưa ra quyết định bắt đầu CPAP.
Chống chỉ định của hỗ trợ áp lực đường thở dương liên tục
Có một số chống chỉ định thực sự đối với CPAP; tuy nhiên, giải pháp này có thể không phải là lựa chọn tối ưu cho trẻ sơ sinh có trung khu hô hấp kém và thường xuyên ngưng thở hoặc trẻ bị toàn hô hấp tiến triển. CPAP có thể khó áp dụng thành công hơn ở trẻ sơ sinh bị hở hàm ếch (deft lip and palate) và trẻ sơ sinh có các dị tật khác trên khuôn mặt; CPAP cũng có thể không áp dụng được ở trẻ sơ sinh bị hẹp mũi sau (choanal atresia). Một số tình trạng trở nên trầm trọng hơn khi sử dụng CPAP và cẩn tránh dùng CPAP ở những trẻ này. Các tỉnh trạng này bao gồm những dị tật mà tại đó, việc bổ sung khí vào đường tiêu hóa gây ảnh hưởng đến sự thông khí hoặc tính toàn vẹn của đường tiêu hóa: Thoát vị hoành bẩm sinh, rò thực quản-khí quản, chứng hở thành bụng bẩm sinh (gastroschisis), cũng như các biến cố đường tiêu hóa cấp tính như thủng ruột tự phát hoặc viêm ruột hoại tử.
Thiết bị và giao diện áp lực đường thở dương liên tục
Áp lực đường thở dương liên tục do máy thở tạo ra
Trong CPAP do máy thở tạo ra, lưu lượng khí cố định liên tục được trực tiếp đi qua và vào mũi trẻ sơ sinh qua giao diện đã chọn. Hệ thống thở ra của máy thở dùng nhiều phương pháp khác nhau để duy trì áp lực cài đặt trong bộ dây máy thở được áp dụng cho trẻ sơ sinh.
Áp lực đường thở dương liên tục “sủi bọt”
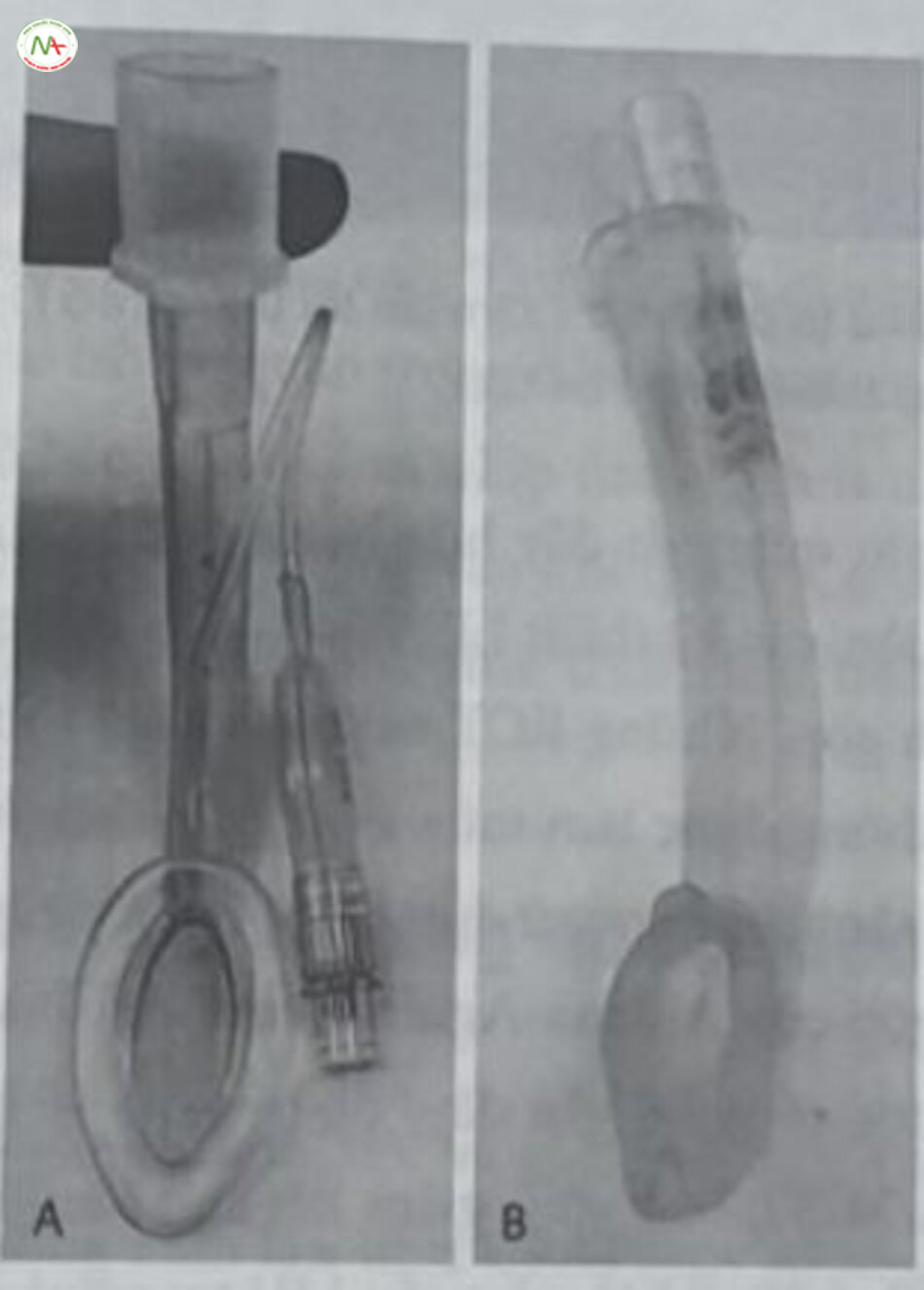
Hình thức thứ hai của CPAP liên tục là CPAP “sủi bọt” (“bubble” CPAP). Mặc dù CPAP “sủi bọt” đã được mô tả lần đầu vào năm 1914, song các thiết bị thương mại chỉ trở nên phổ biến rộng rãi trong 20 năm qua. CPAP sủi bọt sử dụng một ống ngâm ngập đầu dưới nước ở đầu xa nhánh thở ra của bộ dây máy thở để tạo ra áp lực bộ dây. Ống được đưa vào theo độ sâu cụ thể dưới nước để có được áp lực mong muốn. Thông thường, các vạch trên ống cho biết độ sâu để đạt được áp lực bộ dây cho trước (Hình 18,1).
Áp lực tạo ra một chút thay đổi theo lưu lượng khí được cài đặt; lưu lượng khí rất cao có thể tạo ra áp lực cao hơn mức được chỉ ra bởi các vạch đánh dấu độ sâu trong một số hệ thống. Khi khi rời khỏi ống thở ra ngâm dưới nước (bằng cách sủi bọt ra ngoài), các dao động áp lực nhỏ được tạo ra bên trong bộ dây máy thở. Biên độ của những dao động này thay đổi tùy theo hệ thống được sử dụng và theo mức độ nhiều của sự sủi bọt. Một số dao động áp lực này có thể đạt đến lồng ngực, có khả năng hỗ trợ trao đổi khí. Số lượng dao d truyền đi khác nhau giữa các hệ thống, cũng có thể đạt giá trị nhỏ nhất trong một số hệ thống và trong một số điều kiện. Một chế độ CPAP sủi bọt, được gọi là “Seattle-PAP” đã thay đổi hướng nhánh thở ra của bộ dây máy thở lên 135 độ. Dữ liệu ban đầu cho thấy rằng, phương pháp này cải thiện oxygen hóa động mạch và giảm đáng kể công thở. Tuy nhiên, những ưu điểm này không được chứng minh là làm giảm tỷ lệ thất bại CPAP hoặc bất kỳ bệnh tật nào khác ở trẻ sinh non. Các nghiên cứu đã cố gắng xác định xem liệu dao động áp lực của CPAP sủi bọt chuyển thành lợi thế trong sinh lý hô hấp có thể cải thiện được kết quả hay không; một nghiên cứu ở trẻ sinh non đã kiểm tra xem liệu biên độ sủi bọt có ảnh hưởng gì đến kết quả ngắn hạn hay không, đồng thời báo cáo rằng việc sủi bọt dù ở mức tối thiểu hay mức mạnh cũng không gây ảnh hưởng đến sự trao đổi khí. Hệ thống CPAP sủi bọt không thường xuyên theo dõi áp lực cung cấp, cũng như không cung cấp van giảm áp hoặc chuông báo, khác với các thiết bị cung cấp CPAP khác. Độ lệch của giao diện mũi, lưu lượng khi cài đặt cao hoặc thấp không có chủ ý và sự ngưng tụ ở nhánh thở ra có thể dẫn đến mức CPAP khác với mức mong muốn. Có một số hệ thống CPAP sủi bọt có sẵn trên thị trường, nhiều hệ thống đã được sửa đổi so với thiết kế ban đầu. Các sửa đổi không hạn chế có khả năng thay đổi cơ chế của thiết bị và có thể làm tăng công thở áp đặt.

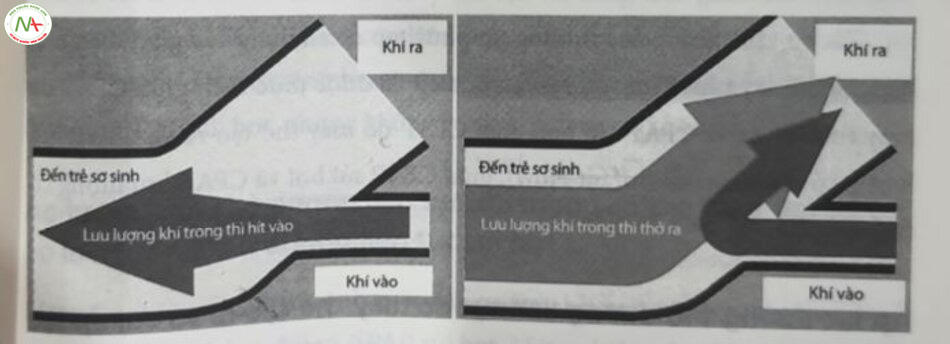
Áp lực đường thở dương liên tục lưu lượng có thể thay đổi
Phương pháp có thể thay thế cho CPAP lưu lượng liên tục (continuous-flow CPAP) là CPAP lưu lượng có thể thay đổi (variable-flow CPAP), trong đó những thay đổi đối với lưu lượng khí sẽ dẫn đến thay đổi áp lực được cung cấp. CPAP lưu lượng có thể thay đổi có sẵn hai chế độ khác nhau. Cơ chế của Infant Flow nguyên bản (SiPAP, Vyaire Medical Inc., Mettawa, IL, Mỹ) sử dụng trình kiểm soát lưu lượng, bộ dây máy thở và ngạnh mũi chuyên dụng. Lưu lượng khi được dẫn truyền qua nhánh hít vào của bộ dây máy thở. Một nhánh ngắn hơn, hẹp hơn, thải khí thở ra, tạo ra áp lực. Nhánh thở ra ngắn được tạo góc sao cho trong thì thở ra, khí hít vào cũng được hướng ra ngoài nhánh thở ra (Hình 18.2) bằng cách sử dụng hiệu ứng Coandã (gọi là “fluidic flip”, có nghĩa là “bung khí”). Điều này có khả năng làm giảm sức cản thở ra và công thở. Áp lực khí cặn được cung cấp bởi lưu lượng khí không đổi, cho phép cung cấp CPAP ổn định trong suốt chu kỳ hô hấp. Các hệ thống có thể so sánh với chức năng tương tự đã có sẵn.
Áp lực đường thở dương liên tục dùng van phản lực khi Benveniste
Chế độ thứ hai của CPAP lưu lượng có thể thay đổi được tạo ra bằng cách sử dụng van phản lực khí Benveniste (Benveniste gas-jet valve). Loại van này được mô tả lần đầu vào những năm 1960; van sử dụng hiệu ứng Venturi để hút và tạo áp lực khí giữa hai ống kim loại được nối với nhau bằng một vòng kim loại. Một đầu của đường ống được kết nối với nguồn cung cấp khí hỗn hợp được làm ẩm, đầu còn lại được kết nối với giao diện bệnh nhân. Việc tăng lượng khí cấp vào sẽ làm tăng áp lực cung cấp; áp lực cung cấp không được theo dõi và không có van xả hoặc báo động để tránh cung cấp áp lực quá mức.
So sánh các thiết bị tạo áp lực đường thở dương liên tục
Không có RCT quy mô lớn nào điều tra sự khác biệt giữa các thiết bị cung cấp CPAP. Có một số nghiên cứu nhỏ, nhưng có rất ít bằng chứng thuyết phục để ủng hộ hoặc bác bỏ hình thức này so với hình thức khác, đó là kết luận được đưa ra bởi nghiên cứu đánh giá tổng quan Cochrane năm 2008. Một nghiên cứu tổng quan hệ thống gần đây về CPAP sủi bọt so với các phương thức cung cấp CPAP khác bao gồm 19 nghiên cứu. Các tác giả báo cáo rằng: Không có sự khác biệt về tỷ lệ tử vong hoặc BPD giữa các chế độ và có ít thất bại CPAP hơn trong vòng 7 ngày với CPAP sủi bọt (RR 0,75; 95% CI, 0,57–0,98), nhưng xuất hiện nhiều tổn thương mũi với CPAP sủi bọt hơn so với các chế độ khác (RR 2,04; 95% CI, 1,33-3,14).
Các so sánh trước đây thường rất phức tạp do sử dụng các giao diện mũi khác nhau; tuy nhiên, các so sánh trực tiếp đã được thực hiện giữa CPAP do máy thở tạo ra và CPAP sủi bọt, giữa CPAP do máy thở tạo ra và CPAP lưu lượng có thể thay đổi (Infant Flow), giữa CPAP sủi bọt và CPAP lưu lượng có thể thay đổi.
Áp lực đường thở dương liên tục do máy thở tạo ra so với áp lực đường thở dương liên tục lưu lượng có thể thay đổi
Có một số bằng chứng cho thấy: CPAP lưu lượng có thể thay đổi (Infant Flow) gây ra ít công thở hơn CPAP do máy thở tạo ra, với một nghiên cứu đo lường công ít hơn 75%. Các nghiên cứu khác đã báo cáo rằng: Phổi hoạt động tốt hơn, thể tích khí lưu thông tăng lên, cải thiện đồng bộ lồng ngực-bụng, áp lực đường thở và ổn định hơn với các thiết bị lưu lượng có thể thay đổi. Tuy nhiên, các so sánh khác không tìm thấy bất kỳ sự khác biệt nào trong các kết quá quan trọng về mặt lâm sàng khi so sánh với CPAP do máy thở tạo ra, bao gồm cả nhịp thở, nhịp tim, huyết áp, mức độ thoải mái, hoặc tỷ lệ rút nội khí quản thất bại.
Áp lực đường thở dương liên tục sủi bọt do máy thở tạo ra so với áp lực
So sánh giữa CPAP do máy thở tạo ra và CPAP sủi bọt cũng cho thấy kết quả phù hợp. Các nghiên cứu trong phòng thí nghiệm đã chỉ ra rằng: Áp lực CPAP sủi bọt thay đổi nhiều hơn mức có thể được đánh giá cao (vì áp lực thường không được ghi nhận trong quá trình cung cấp CPAP sủi bọt) và sự thay đổi này có thể nhiều hơn những biến thiên nhỏ được nhận thấy trong CPAP do máy thở tạo ra. Tuy nhiên, một vấn đề khác ở mô hình phòng thí nghiệm, mặc dù không bị rò rỉ, đã phát hiện ra rằng phổi được sử dụng CPAP sủi bọt tốt hơn so với CPAP trên máy thở. Trong một nghiên cứu ở cừu non, CPAP sủi bọt được cung cấp qua ETT giúp cải thiện oxygen hóa và thanh thải carbon dioxide tốt hơn so với CPAP do máy thở tạo ra, cũng như giảm các dấu hiệu tổn thương phổi. Một nghiên cứu lâm sàng nhỏ so sánh CPAP do máy thở tạo ra với CPAP sủi bọt ở trẻ sinh non đang hồi phục cho thấy tần số thở thấp hơn ở nhóm CPAP sủi bọt, nhưng không có sự khác biệt về khí máu.
Áp lực đường thở dương liên tục lưu lượng có thể thay đổi so với áp lực đường thở dương liên tục sủi bọt
Một số nghiên cứu ở trẻ sinh non đã so sánh kết cục ngắn hạn giữa CPAP lưu lượng có thể thay đổi và CPAP sủi bọt. Một nghiên cứu chéo nhỏ báo cáo rằng hoạt động của nhịp thở và đồng bộ ngực-bụng đều tốt hơn với CPAP lưu lượng thay đổi (Infant Flow) so với CPAP sủi bọt. Ba RCT đã so sánh CPAP sủi bọt với CPAP lưu lượng có thể thay đổi (Infant Flow) ở trẻ sinh non. Khi sử dụng rút ống nội khí quản trước 14 ngày tuổi, tỷ lệ thất bại CPAP được tìm thấy ở mức thấp hơn, với thời gian hỗ trợ sau rút ống nội khí quản ngắn hơn ở trẻ được hỗ trợ bằng CPAP sủi bọt. Một nghiên cứu nhỏ trước đó (n = 36) đã báo cáo rằng: Trẻ sinh non được điều trị bằng CPAP sủi bọt có nhu cầu oxy cao hơn và tần số thở cao hơn so với trẻ được xử trí bằng thiết bị lưu hương có thể thay đổi (Infant Flow); tuy nhiên, các giao diện mũi khác nhau đã duy sử dụng giữa các nhóm trong nghiên cứu này, có khả năng làm nhiều kết quả. Nghiên cứu gần đây nhất (n = 40) không tìm thấy sự khác biệt giữa trẻ sơ sinh được điều trị bằng thiết bị CPAP lưu lượng có thể thay đổi hay CPAP sủi bay Một RCT đã so sánh CPAP sủi bọt với CPAP dùng van Benveniste phân lực lưu lượng có thể thay đổi ở trẻ sinh non. Có tổng cộng 170 trẻ sinh non được can thiệp hỗ trợ hô hấp ban đầu. Tỷ lệ thất bại CPAP và tất cả các kết quả được nghiên cứu khác không khác nhau giữa các nhóm.
Giao diện áp lực đường thở dương liên tục
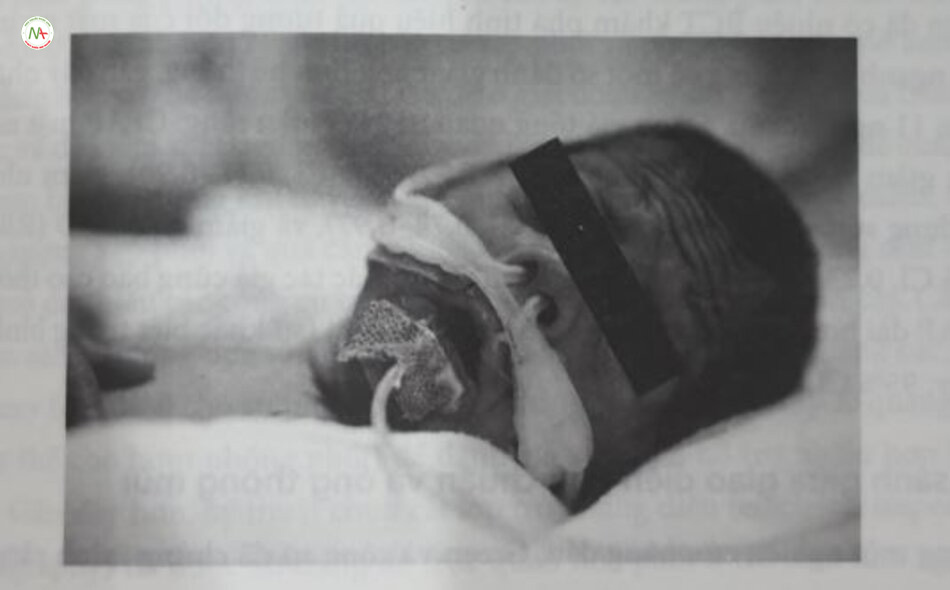
Ban đầu, CPAP được cung cấp bằng ETT, nhiều loại buồng chụp đầu và mặt na che mặt khác nhau. Các giao diện này hoặc làm tăng công thở, gây khó chịu cho trẻ sơ sinh, gây ra các chấn thương do áp lực, hoặc hạn chế di chuyển và tiếp cận với trẻ sơ sinh; do đó, chúng không còn được sử dụng nữa. Trẻ sơ sinh bật buộc phải thở mũi; do đó, các giao diện CPAP hiện đại đã tập trung vào mũi Mặc dù CPAP qua mũi tránh được các kích thích nguy hiểm không cần thiết đối với miệng, đồng thời giữ cho miệng tự do để chăm sóc răng miệng và mút tay, nhưng nó cũng cho phép miệng mở, có khả năng hạn chế lợi ích của nguồn khi có áp lực đi vào mũi. Các bác sĩ lâm sàng có thể cố gắng hạn chế mất áp lực qua miệng bằng cách sử dụng núm vú giả (pacifier) hoặc dây đeo dưới cắm trẻ sơ sinh, mặc dù có rất ít bằng chứng cho thấy cách làm này an toàn và hiệu quả Áp lực xuống vòm miệng từ CPAP được áp dụng qua đường mũi có thể đủ để ép vòm miệng vào lưỡi, tạo ra một rào cản tự nhiên đối với một số hiện trạng mất áp lực từ miệng. CPAP sơ sinh hiện đại sử dụng nhiều loại giao diện mũi (Hình 18.3). Ngạnh mũi (nasal prong) rất phổ biến; chúng có thể là hai mũi hoặc một mũi, ngắn (< 15 mm) hoặc dài (đến 90 mm), lỗ rộng hoặc hẹp. Ngạnh khác nhau về chất liệu, chiều dài và đường kính; những khía cạnh này ảnh hưởng đến sức cản đối với lưu lượng, do đó áp lực được truyền đến đường thở trên. Mặt nạ mũi luôn có sẵn và ngày càng được sử dụng thường xuyên.
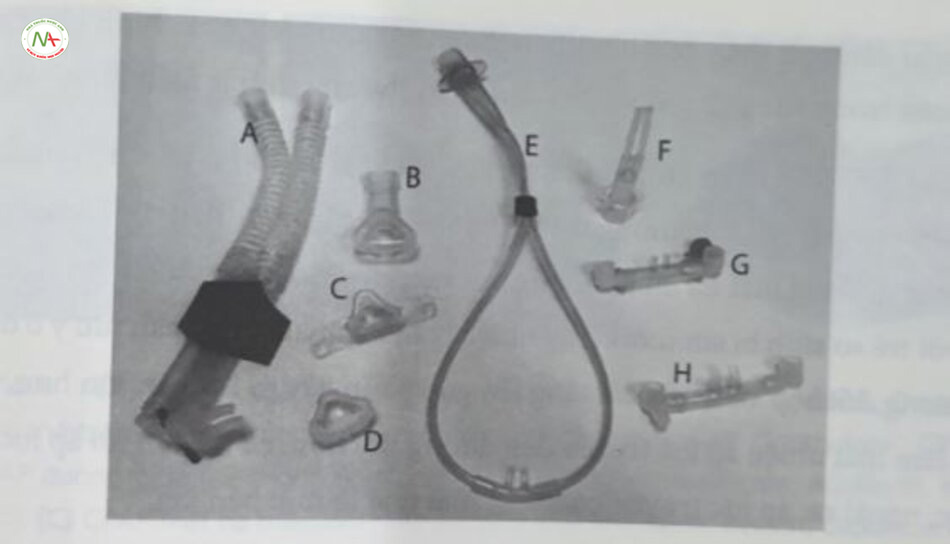
Ngạnh một mũi, ống nội khí quản cắt ngắn và ngạnh mũi họng hai mui
Ngạnh mũi dài (longer nasal prong) có đầu ngạnh mũi nằm trong vòm họng, bất kể là mũi đơn hay hai bên mũi đều có tác dụng tăng công thở. Ngạnh mũi họng đơn (single nasopharyngeal prong) thường là một ETT có thể đã được cắt ngắn, sau đó được đưa qua một lỗ mũi vào vòm họng. Ngành mũi họng hai mũi (binasal nasopharyngeal prong) được bán sẵn trên thị trường (Hình 18.3F), có thể có lỗ hẹp hơn so với ETT cắt ngắn, làm tăng thêm tải trọng hô hấp và giảm áp lực truyền dẫn. Việc sử dụng các giao diện này ít phổ biến hơn kể từ khi nghiên cứu đánh giá tổng quan của Cochrane năm 2008 đưa ra kết luận rằng ngạnh ngắn hai bên hiệu quả hơn. Tuy nhiên, một RCT gần đây của Hochwald và cộng sự đã so sánh các ngạnh dài hơn, hẹp hơn với các ngạch ngắn hoặc mặt nạ trong khi cung cấp thông khí áp lực dương ngắt quãng qua mũi (nasal intermittent positive pressure ventilation – NIPPV, sẽ thảo luận ở phần sau) cho 166 trẻ sinh non. Kết quả cho thấy: Các ngạnh dài hơn, hẹp hơn không bị đánh giá thấp hơn bởi thử nghiệm xác định kết quả chính khi đặt nổi khi quân trong vòng 72 giờ và dẫn đến chấn thương mũi ít nghiêm trọng hơn.
Các EIT cắt ngắn có thể là một giải pháp thay thế hữu ích cho các xy l chọn giao diện CPAP lý tưởng trong một số trường hợp nhất định, chẳng hạt như khi sử dụng mặt nạ mũi hoặc ngạnh tiêu chuẩn không phù hợp (ví dụ như đối với trẻ sơ sinh bị sứt môi). Tuy nhiên, vấn đề quan trọng cần lưu ý ở đây là Lỗ tương đối hẹp và chiều dài tăng lên góp phần gây ra lực cản lớn hơn, đông thời làm mất nhiều áp lực truyền đến đường thở hơn, có thể lên tới áp lực 4 cm nước ngoài ra, áp lực truyền có thể bị mất qua lỗ mũi bên kia.
Ngạnh ngắn hai bên mũi
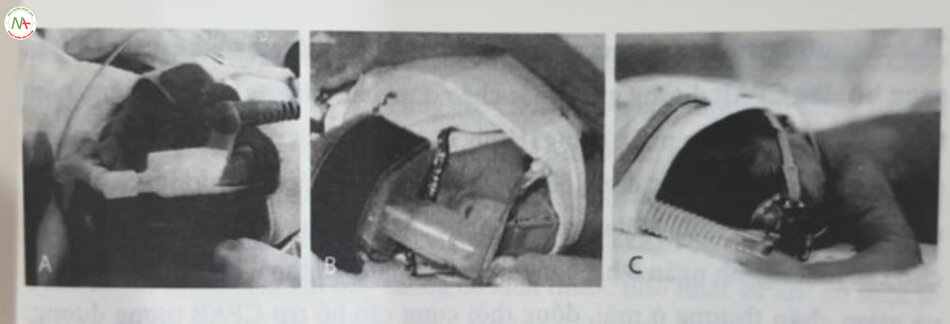
Ngạnh ngắn hai bên mũi (short binasal prong) thường được sử dụng để thực hiện CPAP qua đường mũi và có nhiều loại. Một số ngạnh là sản phẩm đặc hiệu cho thiết bị CPAP của nhà sản xuất, trong khi những ngạnh khác lại rất phổ dụng, có thể được dùng với nhiều bộ dây và thiết bị CPAP. Ngạnh thường mềm, tròn, chiều dài từ 6 đến 15 mm và có hình dạng mặt cắt ngang đồng nhất dọc theo chiều dài của chúng. Hầu hết các thương hiệu đều cung cấp nhiều kích cỡ, một số thương hiệu cung cấp nhiều khoảng cách xen kẽ nhau. Hai vị dụ về ngành mũi thường được sử dụng với CPAP lưu lượng liên tục, CPAP do máy thở tạo ra và CPAP sủi bọt bao gồm: Ngạnh Hudson (Hudson Respiratory Care, Inc., Arlington Heights, IL, Mỹ) (Hình 18.3H) và ngạnh Inca (Ackrad Laboratories, Inc., Cranford, NJ, Mỹ) (Hình 18.3G). Cả hai loại ngạnh này đều được đặt trên khuôn mặt, trên vùng mép, với bộ dây CPAP chạy lên mỗi bên của khuôn mặt và được cố định bằng mũ cùng dây đai CPAP (Hình 18.44) Ví dụ về một giải pháp thay thế là hệ thống midline Flexitrunk CPAP (Fisher & Paykel Healthcare, Auckland, New Zealand), trong đó bộ dây CPAP được gần chặt vào một chiếc mũ và đi qua giữa trán, qua sông mũi, vào lỗ mũi (Hình 18.3A, B). Ngạnh mũi (hoặc mặt nạ) được sử dụng với SiPAP cho trẻ sơ sinh (Care Fusion, San Diego, CA, Mỹ) cũng sử dụng vị trí đường giữa (Hình 18.4C).
Phát triển ngạnh mũi trong tương lai
Ngạnh mũi là một giao diện được thiết lập tốt, nhưng chúng không hoàn hảo. Các bác sĩ lâm sàng phải đối mặt với một thách thức không nhỏ khi phải xác đinh bộ ngạnh tối ưu để tạo ra sự khít kín với lỗ mũi, mà không chèn ép và làm tổn thương vùng da xung quanh. Ngạnh có hình tròn, nhưng lỗ mũi có hình tam giác và hình dạng bên trong của lỗ mũi có thể thay đổi. Những vấn để này làm cho việc thiết kế các ngạnh thoải mái, khít kín trở nên khó khăn hơn. Ngoài ra, trẻ sơ sinh có nguồn gốc dân tộc khác nhau có khuôn mặt và hình dạng mũi khác nhau, điều này có nghĩa là hệ thống ngạnh CPAP hiện tại có thể phù hợp với trẻ sơ sinh đến từ một số khu vực trên thế giới hơn so với những khu vực khác. Các thiết kế trong tương lai của ngạnh mũi nên xem xét hình dạng và kích thước khuôn mặt và mũi khác nhau. Với sự ra đời của công nghệ in ba chiều nhanh chóng, trong tương lai có thể thiết kế các ngạnh cá nhân hóa cho trẻ sơ sinh, và những ngạnh này có thể thay đổi được khi trẻ lớn lên.
Mặt nạ mũi
Mặt nạ mũi (nasal mask) là một thành tựu cải tiến tương đối mới mẻ. Tương tự ngạnh mũi, có một số nhãn hiệu mặt nạ mũi đã được bán sẵn trên thị trường.
Thông thường, những mặt nạ này có hình dạng tam giác và có thể được chuyện sang bộ dãy CPAP đường giữa hoặc chéo qua mặt. Mặt nạ nhỏ và niềm, nằm trên sống mũi và trên nhân trung (Hình 18.3B.D). Mặt nạ mũi nhỏ hơn như t so với mặt nạ tròn được dùng để cung cấp thông khi áp lực dương, chẳng hay như trong phòng sinh. Mặt nạ mũi đã được sử dụng như một giải pháp thay th cho các loại ngạnh ngắn ở hai bên mũi, nhằm tăng sự thoải mái cho trẻ sơ sinh và giảm chấn thương ở mũi, đồng thời cung cấp hỗ trợ CPAP tương đương Một số thiết bị xoay vòng giữa mặt nạ và ngành hai mũi để tránh chấn thương nghiêm trọng ở mũi. Vì mặt nạ mũi có sẵn nhiều kích thước rất nhỏ, nên có thể dùng cho trẻ sơ sinh dạng còn quá nhỏ so với ngạnh mũi có kích thước nhỏ nhất. Đối với ngạnh mũi, nhất thiết phải cân bằng giữa việc giữ cho mũi thật khít kín để duy trì áp lực CPAP và việc áp ngạnh mũi quá chặt làm tăng nguy cơ chấn thương mũi.
Ống thông mũi
Ban đầu, ống thông mũi (nasal cannulae) được dùng để cung cấp oxy bổ sung ở mức thấp, thường sử dụng lượng oxy từ 0,5 L/phút trở xuống. Ống thông mũi cũng được dùng để thực hiện liệu pháp ống thông mũi lưu lượng cao (nasal high flow – nHF) (Hình 18.5), trong đó khí nóng, ẩm được cung cấp với lưu lượng từ 2 đến 8 L/phút. Sau đó, các sản phẩm đã được phát triển để cung cấp CPAP qua ống thông mũi. Các bộ dây CPAP sử dụng ống thông mũi không có nhánh thở ra, do đó được thiết kế để tạo độ khít kín trong khi vẫn để hở một phần của lỗ mũi, tạo ra một lỗ rò có chủ ý, nhằm tránh cung cấp áp lực cao không kiểm soát được.
Các ống thông có diện tích mặt cắt ngang hẹp hơn nhiều so với các ngành mũi, còn các bộ dây liền kể được sử dụng cũng thường có đường kính nhỏ hơn so với các bộ dây CPAP tiêu chuẩn. Điều này có thể khiến việc làm ẩm và làm ẩm khí đầy đủ đến điểm cung cấp trở nên khó khăn hơn, ngoài ra còn có thể làm giảm sự truyền áp lực. Một ví dụ có sẵn trên thị trường về ống thông để sử dụng CPAP là ống thông mũi RAM (Neotech, Valencia, CA, Mỹ) (Hình 18.3E). Sản phẩm này có ống thông ngắn, cứng, hai bên mũi, đi kèm với ống có lỗ lớn hơn so với các bộ dây thở oxy hoặc nHF thấp tiêu chuẩn. Thiết bị đã được chấp nhận ở một số vùng của Mỹ để cung cấp CPAP (và trong một số trường hợp là NIPPV) vì khả năng áp dụng nhanh hơn, dễ hơn và an toàn hơn so với CPAP tiêu chuẩn. Tuy nhiên, đoạn ống dài hẹp giữa kết nối bộ dây và giao diện tạo ra sức cản đáng kể. Điều này dẫn đến giảm áp lực đáng kể từ bộ dây đến giao diện bệnh nhân, đặc biệt là với ống thông có kích thước nhỏ nhất và khi có một lỗ rỏ rỉ lớn ở các lỗ mũi. Vấn đề này đã trở thành một mối quan tâm đặc biệt, bởi vì không có hệ thống theo dõi áp lực nội tại của thiết bị; như vậy có nghĩa là bác sĩ sẽ không nhận biết được rằng áp lực thấp hơn mong muốn đang được cung cấp. Có thể cần áp lực CPAP cao hơn áp lực cần thiết khi sử dụng ngạnh hai bên mũi để đạt được mức hỗ trợ tương tự khi sử dụng ống thông mũi.
So sánh giữa các giao diện mũi
Có rất ít dữ liệu so sánh để hướng dẫn các bác sĩ đưa ra lựa chọn về một loại giao diện mũi so với một loại khác. Những điều đã được thực hiện thường bị nhầm lẫn do sử dụng các thiết bị cung cấp CPAP khác nhau. Khi không có đủ bằng chứng, các trung tâm nên tập trung phát triển kiến thức chuyên môn về việc ứng dụng một thiết bị sao cho tối ưu hóa được lợi ích của nó, đồng thời giảm thiểu các tác động bất lợi.
So sánh giữa các loại ngạnh mũi
De Paoli và cộng sự đã so sánh độ giảm áp lực của các loại ngạnh CPAP khác nhau với nhiều kích cỡ khác nhau, ở các lưu lượng khi khác nhau. Họ đã báo c sự khác biệt lớn về độ giảm áp lực giữa các thiết bị, điều này có thể lý giải chỉ những khác biệt quan trọng về mặt lâm sàng giữa các kết quả thu được trong các nghiên cứu so sánh các giao diện mũi. Một phân tích góp các nghiên cứu so sánh các ngạnh hai bên mũi ngắn với các ngạch mũi đơn hoặc mũi họng cho thái rằng: Việc sử dụng các ngành hai bên mũi ngắn ngăn cản việc đặt lại ống nội khi quản nhiều hơn (RR 0,59; 95% C1, 0,41–0,85; số lượng cần điều trị, 5 trẻ sơ sinh
So sánh giữa mặt nạ mũi và ngạnh mũi
Hiện đã có nhiều RCT khám phá tính hiệu quả tương đối của mặt nạ mũi g với ngạnh mũi. Cũng có một số đánh giá mang tính hệ thống, gần đây nhất bao gồm 11 nghiên cứu. Đánh giá tổng quan này kết luận rằng: CPAP mặt nạ mà làm giảm tỷ lệ đặt nội khí quản (RR 0,72; 95% CI, 0,58–0,90), giảm nhu cầ sử dụng surfactant (RR 0,85; 95% CI, 0,74–0,97), và giảm tỷ lệ BPD (RR 04 95% CI, 0,23 –0,95) so với CPAP ngạnh mũi. Các tác giả cũng báo cáo thời gian CPAP dài hơn một chút trong CPAP mặt nạ mũi (sự khác biệt trung bình 1,78 ngày; 95% CI, 1,67–1,89).
So sánh giữa giao diện tiêu chuẩn và ống thông mũi
Trong một nghiên cứu hàng đầu, Green và cộng sự đã chứng minh rằng: Mặt nạ mũi cho thấy sức cản thấp nhất và giảm áp lực nhỏ nhất trên bề mặt. Câ ngạnh ngắn hai bên mũi có mức sức cản rất khác nhau, với các ngạnh của Infant Flow cho thấy trạng thái mất áp lực ít nhất. Ống thông mũi (ống thông RAM) cho thấy trạng thái mất áp lực lớn nhất trên thiết bị. Ở 12 trẻ sinh non Singh và cộng sự đã tiến hành đo áp lực hầu họng trong quá trình CPAP được cung cấp qua ống thông mũi (RAM) và ngạnh ngắn hai bên mũi (Hudson) H đã báo cáo về trạng thái mất áp lực khác nhau đáng kể giữa áp lực cài đặt và áp lực được cung cấp (2,5 cm H,O với ống thông mũi, RAM) khi so với trạng thái không giảm áp lực khi dùng ngạnh ngắn hai bên mũi (Hudson). Tương tự Sharma đã nghiên cứu 30 trẻ sinh non, so sánh áp lực CPAP sau sinh bằng cách sử dụng ba thiết bị (mặt nạ mũi, ngạnh hai bên mũi và ông thông mũi). Áp lực. hầu họng do được thấp hơn mức CPAP đã cài đặt với cả ba giao diện. Trạng thái sụt giảm áp lực lớn nhất được nhận thấy với ống thông mũi (RAM) và mức nhỏ nhất được do khi sử dụng mặt nạ mũi. Các bác sĩ lâm sàng nên thận trọng thì áp dụng giao diện ông thông mũi để cung cấp CPAP, vì áp lực mong muốn được cung cấp cho trẻ sơ sinh bị suy giảm rõ rệt.
Áp lực đường thở dương liên tục tối ưu
Việc xác định CPAP tối ưu để điều trị cho trẻ sơ sinh là một thách thức. Áp lực cảng tối ưu sẽ khác nhau giữa các trẻ sơ sinh và sẽ khác nhau trong suốt quá trình của trẻ sơ sinh. Có thể cần tới áp lực cao để bơm phóng phổi và làm sạch dịch phối trong phòng sinh. Có thể yêu cầu áp lực trung gian, có thể thay đổi để hỗ trợ trẻ sinh non bị suy hô hấp có xẹp phổi và phổi có độ giãn nở kém. Áp lực thấp hơn có thể được yêu cầu sau đó ở giai đoạn sơ sinh, trong quá trình hồi phục và để kiểm soát ngưng thở. Mục đích là tạo ra áp lực lý tưởng để cung cấp oxygen hóa và thông khí đầy đủ cho từng trẻ sơ sinh tại mỗi thời điểm, tránh hiện tượng xẹp phổi và quá căng. Việc xác định một áp lực lý tưởng như vậy bị cản trở do thiếu các công cụ tại giường bệnh dễ sử dụng, đáng tin cậy. Các bác sĩ lâm sàng thường dựa vào đánh giá lâm sàng (tần số hô hấp và gắng sức), nhu cầu oxy (đại diện cho sự phù hợp thông khí/tưới máu), và chụp X-quang phổi (thay thế cho bơm phồng phổi) để đánh giá xem cần hỗ trợ nhiều hơn hay ít hơn. Gần đây hơn, kỹ thuật chụp cắt lớp trở kháng điện (electrical impedance tomography) đã được sử dụng để trực quan hóa phổi ở trẻ sinh non ngay tại giường bệnh. Kỹ thuật này cho thấy nhiều hứa hẹn nhưng vẫn chưa phải là một phương thức đơn giản, theo thời gian thực, có thể tiếp cận được trên lâm sàng.
Các nghiên cứu trên động vật đã chỉ ra rằng sự chênh lệch động mạch-phê năng giảm khi áp lực tăng từ 0 đến 8 cm H,O. Điều này được hỗ trợ bởi dữ liệu từ trẻ sinh non, chứng tỏ rằng FRC và thể tích khí lưu thông tăng, nhịp thở giảm và đồng bộ ngực-bụng được cải thiện so với phạm vi áp lực CPAP tương tự. Có thể tồn tại một giới hạn trên đối với CPAP an toàn, mặc dù mức này sẽ thay đổi. trong suốt giai đoạn sơ sinh. Áp lực CPAP quá cao có thể gây giãn nở quá mức, do đó có thể dẫn đến rò rỉ khí, giảm trở lại tĩnh mạch và giảm thông khí.
Chúng tôi biết rằng các bác sĩ làm sàng thường bắt đầu áp lực CPAP ( vùng 5–6 cm H2O, nhiều người cho phép tăng lên đến 8 cm H2O và một số lên H2O đến 10 cm H2O. Tuy nhiên, một khoảng thời gian ngắn ở áp lực cao hơn có thể giúp cải thiện tình trạng sục khí phối. Một nghiên cứu trên trẻ sinh non đã chứng minh rằng: Thể tích phổi tăng lên khi chuyển từ CPAP mức 5-6 cm Họ đến 10 cm H, O và được duy trì phần lớn khi CPAP giảm xuống 8 cm một số dữ liệu hạn chế về mức áp lực CPAP tối ưu nên sử dụng sau rút ông nói: khi quản ở trẻ sinh non. Một RCT được công bố báo cáo rằng: Ở 93 trẻ sơ sinh, thất bại sau rút ống thấp hơn ở những trẻ được điều trị với áp lực CPAP đến 9 cm H2O, khi so sánh với những trẻ được điều trị bằng cách sử dụng áp lực CPAP từ 4 đến 6 cm H,O (RR 0,60; 95% CI, 0,35–1,00; số lượng cần điều trị t trẻ sơ sinh). Hiện một thử nghiệm huy động trẻ cực non tháng đang được tiến hành, nhằm so sánh áp lực CPAP sau rút nội khí quản ở mức 6 đến 8 cm Họ với mức 9 đến 11 cm H2O (Đăng ký Thử nghiệm ACTRN12618001638224 Bất kể áp lực đã chọn là bao nhiêu, khó có thể cung cấp áp lực một cách nhất quán vì xuất hiện tình trạng mất áp lực đáng kể trên các giao diện CPAP, một vài trong số đó có thể không được đánh giá cao hoặc không thể định lượng. cũng như mất áp lực tiếp theo do rò rỉ ở đường thở trên từ miệng và mũi. Bãi kể mức độ thiết lập ban đầu ra sao, thì trẻ sơ sinh cần tăng nồng độ oxy hoặc có nỗ lực hô hấp ngày càng tăng có thể sẽ cần nhiều hỗ trợ hơn; trong khi đó, trẻ sơ sinh có nhu cầu giảm oxy và thở thoải mái có thể sẽ cần cải thiện độ giãn nở của phổi và có thể chịu được việc giảm mức hỗ trợ.
Chăm sóc hỗ trợ khi sử dụng áp lực đường thở dương liên tục
Mặc dù các chiến lược xử trí ở mỗi nơi khác nhau, nhưng có một số triết lý tổng thể nên áp dụng khi chăm sóc trẻ sơ sinh thở CPAP. Đã có bằng chứng thuyết phục cho thấy rằng trẻ sinh non hoạt động cần hỗ trợ hô hấp nền được ổn định bằng cách sử dụng CPAP trong phòng sinh, đồng thời cần tiếp tục nhận được sự hỗ trợ này trong quá trình chuyển đến nhà trẻ sơ sinh. Trẻ sinh non (và trẻ sinh đủ tháng) trưởng thành hơn ban đầu không cần CPAP nhưng sau đó có thể phát triển các dấu hiệu suy hô hấp và cần được hỗ trợ.Phương thức tối ưu của hỗ trợ không xâm lấn ban đầu ở trẻ sinh non lớn hơn sẽ được thảo luận ở phần sau của chương này.
Trẻ sơ sinh được hỗ trợ với CPAP yêu cầu phải được chăm sóc điều dưỡng n mê. Ngạnh mũi quá lớn hoặc quá nhỏ đều có nguy cơ gây chấn thương mũi hk di lệch vị trí ngạnh mũi. Việc quan sát chặt chẽ đóng vai trò đặc biệt quan mang khi không có sẵn hệ thống báo động giúp cảnh báo bác sĩ làm sáng về hiện trạng tắc nghẽn hoặc mất áp lực cung cấp. Ngành mũi được thiết kế để làm khi hoàn toàn các lỗ mũi mà không chèn ép các mô xung quanh. Mặt nạ môi phải thoải mái qua sông mũi và nằm trên nhân trung mà không lấn vào môi trên, còn ông thông mũi phải chiếm khoảng một nửa lỗ mũi, để lại một khoảng rò rỉ rõ ràng. Cũng cần phải lưu ý cẩn thận về tư thế của trẻ sơ sinh, đã về mặt duy trì đường thở trung tính lẫn nhu cầu phát triển của trẻ. Những chi tiết này đặc biệt quan trọng, bởi trẻ sơ sinh hiện đang được điều trị bằng CPAP trong nhiều tuần, thậm chí nhiều tháng và thời gian điều trị lâu hơn sẽ làm tăng nguy cơ chấn thương mũi. Trẻ sơ sinh thường được đặt một ống dạ dây để cố gắng “giải áp” cho dạ dày và ngăn chặn chướng bụng, một vấn đề phố biến với CPAP; tuy nhiên, có rất ít bằng chứng cho thấy điều này là hữu ích.
Trẻ sơ sinh được hỗ trợ CPAP phải được theo dõi liên tục về hô hấp-tim mạch, bao gồm cả độ bão hòa oxy ngoại vi hoặc đo qua da. Nên phân tích khi máu động mạch hoặc mao mạch để đánh giá tình trạng thông khí và chụp X-quang ngực cơ bản để đánh giá sự mở rộng của phổi, bằng chứng nhiễm trung và rò rỉ khí. Có một số công cụ chấm điểm về hô hấp, chẳng hạn như thang điểm mức độ nghiêm trọng về hô hấp của Silverman-Anderson, có độ tin cậy tốt trong việc xác định nhu cầu hỗ trợ bổ sung.
Các trung tâm có chương trình CPAP thành công cao cho rằng thành công của họ là do cách tiếp cận theo nhóm, chăm sóc điều dưỡng tận tâm và xử trí chăm sóc chuyên môn cao cần thiết để hỗ trợ CPAP tối ưu được mô tả ở trên, nhất quán nhờ sử dụng một phương thức hỗ trợ CPAP duy nhất. Với dịch vụ tỷ lệ điều dưỡng trên bệnh nhân, đào tạo đặc hiệu cho nhân viên điều dưỡng tại giường bệnh hoặc bác sĩ trị liệu hô hấp, cũng như tình trạng lâm sàng tổng thể của đơn vị có thể góp phần vào kết quả của trẻ sơ sinh được thở CPAP hoặc các phương pháp hỗ trợ hô hấp không xâm lấn khác. Trong khi đơn vị chăm sức đặc biệt dành cho trẻ sơ sinh (NICU) thường là cơ sở có tỷ lệ diễu dưỡng trên bệnh nhân tương đối cao, thì việc phân bố tỷ lệ trẻ sơ sinh điều dưỡng là 1:1 ở trẻ được áp dụng CPAP hoặc các phương pháp hỗ trợ hô hấp không xâm lần khác thường không thể đạt được, điều này có thể không tối ưu. Có những ví dụ khác cho thấy kết quả sức khỏe của trẻ sơ sinh và gia đình trong NICH có thể bị nguy hiểm như thế nào khi dịch vụ chăm sóc điều dưỡng chưa tối ưu.
Sử dụng surfactant cho trẻ sơ sinh trên áp lực đường thờ dương liên tục
Surfactant là một trong những phương pháp điều trị được nghiên cứu nhiên nhất trong lĩnh vực sơ sinh. Đã 40 năm kể từ lần thử nghiệm đầu tiên và surfactant. Vào thời điểm đó, thông khi cơ học (MV) qua ống nội khí quản (ETT) là phương pháp điều trị tiêu chuẩn cho trẻ sinh non, corticosteroid trước sinh được dùng cho một số ít bà mẹ đủ điều kiện, còn tỷ lệ tử vong và bệnh tật sơ sinh cao hơn nhiều so với ngày nay. Sau đó, và cho đến gần đây surfactant được sử dụng qua ETT với một giai đoạn tiếp theo của MV. Tuy nhiên, trong khoảng một thập kỷ qua, các kỹ thuật “ít xâm lấn” thay thế, dùng để nhỏ surfactant mà không cần ETT đã được mô tả.
Dùng surfactant qua hầu họng, khí dung và đường thở mặt nạ thanh quản
Một số phương pháp sử dụng surfactant không cần đặt ống nội khí quản đã được đề xuất. Việc nhỏ thuốc vào hầu họng trước khi sinh vai là khả thi, nhưng vẫn chưa được thử nghiệm trong các RCT lớn, mặc dù một thử nghiệm về surfactant hầu họng khi sinh đang được tiến hành.
Trước đây, việc sử dụng khí dung, một lựa chọn hấp dẫn vì nó thực sự “không xâm lấn”, đã thất bại vì các thiết bị khí dung không hiệu quả. Máy phun khí dung mới hơn có thể hiệu quả và đáng tin cậy hơn. Thật vậy, một thủ nghiệm của Minocchieri và cộng sự đã phát hiện ra rằng: Surfactant được cung cấp bằng cách sử dụng máy phun khí dung màng rung tùy chỉnh (hệ thống máy phun khí dung cho trẻ sơ sinh eFlow, PARI Pharma, Starnberg, Đức) đã giảm yêu cầu đặt nội khí quản trong vòng 72 giờ, mặc dù lợi ích dường như được giới hạn cho trẻ sinh non trưởng thành hơn. Các thử nghiệm tiếp theo về quá trình phun khí dung surfactant vẫn đang được tiến hành, mặc dù việc cung cấp surfactant hiệu quả vẫn còn là một thách thức.
Surfactant cũng được sử dụng bằng đường thở trên thanh quản, còn được gọi là đường thở mặt nạ thanh quản (laryngeal mask airway – LMA) (Hình 18.6). Một đánh giá hệ thống gần đây và phân tích gộp bao gồm 5 RCT cho thấy: Việc sử dụng surfactant qua LMA có liên quan đến việc giảm MV so với cả CPAP liên tục (RR 0,57; 95% CI, 0,38–0,85) lẫn sử dụng surfactant qua ETT (RR 0,43; 95% C1, 0,31–0,61). Tuy nhiên, các tác giả đã lưu ý rằng những phát hiện này được dựa trên một số lượng hạn chế trẻ sơ sinh trong các nghiên cứu về thiết kế và chất lượng khác nhau, đồng thời khuyến cáo rằng nên giới hạn việc sử dụng surfactant LMA trong các thử nghiệm lâm sàng. Kích thước của các LMA hiện có đã giới hạn việc sử dụng chúng cho trẻ sinh non lớn hơn và trưởng thành hơn; trong khi đó, việc cung cấp surfactant LMA chưa được bảo cáo ở trẻ có cân nặng < 1.000 g.
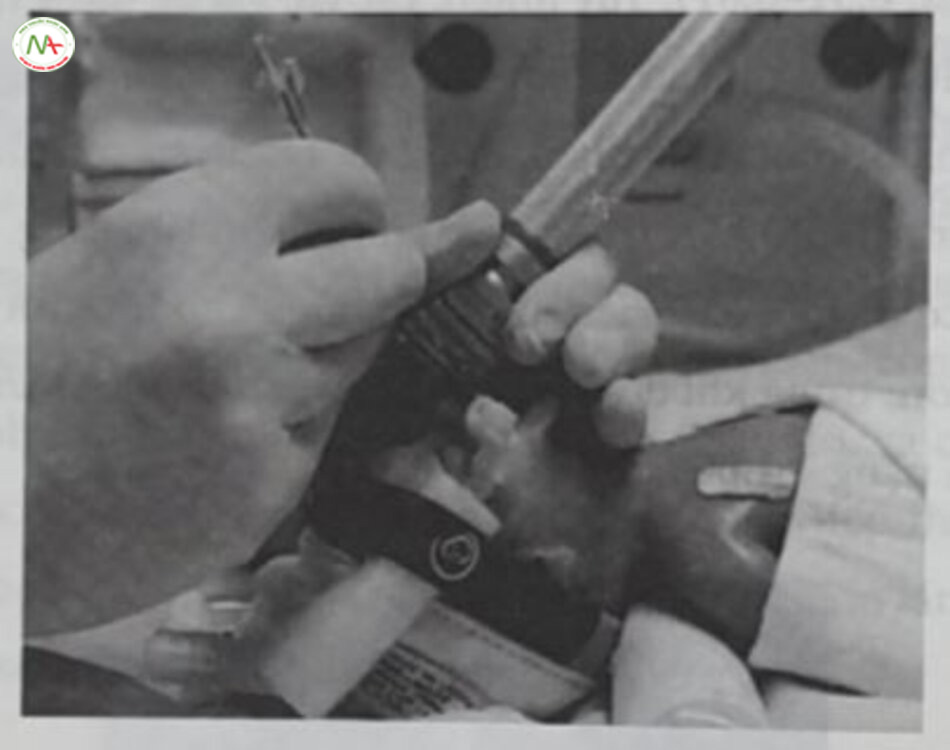
Sử dụng surfactant ít xâm lấn (LISA) và điều trị surfactant xâm lấn tối thiểu (MIST): Dùng surfactant qua ống thông mỏng
LISA) và Các kỹ thuật sử dụng surfactant “ít xâm lấn” được nghiên cứu rộng rãi nhất là sử dung surfactant ít xâm lấn (less invasive surfactant administration – điều trị surfactant xâm lấn tối thiểu (minimally invasive surfactant treatment – MIST). Đây là những quy trình tương tự mà tại đó, trẻ sơ sinh CPAP thở tự phát trong quá trình sử dụng surfactant qua ống cho ăn hoặc ống thông mỏng được đưa qua dây thanh âm vào khí quản dưới nội soi thanh quản trực tiếp, có hoặc không có thuốc tiền mê (Hình 18.7).
Những nghiên cứu quan sát đầy hứa hẹn sau đó đã cho thấy các kết quả ngắn hạn được cải thiện, các kỹ thuật LISA/MIST đã được đánh giá thêm trong các RCT và phân tích gộp. Những RCT này, bao gồm tổng cộng hơn 1.200 trẻ sinh non, tất cả đều không được làm mù và thay đổi theo kỹ thuật, phương thức hỗ trợ hô hấp không xâm lấn được sử dụng, bộ so sánh cũng như dân số nghiên cứu. Một phân tích gộp của Aldana-Aguirre và cộng sự vào năm 2017 (không bao gồm các RCT được công bố gần đây) đã báo cáo về khả năng cải thiện kết quả hô hấp với LISA/MIST, bao gồm giảm kết cục tổng hợp của tử vong hoặc BPD (RR 0,75; 95% CI, 0,59–0,94), nhu cầu MV trong vòng 72 giờ sau sinh (RR 0,71; 95% CI, 0,53–0,96), và MV bất cứ lúc nào trong thời gian nhập viện (RR 0,66; 95% CI, 0,47–0,93). Có ít tràn khí màng phổi hơn ở trẻ thuộc nhóm LISA (5 nghiên cứu; RR 0.61: 95% C1, 0,37–1,02). Không có sự khác biệt về tình trạng tử vong hoặc các bệnh quan trọng ở trẻ sơ sinh như xuất huyết phối, còn ống động mạch cần điều trị, viêm ruột hoại tử, bệnh võng mạc do sinh non, hoặc xuất huyết não thất. Cũng cần lưu ý rằng, các kết quả dài hạn vẫn chưa được báo cáo Bản cập nhật năm 2019 đối với Hướng dẫn Đồng thuận Châu u về Xử trí RDS (European Consensus Guidelines on the Management of RDS) khuyến cáo TISA/MIST là phương pháp điều trị surfactant ưu tiên cho trẻ sơ sinh thở tự phát nhận được sự hỗ trợ của CPAP. Kết quả hiện đang chờ đợi RCT lớn nhất (và là RCT duy nhất được làm mủ) của quy trình MIST, thử nghiệm OPTIMIST-A quốc tế. Thử nghiệm này đang huy động những trẻ sinh non chào đời từ 25 đến 28 tuần tuổi thai, sử dụng surfactant qua một ống thông mỏng (phương pháp Hobart”), và có kết cục chính quan trọng là tử vong hoặc BPD.
Mặc dù LISA và MIST được mô tả là ít xâm lấn hơn so với đặt nội khí quản, song các kỹ thuật này vẫn yêu cầu nội soi thanh quản. Đây cũng là hai phương pháp thu hút nhiều tranh luận về việc có nên thường xuyên sử dụng thuốc giảm đau hay không; và nếu có, (các) loại thuốc nào là an toàn và hiệu quả. Một số loại thuốc đã được đề xuất hoặc thử nghiệm (bao gồm propofol, fentanyl, ketamine và remifentanil), nhưng không có loại thuốc nào đạt được mức độ an toàn và hiệu quả lý tưởng cần thiết, chưa kể kết quả lâu dài từ việc sử dụng chúng vẫn chưa được báo cáo. Thuốc giảm đau có thể gây an thần, và hô hấp tự phát đóng vai trò rất quan trọng đối với thành công của các quy trình này. Tình trạng tụt độ bão hòa oxy và nhịp tim chậm là những biến chứng đã được biết đến của việc đặt ống thông vào khí quản. Có thể giảm đáng kể các biến chứng này bằng cách dùng atropine trước thủ thuật, như được chỉ ra trong một số nghiên cứu.
Khi nào thì việc điều trị bằng áp lực đường thở dương liên tục “thất bại”?
Các bác sĩ lâm sàng cố gắng tránh MV và giới hạn thời gian của nó bằng cách sử dụng các hỗ trợ không xâm lấn như CPAP; tuy nhiên, vấn đề quan trọng vẫn là nhận ra sự cần thiết của việc sử dụng surfactant và/hoặc MV ở trẻ sinh non, vì những trẻ này không ổn định hơn hoặc bị các biến chứng suy hô hấp.
Mặc dù tình huống lâm sàng như vậy rất phổ biến ở các đơn vị sở sinh trên khắp thế giới, song vẫn chưa có sự xác nhận nào về “thất bại CPAP” được chấp thuận rộng rãi. Tiêu chí thất bại được sử dụng trong các thử nghiệm CPA H Hg, hoa tại phòng sinh ở trẻ sinh non tháng rất khác nhau: Trong thử nghiệm CON tiêu chuẩn này là nóng độ oxy trong khi hít vào (FO ) lớn hơn 0,6 hoặc ph dưới 7,25 với áp lực riêng phần của carbon dioxide (PaCO ) trên 60 mm hoặc hơn một lần ngưng thở mỗi giờ cần được kích thích; trong thử nghiệm SUPPORT, tiêu chuẩn này là FO, trên 0,50, PaCO lớn hơn 65 mm huyết động không ổn định.
Có thể khó xác định áp lực CPAP tối ưu cho từng trẻ sơ sinh, mặc dù F19. cần thiết để duy trì các mục tiêu bão hòa oxy ngoại vi rất quan trọng, và các xét nghiệm như chụp X-quang phổi hoặc siêu âm phổi (để xác định mức đa nghiêm trọng của bệnh lý phổi và đánh giá mức độ bơm phồng phổi), phân tích khi máu, hoặc theo dõi carbon dioxide qua da (để phát hiện suy hô hấp) có thể là những biện pháp bổ trợ hữu ích. Siêu âm phổi tại điểm chăm sóc ngày càng được sử dụng nhiều hơn, giúp đưa ra các quyết định lâm sàng xung quanh việc tăng cường chăm sóc ở trẻ sinh non với RDS, với một đánh giá hệ thống gần đây về sáu nghiên cứu (tổng số 485 trẻ) kết luận răng: Điểm siêu âm phổi cao hơn đã dự đoán chính xác nhu cầu sử dụng surfactant hoặc MV. Siêu âm phối có thêm lợi ích tiềm năng là tránh được bức xạ nếu dùng thay thế cho chụp X-quang phổi. Một số đơn vị đã áp dụng các công cụ chấm điểm hô hấp, chẳng hạn như Silverman-Anderson score hoặc các biến thể mới hơn, để hướng dẫn xử trí lâm sàng.
Nhìn chung, ở trẻ sinh non bị RDS, thất bại CPAP trên lâm sàng dựa trên FiO ngày càng cao hoặc kéo dài vượt quá giới hạn trên cho phép mặc dù CPAP tối đa: Thường là FiO lớn hơn 0,30 ở trẻ sinh non. Ở nhiều trung tâm, CPAP tối đa được thiết lập với áp lực là 8 cm H,O hoặc thấp hơn, nhưng một số trung tâm có thể thoải mái tăng áp lực cài đặt lên hơn 10 cm H,O, đặc biệt ở trẻ sơ sinh đã được xử trí bằng surfactant. Nên tính đến mức giảm áp lực đáng kể khi sử dụng ống thông RAM để xác định giới hạn áp lực thích hợp khi dùng với CPAP. Tuy nhiên, đặc biệt ở trẻ chưa trưởng thành, nhu cầu oxy ngày càng tăng do RDS không phải là yếu tố duy nhất và ngưng thở hoặc nhiễm toan có thể là lý do khiến hỗ trợ hô hấp leo thang. Các nghiên cứu cho thấy tuổi thai thấp bơn, bệnh phổi trên chụp X-quang nặng hơn và FiO, leo thang là những dấu hiệu chính đối với trẻ sinh non mà ở đó, CPAP có nhiều khả năng thất bại hơn. . Dù áp dụng ngưỡng thất bại nào trong điều trị CPAP thì việc quan trọng cán làm là phải tìm kiếm và điều trị các nguyên nhân có thể khác phục được trước. khi tiến hành đặt nội khí quản. Những việc này bao gồm: Đảm bảo kích thước ngành tỏi ưu (làm khít các kẽ mà không làm chèn ép mô xung quanh), tránh hiện tượng lệch ngành, định vị đường thở tối ưu và các biện pháp giảm rỏ rỉ.
Các biến chứng của áp lực đường thở dương liên tục
Ngoài văn đề về việc duy trì các ngành ở đúng vị trí với khít kín thích hợp, vốn là những vấn đề quan trọng cần cân nhắc, việc sử dụng CPAP ở trẻ sinh non có liên quan đến các biến chứng, hầu hết là tương đối nhỏ, nhưng một số biến chứng nặng hơn và dẫn đến tỷ lệ mắc bệnh đáng kể.
Khi làm chưởng bụng
Một biến chứng thường nhỏ nhưng thường thấy là chướng bụng, biểu hiện như căng bụng, hoặc “bụng CPAP” do cả hai nguyên nhân là khi được chuyến trực tiếp vào thực quản và trẻ nuốt phải khí bổ sung. Trong những trường hợp nghiêm trọng, chướng bụng có thể tạo áp lực lên cơ hoành, làm tình trạng hô hấp của trẻ sơ sinh trở nên tệ hơn. Đặt ống thông dạ dày phải thực hiện thường quy trong quá trình thở CPAP và với các phương thức hỗ trợ hô hấp khác. Một số biến chứng quan trọng hơn sẽ được thảo luận sau.
Tràn khí màng phổi hoặc rò rỉ khí khác
Trần khí màng phối là một biến chứng đôi khi nghiêm trọng của CPAP đã được công nhận, do đó các bác sĩ lâm sàng cần phải có kiến thức chuyên sâu trong việc chẩn đoán và điều trị tình trạng này. Ở trẻ sinh non, nguy cơ tràn khí màng phối dường như chủ yếu được giới hạn ở trẻ sơ sinh không sử dụng surfactant nhận CPAP để điều trị RDS trong những ngày đầu tiên của cuộc đời và ít phổ biển hơn ở trẻ thở CPAP hỗ trợ sau rút ống nội khí quản/dùng surfactant. Điều trị sớm với surfactant dường như giảm đáng kể nguy cơ tràn khí màng phổi và các rò rỉ khí khác.
Trong thử nghiệm COIN, nhóm CPAP bị tràn khí màng phổi nhiều hơn dáng kể so với nhóm thở máy (tương ứng là 9% so với 3%), làm dây lên l ngại về việc sử dụng CPAP qua mũi sớm. Trong nghiên cứu của Mạng lưới Trẻ sơ sinh Colombia (Colombian Neonatal Network), nhóm được xử trí bằng liệu pháp surfactant sớm có ít tràn khí màng phổi hơn so với nhóm được xử trí bằng CPAP qua mũi đơn thuần (2% so với 9%). Ngược lại, thử nghiệm SUPPORT không tìm thấy sự khác biệt về tỷ lệ tràn khí màng phổi giữa CPAP sớm và MV sớm. Một RCT thở CPAP sớm do Buckmaster và cộng sự tiến hành, khi so sánh với liệu pháp oxy bổ sung đơn thuần cho trẻ sơ sinh trưởng thành hơn bị suy hô hấp được sinh ra tại các trung tâm nội trú Úc đã cho thấy tỷ lệ tràn khí màng phổi cao hơn gần gấp ba lần ở nhóm CPAP: 9% so với 3% Hai nghiên cứu RCT gần đây so sánh các biện pháp hỗ trợ hô hấp không xâm lần cho trẻ sơ sinh chưa được điều trị surfactant ở các trung tâm NICU cấp ba và các trung tâm nội trú đã nhận thấy tỷ lệ tràn khí màng phổi ở nhóm CPAP tương ứng là 2% và 8%.
Chấn thương da mũi
Sử dụng ngạnh hai bên mũi để thực hiện CPAP qua mũi ở trẻ rất non tháng có liên quan đến chấn thương mũi do áp lực, từ đỏ da nhẹ đến chấn thương nặng cần phẫu thuật. Một đánh giá hệ thống gần đây của Imbulana và cộng sự về chấn thương mũi liên quan đến CPAP đã cho thấy tình trạng này là phổ biến (được báo cáo dao động từ 20% đến 100%), trẻ sinh non tháng với tuổi thai dưới 30 tuần và trẻ cần thời gian CPAP lâu hơn có nguy cơ cao nhất. Tuy nhiên, một số trung tâm có nhiều kinh nghiệm trong việc sử dụng CPAP qua đường mũi ở trẻ sinh non cho biết tỷ lệ thấp hơn nhiều, và họ cho rằng đó là nhờ kỹ năng xử trí và điều dưỡng cẩn trọng cho trẻ.
Đánh giá hệ thống cho thấy các chiến lược được nêu để giảm chấn thương mũi ở trẻ sinh non bao gồm: Sử dụng băng đệm mũi (nasal barrier dressing) nghiên cứu, n = 345; RR 0,27; 95% CI, 0,13-0,55); sử dụng liệu pháp nHF thấy thể cho CPAP (8 nghiên cứu, n = 1.640; RR 0,46; 95% CI, 0,37–0,57); sử dụng mặt nạ mới thay vì ngạnh hai bên mũi (4 nghiên cứu, n = 476; RR 0,70; 95% CA, 051-0,94). Tiếp theo đánh giá này, đã có thêm một RCT đơn trung tâm được thực hiện khi xem xét băng đệm mũi hydrocolloid trong quá trình CPAP 3 108 trẻ rất non tháng được sinh ra dưới 30 tuần tuổi thai và/hoặc có trong lượng sơ sinh dưới 1.250 g. Trẻ sơ sinh trong nhóm có băng đệm mũi có tỷ lệ chấn thương mũi thấp hơn đáng kể so với nhóm không có băng đệm mũi, mặc dù các tổn thương được mô tả chủ yếu là nhẹ.
Ở những đơn vị có tỷ lệ tổn thương liên quan đến CPAP cao, việc sử dụng băng đệm mũi hydrocolloid là hợp lý. Nếu không, việc quan trọng cần làm là phải tỉ mỉ định vị các ngạnh mũi sao cho hợp lý, kèm theo đó là đánh giá thường xuyên bởi nhân viên tại giường, nhằm xác định trẻ sơ sinh có nguy cơ bị tổn thương. Một số đơn vị luân phiên sử dụng ngạnh mũi với mặt nạ mũi để giảm thiểu tổn thương mùi.
Cai áp lực đường thở dương liên tục
Việc giảm thiểu tình trạng trẻ sinh non tiếp xúc với hỗ trợ hô hấp và bổ sung oxy đóng vai trò quan trọng. Thực hành cai CPAP rất khác nhau trên toàn thế giới, và người ta vẫn chưa chắc chắn về phương pháp cai CPAP tối ưu. Các phương pháp cai CPAP được đề xuất bao gồm: Ngừng CPAP khi đáp ứng các tiêu chỉ lâm sàng nhất định, bật và tắt CPAP “quay vòng” với thời gian tắt CPAP tăng dán (có hoặc không có oxy bổ sung hoặc nHF [sẽ thảo luận ở phần sau] khi tắt CPAP), giảm dần áp lực CPAP đã cải đặt, sau đó ngừng sử dụng hoặc kết hợp các phương pháp này. Một số RCT dựa trên những phương pháp luận khác nhau đã so sánh các chiến lược này.
Trong một nghiên cứu RCT đa trung tâm ở Đan Mạch do Jensen và cộng sự thực hiện, 142 trẻ ngừng CPAP đột ngột được so sánh với cai áp lực (giảm dẫn áp lực trước khi ngừng) ở trẻ sinh dưới 32 tuần tuổi, với 354 trẻ hoàn thành thử nghiệm. Mặc dù trong một nhóm nhỏ trẻ sinh ra dưới 28 tuần tuổi thai, nhiều trẻ được cai máy thở thành công từ CPAP trong lần thử đầu tiên ở nhóm Cai áp lực so với nhóm ngừng đột ngột (chênh lệch nguy cơ (risk difference 31%; 95% CL 19% – 50%), song không có sự khác biệt tổng thể trong thời gian thủ CPAP hoặc oxy bổ sung Rastogi và cộng sự đã thực hiện một RCL thu điểm so sánh các phương pháp cai CPAP đột ngột và từ từ ở 56 trẻ sinh nam dưới 33 tuần tuổi thai, và họ đã không tìm thấy sự khác biệt nào về tỷ lệ thành công của cai máy ban đầu, đô tuổi sau kỳ kinh cuối mà trẻ được cai CPAP tạ thời gian nhập viện giữa hai phương pháp.
Một RCT đa trung tâm của Úc đã huy động 177 trẻ rất non sinh ra dưới 30 tuần tuổi thai đã ổn định với CPAP, sau đó phân bố ngày nhiên những trẻ này vào một trong ba chiến lược cai CPAP: (1) Ngừng CPAP đột ngột với mục đích duy trì trạng thái ngưng CPAP; (2) bật và tắt CPAP theo chu kỳ với thời gian tắt CPAP tăng dần; và (3) bật và tắt CPAP theo chu kỳ với thời gian tắt CPAP tăng dần, nhưng với trẻ sơ sinh được hỗ trợ bằng ống thông mũi ở lưu lượng khí 0,5 L/phút trong thời gian ngừng CPAP Trái ngược với kết quả của các nghiên cứu trước đó, nghiên cứu này cho thấy rằng: Việc ngừng đột ngột (phương pháp 1) làm giảm đáng kể thời gian cai CPAP (trung bình ± SD, 11,3 ± 0,8 ngày) so với phương pháp 2 và 3 (tương ứng là 16,8 1,0 ngày và 19,4 ± 1,3 ngày), đồng thời làm giảm thời gian CPAP (tương ứng là 24,4 ± 0,1, 38,6 ± 0,1 và 30,5 ± 0,1). Ngoài ra, ngừng đột ngột có liên quan đến thời gian thở oxy bổ sung và thời gian nhập viện ngắn hơn, đồng thời giảm chấn đoán BPD. tháng được
Một số RCT đã đánh giá vai trò của nHF (phương thức hỗ trợ sẽ được thảo luận trong phần sau) đối với trẻ sinh non cai CPAP qua đường mũi, với kết quả xác thực ít nhất được giải thích một phần bằng phương pháp luận và cỡ mẫu của chúng. Ba thử nghiệm cho thấy việc sử dụng nHF góp phần rút ngắn thời gian điều trị CPAP mà không làm giảm thời gian hỗ trợ không xâm lần tổng thể; một thử nghiệm cho thấy việc sử dụng nHF 2 L/phút để cai CPAP dẫn đến hỗ trợ thở oxy và thở nhiều ngày hơn; một nghiên cứu khác phát hiện ra rằng nHF 2 L/phút làm giảm đáng kể thời gian thở oxy bổ sung và thời gian nằm viện, nhưng không làm tăng cai CPAP thành công.
Thông khí qua mũi
AP hay Thông khí qua mũi (nasal ventilation) là ứng dụng không xâm lấn của áp lực đường thở dương bổ sung lên trên CPAP mũi ban đầu ở một số tần số bổ sung. Các thuật ngữ phổ biến nhất để biểu thị phương pháp hỗ trợ hô hấp không nam lần này bao gồm: Thông khi áp lực dương không xâm lấn (noninvasive positive pressure ventilation – NIPPV), thông khi không xâm lấn (non- imvasive ventilation – NIV) và thông khí bắt buộc ngắt quãng qua mũi (nasal intermittent mandatory ventilation – NIMV). Trong phần này, chúng tôi sẽ sử dung từ viết tắt NIPPV khi mô tả thông khí không xâm lấn qua mũi. Áp lực đường thở bổ sung có thể được đồng bộ hóa (synchronized NIPPV – SNIPPV) hoặc không đồng bộ hóa (nonsynchronized NIPPV – nsNIPPV) với nhịp thở tự phát của trẻ sơ sinh.
Trong lịch sử, công bố đầu tiên về NIPPV cho trẻ sơ sinh dường như là của Donald và Lord vào năm 1953, sử dụng giao diện mặt nạ. Hơn một thập kỷ sau, báo cáo đầu tiên về việc áp dụng thành công NIPPV thông qua giao diện mặt nạ đã được Helmrath và cộng sự, Llewellyn và cộng sự công bố. Do có nhiều mối lo ngại về lâm sàng và các vấn đề kỹ thuật khi áp dụng mặt nạ kéo dài ở trẻ sinh non, nên các thiết bị đã được phát triển và nghiên cứu để áp dụng áp lực dương không xâm lấn qua lỗ mũi và mũi họng. Sau đó, Moretti và cộng sự đã công bố một trong những báo cáo đầu tiên kết hợp NIPPV qua ngạnh mũi. Trong 40 năm kể từ đó, nhiều loại thiết bị và phương pháp tiếp cận NIPPV đã được nghiên cứu.
Cơ chế sinh lý
Các tác dụng sinh lý của NIPPV nhìn chung giống như đối với CPAP qua mũi. Mục tiêu chính là cải thiện thể tích phổi cuối thì thở ra thông qua việc áp dụng áp lực dương cuối thì thở ra. FRC được cải thiện đi kèm với giảm shunt trong phổi, giúp cải thiện độ giãn nở và giảm công thở. Các nghiên cứu ở trẻ sinh non cho thấy tác động “phụ thuộc vào liều” của CPAP đối với thể tích khí lưu thông, thể tích phối cuối thì thở ra và oxygen hóa. Ngoài ra còn có bằng chứng cho thấy nhịp thở và công thở thấp hơn. Giảm số cơn ngưng thở cũng đã được báo cáo là một lợi ích do NIPPV mang lại, mặc dù các phân tích góp không đ ra bằng chứng thuyết phục cho tác dụng này và lưu ý rằng cần có các nghiên cứu bổ sung.
Một câu hỏi sinh lý quan trọng khi so sánh NIPPV với CPAP là những tác động của áp lực mũi từ các thiết bị ở phòng sinh là gi? Cụ thể, áp lực tăng thêm có làm tăng áp lực và cung cấp thể tích đến phổi để cải thiện sự trao đổi khi không? Đáp án cho câu hỏi này vẫn chưa rõ ràng nhưng bằng chứng được tóm tắt ở đây:
- Cung cấp áp lực: Hầu hết các nghiên cứu đều đề xuất việc cung cấp áp lực bổ sung có giới hạn và thay đổi trong quá trình thay đổi áp lạ NIPPV, ngay cả khi đồng bộ với nhịp thở tự phát. Ngoài ra, trong các đợt ngưng thở trung ương hoặc tắc nghẽn, không có (hoặc rất ít) NIPPY cung cấp áp lực được truyền đến thanh môn.
- Cung cấp thể tích: Cho rằng cung cấp áp lực trong thời gian hỗ trợ NIPPV có vẻ hạn chế, nên không có gì đáng ngạc nhiên khi các nghiên cứu này cũng không tìm thấy hoặc tăng tối thiểu thể tích khí lưu thông dù có hoặc không có đồng bộ. Ngoài ra, trong các đợt ngưng thở, có thể đo lường được giới hạn ở mức không cung cấp thể tích, ngay cả khi có đồng bộ hóa.
- Trao đổi khí: Mặc dù các nghiên cứu của Ali và cộng sự, Chang và cộng sự gợi ý rằng các trị số trao đổi khí (thông khí phút, FiO,, độ bão hòa oxy ngoại vi và PaCO, qua da) không khác nhau giữa trẻ sinh non được xử trí bằng CPAP và trẻ sinh non được xử trí bằng sNIPPV hoặc nsNIPPV, song lại cho thấy sự cải thiện các trị số của công thở. Mặt khác, Huang và cộng sự cho thấy, so với nsNIPPV thì khi dùng sNIPPV, việc trao đổi khí sẽ hiệu quả hơn ở trẻ sinh non khi được áp dụng trong giai đoạn đầu ngay sau khi chào đời.
Khác biệt chính giữa bất kỳ hình thức NIPPV và CPAP nào là việc cung cấp áp lực dương thêm vào vùng mũi họng-thanh môn không liên tục. Trong quá trình thở tự phát, có một sự tương tác thần kinh đồng bộ tốt, giúp tối ưu hoa kia lượng khi hít vào từ bên ngoài cơ thể đi vào các vùng trao đổi khi. rêu này bao gồm việc hoạt hóa các cơ giãn thành môn đồng bộ với sự hoạt sau của cơ hoành. Lợi ích sinh lý có thể là giảm sức cản đối với lưu lượng trong thì hít vào. Chỉ riêng CPAP dường như không làm thay đổi sự hoạt hóa của cơ gia thanh môn trong thì hít vào. Việc áp dụng các áp lực NIPPV làm thay đổi đáng kể động lực hít vào của vùng thanh môn; có cả sự ức chế hoạt động cơ gian thanh môn bình thường cũng như tăng hoạt động cơ co thắt thanh môn. Ảnh hưởng thực sự của việc thay đổi hoạt động cơ thanh môn này là thu hẹp thanh môn và hạn chế thông khí phổi. Thật thú vị, cả sNIPPV lần thông khí tấn số cao không xâm lấn qua mũi (HFNV, sẽ thảo luận ở phần sau) đều không gây ra hoạt động của cơ co thắt thanh môn này. Những mối liên kết trên cho thấy rằng: Chỉ ít thì từ góc độ sinh lý học, một số phương pháp tiếp cận NIPPY có thể ít độc hại hơn và hỗ trợ nhiều hơn những phương pháp khác.
Các thử nghiệm lâm sàng
Thông khí áp lực dương ngắt quãng qua mũi
Các thử nghiệm lâm sàng ngẫu nhiên đầu tiên so sánh NIPPV với các phương thức hỗ trợ không xâm lấn khác để xử trí hô hấp ở trẻ sơ sinh đã được thực hiện hơn 20 năm trước. Trong hai thập kỷ tiếp theo, đã có nhiều thử nghiệm bổ sung, và gần đây có một số phân tích gộp liên quan đến hiệu quả tổng thể cũng như tính an toàn của NIPPV ở trẻ sơ sinh (Bảng 18.1).
Sự đồng thuận chung từ các phân tích gộp là: So với tất cả các phương pháp tiếp cận không xâm lấn khác, NIPPV làm giảm đáng kể nguy cơ đặt nội khi quân và MV. Tác dụng này được tìm thấy khi NIPPV được sử dụng như phương thức điều trị chính để điều trị suy hô hấp, cũng như hỗ trợ sau rút nội khí quản. Khi được phân tích đồng bộ hóa (sNIPPV so với nsNIPPV), lợi ích tử việc đồng bộ hóa không nhất quán khi sử dụng phương pháp này là cách điều trị chính của RDS. Tuy nhiên, dường như có một tín hiệu mạnh mẽ ủng hộ việc ứng dụng sNIPPV so với nsNIPPV cũng như tất cả các chế độ không xăm lần khác, trong việc hỗ trợ sau rút nói khi quản cho trẻ sinh non. Ma dù có một gợi ý mạnh mẽ về việc giảm tỷ lệ đặt nội khí quản và MV, song c nghiên cứu đã không chứng minh được lợi ích của NIPPV đối với tỷ lệ tù vong BPD, hoặc kết cục tổng hợp của tử vong hoặc BPD. Đồng bộ hóa có thể đem th lại tín hiệu tích cực cho những kết quả này, nhưng các nghiên cứu vẫn còn trên chế. Điều quan trọng là chất lượng tổng thể thấp của các nghiên cứu cũng được đưa vào các phân tích góp này. Ngoài ra, phần lớn các nghiên cứu đều có quy mô khá nhỏ và có nhiều cách tiếp cận đối với từng phương thức không xâm h lần được nghiên cứu.
Kết quả thử nghiệm của Kirpalani và cộng sự so sánh NIPPV với CPAP chiếm ưu thế trong bất kỳ phân tích gộp nào về NIPPV. Thử nghiệm ngày nhiên lớn, thực dụng, đa trung tâm, được tiến hành từ năm 2007 đến năm 2011 này đã đưa ra giả thuyết rằng: NIPPV sẽ làm giảm nguy cơ BPD ở trẻ sơ sinh cực kỳ nhẹ cân (tuổi thai 30 tuần và cân nặng < 1.000 g) bằng cách giảm thiếu thời gian đặt nội khí quản. Thử nghiệm này đã huy động 1.009 trẻ sơ sinh, đồng thời khác với các nghiên cứu nhỏ hơn ở việc lựa chọn một quán thể nghiên cứu không đồng nhất và cho phép nhiều thiết bị khác nhau cung cấp NIPPV, bao gồm cả một số thiết bị cung cấp sNIPPV. Không có sự khác biệt nào về kết cục chính tổng hợp của tử vong hoặc BPD: NIPPV 38,4% so với CPAP 36,7% (tỷ lệ chênh đã điều chỉnh 1,09; 95% C1, 0,83–1,43; P = 0,56)
(Các) cơ chế đem đến lợi ích rõ rệt của NIPPV hiện vẫn chưa được làm rõ. Một số nghiên cứu đã lưu ý rằng NIPPV thường không cung cấp hỗ trợ áp lực hoặc thể tích bổ sung, và điều này đặc biệt xảy ra trong các giai đoạn ngưng thở. Một hiệu ứng được đề xuất có thể liên quan đến thực tế là NIPPV được áp dụng với áp lực căng trung bình tổng thể cao hơn so với các chế độ so sánh, cụ thể là CPAP. Bằng chứng hỗ trợ việc cải thiện hiệu quả của áp lực CPAP cao hơn so với thấp hơn vẫn còn hạn chế. Các thử nghiệm lâm sàng đang được tiến hành, nhằm tìm ra đáp án cho câu hỏi liệu NIPPV có hiệu quả cao hơn CPAP hay không khi áp dụng áp lực căng trung bình tương đương.
| BÀNG 18.1 Tóm tắt các phân tích góp gần đây và thông khi áp lực dương ngất quang qua mũi (NIPPV) | |||
| Tác giả can thiệp | Lemyre | Ramaswamy | Isayama |
| Thất bại NIPPV so với thất bại CPAP qua mũi ETT/MV | Điều trị chính
0,65 (0,51-0,82) Không có hiệu ứng tín hiệu đội voi SNIPPV so voi nsNIPPV |
Điều trị chính
0,56 (0,44-0,71) Không có hiệu ứng tín hiệu đội voi sNIPPV so với nsNIPPV |
Điều trị chính
Không phân tích thất bại hoặc ETT/MV Nhiều can thiệp: LISA, INSURE, NIPPV, CPAP qua mũi LISA luôn có tỷ là thấp nhất đối với BPD, tử vong hoặc kết quả kết hợp |
| Thất bại NIPPV so với thất bại | Sau rút ống nội khí quản | Sau rút ống nội khí quản | Không bao gồm các nghiên cứu sau rút ống nội khí quán |
| CPAP qua mũi ETT/MV BPD | 0,70 (0,60-0,80) 10 thử nghiệm, 1.431 bệnh nhân 0,76 (0,65-0,88)8 thử nghiệm, 1.301 bệnh nhân 0,95 (0,59-1,55)6 thử nghiệm, 1.140 bệnh nhân |
So sánh nCPAP với SNIPPV, nsNIPPV, NHẸ và HENY
sNIPPV liên tục cho thấy tỷ lệ thấp nhất đối với ETT MV và BPD so với tất cả các chế độ khác |
|
Dữ liệu được trình bày dưới dạng nguy cơ tương đối (khoảng tin cây [C] 95%). BPD, loan sản phế quản phối, CPAP, áp lực đường thủ dương liên tục, ETT, ông nói khi quân; HFNV, thông khi tần số cao qua mũi, INSURE, kỹ thuật đặt nội khi quản-surfactant- rút nội khi quân, LISA, sử dụng surfactant it xâm lấn. MV, thở máy; nhẹ, lưu lượng cao qua mũi, sinsNIPPV, thống khi áp lực dương ngát quang qua mũi đồng bộ hoa/không đồng bộ.
Thông khi áp lực dương ngắt quãng qua mũi đồng bộ hóa (5MPP) Về mặt sinh lý, thông khi áp lực dương ngắt quãng qua mũi đồng bộ hóa (synchronized nasal intermittent positive pressure ventilation – SNIPPV) có ý nghĩa. Các nghiên cứu trên động vật cho thấy sự hoạt hóa cơ thành môn binh thường với cách tiếp cận đồng bộ so với nsNIPPV. Một số nghiên cứu cho thấy thể tích khí lưu thông, oxygen hóa và công thở được cải thiện trong thời gian hỗ trợ sNIPPV. Tuy nhiên, không phải tất cả các nghiên cứu đều đạt được. sự đồng thuận. Nghiên cứu của Chang và cộng sự khi so sánh CPAP qua mũi nsNIPPV và sNIPPV ở trẻ sinh non ổn định khác đã không tìm thấy lợi ích nào trong quá trình sNIPPV đối với thể tích khí lưu thông và thông khi phát (minute ventilation) hoặc các trị số vẽ trao đổi khí. Tuy nhiên, các nhà nghiên cứu này (và những nhà nghiên cứu khác) đã đo được mức độ giảm đáng kể công thở trong thời gian sNIPPV. Mặc dù có lẽ không quan trọng đối với trẻ sinh non lớn hơn, song nỗ lực hô hấp dưới có thể tăng khả năng dung nạp của trẻ rất non tháng với hỗ trợ không xâm lấn.
Có nhiều cách tiếp cận và thiết bị có thể hỗ trợ sNIPPV (Bảng 18.2). Các phương pháp tiếp cận bao gồm: Đồng bộ hóa với chuyển động hô hấp ở bụng đồng bộ hóa lưu lượng, và đồng bộ hóa với hoạt động điện của cơ hoành (Edi). Các thử nghiệm ban đầu đánh giá sNIPPV chủ yếu sử dụng cảm biến bụng gọi là viên nang Graseby (Graseby Medical, Vương quốc Anh), được phối hợp trên máy thở Infrasonics Infant Star 950 (Infrasonics Inc., San Diego, CA, Mỹ). Viên nang này có thể được phối hợp với các thiết bị khác, nhưng các thử nghiệm lâm sàng vẫn chưa được thực hiện. Kết quả đầy hứa hẹn đối với sNIPPV đã được báo cáo bởi Ding và cộng sự cho một cảm biển bụng khác được phối hợp với máy thở sơ sinh Comen NV8 (Shenzhen Comen Medical Instruments Co., Ltd., Trung Quốc), cũng như của Moretti, Gizzi và cộng sự bằng cách sử dụng đồng bộ hóa qua máy thở sơ sinh Giulia V3 (Ginevri srl, Ý). Tất cả các cảm biến này dường như có thời gian phản hồi tương đối nhanh và tỷ lệ hiệu quả kích hoạt cao, có thể điều chỉnh theo các mức độ rò rỉ hệ thống khác nhau. Không có thiết bị nào trong số này được chấp thuận để sử dụng với NIPPV ở Mỹ. Tốt hơn hết là, trong tương lai cần tiến hành các cuộc khảo sát, nhằm đạt được sự chấp thuận cho nhiều thiết bị sNIPPV hơn.
| Bảng 18.2 Các thiết bị tiềm năng cho phương pháp tiếp cận đồng bộ hóa với thông khí áp lực dương ngắt quãng qua mũi | ||||
| Thiết bị | Comen NV8 | Giulia V3 | InfantStar 950 | Servo-i |
| Nhà sản xuất và quốc gia | Comen Medical Trung Quốc | GINERVI Ý | Không sản xuất nữa | Maquet Thụy Điển |
| FDA đã chấp thuận | Không | Không | Có | Có |
| Cơ chế đồng bộ hóa | Cảm biến bụng | Cảm biến lưu lượng | Viên nang Graseby bụng | Hoạt động điện cơ hoành |
| Thời gian đáp ứng | Không được báo cáo | ~ 64 mili giây | ~ 26 mili giây | < 20 mili giây |
| Bù rò rỉ | Có, 25% | Có | Có | Có |
| Hiệu quả kích hoạt | Không được báo cáo | > 90% | > 85% | > 95% |
| Các thử nghiệm lâm sàng | Ding | Morretti
Gizzi |
Friedlich
Barrington Khalaf |
Kallio
Yagui Makker |
FDA, Cục Quản lý Thực phẩm và Dược phẩm Hoa Kỳ
Một cách tiếp cận đầy hứa hẹn đối với sNIPPV là hỗ trợ thông khi được điều chỉnh theo tín hiệu thần kinh (neurally adjusted ventilatory assist – NAVA), được gọi là NIV-NAVA khi được sử dụng để hỗ trợ hô hấp không xâm lấn. NAVA đồng bộ hóa hỗ trợ (trợ giúp) hỗ hấp thông qua hoạt động điện của cơ hoành (electrical activity of the diaphragm – EAdi). Tín hiệu EAdi thu được thông qua các điện cực thu nhỏ được nhưng trên một ống thông dạ dày-ruột được phát triển đặc biệt, là một thước đo của hệ thống hô hấp thuộc hệ thần kinh trung ương. Ông thông chuyên dụng đã được phát triển để hoạt động với máy thở Servo (Maquet Critical Care AB, Thụy Điển) và được chấp thuận ở nhiều quốc gia, bao gồm cả Mỹ. Việc sử dụng tín hiệu EAdi để đồng bộ hóa giúp loại bỏ những lo ngại về các phương pháp tiếp cận sử dụng chuyên động bụng, hoặc các phương pháp tiếp cận dựa trên cơ sở đồng bộ hóa. Mặt khía cạnh độc đáo của phương pháp NAVA là mức độ hỗ trợ được cung cấp tỷ lệ thuận với tín hiệu cơ hoành và mức NAVA; do đó, hỗ trợ hô hấp được hà trở có thể được điều chỉnh để hỗ trợ nhiều hơn hoặc ít hơn cho bệnh nhân k cần thiết. Vì hoạt động dựa trên tín hiệu EAdi thần kinh, nên NAVA cung cấp thời gian phản hồi nhanh chóng và khả năng đóng bộ thông khí tuyệt vời. Nhu với tất cả các phương pháp tiếp cận đồng bộ hóa khác, NIV-NAVA chỉ có thể thực hiện được khi trẻ sơ sinh có trung khu hô hấp ổn định hợp lý, do đó đã có thể không phải là lựa chọn khi xảy ra ngưng thở trung ương hoặc tắc nghẽn nghiêm trọng, quá phát hoặc khi không thể tạo ra tín hiệu EAdi hiệu quả.
Có nhiều nghiên cứu quan sát báo cáo về khả năng của NIV-NAVA trong việc hỗ trợ sNIPPV an toàn cho trẻ sinh non. Một số thử nghiệm ngẫu nhiều nhỏ so sánh NIV-NAVA với CPAP đã được báo cáo. Mặc dù kết quả còn chưa phân định rõ, nhưng những nghiên cứu nhỏ này đã ủng hộ những lợi ích khá thi của việc sử dụng NIV-NAVA cho sNIPPV. Cần có các thử nghiệm ngẫu nhiên đa trung tâm lớn, nhằm vào các nhóm dân số có nguy cơ cao và đánh giá các kết quả quan trọng về hô hấp lâu dài. Những thử nghiệm như vậy nên có gắng sử dụng áp lực đường thở trung bình tương tự ở tất cả các nhóm nghiên cứu, đồng thời nên bao gồm so sánh NIV-NAVA với các chế độ NIPPV đồng bộ khác và với CPAP ở áp lực trung bình tương dương.
Thông khí tần số cao qua mũi
Thông khí tần số cao qua mũi (high-frequency nasal ventilation – HFNV) thể được mô tả là bất kỳ phương pháp tiếp cận không xâm lấn nào, tại đó các thay đổi áp lực tần số cao được thêm vào thông qua bất kỳ thiết bị nào, để cung cấp các điều hòa lưu lượng tần số cao. Các điều hòa này có thể là dao động ngắt quãng hoặc biến thiên trong thiết kế. Các giao diện không xâm lấn tiêm năng có thể bao gồm: Ngạnh mũi tiêu chuẩn, mặt nạ mũi, ống thông mũi họng hoặc thậm chí là ống thông mũi. Theo nhiều cách, con đường kết hợp việc sử dụng HFNV trong NICU phản ánh cho nhF (sẽ thảo luận ở phần sau); việc sử dụng đã tăng lên trong vài năm, trước khi bất kỳ thử nghiệm ngẫu nhiên nào thực sự được thực hiện và trước khi một lợi ích rõ ràng được nhận diện,
Cơ chế trao đổi khi
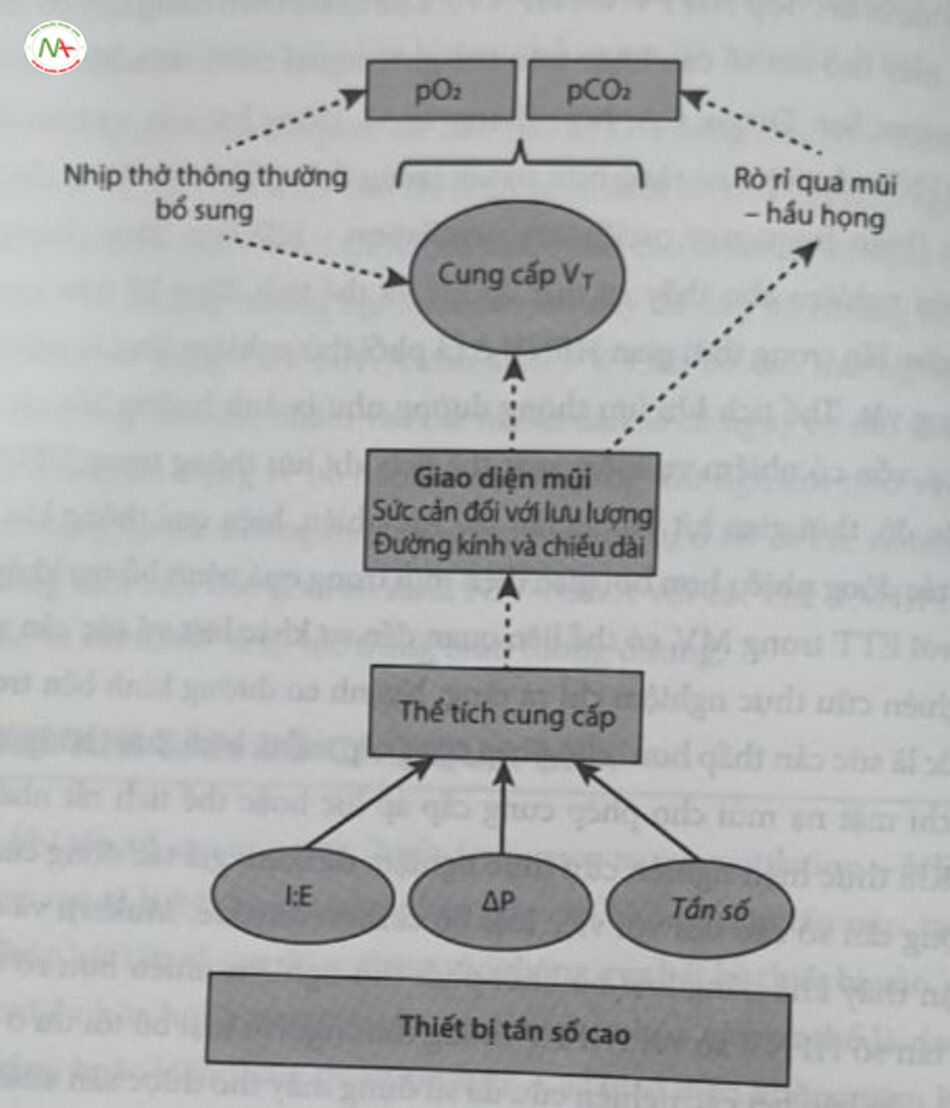
Nhiều yếu tố có khả năng xác định hiệu quả của quá trình trao đổi khi trong HFNV (Hình 18.8). Hầu hết các yếu tố này đều có tính tương tác, mặc dù sức cản của giao diện gây ảnh hưởng lớn nhất đến chức năng. Cho đến nay, không có thiết bị nào có tính năng ưu việt hơn. Một biến số chưa được nghiên cứu kỹ là vai trò của các thay đổi áp lực thông thường thêm vào trong quá trình HFNV (tức là kết hợp NIPPV với HFNV). Lựa chọn tiềm năng này có sẵn trên hầu hết máy thở tần số cao khác trên thế giới, ngoại trừ SensorMedics 3110A (CareFusion, San Diego, CA, Mỹ) (Bảng 18.3). Động lực của sự trao đổi khí trong HFNV vẫn kém rõ ràng hơn so với trong thông khí dao động tần số cao xâm lấn (high-frequency oscillatory ventilation – HFOV). Bằng chứng trong phòng thí nghiệm cho thấy sự mất áp lực và thể tích đáng kể trên giao diện không xâm lấn trong thời gian HFNV ở cả phổi thử nghiệm lẫn các nghiên cứu trên động vật. Thể tích khí lưu thông dường như bị ảnh hưởng bởi các yếu tố tương tự, vốn có nhiệm vụ kiểm soát thể tích khí lưu thông trong HFOV xâm lấn: Biên độ, thời gian hít vào và tần số. Tuy nhiên, hiệu quả thông khí dường như bị tác động nhiều hơn bởi giao diện mũi trong quá trình hỗ trợ không xâm lần so với ETT trong MV, có thể liên quan đến sự khác biệt về sức cản và rò rỉ. Các nghiên cứu thực nghiệm chỉ ra rằng: Ngạnh có đường kính bên trong lớn hơn (tức là sức cản thấp hơn) cho phép cung cấp thể tích khi lưu thông lớn hơn, trong khi mặt nạ mũi cho phép cung cấp áp lực hoặc thể tích rất nhỏ (Hình 18.8). Khi thực hiện nghiên cứu thực nghiệm để đánh giá tác động của tần số dao động tần số cao đối với việc loại bỏ carbon dioxide, Mukerji và cộng sự đã nhận thấy khả năng loại bỏ khỏi phổi thử nghiệm nhiều hơn rõ rệt ở tất cả các tần số HFNV so với NIPPV thông thường, với loại bỏ tối ưu ở tần số 8 Hz. Mặc dù hầu hết các nghiên cứu đã sử dụng máy thở được sản xuất chuyên biệt cho mục đích thông khí tấn số cao, song ngay cả một hệ thống rất đơn giản dùng van điện tử trong dòng (in-line solenoid valve) để cung cấp ngắt quãng lưu lượng tần số cao trong quá trình áp dụng CPAP hoặc nHF cũng có thể tăng cường thanh thải carbon dioxide. Tuy nhiên, các nghiên cứu cũng cho thấy việc kết hợp ít nhất một rò rỉ vừa phải trong quá trình HFNV sẽ tăng cường quá trình trên. Mối liên kết này, tương tự như được thể hiện với nHF sẽ được thảo luận ở phần sau), nơi rò rỉ gia tăng cũng hỗ trợ tăng cường thanh thải carbon dioxide, gợi ý rằng một số yếu tố của khoảng chết ở mũi họng “rửa trôi” có thể đóng một vai trò trong cách thức HFNV hỗ trợ trao đổi khí. Như được mô tả ở phần sau, các thử nghiệm lâm sàng đã sử dụng nhiều thiết bị và cài đặt khác nhau, nhưng các nghiên cứu vẫn chưa bắt đầu khám phá các cải đặt tối ưu cho HFNV theo thiết bị hoặc giao diện.
| BẢNG 18.3 Các yếu tố tiềm án xác định tính hiệu quả và an toàn của thông khi tần số cao qua mũi (HFNV) | |
| Thông số | Đánh giá |
| Máy thở | Có thể có nhiều loại “trình kiểm soát”, không phải tất cả đều đã được nghiên cứu
Đa số hiện không được FDA chấp thuận |
| Tần số | Không rõ vai trò đối với thỏ ra chủ động so với thụ động
Tần số f tối ưu không rõ ràng; nghiên cứu thực nghiệm để xuất < 10 Hz Hầu hết các nghiên cứu sử dụng 10 Hz, với dài tàn 6-14 Hz |
| Thời gian hít vào | I:E dài hơn tăng cung cấp Vị các nghiên cứu khác nhau, từ 1:1 den 1:3
Đề xuất thời gian on-time tối đa cho loại phản lực |
| Biên độ/P | Tăng ÁP → V, lớn hơn
Bị giới hạn rõ rệt bởi sức cản giao diện, rò rỉ Hầu hết khuyến cáo nên điều chỉnh để có rung ngực trên Hiệu ứng không rõ ràng; rõ rỉ có thể đóng một vai trò lớn hơn. đối với thông khi |
| Giao diện mùi | Ngạnh CPAP hai mũi tiêu chuẩn hoặc mặt nạ
Ông mũi họng đơn Ống thông mũi |
| Nhịp thở thông thường | Không phải tất cả các thiết bị đều có thể kết hợp thêm nhịp thở thông thường
Đã nghiên cứu trên các mô hình động vật, nhưng không được mô tả trong các báo cáo so sinh |
Nhà sản xuất thiết bị, FDA đã phê duyệt 3100A (Carefusion, San Diego, CA, USA), VDRAI Bronchotron (Percussionaire, Sandpoint, ID, My) và Life Pulse Jet (Bunnell Inc., Salt Lake City, UT, My).
Không được FDA chấp thuận: Drager VN500/Babylog 8000 (Draeger Medical, Lubeck, Buc), medinCNO (medin Medical Innovations GmbH, Olching, Duc), Leoni Plus (Heinen + Lowenstein, Bad Ems, Duc) va Sophie (Fritz Stephan- GmbH, Gackenbach, Duc).
FDA, Cục Quản lý Thực phẩm và Dược phẩm Hoa Kỳ, LE, tỷ lệ hit vao:thỏ ra, AP, biến đổi dao động áp lực; Vị thể tích khí lưu thông.
Như đã lưu ý trong phần thảo luận về NIPPV, có một phản ứng khác nhau của cơ thanh quản hầu họng trong các phương thức hỗ trợ không xâm lăn khác nhau. Trong nhịp thở tự phát bình thường, các cơ thanh quản hoạt động đồng bộ để mở đường hô hấp trên khi hít vào, giảm sức cản và giúp cho bạ lượng khi dễ dàng di qua thanh môn. Tính đồng bộ này vẫn tồn tại trong thời gian hỗ trợ CPAP cũng như với sNIPPV (bao gồm cả NIV-NAVA), nhưng t thay đổi rõ rệt trong quá trình nsNIPPV. Tương tự CPAP và sNIPPV, HENT cũng đã được chứng minh là hỗ trợ sự đồng bộ bình thường của hoạt hóa ca thanh quản.
Các thử nghiệm lâm sàng
Van der Hoeven và cộng sự đã có báo cáo đầu tiên về việc sử dụng HFNV như một kỹ thuật không xâm lấn cách đây hơn 20 năm. Một số báo cáo hồi cứu nhỏ bổ sung được thực hiện sau đó, nhưng phải đến gần đây các thử nghiệm ngẫu nhiên mới được công bố. Bảng 18.4 cho thấy các đặc điểm và kết quả nghiên cứu đối với các thử nghiệm ngẫu nhiên đã hoàn thành gần đây với tổng số 513 trẻ. Các nghiên cứu có nhiều phạm vi về tuổi thai cũng như sự khác biệt về thời gian can thiệp và các phương pháp hỗ trợ HFNV. Ngoài ra, không phải tất cả các nghiên cứu đều cố gắng sử dụng áp lực đường thở trung bình tương đương giữa nhóm HFNV và CPAP. Nhận thấy sự khác biệt trong thiết kế nghiên cứu, nên hầu hết các nghiên cứu đều đề xuất sự khác biệt thống kê trong việc sử dụng MV sau này. Nghiên cứu duy nhất không báo cáo sự khác biệt này được thực hiện bởi Mukerji và cộng sự, huy động ít bệnh nhân nhất ở tuổi thai thấp nhất. Hai nghiên cứu báo cáo giá trị carbon dioxide thấp hơn đáng kể trong nhóm HFNV, mặc dù lợi ích lâm sàng tương đối của sự khác biệt này chưa biểu hiện rõ. Nhìn chung, tuổi thai trong các nghiên cứu này cao, do đó không có sự khác biệt nào về tỷ lệ BPD hoặc tỷ lệ sống sót, cũng như thời gian hỗ trợ onl hay nhập viện. Dữ liệu hạn chế từ hai phân tích gộp được công bố gần đây liên quan đến cơ sở bằng chứng cho HFNV cũng được trình bày trong Bảng 184 Lợi ích rõ ràng từ HFNV so với CPAP là tổng nguy cơ MV giảm khoảng 50%.
Với sự khác biệt về phương pháp và các vấn đề đi kèm những thử nghiệm này, rõ rằng là căn có các thử nghiệm đa trung tâm được cung cấp đầy đủ các kết quả làm sáng ban đầu có liên quan, trước khi chúng tôi có thể xác định rõ hơn. về hiệu quả và độ an toàn của HENV trong việc xử trí trẻ sinh non có nguy cơ cao Ít nhất một nghiên cứu như vậy được lên kế hoạch để so sánh HFNV với nsNIPPV và CPAP. Tuy nhiên, vẫn còn đó những lo ngại về phương pháp luận, bắt nguồn từ sự khác biệt quan trọng giữa các nhóm về áp lực đường thở trung bình bắt đầu và tối đa cho phép.
Cho đến nay, không có nghiên cứu lâm sàng nào kết hợp các thay đổi áp lực kiểu NIPPV trong quá trình hỗ trợ HFNV được công bố. Cách tiếp cận này đã được sử dụng trong các nghiên cứu trên động vật về HFNV như hỗ trợ cho cừu non bị RDS. Mặc dù các nghiên cứu đã công bố chỉ báo cáo hỗ trợ HFNV với thiết bị tần số cao Percussionaire VDR4 (Percussionaire Corp., Sandpoint, ID, Mỹ), song mô hình cừu non cũng đã được HFNV hỗ trợ, sử dụng Dräger VN500 (Drägerwerk AG và Co. KGaA, Lübeck, Đức) và máy thở Bunnell Life Pulse Jet (Bunnell Inc., Salt Lake City, UT, Mỹ). Sự thay đổi áp lực NIPPV truyền thống không liên tục có thể làm tăng khả năng cung cấp thể tích khí lưu thông, đồng thời cải thiện FRC và trao đổi khí. Rõ ràng, cách tiếp cận như vậy đòi hỏi phải tiến hành các thử nghiệm lâm sàng nghiêm ngặt trước khi đưa vào thực hành lâm sàng. Người ta đã quan ngại về khả năng xuất hiện các tác động bất lợi từ HFNV liên quan đến việc giảm độ ẩm và nhiệt độ tương đối thấp. Tình trạng mất độ ẩm tương đối của đường thở trong thời gian dài có thể dẫn đến các vấn đề về tổn thương biểu mô và/hoặc dịch tiết trong hệ hô hấp cổ đặc hơn. Với lưu lượng khí tương đối cao có thể được sử dụng trong HFNV, người ta cũng quan ngại về tình trạng quá nhiều lưu lượng khí đi vào đường tiêu hóa, do đó cần phải xem xét tính an toàn của các thử nghiệm trong tương lai.
| BẢNG 18.4 Thông khí tin số cao qua mùa Nhân Kinh là học, gian Quân thủ nghi ngẫu nhiên và phân tích góp đã xuất bản | |||||
| Mukerji | Zhu | Chen | Iranpour | Malakian | |
| Số trẻ sơ sinh | 39 | 76 | 206 | 68 | 124 |
| Tuổi thai (tuần) | ~26 | 28-34 | < 37 | 30-36 | 18-34 |
| Thời điểm | Thất bại CPAP | Sau INSURE | Sau rút nội khí quản | RDS nguyên phát | RDS nguyên phát |
| Nhóm chứng | CPAP qua mũi | CPAP qua mũi | CPAP qua mũi | CPAP qua mũi | CPAP qua mũi |
| Paw (cm H2O) | Tương tự 8-10 | Tương tự 6 | Khác 10 so với 6 | Khác 8 so với 6-7 | Tương tự 4-8 |
| Trình kiểm soát HFNV | Drager vn500 | medinCNO | SLE5000 | Fabian | medinCNO |
| Cài đặt HFNV | 6-14 Hz
8-10 cm H2O Δ biến đổi |
10 Hz
6 cm H2O Δ biến đổi |
8-12 Hz
8-10 cm H2O Δ biến đổi |
10 Hz
8 cm H2O Δ biến đổi |
5 Hz
4-8 cm H2O Δ biến đổi |
| Đánh giá | HENV so với CPAP
MV: 31% so với 23% BPD: 83% so với 74% “Thất bại”: 38% so với 65% |
HFNV so với CPAP
MV: 24% so với 56% BPD: 8% so với 13% |
HFNV so với CPAP
MV: 17% so với 36% ª BPD: 3% so với 6% pCO2: 50% so với 57%ª |
HFNV so với CPAP
MV: 0% so với 12% BPD: 15% so với 6% |
HFNV so với CPAP
MV: 7% so với 14% BPD: Không có Giờ NIV: 37% so với 50% |
| Phân tích gộp | Số nghiên cứu (số bệnh nhân) | Thông khí cơ học | Thay đổi PCO2 (mm Hg)
~4,6 (-1,3 đến -7,9) ~3,8(-0,4 đến -7,3) |
||
| Li | 8 (463) | 0,50 (0,36-0,70) | |||
| Shehedah | 5 (275) | 0,43 (0,25-0,75) | |||
ªP <0,05.
GPD, loạn sản phế quân phối, cm HO, centimet nước, CPAP áp lực đường thủ dương lên tục, GA, tuổi thai, INSURE, kỹ thuật đặt nội khi quán-surfactant-rút nội khi quân; MV thông khi cơ học, NIV, thông khi không xám lần; AP biên độ áp lực dao động, Paw, áp lực dương “thời trung bình; PCO,, áp lực riêng phần của carbon dioxide; RDS, hội chứng suy hô hấp
Định hướng tương lai
Nhiều khía cạnh liên quan đến HFNV cần được nghiên cứu và làm rõ hơn, bao gồm: So sánh các “trình kiểm soát” tấn số cao,8 xác định tần số tối ưu và thời gian hút vào, lợi ích tương đối của các giao diện và rò rỉ khác nhau, vai trò tiềm nặng (nếu có) đối với kiểu NIPPV thay đổi áp lực trong quá trình HFNV, và giao diện người dùng dễ dàng. Lý do chính để thúc đẩy bất kỳ phương thức hỗ trợ hô hấp không xâm lấn nào, bao gồm cả HFNV, chứ không phải MV xâm lấn, là có khả năng giảm thiểu tổn thương cho phổi chưa trưởng thành, để cải thiện sự phát triển của phổi và có thể chuyển hướng phổi non tháng trở lại các con đường phát triển bình thường hơn. Các nghiên cứu dài hạn, cho đến tuổi vị thành niên, sẽ được yêu cầu để xác định rõ mức độ hiệu quả, hoặc thậm chí nếu, chúng tôi có thể đạt được những mục tiêu này hay không. Những nghiên cứu như vậy đòi hỏi phải có sự đầu tư lâu dài về thời gian, tiền bạc và công sức.
Lưu lượng cao qua mũi
CPAP là nền tảng chính của hỗ trợ hô hấp không xâm lấn cho trẻ sơ sinh, mặc dù phương pháp này tiềm ẩn một số nhược điểm như: Chấn thương mũi, giao diện công kềnh và cần nhân viên điều dưỡng được đào tạo chuyên sâu để cung cấp CPAP hiệu quả. Trong những năm gần đây, lưu lượng cao qua mũi (nasal high flow – nHF), một giải pháp thay thế đơn giản hơn cho CPAP, đã nhanh chóng trở nên phổ biến (Hình 18.5). Hơi khó hiểu khi nHF được biết đến với những tên gọi hoặc từ viết tắt khác trên khắp thế giới và trong y văn, bao gồm cả ống thông mũi lưu lượng cao (high-flow nasal cannula – HFNC), hay thậm chí HFNC được làm ấm và ẩm (heated, humidifed HFNC – HHHFNC) (lưu ý rằng, tất cả các thiết bị hỗ trợ hỗ hấp không xâm lấn phải được, và thường được làm ấm và làm ẩm). HFNC/HHHFNC đường như gợi đến giao diện hơn là liệu pháp được áp dụng qua giao diện đó. Chúng tôi ưu tiên và sẽ sử dụng nHF trong suốt chương này.
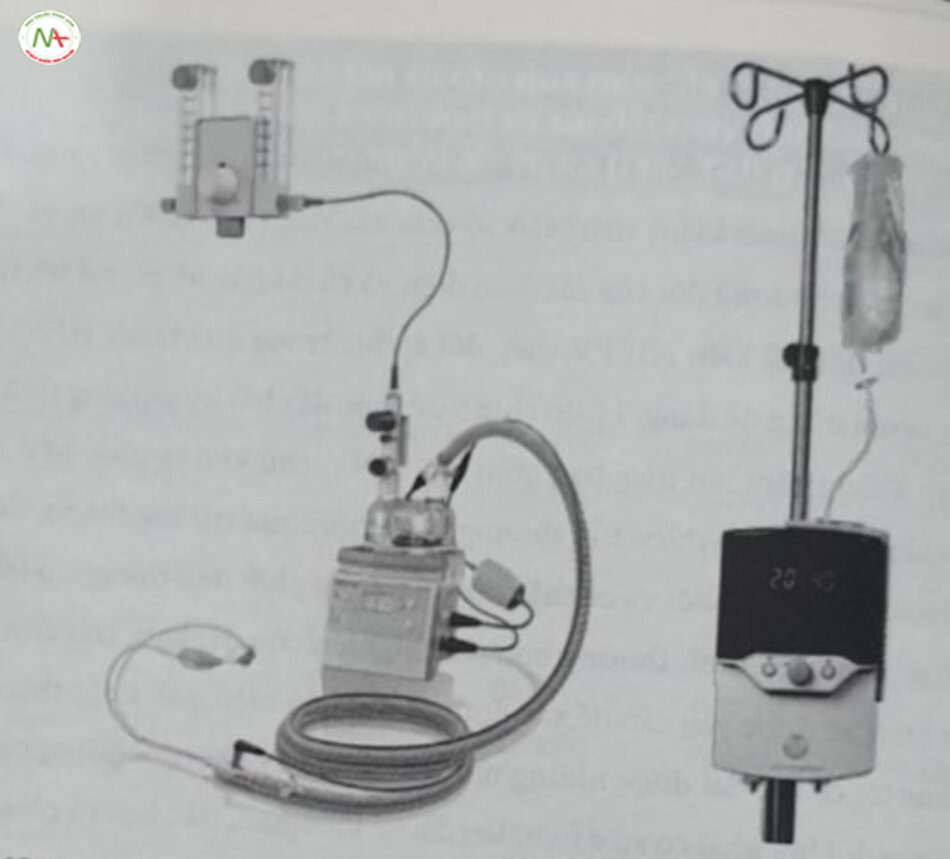
nHF sử dụng ngạnh hai bên mũi (cannulae) nhỏ hơn CPAP, với giao diện đơn giản hơn, đồng thời cung cấp khí được làm ẩm và làm ẩm ở lưu lượng hơn. I L/phút, mặc dù trong thực hành và thử nghiệm lâm sàng, lưu lượng thường được cải đặt ở mức 2 đến 8 L/phút. Các bậc cha mẹ và nhân viên điều dưỡng cho biết họ thích nHF hơn CPAP, đặc biệt ở trẻ sơ sinh ổn định hơn; giao diện nHF đơn giản hơn được cho là dễ sử dụng và thoải mái hơn cho trẻ sơ sinh so với CPAP; và liệu pháp này đã được chứng minh là làm giảm tỷ lệ chân thương da mũi. Các thiết bị nHF thương mại được sử dụng phổ biến nhất là Optiflow Junior (Fisher & Paykel, Auckland, New Zealand) và Precision Flow (Vapotherm Inc., Exeter, NH, Mỹ) (Hình 18.9). Mặc dù một trong hai loại trên hoặc thiết bị khác được ưu tiên ở các đơn vị khác nhau, nhưng chỉ có một thứ nghiệm nhỏ đã so sánh hiệu quả của chúng ở trẻ sinh non, như hỗ trợ sau rất nội khí quản và không tìm thấy sự khác biệt nào.
Các cơ chế hoạt động của nHF bao gồm sưởi ấm và làm ẩm khí, giảm công thở và áp dụng áp lực căng liên tục đối với đường thở (mặc dù có thể thay đổi và không được thiết lập). Rửa trôi (washout) khoảng chết ở mũi họng và loại bỏ carbon dioxide sau đó cũng có thể quan trọng. Ngược lại với CPAP yêu cầu bác sĩ lâm sàng chỉ đặt áp lực cũng được áp dụng như yêu cầu cài đặt lưu lượng khi thay vi ái đặt áp lực. Tuy nhiên, nhẹ không tạo ra một số áp lực căng, có thể tương tự te thấp hơn áp lực thường được cài đặt trong CPAP. Áp lực được cung cấp tăng lên khi lưu lượng khi tăng, cao hơn ở trẻ nhỏ hơn và với các lỗ rò rỉ nhỏ hơn ở các | mùi. Khác với bộ dây CPAP có nhánh hít vào và nhánh thở ra, nhF chỉ có một nhanh hát vào và dựa vào khí thoát ra xung quanh ống thông, xuyên qua miệng hal trên một van giảm áp có sẵn như trong một số bộ dây. Do đó, cần cẩn thận để tránh lỗ mũi bị khít chặt, nhằm tránh khả năng tích tụ áp lực quá mức.
Thử nghiệm lâm sàng ở trẻ sinh non
Hỗ trợ hồ hấp nguyên phát (sớm)
Kể từ đánh giá của Cochrane năm 2016, đã có 5 RCT mới và một RCT được cập nhật. Để phân tích gộp cập nhật về kết quả thất bại điều trị trong vòng 72 giờ và MV trong vòng 72 giờ, chúng tôi đã loại trừ dữ liệu chưa được công bố, đồng thời cũng trừ bỏ thử nghiệm của Shin và cộng sự vì khung thời gian cho những kết quả này không được báo cáo, chỉ để lại 7 thử nghiệm với tổng số 1.833 trẻ sinh non có thể được đưa vào (Hình 18.10). Khi giải thích kết quả của những thử nghiệm này và kết quả của một phân tích gộp, vấn đề quan trọng cần lưu ý là các nghiên cứu khác nhau về các thiết bị được sử dụng để cung cấp nhẹ lưu lượng khí cài đặt và áp lực CPAP đã đặt. Một số nghiên cứu cho phép sử dụng CPAP “cứu hộ” (“rescue” CPAP) trong trường hợp thất bại điều trị với nhẸ, có khả năng ngăn chặn nhu cầu sử dụng MV; tương tự, một số nghiên cứu cho phép sử dụng áp lực đường thở dương hai pha (biphasic positive airway pressure) ở trẻ sơ sinh thất bại CPAP. Ba nghiên cứu cho phép sử dụng surfactant thông qua INSURE (kỹ thuật đặt nội khí quản-surfactant-rút ống nội khí quản) mà điều này được coi là thất bại trong điều trị. Không có trẻ cực non tháng nào sinh ra dưới 28 tuần tuổi được tham gia vào bất kỳ nghiên cứu nào được đưa vào.
Việc sử dụng nHF như hỗ trợ hô hấp ban đầu sau khi sinh, khi so sánh với CPAP, dẫn đến tỷ lệ thất bại điều trị trong vòng 72 giờ cao hơn (chênh lệch nguy cơ 0,10; 95% CI, 0,06–0,13) (Hình 18.10). Có thể thấy rõ tính không đồng nhất đáng kể giữa các thử nghiệm được đưa vào. Không có sự khác biệt về tỷ lệ M trong vòng 72 giờ (chênh lệch nguy cơ 0,01 95% CI, 0,01 0,04; P=0 thể do việc sử dụng CPAP cửu hố cho trẻ sơ sinh bị thất bại nhi trong màn số thử nghiệm. Trong các phân tích góp cập nhật khác, không có sự khác không về nguy cơ tử vong (RR 1,10; 95% CI, 0,532,27; 8 nghiên cứu, 1.900 trẻ s sinh) hoặc BPD (RR 1,14; 95% C1, 0,74–1,76; 9 nghiên cứu, 1.987 trẻ sơ sinh Sử dụng nhẹ làm giảm tỷ lệ chấn thương mũi (RR 0,49; 95% CT, 0,36-06 nghiên cứu, 1.286 trẻ sơ sinh), nhưng dẫn đến thời gian hỗ trợ hô hấp lâu trên một chút (chênh lệch trung bình 0,7 ngày; 95% CI, 0,4–1,0; 6 nghiên cứu, Lo trẻ sơ sinh). Không có sự khác biệt về tỷ lệ tràn khí màng phổi. Hai nghiên cứu lớn nhất so sánh nHF với CPAP như liệu pháp hỗ trợ chính ở trẻ sơ sinh đã tiến hành phần tịch thứ cấp dữ liệu thử nghiệm thu thập được, nhằm xác định các yếu tố dự báo thành công của nhẹ như hỗ trợ sớm, giúp hướng dẫn các bảo sĩ lâm sàng. Trong cả hai nghiên cứu, thất bại điều trị nHF được dự đoán vừa phải bởi tuổi thai thấp hơn và nhu cầu oxy trước khi ngẫu nhiên hóa cao hơn.
Ba thử nghiệm (tổng số 272 trẻ sinh non) so sánh nHF với NIPPV với tư cách liệu pháp hỗ trợ hô hấp sớm, và phân tích gộp cho thấy không có sự khác biệt về tỷ lệ tử vong, BPD, MV hoặc thất bại điều trị. Trẻ sơ sinh được phân nhóm ngẫu nhiên nHF có tỷ lệ chấn thương mũi thấp hơn so với NIPPV (RR 0,21; 95% CI, 0,09-0,47).
Tóm lại, nHF có liên quan đến tỷ lệ thất bại điều trị cao hơn so với CPAP khi được sử dụng làm liệu pháp hỗ trợ hô hấp nguyên phát cho trẻ sinh non. Không có sự khác biệt về tỷ lệ MV, có thể là do việc sử dụng CPAP “cứu hộ trong một số thử nghiệm cho những bệnh nhân áp dụng nHF thất bại. Tỷ lệ chấn thương mũi thấp hơn khi sử dụng nhẸ. Các yếu tố như cách tiếp cận sử dụng surfactant, sự sẵn có của CPAP và mức độ nghiêm trọng của RDS có thể đóng vai trò quan trọng: Có thể thận trọng khi lựa chọn CPAP cho trẻ sơ sinh chưa trưởng thành và trẻ sơ sinh có nhu cầu bổ sung oxy cao hơn, đặc biệt là không có RCT của nHF ngay từ khi bắt đầu hỗ trợ, bao gồm cả trẻ sinh non tháng. Tuy nhiên, các bác sĩ dày dạn kinh nghiệm về việc sử dụng nHF đã chỉ ra rằng có thể sử dụng thành công liệu pháp này khi hỗ trợ sớm cho trẻ sinh non mà không cần sử dụng CPAP dự phòng.
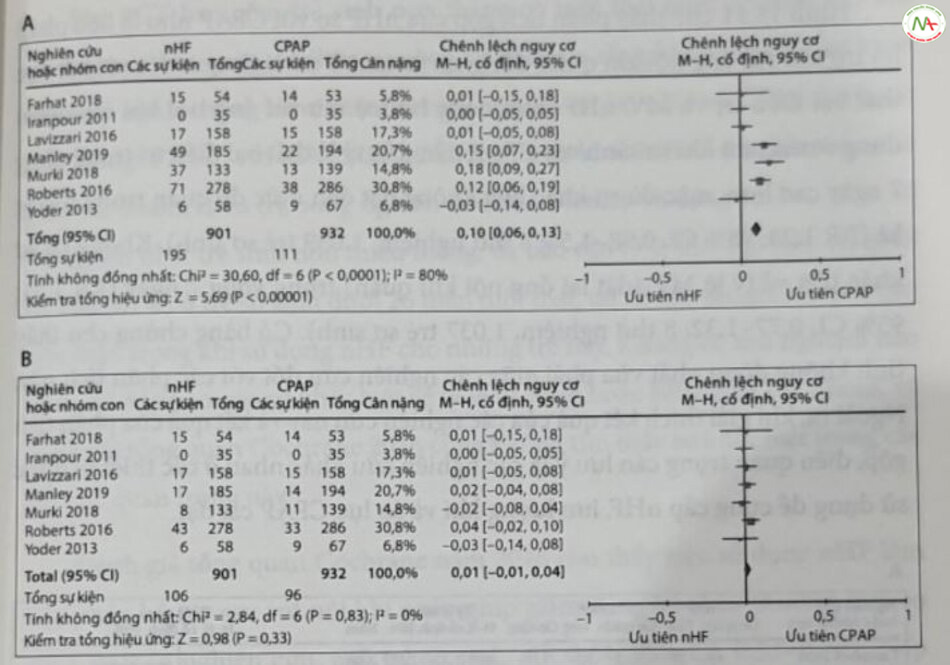
Hỗ trợ hô hấp sau rút nội khí quản/dùng surfactant
Kể từ một đánh giá của Cochrane năm 2016, đã có thêm hai RCT được công bá. Để phân tích góp cập nhật về kết quả thất bại điều trị trong vòng 7 ngày và đặt lại nội khí quản trong vòng 7 ngày, chúng tôi đã bao gồm 8 thử nghiệm với tổng số 1.039 trẻ sinh non. Hầu hết các nghiên cứu so sánh nHF với CPAP như là liệu pháp hỗ trợ sau rút ống nội khí quản (để ngăn ngừa thất bại khi rút ống); trong khi đó, có hai nghiên cứu đã tiến hành nghiên cứu nHF hỗ trợ sau khi sử dụng surfactant thông qua kỹ thuật INSURE. Một số thử nghiệm trong số này cho phép sử dụng CPAP “cứu hộ” trước khi đặt lại nội khí quản trong trường. hợp điều trị nHF thất bại. Nghiên cứu lớn nhất về nHF sau rút nội khí quản báo cáo rằng: 48% trẻ sơ sinh thất bại với điều trị nhẹ đã được điều trị thành công bằng CPAP “cứu hộ” và tránh đặt lại nội khí quản trong ít nhất 7 ngày.
Hình 18.11 cho thấy phân tích gộp của nHF so với CPAP như là liệu pháp hỗ trợ sau rút ống nội khí quản/ dùng surfactant ở trẻ sinh non đối với kết cục thất bại điều trị và MV. nHF dưới dạng họ trợ sau rút ống nội khí quản sau dùng surfactant khi so sánh với CPAP, dẫn đến tỷ lệ thất bại điều trị trong vòng 7 ngày cao hơn. mặc đủ sự khác biệt không đạt đến mức độ quan trọng tương kê (RR 1,23; 95% CI, 0,98-1,54; 8 thử nghiệm, 1.039 trẻ sơ sinh). Không có s khác biệt về tỷ lệ MV (đặt lại ống nội khí quản) trong vòng 7 ngày (RR 1 95% CL, 0,77– 1,32; 8 thử nghiệm, 1.037 trẻ sơ sinh). Có bằng chứng cho thái tính không đồng nhất vừa phải giữa các nghiên cứu đối với các phân tích này. Ngoài ra, khi giải thích kết quả của các nghiên cứu này và kết quả của phân tích góp, điều quan trọng cần lưu ý là các nghiên cứu khác nhau ở các thiết bị được sử dụng để cung cấp nHF lưu lượng khí và áp lực CPAP cài đặt.
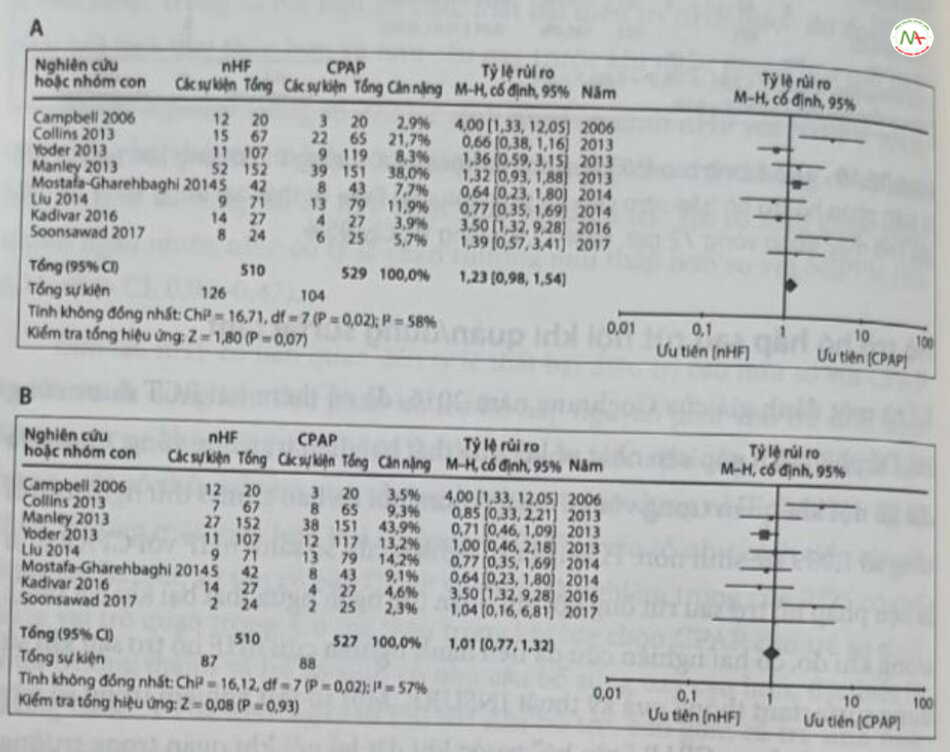
Hai RCT bao gồm trẻ sinh non tháng có tuổi thai dưới 28 tuần sau khi rút ống nội khí quản. Collins và cộng sự báo cáo rằng không tồn tại sự khác biệt có ý nghĩa thống kê về thất bại rút ống giữa nhóm nhẸ và CPAP ở trẻ cực mon tháng: 37% so với 52%. Mặc dù không có sự khác biệt có ý nghĩa thống kê giữa các nhóm điều trị, song nghiên cứu của Manley và cộng sự, bao gồm số lượng lớn nhất trẻ sinh non thiếu tháng, đã báo cáo tỷ lệ thất bại điều trị nhF rất cao (81%) ở trẻ sơ sinh dưới 26 tuần tuổi thai, do đó các tác giả khuyến cáo nên thận trọng khi sử dụng nHF cho những trẻ này. Không có thử nghiệm nào trong số này báo cáo sự khác biệt về tỷ lệ tử vong hoặc BPD giữa các nhóm, và đánh giá tổng quan Cochrane 2016 cũng không tìm thấy sự khác biệt trong các kết cục quan trọng này.
Đánh giá tổng quan Cochrane năm 2016 cho thấy việc sử dụng nHF làm liệu pháp hỗ trợ sau rút nội khí quản giúp giảm đáng kể chấn thương mũi so với CPAP (4 nghiên cứu, 645 trẻ sơ sinh; RR 0,64; 95% CI, 0,51–0,79). Tiếp theo đó, Soonsawad và cộng sự cũng tìm thấy sự giảm đáng kể chấn thương mũi với nHF (17% so với 44%); Kadivar và cộng sự báo cáo không có chấn thương mũi ở cả hai nhóm. Đánh giá tổng quan Cochrane cũng báo cáo tình trạng giảm tràn khí màng phổi khi sử dụng nHF, nhưng điều này không có ý nghĩa về mặt thống kê (5 nghiên cứu, 896 trẻ sơ sinh; RR 0,35; 95% CI, 0,11- 1,06). Sau đó, Kadivar và cộng sự đã báo cáo sự khác biệt về tỷ lệ tràn khí màng phối, còn Soonsawad và cộng sự lại báo cáo rằng không có tràn khí màng phổi ở cả hai nhóm.
Tóm lại, nHF có hiệu quả tương tự như CPAP trong hỗ trợ hô hấp sau rút nội khí quản/dùng surfactant ở trẻ sinh non, mặc dù khuyến cáo cho rằng nên thận trọng khi sử dụng nHF với vai trò như trên ở trẻ cực non tháng, do có rất ít dữ liệu về nhóm đối tượng có nguy cơ cao này. Sử dụng nHF làm giảm nguy cơ chấn thương mũi và có thể giảm tỷ lệ tràn khí màng phổi sau rút nội khí quản/dùng surfactant.
Định hướng tương lai
nHF là một phương thức hỗ trợ hô hấp tương đối mới trong lĩnh vực sơ sinh, hiện vẫn dùng được nghiên cứu và các ứng dụng mới tiềm năng đã được t xuất. Nhờ đặc điểm nhanh chóng và dễ dàng áp dụng, nhẹ có thể hữu ích như : là một phương pháp ổn định cho trẻ sinh non trong phòng sinh. Cho đến nay việc sử dụng nhẹ như vậy mới chỉ được báo cáo trong một loạt trường hợp như trẻ sinh ra dưới 30 tuần tuổi thai tại một trung tâm có kinh nghiệm sử dụng nhì ở trẻ rất non tháng. Hầu hết trẻ sơ sinh được ổn định thành công với nhà và được chuyển đến NICU, nơi họ được hỗ trợ nhF liên tục, mặc dù những th sơ sinh non tháng nhất vẫn chủ yếu phải đặt nội khí quản ngay sau khi sinh.
Một ứng dụng tiềm năng khác của nHF là trong quá trình đặt nội khi quân cho trẻ sơ sinh. Đặt nội khí quản cho trẻ sơ sinh là một thủ thuật đầy thách thức về mặt kỹ thuật và với việc thay đổi phương thức thực hành, các học viên chuyên ngành sơ sinh có ít cơ hội để thành thạo quy trình này. Ngoài ra, trẻ sơ sinh dễ bị bất ổn sinh lý và suy giảm lâm sàng trong quá trình đặt nội khí quản. Áp dụng nHF trong thời gian ngưng thở đã được chứng minh là kéo dài thời gian cho đến khi tụt độ bão hòa sau khi khởi mê ở trẻ em, một kỹ thuật được gọi là trao đổi thông khí hít vào nhanh làm ẩm qua đường mũi (transnasal humidified rapid insufflation ventilatory exchange – THRIVE). Áp dụng giao diện nHF đơn giản (và cung cấp oxy bổ sung, nếu cần) trong quá trình đặt nội khí quản sơ sinh có thể cải thiện độ ổn định và có khả năng kéo dài thời gian thủ thuật an toàn; một RCT của can thiệp này hiện đang được tiến hành (ACTRN12618001498280).
Kết luận
Ngày càng có nhiều bằng chứng khẳng định tính an toàn và hiệu quả của phương pháp hỗ trợ hô hấp không xâm lấn cho nhiều chỉ định, bao gồm xử trí ban đầu RDS và chăm sóc sau rút nội khí quản. CPAP là hình thức được ứng dụng rộng rãi nhất, nhưng các giải pháp thay thế đã được phát triển để tăng hiệu quả và khả năng sử dụng của kỹ thuật. Tóm lại:
- CPAP sớm mang lại lợi ích nhỏ so với đặt nội khí quản trong xử trí ban đầu đối với trẻ sinh non tháng, làm giảm tỷ lệ kết cục tổng hợp của tử vong hoặc BPD.
- Hệ thống CPAP sủi bọt đơn giản, rẻ tiền và có vẻ hiệu quả như các máy tạo áp lực thay thế.
- Mặt nạ mũi và ngạnh ngắn hai bên mũi là giao diện phù hợp để cung cấp CPAP.
- Bằng chứng sơ bộ cho thấy, liệu pháp surfactant xâm lấn tối thiểu được cung cấp cho trẻ sơ sinh bị RDS trên CPAP là an toàn và hiệu quả.
- NIPPV, khi được đồng bộ hóa với các nỗ lực của chính trẻ sơ sinh, là một phương pháp hữu ích để tăng thêm lợi ích của CPAP, đặc biệt là trong bối cảnh sau rút nội khí quản.
- HFNV là một liệu pháp đầy hứa hẹn, nhưng cần phải nghiên cứu thêm trước khi áp dụng rộng rãi.
- nHF, mặc dù ít hiệu quả hơn CPAP trong vai trò hỗ trợ chính, vẫn là liệu pháp thích hợp cho trẻ sinh non vừa phải có dấu hiệu suy hô hấp từ nhẹ đến trung bình, đặc biệt khi có CPAP “cứu hộ”.
- nHF là một giải pháp thay thế CPAP để hỗ trợ hô hấp sau rút nội khi quản, mặc dù khuyến cáo cần phải thận trọng khi sử dụng ở trẻ sơ sinh non tháng.