Bệnh tim mạch
Hẹp động mạch phổi – trong thực hành tim bẩm sinh
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Lâm sàng tim bẩm sinh
Chủ biên
PGS.TS.BS. Nguyễn Lân Hiếu
Tham gia biên soạn
Nguyễn Lân Hiếu
Nguyễn Duy Thắng
Nguyễn Văn Hiếu
Dương Công Nguyên
Nhà thuốc Ngọc Anh xin gửi đến quý bạn đọc chủ đề: Các bệnh tim bẩm sinh: Hẹp động mạch phổi – trong thực hành tim bẩm sinh.
ĐẠI CƯƠNG
Hẹp động mạch phổi (pulmonary stenosis – hẹp ĐM phổi) hay tắc nghẽn đường ra thất phải (right ventricular outflow tract obstruction) là một trong những bệnh lý tim bẩm sinh khá thường gặp, trong đó dạng hay gặp nhất là hẹp van động mạch phổi (pulmonary valve stenosis) chiếm 5% đến 8% các trường hợp bệnh tim bẩm sinh.
HÌNH THÁI HỌC VÀ SINH BỆNH HỌC
Phôi thai học
Trong tuần thứ 5 của thai kỳ, hành tim (bulbus cordis) phân chia thành ĐM chủ lên và thân ĐM phổi. Ở cuối tuần thứ 5 của thai kỳ, van ĐM phổi phát triển từ một phần của hành tim và bắt đầu di chuyển từ vị trí phía sau van ĐM chủ đến vị trí trước trái của van ĐM chủ. Hẹp ĐM phổi tại van được cho là do bất thường trong quá trình phát triển phần xa của hành tim.
ĐM phổi có nguồn gốc từ thân chung động mạch (truncus arteriosus) và cung động mạch chủ số VI (aortic arch VI). Ở tuần thứ 5 của phôi, thân chung động mạch sẽ được ngăn đôi thành ĐM chủ và ĐM phổi. Cùng với sự tăng trưởng, chia nhánh của cung động mạch chủ số VI sẽ tạo ra ĐM phổi hoàn chỉnh. Khi sự tạo vách ngăn ở thân chung động mạch gần hoàn thành thì có 2 mầm tạo van bán nguyệt gọi là củ nhỏ (small tubercule), một ở phía ĐM chủ, một ở phía ĐM phổi. Dần dần bề mặt của các củ này bị lõm vào và tạo ra các van bán nguyệt (van tổ chim).
Cả quá trình tạo vách ngăn thân chung động mạch và tạo van bán nguyệt đều có sự tham gia của tế bào mào thần kinh tạo tim (neural crest cells) có nguồn gốc từ mép của các nếp thần kinh ở não sau di cư đến. Sự di cư và tăng sinh của các tế bào mào thần kinh này được điều hòa bởi vùng tạo tim thứ phát (second heart field). Do vậy, các dị tật của hẹp ĐM phổi là do tổn thương vùng tạo tim thứ phát hoặc tổn thương tế bào mào thần kinh, dẫn đến bất thường trong hình thành vách ngăn ở thân chung động mạch và tạo van bán nguyệt.
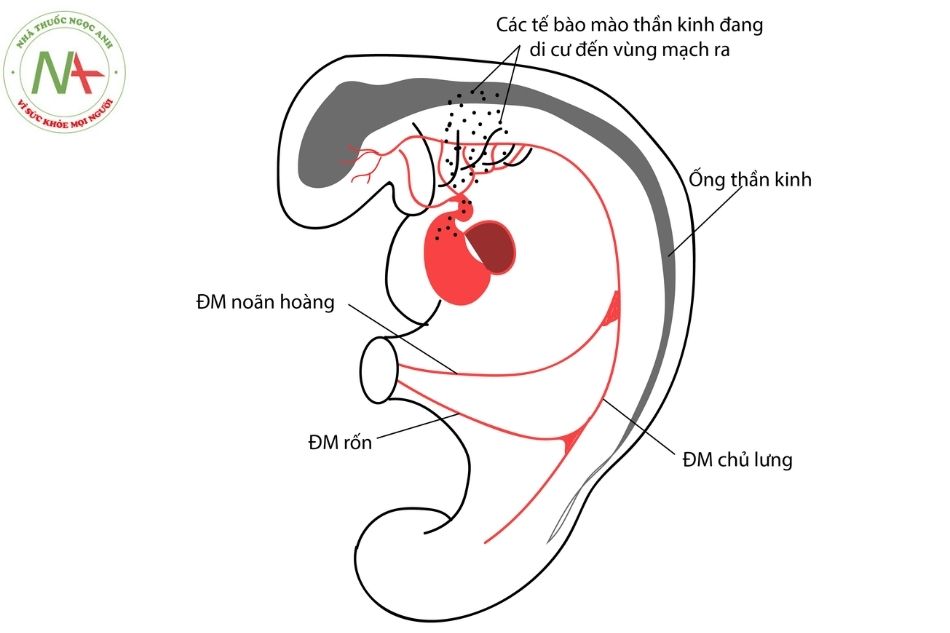
Chú thích: ĐM: Động mạch.
Giải phẫu bệnh
Hẹp ĐM phổi có thể là hẹp dưới phễu, hẹp phễu, hẹp van (hay gặp nhất, chiếm 90%) hoặc trên van (hẹp thân ĐM phổi), hẹp các nhánh ĐM phổi.
- Hẹp dưới phễu (sub-infundibular stenosis) hay thất phải hai buồng (double-chambered right ventricle – DCRV)
Thường kết hợp với thông liên thất (ventricular septal defect – VSD), bất thường do dải cơ hay gờ cơ phì đại bất thường (chạy giữa vách liên thất và thành trước) chia thất phải thành phần: phần buồng nhận (phì đại, có áp suất cao) và phần phễu (không phì đại, không tắc nghẽn và áp suất thấp).
- Hẹp phễu (infundibular stenosis)
Thường phối hợp với các tổn thương khác như thông liên thất, tứ chứng Fallot (tetralogy of Fallot) hoặc có thể thứ phát do hẹp van ĐM phổi (phì đại phản ứng).
Trong các trường hợp hẹp phễu và một số trường hợp hẹp dưới phễu, tình trạng tắc nghẽn có xu hướng thay đổi theo thời gian với mức độ hẹp tăng vào thời kỳ tâm thu. Giãn ĐM phổi sau chỗ hẹp không xảy ra trong hẹp dưới van ĐM phổi đơn thuần.
- Hẹp van ĐM phổi (pulmonary valve stenosis)
Thường độc lập. Tổn thương thường gặp nhất là van ĐM phổi hình vòm (doming of the pulmonary valve) khi các lá van ĐM phổi dày lên, các mép van dính vào nhau, lá van không mở ra được trong thì tâm thu, lỗ van nhỏ, có thể như lỗ đinh ghim đến vài milimet, thường ở trung tâm, nhưng có thể lệch tâm. Giãn thân ĐM phổi sau chỗ hẹp thường xảy ra. Các lá van bị dày lên do các lá van bị xốp hơn hoặc do tổn thương dạng xơ, dạng keo u niêm hay mô đàn hồi. Vòng van thường thiếu hụt một phần hoặc hoàn toàn trục dạng sợi (fibrous backbone).
Loạn sản van ĐM phổi (với van dày, không đều do lá van có nhiều nốt sần dạng hạch, dư thừa lá van, bất động, thiểu sản vòng van) là một dạng của hẹp van ĐM phổi (chiếm 10-20%), thường thấy trong hội chứng Noonan. Ở người lớn, van ĐM phổi hẹp có thể kèm vôi hoá. Đoạn sau chỗ hẹp của ĐM phổi thường kém giãn nở.
- Hẹp trên van ĐM phổi (supravalvular pulmonary stenosis)
Có thể hẹp khu trú đơn độc tại thân ĐM phổi (ngay trên van) hoặc hẹp nhiều tầng, lan tỏa, có thể bao gồm cả hẹp nhánh động mạch phổi ngoại biên (peripheral pulmonary stenosis). Dạng hẹp khu trú thân ĐM phổi đơn độc hiếm gặp bẩm sinh mà thường là biến chứng sau các phẫu thuật sửa chữa như tứ chứng Fallot, chuyển gốc đại động mạch (transposition of the great arteries) , hoặc sau siết bớt (banding) ĐM phổi hoặc tháo chỗ thắt ĐM phổi. Dạng hẹp nhiều tầng, hẹp cả nhánh ĐM phổi ngoại biên hay gặp trong các hội chứng bẩm sinh như Noonan, Williams, Alagille, nhiễm Rubella bẩm sinh.
Tổn thương phối hợp
Hẹp ĐM phổi có thể liên quan tới các tổn thương bẩm sinh khác, các bất thường gen hay do nhiễm trùng.
- Tổn thương bẩm sinh khác:
- Teo tịt van ba lá (pulmonary atresia).
- Tứ chứng Fallot (tetralogy of Fallot).
- Chuyển gốc đại động mạch (transposition of the great arteries).
- Thất phải hai đường ra (double-outlet right ventricle).
- Các hội chứng bẩm sinh:
- Hội chứng Noonan: thiểu sản van ĐM phổi kèm theo.
- Hội chứng Alagille: hẹp nhánh ĐM phổi là một tổn thương đặc trưng.
- Hội chứng William-Beuren: cùng với hẹp trên van ĐM chủ, hẹp nhánh ĐM phổi là một tổn thương đặc trưng.
- Hội chứng nhiễm Rubella bẩm sinh: hay gặp hẹp nhánh ĐM phổi.
Sinh bệnh học
- Tùy thuộc vào mức độ nặng của hẹp ĐM phổi sẽ gây phì đại thất phải với các mức độ khác nhau. Thất phải thường có kích thước bình thường, nhưng ở trẻ sơ sinh với hẹp ĐM phổi nguy kịch (critical pulmonary stenosis), thất phải bị thiểu sản (thất phải có thể không đủ ba thành phần, thiểu sản van ba lá).
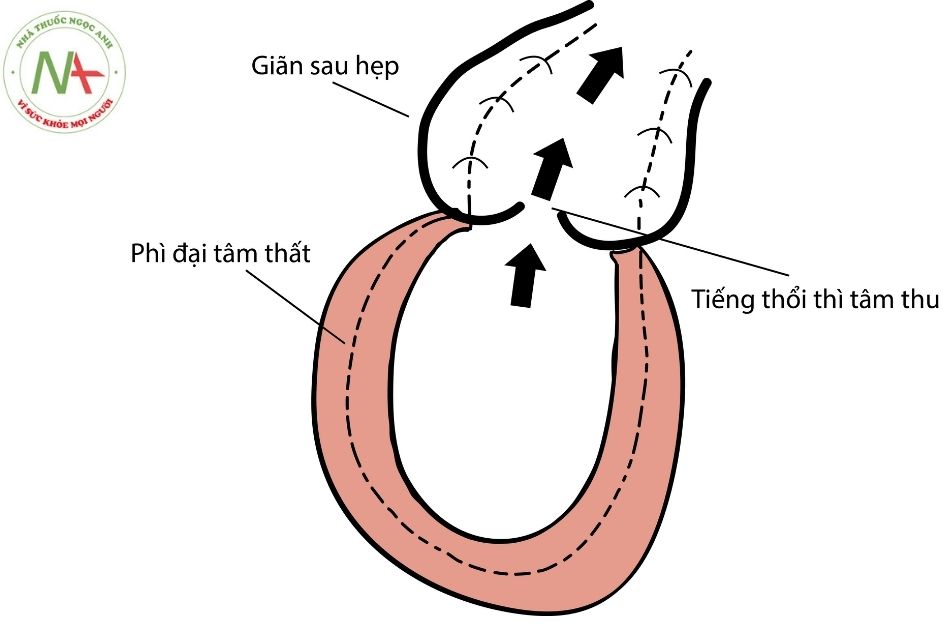
- Nhìn chung, ba thay đổi sinh lý bệnh xảy ra trong các tổn thương tắc nghẽn như hẹp ĐM phổi (hoặc hẹp động mạch chủ) bao gồm (Hình 2):
- Nghe thấy tiếng thổi tống máu kỳ tâm thu.
- Phì đại tâm thất.
- Giãn ĐM phổi sau chỗ hẹp.
Mời bạn đọc xem thêm: Các bệnh tim bẩm sinh: Hẹp động mạch chủ
CHẨN ĐOÁN
Lâm sàng
Trẻ em
Trong thời kỳ bào thai, nếu mức độ hẹp van ĐM phổi nhẹ đến vừa, thai có thể vẫn phát triển bình thường và siêu âm thường quy khó phát hiện ra do dòng máu lên phổi hạn chế. Chẩn đoán trước sinh thường chỉ phát hiện ở những bệnh nhân có tắc nghẽn đường ra thất phải nặng, như hẹp nặng hoặc teo tịt van ĐM phổi kèm lành vách liên thất (pulmonary atresia with an intact ventricular septum).
Biểu hiện lâm sàng sau sinh sớm hay muộn phụ thuộc vào mức độ hẹp van ĐM phổi và có hay không tổn thương phối hợp.
Trẻ sơ sinh và trẻ nhỏ
- Hẹp van ĐM phổi nặng hoặc nguy kịch (critical pulmonary stenosis): Ngay sau sinh, trẻ sơ sinh có hẹp ĐM phổi nặng và tăng áp lực thất phải do tắc nghẽn đường ra thất phải, biểu hiện tím do hẹp van ĐM phổi và có luồng thông phải → trái (right to left shunt) qua lỗ bầu dục. Một số trường hợp có mức độ tắc nghẽn đường ra thất phải rất nặng, thuộc nhóm tim bẩm sinh có tím giảm lượng máu lên phổi phụ thuộc ống động mạch, vì thế cần phải duy trì ống động mạch bằng truyền prostaglandin E1. Một số ít trẻ ban đầu có biểu hiện như hẹp ĐM phổi nhẹ do áp lực ĐM phổi còn cao sau sinh, và chỉ 1 hay 2 tháng sau đó, khi sức cản mạch phổi giảm xuống, mức độ hẹp ĐM phổi nặng mới bộc lộ.
- Hẹp van ĐM phổi nhẹ đến vừa: Trẻ thường không có triệu chứng gì. Tuy vậy, một số trường hợp vẫn có thể phát hiện sớm bằng khám lâm sàng cẩn thận với tiếng thổi tâm thu tống máu ở khoang liên sườn 2 bờ trái xương ức, tiếng T2 tách đôi.
- Các tổn thương phối hợp khác: Hẹp van ĐM phổi hay đi kèm với các tổn thương phối hợp khác do đó cần khám phát hiện các biểu hiện bệnh đi kèm để chẩn đoán và điều trị kịp thời. Ví dụ, trẻ mắc kèm hội chứng Noonan có 2 mắt cách xa nhau, mắt hơi chéo, lác trong, trán rộng, cổ ngắn, mặt rũ xuống, tai thấp, chậm phát triển…
Trẻ lớn
Thường không có triệu chứng mà phần lớn tình cờ phát hiện ra khi khám nghe có tiếng thổi ở tim. Khi mức độ hẹp tăng dần, bệnh nhân có thể có biểu hiện như tím, khó thở và mệt khi gắng sức. Một số có thể có biểu hiện suy tim phải xảy ra ở những trường hợp hẹp nặng.
Người lớn
Ít gặp và thường không có triệu chứng mà phần lớn tình cờ phát hiện ra khi khám nghe có tiếng thổi ở tim. Một số có thể có biểu hiện như tím do hẹp ĐM phổi nặng với mở lỗ bầu dục, khó thở và mệt khi gắng sức. Trong những trường hợp hẹp nặng, có thể có biểu hiện suy tim phải.
Khám lâm sàng
Có thể có tiếng click tống máu nghe được ở phần trên đường cạnh ức trái trong hẹp van ĐM phổi. tiếng T2 có thể tách đôi rộng và tiếng đóng van ĐM phổi có thể giảm về cường độ. Tiếng thổi tống máu thì tâm thu (cường độ 2/6 đến 5/6) có hoặc không rung miu nghe thấy rõ nhất ở phần trên đường cạnh ức trái và lan ra lưng và nách. Hẹp càng nặng tiếng thổi càng to và kéo dài. Trẻ sơ sinh hẹp ĐM phổi nguy kịch có thể chỉ có tiếng thổi nhẹ, nếu có.
Cận lâm sàng
Điện tâm đồ
Bình thường trong hẹp ĐM phổi nhẹ. Trục phải và phì đại thất phải thấy trong hẹp van ĐM phổi vừa. Phì đại nhĩ phải và thất phải kiểu “strain” với ST chênh xuống, T âm thấy trong hẹp van ĐM phổi nặng. Trẻ sơ sinh hẹp van ĐM phổi nguy kịch có thể giãn thất trái (do thiểu sản thất phải và thất trái tương đối lớn).
Xquang ngực
Có thể thấy hình ảnh bóng tim to, cung ĐM phổi phồng (giãn ĐM phổi sau chỗ hẹp). Đặc biệt, hình ảnh cung nhĩ phải rộng có thể thấy ở bệnh nhi hẹp van ĐM phổi đơn thuần.
Các dấu hiệu mạch máu phổi có thể bình thường nhưng có thể giảm trong hẹp van ĐM phổi nặng.
Siêu âm tim 2D và Doppler
Là phương pháp được lựa chọn đầu tay trong chẩn đoán hẹp van ĐM phổi, giúp xác định vị trí, mức độ tổn thương và ảnh hưởng huyết động. Tuy vậy, chênh áp tối đa đo trên siêu âm Doppler thường bị đánh giá quá mức từ 20-30 mmHg so với trong thông tim, trong khi chênh áp trung bình thì thường có giá trị thấp hơn so với chênh áp đỉnh – đỉnh khi đo trong thông tim.
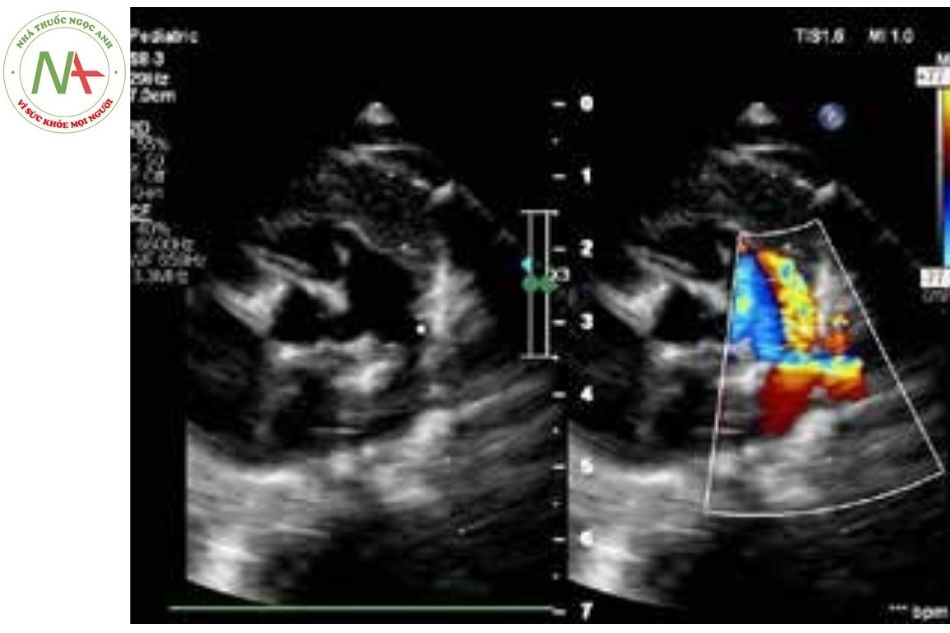
Van ĐM phổi dày, dính mép và hạn chế vận động trong thì tâm thu, đóng mở hình vòm (doming) và thân ĐM phổi giãn sau chỗ hẹp là các dấu hiệu thường thấy.
Bảng 1. Phân độ mức độ nặng của hẹp van ĐM phổi (qua chênh áp đỉnh trên siêu âm Doppler) theo AHA 2018
| Mức độ hẹp van động mạch phổi | Chênh áp đỉnh qua van (mmHg) | Vận tốc đỉnh (m/s) |
| Nhẹ | < 36 | < 3 |
| Vừa | 36-64 | 3-4 |
| Nặng | > 64và/hoặc chênh áp trung bình > 35 | > 4 |
Chụp cắt lớp vi tính hoặc cộng hưởng từ tim
Cung cấp thông tin về vị trí tắc nghẽn, nhất là hẹp dưới phễu, hẹp thân hay nhánh ĐM phổi. Đây là phương pháp được lựa chọn để đánh giá mức độ giãn thân ĐM phổi và mức độ hẹp nhánh ĐM phổi.
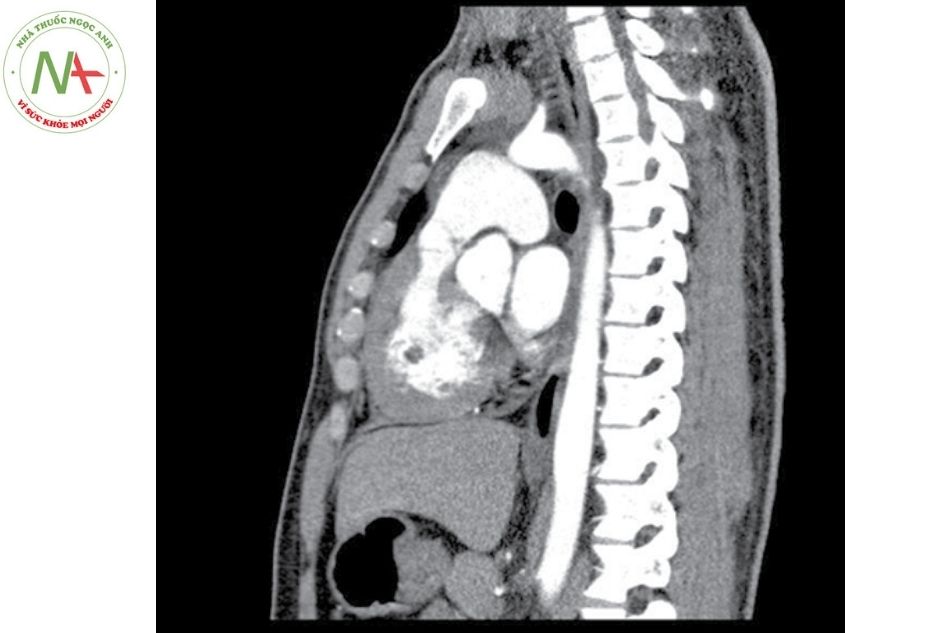
Thông tim
Một số trường hợp cần thông tim để đánh giá vị trí, mức độ hẹp hoặc thông tim trước khi can thiệp nong van ĐM phổi bằng bóng qua da, phẫu thuật.
ĐIỀU TRỊ
Khuyến cáo tiếp cận và xử trí hẹp động mạch phổi
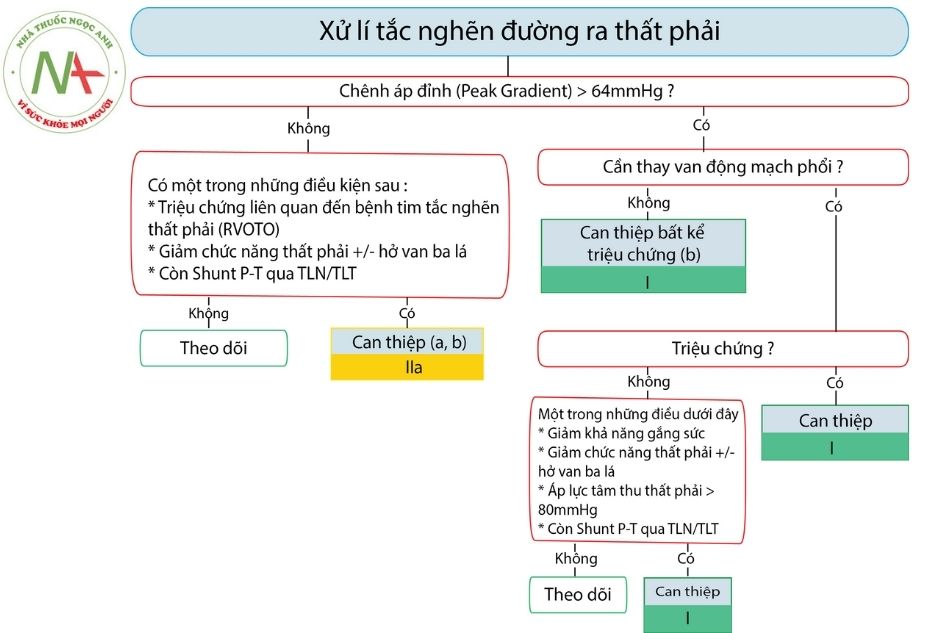
- Với hẹp nhánh ĐM phổi ngoại biên, bất kể có triệu chứng hay không, nên cân nhắc can thiệp nếu hẹp > 50% đường kính hoặc áp lực tâm thu thất phải > 50 mmHg và/hoặc có dấu hiệu giảm tưới máu phổi.
- Với hẹp van động mạch phổi nên lựa chọn can thiệp nong van động mạch phổi bằng bóng qua da nếu giải phẫu phù hợp.
Điều trị nội khoa
Trẻ sơ sinh hẹp van ĐM phổi nguy kịch và có tím, nên điều trị ngay bằng truyền prostaglandin E1 (PGE1) để mở và giữ ống động mạch. Các biện pháp điều trị hỗ trợ khác như thở oxy, thở máy, điều chỉnh toan kiềm, vận mạch cũng được thực hiện tùy tình trạng bệnh nhi. Nhanh chóng đánh giá, tiến hành nong van ĐM phổi nếu có thể. Việc đặt stent ống động mạch cấp cứu để giữ ống động mạch cũng có thể cân nhắc ở trung tâm có kinh nghiệm. Việc điều trị suy tim không nên làm trì hoãn quá trình can thiệp.
Nong van ĐM phổi bằng bóng qua da (pulmonary valve balloon dilatation) là phương pháp được lựa chọn để điều trị cho bệnh nhân hẹp van ĐM phổi đơn thuần từ trung bình đến nặng, kể cả nhóm trẻ sơ sinh hẹp van ĐM phổi nguy kịch có vách liên thất nguyên vẹn là phương pháp được lựa chọn cho trẻ sơ sinh bị bệnh nặng và bệnh nhân hẹp van ĐM phổi từ mức độ trung bình trở lên. Ngay cả khi bị loạn sản, van dường như cũng phát triển bình thường trở lại sau nong van. Một số bệnh nhân tái hẹp sau nong van thì có chỉ định can thiệp phẫu thuật van ĐM phổi sau đó.
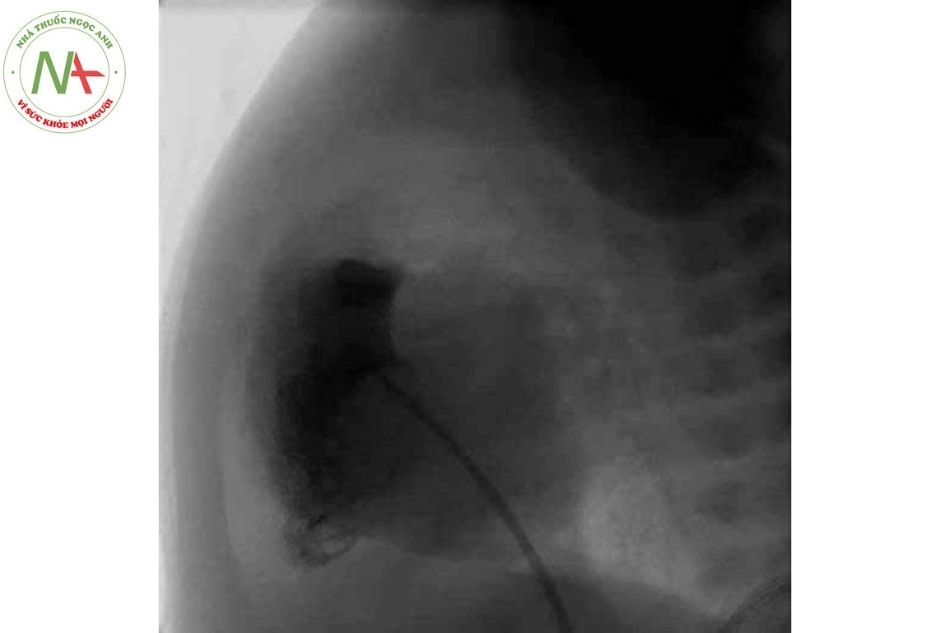
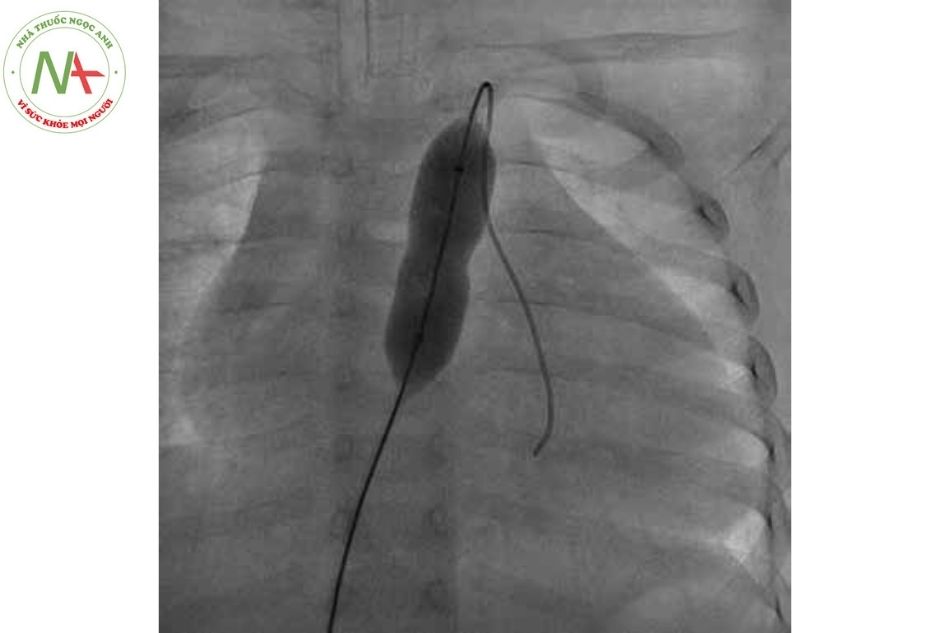
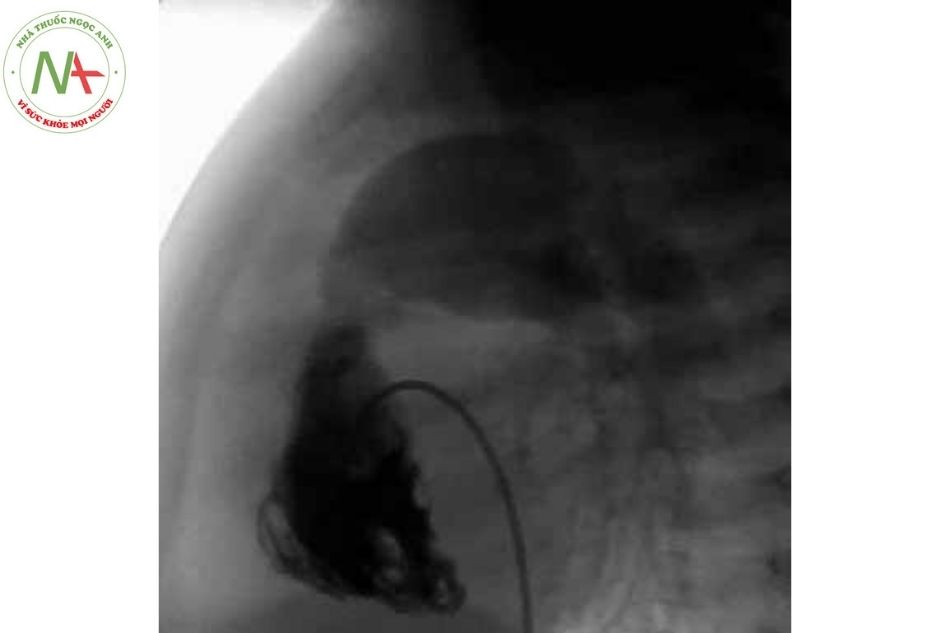
Có thể cân nhắc sử dụng thuốc chẹn beta trước khi thực hiện can thiệp nong bóng để giảm nguy cơ co thắt đường ra thất phải trong quá trình can thiệp.
Thường không cần hạn chế các hoạt động thể lực trừ khi hẹp van ĐM phổi nặng.
Điều trị can thiệp hoặc phẫu thuật
Hẹp van động mạch phổi nguy kịch ở trẻ sơ sinh. Hẹp van ĐM phổi nguy kịch ở trẻ sơ sinh là một tình trạng cấp cứu. Lưu ý là chênh áp qua van đôi khi có thể thấp do suy chức năng thất phải.
- Hẹp nặng van ĐM phổi thuộc kiểu phụ thuộc ống động mạch.
- Hẹp van ĐM phổi có triệu chứng: chênh áp qua van < 40 mmHg và có cung lượng tim thấp hoặc còn ống động mạch và có luồng thông phải – trái ở tầng nhĩ.
Hẹp động mạch phổi ở trẻ lớn và người lớn
Bảng 2. Chỉ định can thiệp trong hẹp động mạch phổi
(theo ESC 2020 về xử trí bệnh tim bẩm sinh ở người lớn)
| Khuyến cáo | Mức khuyến cáo | Mức bằng chứng |
| Trong hẹp ĐM phổi tại van, nong van bằng bóng qua da là lựa chọn ưu tiên, nếu giải phẫu phù hợp. | I | C |
| Trong trường hợp chưa có chỉ định thay van, chỉ định can thiệp bệnh nhân có tắc nghẽn đường ra thất phải tại bất cứ tầng nào cũng có thể đặt ra khi mức độ hẹp nặng (Doppler tim chênh áp đỉnh > 64 mmHg), bất kể có triệu chứng hay không. | I | C |
| Nếu phẫu thuật thay van là lựa chọn duy nhất, chỉ định can thiệp được đặt ra nếu bệnh nhân tắc nghẽn đường ra thất phải nặng và có triệu chứng. | I | C |
Nếu phẫu thuật thay van là lựa chọn duy nhất, ở bệnh nhân tắc nghẽn nặng đường ra thất phải và không có triệu chứng, chỉ định can thiệp được đặt ra nếu có ít nhất một trong các yếu tố sau:
|
I | C |
Can thiệp có thể được chỉ định ở những bệnh nhân tắc nghẽn đường ra thất phải có chênh áp đỉnh trên Doppler < 64 mmHg mà có có kèm ít nhất một trong các yếu tố sau:
|
IIa | C |
| Hẹp nhánh ĐM phổi, bất kể có triệu chứng hay không, nên cân nhắc can thiệp nếu hẹp > 50% đường kính hoặc áp lực tâm thu thất phải > 50 mmHg và/hoặc có dấu hiệu giảm tưới máu phổi. | IIa | C |
Điều trị can thiệp hẹp van ĐMP và hoặc hẹp các nhánh ĐMP
Là phương pháp được lựa chọn cho bệnh nhân hẹp tại van do dính mép van mà van không bị loạn sản (nong bóng) và hẹp nhánh ĐM phổi (đặt stent).
Nong van ĐM phổi bằng bóng qua da cho kết quả tốt với chênh áp giảm ở phần lớn bệnh nhân ngay sau nong, đặc biệt là trong các trường hợp van ĐM phổi hình vòm. Trong trường hợp van loạn sản, kết quả nong kém hơn và không nên nong nếu có hở van ĐM phổi đáng kể kèm theo.
Trong hẹp nhánh ĐM phổi, ban đầu nong bóng đơn thuần được thực hiện với tỷ lệ thành công chỉ từ 38-64 %. Nhiều trường hợp có hiện tượng tái hẹp lại sớm vài ngày sau nong và được cho là do tính đàn hồi cao tự nhiên của ĐM phổi. Việc đặt stent ĐM phổi sau đó cho kết quả khả quan tới 90% các trường hợp. Trong trường hợp hẹp các nhánh nhỏ, không phù hợp để đặt stent hay phẫu thuật, nong bằng cutting balloon có thể được thực hiện nhằm cải thiện tiên lượng mà không làm tăng nguy cơ biến chứng so với nong bằng bóng thông thường.
Các biến chứng của nong van bằng bóng:
- Hở van ĐM phổi sau nong van (xảy ra từ 10% đến 40%). Vì vậy, khuyến cáo sử dụng bóng để nong van có kích thước tỷ lệ đường kính bóng/đường kính vòng van ĐM phổi từ 1,2 đến 1,25 lần nhằm giảm tỷ lệ hở van ĐM phổi và cho kết quả tối ưu nhất.
- Một số trường hợp hẹp van ĐM phổi nặng, sau khi can thiệp mức độ hẹp van giảm nhưng phần dưới phễu phì đại phản ứng còn tồn tại có thể gây nên tắc nghẽn đường ra thất phải nặng thoáng qua. Mức độ hẹp này thường thoái triển theo thời gian khi mức độ phì đại phản ứng giảm đi.
- Biến chứng hiếm gặp nhưng gây tử vong là “thất phải tự tử – suicidal right ventricle”, xử trí cấp cứu bằng truyền dịch và thuốc chẹn beta. Để dự phòng biến chứng này, các trường hợp hẹp khít van ĐM phổi cần uống thuốc chẹn beta trước can thiệp.
- Một số trường hợp có thể bị phù phổi cấp ngay sau nong van ĐM phổi, đặc biệt nếu bệnh nhân còn ống động mạch kèm theo, do tăng lượng máu lên phổi.
- Cá biệt có vỡ vòng van ĐM phổi do nong bóng ở trẻ sơ sinh.
- Co thắt đường ra thất phải gây tím nặng.
- Rối loạn nhịp block nhĩ thất độ III có thể gặp ở trường hợp hẹp quá khít van ĐM phổi.
Điều trị phẫu thuật
Phẫu thuật tách van (surgical valvotomy) thường được chỉ định cho những bệnh nhân hẹp van ĐM phổi nong van bằng bóng thất bại.
Nếu nong van bằng bóng thất bại, trẻ nhũ nhi hẹp van ĐM phổi nguy kịch cần được phẫu thuật khẩn cấp.
Phẫu thuật cũng được chỉ định cho hẹp phễu, hoặc dưới phễu và thiểu sản vòng van, loạn sản van ĐM phổi, và cho những bệnh nhân có kèm tổn thương khác cần phẫu thuật (ví dụ: hở van ĐM phổi nặng, hở van ba lá nặng,…).
Phẫu thuật có thể chỉ định ở bệnh nhân hẹp nhánh ĐM phổi mà giải phẫu không phù hợp để can thiệp.
Trong trường hợp hẹp dưới phễu có kèm thông liên thất, phẫu thuật có thể thực hiện qua đường mở nhĩ phải, để bảo vệ phần phễu và van ĐM phổi không bị tắc nghẽn.
Hẹp tại thân ĐM phổi cần mở rộng phần hẹp bằng patch.
Giãn thân ĐM phổi đáng kể sau hẹp có thể gặp nhưng hiếm khi bị vỡ do áp lực thấp, mạch đàn hồi tốt, do đó nhìn chung không cần can thiệp hay phẫu thuật.
Xem thêm: Bất thường đổ về tĩnh mạch phổi
TIÊN LƯỢNG, THEO DÕI
Tiến triển tự nhiên
- Hẹp dưới phễu hoặc phễu: thường đi kèm với tứ chứng Fallot, mức độ tắc nghẽn thường tiến triển theo thời gian.
- Hẹp van ĐM phổi: không tiến triển nặng lên đối với hẹp van mức độ nhẹ, nhưng có xu hướng nặng lên theo tuổi trong hẹp trung bình và nặng. Suy tim phải gặp ở những bệnh nhân hẹp van ĐM phổi nặng. Đột tử có thể xảy ra ở những bệnh nhân hẹp van ĐM phổi nặng khi đang thực hiện các hoạt động thể lực nặng. Mức độ hẹp tăng lên có thể do vôi hoá tại van hoặc do phì đại phản ứng dưới van.
- Hẹp trên van ĐM phổi và hẹp nhánh ĐM phổi: có thể tiến triển nặng lên theo thời gian. Các bệnh nhân này thường được phát hiện kèm theo các hội chứng bẩm sinh khác.
Siêu âm tim định kỳ: được chỉ định để theo dõi mức độ hẹp tiến triển, phát hiện tái hẹp và đánh giá mức độ hở van ĐM phổi, hoặc biến chứng sau can thiệp hay phẫu thuật. Thời gian theo dõi định kỳ tuỳ thuộc mức độ nặng của tổn thương, thường là hàng năm. Nếu hẹp van ĐM phổi nhẹ hoặc còn hẹp nhẹ sau can thiệp, chỉ cần khám định kỳ sau 5 năm.
Dự phòng viêm nội tâm mạc nhiễm khuẩn
Nguy cơ viêm nội tâm mạc nhiễm khuẩn ở bệnh nhân hẹp ĐM phổi rất thấp (tỷ lệ 0,9 trên 10.000 người/năm so với 27,1 trong hẹp van ĐM chủ). Dù vậy, nguy cơ này vẫn cao hơn dân số chung khoảng 2 lần.
Hội Tim mạch Hoa Kỳ (AHA) 2018 khuyến cáo chỉ dự phòng viêm nội tâm mạc nhiễm khuẩn cho những trường hợp hẹp van ĐM phổi mà có tiền sử viêm nội tâm mạc nhiễm khuẩn hoặc có van nhân tạo (cơ học hoặc sinh học) hoặc trong vòng 6 tháng sau khi can thiệp hoặc phẫu thuật mà có sử dụng vật liệu nhân tạo (ví dụ: patch).
Tập luyện
- Không cần hạn chế hoạt động cho hẹp ĐM phổi nhẹ (hoặc hẹp nhẹ tồn dư).
- Với những bệnh nhân hẹp ĐM phổi mức độ vừa, cần tránh tham gia các môn thể thao đối kháng.
- Những bệnh nhân hẹp ĐM phổi nặng nên chỉ hoạt động thể thao nhẹ.
Thai nghén và tránh thai
Sản phụ mắc hẹp ĐM phổi thường thích nghi tương đối tốt, trừ trường hợp hẹp nặng hoặc có suy thất phải. Nong bóng qua da có thể thực hiện trong thời kỳ mang thai nhưng hiếm khi cần.
CÂU HỎI LÂM SÀNG
Nữ 18 tuổi tới phòng khám để thăm khám trước khi bắt đầu chương trình đại học. Cô ta vừa chuyển vào căn hộ ở tầng 4 và thấy có khó thở nhẹ khi leo cầu thang. Bệnh nhân không có đau ngực, choáng, ngất. Cô ta có tiền sử kinh nguyệt nhiều phải dùng thuốc tránh thai đường uống. Cô ta không dùng thuốc lá và có uống một ít bia ở các bữa tiệc. Bệnh nhân bảo em gái được sinh ra với một cái “lỗ ở tim”, đóng lại khi sơ sinh.
Thân nhiệt 36,7 độ C, HA 100/60 mmHg, mạch 92 l/ph, nhịp thở 14 l/ph, Spo2 98% ở khí phòng. Cân nặng 75 kg và chiều cao 1m70, BMI 29 kg/m2. Củng mạc kém hồng và niêm mạc khô, tĩnh mạch cổ không nổi. Phổi nghe trong. Trong khi thở ra có một tiếng tim âm độ cao nghe rõ sau T1, Có tiếng thổi tâm thu 3/6 nghe rõ ở bờ trái xương ức. T2 tách đôi trong tuần hoàn phổi và tách đôi tăng hơn khi hít vào. Tiếng thổi tăng khi ngồi. Phù mắt cá chân 2+ hai bên. Cơ chế nào dưới đây nhiều khả năng nhất gây ra tiếng thổi ở bệnh nhân này?
- Thông liên nhĩ.
- Động mạch chủ hai lá.
- Tiếng thổi chức năng.
- Bệnh cơ tìm phi đại.
- Hẹp động mạch phổi.
- Hở van ba lá.
Đáp án đúng là E: Bệnh nhân này nhiều khả năng bị hẹp van động mạch phổi (Pulmonary stenosis, PS), cái thường xảy ra do di truyền và hiếm khi xảy ra như một bất thường mắc phải (thấp tim, HC Carcinoid). Hẹp ĐMP (PS) nặng thường được chẩn đoán sớm do biểu hiện suy tim phải nhưng bệnh nhân với PS nhẹ thường không có triệu chứng trong giai đoạn thiếu niên và bắt đầu xuất hiện triệu chứng trong giai đoạn trưởng thành. Nghe tim thấy tiếng click mở van ĐMP (nghe rõ sau T1 và nghe rõ ở kì thở ra) theo đo là tiếng thổi tâm thu giảm dần nghe ở khoang liên sườn II bờ trái xương ức. Tiếng thổi rõ hơn khi hít vào khi tăng thể tích máu ở tim phải. Hẹp có thể làm van động mạch phổi đóng muộn hơn bình thường kết quả làm T2 tách đôi và tách đôi tăng khi hít vào.
| Hẹp van động mạch phổi | |
| Dịch tễ | -Bẩm sinh (Thường là bất thường đơn độc)
-Mắc phải: hiếm khi (carcinoid) |
| Biểu hiện lâm | -Nặng: Suy tim phải ở trẻ em |
| sàng | -Nhẹ: Có triệu chứng ở người trẻ (khó thở)
-Tiếng thổi tăng dần giảm dần (Tăng khi hít vào) -Tiếng thổi tâm thu kèm T2 rộng tách đôi |
| Chẩn đoán | Siêu âm tim |
| Điều trị | -Ưu tiên phẫu thuật bằng bóng qua da -Phẫu thuật trong một số trường hợp |
Đáp án A: Thông liên nhĩ là dị tật di truyền bẩm sinh phổ biến dẫn tới tăng dòng máu tại bên tim phải. Bệnh nhân có thể có tiếng thổi giữa kỳ tâm thu do tăng dòng máu đi qua van động mạch phổi tuy nhiên T2 rộng tách đôi không thay đổi khi hô hấp.
Đáp án B: Van động mạch chủ 2 lá là di tật bẩm sinh phổ biến nhất ở người trưởng thành. Vôi hóa quanh van sớm có thể dẫn tới hẹp van ĐMC ở bệnh nhân 40-50 tuổi, nhưng hẹp van động mạch chủ sẽ ít khả năng gặp ở nữ 18 tuổi. Bệnh đặc trưng bởi tiếng thổi tâm thu ở bờ phải xương ức, cái cũng sẽ dẫn tới hẹp hoặc tách đôi nghịch đảo T2 do chậm đóng van ĐMC.
Đáp án C: Tiếng thổi chức năng có thể xảy ra ở bệnh nhân có thiếu máu (do đa kinh) vì tăng dòng máu qua van ĐMC và ĐMP tuy nhiên tiếng click hoặc T2 tách đôi bất thường không biểu hiện.
Đáp án D: Nghe tim ở bệnh nhân cơ tim phì đại thấy tiếng thổi tâm thu thô ráp ở giữa bờ trái xương ức, tiếng thổi tăng cường độ khi thao tác làm giảm thể tích tâm thất trái (Valsalva, ngồi).
Đáp án F: Bệnh nhân hở ba lá có tiếng thổi toàn tâm thu ở bờ trái xương ức tăng lên khi tăng thể tích dòng máu về từ tĩnh mạch (gác cao chân, hít sâu, nhấn gan). Tiếng click hay T2 mở rộng tách đôi không xuất hiện.
Tổng kết: Hẹp van động mạch phổi thường xảy ra như một dị tật bẩm sinh và có thể không có triệu chứng cho đến khi trưởng thành. Nghe tim thấy tiếng click theo sau là tiếng thổi tâm thu giảm dần ở bờ trái xương ức và T2 rộng tách đôi.
TÀI LIỆU THAM KHẢO
1.Lê Hồng Quang. Nghiên cứu kết quả nong van ĐM phổi bằng bóng qua da ở trẻ em dưới 2 tuổi hẹp van động mạch phổi đơn thuần. Đại học Y Hà Nội. Luận án tiến sĩ y học (2016).
2. Holzer, R. J., Gauvreau, K., Kreutzer, J., Leahy, R., Murphy, J., Lock, J. E., … & Bergersen, L. (2011). Balloon angioplasty and stenting of branch pulmonary arteries: adverse events and procedural characteristics: results of a multi-institutional registry. Circulation: Cardiovascular Interventions, 4(3), 287-296.
3. Bergersen, L., Jenkins, K. J., Gauvreau, K., & Lock, J. E. (2005). Follow-up results of cutting balloon angioplasty used to relieve stenosis in small pulmonary arteries. Cardiology in the young, 15(6), 605-610.
4. Yeh, D. D., & Bhatt, A. (Eds.). (2018). Adult Congenital Heart Disease in Clinical Practice. Springer, 235-282.
5. Stout, K. K., Daniels, C. J., Aboulhosn, J. A., Bozkurt, B., Broberg, C. S., Colman, J. M., … & Khairy, P. (2018). 2018 AHA/ACC guideline for the management of adults with congenital heart disease: executive summary: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. Journal of the American College of Cardiology.
6. Endorsed by the Association for European Paediatric Cardiology (AEPC), Authors/Task Force Members, Baumgartner, H., Bonhoeffer, P., De Groot, N. M., de Haan, F., … & Kaemmerer, H. (2010). ESC Guidelines for the management of grown-up congenital heart disease (new version 2010) The Task Force on the Management of Grown-up Congenital Heart Disease of the European Society of Cardiology (ESC). European heart journal, 31(23), 2915-2957.
7. Haas, N. A., & Schirmer, K. R. (2017). Guidelines for the Management of Congenital Heart Diseases in Childhood and Adolescence. Cardiology in the Young, 27.
8. Moodie, D. (Ed.). (2013). Clinical Management of Congenital Heart Disease from Infancy to Adulthood. Cardiotext Publishing, 181-196.

