Bệnh tim mạch
Giải phẫu tim và mạch máu lớn – Lâm sàng tim bẩm sinh
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nguồn: Sách Lâm sàng tim bẩm sinh
Chủ biên:
PGS.TS.BS. Nguyễn Lân Hiếu
Tham gia biên soạn:
TS.BSNT. Lê Hồng Quang
TS.BSNT. Nguyễn Thị Minh Lý
ThS.BSNT. Nguyễn Văn Hiếu
Bên cạnh phôi thai học, những hiểu biết căn bản về giải phẫu tim mạch giúp chẩn đoán chính xác bất thường tim bẩm sinh cũng như giúp độc giả hiểu rõ thêm giải phẫu bệnh và cơ chế bệnh lý của bệnh tim bẩm sinh. Trong bài này, Nhà thuốc Ngọc Anh xin gửi đến bạn đọc cấu trúc giải phẫu tim và mạch máu lớn. Bài viết được đưa ra theo từng phân đoạn, có nhấn mạnh vào những điểm cần phân biệt vị trí bên trái và bên phải của các cấu trúc giải phẫu có tính đối xứng của tim.
Trung thất
Đặc điểm chung
Tim và các mạch máu lớn nằm trong lồng ngực giữa thuộc trung thất. Các ranh giới giải phẫu của trung thất bao gồm:
- Giới hạn trước: xương ức và các xương sườn cung trước.
- Giới hạn sau: cột sống và các xương sườn cung sau.
- Giới hạn bên: màng phổi lá thành về phía giữa (trung tâm).
- Giới hạn trên: mặt phẳng đi qua xương sườn số 1.
- Giới hạn dưới: cơ hoành.
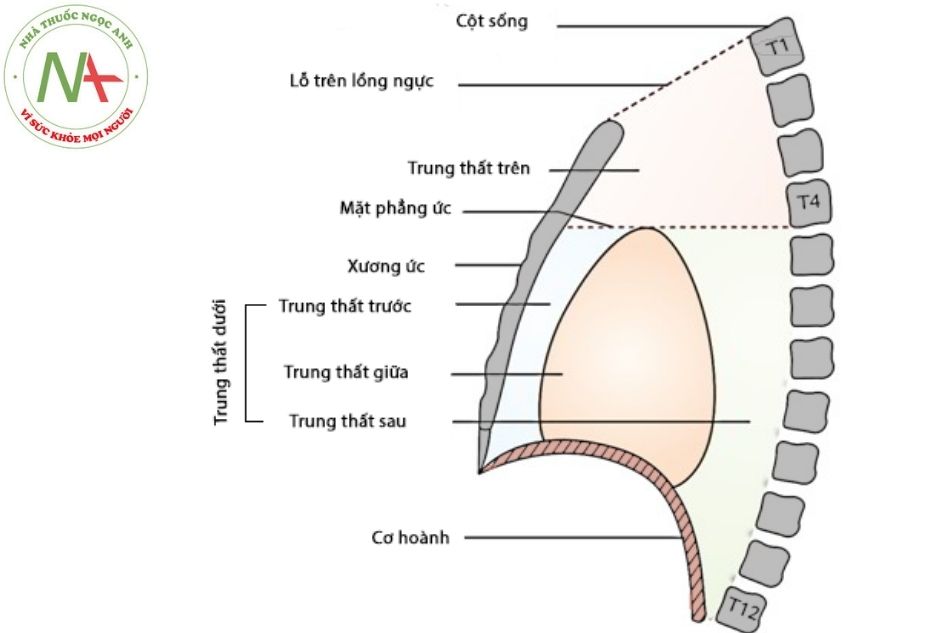
Trung thất chia làm 4 vùng (Hình 1). Cấu trúc tim, quai động mạch chủ (ĐMC), ĐMC xuống lần lượt nằm ở trung thất giữa, trung thất trên và trung thất sau.
Trong trung thất còn có các cấu trúc giải phẫu khác bao gồm: thực quản, khí quản, phế quản phổi gốc trái và phế quản phổi gốc phải, tuyến ức, hạch bạch huyết, thần kinh thực vật, ống ngực và các mạch máu nhỏ (bao gồm mạch phế quản, mạch thực quản, mạch đơn và bán đơn).
Kích thước tim
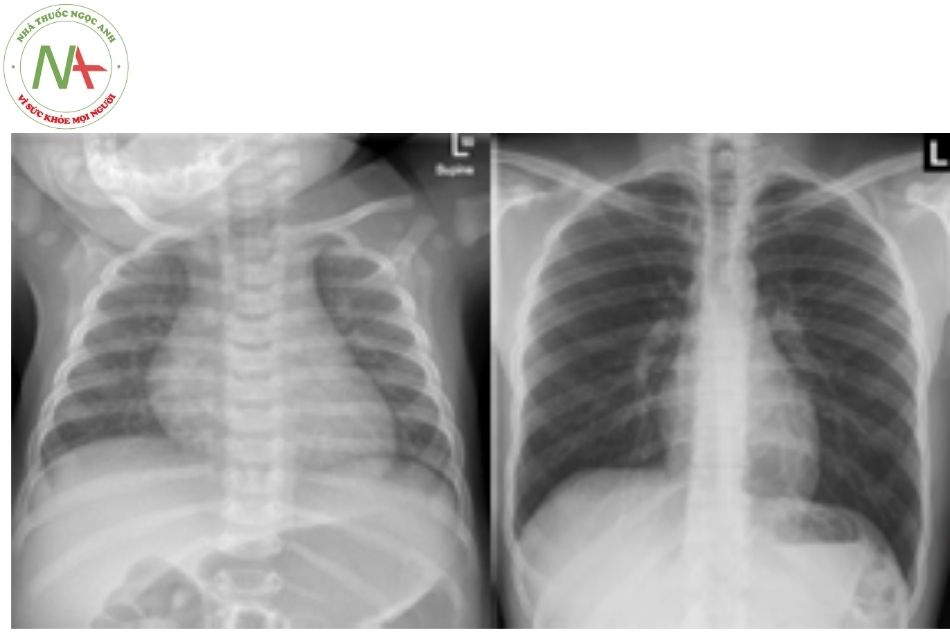
Kích thước tim tương đối trong lồng ngực thay đổi theo tuổi. Trên phim chụp Xquang tim phổi, tỷ lệ tim ngực bình thường khoảng 60% ở trẻ sơ sinh và 50% ở trẻ em và người trưởng thành trong điều kiện chụp phim ở cuối thì hít vào tối đa (Hình 2). Việc đánh giá các mạch máu lớn giai đoạn sơ sinh trên phim chụp Xquang thường bị hạn chế bởi tuyến ức to che khuất.
Trọng lượng tim có tương quan với diện tích bề mặt cơ thể và trọng lượng hơn là chiều cao. Trọng lượng tim khác nhau giữa hai giới: ở giai đoạn sơ sinh và trẻ em, khi trẻ có trọng lượng cơ thể bằng nhau thì kích thước tim của trẻ nữ sẽ lớn hơn của trẻ nam. Khi trọng lượng cơ thể đạt mức 25kg, trọng lượng tim của hai giới tương tự nhau. Khi trọng lượng cơ thể từ 35kg trở lên, trọng lượng tim của nam giới lớn hơn khoảng 10% so với trọng lượng tim của nữ giới. Xu hướng này đúng ở người trưởng thành và tăng dần khi trọng lượng cơ thể tăng. Sự khác biệt trọng lượng tim giữa hai giới lên tới 15% ở thể trọng 70kg, 20% ở thể trọng 100kg.
Một cách tương đối và dễ hình dung, kích thước tim của một người tương ứng kích thước nắm tay của chính người đó. Vì vậy điều đặc biệt quan trọng khi đánh giá hình ảnh tim trong các thăm dò hình ảnh là cần nắm rõ chiều cao, cân nặng của người bệnh.
Hình 2. Hình ảnh Xquang tim phổi thẳng (Hình bên trái: Trẻ em; Hình bên phải: Người lớn)
Vị trí của tim
Trong trung thất mỏm tim thường hướng sang trái, ra trước và xuống dưới. Tư thế tim như vậy gọi là tư thế tim bình thường. Ngược lại với tư thế tim bình thường là tư thế tim quay phải.
Ở trẻ sơ sinh trục mỏm tim có xu hướng đi ngang hơn so với trẻ lớn và người trưởng thành.
Màng ngoài tim
Màng ngoài tim bao phủ tim gồm hai lớp:
Màng ngoài tim bao phủ tim gồm hai lớp: lá tạng màng ngoài tim hay thượng tâm mạc phủ trên bề mặt quả tim và một lớp phủ bên ngoài gọi là lá thành màng ngoài tim. Giữa hai lớp màng ngoài tim là khoang màng ngoài tim chứa thanh dịch (≤ 25 ml ở người trưởng thành) có vai trò bôi trơn, giúp quả tim co bóp, cử động một cách trơn tru trong lồng ngực. Lá thành màng ngoài tim còn có vai trò hạn chế kích thước cuối tâm trương của tim.
Lá thành màng tim
Lá thành màng ngoài tim như một cái túi dày, có dạng chiếc bình cổ hẹp bao quanh tim và bám tận ở các mạch máu lớn. Như vậy, động mạch chủ lên, thân động mạch phổi, 2-4 cm đoạn đầu của tĩnh mạch chủ trên và một đoạn ngắn hơn của tĩnh mạch phổi và tĩnh mạch chủ dưới nằm trong khoang màng ngoài tim.
Bệnh nhân có tĩnh mạch phổi đổ lạc chỗ hoàn toàn, hội lưu tĩnh mạch phổi nằm trong khoang màng ngoài tim, ở phía sau tim.
Động mạch phổi phải, trái và ống động mạch là các cấu trúc nằm phía ngoài khoang màng ngoài tim do đó những phẫu thuật khu trú tại các cấu trúc này không cần thiết phải mở màng tim.
Lá thành màng ngoài tim bao gồm lớp ngoài là lớp xơ và lớp trong là lớp thanh mạc của các tế bào trung mô. Lớp xơ mặt ngoài chứa nhiều sợi collagen, có độ dày < 1 mm ở người trưởng thành. Bề mặt ngoài lá thành còn có các mô mỡ bám đặc biệt ở vị trí trên cơ hoành tạo nên bờ bóng tim trên phim chụp Xquang thông thường. Lá thành màng ngoài tim chứa rất ít sợi chun nên không có khả năng căng giãn đột ngột.
Trên lâm sàng, sự xuất hiện nhanh một thể tích khoảng 200 ml dịch trong khoang màng ngoài tim có thể gây ra tình trạng ép tim huyết động. Trái lại nếu sự xuất hiện dịch tăng lên từ từ mạn tính, khoang màng ngoài tim có thể giãn thích nghi và chứa tới 1 lít dịch mới gây nên những biến đổi huyết động.
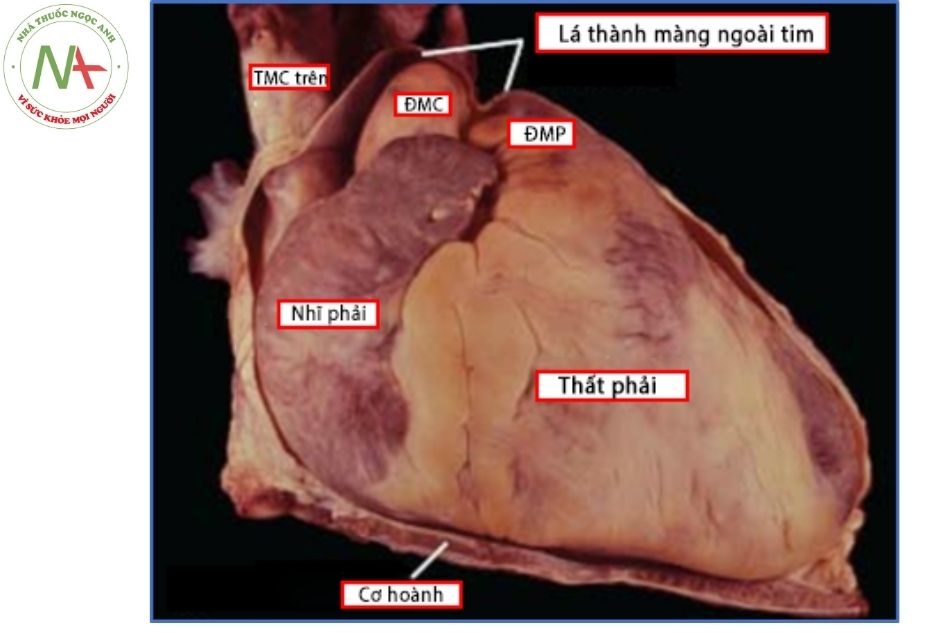
Chú thích: TMC: Tĩnh mạch chủ; ĐMC: Động mạch chủ; ĐMP: Động mạch phổi.
Lá tạng màng ngoài tim (thượng tâm mạc)
Lá tạng màng ngoài tim phủ ngay trên bề mặt khối cơ tim bao gồm một lớp mỏng các tế bào trung mô và mô mỡ, các mạch vành và thần kinh bò trên bề mặt khối cơ tim. Tổ chức mỡ có xu hướng tập trung ở rãnh nhĩ thất, rãnh liên thất, rãnh liên nhĩ, dọc theo ranh giới thất phải và các vị trí chia nhánh của động mạch vành. Ở vị trí xuất phát của động mạch vành giữa động mạch chủ và tiểu nhĩ, có dải mỡ che phủ. Khi tuổi đời tăng lên, lớp mỡ thượng tâm mạc có xu hướng dày lên, có thể thâm nhiễm vào vách liên nhĩ đặc biệt ở vị trí gờ của lỗ bầu dục.
Để bảo đảm tính đàn hồi của quả tim có thể giãn trong thì tâm trương và co lại trong thì tâm thu, lá tạng màng ngoài tim không chứa thành phần sợi xơ. Mặc dù vậy, lớp lá tạng này có sức mạnh cơ học rất đáng kể, có thể minh chứng trong các trường hợp can thiệp động mạch vành có biến chứng thủng động mạch; tuy nhiên, lớp áo thượng tâm mạc hầu như không bị ảnh hưởng, có thể chịu được áp lực dòng máu động mạch vành, làm chậm quá trình vỡ vào khoang màng ngoài tim.
Hình dáng bề ngoài tim
Rãnh nhĩ thất tạo nên mặt phẳng đáy tim ngang mức 4 van tim. Rãnh liên thất trước và dưới tạo nên mặt phẳng vách liên thất. Nhìn phía bên ngoài, hai tâm thất có kích thước tương tự nhau, hai tâm nhĩ có kích thước nhỏ hơn hai tâm thất, mặc dù thể tích của 4 buồng tim là tương tự nhau.
Trên bề mặt tim, động mạch vành phải và động mạch mũ đi trong rãnh nhĩ thất phải và trái, động mạch liên thất trước và động mạch liên thất sau đi dọc theo rãnh liên thất trước và liên thất dưới. Bằng cách quan sát từ bên ngoài, phẫu thuật viên và bác sĩ giải phẫu bệnh có thể đánh giá được vị trí của các động mạch vành và buồng tim có bị thiểu sản hay bị giãn không.
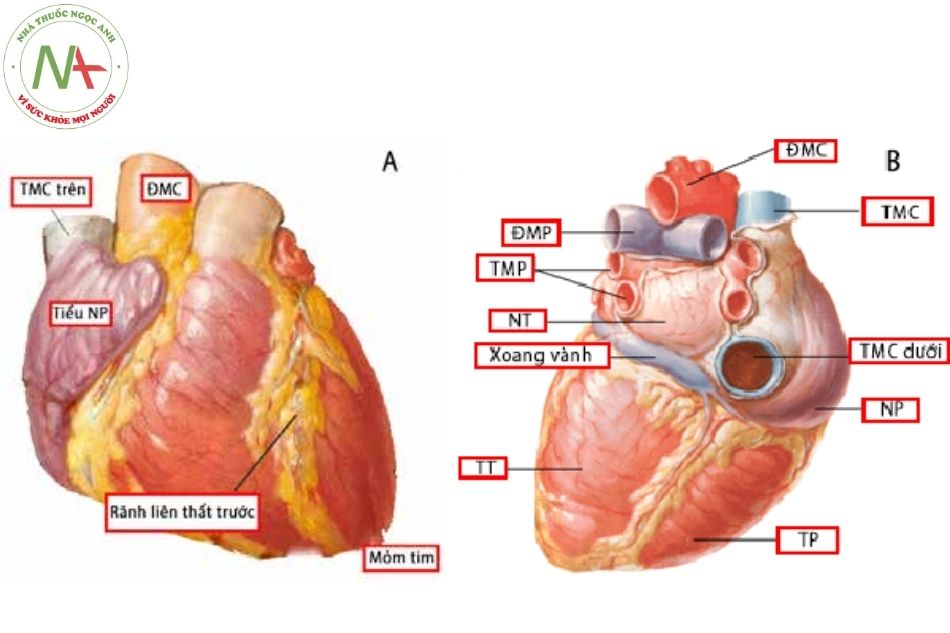
Chú thích: TMCT: Tĩnh mạch chủ trên; ĐMC: Động mạch chủ; ĐMP: Động mạch phổi; TMP: Tĩnh mạch phổi; NT: Nhĩ trái; XV: Xoang vành; TT: Thất trái; TP: Thất phải; NP: Nhĩ phải; TMCD: Tĩnh mạch chủ dưới.
Đặc điểm đáy tim – mỏm tim
Tâm thất quan sát tương đối có hình nón với đáy và mỏm. Trục đáy – mỏm thất của cả hai tâm thất đều theo hướng sang trái, ra trước và xuống dưới và có xu hướng song song nhau. Tuy nhiên trong dị tật tim bắt chéo thì trục của hai tâm thất lại vuông góc với nhau.
Trục đáy – mỏm (trục dài) của tâm thất trái có xu hướng dài hơn trục dài của thất phải, vì vậy mỏm thất trái thường đồng thời là mỏm tim. Trong trường hợp thất trái thiểu sản hoặc giãn thất phải, trục dài của thất phải trở nên dài hơn và mỏm thất phải sẽ đóng vai trò mỏm tim. Một số trường hợp rãnh liên thất khá sâu ở vị trí mỏm nên tim trông như có “hai mỏm tim” – mỏm tim xẻ đôi.
Mỏm tim thường nằm ở vị trí đường giữa đòn trái khoang liên sườn 4-5. Trên lâm sàng, vị trí cảm nhận xung động rõ nhất trên thành ngực thường là thành trước vách của thất trái hơn là vị trí mỏm tim thực sự.
Vị trí tương đối các buồng tim và mạch máu lớn
Để có thể đọc đúng về mặt hình ảnh các thăm dò khác nhau của tim, cần có kiến thức không chỉ về kích thước và hình dáng bình thường của các buồng tim và các mạch máu lớn; mà còn phải hiểu về vị trí tương đối giữa các cấu trúc giải phẫu này trong không gian.
Theo quan điểm nói trên, dường như chỉ có tâm nhĩ phải là được gọi tên theo đúng vị trí giải phẫu. Nhĩ phải thực sự là buồng tim nằm ở thành bên phải, trong khi nhĩ trái lại nằm ở đường giữa và về phía sau chứ không phải là một cấu trúc nằm về bên trái. Cũng tương tự như vậy, buồng thất nằm về phía trước lệch về bên phải và tâm thất trái là buồng tim nằm ở phía sau và lệch về phía trái. Tâm nhĩ có xu hướng nằm ở phía trên hơn so với tâm thất. Về tương quan vị trí, động mạch chủ xuất phát từ phía sau, ở dưới và bên phải so với thân động mạch phổi.
Ở bệnh nhân có bệnh lý tim bẩm sinh, kích thước, vị trí tương đối của các buồng tim và mạch máu lớn bị thay đổi rất nhiều so với đặc điểm giải phẫu bình thường.
Tâm nhĩ
Đặc điểm chung
Tâm nhĩ phải và tâm nhĩ trái thực hiện vai trò như buồng nhận máu đổ về từ tuần hoàn tĩnh mạch hệ thống và tĩnh mạch phổi. Cấu trúc tâm nhĩ bình thường gồm 3 thành phần: phần thân, phần tiền đình tâm nhĩ, phần tiểu nhĩ. Hai tâm nhĩ ngăn cách với nhau bởi vách liên nhĩ.
Ngoài ra tâm nhĩ còn đảm nhiệm vai trò nội tiết, đặc biệt là tâm nhĩ phải. Khi nhĩ phải giãn hoặc tình trạng suy tim sung huyết, peptid lợi niệu nhĩ được bài tiết ra từ tế bào cơ tim tâm nhĩ phải tham gia vào điều hòa cân bằng muối, dịch theo cơ chế thể dịch của con đường tim thận.
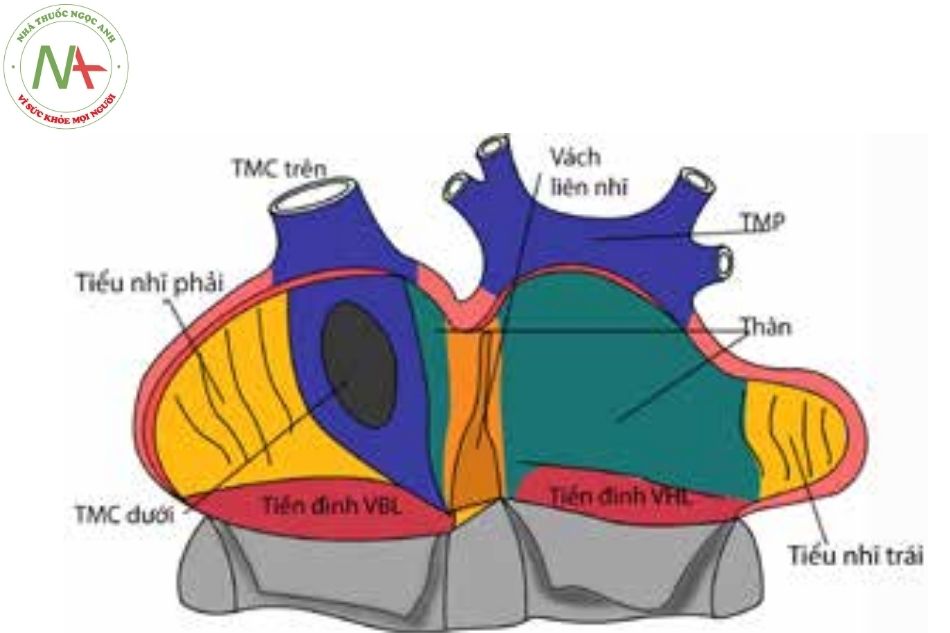
Chú thích: TMCT: Tĩnh mạch chủ trên; TMCD: Tĩnh mạch chủ dưới; TMP: Tĩnh mạch phổi; TNP: Tiểu nhĩ phải; TNT: Tiểu nhĩ trái; VBL: Van ba lá; VHL: Van hai lá.
Tâm nhĩ phải
Tâm nhĩ phải nằm ở thành bên phải, cùng với tĩnh mạch chủ tạo thành bờ phải của bóng tim trên phim chụp Xquang thẳng trước sau. Tâm nhĩ phải nhận máu từ tĩnh mạch chủ trên, tĩnh mạch chủ dưới, xoang vành và các tĩnh mạch Thebesian. Tâm nhĩ phải đẩy máu qua van ba lá xuống tâm thất phải.
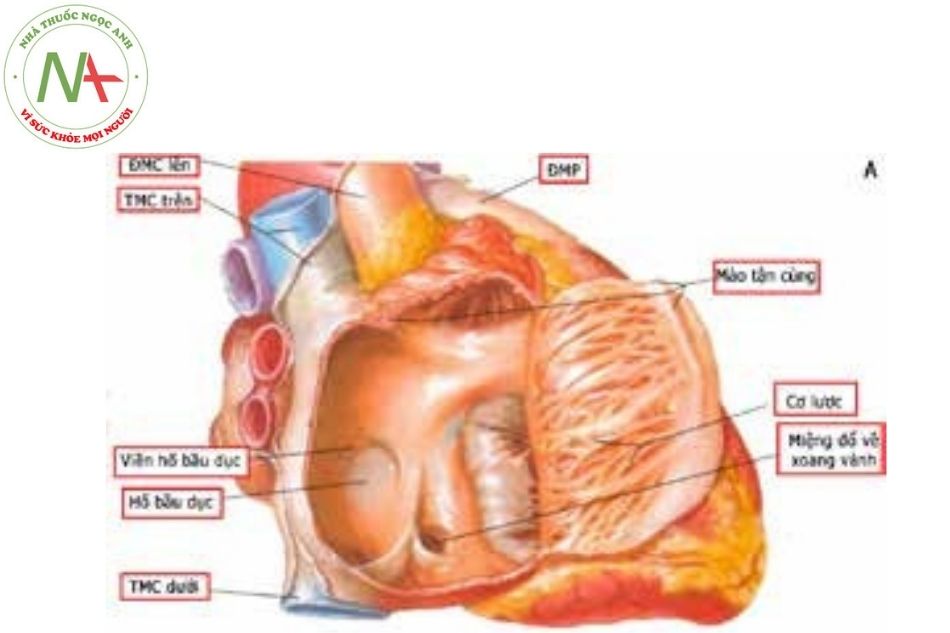
Mặt trong tâm nhĩ, thành tự do gồm phần nhẵn có cấu trúc dạng tĩnh mạch ở phía sau tiếp nối với tĩnh mạch chủ trên và tĩnh mạch chủ dưới, có nguồn gốc bào thai từ xoang tĩnh mạch; phần cơ ở phía trước có cấu trúc cơ dạng mào có hình chữ C, gọi là mào tận cùng (crista terminalis – CT), ngăn phần trước và phần sau của tâm nhĩ phải, tham gia vào hệ thống dẫn truyền giữa nút xoang và nút nhĩ thất.
Các sợi cơ lược xuất phát từ mào tận cùng đi song song với nhau ở phần trước của thành tự do, được ví như những răng lược xuất phát từ “thân” lược. Ngoài ra cũng quan sát thấy cấu trúc cơ lược không đều trong tiểu nhĩ phải, vì vậy trong thực hành lâm sàng, các điện cực tạo nhịp nhĩ có thể “găm” vào vùng cơ lược này. Về mặt vị trí không gian, tiểu nhĩ phải nằm ngay sau động mạch chủ lên và có một phần đè lên đoạn đầu của động mạch vành phải.
Khi tâm nhĩ phải giãn, sẽ làm dòng máu chảy trong tâm nhĩ lưu chuyển chậm, huyết khối hình thành giữa các sợi cơ lược, đặc biệt ở tiểu nhĩ. Các điện cực tạm thời hoặc ống thông đặt theo đường tĩnh mạch trung ương vào nhĩ phải có xu hướng tạo ra các thương tổn do tiếp xúc với chỗ đổ vào của tĩnh mạch chủ trên vào nhĩ phải gây huyết khối bề mặt.
Cần lưu ý thành tâm nhĩ khoảng giữa các bè cơ lược rất mỏng (< 1 mm) nên có nguy cơ bị rách nếu ống thông hoặc dây điện cực cọ xát gây tổn thương. Cấu trúc phần sau của thành tự do tâm nhĩ phải dạng thành tĩnh mạch cũng khá mỏng (~ 1 mm) tuy nhiên có lớp nội mạc dày hơn nên ít nguy cơ bị rách. Ở trẻ lớn và người trưởng thành, các sợi cơ lược có bề dày 2-4 mm còn vùng cựa mào tận cùng dày từ 3-6 mm.
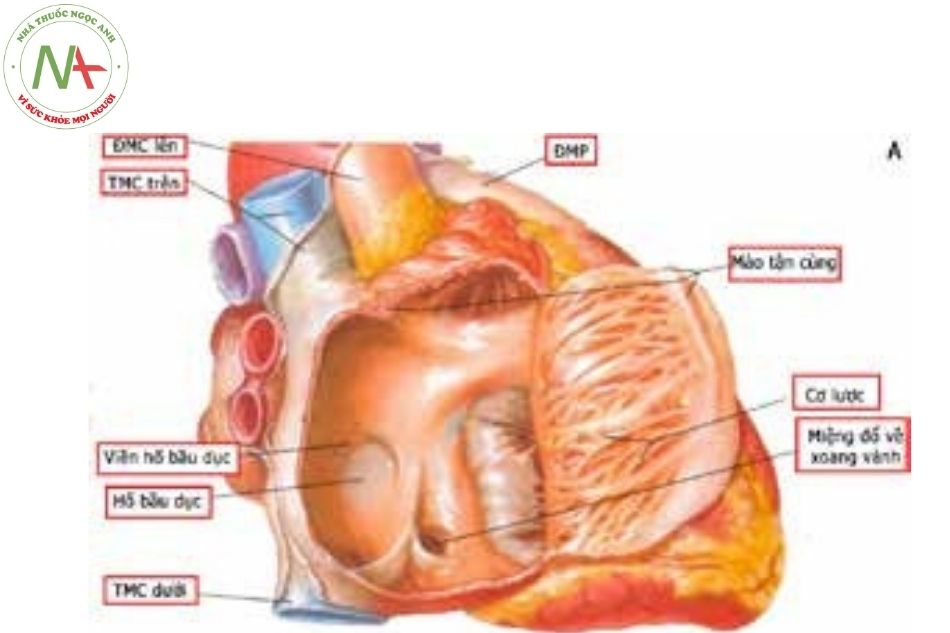
 Hình 6. Giải phẫu tâm nhĩ phải
Hình 6. Giải phẫu tâm nhĩ phảiVị trí nút nhĩ thất và tam giác Koch trên thành tâm nhĩ phải (Nguồn: Frank Netter; Andrew Cook)
Chú thích: TMC: Tĩnh mạch chủ; ĐMP: Động mạch phổi.
Khi quan sát từ tâm nhĩ phải, vách liên nhĩ gồm phần vách liên nhĩ (giữa tâm nhĩ phải và tâm nhĩ trái) và phần vách liên nhĩ thất (giữa tâm nhĩ phải và tâm thất trái). Phần vách liên nhĩ tương đối nhỏ với cấu trúc chủ yếu là hố bầu dục (fossa ovalis). Hố bầu dục gồm có rìa cơ bao quanh hình móng ngựa gọi là limbus – là vị trí có đường đi của đường dẫn truyền từ nút xoang xuống nút nhĩ thất, và vùng trung tâm hố bầu dục là một lớp mô xơ mỏng như tờ giấy gọi là van của hố bầu dục. Ở trẻ lớn và người trưởng thành, cấu trúc limbus dày 4-8 mm, còn van của hố bầu dục dày khoảng 1 mm. Về mặt phôi thai học, van của hố bầu dục chính là một phần của vách liên nhĩ nguyên phát và vùng limbus được tạo ra từ vách liên nhĩ thứ phát.
Trong giai đoạn sơ sinh và nhũ nhi, van của hố bầu dục là một lớp mỏng trong suốt, dễ dàng có thể chọc thủng trong thủ thuật phá vách liên nhĩ bằng bóng. Khi trẻ lớn lên, vị trí hố bầu dục này có sự lắng đọng collagen và sợi chun nên sẽ dày hơn, dai hơn và màu trắng đục, thủ thuật chọc vách liên nhĩ trở nên khó khăn hơn so với giai đoạn bào thai và nhũ nhi.
Lỗ bầu dục (patent ovale foramen), trái với hố bầu dục, lại là một cấu trúc dạng đường hầm giữa hai lớp vách liên nhĩ nguyên phát và thứ phát đi từ bờ phía trước trên của limbus, đi qua lỗ van mở tự nhiên vào nhĩ trái. Trong giai đoạn bào thai, lỗ bầu dục mở và ngay sau sinh, lỗ này sẽ đóng về mặt chức năng khi áp lực nhĩ trái dần cao hơn áp lực nhĩ phải, van của hố bầu dục bị ép về phía limbus làm đóng lỗ bầu dục. Trong 2/3 số trẻ sinh ra, lỗ bầu dục sẽ được đóng kín về giải phẫu trong 1 năm đầu đời. Một phần ba số trẻ còn lại sẽ còn tồn tại lỗ bầu dục và lỗ này chỉ đóng về mặt chức năng khi áp lực nhĩ trái cao hơn áp lực nhĩ phải. Ở những trường hợp còn tồn tại lỗ bầu dục, khi làm nghiệm pháp Valsalva sẽ thấy một luồng máu thông nhỏ từ phải sang trái trên hình ảnh siêu âm tim. Kích thước trung bình của lỗ bầu dục ở trẻ lớn và người trưởng thành từ 5-6 mm, nhưng có thể dao động từ 2-10 mm.
Khi tâm nhĩ giãn to, vách liên nhĩ bị kéo căng làm cho vùng limbus không còn che được lỗ thứ phát sẽ làm mở lỗ bầu dục. Ngược lại lỗ thủng tại vị trí van của hố bầu dục là nguyên nhân thường gặp nhất của thông liên nhĩ (atrial septal defect) bẩm sinh. Quá dư mô van ở vị trí van hố bầu dục gây tình trạng phình vách liên nhĩ tại vị trí vách tương ứng hố bầu dục.
Theo cấu trúc giải phẫu tim bình thường, vòng van ba lá bám vào vách liên thất ở vị trí thấp hơn so với vòng van hai lá vì vậy sẽ tồn tại một phần vách liên nhĩ thất giữa nhĩ phải và thất trái. Phần vách liên nhĩ thất này chủ yếu và vách phần cơ với độ dày trung bình là 10 mm ở người trưởng thành, chiếm một phần nhỏ của vách liên nhĩ thất là vách liên thất phần màng, nằm ở vị trí tiếp giáp của lá trước và lá vách van ba lá (nhìn từ phía bên phải của tim) và ngay dưới chỗ tiếp giáp của lá vành phải và lá không vành van động mạch chủ (nhìn từ phía bên trái của tim).
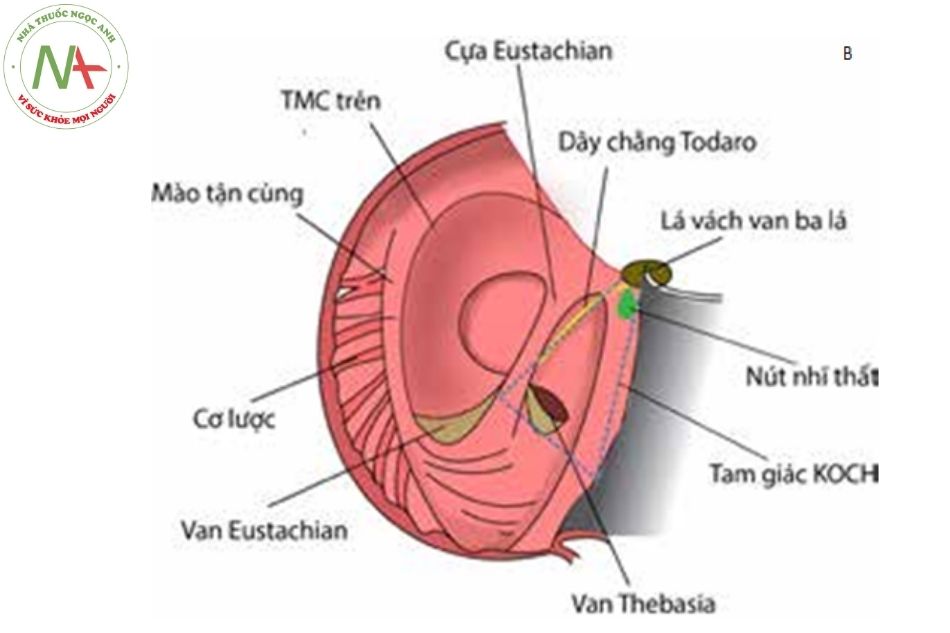
Vách liên nhĩ thất có chứa tam giác Koch, là một dấu mốc về cấu trúc giải phẫu vì nút nhĩ thất và đoạn đầu của bó His (bó dẫn truyền nhĩ thất) nằm ở khu vực này. Vì vậy khi phẫu thuật tạo hình vòng van ba lá, cần hiểu biết và thận trọng, tránh làm tổn thương hệ thống dẫn truyền này. Khi tồn tại lỗ thông ở vách liên nhĩ thất phần cơ, vòng van hai lá thường bám thấp ở mặt phẳng ngang với mặt phẳng vòng van ba lá, vì vậy lỗ thông lại chủ yếu là thông thương giữa hai tâm nhĩ và hệ thống dẫn truyền nhĩ thất được đẩy xuống thấp về phía dưới.
Một cấu trúc gọi là bướu động mạch chủ (aortic bulge) thuộc phần giữa của thành tự do nằm dựa vào xoang Valsalva lá vành phải van động mạch chủ, lồi về phía buồng nhĩ. Cấu trúc bướu động mạch chủ này được giới hạn bởi: limbus, miệng của tiểu nhĩ, vòng van ba lá và vách liên nhĩ thất. Trong thủ thuật chọc vách liên nhĩ cũng cần thận trọng chọc đúng vào vị trí van của hố bầu dục, tránh làm rách vào bướu động mạch chủ có thể gây chấn thương các cấu trúc lân cận của gốc động mạch hoặc động mạch vành.
Theo đặc điểm về dòng chảy huyết động trong nhĩ phải giai đoạn bào thai: máu ít oxy hóa từ tĩnh mạch chủ trên về nhĩ phải được hướng thẳng vào lỗ van ba lá, trong khi máu giàu oxy hóa từ bánh rau về tĩnh mạch chủ dưới được van Eustachie hướng thẳng tới lỗ bầu dục sang nhĩ trái cấp máu cho mạch vành, chi trên và hệ thần kinh. Trong giai đoạn sau sinh, hướng của dòng chảy trong tĩnh mạch vẫn được duy trì nên chọc vách liên nhĩ dễ thực hiện hơn khi đi đường tĩnh mạch chủ dưới; trái lại, sinh thiết cơ tim thất phải lại dễ thực hiện hơn khi tiếp cận đường tĩnh mạch chủ trên.
Tâm nhĩ trái
Tâm nhĩ trái nằm về phía đường giữa và phía sau; nhận máu từ tĩnh mạch phổi và đẩy máu qua van hai lá vào thất trái. Do nằm ở vị trí phía sau nên thực tế tâm nhĩ trái không tạo nên cung trái của bóng tim quan sát thấy trên phim chụp Xquang thẳng. Tuy nhiên cấu trúc tiểu nhĩ trái có thể tạo thành một cung bên bờ trái của bóng tim nằm giữa cung thất trái và động mạch phổi trong bệnh cảnh tâm nhĩ trái giãn to.
Tâm nhĩ trái nằm ở phía trước và cột sống nằm ở phía sau, kẹp hai cấu trúc ở giữa là thực quản về phía phải và động mạch chủ xuống về phía trái. Chỗ chia của động mạch phổi, phế quản gốc trái nằm ở ngay phía trên tâm nhĩ trái. Đồng thời cấu trúc xoang Valsalva, động mạch chủ lá vành trái và lá không vành nằm tựa vào nhĩ trái. Khi thực hiện siêu âm tim qua thực quản, đầu dò đặt trong lòng thực quản, áp sát thành nhĩ trái nên có thể quan sát được rõ nét các cấu trúc của tâm nhĩ, van nhĩ thất và mạch máu lớn.
Khi nhĩ trái giãn, đẩy phế quản gốc trái lên cao, thực quản bị đẩy sang phải có thể quan sát trên phim Xquang. Trong trường hợp tồn tại tĩnh mạch chủ trên trái, đổ vào xoang vành làm xoang vành giãn ra hơn so với bình thường. Trên siêu âm sẽ quan sát thấy tĩnh mạch chủ trên trái nằm ở thành bên của tâm nhĩ trái. Cần phân biệt cấu trúc tĩnh mạch chủ trên trái và động mạch chủ xuống đoạn ngực. Về phía bờ phải, nhĩ trái gồm hai thành phần là thành tự do và phần vách liên nhĩ. Thành tự do bao gồm cấu trúc dạng vòm nhận máu tĩnh mạch phổi và cấu trúc tiểu nhĩ trái dạng ngón tay. Hai vùng này phân biệt ở phía mặt ngoài bởi tĩnh mạch vành nhĩ trái và dây chằng Marshall, ở phía trong bởi miệng tiểu nhĩ trái. Phần thân của tâm nhĩ trái có độ dày từ 1-3 mm và có thâm nhiễm các tế bào cơ tim, có nguồn gốc bào thai từ tĩnh mạch phổi chung và mặt trong trơn nhẵn như cấu trúc thành tĩnh mạch. Phần nội mạc màu ghi trắng đục do sự lắng đọng của sợi chun và sợi collagen, vì vậy phần nội mạc nhĩ trái dày hơn và kém đàn hồi hơn so với của ba buồng tim còn lại.
Tiểu nhĩ trái nằm dọc trong rãnh nhĩ thất trái và che phủ phần đầu của động mạch mũ hoặc ở một số bệnh nhân là thân chung động mạch vành trái. Cấu trúc tiểu nhĩ trái chứa nhiều sợi cơ lược nhỏ, chia nhiều thùy hoặc dạng túi tận, xoắn vặn và có thể chia nhiều nếp gấp.
Hình thái của tiểu nhĩ trái rất đa dạng, 4 loại phổ biến nhất là: cây xương rồng (cactus), hoa súp lơ (cauliflower), cánh gà (chicken wing) hoặc túi gió (windsock). Trong cấu trúc nhĩ trái, ngoại trừ tiểu nhĩ trái, các phần còn lại không có cấu trúc cơ lược và cũng không có mào tận cùng.
Tĩnh mạch phổi trên trái đổ vào nhĩ trái tạo ra một nếp gấp nằm ngay cạnh miệng của tiểu nhĩ trái. Không nên nhầm cấu trúc này với dạng bán phần của tim ba buồng nhĩ kiểu nhĩ trái.
Khi quan sát từ phía trái, phần vách của tâm nhĩ trái chiếm toàn bộ là vách liên nhĩ. Dọc theo bờ trước trên, van của vách hố bầu dục có thể có một vài lỗ mở, là phần sót lại của vách liên nhĩ thứ phát. Nếu dụng cụ thăm có thể đi qua các lỗ này vào nhĩ phải thì lỗ bầu dục không đóng hết. Từ phía bên trái sẽ không quan sát thấy cấu trúc limbus hay vách liên nhĩ thất. Có một vài tĩnh mạch Thebesian nhỏ đổ trực tiếp vào buồng nhĩ trái, đặc biệt ở vị trí dọc vách liên thất.
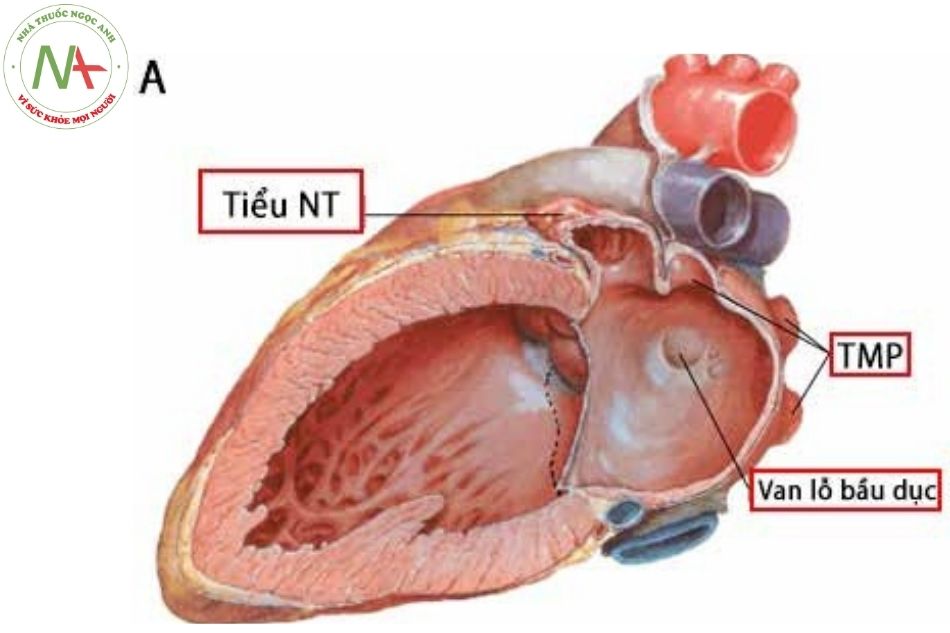
Cắt dọc tim, nhìn từ bên trái (Nguồn: Frank Netter); 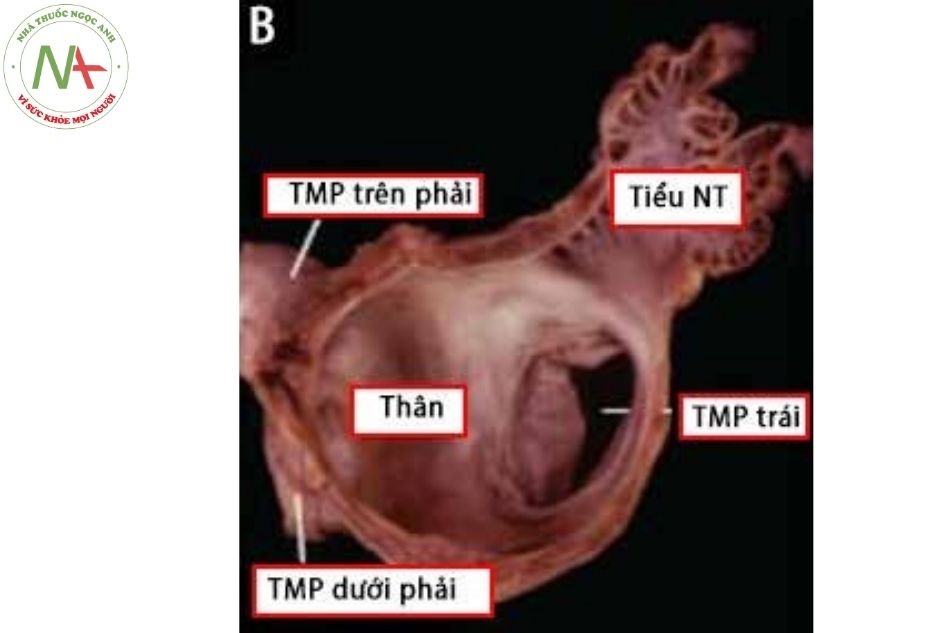
So sánh giải phẫu hai tâm nhĩ
Việc nắm vững giải phẫu của hai tâm nhĩ giúp xác định chính xác tâm nhĩ phải hay trái trong các bất thường đảo vị trí tim hoặc các buồng tim.
Bảng 1. So sánh một số đặc điểm giải phẫu đặc thù của tâm nhĩ phải và tâm nhĩ trái
| Nhĩ phải | Nhĩ trái |
| Gờ limbus của hố bầu dục (phần vách). | Vách liên nhĩ thứ phát. |
| Tiểu nhĩ hình tháp cổ rộng. | Tiểu nhĩ hình ngón tay, cổ hẹp. |
| Có mào tận cùng. | Không có cấu trúc này. |
| Cấu trúc cơ lược bên ngoài tiểu nhĩ. | Không có cấu trúc cơ lược bên ngoài tiểu nhĩ. |
| Có tĩnh mạch chủ và xoang vành đổ về. | Có tĩnh mạch phổi đổ về. |
| Nối với van ba lá. | Nối với van hai lá. |
| Các cấu trúc: van Eusta- chian, van Thebesian, dây chằng Todaro, nút nhĩ thất, tam giác Koch. | Không có. |
Tâm thất
Đặc điểm chung
Cấu trúc giải phẫu bình thường, tâm thất nhận máu từ tâm nhĩ qua van nhĩ thất xuống rồi tống vào đại động mạch qua van tổ chim. Bốn van tim nằm trên cùng một mặt phẳng vùng đáy tim nên máu đi vào thất và ra khỏi thất theo một chu trình như hình chữ V. Trong thì tâm thu, chiều dài đáy – đỉnh và chiều ngang của tâm thất đều giảm kích thước, giúp tống máu từ buồng thất, đồng thời làm nhỏ diện tích lỗ van nhĩ thất, tạo thuận lợi cho việc đóng kín van.
Trọng lượng của tim chủ yếu được tính toán bởi khối lượng cơ tâm thất, có tương quan với diện tích bề mặt cơ thể. Ở trẻ nhỏ, bề dày thành thất tỷ lệ với tuổi của bệnh nhân hơn là trọng lượng cơ thể. Ở người trưởng thành, tỷ lệ bề dày vách liên thất và thành tự do là 1:1 (dao động từ 0,8-1,4), tỷ lệ bề dày thành thất trái và thất phải là 3 (trung bình 2-5).
Hình 8. Lược đồ các thành phần cấu trúc buồng tâm thất(Nguồn: Andrew Cook)
“Ảnh gốc sách mờ”
Tâm thất phải
Tâm thất phải có dạng trăng lưỡi liềm ở mặt cắt ngang trục ngắn với vách liên thất cong lồi về phía thất phải. Với bệnh nhân có tăng áp động mạch phổi (pulmonary arterial hypertension), quá tải về áp lực và thể tích thất phải làm cho thất phải giãn, phì đại, đẩy lệch vách liên thất nằm thẳng, cả hai tâm thất có dạng chữ D trên mặt cắt trục ngắn. Trong trường hợp bất thường Ebstein (Ebstein anomaly) hoặc bất thường đổ về tĩnh mạch phổi toàn phần (total anomalous pulmonary venous connection), vách liên thất có thể cong lồi về phía thất trái làm đảo ngược hình ảnh tương quan hai thất trên mặt cắt trục ngắn thậm chí có thể làm hẹp đường ra thất trái.
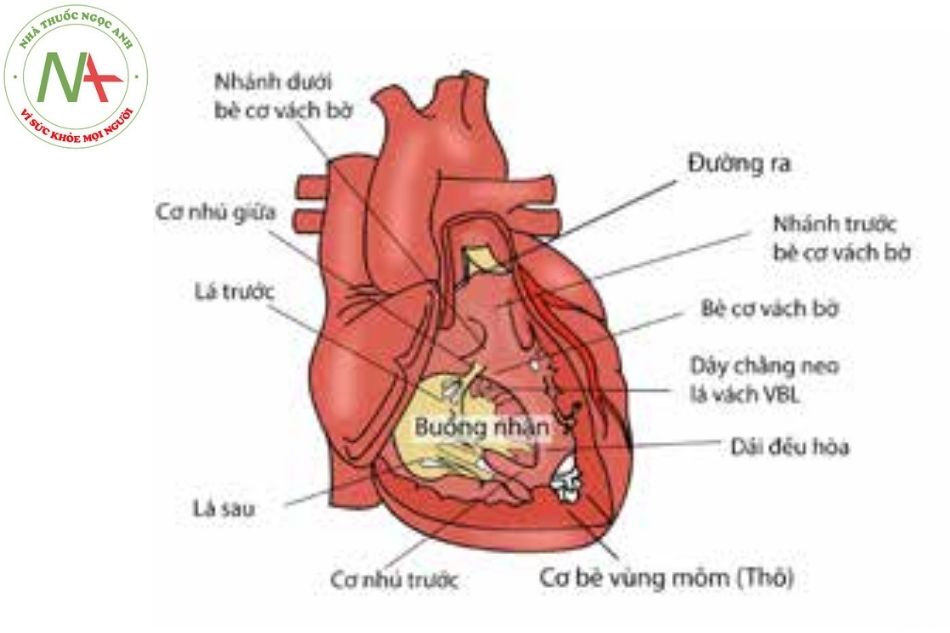
Về giải phẫu, thất phải chia làm 3 phần: phần buồng nhận, phần cơ bè và phần đường ra, phù hợp với sự phát triển thất phải trong giai đoạn phôi thai.
Buồng thất phải có cấu trúc cơ bè dày và có thể quan sát thấy cơ nhú giữa (medial papillary muscle). Cơ nhú giữa còn có tên gọi khác là cơ nhú hình nón hoặc cơ Lancici nằm trên bề mặt buồng thất phải, cạnh nhánh sau (posterior limb) của bè cơ vách bờ (septomarginal trabecular – SMT). Cơ nhú giữa neo giữ dây chằng từ lá vách và lá trước trên. Cơ nhú trước bên nằm ở thành tự do phía trước của buồng thất phải, neo giữ dây chằng của lá van trước trên và lá van sau. Cơ nhú sau có thể có một hoặc nhiều cơ nhú, neo giữ dây chằng của lá van sau và lá vách.
Bè cơ vách bờ nổi bật và dễ quan sát với hai đầu: đầu phía mỏm tim (apical end) và đầu phía đáy tim (basal end). Đầu phía mỏm tim tiếp nối với dải điều hòa (moderator band) là một dải cơ trải dài từ vách liên thất tới đáy của cơ nhú trước bên. Đầu phía đáy tim của bè cơ vách bờ chia làm hai nhánh là nhánh sau (posterior limb) và nhánh trước (anterior limb). Giữa hai nhánh trước và sau là thành phần vách liên thất vùng cựa trên thất (crista supraventricularis) hay vách liên thất vùng đường ra hay vùng phễu (infundibular).
Cấu trúc cựa trên thất là một cấu trúc xơ hoặc cơ, giúp phân chia van ba lá và van động mạch phổi ở tim có đường ra bình thường. Cấu trúc cựa trên thất gồm hai phần: phần vách (septal portion) và phần thành (parietal portion). Phần vách trải giữa hai nhánh của bè cơ vách bờ, được gọi là vách liên thất phần phễu hay vách liên thất vùng đường ra. Phần thành trải từ vách liên thất tới thành tự do thất phải. Phần phễu thất phải là một cấu trúc cơ hỗ trợ cho van động mạch phổi.
Hình 9. Cấu tạo giải phẫu thất phải (Nguồn: Andrew Cook)Chú thích: VBL: Van ba lá.
“Ảnh gốc sách mờ”
Nếu quan sát tâm thất phải từ phía chếch trước phải, vách liên thất có hình tam giác với ba đỉnh tận cùng lần lượt là mỏm thất phải, vòng van động mạch phổi và vị trí thấp nhất của vòng van ba lá. Ở tim bình thường, khoảng cách từ mỏm tới vòng van động mạch phổi dài hơn khoảng 25% khoảng cách từ mỏm tới vòng van ba lá.
Sử dụng các mốc giải phẫu có thể chia vách liên thất thành 6 vùng có giá trị trong định khu vách liên thất. Một đường kẻ tưởng tượng từ vách liên thất phần màng đến mỏm tim chia vách liên thất thành hai nửa trước và sau. Tiếp tục chia theo chiều ngang vách liên thất thành 3 vùng đáy, giữa, mỏm ta sẽ thu được 6 vùng vách liên thất. Vùng đáy và vùng giữa ở nửa sau tạo thành vùng vách liên thất phần buồng nhận. Vùng mỏm trước và vùng mỏm sau thêm phần giữa trước tạo thành phần cơ bè trước mỏm. Phần còn lại là vùng đáy trước tạo thành phần đường ra của vách liên thất.
Tâm thất trái
Tâm thất trái nằm ở vị trí phía sau bên trái của tim tạo thành bờ trái của bóng tim trên phim chụp X quang thẳng. Tâm thất trái bao gồm vách liên thất và thành tự do, đường vào thất trái giới hạn bởi van hai lá và đường ra giới hạn bởi van động mạch chủ. Tâm thất trái có hình tròn ở mặt cắt ngang qua trục ngắn, trục dài trông như hình elip bị cắt đi một phần ở đầu, trên hình ảnh 3 chiều trông thất trái giống hình quả dâu. Trong trường hợp hẹp động mạch chủ khít (aortic stenosis), thất trái có dạng hình nón tạo sự tiết kiệm nhất về năng lượng trong thì tâm thu; còn trong bệnh cơ tim phì đại (hypertro- phic cardiomyopathy), buồng tim giãn hình tròn cho phép tiêu tốn ít năng lượng nhất trong thì tâm trương. Còn ở trạng thái bình thường, tâm thất trái hình elip cho phép tổng năng lượng tiêu thụ trong cả hai thì là thấp nhất.
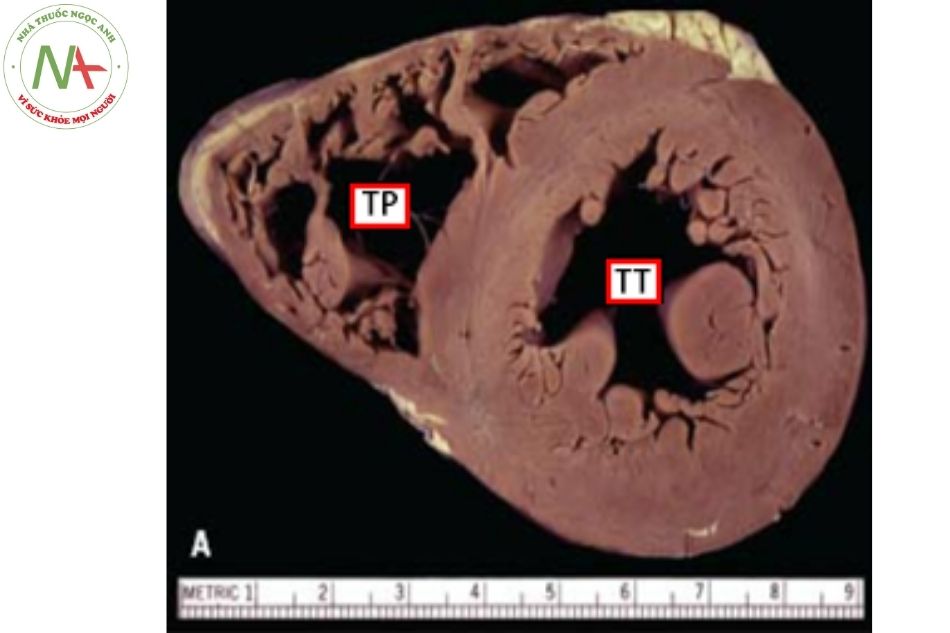
Cắt ngang quả tim: thất trái hình tròn, thành dày; 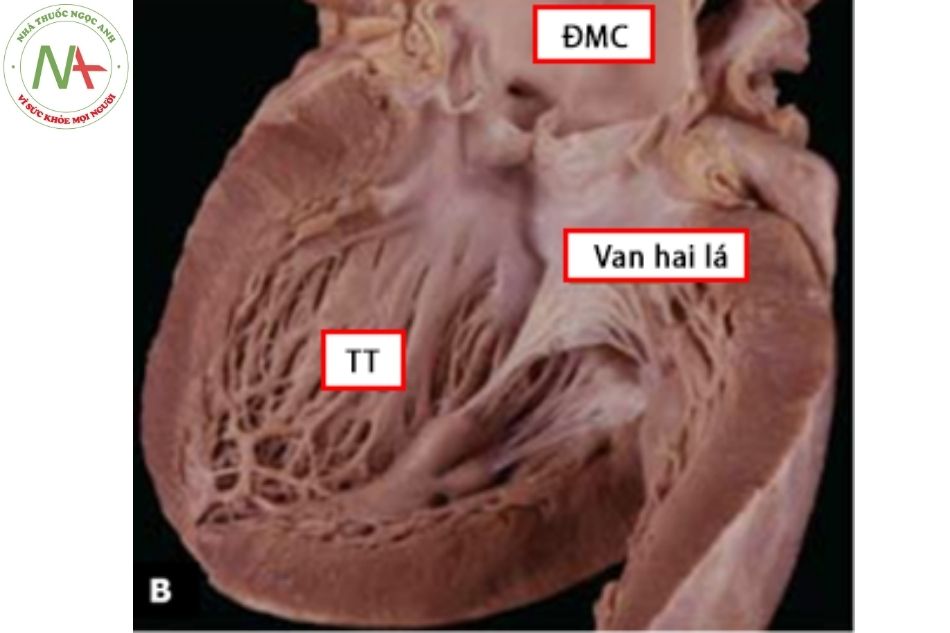
Chú thích: TP: thất phải; TT: thất trái; VHL: van hai lá; ĐMC: động mạch chủ.
Khối cơ thất trái vòng xoáy trôn ốc từ mỏm tim tới đáy tim, đồng thời có một vài lớp cơ bắt chéo so với một số lớp cơ còn lại, vì vậy vận động co của tâm thất trái dạng xoắn giúp tống máu hiệu quả khỏi thất trái, còn trong thì tâm trương thì tạo thành lực xoáy hút máu trở về tâm thất trái.
Thành tự do dày nhất phía đáy, mỏng dần về phía mỏm. Vị trí mỏng nhất ở đỉnh mỏm thất chỉ dày 1-2 mm. Ngược lại cơ vách liên thất lại tạo thành một đỉnh tròn ở vùng đáy vách liên thất, sau đó cơ vách liên thất dày nhất ở đoạn giữa do có sự đóng góp của dải vách cơ thất phải, sau đó vách liên thất mỏng đi chút ít rồi giữ nguyên độ dày, chỉ sụt giảm chút ít khi nó hòa vào cùng mỏm của thành tự do.
Có sự liên tục dải xơ giữa lá trước van hai lá với lá vành trái và lá sau của van động mạch chủ. Vùng liên tục này được làm mạnh bởi hai tam giác xơ ở hai bên trái và bên phải (trigones). Trong một số quả tim, tồn tại bó cơ nhỏ nằm lấn trong mô xơ tạo thành một phần cơ nhỏ ngăn cách giữa van hai lá và van động mạch chủ. Cùng với sự tồn tại của dải thành bên trái (còn gọi là conus đôi), bó cơ này sẽ tạo ra sự phân cách đáng kể giữa hai van, giống hình ảnh quan sát thấy trong thất phải hai đường ra (double outlet right ventricle).
Tương tự như tâm thất phải, bề mặt vách liên thất hướng về tâm thất trái cũng có hình tam giác. Tuy nhiên khoảng cách từ mỏm tim đến vòng van động mạch chủ và đến vòng van hai lá tương tự nhau. Chỉ trong dị tật kênh nhĩ thất (atrioventricular septal defect), chiều dài phần buồng nhận sẽ ngắn hơn đáng kể chiều dài phần đường ra. Vách liên thất phần màng và vị trí liên tục của van hai lá và van động mạch chủ sẽ nằm ở vị trí khoảng giữa vòng van động mạch chủ và phần dưới nhất của vòng van hai lá. Vì vậy, ở mặt cắt trục dài, một đường kẻ nối từ điểm liên tục của van tới mỏm thất sẽ chia tâm thất thành hai vùng: vùng buồng nhận phía dưới và vùng đường ra ở phía trước trên, cho phép xác định vị trí vách liên thất phần màng.
Mỏm thất trái đặc trưng bởi các bè cơ nông và nhỏ. Vách liên thất phần mỏm và phần từ 1/2 đến 2/3 giữa cũng là các cấu trúc bè cơ mịn. Về phía đáy của tâm thất trái, vách liên thất khá nhẵn và nhánh trái của đường dẫn truyền đi dưới nội mạc ở vị trí này. Vách liên thất phần màng nằm ngay phía dưới của mép giữa lá van vành phải và lá van sau của van động mạch chủ. Do lá vách của van ba lá gắn trực tiếp vào phần giữa của vách liên thất nên vách liên thất phần màng sẽ bao gồm phần vách liên nhĩ thất và vách liên thất. Kích thước của vách liên thất phần màng rất thay đổi phụ thuộc vào vị trí bám của lá vách van ba lá, sẽ rộng nhất ở bệnh nhân có hội chứng Down. Khiếm khuyết của vách liên thất vùng này thường đi kèm với sự nâng cao của vòng van ba lá ngang mức vòng van hai lá vì vậy sự thông thương qua vách liên thất trong kênh nhĩ thất lớn hơn là thông thương nhĩ thất.
Phần đường ra thất trái tạo thành bởi phần cao của vách liên thất, phần đáy trước của thành tự do và phần trước của lá van hai lá. Bất thường của một trong số các cấu trúc trên sẽ dẫn đến tắc nghẽn của đường ra: hẹp dưới van động mạch chủ (subaortic stenosis) dạng đường hầm lan tỏa, bệnh cơ tim phì đại. Dọc thành tự do phía trước vị trí bắt đầu của đường ra thất trái là bè cơ trước bên của thất trái, có thể phát triển quá mức gây tắc nghẽn đường ra thất trái trong một số bất thường tim bẩm sinh. Khi thăm dò chẩn đoán hình ảnh, các bè cơ phì đại này có thể bị đánh giá nhầm là huyết khối buồng tim.
Các hình thái hẹp động mạch chủ (aortic stenosis) gây quá tải áp lực thất trái, dẫn đến phì đại đồng tâm, không gây giãn buồng thất. Trái lại, các tình trạng quá tải về thể tích như hở động mạch chủ (aortic regurgitation) mạn tính sẽ dẫn đến giãn buồng thất trái. Sự quá tải về thể tích và áp lực thất trái đều làm tăng thể tích khối cơ thất trái, quan sát rõ phì đại thành thất trái trong trường hợp quá tải áp lực; trường hợp quá tải thể tích, quá tải khối cơ liên quan với giãn buồng thất nên bề dày thành thất trái trong giới hạn bình thường.
Vì vậy chỉ trong trường hợp viêm cơ tim (myocar- ditis) hoặc phản ứng thải ghép đồng loài cấp tính, thất trái sẽ bị giãn ra mà không kịp có phản ứng phì đại do đặc điểm diễn biến tự nhiên cấp tính. Sự phì đại thành thất kèm theo hoặc không tình trạng giãn buồng thất đều làm giảm tính đàn hồi của cơ tim vì vậy làm hạn chế đổ đầy trong thì tâm trương. Nhiều hình thái bệnh lý tim bẩm sinh liên quan với phì đại thất trái mức độ vừa -nhiều, làm cho cơ tim khó bảo tồn qua một cuộc phẫu thuật dài. Đồng thời, phì đại thất trái cũng không thoái triển đáng kể sau phẫu thuật sửa chữa, dẫn tới tình trạng thiếu máu cơ tim khi cá nhân đó sống tới tuổi trưởng thành.
==>> Mời bạn đọc xem thêm: Chụp cắt lớp vi tính, cộng hưởng từ trong chẩn đoán bệnh tim bẩm sinh
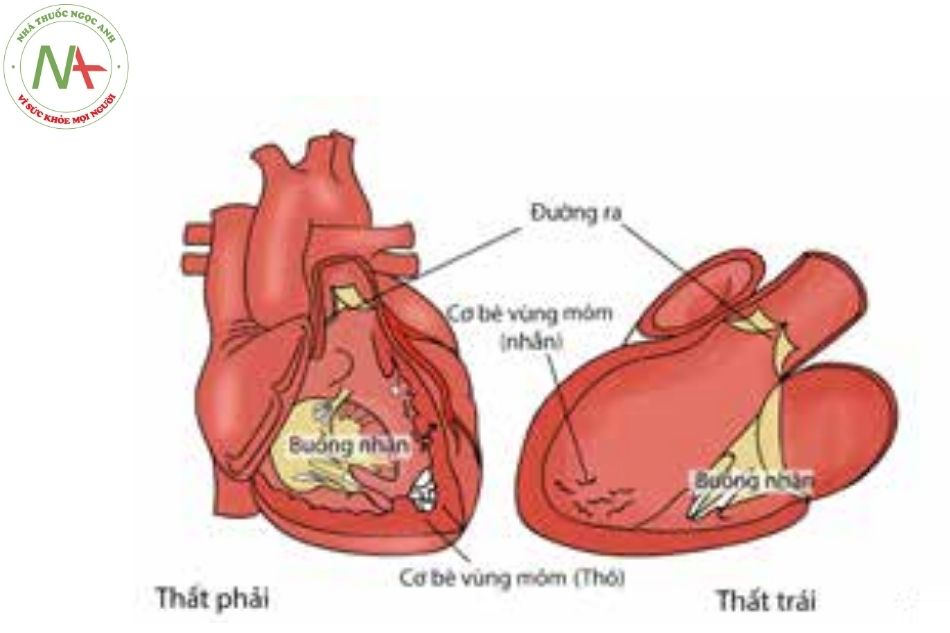
So sánh hình thái hai tâm thất
Do đặc điểm van nhĩ thất đi với tâm thất tương ứng: van ba lá đi với tâm thất kiểu hình thất phải, van hai lá đi với tâm thất kiểu hình thất trái, bằng cách xác định đặc điểm của van nhĩ thất thông qua vị trí bám của lá van trên vách liên thất có thể ước đoán gián tiếp nhưng tương đối tin cậy tâm thất hình thái. Sự liên tục hay mất liên tục của van nhĩ thất và van động mạch cũng được sử dụng trong quá trình đánh giá phân biệt hai tâm thất (Bảng 2).
Bảng 2. So sánh giải phẫu tâm thất phải và tâm thất trái
| Tâm thất phải | Tâm thất trái |
| Đường ra có cấu trúc cơ. | Đường ra cấu tạo bởi cơ và tổ chức van hai lá. |
| Dải vách và dải thành. | Không có cấu trúc này. |
| Cơ bè vùng mỏm to, thô. | Cơ bè vùng mỏm nhỏ mịn, nhẵn. |
| Bề mặt vách liên thất thô. | Bề mặt vách liên thất mịn. |
| Mặt cắt trục ngắn có hình trăng lưỡi liềm. | Mặt cắt trục ngắn có hình tròn. |
| Thành mỏng (3-5 mm). | Thành dày (12-15 mm). |
| Nhận van ba lá đổ về. | Nhận van hai lá đổ về. |
Chú thích: ĐMP: Động mạch phổi; ĐMC: Động mạch chủ.
Cấu trúc cơ bè vùng mỏm thô gợi ý tâm thất hình thái thất phải. Đặc điểm này thấy rõ hơn trên phim chụp mạch so với hình ảnh siêu âm tim. Sự khác biệt về hình thái và bề dày thành thất có thể áp dụng trong các trường hợp tim thường, nhưng không còn đúng trong trường hợp tim có dị tật bẩm sinh.
Van nhĩ thất
Đặc điểm chung
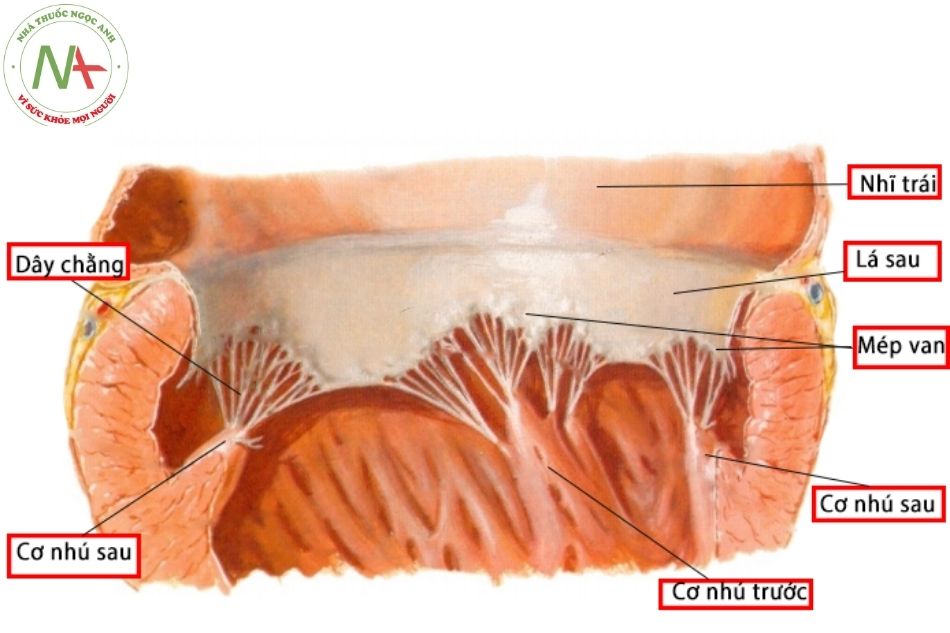
Van nhĩ thất có vai trò hướng dòng máu đi một chiều từ tâm nhĩ xuống tâm thất và phân biệt về mặt điện học giữa tầng nhĩ và tầng thất. Mỗi van có 5 thành phần cấu trúc: vòng van, lá van, mép van, dây chằng và cơ nhú.
Vòng van hai lá và vòng van ba lá có hình yên ngựa cấu tạo bởi mô xơ là nơi mà lá van bám vào. Đặc điểm cấu trúc vòng van hai lá là một vòng liên tục của các sợi collagen, khác với vòng van ba lá có cấu trúc không liên tục, ở vị trí vòng van mất liên tục được thay bằng các tổ chức mô liên kết lỏng lẻo. Với đặc điểm này, khi tâm thất giãn sẽ gây giãn vòng van ba lá nhiều hơn giãn vòng van hai lá. Trong 20 năm đầu cuộc đời, mức độ phát triển của van tương quan với tuổi nhiều hơn so với chiều cao hay cân nặng.
Lá van là các nếp gấp thanh mảnh của mô liên kết. Dây chằng bám vào bờ tự do của lá van và mặt thất của lá van, giúp neo giữ lá van trong thì tâm thu. Về phía mặt nhĩ sẽ có một đường tưởng tượng phân biệt hai phần của lá van: phần thân van mỏng và phần áp sát của các lá van khi van đóng (phần này dày hơn). Khoảng 50% bào thai và trẻ sơ sinh có các nang máu nhỏ như các nốt màu tím, kích thước < 3 mm bám dọc bề mặt van hai lá và van ba lá. Các nốt này thường sẽ mất đi khi trẻ được 1 tuổi.
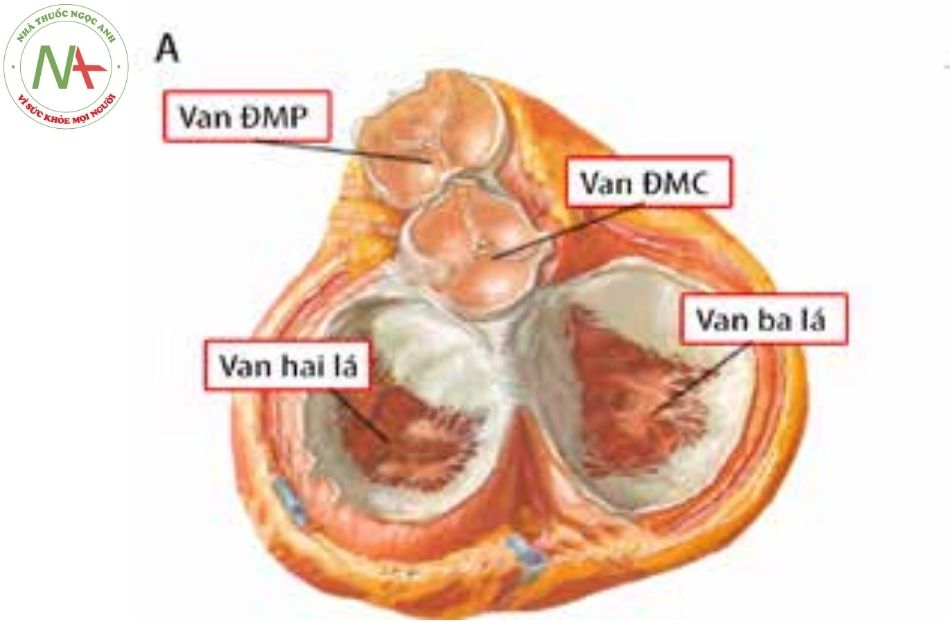
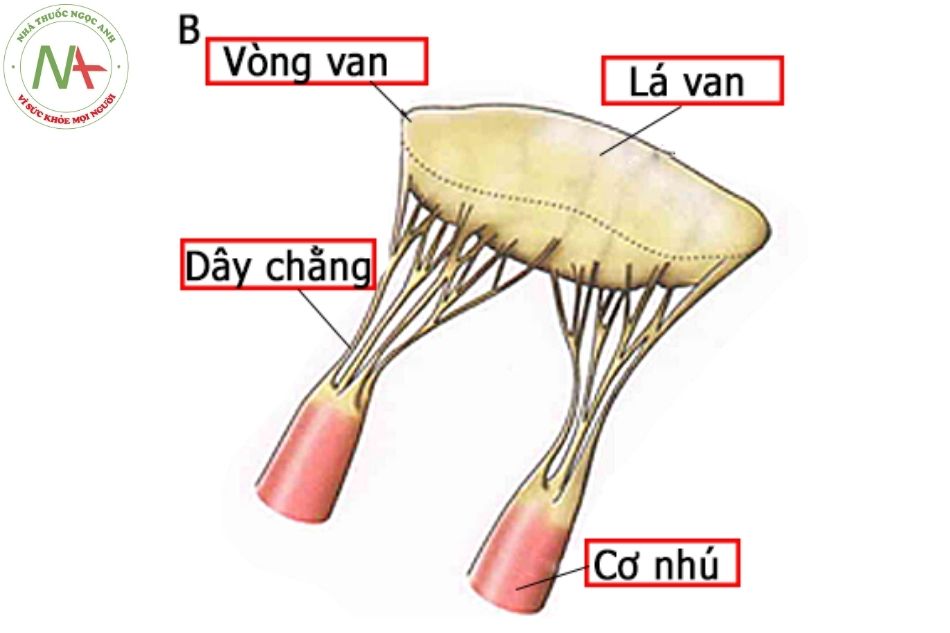 Cấu trúc van nhĩ thất (Nguồn: Andrew Cook).
Cấu trúc van nhĩ thất (Nguồn: Andrew Cook).Chú thích: ĐMP: động mạch phổi; ĐMC: động mạch chủ.
Về mặt vi thể, lá van gồm có hai lớp chính là lớp xơ và lớp xốp. Lớp xơ cấu tạo bởi các sợi xơ tạo nên cấu trúc xương sống cho lá van trải dài từ vòng van tới bờ tự do vị trí bám dây chằng. Lớp xốp cấu tạo bởi các tế bào bọt, đóng vai trò như một lớp giảm “sốc” khi cử động lá van, do vậy tập trung nhiều hơn ở vị trí tiếp xúc của các lá van. Cấu trúc lá van mỏng, dẻo dai và chỉ bám ở vòng van, cơ nhú (thông qua dây chằng) cho phép lá van có thể đóng mở với vận tốc lớn.
Mép van là vị trí trên vòng van khi các lá van gặp nhau. Tại vị trí mép van luôn có cấu trúc cơ nhú bên dưới và một hệ thống dây chằng tỏa ra dạng quạt gắn vào cả hai lá van. Đây là đặc điểm phân biệt mép van với rãnh xẻ. Tại tương ứng vị trí rãnh xẻ vừa không có cấu trúc cơ nhú phía dưới, vừa không có hệ thống dây chằng dạng quạt bám vào. Mỗi lá van sẽ có hai mép van chính, ngoài ra mỗi lá van lại có thể chia thành một số vùng nhỏ hơn bởi các mép van phụ, tương ứng sẽ có các cơ nhú phụ ở tầng thất.
Hệ thống dây chằng là các cấu trúc sợi xơ chắc khỏe giúp neo giữ và hỗ trợ lá van. Theo đó, các dây chằng giữ các lá van không bị cử động quá mức, sa vào tâm nhĩ trong thì tâm thu. Các hệ thống dây chằng thường chia nhánh vài lần do vậy có hơn 150 sợi dây chằng bám vào bờ tự do hoặc mặt thất của mỗi lá van nhĩ thất giúp phân phối đều lực tác động của dòng máu trong thì tâm thu tại tâm thất lan truyền lên bề mặt mỗi lá van. Nếu các dây chằng cấu trúc bất thường, yếu, không đủ về số lượng, một phần của lá van có thể bị lồi, sa vào tâm nhĩ gây ra hở van. Hiện tượng này khá thường gặp với van thoái hóa nhầy, van nhĩ thất chung, một trong hai bộ máy van nhĩ thất trong trường hợp tâm thất hai đường vào (double-inlet ventricle ).
Cơ nhú có thể là cơ nhú đơn, cơ nhú phức hợp có nhiều đầu hoặc một chùm cơ nhú chập làm một. Cơ nhú phân bố ở vị trí tương ứng với mép van và nhận các dây chằng từ cả hai lá van lân cận nên cơ nhú có xu hướng kéo hai lá van áp vào nhau trong thì tâm thất thu vì vậy tạo thuận cho việc đóng van. Tâm thất thu cũng tạo điều kiện cho van đóng bằng cách giảm kích thước vòng van (co lại) và rút ngắn khoảng cách đáy mỏm của buồng tâm thất. Vì vậy khi cơ nhú bị thiếu máu hoặc tâm thất bị giãn có thể gây hở van, hở van ba lá trong trường hợp ngạt nặng khi sinh hoặc tăng áp lực mạch phổi dai dẳng thời kỳ sơ sinh (persistent pulmonary hypertension of the newborn – PPHN) là một minh hóa cho trường hợp này.
Van ba lá
Ở cấu trúc tim bình thường, vách liên thất uốn cong sang phải nên lỗ van ba lá nhìn từ phía thất có hình chữ D ngược. Tuy nhiên khi cắt ngang qua giữa lá van, lỗ van ba lá có hình tam giác, mặt phẳng vòng van ba lá hướng về mỏm thất phải. Kích thước vòng van ba lá thay đổi trong chu chuyển tim với chu vi vòng van giảm 20% và diện tích vòng van giảm 33% trong thì tâm thất thu.
Van ba lá bao gồm lá vách, lá trước và lá sau. Lá vách và lá sau van ba lá lần lượt nằm tựa trên vách liên thất và thành dưới thất phải. Lá trước van ba lá lại như một tấm màn rủ vào lòng thất phải, một phần ngăn cách phần buồng nhận và phần đường ra. Trong ba lá van thì lá trước có độ di động nhiều nhất, ngược lại, lá vách do có nhiều dây chằng giữ trực tiếp vào vách liên thất nên di động ít nhất. Kích thước tương đối của ba lá van rất khác nhau giữa các cá thể (Hình 12.1).
Trong 3 cơ nhú thì cơ nhú trước là cơ nhú lớn nhất và quan sát rõ nhất, xuất phát từ bờ sắc (acute margin) của thất phải, cơ nhú trước có thể là cơ nhú đơn hoặc cơ nhú chia 2 đầu neo giữ dây chằng của lá trước và lá sau van ba lá. Cơ nhú sau xuất phát từ thành dưới gần vách liên thất. Dây chằng của lá vách và lá sau bám vào cơ nhú sau và các cơ nhú phụ cũng như các cơ bè. Cơ nhú giữa hay cơ nhú hình nón hay cơ Lancisi, xuất phát từ bờ trên của dải vách tương ứng với mức vách liên thất phần màng, nhận dây chằng của lá vách và lá trước. Cơ nhú giữa khá phát triển ở trẻ sơ sinh và trẻ nhỏ nhưng lại thu nhỏ lại và biến mất hoặc hòa vào dải vách khi ở tuổi trưởng thành (Hình 12.2).
Trong 3 mép van thì mép trước vách biến thiên nhất. Mép van này đi từ điểm giữa của vách liên thất phần màng, chia vách này thành phần nhĩ thất và phần liên thất. Có tình trạng thiếu hụt tổ chức van ở vị trí mép trước vách trong 10% các trường hợp và được vách liên thất phần màng che phủ. Vị trí mép trước vách cũng là mép van bị thiếu hụt ở các bệnh nhân bị dị tật kênh nhĩ thất bán phần (partial atrioventricular septal defect).
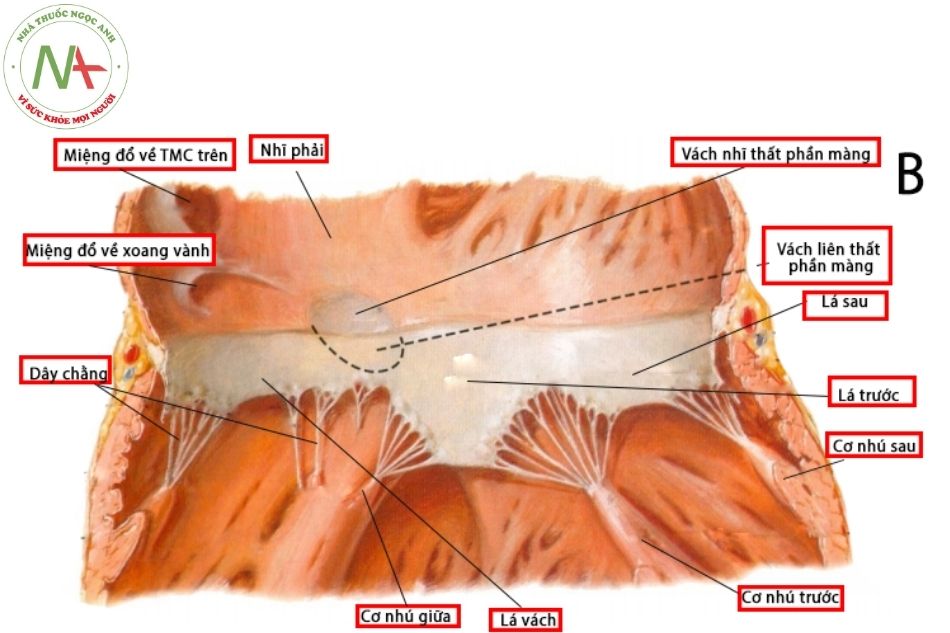
Van hai lá
Vòng van hai lá thay đổi hình dạng từ hình tròn trong thì tâm thu sang hình bầu dục trong thì tâm trương. Lỗ van cắt ngang mức giữa lá van trong thì tâm trương có hình bầu dục. Chu vi và diện tích vòng van giảm lần lượt 15% và 25% trong thì tâm thu so với thì tâm trương. Mặt phẳng vòng van không hướng về mỏm thất như vòng van ba lá mà hướng về phần giữa của vách liên thất. Mặc dù chu vi toàn bộ vòng van nối ở mặt nhĩ với tâm nhĩ trái, nhưng chỉ có 70% chu vi vòng van nối với thành tự do tâm thất dạng hình chữ C. Phần còn lại 30% vòng van nằm trong buồng thất, gắn với lá trước van hai lá và liên tục với vòng van động mạch chủ.
Lá trước van hai lá, tương tự lá trước van ba lá như một tấm màn góp phần chia tâm thất trái thành phần buồng nhận và phần đường ra của thất trái (Hình 13). Ngoài ra lá trước van hai lá còn tạo thành một phần đường ra thất trái nên có thể góp phần gây hẹp dưới van động mạch chủ trong bệnh cơ tim phì đại. Lá trước van hai lá có dạng nửa hình tròn, lá sau van hai lá dạng hình chữ nhật và có các rãnh mép nhỏ chia làm 3 phần nhỏ, mỗi thành phần nhỏ giống như hình “con sò”. Trong cấu trúc van tim bình thường, duy nhất van hai lá chỉ có hai lá van, các van tim còn lại đều có cấu trúc ba lá van.
Diện tích bề mặt của lá trước và lá sau van hai lá tương đối đồng đều, diện tích tổng của hai lá van gấp 2 lần so với diện tích lỗ van đóng. Tuy nhiên vì van có các cấu trúc nếp gấp và phần áp sát của hai lá van trước và lá van sau cũng tương đối đáng kể đảm bảo van đóng kín nên tổ chức van cũng không quá phong phú như tính toán thực tế.
Van có hai mép van chính, bên dưới có hai cơ nhú chính là cơ trước bên và cơ sau giữa. Hệ thống dây chằng bám mặt thất của van hai lá vào đỉnh của các cơ nhú. Khi có sự bám bất thường của một phần dây chằng vào cơ nhú của buồng thất bên đối diện, thường gặp trong kênh nhĩ thất (atrioventricular septal defect), có hiện tượng bắt chéo dây chằng (mitral straddling). Cơ nhú trước và cơ nhú sau đều nhận dây chằng từ cả hai lá van. Cả hai cơ nhú đều xuất phát từ thành tự do thất trái, có độ dày tương tự thất trái, cơ nhú trước bên lớn hơn một chút so với cơ nhú sau và cao gần về phía vòng van hai lá hơn so với cơ nhú sau. Chiều dài cơ nhú bằng khoảng 1/3 chiều dài từ đáy đến mỏm thất. Cơ nhú trước bên thường có một cột cơ duy nhất, cơ nhú sau giữa có thể chia nhánh thành 2 hoặc 3 đầu neo bám dây chằng. Cấp máu cho cơ nhú trước bên là động mạch liên thất trước và động mạch mũ. Cấp máu cho cơ nhú sau là động mạch vành phải.
Hình 13. Cấu tạo giải phẫu van hai lá (Nguồn: Frank H. Netter, MD)
So sánh hai van nhĩ thất
Về ứng dụng lâm sàng, đặc điểm nhận biết van nhĩ thất: lá vách van ba lá bám thấp hơn so với lá trước van hai lá. Trường hợp kênh nhĩ thất bán phần, hai lá van sẽ bám trên cùng một bình diện. Khoảng cách từ chỗ bám của lá trước van hai lá tới chỗ bám lá vách van ba lá trung bình < 8 mm/m2 da. Khoảng cách này dài hơn bình thường gặp trong bất thường Ebstein.
Một đặc điểm nổi bật nữa là van ba lá sẽ có các dây chằng bám vào vách liên thất. Đặc điểm này không có đối với van hai lá.
Trong các bất thường tim bẩm sinh, van ba lá luôn kết nối với tâm thất có kiểu hình thất phải, van hai lá kết nối với tâm thất có kiểu hình thất trái.
Ngoài ra còn có các đặc điểm về kích thước vòng van và hình dạng lỗ van được mô tả chi tiết trong bảng sau:
Bảng 3. So sánh một số đặc điểm giải phẫu khác biệt của van nhĩ thất
| Van ba lá | Van hai lá |
| Lá vách bám thấp. | Lá trước bám cao hơn so với lá vách van ba lá. |
| Có dây chằng bám vào vách liên thất. | Không có dây chằng bám vào vách liên thất. |
| Lỗ van hình tam giác (ngang mức giữa van). | Lỗ van hình bầu dục (ngang mức giữa van). |
| Có ba lá va, ba mép van. | Có hai lá van, hai mép van. |
| Ba cơ nhú. | Hai cơ nhú lớn. |
| Van mở vào thất phải. | Van mở vào thất trái. |
Van tổ chim
Van tổ chim – van động mạch (van động mạch chủ, van động mạch phổi) kết nối tâm thất và đại động mạch đảm bảo dòng máu đi một chiều. Cấu tạo van bao gồm: vòng van, lá van và mép van.
Đặc điểm của van tổ chim không có các cấu trúc dưới van (dây chằng và cột cơ). Vì vậy cấu tạo van tổ chim đơn giản hơn van nhĩ thất và quá trình đóng mở chủ yếu là quá trình thụ động. Van động mạch đóng dưới tác dụng của trọng lực do cột máu trong lòng động mạch tạo nên trong thì tâm trương, trái ngược với đóng van nhĩ thất, cần sự hỗ trợ của cấu trúc dưới van để đóng van trong thì tâm thu với áp lực cao trong buồng tâm thất.
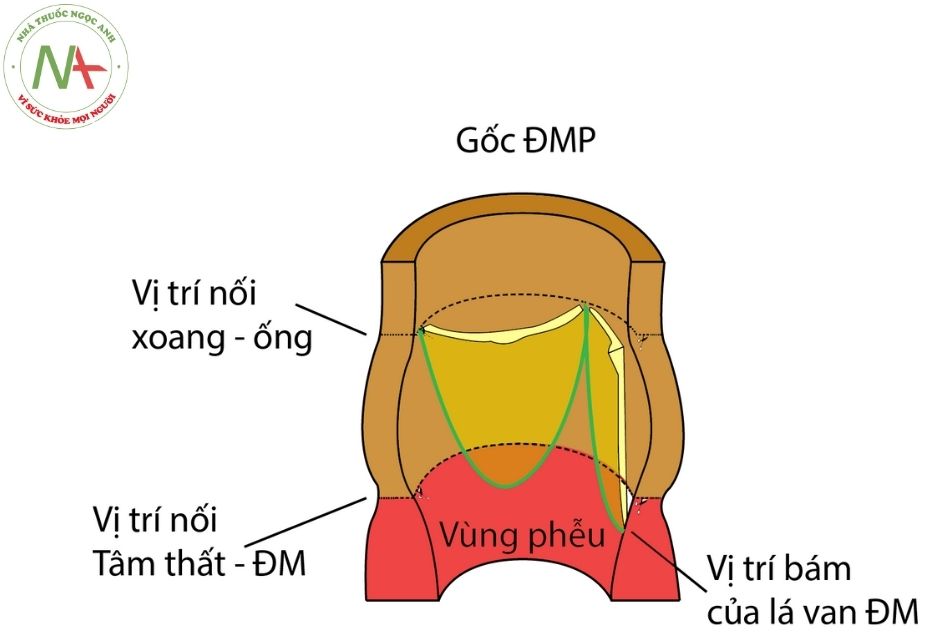
Đặc điểm giải phẫu của các van tổ chim là sự gắn của các lá van vào gốc động mạch hình bán nguyệt.
Van động mạch bình thường có 3 lá van, chúng sẽ ép lại và đóng kín trong thì tâm trương, với vị trí tiếp xúc giữa các lá van lân cận bắt đầu từ ngoại vi vào trung tâm của lỗ van.
Theo cách hiểu truyền thống, mép van chỉ bao gồm phần bám vào gốc động mạch ở phía ngoại vi, tuy nhiên diện áp sát giữa hai lá van cần tiếp xúc vừa vặn với nhau đảm bảo van đóng kín trong thì tâm trương. Trong trường hợp thân chung động mạch (common arterial trunk), van động mạch có thể có hai hoặc 4 lá van. Dị tật van động mạch chủ hai lá (bicuspid aortic valve) là dị tật gặp phổ biến nhất trong các dị tật tim bẩm sinh.
Hình 11. Cấu tạo van tổ chim
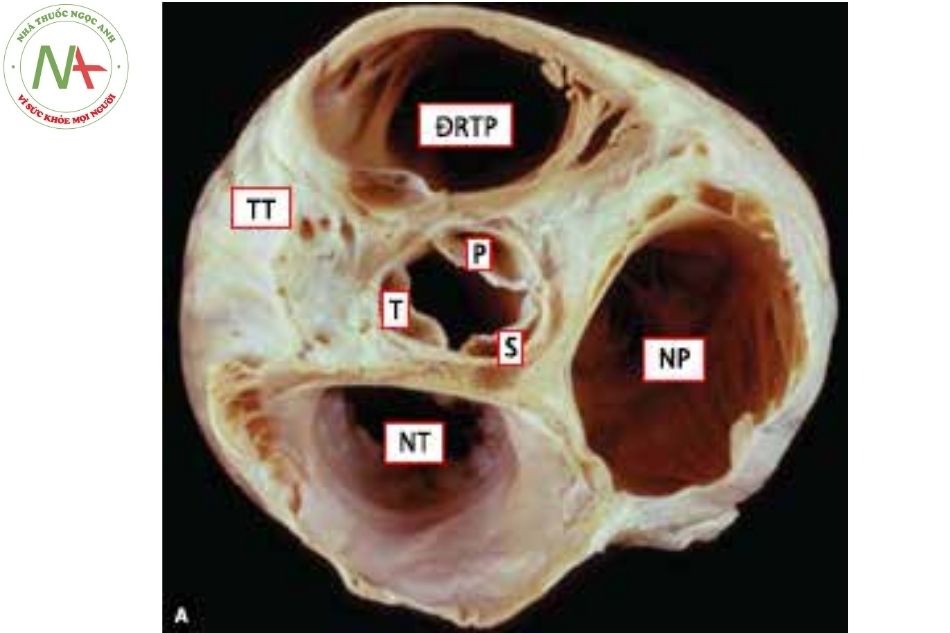
Vị trí tương quan giải phẫu (Nguồn: Moss and Ad- am’s Heart disease textbook, 9th edition);
Chú thích: TT: thất trái; ĐRTP: đường ra thất phải; NT: nhĩ trái; NP: nhĩ phải; P: lá van vành phải; T: lá van vành trái; S: lá van sau; ĐMP: động mạch phổi; ĐMC: động mạch chủ; VHL: van hai lá.
Tương tự van nhĩ thất, van động mạch cấu tạo bởi lớp xơ và lớp xốp, lá van chứa rất ít sợi chun nên có rất ít đặc tính co giãn. Với đặc tính là cấu trúc van đóng mở thụ động nên các lá van không có đặc tính nhớ hình dạng ở các trạng thái van mở và van đóng. Trong thì tâm thất co đẳng tích, gốc động mạch giãn ra, làm tách các mép van ra xa nhau làm tiền đề cho mở van tổ chim. Từng lá van sẽ chuyển động dạng làn sóng về phía xoang động mạch trong thì tâm thất thu và chuyển động ngược trở lại trung tâm lòng động mạch trong thì tâm trương khi dòng máu dội ngược lấp đầy các “túi” van.
Van động mạch phổi
Nằm ở gần thành ngực nhất, gần bờ trên xương ức, miệng lỗ van hướng về vai trái. Do cấu trúc cơ thất phải lan tới tận xoang van động mạch phổi nên van động mạch phổi có vẻ như bị ẩn một phần trong cấu trúc ống cơ vùng phễu. Nhánh trước trên của dải vách lan tận vào xoang van động mạch phổi trái, các bè cơ song song với dải thành cũng bám vào xoang van động mạch phổi phải. Hiện tượng xâm lấn của bè cơ không đáng kể đối với xoang lá van trước của van động mạch phổi.
Van động mạch chủ
Có vòng van là một cấu trúc nằm ở chính giữa, miệng lỗ van hướng về vai phải, vì vậy tiếng thổi tâm thu do hẹp động mạch chủ nghe rõ nhất ở bờ phải cạnh ức cao, lan lên cổ. Chỉ trong 10% số trường hợp tim bình thường, ba lá van động mạch chủ có kích thước tương tự nhau; các trường hợp còn lại, có thể lá van vành phải hoặc lá van không vành sẽ có kích thước lớn hơn so với hai lá van còn lại.
Do nằm ở vị trí trung tâm nên van động động mạch chủ có kết nối với cả bốn buồng tim. Xoang vành phải tiếp xúc với vách liên thất vùng đáy và dải thành của thất phải, đồng thời được bao phủ một phần bởi tiểu nhĩ phải. Xoang vành trái tựa trên thành tự do phía trước thất trái và lá trước van hai lá, tiếp giáp với thành tự do nhĩ trái và được bao phủ một phần bởi thân động mạch phổi và tiểu nhĩ trái. Xoang sau hay xoang không vành nằm trên vùng đáy của vách liên thất và một phần của lá trước van hai lá tạo thành xoang ngang, tiếp giáp với vách liên nhĩ.
So sánh hai van tổ chim
Van tổ chim được gọi tên theo tên của động mạch mà chúng mở vào (van động mạch chủ, van động mạch phổi). Trong giai đoạn bào thai và sơ sinh, van động mạch chủ và van động mạch phổi cấu trúc tương tự nhau. Sang giai đoạn thiếu niên, lá van động mạch chủ dần trở nên dày hơn và màu đục hơn so với van động mạch phổi do thường xuyên chịu áp lực cao hơn của tuần hoàn hệ thống. Quá trình này kéo dài suốt cuộc đời. Đường kính vòng van động mạch chủ và vòng van động mạch phổi tương tự nhau từ giai đoạn sơ sinh đến năm 40 tuổi, sau đó tốc độ thoái hóa và giãn vòng van theo tuổi ở van động mạch chủ xảy ra nhanh hơn so với van động mạch phổi.
Vùng đáy tim
Vùng đáy tim định nghĩa là mặt phẳng đi ngang qua rãnh liên nhĩ thất, là vị trí phân bố của 4 van tim và cấu trúc khung xơ của tim, có vai trò cố định các vòng van với nhau và phân định về mặt điện học giữa tầng nhĩ và tầng thất, đồng thời tạo một điểm tựa chắc chắn để tâm thất có thể co bóp trong các chu chuyển tim. Bộ khung của tim không chỉ gồm 4 vòng van mà còn gồm các cấu trúc xơ liên van như vùng tam giác xơ và dây chằng nón.
Van động mạch chủ nằm ở vị trí trung tâm đóng vai trò chính yếu trong bộ khung của tim, với các cấu trúc xơ lân cận neo giữ và hỗ trợ ba lá van còn lại.
Vùng tam giác xơ liên van là chỗ tiếp giao của mép van lá vành trái và lá sau (lá không vành) của van động mạch chủ và lá trước van hai lá. Do vậy tam giác xơ bên trái, bên phải và liên van tạo cấu trúc giải phẫu cho sự tiếp nối trực tiếp giữa van hai lá và van động mạch chủ.
Vách liên thất phần màng liên tục với tam giác xơ bên phải, kết nối phần mép giữa lá vành phải và lá sau (lá không vành) của van động mạch chủ với lá trước vách của van ba lá. Vì vậy vùng tam giác xơ phải (còn gọi là thể xơ trung tâm) đúc khuôn cùng với van hai lá, van ba lá và van động mạch chủ tạo thành cấu trúc xơ rộng nhất và khỏe nhất trong bộ khung xơ của tim. Ngay trong trường hợp có thông liên thất phần màng (membranous ventricular septal defect), sự liên tục này vẫn được duy trì chính là sự liên tục của van hai lá và van ba lá ở thành sau của lỗ thông. Gần vị trí mép của lá van vành trái và lá van vành phải là một cấu trúc xơ nhỏ kết nối giữa van động mạch chủ và van động mạch phổi gọi là dây chằng nón (dây chằng Krehl). Như vậy mỗi mép của van động mạch chủ đều gắn với một trong ba van tim còn lại.
Mặc dù về mặt sơ đồ, đáy tim thể hiện 4 van tim nằm trên một bình diện, tuy nhiên trên thực tế các van không nằm trên một bình diện và cũng không song song với nhau. Van động mạch chủ và van động mạch phổi tạo với nhau góc từ 60-900 và hai lỗ van có hướng ngược nhau, lần lượt hướng về vai phải và vai trái. Van hai lá và van ba lá cũng tạo với nhau một góc 10-15 độ, hai vòng van tiếp xúc nhau ở vách liên thất phần màng và kéo dài tới dọc thành sau nơi có xoang vành đi giữa hai vòng van. Các góc này có thể thay đổi một chút trong chu chuyển tim.
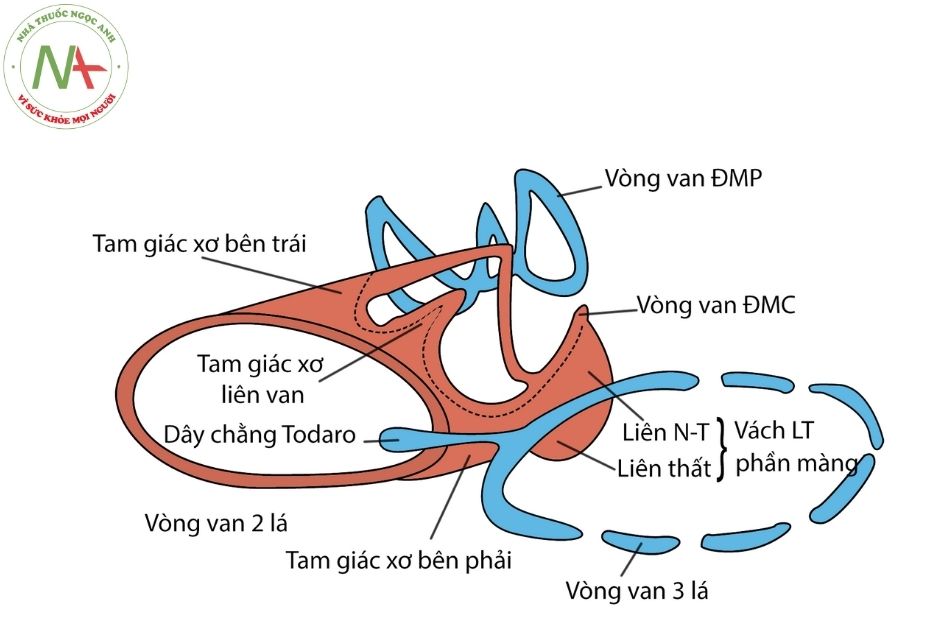
Chú thích: ĐMC: Động mạch chủ; ĐMP: Động mạch phổi; NT: phần liên nhĩ thất; LT: phần liên thất.
Các đại động mạch
Các đại động mạch bao gồm động mạch chủ, động mạch phổi và ống động mạch, trong đó động mạch chủ và động mạch phổi là các mạch máu có tính chun giãn. Ống động mạch có cấu trúc vi thể đặc trưng, biến đổi trong suốt giai đoạn bào thai và sơ sinh.
Trong giai đoạn bào thai và sơ sinh, động mạch chủ và động mạch phổi có độ dày tương tự nhau và có số lớp sợi chun áo giữa tương tự nhau. Giai đoạn một vài tháng sau sinh, đáp ứng với giảm áp lực và sức cản mạch phổi, thành động mạch phổi giảm dần độ dày và các sợi chun trở nên không đều và đứt đoạn. Sau một năm đầu, độ dày thành động mạch phổi chỉ dày bằng 1/2 so với độ dày thành động mạch chủ lên tương ứng, mặc dù đường kính hai động mạch vẫn tương tự nhau.
Với các bệnh nhân có tăng áp ĐMP dai dẳng giai đoạn sơ sinh (ví dụ thông liên thất lớn không được sửa chữa), bề dày lớp áo giữa và đặc điểm lớp sợi chun áo giữa của động mạch phổi vẫn giữ nguyên như giai đoạn bào thai, tương tự như thành động mạch chủ. Ngược lại trong các trường hợp tăng áp ĐMP vô căn, xuất hiện sau này ở lứa tuổi lớn hơn, các động mạch phổi trở nên dày hơn, lớp sợi chun áo giữa thành động mạch phổi giữ đặc điểm cấu trúc của động mạch phổi đã biến đổi sau sinh, khác với cấu trúc áo giữa thành động mạch chủ.
Động mạch phổi
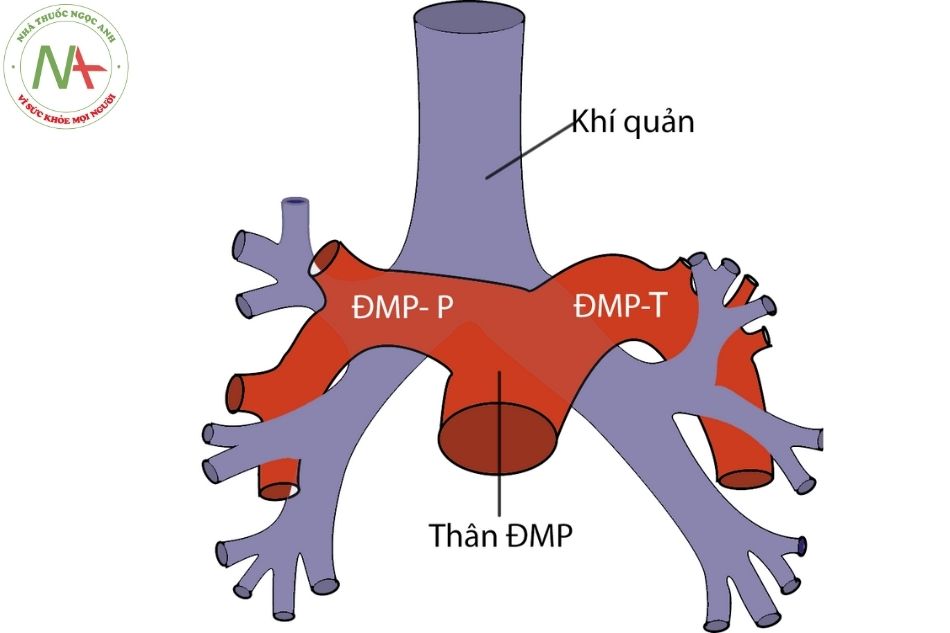
Thân động mạch phổi (ĐMP) xuất phát từ thất phải, đi về phía trái của động mạch chủ lên hướng về phía vai trái. Thân động mạch phổi chia làm hai nhánh, nhánh ĐMP trái dốc theo hướng tiếp tục của thân ĐMP và đi phía trên phế quản gốc trái; nhánh ĐMP phải bẻ gập góc, đi ở phía dưới quai ĐMC và phía sau tĩnh mạch chủ trên. Vì vậy tạo cầu nối Glenn tận dụng được ưu điểm sự gần về khoảng cách giải phẫu giữa tĩnh mạch chủ trên và động mạch phổi phải. Thân ĐMP và nhánh ĐMP trái tạo nên bờ trên trái trên phim chụp X quang tim phổi thẳng.
Động mạch phổi không đối xứng hai bên, do vậy có thể sử dụng vị trí tương quan của thân động mạch phổi và các động mạch thùy phổi với các phế quản lân cận để phân biệt phổi trái và phổi phải (Hình 16).
Hình 16. Sơ đồ thân nhánh ĐMP và cây phế quản gốc(Nguồn: Moss and Adam Heart disease textbook, 9th edition)
Chú thích: ĐMP: Động mạch phổi; ĐMP-P: Động mạch phổi phải; ĐMP-T: Động mạch phổi trái.
Trong giai đoạn trẻ nhỏ, sụn khí phế quản khá mềm, có thể bị ép bởi động mạch phổi bị tăng áp lực. Sự chèn ép mạn tính phế quản gốc trái và phế quản thùy giữa phải có thể gây hậu quả viêm phế quản phổi tái phát hoặc tình trạng ứ khí ở các thùy phổi tương ứng. Đồng thời, quai ĐMC bị đẩy lệch sang phải do thân động mạch phổi tăng áp bị giãn có thể gây vẹo khí quản (quan sát thấy trên phim chụp Xquang), khàn tiếng do chèn ép dây thần kinh quặt ngược.
Hệ tuần hoàn phổi là tuần hoàn áp lực thấp, sức cản thấp nên thành động mạch và tĩnh mạch đều mỏng. Đối với các động mạch có sợi chun, đường kính lòng mạch > 1 mm, với các động mạch cơ, đường kính lòng mạch < 1 mm. Các tiểu động mạch phổi trong điều kiện bình thường chứa rất ít các sợi cơ ở lớp áo giữa.
Giai đoạn bào thai, tăng áp lực mạch phổi sinh lý do sự hoạt động của ống động mạch và sự cân bằng áp lực giữa tuần hoàn phổi và tuần hoàn hệ thống. Khi trẻ ra đời, ống động mạch sớm được đóng lại, áp lực động mạch phổi giảm dần, có sự thoái triển của lớp cơ trơn áo giữa làm tỉ lệ bề dày lớp áo giữa so với đường kính ngoài lòng mạch giảm 20-25% giai đoạn bào thai và < 10% trong giai đoạn sơ sinh tới 3-6 tháng đầu đời.
Động mạch phổi đóng vai trò mang máu tĩnh mạch hệ thống tới phổi giúp trao đổi oxy và giải phóng CO2. Các động mạch phế quản là động mạch dinh dưỡng cho phế quản và thành mạch máu phổi xuất phát từ đoạn xuống của động mạch chủ ngực.
Động mạch chủ
Là động mạch chun lớn nhất trong vòng tuần hoàn hệ thống. Động mạch chủ (ĐMC) xuất phát từ vòng van động mạch chủ và tận cùng ở chỗ chia nhánh động mạch chậu gốc hai bên, mức ngang rốn và xương cột sống thắt lưng
Động mạch chủ chia làm 4 đoạn: ĐMC lên, quai ĐMC, ĐMC xuống đoạn ngực và ĐMC bụng. Trong đó ĐMC lên và quai ĐMC có nguồn gốc bào thai từ mào thần kinh (neural crest), động mạch chủ ngực và động mạch chủ bụng có nguồn gốc bào thai từ lớp trung mô mạch máu nguyên thủy. Đặc điểm này giúp giải thích sự khác biệt về giải phẫu bệnh ở các vùng khác nhau của động mạch chủ.
Động mạch chủ lên nằm về phía bên phải của thân động mạch phổi và được màng ngoài tim phủ gần hết. Phần động mạch chủ lên bao gồm phần xoang và phần ống, nối với nhau bởi vị trí nối xoang – ống, là vị trí có thể xảy ra hẹp lan tỏa trên van động mạch chủ. Động mạch vành trái và động mạch vành phải là hai nhánh chính duy nhất xuất phát từ ĐMC lên tương ứng với xoang vành trái và xoang vành phải. Ở giai đoạn trẻ em và thiếu niên, kích thước của động mạch vành có tương quan với tuổi và chỉ số cơ thể.
Quai ĐMC thường đi phía trên phế quản gốc trái và phía trên động mạch phổi nhánh phải, gọi là quai ĐMC quay trái. Ở mặt trên quai ĐMC lần lượt xuất phát các nhánh động mạch: thân động mạch cánh tay đầu, động mạch cảnh chung trái, động mạch dưới đòn trái. Khoảng 10% động mạch cảnh chung trái xuất phát từ thân cánh tay đầu và 5% động mạch đốt sống trái xuất phát từ động mạch chủ, giữa động mạch cảnh chung trái và động mạch dưới đòn trái. Quai động mạch chủ tạo thành bờ trên trái của bóng tim trên phim chụp Xquang ngực thẳng, còn gọi là bướu động mạch chủ (aortic knob).
Khi động mạch chủ vắt qua phế quản gốc phải gọi là quai ĐMC quay phải, khi đó các nhánh xuất phát từ quai ĐMC sẽ theo trình tự soi gương. Đường đi bất thường của động mạch dưới đòn vòng phía sau thực quản thường liên quan với xuất phát từ mặt bên của quai ĐMC hơn là mặt trên. Hầu hết các trường hợp hẹp eo ĐMC (aortic coarctation) đều xảy ra ở vị trí đối diện ống động mạch, ngay sau chỗ xuất phát của động mạch dưới đòn trái.
Động mạch chủ xuống đoạn ngực nằm cạnh tâm nhĩ trái, thực quản và cột sống ngực. Từ ĐMC ngực chia các nhánh từ phía sau bên có tính chất đối xứng gọi là động mạch liên sườn và các nhánh phía trước bao gồm có động mạch phế quản, thực quản, trung thất, màng tim và động mạch trên hoành.
Động mạch phế quản cũng có thể xuất phát từ động mạch liên sườn, động mạch dưới đòn, hoặc hiếm hơn từ động mạch vành. Tĩnh mạch phế quản đổ vào tĩnh mạch đơn, bán đơn và còn đổ về cả tĩnh mạch phổi nữa.
Động mạch chủ bụng nằm ở bên trái so với đường giữa, cạnh cột sống. Các nhánh động mạch xuất phát chính nằm sau phúc mạc bao gồm: động mạch thận, thượng thận, động mạch dưới hoành. Mặc dù các động mạch sinh dục xuất phát ở phía trước hơn nhưng vẫn là động mạch nằm sau phúc mạc. Trái lại, các nhánh động mạch nằm trong khoang phúc mạc, xuất phát từ mặt trước của ĐMC bụng cấp máu cho cơ quan tiêu hóa bao gồm động mạch thân tạng (với nhánh động mạch vị trái, động mạch lách và động mạch gan), động mạch mạc treo tràng trên, động mạch mạc treo tràng dưới. Ở phần xa của ĐMC bụng chia hai nhánh động mạch chậu gốc và cho nhánh động mạch cùng giữa.
Ống động mạch
Trong giai đoạn bào thai, ống động mạch đóng vai trò đường thông thương giữa tuần hoàn hệ thống và tuần hoàn phổi. Ống động mạch xuất phát từ quai ĐMC ngay sau chỗ xuất phát của động mạch dưới đòn trái. Khi trong bào thai, ống động mạch có đường kính tương tự động mạch chủ xuống, lớn hơn kích thước hai nhánh ĐMP. Hầu hết cung lượng thất phải được nối tắt qua phổi qua con đường ống động mạch đi vào ĐMC xuống.
Ngay sau khi sinh, phổi nở do nhịp hô hấp đầu tiên của trẻ, sức cản tuần hoàn phổi giảm làm toàn bộ cung lượng thất phải đi qua phổi, ống động mạch đóng về mặt chức năng.
Co thắt ống động mạch xảy ra trong vòng 24-48 giờ sau sinh ở trẻ sơ sinh đủ tháng do tác dụng phối hợp của hai hiện tượng sinh lý: tăng áp lực oxy hệ thống và giảm nồng độ prostaglandin E2 và I2 lưu thông trong máu tuần hoàn. Hiện tượng co thắt ống động mạch tiếp tục xảy ra trong vài tuần sau sinh, cùng với các quá trình biến đổi về cấu trúc thành mạch làm ống động mạch đóng hẳn về mặt giải phẫu và trở thành một dây chằng như là di tích còn lại. Vì vậy với những trẻ sinh ở vùng cao với áp lực oxy thấp và đẻ non dễ bị nguy cơ không đóng ống động mạch. Cả yếu tố di truyền và nhiễm trùng bào thai đều góp phần gây không đóng ống động mạch sau khi trẻ ra đời.
Quá trình đóng ống động mạch xảy ra từ phía động mạch phổi đến phía động mạch chủ. Nếu quá trình này không hoàn thành, sẽ tạo thành một túi thừa nhỏ ở vị trí quai ĐMC. Các bệnh lý hiếm xảy ra như phình ống động mạch, tách hoặc vỡ ống động mạch có thể liên quan đến bệnh lý tổ chức liên kết tại chỗ, do các can thiệp về mặt ngoại khoa hoặc các tình trạng viêm động mạch thể hoạt động hoặc đã khỏi.
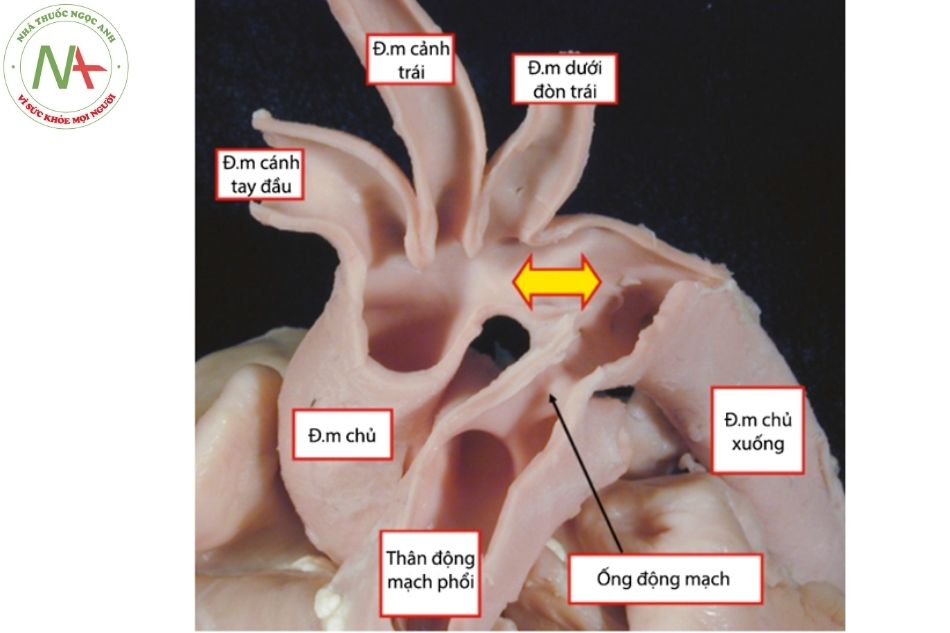
Chú thích: ĐM: Động mạch.
Các tĩnh mạch lớn
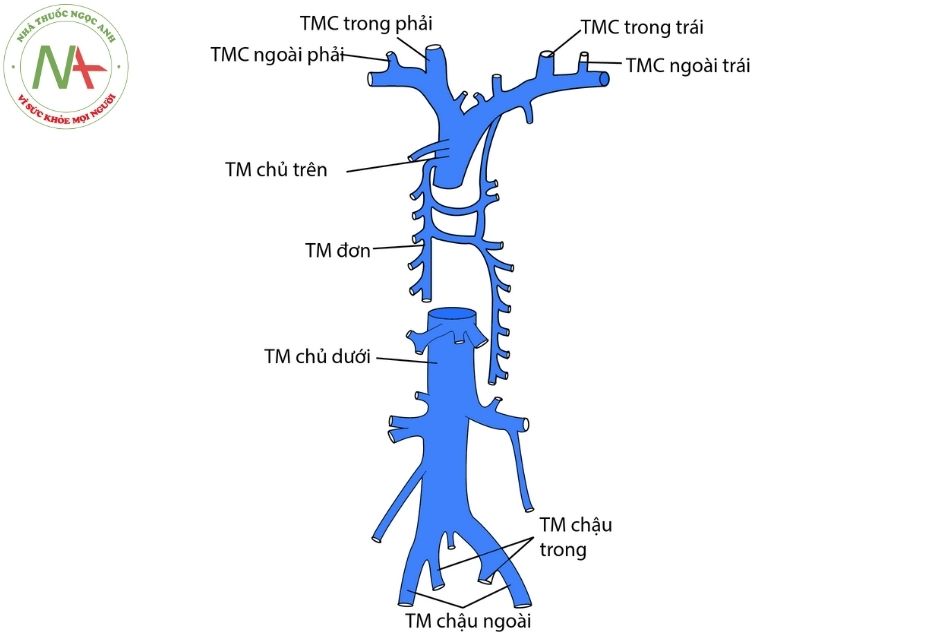
Tĩnh mạch chủ trên
Tĩnh mạch cảnh trong và tĩnh mạch dưới đòn hợp thành thân tĩnh mạch tay đầu ở cả bên phải và bên trái (Hình 19). Chỗ hợp lưu có van tĩnh mạch. Thân tĩnh mạch tay đầu đi vào trung thất ngang mức xương sườn 1, phía sau khớp ức đòn. Thân tĩnh mạch tay đầu bên trái dài gấp 2-3 lần thân tĩnh mạch tay đầu bên phải và nằm dọc phía trước trên của quai động mạch chủ. Mỗi tĩnh mạch tay đầu nhận tĩnh mạch vú trong và tĩnh mạch hoành cùng bên đổ về. Thân tĩnh mạch tay đầu bên trái còn nhận cả tĩnh mạch dưới giáp đổ về.
Hình 19. Sơ đồ cây tĩnh mạch hệ thốngChú thích: TM: Tĩnh mạch; TMC: Tĩnh mạch cảnh.
Hai tĩnh mạch tay đầu hợp lưu tạo thành tĩnh mạch chủ trên, nằm ngay phía trước động mạch phổi phải và nằm ở cạnh sau bên của động mạch chủ lên. Quai tĩnh mạch đơn vắt qua phế quản phải và đổ vào tĩnh mạch chủ trên từ phía sau. Tĩnh mạch chủ trên là một cấu trúc nằm về phía bên phải tạo nên bờ trên phải của bóng tim trên phim chụp X quang trước sau (Hình 20). Khoảng 1/3 đến 1/2 chiều dài của tĩnh mạch chủ trên đi trong khoang màng ngoài tim trước khi nối vào nhĩ phải.
Tĩnh mạch cảnh trong phải, tĩnh mạch tay đầu phải và tĩnh mạch chủ trên lòng mạch có đường đi khá ngắn và thẳng vào nhĩ phải và lỗ van ba lá vì vậy có thể làm đường vào để thực hiện sinh thiết cơ tim thất phải. Các tĩnh mạch dưới đòn thường là vị trí để đưa dây điện cực tạm vào tim. Cả tĩnh mạch cảnh trong và tĩnh mạch dưới đòn là các vị trí sử dụng đặt ống thông theo dõi áp lực buồng nhĩ. Các vị trí đưa điện cực và ống thông có thể bị huyết khối phủ bề mặt đặc biệt tại vị trí tiếp xúc với thành mạch, có thể là nguồn gây thuyên tắc hoặc nhiễm trùng.
Hình 20. Các cung tim trên phim X-quang ngực thẳngChú thích: TMC: Tĩnh mạch chủ; ĐMC: Động mạch chủ; ĐMP: Động mạch phổi.
Tĩnh mạch chủ dưới
Tĩnh mạch chủ dưới nhận máu tĩnh mạch từ chân, các tạng sau phúc mạc và tuần hoàn cửa (Hình 19). Thành phần trên gan của tĩnh mạch chủ dưới chỉ dài vài centimet, sau khi đi qua cơ hoành, tĩnh mạch chủ dưới sẽ đổ và tâm nhĩ phải. Lỗ đổ vào của tĩnh mạch chủ dưới vào nhĩ phải được đánh dấu bởi van Eustache là một nếp gấp dạng van một chiều hình bán nguyệt. Trong một số trường hợp, van Eustache có thể rất lớn tạo thành tâm thất phải hai buồng trong bệnh cảnh tim ba buồng nhĩ phải (cor triatriatum dexter).
Đám rối tĩnh mạch đốt sống không đổ trực tiếp vào tĩnh mạch chủ dưới. Trái lại chúng có thể đổ vào tĩnh mạch trong sọ, tính mạch liên sườn, tĩnh mạch thắt lưng, tĩnh mạch cùng bên, cũng như có thể đổ vào hệ tĩnh mạch cửa thông qua đám rối tĩnh mạch trực tràng. Vì vậy nhiễm trùng hoặc di căn có thể lan đến thân đốt sống hoặc vào thần kinh trung ương qua đám rối tĩnh mạch đốt sống này.
Xoang vành
Xoang vành đi trong rãnh nhĩ thất trái và nhận máu từ tĩnh mạch tim lớn, tĩnh mạch tim bé, tĩnh mạch sau và tĩnh mạch giữa. Xoang vành đổ vào nhĩ phải ở gần vách liên nhĩ và gần miệng đổ vào của tĩnh mạch chủ dưới. Trong thăm dò điện sinh lý ở bệnh nhân có hội chứng tiền kích thích (hội chứng Wolff-Parkinson-White) và đường dẫn truyền phụ bên trái, có thể đặt ống thông đa điện cực đốt ở xoang vành hoặc tĩnh mạch tim lớn gần với vòng van hai lá để khu trú các đường dẫn truyền lệch hướng. Trong phẫu thuật tim, dung dịch liệt tim cũng được đưa vào xoang vành theo con đường ngược dòng.
Lỗ xoang vành cũng có nếp van một chiều gọi là van Thebesian hình bán nguyệt. Tồn tại một mép nối giữa van của xoang vành và tĩnh mạch chủ dưới. Từ mép này có một dây chằng nhỏ gọi là dây chằng Todaro đi ngay dưới nội mạc buồng tim tới vách liên thất phần màng. Một số hiếm các trường hợp xoang vành không có trần và đổ trực tiếp vào nhĩ trái hoặc có trường hợp thiểu sản lỗ đổ vào của xoang vành.
Hệ thống van ở chỗ đổ về của tĩnh mạch chủ dưới và xoang vành đều có nguồn gốc bào thai từ van tĩnh mạch bên phải. Khi cấu trúc này phát triển quá mức và thủng lỗ sẽ tạo thành mạng lưới Chiari.
==>> Xem thêm: Điện tâm đồ trong bệnh lý tim bẩm sinh: Định nghĩa, phân tích điện tâm đồ ở trẻ em và người lớn
Tĩnh mạch phổi
Tĩnh mạch phổi trên và tĩnh mạch phổi dưới từ mỗi bên phổi đổ vào thành sau bên của tâm nhĩ trái. Do tâm nhĩ trái nằm ở vị trí chính giữa nên các tĩnh mạch phổi bên phải và bên trái có chiều dài tương tự nhau. Một số biến thể bình thường tĩnh mạch thùy giữa phổi phải có thể đổ riêng rẽ vào nhĩ trái và không hợp lưu với tĩnh mạch thùy trên bên phải. Trong trường hợp khác, tĩnh mạch thùy trên và thùy dưới đặc biệt phổi bên trái có thể hợp lưu trước rồi đổ về nhĩ trái dưới dạng một tĩnh mạch phổi bên trái.
Tĩnh mạch phổi dưới phải và dưới trái đi ở bờ dưới của phế quản chính cùng bên, trong khi hai tĩnh mạch phổi trên lại đi ở phía trước so với phế quản tương ứng, và ở vị trí rốn phổi nằm ngay phía trước động mạch phổi gốc phải và gốc trái. Như vậy tĩnh mạch phổi trên hai bên hướng từ trước ra sau theo chiều đi từ rốn phổi vào nhĩ trái do tĩnh mạch phổi trên nằm ở phía sau động mạch phổi ở đầu đổ về nhĩ trái nhưng nằm phía trước động mạch phổi ở vị trí rốn phổi.
Một điểm thú vị là lớp áo giữa của tĩnh mạch phổi trong khoảng 1-3 cm trước vị trí đổ về nhĩ trái có chứa nhiều tế bào cơ tim hơn là các tế bào cơ trơn. Các tế bào này hoạt động đóng vai trò như một cơ thắt trong thì nhĩ thu ngăn dòng tĩnh mạch trào ngược vào phổi. Các tế bào cơ tim ở tĩnh mạch phổi cũng có thể là nơi khởi phát rung nhĩ. Vì các tĩnh mạch phổi có thành mỏng và giãn dưới áp lực thấp, chúng có xu hướng bị đè ép bởi các câu trúc tự thân bên ngoài như huyết khối hoặc khối u hoặc các vật liệu nhân tạo như ống nối có van (conduit).
Tuần hoàn động mạch vành
Động mạch vành
Động mạch vành phải và động mạch vành trái xuất phát từ xoang vành phải và xoang vành trái. Lỗ xuất phát động mạch vành hình tròn hoặc bầu dục, nằm ở vị trí giữa hai mép van và ở ngang mức 2/3 chiều cao từ vòng van động mạch chủ tới chỗ nối xoang – ống. Động mạch vành phải xuất phát gần như vuông góc với xoang vành phải; trái lại, thân chung động mạch vành trái ngay sau khi xuất phát đã bẻ góc xuống dưới và đi song song với thành của xoang động mạch vành.
Các động mạch chính ở thượng tâm mạc bao gồm: thân chung ĐMV trái, ĐM liên thất trước, ĐM mũ và ĐM vành phải. Các nhánh của động mạch liên thất trước gọi là nhánh chéo (diagonal), trong khi các nhánh của động mạch vành phải và động mạch mũ gọi là nhánh bờ (marginal). Các nhánh xuyên vách (septal perforators) của động mạch liên thất trước và động mạch liên thất sau có đường đi dài trong cơ cấp máu cho vách liên thất nên không được gọi là các nhánh thượng tâm mạc.
Động mạch vành phải (right coronary artery – RCA)
Ở đoạn gần, động mạch vành phải đi giữa thân động mạch phổi và nhĩ phải, bị che bởi tiểu nhĩ phải. Trên đường đi ở rãnh nhĩ thất, ĐMV phải bị bao phủ bởi lớp mỡ thượng tâm mạc.
Trong khoảng 60% trường hợp, ĐMV phải chia nhánh đầu tiên là nhánh nón (conus), cấp máu cho vùng đường ra thất phải, trong 40% các trường hợp còn lại, nhánh này xuất phát độc lập từ xoang động mạch vành phải. Nhánh động mạch vách xuống cấp máu cho vách liên thất vùng phễu. Các nhánh động mạch bờ bao gồm một vài mạch máu nhỏ và một nhánh động mạch bờ (acute marginal) chiếm ưu thế. Ngoài nhánh bờ, dọc theo bờ dưới của tim, chiều dài của ĐMV phải thay đổi tỷ lệ nghịch với chiều dài của động mạch mũ.
Trong 70% các trường hợp ở người, động mạch vành phải không chỉ cho nhánh ĐM liên thất sau là nhánh chính mà còn có nhánh sau bên cấp máu cho thành tự do thất phải, vùng dưới vách thất trái, cơ nhú sau giữa của van hai lá và động mạch nút nhĩ thất.
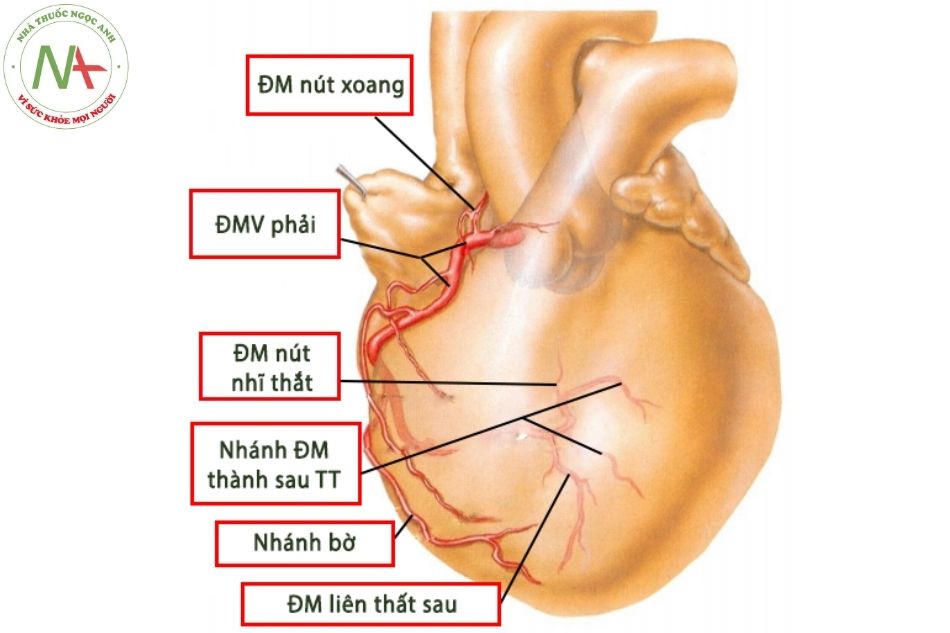
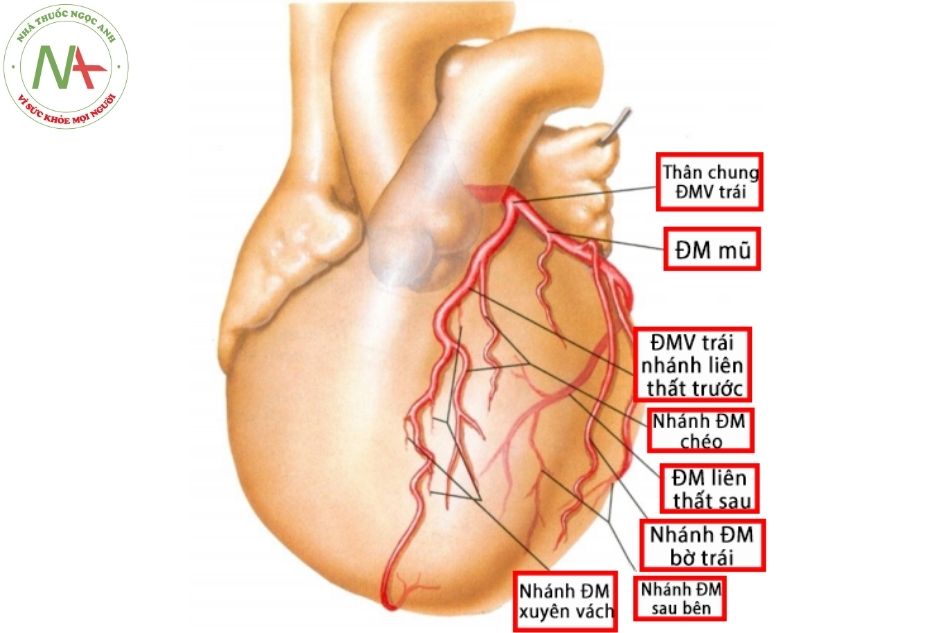
Chú thích: ĐMV: động mạch vành; ĐM: động mạch; TT: thất trái.
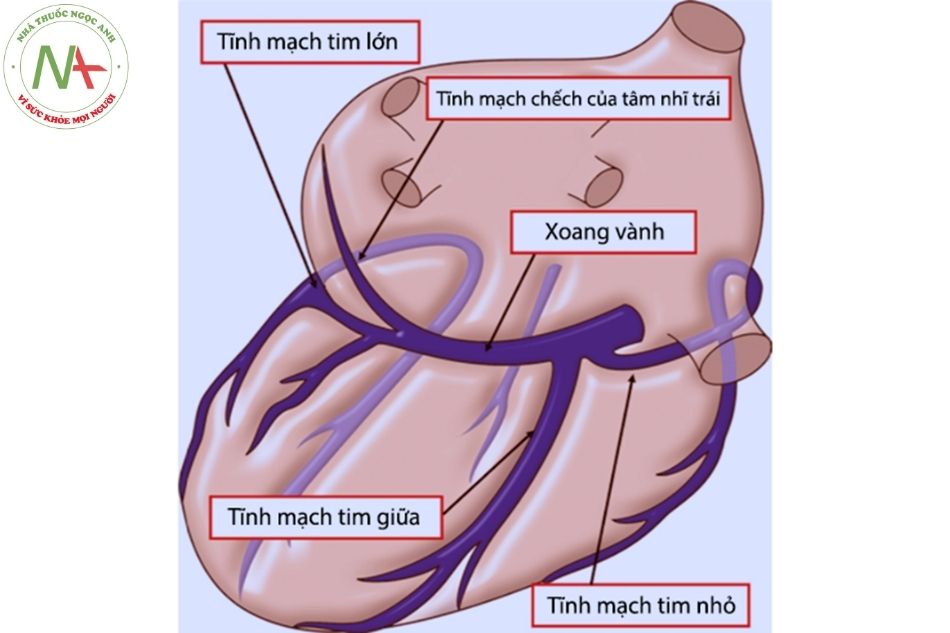
Tĩnh mạch vành
Tĩnh mạch vành và hệ bạch huyết của tim làm việc đồng thời để loại bỏ dịch thừa từ khoảng gian bào cơ tim và khoang màng ngoài tim. Tuần hoàn tĩnh mạch tim bao gồm: hệ xoang vành, hệ tĩnh mạch tim trước và hệ tĩnh mạch Thebesian.
Xoang vành nhận máu từ tĩnh mạch tim sau – trái, tim giữa, tim nhỏ và một vài tĩnh mạch hợp lưu trước khi đổ vào nhĩ phải.
Tĩnh mạch tim lớn đi cạnh động mạch liên thất trước và động mạch mũ rồi đổ vào xoang vành, qua cấu trúc van tĩnh mạch có hai lá van gọi là van Vieussens.
Dọc thành tự do thất phải vùng đáy phía trước có 3-4 tĩnh mạch tim trước hoặc đổ trực tiếp vào nhĩ phải hoặc tập hợp vào ống tĩnh mạch chung trước khi đổ vào nhĩ phải.
Cuối cùng, một số tĩnh mạch Thebesian nhỏ đổ trực tiếp vào buồng tim đặc biệt ở nhĩ phải và thất phải.
Như vậy nếu thống kê, cấu trúc tim người có 8 van gồm 4 van tim chính (van hai lá, van ba lá, van động mạch phổi, van động mạch chủ); nhĩ phải có 3 van: van Eustachian, van Thebesian và van hố bầu dục); van Vieussens – van của tĩnh mạch tim lớn.
Hệ thống bạch huyết của tim
Bên trong các tế bào cơ tim có hệ thống các kênh bạch huyết chằng chịt dẫn bạch huyết ra phía thượng tâm mạc. Trên bề mặt thượng tâm mạc hình thành các kênh bạch huyết trái và phải đi cùng đường đi của các động mạch vành tương ứng nhưng theo chiều ngược lại dẫn bạch huyết về gốc động mạch chủ. Các kênh bạch huyết của hệ thống dẫn truyền và một số mạch bạch huyết từ tâm nhĩ và các van cũng hợp vào với nhánh bạch huyết phải và trái.
Hai nhánh bạch huyết phải trái sau đó hợp lại với nhau và đi dọc ĐMC lên tới mặt dưới của quai ĐMC đổ vào hạch bạch huyết trước khí quản. Tiếp theo chúng đi giữa TMCT và thân động mạch tay đầu, hợp với hạch bạch huyết của tim trước khi đổ vào ống bạch huyết phải. Bạch huyết tạo ra từ lá thành màng tim đổ vào ống bạch huyết phải hoặc ống ngực.
Hệ thống dẫn truyền của tim
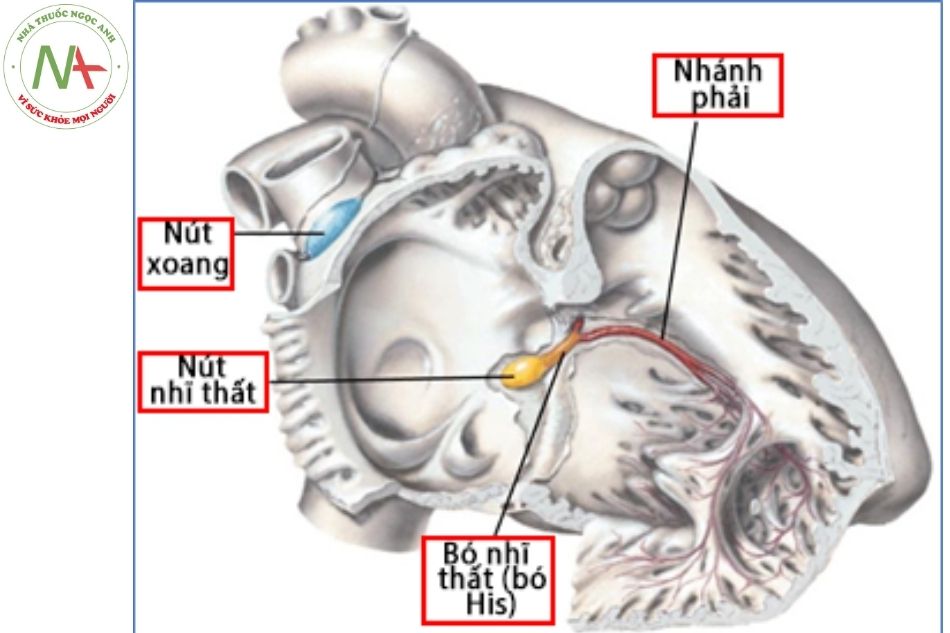
Hệ thống dẫn truyền của tim bao gồm: nút xoang, đường nối liên nút, nút nhĩ thất, bó His, nhánh phải và nhánh trái bó His.
Hoạt động của hệ thống dẫn truyền bị chi phối bởi hệ thần kinh giao cảm, phó giao cảm, các catecholamin lưu hành trong máu, sự thông suốt của các mạch máu nuôi dưỡng cho các cấu trúc trong hệ thống dẫn truyền, cân bằng kiềm – toan tại chỗ, rối loạn điện giải, chấn thương cơ học (mũi khâu, miếng vá tổng hợp, can thiệp đốt bằng năng lượng sóng cao tần) và sự xâm lấn của các khối ác tính hoặc tình trạng viêm.
Nút xoang và nút nhĩ thất đều là cấu trúc nằm ở nhĩ phải, có đặc điểm vi thể, vận tốc khử cực và hoạt động điện tương tự nhau. Đặc điểm tương tự cũng quan sát thấy ở bó nhĩ thất (bó His) và nhánh phải, nhánh trái. Các thành phần của hệ thống dẫn truyền của tim là các tế bào cơ tim đặc biệt, không phải sợi thần kinh, với chức năng chủ yếu là dẫn truyền hoạt động điện hơn là chức năng co bóp.
Nút xoang
Được coi là nút phát nhịp nguyên phát của tim. Đây là một cấu trúc thuộc nhĩ phải, nằm dưới thượng tâm mạc, dọc mào tận cùng, ở vị trí tiếp giáp giữa tĩnh mạch chủ trên (TMCT) và nhĩ phải nên được gọi là nút xoang nhĩ.
Nút xoang có hình dáng elip dẹt, được cấp máu bởi động mạch nút xoang. Có rất nhiều sợi dây thần kinh tự động đi và đến nút xoang ở cả hai cực. Về cấu tạo vi thể, nút xoang là một tập hợp gồm tế bào P có chức năng phát xung động điện và các tế bào tiếp nối có nhiệm vụ dẫn truyền.
Với các bệnh nhân có hội chứng vô lách, đồng dạng nhĩ phải (right atrial isomerism), có thể tồn tại hai nút xoang ở cả hai tâm nhĩ phải. Ngược lại, trong trường hợp đa lách và đồng dạng nhĩ trái (left atrial isomerism), nút xoang có thể không tồn tại bẩm sinh hoặc nằm lạc chỗ.
Trong các phẫu thuật Mustard hoặc Fontan, cần rất thận trọng để không làm tổn thương nút xoang và động mạch cấp máu nuôi nút xoang.
Đường dẫn truyền liên nút
Việc có tồn tại những đường dẫn truyền đặc biệt giữa nút xoang và nút nhĩ thất vẫn là vấn đề còn nhiều tranh luận. Các nghiên cứu về điện sinh lý học ủng hộ cho giả thuyết về các con đường ưu tiên, nhưng các nghiên cứu về giải phẫu bệnh lại không chứng minh được điều đó. Một số nghiên cứu gần đây cho rằng cả hai quan điểm đều có thể đúng.
Có ba con đường liên nút đã được khám phá về mặt điện sinh lý học tương ứng ở vách liên nhĩ, thành tự do nhĩ phải và mào tận cùng. Con đường liên nút ưu tiên ở vách liên nhĩ đi ở phía trước trên của hố bầu dục nên sẽ không bị ảnh hưởng trong các thủ thuật Rashkind phá vách liên nhĩ hoặc phẫu thuật Blalock Hanlon mở vách liên nhĩ về phía sau. Tuy nhiên đối với các phẫu thuật có cắt vào vách liên nhĩ như Mustard hoặc Fontan, có thể xảy ra sự gián đoạn đường liên nút. Tương tự can thiệp gây tổn thương mào tận cùng cũng gây tổn thương dẫn truyền liên nút.
Nút nhĩ thất
Cũng là một cấu trúc trong nhĩ phải, nằm dưới nội tâm mạc, trong khu vực tam giác Koch và nằm gần với thể xơ trung tâm (tam giác xơ bên phải), chịu các xung động kích thích thần kinh giao cảm và phó giao cảm. Tam giác Koch có ba cạnh tạo bởi vòng van ba lá (lá vách), miệng đổ về của xoang vành và dây chằng Todaro nối từ mép giữa van Thebesian – Eustachian tới vách liên thất phần màng.
Động mạch nút nhĩ thất đi gần nút, không nhất thiết phải đi xuyên qua nó, đồng thời các tĩnh mạch, các đường bạch huyết cũng rất phong phú quanh nút nhĩ thất.
Liên quan đến vị trí của nút nhĩ thất gần vòng van ba lá, nút dễ bị tổn thương trong các thủ thuật sửa van ba lá hoặc gấp nếp trong phẫu thuật sửa Ebstein. Trong trường hợp có lỗ thông vùng liên nhĩ thất, vị trí của nút nhĩ thất bị di chuyển ra phía sau dưới. Trong trường hợp chuyển gốc đại động mạch có sửa chữa bẩm sinh (congenitally corrected transposition of the great arteries), có thể tồn tại nút nhĩ thất cả ở trước và sau, bó His khi đó thường nằm giữa hai nút nhĩ thất này.
(Nguồn: Frank H. Netter)
Bó nhĩ thất (bó His)
Đi từ nút nhĩ thất qua thể xơ trung tâm (tam giác xơ phải) tới vùng đáy của vách liên thất gần với vách liên thất phần màng. Sự liên kết về điện học giữa tâm nhĩ và tâm thất chỉ thông qua con đường duy nhất nằm ở thể xơ trung tâm, có liên hệ chặt chẽ với vòng van động mạch chủ, vòng van hai lá, van ba lá. Vì vậy các phẫu thuật liên quan đến các van này và vách liên thất phần màng cần tiến hành thận trọng tránh làm tổn thương bó His.
Trong một số trường hợp block nhĩ thất bẩm sinh, có thể do sự mất liên tục giữa nút nhĩ thất và bó nhĩ thất.
Trong hội chứng tiền kích thích tâm thất, thường liên quan với đường dẫn truyền phụ đi tắt qua vòng van hai lá và vòng van ba lá, hoặc đi qua các vòng xơ hoặc mô mỡ trong rãnh nhĩ thất. Con đường tắt này có thể một hoặc nhiều đường, được phát hiện nhờ thăm dò điện sinh lý. Trái lại, cầu Kent là một cấu trúc gồm các tế bào có đặc tính dẫn truyền xung điện lại nằm ở rãnh nhĩ thất phía bên phải và thường không cung cấp sự kết nối giữa tâm nhĩ và tâm thất.
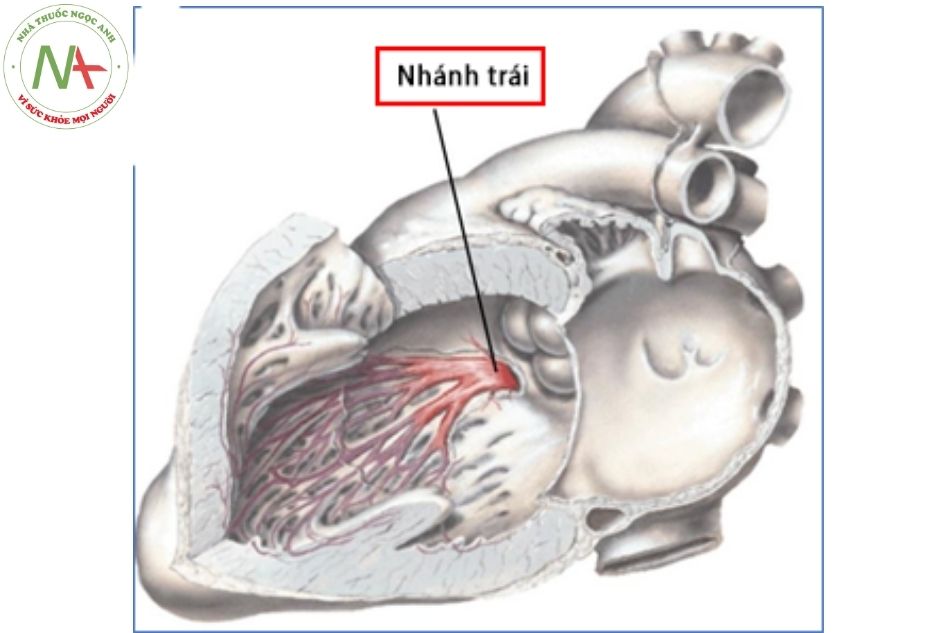
Nhánh bó nhĩ thất
Nhánh phải tách ra từ bó nhĩ thất tạo thành một cấu trúc dạng dải đi dọc dải vách và dải điều hòa về phía cơ nhú trước. Trái lại, nhánh trái bó nhĩ thất lại tỏa ra một diện rộng các sợi dẫn truyền dưới nội mạc trên bề mặt vách liên thất về phía thất trái. Khi các sợi của nhánh trái bó His đi tới mỏm thất và các cơ nhú của van hai lá, có thể phân chia thành 2-3 phân nhánh.
Trong trường hợp thông liên thất phần quanh màng (perimembranous ventricular septal defect), tổ chức mô dẫn truyền điện học từ nhĩ xuống thất đi ở bờ sau dưới của lỗ thông. Nếu có sự bất tương hợp nhĩ thất, các sợi dẫn truyền điện học sẽ đi ở bờ trước trên của lỗ thông. Do đó, các phẫu thuật hay can thiệp đóng thông liên thất phần quanh màng có tỉ lệ rối loạn nhịp cao hơn các type khác của thông liên thất. Đối với các thông liên thất phần phễu (infundibular ventricular septal defect), thông liên thất buồng nhận (inlet ventricular septal defect) hay thông liên thất phần cơ (muscular ventricular septal defect), hệ thống dẫn truyền thường đi khá xa lỗ thông nên ít bị ảnh hưởng.
Quan sát các trường hợp mở thất phải để sửa đường ra thất phải, hình ảnh điện tim sẽ bị biến đổi thành dạng block nhánh phải mặc dù không hề làm thương tổn đến nhánh phải bó His.
Chi phối thần kinh tim
Do ống tim giai đoạn phôi thai hình thành từ vùng cổ sau này nên chi phối thần kinh tự động cũng xuất phát từ mức này. Từ các hạch thần kinh cổ xuất phát ba đôi dây thần kinh giao cảm cổ đi tới hòa vào đám rối tim nằm giữa các đại động mạch và chỗ chia đôi khí quản. Một vài dây thần kinh giao cảm xuất phát từ cách hạch thần kinh ngực trên cũng hòa vào đám rối tim. Các dây thần kinh này đi ra từ đám rối tim tới chi phối thần kinh cho động mạch vành, hệ thống dẫn truyền và cơ tim. Các sợi hướng tâm thông báo lại cảm giác đau và các phản xạ khác của tim sẽ đi về đám rối tim.
Với quả tim được phẫu thuật ghép, chi phối thần kinh bị mất hoàn toàn ở giai đoạn sớm sau ghép, tim chỉ đáp ứng với các chất dẫn truyền thần kinh lưu hành trong hệ tuần hoàn, không có các xung động tự động. Đồng thời, các con đường hướng tâm cũng bị mất nên tắc nghẽn động mạch vành do bệnh lý mạch máu mạn tính sau ghép có thể dẫn tới tình trạng thiếu máu cơ tim không được phát hiện do không có cơn đau ngực.
Tài liệu tham khảo
1. Anderson RH, Baker EJ, Penny D, et al. Anatomy. Pediatric Cardiology. Churchill Livingstone Elsevier, 2010:17-35.
2. Moss and Adam’s Heart disease in infants, children and adolescents including the fetus and young adults, 9th
3. Andrew Cook, Hands – on Cardiac morphology, UCL Institute of Cardiovascular science,
Frank H. Netter, Atlas of Human Anatomy, 7th edition,
5. Cook AC, Anderson RH. Attitudinally correct nomenclature [editorial]. Heart 2002;87:503-506.
6. Anderson RH, brown NA, Webb S. Development and structure of the atrial septum. Heart 2002;88:104-110.
7. Chauvin M, Shah DC, Haissaguerre M, et al. The anatomic basis of con- nections between the coronary sinus musculature and the left atrium in humans. Circulation 2000;101:647-652.
8. Merrick AF, Yacoub MH, Ho SY, Anderson RH. Anatomy of the muscular subpulmonary infundibulum with regard to the Ross procedure. Ann tho- rac Surg 2000;69:556-561.
9. Victor S, Nayak VM. Definition and function of commissures, slits and scal- lops of the mitral valve: Analysis in 100 hearts. Asia Pacific J thorac Cardio- vasc Surg 1994;3:10-16.
10. Sutton JP III, Ho SY, Anderson RH. the forgotten interleaflet triangles: A review of the surgical anatomy of the aortic valve. Ann thorac Surg 1995;59:419-42
11. Angelini A, Ho SY, Anderson RH, et al: A histological study of the atrioven- tricular junction in hearts with normal and prolapsed leaflets of the mitral valve. Br Heart J 1988;59:712-716.
12. Dobrzynski H, boyett MR, Anderson RH. New insights into pacemaker activity: Promoting understanding of sick sinus syndrome. Circulation 2007;115:1921-1932.