Bệnh tim mạch
Điều trị suy thất phải mất bù: Nguyên tắc điều trị và phương pháp
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Chủ đề: Điều trị suy thất phải mất bù
Bản Dịch Của Bác Sĩ Trần Minh Thành – Khoa HSTC-CĐ Bệnh Viện Đa Khoa Tỉnh Khánh Hòa
Nhà thuốc Ngọc Anh xin gửi đến bạn đọc chủ đề Chủ đề: Điều trị suy thất phải mất bù. Tải bản đầy đủ tại đây
Trình Bày Tình Huống Lâm Sàng
Một phụ nữ 64 tuổi có tiền sử COPD (FEV1 là 1,1 L, dự đoán 35%) thở oxy 2 L/phút với cannula, hội chứng giảm thông khí do béo phì và tăng huyết áp, được nhập viện với tiền sử khó thở nặng dần hơn 3 ngày, ho có đờm và đau ngực màng phổi. Khi nhập viện, bệnh nhân tăng số lượng bạch cầu (14,5K), tăng nhu cầu oxy lên 6 L / phút, và bằng chứng về đông đặc thùy dưới phổi phải trên hình ảnh CT ngực (CTPA) (Hình 32.1). Không thấy bằng chứng thuyên tắc phổi. Hai mươi bốn giờ sau khi nhập viện, bệnh nhân tiến triển xấu dần: tăng công thở lên, giảm oxy máu nặng hơn và thâm nhiễm hai bên trên phim X quang phổi. BN được đặt nội khí quản và chuyển đến khoa Hồi sức tích cực để thở máy và theo dõi huyết động.
Trong phòng chăm sóc đặc biệt, catheter tĩnh mạch trung tâm được đặt cho thấy áp lực tĩnh mạch trung tâm (CVP) là 3 cmH2O và độ bão hòa oxy tĩnh mạch trộn (ScvO2) là 65%. BN được bắt đầu dùng thuốc an thần ngắt quãng, và cài đặt máy thở ban đầu là FiO2 60%, thể tích khí lưu thông 450 mL (8 mL / kg trọng lượng cơ thể lý tưởng), nhịp thở 16 lần mỗi phút và PEEP là 5 mmHg. Ở cài đặt này, áp suất bình nguyên là 24 mmHg và không phát hiện autopeep. Siêu âm point-of-care được thực hiện bởi bác sĩ chuyên khoa cho thấy chức năng tâm thu thất trái được bảo tồn, tuy nhiên tâm thất phải dãn rộng và vách ngăn phẳng đã được ghi nhận. Tĩnh mạch chủ dưới được ghi nhận là không phù hợp với CVP thấp.
Câu Hỏi
Phương pháp tiếp cận nào sẽ hướng dẫn việc quản lý dịch của bệnh nhân này?
Trả Lời
Quản lý dịch thích hợp là rất quan trọng để điều trị thành công suy RV. Trong trường hợp này, do tình trạng nhiễm trùng đang diễn ra, cần phải duy trì sự cảnh giác đối với tình trạng giảm thể tích nội mạch. Với sự gia tăng tính thấm thành mạch, giảm lượng dịch nhập đường uống và mất dịch liên quan đến sốt, bệnh nhân của chúng tôi có nguy cơ cao bị giảm thể tích tuần hoàn và shock sau đó. Điều này được nhấn mạnh bởi việc sử dụng thuốc giảm đau và thuốc an thần được sử dụng cho đồng bộ máy thở, góp phần làm giảm trương lực tĩnh mạch và giảm tiền tải thất phải [1]. Áp lực đổ đầy thất phải thích hợp là điều kiện tiên quyết để có đủ cung lượng tim ở bệnh nhân này, việc hồi sức thể tích cần được tiến hành càng nhanh càng tốt, với sự chú ý nghiêm ngặt đến các thông số RV và tưới máu cơ quan đích.
Xem xét hồ sơ bệnh nhân ngoại trú của cô ấy cho thấy cô ấy đã trải qua một cuộc kiểm tra về tăng áp động mạch phổi một năm trước khi xuất hiện, khi siêu âm tim được thực hiện để đánh giá tình trạng phù chi dưới đang trở nên xấu hơn cho thấy áp lực tâm thu động mạch phổi (PASP) là 55 mmHg và giãn thất phải. Sau đó, cô đã được chụp V/Q, kết quả âm tính với bệnh huyết khối tắc mạch mãn tính. Xét nghiệm huyết thanh học tự miễn dịch cho kết quả âm tính. Sau khi dùng lợi tiểu, thông tim phải ở trạng thái đẳng thể tích được ghi lại là: áp lực tâm nhĩ phải trung bình (mRAP) là 14 mmHg, áp lực động mạch phổi (tâm thu / tâm trương / trung bình) 65/22/32 mmHg, áp lực mao mạch phổi bít 15 mmHg, và cung lượng tim / chỉ số tim theo Fick là 4,2 Lmin/1,8 L/phút /m2. Tăng áp động mạch phổi của bệnh nhân được đánh giá chủ yếu thuộc Nhóm 3, liên quan đến bệnh phổi mãn tính và giảm oxy máu và các nỗ lực tập trung vào việc tối ưu hóa các tình trạng bệnh nền đi kèm. Huyết động cơ bản của cô ấy rất hữu ích trong việc thiết lập mRAP hoặc áp lực đổ đầy bên phải của cô ấy khi được tăng lên. Điều này đưa ra một mục tiêu cho hồi sức, cụ thể là CVP> 14 mmHg. Với việc bổ sung thở máy áp lực dương, tăng hậu tải thất phải, áp lực đổ đầy mục tiêu 16–18 mmHg sẽ là mục tiêu ban đầu thích hợp, mặc dù vẫn cần theo dõi nhiều điểm cắt cuối của tưới máu.
Nguyên Tắc Điều Trị
Chẩn Đoán
Bệnh nhân này có biểu hiện lâm sàng và siêu âm tim bằng chứng rối loạn chức năng thất phải, với tiền sử bệnh nhân và CTPA âm tính có thể là khởi phát cấp tính trên nền mạn tính. Xác định nguyên nhân của suy RV, cụ thể là liệu đó là kết quả của bệnh mạch máu phổi đã hình thành và thứ phát sau các trạng thái bệnh đồng mắc hay là kết quả của sự gia tăng cấp tính của hậu quả RV so với thiếu máu cục bộ RV là một bước quan trọng đối với những bệnh nhân nhập ICU với bằng chứng về Rối loạn chức năng RV (xem Hình 32.2). Một điều quan trọng nữa, mặc dù thường khó, là phân biệt quá tải áp lực với quá tải thể tích. Nếu siêu âm tim và hình ảnh CT cho thấy nguyên nhân là do thuyên tắc phổi cấp tính, thì việc giảm bớt sự gia tăng áp lực / hậu tải do PE gây ra là phương pháp điều trị đầu tiên và quan trọng nhất. Nếu xác định được là do thiếu máu cục bộ RV, thuật toán điều trị cũng chuyển sang chiến lược tái tưới máu. Trong các tình huống mà suy RV cấp tính trên nền mạn tính như trường hợp của bệnh nhân này, các điều kiện gây ra suy RV mạn tính không thể đảo ngược dễ dàng và các lựa chọn xử trí bị giới hạn trong việc tối ưu hóa chức năng RV.
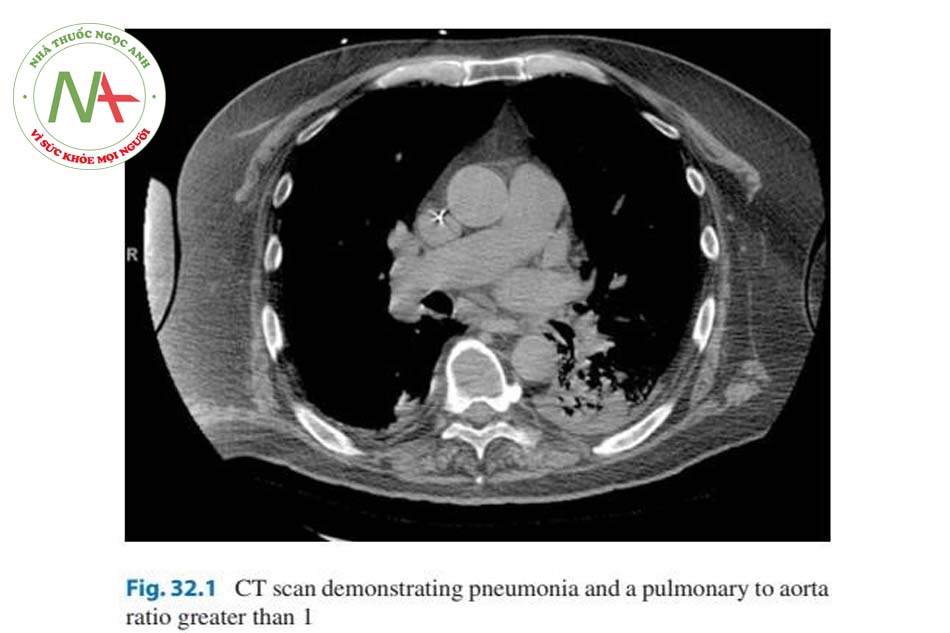
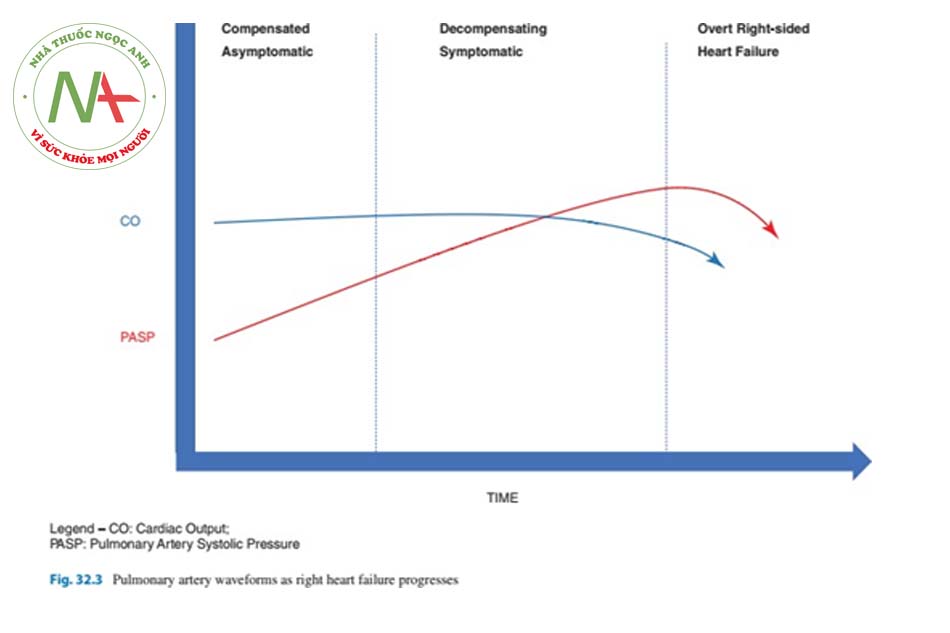
Để tối ưu hóa chức năng RV, trước tiên cần đánh giá chính xác áp lực đổ đầy và huyết động nền. Lợi ích của việc theo dõi xâm lấn cho mục đích này đang gây tranh cãi và sẽ được giải quyết dưới đây. Ngoài siêu âm tim tại giường do bác sĩ chuyên khoa thực hiện [2], đánh giá chính thức bằng siêu âm tim qua lồng ngực (TTE) cung cấp thêm lợi ích [3]. Ngoài việc đánh giá áp lực đổ đầy, TTE có thể góp phần định lượng mức độ đóng góp của rối loạn chức năng LV và bệnh van tim. Các ước tính về PASP trên TTE không cho thấy mức độ nghiêm trọng của rối loạn chức năng vì PASP giảm cùng với giảm cung lượng tim và tốt nhất là sự chú ý của các đại diện khác về mức độ nghiêm trọng (Hình 32.3). Chức năng tâm thu RV có thể được ước tính thông qua TAPSE —bằng cách đo sự dịch chuyển tâm thu của vòng van 3 lá từ gốc lên đỉnh [4]. Điều này đã được chứng minh là tương quan tốt với phân suất tống máu RV và giá trị dưới 1,8 cm cho thấy chỉ số phân suất tống máu RV thấp với độ nhạy cao, mặc dù lợi ích trong các cài đặt cấp tính không được xác thực rõ ràng [5]. Ngoài TAPSE thấp, các chỉ số tiên lượng xấu trong tăng áp động mạch phổi là lớn tâm nhĩ phải, tràn dịch màng ngoài tim [6], và lệch vách ngăn, nhưng điều này không được nghiên cứu kỹ ở những bệnh nhân nặng [7]. Mặc dù các ước tính TTE của PASP thường tương quan với các phép đo xâm lấn, tần suất sai lệch tăng ở bệnh nhân bệnh phổi mãn tính [8] và thông khí áp lực dương tương tự có thể góp phần đánh giá áp lực không chính xác. CTPA, mặc dù thường được thiết lập để loại trừ các nguyên nhân khác của suy hô hấp, có thể gợi ý sự hiện diện của rối loạn chức năng thất phải. Tỷ lệ giữa động mạch phổi chính và đường kính động mạch chủ lớn hơn 1 tương quan với tăng áp lực động mạch phổi nói chung (Hình 32.1) [9]. Ngoài ra, động mạch phổi có đường kính lớn hơn 2,9 cm có độ đặc hiệu cao đối với sự hiện diện của PH [9]. Các dấu hiệu hình ảnh khác bao gồm tăng độ dày thành tâm thất phải (> 4 mm), giãn thất phải được xác định là tỷ lệ đường kính thất phải- thất trái hơn 1: 1 ở mức giữa thất trên hình ảnh axial, giãn tĩnh mạch chủ dưới và tĩnh mạch gan; và tràn dịch màng ngoài tim [10, 11].
Theo Dõi Tưới Máu Cơ Quan Đích
Theo dõi các điểm cắt cuối của quá trình tưới máu ở bệnh nhân suy RV là rất quan trọng, vì tăng toan máu do giảm tưới máu và tăng lactate có thể làm trầm trọng thêm tình trạng co mạch giảm oxy ở giường mao mạch phổi, do đó làm tăng hậu tải [12]. Điều đó nói rằng, việc theo dõi những bệnh nhân này có thể được thực hiện bằng các phương thức được sử dụng để chăm sóc bất kỳ bệnh nhân nặng nào. Một catheter tĩnh mạch trung tâm cho phép đo nối tiếp ScvO2 và CVP là công cụ có giá trị. Bằng cách đánh giá chính xác ScvO2 và theo dõi các giá trị thấp hơn 70%, ScvO2 có thể vừa là một chỉ dấu về giảm cung lượng tim vừa cung cấp một thước đo áp lực đổ đầy hiện tại. Tiếp cận tĩnh mạch trung tâm chủ trên được ưu tiên cho điều này, vì nó được cho là đại diện đáng tin cậy hơn của ScvO2 nếu vị trí tốt [13]. Tương tự, lactate huyết thanh và cung lượng nước tiểu vẫn là những chỉ số quan trọng của sự tưới máu mô.
Siêu âm point-of-care cũng có thể hữu ích, cả để đánh giá tình trạng giảm thể tích cũng như xác định thời điểm tối ưu để giảm tải RV [14]. Ví dụ, nếu TTE cho thấy sự giãn nở RV và sự ảnh hưởng khi làm đầy LV, điều này cho thấy có thể cần giảm tiền tải thông qua lợi tiểu. Tuy nhiên, với tình trạng giảm thể tích tuần hoàn, tĩnh mạch chủ dưới có thể không xẹp, vì quá tải áp lực có thể chiếm ưu thế, ngay cả khi có thể tích nội mạch thấp.
Sự thay đổi biến thiên áp lực mạch (PPV) và sự thay đổi biến thiên thể tích (SVV) là những phương thức được thiết lập tốt trong ICU, tuy nhiên, công dụng trong tăng áp động mạch phổi không được xác định rõ ràng [15]. Các nghiên cứu nhỏ đã chứng minh rằng PPV trên thực tế không dự đoán được sự gia tăng thể tích nhát bóp ở bệnh nhân tăng áp phổi [16, 17]. Điều này có thể xảy ra bởi vì trong tăng áp phổi, PPV và SVV có liên quan đến sự gia tăng hậu tải RV trong hô hấp hơn là giảm tiền tải RV, và do đó không chỉ ra khả năng đáp ứng dịch một cách đáng tin cậy. Về mặt khái niệm, việc thiếu đáp ứng với thử thách dịch trong việc bối cảnh của PPV hoặc SVV cao có thể thực sự là một dấu hiệu của rối loạn chức năng RV.
Tối Ưu Hóa Áp Lực Đổ Đầy Bên Phải
CVP là một đại diện đáng tin cậy của áp lực tâm nhĩ phải [18]. Một cách tối ưu, CVP được đo ở giai đoạn cuối kỳ thở ra, khi áp lực màng phổi trung tính thực và ảnh hưởng hô hấp lên hệ mạch phổi trung tâm được giảm thiểu [18]. Bệnh nhân rối loạn chức năng RV còn bù mạn tính thường có CVP cao hơn mức nền và có xu hướng phụ thuộc vào tiền tải bên phải cao hơn. Mặc dù có sự khác biệt đáng kể không chỉ giữa các bệnh nhân và ở các trạng thái khác nhau của hậu tải, các mục tiêu cho tiền tải nên được nhắm mục tiêu để duy trì gia tăng áp lực đổ đầy vừa phải.
Mục tiêu ban đầu là 8-12 mmHg, với sự điều chỉnh để quan sát các thay thế cung lượng tim thấp hoặc giảm tưới máu là điều cần thận trọng. Các phép đo về huyết động học ban đầu, cho dù mRAP từ thông tim phải hoặc ước tính RAP từ TTE ở trạng thái ổn định, có thể hỗ trợ quản lý dịch.
Đảo Ngược Các Tình Trạng Làm Tăng Trương Lực Mạch Máu Phổi
Nhiều bệnh ảnh hưởng đến bệnh nhân trong phòng chăm sóc đặc biệt có thể làm trầm trọng thêm sức cản mạch phổi (PVR). Những tình trạng này phải được giải quyết tích cực trong bối cảnh suy RV cấp tính trên nền mạn tính vì chúng ảnh hưởng có hại đến RV bởi tăng hậu tải. Có lẽ liên quan phổ biến nhất là co mạch phổi do thiếu oxy xảy ra như một phản ứng với giảm độ bão hòa oxy máu [19]. Mặc dù sự co mạch rõ rệt nhất trong bối cảnh sức căng oxy phế nang thấp, nó cũng bị ảnh hưởng bởi tình trạng giảm oxy máu ở giường động mạch phổi và phế quản. Theo dõi chăm sóc đặc biệt chuẩn đánh giá đầy đủ oxy hóa máu toàn thân, nhưng oxy hóa động mạch phổi khó đánh giá hơn nếu không có thiết bị theo dõi xâm lấn. Đo ScvO2 có thể là một đại diện hữu ích. Các tình huống làm xấu đi phản ứng co mạch và PVR bao gồm tăng CO2 máu và tăng acid máu (toan hóa máu), và cần phải cố gắng tránh từng tình huống [20, 21]. Điều này khó xảy ra khi bệnh nhân tiến triển đến ARDS và tiêu chuẩn chăm sóc sẽ yêu cầu thông khí thể tích lưu thông thấp và tăng CO2 máu cho phép. Tình huống độc đáo này sẽ được trình bày chi tiết dưới đây.
Chiến Lược Thông Khí
Nói chung, khi đối mặt với rối loạn chức năng RV, ưu tiên chú ý tránh tiếp xúc với tình trạng giảm oxy máu chủ yếu và thứ hai là tăng CO2 và sau đó là nhiễm toan [22]. Do thể tích phổi cao và áp lực căng phồng kèm theo có thể làm trầm trọng thêm hậu tải RV, nên thông khí gần dung tích cặn chức năng (functional residual capacity) được ưu tiên [23, 24]. Khi cân nhắc phương pháp hỗ trợ hô hấp không xâm lấn cho suy hô hấp giảm oxy máu, sử dụng HFNC nên được coi là một giải pháp thay thế để tránh các phương thức thông khí không xâm lấn và xâm lấn sẽ làm trầm trọng thêm hậu tải RV [25].
Đánh Giá Sự Hiện Diện Của PFO Hoặc Shunt Khác
Tình trạng giảm oxy máu trở nên tồi tệ hơn khi mức độ PEEP tăng lên, nên thực hiện một nghiên cứu chuyên dụng để xác định liệu có PFO hay không. Ngoài ra, kiến thức về sự hiện diện của PFO đã có từ trước sẽ rất quan trọng để đánh giá xem liệu shunt có phải là mới hay không và có thể là hậu quả lâm sàng hay không. Các nghiên cứu khám nghiệm tử thi cho thấy hơn 30% dân số có PFO [26] và trong
bối cảnh rối loạn chức năng thất phải và tăng hậu tải có thể tăng chuyển shunt từ phải sang trái mặc dù không rõ liệu sự hiện diện của PFO trong ARDS có liên quan đến kết quả xấu hơn hay không [27, 28].
Chăm Sóc Hỗ Trợ
Kháng sinh sớm, phổ rộng, tuân thủ để chứng minh chiến lược thở máy để giảm thiểu nguy cơ các biến cố và biến chứng liên quan đến máy thở có tầm quan trọng ngang nhau ở bệnh nhân rối loạn chức năng RV. Ngoài ra, việc tuân thủ theo phác đồ ABCDEF để đảm bảo bệnh nhân được cai máy kịp thời khỏi sự hỗ trợ của máy thở là điều cần thiết [29].
Đường Viền Bằng Chứng
Một số khía cạnh của xử trí ở bệnh nhân suy RV cấp tính mất bù vẫn chưa có sự thống nhất khi đối mặt với các thử nghiệm lâm sàng hiện có. Có những lợi ích lý thuyết đối với các lựa chọn điều trị nhất định và các mô hình động vật hỗ trợ cơ sở lý luận sinh lý bệnh đằng sau những lựa chọn này.
Sử dụng một số phương pháp khác
Sử Dụng Catheter Động Mạch Phổi Trong Trường Hợp Suy RV Mất Bù
Khi cần đo huyết động phổi đáng tin cậy, catheter động mạch phổi (PAC) cung cấp thông tin có giá trị về cung lượng tim, áp lực động mạch phổi và áp lực đổ đầy. Mặc dù việc sử dụng PAC thường quy chưa được nghiên cứu kỹ lưỡng trong việc xử trí suy RV tại khoa chăm sóc đặc biệt, nhưng việc đo huyết động học nối tiếp có thể gia tăng giá trị, đặc biệt trong những trường hợp phức tạp [24]. Hơn nữa, một thử nghiệm ngẫu nhiên đã không chứng minh được tác hại của việc sử dụng PAC và có thể mang lại lợi ích cho các nhóm bệnh nhân cụ thể [30]. Ví dụ, trong các tình huống mà chức năng RV rất thay đổi và phụ thuộc vào những thay đổi nhỏ về thể tích hoặc tiền tải, thì việc đo cung lượng tim nối tiếp khi hồi sức dịch được thực hiện có thể rất quan trọng. Nếu bệnh nhân tiến triển đến yêu cầu hỗ trợ tăng co bóp, PAC có thể có giá trị trong việc chuẩn độ tác dụng. Do sự phức tạp và nguy cơ biến chứng, chẳng hạn như vỡ động mạch phổi, nên đặt PAC tại các trung tâm với sự tư vấn của chuyên gia [31].
Lựa Chọn Thuốc Vận Mạch
Bệnh nhân bị rối loạn chức năng RV mạn tính thường chịu dựng nhiễm trùng kém, vì sự giãn mạch toàn thân và suy giảm tiền tải đã làm tổn thương chức năng RV [32]. Do đó, ngay cả khi quản lý dịch thích hợp và tối ưu hóa áp lực đổ đầy, chúng có thể tiến triển thành shock và cần hỗ trợ vận mạch. Không có thuốc vận
mạch lý tưởng, vì không có thuốc nào làm tăng áp lực hệ thống và co bóp RV mà không làm tăng PVR [18]. Tuy nhiên, norepinephrine được ưu tiên cho những bệnh nhân bị rối loạn chức năng RV, những BN cần sự hỗ trợ của vận mạch [33–35]. Norepinephrine có tác dụng chủ yếu là α1, với kích thích thụ thể β1 hạn chế. Trong một nghiên cứu nhỏ trên bệnh nhân nhiễm trùng huyết có suy tim phải, việc sử dụng norepinephrine có liên quan đến việc cải thiện cung cấp oxy cho cơ tim RV [33]. Phenylephrine không được ưa chuộng vì nó có thể gây ra nhịp tim chậm theo phản xạ, điều này đặc biệt gây phiền phức cho những bệnh nhân mà nhịp tim nhanh có thể là phương tiện duy nhất của họ để tăng cung lượng tim, khi thể tích nhát bóp tương đối cố định [36, 37]. Epinephrine là một chất chủ vận thụ thể α / β hỗn hợp có thể gây co mạch và tăng co bóp [38]. Vasopressin ở liều cao gây co mạch phổi và động mạch vành [39]. Nói chung, norepinephrine là một lựa chọn hợp lý trong những tình huống lâm sàng khó khăn này.
Sử Dụng Có Chọn Lọc Các Thuốc Tăng Co Bóp Cơ Tim
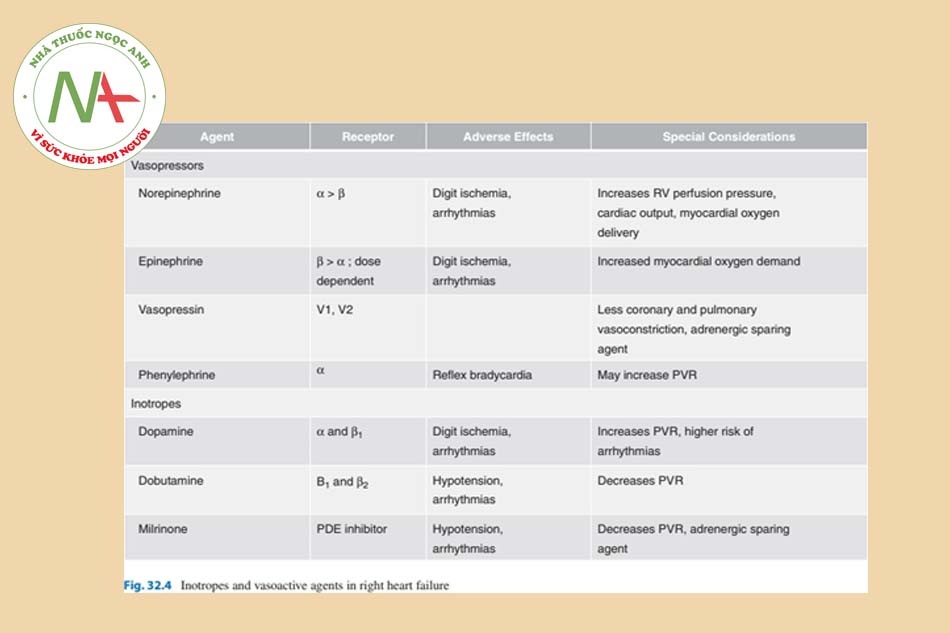
Các thuốc tăng co bóp cơ tim chỉ nên được xem xét khi có bằng chứng rõ ràng về sự tưới máu mô không đầy đủ mặc dù đã tối ưu hóa tình trạng thể tích, tiền tải và hậu tải. Một tác dụng phụ quan trọng của thuốc tăng co bóp cơ tim là tỷ lệ rối loạn nhịp nhanh. Dopamine liều thấp là một lựa chọn hợp lý để cải thiện cung lượng tim mà không làm tăng PVR ở bệnh nhân suy RV [40]. Dobutamine hoạt động thông qua thụ thể β1, nhưng có thể gây giãn mạch do tác dụng của β2 và do đó, nên tránh dùng liều cao hơn [41]. Milrinone thường là tác nhân được lựa chọn, vì nó là thuốc duy nhất không phải adrenergic, và có thể cải thiện tình trạng tăng co bóp cơ tim trong khi thúc đẩy giãn mạch động mạch phổi [42]. Xem Hình 32.4 để biết tác dụng của thuốc vận mạch và thuốc tăng co bóp cơ tim trong tăng áp phổi [43].
Sử Dụng Thuốc Giãn Mạch Phổi Có Chọn Lọc
Có những tình huống mà bệnh nhân đã đáp ứng các tiêu chí về tiền tải, tình trạng thể tích và oxy hóa máu nhưng không có sự cải thiện đáng kể trong chức năng RV. Mặc dù thuốc giãn mạch là một lựa chọn hấp dẫn, nhưng điều quan trọng cần nhớ là không có thuốc giãn mạch phổi nào được chấp thuận để điều trị suy RV ở bệnh nhân nặng [18]. Trong trường hợp bệnh phổi liên quan, việc dùng thuốc có thể làm trầm trọng thêm sự trao đổi khí bằng cách làm giảm tình trạng co mạch phổi do thiếu oxy và làm suy giảm V/Q matching ( thông khí/ tưới máu). Trong bối cảnh bệnh tim trái, dòng tăng thể tích được thực hiện thông qua giãn mạch phổi có thể được LV dung nạp kém và kết quả suy hô hấp giảm oxy máu trở nên tồi tệ hơn [44].
Mặc dù có những rủi ro cố hữu, nhưng đôi khi cố gắng giảm hậu tải RV là lựa chọn tốt nhất. Có sự khác nhau về rủi ro của mỗi thuốc làm giãn mạch. Oxit nitric dạng hít (iNO) là một chất giãn mạch mạnh ở phổi với thời gian bán hủy cực kỳ ngắn, làm cho nó trở thành một lựa chọn hấp dẫn. Quan trọng là, vì nó ưu tiên ảnh hưởng đến các vùng phổi được thông khí tốt, nó có thể cải thiện quá trình oxy hóa bằng cách giảm tỉ lệ shunt. Có bằng chứng rằng iNO cải thiện chức năng RV và độ bão hòa oxy máu tĩnh mạch trộn ở bệnh nhân suy RV cấp tính, mặc dù một lần nữa rất khó để suy ra cấp tính trên nền suy RV mạn tính [45]. Mặc dù không có bằng chứng cho thấy các chất tương tự prostacyclin cải thiện tỷ lệ tử vong trong bệnh nặng, nhưng có thể cải thiện quá trình oxy hóa với ít tác dụng phụ [46].
Các chất ức chế phosphodiesterase 5 (PDE5) làm giảm PVR và có thể cải thiện khả năng co bóp của RV, nhưng ít biết về việc sử dụng chúng trong những trường hợp bệnh nặng. Các tác nhân này làm tăng giãn mạch phổi thông qua con đường nitric oxide. Ngược lại với các thuốc dạng hít, thuốc ức chế PDE5 có thể gây hạ huyết áp toàn thân và phải được sử dụng thận trọng ở những bệnh nhân huyết động không ổn định [47]. Điều này kết hợp với thời gian bán hủy dài hơn của chúng làm cho việc sử dụng chúng đặc biệt phù hợp nhất cho bác sĩ chuyên khoa tăng áp phổi; điều này cũng đúng khi xem xét việc sử dụng bất kỳ tác nhân nào điều trị tăng áp phổi ở bệnh nhân nặng.
Chiến Lược Thông Khí Khi Đối Mặt Với ARDS
Các nguyên tắc xung quanh việc quản lý máy thở của những bệnh nhân này bị nhầm lẫn khi đối mặt với ARDS. Tình trạng thiếu oxy cấp tính như là một nguyên nhân gây co mạch phổi được mô tả rõ ràng và trở nên tồi tệ hơn do nhiều yếu tố, bao gồm cả nhiễm toan và tăng CO2 máu [48]. Bằng chứng về lợi ích cho chiến lược thể tích khí lưu thông thấp là đúng đắn, và cần được thực hiện theo cách để tránh tăng CO2 cho phép, điều này sẽ làm trầm trọng thêm tình trạng co mạch phổi. Đơn giản hơn có lẽ là khuyến cáo rằng trong tình trạng giảm oxy máu kháng trị, nên tránh sử dụng chiến lược PEEP cao. Đầu tiên, PEEP cao dẫn đến giãn RV và giảm cung lượng tim trong ARDS nặng. Thứ hai, vì nhiều bệnh nhân có PFO ẩn giấu, trong trường hợp rối loạn chức năng RV mạn tính biểu hiện tạo shunt từ phải sang trái, mức PEEP ngày càng tăng có thể làm trầm trọng thêm tình trạng shunt [26]. Do đó nên tránh cả xẹp phổi và thông khí ở thể tích phổi cao ở những bệnh nhân có rối loạn chức năng RV vì cả hai đều làm trầm trọng thêm hậu quả RV. Thông khí nằm sấp cũng có thể làm giảm áp lực bình nguyên và đủ pCO2 để cải thiện tình trạng suy RV cấp, nhưng bằng chứng còn hạn chế [49, 50].
Oxy Hóa Qua Màng Ngoài Cơ Thể (ECMO)
Bệnh nhân suy RV kháng trị có thể được hưởng lợi từ sự hỗ trợ của ECMO như một cầu nối để cấy ghép. Tại các trung tâm có chuyên môn về phương thức hỗ trợ này, quyết định tiến hành phụ thuộc vào việc liệu bệnh nhân đã được tối ưu hóa
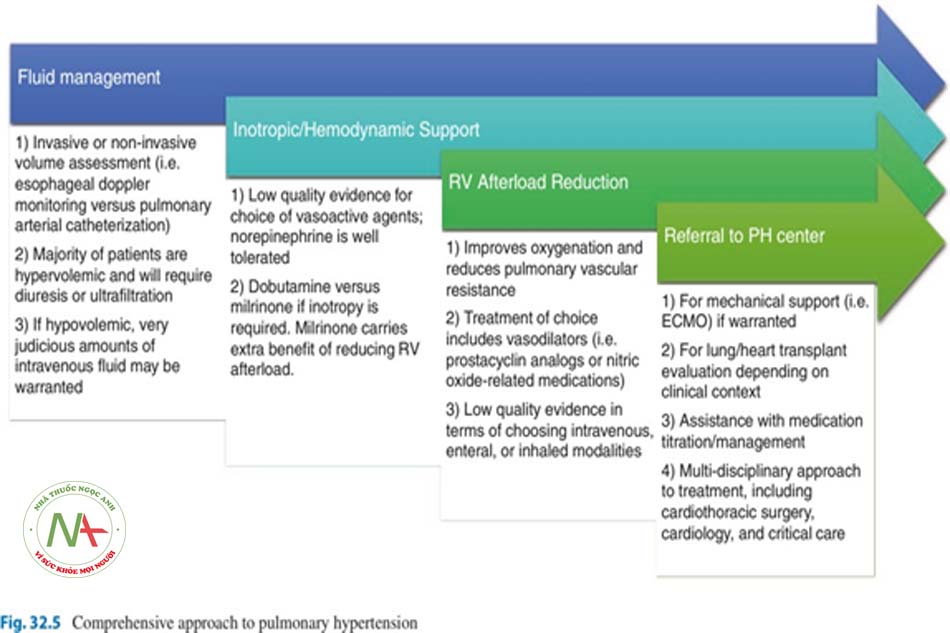
với điều trị y khoa hay chưa và liệu bệnh nhân có phải là ứng cử viên hợp lý để ghép phổi hoặc tim phổi hay không. Để cung cấp hỗ trợ huyết động và thông khí, ECMO động mạch tĩnh mạch được ưu tiên [52]. Hình 32.5 nêu bật cách tiếp cận từng bước để điều trị chức năng tim phải mất bù cấp tính ở nhóm bệnh nặng. Việc xem xét các liệu pháp tiên tiến nên được thực hiện tại các trung tâm có kinh nghiệm về ECMO và cấy ghép tạng.
Xem thêm: Chuẩn bị trước phẫu thuật và chăm sóc sau phẫu thuật tim bẩm sinh
Tài Liệu Tham Khảo:
- Murray MJ, Cowen J, DeBlock H, Erstad B, Gray AW, Tescher AN, et al. Clinical practice guidelines for sustained neuromuscular blockade in the adult critically ill patient. Crit Care 2002;30(1):142–56.
- Beaulieu Y. Bedside echocardiography in the assessment of the critically ill. Crit Care Med. 2007;35(5 Suppl):S235–49.
- Romero-Bermejo FJ, Ruiz-Bailen M, Guerrero-De-Mier M, LopezAlvaro J. Echocardiographic hemodynamic monitoring in the critically ill patient. Curr Cardiol Rev. 2011;7(3):146–56.
- Sato T, Tsujino I, Ohira H, Oyama- Manabe N, Yamada A, Ito YM, et al. Validation study on the accuracy of echocardiographic measurements of right ventricular systolic function in pulmonary hypertension. J Am Soc Echocardiogr. 2012;25(3):280–6.
- Forfia PR, Fisher MR, Mathai SC, Housten-Harris T, Hemnes AR, Borlaug BA, et al. Tricuspid annular displacement predicts survival in pulmonary hypertension. Am J Respir Crit Care Med. 2006;174(9):1034–41.
- Batal O, Dardari Z, Costabile C, Gorcsan J, Arena VC, Mathier Prognostic value of pericardial effusion on serial echocardiograms in pulmonary arterial hypertension.Echocardiography. 2015;32(10):1471–6.
- Raymond RJ, Hinderliter AL, Willis PW, Ralph D, Caldwell EJ, Williams W, et al. Echocardiographic predictors of adverse outcomes in primary pulmonary hypertension. J Am Coll 2002;39(7):1214–9.
- Arcasoy SM, Christie JD, Ferrari VA, Sutton MSJ, Zisman DA, Blumenthal NP, et Echocardiographic assessment of pulmonary hypertension in patients with advanced lung disease. Am J Respir Crit Care Med. 2003;167(5):735–40.
- Corson N, Armato SG, Labby ZE, Straus C, Starkey A, GombergMaitland M. CT-based pulmonary artery measurements for the assessment of pulmonary hypertension. Acad Radiol. 2014;21(4):523–30.
- Frazier AA, Burke AP. The imaging of pulmonary hypertension. Semin Ultrasound CT 2012;33(6):535–51.
- Tan RT, Kuzo R, Goodman LR, Siegel R, Haasler GB, Presberg KW. Utility of CT scan evaluation for predicting pulmonary hypertension in patients with parenchymal lung disease. Medical College of Wisconsin Lung Transplant Group. Chest. 1998;113(5):1250–6.
- Rudolph AM, Yuan S. Response of the pulmonary vasculatureto hypoxia and H+ ion concentration changes. J Clin Invest. 1966;45(3):399–411.
- Walley Use of central venous oxygen saturation to guide therapy. Am J Respir Crit Care Med. 2011;184(5):514–20.
- Beaulieu Y. Specific skill set and goals of focused echocardiography for critical care clinicians. Crit Care Med. 2007;35(5Suppl):S144–9.
- Pinsky MR. Functional haemodynamic monitoring. Curr Opin CritCare. 2014;20(3):288–93.
- Wyler von Ballmoos M, Takala J, Roeck M, Porta F, Tueller D, Ganter CC, et al. Pulse-pressure variation and hemodynamic response in patients with elevated pulmonary artery pressure: a clinical study. Crit Care. 2010;14(3):R111.
- Mahjoub Y, Pila C, Friggeri A, Zogheib E, Lobjoie E, Tinturier F, et al. Assessing fluid responsiveness in critically ill patients:false-positive pulse pressure variation is detected by Doppler echocardiographic evaluation of the right ventricle. Crit Care Med. 2009;37(9):2570–5.
- Ventetuolo CE, Klinger Management of acute right ventricular failure in the intensive care unit. Ann Am Thorac Soc. 2014;11(5):811–22.
- Dunham-Snary KJ, Wu D, Sykes EA, Thakrar A, Parlow LRG, Mewburn JD, et al. Hypoxic pulmonary vasoconstriction: from molecular mechanisms to medicine. Chest. 2017;151(1):181–92.
- Viitanen A, Salmenperä M, Heinonen J. Right ventricular response to hypercarbia aftercardiac surgery. Anesthesiology. 1990;73(3):393–400.
- Brimioulle S, Lejeune P, Vachiery JL, Leeman M, Melot C, Naeije
- Effects of acidosis and alkalosis on hypoxic pulmonary vasoconstriction in dogs. Am J Phys. 1990;258(2 Pt 2):H347–53.
- Viitanen A, Salmenperä M, Heinonen J, Hynynen M. Pulmonary vascular resistance before and after cardiopulmonary The effect of PaCO2. Chest. 1989;95(4):773–8.
- Dambrosio M, Fiore G, Brienza N, Cinnella G, Marucci M, Ranieri VM, et al. Right ventricular myocardial function in ARF patients. PEEP as a challenge for the right heart Intensive Care 1996;22(8):772–80.
- Hoeper MM, Granton Intensive care unit management of patients with severe pulmonary hypertension and right heart failure. Am J Respir Crit Care Med. 2011;184(10):111424.
- Roca O, Hernández G, Díaz- Lobato S, Carratalá JM, Gutiérrez RM, Masclans JR, et al. Current evidence for the effectiveness of heated and humidified high flow nasal cannula supportive therapy in adult patients with respiratory failure. Crit Care. 2016;20(1):109.
- Hagen PT, Scholz DG, Edwards WD. Incidence and size of patent foramen ovale during the first 10 decades of life: an autopsy study of 965 normal hearts. Mayo Clin Proc. 1984;59(1):17–20.
- Legras A, Caille A, Begot E, Lhéritier G, Lherm T, Mathonnet A, et al. Acute respiratory distress syndrome (ARDS)-associated acute cor pulmonale and patent foramen ovale: a multicenter noninvasive hemodynamic study. Crit2015;19:174.
- Lhéritier G, Legras A, Caille A, Lherm T, Mathonnet A, Frat J-P, et al. Prevalence and prognostic value of acute cor pulmonale and patent foramen ovale in ventilated patients with early acute respiratory distress syndrome: a multicenter study. Intensive Care 2013;39(10):1734–42.
- Pun BT, Balas MC, Barnes-Daly MA, Thompson JL, Aldrich JM, Barr J, et al. Caring for critically ill patients with the ABCDEF bundle: results of the ICU liberation collaborative in over 15,000 Crit Care Med. 2019;47(1):3– 14.
- Harvey S, Harrison DA, Singer M, Ashcroft J, Jones CM, Elbourne D, et al. Assessment of the clinical effectiveness of pulmonary artery catheters in management of patients in intensive care (PAC-Man): a randomised controlled trial. Lancet. 2005;366(9484):472–7.
- Hadian M, Pinsky MR. Evidence- based review of the use of the pulmonary artery catheter: impact data and Crit Care. 2006;10(Suppl 3):S8.
- Chan CM, Klinger JR. The right ventricle in sepsis. Clin Chest 2008;29(4):661–76. ix
- Schreuder WO, Schneider AJ, Groeneveld AB, Thijs Effect of dopamine vs norepinephrine on hemodynamics in septic shock. Emphasis on right ventricular performance. Chest. 1989;95(6):1282–8.
- Martin C, Perrin G, Saux P, Papazian L, Gouin F. Effects of norepinephrine on right ventricular function in septic shock patients. Intensive Care 1994;20(6):444–7.
- Kerbaul F, Rondelet B, Motte S,Fesler P, Hubloue I, Ewalenko P, et al. Effects of norepinephrine and dobutamine on pressure load- induced right ventricular failure. Crit Care Med.2004;32(4):1035–40.
- Rich S, Gubin S, Hart K. The effects of phenylephrine on right ventricular performance in patients with pulmonary hypertension. 1990;98(5):1102–6.
- Kwak YL, Lee CS, Park YH, Hong YW. The effect of phenylephrine and norepinephrine in patients with chronic pulmonary hypertension∗. 2002;57(1):9–14.
- Le Tulzo Y, Seguin P, Gacouin A, Camus C, Suprin E, Jouannic I, et al. Effects of epinephrine on right ventricular function in patients with severe septic shock and right ventricular failure: a preliminary descriptive study. Intensive Care 1997;23(6):664–70.
- Leather HA, Segers P, Berends N, Vandermeersch E, Wouters Effects of vasopressin on right ventricular function in an experimental model of acute pulmonary hypertension. Crit Care Med.2002;30(11):2548–52.
- Holloway EL, Polumbo RA, Harrison DC. Acute circulatory effects of dopamine in patients with pulmonary hypertension. Br Heart J. 1975;37(5):482–5.
- Acosta F, Sansano T, Palenciano CG, Falcon L, Domenech P, Robles R, et al. Effects of dobutamine on right ventricular function and pulmonary circulation in pulmonary hypertension during liver transplantation. Transplant Proc. 2005;37(9):3869–70.
- Van Trigt P. Milrinone improves pulmonary hemodynamics and right ventricular function in chronic pulmonary hypertension. Ann Thorac Surg.1997;63(3):814–21.
- Jentzer JC, Mathier Pulmonary hypertension in the intensive care unit. J Intensive Care Med. 2016;31(6):369–85.
- Vachiéry J-L, Adir Y, Barberà JA, Champion H, Coghlan JG, Cottin V, et Pulmonary hypertension due to left heart diseases. J Am Coll Cardiol. 2013;62(25 Suppl):D100–8.
- Bhorade S, Christenson J, O’connor M, Lavoie A, Pohlman A, Hall
- Response to inhaled nitric oxide in patients with acute right heart syndrome. Am J Respir Crit Care Med. 1999;159(2):571–9.
- Afshari A, Brok J, Møller AM, Wetterslev J. Aerosolized prostacyclin for acute lung injury (ALI) and acute respiratory distress syndrome (ARDS). Cochrane Database Syst 2010;8:CD007733.
- Vachiery J-L, Huez S, Gillies H, Layton G, Hayashi N, Gao X, et al. Safety, tolerability and pharmacokinetics of an intravenous bolus of sildenafil in patients with pulmonary arterial hypertension. Br J Clin Pharmacol. 2011;71(2):289–92.
- Acute Respiratory Distress Syndrome Network, Brower RG, Matthay MA, Morris A, Schoenfeld D, Thompson BT, et Ventilation with lower tidal volumes as compared with traditional tidal volumes for acute lung injury and the acute respiratory distress syndrome. N Engl J Med.
- Repessé X, Charron C, Vieillard- Baron A. Acute cor pulmonale in ARDS: rationale for protecting the right Chest. 2015;147(1):259–65.
- Jozwiak M, Teboul J-L, Anguel N, Persichini R, Silva S, Chemla D, et al. Beneficial hemodynamic effects of prone positioning in patients with acute respiratory distress syndrome. Am J Respir Crit Care Med. 2013;188(12):1428–33.
- Varpula T, Valta P, Niemi R, Takkunen O, Hynynen M, Pettilä Airway pressure release ventilation as a primary ventilatory mode in acute respiratory distress syndrome. Acta Anaesthesiol Scand. 2004;48(6):722–31.
- Olsson KM, Simon A, Strueber M, Hadem J, Wiesner O, Gottlieb J, et al. Extracorporeal membrane oxygenation in nonintubated patients as bridge to lung Am J Transplant. 2010;10(9):2173–8.