Bài viết “ĐÁNH GIÁ CHỨC NĂNG PHỔI BẰNG HÔ HẤP KÝ” tải pdf Tại đây.
Biên dịch: TS.BS. CAO THỊ MỸ THÚY, TS.BS. NGUYỄN VĂN THÀNH.
ĐẶT VẤN ĐỀ
Đo chức năng phổi bằng hô hấp ký (spirometry) là phương pháp đánh giá thể tích, lưu lượng (thể tích/thời gian) khí thở trong một lần thở (hít vào và thở ra) tối đa. Đây là một trong các phương pháp đánh giá chức năng phổi và là phương pháp có tính ứng dụng nhất trong thực hành chuyên khoa hô hấp.
CHỈ ĐỊNH VÀ CHỐNG CHỈ ĐỊNH HÔ HẤP KÝ
Chỉ định
Hô hấp ký được thực hiện để đánh giá khách quan chức năng phổi của một cá nhân, có thể đo lường ảnh hưởng của một bệnh lên chức năng phổi, theo dõi quá trình diễn biến bệnh hay can thiệp điều trị, đánh giá nguy cơ trước phẫu thuật và tiên lượng trong nhiều bệnh phổi (bảng 30.1).
Bảng 30.1. Các chỉ định đối với hô hấp ký
Chẩn đoán
- Đánh giá các triệu chứng, dấu hiệu bất thường gợi ý hen, COPD.
- Đo lường ảnh hưởng của bệnh lên chức năng phổi.
- Tầm soát đối tượng có nguy cơ bệnh phổi.
- Đánh giá nguy cơ trước phẫu thuật.
- Đánh giá tiên lượng bệnh.
- Đánh giá tình trạng sức khỏe trước khi bắt đầu các chương trình hoạt động thể lực gắng sức nặng.
Theo dõi
- Đánh giá hiệu quả can thiệp điều trị.
- Mô tả quá trình bệnh ảnh hưởng chức năng phổi.
- Theo dõi đối tượng phơi nhiễm hô hấp với các tác nhân gây hại.
- Theo dõi các tác dụng phụ đối với các thuốc được biết có độc tính trên phổi.
Đánh giá tàn tật/suy yếu
- Đánh giá bệnh nhân như là một phần của chương trình phục hồi chức năng.
- Đánh giá nguy cơ như là một phần của đánh giá bảo hiểm.
- Giám định cho các đối tượng có yêu cầu pháp lý.
Sức khỏe cộng đồng
- Các khảo sát về dịch tễ học.
- Thiết lập các phương trình tham khảo.
- Nghiên cứu lâm sàng.
Chống chỉ định
Những tình trạng sau đây có thể gây nguy hiểm cho bệnh nhân hay ảnh hưởng đến kết quả hô hấp ký.
- Bệnh tim mạch không ổn định.
- Nhồi máu cơ tim gần đây.
- Phẫu thuật mắt, ngực, bụng gần đây.
- Tràn khí màng phổi.
- Phình động mạch chủ.
- Ho ra máu.
- Các tình trạng cấp tính như chóng mặt, viêm phổi.
=> Đọc thêm: MỘT SỐ CẬP NHẬT VÀ SETUP KHI SỬ DỤNG LÀM ẨM NHIỆT – HME – BỘ LỌC HÔ HẤP TRONG THÔNG KHÍ nhân tạo tại ICU – MỘT MINI REVIEW.
CÁC THÔNG SỐ THỂ TÍCH VÀ DUNG TÍCH CỦA PHỔI
Thuật ngữ: Thể tích (volume), dung tích (capacity, gồm ít nhất 2 thể tích cộng lại).
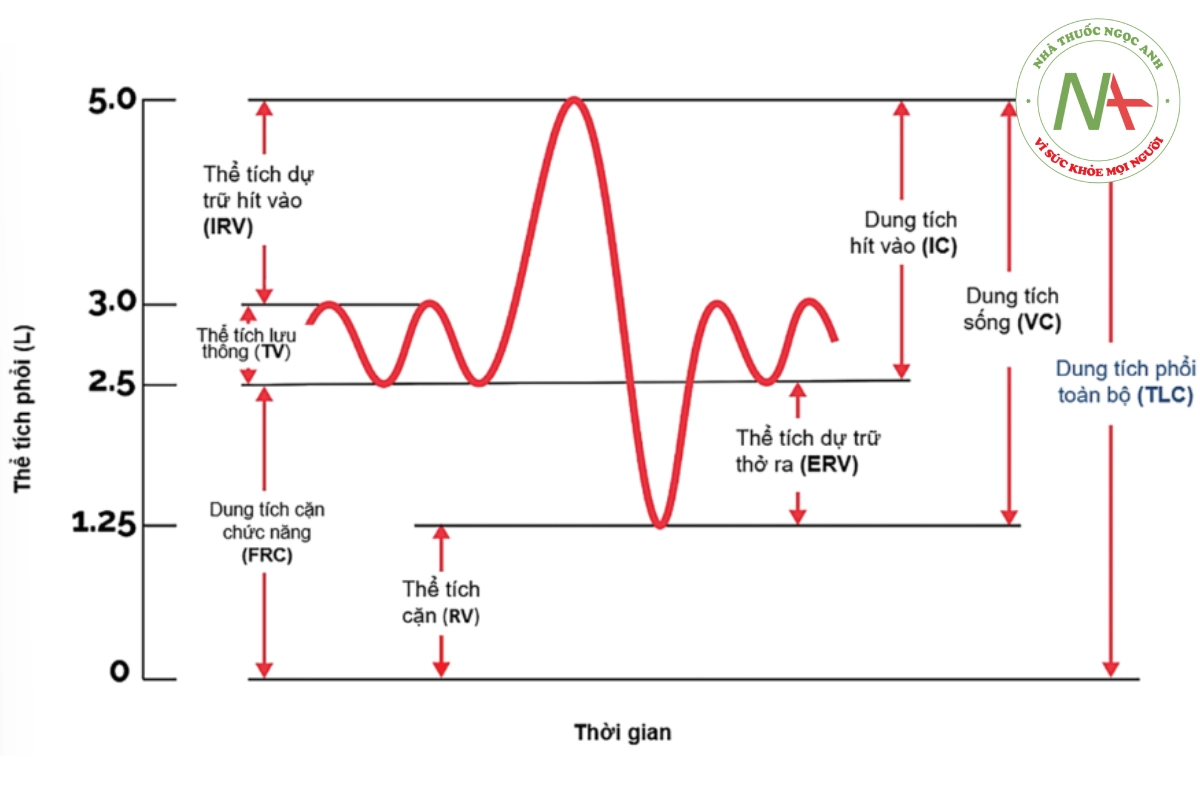
- Thể tích lưu thông (TV – Tidal volume): Là thể tích khí ra vào phổi trong một lần thở bình thường.
- Thể tích dự trữ hít vào (IRV – Inspiratory reserve volume): Là thể tích khí hít vào thêm, từ vị trí hít vào bình thường đến vị trí hít vào tối đa (không thể hít vào thêm được nữa).
- Thể tích dự trữ thở ra (ERV – Expiratory reserve volume): Là thể tích khí thở ra thêm, từ vị trí thở ra bình thường đến vị trí thở ra tối đa (không thể thở ra thêm được nữa).
- Thể tích khí cặn (RV – Residual volume): Là thể tích khí còn trong phổi sau khi đã thở ra tối đa. Thể tích này không đo được bằng hô hấp ký.
- Dung tích sống (VC – Vital capacity): Là thể tích khí tối đa huy động được trong một lần thở. Đây là thể tích khí huy động từ vị trí hít vào tối đa đến vị trí thở ra tối đa, có nghĩa là là tổng của 3 thể tích: VC = IRV + TV + ERV.
- Dung tích phổi toàn bộ (TLC – Total lung capacity): Là tổng toàn bộ các thể tích phổi: TLC = IRV + TV + ERV + RV (hay TLC = VC + RV). Do có thể tích cặn nên thông số này cũng không đo được bằng hô hấp ký.
- Dung tích cặn chức năng (FRC – Functional residual capacity): Là lượng khí còn trong phổi cuối thì thở ra bình thường: FRC = ERV + RV.
- Dung tích hít vào (IC – Inspiratory capacity): Là lượng khí hít vào tối đa sau khi thở ra bình thường: IC = TV + IRV.
Ý nghĩa của các thông số hô hấp ký
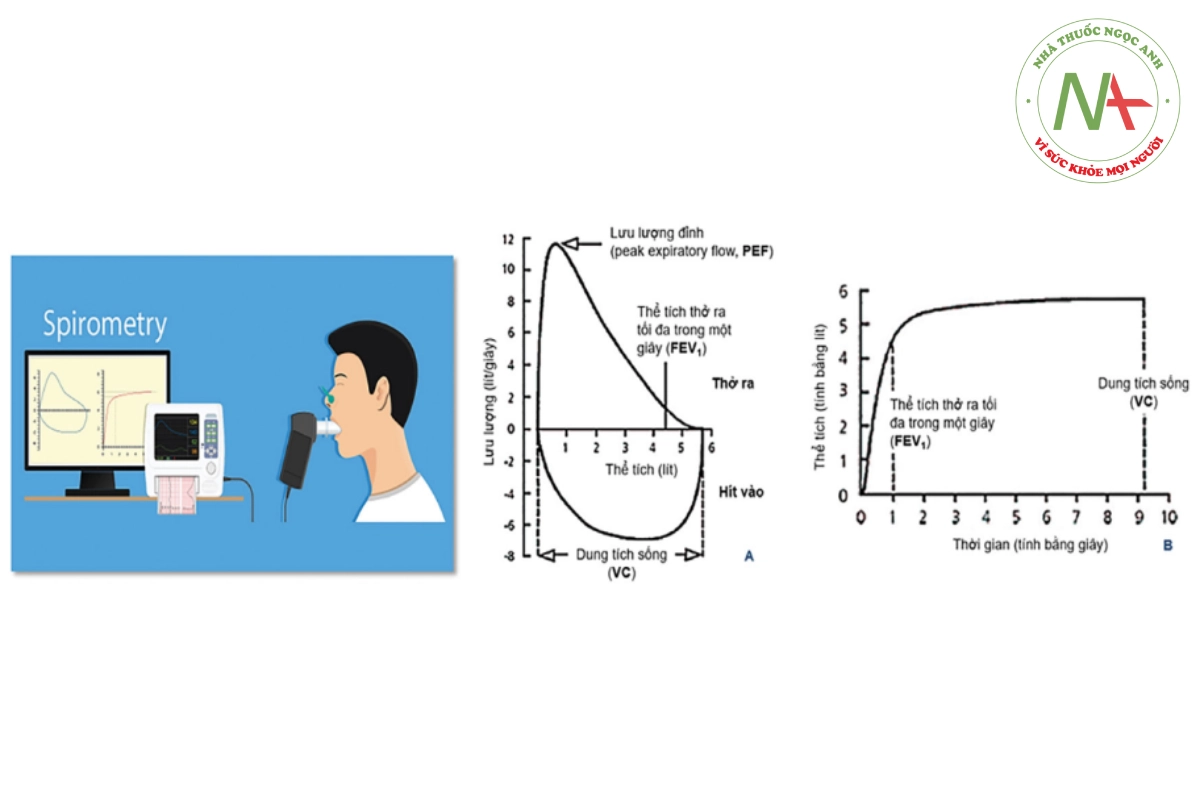
- Dung tích sống (VC – Vital capacity, L): Thể tích lớn nhất mà người ta có thể huy động được bằng cách thở ra hết sức sau khi đã hít vào hết sức. Đây là chỉ số quan trọng nhất trong các thể tích phổi. Thường dùng để xác định rối loạn thông khí kiểu hạn chế khi VC < 80% giá trị dự đoán (GTDĐ). Tuy nhiên dung tích phổi toàn bộ (TLC – Total Lung capacity) mới là thông số chính xác nhất để xác định kiểu rối loạn thông khí này.
- Dung tích sống gắng sức (FVC – Forced Vital Capacity, L): FVC đo như dung tích sống (VC) nhưng thở ra thật nhanh, thật mạnh và thật dài. Có thể dùng thay dung tích sống để rút gọn việc đo đạc, nhưng kết quả sẽ nhỏ hơn dung tích sống nếu bệnh nhân có tắc nghẽn đường dẫn khí.
- Thể tích thở ra gắng sức trong giây đầu (FEV1 – Forced expiratory volume during the first second, L/s): Thể tích khí thở ra trong giây đầu đo được trong lúc đo dung tích sống (VC) hay đo dung tích sống gắng sức (FVC). Đây là chỉ số quan trọng dùng để xác định rối loạn thông khí kiểu tắc nghẽn, phân loại mức độ tắc nghẽn và tiên lượng.
- Chỉ số Tiffeneau (FEV/VC) hoặc Chỉ số Gaensler (FEV/FVC): Là một chỉ số quan trọng cho phép xác định rối loạn thông khí kiểu tắc nghẽn nếu < 70%.
- Lưu lượng thở ra gắng sức trong khoảng 25 – 75% của dung tích sống gắng sức (FEF 2575% – Forced Expiratory Flow between 25% – 75% of the FVC), L/s): Được xem là chỉ số phát hiện sớm tình trạng tắc nghẽn ở đường dẫn khí nhỏ (< 2mm đường kính) khi < 60% giá trị dự đoán. Tuy nhiên, FEF25 75% có một phạm vi bình thường rộng, tính ổn định kém hơn FEV1 và khó giải thích nếu kèm theo VC (hoặc FVC) giảm hoặc tăng.
- Lưu lượng đỉnh thở ra (PEF – Peak expiratory flow, L/s): Đây là lưu lượng cao nhất trong lúc thở ra. Chỉ số này có thể được đo bằng dụng cụ lưu lượng đỉnh kế (peak flow meter) để chẩn đoán, phân độ nặng và theo dõi bệnh hen phế quản, COPD.
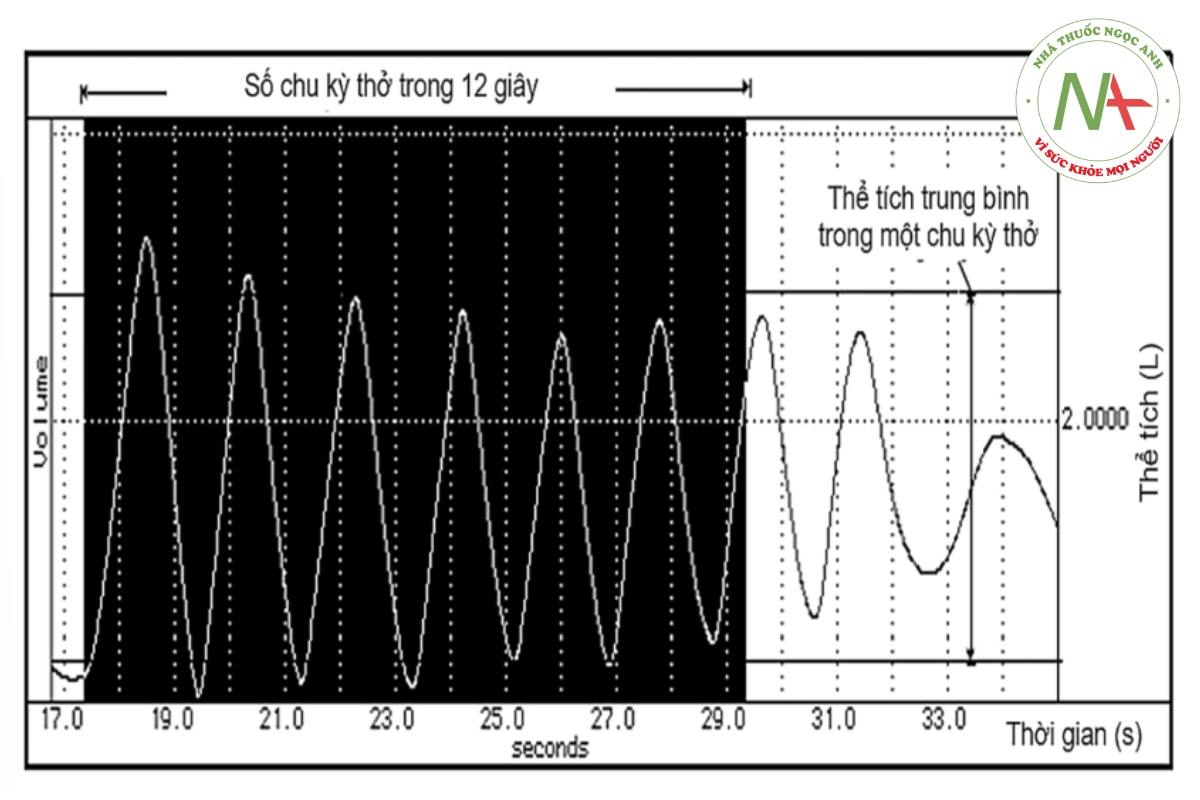
- Thể tích thông khí tự ý tối đa (MVV – Maximal Voluntary Ventilation, L/ phút): Đo được khi đối tượng cố gắng thở ra nhanh mạnh hết sức trong 12 giây và nhân 5 (tức là 60 giây, 1 phút). Số chu kỳ thở được trong 1 phút sẽ bằng số chu kỳ thở trong 12 giây nhân 5. MVV bằng giá trị thể tích trung bình trong 1 chu kỳ thở nhân với số chu kỳ thở trong 1 phút (hình 30.3). Do phải thực hiện hô hấp trong thời gian dài nên chỉ số này có thể phản ánh tình trạng hoạt động của toàn bộ hệ thống cơ học hô hấp. Thường được dùng trong thăm dò chức năng hô hấp tiền phẫu. Nếu MVV > 60% giá trị dự đoán thì cơ học hô hấp bình thường, ít có nguy cơ bị biến chứng hô hấp hậu phẫu.
CÁCH THỰC HIỆN HÔ HẤP KÝ
Chuẩn bị trước đo
Hô hấp ký đòi hỏi sự hợp tác cao giữa bệnh nhân và người đo. Kết quả hô hấp ký chính xác phụ thuộc vào cả yếu tố thiết bị và con người.
Chuẩn bị thuốc và trang thiết bị (hình 30.4)
- Định chuẩn máy bằng xi-lanh định chuẩn 3 lít hàng ngày trước khi đo hô hấp ký.
- Bộ lọc sử dụng cho mỗi bệnh nhân.
- Kẹp mũi.
- Ghế ngồi có tay vịn, không có bánh xe.
- Buồng đệm.
- Thuốc giãn phế quản tác dụng nhanh, dạng xịt định liều để làm nghiệm pháp hồi phục phế quản (thí dụ albuterol).

Chuẩn bị bệnh nhân
- Xem lại các chống chỉ định.
- Giải thích một cách đầy đủ cho bệnh nhân về mục đích, yêu cầu của việc đo hô hấp ký.
- Ghi lại tiền sử hút thuốc lá và bất kỳ tình trạng bệnh nào gần đây có thể ảnh hưởng đến kết quả hô hấp ký.
- Bệnh nhân nên tránh gắng sức nặng trong vòng 30 phút, ăn no trong vòng 2 giờ, uống rượu trong vòng 4 giờ, hút thuốc lá trong vòng 1 giờ.
- Quần áo không quá chật.
- Ghi lại tên thuốc, liều dùng, lần dùng cuối bất kỳ loại thuốc nào ảnh hưởng chức năng phổi. Quyết định tránh các thuốc giãn phế quản trước khi thực hiện hô hấp ký phụ thuộc vào lý do thực hiện hô hấp ký. Nếu hô hấp ký được chỉ định để chẩn đoán thì việc tránh các thuốc giãn phế là cần thiết.
- Đo chiều cao chính xác, đo ở tư thế đứng, lưng sát tường, đầu thẳng, không mang giày. Ghi lại thông số chiều cao, cân nặng, giới tính, chủng tộc, tuổi để xác định giá trị tham khảo. Đối với bệnh nhân bị gù vẹo cột sống, chiều cao dự đoán bằng chiều dài toàn bộ sải tay : 1,06.
- Giải thích kỹ từng phép đo và có thể làm thử cho bệnh nhân xem. Đảm bảo rằng bệnh nhân đã hiểu và cảm thấy thoải mái trước khi đo hô hấp ký.
Cách thực hiện
Đo VC (Vital capacity – Dung tích sống)
- Bệnh nhân ngồi thẳng lưng, thoải mái, dùng kẹp mũi, ống ngậm được ngậm kín bằng môi và qua hai hàm răng.
- Hít thở bình thường ở thể tích khí lưu thông khoảng 2 – 3 nhịp thở, ổn định. Sau đó thở ra tối đa đến thể tích khí cặn (RV) rồi hít vào tối đa đến tổng dung lượng phổi (TLC) và cuối cùng thở ra đến thể tích khí cặn (RV) lần nữa.
- Trong quá trình đo, kỹ thuật viên nên khuyến khích đối tượng đạt tới thể tích hít vào và thở ra tối đa với một lưu lượng hằng định. Thở ra không quá chậm vì có thể dẫn đến ước lượng thấp VC. Kỹ thuật viên nên quan sát đối tượng một cách cẩn thận để chắc chắn rằng môi ngậm chặt ống ngậm, không bị tắc ống ngậm, không thoát hơi ra ngoài và đạt đến tổng dung lượng phổi (TLC) và thể tích khí cặn (RV).
Đo FVC (Forced vital capacity – Dung tích sống gắng sức)
- Bệnh nhân ngồi thẳng lưng, thoải mái, dùng kẹp mũi, ống ngậm được ngậm kín bằng môi và qua hai hàm răng.
- Hít thở bình thường ở thể tích khí lưu thông khoảng 2 – 3 nhịp thở, ổn định. Sau đó hít vào tối đa đến tổng dung lượng phổi (TLC) rồi ngay lập tức thở ra nhanh mạnh, tối đa đến thể tích khí cặn (RV), sau đó hít vào tối đa lần nữa.
- Đối tượng phải hít vào tối đa trước khi thở ra gắng sức tối đa, khi thở ra không được ngập ngừng. Kỹ thuật viên phải quan sát và động viên đối tượng thở ra gắng sức tối đa. Kỹ thuật viên cũng phải quan sát đối tượng một cách cẩn thận để chắc chắn rằng môi ngậm chặt ống ngậm, không bị tắc ống ngậm, không thoát hơi ra ngoài và thở ra đạt tiêu chuẩn bắt đầu và kết thúc đo.
- Để đảm bảo kết quả đo FVC có thể chấp nhận được, đối tượng phải thở ra gắng sức tối đa sau khi hít vào tối đa, bắt đầu thở ra nhanh và hô hấp đồ là đường cong thể tích – thời gian, đường cong lưu lượng – thể tích phải trơn tru.
Đo MVV (Maximum voluntary ventilation – Thông khí tự ý tối đa)
- Bệnh nhân ngồi thẳng lưng, thoải mái, dùng kẹp mũi, ống ngậm được ngậm kín bằng môi và qua hai hàm răng.
- Hít thở bình thường ở thể tích khí lưu thông khoảng 2 – 3 nhịp thở, ổn định. Sau đó bệnh nhân hít thở càng nhanh càng sâu càng tốt.
- Kỹ thuật viên nên khuyến khích đối tượng suốt quá trình đo MVV, và yêu cầu nhanh hơn hay chậm hơn để có thể đạt tốc độ lý tưởng 90 – 110 nhịp thở/ phút (đối với người bình thường). Kỹ thuật viên phải quan sát cẩn thận đối tượng trong quá trình đo để đảm bảo ống ngậm không bị tắc, bị hở, không có sự ngập ngừng và đạt tiêu chuẩn có thể chấp nhận. Đối tượng được hướng dẫn thở càng nhanh, càng sâu càng tốt trong khoảng 12 giây và thể tích khí lưu thông (VT) trong lúc đo MVV nên lớn hơn VT lúc nghỉ của đối tượng.
TIÊU CHUẨN HÔ HẤP KÝ ĐẠT VÀ KHÔNG ĐẠT CHẤT LƯỢNG
Tiêu chuẩn hô hấp ký đạt chất lượng
Phải có ít nhất 2 đường cong dung tích sống (VC) chấp nhận được
Đối tượng hít vào hết sức và thở ra hết sức: Đường cong phải trơn tru và đạt bình nguyên ở thì hít vào tối đa đến tổng dung lượng phổi (TLC) và thở ra tối đa đến thể tích khí cặn (RV) (hình 30.5).
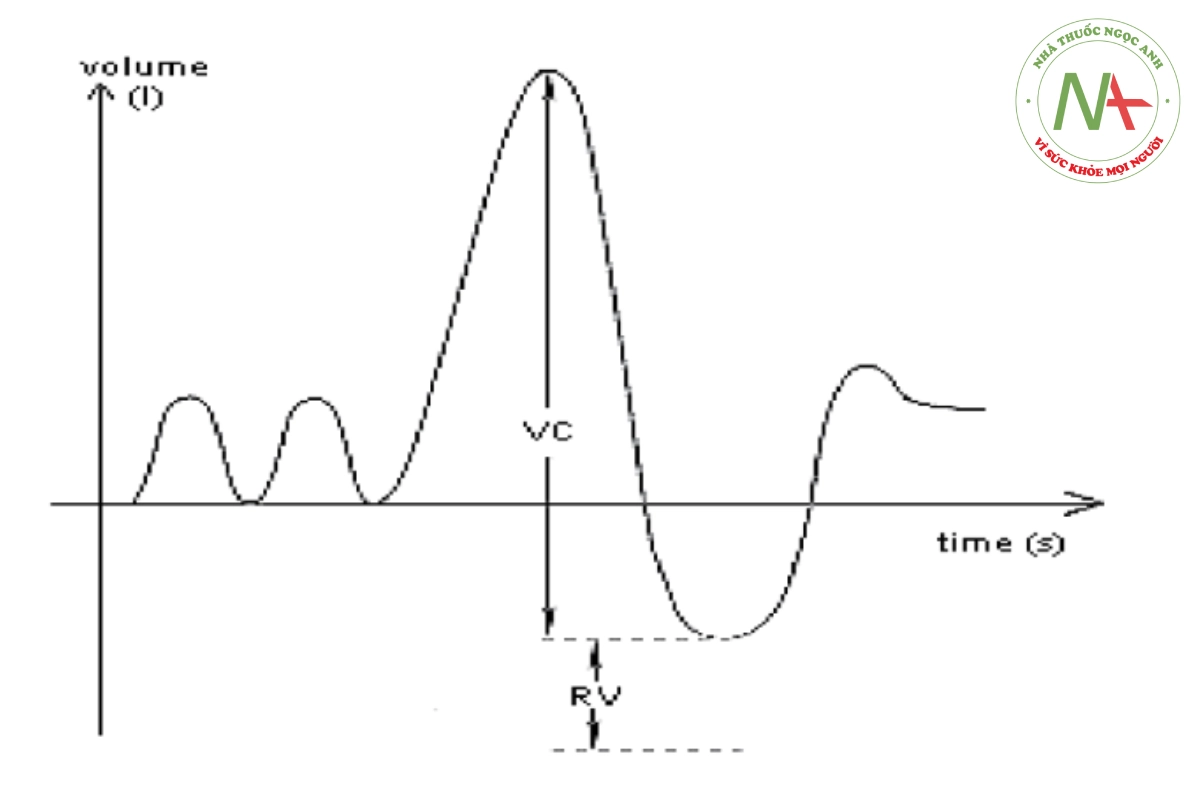
Phải có 3 đường cong FVC chấp nhận được
- Hít vào hết sức trước khi bắt đầu thở ra.
- Bắt đầu thở ra tốt, không ngập ngừng và có gắng sức tối đa.
- Không ho do đóng thanh quản.
- Ống ngậm không bị hở, không bị tắc.
- Thời gian thở ra phải đủ dài: Tối thiểu là 6 giây, có thể kéo dài đến 15 giây nếu có tắc nghẽn đường dẫn khí. Tốt nhất là thở ra cho đến khi bệnh nhân tự hít vào, hoặc đoạn cuối phải đạt đến bình nguyên kéo dài ít nhất 1 giây.
Khả năng lặp lại
- Khi đo lại, hai trị số lớn nhất của FVC và FEV1 chỉ được lệch nhau trong vòng 5% hay 150ml (100ml nếu FVC, FEV1 < 1 lít).
- Nếu chưa đạt được các tiêu chuẩn trên, tiếp tục làm lại. Nếu vẫn không đạt được sau 8 lần đo, ngưng thực hiện và chọn 3 hô hấp đồ tốt nhất có thể chấp nhận được.
Các lỗi thường gặp khi đo hô hấp ký
- Gắng sức dưới mức tối đa.
- Hở môi.
- Hít vào hay thở ra không hoàn toàn.
- Ngập ngừng lúc bắt đầu thở ra.
- Ho khi thở ra (đặc biệt trong giây đầu tiên thở ra).
- Tắc ống ngậm do bị lưỡi đè.
- Tư thế không tốt (gập cổ, gập người).
Đường cong hô hấp ký đạt và không đạt chất lượng được mô tả trong hình 30.6.
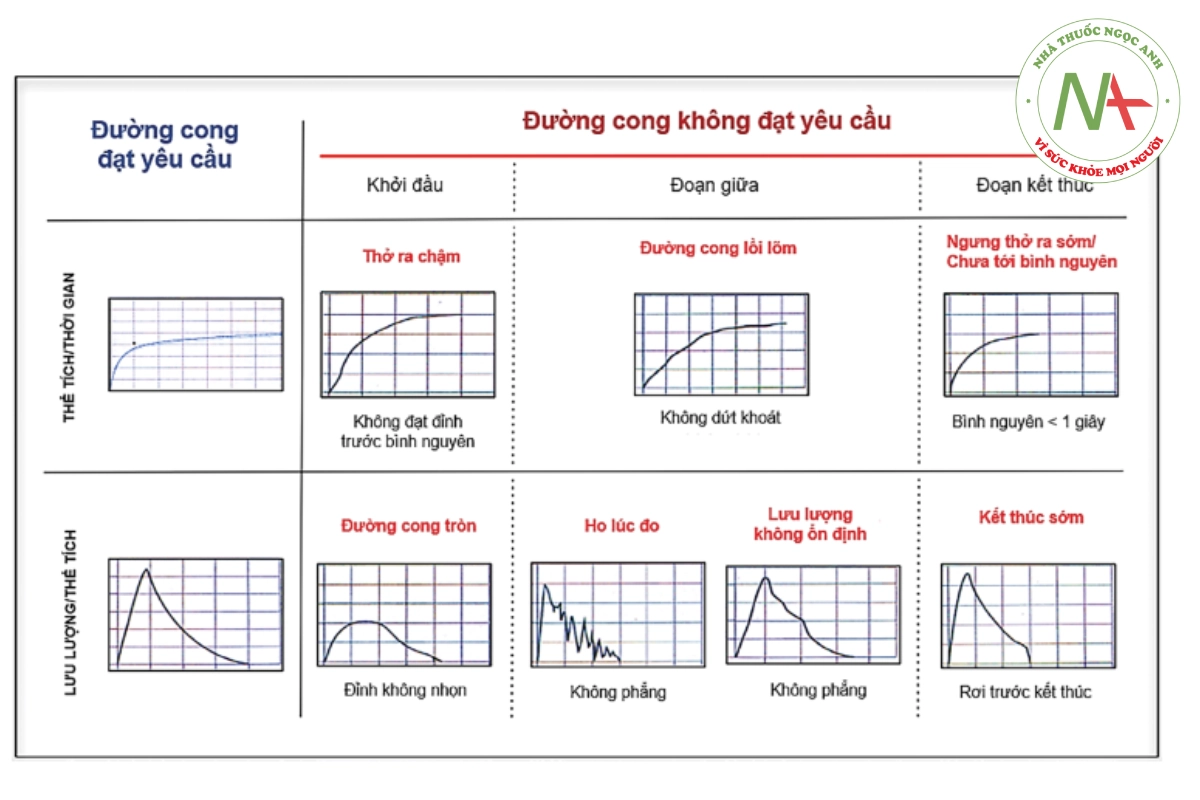
NGHIỆM PHÁP HỒI PHỤC PHẾ QUẢN
Mục đích
- Cung cấp FEV1 và FVC tốt nhất.
- Giúp chẩn đoán phân biệt giữa Hen và COPD, tuy nhiên cần phải kết hợp kết quả đo với lâm sàng.
Chuẩn bị
Nghiệm pháp nên được thực hiện khi bệnh nhân ổn định về lâm sàng và không biểu hiện nhiễm trùng hô hấp dưới cấp tính.
Bệnh nhân không được dùng.
- Thuốc giãn phế quản tác dụng ngắn trước đó 6 giờ.
- Thuốc kích thích beta2 tác dụng dài trước đó 12 giờ.
- Theophyllin phóng thích chậm trước đó 24 giờ.
- Tiotropium trước đó 36 giờ.
Thực hiện
- FEV1 được đo trước khi cho thuốc giãn phế quản.
- Hít thuốc giãn phế quản dạng pMDI nối với buồng đệm để đảm bảo thuốc vào đường thở tốt. Các thuốc sử dụng trình bày ở bảng 30.2.
- FEV1 được đo lại sau hít thuốc thuốc giãn phế quản.
Bảng 30.2. Liều thuốc giãn phế quản và thời gian thực hiện nghiệm pháp hồi phục phế quản.
| Thuốc giãn quản phế quản | Liều | Thời gian đo FEV1 trước và sau dùng thuốc |
| Salbutamol | 200 – 400mcg | 10 – 15 phút |
| Terbutaline | 500mcg | 10 – 15 phút |
| Ipratropium | 160mcg | 30 – 45 phút |
Đánh giá kết quả
FEV1 sau giãn phế quản tăng ít nhất 12% và 200 ml so với trước sử dụng thuốc được xem như có ý nghĩa hay nghiệm pháp hồi phục phế quản dương tính (hình 30.7).
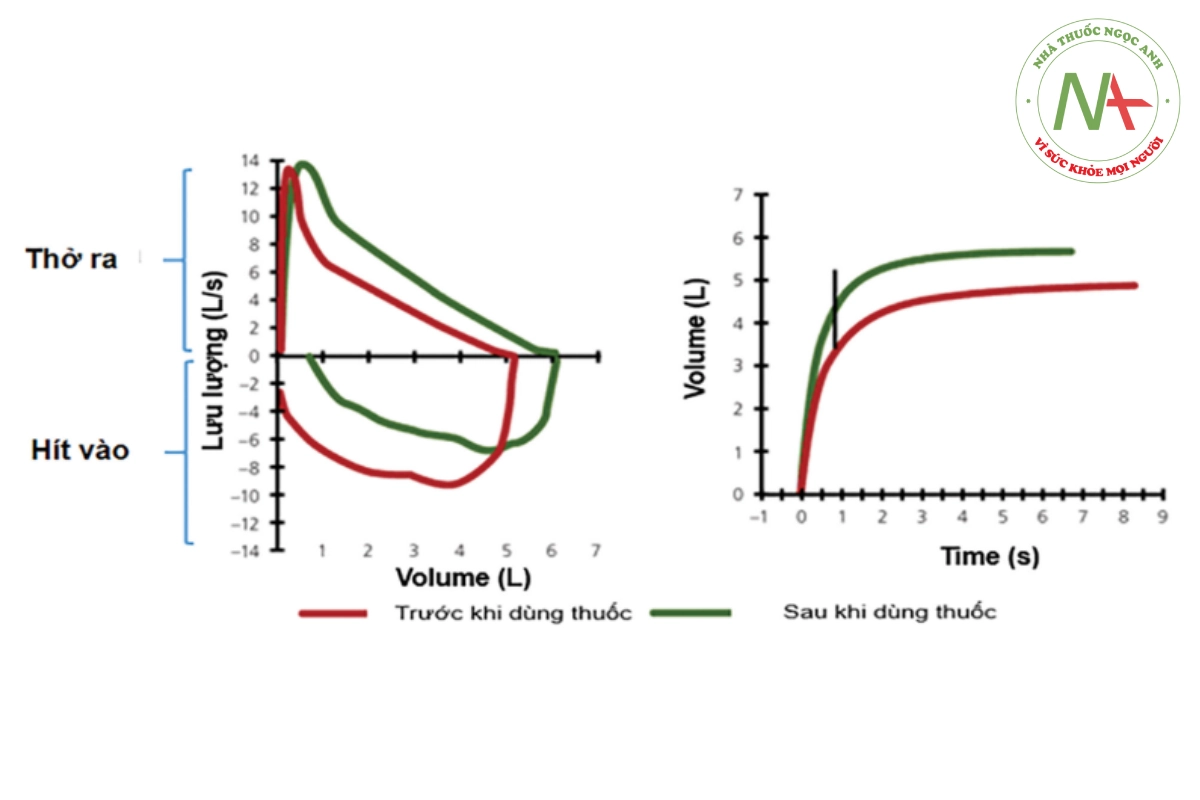
GIẢI THÍCH KẾT QUẢ HÔ HẤP KÝ
Bảng 30.3. Tiêu chuẩn chẩn đoán các kiểu rối loạn thông khí.
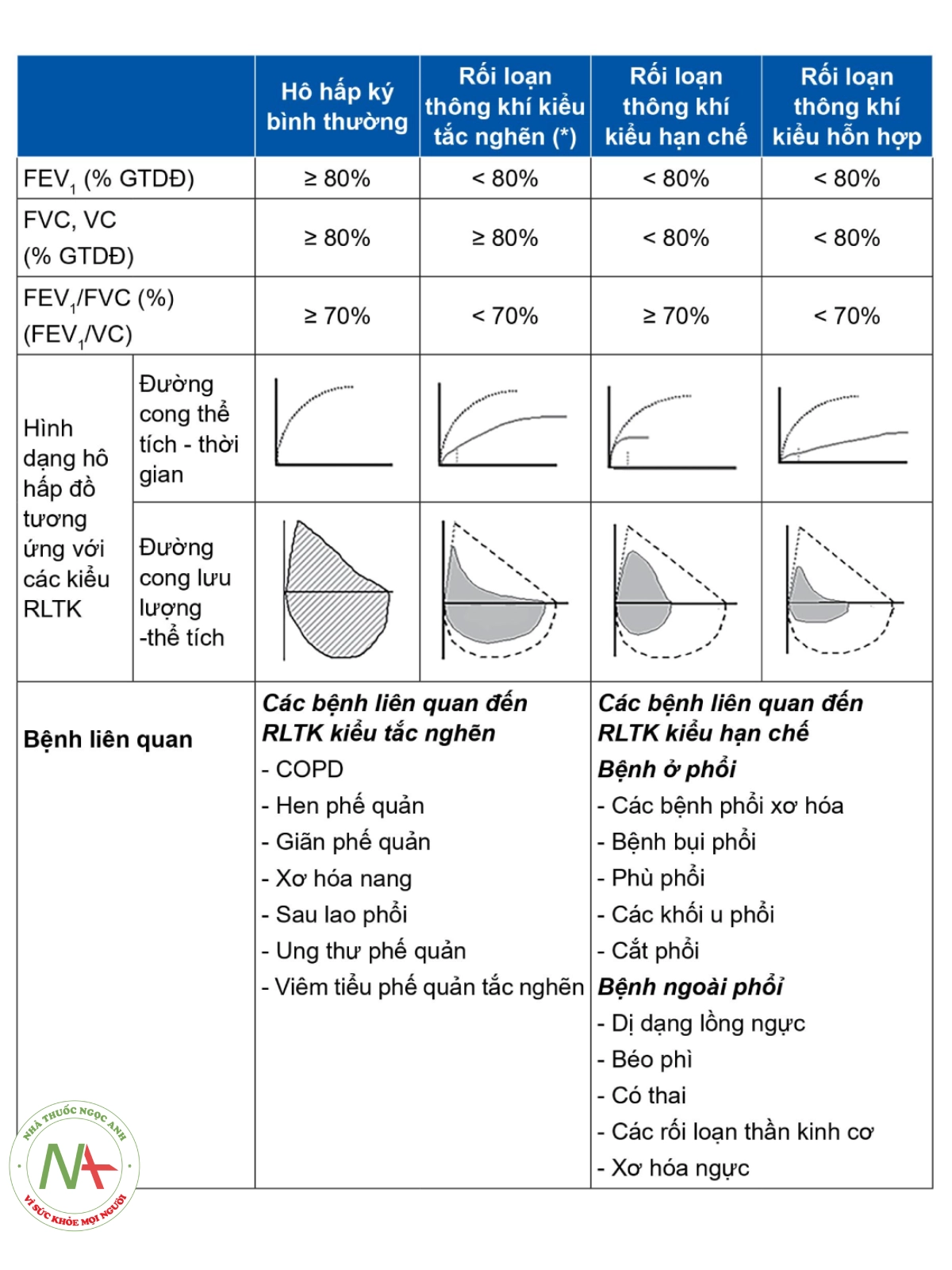
GTDĐ: Giá trị dự đoán. (*) Có thể dựa trên giá trị bình thường thấp (LLN: Lower limit of normal) để xác định RLTK kiểu tắc nghẽn, tránh chẩn đoán quá mức ở người già và ngược lại, dưới mức ở người trẻ (hình 30.8).
Cần kết hợp các yếu tố nguy cơ làm giảm chức năng phổi và triệu chứng lâm sàng trên từng người bệnh để kết luận kết quả hô hấp ký. Căn cứ vào giá trị bình thường thấp, chẩn đoán rối loạn thông khí bằng kết quả hô hấp ký áp dụng theo lưu đồ sau (hình 30.8).
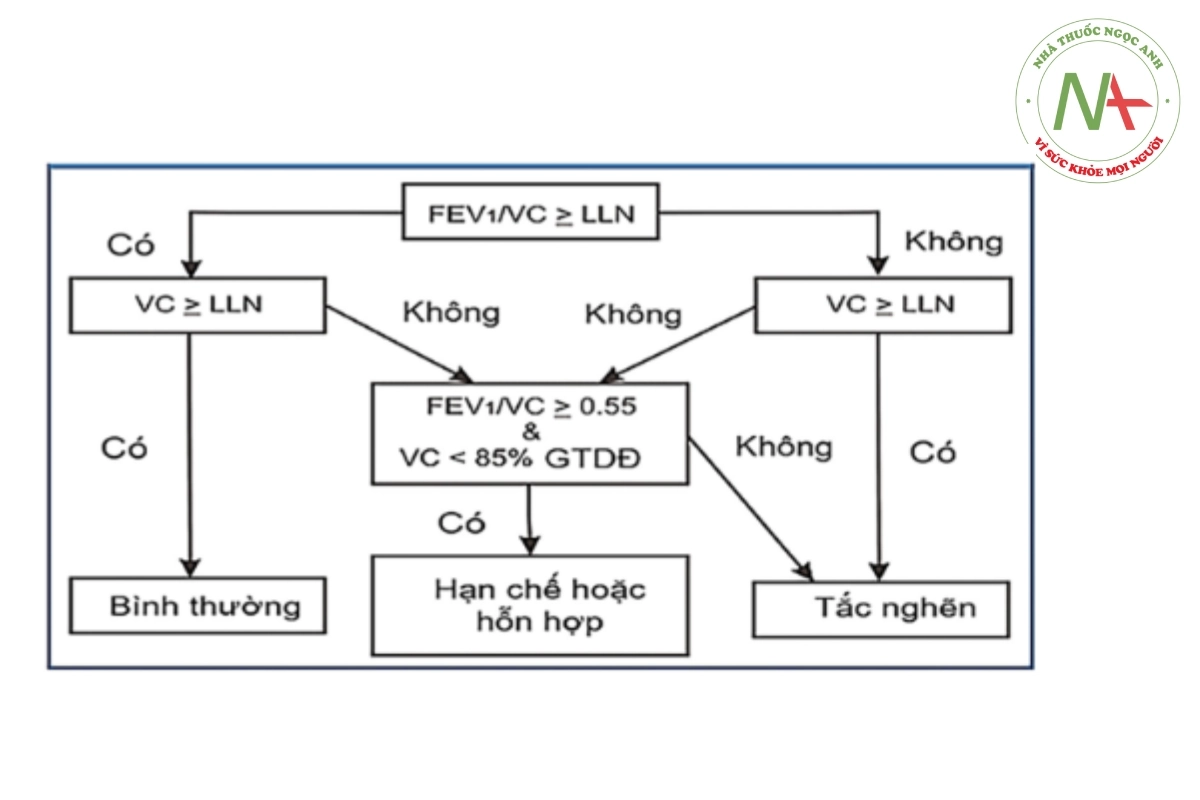
=> Tham khảo thêm: Nguyên tắc sử dụng kháng sinh trong điều trị viêm phổi bệnh viện.
Tài liệu tham khảo
- Global Initiative for Chronic Obstructive Lung Disease (GOLD). Global Strategy for the Diagnosis, Management and Prevention of COPD., update 2021. Available from: http://www.goldcopd.org
- Global Initiative for Chronic Obstructive Lung Disease (GOLD). Spirometry for health care providers. Update 2010. Available from: http://www.goldcopd.org
- Johns D P , Pierce R . The Measurement and Interpretation of Ventilatory Function in Clinical Practice. Pocket Guide to Spirometry, 2nd edition. McGraw-Hill Australia, 2007.
- Levy M L, Quanjer P H, Booker R, Cooper B G, Holmes S, Small I R. Diagnostic Spirometry in Primary Care. Proposed standards for general practice compliant with American Thoracic Society and European Respiratory Society recommendations. Primary Care Respiratory Journal (2009); 18(3): 130-147.
- Miller MR, Hankinson J, Brusasco V, Burgos F, Casaburi R, Coates A et al. Standardisation of spirometry. Eur Respir J 2005; 26: 319-338
- The BTS COPD Consortium. Spirometry in practice. Apractical guide to using spirometry in primary care. 2nd. 2005. brit-thoracic.org.uk/copd (online)