Bệnh sản phụ khoa
Đái tháo đường trong thai kỳ: Chẩn đoán và điều trị
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Tác giả: Mai Xuân Sơn
Nhà thuốc Ngọc Anh – Để tải bài viết Đái tháo đường trong thai kỳ: Chẩn đoán và điều trị file PDF xin vui lòng click vào link ở đây.
I. Những điểm chính
- Đái tháo đường thai kỳ được định nghĩa là bất dung nạp glucose ở bất kì mức độ nào với thời điểm xuất hiện hoặc phát hiện trong thời gian mang thai.
- Thường chẩn đoán bằng test dung nạp glucose uống.
- Điều trị chủ yếu bằng thay đổi lối sống, nếu cần thiết thì sử dụng thuốc giảm đường máu đường uống hoặc insulin để đạt mức đường máu mục tiêu.
- Phụ nữ mắc đái tháo đường thai kỳ có nguy cơ cao phát triển thành đái tháo đường type 2 trong hoặc sau giai đoạn hậu sản.
- HbA1c mục tiêu tối ưu nhất là < 6% nhưng chỉ khi không bị hạ đường máu.
II. Chẩn đoán – Điều trị
1. Biểu hiện lâm sàng
Thường không có triệu chứng, tuy nhiên nếu rõ ràng thì có thể biểu hiện như khát nhiều, đái nhiều, ăn nhiều.
2. Khám lâm sàng
Không có gì đặc biệt
3. Các bước chẩn đoán
Khuyến cáo tầm soát đái tháo đường cho tất cả thai phụ mang thai từ 24 đến 28 tuần
tuổi. Có rất nhiều khuyến các về các cách tầm soát và xét nghiệm khác nhau.
Bắc Mỹ tầm soát bằng phương pháp “2 bước”
- Bước 1: Test thử thách 50-g glucose uống 1-giờ. Nghĩa là uống 50g glucose rồi 1h sau làm đường máu. Nếu đường máu ≥ 140 mg/dL thì ta làm tiếp bước 2.
- Bước 2: Test thử thách 100 g glucose uống 3 giờ. Sau 1h, 2h, 3h tương ứng ta sẽ thử 3 mẫu đường máu liên tiếp. Nếu có 2/3 kết quả bất thường thì ta khẳng định chẩn đoán.
Ngoài ta còn có phương pháp 1 bước được khuyến cáo bởi ADA (American Diabetes Association)
- Test dung nạp 75 g glucose cho tất cả thai phụ từ 24-28 tuần thai.
- Phương pháp này liên quan đến kết cục chu sinh tốt hơn so với
tiếp cận 2 bước.
Tầm soát sớm cho các thai phụ có nguy cơ cao cho đái tháo đường.
– Nên tầm soát cho những bệnh nhân này khi chưa có thai bằng các xét nghiệm như test dung nạp 75g glucose 2 giờ, glucose máu đói, HbA1c.
– Cân nhắc chỉ định này cho phụ nữ thừa cân BMI > 25 kg/m2 kèm thêm một trong các yếu tố sau:
- Người thân trực hệ mắc đái tháo đường (người thân trực hệ bao gồm bố, mẹ, anh chị em ruột).
- Chủng tộc có nguy cơ cao (African American, Latino, Native American, Pacific Islander, Asian American).
- Tiền sử bệnh tim mạch.
- Tăng huyết áp hoặc đang điều trị thuốc cho tăng huyết áp.
- Rối loạn mỡ máu (HDL < 35 mg/dL hoặc triglyceride > 250 mg/dL).
- Hội chứng buồng trứng đa nang do có sự đề kháng insulin và thừa cân trong bệnh này.
- Lối sống tĩnh tại, ít vận động.
- Một số bệnh lý liên quan đến đề kháng insulin như:
- Hội chứng chuyển hóa với tiêu chuẩn chẩn đoán hội chứng chuyển hóa bao gồm 3/5 yếu tố sau:
- Béo bụng (Vòng eo > 40 inches ở nam, > 35 inches ở nữ)
- Glucose máu đói (> 100-110 mg/dL)
- Huyết áp (> 130/80 mmHg)
- Triglycerides (> 150 mg/dL)
- HDL cholesterol (< 40 mg/dL ở nam, < 50 mg/dL ở nữ)
- Bệnh gan mỡ không do rượu: Đề kháng insulin, gan nhiễm mỡ, có liên quan đến rối loạn mỡ máu. Điều trị chủ yếu là kiểm soát đường máu, mỡ máu, dùng các thuốc có hoạt chất chống oxy hóa (vitamin E).
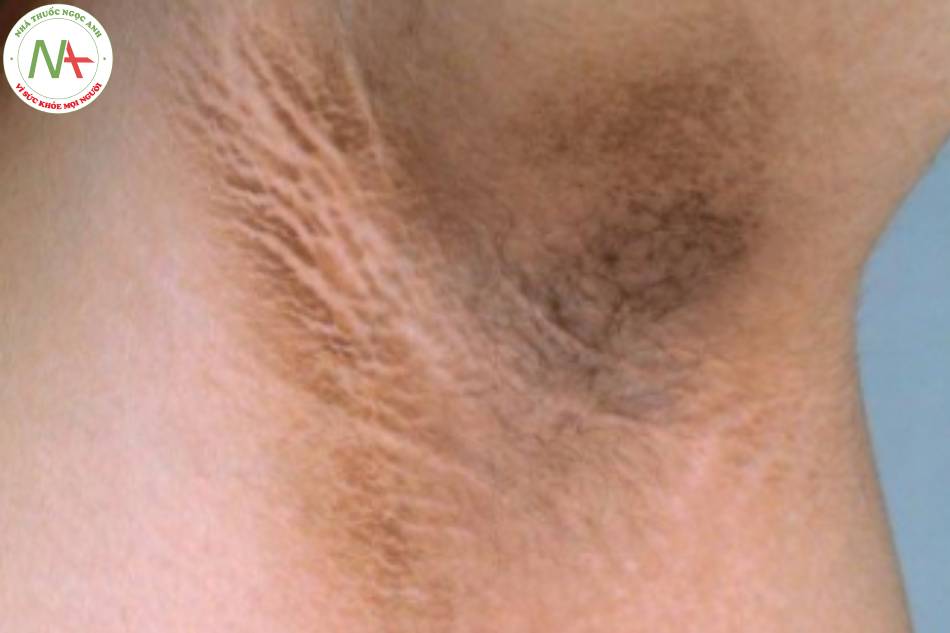
- Bệnh gai đen (acanthosis nigricans): Đây là biểu hiện ngoài da có thể gặp trong đề kháng insulin.
- Hội chứng chuyển hóa với tiêu chuẩn chẩn đoán hội chứng chuyển hóa bao gồm 3/5 yếu tố sau:
- Những người trước đó sinh em bé nặng hơn 4000g: Đái tháo đường trong thai kỳ làm thai phát triển to ra là do đáp ứng tăng insulin (hormone đồng hóa) khi có sự tăng glucose máu (từ mẹ truyền sang).
- Tiền sử có đái tháo đường trong thai kỳ trước đó.
- Nếu nồng độ glucose máu thỏa mãn chẩn đoán đái tháo đường như của người không mang thai, thì lúc này ta chẩn đoán là đái tháo đường rõ (overt diabetes), chứ không phải là đái tháo đường thai kỳ. Để ý rằng, ngưỡng đường máu để chẩn đoán đái tháo đường thai kỳ thấp hơn so với ngưỡng đường máu để chẩn đoán đái tháo đường trên người bình thường.
- Những bệnh nhân nguy cơ cao khi tầm soát sớm đái tháo đường mà kết quả là không kết luận được hoặc âm tính thì ta sẽ lại xét nghiệm lần nữa vào 24-28 tuần thai. Tầm soát sớm cho nhóm người này nghĩa là phải tầm soát càng sớm càng tốt, ngay trong quý I khi bác sĩ phân loại bệnh nhân này có nguy cơ cao. Tăng đường máu trong 10 tuần đầu thai kỳ tăng nguy cơ cho các dị tật liên quan đến phôi học (tim mạch, cơ xương khớp,…). Tăng đường máu trong 3 tháng cuối thì chỉ liên quan đến sự phát triển quá mức của thai, ít kèm theo dị tật kèm theo.
4. Cận lâm sàng
– Glucose máu đói
- Chẩn đoán đái tháo đường thai kỳ: 92 – 125 mg/dL.
- Chẩn đoán đái tháo đường rõ (overt diabetes): > 126 mg/dL (tương ứng với dân
số chung như đã nói).
– Đường máu bất kỳ (làm bất kỳ khi nào bất kể đói hay no)
- Chẩn đoán overt diabetes: > 200 mg/dL
– HbA1c
- Không khuyến cáo để chẩn đoán đái tháo đường thai kỳ
- Có thể dùng thay thế cho xét nghiệm glucose máu để chẩn đoán overt diabetes. Tuy nhiên, trong thai kì có sự tăng sinh hồng cầu, do đó HbA1c sẽ giảm hơn so
với người bình thường. Đơn giản là vì HbA1c phản án có bao nhiêu glucose bám lên hồng cầu (tỉ lệ), hồng cầu tăng thì số này sẽ giảm. - Chẩn đoán overt diabetes: HbA1c > 6.5%
- Thai kỳ sớm có HbA1c từ 5.7% đến 6.4% có thể dự báo sự hình thành sau đó của đái tháo đường thai kỳ.
– Test dung nạp glucose máu
- 2-giờ 75h glucose uống (phương pháp 1 bước)
- Chỉ định cho thai kỳ từ 24-28 tuần (không trong nhóm nguy cơ cao)
- Lấy mẫu buổi sáng sau khi thai phụ nhịn ăn hơn 8h.
- Glucose được đo khi đói, 1h, 2h sau test dung nạp trên
- Chẩn đoán khi có
- Glucose máu đói > 92 mg/dL
- Sau 1h: > 180 mg/dL
- Sau 2h: > 153 mg/dL
- Test dung nạp glucose 50g – 1 giờ theo sau bởi test dung nạp glucose 100g – 3 giờ. (phương pháp 2 bước)
- Chỉ định cho thai kỳ từ 24-28 tuần (không trong nhóm nguy cơ cao)
- Test dung nạp glucose 50g – 1 giờ. Sau 1h lấy mẫu làm xét nghiệm, nếu > 130 mg/dL thì tiếp tục bước thứ 3
- Test dung nạp glucose 100g – 3 giờ
- Theo ADA và ACOG
- Glucose máu lúc 0h (đói) > 95 mg/dL
- Glucose máu lúc 1 giờ > 180 mg/dL
- Glucose máu lúc 2 giờ > 155 mg/dL
- Glucose máu lúc 3 giờ > 140 mg/dL
- Tiêu chuẩn NDDG (National Diabetes Data Group criteria)
- Glucose máu lúc 0h (đói) > 105 mg/dL
- Glucose máu lúc 1 giờ > 190 mg/dL
- Glucose máu lúc 2 giờ > 165 mg/dL
- Glucose máu lúc 3 giờ > 145 mg/dL
- Theo ADA thì ta cần 2 mẫu vượt ngưỡng thì kết luận chẩn đoán, còn ACOG chỉ cần 1 mẫu vượt ngưỡng là có thể chẩn đoán rồi.
- Theo ADA và ACOG
- Chỉ định cho thai kỳ từ 24-28 tuần (không trong nhóm nguy cơ cao)
– Hình ảnh học
Siêu âm thai
- Với phụ nữ nghi ngờ có đái tháo đường trước thai kỳ, cần siêu âm theo dõi từ quý I thai kỳ để theo dõi các dị tật bẩm sinh (có tài liệu cho rằng 10 tuần đầu là nguy cơ nhất, có tài liệu chọn mức là trước 13 tuần)
5. Chẩn đoán phân biệt
a. Đái tháo đường type 1 hoặc type 2
i. Tăng đường máu kéo dài sau sinh là một chỉ báo nghi ngờ rằng bệnhnhân này đã khởi phát đái tháo đường type 1 hoặc 2 trước thai kỳ. Nên nhớ rằng, hormone hPL của nhau thai tiết ra đóng vai trò quan trọng gây đề kháng insulin và từ đó gây đái tháo đường thai kỳ. Do đó đường máu sẽ trở về bình thường sau khi hPL không còn hay bánh nhau được giải phóng ra ngoài.
ii. Để phân biệt đái tháo đường type 1 (or 2) với đái tháo đường thai kỳ thì ta có thể làm xét nghiệm đường máu vào tuần 6-12 hậu sản. Sử dụng các test xét nghiệm và ngưỡng glucose máu chẩn đoán như ở người bình thường.
- Glucose máu đói > 126 mg/dL
- HbA1c > 6.5%
- Dung nạp glucose máu 2h > 200 mg/dL
b. Các bệnh lý không phải đái tháo đường làm tăng glucose máu
i. Hội chứng Cushing
ii. Bệnh to đầu chi (tăng tiết GH)
iii. U tủy thượng thận
6. Điều trị
a. Mục tiêu
i. Đưa glucose máu đói và sau ăn về ngưỡng bình thường
ii. Ngưỡng mục tiêu
- Glucose máu đói < 95 mg/dL
- 1h sau ăn < 140 mg/dL
- 2h sau ăn < 120 mg/dL
iii. Nồng độ HbA1c
- Tối ưu là < 6%, miễn là đừng để bị hạ đường huyết.
- Chỉ sử dụng như một chỉ số phụ để đánh giá đường máu thai kỳ (các lí do đã nêu ở trên).
b. Lựa chọn điều trị
i. Thay đổi lối sống (tập luyện, điều chỉnh cân nặng,…) là 1st line cho điều trị
ii. Thuốc sẽ được thêm nếu thực sự cần thiết
iii. Theo đõi đường máu đói và đường máu sau ăn, theo dõi chặt ở những bệnh nhân được điều trị bằng insulin.
c. Thuốc điều trị
i. 1st line thuốc là insulin với các lí do sau
- Insulin điều chỉnh đường máu tốt, không qua nhau thai nên không sợ thai bị hạ đường huyết (có thể gây thai đột tử).
- Sử dụng cho bệnh nhân có tiền sử đái tháo đường type I và những bệnh nhân có đái tháo đường type 2 trước thai kỳ. Nói chung là type nào cũng dùng tốt.
ii. Các thuốc dạng uống khác chỉ mang tính chất thay thế (vì qua hàng rào máu nhau thai)
- Chỉ định cho phụ nữ không muốn dùng insulin hoặc không an
toàn khi dùng - Vẫn còn một số tài liệu cho rằng sử dụng insulin và thuốc dạng
uống có tác dụng ngang nhau.
iii. Sử dụng thuốc uống thay thế cho insulin có sự khác nhau giữa các tổ
chức
- ADA: Metformin hoặc glibenclamide thay cho insulin.
- ACOG: Metformin ưu tiên hơn glibenclamide.
- Nghiên cứu thấy rằng, 2 thuốc này có tác dụng phụ giống nhau nhưng glibenclamide có kết cục xấu hơn so với metformin.
d. Chuyển dạ
i. Thai phụ kiểm soát đường máu tốt
- Nhóm chỉ thay đổi lối sống có thể chuyển dạ đến 40 6/7 tuần
- Nhóm dùng thuốc có thể chuyển dạ vào 39 0/7 tuần đến 39 6/7 tuần.
ii. Thai phụ kiểm soát đường máu kém (còn nhiều tranh cãi về thời gian chuyển dạ)
- Khởi phát chuyển dạ giữa tuần 38 – tuần 39 là reasonable.
iii. Phẫu thuật lấy thai nên cân nhắc nếu thai nhi > 4500 g, để tránh các biến chứng khi chuyển dạ
- Thai trong đái tháo đường thai kỳ có vai to, do đó > 4000g nhưng thai đã có thể gây kẹt vai. Khác với thai bình thường, chỉ khi > 5000g thì mới có nguy cơ cho kẹt vai.
iv. Hậu sản
- Cho bú ngay sau sinh và bú liên tục ít nhất là 4 tháng.
- Giảm cân để giảm nguy cơ cho đái tháo đường type 2.
===>>>Tư vấn Đái tháo đường thai kỳ từ bác sĩ Bệnh viện Phụ sản Hà Nội:
Có gì chú ý trong hướng dẫn của Hiệp hội đái tháo đường Hoa Kỳ 2023 dành cho thai phụ mắc đái tháo đường (GDM)?
Những phụ nữ mắc đái tháo đường từ trước đang có kế hoạch mang thai nên được quản lý ngay từ khi bắt đầu thai nghén từ các chuyên gia bao gồm: bác sĩ nội tiết, bác sĩ chuyên khoa sản nhi, chuyên gia dinh dưỡng và chuyên gia giáo dục – chăm sóc đái tháo đường nếu có.
Ngoài việc tập trung chú ý vào việc đạt được mục tiêu đường huyết, cần tăng cường chăm sóc tiền sản tiêu chuẩn với việc chú trọng hơn vào dinh dưỡng, giáo dục đái tháo đường, tầm soát các bệnh đi kèm và biến chứng của đái tháo đường.
Phụ nữ mắc đái tháo đường type 1 hoặc type 2 từ trước đang có kế hoạch mang thai hoặc đã có thai nên được tư vấn về nguy cơ phát triển và / hoặc tiến triển của bệnh võng mạc đái tháo đường. Lý tưởng nhất là nên khám mắt trước khi mang thai hoặc trong ba tháng đầu, sau đó bệnh nhân nên được theo dõi mỗi ba tháng và trong 1 năm sau sinh theo mức độ bệnh lý võng mạc và theo khuyến cáo của các bác sĩ nhãn khoa.
Tự theo dõi đường huyết lúc đói và sau ăn được khuyến cáo ở thai phụ mắc đái tháo đường thai kỳ để đạt được mức đường huyết tối ưu.
Mục tiêu đường huyết là :
- Đường huyết lúc đói < 95 mg/dL (5,3 mmol/L) và.
- Đường huyết sau ăn 1 giờ < 140 mg/dL (7,8 mmol/L) hoặc đường huyết sau ăn 2 giờ < 120 mg/dL (6,7 mmol/L).
Do tăng lưu lượng hồng cầu, HbA1C trong thai kỳ bình thường thấp hơn một chút so với phụ nữ không mang thai bình thường. Lý tưởng nhất là mục tiêu HbA1C trong thai kỳ <6% (42 mmol / mol) nếu có thể đạt được mà không bị hạ đường huyết đáng kể, nhưng có thể nới lỏng mục tiêu < 7% (53 mmol / mol) nếu cần thiết để ngăn ngừa hạ đường huyết.
Khi được sử dụng cùng với việc theo dõi đường huyết trước và sau ăn, theo dõi đường huyết liên tục có thể giúp đạt được HbA1C mục tiêu ở đái tháo đường và thai kỳ.
Theo dõi đường huyết liên tục theo thời gian cùng với việc theo dõi đường huyết trước và sau ăn có thể làm giảm tỉ lệ thai to và hạ đường huyết ở trẻ sơ sinh;
Các chỉ số theo dõi đường huyết liên tục có thể được sử dụng bổ sung nhưng không được sử dụng thay thế cho việc tự theo dõi đường huyết để đạt được mục tiêu đường huyết tối ưu trước và sau ăn.
Tương tự như các mục tiêu được khuyến nghị bởi ACOG, các mục tiêu do ADA khuyến nghị cho phụ nữ mắc đái tháo đường type 1 hoặc type 2 như sau:
- Glucose lúc đói 70–95 mg / dL (3,9–5,3 mmol / L) và
- Glucoe sau ăn một giờ 110–140 mg / dL (6,1–7,8 mmol / L) hoặc
- Glucose sau ăn hai giờ 100–120 mg / dL (5,6–6,7 mmol / L).
Thay đổi hành vi lối sống là một thành phần thiết yếu trong quản lý bệnh tháo đường thai kỳ và có thể đủ để điều trị cho nhiều phụ nữ. Nên bổ sung insulin nếu cần để đạt được các mục tiêu về đường huyết.
Insulin là thuốc ưu tiên để điều trị tăng đường huyết trong bệnh đái tháo đường thai kỳ. Không nên dùng metformin và glyburide làm thuốc đầu tay, vì cả hai đều qua nhau thai. Các thuốc hạ glucose đường uống và tiêm “không phải insulin” khác thiếu dữ liệu an toàn lâu dài.
Metformin khi được sử dụng để điều trị hội chứng buồng trứng đa nang và gây rụng trứng, nên ngừng sử dụng vào cuối tam cá nguyệt đầu tiên.
Ở những thai phụ bị đái tháo đường và tăng huyết áp mạn tính, huyết áp mục tiêu là 110–135 / 85 mmHg vì giảm biến chứng tăng huyết áp ở người mẹ và thai hạn chế tăng trưởng trong tử cung.
Nên ngừng sử dụng các loại thuốc có khả năng gây hại trong thai kỳ (thuốc ức chế men chuyển, thuốc chẹn thụ thể angiotensin, statin) khi thụ thai và tránh dùng ở phụ nữ có quan hệ tình dục trong độ tuổi sinh đẻ không sử dụng biện pháp tránh thai đáng tin cậy.
Vì sao mẹ bị đái tháo đường thường sinh thai to hơn so với tuổi thai?
Định nghĩa thai to: trẻ có trọng lượng khi sinh >4kg
• Đặc điểm đường huyết ở phụ nữ có ĐTD thai kì là xuất hiện các đỉnh đường huyết cao sau ăn
• Các đỉnh đường huyết này là hệ quả tình trạng rối loạn dung nạp đường • Insulin không phóng thích đủ để điều chỉnh đường huyết ngay sau khi nó tăng cao
• Nồng độ glucose ở máu mẹ cao làm tăng nồng độ glucose máu ở con vì glucose khuếch tán qua hàng rào nhau thai
• Thai đáp ứng lại bằng cách tăng tiết insulin để chuyển số glucose thừa sang dạng lipid để dự trữ và gây thai to hơn so với tuổi thai