Bệnh hô hấp
Cơ học hô hấp ở trẻ viêm tiểu phế quản nặng thở máy có kiểm soát
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Cơ học hô hấp ở trẻ viêm tiểu phế quản nặng thở máy có kiểm soát. Tải file PDF Tại đây.
Tóm tắt
Bối cảnh
Phân tích cơ học hô hấp trong quá trình thở máy (MV) có thể ước tính các thành phần sức cản, đàn hồi và quán tính của áp lực làm việc của hệ thống hô hấp. Mục đích của chúng tôi là phân biệt các thành phần của áp lực làm việc của hệ hô hấp ở trẻ nhũ nhi trên MV bị viêm tiểu phế quản nặng được nhận vào hai PICU.
Phương pháp
Trẻ nhũ nhi dưới 1 tuổi bị suy hô hấp cấp tính do viêm tiểu phế quản nặng được phong bế thần kinh cơ, đặt nội khí quản và MV kiểm soát thể tích. Ngay sau khi đặt nội khí quản, các nghiên cứu về cơ học phổi đã được thực hiện bằng cách giữ hơi thở thì hít vào và thở ra. Lưu lượng hít vào và thở ra tối đa (QI và QE) cũng như áp lực đỉnh hít vào (PIP), áp lực bình nguyên (PPL) và tổng áp lực thở ra (tPEEP) đã được đo. Sức cản thở vào và thở ra (RawI và RawE) và hằng số thời gian (KTI và KTE) đã được tính toán.
Kết quả
Chúng tôi bao gồm 16 bệnh nhân, ở độ tuổi trung bình 2,5 (1–5,8) tháng. Viêm tiểu phế quản do virus hợp bào hô hấp là căn nguyên chính (93,8%) và 31,3% có bệnh kèm theo. Áp lực hô hấp đo được là PIP 29 (26–31), PPL 24 (20–26), tPEEP 9 8–11] cmH2O. Thành phần đàn hồi của áp lực làm việc cao hơn đáng kể so với sức cản và đều cao hơn ngưỡng (tPEEP – PEEP) (P < 0,01). QI thấp hơn đáng kể so với QE [5 (4,27–6,75) so với 16,5 (12–23,8) L/phút. RawI và RawE là 38,8 (32–53) và 40,5 (22–55) cmH2O/L/s; KTI và KTE [0,18 (0,12–0,30) so với 0,18 (0,13–0,22) giây] và tỷ lệ KTI:KTE là 1:1,04 (1:0,59–1,42).
Kết luận
Phân tích cơ học hô hấp của trẻ viêm tiểu phế quản nặng được điều trị MV cho thấy thành phần đàn hồi áp lực làm việc của hệ hô hấp là quan trọng nhất. Các thành phần đàn hồi và sức cản kết hợp với kiểu lưu lượng là đặc trưng của các bệnh hạn chế. Hiểu rõ hơn về cơ học phổi ở nhóm bệnh nhân này có thể dẫn đến thay đổi phương pháp thở máy đối với bệnh viêm tiểu phế quản nặng.
Bối cảnh
Nhiễm trùng đường hô hấp là nguyên nhân hàng đầu gây tử vong và bệnh tật ở trẻ em trên toàn thế giới. Viêm tiểu phế quản, bệnh nhiễm trùng đường hô hấp dưới phổ biến nhất ở trẻ nhũ nhi, tiếp tục là một vấn đề sức khỏe cộng đồng lớn ở trẻ em [1, 2]. Nghiên cứu trong 30 năm qua đã dẫn đến sự cải thiện đáng kể trong hiểu biết của chúng ta về sinh lý bệnh của nó, trong việc xác định các quần thể có nguy cơ cao và làm giảm mức độ nghiêm trọng của rối loạn [3-6].
Viêm tiểu phế quản thường là bệnh tự giới hạn, nhưng một số trẻ có thể bị suy hô hấp với công thở (work of breathing – WOB) tăng, giảm oxy máu và tăng CO2 cần thở máy (mechanical ventilation – MV) bên cạnh các biện pháp hỗ trợ thông thường [7, 8]. Nghiên cứu chủ yếu tập trung vào trao đổi khí và các tiêu chí cho suy hô hấp, và hiệu quả của các phương pháp điều trị khác nhau để cải thiện trao đổi khí, giảm WOB và đẩy nhanh quá trình phục hồi [9]. Đáng ngạc nhiên là có rất ít nghiên cứu về cơ học hô hấp ở trẻ em bị viêm tiểu phế quản nặng trong khi MV [4, 5].
Máy thở hiện đại được cho là không chỉ là một chiếc máy hỗ trợ mà còn là một công cụ theo dõi đầu giường. Cơ học hô hấp là biểu hiện của chức năng phổi qua các phép đo áp lực và lưu lượng. Khi áp lực dương được áp dụng cho hệ thống hô hấp, phân tích trước về cơ học hô hấp có thể phân biệt các yếu tố khác nhau của WOB theo phương trình chuyển động: thành phần sức cản (khả năng chống lại sự dịch chuyển của một dòng khí xác định), thành phần đàn hồi (sự đàn hồi đối với thay đổi thể tích xác định) và tải ngưỡng. Tải ngưỡng đề cập đến khối lượng công cần thiết để bắt đầu lưu lượng hít vào và nó được xác định bởi autoPEEP [10-12]. Việc giải thích những dữ liệu này có thể giúp điều chỉnh các thông số MV để phù hợp với sinh lý bệnh của bệnh theo thành phần nào bị tổn thương chủ yếu. Ví dụ, các chiến lược MV hiện đại cho bệnh hen nặng hoàn toàn khác với hội chứng suy hô hấp cấp tính (ARDS).
Viêm tiểu phế quản thường được coi là một bệnh tắc nghẽn đường thở dựa trên khám lâm sàng, mặc dù điều trị bằng thuốc giãn phế quản đã được chứng minh là không hiệu quả. Các nghiên cứu đột phá cách đây 50 năm đã mô tả nhịp hô hấp tăng và giảm độ giãn nở của phổi ở trẻ em bị viêm tiểu phế quản tự thở [13]. Việc mô tả rõ hơn về cơ học hô hấp trong viêm tiểu phế quản nặng là rất quan trọng để hiểu về căn bệnh này nhằm cải thiện các chiến lược thông khí hiện tại và cuối cùng, nó có thể cải thiện kết quả PICU thông thường; như thời gian MV, yêu cầu hỗ trợ hô hấp, PICU và thời gian nằm viện.
Với những điều này, chúng tôi đã thiết kế nghiên cứu này để kiểm tra phân tích cơ học hô hấp ở trẻ nhũ nhi trên MV do viêm tiểu phế quản nặng. Mục đích của chúng tôi là mô tả cơ học hô hấp của nhóm bệnh nhân này, phân tích các thành phần khác nhau của cơ học hô hấp: lực cản và lực đàn hồi, cũng như ngưỡng.
Phương pháp
Thiết kế và thiết lập nghiên cứu
Nghiên cứu quan sát tiến cứu này được thực hiện tại 2 PICU: Centro Hospitalario Pereira Rossell là một đơn vị chăm sóc đặc biệt dành cho trẻ em phẫu thuật-nội khoa hỗn hợp có 20 giường nằm ở Montevideo, Uruguay, bao gồm tất cả các bệnh lý của PICU ngoại trừ phẫu thuật tim; Bệnh viện El Carmen de Maipú là một đơn vị đa hóa trị 6 giường và là trung tâm giới thiệu bệnh suy hô hấp cấp tính ở Santiago, Chile.
Dân số nghiên cứu
Từ ngày 01/05 đến ngày 28/08/2015, trẻ em dưới 1 tuổi được chẩn đoán lâm sàng viêm tiểu phế quản cần MV do suy hô hấp cấp đã được khám sàng lọc cho nghiên cứu. Bệnh nhân bị loại trừ nếu họ mắc bệnh tim bẩm sinh chưa được điều trị, bệnh phổi hoặc đường thở đã có từ trước, suy hô hấp mãn tính cần phải mở khí quản và MV dài hạn. Ngoài ra, những bệnh nhân có nỗ lực thở tự nhiên, rò rỉ khí trong ống nội khí quản >20% thể tích khí lưu thông (VT), đông đặc hoặc xẹp phổi lớn hơn 2 góc phần tư trên X-quang ngực trước-sau, sử dụng thuốc giãn phế quản 1 giờ trước khi đo tại thời điểm đo là loại trừ do có thể can thiệp vào việc thu thập dữ liệu.
Thu thập dữ liệu
Chúng tôi đã đăng ký nhân khẩu học khi nhập viện, thông tin lâm sàng, Chỉ số tử vong ở trẻ em 2 (PIM 2) và kết quả. Bệnh nhân được thở máy ở chế độ kiểm soát thể tích. Các thông số máy thở [áp lực hít vào đỉnh (peak inspiratory pressure – PIP), áp lực bình nguyên (plateau pressure – PPL), PEEP bên ngoài (PEEP), tổng PEEP (total PEEP – tPEEP), áp lực đẩy (driving pressure – ∆P = PPL– tPEEP), VT thở ra (expiratory VT – VTE), thời gian hít vào (inspiratory time – IT) và nhịp thở (RR)], lưu lượng hít vào và thở ra tối đa (maximum inspiratory and expiratory flow – QI và QE), và khí máu động mạch trước khi đo được đăng ký và tính toán tỷ lệ PaO2/FiO2 (PF) và Chỉ số Oxy hóa (Oxygenation Index – OI).
Đo cơ học hô hấp và xác định các thành phần của áp lực làm việc
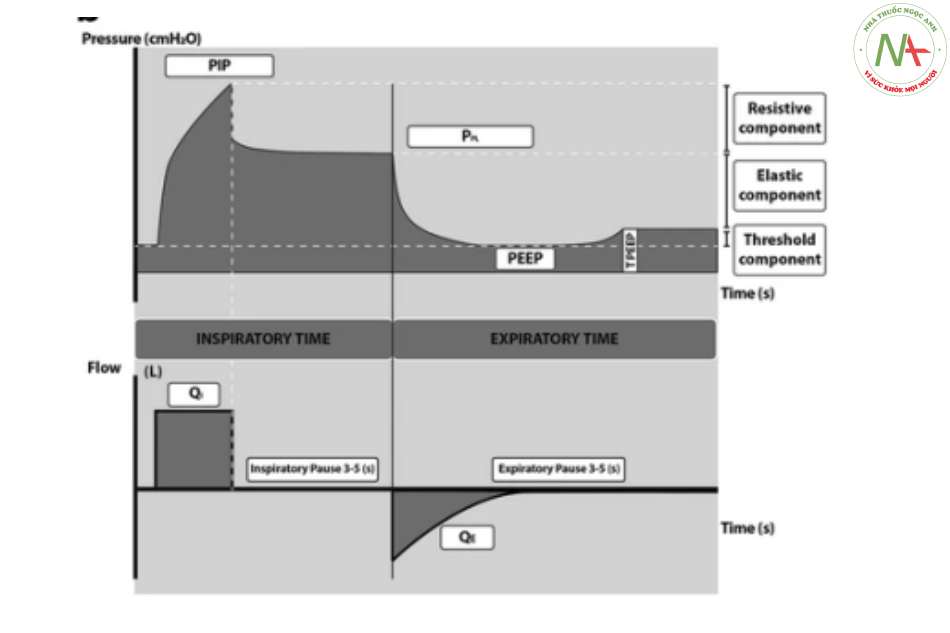
Mỗi phép đo cơ học hô hấp được thực hiện trong vòng 1 giờ sau khi đặt nội khí quản bởi một trong các điều tra viên. Bệnh nhân được an thần và dưới tác dụng của thuốc chẹn thần kinh cơ mà không có nỗ lực hô hấp. Trong cài đặt này, chúng tôi ước tính các thành phần của áp lực làm việc của hệ thống hô hấp. Khi không có hoạt động của cơ hô hấp, áp lực làm việc của hệ hô hấp là áp lực cần thiết để thắng các lực ma sát, lực đàn hồi và lực cản và có thể tính được áp dụng phương trình chuyển động:
Chân = VT/CRS + RawI∗QI + autoPEEP.
Một lần giữ thì hít vào (inspiratory hold), sau đó là một lần giữ thì thở ra (expiratory hold) được thực hiện theo giao thức được mô tả trong Hình 1a. Các thông số lưu lượng và áp lực trong các điều kiện gần như tĩnh này tại ống chữ Y (cảm biến lưu lượng gần) được ghi lại trong cơ sở dữ liệu đặc biệt Microsoft Excel 2010 (Microsoft®, NY, USA) để tính toán: độ giãn nở của hệ hô hấp (respiratory system compliance – CRS, mL/cmH2O/kg), sức cản đường thở hít vào và thở ra (inspiratory and expiratory airway resistance – RawI và RawE, cmH2O/L/giây), hằng số thời gian hít vào và thở ra (inspiratory and expiratory time constants – KTI và KTE, giây) theo các công thức được mô tả trong (Tệp bổ sung 1: Bảng S1).
Đối với mỗi đối tượng, các thành phần áp lực làm việc, sức cản, đàn hồi và ngưỡng được tính toán và biểu thị bằng phần trăm tổng áp lực làm việc của hệ hô hấp. Hình 1b cho thấy hình minh họa về các thành phần khác nhau của áp lực làm việc và cách chúng được đo trên máy thở cơ học. Mỗi thành phần của áp lực làm việc được biểu thị bằng cmH2O và bằng tỷ lệ phần trăm của tổng áp lực làm việc của hệ hô hấp. Các tính toán được thực hiện như sau: Thành phần sức cản (Resistive component): PIP – PPL; Thành phần đàn hồi (Elastic component): PPL – tPEEP; Ngưỡng (Threshold): tPEEP – PEEP (hoặc autoPEEP).
Máy thở cơ học được sử dụng để đo lường là Engstrom® (GE Datex, Madison, Wisconsin USA) và Hamilton G5 hoặc Galileo® (Hamilton, Bonaduz, Thụy Sĩ), tùy thuộc vào tình trạng sẵn có.
Phân tích dữ liệu
Dữ liệu được biểu thị dưới dạng phương tiện ± độ lệch chuẩn (SD) và dữ liệu liên tục được biểu thị dưới dạng dải trung vị và dải tứ phân vị (IQR). Khoảng tin cậy 95% (CI 95%) được tính cho các tỷ lệ. Tính bình thường được đánh giá bằng test Anderson–Darling. Test Kruskal–Wallis với phân tích Dunns post hoc được sử dụng để so sánh các thành phần áp lực làm việc. Các test T Student và Mann–Whitney để so sánh các hằng số lưu lượng, sức cản và thời gian đã được sử dụng. Mối quan hệ giữa các biến được xác định bằng phép thử tương quan Pearson. Ý nghĩa được đặt ở P <0,05. Tất cả các phân tích thống kê được thực hiện bằng SPSS 20.0 (SPSS Inc., Chicago, IL, USA). Các số liệu được vẽ bằng GraphPad PRISM phiên bản 5.0c dành cho Mac (Phần mềm GraphPad, La Jolla, CA, USA).
Kết quả
Trong thời gian nghiên cứu, 54 trẻ nhũ nhi bị viêm tiểu phế quản đã được sàng lọc. Ba mươi mốt đối tượng không được ghi danh do lớn hơn 1 tuổi, 5 bị loại do thời gian trên MV lớn hơn 24 giờ tại thời điểm đo, 1 bị loại do bệnh tim bẩm sinh không được điều trị và 1 bị loại do phổi mãn tính bệnh. Mười sáu bệnh nhân cuối cùng đã được đưa vào nghiên cứu. 50% là nam, tuổi trung bình là 2,5 tháng (1–5,8), cân nặng 5,9 kg (4,5–7,4).
Virus hợp bào hô hấp (Respiratory Syncytial Virus – RSV) là nguyên nhân chính, được xác định trong 15 trường hợp. Sinh non là bệnh đi kèm chính, có ở 5 bệnh nhân. Điểm PIM2 là 7,5% (3,8–10,1), tỷ lệ PF là 195 mmHg (159 – 241) và OI là 7,1 (5,4–9,0). Bảng 1 cho thấy các đặc điểm lâm sàng và trao đổi khí của các bệnh nhân được đưa vào. Thời gian của MV là 5 ngày (IQR 2– 7,25) và không có trường hợp tử vong nào trong nhóm này.
Không có biến chứng liên quan đến giao thức. Bảng 2 cho thấy các thông số thông khí và cơ học hô hấp đối với dân số nghiên cứu: VTE 7,9 ± 1,4 mL/kg trọng lượng cơ thể lý tưởng, PEEP là 7,5 cmH2O (IQR 7–8,8), tPEEP 9 cmH2O (IQR 8–11), PIP 29 cmH2O (IQR 26–31), PPL 24 cmH2O (IQR 20–26), IT 0,7 giây (IQR 0,65–0,76), RR 28 bpm (IQR 26–30) và CRS là 0,55 mL/cmH2O/kg (IQR 0,44–0,89).
Bảng 1 Đặc điểm lâm sàng bệnh nhân suy hô hấp cấp thứ phát do viêm tiểu phế quản đưa vào nghiên cứu
| Bệnh nhân | Tuổi (tháng) | Căn nguyên | Bệnh đi kèm (1: Không = 2: Có) | Tỷ lệ PF | PaCO2 | OI | PIM2 (%) | Kết quả |
| 1 | 1 | RSV | 1 | 280 | 42 | 5.6 | 10.1 | Sống |
| 2 | 1 | RSV | 1 | 293 | 37 | 4.2 | 10.1 | Sống |
| 3 | 1 | RSV | 1 | 127 | 112 | 10.3 | 5.1 | Sống |
| 4 | 1 | RSV | 2: PNB 36 tuần | 224 | 65 | 4.3 | 7,5 | Sống |
| 5 | 1 | RSV | 1 | 246 | 67 | 4,5 | 1,5 | Sống |
| 6 | 1 | RSV | 1 | 208 | 52 | 8.1 | 7.6 | Sống |
| 7 | 2 | RSV | 1 | 165 | 65 | 7.2 | 3,5 | Sống |
| 8 | 2 | RSV | 2: Ngừng Tim, PNB 32 tuần | 158 | 140 | 7,0 | 19.8 | Sống |
| 9 | 3 | RSV | 2, PNB 34 tuần | 172 | 86 | 8,5 | 0,6 | Sống |
| 10 | 4 | RSV | 1 | 205 | 91 | 6,9 | 5.0 | Sống |
| 11 | 4 | RSV | 1 | 270 | 62 | 4,9 | 0,6 | Sống |
| 12 | 5 | RSV + Ho gà | 1 | 206 | 48 | 7,0 | 11.9 | Sống |
| 13 | 6 | RSV | 1 | 125 | 71 | 14.1 | 17,5 | Sống |
| 14 | 10 | RSV | 2: PNB 30 tuần | 161 | 72 | 8,5 | 10.1 | Sống |
| 15 | 10 | RSV | 2:PNB 32 tuần HMD | 80 | 60 | 24,9 | 6.6 | Sống |
| 16 | 11 | (−)a | 1 | 133 | 44 | 11.1 | 7.6 | Sống |
Chữ viết tắt: PF: tỷ lệ PaO2/FIO2, OI: chỉ số oxy hóa, PIM 2: Chỉ số tử vong ở trẻ em 2, RSV: virus hợp bào hô hấp, PNB: trẻ sinh non, HMD: bệnh màng trong
a Các nghiên cứu về vi-rút đều âm tính, nhưng đã chẩn đoán bội nhiễm phế cầu khuẩn
Bảng 2 Các thông số thông khí và cơ học hô hấp của trẻ nhũ nhi bị viêm tiểu phế quản nặng
| BN số | FIO2 | V T | RR | IT | PIP | p PL | PEEP | CRS | RawI | RawE |
| 1 | 0.5 | 7.6 | 30 | 0.8 | 28 | 24 | 8 | 0.64 | 66 | 40 |
| 2 | 0.4 | 7.5 | 30 | 0.7 | 21 | 19.5 | 8 | 0.91 | 29 | 58 |
| 3 | 1 | 7 | 25 | 0.7 | 28 | 25 | 7 | 0.61 | 22 | 20 |
| 4 | 0.5 | 6.9 | 22 | 0.7 | 18 | 15 | 7 | 0.76 | 30 | 40 |
| 5 | 0.45 | 7.6 | 30 | 0.5 | 24 | 19 | 7 | 1.42 | 50 | 18 |
| 6 | 0.35 | 9.9 | 30 | 0.5 | 22 | 18 | 7 | 1.07 | 40 | 15 |
| 7 | 0.55 | 9.9 | 27 | 0.65 | 24 | 19 | 7 | 0.91 | 43 | 23 |
| 8 | 0.5 | 5.7 | 30 | 0.7 | 29 | 25 | 7 | 0.38 | 57 | 85 |
| 9 | 0.4 | 8,4 | 28 | 0.65 | 31 | 26 | 7 | 0.21 | 37 | 26 |
| 10 | 0.4 | 7.1 | 25 | 0.7 | 26 | 23 | 8 | 0.23 | 36 | 65 |
| 11 | 0.3 | 6,2 | 28 | 0.7 | 26 | 22 | 9 | 0.28 | 48 | 52 |
| 12 | 0.3 | 8 | 26 | 0.7 | 24 | 22 | 7 | 0.33 | 15 | 50 |
| 13 | 0.55 | 7.8 | 30 | 0.78 | 33 | 30 | 8 | 0.36 | 36 | 57 |
| 14 | 0.6 | 8.7 | 30 | 0.6 | 23 | 18 | 10 | 1.24 | 30 | 18 |
| 15 | 1 | 5.7 | 28 | 0.9 | 31 | 27 | 12 | 0.44 | 53 | 55 |
| 16 | 0.5 | 7.9 | 27 | 0.8 | 27 | 23 | 8 | 0.59 | 52 | 41 |
| Trung bình | 0.5 | 7.6 | 28 | 0.7 | 29 | 24 | 7.5 | 0.55 | 38.5 | 40.5 |
| IQR | 0.15 | 0.95 | 3.25 | 0.07 | 4.5 | 6 | 1 | 0.56 | 20.5 | 33.25 |
FiO2 Nồng độ oxy hít vào, %; VT Thể tích khí lưu thông, ml/kg, RR tần số hô hấp, IT thời gian hít vào, giây, PIP Áp lực hít vào đỉnh, cmH2O, PPL Áp lực cao nguyên, cmH2O, PEEP Áp lực dương cuối thì thở ra, cmH2O, CRS độ giãn nở tĩnh của hệ thống hô hấp, mL/cmH2O/kg, RawI Sức cản đường thở thí hít vào, cmH2O/L/s, RawE Sức cản đường thở thì thở ra, cmH2O/L/s
Các phép đo áp lực làm việc của các bộ phận trong hệ thống hô hấp là autoPEEP 1.5 (IQR 1–4.8) cmH2O, PIP–PPL 5 cmH2O (IQR 0-11) và PPL–autoPEEP 22.5 cmH2O (IQR 15.2–25). Điều này chiếm 21,5% sức cản (CI 95% 18,4–26,8), đàn hồi 72,7% (CI 95% 62,4–77,4%) và ngưỡng 4,7% (CI 95% 0–10,9) của tổng áp lực làm việc tương ứng. Thành phần đàn hồi của áp lực làm việc cao hơn rõ rệt so với sức cản và đều cao hơn ngưỡng (P<0,01).
So sánh giữa các thông số hít vào và thở ra cho thấy QI thấp hơn đáng kể so với QE [5 (4,27– 6,75) L/min v/s 16,5 (12–23,8) L/min, P < 0,05], nhưng không có sự khác biệt đáng kể được tìm thấy giữa KTI và KTE [0,18 (0,12–0,30) v/s 0,18 (0,13–0,22) s]. Tuy nhiên, RawI và RawE không khác biệt về mặt thống kê [38,8 (32–53) so với 40,5 (22–55) cmH2O/L/s]. RawI cao hơn RawE trong 37,5% trường hợp và tỷ lệ KTI:KTE là 1:1,04 (1:0,59–1,42).
Có một mối quan hệ nghịch đảo đáng kể giữa RawE và CRS (r = 0,71, P = 0,001) (Tệp bổ sung 2: Hình S1), nhưng không phải với tPEEP (r = 0,36, P = 0,12), áp lực đường thở trung bình (r = 0,45, P = 0,5) và RawI (r = 0,17, P = 0,48).
Thảo luận
Trong nghiên cứu này, chúng tôi đã đo cơ học phổi tại giường ở trẻ nhũ nhi cần MV do viêm tiểu phế quản nặng, sử dụng các phép đo được cung cấp bởi hai máy thở cơ học hiện đại thông thường. Dữ liệu thu được từ các phép đo này cho thấy thành phần đàn hồi của hệ hô hấp (có nghĩa là các đơn vị phổi xa và thành ngực) chứ không phải sức cản đường thở là yếu tố chính quyết định công việc áp dụng cho MV. Chúng tôi đã tính toán rằng gần ba phần tư trong tổng khối lượng công việc được tạo ra để khắc phục thành phần đàn hồi của hệ hô hấp. Ngoài ra, chúng tôi thấy rằng sức cản được tính toán và hằng số thời gian là tương tự nhau trong giai đoạn thở ra và hít vào, cho thấy rằng sự gia tăng sức cản khi thở ra không phải là sự thay đổi chính ở bệnh nhân bị viêm tiểu phế quản nặng khi thở máy.
Những phát hiện này có vẻ bất ngờ và mâu thuẫn với hiểu biết hiện tại về bệnh viêm tiểu phế quản nặng là bệnh chủ yếu gây tắc nghẽn đường thở với sự gia tăng sức cản đường thở, nhưng chúng được hỗ trợ bởi quan sát được thực hiện hơn nửa thế kỷ trước bởi Krieger và cộng sự [13]. Họ đã quan sát thấy sự giảm CRS ở trẻ nhũ nhi thở tự nhiên bị viêm tiểu phế quản khi so sánh với trẻ nhũ nhi khỏe mạnh. Các nghiên cứu gần đây hơn đã phát hiện ra sự thay đổi tương tự trong CRS, phần lớn thời gian được cho là do bẫy khí đáng kể và căng phồng phổi [14]. Chúng tôi có thể mô tả thành phần ngưỡng ở bệnh nhân của mình và autoPEEP không liên quan đến lâm sàng, một phát hiện có thể so sánh với kết quả trong các nghiên cứu trước đây [13, 14]. Ngưỡng hoặc autoPEEP là một đóng góp nhỏ vào tổng áp lực làm việc [15]. Khi so sánh với một vài báo cáo về CRS ở trẻ nhũ nhi không mắc bệnh hô hấp nghiêm trọng, bệnh nhân trong nghiên cứu của chúng tôi đã giảm CRS một cách nhất quán [16].
Dữ liệu mâu thuẫn tồn tại liên quan đến thành phần sức cản đường thở trong viêm tiểu phế quản nặng. Krieger và cộng sự thấy rằng không có sự khác biệt đáng kể về mặt lâm sàng giữa hít vào và thở ra ở trẻ nhũ nhi trong viêm tiểu phế quản; thậm chí nhiều hơn, cái sau đã được rút ngắn. Trong nghiên cứu đó đo được tỷ lệ KTI:KTE ở trẻ viêm tiểu phế quản cao hơn so với đối tượng bình thường (trung bình 1:1,1). Họ tuyên bố rằng phát hiện này có thể được giải thích bằng lý thuyết của Otis về sự bình đẳng của các hằng số thời gian (là tích số của độ giãn nở và sức cản) trong một hệ thống có đường kính đường thở khác nhau (bị tắc nghẽn không đồng đều do các giá trị khác nhau của sức cản) và lưu lượng nhanh trong một hệ thống như vậy, giá trị đo được của sức cản sẽ là một trong những đường dẫn khí lớn hơn [13]. Điều quan trọng là phải nhận ra rằng các phép đo cơ học hệ hô hấp ở bệnh nhân dưới MV áp lực dương được kiểm soát có thể được thay đổi bằng cách cài đặt các thông số. Chẳng hạn, cài đặt thông khí cao có thể nâng cao PIP mà không thay đổi PPL [15]. Một nghiên cứu lâm sàng ở 82 bệnh nhi bị viêm tiểu phế quản cho thấy PIP dao động trong khoảng từ 25 đến 45 cmH2O khi trẻ được thở máy với VT từ trung bình đến cao (10–15 ml/kg) [17]. Tăng VT cũng có thể yêu cầu thời gian thở ra dài hơn để cho phép thở ra thụ động, làm tăng nguy cơ bẫy khí và giảm độ giãn nở do siêu bơm phồng. Một trong những điểm mạnh trong nghiên cứu của chúng tôi là cài đặt MV đã được chuẩn hóa và tương thích với tiêu chuẩn chăm sóc hiện tại: VT và PPL bị hạn chế và QI thấp được áp dụng. Điều này có thể đã gây ra sức cản thấp đối với lưu lượng thở ra được quan sát thấy trong đoàn hệ của chúng tôi. Các giá trị bình thường của RawE đối với nhóm tuổi cụ thể này là ít, nhưng RawE của bệnh nhân của chúng tôi thấp hơn so với dữ liệu từ trẻ nhũ nhi non tháng không mắc bệnh hô hấp nghiêm trọng khi thở tự nhiên [18]. Một cân nhắc khác là thiết bị được sử dụng để đo sức cản trong nghiên cứu của chúng tôi. Khi nó được đo ở ống chữ Y, thành phần sức cản của đường thở dụng cụ được bao gồm. De la Cruz và cộng sự đã mô tả ở 21 bệnh nhân rằng trong những điều kiện này, áp lực hít vào tối đa cần thiết để thông khí cho phổi của trẻ nhũ nhi được đánh giá quá cao so với áp lực đường thở thực tế. Sẽ rất khó để điều chỉnh sự đánh giá quá cao này vì các phép đo bằng ống thông khí quản sẽ thực sự khó khăn (hoặc thậm chí chống chỉ định) ở trẻ nhỏ [19].
Một phát hiện thú vị là mối tương quan nghịch đảo giữa CRS và RawE. Như đã báo cáo trước đây ở những bệnh nhân mắc ARDS, quan sát này cho thấy phổi có CRS thấp hơn có độ đàn hồi cao hơn [20]. Phát hiện này phù hợp với kết quả của chúng tôi, cho thấy trong viêm tiểu phế quản nặng, thành phần đàn hồi của áp lực làm việc chiếm ưu thế, tương tự như sinh lý bệnh ARDS. Hammer và cộng sự đã mô tả rằng mười trong số 37 bệnh nhân bị viêm tiểu phế quản nặng đáp ứng các tiêu chí của AECC cho ARDS [21, 22]. Điều quan trọng cần lưu ý là những trẻ này có hình ảnh đông đặc hoặc thâm nhiễm ở 4 góc phần tư trên phim chụp X-quang ngực với điểm tổn thương phổi của Murray lớn hơn 2,7. Theo quan điểm của chúng tôi, nhóm ARDS do RSV gây ra này khác với các trường hợp chúng tôi đang mô tả. Chúng tôi đã loại trừ những bệnh nhân có hơn 2 phần tư thâm nhiễm trên phim chụp X-quang ngực (hoặc hình ảnh X-quang rõ ràng của ARDS), và tất cả các phép đo được thực hiện trong vòng 1 giờ sau khi đặt nội khí quản. Hammer và cộng sự, không mô tả các thông số thông khí và thời gian đo. Bởi vì nó đã được thực hiện hơn 20 năm trước, trước thời kỳ VT thấp và chăm sóc suy hô hấp cấp hiện nay, rất khó để so sánh cả hai loạt trường hợp. Đáng ngạc nhiên là thời lượng của MV dài hơn 14 ngày, so với của chúng tôi là gần 5 ngày. Chúng tôi phải thừa nhận rằng định nghĩa đồng thuận PALICC [23] hiện tại bao gồm một nhóm rộng các tình trạng và bệnh lý dưới nhãn hiệu ARDS, vì vậy một số trường hợp của chúng tôi có thể nằm trong vùng xám của định nghĩa ARDS đó, ngay cả khi chụp X- quang ngực không tương thích với ARDS. Mặt khác, ARDS là một tình trạng rất đa dạng bao gồm nhiều loại bệnh. Trong nghiên cứu của chúng tôi, chúng tôi nhằm mục đích mô tả một nhóm trẻ nhũ nhi thở máy tương đối đồng nhất bị viêm tiểu phế quản nặng được chăm sóc hiện đại đặc biệt.
Điều quan trọng cần nhấn mạnh là hầu hết viêm tiểu phế quản, ngay cả những dạng nặng nhất, không cần thở máy xâm lấn với phương pháp chăm sóc hiện đại [24]. Tại các trung tâm của chúng tôi, khoảng 2% bệnh nhân viêm tiểu phế quản được đưa vào đơn vị chăm sóc tích cực và từ 30% đến 50% trong số họ cuối cùng cần thở máy xâm lấn. Nghiên cứu của chúng tôi tập trung vào nhóm bệnh nhân đó, trẻ nhũ nhi bị viêm tiểu phế quản nặng cần thở máy, vì vậy kết quả sinh lý bệnh của chúng tôi có thể khác với bệnh trung bình hoặc nhẹ.
Nghiên cứu của chúng tôi có một số hạn chế. Trẻ nhũ nhi của chúng tôi bị một rối loạn duy nhất và độ tuổi lớn, do đó, phát hiện của chúng tôi không thể khái quát cho trẻ nhũ nhi hoặc trẻ em mắc các rối loạn khác như hen suyễn, bệnh phổi mãn tính hoặc bệnh tim bẩm sinh. Các giá trị tham khảo cho trẻ em khỏe mạnh trong độ tuổi này chưa được báo cáo cụ thể và chúng tôi không bao gồm nhóm kiểm soát, vì vậy so sánh và gia số của các thành phần khác nhau chỉ là ước tính. Như đã nhận xét trước đây, do thể trạng bệnh nhân nhỏ nên chúng tôi không đo được áp lực màng phổi nên không xác định được nguyên nhân lồng ngực có ảnh hưởng lên CRS hay không. Một bộ phép đo duy nhất, rất gần với việc đặt nội khí quản, đã được thực hiện, bởi vì chúng tôi không muốn sử dụng lâu dài hoặc nhiều liều thuốc phong bế thần kinh cơ. Ngoài ra, bệnh nhân sử dụng MV có kiểm soát mà không có hoạt động cơ hô hấp, có thể ảnh hưởng đến sức cản hô hấp thấp và autoPEEP được đo, bởi vì những nỗ lực của bệnh nhân có thể làm tăng thể tích phổi, tạo điều kiện cho căng phồng phổi quá mức [25], thường là sự cùng tồn tại giữa PEEP nội tại và thở ra chủ động. Cuối cùng, chúng tôi phải thừa nhận rằng cài đặt tham số MV có thể trực tiếp sửa đổi thành phần của phương trình chuyển động (tức là tỷ lệ QI, RR, I:E), nhưng chúng tôi đã cố gắng chuẩn hóa cài đặt thông khí trong quá trình đo.
Bất chấp những hạn chế này, chúng tôi coi những phát hiện của chúng tôi ở trẻ nhũ nhi thở máy bị viêm tiểu phế quản nặng là rất quan trọng về phương pháp sinh lý bệnh đối với tình trạng này. Phân tích của chúng tôi cho thấy rằng thành phần đàn hồi của áp lực làm việc chiếm ưu thế hơn là thành phần sức cản đường thở. Các nghiên cứu dịch tễ học đa trung tâm trong tương lai nên giải quyết các thành phần khác nhau của áp lực làm việc trong bệnh viêm tiểu phế quản nặng. Hiểu rõ hơn về cơ chế hệ hô hấp trong quá trình thở máy có thể dẫn đến thay đổi cách tiếp cận dược lý và thông khí truyền thống đối với viêm tiểu phế quản nặng như một bệnh tăng sức cản đường thở chiếm ưu thế.
Kết luận
Phân tích các phép đo cơ học hô hấp của trẻ bị viêm tiểu phế quản nặng được điều trị bằng MV có kiểm soát cho thấy thành phần chiếm ưu thế trong áp lực làm việc của hệ hô hấp là thành phần đàn hồi. Các thành phần đàn hồi và sức cản kết hợp với dạng lưu lượng là đặc trưng của các bệnh hạn chế. Hiểu rõ hơn về sinh lý bệnh có thể giúp cải thiện phương pháp tiếp cận bằng thuốc và thông khí truyền thống đối với viêm tiểu phế quản nặng như một bệnh tăng sức cản đường thở chiếm ưu thế.