Bệnh tim mạch
Case lâm sàng: Nhịp nhanh thất đa hình Catecholaminergic
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Nhà thuốc Ngọc Anh – Để tải bài viết Case lâm sàng: Nhịp nhanh thất đa hình Catecholaminergic file PDF xin vui lòng click vào link ở đây.
Biên dịch: Thạc sĩ, Bác sĩ Phạm Hoàng Thiên
Group “Cập nhật Kiến Thức Y khoa”
Trường hợp này do một độc giả cung cấp; có những chi tiết còn thiếu, nhưng tôi tin rằng nó vẫn có thể cung cấp một số kiến thức hữu ích.
Trình bày Case lâm sàng
Lần vào cấp cứu đầu tiên
Một nam giới ở độ tuổi 40 khởi phát tiền ngất (pre-syncope) trong khi tập thể dục vừa phải. Khi đến khoa cấp cứu, anh ấy đã tím tái và ngủ gà. Monitoring cho thấy nhịp tim nhanh phức tạp. Sốc điện 120 J không đáp ứng, nhưng sau đó đã tự động chuyển sang nhịp xoang. Sau khi được bolus amiodarone, anh ta đã được nhập viện.
Xem xét kỹ hơn tiền sử đã phát hiện ra một đợt VT đa hình với chẩn đoán giả định là VT đa hình Catecholaminergic do thụ thể ryanodine bất thường.
Anh ta đã được điều trị với Nadolol và AICD. Không có tiền sử gia đình liên quan. Mặt khác, bệnh nhân luôn khỏe mạnh và luôn thích tập thể dục.
Gần đây, anh ấy cũng đã bị sốc một lần khi tập thể dục. Khi AICD được kiểm tra, hóa ra là do nhịp nhanh xoang, và do đó giới hạn tần số tim có thể chấp nhận được đã tăng từ 150 bpm lên 188 bpm.
Quá trình nằm viện không có gì bất thường. Anh ấy vẫn ổn định và được xuất viện với flecainide, với lịch hẹn tái khám để làm stress test.
Điều này nằm trong kế hoạch: “Vùng điều trị ICD sẽ không được giảm xuống vào lúc này vì những mối lo ngại rằng những cú sốc từ ICD ở người bị CPVT có thể dẫn đến phản ứng adrenergic cao và kích hoạt cơn bão VT.”
Lần vào cấp cứu thứ hai
Bệnh nhân vào lại khoa cấp cứu vào 5 ngày sau:
Sau khi tập thể dục vừa phải, ông cảm thấy kiệt sức với tần số tim là 180, nhưng có ít nhịp đập tưới máu.
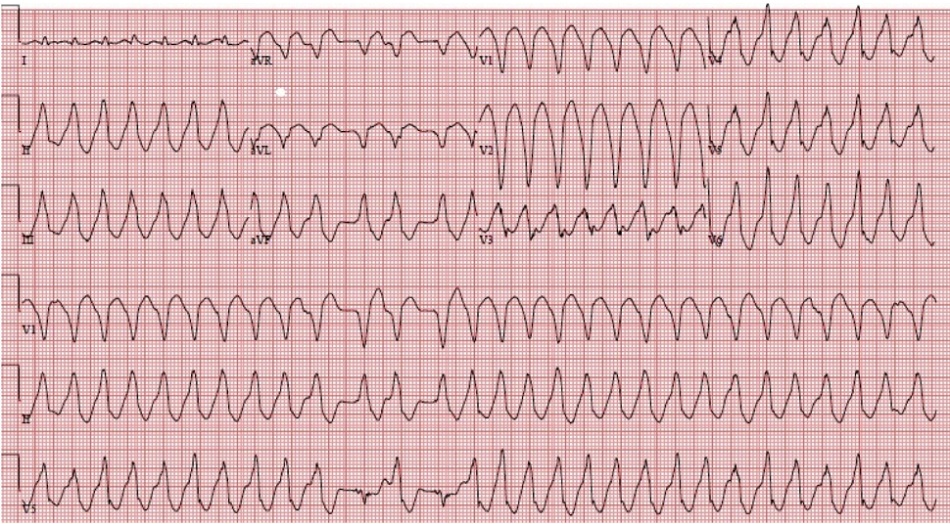
Đây là điện tâm đồ của anh ấy:
Hình 1: Nhịp nhanh phức bộ rộng. Đây hầu hết là VT đơn hình, nhưng vì V5 cho thấy 2 nhịp hẹp (có thể bị nhầm với nhát kết hợp – fusion beat), đây là VT đa hình do cơn ngắn của nhịp nhanh thất hai chiều. Lưu ý rằng những nhát này không xảy ra trong khi V2 và V3 đang được ghi lại, không giống như ECG tiếp theo.
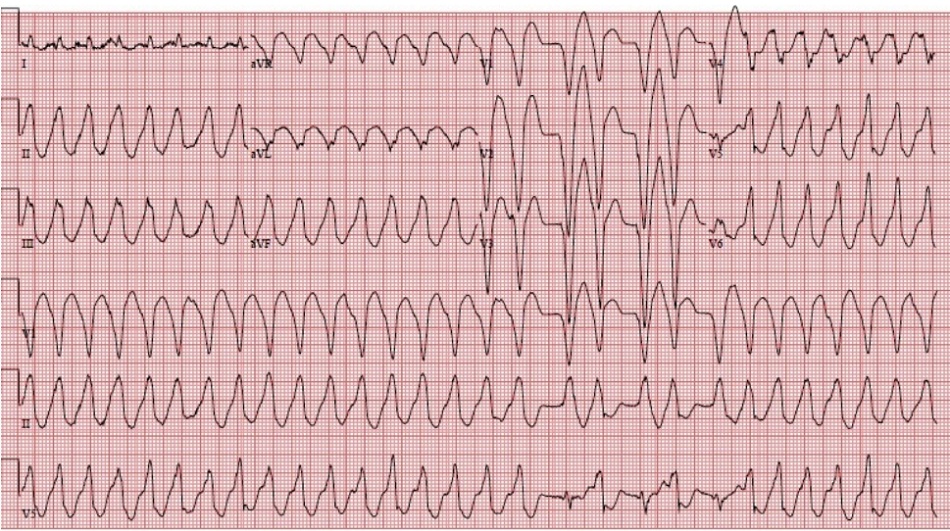
ECG thứ hai, ngay sau ECG đầu tiên:
Hình 2: Ở đây một lần nữa chúng ta thấy Nhịp nhanh thất hai chiều, và rõ ràng hơn vì nó xảy ra trong quá trình ghi V2 và V3, cho thấy nó rõ ràng hơn bất kỳ chuyển đạo nào ngoại trừ V5 (ở phía dưới), đây là chẩn đoán tốt nhất.
Xử trí tại cấp cứu
Anh ấy đã trải qua sốc điện đồng bộ hai lần với 120J và 200J mà không đáp ứng. Anh duy trì nhịp nhanh phức bộ rộng với tần số lên đến 180, nhưng với ít nhịp tưới máu (perfused beats) hơn. Anh vẫn tỉnh táo.
Anh ấy đã được cho dùng metoprolol 15 mg IV cũng không đáp ứng. (Nhận xét : Tôi sẽ coi đây là một liều lượng nhỏ, và sẽ cho esmolol có tác dụng ngắn và có thể ngừng nếu có các tác dụng phụ).
Để giảm bớt sự gia tăng catecholamine được cho là nguyên nhân dẫn đến nhịp tim nhanh của anh ta, bệnh nhân đã được đặt nội khí quản và an thần bằng propofol . Điều này cũng không hiệu quả.
Tạo nhịp vượt tần số đã được thử thông qua máy tạo nhịp tim đã được cấy ghép của anh ấy, và điều này cũng không thành công.
Sau đó xử trí với amiodarone (điều này không thành công).
Anh ta đã được cho esmolol (cũng không thành công).
Cuối cùng, anh ta được cho uống verapamil.
Sau khi dùng verapamil, bệnh nhân bị hạ huyết áp rất mạnh cho đến khi trở nên tím tái và không có mạch. Ép ngực được bắt đầu và anh ta được khử rung một lần nữa ở 200J, kết quả là phục hồi nhịp xoang ở mức 30-40 nhịp/phút, với sự tưới máu không đầy đủ.
Atropine và máy tạo nhịp đã được sử dụng. Bệnh nhân đã ổn định và có thể được chuyển ra khỏi ED.
Sau một tuần trong bệnh viện, anh ta được xuất viện với amiodarone và nadolol sau khi thử nghiệm stress test lành tính. Flecainide đã được ngừng. Đã có sự cân nhắc về sự bóc tách (denervation) thần kinh giao cảm của tim trong tương lai.
Nhịp nhanh thất đa hình Catecholaminergic
CPVT là một trong những loại VT xảy ra ở một trái tim bình thường về mặt cấu trúc. Đó là do các đột biến hiếm gặp (di truyền hoặc tự phát) của gen thụ thể ryanodine hoặc gen calsequestrin 2. Cả hai đều ảnh hưởng đến việc giải phóng canxi tâm trương (diastolic calcium release) từ lưới cơ tương, và do đó làm tăng nồng độ canxi nội bào (giống như digoxin), dẫn đến hậu phân cực chậm (delayed afterdepolarization) và kích hoạt hoạt động. Cũng như với Digoxin, một trong những rối loạn nhịp tim chủ yếu là Nhịp nhanh thất hai chiều.
PMVT được đặc trưng bởi ngất từng cơn khi gắng sức gắng sức hoặc xúc động cấp tính ở những người không có bất thường về cấu trúc tim. Nó tạo ra VT đa hình, thường là VT hai chiều, và có thể được dung nạp tốt.
Như đã đề cập ở trên, một số CPV có liên quan đến đột biến ở thụ thể ryanodine ở tim, còn được gọi là kênh giải phóng canxi cơ tương của tim (làm trung gian giải phóng canxi từ lưới cơ tương, cần thiết cho sự co bóp của cơ tim). Catecholamine có thể khiến các kênh liên quan đến ryanodine này “rò rỉ” canxi trong tâm trương và có thể gây ra những rối loạn nhịp tim đe dọa tử vong.
Thảo luận thêm về cơ chế nằm ngoài blog này (và ngoài khả năng của tôi!)
Tuổi khởi phát trung bình là 7-12 tuổi, vì vậy ban đầu đây là một vấn đề nhi khoa. Tuy nhiên, có thể khởi phát muộn ở tuổi 40. Biểu hiện đầu tiên có thể là ngừng tim.
Điện tâm đồ cơ bản là bình thường. Có nhiều cơ chế liên quan, bao gồm sự vào lại (re-entry) và hậu phân cực chậm do quá tải canxi hoặc thay đổi trương lực thần kinh tự chủ. Nó thường không thể được gây ra trong phòng thử nghiệm của cấp cứu.
VT có hình thái đa hình hoặc hình thái hai chiều như trong ngộ độc digoxin hoặc aconite , với trục QRS xen kẽ, hoặc LBBB / RBBB luân phiên nhau.
Thảo luận thêm nằm ngoài phạm vi của blog này, ngoại trừ trường hợp cấp cứu và một chút về điều trị mãn tính.
XỬ TRÍ CẤP CỨU VT đa hình Catecholaminergic
(Có rất ít tài liệu mà tôi có thể tìm thấy; Các hướng dẫn của ACC / AHA về rối loạn nhịp tim dường như chưa được cập nhật kể từ lần xuất bản gần đây nhất vào năm 2006):
Nếu đây là một đứa trẻ vào cấp cứu lần đầu tiên với VT đa hình không rõ nguyên nhân. Nếu bạn có thể ghi lại điện tâm đồ trong nhịp xoang và có QT dài, thì bạn sẽ biết rằng đó không phải là PMVT. Nếu không có cơ hội để ghi lại nó, thì sẽ không biết, nhưng QT dài thì thông dụng hơn PMVT rất nhiều. Đến khi trưởng thành, người bệnh mới có thể nhận thức được tình trạng bệnh. Điều này rất quan trọng, bởi vì cách điều trị của 2 rối loạn này rất khác nhau.
Nếu ghi được một ECG với nhịp xoang:
- Nếu có QT dài thì VT đa hình này là xoắn đỉnh.
- Nếu có thiếu máu cục bộ hoặc bằng chứng của bệnh cơ tim trên điện tâm đồ, thì đó là VT đa hình do thiếu máu cục bộ hoặc bất thường về cấu trúc tim.
- Nếu QRST bình thường khi ở trong nhịp xoang thì nên cân nhắc kỹ đến CPVT.
Hoặc có thể, như trong trường hợp này, bệnh nhân được biết là có CPVT.
Dưới đây là một số bước xử trí cần thực hiện
- Chuyển nhịp hoặc khử rung (tùy thuộc vào sự hiện diện của mạch), nhưng điều trị trước với chẹn beta (nếu có thể), vì bản thân cú sốc điện có thể gây tăng catecholamine, làm trầm trọng thêm tình hình và gây ra tái phát sớm VT.
- Thuốc chẹn beta đường tĩnh mạch nên được sử dụng. Esmolol là một lựa chọn tuyệt vời, vì nó có thời gian bán hủy rất ngắn và có thể tắt ngay nếu có biến chứng. Liều lượng: Có thể dùng Esmolol bolus 500 mcg/kg (0,5 mg/kg), sau đó nhỏ giọt 50 mcg/kg/phút (0,05 mg / kg / phút). Có thể lặp lại liều bolus nhiều lần khi cần thiết, mỗi lần tăng lượng truyền lên 50 mcg / kg / phút.
- Đối với VT tái phát trong trường hợp không có QT kéo dài, amiodarone nên được sử dụng. Amiodarone có tác dụng chẹn beta.
- Verapamil được khuyến cáo dựa trên các nghiên cứu trong đó nó ngăn ngừa PMVT bị kích phát do tập thể dục (3, 4). Tuy nhiên, tôi không tìm thấy tài liệu về việc sử dụng nó trong tình huống cấp cứu. Nhà điện sinh lý học của chúng tôi đã viết rằng ông ấy sẽ thử nó. Trong trường hợp này, có vẻ như mọi thứ đã trở nên tồi tệ hơn, nhưng đó là vấn đề với các trường hợp cá biệt không có nhóm chứng.
- Thuốc an thần, như trong trường hợp này, để giảm sự bùng phát giao cảm? Hoặc, Class IIb trong Guidelines ACC/AHA cho VT không ngừng là gây mê toàn thân.
Tránh isoproterenol và tạo nhịp vượt tần số. Đối với VT đa hình do QT dài mắc phải (xoắn đỉnh), isoproterenol được chỉ định để tần số độ xoang và ngăn ngừa xoắn đỉnh tái phát. Tuy nhiên, điều này làm cho CPVT trở nên tồi tệ hơn . May mắn thay, xoắn đỉnh phổ biến hơn, nhưng nếu bạn biết bệnh nhân bị CPVT, hãy tránh dùng isoproterenol.
Tạo nhịp vượt tần số được ghi nhận là class IIb cho VT không ngừng trong Guidelines ACC/AHA, nhưng điều này không nên được áp dụng cho CPVT.
Tạo nhịp vượt tần số được sử dụng để ngăn ngừa PMVT phụ thuộc tạm dừng (xoắn đỉnh) tái phát, tình trạng này sẽ trở nên tồi tệ hơn do nhịp tim chậm và được cải thiện bởi nhịp tim nhanh). Sinh lý bệnh của CPVT rất khác với hội chứng QT dài. Không giống như xoắn đỉnh, CPVT sẽ trở nên tồi tệ hơn với nhịp tim nhanh. Xem bài trước đó về xử trí xoắn đỉnh.
ĐIỀU TRỊ MÃN TÍNH
(Đây là một vài liệu pháp mà bác sĩ điện sinh lý có thể theo đuổi)
- Thuốc chẹn beta.
- Xem xét AICD, đặc biệt ở những bệnh nhân sống sót sau cơn ngừng tim. Điều trị ICD mà không sử dụng đồng thời thuốc chẹn beta rất nguy hiểm vì nguy cơ gây ra cơn bão điện (electrical storm) bởi tăng cường adrenergic liên quan đến cú sốc điện của máy ICD.
- Flecainide nếu kháng trị với 2 điều trị trên (nó ức chế thụ thể ryanodine ở tim)
- Verapamil
- Tránh hoàn toàn các môn thể thao cạnh tranh.
- Bóc tách giao cảm nếu đề kháng với các điều trị trên
Bỏ sót dù chỉ một liều thuốc chẹn beta có thể dẫn đến tử vong hoặc gần tử vong.
Đây là trích dẫn từ Guidelines ACC / AHA
Các rối loạn nhịp thất và trên thất thường có thể tái lập do stress khi tập thể dục khi nhịp tim đạt đến ngưỡng 120 đến 130 nhịp/phút. Các PVC đơn độc thường phát triển đầu tiên và được theo sau bởi các đợt ngắn của NSVT. Nếu bệnh nhân tiếp tục vận động, thời gian của cơn VT tăng dần và VT có thể trở nên kéo dài. Trục QRS xoay 180° xen kẽ theo từng nhịp, “VT hai chiều” là dạng điển hình của rối loạn nhịp tim liên quan đến CPVT. Bệnh nhân CPVT cũng có thể có VT hoặc VF đa hình không đều.
Thuốc chẹn beta ngăn ngừa tái phát ngất ở đa số bệnh nhân, ngay cả khi VT và SVT thường vẫn có thể được tạo ra trong quá trình test kiểm tra gắng sức. Nếu ngất xảy ra ở một bệnh nhân đang dùng thuốc chẹn beta, thì nên cấy ICD. Tuy nhiên, liệu pháp ICD yêu cầu thiết bị được lập trình cẩn thận để ngăn ngừa việc điều trị không cần thiết đối với các đợt rối loạn nhịp nhanh thất không kéo dài.
Tài liệu tham khảo
- Zipes DP et al. ACC/AHA Guidelines for management of patients with ventricular arrhythmias and sudden cardiac death. JACC Vol. 48, No. 5, Sept. 2006:e247– e346
- Pflaumer A. Davis AM. Guidelines for the diagnosis and management of Catecholaminergic Polymorphic Ventricular Tachycardia. Heart, Lung, and Circulation 2012:21(2):96-100.
- Rosso R, et al. Calcium channel blockers and beta-blockers versus beta-blockers alone for preventing exercise-induced arrhythmias in catecholaminergic polymorphic ventricular tachycardia. Heart Rhythm 2007;4:1149–1154.
- Swan H, et al. Calcium channel antagonism reduces exercise-induced ventricular arrhythmias in catecholaminergic polymorphic ventricular tachycardia patients with RyR2 mutations. J Cardiovasc Electrophysiol 2005;16:162–166. This article only comments on chronic management, not acute management.
Xem thêm: