Bệnh da liễu
Cập nhật các phương pháp điều trị sẹo mụn ở phòng khám da liễu Hàn Quốc
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Cập nhật các phương pháp điều trị sẹo mụn ở phòng khám da liễu Hàn Quốc – tải pdf tại đây.
Tác giả: Hyuck Hoon Kwon.
Dịch: Bs. Trương Tấn Minh Vũ.
Giới thiệu
Là một bác sĩ da liễu làm việc tại một trong những nhõng khám da liễu lớn nhất ở Hàn Quốc, điều trị cho bệnh nhân bị sẹo mụn đạt mức độ hài lõng là một trong những nhiệm vụ quan trọng nhất. Trong khi gánh nặng bệnh tật do sẹo mụn từ các khía cạnh kinh tế, xã hội và tâm lý là khá cao so với các bệnh da liễu thông thường khác, việc điều trị vẫn cõn nhiều khó khăn [1-4]. Các vết Sẹo, những dấu hiệu gợi nhớ đến mụn trứng cá, có thể ảnh hưởng đến sự tự tin và sức khỏe tâm lý của bệnh nhân [1-3]. Hậu quả đáng sợ này của mụn trứng cá có rất nhiều biểu hiện, từ khó nhìn thấy đến biến dạng nghiêm trọng, và có thể là hậu quả của mụn trứng cá ngay cả tương đối nhẹ; hơn nữa, hiện tại không thể dự đoán bệnh nhân mụn trứng cá nào có thể bị sẹo và mụn trứng cá nào có thể không [1, 5, 6].
Mặc dù sẹo mụn trứng cá gây ra mối quan tâm đáng kể cho bệnh nhân cũng như bác sĩ lâm sàng, nhưng hiện tại không có hướng dẫn tiêu chuẩn nào để điều trị tình trạng này [3, 7]. Đây một phần là do đặc điểm hình thái biến đổi của sẹo mụn Sẹo mụn trứng cá được phân loại là sẹo teo, phì đại hoặc sẹo lồi, với dạng teo là phổ biến nhất. Sẹo teo được chia nhỏ thành sẹo đáy nhọn (ice pick scar), sẹo đáy vuông (boxcar scar) và sẹo đáy trõn (rolling scar) [8-10]. Ngoài ra, các loại sẹo này có thể đỏ, tăng sắc tố hoặc giảm sắc tố. Trong khi các phương pháp điều trị đang phát triển nhanh chóng với sự hỗ trợ của công nghệ sinh học liên quan bao gồm dụng cụ tái tạo bề mặt, chất làm đầy da và phương pháp phẫu thuật, hầu hết các phương thức điều trị đơn lẻ cho sẹo mụn đều có kết quả kém hơn lý tưởng. Do đó, cần có phương pháp điều trị tùy chỉnh dựa trên loại sẹo và mức độ nghiêm trọng cũng như kích thước của vùng bị ảnh hưởng để có kết quả điều trị tối ưu [7, 11, 12].
Tại Hàn Quốc, ngành da liễu thẩm mỹ đang phát triển mạnh và sự quan tâm của bệnh nhân đối với các phương pháp điều trị sẹo mụn cũng rất cao. Hơn nữa, ngành công nghiệp liên quan đã giới thiệu các phương thức điều trị mới để điều trị sẹo mụn. Theo một phác đồ phổ quát [1, 13], chúng tôi cũng áp dụng các kỹ thuật tiên tiến để cải thiện sẹo. Trong chương này, chúng tôi sẽ đánh giá ngắn gọn từng phương thức điều trị được sử dụng rộng rãi và sau đó tập trung vào các quan điểm thực hành cho các phương pháp điều trị sẹo mụn.
=> Đọc thêm: Chẩn đoán, điều trị mụn nước và bóng nước (Vesicles and bullae).
Phương pháp điều trị
Tổng quan về công nghệ Fractional Laser (laser phân đoạn)
Fractional Laser hiện là liệu pháp đầu tay cho hầu hết các trường hợp sẹo mụn [12, 14]. Trái ngược với các loại laser truyền thống, laser phân đoạn tạo ra nhiều cột nhiệt riêng, rời rạc với các vùng không được can thiệp. Các vùng được can thiệp, được gọi là cột vi bóc tách (micro-ablative columns, MAC) trong điều trị bằng laser phân đoạn bóc tách (ablative fractional laser, AFL) hoặc vùng vi nhiệt (micro thermal zones, MTZ) trong laser phân đoạn không bóc tách (non-ablative fractional laser, NAFL), trải dài trên một khu vực 100-300 mm và thâm nhập sâu vào mô lên đến 1500 pm [15-17]. Thông qua việc tạo ra các MAC/MTZ này, laser phân đoạn gây ra quá trình sửa chữa lớp bì và tái tạo biểu mô. Quá trình lành thương được tăng cường hơn nữa bằng sự di chuyển của các tế bào sừng không bị ảnh hưởng từ các khu vực không được điều trị [18, 19].
Laser phân đoạn không bóc tách (NAFL)
NAFL, như laser Er-Glass 1550 nm hoặc 1540 nm phân đoạn, để lại lớp biểu bì nguyên vẹn, giảm thiểu tỷ lệ ban đỏ, chảy máu và đóng vảy sau thủ thuật so với AFL [20]. Khi cần nhiều đợt điều trị để đạt được mức độ hài lòng về cải thiện lâm sàng, NAFL rất hấp dẫn vì m ối quan tâm của hầu hết bệnh nhân là thời gian phải ngừng hoạt động xã hội sau điều trị [20, 21]. NAFL được biết là có hiệu quả và an toàn trên mọi loại da và cũng có thể được sử dụng cho các ban đỏ liên quan đến sẹo mụn [17, 22]. Theo cơ chế, bước sóng hồng ngoại của laser này cho phép thâm nhập sâu vào lớp bì, tạo ra các cột vi nhiệt đông đặc thành các mảng cách đều nhau trên bề mặt da, dẫn đến điều chỉnh quá trình sản xuất collagen mới mà không bóc tách lớp biểu bì. Để lại các cầu nối mô nguyên vẹn giữa các lõi đông đặc hoại tử giúp lành thương nhanh hơn và quá trình biểu mô hóa từ mô xung quanh không bị tổn thương xảy ra trong vòng 1-2 ngày [23]. Tại phòng khám của tôi, tôi thường sử dụng laser này như là liệu pháp đầu tay cùng với các phương pháp khác để điều trị sẹo mụn, lỗ chân lông to và các vấn đề về kết cấu da.
Laser phân đoạn bóc tách (AFL)
Kết quả của laser CO2 phân đoạn bóc tách gần như sánh ngang với các kết quả của laser bóc tách truyền thống nhưng có tính an toàn hơn. Nhìn chung, nó có hiệu quả hơn bất kỳ phương thức đơn lẻ nào khác chỉ với 2-3 lần điều trị, trong khi có tỷ lệ tác dụng phụ cao hơn so với NAFL [24, 25]. Laser phân đoạn CO2 10.600nm, laser Er: YAG 2940 nm và laser 2790 YSGG thường được sử dụng. Các bước sóng khác nhau tạo ra các mức năng lượng nhiệt được hấp thụ khác nhau, và việc lựa chọn sử dụng bước sóng phụ thuộc vào sự cân bằng giữa hiệu quả và tác dụng phụ [26]. Bằng cách làm bốc hơi các cột nhỏ của lớp biểu bì và bì và tác động nhiệt lên mô xung quanh, AFL có tác dụng mạnh hơn NAFLs [27, 28]. Các nghiên cứu trước đây đã cho thấy kết quả nhất quán rằng AFL có tác dụng mạnh mẽ hơn NAFL đối với cả độ căng và co rút da tức thời thông qua kích thích da và sản xuất collagen dần dần ở mục tiêu sâu hơn [29, 30]. Tôi thường sử dụng tia laser này trong điều trị sẹo mụn trứng cá trung bình đến nặng cho những bệnh nhân không quan tâm nhiều đến thời gian nghỉ dưỡng sau điều trị.
Laser Pico giây với thành phần nhiễu xạ quang họ c (P- DOE)
Laser picosecond đại diện cho một nhóm thiết bị laser mới được đặc trưng bởi thời lượng xung siêu ngắn, pico giây [31]. Sự kết hợp sáng tạo của thành phần nhiễu xạ quang học sẽ phân phối lại chùm tia thành các đỉnh có mật độ năng lượng cao được bao quanh có mật độ năng lượng thấp tới vùng điều trị [32, 33] và tạo ra một mạng lưới các vùng vi chấn thương tập trung, cường độ cao biểu hiện dưới dạng không bào ở lớp trung bì nông qua quá trình được gọi là phá vỡ quang học do laser (laser-induced optical breakdown, LIOB) [34, 35]. LIOB là một quá trình hấp thụ phi tuyến tính liên quan đến quá trình tạo plasma, tiếp theo là sự giãn nở cơ học ở lớp bì, nguyên lý vật lý của nó về cơ bản khác với quá trình quang nhiệt có chọn lọc [36]. Với việc bắt đầu quá trình sửa chữa vết thương và kích thích sửa chữa lớp bì, những vùng vi chấn thương này đã được chứng minh là cải thiện về mặt lâm sàng kết cấu da, sẹo teo và nếp nhăn [34, 35, 37, 38]. Phân tích mô học cho thấy sự kéo dài và tăng mật độ của các sợi đàn hồi và collagen, mà không có tổn thương đáng kể đối với lớp biểu bì [32, 33, 39]. Nhóm của chúng tôi lần đầu tiên báo cáo rằng laser picosecond mang lại kết quả lâm sàng tốt hơn và ít tác dụng phụ hơn trong điều trị sẹo mụn ở bệnh nhân châu Á so với NAFL [40]. Vì công nghệ này vượt trội về giảm đau và các biến chứng sau điều trị như tăng sắc tố so với laser phân đoạn thông thường, laser picosecond có thể cung cấp một phương pháp mới như một thiết bị không bóc tách thay thế đầy hứa hẹn trong phác đồ điều trị sẹo trong tương lai [33, 41, 42].
Fractional Microneedling Radiofrequency (FMR)
Nhiều thiết bị radiofrequency (RF) khác nhau đã được sử dụng trong điều trị sẹo mụn [43-45]. Trong khi laser tạo ra nhiệt bằng cách cung cấp năng lượng cho chromophore thông qua quá trình quang nhiệt, thì nhiệt do thiết bị RF tạo ra bắt nguồn từ chuyển động của electron và độ dẫn điện của mô đích. Ngoài ra, vì RF nguyên thuỷ không bóc tách, nó hiếm khi gây ra sự phá vỡ tạm thời về tính toàn vẹn của biểu bì, điều thường thấy ở laser bóc tách. Trong số các phương pháp RF khác nhau, RF vi mô phân đoạn (FMR) được sử dụng rộng rãi như là phương pháp chính của điều trị sẹo mụn ở Hàn Quốc. FMR cung cấp RF lưỡng cực trực tiếp đến lớp bì bằng cách sử dụng một chùm các vi kim đến nhiều độ sâu khác nhau [46-49]. FMR gần đây đã được báo cáo để cải thiện độ nhão của da, nếp nhăn và sẹo mụn [50]. Với việc bảo tồn biểu bì và thời gian phục hồi nhanh, nó đã trở nên phổ biến hơn. Microneedles đã được báo cáo là kích thích sự di chuyển và tăng sinh của tế bào sừng và nguyên bào sợi bằng cách giải phóng một số yếu tố tăng trưởng [50, 51]. FMR mang lại khả năng làm nóng thể tích lớn và khuếch tán nhiệt sâu hơn để tân tạo collagen, củng cố hiệu quả của quá trình sửa chữa lớp bì khi kết hợp với MAC / MTZ của laser phân đoạn. Trên thực tế, sự kết hợp của hai thiết bị này cho thấy hiệu quả hiệp đồng với thông tin an toàn phù hợp [52-54], đã được xác nhận đối với bệnh nhân châu Á trong nghiên cúc của chúng tôi [50].
Lột da hóa chất
Tuy lột da hóa chất ít được sử dụng rộng rãi để điều trị sẹo sau sự ra đời của các thiết bị hiện đại, nhưng lột da hóa chất có độ sâu trung bình vẫn hữu ích để điều chỉnh những vết sẹo teo nhỏ; phương pháp này không nên được sử dụng cho sẹo xơ sâu. Lột da nhẹ nhiều lần bằng dung dịch Jessner hoặc 20-35% trichloroacetic acid (TCA), hoặc glycolic acid, có thể cải thiện các vết sẹo nhẹ [55, 56]. Kỹ thuật CROSS, kết hợp áp dụng điểm TCA bằng cách sử dụng que nhọn cho sẹo ice pick và sẹo boxcar sâu, được sử dụng rộng rãi như một phần của phương pháp tiếp cận đa phương thúc [57]. Quy trình này có khả năng đáp úng tốt trên lâm sàng ở đa số bệnh nhân, nhưng cần được thực hiện thận trọng ở những người da sẫm màu vì nguy cơ cao bị tăng sắc tố sau viêm kéo dài.
Tiểu phẫu
Có ba kỹ thuật tiểu phẫu đại diện cho sẹo mụn: cắt đáy (subcision), punch elevation và cắt bỏ. Trong nhiều trường hợp, có thể đạt được sự cải thiện thêm khi các kỹ thuật tiểu phẫu được kết hợp với các quy trình tái tạo bề mặt.
Cắt đáy, hoặc cắt dưới da, thường được sử dụng trong sẹo rolling [58, 59]. Kỹ thuật này giải phóng các sợi xơ kết nối sẹo với mô bên dưới. Một kim bén được đưa vào dưới da với lưỡi dao song song với bề mặt da và sau đó di chuyển theo chuyển động quét để cắt các sợi xơ dưới da [59]. Sự tích tụ các ổ máu dưới da có thể làm giảm khả năng hình thành các sợi xơ mới. Có thể sẽ bị bầm và sưng tạm thời, nhưng rất hiếm khi xảy ra các biến chứng nghiêm trọng.
Punch elevation được sử dụng cắt bỏ một phần vòng bên của đường viền của sẹo, để lại phần sâu của sẹo kết dính với lớp mỡ. Sau khi sẹo đã được tách biệt khỏi vùng da xung quanh, sẽ hơi nhô lên so với bờ mô xung quanh. Trong quá trình chữa lành, mô sẽ co lại và đạt được bề mặt bằng phẳng. Không có rủi ro về màu da hoặc kết cấu không phù hợp. Elevation chỉ nên được sử dụng trên các sẹo boxcar có cạnh sắc và nền trông bình thường [5].
Các sẹo ice pick rải rác có thể được loại bỏ bằng cách cắt bỏ từng vết sẹo [5]. Sẹo được cắt xuống lớp mỡ dưới da; Sau đó, lỗ thủng trên da được may lại bằng chỉ khâu hoặc bằng một mảnh ghép da nhỏ [5]. Cắt bỏ bằng punch có thể được sử dụng cho các sẹo ice pick và sẹo boxcar sâu, hẹp. Dụng cụ nên được xác định kích thước cẩn thận theo đường kính bên trong của vết sẹo. Đây là một kỹ thuật tương đối dễ dàng và thường cho kết quả tốt, trong khi trong một số trường hợp, sẹo nở rộng thứ phát xảy ra.
Tiêm khí nén dung dịch qua da
Công nghệ tiêm khí nén qua da không dùng kim, có kiểm soát áp suất và liều lượng gần đây đã được báo cáo là an toàn và hiệu quả để điều trị các vết sẹo và nếp nhăn trên da [60-63]. Các tia dung dịch được tiêm bao gồm axit hyaluronic hoặc dung dịch glucose nồng độ cao, được tạo ra sau năng lượng áp suất khí nén cao trong lớp bì, gây co rút mô ngay lập tức, kích thích cơ học và làm lành vết thương sau đó. Nó có nguy cơ chảy máu thấp hơn nhiều so với cắt đáy truyền thống. Các dung dịch tốc độ cao gây ra chấn thương có kiểm soát, hoạt động như “viên đạn nano” và bắt đầu quá trình chữa lành vết thương xuyên suốt lớp bì từ nông đến sâu, với không gian tương đối rộng, nơi các laser phân đoạn không bao phủ hoàn toàn. Quá trình lành thương được kích hoạt sẽ kích thích các yếu tố tăng trưởng và sự hình thành các sợi collagen mới. Ngoài ra, các giải pháp này thúc đẩy sản xuất collagen thứ cấp trong thời gian dài, thúc đẩy quá trình sửa chữa lớp bì với các cơ chế riêng biệt [64-66].
Chất làm đầy
Ngoài khả năng tái tạo da ổn định bằng các thiết bị khác nhau, sẹo mụn teo có thể được làm đầy trực tiếp bằng các chất làm đầy nhân tạo khác nhau. Chất làm đầy gốc axit hyaluronic trong da với các mức độ liên kết ngang khác nhau được sử dụng hiệu quả để điều trị các loại sẹo teo khác nhau [55]. Các bác sĩ lâm sàng đôi khi nhận thấy rằng một số loại sẹo mụn kháng lại các phương thức “sửa chữa da” nói trên. Trong những trường hợp đó, tiêm chất làm đầy có thể cải thiện ngay lập tức, làm đầy sẹo teo. Bản thân những sản phẩm này đã được chứng minh là có khả năng kích thích sự hình thành collagen nội sinh theo thời gian, có thể góp phần vào việc hiệu chỉnh thể tích bền vững [67-69]. Nó có thời gian tác dụng thay đổi (6-12 tháng), tùy thuộc vào thành phần được chọn [70]. Tiêm chất làm đầy phải được lặp lại để duy trì hiệu quả, chúng thường an toàn với nguy cơ tác dụng phụ thấp. Ngoài ra, chất làm đầy bán vĩnh viễn (kéo dài đến 24 tháng: axit Poly-L-Lactic và canxi hydroxylapatite) và vĩnh viễn (kéo dài nhiều năm nếu không phải là suốt đời; silicon, polyacrylamide và polymethacrylate) có thể được sử dụng làm đầy da để điều trị sẹo mụn [71]. Nói chung, chất làm đầy được sử dụng để làm đầy một số loại sẹo mềm bề mặt và sâu, đặc biệt là những vết sẹo có thành dốc nhẹ, nhưng không phải là lựa chọn ưu tiên cho sẹo xơ.
Cấy ghép nguyên bào sợi tự thân
Trong khi chưa được thực hiện trên lâm sàng, phương pháp cấy ghép nguyên bào sợi tự thân đã được thử nghiệm để điều trị sẹo mụn [72]. Nó có thể là một phương pháp cơ bản để sửa chữa các khiếm khuyết ở da, bao gồm việc tiêm in vivo các nguyên bào sợi tự thân vào các khiếm khuyết đường viền. Nguyên bào sợi tự thân có thể có khả năng sản xuất collagen ở người trong cơ thể, điều này không cần thiết phải kiểm tra da. Trong khi cơ chế chính xác vẫn chưa được làm sáng tỏ, dữ liệu trước đây cho thấy rằng sản xuất collagen mới và sửa chữa chất nền ngoại bào tồn tại từ trước trong mô sẹo có thể liên quan đến sự cải thiện quan sát được trên lâm sàng [72, 73]. Trong khi các nghiên cứu sâu hơn đánh giá hiệu quả và độ an toàn lâu dài của nó chắc chắn là cần thiết để ứng dụng thực tế, phương pháp tiếp cận tế bto này có thể cung cấp một lựa chọn mới trong điều trị sẹo mụn trong tương lai.
Vật liệu sinh học
Mặc dù không chỉ được sử dụng như một phương pháp điều trị sẹo, ứng dụng bổ trợ của vật liệu sinh học giúp tăng cường tái tạo mô và tăng quá trình lành thương sau khi điều trị tái tạo bề mặt. Huyết tương giàu tiểu cầu (PRP), yếu tố tăng trưởng biểu bì (EGF) và môi trường điều hòa tế bào gốc (SCM) là những thành phần đại diện của phác đồ kết hợp. Tiểu cầu được biết là có chứa các yếu tố tăng trưởng đa dạng. PRP hoạt hóa chứa nồng độ cao của các yếu tố tăng trưởng khác nhau, và nó thường được sử dụng trong chăm sóc hậu phẫu các vết thương có vấn đề. Các yếu tố tăng trưởng trong PRP được cho là làm tăng khả năng tái tạo của các mô bị tổn thương có kiểm soát được hình thành sau khi điều trị tái tạo bề mặt, tăng cả hiệu quả và độ an toàn [74-76]. EGF cũng có các tác dụng tương đương mà không cần qua quá trình lấy mẫu máu [77, 78]. Ngoài ra, tế bào gốc trung mô của con người, với tác dụng của paracrine, đã được giới thiệu như một nguồn thay thế của các yếu tố tăng trưởng giúp thúc đẩy quá trình tái tạo vết thương [79]. SCM đã nổi lên như một phương thức không có tế bào đầy hứa hẹn cho các ứng dụng trong điều trị sẹo bằng cách chứa các exosomes chức năng [80-84]. Nhóm chúng tôi xác nhận rằng việc sử dụng kết hợp các exosomes có nguồn gốc từ tế bào gốc mô mỡ với các thiết bị tái tạo bề mặt có thể mang lại hiệu quả hiệp đồng về hiệu quả và độ an toàn của các phương pháp điều trị sẹo mụn teo [85], có thể bằng cách thúc đẩy tổng hợp ceramide với vai trò là phân tử lipid chính cho quá trình lành thương ngoài da [86]. Những vật liệu sinh học này rất hữu ích để nâng cao hiệu quả và phục hồi vết thương nhanh chóng, nhưng công nghệ tinh chế hơn nữa cần được phát triển.
Điều trị sẹo phì đại và sẹo lồi do mụn trứng cá
Trong khi các phương pháp khác nhau đã được sử dụng cho các sẹo mụn phì đại và lồi, việc cải thiện hoàn toàn dường như không khả thi. Đối với sẹo phì đại, phẫu thuật cắt bỏ đã được sử dụng từ sớm, nhưng có liên quan đến tỷ lệ tái phát cao. Xạ trị cũng đã được sử dụng, đơn độc và kết hợp với phẫu thuật cắt bỏ [87, 88]. Phương pháp điều trị quang học mang lại tiềm năng tốt, với laser nhuộm xung (PDL) nổi lên như một lựa chọn tốt [89]. PDL 585 hoặc 595 nm đã được sử dụng với kết quả tốt để điều trị sẹo phì đại và sẹo lồi, điều trị giảm ban đỏ, mềm, số lượng lớn và dị cảm với ít tác dụng phụ. Sẹo lồi dày có thể đáp ứng tốt nhất với PDL cộng với tiêm corticosteroid trong tổn thương hoặc tiêm 5-fluorouracil [90, 91]. Phương pháp áp lạnh cũng đã được sử dụng, nhưng có thể có kết quả không mong muốn ở những bệnh nhân có da nhạy cảm vì khả năng giảm sắc tố và đau sau thủ thuật. Áp lực và băng ép có thể được sử dụng đơn độc hoặc với phẫu thuật cắt bỏ. Cho đến nay, chưa có phương pháp điều trị tối ưu nào được xác định, và việc nghiên cứu các tác nhân dược lý và kết hợp các phương thức điều trị khác nhau được khuyến khích [89].
Các phương pháp điều trị thực tế: Ý kiến của tác giả
Các phương pháp tiếp cận đa phương thức theo các loại sẹo teo của cá nhân
Vì hầu hết các phương thức điều trị đơn lẻ cho sẹo mụn đều mang lại kết quả thấp hơn lý tưởng, nên cần có một phương pháp điều trị tùy chỉnh với các phương thức điều trị khác nhau để có kết quả tối ưu. Tôi tin rằng cách tiếp cận cá nhân hóa dựa trên loại sẹo là thiết thực và đáng tin cậy nhất. Ngoài ra, bác sĩ da liễu nên cân nhắc kỹ lưỡng giữa hiệu quả và an toàn, vì nhiều kỹ thuật cũng có tác dụng phụ kèm theo như tăng sắc tố, ban đỏ kéo dài hoặc lành thương kém. Trong phần này, tôi sẽ giới thiệu ngắn gọn các quy trình kết hợp “thực tế” cho sẹo mụn dựa trên loại sẹo (Hình 13.1).

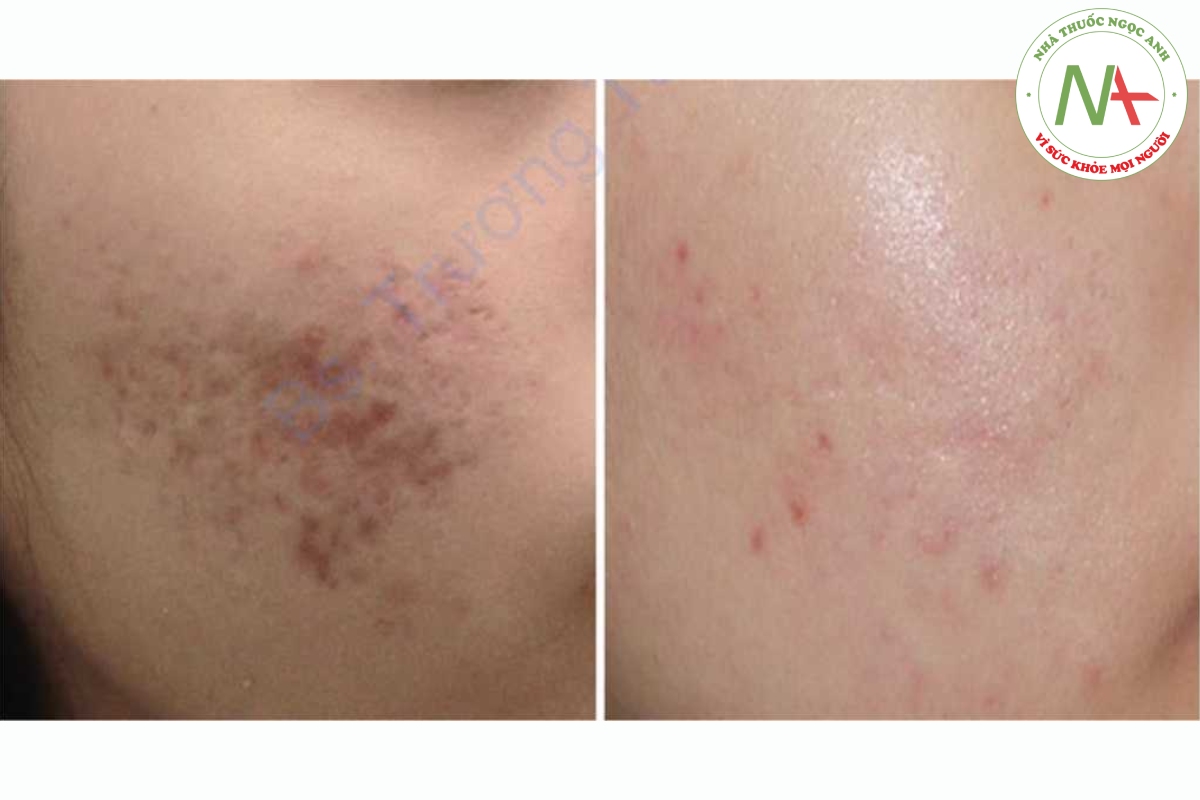
Các thủ thuật chung
Mặc dù có nhiều thay đổi trong phác đồ điều trị tùy thuộc vào nhiều yếu tố, nhưng tôi thường sử dụng khoảng ba đến bảy buổi điều trị kết hợp với laser phân đoạn và FMR mỗi tháng cho hầu hết các trường hợp. Tôi thích NAFL hơn cho hầu hết các trường hợp, nhưng đôi khi tôi sử dụng AFL cho những sẹo nghiêm trọng. Laser pico giâyvới thấu kính nhiễu quang cũng là lựa chọn hàng đầu thay vì NAFL. Trong phác đồ này, các lớp bề mặt chủ yếu được điều trị bởi laser phân đoạn / pico giây và các lớp sâu bởi FMR. Các thủ thuật chung này mang lại hiệu quả điều trị không chỉ đối với các tổn thương do sẹo mà còn giúp cải thiện đồng thời các nếp nhăn, tổn thương do ánh nắng mặt trời và lỗ chân lông nở rộng [28, 52, 92]. Nhóm của chúng tôi đã báo cáo về hiệu quả hiệp đồng của sự kết hợp hai phương thức thông qua một nghiên cứu ngẫu nhiên, chia nửa mặt, tiền cứu, phù hợp với thực hành này [50]. Sau khi hoàn thành các thủ thuật chung này, sau đó tôi thường tập trung vào việc điều trị các loại sẹo riêng lẻ như một bước trong chiến lược tất cả trong một (Hình 13.2).
Sẹo đáy nhọn
Sẹo đáy nhọn là những chỗ lõm hình trụ hẹp sâu (<2 mm) hình phễu. Do độ sâu và hình dạng của những vết sẹo này, chúng thường kháng lại các thủ thuật thông thường dựa trên thiết bị, so với các loại khác. Trong thực hành của tôi, CROSS là bước đầu tiên cho trường hợp này với hiệu quả vừa phải. Nếu kết quả của CROSS không hài lòng, tôi dùng đến phương pháp cắt bỏ và khâu 1ại. Ở những bệnh nhân có nhiều sẹo đáy nhọn, AFL khu trú hoặc tái tạo bề mặt erbium cũng được khuyến khích. Chúng loại bỏ và trộn lẫn các vết sẹo rỗ.
Sẹo đáy tròn
Sẹo đáy tròn có đặc điểm là các dải sẹo kéo dài từ lớp bì đến mô dưới da dẫn đến da bị lõm xuống. Các thủ thuật thông thường thường có hiệu quả và việc cắt đáy đặc biệt hữu ích cho loại sẹo này. Nó giúp nâng vùng lõm da bằng hoạt động giải phóng da khỏi dải xơ, cũng như từ các mô liên kết mới hình thành trong quá trình lành thương bình thường. Để khắc phục phần nào những tác dụng phụ kèm theo của việc cắt đáy như đau và tụ máu, truyền khí nén dung dịch đôi khi được sử dụng với các tác dụng giống như cắt đáy. Trong các trường hợp nghiêm trọng hoặc kháng trị, tiêm chất làm đầy axit hyaluronic trong da dưới dạng các nốt nhỏ khoảng 0,1-0,3 mL dưới mỗi vết sẹo đáy tròn còn lại. Sẹo có viền cải thiện đáng kể với cả cắt đáy và AFL với tác dụng hiệp đồng được thấy khi kết hợp trong cùng một ngày.
Sẹo đáy vuông
Sẹo đáy vuông là những chỗ lõm hình tròn đến hình chữ nhật với bờ đứng được phân chia rõ ràng và đường kính từ 1,5 đến 4 mm. Sẹo đáy vuông sâu có thể cần punch hoặc cắt bỏ nếu đường kính lớn hơn 3 mm, trong khi sẹo đáy vuông nông có thể được điều trị bằng các thủ thuật thông thường. Cắt bỏ là phương pháp điều trị hiệu quả và chi phí-hiệu quả nhất cho sẹo đáy vuông sâu. Nếu không thể cắt bỏ sẹo đáy vuông hoặc nếu có ít sẹo, laser bóc tách tái tạo bề mặt bằng tia laser erbium có thể thực hiện bắn theo phương tiếp tuyến trên da để làm bay hơi và làm phẳng các vùng sẹo lồi lên. Dựa trên những kinh nghiệm gần đây của chúng tôi, truyền khí nén dung dịch hoặc tiêm chất làm đầy cũng rất hữu ích để tái tạo loại sẹo này, kết hợp với các thiết bị tái tạo da.
Sẹo phì đại và sẹo lồi
Sẹo phì đại có sự lắng đọng collagen quá mức và nằm tr ong ranh giới của tổn thương ban đầu. Sẹo lồi là những bó collagen dày bị hyalin hóa và tăng sinh vượt ra ngoài ranh giới của tổn thương ban đầu. Thông thường, tôi điều trị sẹo phì đại trước tiên bằng PDL cho các tổn thương ban đỏ, sau đó là tiêm triamcinolone trong tổn thương. Đôi khi, việc bổ sung 5-fluorouracil hoặc bleomycin trong hỗn hợp tiêm là hữu ích. Kỹ thuật tiêm bao gồm áp lực mạnh lên vết sẹo sa” khi đâm kim 30G để ngăn chặn sự lan rộng và teo da sau khi tiêm ngược dòng. Phương pháp áp lạnh hoặc NAFL đôi khi hữu ích để cải thiện kết cấu của các tổn thương kháng điều trị. Việc sử dụng một tấm silicone sau khi tiêm steroid cũng rất hữu ích. Xạ. trị đôi khi được áp dụng cho những trường hợp kháng trị.
Sẹo mụn liên quan đến rối loạn sắc tố
Đối với nhiều bệnh nhân mụn trứng cá, thường để lại các nốt ban đỏ. Chúng thường được cải thiện với các phương pháp điều trị bằng ánh sáng gồm PDL, laser Nd:YAG xung dài 532 nm, hoặc IPL. Các phương pháp điều trị kết hợp NAFL, FMR và PDL thường chứng tỏ tác dụng hiệp đồng. Đối với các tổn thương tăng sắc tố, do mụn viêm hoặc tăng sắc tố gây ra sau điều trị, sử dụng lặp lại laser Q-switch Nd:YAG 1064-nm có mật độ năng lượng thấp, thường được dùng để điều trị nám ở người Châu Á [93-95], mang lại kết quả đầy hứa hẹn. Hydroquinone tại chỗ cũng hữu ích trong trường hợp này.
Điều trị đồng thời với mụn trứng cá đang hoạt động
Trong nhiều trường hợp, bệnh nhân được điều trị sẹo mụn trứng cá vẫn có mụn trứng cá hoạt động [96, 97]. Khoảng 90% bệnh nhân mụn trứng cá được biết là có ít nhất các sẹo “nhỏ” (đường kính <2 mm) [98, 99]. Trong khi có một số tranh luận, cá nhân tôi tin rằng các phương pháp điều trị đồng thời cho mức độ trung bình đến nặng của mụn trứng cá và sẹo mụn trứng cá có thể có nhiều lợi ích (Hình 13.3). Trước hết, các phương pháp điều trị chính nhắm vào sẹo mụn, tăng cường sửa chữa lớp bì bằng cách chuyển năng lượng thông qua con đường chi phối TGF-0, dường như cũng giúp cải thiện tình trạng mụn viêm. Với thời gian downtime tương đối ngắn hơn so với AFL truyền thống, NAFL đơn độc thậm chí được sử dụng trong điều trị mụn trứng cá hoạt động [100]. Nhóm chúng tôi cũng xác nhận rằng FMR có hiệu quả trong việc cải thiện mụn trứng cá [101]. Kim được đưa thích hợp vào xung quanh các tuyến bã nhờn có thể tạo ra nhiệt chủ yếu xung quanh các tổn thương mụn trứng cá vì lipid bã nhờn có khả năng kháng điện với các mạch tích hợp RF, dẫn đến tổn thương cấu trúc và chức năng tuyến bã. Bản thân microneedle cũng gây ra sự tiết các yếu tố tăng trưởng và sự di chuyển của các tế bào lân cận, không chỉ dẫn đến sự hình thành chất nền ngoại bào mà còn ảnh hưởng đến các tuyến bã nhờn. Trên thực tế, điện phân tuyến bã nhờn có chọn lọc bằng kim cách điện siêu nhỏ được sử dụng với mụn trứng cá hoạt động [102, 103]. Khi bệnh nhân quan tâm nhiều đến chứng tăng tiết bã nhờn, kết hợp laser diode 1450nm với phác đồ điều trị sẹo cũng có hiệu quả [104, 105].
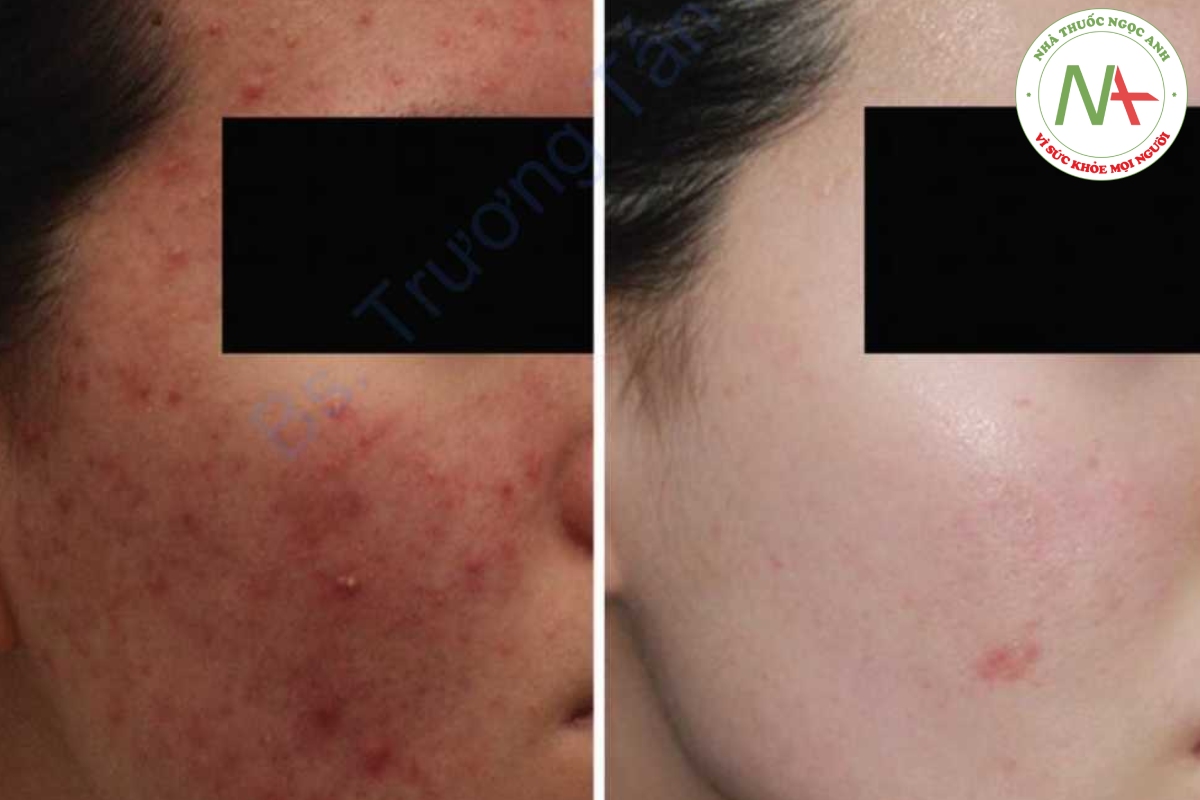
Ngoài ra, uống isotretinoin trong vòng 6-12 tháng sau phẫu thuật da, thuốc hiệu quả nhất đối với mụn trứng cá từ trung bình đến nặng, trước đây đã được coi là góp phần tạo ra sẹo bất thường hoặc làm vết thương chậm lành. Tuy nhiên, các nghiên cứu gần đây đã chứng minh thông qua các tổng quan hệ thống hoặc các nghiên cứu ngẫu nhiên có đối chứng rằng không có đủ bằng chứng để hỗ trợ việc trì hoãn quá trình lột da hóa chất nông, phẫu thuật da và quy trình laser phân đoạn cho những bệnh nhân đồng thời dùng isotretinoin [106-109]. Mặc dù tôi thường kê đơn isotretinoin liều thấp (ví dụ: 1020 mg / ngày) cho bệnh nhân mụn trứng cá đồng thời đang điều trị sẹo, tôi hiếm khi thấy cần phải trì hoãn điều trị để cải thiện sẹo hoặc các tác dụng phụ liên quan, ngay cả khi so với những bệnh nhân chỉ điều trị sẹo. Bằng cách này, bệnh nhân thường được cải thiện nhanh chóng cả mụn và sẹo. Các nghiên cứu trong tương lai có thể tiết lộ mối quan hệ hiệp đồng giữa phương pháp điều trị mụn và sẹo.
Kết luận
Mặc dù sự phát triển của sẹo mụn là một biến chứng thường xuyên của mụn trứng cá, nhưng việc dự đoán sự xuất hiện của chúng là rất khó. Vì vậy, phương pháp tốt nhất để kiểm soát sẹo mụn là ngăn ngừa chúng bằng cách kiểm soát mụn trứng cá sớm. Để điều trị sẹo, một số phương pháp điều trị có thể được sử dụng để đạt được sự cải thiện đáng kể về mặt thẩm mỹ, nhưng cần lưu ý rằng không có phương pháp điều trị đơn độc nào hiện có đạt được hiệu quả hoàn toàn. Việc tùy chỉnh phác đồ điều trị tùy thuộc vào tình trạng của bệnh nhân có thể giúp cải thiện thêm so với chỉ phương pháp đơn lẻ.
Có rất nhiều phương thức laser và RF để điều trị sẹo mụn. Phương pháp điều trị bóc tách như laser CO2 và Er: YAG có hiệu quả nhất đối với sẹo teo; tuy nhiên, tôi chắc chắn tin rằng thông tin an toàn, thời gian nghỉ dưỡng sau điều trị, tuổi tác, tình trạng da cá nhân, khung thời gian, tình hình tài chính và ý kiến chủ quan của bệnh nhân cũng quan trọng như hiệu quả của phương pháp điều trị sẹo mụn. Do đó, phương pháp điều trị kết hợp cho sẹo mụn là quy trình mang tính sáng tạo cao khi xem xét tổng thể nhiều yếu tố.
Các nghiên cứu bổ sung kiểm tra các phương pháp điều trị sẹo mụn tổ hợp được đảm bảo, và cần có nhiều nỗ lực hơn để giải quyết nhu cầu y tế chưa được đáp ứng này. Đặc biệt khuyến khích áp dụng tích cực các phương pháp điều trị tiên tiến trong lĩnh vực này. Là một bác sĩ da liễu tham gia vào nhiều nghiên cứu và thực hành lâm sàng khác nhau tập trung vào mụn trứng cá và sẹo mụn, tôi muốn nhấn mạnh lại điểm sau đây. Việc đào tạo bác sĩ da liễu phù hợp đối với bệnh nhân mụn trứng cá là rất quan trọng trong lĩnh vực này vì điều trị mụn trứng cá dễ hơn nhiều so với điều trị sẹo.
=> Đọc thêm bài viết: Tổng quan về sự lành vết thương và sự hình thành sẹo.
Tài liệu tham khảo
- Thiboutot D, Gollnick H, Bettoli V, Dreno B, Kang S, Leyden JJ, et al. New insights into the management of acne: an update from the Global Alliance to Improve Outcomes in Acne group. J Am Acad Dermatol. 2009;60(5 Suppl):S1-50.
- Cunliffe WJ. Acne and unemployment. Br J Dermatol. 1986;115(3):386.
- Thiboutot DM, Dreno B, Abanmi A, Alexis AF, Araviiskaia E, Barona Cabal MI, et al. Practical management of acne for clinicians an international consensus from the Global Alliance to Improve Outcomes in Acne. J Am Acad Dermatol. 2017;78(2 Suppl 1):S1-S23.e1.
- Zaenglein AL. Acne Vulgaris. N Engl J Med. 2019;380(2):199-200.
- Jacob CI, Dover JS, Kaminer MS. Acne scarring: a classification system and review of treatment options. J Am Acad Dermatol. 2001;45(1):109-17.
- Moon J, Yoon JY, Yang JH, Kwon HH, Min S, Suh DH. Atrophic acne scar: a process from altered metabolism of elastic fibers and collagen fibers based on TGF-beta1 signaling. Br J Dermatol. 2019;181(6):1226-37.
- Rivera AE. Acne scarring: a review and current treatment modalities. J Am Acad Dermatol. 2008;59(4):659-76.
- Layton AM, Henderson CA, Cunliffe WJ. A clinical evaluation of acne scarring and its incidence. Clin Exp Dermatol. 1994;19(4):303-8.
- James WD. Clinical practice. Acne. N Engl J Med. 2005;352(14):1463-72.
- Maluki AH, Mohammad FH. Treatment of atrophic facial scars of acne vulgaris by Q-switched Nd:YAG (Neodymium: Yttrium-Aluminum-Garnet) laser 1064 nm wavelength. J Cosmet Laser Ther. 2012;14(5):224-33.
- Fife D. Evaluation of acne scars: how to assess them and what to tell the patient. Dermatol Clin. 2016;34(2):207-13.
- Cohen BE, Brauer JA, Geronemus RG. Acne scarring: a review of available therapeutic lasers. Lasers Surg Med. 2016;48(2):95-115.
- Taub AF. The treatment of acne scars, a 30-year journey. Am J Clin Dermatol. 2019;20(5):683- 90.
- Wat H, Wu DC, Chan HH. Fractional resurfacing in the Asian patient: current state of the art. Lasers Surg Med. 2017;49(1):45-59.
- Fife DJ, Fitzpatrick RE, Zachary CB. Complications of fractional CO2 laser resurfacing: four cases. Lasers Surg Med. 2009;41(3):179-84.
- Bjerring P, Christiansen K, Troilius A, Dierickx C. Facial photo rejuvenation using two different intense pulsed light (IPL) wavelength bands. Lasers Surg Med. 2004;34(2):120-6.
- Mahmoud BH, Srivastava D, Janiga JJ, Yang JJ, Lim HW, Ozog DM. Safety and efficacy of erbium-doped yttrium aluminum garnet fractionated laser for treatment of acne scars in type IV to VI skin. Dermatol Surg. 2010;36(5):602-9.
- Geronemus RG. Fractional photothermolysis: current and future applications. Lasers Surg Med. 2006;38(3):169-76.
- Behroozan DS, Goldberg LH, Dai T, Geronemus RG, Friedman PM. Fractional photothermolysis for the treatment of surgical scars: a case report. J Cosmet Laser Ther. 2006;8(1):35—8.
- Alster TS, Tanzi EL, Lazarus M. The use of fractional laser photothermolysis for the treatment of atrophic scars. Dermatol Surg. 2007;33(3):295—9.
- Chapas AM, Brightman L, Sukal S, Hale E, Daniel D, Bernstein LJ, et al. Successful treatment of acneiform scarring with CO2 ablative fractional resurfacing. Lasers Surg Med. 2008;40(6):381 -6.
- Sardana K, Manjhi M, Garg VK, Sagar V. Which type of atrophic acne scar (ice-pick, boxcar, or rolling) responds to nonablative fractional laser therapy? Dermatol Surg. 2014;40(3):288-300.
- Yoo KH, Ahn JY, Kim JY, Li K, Seo SJ, Hong CK. The use of 1540 nm fractional photothermolysis for the treatment of acne scars in Asian skin: a pilot study. Photodermatol Photoimmunol Photomed. 2009;25(3):138-42.
- Hedelund L, Moreau KE, Beyer DM, Nymann P, Haedersdal M. Fractional nonablative 1,540-nm laser resurfacing of atrophic acne scars. A randomized controlled trial with blinded response evaluation. Lasers Med Sci. 2010;25(5):749-54.
- Kim S. Treatment of acne scars in Asian patients using a 2,790-nm fractional yttrium scandium gallium garnet laser. Dermatol Surg. 2011;37(10):1464-9.
- Asilian A, Salimi E, Faghihi G, Dehghani F, Tajmirriahi N, Hosseini SM. Comparison of Q- switched 1064-nm Nd: YAG laser and fractional CO2 laser efficacies on improvement of atrophic facial acne scar. J Res Med Sci. 2011;16(9):1189-95.
- Manuskiatti W, Triwongwaranat D, Varothai S, Eimpunth S, Wanitphakdeedecha R. Efficacy and safety of a carbon-dioxide ablative fractional resurfacing device for treatment of atrophic acne scars in Asians. J Am Acad Dermatol. 2010;63(2):274-83.
- Kwon HH, Choi SC, Lee WY, Jung JY, Park GH. Clinical and histological evaluations of enlarged facial skin pores after low energy level treatments with fractional carbon dioxide laser in Korean patients. Dermatol Surg. 2017;44(3):405-12.
- Alajlan AM, Alsuwaidan SN. Acne scars in ethnic skin treated with both non-ablative fractional 550 nm and ablative fractional CO2 lasers: comparative retrospective analysis with recommended guidelines. Lasers Su’g Med. 2011;43(8):787-91.
- Park SH, Kim DW, Jeong T. Skin-tightening effect of fractional lasers: comparison of non-ablative and ablative fractional lasers in animal models. J Plast Reconstr Aesthet Surg. 2012;65(10):1305-II.
- Torbeck RL, Schilling L, Khorasani H, Dover JS, Arndt KA, Saedi N. Evolution of the picosecond laser: a review of literature. Dermatol Surg. 2019;45(2):183-94.
- Brauer JA, Kazlouskaya V, Alabdulrazzaq H, Bae YS, Bernstein LJ, Anolik R, et al. Use of a picosecond pulse duration laser with specialized optic for treatment of facial acne scarring. JAMA Dermatol. 2015;151(3):278-84.
- Brauer JA, Reddy KK, Anolik R, Weiss ET, Karen JK, Hale EK, et al. Successful and rapid treatment of blue and green tattoo pigment with a novel picosecond laser. Arch Dermatol. 2012;148(7):820-3.
- Habbema L, Verhagen R, Van Hal R, Liu Y, Varghese B. Minimally invasive non-thermal laser technology using laser-induced optical breakdown for skin rejuvenation. J Biophotonics. 2012;5(2):194-9.
- Tanghetti EA. The histology of skin treated with a picosecond alexandrite laser and a fractional lens array. Lasers Surg Med. 2016;48(7):646-52.
- Zaleski-Larsen LA, Jones IT, Guiha I, Wu DC, Goldman MP. A comparison study of the nonablative fractional 1565-nm Er: glass and the picosecond fractional 1064/532-nm Nd: YAG lasers in the treatment of Striae Alba: a split body double-blinded trial. Dermatol Surg. 2018;44(10):1311-6.
- Bernstein EF, Schomacker KT, Basilavecchio LD, Plugis JM, Bhawalkar JD. Treatment of acne scarring with a novel fractionated, dual-wavelength, picosecond- domain laser incorporating a novel holographic beam-splitter. Lasers Surg Med. 2017;49(9):796-802.
- Tanghetti EA, Tartar DM. Comparison of the cutaneous thermal signatures over twenty-four hours with a picosecond alexandrite laser using a flat or fractional optic. J Drugs Dermatol. 2016;15(11):1347-52.
- Werner S, Krieg T, Smola H. Keratinocyte-fibroblast interactions in wound healing. J Invest Dermatol. 2007;127(5):998-1008.
- Kwon HH, Yang SH, Cho YJ, Shin E, Choi M, Bae Y, Jung JY, Park GH. Comparison of a 1064- nm neodymium- doped yttrium aluminum garnet picosecond laser using a diffractive optical element vs. a nonablative 1550-nm erbium-glass laser for the treatment of facial acne scarring in Asian patients: a 17-week prospective, randomized, split-face, controlled trial. J Eur Acad Dermatol Venereol. 2020;34(12):2907-3. .
- Ross V, Naseef G, Lin G, Kelly M, Michaud N, Flotte TJ, et al. Comparison of responses of tattoos to picosecond and nanosecond Q-sWitched neodymium: YAG lasers. Arch Dermatol. 1998;134(2):167-71.
- Wat H, Yee-Nam Shek S, Yeung CK, Chan HH. Efficacy and safety of picosecond 755-nm alexandrite laser with diffractive lens array for non-ablative rejuvenation in Chinese skin. Lasers Surg Med. 2019;51(1):8-13.
- Phothong W, Wanitphakdeedecha R, Sathaworawong A, Manuskiatti W. High versus moderate energy use of bipolar fractional radiofrequency in the treatment of acne scars: a split-face doubleblinded randomized control trial pilot study. Lasers Med Sci. 2016;31(2):229-34.
- Simmons BJ, Bray FN, Falto-Aizpurua LA, Nouri K. The use of radiofrequency in combination with lasers for acne scars. Int J Dermatol. 2016;55(5):e312-5.
- Taub AF, Garretson CB. Treatment of acne scars of skin types II to V by Sublative fractional bipolar radiofrequency and bipolar radiofrequency combined with diode laser. J Clin Aesthet Dermatol. 2011;4(10):18-27.
- Vejjabhinanta V, Wanitphakdeedecha R, Limtanyakul P, Manuskiatti W. The efficacy in treatment of facial atrophic acne scars in Asians with a fractional radiofrequency microneedle system. J Europ Acad Dermatol Venereol. 2014;28(9):1219-25.
- Hantash BM, Renton B, Berkowitz RL, Stridde BC, Newman J. Pilot clinical study of a novel minimally invasive bipolar microneedle radiofrequency device. Lasers Surg Med. 2009;41(2):87-95.
- Cho SI, Chung BY, Choi MG, Baek JH, Cho HJ, Park CW, et al. Evaluation of the clinical efficacy of fractional radiofrequency microneedle treatment in acne scars and large facial pores. Dermatol Surg. 2012;38(7 Pt 1):1017-24.
- Min S, Park SY, Yoon JY, Kwon HH, Suh DH. Fractional microneedling radiofrequency treatment for acne-related post-inflammatory erythema. Acta Derm Venereol. 2016;96(1):87-91.
- Kwon HH, Park HY, Choi SC, Bae Y, Kang C, Jung JY, et al. Combined fractional treatment of acne scars involving non-ablative 1,550-nm erbium-glass laser and micro-needling radiofrequency: a 16-week prospective, randomized Split-face study. Acta Derm Venereol. 2017;97(8):947-51.
- Hantash BM, Ubeid AA, Chang H, Kafi R, Renton B. Bipolar fractional radiofrequency treatment induces neoelastogenesis and neocollagenesis. Lasers Surg Med. 2009;41(1):1- 9.
- Cameli N, Mariano M, Serio M, Ardigo M. Preliminary comparison of fractional laser with fractional laser plus radiofrequency for the treatment of acne scars and photoaging. Dermatol Surg. 2014;40(5):553-61.
- Chae WS, Seong JY, Jung HN, Kong SH, Kim MH, Suh HS, et al. Comparative study on efficacy and safety of 1550 nm Er:Glass fractional laser and fractional radiofrequency microneedle device for facial atrophic acne scar. J Cosmet Dermatol. 2015;14(2):100-6.
- Kwon IH, Bae Y, Yeo UC, Lee JY, Kwon HH, Choi YH, et al. Histologic analyses on the response of the skin to 1,927-nm fractional thulium fiber laser treatment. J Cosmet Laser Ther. 2017;20(1):12-6.
- Goodman GJ. Management of post-acne scarring. What are the options for treatment? Am J Clin Dermatol. 2000;1(1):3-17.
- Salam A, Dadzie OE, Galadari H. Chemical peeling in ethnic skin: an update. Br J Dermatol. 2013;169(Suppl 3):82-90.
- Lee JB, Chung WG, Kwahck H, Lee KH. Focal treatment of acne scars with trichloroacetic acid: chemical reconstruction of skin sniis method. Dermatol Surg. 2002;28(11):1017-21. discussion 21
- Batra RS. Surgical techniques for scar revision. Skin Therapy Lett. 2005;10(4):4-7. 59. Alam M, Omura N, Kaminer MS. Subcision for acne scarring: technique and outcomes in 40 patients. Dermatol Surg. 2005’31(3):310-7. discussion 7
- Kim H, Yoo KH, Zheng Z, Cho SB. Pressure- and dose-controlled transcutaneous pneumatic injection of hypertonic glucose solution for the treatment of atrophic skin disorders. J Cosmet Laser Ther. 2017;19(8):479-84.
- Lee JW, Kim BJ, Kim MN, Lee CK. Treatment of acne scars using subdermal minimal surgery technology. Dermatol Surg. 2010;36(8):1281-7.
- Kim BJ, Yoo KH, Kim MN. Successful treatment of depressed scars of the forehead secondary to herpes zoster using subdermal minimal surgery technology. Dermatol Surg. 2009;35(9): 1439-40.
- Kim BY, Chun SH, Park JH, Ryu SI, Kim IH. Prospective evaluation of atrophic acne scars on the face with needle-free high-pressure pneumatic injection: quantitative volumetric scar improvement. Dermatol Surg. 2019;45(6):829-35.
- Sugiura T, Yamauchi A, Kitamura H, Matusoka Y, Horio M, Imai E, et al. Effects of hypertonic stress on transforming growth factor-beta activity in normal rat kidney cells. Kidney Int. 1998;53(6):1654-60.
- Han DC, Isono M, Hoffman BB, Ziyadeh FN. High glucose stimulates proliferation and collagen type I synthesis in renal cortical fibroblasts: mediation by autocrine activation of TGF-beta. J Am Soc Nephrol. 1999;10(9):1891-9.
- Yevdokimova NY. High glucose-induced alterations of extracellular matrix of human skin fibroblasts are not dependent on TSP-1-TGFbeta1 pathway. J Diabetes Complicat. 2003;17(6):355- 64.
- Werschler WP, Few JW, Jacob CI, Joseph JH, Spencer JM, Taub AF. Advancing the care of postacne scarring: expert insights into new treatment options. J Drugs Dermatol. 2016;15(5):518- 25.
- Karnik J, Baumann L, Bruce S, Callender V, Cohen S, Grimes P, et al. A double-blind, randomized, multicenter, controlled trial of suspended polymethylmethacrylate microspheres for the correction of atrophic facial acne scars. J Am Acad Dermatol. 2014;71(1):77-83.
- Halachmi S, Ben Amitai D, Lapidoth M. Treatment of acne scars with hyaluronic acid: an improved approach. J Drugs Dermatol. 2013;12(7):e121- 3.
- Dierickx C, Larsson MK, Blomster S. Effectiveness and safety of acne scar treatment with nonanimal stabilized hyaluronic acid gel. Dermatol Surg. 2018;44(Suppl 1):S10-S8.
- Wollina U, Goldman A. Fillers for the improvement in acne scars. Clin Cosmet Investig Dermatol. 2015;8:493-99.
- Munavalli GS, Smith S, Maslowski JM, Weiss RA. Successrul treatment of depressed, distensible acne scars using autologous fibroblasts: a multi-site, prospective, double blind, placebo-controlled clinical trial. Dermatol Surg. 2013;39(8):1226-36.
- Weiss RA, Weiss MA, Beasley KL, Munavalli G. Autologous cultured fibroblast injection for facial contour deformities: a prospective, p’ac.ebo-controlled, Phase III clinical trial. Dermatol Surg. 2007;33(3):263-8.
- Abdel Aal AM, Ibrahim IM, Sami NA, Abdel Kareem IM. Evaluation of autologous platelet-rich plasma plus ablative carbon dioxide fractional laser in the treatment of acne scars. J Cosmet Laser Ther. 2017;20(2):106-13.
- Ibrahim MK, Ibrahim SM, Salem AM. Skin microneedling plus platelet-rich plasma versus skin microneedling alone in the treatment of atrophic post acne scars: a split face comparative study. J Dermatolog Treat. 2017;29(3):281-6.
- Hesseler MJ, Shyam N. Platelet-rich plasma and its utility in the treatment of acne scars: a systematic review. J Am Acad Dermatol. 2019;80(6):1730-45.
- Stoddard MA, Herrmann J, Moy L, Moy R. Improvement of atrophic acne scars in skin of color using topical synthetic Epidermal Growth Factor (EGF) serum: a pilot study. J Drugs Dermatol. 2017;16(4):322-6.
- Seidel R, Moy RL. Improvement in atrophic acne scars using topical synthetic Epidermal Growth Factor (EGF) serum: a pilot study. J Drugs Dermatol. 2015;14(9):1005-10.
- Lee DE, Ayoub N, Agrawal DK. Mesenchymal stem cells and cutaneous wound healing: novel methods to increase cell delivery and therapeutic efficacy. Stem Cell Res Ther. 2016;7:37.
- Kim WS, Park BS, Sung JH, Yang JM, Park SB, Kwak SJ, et al. Wound healing effect of adipose- derived stem cells: a critical role of secretory factors on human dermal fibroblasts. J Dermatol Sci. 2007;48(1):15-24.
- Shan X, Choi JH, Kim KJ, Lee YJ, Ryu YH, Lee SJ, et al. Adipose stem cells with conditioned media for treatment of acne vulgaris scar. Tissue Eng Regen Med. 2018;15(1):49—61.
- Walter MN, Wright KT, Fuller HR, MacNeil S, Johnson WE. Mesenchymal stem cell-conditioned medium accelerates skin wound healing: an in vitro study of fibroblast and keratinocyte scratch assays. Exp Cell Res. 2010;316(7):1271-81.
- Ferreira ADF, Gomes DA. Stem cell extracellular vesicles in skin repair. Bioengineering (Basel). 2018;6(1):4.
- Cho BS, Kim JO, Ha DH, Yi YW. Exosomes derived from human adipose tissue-derived mesenchymal stem cells alleviate atopic dermatitis. Stem Cell Res Ther. 2018;9(1):187.
- Kwon HH, Yang SH, Lee J, Park BC, Park KY, Jung JY, Bae Y, Park GH. Combination Treatment with Human Adipose Tissue Stem Cell-derived Exosomes and Fractional CO2 Laser for Acne Scars: A 12-week Prospective, Double-blind, Randomized, Split-face Study. Acta Derm Venereol. 2020;100(18):adv00310. https://doi.org/10.2340/00015555-3666.
- Shin KO, Ha DH, Kim JO, Crumrine DA, Meyer JM, et al. Exosomes from human adipose tissue- derived mesenchymal stem cells promote epidermal barrier repair by inducing de novo synthesis of ceramides in atopic dermatitis. Cells. 2020;9(3):680.
- Maeda T, Hayashi T, Murao N, Yamamoto Y. Chondrocutaneous bilateral advancement flap with postoperative radiation therapy for a helical rim keloid. Aea+cei Plast Surg. 2019;43(3):658-62.
- Goutos I, Ogawa R. Brachytherapy in the adjuvant management of keloid scars: literature review. Scars Burn Heal. 2017;3:2059513117735483.
- Leventhal D, Furr M, Reiter D. Treatment of keloids and hypertrophic scars: a meta-analysis and review of the literature. Arch Facial Plast Surg. 2006;8(6):362-8.
- Tanzi EL, Alster TS. Laser treatment of scars. Skin Therapy Lett. 2004;9(1):4-7.
- Goodman GJ, Baron JA. Postacne scarring-a quantitative global scarring grading system. J Cosmet Dermatol. 2006;5(1):48-52.
- Taylor MB, Zaleski-Larsen L, McGraw TA. Single session treatment of rolling acne scars using tumescent anesthes:a, 20% Trichloracetic acid extensive Subcision, and fractional CO2 laser. Dermatol Surg. 2017;43(Suppl 1):S70-S4.
- Hofbauer Parra CA, Careta MF, Valente NY, de Sanches Osorio NE, Torezan LA. Clinical and histopathologic assessment of facial Melasma after low-Fluence Q-switched neodymium-doped yttrium Aluminium garnet laser. Dermatol Surg. 2016;42(4):507-12.
- Gokalp H, Akkaya AD, Oram Y. Long-term results in low-fluence 1064-nm Q-switched Nd:YAG laser for melasma: is it effective? J Cosmet Dermatol. 2016;15(4):420-6.
- Kwon HH, Choi SC, Jung JY, Park GH. Combined treatment of melasma involving low-fluence Q-switched Nd:YAG laser and fractional microneedling radiofrequency. J Dermatolog Treat. 2019;30(4):352-6.
- Tan J, Kang S, Leyden J. Prevalence and risk factors of acne scarring among patients consulting dermatologists in the USA. J Drugs Dermatol. 2017;16(2):97-102.
- Layton AM, Seukeran D, Cunliffe WJ. Scarred for life? Dermatology. 1997;195(Suppl 1):15- 21. discussion 38-40.
- Hayashi N, Miyachi Y, Kawashima M. Prevalence of scars and “mini-scars”, and their impact on quality of life in Japanese patients with acne. J Dermatol. 2015;42(7):690-6.
- Suh DH, Kwon HH. What’s new in the physiopathology of acne? Br J Dermatol. 2015;172(Suppl 1):13-9.
- Xia J, Hu G, Hu D, Geng S, Zeng W. Concomitant use of 1,550-nm nonablative fractional laser with low-dose isotretinoin for the treatment of acne Vulgaris in Asian patients: a randomized splitface controlled study. Dermatol Surg. 2018;44(9):1201-8.
- Kwon HH, Park HY, Choi SC, Bae Y, Jung JY, Park GH. Novel device-based acne treatments: comparison of a 1450-nm diode laser and microneedling radiofrequency on mild-to-moderate acne vulgaris and seborrhoea in Korean patients through a 20-week prospective, randomized, split-face study. J Europ Acad Dermatol Venereol. 2018;32(4):639-44.
- Kwon TR, Choi EJ, Oh CT, Bak DH, Im SI, Ko EJ, et al. Targeting of sebaceous glands to treat acne by micro-insulated needles with radio frequency in a rabbit ear model. Lasers Surg Med. 2017;49(4):395-401.
- Lee JW, Kim BJ, Kim MN, Ahn GY, Aso H. Selective sebaceous gland electrothermolysis as a treatment for acne: a prospective pilot study. Int J Dermatol. 2012;51(3):339-44.
- Kwon HH, Choi SC, Jung JY, Bae Y, Park GH. A novel combined light-based treatment of acne vulgaris with 1,450-nm diode laser and 450-nm blue light. Dermatol Surg. 2019;45(9):1147-54. https://doi.org/10.1097/DSS.0000000000001815.
- Kwon HH, Choi SC, Jung JY, Bae YI, Park GH. Comparison of novel dual mode vs conventional single pass of a 1450-nm diode laser in the treatment of acne vulgaris for Korean patients: A 20week prospective, randomized, split-face study. J Cosmet Dermatol. 2018;17(6):1063-8. https://doi.org/10.1111/jocd.12788. Epub 2018 Sep 17.
- Saluja SS, Walker ML, Summers EM, Tristani-Firouzi P, Smart DR. Safety of non-ablative fractional laser for acne scars within 1 month after treatment with oral isotretinoin: a randomized split-face controlled trial. Lasers Surg Med. 2017;49(10):886-90.
- Spring LK, Krakowski AC, Alam M, Bhatia A, Brauer J, Cohen J, et al. Isotretinoin and timing of procedural interventions: a systematic review with consensus recommendations. JAMA Dermatol. 2017;153(8):802-9.
- Heppt MV, Kirchberger MC, Ruzicka T, Berking C, Indications HWJ. Use of isotretinoin in facial plastic surgery. Facial Plastic Surg. 2018;34(1):75-81.
- Mysore V, Mahadevappa OH, Barua S, Majid I, Viswanath V, Bhat RM, et al. Standard guidelines of care: performing procedures in patients on or recently administered with isotretinoin. J Cutan Aesthet Surg. 2017;10(4):186-94.

Công nghệ trị sẹo bằng laser có an toàn không ạ
Dạ công nghệ trị sẹo bằng laser được cho là khá an toàn và đem lại hiệu quả ạ