Tổng số phụ: 1.040.000 đ
Bệnh hô hấp, COVID-19
Cân nhắc đối với một số loại thuốc dùng đồng thời ở bệnh nhân COVID-19
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Tóm tắt khuyến nghị
Bệnh nhân mắc COVID-19 đang dùng thuốc đồng thời (ví dụ: thuốc ức chế men chuyển [ACE], thuốc chẹn thụ thể angiotensin [ARB], statin, corticosteroid toàn thân hoặc hít, thuốc chống viêm không steroid, liệu pháp ức chế acid) để điều trị các tình trạng bệnh lý không nên ngừng dùng các thuốc này trong thời gian điều trị COVID-19 cấp tính trừ khi việc ngừng thuốc được đảm bảo theo tình trạng lâm sàng của họ (AIIa đối với thuốc ức chế men chuyển và ARB; AIII đối với các thuốc khác).
Ban Hướng dẫn Điều trị COVID-19 khuyến cáo không nên sử dụng các loại thuốc ngoài hướng dẫn để điều trị COVID-19 nếu chúng chưa chứng minh được tính an toàn và hiệu quả ở những bệnh nhân bị COVID-19, ngoại trừ trong một thử nghiệm lâm sàng (AIII).
Độ mạnh của khuyến nghị: A: Khuyến nghị mạnh mẽ cho tuyên bố; B: Khuyến nghị vừa phải cho tuyên bố; C: Khuyến nghị tùy chọn cho tuyên bố.
Chất lượng bằng chứng cho khuyến nghị: I: Một hoặc nhiều thử nghiệm ngẫu nhiên không có giới hạn lớn; IIa: Các thử nghiệm ngẫu nhiên khác hoặc phân tích nhóm con của các thử nghiệm ngẫu nhiên; IIb: Các thử nghiệm lâm sàng đối chứng không ngẫu nhiên hoặc các nghiên cứu thuần tập quan sát; III: Ý kiến chuyên gia.
Những người có các tình trạng bệnh lý tiềm ẩn, chẳng hạn như bệnh tim mạch, bệnh phổi, tiểu đường và bệnh ác tính, có nguy cơ bị bệnh nặng với COVID-19 cao hơn. Những bệnh nhân này thường được kê đơn thuốc để điều trị các tình trạng bệnh lý tiềm ẩn của họ. Không rõ liệu những loại thuốc dùng đồng thời này có tác động tích cực hay tiêu cực đến kết quả điều trị COVID-19. Phần sau đây xem xét dữ liệu hiện có về việc sử dụng một số loại thuốc đồng thời cho các tình trạng bệnh đi kèm ở bệnh nhân COVID-19 và thảo luận về những cân nhắc mà bác sĩ lâm sàng nên biết khi đánh giá liệu pháp đồng thời của bệnh nhân. Khi kê đơn thuốc cho điều trị COVID-19, bác sĩ lâm sàng phải luôn đánh giá các loại thuốc hiện tại của bệnh nhân để biết các tương tác thuốc và tác dụng phụ có thể xảy ra. Quyết định tiếp tục hoặc thay đổi thuốc của bệnh nhân nên được cụ thể hóa dựa trên tình trạng của họ. Bệnh nhân mắc COVID-19 được điều trị bằng các thuốc đồng thời cho một tình trạng bệnh tiềm ẩn không nên ngừng các thuốc này trong thời gian điều trị COVID-19 cấp tính trừ khi việc ngừng thuốc được đảm bảo bởi tình trạng lâm sàng của họ (AIII). Một số loại thuốc này đã được đánh giá là phương pháp điều trị tiềm năng đối với COVID-19; phần này sẽ thảo luận về các dữ liệu có sẵn và bất kỳ cân nhắc bổ sung nào mà bác sĩ lâm sàng cần lưu ý khi sử dụng các loại thuốc này.
Thuốc ức chế men chuyển angiotensin và thuốc chẹn thụ thể angiotensin
Khuyến nghị
- Bệnh nhân COVID-19 đang dùng thuốc ức chế men chuyển (ACE) hoặc thuốc chẹn thụ thể angiotensin (ARB) cho bệnh tim mạch (hoặc các chỉ định khác không phải COVID-19) không nên ngừng các thuốc này trừ khi việc ngừng thuốc được bảo đảm bởi tình trạng lâm sàng của họ (AIIa).
- Ban Hướng dẫn Điều trị COVID-19 (Ban Hội thẩm) khuyến cáo không nên sử dụng các chất ức chế ACE hoặc ARB để điều trị COVID-19, ngoại trừ trong một thử nghiệm lâm sàng (AIII).
Những khuyến nghị này phù hợp với tuyên bố chung của Hiệp hội Tim mạch Hoa Kỳ, Hiệp hội Suy tim Hoa Kỳ và Trường Môn Tim mạch Hoa Kỳ. [1]
ACE2 là thụ thể bề mặt tế bào đối với SARS-CoV-2. Người ta đã đưa ra giả thuyết rằng việc sử dụng chất ức chế ACE hoặc ARB để điều chỉnh enzyme chuyển đổi angiotensin 2 (ACE2) có thể ức chế hoặc ngăn chặn sự sao chép của SARS-CoV-2.[2,3]
Các phân tích tổng hợp và đánh giá có hệ thống đang diễn ra không tìm thấy mối liên quan giữa việc sử dụng thuốc ức chế men chuyển hoặc ARB và khả năng cho kết quả dương tính khi xét nghiệm SARS-CoV-2 hoặc mức độ nghiêm trọng của COVID-19, [4,5]
Trong một thử nghiệm ngẫu nhiên đa trung tâm, nhãn mở, bệnh nhân nhập viện với COVID-19 (n = 659) đang được điều trị bằng thuốc ức chế men chuyển mạn tính hoặc liệu pháp ARB được chọn ngẫu nhiên để tiếp tục hoặc ngừng điều trị trong 30 ngày. Việc điều trị SARS-COV-2 tuân theo các tiêu chuẩn chăm sóc của địa phương và việc sử dụng các liệu pháp thay thế để thay thế các loại thuốc đã ngừng sử dụng là tùy theo quyết định của bác sĩ điều trị. Nghiên cứu không ghi nhận bất kỳ bệnh nhân nào yêu cầu thở máy xâm nhập hoặc những người có huyết động không ổn định hoặc suy đa cơ quan. Nhìn chung, không có sự khác biệt giữa các nhóm ở tiêu chí chính của những ngày còn sống và ngoài bệnh viện; số ngày sống và xuất viện trung bình là 21,9 ngày ở nhóm ngừng thuốc và 22,9 ngày ở nhóm tiếp tục (tỷ lệ trung bình 0,95; CI 95%, 0,90– 1,01). Không có sự khác biệt đã được quan sát trong các tiêu chí phụ của tỷ lệ phần trăm bệnh nhân tử vong, biến chứng tim mạch hoặc tiến triển COVID-19. Các phân tích phân nhóm đã xác định được mối tương tác giữa hiệu quả điều trị và phân nhóm bệnh nhân bị COVID-19 nặng hơn (những bệnh nhân có độ bão hòa oxy < 94%, thâm nhiễm phổi > 50%, hoặc tỷ lệ giữa áp suất riêng phần oxy của máu động mạch và phần trăm của oxy khí thở vào) [PaO2/FiO2] < 300 mm Hg). Có thể có lợi ích lâm sàng khi tiếp tục điều trị bằng thuốc ức chế men chuyển hoặc liệu pháp ARB ở những bệnh nhân này. Do những hạn chế trong dữ liệu hiện có, rất khó để giải thích những phát hiện này ở những bệnh nhân mắc một số bệnh kèm theo, bệnh nặng hoặc nguy kịch và các chẩn đoán đã có trước về suy tim.[6]
Các cuộc điều tra bổ sung về vai trò của chất ức chế ACE, ARB và ACE2 tái tổ hợp ở người trong việc quản lý COVID-19 đang được tiến hành.1 Vui lòng xem ClinicalTrials.gov để biết thông tin mới nhất.
Corticosteroid
Khuyến nghị
- Bệnh nhân COVID-19 đang điều trị bằng corticosteroid đường hít hoặc đường toàn thân cho một tình trạng bệnh lý không nên ngừng các loại thuốc này trừ khi việc ngừng thuốc được bảo đảm bởi tình trạng lâm sàng của họ (AIII).
- Không có đủ bằng chứng để Ban Hội thẩm khuyến nghị hoặc không khuyến nghị sử dụng budesonide dạng hít để điều trị COVID-19.
- Điều trị toàn thân bằng dexamethasone hoặc các corticosteroid khác được khuyến cáo cho một số nhóm bệnh nhân bị COVID-19. Xem phần Quản lý điều trị cho người lớn nhập viện với COVID-19, Corticosteroid, và Những lưu ý đặc biệt khi mang thai để biết các khuyến nghị cụ thể.
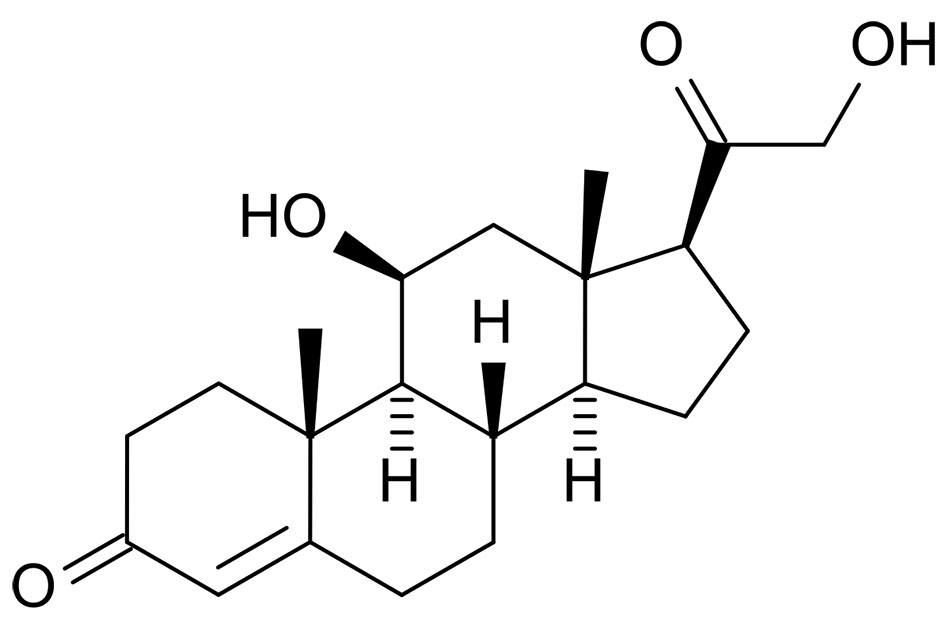
Liệu pháp corticosteroid đường uống được chỉ định cho một tình trạng bệnh tiềm ẩn (ví dụ, suy tuyến thượng thận nguyên phát hoặc thứ phát, bệnh thấp khớp) nên được tiếp tục ở những bệnh nhân sau khi chẩn đoán COVID-19. 7 Có thể chỉ định steroid liều bổ sung hoặc liều điều trị trong từng trường hợp. Không nên ngưng sử dụng corticosteroid dạng hít được sử dụng hàng ngày cho bệnh nhân hen suyễn và bệnh phổi tắc nghẽn mạn tính để kiểm soát tình trạng viêm đường thở ở những bệnh nhân COVID-19. Một nghiên cứu hồi cứu lớn trên bệnh nhân người lớn mắc bệnh phổi tắc nghẽn mạn tính và hen suyễn cho thấy những người được kê đơn liều cao corticosteroid dạng hít có nguy cơ tử vong cao hơn so với những người được sử dụng các loại thuốc hít khác không có corticosteroid; Tuy nhiên, nghiên cứu có những hạn chế. 8 Trên thực tế, các tác giả cho rằng mối liên quan này có thể là do sự khác biệt giữa các nhóm về mức độ nghiêm trọng của bệnh lý có từ trước chứ không phải là tác hại của corticosteroid dạng hít. Đối với những bệnh nhân COVID-19 cần dùng corticosteroid dạng khí dung, nên thực hiện các biện pháp phòng ngừa để giảm thiểu khả năng lây truyền SARS-CoV-2 trong nhà và tại các cơ sở chăm sóc sức khỏe. 9,10 Vui lòng xem Corticosteroid để biết tóm tắt dữ liệu lâm sàng về việc sử dụng corticosteroid dạng hít để quản lý COVID-19 ở bệnh nhân ngoại trú.
Việc sử dụng corticosteroid có liên quan đến việc chậm thanh thải virus và/ hoặc kết quả lâm sàng tồi tệ hơn ở những bệnh nhân bị nhiễm trùng đường hô hấp do virus khác.11-13 Một số nghiên cứu đã gợi ý rằng corticosteroid toàn thân làm chậm quá trình thanh thải SARS-CoV-2, đặc biệt khi chúng được sử dụng sớm hơn trong quá trình nhiễm trùng.14-18 Không có đủ bằng chứng để xác định mối quan hệ giữa việc sử dụng corticosteroid dạng hít và tốc độ thanh thải virus.
Chất ức chế HMG-CoA Reductase (Statin)
Khuyến nghị:
- Bệnh nhân mắc COVID-19 đang được điều trị bằng statin cho một tình trạng bệnh lý không nên ngừng các loại thuốc này trừ khi việc ngừng thuốc được bảo đảm bởi tình trạng lâm sàng của họ (AIII).
- Ban Hội thẩm khuyến cáo không nên sử dụng statin để điều trị COVID-19, ngoại trừ trong một thử nghiệm lâm sàng (AIII).
Các chất ức chế HMG-CoA reductase, hoặc statin, ảnh hưởng đến ACE2 có chức năng trong việc điều chỉnh bất thường nội mô. Những chất này có thể có một vai trò tiềm năng trong điều trị bệnh nhân bị COVID-19nặng.19 Một nghiên cứu quan sát lớn ở Trung Quốc cho thấy bệnh nhân nhập viện bị COVID-19 được dùng statin có nguy cơ tử vong do mọi nguyên nhân thấp hơn so với bệnh nhân không dùng statin (aHR 0,63; CI 95%, 0,48–0,84; P = 0,001).20 Ngược lại, một nghiên cứu hồi cứu, đa trung tâm về những bệnh nhân bị COVID-19 nặng ở Ý không tìm thấy mối liên hệ giữa việc sử dụng statin lâu dài và tỷ lệ tử vong (aHR 0,98; CI 95%, 0,81–1,20; P = 0,87).21 Tương tự, việc tiếp nhận liệu pháp statin gần đây không liên quan đến nguy cơ tử vong cao hơn (aHR 0,96; KTC 95%, 0,78–1,18) hoặc mức độ nghiêm trọng của bệnh (aHR 1,16; CI 95%, 0,95–1,41) trong một nghiên cứu thuần tập quốc gia về 4.842 bệnh nhân mắc COVID-19 ở Đan Mạch.22 Cần có thêm dữ liệu để làm rõ tác động của liệu pháp statin đối với COVID-19. Các thử nghiệm lâm sàng đánh giá tác động điều trị của statin như một liệu pháp bổ trợ cho COVID-19 hiện đang được tiến hành. Vui lòng xem ClinicalTrials.gov để biết thông tin mới nhất.
Thuốc chống viêm không steroid (NSAID)
Khuyến nghị
- Bệnh nhân mắc COVID-19 đang dùng thuốc chống viêm không steroid (NSAID) cho một tình trạng bệnh tiềm ẩn không nên ngừng điều trị trừ khi việc ngừng điều trị được chứng minh bởi tình trạng lâm sàng của họ (AIII).
- Các chiến lược sử dụng thuốc hạ sốt (ví dụ: acetaminophen, NSAID) ở bệnh nhân COVID-19 phải tương tự như các phương pháp được sử dụng ở những bệnh nhân khác (AIII).

Vào tháng 3 năm 2020, các hãng thông tấn đã quảng bá các báo cáo rằng thuốc chống viêm có thể làm trầm trọng thêm COVID-19. Người ta đã đề xuất NSAID có thể làm tăng sự biểu hiện của ACE22 và ức chế sản xuất kháng thể. 23 Ngay sau những báo cáo này, Cục Quản lý Thực phẩm và Dược phẩm đã tuyên bố không có bằng chứng nào liên kết việc sử dụng NSAID với việc làm xấu đi COVID-19 và khuyên bệnh nhân nên sử dụng NSAID theo chỉ dẫn.24
Trong một nghiên cứu thuần tập quốc gia về những bệnh nhân có kết quả xét nghiệm dương tính với SARS-CoV-2 ở Đan Mạch, không tìm thấy mối liên hệ nào giữa tiền sử dùng NSAID và nhu cầu nhập viện, nguy cơ tử vong hoặc mức độ nghiêm trọng của bệnh.25Trong một nghiên cứu thuần tập quốc gia về những bệnh nhân có kết quả xét nghiệm dương tính với SARS-CoV-2 ở Đan Mạch, không tìm thấy mối liên hệ nào giữa tiền sử dùng NSAID và nhu cầu nhập viện, nguy cơ tử vong hoặc mức độ nghiêm trọng của bệnh.25
Liệu pháp ức chế acid
Khuyến nghị
- Bệnh nhân bị COVID-19 đang được điều trị ức chế acid cho một tình trạng bệnh lý không nên ngừng các loại thuốc này trừ khi việc ngừng thuốc được đảm bảo bởi tình trạng lâm sàng của họ (AIII).
- Ban Hội thẩm khuyến cáo không nên sử dụng famotidine để điều trị COVID- 19, ngoại trừ trong một thử nghiệm lâm sàng (AIII).
Các liệu pháp ức chế acid, chẳng hạn như thuốc ức chế bơm proton (PPI) và thuốc đối kháng thụ thể histamine-2 (H2RA), làm tăng pH dạ dày. PH dạ dày thấp được đề xuất là một cơ chế bảo vệ chống lại sự lây nhiễm của các loại virus có thể xâm nhập vào cơ thể qua đường tiêu hóa (ví dụ: virus đường ruột, SARS-CoV).26 Các nghiên cứu quan sát đã đánh giá mối quan hệ giữa việc sử dụng liệu pháp ức chế acid và việc thu nhận mức độ nghiêm trọng của COVID-19 đã tạo ra nhiều kết quả khác nhau.
Một nghiên cứu thuần tập phù hợp với xu hướng ở Hàn Quốc đã quan sát thấy việc sử dụng PPI hiện tại không liên quan đến nguy cơ cao hơn khi xét nghiệm dương tính với SARS-CoV-2, nhưng nó có liên quan đến nguy cơ mắc bệnh nặng cao hơn.27 Một cuộc khảo sát trực tuyến được thực hiện trong Hoa Kỳ xác định không có mối liên hệ nào giữa việc sử dụng H2RA và nguy cơ nhiễm SARS-CoV-2, trong khi liệu pháp PPI có liên quan đến tỷ lệ nhận được chẩn đoán nhiễm SARS-CoV-2 cao hơn, đặc biệt ở những người dùng liều hai lần PPIs mỗi ngày.[26] Tuy nhiên, những nghiên cứu này có những hạn chế nối tại của các nghiên cứu quan sát và nghiên cứu dựa trên khảo sát, và chúng có thể có nhiều yếu tố gây nhiễu. Tác động của famotidine H2RA lên kết quả điều trị COVID-19 đã được đánh giá trong các nghiên cứu quan sát. Trong một nghiên cứu hồi cứu trên 878 bệnh nhân nhập viện với COVID-19, những bệnh nhân được sử dụng famotidine (n = 83) có tỷ lệ tử vong thấp hơn những người không sử dụng.28 Trong một nghiên cứu hồi cứu khác trên 84 bệnh nhân được sử dụng famotidine và một nhóm so sánh phù hợp trong số 420 bệnh nhân không sử dụng, việc sử dụng famotidine có liên quan đến việc giảm kết quả tổng hợp là tử vong hoặc đặt ống nội khí quản.[29] Chỉ có một tỷ lệ nhỏ bệnh nhân tham gia vào các nghiên cứu này được dùng famotidine, và không rõ chỉ định của liệu pháp famotidine hoặc liệu có các yếu tố gây nhiễu khác. Những hạn chế này gây khó khăn trong việc đưa ra kết luận về hiệu quả của việc sử dụng famotidine để điều trị cho bệnh nhân COVID-19. Kết quả từ các thử nghiệm lâm sàng đang diễn ra sẽ cung cấp thêm hiểu biết về vai trò của famotidine trong điều trị COVID-19. Vui lòng xem ClinicalTrials.gov để biết thông tin mới nhất.
Ở những bệnh nhân bị COVID-19 cần điều trị bằng PPI, Trưởng Hội Tiêu hóa Hoa Kỳ đề nghị sử dụng liều hiệu quả thấp nhất của PPI.[30]
Thông tin tham khảo
1. Bozkurt B, Kovacs R, Harrington B. Joint HFSA/ACC/AHA statement addresses concerns re: using RAASantagonists in COVID-19. J Card Fail. 2020;26(5):370. Available at: https://www.ncbi.nlm.nih.gov/pubmed/32439095.
2. Fang L, Karakiulakis G, Roth M. Are patients with hypertension and diabetes mellitus at increased risk for COVID-19 infection? Lancet Respir Med. 2020;8(4):e21. Available at: https://www.ncbi.nlm.nih.gov/pubmed/32171062.
3. Patel AB, Verma A. COVID-19 and angiotensin-converting enzyme inhibitors and angiotensin receptor blockers: what is the evidence? JAMA. 2020;323(18):1769- 1770. Available at: https://www.ncbi.nlm.nih.gov/pubmed/32208485.
4. Mackey K, Kansagara D, Vela K. Update alert 3: risks and impact of angiotensin- converting enzyme inhibitors or angiotensin-receptor blockers on SARS-CoV-2 infection in adults. Ann Intern Med. 2020;173(7):130-131. Available at: https://www.ncbi.nlm.nih.gov/pubmed/32845705.
5. Flacco ME, Acuti Martellucci C, Bravi F, et al. Treatment with ACE inhibitors or ARBs and risk of severe/lethal COVID-19: a meta-analysis. Heart. 2020;106(19):1519-1524. Available at: https://www.ncbi.nlm.nih.gov/pubmed/32611676.
6. Lopes RD, Macedo AVS, de Barros E Silva PGM, et al. Effect of discontinuing vs continuing angiotensin- converting enzyme inhibitors and angiotensin II receptor blockers on days alive and out of the hospital in patients admitted With COVID-19: a randomized clinical trial. JAMA. 2021;325(3):254-264. Available at: https://www.ncbi.nlm.nih.gov/pubmed/33464336.
7. Kaiser UB, Mirmira RG, Stewart PM. Our response to COVID-19 as endocrinologists and diabetologists. J Clin Endocrinol Metab. 2020;105(5). Available at: https://www.ncbi.nlm.nih.gov/pubmed/32232480.
8. Schultze A, Walker AJ, MacKenna B, et al. Risk of COVID-19-related death among patients with chronicobstructive pulmonary disease or asthma prescribed inhaled corticosteroids: an observational cohort study using the OpenSAFELY platform. Lancet Respir Med. 2020;8(11):1106-1120. Available at: https://www.ncbi.nlm.nih.gov/pubmed/32979987.
9. Cazzola M, Ora J, Bianco A, Rogliani P, Matera MG. Guidance on nebulization during the current COVID-19 pandemic. Respir Med. 2021;176:106236. Available at: https://www.ncbi.nlm.nih.gov/pubmed/33248363.
10. Sethi S, Barjaktarevic IZ, Tashkin DP. The use of nebulized pharmacotherapies during the COVID-19 pandemic. Ther Adv Respir Dis. 2020;14:1753466620954366. Available at: https://www.ncbi.nlm.nih.gov/pubmed/33167796.
11. Stockman LJ, Bellamy R, Garner P. SARS: systematic review of treatment effects. PLoS Med. 2006;3(9):e343.Available at: https://www.ncbi.nlm.nih.gov/pubmed/16968120.
12. Rodrigo C, Leonardi-Bee J, Nguyen-Van-Tam J, Lim WS. Corticosteroids as adjunctive therapy in thetreatment of influenza. Cochrane Database Syst Rev. 2016;3:CD010406. Available at: https://www.ncbi.nlm.nih.gov/pubmed/26950335.
13. Arabi YM, Mandourah Y, Al-Hameed F, et al. Corticosteroid therapy for critically ill patients with Middle Eastrespiratory syndrome. Am J Respir Crit Care Med. 2018;197(6):757-767. Available at: https://www.ncbi.nlm.nih.gov/pubmed/29161116.
14. Chen Y, Li L. Influence of corticosteroid dose on viral shedding duration in patients with COVID-19. Clin Infect Dis. 2021;72(7):1298-1300. Available at: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7454365/.
15. Li S, Hu Z, Song X. High-dose but not low-dose corticosteroids potentially delay viral shedding of patients with COVID-19. Clin Infect Dis. 2021;72(7):1297- 1298. Available at: https://pubmed.ncbi.nlm.nih.gov/32588877/.
16. Ding C, Feng X, Chen Y, et al. Effect of corticosteroid therapy on the duration of SARS-CoV-2 clearance inpatients with mild COVID-19: a retrospective cohort study. Infect Dis Ther. 2020;9(4):943-952. Available at: https://www.ncbi.nlm.nih.gov/pubmed/32986226.
17. Liu J, Zhang S, Dong X, et al. Corticosteroid treatment in severe COVID-19 patients with acute respiratorydistress syndrome. J Clin Invest. 2020;130(12):6417-6428. Available at: https://www.ncbi.nlm.nih.gov/pubmed/33141117.
18. Spagnuolo V, Guffanti M, Galli L, et al. Viral clearance after early corticosteroid treatment in patients withmoderate or severe SARS-CoV-2. Sci Rep. 2020;10(1):21291. Available at: https://www.ncbi.nlm.nih.gov/pubmed/33277573.
19. Fedson DS, Opal SM, Rordam OM. Hiding in plain sight: an approach to treating patients with severe COVID-19 infection. mBio. 2020;11(2). Available at: https://www.ncbi.nlm.nih.gov/pubmed/32198163.
20. Zhang XJ, Qin JJ, Cheng X, et al. In-hospital use of statins is associated with a reduced risk of mortality amongindividuals with COVID-19. Cell Metab. 2020;32(2):176-187 e174. Available at: https://www.ncbi.nlm.nih.gov/pubmed/32592657.
21. Grasselli G, Greco M, Zanella A, et al. Risk factors associated with mortality among patients with COVID-19in intensive care units in Lombardy, Italy. JAMA Intern Med. 2020;180(10):1345-1355. Available at: https://www.ncbi.nlm.nih.gov/pubmed/32667669.
22. Butt JH, Gerds TA, Schou M, et al. Association between statin use and outcomes in patients with coronavirusdisease 2019 (COVID-19): a nationwide cohort study. BMJ Open. 2020;10(12):e044421. Available at: https://www.ncbi.nlm.nih.gov/pubmed/33277291.
23. Bancos S, Bernard MP, Topham DJ, Phipps RP. Ibuprofen and other widely used non-steroidal anti- inflammatory drugs inhibit antibody production in human cells. Cell Immunol. 2009;258(1):18-28. Availableat: https://www.ncbi.nlm.nih.gov/pubmed/19345936.
24. Food and Drug Administration. FDA advises patients on use of non-steroidal anti-inflammatory drugs (NSAIDs) for COVID-19. 2020. Available at: https://www.fda.gov/drugs/drug-safety-and-availability/fda- advises-patients-use- non-steroidal-anti-inflammatory-drugs-nsaids-SARS-CoV-2. Accessed July 28, 2021.
25. Lund LC, Kristensen KB, Reilev M, et al. Adverse outcomes and mortality in users of non-steroidal anti- inflammatory drugs who tested positive for SARS- CoV-2: a Danish nationwide cohort study. PLoS Med. 2020;17(9):e1003308. Available at: https://www.ncbi.nlm.nih.gov/pubmed/32898149.
26. Almario CV, Chey WD, Spiegel BMR. Increased risk of COVID-19 among users of proton pump inhibitors. Am J Gastroenterol. 2020;115(10):1707-1715. Available at: https://www.ncbi.nlm.nih.gov/pubmed/32852340.
27. Lee SW, Ha EK, Yeniova AO, et al. Severe clinical outcomes of COVID-19 associated with proton pump inhibitors: a nationwide cohort study with propensity score matching. Gut. 2021;70(1):76-84. Available at: https://www.ncbi.nlm.nih.gov/pubmed/32732368.
28. Mather JF, Seip RL, McKay RG. Impact of famotidine use on clinical outcomes of hospitalized patients with COVID-19. Am J Gastroenterol. 2020;115(10):1617-1623. Available at: https://www.ncbi.nlm.nih.gov/pubmed/32852338.
29. Freedberg DE, Conigliaro J, Wang TC, et al. Famotidine use is associated with improved clinical outcomes in hospitalized COVID-19 patients: a propensity score matched retrospective cohort study. Gastroenterology. 2020;159(3):1129- 1131 e1123. Available at: https://www.ncbi.nlm.nih.gov/pubmed/32446698.
30. American College of Gastroenterology. Information sheet and FAQs about proton pump inhibitors (PPIs) and risk of COVID-19. 2020. Available at: https://webfiles.gi.org/links/media/ACG_Almario_et_al_Info_Sheet_ and_FAQs_About_PPIs_COVID19_07072020_FINAL.pdf.
 Flexart Pro-Bio Pharma
Flexart Pro-Bio Pharma  Amiparen - 10
Amiparen - 10