Bệnh hô hấp
Cá thể hóa hỗ trợ hô hấp không xâm nhập đối với suy hô hấp thiếu oxy cấp tính
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Cá thể hóa hỗ trợ hô hấp không xâm nhập đối với suy hô hấp thiếu oxy cấp tính – tải file pdf ở đây.
Lược dịch: BS Nguyễn Đình Tuấn – BV Vũng Tàu
Nguyên lý về sinh lý
Thập kỷ qua đã có những thay đổi lớn trong việc chăm sóc bệnh nhân suy hô hấp do thiếu oxy cấp tính mới khởi phát (AHRF – acute de novo hypoxemic respiratory failure). Hỗ trợ không xâm nhập có thể giúp tránh đặt nội khí quản và giảm tác dụng không mong muốn của thuốc an thần và thở máy xâm nhập. Tuy nhiên, nếu hỗ trợ không xâm nhập thất bại và bệnh nhân được đặt nội khí quản sau đó (30–60% trường hợp) có thể tăng tỷ lệ tử vong[1]. Một sự hiểu biết sâu hơn về sinh lý học của thở tự nhiên đã dẫn đến một vấn đề: đánh giá cẩn thận việc sử dụng các thiết bị hỗ trợ không xâm nhập để tránh đặt nội khí quản với nguy cơ đặt nội khí quản muộn kết hợp với khái niệm mới được mô tả về tổn thương phổi tự gây ra (P-SILI – Patient Self-Inflicted Lung Injury). P-SILI xảy ra do tăng công hít vào (ΔPES) và áp lực xuyên phổi thay đổi (ΔPL) dẫn đến dãn nở phổi không đồng nhất và dãn nỡ phổi cục bộ quá mức. Mặc dù sự tồn tại của P-SILI vẫn còn gây tranh cãi, khái niệm sinh lý học này có thể giải thích hợp lý các tác dụng phụ được ghi nhận ở một số bệnh nhân hỗ trợ hô hấp không xâm nhập bị thất bại.
Ngoài liệu pháp oxy tiêu chuẩn, thở lưu lượng cao qua ống thông mũi (HFNC), áp lực đường thở dương liên tục (CPAP) và thông khí không xâm nhập hỗ trợ áp lực (NIV) là những phương thức hỗ trợ hô hấp không xâm nhập được áp dụng rộng rãi nhất trong chăm sóc các tình huống cấp tính này. Hai phương thức sau có thể được cung cấp bằng các thiết bị giao tiếp hỗ trọ thở như mặt nạ (facemask) hoặc mũ trùm đầu mặt (helmet) (xem hình 2). Các thiết bị khác nhau có các cơ chế khác nhau tác động đến quá trình oxy hóa, thông khí và sinh lý tim ở bệnh nhân AHR[2]. Bài viết tóm tắt chứng cứ gần đây nhất về hỗ trợ hô hấp không xâm nhập trong AHRF. Các chứng cứ được tóm tắt này không áp dụng cho sau rút nội khí quản, bệnh nhân suy hô hấp sau phẫu thuật, suy hô hấp do phù phổi cấp do tim và đợt cấp của các bệnh phổi mãn tính.
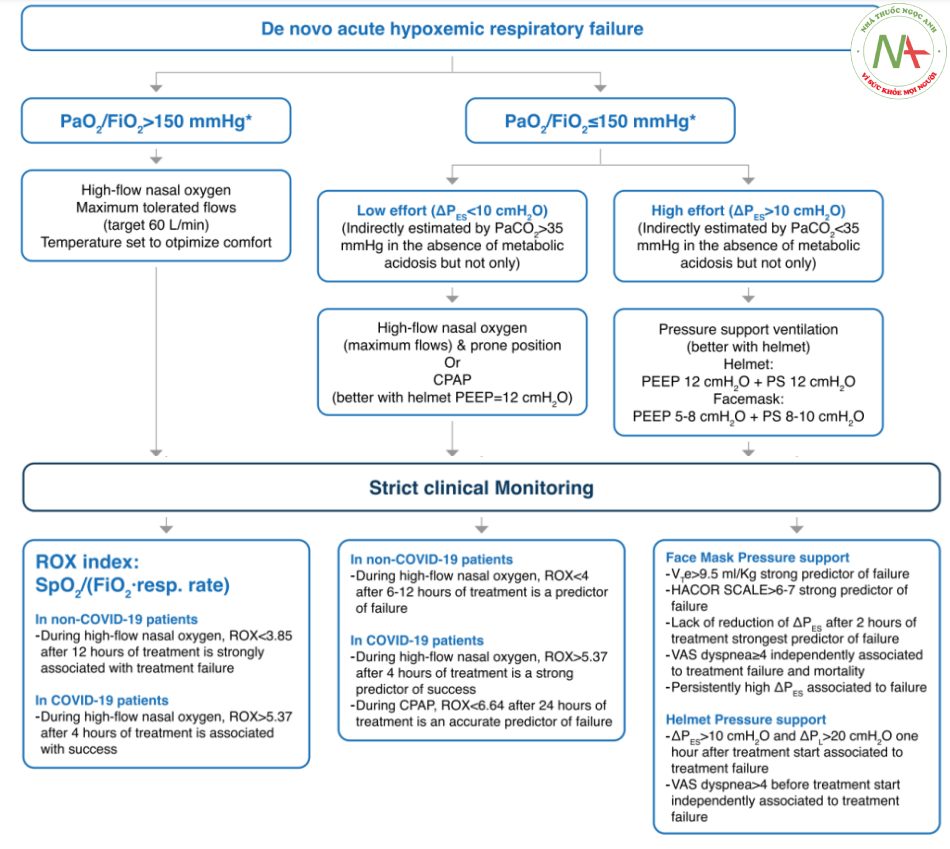
Ví dụ về lược đồ (quan điểm của tác giả) điều trị ban đầu và theo dõi bệnh nhân AHRF (suy hô hấp do thiếu oxy cấp tính mới xảy ra) không có bệnh tim hoặc phổi hoặc nhiễm toan/kiềm chuyển hóa sẵn có. Cách tiếp cận này dành riêng cho AHRF và không dành cho trường hợp suy hô hấp cấp do phù phổi cấp do tim và suy hô hấp sau phẫu thuật. * Đối với bệnh nhân thở oxy tiêu chuẩn qua mặt nạ (facemask) không thở lại, FiO2 có thể được ước tính là: 21% + tốc độ lưu lượng oxy tính bằng L/phút × 3. Từ viết tắt: PEEP áp lực dương cuối thì thở ra. PS hỗ trợ áp lực. ΔPES thay đổi áp suất thực quản trong thì hít vào. VTe thể tích khí lưu thông thì thở ra. P-SILI tổn thương phổi do tự gây ra, VAS thang đo tuần tự trực quan, HACOR thang đo tổng hợp bao gồm nhịp tim, nhiễm toan, ý thức, oxy hóa và tần số thở.

A: Mặt nạ mũi (Nasal mask), B: gối mũi (nasal pillows), C: mặt nạ mũi miệng (oronasal mask), D: mặt nạ lai (hybrid mask), E: mặt nạ miệng (oral mask), F: mặt nạ toàn bộ mặt (total face mask) và G: mũ trùm đầu mặt (helmet).
Chứng cứ lâm sàng
Một loạt các phân tích tổng hợp đã chứng minh vai trò có khả năng của NIV/CPAP qua mặt nạ (facemask) trong việc giảm tỷ lệ đặt nội khí quản so với liệu pháp oxy tiêu chuẩn. Những nghiên cứu này tập trung chủ yếu vào AHRF ở mức độ ít nghiêm trọng và không cho thấy lợi ích tương đồng trong các phân tích[3]. Kết quả tích cực đối với NIV qua mặt nạ (facemask) đã không được thống nhất bởi kết quả của thử nghiệm FLORALI, điều này cho thấy nguy cơ đặt nội khí quản và tử vong cao hơn ở những bệnh nhân nguy kịch (PaO2/FiO2 < 200mmHg) được điều trị bằng NIV so với HFNC[4]. Các thử nghiệm ngẫu nhiên về HFNC so với liệu pháp oxy tiêu chuẩn đã cho thấy giảm nguy cơ đặt nội khí quản[5], nhưng không ảnh hưởng đến tỷ lệ tử vong[6, 7].
Trong đại dịch bệnh vi-rút corona 2019 (COVID-19), một thử nghiệm của Perkins và cộng sự đã phát hiện ra rằng chiến lược điều trị ban đầu của CPAP, chủ yếu được cung cấp qua mặt nạ (facemask) với mức PEEP thấp (8cmH2O), đã giảm tỷ lệ tiêu chí cấu thành đặt nội khí quản hoặc tỷ lệ tử vong trong vòng 30 ngày so với liệu pháp oxy tiêu chuẩn[8]. Do một vài hạn chế bao gồm phải chấm dứt sớm, tần suất cao chuyển đổi giữa các phương pháp điều trị và thiếu tiêu chí đặt nội khí quản được xác định trước, kết quả của thử nghiệm này cần hơn nữa các nghiên cứu để xác nhận.
Trong một thử nghiệm thăm dò ở một trung tâm, Patel và cộng sự nhận thấy tỷ lệ đặt nội khí quản và tỷ lệ tử vong NIV với mũ trùm đầu mặt (helmet) thấp hơn so với mặt nạ (facemask); lợi ích lớn về tỷ lệ tử vong được quan sát được trong nhóm can thiệp có thể được coi là đáng ngạc nhiên, đặc biệt là do mẫu nghiên cứu hạn chế và việc chấm dứt sớm tiếp nhận mẫu nghiên cứu[9]. Tuy nhiên, những phát hiện hấp dẫn này đã dẫn đến việc đánh giá sâu hơn về các cơ chế mà mũ trùm đầu mặt (helmet) có khả năng tối ưu hóa hỗ trợ bệnh nhân AHRF. Các cơ chế này bao gồm sử dụng hiệu quả PEEP cao hơn (> 10cmH2O), có thể cải thiện quá trình oxy hóa và giảm thiểu nguy cơ tổn thương phổi tự gây ra bằng cách điều chỉnh công hô hấp và dãn nở phổi đồng nhất hơn[2]. So sánh đối đầu đầu tiên giữa NIV với mũ trùm đầu mặt (helmet) xen kẽ với HFNC so với HFNC đơn thuần ở những bệnh nhân mắc COVID-19 có PaO2/FiO2 < 200mmHg (HENIVOT) cho thấy, như một kết quả thăm dò, tỷ lệ đặt nội khí quản thấp hơn ở những bệnh nhân được sử dụng mũ trùm đầu mặt (helmet) với PEEP trung bình là 12cmH2O. Tuy nhiên, một thử nghiệm lớn hơn sau đó so sánh NIV sử dụng mũ trùm đầu mặt (helmet) với hỗ trợ hô hấp thông thường (oxy tiêu chuẩn, NIV mặt nạ hoặc HFNC) đã không cho thấy sự khác biệt về tỷ lệ đặt nội khí quản hoặc tỷ lệ tử vong[10]. Kết hợp các dữ kiện với nhau, những dữ liệu này nhấn mạnh sư không chắc chắn về chiến lược tối ưu ban đầu cho việc hỗ trợ hô hấp không xâm nhập đối với bệnh nhân AHRF. Hiện tại, do tính đơn giản và giảm tỷ lệ đặt nội khí quản so với liệu pháp oxy tiêu chuẩn, HFNC được đề xuất là cho phương pháp điều trị ban đầu AHRF theo các hướng dẫn lâm sàng[5]. Mức PEEP cao được cung cấp qua mũ trùm đầu mặt (helmet) là chiến lược thay thế hứa hẹn nhất; các thử nghiệm lâm sàng đang thực hiện để đánh giá cách tiếp cận này.
Chiến lược lấy bệnh nhân làm mục tiêu dựa trên sinh lý học
Các khái niệm mới nổi xung về các thiết bị hỗ trợ thở không xâm nhập đã nhấn mạnh rằng (1) cách tiếp cận một kích cỡ phù hợp với tất cả (a one-size-fits-all approach) có thể không mang lại lợi ích trong AHRF và (2) đặt nội khí quản chậm trễ sau khi sử dụng kéo dài với hỗ trợ thở tự nhiên có thể đi kèm với kết cục tồi tệ hơn. Vì vấn đề này, trong khi các nghiên cứu về các phương pháp điều trị AHRF cá thể hóa đang được tiến hành, sử dụng các công cụ có khả năng hiện có để đánh giá nguy cơ tổn thương phổi do tự gây ra (P-SILI) và xác định sớm nguy cơ điều trị thất bại là điều cần thiết đối với các bác sĩ lâm sàng (Hình 1). Từ quan điểm sinh lý học, AHRF biểu hiện đặc trưng bởi các mức độ thiếu oxy máu khác nhau kết hợp hoặc không kết hợp với tăng công hít vào quá mức[1]. Chứng cứ thuyết phục chỉ ra rằng HFNC được xem là công cụ hiệu quả nhất để điều trị bệnh nhân bị thiếu oxy máu từ nhẹ đến trung bình (PaO2/FiO2 > 150mmHg)[5, 7]. Đối với những bệnh nhân bị thiếu oxy máu từ trung bình đến nặng (PaO2/FiO2 < 150mmHg), trong đó NIV mặt nạ (facemask) có thể mang lại kết quả kém, không chắc chắn liệu chiến lược CPAP sớm với mặt nạ (facemask) hoặc mũ trùm đầu mặt (helmet), NIV với mũ trùm đầu mặt (helmet) hoặc một trong hai chiến lược kết hợp này kết hợp xen kẽ với HFNC có thể mang lại lợi ích lâm sàng lớn hơn so với HFNC đơn thuần. Dữ liệu gần đây cho thấy tình trạng bệnh nhân dựa vào cường độ công hít vào có thể hỗ trợ quyết định lâm sàng. Một nghiên cứu sinh lý học ở bệnh nhân AHRF có PaO2/FiO2 < 200mmHg cho thấy NIV và CPAP sử dụng PEEP cao với mũ trùm đầu mặt (helmet) đều có khả năng cải thiện quá trình oxy hóa so với HFNC. NIV có thể làm giảm công hít vào bằng cách giảm tải các cơ hô hấp nhưng có thể làm tăng áp lực đẩy xuyên phổi, đặc biệt ở những bệnh nhân có công hít vào thấp (< 10cmH2O) trong quá trình thở HFNC. Ngược lại, CPAP không ảnh hưởng đến công hít vào và không làm tăng áp lực đẩy xuyên phổi[2].
Điều quan trọng là, ở những bệnh nhân AHRF và không nhiễm toan chuyển hóa, cường độ công hít vào có thể liên quan đến tình trạng giảm CO2 máu. Theo đó, trong một phân tích hậu định của thử nghiệm HENIVOT, NIV với mũ trùm đầu mặt (helmet) đã cho thấy giảm tỷ lệ đặt nội khí quản và cải thiện khả năng sống còn so với HFNC ở bệnh nhân có PaCO2 < 35mmHg. NIV với mũ trùm đầu mặt (helmet) không ảnh hưởng đến kết cục trong bệnh nhân có CO2 bình thường (PaCO2 > 35mmHg)[11]. Những dữ liệu này có thể gợi ý rằng những bệnh nhân gắng sức nhiều (ΔPES > 10cmH2O với thể tích khí lưu thông và thông khí phút cao và như thế PaCO2 < 35mmHg) có thể có lợi khi sử dụng NIV. Bệnh nhân gắng sức thấp (ΔPES < 10cmH2O và/hoặc PaCO2 > 35mmHg) có thể được điều trị tốt hơn khi sử dụng HFNC hoặc CPAP với mặt nạ (facemask) hoặc mũ trùm đầu mặt (helmet), cuối cùng là kết hợp với tư thế nằm sấp khi tỉnh để cải thiện quá trình oxy hóa[12, 13]. Tuy nhiên, quan sát này không loại trừ rằng có một số bệnh nhân với PaCO2 bình thường có thể có công gắng sức cao (ví dụ, trong trường hợp tăng khoảng chết/tỷ lệ thông khí tưới máu kém) và như thế có lợi khi sử dụng NIV.
Phát triển những kỹ thuật mới để đánh giá không xâm nhập công hít vào được đòi hỏi phải có để cho phép tối ưu hóa việc sử dụng các kỹ thuật không xâm nhập hỗ trợ hô hấp. Các kỹ thuật có triển vọng có thể bao gồm siêu âm cơ hoành và đo hoạt động cơ hoành qua da.
Xác định điều trị thất bại
Trong bất kỳ quá trình điều trị nào, việc trao đổi khí không được cải thiện, các dấu hiệu suy hô hấp kéo dài và tăng công thở (thở nhanh và khó thở) sẽ cho thấy yêu cầu cần thiết đặt nội khí quản và nguy cơ cao P-SILI. Điều quan trọng cần nhớ là, khi PEEP được áp dụng, sự cải thiện ban đầu về oxy hóa không nên được xem là dấu hiệu kết luận của thành công trong điều trị, vì nó có thể tạo ra sự yên tâm giả tạo.
Trong khi thở HFNC, tỷ số SpO2/FiO2 với nhịp thở (chỉ số ROX) < 3,85 sau 12 giờ điều trị và chỉ số ROX xấu đi theo thời gian có liên quan đến việc tăng nguy cơ đặt nội khí quản sau đó[14]. Trong CPAP, có rất ít công cụ có giá trị để xác định điều trị thất bại ở thời điểm sớm. Gần đây, chỉ số ROX < 6 lúc 24 giờ đã cho thấy là có thể dự đoán yêu cầu cần thiết đặt nội khí quản[15]. Trong thời gian thở NIV, thể tích khí lưu thông > 9,5ml/kg trọng lượng cơ thể và công hít vào cao liên tục (ΔPES > 10cmH2O) là những thông số liên quan chặt chẽ đến sự thất bại điều trị sau đó. Thật không may, việc đo thể tích khí lưu thông có thể gặp khó khăn khi có dò rỉ trong quá trình thở NIV qua mặt nạ (facemask) và không thể thực hiện được với các công cụ thông thường trong quá trình hỗ trợ mũ trùm đầu mặt (helmet). Tương tự, đánh giá công hít vào hiện nay đòi hỏi đo áp lực thực quản, điều này không phải lúc nào cũng có thể thực hiện được ở những bệnh nhân không đặt nội khí quản. Các nghiên cứu để xác định các phương pháp không xâm nhập thay thế cho công hít vào đang được tiến hành. Thang đo (HACOR) bao gồm nhịp tim, nhiễm toan, ý thức, oxy hóa và nhịp thở đã được chứng minh là xác định chính xác bệnh nhân có khả năng thất bại điều trị 6 giờ sau khi bắt đầu NIV[16] và có thể hỗ trợ đưa ra quyết định lâm sàng.
Tài liệu tham khảo
- Grieco DL, Maggiore SM, Roca O et al (2021) Non-invasive ventilatory support and high-flow nasal oxygen as first-line treatment of acute hypoxemic respiratory failure and ARDS. Intensive Care Med 47:851–866. https://doi.org/10.1007/s00134-021-06459-2
- Menga LS, Delle Cese L, Rosà T et al (2022) Respective effects of helmet pressure support, continuous positive airway pressure and nasal highflow in hypoxemic respiratory failure a randomized crossover clinical trial. Am J Respir Crit Care Med. https://doi.org/10.1164/rccm.202204-0629OC
- Ferreyro BL, Angriman F, Munshi L et al (2020) Association of noninvasive oxygenation strategies with allcause mortality in adults with acute hypoxemic respiratory failure. JAMA 324:57. https://doi.org/10.1001/jama.2020.9524
- Frat J-P, Thille AW, Mercat A et al (2015) High-flow oxygen through nasal cannula in acute hypoxemic respiratory failure. N Engl J Med 372:2185– 2196. https://doi.org/10.1056/NEJMoa1503326
- Rochwerg B, Einav S, Chaudhuri D et al (2020) The role for high flow nasal cannula as a respiratory support strategy in adults: a clinical practice Intensive Care Med 46:2226–2237. https://doi.org/10.1007/s00134-020-06312-y
- Frat J-P, Quenot J-P, Badie J et al (2022) Effect of high-flow nasal cannula oxygen vs standard oxygen therapy on mortality in patients with respiratory failure due to COVID-19: The SOHO-COVID randomized clinical trial. JAMA 328:1212–1222. https://doi.org/10.1001/jama.2022.15613
- Ospina-Tascón GA, Calderón-Tapia LE, García AF et al (2021) Effect of high-flow oxygen therapy vs conventional oxygen therapy on invasive mechanical ventilation and clinical recovery in patients with severe COVID-19: a randomized clinical trial. JAMA 326:2161–2171. https://doi.org/10.1001/jama.2021.20714
- Perkins GD, Ji C, Connolly BA et al (2022) Effect of noninvasive respiratory strategies on intubation or mortality among patients with acute hypoxemic respiratory failure and COVID-19: The Recovery-RS randomized clinical trial. JAMA 327:546–558. https://doi.org/10.1001/jama.2022.0028
- Patel BK, Wolfe KS, Pohlman AS et al (2016) Effect of noninvasive ventilation delivered by helmet vs face mask on the rate of endotracheal intubation in patients with acute respiratory distress syndrome: a randomized clinical trial. JAMA 315:2435–2441. https://doi.org/10.1001/jama.2016.6338
- Arabi YM, Aldekhyl S, Al Qahtani S et al (2022) Effect of helmet noninvasive ventilation vs usual respiratory support on mortality among patients with acute hypoxemic respiratory failure due to COVID-19: The HELMETCOVID randomized clinical trial. JAMA 328:1063–1072. https://doi.org/10.1001/jama.2022.15599
- Grieco DL, Menga LS, Cesarano M et al (2022) Phenotypes of patients with COVID-19 who have a positive clinical response to helmet noninvasive ventilation. Am J Respir Crit Care Med 205:360–364. https://doi.org/10.1164/rccm.202105-1212LE
- Chiumello D, Chiodaroli E, Coppola S et al (2021) Awake prone position reduces work of breathing in patients with COVID – 19 ARDS supported by CPAP. Ann Intensive Care. https://doi.org/10.1186/s13613-021-00967-6
- Ehrmann S, Li J, Ibarra-Estrada M et al (2021) Awake prone positioning for COVID-19 acute hypoxaemic respiratory failure: a randomised, controlled, multinational, open-label meta-trial. Lancet Respir Med 9:1387– 1395. https://doi.org/10.1016/S2213-2600(21)00356-8
- Roca O, Caralt B, Messika J et al (2019) An index combining respiratory rate and oxygenation to predict outcome of nasal high-flow therapy. Am J Respir Crit Care Med 199:1368–1376. https://doi.org/10.1164/rccm.201803-0589OC
- Colaianni-Alfonso N, Montiel GC, Castro-Sayat M et al (2022) ROX index to predict CPAP outcome in hypoxemic respiratory failure due to COVID-19. Intensive Care Med 48:1818–1819. https://doi.org/10.1007/ s00134-022-06913-9
- Duan J, Han X, Bai L et al (2017) Assessment of heart rate, acidosis, consciousness, oxygenation, and respiratory rate to predict noninvasive ventilation failure in hypoxemic patients. Intensive Care Med 43:192– 199. https://doi.org/10.1007/s00134-016-4601-3
