Bệnh hô hấp
Thông khí tự động – tiềm năng lớn để cải thiện khả năng bảo vệ phổi
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Tác giả: Laura A. Buiteman-Kruizinga, Ary Serpa Neto & Marcus J. Schultz
Intensive Care Medicine (2022)
Dịch tóm tắt: BS. Đặng Thanh Tuấn – BV Nhi Đồng 1
nhathuocngocanh.com – Để tải file PDF bài viết Thông khí tự động – tiềm năng lớn để cải thiện khả năng bảo vệ phổi hãy click tại đây
Tự động hóa để cải thiện khả năng bảo vệ phổi
Thông khí bảo vệ phổi, thường được gọi là thông khí với thể tích khí lưu thông thấp (VT) và áp lực hít vào thấp (Pinsp), đã nhiều lần được chứng minh là làm giảm tỷ lệ tử vong ở những bệnh nhân bị tổn thương phổi cấp tính [1]. Bổ sung oxy thận trọng, một chiến lược ngăn ngừa tăng oxy máu động mạch thông qua việc hạn chế sử dụng oxy [2], có thể được coi là một cách khác để bảo vệ phổi vì sử dụng nồng độ oxy khí hít vào (FiO2) thấp làm giảm tác dụng độc hại trực tiếp của oxy đối với mô phổi . Việc thông khí với áp lực truyền động (driving pressure – ΔP) thấp và công suất cơ học (mechanical power – MP) ít hơn cũng có thể cải thiện kết quả [3, 4]
Nhằm mục tiêu VT thấp và áp lực thấp là một nhiệm vụ khá đơn giản, vì nó thường không liên quan gì hơn là thiết lập VT phù hợp với trọng lượng cơ thể lý tưởng. Việc bổ sung oxy thận trọng cũng có thể được coi là không quá khó, mặc dù việc sử dụng FiO2 thấp sẽ làm tăng nguy cơ thiếu oxy động mạch. Nhắm mục tiêu ΔP thấp có thể là một thách thức lớn hơn. ΔP rất dễ theo dõi vì nó yêu cầu một phép tính đơn giản tại giường và việc giảm ΔP có thể đạt được một cách dễ dàng bằng cách giới hạn VT [3], đó là khi VT chưa thấp. Sử dụng áp lực dương cuối thì thở ra (PEEP) cao có thể làm giảm ΔP nếu nó làm tăng kích thước của phổi chức năng. Tuy nhiên, PEEP cao không phải lúc nào cũng có thể huy động các đơn vị phổi bị xẹp, và thay vào đó có thể gây ra căng quá mức phổi, do đó làm tăng ΔP. Nhắm mục tiêu ít MP cho đến nay là biện pháp can thiệp phức tạp và khó khăn nhất. MP không dễ theo dõi vì nó đòi hỏi một công thức phức tạp sử dụng VT, Pinsp, ΔP, lưu lượng thở vào và cả tần số hô hấp (RR). Và cùng với đó, không chắc chắn yếu tố nào trong số những yếu tố này sẽ được ‘ưu tiên’. Khó khăn nhất ở đây chắc chắn là việc thay đổi cài đặt này có thể yêu cầu điều chỉnh ở cài đặt kia, và những cài đặt này thực sự có thể có tác động ngược lại đối với MP – ví dụ, chỉ có thể hạn chế VT xuống thấp hơn MP bằng cách tăng RR, nhưng thực tế là sẽ tăng MP. Cuối cùng nhưng không kém phần quan trọng, tình trạng phổi luôn thay đổi khiến điều này càng trở nên khó khăn hơn, đòi hỏi sự điều chỉnh gần như liên tục để giữ tất cả các cài đặt trong giới hạn an toàn.
Với sự phức tạp ngày càng tăng của thông khí bảo vệ phổi, câu hỏi có thể được đặt ra là ai nên tham gia vào can thiệp này có tiềm năng rất lớn để cải thiện kết quả của bệnh nhân – rõ ràng, điều này không thể được thực hiện bởi bác sĩ hoặc nhà trị liệu hô hấp, vì những nhân viên y tế này quá ít khi có mặt ở đầu giường. Và cũng không thể để công việc này được thực hiện bởi các y tá còn nhiều việc khác phải lo. Tiếp theo, hiện nay chúng ta đang phải đối mặt với tình trạng thiếu nhân lực y tế kéo dài. Ngay từ năm 2000, người ta đã dự báo rằng nhu cầu, tức là số lượng bệnh nhân nặng, sẽ tiếp tục tăng, trong khi nguồn cung, tức là các bác sĩ chuyên khoa tim mạch và hồi sức, sẽ gần như không đổi, dẫn đến sự thiếu hụt các chuyên gia trong các đơn vị chăm sóc đặc biệt (ICU) ở Hoa Kỳ [5]. Không có dấu hiệu nào cho thấy dự báo này là sai, và những tiên lượng tương tự có thể được đưa ra đối với các y tá ICU và các nhà cung cấp dịch vụ chăm sóc sức khỏe khác trong chuyên khoa của chúng tôi, hiện nay cũng vậy ở Vương quốc Anh [6]. Đại dịch gần đây đã dạy chúng ta rằng hệ thống bệnh viện, bao gồm cả ICU, có thể dễ dàng bị gián đoạn, có lẽ phần lớn là do các y tá ICU sẵn có vốn đã khan hiếm. Và điều này có lẽ thường xảy ra ở những quốc gia có quá ít nhân viên y tế. Tin tức gần đây liên quan đến sự ra đi đáng báo động của các y tá từ ICU khẩn cấp.
Mặc dù đã được coi là bình thường trong cuộc sống hàng ngày của chúng ta đối với các nhiệm vụ phức tạp hoặc thường ngày do robot đảm nhận, nhưng chúng ta thấy điều này chỉ thường xuyên xảy ra trong các bức tường của bệnh viện, bao gồm cả trong ICU. Tuy nhiên, câu hỏi đặt ra không phải là nếu, mà là khi nhiệm vụ phức tạp của thông khí bảo vệ phổi sẽ được tự động hóa [7]. Trên thực tế, cái gọi là chế độ thông khí ‘vòng kín’ (closed loop) đã bước vào lĩnh vực chăm sóc quan trọng và ngày càng được sử dụng nhiều hơn. Ví dụ về các chế độ thông khí tự động được trình bày trong Hình 1. Các chế độ này đều dựa trên các nguyên tắc vòng kín, trong đó thông khí hỗ trợ theo tỷ lệ (PAV)+ và Hỗ trợ thông khí điều chỉnh bằng thần kinh (NAVA) cung cấp hỗ trợ tỷ lệ và đo lường nỗ lực của bệnh nhân, và SmartCare, Thông khí Hỗ trợ Thích ứng (ASV) và INTELLiVENT-ASV tích hợp các thuật toán để nhắm mục tiêu các mục tiêu thông khí và oxy hóa phù hợp với những thay đổi trong cơ học phổi.
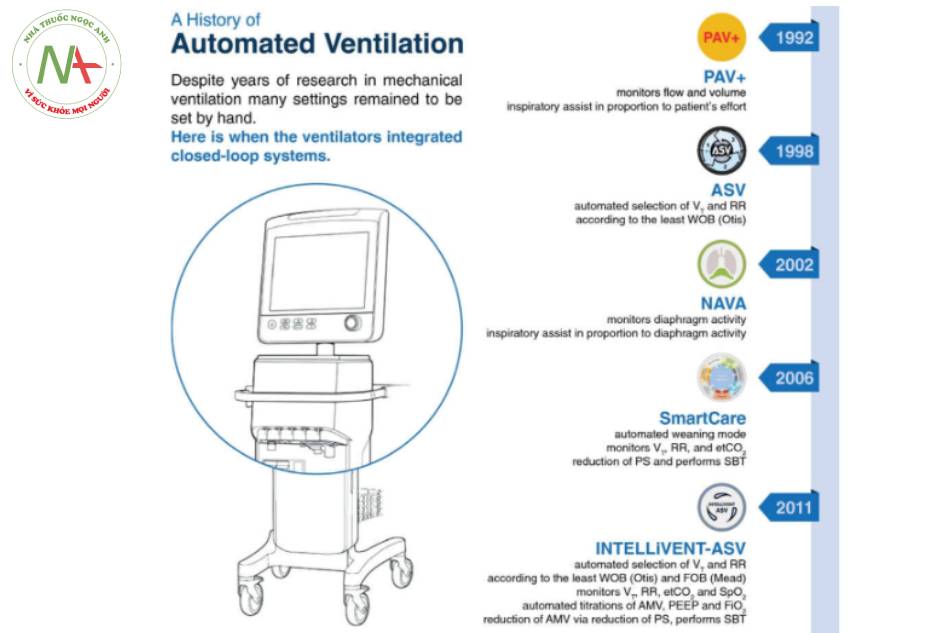
Bằng chứng về lợi ích của việc sử dụng các chế độ thông khí tự động đang ngày càng gia tăng. Lợi ích là sự an toàn và hiệu quả được cải thiện, và do đó hiệu quả tốt hơn. INTELLiVENT- ASV không chỉ được chứng minh là an toàn mà còn hiệu quả trong việc chuẩn độ VT và Pinsp, và gián tiếp ΔP và MP [8]. So với thông khí thông thường, INTELLiVENT-ASV cung cấp thông khí với ít đợt giảm oxy máu hơn, với ΔP thấp hơn và ít MP hơn [9,10,11]. PAV+ được phát hiện làm giảm ΔP, bằng cách giảm VT khi kích thước phổi chức năng trở nên nhỏ hơn, và chỉ tăng VT khi kích thước phổi chức năng tăng lên [12]. SmartCare và PAV+ đã được chứng minh là làm giảm thời gian cai máy [13, 14], đồng thời rút ngắn thời gian thở máy và ở trong ICU [14], và NAVA có thể làm tăng khả năng sống sót [14].
Nhưng lợi ích của thông khí tự động không chỉ bao gồm an toàn, hiệu quả và hiệu lực. Tự động hóa cũng nên giảm khối lượng công việc. Chúng tôi không chắc chắn làm thế nào để đo lường điều này một cách đầy đủ. Mặc dù việc sử dụng INTELLiVENT-ASV có liên quan đến việc giảm số lượng tương tác giữa người chăm sóc và máy thở [15], điều này có thể không nhất thiết có nghĩa là nó làm giảm khối lượng công việc. Ngoài ra, có thể mất thời gian để thực hiện thông khí tự động, vì nó đòi hỏi sự thay đổi trong vai trò của người chăm sóc. Đặc biệt là lần đầu tiên sử dụng, có thể tốn nhiều thời gian hơn để “giám sát một chiếc xe lái tự động” hơn là “trở thành phi công”. Ngoài ra, nếu cài đặt cảnh báo bị đặt sai, tức là quá chặt, hệ thống thông khí tự động thực sự có thể làm tăng số lượng cảnh báo và do đó tăng khối lượng công việc. Cuối cùng nhưng không kém phần quan trọng, cần có thời gian “tin tưởng” vào cái mới.
Một lịch sử của thông khí tự động. Tổng quan về các chế độ thông khí vòng kín hiện có, với những giải thích ngắn gọn về cách chúng hoạt động. Các ví dụ được mô tả ở đây về các chế độ thông khí tự động là Thông khí hỗ trợ theo tỷ lệ (PAV+) với hệ số khuếch đại điều chỉnh theo tải, có sẵn trên máy thở Puritan Bennett (Puritan Bennett, Minneapolis, Hoa Kỳ), SmartCare, có sẵn trên máy thở Dräger (Dräger, Lübeck, Đức) , Hệ thống thông khí hỗ trợ điều chỉnh bằng thần kinh (NAVA), khả dụng trên máy thở của Maquet (Getinge, Goteborg, Thụy Điển) và Thông khí hỗ trợ thích ứng (ASV) và phiên bản kế nhiệm INTELLiVENT – ASV, có sẵn trên máy thở Hamilton (Hamilton Medical AG, Bonaduz, Thụy Sĩ). Viết tắt: VT: thể tích khí lưu thông, RR: nhịp hô hấp, etCO2: carbon dioxide cuối khí lưu thông, PS: hỗ trợ áp lực, SBT: thử thở tự phát, WOB: Công việc thở, FOB: Lực thở, SpO2: đo độ bão hòa oxy, FiO2: nồng độ oxy hít vào.
Kết luận
Thông khí tự động có tiềm năng lớn để cải thiện thông khí bảo vệ phổi, và kéo theo đó là kết quả của những bệnh nhân nặng. Trong bối cảnh ngày càng thiếu nhân lực của ICU, nghiên cứu không chỉ nên tập trung vào an toàn, hiệu lực và hiệu quả mà còn phải tập trung vào khối lượng công việc liên quan đến (thực hiện) thông khí tự động.
Nguồn tham khảo
1. MacIntyre N, Rackley C, Khusid F (2021) Fifty years of mechanical ventilation-1970s to 2020. Crit Care Med 49(4):558–574
2. Damiani E, Adrario E, Girardis M, Romano R, Pelaia P, Singer M et al (2014) Arterial hyperoxia and mortality in critically ill patients: a systematic review and meta-analysis. Crit Care 18(6):711
3. Amato MB, Meade MO, Slutsky AS, Brochard L, Costa EL, Schoenfeld DA et al (2015) Driving pressure and survival in the acute respiratory distress syndrome. N Engl J Med 372(8):747–755CAS
4. Urner M, Jüni P, Hansen B, Wettstein MS, Ferguson ND, Fan E (2020) Time-varying intensity of mechanical ventilation and mortality in patients with acute respiratory failure: a registry-based, prospective cohort study. Lancet Respir Med 8(9):905–913
5. Angus DC, Kelley MA, Schmitz RJ, White A, Popovich J Jr (2000) Caring for the critically ill patient. Current and projected workforce requirements for care of the critically ill and patients with pulmonary disease: can we meet the requirements of an aging population? JAMA 284(21):2762 – 2770CAS
6. British Medical Association (2021) Medical staffing in England: a defining moment for doctors and patients. BMA House, London
7. Mamdani M, Slutsky AS (2021) Artificial intelligence in intensive care medicine. Intensive Care Med 47(2):147–149
8. Botta M, Wenstedt EFE, Tsonas AM, Buiteman-Kruizinga LA, van Meenen DMP, Korsten HHM et al (2021) Effectiveness, safety and efficacy of INTELLiVENT-adaptive support ventilation, a closed-loop ventilation mode for use in ICU patients – a systematic review. Expert Rev Respir Med 15(11):1403 – 1413CAS
9. De Bie AJR, Neto AS, van Meenen DM, Bouwman AR, Roos AN, Lameijer JR et al (2020) Fully automated postoperative ventilation in cardiac surgery patients: a randomised clinical trial. Br J Anaesth 125(5):739–749
10. Buiteman-Kruizinga LA, Mkadmi HE, Schultz MJ, Tangkau PL, van der Heiden PLJ (2021) Comparison of mechanical power during adaptive support ventilation versus nonautomated pressure-controlled ventilation-a pilot study. Crit Care Explor 3(2):e0335
11. Buiteman-Kruizinga LA, Mkadmi HE, Serpa Neto A, Kruizinga MD, Botta M, Schultz MJ et al (2021) Effect of INTELLiVENT-ASV versus conventional ventilation on ventilation intensity in patients with COVID-19 ARDS-An observational study. J Clin Med 10(22):5409CAS
12. Georgopoulos D, Xirouchaki N, Tzanakis N, Younes M (2016) Data on respiratory variables in critically ill patients with acute respiratory failure placed on proportional assist ventilation with load adjustable gain factors (PAV+). Data Brief 8:484–493
13. Burns KE, Lellouche F, Nisenbaum R, Lessard MR, Friedrich JO (2014) Automated weaning and SBT systems versus non-automated weaning strategies for weaning time in invasively ventilated critically ill adults. Cochrane Database Syst Rev 2014(9):Cd008638 Central
14. Kampolis CF, Mermiri M, Mavrovounis G, Koutsoukou A, Loukeri AA, Pantazopoulos I (2021) Comparison of advanced closed-loop ventilation modes with pressure support ventilation for weaning from mechanical ventilation in adults: a systematic review and meta-analysis. J Crit Care 68:1–9
15. Bialais E, Wittebole X, Vignaux L, Roeseler J, Wysocki M, Meyer J et al (2016) Closed-loop ventilationbmode (IntelliVent®-ASV) in intensive care unit: a randomized trial. Minerva Anestesiol 82(6):657 – 668.
