Bệnh hô hấp
Thông khí tần số cao trong thông khí hỗ trợ cho trẻ sơ sinh
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
nhathuocngocanh.com – Bài viết Thông khí tần số cao trong thông khí hỗ trợ cho trẻ sơ sinh của tác giả Martin Keszler, J. Jane Pillow và Sherry E. Courtney được biên dịch bởi Thạc sĩ – Bác sĩ Đặng Thanh Tuấn công tác tại Khoa Hồi sức ngoại – Bệnh viện Nhi đồng I.
Nội dung chính
- Thông khí tần số cao (high-frequency ventilation – HPV) là một nhóm các phương thức thơ máy liên quan, có chung tần số thông khí nhanh và thể tích khí lưu thông nhỏ, đi kèm với giảm dao động áp lực và thể tích bên trong đường thở xa và phế nang.
- Thông khi tần số cao phát huy hiệu quả trong nhiều bệnh lý khác nhau, từ ứng dụng có chủ đích ưu tiên ở trẻ sơ sinh cực kỳ nhẹ cần đến ứng dụng cứu hộ ở trẻ bị suy hô hấp kháng trị hoặc gặp các biến chứng của thờ may thông thường
- Có thể đạt được kết quả tốt nhất khi sử dụng các thiết bị này kèm theo chiến lược phù hợp với sinh lý bệnh của bệnh căn nguyên, trong hầu hết các tình huống, chiến lược thể tích phối tối ưu (“phối mở”) được sử dụng, nhưng các tình trạng như hội chứng rò rỉ khí và thoát vị hoành bám sinh lại đòi hỏi một cách tiếp cận có điều chỉnh.
- Công nghệ hiện đại ngày nay cho phép do thể tích khí lưu thông và thông khi tần số cao mục tiêu thể tích (volume targeted high-frequency ventilation), nhằm giảm đáng kể nguy cơ tăng thông khí không chú ý
Được mô tả lần đầu tiên vào những năm 1970, thông khí tần số cao (high- frequency ventilation – HFV) là một dạng thông khí cơ học sử dụng các thể tích khí lưu thông nhỏ (đôi khi ít hơn khoảng chết giải phẫu) và tần số thở máy rất nhanh (2,5 đến 20 Hz, hoặc 150 đến 1.200 chu kỳ/phút). Lợi ích tiềm tảng của kỹ thuật này đối với thông khí cơ học thông thường (conventional mechanical ventilation – CMV) bao gồm: Sử dụng áp lực đỉnh phế nang thấp hơn, khả năng xử trí oxygen hóa và thông khí tương đối độc lập nhau trên một phổi đã huy động trong lúc dùng thể tích khí lưu thông (V,) rất nhỏ, ngoài ra còn giúp bảo vệ cấu trúc phối bình thường ngay cả khi sử dụng áp lực đường thở trung bình (mean airway pressures – MAP) cao. HFV có khả năng cung cấp đủ oxygen hóa và thông khí cho phổi non tháng mỏng manh với áp lực phê nang đỉnh thấp hơn so với áp lực phế nang được sử dụng với CMV, tương đối dễ dàng huy động phế nang và cải thiện phân phối thuốc như oxit nitric dạng hit (inhaled nitric oxide – iNO), giúp HFV trở thành yếu tố quan trọng của liệu pháp hô hấp sơ sinh. Chương này mô tả các kỹ thuật và công nghệ HFV hiện nay, đồng thời bàn về ứng dụng của chúng ở trẻ sơ sinh bị rối loạn chức năng phổi.
Hiện nay, có hai loại HFV được sử dụng phổ biến: Thông khí dao động tấn số cao (high-frequency oscillatory ventilation – HFOV), được tạo ra bởi một thiết bị di chuyển khi qua lại tại cửa đường thở, dẫn đến hạn chế lưu lượng khí lớn; và thông khí phản lực tần số cao (high-frequency jet ventilation – HFJV), được tạo ra bởi máy thở cung cấp một luồng khí vận tốc cao đi trực tiếp vào đường thở và thở ra thụ động. Loại thứ ba, gián đoạn lưu lượng tần số cao (high-frequency flow interruption – HFFI), còn gọi là thông khí bộ gõ tấn số cao (high-frequency percussive ventilation – HFPV), ít được nghiên cứu hơn và cũng ít được sử dụng hơn. HFFI tạo ra xung khí tươi tương tự HFJV và cũng sử dụng quá trình thở ra thụ động, nhưng khác với HFJV, HFFI không tạo ra dòng khí vận tốc cao.
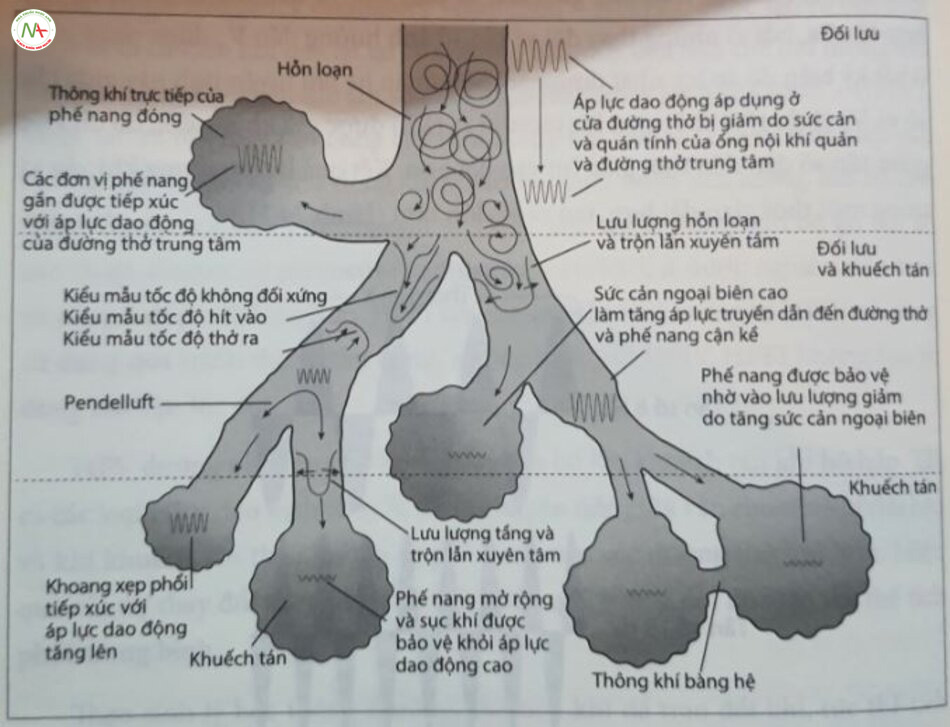
HFV dường như tăng cường cả sự phân bố lẫn khuếch tán khí hô hấp. Tất cả các loại HFV đều dịch chuyển điểm chuyển tiếp giữa vận chuyển khí đối lưu và khí khuếch tán theo hướng từ phế nang vào các đường thở lớn hơn. Hiệu quả của sự thay đổi này là loại bỏ CO, hiệu quả tương đối độc lập với thể tích phổi trung bình.
Theo sinh lý học thông thường, thể tích khi để trao đổi khí, tức thể tích khí lưu thông phế nang (alveolar tidal volume – VA ), là hiệu số của thể tích khí lưu thông (VT) đưa vào đường thở trừ đi khoảng chết (dead space – VT) giải phẫu: VA = VT – VD, Nếu mối quan hệ này là đúng, VT gần VD giải phẫu sẽ tạo thông khí phế nang ít hơn. Để làm rõ cơ chế trao đổi khí HFV khi VT ít hơn VD giải phẫu, Chang đã chứng minh được rằng: Đã có nhiều phương thức vận chuyển khí xảy ra, bao gồm cả sự đối lưu số lượng lớn (bulk convection), “pendelluft” tần số cao (chuyển động của khí giữa các phế nang với các hằng số thời gian khác nhau), sự phân tán đối lưu (convective dispersion), sự phân tán kiểu Taylor (Taylor-type dispersion) và sự khuếch tán phân tử (molecular diffusion). Nhiều cơ chế hòa trộn khí tăng cường trong phổi kiểu này phổ biến cho tất cả các dạng HFV. Chúng góp phần làm cho thể tích khí lưu thông có tác động lớn hơn tác động của tần số máy thở ở tần số lớn hơn 5 Hz, với thống khí phút gần bằng tần số nhân với bình phương thể tích khí lưu thông ( f x VT² ). Ý nghĩa thực tế của mối quan hệ này là ngay cả những thay đổi nhỏ của Vũ cũng có thể dẫn đến những thay đổi lớn của PaCO2. Với HFOV, mối quan hệ tuyến tính thông thường, trực tiếp giữa tần số máy thở và thải trừ CO, không còn hợp lệ nữa, bởi vì những thay đổi về tần số ảnh hưởng đến Vụ được phân phối ở bất kỳ biên độ áp lực nhất định nào. Mối quan hệ phi tuyến tính này giữa tần số và Vị là do tỷ lệ thời gian hít vào thở ra (I:E) được giữ không đổi, do đó việc giảm tần số dẫn đến thời gian hít vào dài hơn. Kết quả là, lưu lượng khí xảy ra trong một thời gian dài hơn, tạo ra VT lớn hơn (Hình 24.1).
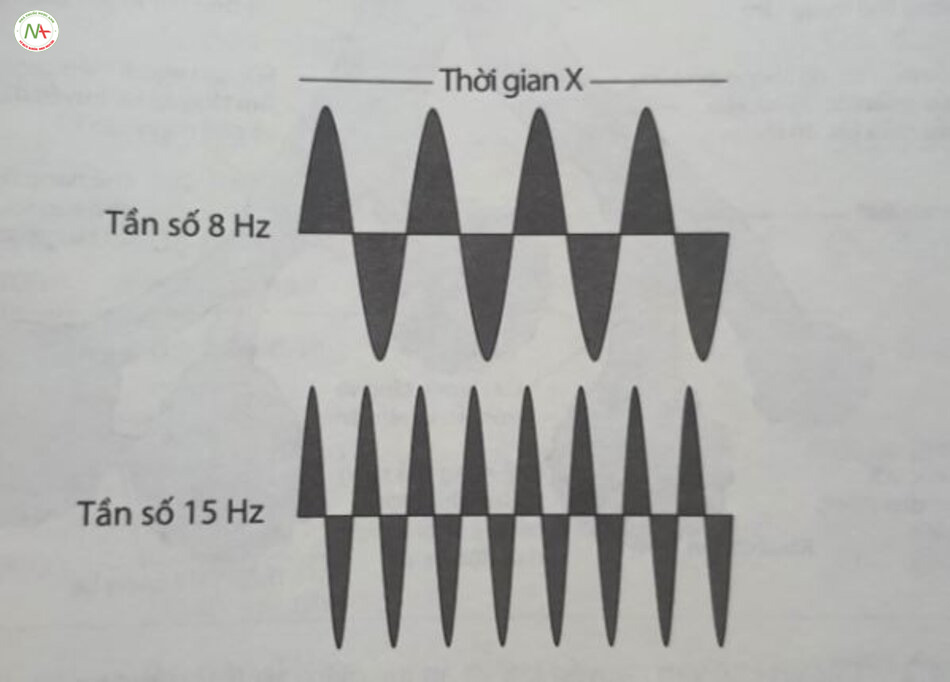
Khi trao đổi khí tỷ lệ với f x VT² bất kỳ sự giảm thông khí phút nào do tần số thấp hơn sẽ bị lu mờ bởi tác động của Vị lớn hơn. Với HFJV, thời gian hít vào chứ không phải tỷ lệ l:E được giữ không đổi; do đó, sự thay đổi tần số không ảnh hưởng đến V. ở mức độ đáng kể, trừ phi tần số được cài đặt quá cao, dẫn đến không đủ thời gian thở ra và bẫy khí. Trong trường hợp đó, giảm tần số sẽ làm tăng thời gian thở ra và cho phép thở ra hoàn toàn thụ động. Năm 2002, Slutsky và Drazen đã tóm lược ngắn gọn các cơ chế trao đổi khí của HFV (Hình 24.2). Các nội dung giải thích lý thuyết về trao đổi khí trong HFV năm ngoài phạm vi của chương lâm sàng này. Độc giả quan tâm có thể tham khảo một số bài báo đánh giá xuất sắc, cũng như bài đánh giá về các nguyên tắc sinh lý học ở Chương 2 trong ấn bản gốc của cuốn sách này.
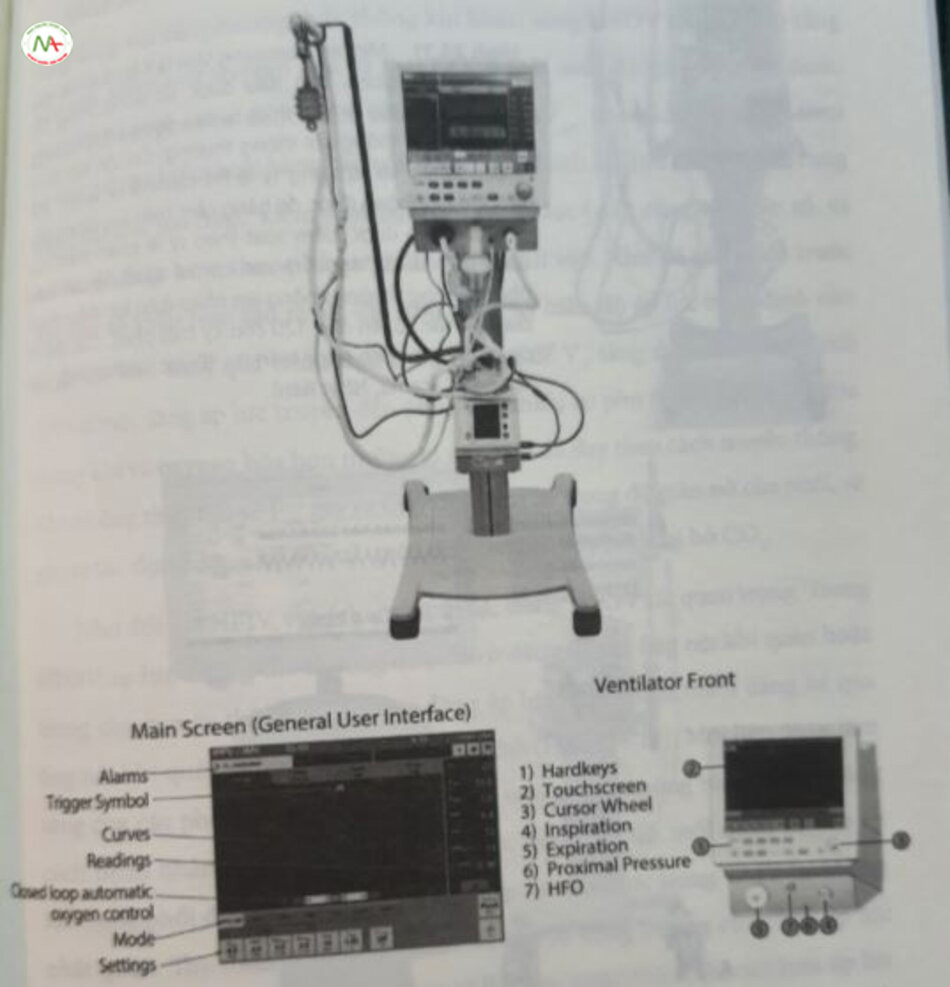
Các loại máy thở tần số cao
Theo văn bản này, chỉ có ba thiết bị HFV được Cục Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt để ứng dụng lâm sàng tại Hoa Kỳ. Tuy nhiên, nhiều thiết bị HFOV đang được sử dụng ở nhiều khu vực khác trên thế giới. Bảng 24.1 liệt kê các thiết bị HFV thường được sử dụng tính đến thời điểm viết bài này.
| Bảng 24.1 Phân loại và các đặc điểm chính của máy thở tần số cao | ||||
| Máy thở | Loại máy thở tần số cao | Thông khí thông thường + Máy thở tần số cao | Đo thể tích | Thở ra |
| SensorMedics 3100A | Bộ dao động “””pít-tông” (= màng chắn lớn) | Không | Không | Chủ động |
| Metran Humming Vue | Bộ dao động pít-tông | Có | Có | Chủ động |
| Flowline Dragonfly | Bộ dao động pít-tông | Không | Có | Chủ động |
| Drager VN500, VN600, VN800 | Bộ dao động màng chắn | Có | Có | Chủ động |
| Fabian HFO | Bộ dao động màng chắn | Có | Có | Chủ động |
| Leoni Plus | Bộ dao động màng chắn | Có | Có | Chủ động |
| SLE 5000, 6000 | Bộ dao động phản lực ngược | Có | Có | Chủ động |
| Stephan, Stephanie and Sophie | Bộ dao động van pít-tông | Có | Có | Chủ động |
| VDR-4, IPV-2C Bronchotron | Bộ ngắt dòng | Có | Không | Thụ động |
| Bunell Life Pulse 203, 204 | Xung phản lực qua van pinch | Không | Không | Thụ động |
Máy thở phản lực tần số cao
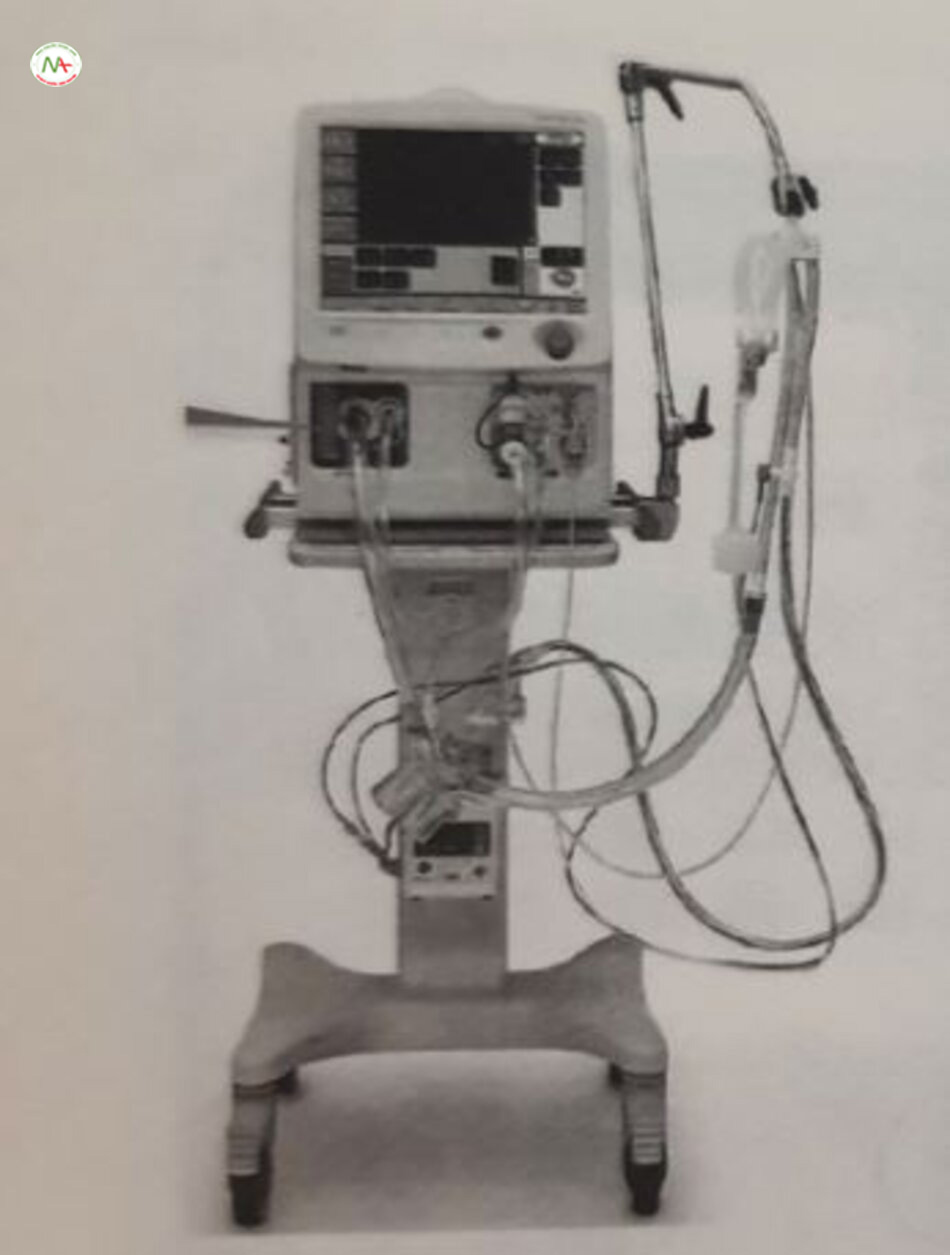
Máy thở phản lực tần số cao (high-frequency jet ventilator) cung cấp các xung ngăn của khí điều áp trực tiếp vào đường thở trên thông qua một ống thông hơi hẹp hoặc kim phun phản lực (jet injector). Máy thở phản lực tần số cao có khả năng duy trì thông khí trên phạm vi rộng của kích thước bệnh nhân và độ giãn nở của phổi. Máy thở phản lực đã được thử nghiệm rộng rãi trên động vật thí nghiệm và đã được sử dụng trên lâm sàng ở trẻ sơ sinh trong hơn 35 năm. Máy thở phản lực Bunnell Life Pulse (Bunnell, Inc., Salt Lake, UT), được FDA phê duyệt lần đầu vào năm 1988, là máy thở phản lực duy nhất có ở Hoa Kỳ và Canada. Theo văn bản này, tính sẵn có của thiết bị bên ngoài Bắc Mỹ là rất hạn chế. Mẫu ban đầu 203 gần đây đã được thay thế bằng mẫu 204 nhỏ hơn và nhẹ hơn, nhưng chức năng của thiết bị mới về cơ bản không thay đổi. Thiết bị Bunnell được thiết kế chuyên biệt cho trẻ sơ sinh và vào thời điểm đó, nó là máy thở sơ sinh được kiểm soát bằng vi xử lý đầu tiên (Hình 24.3). Thiết bị này cung cấp xung phản lực của khí được làm ấm, làm ẩm vào ống nội khí quản thông qua cổng kim phun (injector port) của adapter ống nội khí quản LifePort, sau đó servo kiểm soát áp lực truyền động (driving pressure) (áp lực servo) của xung phản lực, nhằm duy trì áp lực đỉnh không đổi do người dùng cài đặt trước trong ống nội khí quản. LifePulse hoạt động ở tần số từ 240 đến 660 chu kỳ mỗi phút (4–11 Hz), với tần số phổ biến nhất là 240 đến 420 chu kỳ mỗi phút (4–7 Hz). Tần số này ít hơn so với tần số thường được sử dụng trong HFOV, bởi vì thở ra trong HFJV là kết quả của sự đàn hồi thụ động của phổi. Thiết bị có thể tích nén không đáng kể do vị trí của hộp bệnh nhân (patient box), trong đó có van pinch kiểm soát lưu lượng khi và cảm biến theo dõi áp lực đường thở gần bệnh nhân. Một hệ thống mở của bộ dây máy thở bệnh nhân là cần thiết, và HFJV được sử dụng kết hợp với máy thở thông thường để cung cấp áp lực dương cuối thì thở ra (PEEP) và đôi khi thở sâu (sigh), nếu cần. Thể tích khí lưu thông rất khó đo nhưng dường như bằng hoặc lớn hơn một chút so với khoảng chết giải phẫu. Dữ liệu chưa được công bố từ một trong các tác giả (JJP) cho thấy rằng: Ở biên độ áp lực và thời gian hít vào tương đương (T, 0,02 giây trên HFJV và tần số 15 Hz với tỷ lệ l:E là 1:2 trên HFOV), V, do HFJV và HFOV tạo ra là tương đồng.

Ngoài VT được phân phối qua kim phun phản lực, một số khí xung quanh kim phun được kéo hoặc cuốn vào đường thở với mỗi xung phản lực, mặc dù hiệu ứng này là tối thiểu ở những đối tượng nhỏ. Xung phản lực lưu lượng cao dẫn đến hiệu ứng Venturi tạo ra một vùng áp lực âm ở ngoại vi của nó, cuốn các khí xung quanh vào đường thở. Do vận tốc khí cao, hiệu ứng Venturi và độ chênh lệch áp lực trong hệ thống cung cấp, nên việc theo dõi áp lực phải diễn ra đủ xa từ phía hạ lưu của kim phun để giảm thiểu hiệu ứng Venturi.
Với HFJV, việc loại bỏ CO2 có thể đạt được ở áp lực đường thở đỉnh và MAP thấp hơn so với HFOV. Mặc dù ban đầu chủ yếu được dùng để điều trị rò rỉ khí, nhưng HFJV cũng phát huy hiệu quả trong các bệnh lý phổi đồng nhất như hội chứng suy hô hấp (RDS), cung cấp một chiến lược phù hợp để ưu tiên bơm phồng phổi tối ưu. Một thử nghiệm đa trung tâm ngẫu nhiên cho thấy tác dụng có lợi cho phổi (tỷ lệ bệnh phổi mãn tính thấp hơn), nếu sử dụng HFJV sớm hơn CMV trong RDS.
Các thông số kiểm soát của máy thở phản lực Bunnell tương tự như các thông số kiểm soát được sử dụng với máy thở thông thường. Người dùng căn chọn áp lực hít vào đỉnh (peak inspiratory pressure – PIP), PEEP và tần số Thời gian hít vào (thời gian mở van) thường được giữ cố định ở 0,02 giây nhưng có thể tăng nhẹ ở tần số thở máy thấp hơn (ví dụ như 240–300 chu kỳ mỗi phút), hoặc khi cần để cung cấp PIP cao ở bệnh nhân bị bệnh nặng hơn. Thời gian hít vào tối đa có thể là 0,034 giây. Tần số máy thở thích hợp liên quan đến hằng số thời gian của hệ hô hấp ở trẻ sơ sinh; hằng số thời gian dài hơn ở trẻ lớn hơn và ở những trẻ bị tăng sức cản đường thở, ví dụ như hội chứng hít phân su (meconium aspiration syndrome – MAS), khí phế thũng mô kẽ phổi (pulmonary interstitial emphysema – PIE) và loạn sản phế quản phổi (bronchopulmonary dysplasia – BPD). Như với HFOV, việc loại bỏ CO2 được kiểm soát bởi tích số của bình phương thể tích khí lưu thông và tần số. Áp lực servo là chỉ số đo lượng khí cần thiết để duy trì áp lực đường thở đỉnh. Những thay đổi về áp lực servo cung cấp các dấu hiệu quan trọng đối với sự thay đổi độ giãn nở của phổi; khi độ giãn nở được cải thiện, cần nhiều khi hơn để duy trì áp lực đường thở đỉnh đã cài đặt, và do đó, áp lực servo tăng lên để đáp ứng nhu cầu. Khi cần ít khí hơn, áp lực servo giảm. Áp lực servo có thể giảm nếu độ giãn nở của phổi kém đi (ví dụ như do xẹp phổi hoặc tràn khí màng phổi), hoặc khi ống nội khí quản bị tắc nghẽn một phần. Những thay đổi cấp tính về áp lực servo sẽ giúp đánh giá vị trí cũng như tình trạng thông thoáng của bệnh nhân và ống nội khí quản. Nhìn chung, áp lực servo giảm là một dấu hiệu đáng lo ngại và việc tăng áp lực servo là dấu hiệu cho thấy sự cải thiện của bệnh nhân. Tuy nhiên, rò rỉ trong hệ thống cũng có thể gây tăng áp lực servo. Quá trình oxygen hóa được xác định bởi nồng độ oxy trong khi hít vào (FiO2) và MAP (được đặt tên là MAP trên thiết bị này), chủ yếu được kiểm soát bởi mức PEEP.
HFJV dường như có hiệu quả duy nhất trong các bệnh lý phổi không đồng nhất, trong đó việc loại bỏ CO, là vấn đề chính, chẳng hạn như hội chứng rò rỉ khí, đặc biệt là PIE, hoặc trong các bệnh mà xẹp phổi và quá căng phổi xảy ra đồng thời, chẳng hạn như MAS. Trước đây, thời gian hít vào rất ngắn và xung phản lực tốc độ cao góp phần giải quyết rò rỉ khí. Trong trường hợp sau, khả năng cung cấp một nhịp thở sâu (sigh) tần số thấp (2 đến 5 bơm phóng mỗi phút) hỗ trợ việc mở các khu vực xẹp phổi. HFJV cũng an toàn và hiệu quả khi ứng dụng trong vận chuyển trẻ sơ sinh, ngoài ra còn có thể được sử dụng với việc cung cấp đồng thời iNO. Lợi ích có thể nhận được là tỷ lệ l:E ngắn hơn (thời gian thở ra dài hơn) trong HFJV, khi áp lực giảm xuống mức PEEP cho phép máu đến phổi tốt hơn so với HFOV, nơi có rất ít sự thay đổi về áp lực giữa giai đoạn chu kỳ hít vào/thở ra. Tính năng này của HFJV có thể hữu ích hơn HFOV (đặc biệt khi yêu cầu MAP cao) khi ít suy giảm sự hối lưu tĩnh mạch, dẫn đến cải thiện cung lượng tim và cải thiện máu phổi, giúp cấp oxygen hóa tốt hơn. Trong quá trình HFJV, việc làm ẩm đầy đủ là thiết yếu, do lượng khí cao và được đảm bảo bởi một hệ thống làm ẩm rất hiệu quả được tích hợp vào thiết bị. Trước khi triển khai hệ thống làm ẩm này, viêm khí quản hoại từ (necrotizing tracheobronchitis – NTB) được mô tả là một biến chứng của HFJV; tuy nhiên, tổn thương khí quản không phải là duy nhất đối với HFJV và không còn là vấn đề với công nghệ hiện tại.
Ở châu Âu, máy thở phản lực Monsoon (Acutronic Medical Systems AG, Hirzel, Thụy Sĩ) đã được sử dụng chủ yếu cho phẫu thuật tai, mũi, họng (ENT) và phẫu thuật lồng ngực, đồng thời được ứng dụng hạn chế trong chăm sóc đặc biệt cho bệnh nhân người lớn bị suy hô hấp nặng và các biến chứng rò rỉ khí. Thiết bị có hệ thống tạo ẩm và sưởi ấm tích hợp, giúp nó có khả năng phù hợp để sử dụng trong thời gian dài. Máy thở phản lực Monsoon hoạt động ở tần số từ 0,2 đến 10 Hz, phần trăm thời gian hít vào từ 20% đến 70%, PEEP từ 10 đến 40 cm H,O. Không có đánh giá hệ thống về tính an toàn và hiệu quả.
Máy thở dao động tần số cao
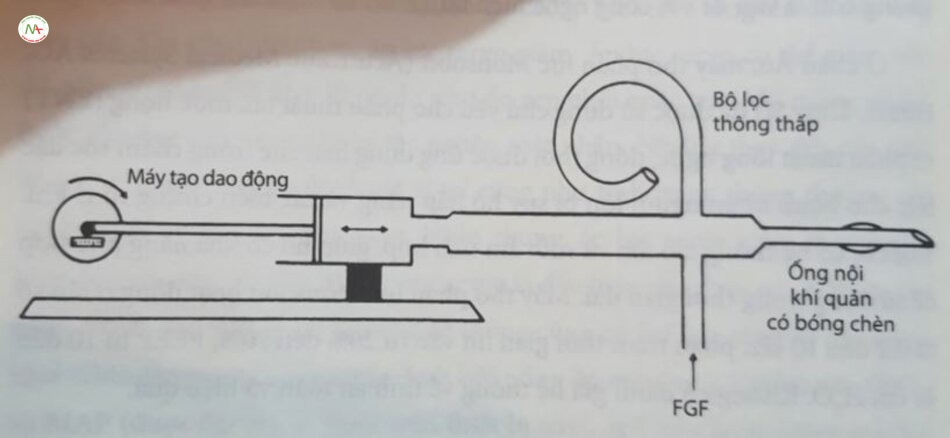
Máy thở dao động tần số cao (high-frequency oscillatory ventilator – HFOV) đã được thử nghiệm rộng rãi trên động vật và người. HFOV hoạt động ở tấn số từ 180 đến 1.200 chu kỳ mỗi phút (3–20 Hz) để di chuyển thể tích nhỏ khí vào và ra khỏi phổi. Trong thời gian HFOV, hít vào và thở ra đều chủ động (áp lực đường thở gần đạt giá trị âm khi thở ra). Trong Vyaire (trước đây là SensorMedics) 3100A (Vyaire, Mettawa, IL), khí tươi liên tục đi qua pít-tông hoạt động bằng điện từ, tạo ra dao động. 3100B là một máy dao động mạnh hơn, có thể sử dụng cho trẻ em và người lớn. Trong cả hai thiết bị, bộ điều chỉnh rò rỉ có kiểm soát (controlled-leak) hoặc bộ lọc thông thấp (low-pass filter) cho phép khí thoát ra khỏi hệ thống mà không làm giảm sự thay đổi áp lực tần số cao. Sự cân bằng giữa lượng khí tươi vào và rò rỉ được kiểm soát qua bộ lọc thông thấp xác định áp lực đường thở trung bình (P) (Hình 24.4). Biên độ của dao động áp lực trong đường thở được kiểm soát bằng cách điều chỉnh công suất tác dụng lên pít-tông và xác định V. được đưa đến phổi xung T quanh một Paw không đổi. Điều này cho phép tránh áp lực đường thở đỉnh cao để thông khí cũng như duy trì sự huy động của phổi nhờ tránh áp lực cuối thì thở ra thấp. Có thể điều chỉnh tần số (3–15 Hz hoặc 180–900 chu kỳ mỗi phút), phần trăm thời gian hít vào (33%–50%) và công suất cấp cho pít-tông. SensorMedics HFO ban đầu đã được phê duyệt để sử dụng trong lâm sàng vào năm 1990 (Hình 24.5).
Các thiết bị HFOV mới hơn hiện có ở Canada, châu u và các quốc gia khác. Các thiết bị kiểm soát bằng vi xử lý này có nhiều ưu điểm quan trọng. Đa số thiết bị có khả năng tạo ra thở máy thông thường và HFV, tránh phải thay đổi máy rườm rà nếu HFO là cần thiết hoặc ngược lại. Thay đổi một máy thở khác không chỉ đơn thuần là bất tiện. Việc phải ngắt kết nối bệnh nhân khỏi bộ dây máy thở có nguy cơ làm tụt ống nội khí quản và mất áp lực căng thoáng qua, dẫn đến giảm thể tích phổi. Ngoại lệ là Flowline Dragonfly (Pune, Ấn Độ, Hình 24.6), dựa trên 3100, sử dụng một bộ dây bệnh nhân tương tự và chỉ có khả năng HFOV. Thiết bị này không còn được sản xuất, nhưng nhiều thiết bị hiện vẫn được sử dụng ở các khu vực của châu Á.
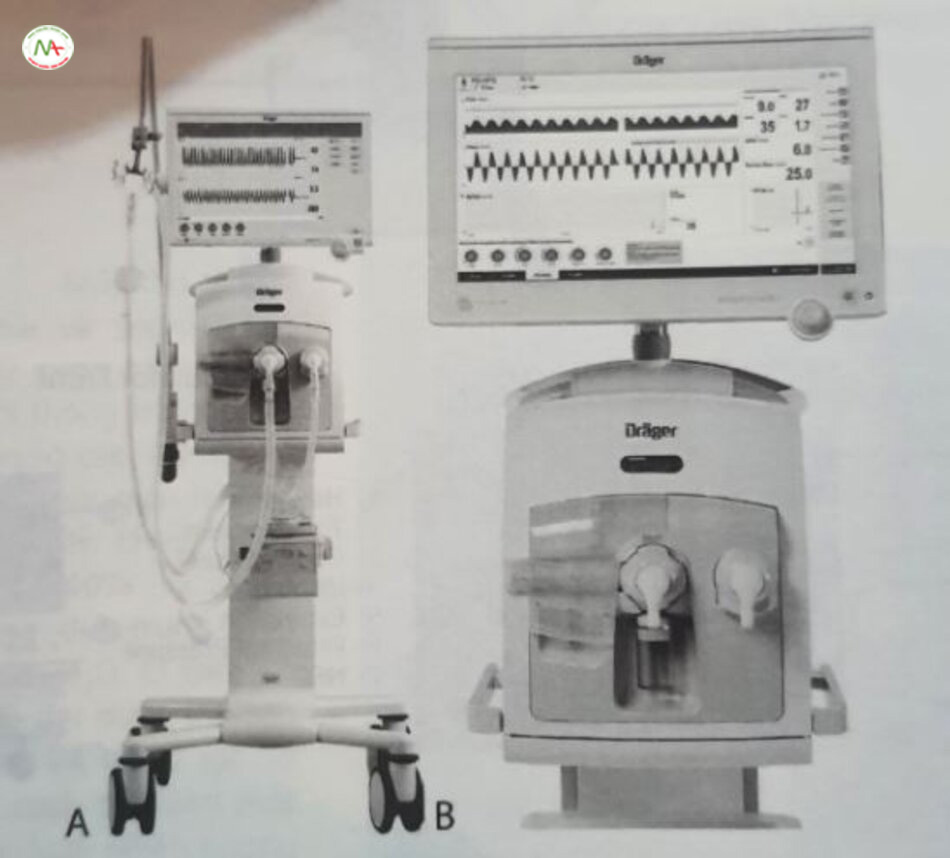
Có nhiều cơ chế cung cấp HFOV cho các máy thở này, nhưng chúng đều là máy tạo dao động thực sự dựa trên dạng sóng mà chúng tạo ra. Chúng hoạt động nhẹ nhàng so với SensorMedics ổn ào và Dragonfly HFO. Một số thiết bị này có khả năng điều chỉnh tần số lên đến 20 Hz. Các nhịp thở sâu có thể được xếp chồng lên nhau hoặc xen kẽ nhau nếu cần, để hỗ trợ việc huy động thể tích phổi. Các bộ dây thông thường có độ giãn nở thấp được sử dụng, giúp việc xử lý và triển khai phương pháp chăm sóc kangaroo (kangaroo care) de dàng hơn. Các máy thở HFO này bao gồm SLE 5000 và 6000 (SLE Limited, South Croydon, Vương quốc Anh; Hình 24.7), Fabian (Acutronic Medical Systems, Hirzel, Thụy Sĩ, được mua lại gần đây bởi Vyaire Mettawa, IL; Hình 24.8), Leoni Plus (Löwenstein Medical Technology, Bad Ems, Dúc; Hình 24.9), Stephanie và Sophie (Stephan, Gackenbach, Đức; Hình 24.10), Humming Vue (Metran, Saitama, Nhật Bản; Hình 24.11) và VN500 và VN600/800 (Dräger, Lubeck, Đức; Hình 24.12). Có lẽ quan trọng nhất là chúng cũng có khả năng đo lường và trong một số trường hợp sẽ tự động kiểm soát Vị bằng cách tiếp cận tương tự thông khí đảm bảo thể tích (VG) thông thường, do đó giảm nguy cơ thông khí quá mức không có chủ ý, đồng thời tránh phải thường xuyên thay đổi biên độ khi đối mặt với thông khí quá mức hoặc giảm thông khí.
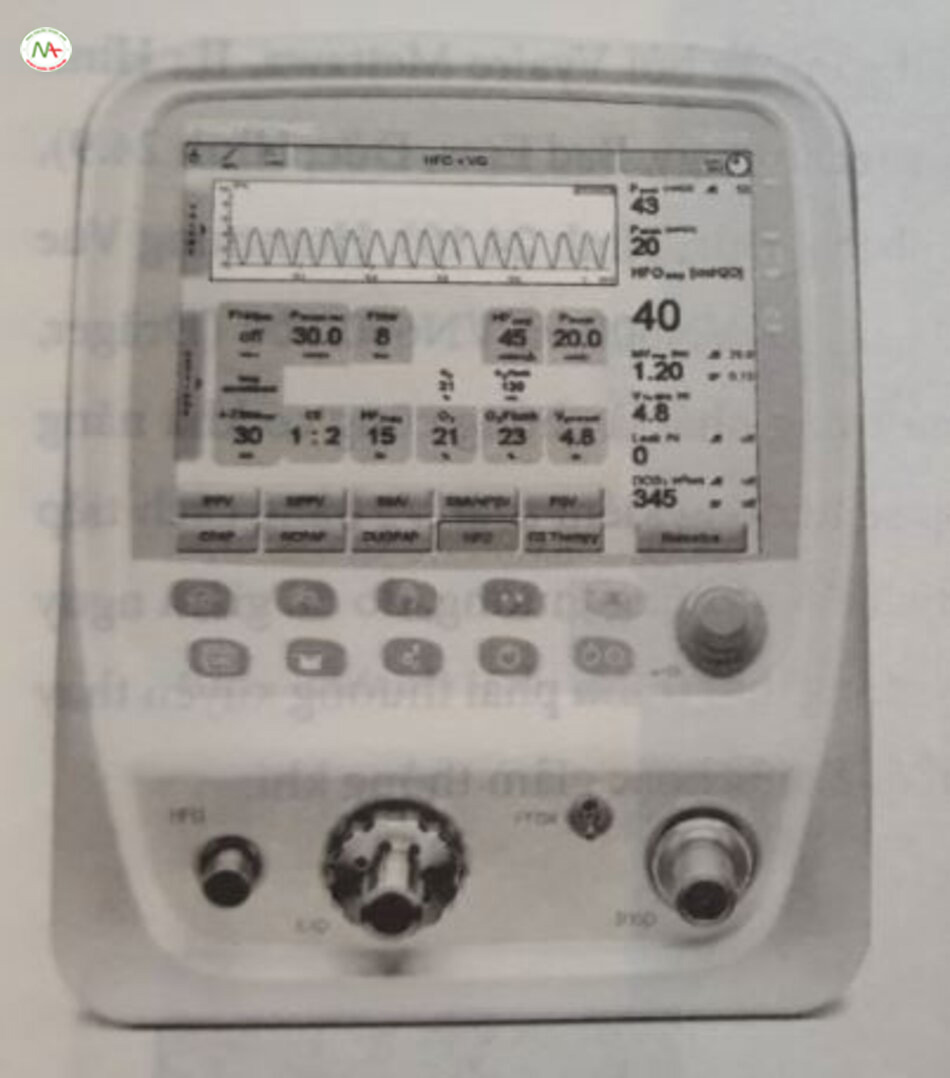

Kiểm soát trao đổi khí với HFOV tương đối đơn giản. Mặc dù điều này cũng đúng với các phương thức thông khí khác, song HFOV tách biệt rõ ràng hơn việc kiểm soát oxygen hóa và thải CO2 ở một mức độ giãn nở nhất định. Quá trình oxygen hóa được kiểm soát bởi FiO2 và Paw trong khi thông khí (loại bỏ CO2) được kiểm soát bằng cách điều chỉnh thể tích khí lưu thông được cung cấp. Loại thứ hai được kiểm soát bởi biên độ áp lực (ΔP) cũng như tần số, và ở mức độ thấp hơn, theo phần trăm thời gian hít vào. Như đã giải thích trước đầy, tần số thấp hơn tạo ra VT lớn hơn ở bất kỳ biên độ áp lực nhất định nào và do đó làm tăng quá trình thải CO2 nhưng để Vị tăng được thì phải đánh đối với việc tăng áp lực truyền đến phổi. Có nhiều sự phụ thuộc lẫn nhau giữa thông khí và oxygen hóa hơn những gì người ta đã dạy theo cách truyền thống. Khi những thay đổi về Paw gây ra thay đổi đáng kể trong độ giãn nở của phổi, sẽ gây ra tác động đáng kể đến cả quá trình oxygen hóa lẫn loại bỏ CO2.
Như đối với HFJV, vị trí theo dõi áp lực trong HFOV rất quan trọng. Trong HFOV, áp lực đường thở thường được đo ở đấu gần của ống nội khí quản hoặc trong chính máy thở. Biên độ dao động áp lực được giảm thiểu đáng kể qua ống nội khí quản và xa hơn trong đường thở (Hình 24.13). Mối liên quan lâm sàng của các phép đo áp lực trong bộ dây máy thở là không rõ ràng, vì chúng cách bệnh nhân một khoảng cách nào đó; trong khi đó, mối quan hệ của áp lực trong phổi đo được trong HFOV với áp lực đo được trong CMV lại không nhất quán. Tùy thuộc vào kích thước và tần số cộng hưởng của phổi, áp lực dao động phế nang có thể tương tự, thấp hơn, hoặc thậm chí cao hơn áp lực đo được trong khí quản. Tương tự, ngoại trừ tỷ lệ 1:E là 1:1, áp lực trung bình trong đường thở và trong phổi thấp hơn áp lực trung bình được ghi lại ở cửa đường thở và hiển thị trên máy thở. Sự sụt giảm MAP phụ thuộc vào lưu lượng, do đó phụ thuộc vào tần số dao động, tỷ lệ l:E, công suất dao động (biên độ) và đường kính khí quản.
Máy gián đoạn lưu lượng/bộ gõ tần số cao
Thuật ngữ gián đoạn lưu lượng (flow interrupter) ban đầu được dùng để mô tả một nhóm máy thở không phải là máy dao động thực sự, cũng không phải máy phản lực thực sự. Một số có kim phun kiểu máy phản lực nhưng không đưa trực tiếp các chùm khí của nó vào đường thở, mà vào trong bộ dây máy thở cách khí quản và ống nội khí quản một khoảng cách ngược. Vì lý do trên, những máy này còn được gọi là máy phản lực lùi (setback jet). Hầu hết các máy thở này không còn được sản xuất. Các nghiên cứu lâm sàng ban đầu mang lại nhiều kết quả khác nhau.
Trong những năm gần đây, hệ thống thông khí HFFI đã có sự hồi sinh khiêm tốn dưới dạng một số thiết bị của Công ty Forrest Bird, nhà phát minh ra máy thở sơ sinh đầu tiên, BabyBird. Bronchotron (Percussionaire Corp., Sandpoint, ID) là một máy thở truyền động bằng khí nén gián đoạn lưu lượng/bộ gõ ngày càng được sử dụng rộng rãi trong quá trình vận chuyển. Bronchotron hấp dẫn như một máy thở vận chuyển vì trọng lượng nhẹ, khả năng hoạt động tương tự cả máy thở thông thường lẫn máy thở tần số cao, và mức tiêu thụ khí tương đối thấp (Hình 24.14A). Thiết bị chỉnh giờ khí nén bên trong máy thở tạo chu kỳ khi áp lực cao ở tần số dao động từ 3 đến 10 Hz. Tần số và biên độ có thể điều chỉnh liên tục. Thời gian hít vào được quyết định bởi tần số và đặc tính cơ học của phổi. Các xung khí tần số cao đi vào một cơ chế trượt pít-tông được gọi là Phasitron thông qua một khoang Venturi trên trục trung tâm của nó. Phasitron tạo ra các xung khí bằng chuyển động nhanh của cơ chế lò xo, giúp cân bằng áp lực hít vào và thở ra ở áp lực cài đặt trước cho PEEP và MAP, hoạt động như cả hai van hút vào lẫn van thở ra. Trong giai đoạn hít vào, xung của khí được tăng cường bởi khí cuốn theo tỷ lệ với chênh lệch áp lực trước và sau Venturi. Trong quá trình thở ra, pít-tông sẽ quay trở lại, mở một cổng thở ra, khi được phép thoát ra khỏi bệnh nhân thông qua một điện trở có thể điều chỉnh cung cấp PEEP và điều chỉnh MAP. MAP, tần số và lưu lượng (điều chỉnh lưu lượng khí của Phasitron và kiểm soát biên độ xung) có thể điều chỉnh liên tục.
Hạn chế chính của thiết bị Bronchotron là thiếu giá trị thực cho các biến số máy thở – tất cả các mặt số đều được đánh dấu bằng các giá trị không đơn vị từ 1 đến 10, nhưng những con số này không chuyển thành giá trị hằng định. Phải thực hiện các điều chỉnh chỉ dựa trên quan sát lâm sàng vẽ chuyển động của lồng ngực và phản ứng của bệnh nhân. Tần số được hiển thị dưới dạng chu kỳ trên phút (không phải Hz), còn MAP (Paw ) có thể được đo không liên tục bằng cách chạm vào công tắc bật tắt và thay đổi hiển thị áp lực pha thành giá trị trung bình tích hợp. Rất khó đọc được áp lực pha bằng kim dao động nhanh của máy đo cơ học. Mối quan tâm lớn khác là kích thước/trọng lượng của thiết bị Phasitron nằm gần ống nội khí quản phải được định vị và nâng đỡ cẩn thận, tránh tình trạng ống nội khí quản bị gấp khúc hoặc tuột ra không chủ ý. Tinh an toàn và hiệu quả được chấp nhận chung của Bronchotron không được ghi nhận đầy đủ; thiết bị đã được FDA “cho phép từ trước”, có nghĩa là nó đã được phê duyệt dựa trên “tính tương đương đáng kể của nó với một thiết bị tồn tại trước ngày luật có hiệu lực (1979). Bronchotron và máy dao động 3100A đạt được sự trao đổi khí tương tự khi các thiết bị được điều chỉnh để cung cấp VT giống hệt nhau ở cùng Paw và tần số ở heo con sơ sinh được rửa phổi bằng nước muối, nhưng cần có biên độ áp lực cao hơn với Bronchotron.

Máy IPV 2C là phiên bản bệnh viện của máy Bronchotron, cả hai cùng có chung các tính năng và chức năng tương tự (Hình 24.14B). Máy VDR-4 (Percussionaire Corp., Sandpoint, ID) là một máy thở bộ gõ tần số cao theo chu kỳ thời gian, kiểm soát áp lực, kiểm soát bằng khí nén tương tự Bronchotron nhưng phức tạp hơn và được thiết kế để sử dụng trong bệnh viện (Hình 24.14C). Thiết bị cung cấp khí từ nguồn được điều áp thông qua hệ thống hộp định thời khí nén (pneumatic timing cartridge system). Khi nguồn bị gián đoạn để tạo ra một xung động, đi vào bộ dây thở qua Phasitron như với các thiết bị cùng một kiểu mẫu của nó. Khi ấm, ẩm được cuốn theo để tăng thêm V. Sự phân phối V, được xác định bởi vận tốc lưu lượng, thời gian hít vào và sự hấp thụ khí bổ sung. Máy VDR-4 bao gồm hai hệ thống con: Tần số thông thường và tần số cao. Thành phần thông thường có thể cung cấp tới 70 lần đo mỗi phút với khả năng kiểm soát độc lập về thời gian và áp lực đo. Thành phần tần số cao có thể cung cấp tần số từ 0,5 đến 30 Hz, biên độ từ 0 đến 100 cm HẠO và l:E từ 1:1 đến 1:5. Các phương thức tần số cao và thông thường có thể được xếp chồng lên nhau, và do đó, nhiều loại kết hợp tần số cao và thông thường có thể được sử dụng. Giống như Bronchotron, VDR-4 đã được FDA chấp thuận mà không yêu cầu bằng chứng về tinh an toàn và hiệu quả. Các tài liệu về tính an toàn và hiệu quả của thiết bị này đối với trẻ em được giới hạn trong một số nghiên cứu nhỏ ở bệnh nhân người lớn, bệnh nhi và một loạt nghiên cứu đơn trường hợp gồm sáu trẻ sơ sinh. VDR-4 thường được sử dụng cho bệnh nhân bị bỏng khi các bác sĩ lâm sàng cảm thấy thiết bị này có thể làm thông thoáng đường thở của bệnh nhân bị ngạt khỏi nặng tốt hơn các thiết bị khác. Người ta cũng quan tâm đến việc sử dụng VDR-4 để cung cấp HFV qua đường mũi, như một phương tiện cung cấp thông khí không xâm lấn.
Căn cứ bằng chứng cho các ứng dụng lâm sàng của thông khí tần số cao
Thông khí tần số cao tùy chọn so với cứu hộ
HFV đã được nghiên cứu trên các mô hình động vật trong hơn 40 năm. Phần lớn dữ liệu động vật ủng hộ tính ưu việt của các dạng HFV khác nhau so với CMV, vẽ cả sinh lý học ngắn hạn lẫn sự tiếp xúc với áp lực, cũng như về bệnh lý phổi trong vài ngày đến vài tuần. Các nghiên cứu trên động vật cho thấy: HFV hoạt động ở áp lực đường thở xa dao động thấp hơn CMV, làm giảm tổn thương phổi gây ra do máy thở (ventilator-induced lung injury – VILI) cũng như dấu ấn viêm của phối, cải thiện trao đổi khí khi đối mặt với hội chứng rò rỉ khí, hiệp đóng với chất hoạt động bề mặt và oxit nitric, và giảm tiếp xúc với oxy. Không may là, những phát hiện này đã không được tái lập nhất quản trong các nghiên cứu trên người về HFV so với CMV, bất kể có xem HFV như một phương thức thông khí tùy chọn, ban đầu hay như một phương thức thông khí cứu hộ khi CMV không cung cấp đầy đủ sự trao đổi khí. Việc không sử dụng chiến lược mở phổi trong kiểm soát thông khí thông thường ở các nghiên cứu tiền làm sàng này có thể là một trong những lý do giải thích cho tính ưu việt rõ rệt của HFV.
Hơn một chục thử nghiệm ngẫu nhiên có đối chứng (RCT) về việc sử dụng chọn lọc HFV so với CMV để điều trị trẻ sơ sinh bị suy hô hấp đã được thực hiện, chủ yếu ở trẻ bị RDS sinh non. Những nghiên cứu này bao gồm HFV dưới dạng thông khí áp lực dương tần số cao (high-frequency positive- pressure ventilation – HFPPV), gián đoạn lưu lượng tần số cao (high-frequency flow interruption – HFFI), thông khí phản lực tần số cao (high-frequency jet ventilation – HFJV) và thông khí dao động tần số cao (high-frequency oscillatory ventilator -HFOV), và hầu hết đều không thể chứng minh được bất kỳ sự khác biệt đáng kể nào về kết cục phổi giữa trẻ sơ sinh được điều trị bằng HFV so với CMV. Phần còn lại của các nghiên cứu đã chứng minh mức giảm BPD nhỏ nhưng đáng kể ở các nhóm được điều trị bằng HFV. Một phân tích gộp dữ liệu bệnh nhân toàn diện không thể xác định được các phân nhóm bệnh nhân cụ thể có nhiều khả năng được hưởng lợi từ HFOV hơn. Năm 2015, cơ sở dữ liệu Cochrane đã cung cấp một đánh giả và phân tích gộp các thử nghiệm lâm sàng về HFOV lựa chọn so với CMV ở trẻ sinh non bị rối loạn chức năng phổi cấp tính. Nghiên cứu đánh giá tổng quan này đã chứng minh rằng: Không có bằng chứng cho thấy tác động lên tỷ lệ tử vong, đồng thời không có lợi thế đáng kể nào khi ưu tiên sử dụng HFO tùy chọn thay vì CMV như là chiến lược thông khí ban đầu ở trẻ sinh non bị suy hô hấp. Tuy nhiên, trái ngược với các đánh giá trước đó, tỷ lệ nguy cơ đã được thay đổi vừa đủ để đạt được mức đáng kể dựa theo một nghiên cứu năm 2014 của Sun và cộng sự, điều đó gợi ý tình trạng giảm đáng kể kết quả tổng hợp của tử vong hoặc BPD. Các tác giả của nghiên cứu đánh giá tổng quan Cochrane kết luận rằng: Kết luận chung đã bị suy yếu do sự không nhất quán của lợi ích giữa các nghiên cứu. Việc giảm tỷ lệ bệnh võng mạc ở trẻ sinh non cũng được ghi nhận là một lợi ích khả dĩ của HFOV.
Một số nỗ lực đã được thực hiện để xác định các yếu tố có thể giải thích sự không đồng nhất trong kết quả của các thử nghiệm HFOV. Nhìn chung, chiến lược “thể tích phổi tối ưu” (“optimal lung volume”) với HFOV, sử dụng sớm HFOV (<6 giờ), I:E là 1:2, rút nội khí quản chuyển sang áp lực đường thở dương liên tục thay vì thử nghiệm CMV, và không có chiến lược bảo vệ phổi trong những nhóm CMV được kết hợp với các thử nghiệm chứng minh giảm bệnh phổi mãn tính ở các nhóm HFOV. Việc sử dụng máy tạo dao động pít-tông dường như cũng có liên quan đến kết quả tốt hơn, nhưng không thể tách đặc tỉnh này khỏi các yếu tố khác, vốn có thể là những yếu tố quan trọng hơn. Bản chất của áp lực và dạng sóng mà phổi phải tiếp xúc, chứ không phải cơ chế tạo ra dạng sóng, mới là điều quan trọng cuối cùng.
Một phân tích hồi quy tổng hợp do Bollen và cộng sự thực hiện đã chứng minh rằng: Sự thay đổi trong các chiến lược thông khí ở cả nhóm HFV lẫn CMV có khả năng nhất trong việc giải thích sự khác biệt quan sát được về kết quả. Phân tích này không ủng hộ niềm tin rằng, việc bắt đầu sớm HFOV và sử dụng máy thở dao động pit-tông có liên quan đến kết quả HFOV tốt hơn.
Cơ sở dữ liệu Cochrane cũng xem xét việc sử dụng chọn lọc HFJV so với CMV và từ ba nghiên cứu được xem xét đã đưa ra kết luận rằng: Có thể giảm nguy cơ BPD trong các nhóm HFJV tùy chọn. Tuy nhiên, các tác giả đã đặt ra câu hỏi về những phát hiện tích cực rõ ràng này vì tính không đồng nhất đáng kế trong số các nghiên cứu, và thực tế là một nghiên cứu đã cho thấy tình trạng gia tăng các kết quả bất lợi về thần kinh ở nhóm HFJV. Nghiên cứu đó sử dụng phương pháp hiện được công nhận là chiến lược PEEP thấp không phù hợp, dường như là nguyên nhân gây ra tình trạng nhiễm kiềm hô hấp nghiêm trọng được thấy ở nhóm HFJV, mà sau đó rõ ràng có liên quan đến bệnh nhuyễn hóa chất trắng quanh não thất (periventricular leukomalacia – PVL). Một xu hướng tương tự, mặc dù ít nghiêm trọng hơn, cũng được thể hiện rõ trong một phân tích phân nhóm của thử nghiệm đa trung tâm lớn hơn.
Tính không đồng nhất của các phát hiện không phải là duy nhất đối với HFJV; hai nghiên cứu về HFOV được công bố đồng thời trên New England Journal of Medicine (Tạp chí Y học New England) đã sử dụng cùng một phương pháp can thiệp sớm với chiến lược thể tích phổi tối ưu trên một quân thể hầu như giống hệt nhau và thu được các kết quả rất khác nhau. Sự khác biệt chính giữa nghiên cứu Courtney “thành công” và nghiên cứu United Kingdom Oscillator Study (UKOS) không cho thấy tình trạng giảm BPD là sự quay trở lại sớm với CMV và việc sử dụng tỷ lệ I:E ở mức 1:1 trong thử nghiệm UKOS. Ngoài ra, thử nghiệm UKOS không chỉ rõ chiến lược CMV, trong khi nghiên cứu ở Bắc Mỹ đã chỉ định một cách tiếp cận bảo vệ phổi, với mục tiêu thu được thể tích phổi tối ưu ở cả hai nhóm và chú ý đến thể tích khí lưu thông thở ra. Cả hai ví dụ về các phát hiện tương phản trong các quần thể giống hệt nhau này đều nêu bật tầm quan trọng của chiến lược thông khí đối với kết quả. Nhìn chung phân tích nhóm tất cả các nghiên cứu ngẫu nhiên có đối chứng cho đến nay không ủng hộ việc sử dụng chọn lọc HFV sớm và chọn lọc thay cho CMV ở trẻ sinh non bị suy hô hấp một cách rõ ràng, mặc dù đây vẫn là một lựa chọn hợp lý. Việc thiếu lợi ích rõ ràng của HFOV rất có thể là do các phương pháp cải tiến của CMV đang được sử dụng ngày nay, bao gồm thông khí mục tiêu thể tích (xem Chương 22).
Mối quan tâm về tính an toàn của HFV được đưa ra lần đầu bởi nghiên cứu HIFI so sánh HFOV sớm với CMV, vì nhóm được điều trị HFOV đã chứng minh tỷ lệ xuất huyết trong não thất (IVH) và/hoặc PVL tăng lên, cũng như rò rỉ khí. Đáng báo động hơn, sự phát triển thần kinh cho kết quả tại tuổi sau sinh từ 16 đến 24 tháng xấu hơn đáng kể ở nhóm được điều trị bằng HFOV. Nghiên cứu được thực hiện trong những ngày đầu của HFV và một lần nữa có thể đã thất bại trong việc sử dụng chiến lược thở máy thích hợp. Không may là, không có dữ liệu PaCO2 nào được công bố, nhưng những thay đổi của PaCO2 về mặt lý thuyết có thể giải thích các phát hiện này. Các RCT lớn tiếp theo của Courtney và cộng sự cũng như Johnson và cộng sự đã chứng minh rằng không có sự khác biệt về tỷ lệ IVH hoặc PVL, ngoài ra Cools và cộng sự cũng không phân tích gộp từng bệnh nhân. Các nghiên cứu của Truffert và cộng sự cũng như Marlow và cộng sự đã tiếp tục theo dõi lâu dài tình trạng phát triển thần kinh ở trẻ 2 tuổi từ thử nghiệm UKOS. Điều thú vị là, mặc dù không có tác động rõ ràng của HFOV đến kết quả của BPD ở trẻ 36 tuần tuổi sau kỳ kinh cuối, song Zivanovic và cộng sự đã phát hiện chức năng phổi vượt trội ở trẻ từ 11 đến 14 tuổi khi được điều trị bằng HFOV tử thử nghiệm UKOS. Mặc dù có giá trị, nhưng cần có thêm dữ liệu theo dõi trước khi đưa ra kết luận chính xác về kết quả lâu dài. Nghiên cứu đánh giá tổng quan của Cochrane cũng kết luận rằng: HFOV có liên quan đến tăng nguy cơ rò rỉ khí (kết hợp PIE và rò rỉ khi thổ). Phát hiện đó được thúc đẩy bởi thử nghiệm HIFI, không sử dụng chiến lược thông khí thích hợp, và thử nghiệm Thome, sử dụng thiết bị Infant Star HFFI vốn không phải là máy tạo dao động mà là thiết bị HFFI không còn được sử dụng nữa. Nghiên cứu của Schreiber, tập trung vào iNO nhưng lựa chọn ngẫu nhiên trẻ sơ sinh nhận HFOV hoặc CMV, cũng cho thấy tỷ lệ rỏ rỉ khí với HFOV tăng lên khi rò rỉ khí tổng thể và PIE được kết hợp; tuy nhiên, dữ liệu được công bố báo cáo PIE và tràn khí màng phổi riêng biệt là khác nhau không dáng kể. Các nghiên cứu lớn hơn sử dụng thiết bị HFOV thực sự và một chiến lược thể tích phổi tối ưu không cho thấy bất kỳ bằng chứng nào về sự gia tăng rò rỉ khi.
Bởi vì việc sử dụng HFV chọn lọc không thể hiện được lợi thế rõ ràng hơn CMV đối với RDS, vậy thì việc sử dụng HFV cứu hộ (rescue HFV) khi CMV dường như không cung cấp đầy đủ trao đổi khi thì sao? Bón RCT ở trẻ sinh non và trẻ sinh đủ tháng đã đánh giá HFV là một kỹ thuật cứu hộ sau khi CMV thất bại. Thử nghiệm HIFO đã chứng minh rằng HFOV giúp cải thiện sự trao đổi khí và khiến tỷ lệ rỏ rỉ khí mới thấp hơn. Không có tác động đến tình trạng rò rỉ khí hiện có, cũng như không có sự khác biệt về kết quả tổng thể ở phổi và tỷ lệ IVH nặng. Keszler và cộng sự đã đưa vào nghiên cứu các trẻ sơ sinh mắc bệnh khí phế thũng mô kẽ phối (pulmonary interstitial emphysema – PIE) và cho thấy nhóm trẻ điều trị bằng HFJV có PIE được cải thiện so với những trẻ còn lại điều trị CMV. Trong hai thử nghiệm điều trị trẻ sinh non lớn hơn (trên 34 tuần), trao đổi khi được cải thiện đáng kể và điều trị thành công ở các nhóm HFV; tuy nhiên, không có khác biệt đáng kể về tỷ lệ mắc BPD hoặc tử vong giữa những trẻ được cứu sống với HFV và những trẻ vẫn đang điều trị CMV. Một phân tích gộp giữa HFV cứu hộ và CMV trong cơ sở dữ liệu Cochrane chứng minh rằng: Không có lợi ích dài hạn rõ ràng hơn từ việc sử dụng HFOV hoặc HFJV cứu hộ so với CMV tiếp tục. Tuy nhiên, việc gộp các kết quả nghiên cứu sử dụng các chế độ HFV khác nhau trong các quần thể khác nhau có thể làm lu mờ những khác biệt quan trọng. Trên thực tế, nghiên cứu HFJV đã chứng minh rằng khả năng sống sót được cải thiện nhờ HFJV khi tính đến tác dụng của sự bắt chéo. Những thử nghiệm HFV cứu hộ này được thực hiện khi sử dụng surfactant ngoại sinh, steroid trước khi sinh cho mẹ, thông khí đồng bộ và mục tiêu thể tích không được thực hiện thường xuyên; do đó, ngày nay các kết quả nghiên cứu này có thể không được áp dụng. Không có dữ liệu theo dõi về phát triển thần kinh hoặc kết quả phổi dài hạn được công bố từ các thử nghiệm cứu hộ trên. Tuy nhiên, việc sử dụng cả HFJV và HFOV cứu hộ sớm vẫn là cách tiếp cận phổ biến nhất đối với HFV tính đến thời điểm viết bài này.
Một số điều kiện có thể đáp ứng với việc sử dụng HFV tốt hơn những điều kiện khác. Tăng áp động mạch phổi dai dẳng thứ phát sau hít phân su hoặc các dạng bệnh phổi khác thường đáp ứng tốt nhất với iNO khi dùng HFOV để hỗ trợ, có thể là do thông khí phổi được cải thiện. Hơn 90% trẻ sinh non điều trị bằng iNO vì tăng áp động mạch phổi được điều trị HFV ở thời điểm hiện tại. Theo giai thoại, HFJV dường như có hiệu quả tương đương đối với mục đích này mà ít ảnh hưởng xấu hơn đến hệ tuần hoàn. Hỗ trợ sau phẫu thuật cho trẻ sơ sinh bị hở thành bụng (gastroschisis), thoát vị cuống rốn (omphalocele), viêm ruột hoại tử (necrotizing enterocolitis), cũng như các tình trạng khác hạn chế sự di chuyển của cơ hoành cũng có thể nhận được lợi ích từ HFOV hoặc HFJV. Trẻ sơ sinh bị thiểu sản phổi do các nguyên nhân khác nhau có thể được hưởng lợi từ thể tích khí lưu thông rất nhỏ do các dạng HFV khác nhau tạo ra, có khả năng làm giảm nguy cơ rò rỉ khí và chấn thương thể tích. Cuối cùng, HFV đang hồi sinh trong ứng dụng có chủ đích đầu tiên ở trẻ sơ sinh nhẹ cân từ 22 đến 24 tuần tuổi thai. Khi ngày càng nhiều trung tâm sản khoa đối mặt với nguy cơ cao phải tiến hành hồi sức cho những trẻ rất nhỏ này, mối quan tâm đến tác dụng bảo vệ tiềm ẩn của HFV đã dẫn đến việc sử dụng HFJV hoặc HFOV như liệu pháp hỗ trợ hô hấp đầu tiên, thường được tiếp tục cho đến khi rút nội khí quản. Vẫn còn phải xem liệu phương pháp này có dẫn đến bệnh phổi mãn tính ít hơn và kết quả tốt hơn hay không.
Chiến lược bảo vệ phổi với HEV: Giới hạn áp lực trong khi tối ưu hóa thể tích
Trong vài thập kỷ qua đã đạt được nhiều tiến bộ trong việc điều trị suy hô hấp ở trẻ sơ sinh, nhưng BPD vẫn còn là một vấn đề dai dẳng, một phần do khả năng sống sót ngày càng tăng của trẻ sơ sinh chưa trưởng thành. HFV vẫn là một chiến lược thông khí hấp dẫn nhờ khả năng tránh thể tích khí lưu thông lớn (chấn thương thể tích), cũng như sự phân bố không đồng đều của thể tích khí lưu thông và lực cắt do sự căng lên, xẹp xuống lặp đi lặp lại với mỗi nhịp bơm phồng của CMV (chấn thương xẹp phổi) góp phần làm phát triển BPD.
Các mô hình động vật cho thấy VT thấp và PEEP tăng trong CMV làm giảm VILI. Các nghiên cứu tiền lâm sàng khác chỉ ra rằng, việc huy động thể tích phổi để đảm bảo phế nang mở và ổn định làm giảm VILI với cả HFV lẫn CMV. Phương pháp huy động và ổn định các phế nang mở được gọi là thể tích phổi tối ưu (optimal lung volume), hoặc chiến lược phổi mở (open lung strategy). Chiến lược phổi mở kết hợp với tăng nhẹ CO, cho phép được gọi là thông khí bảo vệ phổi (lung-protective ventilation).
Hầu hết các nghiên cứu và đánh giá đều đề cập đến chiến lược “phổi mở” khi có mục tiêu FiO, định sẵn từ 25% đến 30% được sử dụng thay thế cho việc huy động phối tối ưu. Vẫn còn phải xem xét liệu các hoạt động huy động và mức PEEP cao hơn có thể tối ưu hóa CMV VT thấp hơn nữa hay không, cũng như liệu việc sử dụng HFV có thể làm giảm tỷ lệ mắc bệnh và tử vong hay không, nếu áp dụng cùng một chiến lược bảo vệ phổi cho cả hai nhóm. Tuy nhiên, có vẻ như việc huy động thể tích phổi dễ thực hiện hơn với HFV, ít nhất là về mặt tâm lý, vì ở đó dường như ít chống lại việc sử dụng P. cao hơn với aw HFOV hơn là tăng PEEP với CMV, một tư duy đáng tiếc được gọi là “sợ PEEP” (“PEEP-o-phobia”). (Để thảo luận sâu hơn về thông khí bảo vệ phổi, vui lòng xem Chương 21).
Các ứng dụng lâm sàng của thông khí tần số cao (HFV) trong các bệnh cụ thể
Hội chứng suy hô hấp
Hội chứng suy hô hấp (respiratory distress syndrome – RDS) tiếp tục là dạng suy hô hấp phổ biến nhất cần điều trị bằng thở máy ở trẻ sơ sinh. Do RDS được đặc trưng bởi hằng số thời gian rất ngắn, nên nó phù hợp tối ưu để hưởng lợi từ HFV. Điều trị RDS cấp tính dựa trên các nguyên tắc về huy động thể tích phổi và tránh chấn thương thể tích, không phụ thuộc thiết bị nào được sử dụng. Mặc dù không thể hiện rõ sự vượt trội so với thở máy thông thường (conventional ventilation – CV) hiện đại, song cả HFJV lẫn HFOV vẫn được sử dụng như một liệu pháp đầu tiên tại một số đơn vị chăm sóc đặc biệt dành cho trẻ sơ sinh (NICU), đặc biệt là ở trẻ sơ sinh nhẹ cần. Nhiều NICU khác sử dụng HFV ở một số trẻ sơ sinh được coi là có nguy cơ biến chứng đặc biệt cao, những trẻ yêu cầu áp lực bơm phồng cao, hoặc những trẻ đã phát triển các biến chứng của thở máy, chẳng hạn như rò rỉ khí.
Chiến lược thông khí dao động tần số cao (HFOV) trong hội chứng suy hô hấp (RDS)
Bất kể được sử dụng như liệu pháp đầu tiên hay trong chế độ cứu hộ sớm, thì mục tiêu vẫn là tối ưu hóa thể tích phổi, cải thiện sự phù hợp thông khí/ tưới máu và giảm tiếp xúc với oxy. Khái niệm phổi mở là chìa khóa để bảo tón kiến trúc phổi, cũng như bảo tồn chất hoạt động bề mặt nội sinh và ngoại sinh. Chụp cắt lớp trở kháng điện (electrical impedance tomography – EIT), kỹ thuật đo lường sự khác biệt về trở kháng điện từ những thay đổi về độ dẫn điện của mô phổi, có thể trở thành một phương pháp hỗ trợ lâm sàng hữu ích, giúp đánh giá sự thay đổi thể tích phổi trong quá trình thở máy, nhưng vẫn là một công cụ nghiên cứu tại thời điểm này. Do đó, SpO, (kết hợp với FiO,) và chụp X-quang phổi được sử dụng phổ biến nhất thay thế cho việc đánh giá thể tích phổi. Cải thiện độ giãn nở của phổi cũng có thể được sử dụng để phát hiện sự huy động phối tối ưu, và điều này dễ dàng nhận ra nhất bằng tình trạng giảm biên độ áp lực tần số cao khi sử dụng HFOV + VG.
Áp lực đường thở được đo trong bộ dây máy thờ dao động, chứ không phải trong đường thở gần. Với thời gian hít vào 33% (tỷ lệ l:E là 1-2), một lượng khi bằng nhau phải đi qua ống nội khí quản trong thời gian ngắn hơn một nửa suốt giai đoạn hít vào so với khi thở ra; do đó, một độ chênh lệch áp lực cao hơn sẽ cần thiết trong thì hít vào hơn là thở ra. Điều này tạo ra sự chênh lệch áp lực giữa áp lực bộ dây và áp lực khí quản: Độ lớn của sự chênh lệch áp lực tăng phi tuyến với biên độ dao động, nhưng nằm trong khoảng 2 đến 3 cm H,O ở áp lực dao động thường quy. Do đó, vì đặc điểm lưu lượng của tỷ lệ I:E là 1.2, nên P của HFOV cài đặt cao hơn 2 đến 3 cm H O so với cài đặt trên máy thở aw thông thường sẽ cung cấp một áp lực khí quản (P ) gần bằng với áp lực được cung cấp trên CV. Độ chênh lệch này không tồn tại khi tỷ lệ 1:1 được sử dụng. như phổ biến với một số thiết bị. Về lý thuyết, thời gian thở ra dài hơn của tỷ lệ I:E ở mức 1:2 có nghĩa là áp lực trong quá trình thở ra chủ động ít âm hơn khi sử dụng tỷ lệ 1:1, khiến khả năng xẹp đường thở ít xảy ra hơn. Lưu lượng hút vào sắc nét hơn có thể thúc đẩy thông khí hiệu quả hơn (vì nó xuyên thấu hơn), nhưng điều này có nguy cơ làm tăng stress do cắt trên đường thở.
Có thể tối ưu hóa thể tích phổi bằng cách bơm phong phổi vẽ thể tích gần tối đa, với MAP gia tăng từng bước. Phổi được coi là bơm phóng đầy đủ khi FiO, có thể được cai ở mức dưới 30%. Sau đó, nó xẹp đến thể tích đóng, được biểu hiện bằng sự suy giảm SpO. Phổi được bơm phóng lại đến điểm ngay trên thể tích đóng. Kỹ thuật này cho phép thông khí di chuyển từ nhánh hít vào của đường cong P-V đến nhánh thở ra, giúp thông khí và oxygen hóa hiệu quả ở áp lực thấp hơn (xem thêm Chương 21). Sự phân bố surfactant được cải thiện khi nó được đưa vào phổi được sục khi đầy đủ, và những lợi ích của nó còn tăng cao hơn nữa khi huy động thể tích phổi sau đó. Trong RDS không biến chứng, việc huy động tích cực ở phổi hiếm khi cần thiết với các chế phẩm surfactant hiện có, nhưng nhu cầu oxy cao liên tục sẽ kích hoạt nỗ lực tối ưu hóa bơm phóng phổi. Tuy nhiên, một số trẻ sơ sinh bị viêm phổi sơ sinh hoặc mắc các bệnh lý khác có thể cản trở việc huy động thành công. Theo nguyên tắc chung, nếu hai lần tăng MAP liên tiếp không giúp cải thiện oxygen hóa, thì phối có thể không huy động được.
Ngoài ra, điều cần thiết là phải xác minh rằng: Nguyên nhân gây giảm oxy máu là do vi xẹp phổi lan tỏa, chứ không phải do tăng áp động mạch phổi ở trẻ sơ sinh (pulmonary hypertension of the newborn – PPHN) hay tràn khí màng phổi. Những nỗ lực thận trọng trong việc cai MAP nên được thực hiện ít nhất hàng ngày, miễn là nhu cầu oxy vẫn còn thấp. Nếu giảm MAP dẫn đến tăng nhu cầu oxy, thì MAP cần tăng nhanh cao hơn giá trị trước đó để tái huy động phổi, sau đó được trả về giá trị đủ để duy trì oxygen hóa trước đó. Tingay và cộng sự đã chứng minh rằng: Nhiều trẻ bị RDS nhận HFOV có thể hưởng lợi từ việc định kỳ đánh giá lại MAP tối ưu, thay đổi theo thời gian (Hình 24.15). Nên tránh hút đàm định kỳ trong tuần đầu hoặc hai tuần đầu tiên ở trẻ bị RDS, vì dịch tiết hiếm khi là vấn đề và bất kỳ sự ngắt kết nối/hút đàm nào cũng sẽ dẫn đến việc mất huy động (derecruitment). Một số chuyên gia ủng hộ thủ thuật bơm phồng duy trì (sustained inflation – SI) (với tình trạng phổi có MAP cao trong 15–20 giây) để huy động phổi sau bất kỳ sự ngắt kết nối nào, hoặc khi FiO, tăng, nhằm thiết lập lại thể tích phổi cuối kỳ thở ra đầy đủ; tuy nhiên, phương pháp huy động thể tích phổi từ từ như đã mô tả trước đó có thể là một cách tiếp cận an toàn hơn. Nếu tình trạng oxygen hóa không cải thiện hoặc xấu đi, có thể cần chụp X-quang phổi để đánh giá các nguyên nhân khác có khả năng gây tăng nhu cầu oxy.
Tránh phải ngắt kết nối cho trẻ sơ sinh khi thay đổi giữa thông khí thông thường và HFOV là một trong những ưu điểm của các thiết bị HFOV hiện đại có khả năng kết hợp cả HFOV lẫn CV mà theo bài viết này, chỉ có sẵn bên ngoài Hoa Kỳ.
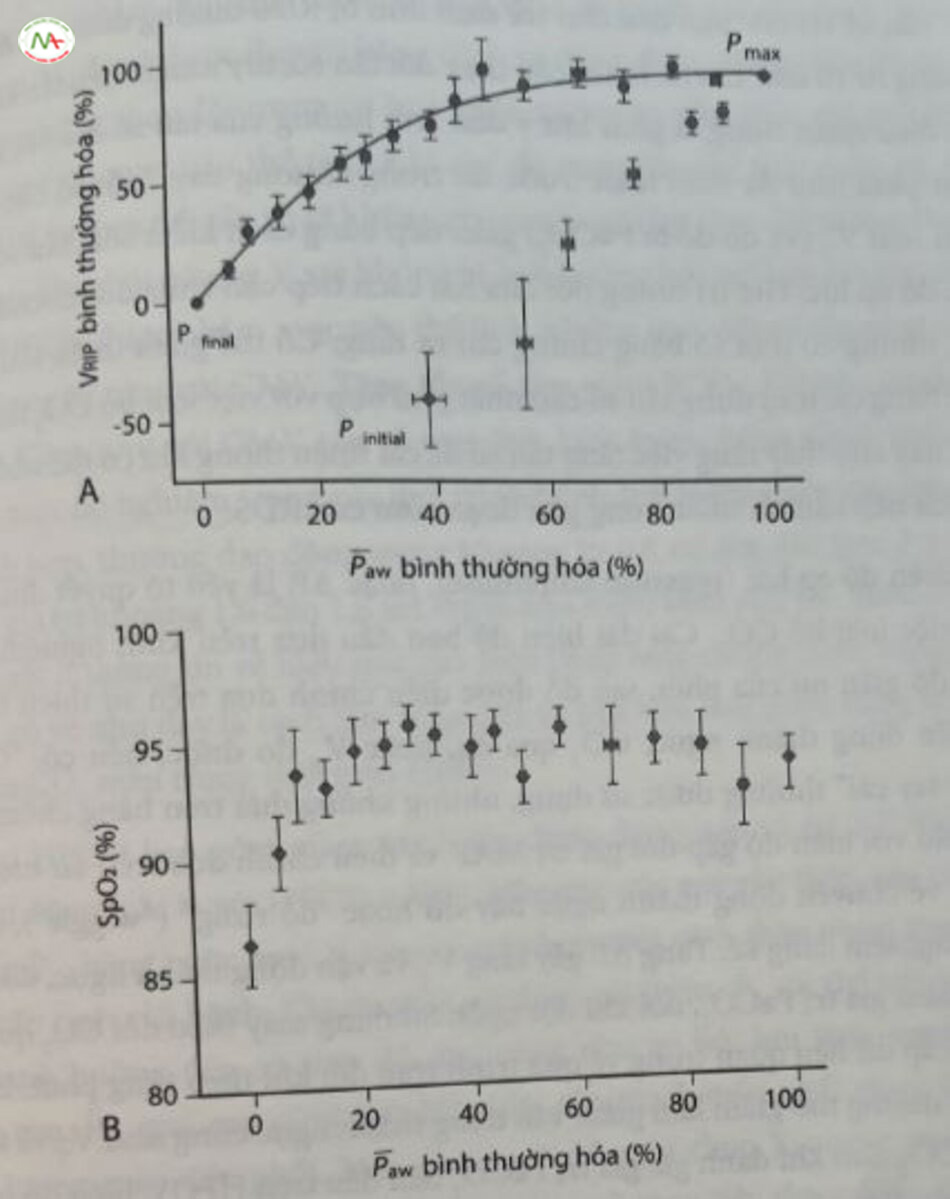
Tần số HFOV ban đầu cho trẻ sinh non bị RDS thường được cài đặt trong khoảng từ 10 đến 15 Hz. Ít khi cần thay đổi tần số; tuy nhiên, nếu tần số bị thay đối, điều quan trọng là phải lưu ý đến ảnh hưởng của tần số đối với Vụ được phân phối như đã thảo luận trước đó trong chương này. Một số bác sĩ thích kiểm soát V. (và do đó là PaCO2 ) gián tiếp bằng cách kiểm soát tần số, hơn là biên độ áp lực. Giá trị tương đối của hai cách tiếp cận chưa được so sánh trực tiếp, nhưng có một số bằng chứng chỉ ra rằng: Có thể giảm thiểu tổn thương phổi bằng cách sử dụng tần số cao nhất phù hợp với việc loại bỏ CO, thích hợp; điều này cho thấy rằng việc tăng tần số để cải thiện thông khí có thể không phải là cách tiếp cận tốt nhất trong giai đoạn sớm của RDS.
Biên độ áp lực (pressure amplitude), hoặc AP, là yếu tố quyết định chính của việc loại bỏ CO2. Cài đặt biên độ ban đầu dựa trên kinh nghiệm và ước tính độ giãn nở của phổi, sau đó được điều chỉnh dựa trên sự thích hợp của chuyển động thành ngực, CO2 qua da, hoặc V, đo được, nếu có. “Quy tắc ngón tay cái” thường được sử dụng, nhưng không dựa trên bằng chứng, đó là bắt đầu với biên độ gấp đôi giá trị MAP và điều chỉnh dựa trên ấn tượng chủ quan về chuyển động thành ngực đầy đủ hoặc “độ rung” (“wiggle”), đòi hỏi kinh nghiệm đáng kể. Tăng AP gây tăng Vụ và vận động thành ngực, đồng thời T làm giảm giá trị PaCO2 đôi khi đột ngột. Sử dụng máy theo dõi CO2 qua da sẽ cung cấp dữ liệu quan trọng về quá trình trao đổi khí theo từng phút. Biên độ áp lực đường thở giảm làm giảm vận động thành ngực cũng như V, và tăng trị số PaCO. Sau khi đánh giá giá trị PaCO, ban đầu trên HFOV, biên độ sẽ được điều chỉnh lên hoặc xuống khi cần thiết để tạo ra các mức PaCO, mong muốn. Nếu không có máy theo dõi qua da, cần đánh giá thường xuyên các giá trị PaCO2 cho đến khi bệnh nhân ổn định trong phạm vi mục tiêu. Trong trường hợp không có khả năng theo dõi Vụ, cần tiếp tục duy trì cảnh giác vì những thay đổi về độ giãn nở của phổi có thể xảy ra khá nhanh, dẫn đến sự thay đổi lớn của PaCO2 do mối quan hệ hình học của VT và loại bỏ CO2
Một số thiết bị HFOV hiện đại có thể theo dõi VT và hiển thị giá trị được tính toán để loại bỏ CO2 gọi là DCO2. Theo dõi DCO2 cho phép bác sĩ làm sàng phát hiện nhanh các thay đổi trong thông khí và phản ứng, tương tự như những tính năng mà theo dõi CO2 qua da cho phép. Hấp dẫn hơn nữa là một số thiết bị này còn có khả năng duy trì VT mục tiêu bằng chế độ mục tiêu thể tích, tương tự như nhằm mục tiêu theo thể tích với CMV. Sau khi xác định được Vu thích hợp, VT đó sẽ được duy trì bằng cách tự động điều chỉnh biên độ áp lực, bất chấp những thay đổi trong cơ học phổi, tương tự như điều chỉnh PIP với CMV ở chế độ mục tiêu thể tích. Khi chế độ mục tiêu thể tích được sử dụng với HFOV, sự thay đổi tần số sẽ không còn tạo ra những thay đổi thông thường của thông khí phút nữa, vì V, sẽ không bị ảnh hưởng bởi sự thay đổi tần số. Do đó, với HFOV được nhằm mục tiêu thể tích, những thay đổi về tần số sẽ có tác động tương tự như với CMV: Tăng tần số làm giảm PCO2. Dữ liệu có sẵn chỉ ra rằng: Cũng như với CMV, tần số máy thở, kích thước bệnh nhân, tuổi, tính chất và mức độ nghiêm trọng của quá trình bệnh ảnh hưởng đến việc lựa chọn Vụ thích hợp, thường dao động trong khoảng từ 0,8 mL/kg đến hơn 2 mL/kg, với các giá trị khoảng 1,6 đến 1,8 mL/kg là một điểm khởi đầu tốt. Theo bài viết này, có rất ít thông tin về hiệu quả của biện pháp tăng cường quan trọng trên, nhưng có vẻ như đây là cách làm hiệu quả và hứa hẹn làm giảm đáng kể nguy cơ giảm CO, máu trong thời gian HFOV.
Cai HFOV bao gồm giảm MAP khi được dung nạp và cai AP thủ công hoặc tự động (tức là với HFOV + VG). Nếu nhu cầu oxy vẫn thấp, cần cố gắng hạ thấp P. hàng ngày hoặc thường xuyên hơn một cách thận trọng trong giai đoạn cấp tính của bệnh. Khi độ giãn nở được cải thiện, P. có thể trở nên quá mức, ảnh hưởng đến sự trao đổi khí cũng như sự hồi lưu tĩnh mạch/cung lượng tim. Paw quá cao cũng làm tăng sức cản mạch máu phổi và có thể làm giảm lượng máu đến phổi. Một số tác giả để nghị chụp X-quang phổi hàng ngày để theo dõi thể tích phổi, với độ giãn nở mục tiêu được biểu thị bằng vòm hoành ngang mức xương sườn 8% đến 9%. Hình ảnh của trường phổi, kích thước tim và hình dạng của cơ hoành có lẽ là những chỉ số quan trọng hơn về bơm phóng phổi. Nếu sử dụng HFOV nhằm mục tiêu thể tích, biên độ áp lực sẽ tự động được cai để đáp ứng với việc cải thiện độ giãn nở của phổi. Tuy nhiên, Paw cần được cai thủ công khi cần thiết. Các bằng chứng hiện có cho thấy rằng: Lợi ích của HFOV có thể bị phủ nhận do sớm trở lại CV, và do đó, khuyến cáo nên tiếp tục HFOV cho đến khi rút nội khí quản ở hầu hết trẻ sơ sinh. Thông thường, có thể rút nội khí quản trực tiếp để hỗ trợ không xâm lần, ngoại trừ ở những trẻ sinh non nhất không bao giờ đạt đến mức hỗ trợ rút được, hoặc rút nội khí quản thất bại và tiếp tục phát triển bệnh phổi mãn tính khi sinh non. Không có bằng chứng cho thấy HFOV mang lại lợi thế hơn CV khi dùng cho trẻ có BPD đang tiến triển, và việc chuyển sang CV thưởng tốt hơn sau 2 đến 3 tuần thở máy nếu rút nội khí quản không khả thi hoặc thất bại.
Chiến lược thông khí phản lực tần số cao (HFJV) trong hội chứng suy hô hấp (RDS)
Mặc dù được hiểu rộng rãi hơn với tư cách là một khía cạnh cố hữu của HFOV song phương pháp tiếp cận phổi mở tương tự có thể và nên được sử dụng với HFJV khi điều trị RDS, hoặc bất kỳ tình trạng nào khác có thể xảy ra xẹp phổi. MAP (chúng tôi dùng thuật ngữ này ở đây vì đó là giá trị của máy thở Life Pulse) được tăng lên bằng cách tăng PEEP (được cung cấp bởi máy thở thông thường song song), sử dụng cùng một cách tiếp cận cơ bản là tăng từng bước PEEP cho đến khi đạt được phổi mở, bằng chứng là khả năng giảm FiO2 xuống dưới 30%. Một nghiên cứu trên cừu non cho thấy, khi áp dụng kỹ thuật này giúp giảm yêu cầu về áp lực cuối cùng, cải thiện độ giãn nở và giảm các dấu ấn viêm. Khi sử dụng HFJV trong bệnh phổi dễ bị xẹp phổi, bác sĩ lâm sàng cần cảm thấy thoải mái với việc áp dụng mức PEEP về cơ bản cao hơn mức bình thường được dùng với CMV. Lý do là thời gian hít vào cực ngắn, dẫn đến tỷ lệ 1:E ở khoảng 1:6, với tần số HFJV thông thường là 420 mỗi phút. Do đó, vi phần lớn chu kỳ thở máy được sử dụng ở mức PEEP, nên MAP chỉ cao hơn PEEP một chút, vì vậy tác động lớn đến MAP không tương xứng. Như với HFOV, một khi phổi được huy động đầy đủ, MAP (tức PEEP) phải được giảm xuống một cách thận trọng để tránh phổi bị giãn nở quá mức. Như với tất cả các máy thở, quá trình oxygen hóa chủ yếu được xác định bởi MAP Không giống như máy tạo dao động pít-tông truyền thống, máy thở phản lực Bunnell mang đến cơ hội tạo ra các bơm phóng “nhịp thở sâu” nền khi sử dụng song song máy thở thông thường, Tần số từ 2 đến 5 bơm phóng mỗi phút có thể được dùng để tạo điều kiện cho huy động phổi, nếu có các vùng xẹp phổi. Nếu PIP của nhịp thở sâu được cài đặt thấp hơn một chút so với PIP phản lực, thì máy thở phản lực sẽ tiếp tục chuyển chu kỳ trong khi thở ra. Khi PIP của nhịp thở sâu gần bằng hoặc cao hơn PIP phản lực, máy thở sẽ tạm dừng và lại tiếp tục khi hoàn tất quá trình thở sâu. Không có dữ liệu so sánh nào giúp đưa ra lựa chọn tốt nhất ở đây, nhưng trong các RCT đã xuất bản, chiến lược trước đã được áp dụng. Các nhịp thở sâu nên được thực hiện tại PIP sẽ không góp phần gây ra chấn thương thể tích hoặc chấn thương áp lực, cũng như không được. sử dụng với tần số lớn hơn 5 lần thở sâu mỗi phút như là một phương tiện làm tăng MAP Tranh cãi cũng tồn tại liên quan đến sự phù hợp của việc tiếp tục sử dụng tốc độ thở sâu thấp, thường khoảng 2 lần mỗi phút, nhằm duy trì thể tích phối tối ưu ở mức MAP thấp nhất có thể, hoặc ngừng thở sâu khi quá trình huy đồng phối đã hoàn thành, như nhà sản xuất khuyến cáo. Một tác giả (MK) ủng hộ việc tiếp tục thở sâu, như đã được thực hiện trong các thử nghiệm lâm sàng vì những lý do sau: Bởi vì có sự khác biệt phụ thuộc vào trọng lực của áp lực đóng, nên không thể giữ cho toàn bộ phổi bơm phồng ở mức tối ưu. Một áp lực cũng đủ để duy trì sự sục khí đầy đủ của các vùng phổi phụ thuộc chắc chắn sẽ làm căng phồng quá mức phần đình. Do đó, một áp lực căng trung gian kèm theo những nhịp thở sâu không thường xuyên có thể cho phép sục khí phối tối ưu hơn với MAP thấp hơn và ít suy giảm huyết động hơn. Một tác giả khác (SEC) chỉ sử dụng nhịp thở sâu nếu vùng xẹp phổi xuất hiện cùng với vùng quá cảng trên phim X-quang phổi, với lý luận rằng: Ở bệnh phổi đóng nhất, MAP tối ưu (với PEEP) sẽ cho phép sục khi phổi tối ưu. Tuy nhiên, không có nghiên cứu nào được thực hiện để giải quyết tranh cãi này.
Trong lịch sử, HFJV chủ yếu được dùng để điều trị rò rỉ khí, thay vì điều trị phối dễ bị xẹp phổi, do đó thường được áp dụng ở MAP thấp hơn CMV. Có thể dự đoán rằng, chiến lược này dẫn đến sự bất tương hợp thông khi/tưới máu nhiều hơn và nhu cầu oxy cao hơn. Do đó, HFJV có tiếng là không tốt bằng HFOV về oxygen hóa. Vấn đề quan trọng cần hiểu rõ ở đây là: Tiếng xấu này chỉ đơn giản là một chức năng của chiến lược áp lực thấp đã được sử dụng, oxygen hóa bằng HFJV có thể so sánh với HFOV (và thậm chí có thể tốt hơn trong một số trường hợp) khi áp dụng một MAP tương tự. Tỷ lệ thở sâu nên không nên tăng thêm nếu quá trình oxygen hóa vẫn còn là một vấn đề; tăng PEEP là cách thích hợp để đạt được sự huy động đầy đủ của phổi.
PaCO2 được kiểm soát chủ yếu nhờ điều chỉnh biên độ áp lực, bằng PIP trừ PEEP. Do thể tích khí lưu thông với HFJV hiện không có sẵn trên lâm sàng: do đó, đánh giá chuyển động thành ngực và theo dõi CO2 qua da được dùng để theo dõi sự đầy đủ của thông khí. Do tính chất độc nhất của lưu lượng khi trong đường thở lớn, nên vị trí đặt ống nội khí quản thích hợp đóng vai trò rất quan trọng. Có thể đạt được thông khí tối ưu khi luồng khí phản lực đi xuống trung tâm của đường thở mà không bị cản trở. Điều này xảy ra khi đấu ở tư thế trung gian và cổ hơi ngửa ra, với ống nội khí quản cao hơn carina ít nhất 1 cm. Nếu ống quá gần carina, luồng phản lực sẽ chạm vào carina và phân tán một phần hoặc ưu tiên truyền xuống phế quản gốc này hoặc phế quản gốc khác, dẫn đến thông khí không đồng đều. Việc quay đầu mạnh sang một bên làm cho ống nội khí quản đi vào khí quản gốc, khiến luồng phản lực đập vào thành khí quản và phân tán, dẫn đến tình trạng lâm sàng xấu đi và có thể góp phần gây tổn thương niêm mạc. Sự thay đổi cấp tỉnh của PaCO2 hầu như luôn liên quan đến vị trí không đúng của ống nội khí quản hoặc chất tiết trong đường thở, do đó phải được nhận biết và điều chỉnh kịp thời. Vì biên độ áp lực không được cài đặt trực tiếp, nên vấn đề quan trọng cần ghi nhớ là phải điều chỉnh PIP khi cần thiết để duy trì AP mong muốn khi thay đổi PEEP. Tuy nhiên, vì những thay đổi của MAP có thể dẫn đến những thay đổi về độ giãn nở của phổi, nên không phải lúc nào cũng có thể dự đoán được nhu cầu điều chỉnh PIP. Do đó, theo dõi PaCO2 qua da được khuyên dùng. HFJV thường được áp dụng trong tình trạng tăng CO2 máu và việc sử dụng phương pháp này thường làm giảm PaCO2 đáng kể, dẫn đến hạ PIP tương đối nhanh, lý tưởng nhất là dựa trên đánh giá trực quan về chuyển động của thành ngực và theo dõi CO2 qua da. Tình trạng sụt giảm lớn như vậy của PIP, khi thích hợp, có thể dẫn đến sự sụt giảm không chủ ý của MAP, nếu không được bù bằng sự gia tăng PEEP. Điều nguy hiểm là sau một thời gian nhiễm kiềm tương đối đòi hỏi phải cai nhanh PIP, sự mất huy động của phổi có thể dẫn đến xẹp phổi, giảm độ giãn nở của phổi và tăng CO2 máu sau đó, làm tăng nguy cơ IVH. Không hiểu được sự phụ thuộc lẫn nhau của các thay đổi PIP trên MAP và các thay đổi PEEP về biên độ áp lực là một vấn để phổ biến đối với các bác sĩ lâm sàng quen với HFOV, trong đó biên độ và MAP được thiết lập độc lập.
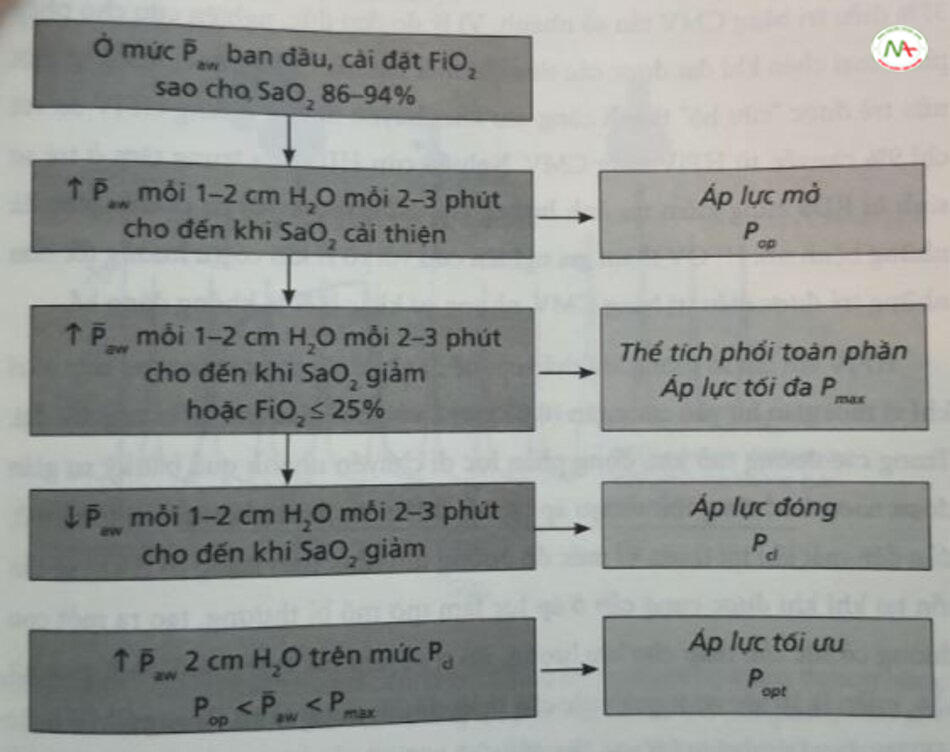
Tùy thuộc vào sở thích của bác sĩ lâm sàng và tình trạng sẵn có của thiết bị, bệnh nhân có thể tiếp tục điều trị HFJV đến khi đạt được các cài đặt đủ thấp, cho phép rút nội khi quản trực tiếp chuyển sang CPAP hoặc một hình thức thông khí không xâm lấn khác, hoặc có thể chuyển sang CMV khi áp lực thấp hơn hỗ trợ đầy đủ. Lợi ích của HFOV dường như bị phủ nhận bởi việc quay trở lại sớm với CMV và điều tương tự cũng có thể ứng với HFJV. Tuy nhiên, sau 2 đến 4 tuần, nếu trẻ không thể rút nội khí quản để hỗ trợ không xâm lấn, việc chuyển sang CMV có thể thích hợp, vì không có bằng chứng rõ ràng cho thấy HFJV vượt trội hơn CMV trong bệnh phổi mãn tính. Nếu HFJV tiếp tục kéo dài hơn 7 đến 10 ngày, hoặc nếu có dấu hiệu rò rỉ khí hay căng quá mức, nên hạ dần tần số máy thở xuống để có đủ thời gian thở ra, nhằm tránh tình trạng bẫy khí có thể phát triển do sức cản của đường thở bắt đầu tăng lên. Sơ đồ chung về phương pháp tối ưu hóa thể tích phổi áp dụng cho tất cả các phương thức thông khí được trình bày trong Hình 24.16.
Hội chứng rò rỉ khí
Sự hiện diện của rò rỉ khí (air leak) có lẽ là chỉ định phổ biến nhất cho HFV ngày nay và là cách ứng dụng lâm sàng ban đầu của HFJV. Mặc dù tất cả các dạng HFV đều được sử dụng ở bệnh nhân bị rò rỉ khí, song bằng chứng rõ ràng nhất là đối với HFJV. Có một số RCT đánh giá việc xử trí các hội chứng rỏ rỉ khí với HFV so với CMV, và những nghiên cứu từng được tiến hành hiện đã khá cũ. Keszler và cộng sự đã so sánh CMV nhanh và HFJV ở 144 trẻ bị PIE nặng. Khoảng 61% bệnh nhi điều trị bằng HFJV đã được cải thiện, so với chi 37% điều trị bằng CMV tần số nhanh. Vì lý do đạo đức, nghiên cứu cho phép phân loại chéo khi đạt được các tiêu chí thất bại xác định trước. Khoảng một nửa trẻ được “cứu hộ” thành công sau khi chuyển từ CMV sang HFJV so với chỉ 9% chuyển từ HFJV sang CMV. Nghiên cứu HIFO đa trung tâm ở trẻ sơ sinh bị RDS cũng kiểm tra ảnh hưởng của HFOV đối với rò rỉ khí. Mặc dù những bệnh nhi HFOV tham gia nghiên cứu với rỏ rỉ khi có xu hướng tốt hơn những trẻ được điều trị bằng CMV, nhưng sự khác biệt là không đáng kể.
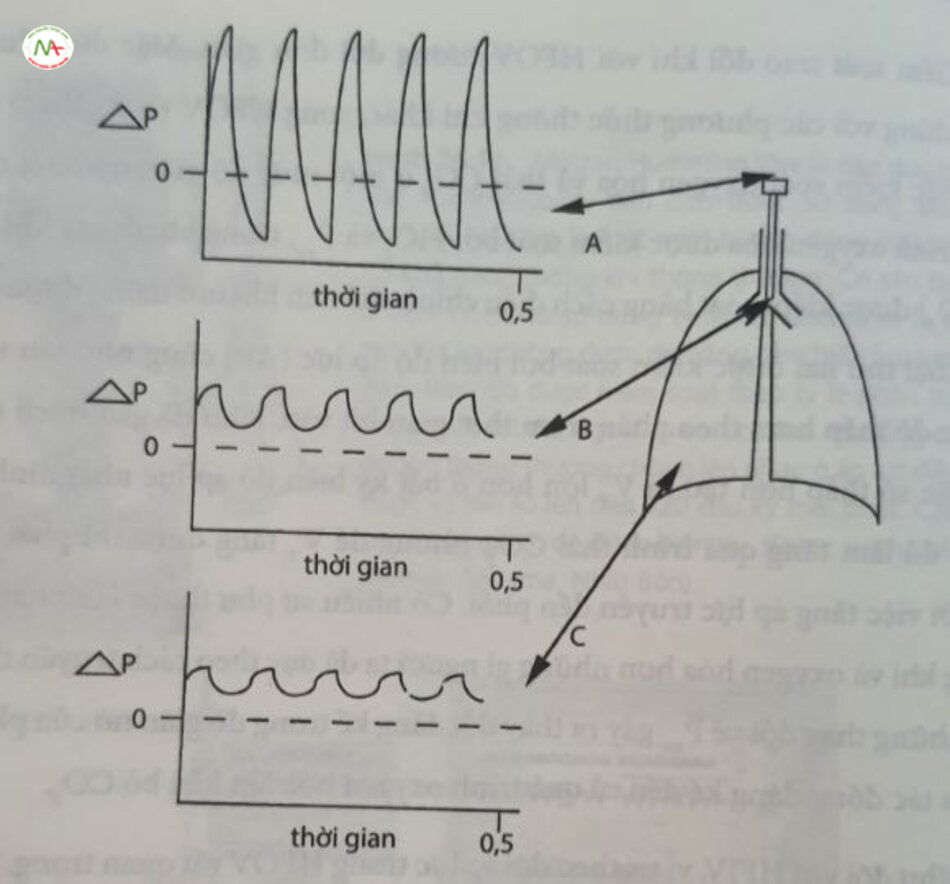
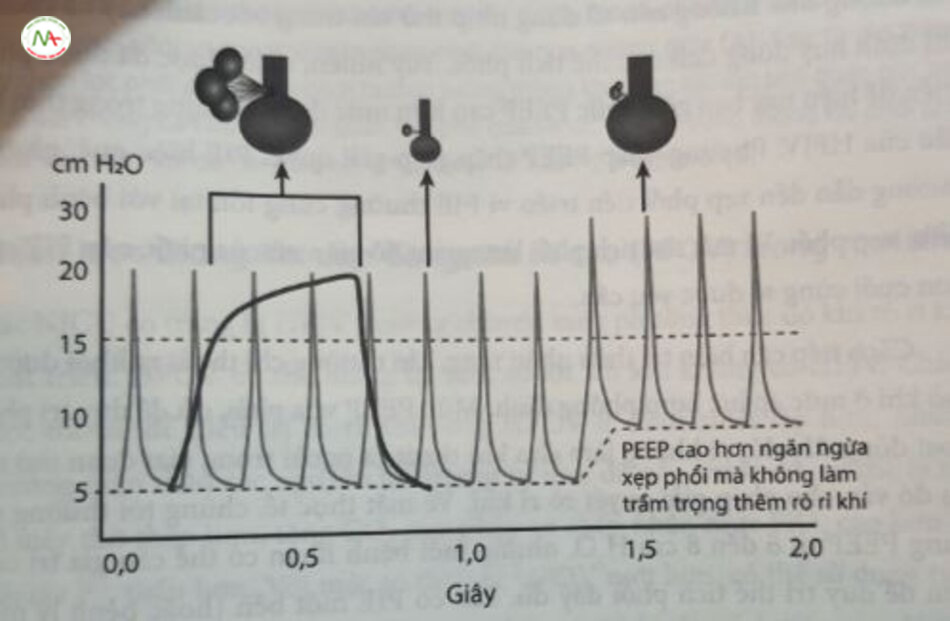
HFJV với tần số thông khí thấp có thể đặc biệt tốt cho các trường hợp rò rỉ khí vì thời gian hít vào cực ngắn (0,02 giây), với thời gian thở ra tương đối dài. Trong các đường thở lớn, dòng phản lực di chuyển nhanh qua bất kỳ sự giản đoạn nào của đường thở và tạo áp lực tối thiểu lên thành bên của đường thở, dẫn đến mất khí tối thiểu. Ở mức độ đường thở nhỏ, tình trạng rò rỉ khí sẽ vẫn tồn tại khi khi được cung cấp ở áp lực làm mở mô bị thương, tạo ra một con đường có sức cản thấp cho lưu lượng. Rò rỉ sẽ tiếp tục trong suốt thời gian hát vào, miễn là áp lực vượt quá mức cần thiết để đặt nong lỗ rò. Trong CMV hoặc HFOV, do cả thời gian hít vào lẫn đặc tính của khí, nên rò rỉ có thể vẫn tồn tại; trong khi đó, trong HFJV, nó có thể nhanh chóng đóng lại (Hình 24.17).
Tỷ lệ xuất hiện thấp của rỏ phế quản-màng phổi và rò khí quản-thực quản ở trẻ sơ sinh loại trừ khả năng thực hiện các thử nghiệm lâm sàng ngẫu nhiên được cung cấp đầy đủ. Tuy nhiên, một số nghiên cứu đã chính thức đánh giá lượng khí rò rỉ qua các loại lỗ rò này bằng cách sử dụng HFJV so với CMV. Gonzalez và cộng sự cho thấy tình trạng giảm rò rỉ khí trong ống ngực khi sử dụng HFJV so với CMV ở trẻ có lỗ rò phế quản phổi. Goldberg và cộng sự. cùng với Donn và cộng sự, đã bảo cáo mối quan hệ tương tự trong việc xử tri trẻ bị rò khí quản-thực quản với HFJV. Một nghiên cứu trên động vật của Orlando và cộng sự ủng hộ thêm lợi ích tiềm năng của việc sử dụng HFJV để ổn định thông khí ở bệnh nhân có lỗ rò khí quản-thực quản hoặc phế quản- màng phổi. Mặc dù những nghiên cứu này không lớn và được thực hiện nhiều năm trước đây, nhưng những phát hiện của chúng đã ủng hộ việc sử dụng HFOV cho bệnh nhân bị rò rỉ khí, đặc biệt là dựa trên sinh lý bệnh của những tình trạng này và vật lý học của HFJV.
Chiến lược thông khí phản lực tần số cao (HFJV) trong hội chứng rò rỉ khí
Như đã thảo luận trước đó, nếu có thì nhìn chung, HFJV là phương pháp điều trị được lựa chọn cho tất cả các dạng rò rỉ khí. Chiến lược chung bao gồm PIP tối thiểu cần thiết để loại bỏ CO, có thể chấp nhận được (cần nhớ lại rằng, rỏ rỉ xảy ra trong thời gian bơm phóng) và tần số thở máy thấp hơn một chút (280–360 mỗi phút ở trẻ sinh non; 240–320 mỗi phút ở trẻ lớn), nhằm rút ngắn hơn nữa tỷ lệ l:E và đảm bảo đủ thời gian thở ra có thể cần thiết, vì không khí bị mắc kẹt trong các mô kẽ thường cản trở đường thở nhỏ, làm tăng sức cản của đường thở. Không nên sử dụng nhịp thở sâu trong bối cảnh này và chóng chỉ định huy động tích cực thể tích phổi. Tuy nhiên, chiến lược đã được phát triển để hiện nay bao gồm mức PEEP cao hơn mức được sử dụng trong thời kỳ đầu của HFJV. Phương pháp PEEP thấp giúp giải quyết PIE hiệu quả, nhưng thường dẫn đến xẹp phổi tiến triển vì PIE thường cùng tồn tại với bệnh phổi dễ bị xẹp phổi. Vì mất thể tích phổi làm giảm độ giãn nở của phổi, nên PIP cao hơn cuối cùng sẽ được yêu cầu.
Cách tiếp cận hiện tại thừa nhận rằng, khí thường chỉ thoát ra khỏi đường thở khi ở mức áp lực bơm phồng đỉnh. Mức PEEP vừa phải, đủ để duy trì phối hoạt động đầy đủ, sẽ không làm cho khí thoát ra ngoài trong giai đoạn thở ra, do đó vẫn cho phép giải quyết rò rỉ khí. Về mặt thực tế, chúng tôi thường sử dụng PEEP từ 6 đến 8 cm H,O, nhưng mỗi bệnh nhân có thể cần giá trị cao hơn để duy trì thể tích phổi đầy đủ. Khi có PIE một bên (hoặc bệnh lý một bên khác), HFJV đem lại một lợi thế duy nhất vì có thể hướng luồng phản lực có chọn lọc vào phổi không bị ảnh hưởng, cho phép phổi bị thương phục hồi, thường là đáng kể (Hình 24.18). Phương pháp “đặt nội khí quản chọn lọc ảo” (“virtual selective bronchus intubation”) này tận dụng các đặc tính lưu lượng riêng biệt của máy thở phản lực, được thực hiện bằng cách đưa ống nội khí quản vào trong vòng 0,5 cm so với carina và quay đầu sang bên đối diện, làm cho ống này nghiêng về phía phổi mà chúng ta muốn thông khí ưu tiên (tức là quay dáu sang trái để hướng luồng phản lực về phía phế quản gốc bên phải). Điều quan trọng là phải theo dõi để giải quyết vấn đề và trở lại thông khí cho cả hai phổi trước khi phổi kia bị xẹp phổi.
Chiến lược thông khí dao động tần số cao (HFOV) trong rò rỉ khí
Các NICU có trang bị HFJV thường chuyển sang phương thức đó khi rỏ rỉ khí phát triển. HFOV có thể mang lại một số lợi ích khi không có HFJV. Chiến lược tối ưu để điều trị rò rỉ khí bằng HFOV ít được thiết lập hơn, nhưng thường tuân theo các nguyên tắc tương tự như đã nêu trước đó, cụ thể là tần số máy thở thấp hơn, tăng CO, cho phép và chấp nhận mức FiO, cao hơn để đổi lấy P thấp hơn. Với một số thiết bị HFOV mới hơn, có thể sử dụng tỷ lệ aw I:E ở mức 1:3 để bắt chước HFJV; tuy nhiên, lợi ích của cách tiếp cận đó vẫn chưa được chứng minh, do thời gian hít vào ngắn hơn đòi hỏi áp lực dao động cao hơn để đạt được thông khí thích hợp.
Thiểu sản phổi và thoát vị cơ hoành bẩm sinh
Khi phối giảm sản, số lượng đơn vị trao đổi khí giảm, do đó có thể hợp lý khi cho rằng thông khí ở tần số nhanh, sử dụng V, rất thấp sẽ ít gây tổn thương hơn so với thông khí sử dụng V, bình thường vốn có khả năng dẫn đến chấn thương thể tích. Do tính đa dạng và mức độ hiếm tương đối của các tình trạng liên 1 đến thiếu sản phối, nên rất khó để thiết kế hoặc thực hiện các nghiên quan cứu có đối chứng, trong khi các hướng dẫn dựa trên bằng chứng rõ ràng lại không có sẵn. Tuy nhiên, trẻ sơ sinh với các dạng thiểu sản phổi khác nhau có thể nhận được lợi ích ít nhất là ngắn hạn từ HFV.
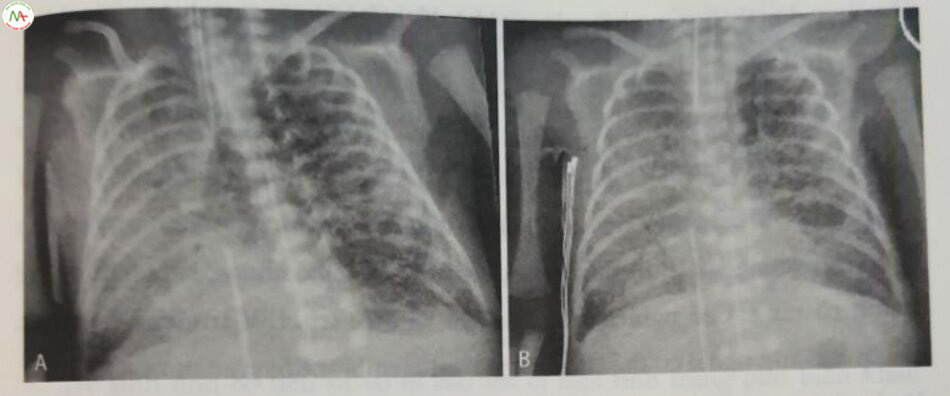
Cả HFOV lẫn HFJV đều có thể hiệu quả trong trường hợp thoát vị hoành bẩm sinh (congenital diaphragmatic hernia – CDH), nhưng bằng chứng lại không rõ ràng. Các nghiên cứu ban đầu về điều trị HFV trước khi oxygen hóa qua màng ngoài cơ thể (extracorporeal membrane oxygenation – ECMO) đã cho kết quả khác nhau. Mặc dù việc sử dụng HFOV đang diễn ra rộng rãi trong nhóm dân số này và việc ứng dụng nó được dựa trên cơ sở hợp lý, song các nghiên cứu gần đây không ủng hộ rõ ràng việc sử dụng HFV trong CDH. Migliazza và cộng sự đã xem xét hồi cứu 111 trẻ bị CDH được điều trị bằng HFOV sớm để ổn định cả trước phẫu thuật lẫn chăm sóc hậu phẫu. Kết quả cho thấy tỷ lệ sống sót tổng thể là 69,4%, so với tỷ lệ sống sót được dự đoán là 69% dựa trên công thức của Nhóm nghiên cứu CDH. Một nghiên cứu đánh giá năm 2007 tóm tắt “các chiến lược thực hành bằng chứng tốt nhất” để xử trí CDH đã thảo luận về HFOV; trong đó, không tìm thấy cách tiếp cận nhất quán và không có bằng chứng rõ ràng ủng hộ việc áp dụng HFOV so với các cách tiếp cận thông thường để hỗ trợ hô hấp.
RCT duy nhất đánh giá lợi ích giả định của HFOV ở trẻ sơ sinh bị CDH (thử nghiệm VICI) đã bị thách thức bởi việc huy động chậm, đồng thời đã bị bỏ qua khi một phân tích tạm thời cho thấy không có dấu hiệu lợi ích của HFOV như được áp dụng trong thử nghiệm đó. Tổng cộng có 41 bệnh nhân (45%) chọn ngẫu nhiên vào nhóm CMV bị tử vong hoặc phát triển BPD so với 43 bệnh nhân (54%) trong nhóm dao động tần số cao. Bệnh nhân được thở máy ban đầu bằng CMV được cho thở máy trong ít ngày hơn (P = 0,03); hỗ trợ ECMO ít thường xuyên hơn (P = 0,007), iNO (P = 0,045) hoặc sildenafil (P = 0,004); có thời gian sử dụng thuốc vận mạch ngắn hơn (P = 0,02); và điều trị ít thất bại hơn (P=0,01) so với trẻ sơ sinh được thở máy ban đầu bằng dao động tần số cao.
Đáp ứng kém với HFOV trong nghiên cứu này có thể liên quan đến chiến lược tăng cường thể tích phổi tích cực được sử dụng trong nhánh HFOV trái ngược với chiến lược thông thường nhẹ nhàng thích hợp dùng PEEP thấp. Vì vậy, vấn đề quan trọng cần hiểu rõ là: Mặc dù HFOV được sử dụng trong nghiên cứu đó kém hơn so với CMV, nhưng cách tiếp cận HFOV nhẹ nhàng hơn dường như thành công hơn (xem thêm Chương 35 trong ấn bản gốc của cuốn sách này).
Trẻ sinh non có tiền sử vỡ ối kéo dài là một tình trạng phổ biến khác có biểu hiện thiểu sản phổi. Cả HFOV và HFJV đều đã được sử dụng trong trường hợp này (thường kết hợp với iNO) với phản ứng tốt theo giai đoạn, nhưng lại thiếu các thử nghiệm ngẫu nhiên.
HFJV có thể hiệu quả hơn khi được sử dụng với CDH.
Chiến lược thông khi dao động tần số cao (HFOV) trong thoát vị hoành bẩm sinh và các tình trạng thiểu sản phối khác
Do các phát hiện liên quan của thử nghiệm VICI, nên hầu hết bác sĩ lâm sàng đều bắt đầu thở máy với các chế độ thông thường nhưng có ngưỡng thấp để chuyển sang HFV, nếu PIP lớn hơn khoảng 25 cm H2O là cần thiết. Vì thiểu sản phổi thường liên quan đến tăng áp động mạch phổi và vì cả phổi giãn nở quá mức lẫn phổi không giãn nở đều làm tăng sức cản mạch máu phổi, nên điều | quan trọng là phải sử dụng Paw thấp nhất để đạt được mức bơm phồng phối phù hợp. Thể tích phổi tối ưu khó đánh giá bằng X-quang khi có thiểu sản phổi; cần lưu ý đến cả hình ảnh của trường phổi, kích thước tim và cơ hoành, bên cạnh đếm số lượng xương sườn. Việc điều chỉnh thử-và-sai đối với P. đối aw khi là cần thiết; tuy nhiên, trong mọi trường hợp, mục đích vẫn là để tránh P làm trầm trọng thêm tình trạng tăng áp động mạch phổi. Các khía cạnh khác của xử trí HFOV tương tự như trẻ bị RDS, ngoại trừ việc lưu ý nhiều hơn đến hậu quả huyết động của việc điều chỉnh máy thở và tăng CO, máu cho phép dễ dàng hơn.
Chiến lược thông khí phản lực tần số cao (HFJV) trong thoát vị hoành bẩm sinh và các tình trạng thiểu sản phối khác
Mặc dù dữ liệu được công bố không nhiều, nhưng HFJV có thể phù hợp hơn khi điều trị thiều sản phổi nhờ khả năng hỗ trợ trao đổi khí hiệu quả ở MAP thấp, giúp hạn chế nguy cơ giãn nở quá mức và làm trầm trọng thêm tình trạng tăng áp động mạch phổi. HFJV được sử dụng thành công trong quá trình vận chuyển không ổn định ở trẻ sơ sinh có CDH. Khả năng thông khí hiệu quả của HFJV với MAP thấp hơn ít để lại tác dụng phụ lên mạch máu phổi trong các nghiên cứu tiền lâm sàng và sau phẫu thuật tim ở trẻ sơ sinh, ngoài ra có thể giúp tránh giãn nở phổi quá mức, cũng như tránh tổn thương mạch máu phổi trong bệnh thiểu sản phổi. Không có sự so sánh trực tiếp nào giữa HFOV và HFJV, và việc lựa chọn phương thức thông khí chủ yếu được dựa trên sở thích cá nhân và quá trình đào tạo.
Suy hô hấp giảm oxy máu ở trẻ đủ tháng
Cả HFOV lẫn HFJV đều được sử dụng phổ biến, thường kết hợp với iNO, như một phương pháp điều trị suy hô hấp nặng thứ phát sau hít phân su và các nguyên nhân khác gây suy hô hấp giảm oxy máu. Kinsella và cộng sự đã báo cáo rằng, việc tăng hiệu quả của iNO nếu kết hợp với HFOV khi tăng áp động mạch phổi là thứ phát sau bệnh phổi nhu mô nặng, có thể là do cải thiện thông khí phổi.
Lợi ích của việc sử dụng kết hợp iNO và HFV dường như cũng mở rộng đến HFJV. Một nghiên cứu quan sát của Coates và cộng sự nhận thấy rằng, có ít trẻ sơ sinh bị PPHN cần ECMO hơn khi được điều trị bằng HFJV + iNO so với HFOV + iNO. Bằng chứng từ các thử nghiệm ngẫu nhiên về HFOV và HFJV so với CV gợi ý về lợi ích, chứ không đưa ra kết luận. Nội dung thảo luận chi tiết về xử trí PPHN ở trẻ sơ sinh non tháng và đủ tháng được trình bày ở Chương 34 trong ấn bản gốc của cuốn sách này.
Sơ đồ kiến thức và định hướng nghiên cứu
Như đã đề cập trong nhiều trường hợp trước đó ở chương này, cơ sở bằng chưng cho các hướng dẫn lâm sàng hiện vẫn chưa hoàn thiện với nhiều lỗ hồng kiến thức cần được giải đáp. Mặc dù được chấp thuận để sử dụng chung, song vai trò của HFV vẫn chưa được xác định ở nhiều khía cạnh. Nhiều thiết bị HFV khác nhau đang được sử dụng trên khắp thế giới. Có sự khác biệt quan trọng về khả năng của các máy thở khác nhau, cùng với đó là sự khác biệt quan trọng về động lực của lưu lượng khí giữa HFOV, HFFI và HFJV. Không có đủ các so sánh trực tiếp giữa những dạng HFV khác nhau. Các nội dung khái quát và khuyến cáo được phát triển cho một máy thở có thể hoặc không thể áp dụng cho những máy khác. Một số hạn chế về hiệu suất được áp đặt bởi thiết kế thiết bị, mặc dù trong điều kiện lâm sàng và cài đặt bình thường, những hạn chế này không phát huy tác dụng. Có lẽ quan trọng nhất là, kết quả của các nghiên cứu không chỉ tái hiện các đặc điểm của thiết bị và nhóm dân số được nghiên cứu, mà còn chịu ảnh hưởng rất nhiều bởi các chiến lược và kỹ năng mà chúng được sử dụng, khiến việc giải thích các thử nghiệm lâm sàng trở nên phức tạp.
Trong trường hợp không có kỹ thuật tốt để theo dõi thể tích phổi tại giường bệnh, người ta lo ngại rằng HFV có thể tạo ra quá trình quá căng phổi bằng cách âm thầm bẫy khí. Chúng ta biết rằng trong một số trường hợp, HFV có thể tạo ra thể tích và áp lực đường thở đoạn xa cao hơn ở áp lực đường thở gần thấp hơn. Thome và cộng sự cho thấy áp lực khí quản cao hơn áp lực bộ dây với tỷ lệ I:E là 1:1, nhưng thấp hơn khi tỷ lệ l:E ở mức 1:2 được sử dụng. Áp lực căng âm thầm như vậy thường được gọi là PEEP không chủ ý (xem Chương 2 trong ấn bản gốc của cuốn sách này). Bởi vì không thể đo được áp lực này một cách dễ dàng, nên mức độ mà nó tạo ra các vấn đề vẫn chưa được nắm rõ, nhưng có thể đã góp phần tạo ra một số kết quả đáng thất vọng trong các nghiên cứu HFOV sử dụng tỷ lệ l:E ở mức 1:1. Trong một số trường hợp, PEEP không chủ ý có thể gây khó khăn đáng kể cho việc thông khí. Vì HFJV phụ thuộc vào quá trình thở ra thụ động, nên tần số máy thở phải được hạ xuống, nhằm tránh PEEP không chủ ý trong tình trạng tăng sức cản đường thở. Ví dụ, trẻ sơ sinh cực nhỏ được đặt nội khi quản với ống nội khí quản 2,0 mm phải được thông khí với tần số 240–280 để có thời gian thở ra đầy đủ và cần thiết, do sức cản của ống cao. Luôn phải tính đến khả năng này khi tình trạng ứ CO, phát triển ở trẻ sau vài ngày đầu tiên của cuộc đời, và/hoặc tình trạng giãn nở quá mức được ghi nhận trên phim chụp X-quang phổi. HFOV có thể gây ra hiện tượng âm thẩm bẫy khí do xẹp đường thở nhỏ trong giai đoạn thở ra chủ động nếu biên độ áp lực tương đối lớn so với P : Biên độ tương đối lớn so với aw P. tạo ra áp lực âm và điểm xẹp trong đường thở nhỏ, bao quanh bởi các đơn aw vị phổi tận phải có áp lực cao hơn để tạo lưu lượng khí ra ngoài.
Người ta cũng lo ngại rằng, HFV có thể dẫn đến xẹp phổi. Trong những trường hợp bình thường, các VT nhỏ đơn điệu được tạo ra ở áp lực tương đối ổn định, dẫn đến xẹp phổi tiến triển. Các nghiên cứu ban đầu về HFOV ghi lại rằng: Hiện tượng xẹp phổi này có xảy ra, nhưng vấn đề hầu như luôn là do Paw không đủ, dẫn đến thể tích phổi cuối kỳ thở ra thấp và không có nhịp thở tự phát/thở sâu. Các bơm phồng ngắt quãng trong điều kiện (tức là tần số thông khí bắt buộc ngắt quãng trong nền), hoặc thở sâu tự phát, có thể khắc phục được mối lo ngại này nhưng tăng P có thể có tác dụng tương tự. Nền aw tảng kiến thức về Vị thích hợp khi áp dụng HFV trong các trường hợp khác nhau vẫn đang được tích lũy. Các máy đời mới hơn cung cấp tính năng nhằm mục tiêu thể tích, vốn chưa được nghiên cứu kỹ trong HFV nhưng lại triển vọng thực sự. Không rõ liệu SI có tốt hơn so với việc tăng dần và sau đó giảm P hay không. Một nghiên cứu năm 2009 đã điều tra bốn kỹ thuật huy động aw thể tích phổi: Tăng từng bước trong Paw sử dụng SI 20 giây, sử dụng sáu SI lặp aw lại 1 giây và cài đặt một Paw cao hơn duy nhất, không đổi. P tăng từng bước, Paw tiếp theo là tình trạng giảm áp lực sau khi hoàn thành thao tác, tạo ra sự gia tăng thể tích khí lồng ngực lớn nhất, sự phân bố lại thông khí tốt nhất và sự thay đổi SaO2 lớn nhất. Kỹ thuật tại giường để đánh giá nhanh và chính xác các thay đổi của thể tích phổi rất cần thiết trong việc hỗ trợ bác sĩ lâm sàng, bất kể sử dụng kỹ thuật nào.
Các kỹ thuật tần số cao có liên quan đến những biến chứng hiếm gặp. Một số báo cáo ban đầu kết nối viêm khí quản và tắc nghẽn khí quản với các dạng HFV khác nhau. Tổn thương khí quản độc nhất này, được gọi là viêm khí quản hoại tử (necrotizing tracheobronchitis – NTB), ở mức độ lớn là do chức năng tạo ẩm không đầy đủ và chưa được quan sát thấy trong các cài đặt chăm sóc trẻ sơ sinh hiện đại. Các nghiên cứu sau đó đã chứng minh rằng, tổn thương niềm mạc khí quản cũng được nhận thấy trong các hình thức thở máy khác, bao gồm HFOV, HFFI và CV. Tăng áp lực khí quản quá mức và hạ huyết áp được xác định là các yếu tố góp phần.
Trước đây, tác dụng phụ tiềm ẩn nghiêm trọng nhất của HFV là lo ngại rằng có thể xảy ra tình trạng gia tăng tổn thương thần kinh lâu dài, do gia tăng PVL sớm hoặc IVH nặng. Các phát hiện liên quan này, được báo cáo ban đầu trong thử nghiệm HIFI, cũng được thấy trong một nghiên cứu về HFJV do Wiswell và cộng sự báo cáo. Những tổn thương này dường như có liên quan đến chiến lược thông khí được sử dụng trong các nghiên cứu trên. Cả hai nghiên cứu đều không sử dụng một kỹ thuật tiêu chuẩn hóa để huy động thể tích phổi. Ngoài ra, giảm CO2 máu trong quá trình điều trị là phổ biến, đặc biệt trong nghiên cứu HFJV. Phân tích gộp các thử nghiệm ngẫu nhiên về HFV đã kết luận rằng: Không có bằng chứng cho thấy tình trạng gia tăng tổn thương thần kinh trong các nghiên cứu sử dụng chiến lược “thể tích phổi tối ưu”. Tránh thông khí quá mức, không có chủ ý bằng cách sử dụng theo dõi CO, qua da hoặc HFOV nhằm mục tiêu thể tích có thể giảm đáng kể nguy cơ gặp biến chứng nghiêm trọng này.
Kết luận
HFV là một hình thức thở máy hữu ích và độc đáo. Mặc dù không phải là thuốc chữa bách bệnh cho tất cả các dạng suy hô hấp ở trẻ sơ sinh, song HFV hiện là một hình thức điều trị tiêu chuẩn cho nhiều loại bệnh lý hô hấp. HFV thường có thể tạo ra sự trao đổi khí tuyệt vời ở áp lực đường thở thấp hơn trong CMV, đóng thời cho phép áp dụng MAP cao an toàn hơn khi cần để cung cấp thể tích phổi và oxygen hóa. HFV ưu việt hơn CMV trong các hội chứng rò rỉ khí và có thể là một kỹ thuật cứu hộ hữu ích và/hoặc cầu nối với ECMO. Công dụng của HFV thể hiện rõ ở vai trò là một biện pháp cứu hộ hoặc tạm thời trong bệnh thiểu sản phổi, tăng áp phổi dai dẳng, hít phân su và các dạng suy hô hấp sơ sinh khác không đáp ứng với CMV. Trong RDS sơ sinh, việc sử dụng sớm HFV, có lẽ là kết hợp với liệu pháp điều trị surfactant, có thể vẫn đóng vai trò quan trọng trong việc cải thiện kết quả phổi dài hạn. HFV nhằm mục tiêu thể tích có thể cung cấp liệu pháp điều trị tốt hơn nữa cho các bệnh hô hấp ở trẻ sơ sinh trong tương lai.