Bệnh hô hấp
Thông khí bảo vệ phổi cho bệnh nhân phẫu thuật: khuyến cáo đồng thuận dựa trên hội đồng chuyên gia quốc tế
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Thông khí bảo vệ phổi cho bệnh nhân phẫu thuật: khuyến cáo đồng thuận dựa trên hội đồng chuyên gia quốc tế tải về file pdf ở đây.
Bản dịch của BS. Đặng Thanh Tuấn – BV Nhi Đồng 1.
Bản tóm tắt
Các biến chứng phổi sau phẫu thuật (PPC, postoperative pulmonary complications) xảy ra thường xuyên và có liên quan đến tỷ lệ mắc bệnh và tử vong đáng kể. Bằng chứng cho thấy rằng việc giảm PPC có thể được thực hiện bằng cách sử dụng các chiến lược thông khí bảo vệ phổi trong phẫu thuật, nhưng sự đồng thuận về quản lý phẫu thuật chưa được thiết lập. Chúng tôi đã tìm cách xác định các khuyến cáo để bảo vệ phổi cho bệnh nhân phẫu thuật tại một hội nghị đồng thuận quốc tế. Bảy chuyên gia đã đưa ra 24 câu hỏi liên quan đến đánh giá trước phẫu thuật và thở máy trong phẫu thuật cho bệnh nhân có nguy cơ phát triển PPC. Sáu nhà nghiên cứu đã đánh giá tài liệu bằng cách sử dụng các câu hỏi làm khuôn khổ để họ xem xét. Phương pháp Delphi sửa đổi đã được một nhóm chuyên gia sử dụng để đưa ra các khuyến cáo và phát biểu từ các câu hỏi nghiên cứu. Một sự đồng thuận chuyên gia đã đạt được cho 22 khuyến cáo và bốn tuyên bố. Sau đây là những điểm nổi bật: (i) điểm đặc hiệu nên được sử dụng để đánh giá nguy cơ phổi trước phẫu thuật; và (ii) thở máy cá nhân hóa có thể cải thiện cơ học hô hấp và chức năng hô hấp, đồng thời ngăn ngừa PPC. Máy thở ban đầu nên được đặt ở thể tích khí lưu thông 6–8 ml kg−1 trọng lượng cơ thể dự đoán và áp lực dương cuối thì thở ra (PEEP) 5 cm H2O. PEEP nên được cá nhân hóa sau đó. Khi thực hiện các thao tác huy động, nên sử dụng áp lực hiệu quả thấp nhất và thời gian hiệu quả ngắn nhất hoặc số lần thở ít nhất.
Điểm chính
- Các khuyến cáo dựa trên sự đồng thuận của chuyên gia đã được đưa ra để giảm các biến chứng phổi sau phẫu thuật.
- Ban đầu nên sử dụng thông khí lưu thông thấp (6–8 ml kg−1) và PEEP (5 cm H2O).
- Thủ thuật huy động phế nang có lợi trong việc mở lại các phế nang bị xẹp và cải thiện cơ học phổi.
Các biến chứng phổi sau phẫu thuật (PPC) chiếm tỷ lệ mắc bệnh và tử vong đáng kể. Tỷ lệ mắc PPC thay đổi tùy theo định nghĩa và loại phẫu thuật, và đã được báo cáo là dao động từ 5% đến 33%.1,2 Tỷ lệ tử vong trong 30 ngày đối với bệnh nhân phát triển PPC có thể lên tới 20%.1 Các đánh giá gần đây đã nhấn mạnh bằng chứng ngày càng tăng rằng thông khí bảo vệ phổi, bao gồm thể tích khí lưu thông thấp (VT), áp dụng PEEP và sử dụng các thủ thuật huy động phế nang (ARM, alveolar recruitment manoeuvres), có thể làm giảm PPC.3,4 Gần đây hơn, áp lực đẩy máy thở cao (∆P = áp lực cao nguyên [Pplat]–PEEP) đã được công nhận là một yếu tố quyết định quan trọng đối với tổn thương phổi5 và được liên kết với PPC.6 Bất chấp bằng chứng về tác hại, một tỷ lệ lớn bệnh nhân tiếp tục được thở máy với VT cao với phạm vi PEEP rộng và thường xuyên tăng ∆P.7,8
Nhiều yếu tố có thể đóng một vai trò trong thông khí bảo vệ phổi, tuy nhiên vẫn chưa có sự đồng thuận trong y văn liên quan đến câu hỏi lâm sàng quan trọng về cách bảo vệ phổi tốt nhất trong quá trình thở máy ở bệnh nhân phẫu thuật. Vì lý do này, một hội đồng đa ngành có chuyên môn về chăm sóc chu phẫu cho bệnh nhân thở máy đã được triệu tập với mục đích phát triển các khuyến cáo dựa trên sự đồng thuận. Vì thực hành thở máy trong phẫu thuật rất khác nhau trong các tài liệu đã xuất bản và giữa các học viên, nên phương pháp xây dựng sự đồng thuận từ các chuyên gia đại diện cho sáu quốc gia ở cả Châu u và Bắc Mỹ được cho là xác định tốt nhất các lĩnh vực thỏa thuận. Trước tiên, hội thảo tìm cách đưa ra các câu hỏi liên quan đến đánh giá nguy cơ phổi trước phẫu thuật và các đặc điểm của thông khí bảo vệ phổi trong phẫu thuật. Các tài liệu hiện tại sau đó đã được xem xét để cung cấp hướng dẫn dựa trên bằng chứng để trả lời các câu hỏi đã xác định và trong trường hợp không có đủ dữ liệu lâm sàng, ý kiến chuyên gia đã được trưng cầu. Sau đó, hội thảo đã triệu tập và thiết lập các khuyến cáo dựa trên sự đồng thuận bằng cách sử dụng phương pháp Delphi đã sửa đổi. Phương pháp Delphi là một phương pháp xây dựng sự đồng thuận dựa trên giao tiếp lặp đi lặp lại có cấu trúc giữa các chuyên gia nội dung. Phương pháp sửa đổi cho phép thảo luận chuyên gia trong vòng chung kết. Những đóng góp kết hợp của họ có thể giúp giải quyết các vấn đề lâm sàng phức tạp. Nó được sử dụng như một công cụ quyết định để xác định một cách hiệu quả các thực hành tốt nhất trong thông khí bảo vệ phổi đồng thời cho phép các chuyên gia đóng góp các quan điểm khác biệt của họ.
Phương pháp
Các nhóm nghiên cứu/chuyên gia và các chủ đề chính
Chủ tịch nhóm điều phối (CCY) đã thảo luận về việc phát triển các khuyến cáo thực hành thông khí bảo vệ phổi với nhà tài trợ cuộc họp (GE Healthcare). Nhà tài trợ cuộc họp đã đồng ý hỗ trợ thiết lập một hội nghị đồng thuận. Chủ tịch và nhà tài trợ đã xác định các cá nhân sau đó được mời tham gia cuộc họp đồng thuận. Các tiêu chí lựa chọn cho các chuyên gia bao gồm các ấn phẩm trước đây trong lĩnh vực thông khí trong phẫu thuật, thể hiện kiến thức và sự quan tâm đến các chiến lược bảo vệ phổi và khả năng tham gia vào tất cả các cuộc họp từ xa trước cuộc họp và cuộc gặp mặt trực tiếp trong 1 ngày.
Bảy chuyên gia (MGA, EF, MG, EMH, JPM, PP và JS) từ sáu quốc gia đã đồng ý tham gia hội thảo cho cuộc họp đồng thuận này. Có ý kiến cho rằng cần có từ 5 đến 10 chuyên gia để xác thực nội dung,9 và ‘quy mô tối thiểu phù hợp’ cho một hội đồng chuyên gia là bảy.
Nhóm điều phối (CCY và CV) và các chuyên gia đã tạo, xem xét và phê duyệt 24 câu hỏi về thở máy chu phẫu (Bảng bổ trợ S1). Một thỏa thuận chung về giá trị nội dung không được đo lường trực tiếp. Tuy nhiên, việc sử dụng những người tham gia có kiến thức và quan tâm đến chủ đề này làm tăng giá trị nội dung của phương pháp Delphi và việc sử dụng các vòng liên tiếp trong quá trình phát triển bảng câu hỏi cũng giúp cải thiện giá trị giá trị.
Một nhóm gồm sáu nhà nghiên cứu (SB, BB, RRDE, JM, CR và BT) đã đánh giá tài liệu hiện có cho từng câu hỏi. Một tìm kiếm tài liệu đã được tiến hành để xác định bất kỳ chủ đề quan tâm bổ sung.
Hình 1 Sơ đồ luồng PRISMA
Mỗi cụm từ tìm kiếm đều được đánh giá có hệ thống bằng cách sử dụng PubMed, Embase và Sổ đăng ký thử nghiệm có kiểm soát của trung tâm Cochrane từ khi bắt đầu cho đến ngày 18 tháng 7 năm 2018. Sau đó, 651 bài báo toàn văn đủ điều kiện đã được thu thập và phân loại. Sau khi xây dựng câu hỏi cho từng chủ đề, các bài báo toàn văn có liên quan được tổng hợp và đánh giá theo hệ thống GRADE; 221 bài báo đã được đưa vào phần phát triển cuối cùng của các khuyến cáo thông khí bảo vệ phổi. PRISMA, các mục báo cáo ưa thích để đánh giá hệ thống và phân tích tổng hợp.
Tìm kiếm tài liệu
Các câu hỏi nghiên cứu đã được sử dụng làm hướng dẫn cho việc tìm kiếm tài liệu do thủ thư nghiên cứu (AW) thực hiện. Chiến lược tìm kiếm kết hợp các tiêu đề chủ đề và từ khóa cho gây mê, phẫu thuật hoặc chăm sóc chu phẫu và thông khí bảo vệ phổi ở người lớn. Tìm kiếm tài liệu có hệ thống về từng chủ đề đã được thực hiện bằng cách tìm kiếm PubMed, Embase và Sổ đăng ký thử nghiệm có kiểm soát của trung tâm Cochrane từ khi bắt đầu đến ngày 18 tháng 7 năm 2018 (Bảng bổ trợ S2). Các nghiên cứu quan sát và thử nghiệm, cũng như các bài tổng quan tài liệu, tổng quan hệ thống và phân tích tổng hợp viết bằng tiếng Anh đều được đưa vào. Các tác giả đã chọn đưa một thử nghiệm ngẫu nhiên muộn, quan trọng về mặt lâm sàng vào cuộc thảo luận mặc dù nó không được công bố cho đến tháng 6 năm 2019.
Tất cả các bài báo đã được sàng lọc và xem xét bởi các nhóm gồm hai người về tính đủ điều kiện dựa trên tiêu đề và phần tóm tắt (Hình 1). Phần mềm Rayyan (https://rayyan.qcri.org) đã được sử dụng như một công cụ sàng lọc để hỗ trợ việc sàng lọc mù trong các nhóm.13 Mỗi trích dẫn đã được xem xét bởi hai thành viên của nhóm nghiên cứu bằng cách sử dụng các tiêu chí đưa vào giống nhau. Bất kỳ xung đột nào trong việc bao gồm hoặc loại trừ các bài báo đã được giải quyết thông qua thảo luận trong các nhóm nghiên cứu.
Các bài báo toàn văn hợp lệ được thu thập và phân loại theo các câu hỏi phụ được xây dựng cho từng chủ đề. Chúng được tóm tắt và đánh giá theo hệ thống Xếp loại Đánh giá, Phát triển và Đánh giá Đề xuất (GRADE),14 trong đó đánh giá một cách có hệ thống các tài liệu hiện có và tập trung vào mức độ bằng chứng dựa trên các loại nghiên cứu đưa vào.
Mỗi nhóm nghiên cứu đã làm việc với một trong các chuyên gia để đưa ra các khuyến cáo cho các câu hỏi phụ của họ dựa trên các tài liệu sẵn có và ý kiến đóng góp của chuyên gia được chỉ định của họ. Chất lượng của bằng chứng được đánh giá theo hệ thống GRADE và được chỉ định là ‘cao’ (), ‘vừa phải’ (), ‘thấp’ () hoặc ‘rất thấp’ (). Độ mạnh của khuyến cáo dựa trên đánh giá về mức độ bằng chứng và được báo cáo là yếu hay mạnh. Các nhóm chuyên gia và nhà nghiên cứu đã đưa ra các khuyến cáo để trình bày tại cuộc gặp mặt trực tiếp. Khi tài liệu không đủ để đưa ra khuyến cáo, chuyên gia được yêu cầu đưa ra ý kiến (Hình 2).
Trong suốt bài viết, các khuyến cáo hoặc tuyên bố được đề cập đến theo chủ đề chính và câu hỏi phụ của chúng. Ví dụ, Chủ đề 1 (đánh giá nguy cơ phổi) và Câu hỏi 1 (các yếu tố làm tăng nguy cơ PPC) được ký hiệu là (Q1.1). Kết quả của mỗi câu hỏi được hiển thị trong Bảng 1, Bảng 2, Bảng 3.
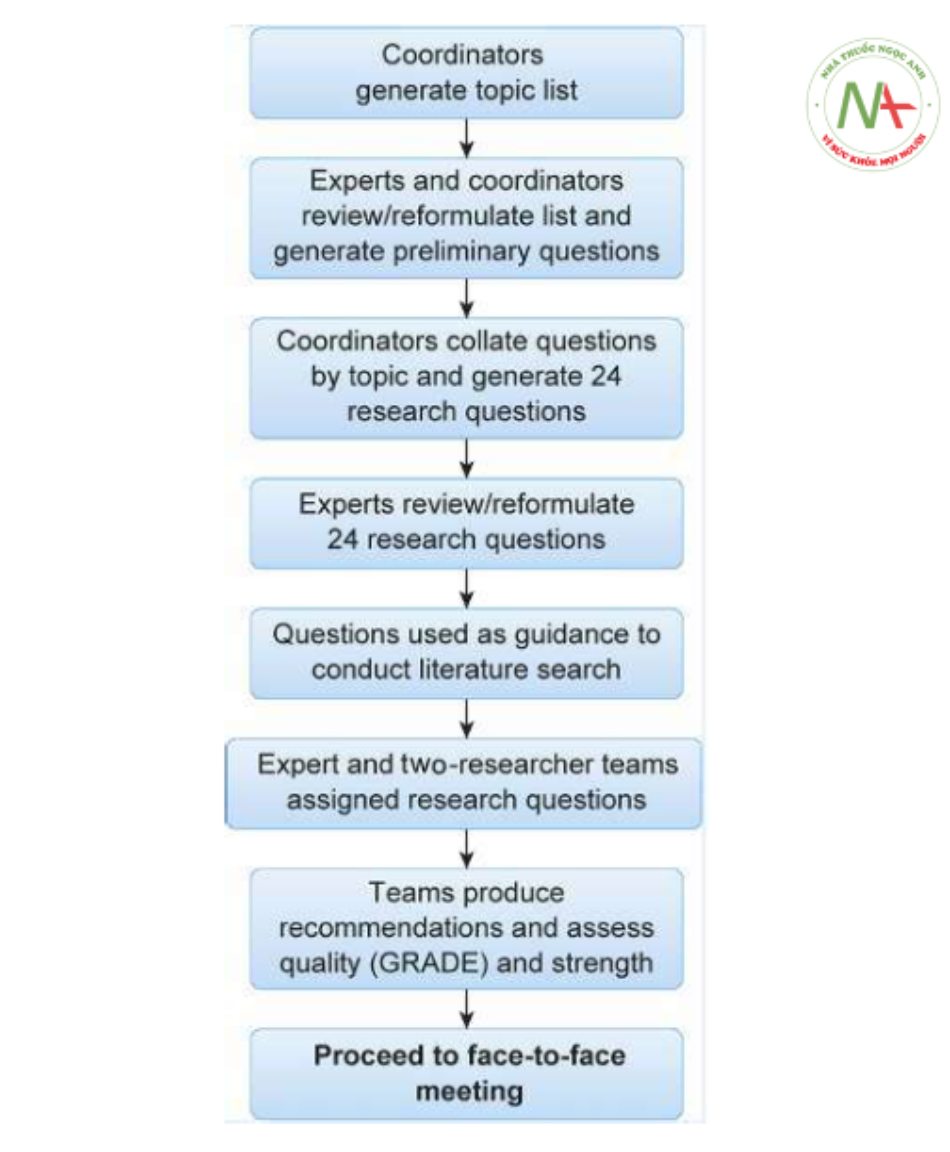
Các chuyên gia đã phát triển các câu hỏi sơ bộ và các nhóm chuyên gia/nhà nghiên cứu đã đưa ra các khuyến cáo dựa trên việc xem xét tài liệu và đánh giá chất lượng bằng cách sử dụng phương pháp Phân loại Đánh giá, Phát triển và Đánh giá Đề xuất (GRADE). Các khuyến cáo thu được đã được sử dụng làm cơ sở thảo luận tại cuộc họp Delphi sửa đổi trực tiếp.
Bảng 1 Các khuyến cáo và tuyên bố liên quan đến đánh giá nguy cơ phổi, thiết lập trường hợp và quản lý thông khí trong quá trình gây mê. CPAP, áp lực đường thở dương liên tục; FIO2, nồng độ oxy hít vào; HOB, độ cao đầu giường; I:E, hít vào:thở ra; NIPPV, thông khí áp lực dương không xâm lấn; OSA, ngưng thở khi ngủ do tắc nghẽn; PBW, trọng lượng cơ thể dự đoán; PPC, biến chứng phổi sau phẫu thuật; Pplat, áp lực cao nguyên; SpO2, độ bão hòa oxy ngoại vi; VT, thể tích khí lưu thông; ZEEP, áp lực cuối kỳ thở ra bằng không.
| Câu hỏi | Tuyên bố/khuyến cáo | Đồng thuận (%) | Chất lượng bằng chứng | Sức mạnh của khuyến cáo |
| 1.1 | Một số điểm đặc hiệu nên được sử dụng để đánh giá nguy cơ. | 100 | ⊠⊠□□ | Mạnh |
| Các yếu tố nguy cơ lớn nhất đối với PPC bao gồm tuổi >50, BMI >40 kg m−2, ASA >2, OSA, thiếu máu trước phẫu thuật, thiếu oxy máu trước phẫu thuật, phẫu thuật cấp cứu hoặc khẩn cấp, thời gian thở máy >2 giờ và các yếu tố trong phẫu thuật (chẳng hạn như suy giảm huyết động và độ bão hòa oxyhaemoglobin thấp). | 100 | ⊠⊠□□ | Tuyên bố | |
| 1.2 | Sử dụng chiến lược thông khí bảo vệ thể tích khí lưu thông thấp (6–8 ml kg−1 PBW). ZEEP không được khuyến khích. PEEP thích hợp và các thao tác huy động có thể cải thiện chức năng hô hấp trong phẫu thuật và ngăn ngừa PPC. | 86 | ⊠⊠⊠□ | Mạnh |
| 1.3 | Sự hình thành của xẹp phổi có ý nghĩa lâm sàng trong thời gian phẫu thuật có thể là một yếu tố nguy cơ quan trọng đối với sự phát triển của PPC. | 100 | Tuyên bố | |
| 2.1 | Nên sử dụng thông khí cơ học cá nhân hóa và có thể cải thiện chức năng hô hấp trong phẫu thuật, nhưng các tác dụng có lợi có thể biến mất sau khi rút nội khí quản. | 100 | ⊠⊠□□ | Mạnh |
| 2.2 | Ban đầu, máy thở nên được đặt để cung cấp VT ≤6–8 ml kg−1 PBW và PEEP=5 cm H2O. Thiếu bằng chứng về cài đặt tỷ lệ I:E. | 86 | ⊠⊠⊠□ | Mạnh |
| 2.3 | PEEP nên được cá nhân hóa cho từng bệnh nhân để tránh tăng áp lực đẩy (Pplat –PEEP) trong khi vẫn duy trì VT thấp. Để tối ưu hóa chức năng hô hấp trong phẫu thuật ở bệnh nhân béo phì, trong quá trình bơm khí vào màng bụng và trong khi nằm sấp hoặc nằm đầu thấp, có thể cần phải điều chỉnh PEEP. | 100 | ⊠⊠□□ | Mạnh |
| 3.1 | Trước khi gây mê, đặt bệnh nhân ở vị trí HOB nâng cao ≥ 30 độ (tức là ‘ghế bãi biển’); tránh tư thế nằm ngửa. Nếu không có chống chỉ định, trước khi mất khả năng thông khí tự nhiên, hãy sử dụng NIPPV hoặc CPAP để làm giảm các thay đổi về hô hấp do gây mê. | 100 | ⊠⊠⊠□ | Mạnh |
| 3.2 | Trong quá trình khởi mê, theo dõi kiểu thở tắc nghẽn và sử dụng kết hợp các kỹ thuật thích hợp, bao gồm tư thế, áp dụng NIPPV hoặc CPAP hoặc đặt ống thông mũi họng để tránh tắc nghẽn đường hô hấp trên. | 100 | ⊠□□□ | Mạnh |
| 3.3 | Sau khi đặt nội khí quản, FIO2 nên được đặt thành ≤40%. Sau đó, sử dụng FIO2 thấp nhất có thể để đạt được SpO2 ≥94%. | 100 | ⊠□□□ | Yếu |
| 3.4 | Không có chế độ thông khí cơ học có kiểm soát cụ thể nào được khuyến cáo. | 100 | ⊠□□□ | Tuyên bố |
Bảng 2 Các khuyến cáo và tuyên bố liên quan đến giám sát hệ thống hô hấp và quản lý thông khí trong quá trình duy trì gây mê/phẫu thuật. ESA, Hiệp hội Gây mê Châu u; Pplat, áp lực cao nguyên; FIO2, nồng độ oxy hít vào.
| Câu hỏi | Tuyên bố/khuyến cáo | Đồng thuận (%) | Chất lượng bằng chứng | Sức mạnh của khuyến cáo |
| 4.1 | Ngoài theo dõi tiêu chuẩn (ASA/ESA), độ giãn nở động, áp lực đẩy (Pplat –PEEP) và Pplat nên được theo dõi trên tất cả các bệnh nhân thở máy có kiểm soát. | 100 | ⊠⊠⊠□ | Mạnh |
| 4.2 | Giảm độ giãn nở do các yếu tố phẫu thuật/gây mê (tức là tràn khí phúc mạc, định vị và ngắt mạch) nên được điều trị bằng các biện pháp can thiệp thích hợp. PEEP cá nhân hóa có thể ngăn ngừa xẹp phế nang tiến triển. Các thủ thuật huy động có thể đảo ngược tình trạng xẹp phế nang, nhưng có lợi ích hạn chế nếu không có đủ PEEP.
Tuyên bố: Tăng FIO2 có thể hiệu quả trong việc tăng oxygen hóa, nhưng không phải là biện pháp can thiệp hiệu quả để cải thiện độ giãn nở động của hệ hô hấp. |
86 | ⊠⊠⊠⊠ | Mạnh |
| 4.3 | Hiệu quả của các biện pháp can thiệp nhằm tối ưu hóa cơ học hệ hô hấp nên được đánh giá bằng cách đo lường sự cải thiện độ giãn nở của hệ hô hấp dưới một thể tích khí lưu thông không đổi. | 100 | ⊠⊠□□ | Mạnh |
Bảng 3 Các khuyến cáo và tuyên bố liên quan đến thao tác huy động và quản lý thông khí trong quá trình gây mê. ARM, thao tác huy động phế nang; CPAP, áp lực đường thở dương liên tục; FIO2, nồng độ oxy hít vào; HOB, độ cao đầu giường; NIPPV, thông khí áp lực dương không xâm lấn; Pplat, áp lực cao nguyên; SpO2, độ bão hòa oxy ngoại vi; ZEEP, áp lực cuối kỳ thở ra bằng không. ∗ Mức độ đồng thuận <70%.
| Câu hỏi | Tuyên bố/khuyến cáo | Đồng thuận (%) | Chất lượng bằng chứng | Sức mạnh của khuyến cáo |
| 5.1 | Thiếu bằng chứng hỗ trợ chất lượng cao để đề xuất ARM thường quy cho tất cả bệnh nhân sau khi đặt nội khí quản. Tuy nhiên, một ARM có thể được xem xét theo đánh giá lợi íchnguy cơ cá nhân. | 57* | ⊠□□□ | Yếu |
| 5.2 | Nên tránh ARM bằng bóp bóng giúp thở, ủng hộ ARM thông qua máy thở. | 100 | ⊠□□□ | Yếu |
| 5.3 | ARM nên được thực hiện bằng cách sử dụng Pplat hiệu quả thấp nhất (30–40 cm H2O ở người không béo phì; 40–50 cm H2O ở người béo phì) và thời gian hiệu quả ngắn nhất hoặc số lần thở ít nhất. | 100 | ⊠⊠□□ | Yếu |
| 5.4 | Khuyến cáo theo dõi huyết động và độ bão hòa oxy liên tục trước và trong quá trình ARM. Đảm bảo đủ ổn định huyết động trước khi thực hiện ARM. Tránh dùng ARM khi có chống chỉ định. | 100 | ⊠⊠⊠⊠ | Mạnh |
| 5,5 | PEEP nên được cá nhân hóa sau ARM để tránh cả hai phế nang căng quá mức và xẹp. | 71 | ⊠⊠□□ | Yếu |
| 6.1 | Tối ưu hóa tư thế bệnh nhân và tránh ZEEP trong quá trình cấp cứu. Tránh hút ống khí quản ngay trước khi rút ống khí quản. | 100 | ⊠□□□ | Yếu |
| 6.2 | Tránh ngưng thở với ZEEP trước khi rút nội khí quản. | 100 | □□□ | Yếu |
| 6.3 | Trong tình huống lâm sàng thích hợp, việc sử dụng FIO2 thấp (<40%) trong thời gian thoát mê toàn thân có thể cải thiện chức năng phổi trong giai đoạn hậu phẫu. | 71 | ⊠□□□ | Yếu |
| 6.4 | Khi sử dụng FIO2 cao (>80%) trong thời gian cấp cứu, việc sử dụng CPAP có FIO2 thấp (<30%) ngay sau khi rút ống nội khí quản có thể làm giảm nguy cơ xẹp phổi tái hấp thu. | 29* | ⊠□□□ | Yếu |
| 6,5 | Khuyến cáo sử dụng oxy bổ sung sau phẫu thuật khi SpO2 với khí phòng giảm xuống dưới 94%. Tránh áp dụng oxy bổ sung thường xuyên mà không điều tra và điều trị nguyên nhân cơ bản. | 100 | ⊠□□□ | Yếu |
| 6.6 | NIPPV/CPAP dự phòng nên được xem xét sau khi phẫu thuật cho những bệnh nhân đã sử dụng NIPPV/CPAP thường xuyên trước đó. | 100 | ⊠⊠□□ | Mạnh |
Cuộc họp đồng thuận
Cuộc họp đồng thuận, được tổ chức tại Frankfurt, Đức vào ngày 1 tháng 10 năm 2018, được tổ chức theo phương pháp Delphi sửa đổi được gọi là ‘phương pháp Amsterdam Delphi’.15 Các thành phần chính của phương pháp Delphi bao gồm phép lặp (hai vòng), thu nhận phản hồi có kiểm soát và tổng hợp các phản hồi. Phương pháp Delphi sửa đổi đã được chọn vì nó cho phép các chuyên gia tương tác trong vòng chung kết. Điều này cho phép các thành viên của hội thảo làm rõ thêm về một số vấn đề và trình bày các lập luận để chứng minh quan điểm của họ. Tính ẩn danh, một thành phần của phương pháp Delphi ban đầu, không khả thi trong cài đặt này và do đó, phương pháp ‘đã sửa đổi’ đã được triển khai. Sau khi hiển thị các khuyến cáo, các chuyên gia đã bỏ phiếu đồng ý hoặc không đồng ý. Không được phép bỏ phiếu. Không có cuộc thảo luận nào được phép giữa các chuyên gia vào thời điểm này. Nếu đạt được sự đồng thuận 100% trong vòng bỏ phiếu đầu tiên, khuyến cáo sẽ được chấp nhận mà không cần bỏ phiếu hoặc thảo luận thêm. Khi các chuyên gia không hoàn toàn đồng ý, nhóm nghiên cứu có 2 phút để trình bày những cân nhắc cơ bản. Sau đó, 5 phút thảo luận giữa các chuyên gia đã được cho phép và khuyến cáo có thể được điều chỉnh lại. Một câu hỏi nhất định có thể dẫn đến một tuyên bố hơn là một khuyến cáo theo quyết định của hội đồng chuyên gia. Một vòng bỏ phiếu cuối cùng đã được tiến hành bằng cách sử dụng khuyến cáo hoặc tuyên bố đã sửa đổi (Hình 3). Mức độ ‘đồng thuận’ trong vòng bỏ phiếu thứ hai được đặt ở mức 70% đồng ý giữa các chuyên gia. Mức độ đồng thuận này đã được xác nhận và chấp nhận tại các hội nghị phát triển hướng dẫn trước đó, bao gồm cuộc họp đồng thuận của Hiệp hội Phẫu thuật Nội soi Châu u năm 2015 về viêm ruột thừa16 và cuộc họp đồng thuận của Hiệp hội Chuyển hóa và Phẫu thuật Giảm béo Hoa Kỳ năm 2016 về quản lý chu phẫu chứng ngưng thở khi ngủ do tắc nghẽn trong phẫu thuật giảm béo.
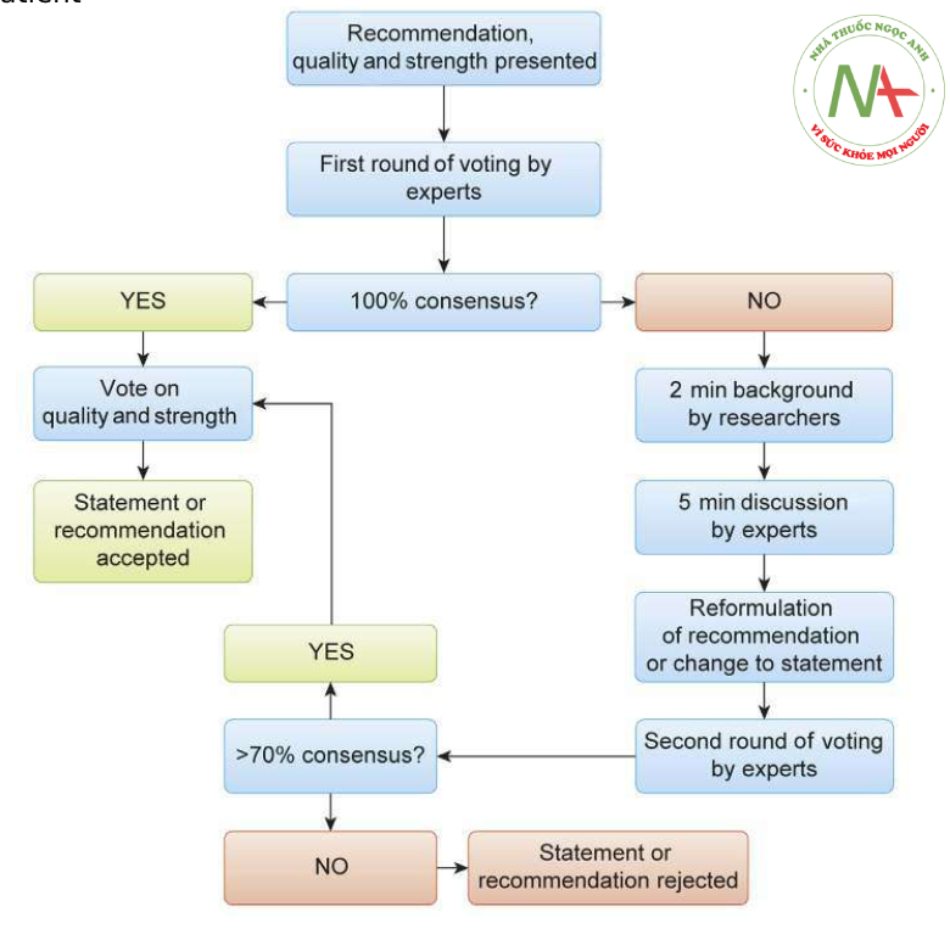
Sau khi phát triển các khuyến cáo, các chuyên gia đã gặp nhau trong một cuộc họp trực tiếp để phát triển sự đồng thuận. Tất cả các khuyến cáo và tuyên bố đều trải qua hai vòng bỏ phiếu vì không có khuyến cáo nào đạt được sự đồng thuận 100% trong vòng đầu tiên. Vòng bỏ phiếu cuối cùng được tiến hành bằng cách sử dụng khuyến cáo hoặc tuyên bố đã sửa đổi.
Kết quả
Đánh giá nguy cơ trước phẫu thuật
Đánh giá trước phẫu thuật nên bao gồm điểm đặc hiệu để đánh giá nguy cơ phổi nhằm xác định bệnh nhân có nguy cơ mắc PPC cao hơn (Bảng 1; Q1.1). Nhiều hệ thống tính điểm có sẳn định lượng nguy cơ PPC, nhưng hầu hết đều quá phức tạp để có ích về mặt lâm sàng hoặc thiếu xác nhận bên ngoài xác nhận tính chính xác của điểm số. Mặc dù định nghĩa về PPC đã được xem xét lại gần đây với mục tiêu chuẩn hóa các tiêu chí, nhưng sự đồng thuận đạt được trong ấn phẩm đó không khác biệt đáng kể so với những ấn phẩm trước đó.17 Mặc dù thiếu bằng chứng cho việc sử dụng điểm dự đoán cụ thể, nhưng các yếu tố bệnh nhân và đặc điểm chu phẫu liên quan đến nguy cơ PPC gia tăng đã được thiết lập rõ ràng. Hội thảo đồng ý rằng chiến lược thông khí trong phẫu thuật nên được hướng dẫn bởi nhận thức về các yếu tố gây nguy cơ lớn nhất: tuổi >50, BMI >40 kg m-2, tình trạng thể chất ASA >2, ngưng thở khi ngủ do tắc nghẽn, thiếu máu trước phẫu thuật, thiếu oxy máu trước phẫu thuật, phẫu thuật cấp cứu hoặc khẩn cấp và thời gian thở máy >2 giờ (Bảng 1; Q1.1).
Xẹp phổi trong phẫu thuật, những thay đổi liên quan đến cơ học phổi và các biến chứng phổi sau phẫu thuật
Xẹp phổi xảy ra ở khoảng 90% bệnh nhân được gây mê toàn thân và có thể tồn tại hàng tuần sau khi phẫu thuật.18,19 Xẹp phổi trong phẫu thuật dẫn đến giảm dung tích cặn chức năng (FRC, functional residual capacity), tăng tính không đồng nhất của độ giãn nở phổi, quá tải phổi theo chu kỳ và tăng ∆P. ∆P là chênh lệch áp lực tạo ra VT và có thể được biểu thị bằng tỷ lệ giữa VT và độ giãn nở của hệ hô hấp (CRS).20 Giá trị ∆P trong phẫu thuật thấp hơn có liên quan đến việc giảm PPC,21,22 và ∆P cao được coi là yếu tố trung gian chính gây tổn thương phổi trong quá trình thở máy áp lực dương.23 Do đó, thông khí trong phẫu thuật tránh giảm huy động mà không gây căng phế nang quá mức có thể làm giảm nguy cơ phổi sau phẫu thuật bằng cách cải thiện cơ học hô hấp và oxygen hóa trong phẫu thuật,3,24,25 và giảm stress oxy hóa, phản ứng viêm và tổn thương phổi.26,27
Khởi mê
Tư thế bệnh nhân
Tư thế nằm ngửa trong quá trình khởi mê gây ra sự dịch chuyển về phía đầu của các tạng trong ổ bụng, do đó buộc cơ hoành hướng lên trên và chèn ép các vùng phổi phụ thuộc. Những thay đổi này được giảm bớt bằng cách đặt bệnh nhân ở tư thế đầu hướng lên hoặc dốc lên (Bảng 1; Q3.1). Trong quá trình gây mê, đặc biệt là ở những người béo phì, phương pháp nâng cao đầu tạo ra thời gian ngưng thở không thiếu oxy lâu hơn so với nằm ngửa, cho phép có nhiều thời gian hơn để soi thanh quản.28,29 Nên tránh tư thế nằm ngửa trong quá trình gây mê, vì tư thế Trendelenburg ngửa và đảo ngược 30 độ có liên quan đến việc giảm FRC ít hơn.30
Thông khí không xâm lấn trong quá trình khởi mê
Thông khí áp lực dương không xâm lấn (NIPPV, Non-invasive positive-pressure ventilation) hoặc áp lực dương liên tục (CPAP, continuous positive airway pressure) nên được coi là các biện pháp hỗ trợ hữu ích trong quá trình gây mê. Các chống chỉ định, chẳng hạn như tình trạng tâm thần bị thay đổi, một số thủ thuật (phẫu thuật ở mặt/mũi/thực quản), hoặc các thủ thuật cấp cứu, nên được xem xét trước khi áp dụng NIPPV hoặc CPAP (Bảng 1; Q3.1). Tư thế đầu cao kết hợp với NIPPV/CPAP30 làm bớt đi sự giảm FRC khi khởi mê. Sử dụng NIPPV/CPAP trong quá trình khởi mê làm tăng PaO2 và thời gian ngưng thở không thiếu oxy.29,31,32,33 Hai phân tích tổng hợp về bệnh nhân béo phì đã chứng thực phát hiện rằng NIPPV/CPAP trong quá trình khởi mê đã cải thiện thời gian ngưng thở không thiếu oxy34 và cải thiện oxygen hóa.35 Một nghiên cứu đơn lẻ đã không chứng minh được tác dụng tích cực của NIPPV/CPAP đối với thời gian ngừng thở không thiếu oxy.36 NIPPV/CPAP cũng được ghi nhận là làm giảm hỗn hợp tĩnh mạch khi so sánh với thở tự nhiên.31 Nên sử dụng các phương pháp khác, bao gồm theo dõi tình trạng thở kiểu tắc nghẽn, tư thế đầu và đặt ống dẫn khí qua mũi hoặc hầu họng để tránh tắc nghẽn đường thở trên trong quá trình khởi mê (Bảng 1; Q3.2).
Cài đặt máy thở trong phẫu thuật tối ưu
Thể tích khí lưu thông
Thông khí VT thấp, 6–8 ml kg-1 trọng lượng cơ thể dự đoán (PBW), là thành phần cơ bản của thông khí bảo vệ phổi (Bảng 1; Q1.2). Nhiều nghiên cứu đã chứng minh giảm đáng kể PPC liên quan đến thông khí VT thấp (<8 ml kg-1) so với VT cao (>8 ml kg1).26,37,38 Tuy nhiên, việc sử dụng VT thấp mà không có PEEP đầy đủ có thể làm tăng nguy cơ chấn thương do xẹp phổi do giảm huy động phổi theo chu kỳ.37, 39
Áp lực cuối thì thở ra
Một số nghiên cứu đã đề xuất các tác động tiêu cực liên quan đến thở máy với áp lực cuối thì thở ra bằng không (ZEEP).4,40,41,42,43 Những ảnh hưởng này bao gồm giảm đáng kể thể tích phổi cuối thì thở ra (EELV) sau khi gây mê và tăng diện tích xẹp phổi. Mất EELV và xẹp phổi góp phần làm giảm CRS ở những khu vực không được huy động và làm tăng xu hướng bơm căng mô phổi quá mức (chấn thương thể tích).40,41 Do đó, không nên để áp lực đường thở/phế nang đạt được mức ZEEP (Bảng 1; Q1.2).
PEEP được cá nhân hóa cải thiện quá trình oxygen hóa, EELV và cơ học của hệ hô hấp trong quá trình thông khí; tuy nhiên, những cải thiện này có thể biến mất ngay sau khi rút nội khí quản.44,45,46,47, 48,49,50,51 Trong khi hội thảo lưu ý rằng nhiều tác động có thể đo lường được của thông khí bảo vệ phổi có thể mất đi sau khi rút nội khí quản, họ đồng ý rằng nên nhắm mục tiêu thở máy để tối ưu hóa chức năng hô hấp (Bảng 1; Q2.1) và cần có thêm nghiên cứu để định lượng liệu những tác động này có tác động tích cực trong phẫu thuật đối với cơ chế thông khí có tác động có ý nghĩa lâm sàng đối với kết quả hô hấp sau phẫu thuật.
Mặc dù một số nghiên cứu về VT thấp (6–8 ml kg1) đã liên tục cho thấy sự cải thiện chức năng phổi và giảm PPC, mức PEEP tối ưu vẫn còn là vấn đề tranh luận.4,25,52,53 Hội thảo đồng ý rằng thông khí bảo vệ phổi yêu cầu kết hợp giữa VT thấp và PEEP ở một mức độ nào đó (Bảng 1; Q2.2). Nhiều nghiên cứu chứng minh rằng việc sử dụng PEEP giúp cải thiện EELV; tăng oxy hóa; và cải thiện thông khí phổi phụ thuộc, CRS và chức năng phổi sau phẫu thuật khi so sánh với ZEEP.39,54,55,56,57,58 Hơn nữa, một số RCT lớn cho thấy thông khí trong phẫu thuật với VT giảm (6–8 ml kg-1) và tăng mức PEEP (6–10 cm H2O) ngăn ngừa PPC;38,59,60 giảm xẹp phổi và chấn thương huy động/mất huy động; và cải thiện CRS, EELV, PaO2 và thông khí phổi phụ thuộc mà ít hoặc không bị căng quá mức.43,57 Tuy nhiên, một thử nghiệm lớn thông khí bảo vệ trong quá trình gây mê toàn thân cho phẫu thuật mở bụng: áp lực dương cuối kỳ thở ra cao so với thấp (PROVHILO) cho thấy không có sự khác biệt trong sự phát triển của PPC với VT thấp và mức PEEP cao hoặc thấp (≤2 cm H2O so với 12 cm H2O).61 Mặc dù ZEEP không được khuyến cáo nhưng mức độ chính xác của PEEP vẫn còn gây tranh cãi.
PEEP được cá nhân hóa đã chứng minh nhiều lợi ích đối với chức năng phổi và đặc biệt quan trọng ở những bệnh nhân béo phì, trong quá trình bơm hơi vào bụng và trong khi nằm sấp hoặc nằm dầu thấp (Bảng 1; Q2.2). Một RCT của bệnh nhân béo phì (BMI >35 kg m-2) trải qua phẫu thuật nội soi cho thấy PEEP cá nhân được tính toán trung bình là 18,5 cm H2O.45 Thử nghiệm này cũng cho thấy rằng PEEP được cá nhân hóa làm giảm ∆P và tăng tỷ lệ PaO2/FIO2, EELV, CRS và thông khí đến các vùng phổi phụ thuộc. Tuy nhiên, một thử nghiệm quốc tế lớn gần đây đã chỉ ra rằng, mặc dù PEEP cao hơn với các thao tác huy động giúp cải thiện chức năng phổi trong phẫu thuật so với PEEP thấp mà không có các thao tác huy động, nhưng nó không làm giảm tỷ lệ mắc PPC ở bệnh nhân phẫu thuật béo phì.
Tầm quan trọng của PEEP cá nhân hóa được nhấn mạnh thêm trong phân tích tổng hợp dữ liệu bệnh nhân riêng lẻ từ RCT so sánh thông khí bảo vệ trong phẫu thuật với thông khí thông thường, cho thấy lợi ích của thông khí bảo vệ có liên quan đến việc giảm ∆P hơn là thay đổi VT hoặc mức PEEP.6 Các tác giả đã báo cáo rằng chỉ CRS và ∆P có liên quan đáng kể với PPC và tỷ lệ mắc bệnh của chúng không bị ảnh hưởng bởi mức PEEP trừ khi nó dẫn đến sự gia tăng ∆P. Do đó, hội thảo khuyến cáo cài đặt PEEP ban đầu là 5 cm H2O và sau đó mức PEEP nên được cá nhân hóa (Bảng 1; Q2.2 và 2.3).
Tỷ lệ hít vào/thở ra
Một số nghiên cứu đã so sánh tỷ lệ hít vào và thở ra (I:E) kéo dài với tỷ lệ 1:2 thường được sử dụng trong quá trình thở máy. Tỷ lệ I:E là 1:1, được đặc trưng là cung cấp “sản phẩm căng thẳng theo thời gian cân bằng”,4 có liên quan đến sự suy giảm của tổn thương phổi. Tỷ lệ I:E kéo dài làm tăng áp lực đường thở trung bình và đồng thời làm giảm áp lực đường thở đỉnh. Các nghiên cứu sử dụng thời gian hít vào kéo dài đã mô tả các tác dụng có lợi, bao gồm tăng CRS và PaO2, gradient phế nang-động mạch thấp hơn và giảm các dấu hiệu viêm. Do thiếu bằng chứng về lợi ích rõ ràng của tỷ lệ I:E cụ thể, hội thảo không đưa ra khuyến cáo nào (Bảng 1; Q2.2). Tuy nhiên, hội thảo lưu ý rằng có thể đạt được việc tối ưu hóa thời gian hít vào cho từng bệnh nhân bằng cách theo dõi các thông số, chẳng hạn như oxygen hóa, CRS và ∆P.
FIO2 trong phẫu thuật
Tăng FIO2 trong khi thở máy được dùng để ngăn ngừa hoặc điều chỉnh tình trạng thiếu oxy máu, nhưng có thể dẫn đến tăng oxy máu.73,74 Các tác động tiêu cực của tăng oxy máu không rõ ràng, nhưng người ta cho rằng nó có thể làm tăng stress oxy hóa, co mạch ngoại vi và động mạch vành, giảm cung lượng tim, tăng xẹp phổi tái hấp thu và tăng tỷ lệ PPC.
Các khuyến cáo về sử dụng oxy tối ưu và bằng chứng hiện tại về mối liên quan giữa tăng oxy máu và các kết quả liên quan đến lâm sàng trong quá trình thở máy trong phẫu thuật còn thiếu. Một số nghiên cứu đã tiết lộ tác dụng bảo vệ của tăng oxy máu,82 một số báo cáo về mối liên hệ với tỷ lệ tử vong,83 trong khi những người khác cho thấy không có mối liên hệ nào với kết quả liên quan đến lâm sàng.83 Do đó, trong trường hợp không có bằng chứng, cách hành động thận trọng nhất trong quá trình thở máy là duy trì oxy máu bình thường. Theo dõi SpO2 có thể hỗ trợ phát hiện tình trạng thiếu oxy máu, nhưng trong quá trình điều trị bằng oxy, SpO2 không thể phát hiện tình trạng tăng oxy máu.84 Trong khi theo dõi SpO2 làm giảm tỷ lệ thiếu oxy máu, nó không cải thiện kết quả tổng thể của bệnh nhân và không làm giảm tỷ lệ mắc bệnh và tử vong.85 Do đó, khi đường thở đã được đảm bảo, FIO2 nên được đặt thành ≤40% với mục tiêu sử dụng FIO2 thấp nhất có thể để đạt được oxy bình thường (hoặc SpO2 ≥94%) (Bảng 1; Q3.3). Nên tránh FIO2 cao không cần thiết. Cung cấp FIO2 thấp hơn sẽ không chỉ làm giảm nguy cơ tăng oxy mà còn làm giảm tác dụng che lấp của liệu pháp oxy và cho phép chẩn đoán sớm tình trạng suy giảm trao đổi khí.84
Các phương thức thông khí cơ học
Một số nghiên cứu đã khám phá liệu một chế độ thở máy có tốt hơn các chế độ khác trong việc giảm PPC hay không. Khi đánh giá thông khí kiểm soát áp lực (PCV) so với thông khí kiểm soát thể tích (VCV), các kết quả khác nhau. VCV có liên quan đến áp lực cao nguyên tối đa thấp hơn, VT lớn hơn và thông khí khoảng chết ít hơn.86 Trong một nghiên cứu quan sát, nguy cơ PPC cao hơn ở những bệnh nhân dùng PCV so với VCV, đặc biệt là với PEEP <5 cm H2O.87 Một phân tích tổng hợp về chế độ thông khí trong phẫu thuật ở bệnh nhân béo phì cho thấy VCV vượt trội hơn PCV.88
Thông khí được kiểm soát áp lực vượt trội so với VCV trên cơ sở áp lực hít vào đỉnh (PIP) thấp hơn hoặc kết quả khí máu động mạch (ABG) được cải thiện trong một số nghiên cứu. Bốn nghiên cứu cho thấy PIP thấp hơn mà không có sự thay đổi trong quá trình oxy hóa động mạch.89,90,91,92 Một nghiên cứu khác đã chứng minh kết quả ABG được cải thiện ở bệnh nhân thở máy bằng PCV so với VCV, không có thay đổi về áp lực đường thở.93 Không có sự khác biệt đáng kể nào giữa PCV và VCV được tìm thấy trong một thử nghiệm ngẫu nhiên khi đánh giá áp lực đường thở, kết quả ABG hoặc oxy hóa.94 VCV với thời gian tạm dừng hít vào cho phép đo Pplat, do đó cho phép xác định ∆P chính xác hơn. Do tính không đồng nhất của các thử nghiệm đã công bố, không có chế độ thở máy có kiểm soát cụ thể nào được khuyến cáo (Bảng 1; Q3.4).
Thao tác huy động phế nang
Gây mê toàn thân thúc đẩy sự hình thành xẹp phổi, tác động tiêu cực đến chức năng hô hấp và có thể liên quan đến các PPC tiếp theo.18,44 ARM (alveolar recruitment manoeuvres) có lợi trong việc mở lại phế nang bị xẹp và cải thiện cơ học phổi, cho thấy rằng thực hiện ARM sau khi đặt nội khí quản có thể chống lại những thay đổi FRC do gây mê.45,95,96,97,98,99,100 Ngay cả sau một ARM, phế nang bình thường chứa đầy 100% oxy có xu hướng nhanh chóng sụp đổ và hình thành shunt.101 Do đó, xẹp phổi tái hấp thu có thể được làm suy giảm với một ARM được thực hiện với FIO2 <100%.18 Sau khi ARM, CRS và PaO2 được cải thiện.24,60,102,103,104 ARM có hiệu quả khi áp dụng sau khi đặt nội khí quản và trong bất kỳ giai đoạn tụt độ bão hòa oxyhaemoglobin nào hoặc mất áp lực dương từ việc ngắt kết nối với máy thở.
Khoảng thời gian ngay sau khởi mê thường có thể là thời điểm huyết động không ổn định do tác dụng của thuốc và thông khí áp lực dương. Trong khi ARM được coi là an toàn và hiệu quả,105 một số bệnh nhân, chẳng hạn như những người bị giảm thể tích máu, khí thũng nghiêm trọng hoặc bệnh phổi tắc nghẽn mãn tính, có thể dễ bị hạ huyết áp trong quá trình ARM; do đó, tỷ lệ nguy cơ trên lợi ích của ARM cần được xem xét cẩn thận. Thiếu bằng chứng hỗ trợ chất lượng cao để đề xuất ARM thường quy cho tất cả bệnh nhân sau khi đặt nội khí quản. Tuy nhiên, một ARM có thể được xem xét theo đánh giá nguy cơ-lợi ích cá nhân (Bảng 3; Q5.1). Cần nghiên cứu thêm để xác định bệnh nhân nào sẽ được hưởng lợi từ ARM ngay sau khi khởi phát.
ARM nên được thực hiện sau khi ngắt kết nối khỏi bộ dây máy thở và bất cứ khi nào SpO2 của bệnh nhân ≤94% kéo dài. Hai phương pháp chính là ARM thủ công và ARM điều khiển bằng máy thở.
Thao tác huy động phế nang thủ công
Một ARM thủ công được thực hiện bằng cách bơm phồng phổi liên tục bằng cách sử dụng túi dự trữ (reservoir bag) trên máy gây mê với van giới hạn áp lực có thể điều chỉnh được đặt thành áp lực bơm phồng mong muốn. ARM thủ công có thể dẫn đến mất áp lực dương trong thời gian ngắn khi chuyển trở lại máy thở, dẫn đến xẹp phế nang tái phát. Vì lý do này, ARM điều khiển bằng máy thở được ưa chuộng hơn (Bảng 3; Q5.2).
Thủ thuật huy động phế nang bằng máy thở
Các ARM điều khiển máy thở có thể được chia thành ba loại: dung tích sống, các thao tác chu kỳ kiểm soát áp lực hoặc kiểm soát thể tích. ARM dung tích sống giống như ARM thủ công ngoại trừ VT được cung cấp qua bộ dây máy thở. Điều này yêu cầu máy thở có khả năng cung cấp CPAP hoặc thời gian duy trì thời gian hít vào trong 7–8 giây.106 Hội thảo đồng thuận rằng 7–8 giây là thời gian hít vào thích hợp ở những bệnh nhân có phổi khỏe mạnh, nhưng các đặc điểm của từng bệnh nhân (BMI tăng, tư thế Trendelenburg và bơm hơi vùng bụng) có thể cần thời gian lâu hơn và PIP cao hơn. Các nghiên cứu đánh giá tình trạng xẹp phế nang trong phẫu thuật đã phát hiện ra rằng, ở những bệnh nhân khỏe mạnh có BMI <35 kg.m-2, cần giữ PIP ở mức 40 cm H2O để cải thiện PaO2 và độ giãn nở của phổi.107 Đối với bệnh nhân có BMI >35 kg.m2, áp lực lên tới 50 cm H2O hoặc nhiều hơn, các ARM liên tiếp đã được khuyến cáo. Hiệu quả được công bố gần đây của áp lực dương cuối thì thở ra cao (PEEP) trong phẫu thuật với các thao tác huy động so với PEEP thấp đối với các biến chứng phổi sau phẫu thuật ở bệnh nhân béo phì (PROBESE) thử nghiệm cho thấy không giảm PPC khi thực hiện ARM sau khi đặt nội khí quản và mỗi giờ sau đó như một phần của một giao thức máy thở không cá nhân hóa ở những bệnh nhân phẫu thuật béo phì.
Trong chế độ ARM kiểm soát áp lực, áp lực đường thở huy động nên dựa trên chỉ số BMI của bệnh nhân, như đã thảo luận trước đây và áp lực ‘mở’ này phải được duy trì trong 10 nhịp thở.21,45,114,115, 116,117,118 Hội thảo nhất trí khuyến cáo thận trọng khi sử dụng PIP >50 cm H2O. Khi sử dụng chế độ kiểm soát thể tích cho ARM,60 người ta nên bắt đầu với VT là 6–8 ml kg−1 PBW và tỷ lệ I:E là 1:1 và tăng VT thêm 4 ml kg−1 cứ sau ba đến sáu nhịp thở cho đến khi P plat 30–40 cm H2O đạt được. Sau ba đến sáu nhịp thở bổ sung ở cấp độ này, việc huy động đủ xảy ra và có thể giảm cài đặt VT. Điều chỉnh PEEP sau ARM có thể được yêu cầu để duy trì huy động phế nang. Hội thảo cũng khuyến cáo rằng một người nên đánh giá sự thay đổi trong CRS và ∆P sau ARM và lặp lại ARM với thời gian giữ thì hít vào lâu hơn hoặc áp lực cao hơn nếu huy động được đánh giá là không hiệu quả.
Hội thảo khuyến cáo sử dụng FIO2 thấp nhất trong quá trình ARM để hỗ trợ xác định áp lực đóng và mở của bệnh nhân, đồng thời duy trì các phế nang được huy động bằng cách giảm sự xuất hiện của hiện tượng xẹp phổi do tái hấp thu.119,120 Họ cũng tuyên bố rằng phương pháp được sử dụng để thực hiện ARM thông qua bộ dây máy thở không quan trọng bằng việc tránh sử dụng ARM thủ công. ARM nên được thực hiện bằng cách sử dụng PIP hiệu quả thấp nhất và thời gian hiệu quả ngắn nhất hoặc số lần thở ít nhất (Bảng 3; Q5.3). Hiệu quả của ARM có thể được đo bằng cách cải thiện oxy hóa, CRS hoặc ∆P. Cần nghiên cứu thêm vì hiện tại có rất ít bằng chứng liên kết ARM với các kết quả về phổi.
Các biến chứng liên quan đến thủ thuật huy động phế nang
Hạ oxy máu và huyết động không ổn định được báo cáo là biến chứng của ARMs. Không có tác dụng phụ nào của việc thực hiện ARM được tìm thấy trong 26 trên 33 nghiên cứu. Sáu nghiên cứu đã xác định sự mất ổn định huyết động thoáng qua cần điều trị bằng thuốc vận mạch trong ARM.21,45,46,52,61,103 Một nghiên cứu đã tìm thấy nhiều oxyhaemoglobin khử bão hòa hơn trong nhóm ARM.124 Những người tham gia hội thảo đề nghị theo dõi huyết động và SpO2 liên tục trước và trong quá trình ARM.125 Điều cần thiết là phải đảm bảo đủ sự ổn định về huyết động trước khi thực hiện ARM và tránh dùng ARM khi bị chống chỉ định (Bảng 3; Q5.4).
Theo dõi trong phẫu thuật về cơ học phổi và oxy hóa
Bởi vì phổi là một hệ thống động, bị thay đổi bởi cả gây mê và phẫu thuật, các thành phần của hơi thở máy cần được đánh giá liên tục.20 CRS, ∆P và Pplat nên được theo dõi trên tất cả bệnh nhân thở máy (Bảng 2; Q4.1) và các biện pháp can thiệp nhằm tối ưu hóa cơ học hệ hô hấp nên được đánh giá bằng cách đo CRS dưới VT không đổi6 (Bảng 2; Q4.3).
Các tiêu chuẩn giám sát hiện tại tập trung chủ yếu vào việc phát hiện tình trạng thiếu oxy máu bằng cách sử dụng SpO2. Các can thiệp có xu hướng tập trung nhiều hơn vào việc cải thiện SpO2, thường bằng cách tăng FIO2, hơn là cải thiện tình trạng rối loạn hệ thống phổi tiềm ẩn. Trong khi tăng FIO2 có thể có hiệu quả trong việc tăng oxy hóa, nó không cải thiện sự mất tương xứng thông khí-tưới máu cơ bản (Bảng 2; Q4.2).
Để giảm thiểu nguy cơ liên quan đến thở máy, máy thở nên được đặt để duy trì ∆P càng thấp càng tốt.6 PEEP được đặt phù hợp có thể duy trì FRC mà không gây ra tình trạng quá căng tổng thể và được chứng minh bằng ∆P thấp nhất đạt được VT mong muốn.126 Các yếu tố phẫu thuật hoặc gây mê gây ra những thay đổi trong CRS hoặc ∆P nên được điều trị bằng các biện pháp can thiệp nhằm phục hồi thể tích phổi sinh lý đồng thời tránh cả tình trạng căng quá mức và căng dưới mức (Bảng 2; Q4.2). Trong quá trình thở máy kiểm soát, nếu bị ngắt kết nối hoặc chuyển từ máy thở sang chế độ thủ công, sự mất thể tích phổi sẽ xảy ra ngay lập tức, kèm theo giảm CRS và tăng ∆P.127 Để phục hồi CRS và ngăn ngừa quá căng phổi, FRC phải được thiết lập lại bằng cách tăng áp lực đủ để khắc phục mức độ xẹp phổi.
FRC được duy trì, không được phục hồi bởi PEEP. Do đó, để ngăn ngừa phổi quá căng liên quan đến PEEP, FRC nên được khôi phục bằng ARM trước khi tăng mức PEEP đã đặt.127 Tương tự như vậy, ARM có thể đảo ngược tình trạng xẹp phế nang, nhưng lợi ích sẽ chỉ có trong thời gian ngắn nếu không có đủ PEEP (Bảng 2; Q4.2). PEEP nên được cá nhân hóa sau ARM để tránh phế nang quá căng hoặc xẹp (Bảng 3; Q. 5.5).
Thoát mê sau gây mê
Cần cân nhắc để tránh các điều kiện trong quá trình thoát mê làm ảnh hưởng đến những nỗ lực trong phẫu thuật để huy động và duy trì phổi mở. Các khuyến cáo tương tự như các khuyến cáo được áp dụng trong quá trình khởi mê bao gồm tối ưu hóa tư thế của bệnh nhân (đầu nâng cao ≥30 độ) và tránh ZEEP (Bảng 3; Q6.1). Nên tránh làm giảm thể tích phổi bằng cách hút thường quy ống nội khí quản ngay trước khi rút nội khí quản. Các biện pháp can thiệp khác có thể có lợi bao gồm ngăn ngừa ho và di lệch ống nội khí quản, và tránh tắc nghẽn đường hô hấp trên sau khi rút ống. Cũng nên tránh thực hành phổ biến là tắt máy thở cho phép carbon dioxide tích tụ để kích thích thông khí tự phát, vì giai đoạn ngưng thở có liên quan đến ZEEP và xẹp phế nang (Bảng 3; Q6.2). Xẹp phổi phát triển trong quá trình gây mê toàn thân vẫn tồn tại trong giai đoạn hậu phẫu. Phát hiện này lập luận cho một số phương pháp giữ cho phế nang được huy động mở, chẳng hạn như áp dụng CPAP trong quá trình chuyển đổi giữa thở máy và thở tự nhiên. Tuy nhiên, áp dụng ARM theo sau là PEEP, sau đó duy trì áp lực đường thở dương bằng CPAP từ khi thở tự nhiên trở lại cho đến khi rút nội khí quản không cải thiện tình trạng oxygen hóa sau phẫu thuật.122
FIO2 trong quá trình thoát mê
FIO2 >80% trong thời gian thoát mê làm tăng đáng kể sự hình thành xẹp phổi.128,129,130,131 Nếu thích hợp về mặt lâm sàng, FIO2 ≤40% trong thời gian thoát mê có thể được sử dụng để giảm xẹp phổi. FIO2 thấp hơn trong thời gian thoát mê có thể cải thiện chức năng phổi sau phẫu thuật130 (Bảng 3; Q6.3). CPAP với FIO2 thấp (<30%) sau khi rút nội khí quản có thể làm giảm diện tích xẹp phổi.31, 123,130,132 Tuy nhiên, bằng chứng hiện tại về hiệu quả của kỹ thuật này còn thiếu và hiện tại không thể được khuyến cáo phổ biến (Bảng 3; Q6.4). Sau khi rút nội khí quản, nên cho thở oxy bổ sung khi SpO2 <94%; tuy nhiên, nguyên nhân cơ bản cần được điều tra và áp dụng các biện pháp can thiệp thích hợp (Bảng 3; Q6.5).
Hỗ trợ máy thở không xâm lấn
Một đánh giá có hệ thống về CPAP được sử dụng sau phẫu thuật lớn ở bụng đã tìm thấy bằng chứng yếu rằng CPAP có thể làm giảm xẹp phổi, tỷ lệ viêm phổi và tần suất đặt lại nội khí quản.133 CPAP dự phòng sau phẫu thuật làm giảm tỷ lệ PPC ở bệnh nhân trải qua phẫu thuật bụng; tuy nhiên, các tác giả lưu ý rằng CPAP tối ưu trong cài đặt này vẫn chưa được biết và việc quản lý CPAP nên được cá nhân hóa.134 CPAP sau phẫu thuật 7,5 cm H2O so với 6 L min-1 lưu lượng oxy 50% bằng mặt nạ Venturi có thể làm giảm tỷ lệ đặt lại ống nội khí quản, viêm phổi, nhiễm trùng và nhiễm trùng huyết sau phẫu thuật bụng lớn.135 CPAP 10 cm H2O sau phẫu thuật lồng ngực-bụng làm giảm PPC và giảm thời gian nằm ICU và thời gian nằm viện.136
Sử dụng CPAP ngay sau khi rút nội khí quản ở những người béo phì đã được chứng minh là làm giảm xẹp phổi, cải thiện quá trình oxygen hóa và chức năng phổi, đồng thời có thể giảm thiểu nguy cơ phát triển PPC.66,137 Việc sử dụng NIPPV sớm sau phẫu thuật ở bệnh nhân béo phì đã thúc đẩy quá trình phục hồi chức năng phổi nhanh hơn và cải thiện quá trình oxygen hóa khi so sánh với lưu lượng oxy 50% 6 L min-1 qua mặt nạ Venturi.138 Ngoài ra, tỷ lệ PaO2 và PaO2/FIO2 được cải thiện đáng kể cho đến 24 giờ sau phẫu thuật khi CPAP được áp dụng ngay sau khi rút nội khí quản ở bệnh nhân béo phì.139 Ở những bệnh nhân béo phì trải qua phẫu thuật nội soi, sử dụng NIPPV sau khi rút nội khí quản đã cải thiện chức năng phổi và giảm nguy cơ biến chứng hô hấp; tuy nhiên, nó không làm giảm nguy cơ đặt lại nội khí quản hoặc nhập viện ICU ngoài kế hoạch.35
Việc sử dụng dự phòng sau phẫu thuật NIPPV hoặc CPAP nên được xem xét cho những bệnh nhân sử dụng các phương thức này để duy trì thông khí đầy đủ trước khi phẫu thuật (Bảng 3; Q6.6).
Thảo luận
Các khuyến cáo có chất lượng từ trung bình đến cao với sự hỗ trợ mạnh mẽ của chuyên gia:
• Máy thở ban đầu nên được thiết lập để cung cấp VT ≤6–8 ml kg–1 PBW và PEEP=5 cm H2O. ZEEP không được khuyến cáo.
• PEEP thích hợp và các thao tác huy động có thể cải thiện chức năng hô hấp trong phẫu thuật và ngăn ngừa PPC.
• Trước khi gây mê, hãy đặt bệnh nhân ở vị trí HOB nâng cao ≥ 30 độ (tức là ‘ghế bãi biển’); tránh tư thế nằm ngửa. Nếu không bị chống chỉ định, trước khi mất khả năng thông khí tự nhiên, hãy sử dụng NIPPV hoặc CPAP để làm giảm những thay đổi về hô hấp do gây mê gây ra.
• Bên cạnh việc theo dõi tiêu chuẩn (ASA/ESA), độ giãn nở động, áp lực đẩy (Pplat –PEEP) và Pplat nên được theo dõi trên
tất cả các bệnh nhân thở máy có kiểm soát.
• Nên theo dõi liên tục huyết động và độ bão hòa oxy trước và trong khi thực hiện ARM. Đảm bảo đủ ổn định huyết động trước
khi thực hiện ARM. Tránh dùng ARM khi có chống chỉ định.
Tuyên bố có chất lượng trung bình đến cao với sự hỗ trợ mạnh mẽ của chuyên gia:
• Sự hình thành xẹp phổi đáng kể về mặt lâm sàng trong thời gian phẫu thuật có thể là một yếu tố nguy cơ quan trọng đối với sự phát triển của PPC.
• Giảm độ giãn nở do các yếu tố phẫu thuật/gây mê (tức là tràn khí phúc mạc, tư thế và ngắt kết nối máy thở) nên được điều trị bằng các biện pháp can thiệp thích hợp.
• PEEP được cá nhân hóa có thể ngăn ngừa xẹp phế nang tiến triển. Các thủ thuật huy động có thể đảo ngược tình trạng xẹp phế nang, nhưng có lợi ích hạn chế nếu không có đủ PEEP.
• Tăng FIO2 có thể hiệu quả trong việc tăng oxygen hóa, nhưng không phải là biện pháp can thiệp hiệu quả để cải thiện độ giãn nở động của hệ hô hấp.
Một nhóm các chuyên gia đã đưa ra các khuyến cáo đồng thuận về thông khí bảo vệ trong phẫu thuật cho bệnh nhân phẫu thuật. Những tuyên bố và khuyến cáo có chất lượng trung bình đến cao và nhận được sự hỗ trợ mạnh mẽ từ hội đồng chuyên gia được trình bày trong Bảng 4. Chúng tôi xin nhắc lại rằng có 2 câu hỏi nghiên cứu không đạt được mức độ đồng thuận là 70%. Đầu tiên, thiếu bằng chứng hỗ trợ chất lượng cao để khuyến cáo ARM thường quy cho tất cả bệnh nhân sau khi đặt nội khí quản; tuy nhiên, 57% đã đạt được thỏa thuận rằng ARM có thể được xem xét theo đánh giá lợi íchnguy cơ cá nhân. Thứ hai, chỉ đạt được 29% thỏa thuận rằng FIO2 thấp (<30%) với CPAP ngay sau khi rút nội khí quản có thể làm giảm nguy cơ xẹp phổi tái hấp thu. Trong cả hai trường hợp, bằng chứng được công bố đều yếu hoặc không tồn tại và các chuyên gia không đồng ý bày tỏ lo ngại về việc hỗ trợ các tương tác có thể gây hại mà không có bằng chứng chắc chắn hơn.
Các khuyến cáo và tuyên bố với chất lượng trung bình đến cao và hỗ trợ chuyên gia mạnh mẽ. ARM, thao tác huy động phế nang; CPAP, áp lực đường thở dương liên tục; ESA, Hiệp hội Gây mê Châu u; FIO2, nồng độ oxy hít vào; HOB, độ cao đầu giường; I:E, tỷ lệ hít vào thở ra; NIPPV, thông khí áp lực dương không xâm lấn; PBW, trọng lượng cơ thể dự đoán; PPC, biến chứng phổi sau phẫu thuật; Pplat, áp lực cao nguyên; VT, thể tích khí lưu thông; ZEEP, áp lực cuối kỳ thở ra bằng không.
Mặc dù đây là những khuyến cáo được công bố đầu tiên về quản lý thở máy trong phẫu thuật, các hướng dẫn thực hành thở máy ở bệnh nhân trưởng thành mắc hội chứng suy hô hấp cấp tính (ARDS) ủng hộ mạnh mẽ việc sử dụng thở máy VT thấp (4–8 ml kg−1 PBW) và giới hạn Pplat dưới 30 cm H2O.140 Các khuyến cáo được trình bày ở đây là tương tự ngoại trừ việc sử dụng ∆P thay vì Pplat, vì điều này có vẻ tương quan tốt hơn với kết quả.5,6 Ở bệnh nhân phẫu thuật, chuẩn độ PEEP kết hợp với ARM có khả năng mang lại lợi ích đặc biệt trong thời gian khi CRS thay đổi nhanh chóng, chẳng hạn như trong quá trình bơm khí và định vị Trendelenburg dốc. Việc sử dụng các mức PEEP và ARM cao hơn chỉ được khuyến cáo có điều kiện ở bệnh nhân ARDS.140 Những khác biệt này có thể phản ánh các sinh lý bệnh cơ bản khác nhau xảy ra trong ARDS (phù phổi do viêm và tích tụ mảnh vụn tế bào trong phế nang) so với bệnh nhân mổ (phổi khỏe mạnh với mức độ xẹp phổi cao). Trong khi các phế nang bị xẹp trong quá trình phẫu thuật có thể được mở lại bằng ARM và PEEP gia tăng, thì ‘phổi em bé’ của ARDS có thể không có thể tích phế nang có thể huy động tương tự, và do đó, có thể không phản ứng thuận lợi với ARM và PEEP.
Phương pháp Delphi sửa đổi được khuyến cáo để xác định sự đồng thuận cho một vấn đề lâm sàng đã xác định trong môi trường chăm sóc sức khỏe và là một quy trình hiệu quả để xác định sự đồng thuận của nhóm chuyên gia khi có ít hoặc không có bằng chứng rõ ràng và khi ý kiến đóng vai trò quan trọng.11 Điểm mạnh của phương pháp này bao gồm khả năng tập hợp một nhóm chuyên gia phân tán và đa dạng về mặt địa lý lại với nhau, có một quy trình giao tiếp có tổ chức, tinh chỉnh nội dung thông qua đánh giá lặp đi lặp lại và khả năng cô đọng ý kiến chuyên gia thành các khuyến cáo thực hành được xác định rõ ràng. Những hạn chế được công nhận bao gồm thời gian cần thiết để chuyên gia tham gia và thiếu ẩn danh trong cuộc gặp mặt trực tiếp. Một hạn chế trong các khuyến cáo của chúng tôi là hầu hết các tài liệu tập trung vào các điểm cuối thay thế, chẳng hạn như oxygen hóa hoặc cơ học hô hấp, và tương đối ít dữ liệu được công bố hỗ trợ cải thiện tỷ lệ mắc bệnh hoặc tử vong. Đồng thời, các khuyến cáo độc lập với định nghĩa PPC được sửa đổi gần đây.17 Không thể khuyến cáo các can thiệp có chi phí liên quan hoặc các biến chứng tiềm ẩn mà không có lợi ích đã được chứng minh ở các điểm cuối khó khăn. Trong khi trọng tâm của hội nghị đồng thuận này là cụ thể để cung cấp hướng dẫn đánh giá nguy cơ trước phẫu thuật và thở máy trong phẫu thuật cho bệnh nhân trải qua phẫu thuật, các yếu tố khác không được đề cập trong bài đánh giá của chúng tôi có thể góp phần gây ra PPC, chẳng hạn như đảo ngược hoàn toàn phong bế thần kinh cơ, sử dụng opioid sau phẫu thuật, và ức chế viêm sau phẫu thuật, xứng đáng được điều tra thêm. Các nghiên cứu trong tương lai nên tiếp tục đánh giá vai trò của PEEP và ARM ở bệnh nhân phẫu thuật. Các phương thức hình ảnh mới, chẳng hạn như siêu âm và chụp cắt lớp trở kháng điện, có thể giúp làm sáng tỏ thêm vai trò của chúng. Dữ liệu chất lượng tốt về việc giảm huy động phổi trong quá trình thoát mê và các phương pháp giảm thiểu khả thi cũng là cần thiết. Cuối cùng, vai trò của FIO2 trong việc phát triển PPC cần được nghiên cứu thêm.
Kết luận
Tóm lại, cuộc họp đồng thuận này đã dẫn đến 26 khuyến cáo và tuyên bố liên quan đến việc sử dụng thông khí bảo vệ phổi ở bệnh nhân thở máy trong phòng mổ. Khi nghiên cứu cơ bản và lâm sàng tập trung vào việc áp dụng thở máy trong môi trường phẫu thuật tiếp tục xuất hiện, có khả năng các biện pháp tốt nhất để giảm hoặc loại bỏ PPC cũng sẽ phát triển. Hội thảo kêu gọi tiếp tục điều tra và áp dụng các biện pháp can thiệp đã được chứng minh sẽ giúp tối ưu hóa việc chăm sóc chu phẫu và sự an toàn của bệnh nhân phẫu thuật. Các nghiên cứu sâu hơn là cần thiết để xác nhận chắc chắn tác dụng có lợi của các can thiệp và thao tác này đối với kết quả lâm sàng có ý nghĩa.

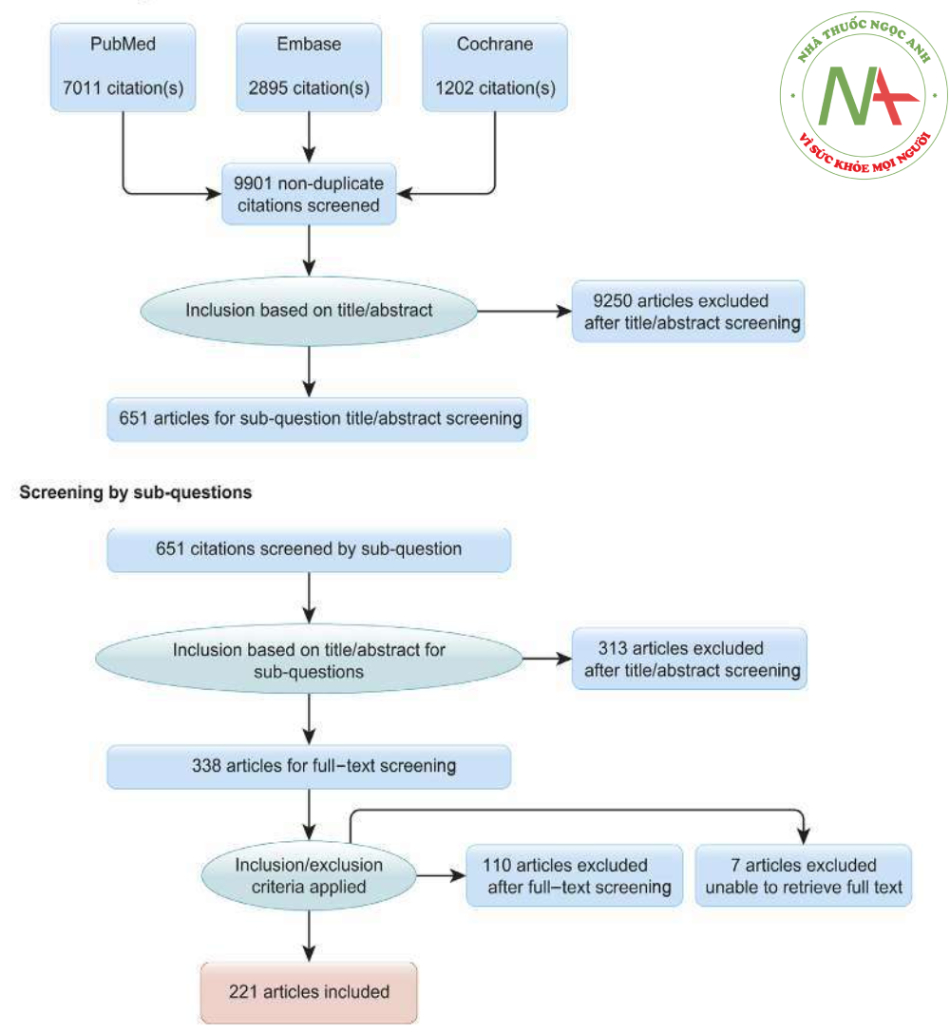 Hình 1 Sơ đồ luồng PRISMA
Hình 1 Sơ đồ luồng PRISMA