Bài viết Tài liệu chẩn đoán và điều trị bệnh lao da – Được dịch bởi bác sĩ Trần Thanh Liêm
Đại cương về vi khuẩn Mycobacteria và các bệnh gây ra bởi Mycobacteria
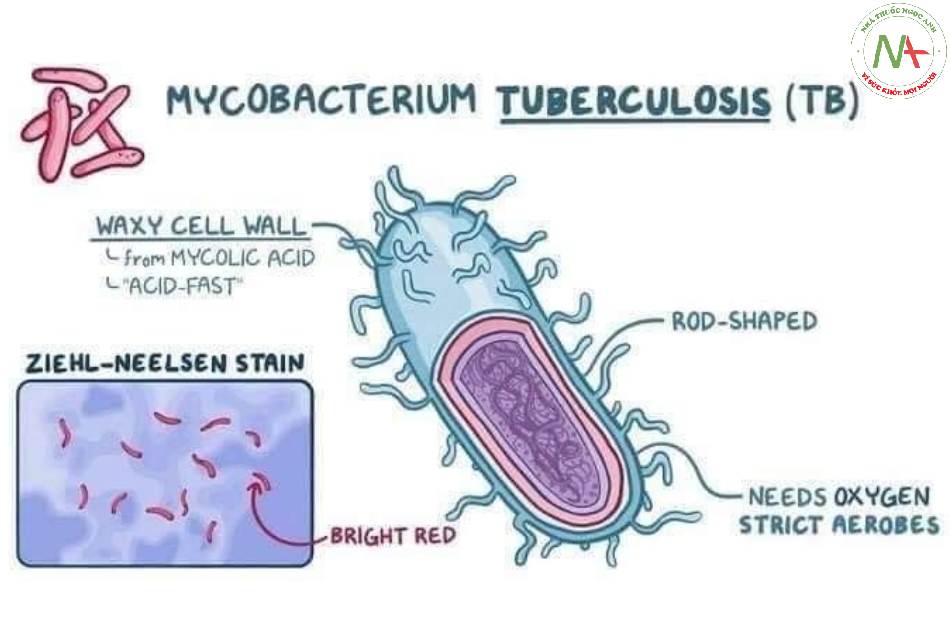
Thuật ngữ “Mycobacterium” được đưa ra vào năm 1896. Vi khuẩn Mycobacteria thuộc họ Mycobacteriaceae, gram dương, kích thước nhỏ, dài 2-4µm, rộng 0,2- 0,6µm, hình que, không di động, phát triển chậm, và là vi khuẩn hiếu khí lớp vách phức tạp, giàu lipid, kháng cồn và acid, bền khi nhuộm Gram
Đại cương về bệnh Lao da
Giới thiệu
Bệnh tương đối hiếm gặp, chiếm dưới 0.1% các bệnh nhân khám da liễu và 1 – 1.5% các trường hợp lao ngoài phổi.
Ba loại trực khuẩn lao chủ yếu có thể gây lao da ở người là:
+ Trực khuẩn lao người.
+ Trực khuẩn lao bò.
+ Trực khuẩn lao ở loài chim (hiếm gặp).
Lịch sử
3700 C đã có các phát hiện cổ về nhiễm lao da ở Ai Cập
Hippocrates (460 – 475 C) đã gọi bệnh này là phtitis (tisic).
Năm 1826, Laennec lần đầu tiên báo cáo bệnh lao trên và Virchow sau đó đã mô tả chi tiết các đặc điểm mô học của bệnh lao da.
Năm 1882, Robert Koch tìm ra được tác nhân gây bệnh lao
Năm 1883, phân lập được mẫu mô của lupus
Năm 1886, lao cóc – một dạng thường gặp của lao da được phát hiện.
Vào cuối những năm 1980 và đầu những năm 1990 xuất hiện vi khuẩn kháng thuốc.
Dịch tễ
Lao da phân bố trên toàn thế giới, nhiều ở những vùng khí hậu lạnh ẩm trước đây, hiện nay nhiều ở vùng nhiệt đới. Lao da phát triển song song cùng với lao phổi, chiếm tần suất cao ở các nước đang phát triển
Ở vùng nhiệt đới lupus lao hiếm gặp, thường gặp Scrofulloderma và lao cóc nhiều. Lupus lao xuất hiện ở phụ nữ cao gấp 2 lần nam giới, ngược lại lao cóc ở nam giới thì thường gặp hơn.
Lao kê hay gặp ở trẻ em và người lớn bị suy giảm miễn dịch. Scrofulloderma thường xuất hiện ở thanh niên và người già trong khi lupus lao có thể gặp ở mọi nhóm tuổi.
Lây do tiếp xúc gần: thường gặp ở những vùng da gần kề với vùng da phủ trên vị trí khác của nhiễm trùng (như lao hạch bạch huyết, lao xương khớp, hay lao màng tinh hoàn).
Lây trực tiếp: lây nhiễm nguyên phát ở da, thường là sau chấn thương.
Lây truyền qua đường máu.
Tự lây do nuốt phải vi khuẩn Mycobacteria từ dịch tiết đường hô hấp hoặc từ sữa bị nhiễm M.bovis.
Yates VM, Walker SL (2016), Mycobacterial infection, Rook’s textbook of Dermatology 9th edition
Mô học
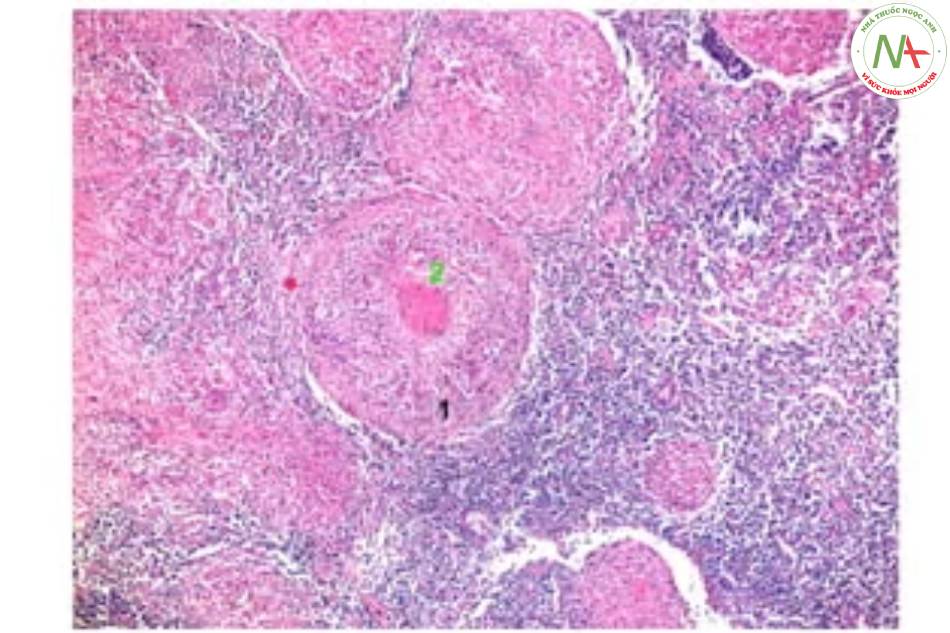
Nang lao điển hình gồm
+ Tế bào dạng biểu mô
+ Tế bào Langerhans khổng lồ
+ Hoại tử bã đậu ở trung tâm
+ Tế bào lympho
Mặc dù hình ảnh này khá đặc trưng nhưng đôi khi vẫn có thể lầm lẫn với nhiễm nấm, giang mai, phong, các bệnh khác
Phân loại
Phân loại dự vào miễn dịch và lâm sàng:
| MIỄN DỊCH | LÂM SÀNG | |
| Nhièm trùng ngoại sinh (Tiên phát) | Miền dịch tự nhiên | Săng lao
(Primary inoculation tuberculosis) Lao cóc (Tuberculosis verrucosa cutis) |
| Nhiêm trùng nội sinh
(Thứ phát) |
Mạnh | Lupus lao (Lupus vulgaris) Lao tầng (Scrofuloderma) |
| Yếu | Lao kê cấp ờ da
(Acute miliary tuberculosis) Lao ở lỗ tự nhiên (Orificial tuberculosis) Gôm lao hoặc áp xe lao (Tuberculosis abscess) |
|
| Nhiêm lao bời BCG
(Bacille Calmette* Guérin) |
Tự nhiên | Lupus lao sau tiêm vaccine (Postvaccination lupus vulgaris) |
| Ban lao | Không rô | Lichen scrofulosorum
Ban lao san hoại tử (Papulonecrotic tuberculid) Hong ban cứng Bazin |
Phân loại dự vào miễn dịch qua trung gian tế bào và đường lây:
| Tình trạng miền dịch | Đường lây | Bệnh |
| Thê nhiều vi khuân (muttibaciUary forms) | ||
| Miền dịch bấm sinh | Lây trực tiếp | Săng lao (Nhiễm nguyên phát) |
| Yếu | Lây do tiếp xúc gần | Scrofuloderma |
| Yếu | Tự lây | Lao lồ tự nhicn |
| Yếu | Lây qua đường máu | Lao kê cấp ở da |
| Yếu | Lây qua đường máu | Gôm lao |
| Thể ít vi khuân (paucibaciUary forms) | ||
| Cao | Lây trực tiếp | Lao cóc |
| Cao | Lây trực tiếp | Lupus lao |
| Cao | Lây qua đường máu | Lupus lao |
| Cao | Lây qua đường máu | Đan lao. lichen scrofulosonun. ban lao sân hoại từ. hồng ban cứng Bazin, hồng ban nút |
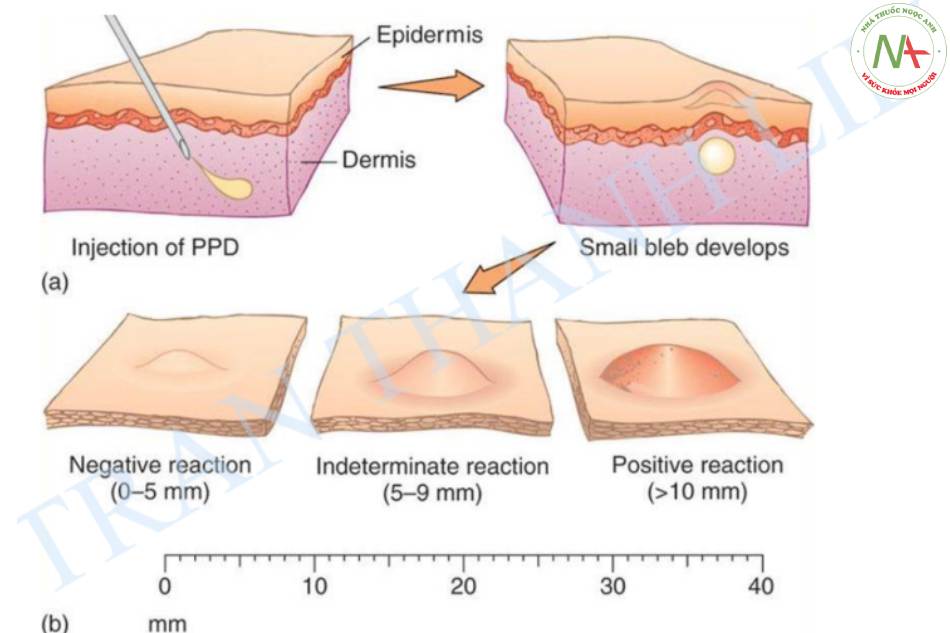
Cận lâm sàng – Phản ứng Tuberculin
Cận lâm sàng – QuantiFERON – TB Gold test
Được FDA approved năm 2005 trong xét nghiệm chẩn đoán
Nguyên lý: Khi bị nhiễm Tuberculosis ( MT), 2 kháng nguyên của MT người là ESAT-6 (Early Secretory Antigen Target- 6), và CFP-10 (Culture Filtrate Protein- 10 ) kích thích CD4 sản xuất ra IFN- γ.
Đo nồng độ IFN- γ. Kết quả dương tính khi nồng độ IFN-γ trên giá trị ngưỡng cắt (⩾35 IU/ml).
Độ nhạy 93%, độ đặc hiệu 95%.
Là kỹ thuật dùng để khuyếch đại những đoạn DNA đặc hiệu của vi khuẩn lao.
Kết quả trong vòng 48- 72 giờ giúp điều trị thích hợp, nhanh chóng.
Bệnh Lao da (Cutaneous Tuberculosis)
Phân loại bệnh Lao da
Săng lao
Dịch tễ:
– Hiếm gặp, bệnh thường xảy ra ở trẻ em, đặc biệt là ở trẻ chưa được tiêm phòng.
Người lớn cũng có thể mắc bệnh nếu tiếp xúc với người bị lao phổi, nhân viên phòng thí nghiệm, nhân viên y tế cũng có nguy cơ.
Sinh bệnh học:
Trực khuẩn lao xâm nhập vào mô ở vị trí vết thương hở. Vị trí: mặt, chi, kết mạc hoặc trong miệng.
Thời gian ủ bệnh khoảng 15 – 20 ngày.
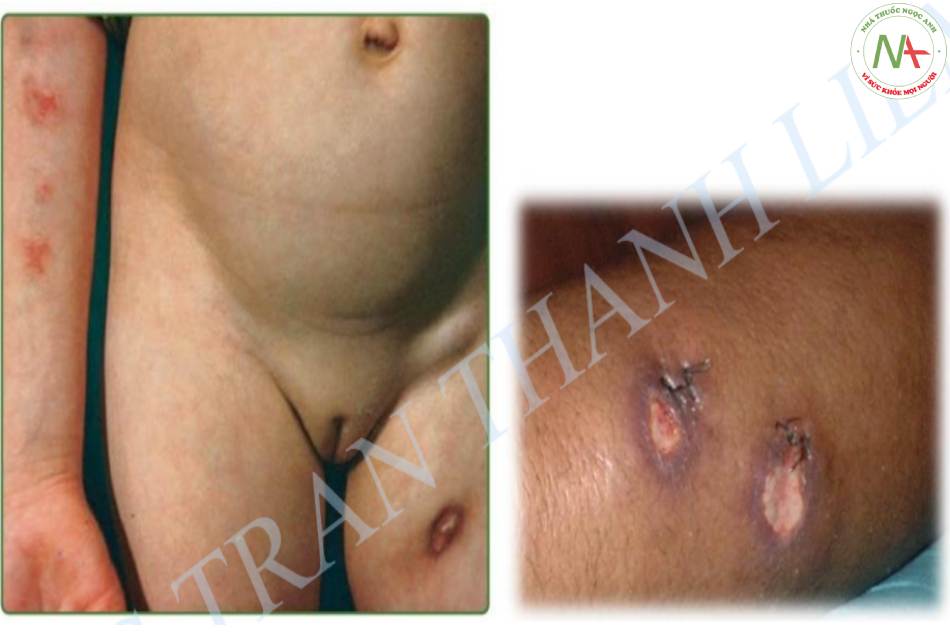
Chẩn đoán:
Dựa vào lâm sàng
Cận lâm sàng:
+ Xét nghiệm vi khuẩn lao dương tính tại thương tổn.
+ Phản ứng Tuberculin dương tính cho phép chẩn đoán xác định, có thể âm tính trong giai đoạn đầu của bệnh và dương tính ở giai đoạn sau.
Chẩn đoán phân biệt: loét do ung thư, nấm da, giang mai
Lao cóc
Dịch tễ:
Thường gặp ở các nước nhiệt đới, vệ sinh kém.
Bệnh gặp ở mọi giới nhưng thường nam giới mắc nhiều hơn nữ.
Sinh bệnh học:
Do trực khuẩn thâm nhập vào da do tiếp xúc trực tiếp hay do tai nạn nghề nghiệp, đôi khi tự lây truyền ở những bệnh nhân
Chấn thương, nhiễm trùng trở thành ngõ vào của vi khuẩn.
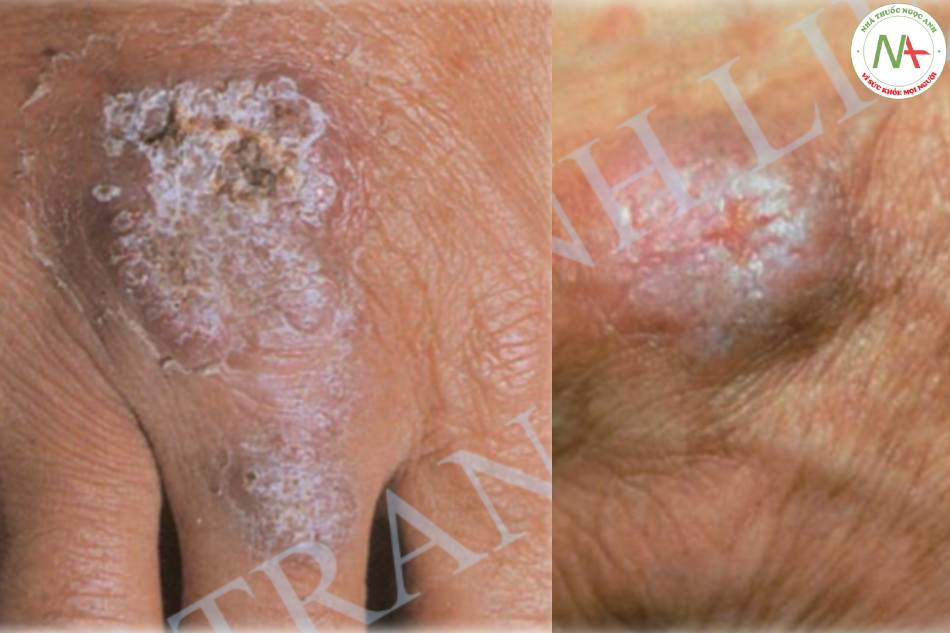
Chẩn đoán
Dựa vào lâm sàng.
Cận lâm sàng:
+ Phản ứng Tuberculin dương tính (+).
+ Mô bệnh học: tăng sừng và tăng sản giả thượng bì, viêm dạng hạt và dạng mủ ở trung bì nông và giữa, số lượng tubercle bacilli rải rác.
Chẩn đoán phân biệt: Mụn cóc, dày sừng, giang mai thời kỳ III
Lupus lao
Dịch tễ:
Lupus lao là thể lao da thường gặp nhất (50 – 70%).
Nữ nhiều hơn nam, trẻ em hay bị hơn người lớn
Sinh bệnh học:
Lây truyền qua đường máu, bạch huyết , sau tiêm vaccine.
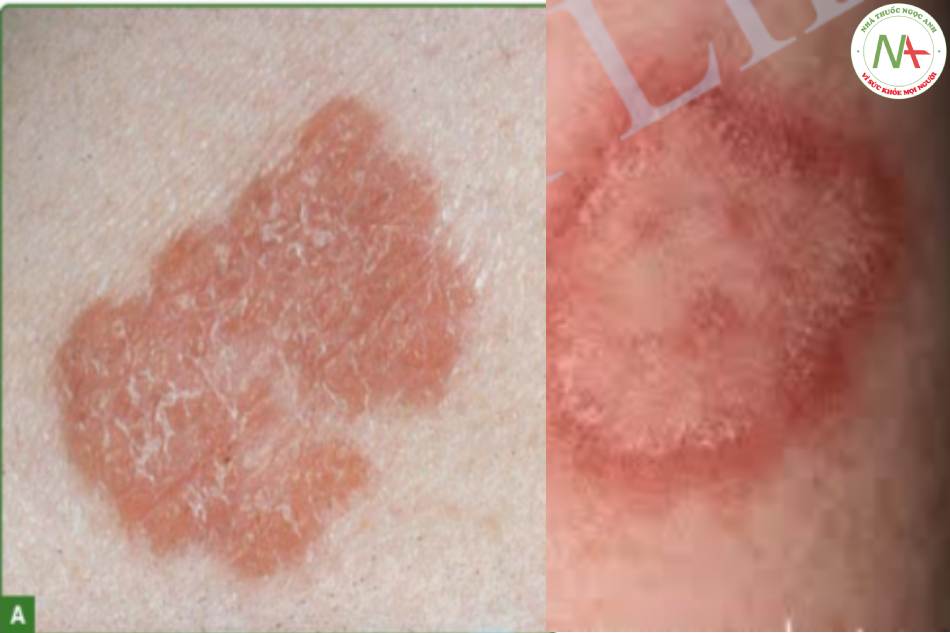
Chẩn đoán
Dựa vào lâm sàng.
Nghiệm pháp áp kính: màu hồng ban chuyển sang thạch táo
Cận lâm sàng: Phản ứng Tuberculin dương tính (+++).
Chẩn đoán phân biệt: Tùy vào thể lâm sàng mà có chẩn đoán phân biệt với Lupus đỏ dạng đĩa, phong, sarcoidosis, giang mai
Lao tầng
Dịch tễ:
Là dạng lao da phổ biến nhất.
Thường gặp ở trẻ em và người cao tuổi.
Nam giới gấp 1,5 lần nữ giới.
Sinh bệnh học:
Thường xảy ra sau lao xương, lao hạch, lao khớp hoặc lao mào tinh hoàn.
Có thể đồng nhiễm lao hệ thống và hội chứng Sweet.
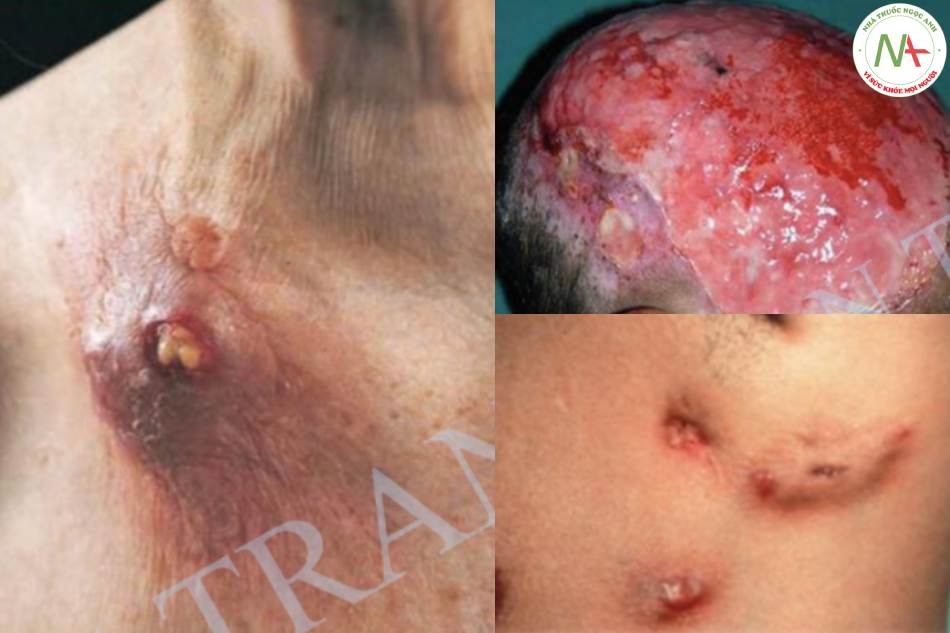
Chẩn đoán:
Dựa vào lâm sàng.
Cận lâm sàng:
+ Phản ứng Tuberculin dương tính.
+ Xét nghiệm thấy trực khuẩn lao.
Chẩn đoán phân biệt: Lao không điển hình. Nấm sâu.
Lao kê cấp ở da
Dịch tễ:
Rất hiếm gặp, thường thấy trong bệnh lao phổi hoặc lao màng não lan tỏa.
Đối tượng bị ảnh hưởng thường là trẻ sơ sinh, trẻ nhỏ, cơ địa suy giảm miễn dịch như đồng mắc HIV hoặc sau các bệnh nhiễm virus như sởi hoặc suy dinh dưỡng.
Sinh bệnh học:
Lây truyền theo đường máu. Tiên lượng xấu.
Chẩn đoán:
Chủ yếu dựa vào lâm sàng
Cận lâm sàng: Nuôi cấy, phản ứng Tuberculin âm tính
Chẩn đoán phân biệt: Bệnh do các virus varicella, bệnh đậu mùa. Vảy phấn dạng lichen và thủy đậu cấp tính (PLEVA)
Lao quanh lỗ tự nhiên, loét leo
Dịch tễ:
Là dạng hiếm gặp của lao Thường gặp ở nam giới, từ độ tuổi trung niên trở lên, hiếm khi ở trẻ em.
Sinh bệnh học:
Do tiêm nhiễm vi khuẩn lao từ các ổ lao trong cơ thể như lao phổi tiến triển, lao ruột và hiếm hơn là lao sinh dục. Thương tổn chủ yếu ở các hốc tự nhiên như miệng, hậu môn, sinh dục.
Chẩn đoán:
Dựa vào lâm sàng.
Cận lâm sàng: Mô học, nuôi cấy, PCR, Phản ứng Tuberculin thường âm tính.
Chẩn đoán phân biệt:
Tổn thương ở miệng: bệnh Crohn, bệnh nấm tiến triển ở miệng.
Tổn thương ở bộ phận sinh dục: bệnh lý ác tính, bệnh Crohn, bệnh nấm tiến triển ở hậu môn, herpes simplex, giang mai.
Gôm lao hoặc áp xe lao (Metastatic tuberculous abscess, tuberculous gumma)
Dịch tễ:
Thường gặp ở trẻ em suy dinh dưỡng, người lớn suy giảm miễn dịch, lymphoma, hoặc được điều trị thuốc ức chế miễn dịch.
Sinh bệnh học:
Lây truyền qua đường máu, chủ yếu trong thời kỳ suy giảm miễn dịch.
Chẩn đoán:
Dựa vào lâm sàng
Cận lâm sàng:
+ Chẩn đoán xác định bằng nuôi cấy.
+ Phản ứng Tuberculin dương tính.
Chẩn đoán phân biệt: nấm sâu, lao không điển hình.
Ban lao (Tuberculidis)
Cơ chế bệnh sinh chưa được hiểu rõ nhưng có thể xem ban lao là một phản ứng quá mẫn của da đối với sự thâm nhập của vi khuẩn lao M.tuberculosis trong máu hoặc sự tích tụ kháng nguyên từ nguồn nhiễm nguyên phát có trước.
Phân loại:
+ Dạng sẩn nhỏ: Lichen scrofulosorum.
+ Dạng sẩn: Ban lao sẩn hoại tử (papulonecrotic tuberculid).
+ Dạng nốt: Hồng ban cứng Bazin (erythema induratum of Bazin ) hoặc hồng ban nút (nodular tuberculid).
Lichen scrofulosorum
Dịch tễ
Thường gặp ở trẻ em và trẻ vị thành niên, không phân biệt giới tính và ở nơi khu dân cư đông đúc, điều kiện kinh tế – xã hội thấp.
Có thể đồng nhiễm với các thể lao khác như lupus lao, gôm lao, lao cóc.
Chẩn đoán:
Dựa vào lâm sàng
Cận lâm sàng: Phản ứng Tuberculin dương tính mạnh, PCR
Chẩn đoán phân biệt: Lichen nitidus, chàm, dày sừng nang lông, giang mai thứ phát và dị ứng thuốc.
Ban lao sẩn hoại tử (Papulonecrotic tuberculid)
Dịch tễ:
Ban lao sẩn hoại tử ít gặp, chiếm khoảng 4% bệnh nhân lao da.
Thường ở bệnh nhân trẻ, đặc biệt là trẻ em, không phân biệt giới tính.
Chẩn đoán:
Dựa vào lâm sàng
Cận lâm sàng: phản ứng Tuberculin dương tính mạnh, PCR
Chẩn đoán phân biệt: vảy phấn dạng lichen, sẩn ngứa.
Hồng ban cứng Bazin
Dịch tễ:
– Hồng ban cứng Bazin là dạng ban lao thường gặp và biểu hiện là bệnh lao phối hợp
với viêm mô mỡ (panniculitis).
Thường gặp ở người trẻ tuổi và trung niên, hiếm gặp ở trẻ
Chủ yếu ở giới nữ, chiếm 78 – 90% các trường hợp
Chẩn đoán:
Dựa vào lâm sàng
Cận lâm sàng: mô học, PCR, phản ứng Tuberculin dương tính.
Chẩn đoán phân biệt: Hồng ban nút, viêm đa động mạch hay viêm động mạch nút, Lupus profundus
Tổn thương da do BCG (Bacille Calmette-Guerin)
Đây là một biến chứng hiếm gặp khi chủng ngừa
Sau khi chủng ngừa BCG, phản ứng cục bộ xảy ra sau 2 – 6 tuần: một sẩn nhỏ, từ từ to ra, sau đó tiết dịch để lại vết loét nông, tự lành và để lại sẹo.
Phản ứng đặc hiệu: áp xe, viêm mạch, lupus lao, lao tầng và các dạng ban lao có thể xảy ra sau khi chủng ngừa với thời gian thay đổi có thể từ vài tháng đến vài năm sau đó.
Một số phản ứng không đặc hiệu như mày đay, hồng ban đa dạng…
Lao da do Mycobacterium khác Mycobacterium Tuberculosis (MOTT) (Infections with atypical Mycobacteria)
Định nghĩa
Các chủng Mycobacterium này được gọi dưới nhiều tên như vi khuẩn lao không điển hình (atypical mycobacteria) hoặc vi khuẩn không phải lao (non tuberculous mycobacteria NTM) hoặc Mycobacterium khác vi khuẩn lao (Mycobacterium Aother than Mycobacterium tuberculosis MOTT).
Hiện tại, các chủng MOTT thường gây nhiễm trùng nhiều hơn các chủng MT. Có hơn 140 chủng MOTT đã được báo cáo trong y văn trong đó 25 chủng gây bệnh ở người, các chủng còn lại sống trong môi trường và hiếm khi gây bệnh. Tần suất mắc bệnh không rõ nhưng có tồn tại các vùng nội dịch đối với một số chủng MOTT
Nguyên nhân – Sinh bệnh
MOTT phân bố rộng trong tự nhiên, chúng là những loại cộng sinh hơn là gây bệnh. MOTT cần môi trường sống như nước, đất. Bất cứ cơ quan hoặc hệ cơ quan nào cũng có thể ảnh hưởng nhưng nhiễm MOTT ít lan rộng hơn MT, nhiễm trùng thường lành tính và quá trình bệnh thường giới hạn.
Chỉ có hai chủng ulceran và M. marium có hình ảnh lâm sàng đặc trưng, những chủng MOTT mới được mô tả theo thời gian, khả năng gây bệnh chưa được đánh giá.
Phân loại
Mycobacterium ulcerans
Chẩn đoán:
Dựa vào hình ảnh lâm sàng. Nhuộm Ziehl-Neelsen: nhìn thấy acid fast bacilli thành đám. Cấy ở nhiệt độ 32 độ C, thời gian 6-8 tuần. PCR.
Điều trị:
Cắt lọc. Làm ấm tại chỗ với túi nước có nhiệt độ 40 độ C. Oxy cao áp (hyperbaric oxygen). Liệu pháp kháng sinh.
Mycobacterium marinum
Chẩn đoán:
Đặc điểm lâm sàng và tiền căn chấn thương ở môi trường ẩm ướt, phơi nhiễm với hồ cá. Xác nhận bằng: Cấy ở môi trường có nhiệt độ 31 độ C, thời gian trung bình 3 tuần. PCR
Điều trị:
Vẫn còn nhạy cảm với kháng sinh
Mycobacterium scrfulaceum
Đặc điểm lâm sàng:
Bệnh lành tính và tự giới hạn.
Đối tượng: trẻ em từ 1-3 tuổi.
Viêm hạch cổ, thường một bên + Hạch dưới hàm.
Không có tổn thương cơ quan
Điều trị:
Cắt bỏ hạch viêm.
Các loại – Mycobacterium anvium complex (MAC)
Điều trị bệnh Lao da
Thông thường, điều trị lao da cũng giống như điều trị lao ở các cơ quan khác.
Điều trị bằng thuốc được lựa chọn nhưng cần được cân nhắc về vấn đề lệ thuộc thuốc.
Sử dụng các thuốc điều trị nhắm trúng đích vào như IL-2, IL-12, interferonᵧ… có thể giúp kiểm soát được bệnh, rút ngắn thời gian sử dụng thuốc và tránh được tình trạng kháng thuốc.
Ngoài ra, hiện nay TCYTTG đã khuyến cáo bổ sung 2 loại thuốc chống lao hàng 1 là rifabutin (Rfb) và rifapentine (Rpt)
Phác đồ A1: 2RHZE/4RHE
Hướng dẫn:
+ Giai đoạn tấn công kéo dài 2 tháng, gồm 4 loại thuốc dùng hàng ngày.
+ Giai đoạn duy trì kéo dài 4 tháng, gồm 3 loại thuốc là R, H và E dùng hàng ngày. Chỉ định: cho các trường hợp bệnh lao người lớn không có bằng chứng kháng thuốc.
Phác đồ A2: 2RHZE/4RH
Hướng dẫn:
+ Giai đoạn tấn công kéo dài 2 tháng, gồm 4 loại thuốc dùng hàng ngày.
+ Giai đoạn duy trì kéo dài 4 tháng, gồm 2 loại thuốc là R và H dùng hang ngày. Chỉ định: cho các trường hợp bệnh lao trẻ em không có bằng chứng kháng thuốc.
Một số điều trị đặc biệt trong lao da
Lao cóc (Tuberculosis verrucosa cutis) và các dạng Lupus lao nếu không có bằng chứng liên quan đến nhiễm lao nội sinh có thể được điều trị với isoniazid đơn độc trong vòng 12 tháng.
Việc điều trị nên được tiếp tục ít nhất 2 tháng sau khi các sang thương đã tiến triển hoàn toàn.
Các sang thương nhỏ trong Lupus lao hay lao cóc (Tuberculosis verucosa cutis) tốt nhất nên được cắt bỏ và điều trị thuốc kháng lao đồng thời.
Trong quá trình điều trị người bệnh cần được theo dõi như sau:
Người bệnh cần được theo dõi kiểm soát việc dùng thuốc.
Theo dõi đánh giá đáp ứng lâm sàng, X-quang và tác dụng phụ của thuốc. Đối với trẻ em phải cân hàng tháng để điều chỉnh liều thuốc theo cân nặng.
Xét nghiệm đờm theo dõi: người bệnh lao phổi cần phải xét nghiệm đờm theo dõi 3 lần:
+ Phác đồ 6 tháng: xét nghiệm đờm vào cuối tháng thứ 2, 5 và 6.
+ Phác đồ 8 tháng: xét nghiệm đờm vào cuối tháng thứ 3, 5,7 (hoặc 8).
Xử trí kết quả xét nghiệm đờm theo dõi
Với PĐ A (bao gồm cả PĐ A1 và PĐ A2), đờm còn AFB(+) ở cuối tháng thứ 2, chuyển điều trị duy trì, làm xét nghiệm nhuộm soi trực tiếp ở cuối tháng thứ 3. Nếu cuối tháng thứ 3 còn AFB(+), cần chuyển đờm làm Hain test, Xpert MTB/RIF (hoặc nuôi cấy và KSĐ).
Lưu ý: ở bất kỳ thời điểm điều trị nào với thuốc chống lao hàng 1, khi xác định được chủng vi khuẩn lao kháng đa thuốc thì người bệnh cần được chỉ định PĐ lao đa kháng
Tài liệu tham khảo
- Bệnh viện Da liễu TPHCM (2019), Hướng dẫn chẩn đoán và điều trị bệnh Da liễu.
- Bộ Y tế (2020), Hướng dẫn chẩn đoán điều trị và dự phòng bệnh lao
- Trường Đại học Y Hà Nôi, Bệnh viện Da liễu Trung Ương (2019), Hình ảnh lâm sàng, chẩn đoán và điều trị trong chuyên ngành Da liễu tập 1.
- Trường Đại học Y Hà Nội, Bộ môn Da liễu (2017), Bệnh học Da liễu tập 1.
- Andrés Tirado-Sánchez, Alexandro Bonifaz (2018), Cutaneous Tuberculosis: a Review of the Current
- Bolognia 4th edition (2018), Elsevier Limited: Chapter 75: Mycobacterial
- Fitzpatrick’s Dermatology in General Medicine 9th edition (2019) by McGrawHill Education: Chapter 157: Tuberculosis and Infection with Atypical Mycobacteria
- Journal of infection (2007) 54,
- Habif‘s Clinical Dermatology 7th edition (2021), Elsevier:Chapter 9: Bacterial
- Vanessa Ngan, Staff Writer (2003), Updated by Hon A/Prof Amanda Oakley, August DermNet NZ Update March 2021.
- Yates VM, Walker SL (2016), Mycobacterial infection, Rook’s textbook of Dermatology 9th edition.
https://link.springer.com/chapter/10.1007/978-3-319-48538-6_7
