Tin Tức, Kỹ thuật y khoa
Ngưỡng truyền máu: sự nguy hiểm của hướng dẫn dựa trên các thử nghiệm ngẫu nhiên có đối chứng
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Để tải file PDF của bài viết Ngưỡng truyền máu: sự nguy hiểm của hướng dẫn dựa trên các thử nghiệm ngẫu nhiên có đối chứng, xin vui lòng click vào link ở đây.
Tác giả: Jean‑Louis Vincent
Biên dịch: BS Hồ Hoàng Kim
Một nhóm các chuyên gia của Hiệp hội Y học Chăm sóc Tích cực Châu Âu (ESICM) gần đây đã báo cáo các khuyến nghị đồng thuận của mình về thực hành truyền máu tối ưu [1]. Đây là một “bài tập” đầy thách thức đối với họ: Một mặt, các thử nghiệm ngẫu nhiên có kiểm soát (RCTs) được cho là đưa ra câu trả lời đáng tin cậy nhất cho bất kỳ câu hỏi nào liên quan đến phương pháp điều trị tối ưu; mặt khác, các RCT sử dụng chiến lược chỉ dựa trên ngưỡng hemoglobin (Hb) không thể cung cấp một hướng dẫn đầy đủ. Các tác giả không muốn đưa ra một viễn cảnh lâm sàng, mà là xem xét các tài liệu chỉ ra rằng các chiến lược dựa trên nồng độ Hb khác nhau không dẫn đến tỷ lệ tử vong khác nhau.
Tuy nhiên, quyết định truyền máu không nên chỉ dựa trên nồng độ Hb [2]. Để có những cực đoan minh họa, nồng độ Hb 8 g / dL có thể được chấp nhận hoàn toàn ở một người trẻ, khỏe mạnh đang hồi phục sau chấn thương, nhưng có thể đáng lo ngại ở một bệnh nhân bị sốc nặng, hoặc một bệnh nhân lớn tuổi có tiền sử nhồi máu cơ tim và nhịp tim nhanh đáng kể. Làm thế nào chúng ta có thể đặc trưng quá trình quyết định phức tạp này? Đây là một câu hỏi rất khó. Khi chúng tôi thiết kế giao thức của nghiên cứu ABC cách đây khá lâu [3], chúng tôi đã thảo luận rất lâu về các chỉ định có thể truyền máu có thể bổ sung cho mức Hb, và cuối cùng đã chọn thuật ngữ mơ hồ ‘thay đổi tưới máu mô,’ ‘bệnh động mạch, ” dự trữ sinh lý giảm ‘và’ chỉ định khác ‘: Chúng tôi không thể đề xuất bất cứ điều gì tốt hơn. Ngày nay, chúng ta thậm chí có thể xem xét vai trò của thiếu máu trong hội chứng yếu mắc phải tại đơn vị chăm sóc đặc biệt (ICU) và khó phục hồi các bệnh nhân suy ngược.
Điều tra viên có thể thích truyền máu cho bệnh nhân hơn là ghi danh họ vào RCT được đề xuất trong đó chiến lược dựa trên ngưỡng Hb. Trong nghiên cứu mang tính bước ngoặt của Canada bởi Hebert et al. [4], 87% bệnh nhân có khả năng đủ điều kiện không thể được đăng ký vào nghiên cứu, và thử nghiệm phải được dừng lại sớm hơn so với lịch trình vì đăng ký chậm. Nói chung, nhiều loại trừ làm giảm hiệu lực bên ngoài của RCT.
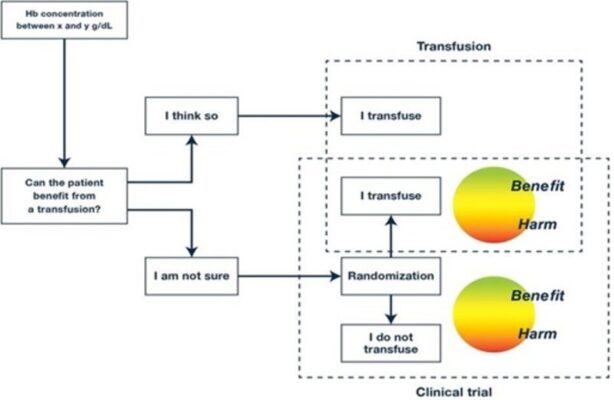
Hơn nữa, trong các thử nghiệm bao gồm các quần thể không đồng nhất, có khả năng một số bệnh nhân tham gia nhóm truyền máu tự do sẽ được hưởng lợi từ việc truyền máu, trong khi những bệnh nhân khác không thực sự cần nó sẽ bị tổn hại. Tương tự như vậy, trong số những bệnh nhân tham gia nhóm chiến lược hạn chế, một số bệnh nhân có thể được hưởng lợi từ việc không tiếp xúc với máu không cần thiết và những người khác (ví dụ, với bệnh động mạch vành) có thể bị tổn hại, do đó kết quả chung trong nghiên cứu sẽ không có sự khác biệt giữa hai nhóm chiến lược (Hình 1). Kịch bản tương tự có thể được lặp đi lặp lại trong vô số các nghiên cứu giải quyết câu hỏi về truyền máu, cũng như trong nhiều RCT âm tính khác về các can thiệp có thể có cả tác dụng có lợi và có hại, như liệu pháp điều trị nhiễm trùng huyết, bao gồm cả corticosteroid hoặc các mức độ tích cực khác nhau của áp dương cuối kỳ thở ra trong hội chứng suy hô hấp cấp tính (ARDS)[5].
Các chiến lược truyền máu hạn chế có thể được dung nạp tốt ở những bệnh nhân ít bệnh, nhưng có thể rất rủi ro ở những bệnh nhân nguy kịch. Một phân tích lại của nghiên cứu ban đầu của Hebert et al. cho thấy tác dụng có hại của chiến lược truyền máu hạn chế ở những bệnh nhân mắc bệnh thiếu máu cơ tim và ở những người có điểm APACHE cao [6]. Trong một RCT lớn ở bệnh nhân sau phẫu thuật tim, Murphy et al. [7] đã báo cáo số ca tử vong cao hơn đáng kể trong nhóm hạn chế so với nhóm truyền máu tự do (4.2 so với 2.6%, p <0,05). Một RCT khác về truyền máu sau phẫu thuật tim đã báo cáo tỷ lệ sốc tim lớn hơn ở những bệnh nhân cao tuổi được truyền máu ít hơn [8]. Một nghiên cứu ở Brazil đã báo cáo tỷ lệ tử vong cao hơn ở những bệnh nhân bị bệnh nghiêm trọng bị ung thư được quản lý bằng chiến lược truyền máu tự do so với những người được điều trị bằng chiến lược hạn chế [9]. Chỉ có hai RCT có sẵn ở bệnh nhân nhiễm trùng huyết. Một nghiên cứu của Holst et al. [10] báo cáo không có sự khác biệt về tỷ lệ tử vong, nhưng truyền máu được trao cho hầu như tất cả bệnh nhân trong một nhóm (98,8%) so với vẫn còn khoảng hai phần ba (63,9%) trong nhóm khác. Một nghiên cứu khác, nhỏ hơn [11] cho thấy chiến lược truyền máu tự do có liên quan đến tỷ lệ tử vong thấp hơn 90 ngày (59 so với 70%, p = 0,03).
Áp dụng nghiêm ngặt các hướng dẫn, chẳng hạn như các hướng dẫn từ Nhóm chuyên gia ESICM dựa trên RCT chỉ sử dụng Hb làm công cụ kích hoạt có thể gây nguy hiểm cho bệnh nhân. Điều đó có nghĩa là các bác sĩ sẽ không còn cần thời gian dài hơn để đánh giá nhu cầu truyền máu: Một liên kết đơn giản giữa phòng xét nghiệm huyết học và ngân hàng máu là đủ. Đây là tất cả mọi thứ trừ y học cá nhân! Câu trả lời cho câu hỏi về các chiến lược truyền máu tối ưu có thể đến từ các nghiên cứu quan sát lớn, có lợi thế bao gồm mọi bệnh nhân mà không loại trừ. Dữ liệu từ các cơ sở dữ liệu lớn từ Hàn Quốc [12] cũng như các nghiên cứu SOAP [13] và ICON [14] đã chỉ ra rằng các chiến lược truyền máu tự do ở bệnh nhân bị bệnh nghiêm trọng có thể liên quan đến kết quả cải thiện. Các chuyên gia RCT sẽ nói rằng ngay cả phân tích xu hướng tốt nhất cũng không thể tính đến tất cả các yếu tố, nhưng tôi sẽ phản bác rằng RCT dựa trên nồng độ Hb không thể tính đến tất cả các yếu tố có thể và sẽ ảnh hưởng đến quyết định y tế. Dữ liệu lớn có thể cung cấp câu trả lời có giá trị cho các yếu tố nào nên được sử dụng để hướng dẫn truyền máu và trí tuệ nhân tạo sẽ giúp chúng ta đưa ra quyết định tốt hơn so với các yếu tố đơn giản dựa trên nồng độ Hb, xét cho cùng, là một dấu hiệu rất thô sơ.
Hình 1: Cách tiếp cận các thử nghiệm ngẫu nhiên có kiểm soát về chiến lược truyền máu dựa trên nồng độ hemoglobin
Compliance with ethical standards
Conflicts of interest
JLV has no conflicts of interest to declare.
Publisher’s Note
Springer Nature remains neutral with regard to jurisdictional claims in published maps and institutional affiliations.
References
1. Vlaar A, Oczkowski S, de Bruin S, Wijnberge M, Antonelli M, Aubron C, Perner A, Rygaard S, Walsh TS, Guyatt G, Dionne J, Cecconi M (2019) Transfusion strategies in non‑bleeding critically ill adults: a clinical practice guideline from the European Society of Intensive Care Medicine. Intensive Care Med (in press)
2. Sakr Y, Vincent JL (2015) Should red cell transfusion be individualized? Yes. Intensive Care Med 41:1973–1976
3. Vincent JL, Baron JF, Reinhart K, Gattinoni L, Thijs L, Webb A, Meier‑Hellmann A, Nollet G, Peres‑Bota D (2002) Anemia and blood transfusion in critically ill patients. JAMA 288:1499–1507
4. Hebert PC, Wells G, Blajchman MA, Marshall J, Martin C, Pagliarello G, Tweeddale M, Schweitzer I, Yetisir E (1999) A multicenter, randomized, controlled clinical trial of transfusion requirements in critical care. Transfusion Requirements in Critical Care Investigators, Canadian Critical Care Trials Group. N Engl J Med 340:409–417
5. Santacruz CA, Pereira AJ, Celis E, Vincent JL (2019) Which multicenter randomized controlled trials in critical care medicine have shown reduced mortality? A systematic review. Crit Care Med 67:1680–1691
6. Deans KJ, Minneci PC, Suffredini AF, Danner RL, Hoffman WD, Ciu X, Klein HG, Schechter AN, Banks SM et al (2007) Randomization in clinical trials of titrated therapies: unintended consequences of using fixed treatment protocols. Crit Care Med 35:1509–1516
7. Murphy GJ, Pike K, Rogers CA, Wordsworth S, Stokes EA, Angelini GD,
Reeves BC (2015) Liberal or restrictive transfusion after cardiac surgery. N
Engl J Med 372:997–1008
8. Nakamura RE, Vincent JL, Fukushima JT, de Almeida JP, Franco RA, Lee PC, Osawa EA, Pinto Silva CM, Costa Auler JOJ et al (2015) A liberal strategy of red blood cell transfusion reduces cardiogenic shock in elderly patients undergoing cardiac surgery. J Thorac Cardiovasc Surg 150:1314–1320
9. de Almeida JP, Vincent JL, Galas FR, de Almeida EP, Fukushima JT, Osawa EA, Bergamin F, Park CL, Nakamura RE et al (2015) Transfusion requirements in surgical oncology patients: a prospective, randomized controlled trial. Anesthesiology 122:29–38
10. Holst LB, Haase N, Wetterslev J, Wernerman J, Guttormsen AB, Karlsson S, Johansson PI, Aneman A, Vang ML et al (2014) Lower versus higher hemoglobin threshold for transfusion in septic shock. N Engl J Med
371:1381–1391
11.Bergamin FS, Almeida JP, Landoni G, Galas FRBG, Fukushima JT, Fominskiy E, Park CHL, Osawa EA, Diz MPE et al (2017) Liberal versus restrictive transfusion strategy in critically ill oncologic patients: the transfusion requirements in critically ill oncologic patients randomized controlled trial. Crit Care Med 45:766–773
12. Park DW, Chun BC, Kwon SS, Yoon YK, Choi WS, Sohn JW, Peck KR, Kim YS, Choi YH et al (2012) Red blood cell transfusions are associated with lower mortality in patients with severe sepsis and septic shock: a propensitymatched analysis. Crit Care Med 40:3140–3145
13. Vincent JL, Sakr Y, Sprung C, Harboe S, Damas P (2008) Are blood transfusions associated with greater mortality rates? Results of the sepsis occurrence in acutely ill patients study. Anesthesiology 108:31–39
14.Vincent JL, Jaschinski U, Wittebole X, Lefrant JY, Jakob SM, Almekhlafi GA, Pellis T, Tripathy S, Rubatto Birri PN et al (2018) Worldwide audit of blood transfusion practice in critically ill patients. Crit Care 22:102