Bệnh thận - tiết niệu
Lọc máu liên tục-CRRT-Chỉ định mở rộng-chương 6
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Để tải về bài viết Lọc máu liên tục-CRRT-Chỉ định mở rộng-chương 6, mời bạn click vào link ở đây
Bản Dịch Của Bác Sĩ Trần Minh Thành- Khoa HSTC-CĐ
Chỉ Định Cho Liệu Pháp Thay Thế Thận
Chỉ định điều trị thay thế thận (CRRT) chia thành 2 nhóm chính: chỉ định đo “thận” (giải quyết hậu quả suy thận) và chỉ định “không do thận” ( không cần thiết phải suy thận). Mặc dù sự phân biệt không phải lúc nào cũng chính xác, nhưng đây là một cách hợp lý để phân loại các chỉ định cho RRT.
Chỉ Định Đo Thận
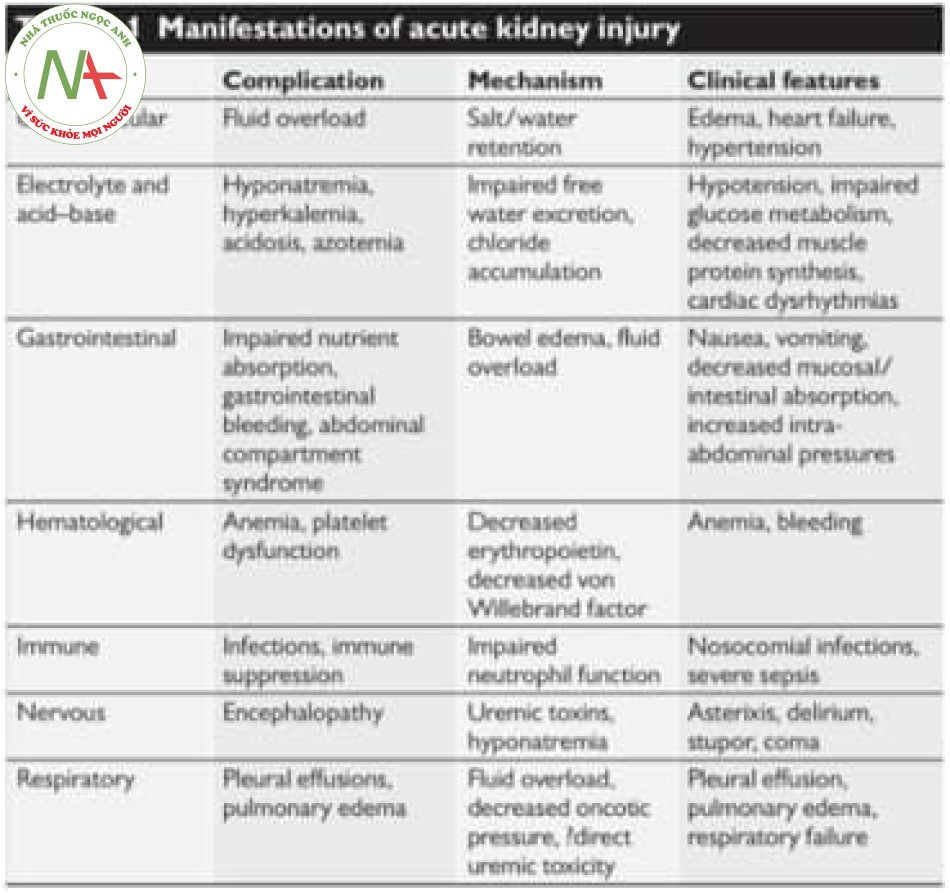
Các biểu hiện của tổn thương thận cấp (AKI), như đã thảo luận trong Chương 1 và tóm tắt trong Bảng 6.1, bao gồm thiểu niệu, (dẫn đến quá tải thể tích), hội chứng tăng urê huyết (dẫn đến một loạt các biến chứng lâm sàng), tăng kali máu và toan chuyển hoá. Mặc dù không có sự thống nhất về mức độ rối loạn chức năng chính xác nào trong số này có thể thúc đẩy bắt đầu RRT, nhưng có sự thống nhất về các chỉ định chung sau đây cho RRT:
- Quá tải thể tích (ví dụ, phù phổi)
- Thiểu niệu hoặc vô niệu (lượng nước tiểu<0,3 mL / kg / h trong >24 giờ hoặc vô niệu trong >12 giờ)
- Hội chứng tăng urê huyết biểu hiện với các triệu chứng
- Tăng kali máu biểu hiện trên điện tâm đồ
- Toan máu nặng
Quá Tải Thể Tích
Nhiều nghiên cứu cho thầy rằng quá tải thể tích có liên quan độc lập với tỷ lệ tử vong.Quá tải thể tích thường xảy ra trong tình trạng thiểu niệu, nhưng nó có thể xảy ra đơn giản là gio cung lượng nước tiểu không đủ để duy trì cân bằng dịch khi đối mặt với thể tích dịch nhập lớn, ngay cả khi thiểu niệu không xuất hiện. Mặc dù một thử nghiệm ban đầu về điều trị nội khoa để gây bài niệu có thể được coi là một biện pháp tạm thời, những bệnh nhân có triệu chứng quá tải thể tích (ví dụ, tình trạng oxy hoá trở nên xấu hơn) thêm vào đó, AKI mức độ nặng đặc trưng bởi các chỉ định đồng thời cho bắt đầu RRT (tức là tăng kali máu, ure huyết) hoặc những bệnh nhân với các biến chứng đe doạ tính mạng của quá tải thể tích cần được điều trị khẩn cấp bằng RRT.
Mặc dù hầu hết các bác sĩ lâm sàng sẽ cố gắng sử dụng thuốc lợi tiểu trước khi bắt đầu RRT, nhưng có một sự khác biệt lớn về thời gian thử nghiệm kéo dài hoặc liều lượng hoặc xác định thành công như thế nào. Hiển nhiên mong muốn nên tránh RRT, tuy nhiên có rất ít bằng chứng cho thấy rằng thuốc lợi tiểu có thể thành công trong việc đạt được mục tiêu này.
Quan trọng hơn, nỗ lực gia tăng lượng nước tiểu bằng thuốc lợi tiểu chỉ hướng đến điều trị quá tải thể tích hoặc tăng kali máu, chứ không phải thiểu niệu. The Acute Dialysis Quality Initiative đã đề cập đến chỉ định rút bỏ dịch cơ học vào năm 2012. Việc rút bỏ dịch cơ học cần được xem xét trong các trường hợp sau; (1) khi quá tải thể tích được thiết lập và sau khi điều trị bằng thuốc lợi tiểu không hiệu quả hoặc đã thất bại; (2) ở những bệnh nhân bị quá tải thể tích đe doạ tính mạng và chức năng thận suy giảm đáng kể (ví dụ, mức lọc cầu thận thấp [GFR]) hoặc tưới máu thận kém (ví dụ, sốc tim) mà điều trị lợi thiểu dường như thất bại; (3) ở những bệnh nhận có nguy cơ tích tụ dịch cao (ví dụ: cần truyền máu khối lượng lớn, nuôi dưỡng đường tĩnh mạch, hoặc truyền thuốc với khối lượng lớn), nhưng bệnh nhân này nên được bắt đầu siêu lọc để ngăn ngừa quá tải chất lỏng, (4) nếu các biến chứng liên quan đến việc sử dụng thuốc lợi tiểu, chẳng hạn như hạ natri máu, nhiễm kiềm chuyển hóa nặng. hạ magie máu, hạ kali máu nghiêm trọng và làm suy giảm chức năng thận; và (5) ở những bệnh nhân mà tình trạng quá tải thể tích xảy ra trong bối cảnh bệnh nhân cấp tính hoặc mãn tính năng và các triệu chứng của hội chứng ure huyết cao.
Điều Trị Lợi Tiểu
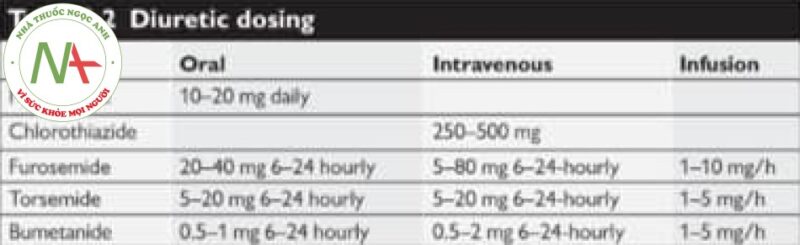
Thuốc lợi tiểu quai như furosemide được dùng với liều 20 đến 40 mg tiêm tĩnh mạch (IV) (Bảng 6.2). Nếu liều này không hiệu quả, có thể thử liều cao hơn trong vòng 30 đến 60 phút. Có thể cần dùng liễu cao hơn nếu bệnh nhân đã được điều trị bằng thuốc lợi tiểu trước đó (Bảng 6.1). Nếu liều bolus 80mg mỗi 6 giờ không hiệu quả, có thể bắt đầu truyền liệu tục (1–5 mg / giờ IV). Thuốc lợi tiểu thiazide như chlorothiazide (250-500 mg IV) hoặc metolazone (10–20 mg qua đường uống) có thể được sử dụng cùng với lợi tiểu quai để cải thiện bài niệu. Nói chung, không có lợi ích gì khi tiếp tục điều trị bằng thuốc lợi tiểu nếu nó không hiệu quả; Thuốc lợi tiểu quai có thể gây độc cho thận. Tất cả các thuốc lợi tiểu thưởng được ngưng sử dụng trước khi bắt đầu RRT.
Tăng Ure Huyết
Tăng ure huyết, giữ lại rẻ và các chất thải có chứa nitơ khác, là kết quả của việc giảm GFR và là một đặc điểm cơ bản của suy thận. Tuy nhiên, giống như thiểu niệu, tăng ure huyết không chỉ biểu hiện suy thận mà còn là phản ứng bình thường của thận đối với sự suy giảm thể tích dịch ngoại bào hoặc giảm lưu lượng máu đến thận. Ngược lại, GFR “bình thường” khi suy giảm thể tích chỉ có thể được xem là rối loạn chức năng thận. Do đó, những thay đổi về lượng nước tiểu và GFR không đủ để chẩn đoán bệnh lý thận. Tuy nhiên, hiện không có phương pháp thay thế đơn giản nào cho chẩn đoán.
Tăng ure huyết là một dấu hiệu sinh hóa của hội chứng ure huyết, một tỉnh trọng gây ra bởi một nhóm độc chất đa dạng được bài tiết bình thường nhưng tích tụ trong tuần hoàn và trong các mô trong quá trình suy thận. Các biểu hiện lâm sàng của hội chứng tăng ure huyết được trình bày trong Bảng 6.1.
Mặc dù triệu chứng urê huyết tương quan với mức urê trong mẫu, mối quan hệ giữa BUN và các triệu chứng urê huyết không tương đồng giữa các cá nhân hoặc thậm chí trong một cá nhân nhất định tại các thời điểm khác nhau. Do đỏ, không có ngưỡng BUN cụ thể xác định hội chứng urê huyết hoặc cung cấp một chỉ định cụ thể cho RRT. Thay vào đó, việc tiến hành RRT và trên thực tế, các quyết định về thời gian và mức độ nên được cả thể hóa cho từng bệnh nhân trên cơ sở các yếu tố lâm sàng chứ không nên chỉ dựa vào các xét nghiệm sinh hóa.
Tăng Kali Máu
Tăng kali máu có thể nghiêm trọng và có thể đe dọa tính mạng. Nguy cơ tăng kali màu là lớn nhất khi nó phát triển nhanh chóng – khi nồng độ trong huyết thanh vượt quả 6 mmol / L có thể gây ra rối loạn nhịp tim. Dấu hiệu điện tâm đồ sớm nhất của tăng kali máu là đạt đỉnh của sóng T ( cao, nhọn). Dấu hiệu này có liên quan đến tình trạng rối loạn ở tỉm và cần được điều trị khẩn cấp. Xử trí tạm thời tỉnh trạng tăng kali máu nặng (trong khi chuẩn bị cho RRT) bao gồm canxi clorua tiêm tĩnh mạch (10 ml dung dịch 10%) để giảm rối loạn ở tìm và kết hợp insulin (10 U IV) và dextrose (50mL D50) cùng nhau trong 20 phút để dịch chuyển kali vào trong nội bào (cần theo dõi đường huyết).
Toan Chuyển Hóa
Suy thận gây ra nhiễm toan chuyển hóa do ứ đọng lại các anion axit khác nhau (ví dụ, phosphate, sulfate), cũng như do rối loạn chức năng ống thận dẫn đến nhiễm toan tăng clo huyết. Các biểu hiện lâm sàng bao gồm từ những thay đổi cấp tỉnh trong chức năng tế bào viêm đến những thay đổi mã tỉnh trong quá trình khoáng hóa xương. Các thay đổi nhẹ có thể được xử trí bằng sử dụng natri bicarbonat hoặc canxi cacbonat dạng uống. RRT có hiệu quả trong việc loại bỏ axit cũng như điều chỉnh cân bằng natri và clorua trong huyết tương, và thường được nhắm mục tiêu duy trì pH động mạch trên 7,30,
Chỉ Định Không Do Thận
Gọi là chỉ định không do thận đối với RRT là loại bỏ các chất khác nhau có thể thẩm tách ra khỏi màu. Những chất này bao gồm thuốc, độc chất, thuốc cản quang và cytokine.
Loại Bỏ Thuốc Và Độc Chất
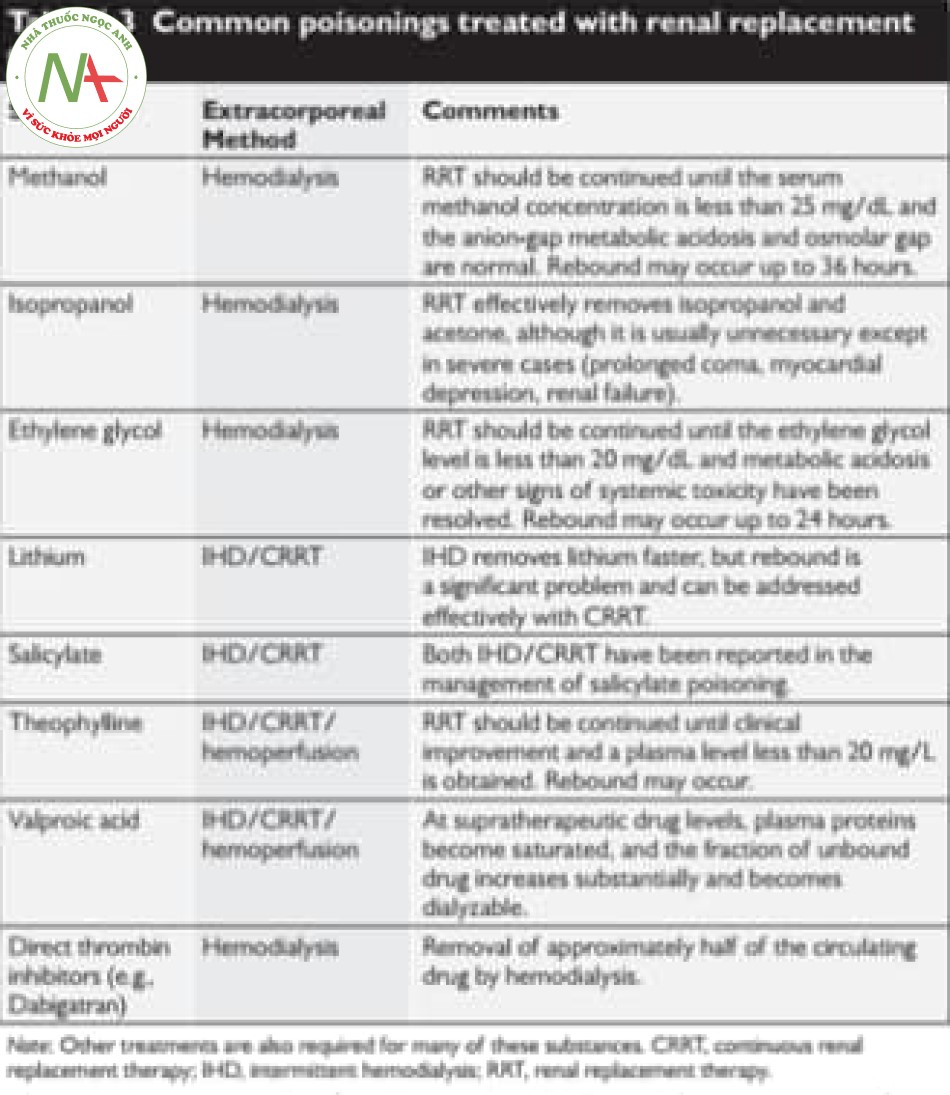
Kỹ thuật lọc máu từ lâu đã được sử dụng để loại bỏ các loại thuốc và độc chất có thể thẩm tách được. Bảng 6.3. Đa số các trường hợp ngộ độc không cần điều trị bằng RRT. Thật vậy, các loại thuốc hoặc chất độc thường gây tử vong liên quan đến ngộ độc là không dễ dàng với RRT (ví dụ: acetaminophen, thuốc chống trầm cảm ba vòng, barbiturat tác dụng ngắn, chất kích thích và “ma tủy đường phố”). Nói chung, kích thước của phân tử và mức độ liên kết với protein xác định mức độ mà chất có thể bị loại bỏ (các chất nhỏ hơn, không liên kết với protein dễ bị loại bỏ nhất). Liệu pháp thay thế thận liên tục (CRRT) có thể có hiệu quả trong việc loại bỏ các chất có mức độ liên kết với protein cao hơn và đôi khi được sử dụng để loại bỏ các chất có thời gian bản hủy trong huyết tương rất dải. Các kỹ thuật như lọc mẫu hấp thụ cũng có thể được sử dụng cho chỉ định này và được thảo luận thêm trong Chương 23.
Vai trò của CRRT trong xử trí ngộ độc cấp tính được xác định rõ ràng. Độ thanh thải thuốc trên một đơn vị thời gian tương đối ít hơn so với chạy thận nhân tạo ngắt quãng (IHD), nhưng CRRT có ưu thế khác biệt ở những bệnh nhân huyết động không ổn định và những bệnh nhân không thể dung nạp đựng được sự mất nhanh chóng chất tan và dịch liên quan đến IHD hoặc thậm chí các kỹ thuật khác, chẳng hạn như lọc mẫu hấp phụ. CRRT cũng có thể có hiệu quả để tháo bỏ chậm, liên tục các chất có thể tích phân bố lớn hoặc mức độ liên kết mỏ cao, hoặc đối với các chất dễ xảy ra “hiện tượng dội ngược” (ví dụ: lithium, procainamide và methotrexate). Trong những trường hợp như vậy, CRRT có thể được sử dụng như một liệu pháp bổ trợ với IHD hoặc lọc mẫu hấp phụ.
Thuốc, Chất Cản Quang
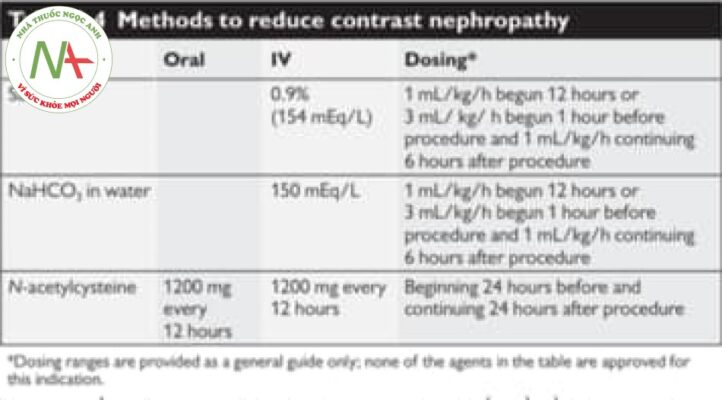
RRT đã được sử dụng để loại bỏ các tác nhân cản quang trong nhiều năm, những mục đích của phương pháp điều trị này đã thay đổi theo thời gian. Trước đây, thuốc cản quang ion, độ thẩm thấu cao được sử dụng để nghiên cứu hình ảnh, và RRT thường được sử dụng để loại bỏ các chất cản quang và loại bỏ dịch ở những bệnh nhân suy thận có nguy cơ suy tim sung huyết do liễu tại thẩm thấu lớn. Những bệnh nhân này không thể bài tiết thuốc cản quang và sẽ bị phù phổi sau khi bơm thuốc cản quang. Trong những năm gần đây, chất cản quang không ion, độ thẩm thấu thấp, hoặc thậm chỉ là chất iso-osmolar đã được phát triển, và nguy cơ phù phổi đã giảm đáng kể. Tuy nhiên, tất cả các chất cản quang đều gây độc cho thận và CRRT được một số chuyên gia ủng hộ để giúp ngăn ngừa bệnh thận do chất cản quang. IHD chuẩn đã được chứng minh là có thể loại bỏ các chất cản quang nhưng dường như không ngăn ngừa được bệnh thận do chất cản quang. Mặc dù ít hiệu quả hơn trong việc loại bỏ chất cản quang. CRRT đã được chứng minh là ít gây ra bệnh thận do thuốc cản quang hơn, đặc biệt khi CRRT đã bắt đầu trước đó hoặc kết hợp với việc dùng thuốc cản quang (Bảng 6.4). Tuy nhiên, hiệu quả còn gây tranh cãi và hầu hết các trung tâm hiện không cung cấp RRT để phòng ngừa bệnh thận do chất cản quang.
Cytokines
Nhiều chất trung gian nội sinh của nhiễm khuẩn huyết có thể được loại bỏ bằng cách sử dụng siêu lọc tĩnh mạch – tĩnh mạch liên tục (CVVH) hoặc siêu lọc kết hợp thẩm tách màu tĩnh mạch-tĩnh mạch liên tục (CVVHDF) (khuếch tán không thể loại bỏ các chất trung gian này). Quan sát này đã khiến nhiều nhà nghiên cứu cổ gắng sử dụng CVVH như một điều trị bổ sung trong nhiễm khuẩn huyết. Mặc dù vẫn còn tranh cãi về việc liệu CVVH có mang lại lợi ích bổ sung ở bệnh nhân suy thận và nhiễm trùng huyết hay không, nhưng bằng chứng hiện có không ủng hộ vai trò của CVVH trong việc loại bỏ cytokine ở bệnh nhân không suy thận. Nếu CVVH có khả năng loại bỏ các cytokine, thì tác dụng của CVVH “liều thận” tiêu chuẩn dường như là khá nhỏ. Tuy nhiên, một số cá thể dường như đáp ứng với cải thiện huyết động, đặc biệt với mode CVVH liều cao hơn (xem Chương 8)
THỜI GIAN ĐIỀU TRỊ THAY THẾ THẬN
Khi nào bắt đầu RRT
Câu trả lời đơn giản nhất cho câu hỏi “Khi nào nên bắt đầu RRT?” sẽ là khi các chỉ định được thảo luận trước đó được giải quyết. Nhiều nỗ lực đã được thực hiện để đạt được sự đồng thuận về thời gian của RRT. The Acute Dialysis Quality Initiative lần đầu tiên đề cập đến vấn đề này vào năm 2000, nhưng không thể đạt được sự đồng thuận ngoài việc tuyên bố rằng một bệnh nhân được coi là cần RRT khi họ có “GFR giảm cấp tỉnh và tiến triển, hoặc có nguy cơ lâm sàng về tình trạng mất cân bằng chất tan/ độc tỉnh đáng kể hoặc quá tải tuần hoàn. ” Về bản chất, điều này có nghĩa là RRT nên bắt đầu khi một bệnh nhân bị suy thận cấp “có triệu chứng”
(ARF). Điều gì tạo nên ARF có triệu chứng đó là vấn đề về đánh giá lâm sàng và “nguy cơ” được giải thích như thế nào. Hầu hết, nhưng không phải tất cả, các chuyên gia khuyên rằng RRT nên bắt đầu trước khi các biến chứng lâm sàng xảy ra, nhưng thường rất khó để biết chính xác thời điểm xảy ra. Ví dụ, các bất thường nhỏ về chức năng tiểu cầu có thể bắt đầu sớm trong giai đoạn AKI, trước khi hầu hết các bác sĩ lâm sáng bắt đầu RRT.
Khi Nào Dừng RRT
Một câu hỏi thậm chỉ còn khó trả lời hơn là khi nào bắt đầu là khi nào thì dừng RRT. Một lần nữa, cấu trả lời đơn giản nhất là “khi chức năng thận đã hồi phục”, nhưng có hai vấn đề tồn tại với câu trả lời đơn giản này. Thứ nhất, không phải lúc nào cũng dễ dàng xác định khi nào chức năng thận đã phục hồi và thứ hai, cũng không rõ ràng phục hồi như thế nào trước khi ngừng điều trị. Một cách tiếp cận được sử dụng trong thử nghiệm lớn nhất về lọc máu được công bố cho đến nay là sử dụng quy tắc được mô tả trong Bảng 6.5. Tuy nhiên, cũng cần chú ý đến tình trạng dịch và điện giải.
LỰA CHỌN BỆNH NHÂN CHO CRRT
Những Bệnh Nhân Nào Nêu Nhận CRRT?
Khi quyết định bắt đầu RRT, câu hỏi đặt ra là phương thức nào (ngắt quãng hay liên tục). Những cân nhắc sau đây ảnh hưởng đến việc lựa chọn phương thức, mặc dù, nói đúng ra, có rất ít chỉ định tuyệt đối cho phương thức này so với phương thức kia:
- Ổn định huyết động: CRRT được ưu tiên cho những bệnh nhân tụt huyết áp hoặc có nguy cơ tụt huyết áp Trong thực tế, điều này thường có nghĩa là thường bệnh nhân cần hỗ trợ vận mạch tại thời điểm ban đầu hoặc kết quả của việc điều trị. Nghiên cứu của The ARF Trial Network đã chúng mình rùng tụt huyết dê rất phố biển với IHD. Có một số bảng chứng cho thấy việc sử dụng CRRT lâm phương thức điều trị ban đầu có liên quan đến việc phục hồi chức năng thận sau AKI tốt hơn so với IHD.
- Tăng áp lực nội sọ: Tăng áp lực nội sọ là một chỉ định tuyệt đối cho CRT. (HD gây ra sự dịch chuyển chất lỏng (dịch) lớn hơn nhiều và do đó chống chỉ định ở những bệnh nhân tăng áp lực nội sọ.
- Quá tải thể tích nghiêm trọng và lượng dịch nhập bắt buộc cao: ngay cả những bệnh nhân ổn định huyết động với tình trạng quả táo thể tích nàng hộc bệnh nhân quả tại thể tích nhớ nhưng nhu câu dịch bảng ngày cáo (thường là dụng thuốc và hỗ trợ định đường) có thế được xử trí liệu qua hơn với CRRT. Ví dụ, việc loại bỏ hơn 3 đến 4 L thể tích trong một lần lọc máu kéo dài 4 giờ là điều bất thường. Tuy nhiên, khá phổ biến để loại bỏ 200 đến 300 mL / h (5-7L / ngày) hoặc thậm chí nhiều hơn với CRRT
- Thở máy: Đối với những bệnh nhân không dung nạp được thử nghiệm cai máy thở vào những ngày không chạy thận,CRRT (hoặc lọc máu hằng ngày) có thể tốt hơn.
- Bệnh nhân dị hóa: Đối với một số bệnh nhân nặng. có thể khó kiểm soát nồng độ chất hòa tan bằng phương pháp lọc máu luân phiên trong ngày. Những bệnh nhân có nồng độ BUN trước thẩm tách rất cao có thể được điều trị tốt hơn bằng CRRT.
- Tăng kali máu. Khi cần thiết phải thanh thải nhanh chất tan. chẳng hạn như trong trường hợp tăng kali máu nặng, điều trị lọc máu ngắt quãng thường được ưu tiên. CRRT thường khá hiệu quả đối với tăng kali máu. nhưng điều trị lọc máu ngắt quãng có phần nhanh hơn.