Bệnh hô hấp
Lọc máu hấp phụ sớm loại bỏ Cytokine ngăn ngừa hội chứng suy hô hấp cấp tính
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Tải file PDF Lọc Máu Hấp Phụ Sớm Loại Bỏ Cytokine Có Thể Góp Phần Ngăn Ngừa Đặt Nội Khí Quản Ở Bệnh Nhân COVID-19 tại đây
Bài Dịch Của Bác Sĩ Trần Minh Thành- Khoa HSTC-CĐ
Keywords: Lọc máu hấp phụ · Cytokine · Lọc máu liên tục · COVID-19 · Hội chứng suy hô hấp cấp (ARDS)
Tóm tắt
Lọc máu hấp phụ (HP) hữu ích để ngăn ngừa sự phát triển và tiến triển của hội chứng suy hô hấp cấp tính (ARDS), tổn thương thận cấp tính (AKI), suy gan và sốc nhiễm khuẩn bằng cách loại bỏ cytokine và các chất trung gian gây viêm khác và cuối cùng ngăn ngừa sự tiến triển suy đa cơ quan. Một bệnh nhân nam 54 tuổi được chẩn đoán mắc COVID-19 nhập đơn vị chăm sóc tích cực (ICU). Độ bão hòa O2 (SaO2) của bệnh nhân là 80% với thở oxy mask, và độ bão hòa O2 đang giảm dần. Sau 4 đợt tiến hành lọc máu hấp phụ / lọc máu liên tục (HP/CRRT), độ bão hòa O2 đạt 95%, bệnh nhân được chuyển ra khoa Nội tổng hợp. Thực hiện hành lọc máu hấp phụ / lọc máu liên tục (HP / CRRT) ở giai đoạn sớm của ARDS có thể làm giảm nhu cầu đặt nội khí quản cho bệnh nhân COVID-19. Sử dụng HP và CRRT kịp thời và sớm trong điều trị ARDS ở bệnh nhân COVID-19 đã ngăn ngừa sự tiến triển của ARDS và khả năng phải đặt nội khí quản cho bệnh nhân, giảm tình trạng suy hô hấp và sự phụ thuộc của bệnh nhân vào oxy, ngăn ngừa các biến chứng khác như tổn thương thận cấp (AKI) và sốc nhiễm khuẩn ở bệnh nhân Covid-19 , và giảm tỷ lệ tử vong và thời gian nằm viện.
Giới Thiệu
Cũng như các đợt đại dịch bùng phát virus trước đây, một tỷ lệ phần trăm bệnh nhân COVID-19 cần được chăm sóc tích cực và xử trí phức tạp [1, 2]. Các chiến lược hiện tại đối với bệnh COVID-19 bao gồm oxy hóa màng ngoài cơ thể (ECMO) trong các trường hợp nặng, nguy kịch của hội chứng suy hô hấp cấp (ARDS) [3] , cũng như liệu pháp oxy lưu lượng cao (HFNO) và thở máy xâm lấn cho bệnh nhân được đặt nội khí quản [4] . Mặc dù các chiến lược điều trị này có hiệu quả trong hầu hết các trường hợp, một số bệnh nhân COVID-19 vẫn có thể dẫn đến tử vong. Các báo cáo được gửi về từ khắp nơi trên thế giới và từ các đơn vị chăm sóc tích cực (ICU) đối với các trường hợp đặt nội khí quản, thở máy và áp dụng ECMO. Yang và cộng sự [5] báo cáo trong nghiên cứu của họ ở Trung Quốc rằng gần 94% bệnh nhân COVID-19 nhập ICU và phải thở máy đã tử vong. Hơn nữa, bên cạnh cơ hội phục hồi thấp như vậy, các bệnh viện cũng có thể gặp phải tình trạng thiếu máy thở, một vấn đề mà một số quốc gia vẫn đang phải đối mặt ở một mức độ nào đó. Do tỷ lệ tử vong cao ở những bệnh nhân phải thở máy, cần cố gắng hết sức để ngăn tình trạng bệnh tiến triển và khả năng cần đặt nội khí quản. Chúng tôi đưa ra giả thuyết rằng việc tiến hành sớm lọc máu hấp phụ (HP), đơn độc hoặc kết hợp với liệu pháp thay thế thận liên tục (CRRT) hoặc chạy thận nhân tạo (HD), có thể góp phần ngăn ngừa tỷ lệ mắc và tiến triển của ARDS, tổn thương thận cấp (AKI), suy gan, và sốc nhiễm khuẩn bằng cách loại bỏ cytokine, chemokine, interleukin và các hoạt chất trung gian gây viêm khác. Chiến lược tiếp cận này sẽ cho phép một mức độ điều hòa miễn dịch, cuối cùng ngăn chặn hoặc làm chậm sự tiến triển quá trình suy đa cơ quan [6] và nhu cầu thở máy xâm lấn.
Báo Cáo Ca Lâm Sàng
Bệnh nhân nam 54 tuổi nhập viện vì ho và khó thở được chuyển đến khoa cấp cứu cách đây 2 ngày. Bệnh nhân được dùng thuốc kháng vi rút (chloroquine, coltra, và siltamivir), kháng sinh (meropenem và vancomycin), và chống đông heparin 10 UI / kg / h. Do có tiền sử tăng huyết áp và đái tháo đường nên bệnh nhân cũng đã được dùng thuốc hạ huyết áp và đái tháo đường.
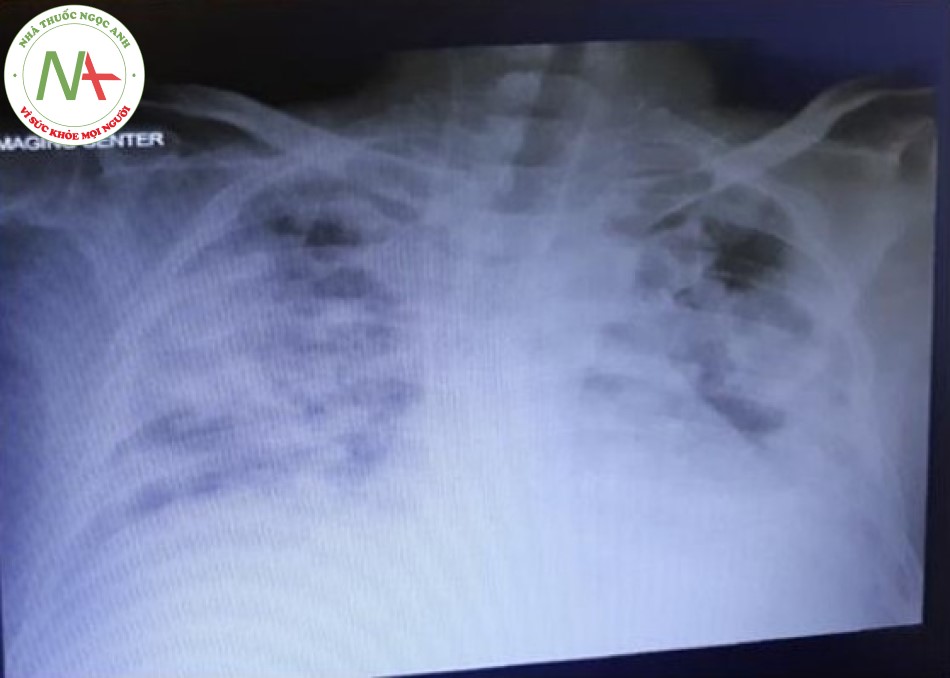
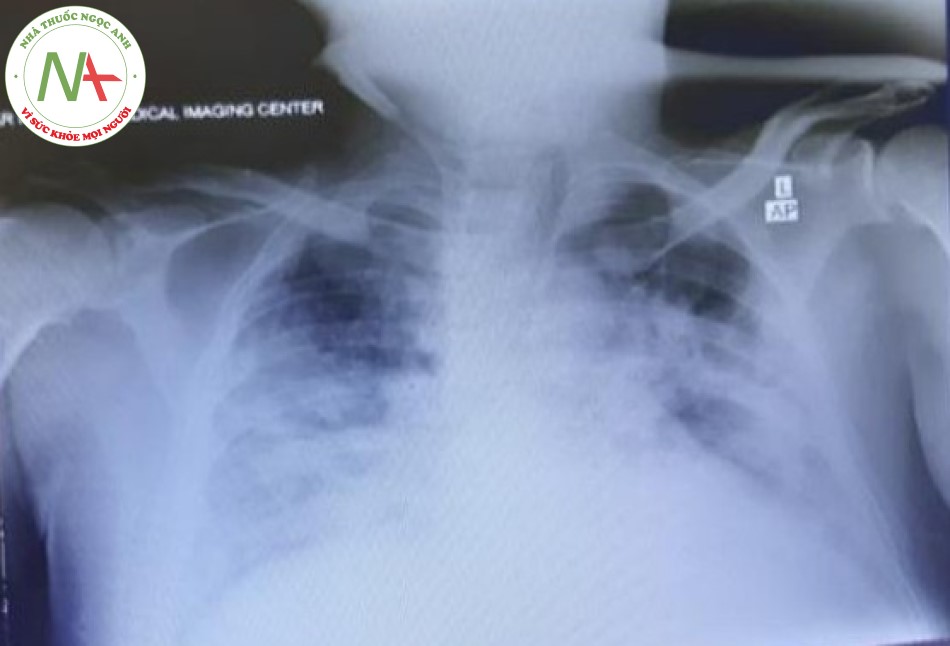
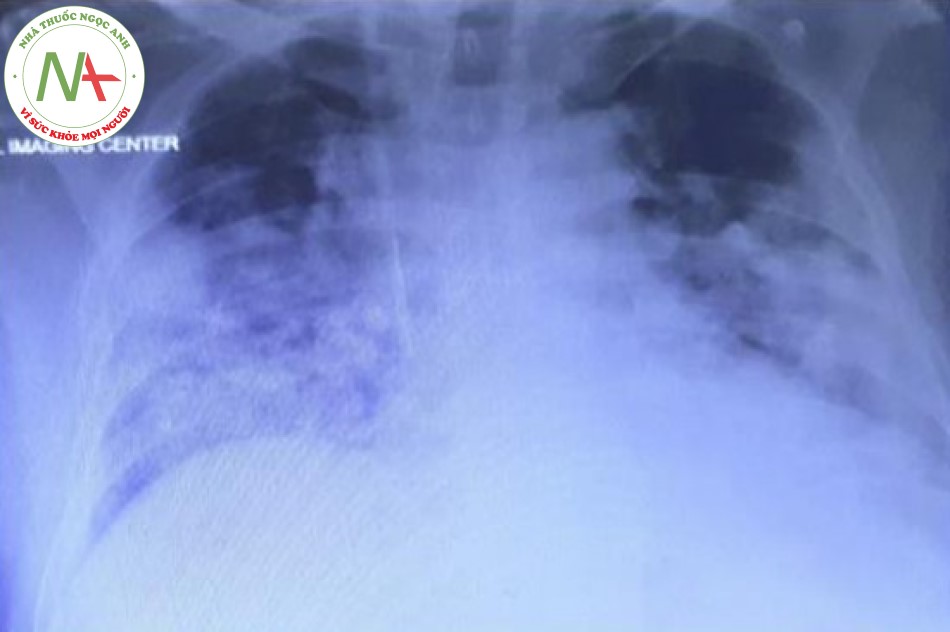
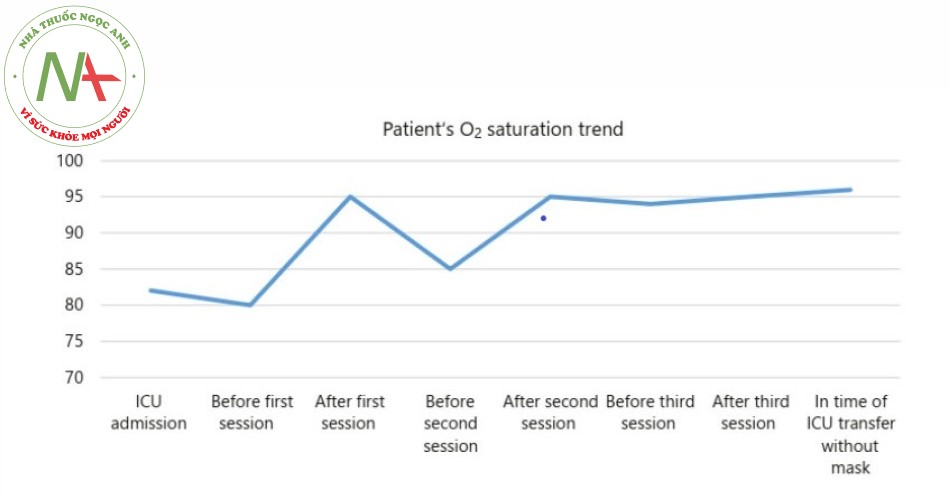
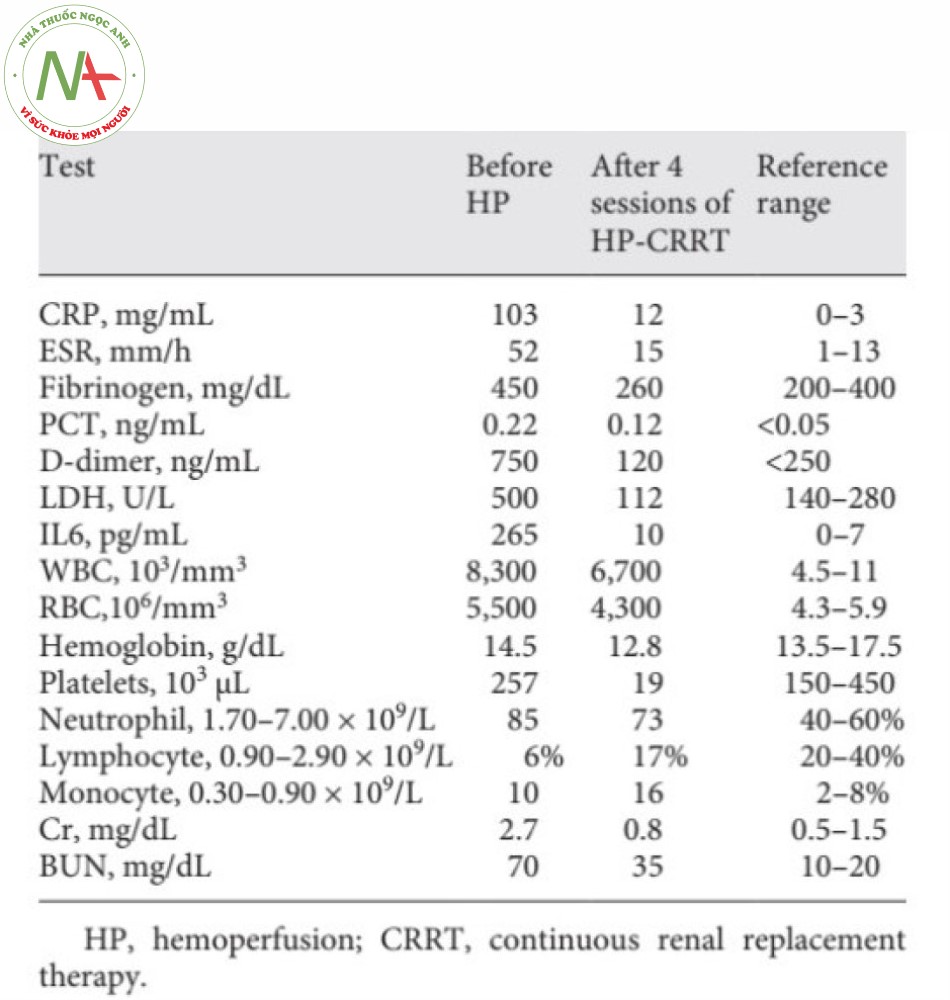
Bệnh nhân được điều trị trong bài báo cáo này được chẩn đoán khó thở do COVID-19, giảm độ bão hòa O2 máu (80% với thở oxy Mask), và được chuyển đến ICU. Bệnh nhân bị thiểu niệu và có mức BUN và creatinin cao trước khi nhập ICU (creatinin 2,7 và BUN 70). Các thông số lâm sàng quan trọng nhất của chúng tôi để theo dõi bệnh nhân như sau: tình trạng lâm sàng của bệnh nhân, nhịp thở, tình trạng suy hô hấp, độ bão hòa oxy, FiO2, PaO2, tỉ lệ P/f, IL6 và X-quang phổi. Hình 1 cho thấy hình chụp X-quang ngực của bệnh nhân khi nhập ICU. Độ bão hòa oxy của bệnh nhân phụ thuộc vào nồng độ oxy hít vào và giảm nhanh chóng xuống <70% sau khi tháo Mask. Lọc máu hấp phụ (HP) (HA280 cartridge, Jafron Biomedical Co., Zhuhai, China) kết hợp với CRRT được bắt đầu. Lý do bắt đầu CRRT bao gồm chức năng thận: trước khi bắt đầu HP-CRRT, bệnh nhân bị thiểu niệu (nước tiểu >< 400 cm3 trong 24 giờ). Sau HP-CRRT, lượng nước tiểu của bệnh nhân đạt 1.100 cm3 trong 24 giờ. Bệnh nhân bị suy thận cấp, tiền sử bệnh tiểu đường và cao huyết áp. Các lý do khác để sử dụng CRRT với HP như sau: chế độ siêu lọc máu tĩnh mạch tĩnh mạch liên tục (CVVH) với cơ chế đối lưu có khả năng loại bỏ các chất phân tử trung bình và giúp loại bỏ các cytokine trong khoảng thời gian giữa các đợt HP. Nhiều bài báo cáo đã được chứng minh là làm tăng hiệu suất khi kết hợp HP và CRRT. Ngoài tổn thương thận, có thể kể đến sốc nhiễm khuẩn và suy đa cơ quan là những biến chứng có thể xảy ra đối với bệnh nhân mắc bệnh corona. CRRT ngăn ngừa sốc nhiễm khuẩn và suy đa cơ quan bằng cách loại bỏ độc tố và các cytokine phân tử trung bình. Chế độ CRRT được sử dụng như sau: CVVH pha loãng trước màng và CVVH pha loãng sau màng mỗi 2 giờ, lưu lượng máu: 200–250 mL / phút, lưu lượng dòng thay thế: 25 cm3 / kg / giờ, tốc độ UF: 20 cm3 / giờ, heparin: 10 UI / kg / h, trọng lượng bệnh nhân: 70 kg. HP cartridge được thêm đồng thời vào CRRT khi bắt đầu CRRT. HP và CRRT được khởi động đồng thời. Sau 6 giờ (thời gian bão hòa), HP cartridge được lấy ra khỏi hệ thống CRRT và CRRT đơn độc được tiếp tục. Sau 20 giờ, HP cartridge thứ hai được thêm vào hệ thống CRRT, và nó được sử dụng trong 6 giờ rồi lấy ra. Cân bằng chất lỏng được duy trì ở mức trung tính. Độ bão hòa O2 của bệnh nhân tăng dần sau HP / CRRT giờ đầu tiên, đạt 95 và 100% sau vài giờ. Hình 2 cho thấy hình chụp X-quang ngực của bệnh nhân sau lần thực hiện HP cartridge thứ hai. Sau 24 giờ, tình trạng lâm sàng của bệnh nhân đã được cải thiện đáng kể. CRRT tạm dừng sau đó. Sau khoảng 10 giờ kể từ khi ngừng CRRT, độ bão hòa O2 giảm dần và sau 20 giờ đạt khoảng 90%, và CRRT / HP được bắt đầu lại. Hai lần HP được thực hiện trong vòng 24 giờ và được kết hợp với CRRT và độ bão hòa O2 lại tăng lên trên 95%. CRRT tiếp tục trong 12 giờ nữa và độ bão hòa O2 vẫn trên 95% với thở oxy qua Mask có túi dự trữ. Nồng độ creatinine và BUN của bệnh nhân cũng giảm đáng kể (creatinine 0,7 và BUN 30). Sự phụ thuộc vào oxy của bệnh nhân giảm đi và anh ta có thể tháo Mask oxy ra trong vài phút. Bệnh nhân được theo dõi sát độ bão hòa O2, nhưng độ bão hòa O2 là ổn định và duy trì tốt trong 24 giờ sau đó. Sau 5 ngày, bệnh nhân được xuất viện. Hình 3 cho thấy hình chụp X-quang ngực của bệnh nhân tại thời điểm bệnh ổn định. Hình 4 cho thấy xu hướng độ bão hòa O2 của bệnh nhân trong suốt thời gian điều trị từ khi nhập ICU cho đến khi xuất viện. Bảng 1 thể hiện sự so sánh các thông số viêm và các thông số sinh hóa trước và sau HP-CRRT.
Thảo Luận Và Kết Luận
ARDS là nguyên nhân phổ biến nhất của việc đặt nội khí quản ở bệnh nhân COVID19 và nhập ICU. Sau đó, sốc nhiễm khuẩn, tăng men gan và các chỉ dấu thận, suy gan và suy thận cấp, suy đa cơ quan và dẫn đến tử vong ở bệnh nhân COVID-19. Bão Cytokine được coi là một trong những yếu tố góp phần gây ra ARDS. Tiến hành HP / CRRT với cơ chế hấp phụ có vẻ như bắt giữ và thu thập các cytokine từ máu, ngăn chúng nằm trên thành của phế nang và động mạch phổi, và cuối cùng ngăn ngừa tỷ lệ mắc ARDS và / hoặc sự tiến triển của ARDS [7–10] . Do đó, chúng tôi cho rằng đó là lý do để áp dụng sớm HP / CRRT trước khi tình trạng lâm sàng của bệnh nhân diễn tiến xấu dần, nặng nề đến mức cần thở máy xâm nhập.
Điều này đặc biệt đúng trong trường hợp không có các biện pháp điều trị bằng dược lý đối với tình trạng nhiễm COVID-19. Các chỉ định và thời gian của HP / CRRT phải đáp ứng các tiêu chí cụ thể để thích hợp trong việc áp dụng chiến lược điều trị cứu mạng này. Nồng độ cao của các chất chỉ điểm viêm và cytokine, xu hướng thiếu oxy nghiêm trọng, các dấu hiệu lâm sàng về bất ổn huyết động và cần duy trì vận mạch có thể là nguyên nhân gợi ý việc tiến hành sớm HP / CRRT. Các nghiên cứu lớn hơn là cần thiết để xác nhận giả thuyết này, nhưng dữ liệu gần đây đầy hứa hẹn. Kết luận, với kinh nghiệm lâm sàng, chúng tôi đã chỉ ra rằng việc tiến hành CRRT / HP trong giai đoạn sớm của ARDS, khi độ bão hòa O2 của bệnh nhân khi thở oxy Mask có túi dự trữ < 90%, đã ngăn chặn sự tiến triển của ARDS ở mức độ trung bình – đến mức độ nặng, ổn định độ bão hòa O2, và dần dần dẫn đến tăng độ bão hòa O2, ngăn ngừa đặt nội khí quản, cải thiện tình trạng lâm sàng, giảm phụ thuộc vào oxy, chuyển từ ICU qua các khoa khác và cuối cùng là xuất viện.
Tài liệu tham khảo
- 1 Murthy S, Gomersall CD, Fowler RA. Care for critically ill patients with COVID-19. JAMA. 2020;323(15):1499.
- Ronco C, Ricci Z, Husain-Syed F. From multiple organ support therapy to extracorporeal organ support in critically ill patients. Blood Purif. 2019;48(2):99–105.
- Ramanathan K, Antognini D, Combes A, Paden M, Zakhary B, Ogino M, et al. Planning and provision of ECMO services for severe ARDS during the COVID-19 pandemic and other outbreaks of emerging infectious diseases. Lancet Respir Med. 2020;8(5):518–26.
- Matthay MA, Aldrich JM, Gotts JE. Treatment for severe acute respiratory distress syndrome from COVID-19. Lancet Respir Med. 2020;8(5):433–34.
- Yang X, Yu Y, Xu J, Shu H, Liu H, Wu Y, et al. Clinical course and outcomes of critically ill patients with SARS-CoV-2 pneumonia in Wuhan, China: a single-centered, retrospective, observational study. Lancet Respir Med. 2020;8(5):475–81. Bác Sĩ Trần Minh Thành- Khoa HSTC-CĐ Bệnh Viện Đa Khoa Tỉnh Khánh Hòa
- Monard C, Rimmele T, Ronco C. Extracorporeal blood purification therapies for sepsis. Blood Purif. 2019;47:2–15.
- Ronco C, Reis T, De Rosa S. Coronavirus epidemic and extracorporeal therapies in intensive care: si vis pacem para bellum. Blood Purif. 2020;49(3):255–8.
- Zuccari S, Damiani E, Domizi R, Scorcella C, D’Arezzo M, Carsetti A, et al. Changes in cytokines, haemodynamics and microcirculation in patients with sepsis/septic shock undergoing continuous renal replacement therapy and blood purification with CytoSorb. Blood Purif. 2020;49(1–2):107–13.
- Esmaeili Vardanjani A, Moayedi S, Golitaleb M. COVID-19 pandemic hemoperfusion therapy versus plasma exchange therapy in intensive care. Iran J Allergy Asthma Immunol. 2020; 19(S1):7–9.
- 18502/ijaai.v19i(s1.r1).2848. 10. Ma J, Xia P, Zhou Y, Liu Z, Zhou X, Wang J, et al. Potential effect of blood purification therapy in reducing cytokine storm as a late complication of severe COVID-19. Clin Immunol. 2020;214:108408.
