Thẩm mỹ - Làm đẹp
Liệu pháp kết hợp huyết tương giàu tiểu cầu với microneedling và laser
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Tác giả: Amelia K. Hausauer, Derek H. Jones
Bài viết Liệu pháp kết hợp huyết tương giàu tiểu cầu với microneedling và laser được trích trong chương 9 sách PRP và Lăn kim vi điểm trong Y học Thẩm mỹ
Tóm tắt
Liệu pháp kết hợp bao gồm lăn kim vi điểm (microneedling), huyết tương giàu tiểu cầu (PRP) và các thiết bị sử dụng nền tảng năng lượng cho thấy những tiến bộ đáng mong đợi trong ngành y học thẩm mỹ xâm lấn tối thiểu. Với những cố gắng không ngừng trong việc tối ưu hóa kết quả cho bệnh nhân, các bác sỹ thực hành đã kết hợp các phương thức điều trị khác nhau nhằm thu được những tác dụng hiệp đồng. Tại đây, chúng ta kiểm tra tính thực tiễn của các cách tiếp cận này bằng việc xem lại hiệu quả liên quan và độ an toàn từ các nghiên cứu của các phương thức kết hợp.
Từ khóa: combination therapies, plate-let- rich plasma, microneedling, laser resurfacing, drug delivery, ultrasound
Nội dung chính
- Liệu pháp kết hợp cho phép tối ưu tác dụng hiệp đồng từ các phương thức khác nhau
- Huyết tương giàu tiểu cầu PRP kết hợp dễ dàng với Microneedling và Laser tái tạo bề mặt cho hiệu quả vượt trội trong thời gian ngắn hơn
- Microneedling cho phép xâm nhập lớp tế bào sừng nhanh chóng để đưa thuốc
- Sự kết hợp của các phương thức này cần được cân nhắc giữa lợi ích và các tác dụng phụ
Huyết tương giàu tiểu cầu (PRP) là một giải pháp tự thân, giống như bể chứa tập trung một số lượng lớn các yếu tố tăng trưởng, bao gồm yếu tố tăng trưởng có nguồn gốc tiểu cầu (PDGF), yếu tố tăng trưởng nội mạc mạch máu (VEGF), yếu tố tăng trưởng chuyển dạng (TGF), yếu tố tăng trưởng thượng bì (EGF) và yếu tố tăng trưởng giống insulin (IGF). Sau khi lấy máu tĩnh mạch, PRP có thể chuẩn bị dễ dàng trong các đơn vị chứa ngay trước khi thủ thuật tiến hành. Lượng máu ngoại biên này trải qua quá trình quay li tâm để chuyển tách chiết phức hợp huyết tương giàu tiểu cầu (PRP), với lượng 5mL PRP chứa lượng tiểu cầu ít nhất 1,000,000/pL (chú ý là thể tích máu lấy, kỹ thuật chuẩn bị, và nồng độ khác nhau bởi hệ thống và có thể ảnh hưởng lớn đến nồng độ và thành phần cuối cùng, Chương 1). Quan trọng nữa là hệ thống tiếp nhận và phân phối PRP cho phép có thể sử dụng ngay lập tức trong việc kết hợp với các phương thức điều trị khác.
Một ứng dụng quan trọng của PRP là với quy trình tái tạo bề mặt bằng laser. Sự kết hợp này áp dụng các đặc tính tái tạo của PRP cho các vùng điều trị vi nhiệt được tạo ra trong quá trình tái tạo bề mặt. Một số nghiên cứu đã so sánh việc sử dụng tái tạo bề mặt bằng laser đơn lẻ với việc kết hợp với PRP (Bảng 9.1).
Bảng 9.1 Huyết tương giàu tiểu cầu và tái tạo bề mặt bằng Laser
| Tác giả | Thiết kế nghiên cứu | N | Tuổi trung bình | So sánh | Phác đồ điều trị | Kết quả | Tác dụng phụ |
| Shin et al. (2012) | Trẻ hóa da mặt; nhóm đối chứng và nhóm thực nghiệm | 22 | 43.7(30-56) | Laser thủy tinh erbium phân đoạn 1.550 nm
Laser + PRP tại chỗ so với laser thủy tinh erbium phân đoạn 1,550 nm đơn thuần |
Ba lần điều trị cách nhau 4 tuần | Laser phân đoạn không bóc tách + PRP tại chỗ giúp cải thiện sẹo ở 73% bệnh nhân so với 45% chỉ dùng laser. Điều trị kết hợp cũng dẫn đến sự gia tăng lớn hơn của collagen và nguyên bào sợi | Không có tác dụng phụ lâu dài |
| Lee et al. (2011) | Sẹo mụn- Nghiên cứu đối đầu | 14 | 28.1(21-38) | Laser C02 phân đoạn -trong da+ PRP so với laser C02 phân đoạn- NS trong da | Hai lần điều trị cách nhau 1 tháng | Laser C02 – intrader- mal + PRP dẫn đến cải thiện sẹo nhiều hơn và giải quyết nhanh hơn vùng da bị tổn thương do laser so với laser C02 + NS trong da | Không có tác dụng phụ lâu dài |
| Na et al. (2011) | Da khỏe mạnh ở hai bên cánh tay trong | 25 | Không liệt kê | Laser C02 phân đoạn + PRP tại chỗ so với laser C02 phân đoạn + NS tại chỗ | Một lần điều trị | Laser C02 + PRP tại chỗ làm giảm đỏ da và mất nước xuyên biểu bì trong giai đoạn hồi phục so với Laser CO2 + NS tại chỗ | Không có tác dụng phụ lâu dài |
Chú thích các từ viết tắt: PRP, huyết tương giàu tiểu cầu; C02, khí cacbonic; NS, nước muối thông thường; PIH, tăng sắc tố sau viêm.
Shin và cộng sự đã kiểm tra giá trị của liệu pháp kép ở 22 bệnh nhân đang trẻ hóa da mặt. Một nửa số bệnh nhân nhận được bôi tại chỗ PRP (nồng độ không xác định) kết hợp với tái tạo bề mặt bằng laser phân đoạn, trong khi nửa còn lại chỉ nhận được tái tạo bề mặt bằng laser phân đoạn. Các đối tượng trải qua ba lần điều trị bằng tia laser thủy tinh erbium phân đoạn 1,550 nm không bóc tách, mỗi lần cách nhau 4 tuần. Trong nhóm điều trị kết hợp, PRP tại chỗ được áp dụng dưới chỗ bít trong 20 phút ngay sau khi điều trị bằng laser. Những cải thiện về kết cấu da, độ đàn hồi và nếp nhăn nhỏ được bệnh nhân báo cáo đều cao hơn ở nhóm điều trị kết hợp. Những người đánh giá mù ghi nhận sự cải thiện lâm sàng ở 73% bệnh nhân trong nhóm kết hợp so với 45% ở nhóm đơn trị liệu, mặc dù sự khác biệt giữa các nhóm không có ý nghĩa thống kê. Sinh thiết được thực hiện trước và sau 1 tháng lần điều trị cuối cùng cho thấy liệu pháp kết hợp dẫn đến sự gia tăng đáng kể chiều dài của đường nối trung bì-thượng bì, khối lượng collagen và số lượng nguyên bào sợi (p <0,05). Không có sự khác biệt đáng kể về các tác dụng phụ giữa hai nhóm.
Lee và cộng sự đã nghiên cứu sự kết hợp của PRP với tái tạo bề mặt phân đoạn bằng carbon dioxide (C02) trong điều trị sẹo mụn. Trong một nghiên cứu đối đầu trên 14 bệnh nhân, tất cả các đối tượng đầu tiên được điều trị toàn mặt bằng la-ser C02 phân đoạn, sau đó tiêm PRP trong da (nồng độ không xác định) ở một bên mặt so với tiêm nước muối trong da ở bên kia. Quy trình được lặp lại 1 tháng sau đó với tổng số hai đợt điều trị cách nhau 1 tháng. Kết quả xác nhận thời gian hồi phục nhanh sau khi điều trị kết hợp, với thời gian trung bình của ban đỏ sau điều trị rút ngắn 1,8 ngày, thời gian phù nề rút ngắn 1 ngày và thời gian đóng vảy rút ngắn 0,9 ngày (tất cả p <0,05 giữa nhóm điều trị). Các nhà điều tra cũng phân loại bệnh nhân lâm sàng cải thiện theo thang điểm từ 0 (không cải thiện) lên 4 (cải thiện> 75%). Bốn tháng sau lần điều trị thứ hai, hai bên mặt được điều trị kết hợp cho thấy sự cải thiện nhiều hơn về sẹo mụn so với đối chứng (cải thiện tứ phân vị trung bình là 2,7 so với 2,3; p = 0,03). Tương tự, Na và cộng sự nhận thấy vết thương mau lành hơn và giảm tác dụng phụ thoáng qua khi tái tạo bề mặt phân đoạn C02 sau khi áp dụng PRP. Trong nghiên cứu này, các bó collagen dày hơn cũng được ghi nhận khi kiểm tra mô học của các bên được điều trị PRP so với nhóm chứng.
Mở rộng dựa trên các kết quả như vậy, Gawdat và cộng sự đã so sánh các tác dụng khác biệt được thấy với PRP tại chỗ so với trong da kết hợp với tái tạo bề mặt bóc tách để điều trị sẹo mụn. Ba mươi đối tượng đã được ghi danh vào nghiên cứu đối đầu và được tách thành hai nhóm. Trong nhóm đầu tiên, một bên của khuôn mặt được tái tạo bề mặt bằng laser C02 phân đoạn, sau đó là tiêm PRP trong da (nồng độ không xác định), và bên còn lại được điều trị bằng laser, sau đó là tiêm nước muối trong da. Trong nhóm thứ hai, một bên mặt được tái tạo bề mặt bằng laser C02 phân đoạn, sau đó là tiêm PRP trong da; bên còn lại được điều trị bằng laser sau đó là thoa PRP tại chỗ dưới chỗ tắc trong 15 phút. Bệnh nhân hoàn thành ba buổi điều trị trong khoảng thời gian hàng tháng. Kết quả tại thời điểm 3 tháng sau buổi điều trị cuối cùng cho thấy sự kết hợp của laser với PRP (bất kể là tại chỗ hay trong da) mang lại sự cải thiện sẹo lớn hơn so với nhóm điều khiển bằng laser. Ngoài ra, các tác dụng phụ như ban đỏ, phù nề và đóng vảy sẽ giải quyết nhanh hơn trên các vùng điều trị kết hợp. Tổng thời gian điều trị ngắn hơn có ý nghĩa thống kê ở nhóm kết hợp PRP và laser tại chỗ (2,8 ngày) và nhóm điều trị bằng laser và PRP trong da (2,3 ngày) so với nhóm đối chứng bằng laser (4,4 ngày; p = 0,02). Đáng chú ý, không có sự khác biệt đáng kể giữa các ứng dụng PRP trong da và tại chỗ, ngoại trừ điểm số giảm đau Chương 9Liệu pháp kết hợp140duy nhất ở nhóm PRP tại chỗ. Những phát hiện này ủng hộ quan điểm cho rằng khi được sử dụng đồng thời với tái tạo bề mặt bằng laser, đường dùng PRP tại chỗ cho phép bệnh nhân thoải mái tối đa mà không ảnh hưởng đến hiệu quả.
Huyết tương giàu tiểu cầu với siêu âm
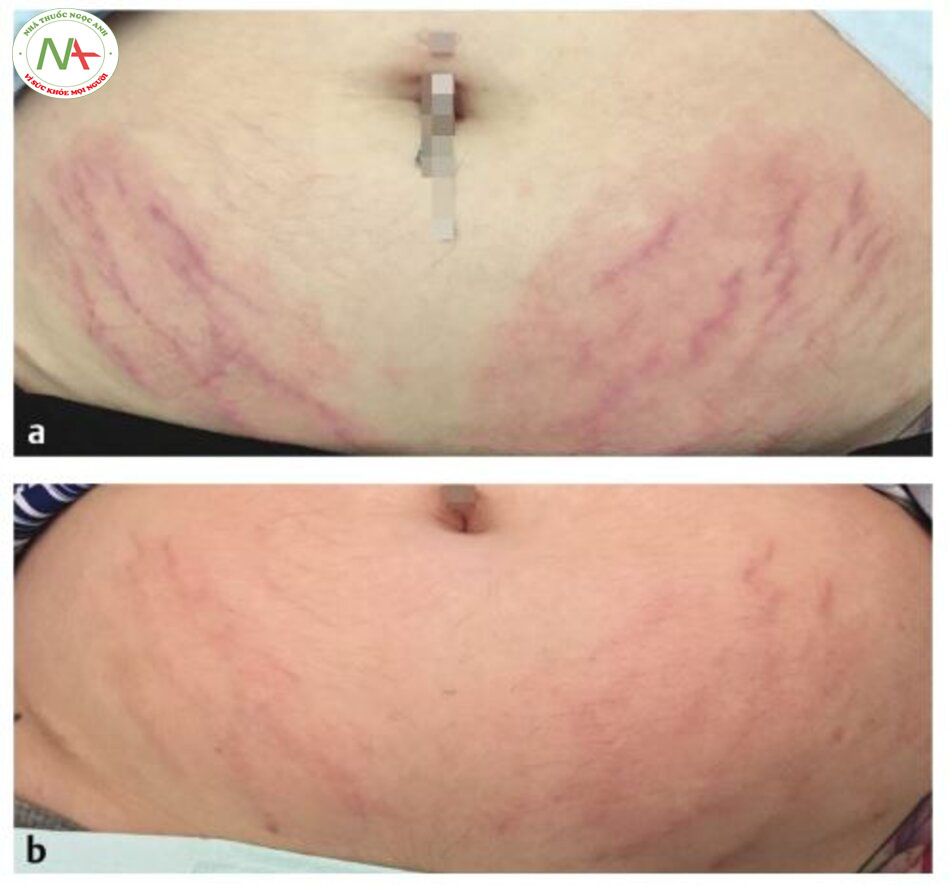
Siêu âm là một phương thức dựa trên năng lượng khác được sử dụng để tăng sự xâm nhập của PRP. Trong một nghiên cứu về sự lệch vân, Suh và cộng sự đã kết hợp PRP tại chỗ (nồng độ 4,5 lần) với siêu âm sau khi áp dụng tần số vô tuyến phân đoạn. Mười tám bệnh nhân được điều trị 2 tuần một lần trong bốn phiên. Hai tháng sau lần xử lý cuối cùng, chiều rộng trung bình của vân rộng nhất giảm từ 0,75 xuống 0,27 mm. Khoảng 70% bệnh nhân cho biết “rất hài lòng” hoặc “cực kỳ hài lòng” với mức độ cải thiện. Thiếu các nhóm đối chứng nhận tần số vô tuyến, PRP cộng với siêu âm, hoặc không có liệu pháp là một hạn chế lớn trong nghiên cứu này; tuy nhiên, các kết quả rất đáng khích lệ và cần được điều tra thêm, đặc biệt coi vân là một tình trạng phổ biến nhưng khó điều trị.
Huyết tương giàu tiểu cầu với Microneedling
Microneedling – Liệu pháp Lăn kim vi điểm ( Microneedling) sử dụng các kim có kích thước nhỏ để làm tổn thương một cách có chủ ý và cơ học lớp thượng bì và trung bì và do đó, kích thích trẻ hóa da ( Hình 9.1 a-c). Các vết thương do các microneedles tạo ra thúc đẩy quá trình giải phóng yếu tố tăng trưởng và các tầng chữa lành vết thương. Kiểm tra mô học sau khi điều trị bằng microneedling cho thấy sự gia tăng hình thành collagen và sợi đàn hồi, dẫn đến lớp trung bì dày hơn với cấu trúc xuất hiện bình thường thay vì những thay đổi da dạng sẹo xảy ra sau chấn thương sâu rộng hơn. Các ứng dụng lâm sàng của microneedling rất đa dạng, với phần lớn nhất tài về trẻ hóa da và điều trị sẹo mụn.
Ngoài ra, có những kết quả đáng khích lệ được quan sát thấy trong việc kiểm soát các vết sẹo bỏng phì đại và nám da. Các chỉ định có thể cho microneedling tiếp tục mở rộng. Các ứng dụng điều tra này bao gồm chứng rụng tóc nội tiết tố androgen, chứng tăng tiết mồ hôi, chứng rạn da và đưa thuốc qua da.
Một số nghiên cứu đã kiểm tra hiệu quả khác nhau của liệu pháp microneedling có và không có PRP. Sử dụng thiết kế nghiên cứu đối đầu, Fabbrocini và cộng sự đã so sánh kết quả điều trị ở những bệnh nhân bị sẹo mụn teo. Trong một quần thể ng-hiên cứu gồm 12 người lớn, một bên mặt của mỗi bệnh nhân được cấy vi mô ở độ sâu 1,5 mm cộng với PRP tại chỗ (nồng độ 4,5 lần), trong khi bên kia chỉ được cấy vi mô. Kết quả được kiểm tra 32 tuần sau lần thứ hai của hai đợt điều trị, cách nhau 8 tuần. Mặc dù cả hai phác đồ đều dẫn đến cải thiện điểm số mức độ nghiêm trọng của sẹo, những người được điều trị bằng microneedling kết hợp cộng với PRP cho kết quả tốt hơn (cải thiện trung bình là 47 so với 35%; p <0,05). Việc bổ sung PRP dường như không làm thay đổi tình trạng sưng tấy sau điều trị hoặc ban đỏ, nhẹ và phổ biến ở cả hai nhóm.
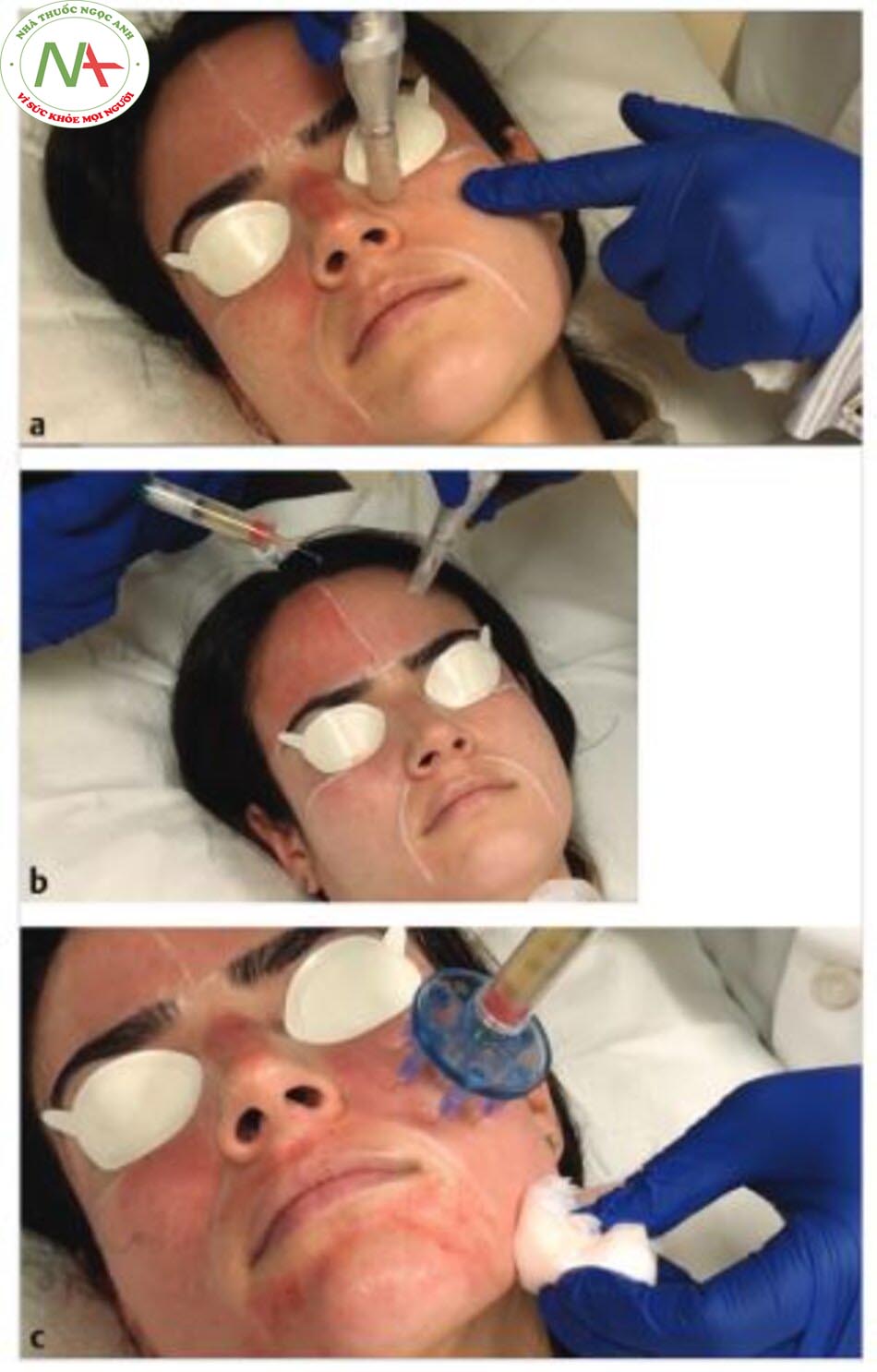
Asif và cộng sự đã tiến một bước xa hơn và đánh giá sự kết hợp bộ ba của PRP tại chỗ, PRP trong da và microneedling. Trong một nghiên cứu so sánh khuôn mặt với 50 đối tượng bị sẹo mụn teo, một nửa khuôn mặt được điều trị bằng phương pháp cấy vi kim ở độ sâu 1,5 mm, tiếp theo là tiêm nước cất trong da và bên còn lại được cấy vi mô, sau đó là tiêm canxi clorua trong da – PRP hoạt hóa (nồng độ 5,2 lần) sau đó bôi PRP tại chỗ. Bệnh nhân hoàn thành ba buổi điều trị hàng tháng với đánh giá cuối cùng được thực hiện 4 tháng sau lần điều trị cuối cùng. Sử dụng thang đo định lượng Goodman cho sẹo mụn, kết hợp micronee-dling và PRP đã giúp giảm 62% mức độ nghiêm trọng của sẹo. Khoảng 40% trong số những bệnh nhân này cho thấy “phản ứng xuất sắc” (cải thiện hai cấp độ), trong khi 60% còn lại có “phản ứng tốt” (cải thiện một cấp độ)
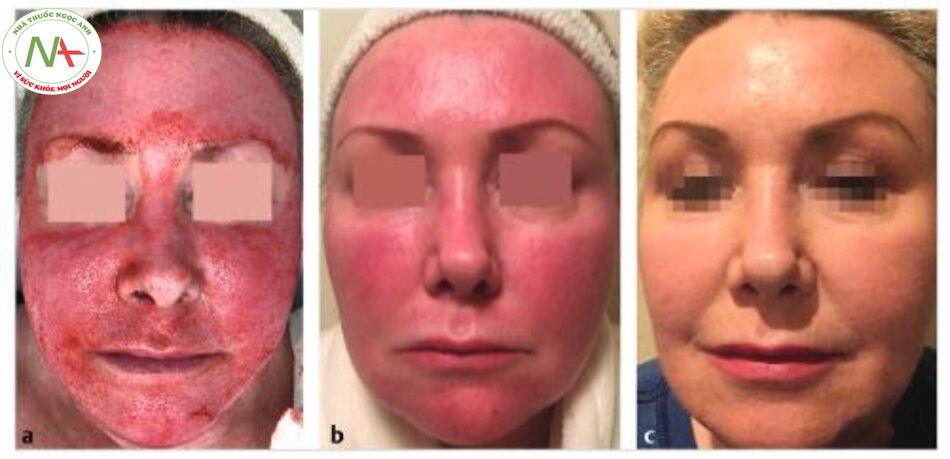
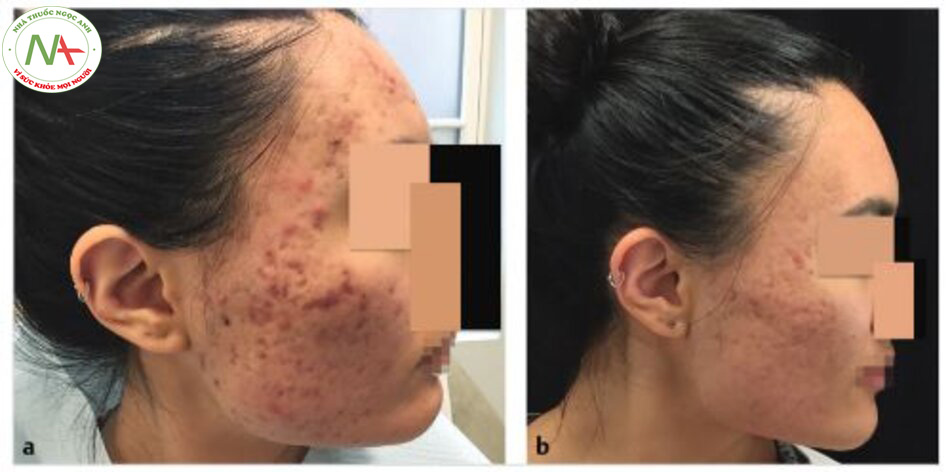
Điều quan trọng là không có đối tượng nào không đáp ứng với liệu pháp phối hợp. Trong khi đó, nhóm nước vô trùng vi sinh được phân lập cũng ghi nhận những lợi ích về mặt lâm sàng, mặc dù các tác động ít hơn. Tổng thể các vết sẹo giảm 46% (so với 62% khi điều trị PRP kết hợp; p <0,00001), với 10% phản hồi tốt, 84%, và phản ứng kém trong 6%. Các tác giả lưu ý rằng ban đỏ sau thủ thuật và bong tróc da dường như giải quyết nhanh hơn một chút ở các bên được điều trị PRP.
Ngoài ra còn có một nghiên cứu so sánh giữa microneedling ở độ sâu 1,5 mm cộng với PRP (4,5 lần nồng độ) so với micronee-dling cộng với vitamin C.23 Các nhà điều tra đã điều trị cho 30 bệnh nhân bị sẹo mụn 4 buổi hàng tháng trong một thiết kế nghiên cứu đối đầu. Mặc dù cả hai phác đồ điều trị đều mang lại lợi ích lâm sàng, nhưng tỷ lệ bệnh nhân không có bất kỳ sự cải thiện nào ở nhóm vitamin C (37%) cao hơn có ý nghĩa thống kê so với nhóm PRP (22%; p = 0,021). Hơn nữa, 19% bệnh nhân PRP cho thấy “đáp ứng tuyệt vời” (cải thiện hai điểm) nhưng chỉ có 7% với vitamin C. Các tác giả lưu ý rằng sẹo hộp và sẹo lăn có xu hướng cho thấy phản ứng tốt hơn với điều trị so với sẹo chườm đá.
Microneedling và phân phối thuốc
Càng ngày, microneedling được kiểm tra để tạo điều kiện cho việc phân phối thuốc qua da. Sự xâm nhập của thuốc có thể xảy ra thông qua ba cơ chế: (1) tạo ra các lỗ chân lông ở lớp sừng sau khi bôi thuốc; (2) lớp phủ của microneedles với thuốc; và / hoặc (3) việc sử dụng các microneedles rỗng chứa đầy thuốc, mà tiêm trực tiếp vào da. Các kỹ thuật ứng dụng đa dạng này đã chứng tỏ tiện ích trong việc cung cấp nhiều loại thuốc, bao gồm cả insulin và vắc-xin.
Bằng chứng cho thấy việc cấy vi sinh có thể làm tăng hiệu quả của liệu pháp quang động (PDT). Bencini và cộng sự đã theo dõi 12 bệnh nhân ghép tạng trước đó đã thất bại với phương pháp PDT cổ điển để điều trị dày sừng ánh sáng. Bệnh nhân được trải qua 3 đợt điều trị PDT hỗ trợ vi mô trong khoảng thời gian 2 tuần, mỗi đợt bao gồm microneedling ở độ sâu 0,5 mm, sau đó là bôi methylaminolevulinate dưới tắc mạch trong 3 giờ rồi cuối cùng là chiếu xạ. Tất cả các tổn thương cho thấy đáp ứng hoàn toàn sau ba lần điều trị, với tỷ lệ sạch dai dẳng 83% được ghi nhận sau 9 tháng theo dõi.
Tăng cường cung cấp thuốc gây tê tại chỗ là một ứng dụng tiềm năng khác của microneedling. Trong một nghiên cứu của Fabbrocini và cộng sự, 19 microneedling ở độ sâu nông 0,5 mm được kết hợp với một hỗn hợp lidocain và prilocaine (EMLA). Có khoảng 15 bệnh nhân được điều trị một trong hai phương pháp điều trị trên cẳng tay trái hoặc phải: một bên là thuốc gây tê tại chỗ dưới chỗ tắc trong 60 phút và bên kia microneedling trước khi bôi thuốc tê tại chỗ trong 60 phút. Sau đó, các bác sĩ theo dõi phản ứng với cơn đau. Kết quả cho thấy điều trị kết hợp dẫn đến điểm số cơn đau thấp hơn đáng kể theo thang điểm VAS (51,3 so với 20,1; p <0,05). Các tác giả báo cáo không có tác dụng phụ đáng kể, chỉ ban đỏ nhẹ và sưng giới hạn trong 24 đến 48 giờ. Cần lưu ý rằng trong thực hành lâm sàng, việc tăng hấp thu thuốc mê như vậy sẽ cần được cân nhắc với việc tăng nguy cơ nhiễm độc khi điều trị trên diện tích bề mặt cơ thể lớn.
Cuối cùng, microneedling cũng đã được chứng minh là giúp tăng cường phân phối các peptide thẩm mỹ. Mohammed và cộng sự đã sử dụng hình ảnh huỳnh quang để kiểm tra sự phân phối melanostatin, rigin và pal-KTTKS trên da người hiến tặng có và không có microneedling. Tín hiệu tăng gấp 2 đến 22 lần được tìm thấy sau khi cung cấp các peptit được bôi tại chỗ được tăng cường bởi microneedle, với các peptit có trọng lượng phân tử thấp nhất cho thấy phản ứng lớn nhất đối với trước điều tri bằng microneedling.
Gần đây, việc cung cấp các hợp chất chống nếp nhăn thông qua các nền tảng microneedle hòa tan đã được nghiên cứu. 24 phụ nữ đã được điều trị trong 12 tuần với các miếng microneedle hòa tan có chứa axit ascorbic hoặc retinyl reti-noate. Các miếng dán được áp dụng hai lần mỗi ngày cho vùng chân chim quanh hốc mắt. Cải thiện nếp nhăn được đánh giá bởi Visi-ome- phần mềm ter trước và ngay sau khi hoàn thành điều trị. Cả miếng dán chứa axit ascorbic và retinyl retinoate đều làm giảm độ nhám của da và độ nhám trung bình tính theo số học (p <0,001). Điều quan trọng, không có báo cáo về dị ứng hoặc viêm da tiếp xúc.
Microneedling with Laser Re-surfacing
Ít phổ biến hơn, các nhà cung cấp có thể kết hợp microneedling với tái tạo bề mặt bằng laser. Sự kết hợp này nhằm mục tiêu thượng bì bì và nhú trung bì thông qua tái tạo bề mặt bằng laser, trong khi các vi sợi dài hơn giúp thâm nhập sâu hơn vào lớp trung bì dạng lưới. Nó cũng có thể được xem xét trong các loại da Fitzpatrick sẫm màu hơn, những người sẽ không chịu được các cài đặt laser mạnh hơn hoặc các bước sóng cụ thể, do tăng nguy cơ xảy ra các tác dụng phụ. Lưu ý, các nghiên cứu cho đến nay thường ít mạnh mẽ hơn và được thiết kế chặt chẽ, vì vậy cần có cơ sở đáng kể để điều tra liên tục và phát triển phác đồ.
Hai nghiên cứu kiểm tra việc sử dụng kết hợp vi điều khiển tần số vô tuyến phân đoạn (FRM) và tái tạo bề mặt bằng laser. Ryu và cộng sự đã điều trị cho các bệnh nhân bị vết rạn da theo ba phác đồ khác nhau: FRM đơn thuần, laser C02 phân đoạn đơn thuần, hoặc kết hợp FRM và laser C02 phân đoạn. Các đối tượng trải qua ba đợt điều trị cách nhau một tháng. Nhìn chung, nhóm kết hợp được ghi nhận có những cải thiện lâm sàng lớn hơn so với nhóm đơn lẻ, mặc dù số liệu thống kê so sánh không được cung cấp. Các mẫu sinh thiết từ trước và 6 tháng sau khi điều trị kết hợp cho thấy các sợi collagen tăng lên và mức độ biểu hiện cao hơn của yếu tố tăng trưởng (TGF) biến đổi-J31 trong lớp thượng bì và trung bì được điều trị kết hợp. Tăng sắc tố thoáng qua sau viêm, đau và ngứa cũng được báo cáo phổ biến hơn ở nhóm kết hợp (không có so sánh thống kê).
Tương tự, Fatemi Naeini và cộng sự đã phát hiện ra rằng kết hợp liệu pháp laser FRM và C02 có hiệu quả hơn trong điều trị các vết rạn da hơn là FRM đơn thuần, mặc dù các tác dụng phụ lại tăng lên. Phác đồ kết hợp giúp giảm nhiều hơn diện tích bề mặt tổn thương cũng như điểm số hài lòng của bệnh nhân cao hơn. Đáng chú ý là tỷ lệ tăng sắc tố thoáng qua sau viêm cao hơn ở nhóm dùng laser FRM và C02 kết hợp, nhưng tất cả các trường hợp được báo cáo đều khỏi trong vòng 3 tháng.
Kết luận
Các liệu pháp kết hợp cung cấp cho các bác sĩ lâm sàng nhiều lựa chọn điều trị. PRP tiếp tục trở nên phổ biến như một tác nhân hỗ trợ trong các thủ thuật da liễu và phẫu thuật tạo hình, với lượng tài liệu ngày càng tăng chứng tỏ tiện ích trong việc tăng cường tác dụng của liệu pháp micronee-dling và laser. Các quy trình kết hợp khác cũng đã được chứng minh là cũng làm tăng hiệu quả, mặc dù bằng chứng tại thời điểm này yếu hơn đáng kể và cần phải xem xét khả năng gia tăng các tác dụng phụ. Ng-hiên cứu sâu hơn về các phác đồ lý tưởng để đạt được hiệu quả tối đa và an toàn là cần thiết. Chúng tôi mong đợi những tiến bộ tiếp tục trong công nghệ và hệ thống phân phối nhằm tối ưu hóa kết quả và rút ngắn thời gian phục hồi.
Tham khảo
- Lubkowska A, Dolegowska B, Ban-fi G. Growth factor content in PRP and their applicability in medicine. J Biol Reg-ul Home- ost Agents. 2012; 26(2) Suppl 1:3S-22S
- Marx RE. Platelet-rich plasma (PRP): what is PRP and what is not PRP? Implant Dent. 2001; 10(4):225-228
- Shin MK, Lee JH, Lee SJ, Kim NI. Platelet-rich plasma combined with frac-tional laser therapy for skin rejuvenation. Dermatol Surg. 2012; 38(4):623-630
- Lee JW, Kim BJ, Kim MN, Mun SIC The efficacy of autologous platelet rich plasma combined with ablative carbon di-oxide fractional resurfacing for acne scars: a simultaneous split- face trial. Dermatol Surg. 2011; 37(7):931-938
- Na JI, Choi JW, Choi HR, et al. Rapid healing and reduced erythema after abla-tive fractional carbon dioxide laser resur-facing combined with the application of autologous platelet- rich plasma. Derma-tol Surg. 2011; 37(4):463-468
- Gawdat HI, Hegazy RA, Fawzy MM, Fathy M. Autologous platelet rich plasma: topical versus intradermal after fractional ablative carbon dioxide laser treatment of atrophic acne scars. Dermatol Surg. 2014; 40(2):152-161
- Suh DH, Lee SJ, Lee JH, Kim HJ, Shin MK, Song KY. Treatment of striae distensae combined enhanced penetration platelet- rich plasma and ultrasound after plasma fractional radiofrequency. J Cosmet Laser Ther. 2012; 14(6):272-276
- Aust MC, Fernandes D, Kolokythas P, Kaplan HM, Vogt PM. Percutaneous collagen induction therapy: an alterna-tive treatment for scars, wrinkles, and skin laxity. Plast Reconstr Surg. 2008; 121(4):1421-1429
- Schwarz M, Laaff H. A prospective controlled assessment of microneedling with the Dermaroller device. Plast Recon-str Surg. 2011; 127(6):146e-148e
- El-Domyati M, Barakat M, Awad S, Medhat W, El-Fakahany H, FaragH. Microneedling therapy for atrophic acne scars: an objective evaluation. J Clin Aesthet Dermatol. 2015; 8(7):36-42
- Leheta T, El Tawdy A, Ab-del Hay R, Farid S. Percutaneous colla-gen induction versus full-concentration trichloroacetic acid in the treatment of atrophic acne scars. Dermatol Surg. 2011; 37(2):207-216
- Fabbrocini G, De Vita V, Pa-store F, et al. Collagen induction therapy for the treatment of upper lip wrinkles. J Dermatolog Treat. 2012; 23(2): 144-152
- Leheta TM, Abdel Hay RM, El Garem YF. Deep peeling using phenol versus percutaneous collagen induction combined with trichloroacetic acid 20% in atrophic post-acne scars: a randomized controlled trial. J Dermatolog Treat. 2014; 25(2): 130-136
- Aust MC, Knobloch K, Re-imers K, et al. Percutaneous collagen in-duction therapy: an alternative treatment for bum scars. Burns. 2010; 36(6):S36-843
- Fabbrocini G, De Vita V, Far-della N, et al. Skin needling to enhance depigmenting serum penetration in the treatment of melasma. Plast Surg Int. 2011; 2011:158:241
- Cho SB, Lee SJ, Kang JM, Kim YK, Kim TY, Kim DH. The treatment of burn scar-induced contracture with the pinhole method and collagen induction therapy: a case report. J Eur Acad Dermatol Venereol. 2008; 22(4):513-514
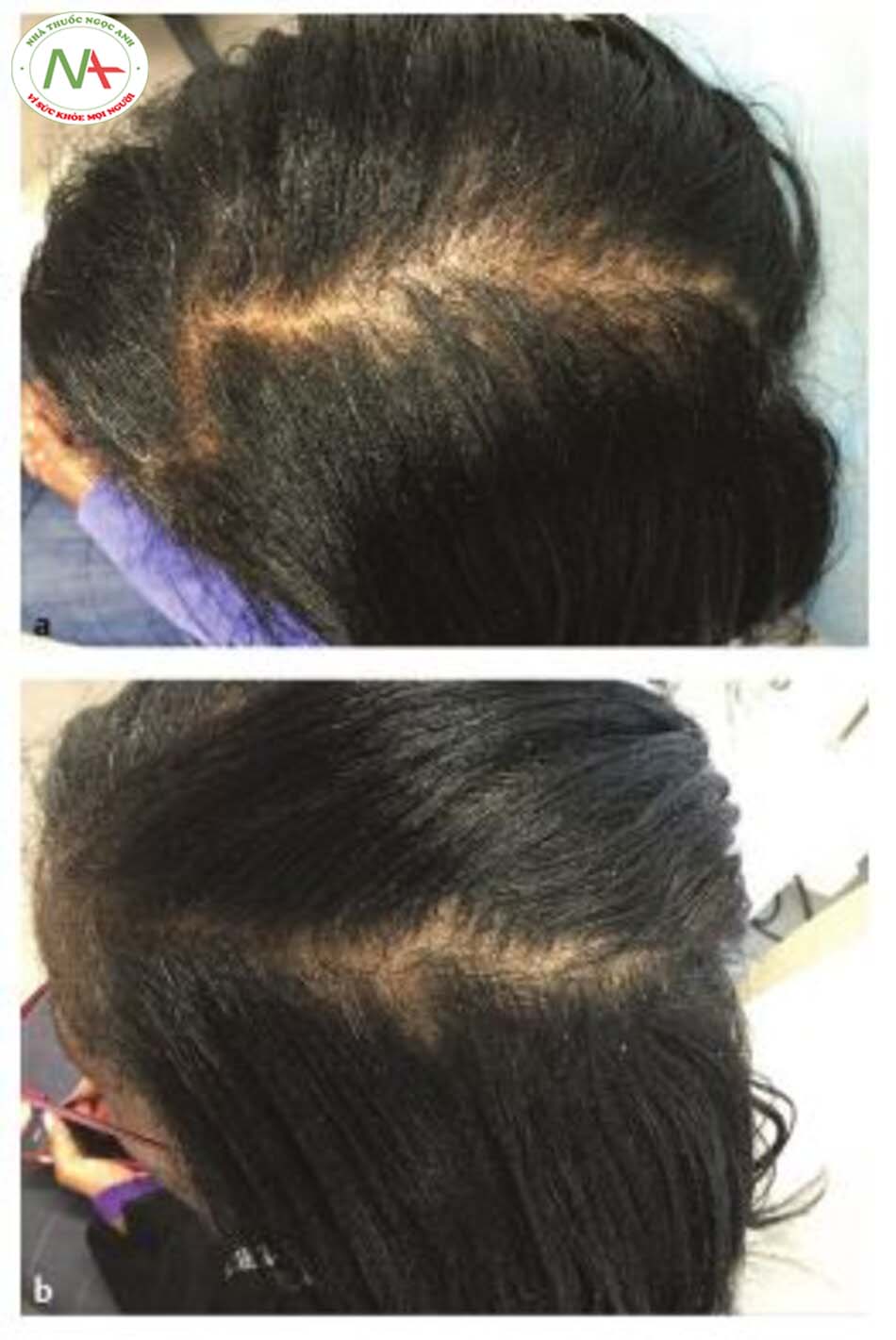
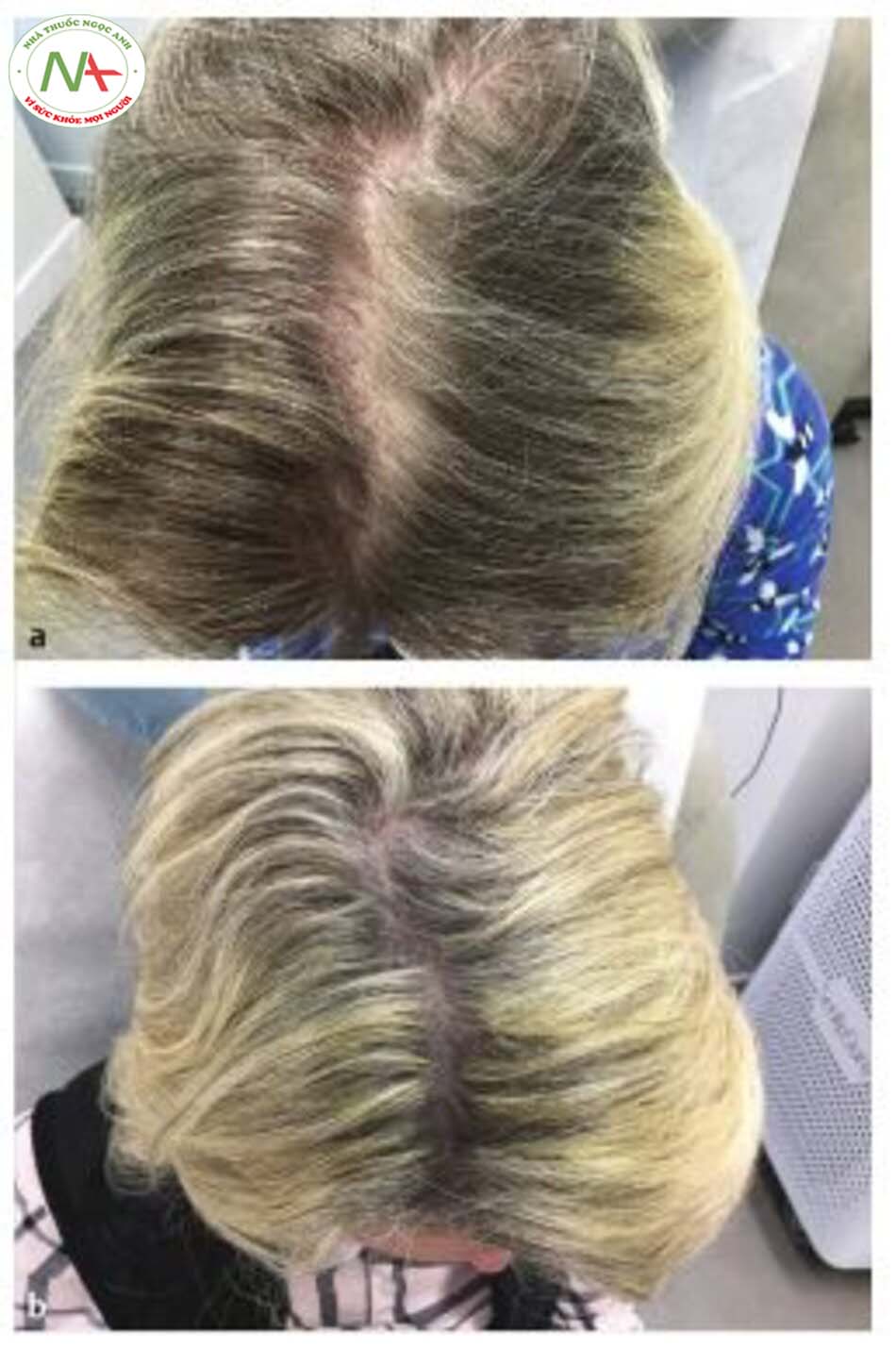
- Dhurat R, Mathapati S. Re-sponse to microneedling treatment in men with androgenetic alopecia who failed to respond to conventional therapy. Indian J Dermatol. 2015; 60(3): 260-263
- Dhurat R, Sukesh M, Avhad G, Dandale A, Pal A, Pund P. A random-ized evaluator blinded study of effect of microneedling in androgenetic alopecia: a pilot study. Int J Trichology. 2013; 5( 1 ):6—11
- Fabbrocini G, De Vita V, Izzo R, Monfrecola G. The use of skin needling for the delivery of a eutectic mixture of lo-cal anesthetics. G Ital Dermatol Venereol. 2014; 149(5):581-585
- Kim M, ShinJY, Lee J, Kim JY, Oh SH. Efficacy of fractional microneedle radiofrequency device in the treatment of primary axillary hyperhidrosis: a pilot study. Dermatology. 2013; 227 (3):243-249
- Fabbrocini G, De Vita V, Pastore F, et al. Combined use of skin needling and platelet-rich plasma in acne scarring treatment Cosmetic Dermatology. 2011; 24(4): 177-183
- Asif M, Kanodia S, Singh IC Combined autologous platelet- rich plas-ma with microneedling verses micronee-dling with distilled water in the treat-ment of atrophic acne scars: a concurrent split-face study. J Cosmet Dermatol. 2016; 15(4): 434-443
- Chawla S. Split face compar-ative study of microneedling with PRP versus microneedling with vitamin C in treating atrophic post acne scars. J Cutan Aesthet Surg. 2014; 7(4): 209-212
- Cheung K, Das DB. Micronee-dles for drug delivery: trends and prog-ress. Drug Deliv. 2016; 23(7):2338-2354
- Bencini PL, Galimberti MG, Pellacani G, Longo C. Application of photodynamic therapy combined with preillumination microneedling in the treatment of actinic keratosis in organ transplant recipients. Br J Dermatol. 2012; 167(5):1193-1194
- Hausauer and Jones, PRP and Mi-croneedling in Aesthetic Medicine (ISBN 978-1 -62623-904-3),copyright © 2019 Thieme Medical Publishers. All rights reserved. Usage sub-ject to terms and conditions of license.Other Considerations, Combinations, and Complications[26] Mohammed YH, Yamada M, Lin LL, et al. Microneedle enhanced de-livery of cosmeceutically relevant pep-tides in human skin. PLoS One. 2014; 9(7):el01956
- Kim M, Yang H, Kim H, Jung H, Jung H. Novel cosmetic patches for wrin-kle improvement: retinyl retinoate- and ascorbic acid-loaded dissolving micronee-dles. Int J Cosmet Sei. 2014; 36(3):207-212
- Ryu HW, Kim SA, Jung HR, Ryoo YW, Lee KS, Cho JW. Clinical improvement of striae distensae in Korean patients us-ing acombination of fractionated micronee-dle radiofrequency and fractional car-bon dioxide laser. Dermatol Surg. 2013; 39(10): 1452-1458
- Fatemi Naeini F, Behfar S, Abta-hi-Naeini B, Keyvan S, Pourazi- zi M. Prom-ising option for treatment of striae alba: fractionated microneedle radiofrequen-cy in combination with fractional carbon dioxide laser. Dermatol Res Pract 2016; 2016:2896345