Hướng dẫn điều trị
Hướng dẫn quản lý tình trạng thiếu oxy máu sau phẫu thuật
Xuất bản: UTC +7
Cập nhật lần cuối: UTC +7
Bài viết Hướng dẫn quản lý tình trạng thiếu oxy máu sau phẫu thuật – Tải file PDF Tại Đây.
Kai Liu, J Brady Scott, Guoqiang Jing, and Jie Li
Bản dịch của BS. Đặng Thanh Tuấn – BV Nhi Đồng 1
Tóm tắt
Tình trạng giảm oxy máu thường gặp ở bệnh nhân sau phẫu thuật và có liên quan đến thời gian nằm viện kéo dài, chi phí cao và tăng tỷ lệ tử vong. Tổng quan này thảo luận về việc xử trí tình trạng giảm oxy máu sau phẫu thuật liên quan đến việc sử dụng liệu pháp oxy thông thường, liệu pháp oxy qua ống thông mũi lưu lượng cao, CPAP và thông khí không xâm lấn. Các khuyến nghị được đưa ra dựa trên các bằng chứng hiện có.
Giới thiệu
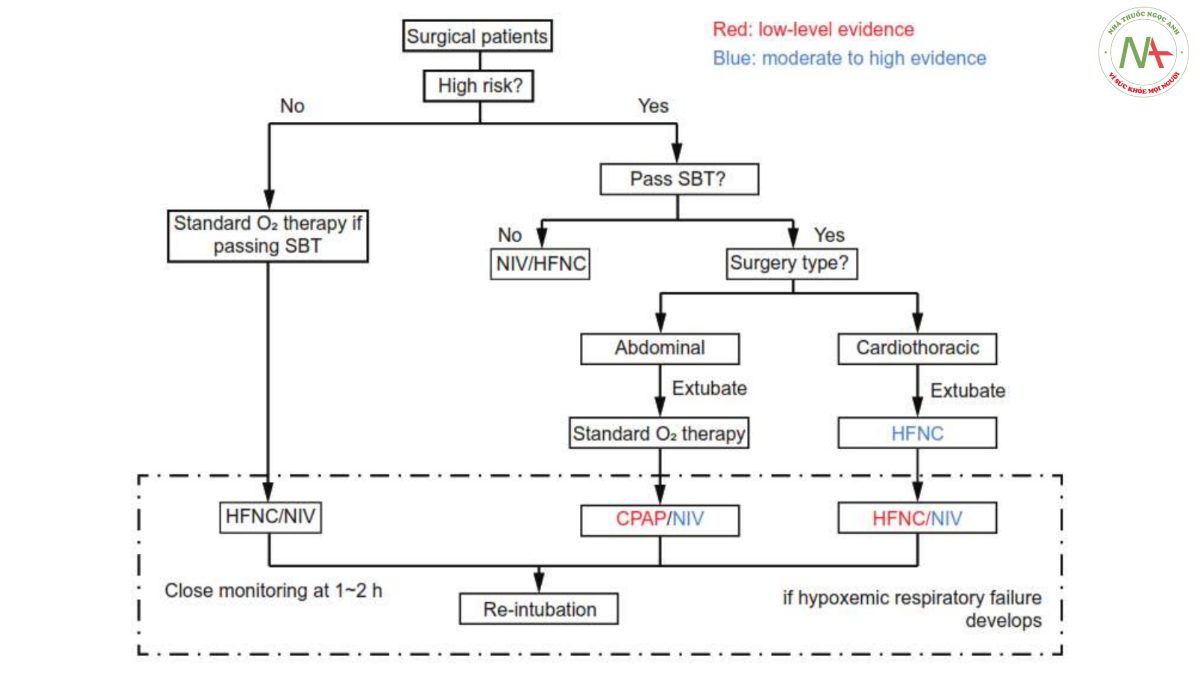
Giảm oxy máu thường gặp ở bệnh nhân sau phẫu thuật và chủ yếu là do xẹp phổi, không phù hợp thông khí/tưới máu hoặc phù phổi. Giảm oxy máu sau phẫu thuật có liên quan đến tăng tỷ lệ tử vong, thời gian nằm viện kéo dài và tăng chi phí, đặc biệt ở những bệnh nhân có nhiều yếu tố nguy cơ.1-4 Bệnh nhân có nguy cơ thường phải đối mặt với thời gian hỗ trợ hô hấp và đặt lại nội khí quản kéo dài, dẫn đến kết cục tổng thể kém. Có bằng chứng hiện tại cho thấy việc xác định sớm các yếu tố nguy cơ gây giảm oxy máu sau phẫu thuật là bắt buộc để phòng ngừa hoặc điều trị tình trạng này. Mục đích của bài viết này là thảo luận về những phát hiện thích hợp từ các ấn phẩm gần đây liên quan đến việc xử lý tình trạng giảm oxy máu sau phẫu thuật. Các khuyến nghị được đưa ra dựa trên bằng chứng hiện tại (Hình 1).
Tỷ lệ mắc và kết quả của tình trạng giảm oxy máu sau phẫu thuật
Tỷ lệ giảm oxy máu sau phẫu thuật dao động từ 3% đến 65%, tùy thuộc vào định nghĩa, sự hiện diện của các yếu tố nguy cơ và loại phẫu thuật.2, 4-6 Tình trạng giảm oxy máu sau phẫu thuật được định nghĩa khác nhau trong các ấn phẩm được đưa vào tổng quan này. Các định nghĩa là độ bão hòa oxy mao mạch ngoại vi (SpƠ2) <93% ở không khí trong phòng, hoặc tỷ lệ của PaO2/FiO2 < 300 mm Hg.7 Tình trạng giảm oxy máu nặng sau phẫu thuật được định nghĩa là cần phải điều trị FiO2 100% để duy trì SpO2 > 85%.8 Tuy nhiên, SpO2 được ghi lại có thể đánh giá thấp mức độ nghiêm trọng của tình trạng giảm oxy máu sau phẫu thuật nếu được thực hiện thủ công và định kỳ. Sun và cộng sự9 đã sử dụng dữ liệu SpO2 được ghi lại bằng máy theo dõi trong khoảng thời gian 1 phút ở 833 đối tượng người lớn sau phẫu thuật. Hơn 1/5 số đối tượng trong nghiên cứu của họ được phát hiện có SpO2 < 90% trong >10 phút/giờ.9 Việc sử dụng không nhất quán các định nghĩa trong các tài liệu nghiên cứu và các thực hành khác nhau liên quan đến đo độ bão hòa oxy trong mạch làm phức tạp thêm sự hiểu biết về tỷ lệ giảm oxy máu sau phẫu thuật.
Tình trạng giảm oxy máu sau phẫu thuật đã được báo cáo là làm tổn hại quá trình lành vết thương và gây ra các biến chứng nghiêm trọng khác, chẳng hạn như rối loạn chức năng não, rối loạn nhịp tim và thiếu máu cục bộ cơ tim. Những biến chứng này đặc biệt được ghi nhận trong tuần đầu tiên sau phẫu thuật. Trong số 1.202 đối tượng được phẫu thuật vùng bụng, chỉnh hình và thần kinh được báo cáo bởi Fernandez-Bustamante và cộng sự,10 19,6 % cần điều trị bằng oxy kéo dài, trong khi 17,1% bị xẹp phổi. Những đối tượng này cũng có số lượng nhập ICU nhiều hơn đáng kể, thời gian ICU và/hoặc nằm viện lâu hơn và tỷ lệ tử vong sớm cao hơn.
Tình trạng giảm oxy máu sau phẫu thuật ở mức độ trung bình và nặng trong vòng 3 ngày đầu tiên sau phẫu thuật cũng được chứng minh là có liên quan độc lập với việc tăng tỷ lệ tử vong sau phẫu thuật sau 1 năm.4 Vì vậy, việc phòng ngừa và kiểm soát tình trạng giảm oxy máu sau phẫu thuật là cần thiết để cải thiện kết cục của bệnh nhân.
Nguyên nhân và yếu tố nguy cơ của giảm oxy máu sau phẫu thuật
Nguyên nhân của tình trạng giảm oxy máu sau phẫu thuật bao gồm giảm hoạt động của thành ngực và cơ hoành do đau tại chỗ phẫu thuật, suy giảm huyết động và thuốc gây mê. Những yếu tố này có thể dẫn đến sự không phù hợp về thông khí/tưới máu và giảm thông khí phế nang.11 Các yếu tố nguy cơ gây giảm oxy máu sau phẫu thuật thường được phân loại là liên quan đến bệnh nhân hoặc liên quan đến phẫu thuật (Hình 2). Hiểu và xác định các yếu tố nguy cơ này có thể hỗ trợ trong việc lựa chọn các biện pháp can thiệp chăm sóc hô hấp thích hợp.
Bệnh nhân béo phì, có chỉ số khối cơ thể (BMI) > 30 kg/m2, trải qua các giai đoạn giảm độ bão hòa oxy sau phẫu thuật thường xuyên hơn so với bệnh nhân có cân nặng bình thường.12 Bệnh nhân mắc chứng ngưng thở khi ngủ do tắc nghẽn (obstructive sleep apnea) có nguy cơ cao bị giảm oxy máu sau phẫu thuật do giảm thông khí.13 Những đối tượng này có chỉ số ngưng thở-giảm thở (apnea-hypopnea) trước phẫu thuật > 15 được báo cáo là có liên quan độc lập với tình trạng giảm oxy máu sau phẫu thuật.14
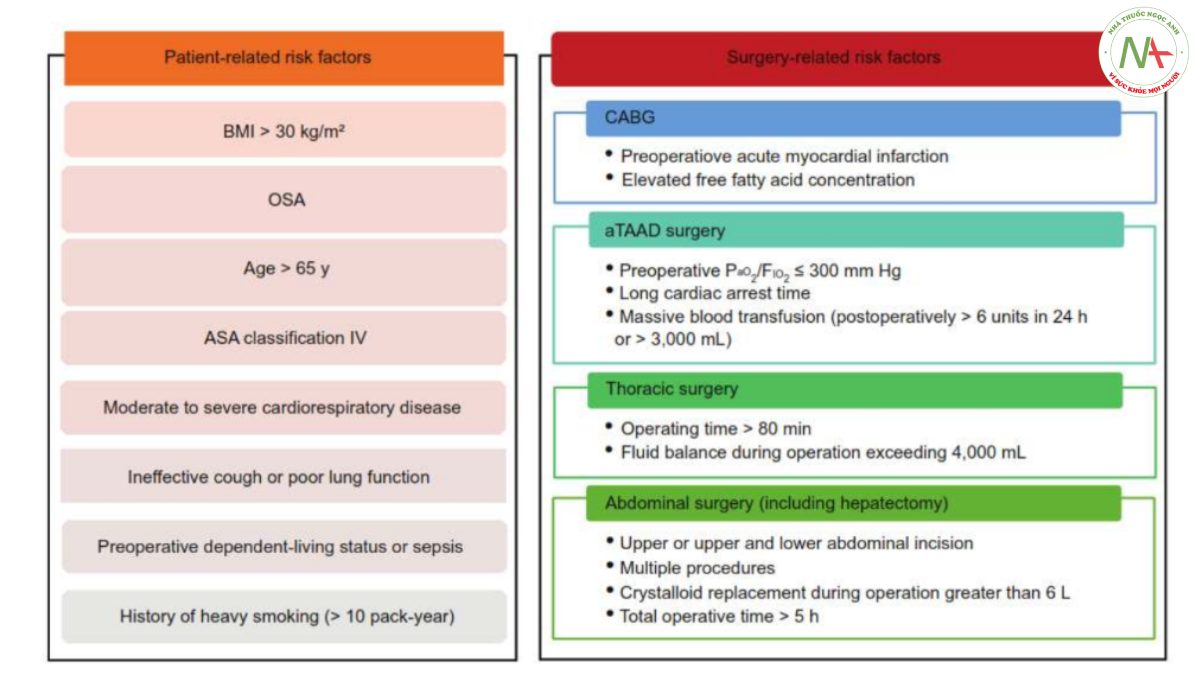
Các yếu tố nguy cơ khác liên quan đến bệnh nhân bao gồm người cao tuổi (thường > 65 tuổi), phân loại tình trạng thể chất của Hiệp hội Gây mê Hoa Kỳ (ASA) là IV, tình trạng sống phụ thuộc trước phẫu thuật, nhiễm trùng huyết trước phẫu thuật, bệnh tim mạch từ trung bình đến nặng, ho không hiệu quả hoặc chức năng phổi kém và tiền sử hút thuốc lá nhiều (> 10 gói/năm).15
Nói chung, các phẫu thuật có nguy cơ cao có liên quan đến sự phát triển của tình trạng giảm oxy máu sau phẫu thuật bao gồm phẫu thuật não, động mạch chủ, tim, ngực và bụng trên.2 Ngoài bản thân các thủ tục phẫu thuật, các yếu tố nguy cơ khác cũng góp phần vào sự phát triển tình trạng giảm oxy máu. Nhồi máu cơ tim cấp tính trước phẫu thuật và nồng độ axit béo tự do tăng cao là những yếu tố nguy cơ gây giảm oxy máu sau phẫu thuật sau thủ thuật bắc cầu động mạch vành.16-19 Ở những đối tượng trải qua phẫu thuật bóc tách động mạch chủ Stanford A cấp tính, trước phẫu thuật PaO2/FiO2 < 300 mm Hg, thời gian ngừng tim dài và truyền máu số lượng lớn (sau phẫu thuật, > 6 đơn vị trong 24 giờ hoặc >3.000 mL) là những yếu tố dự báo tình trạng giảm oxy máu sau phẫu thuật.20,21 Ở các đối tượng sau phẫu thuật thay van động mạch chủ, tuổi cao, COPD, suy tim sung huyết và rối loạn chảy máu có liên quan đến việc đặt nội khí quản lại sau 30 ngày.22 Tương tự, ở các đối tượng sau phẫu thuật lồng ngực, Hiệp hội Gây mê Hoa Kỳ phân loại tình trạng thể chất > III, thời gian phẫu thuật > 80 phút, cân bằng dịch trong khi phẫu thuật > 4.000 mL được coi là yếu tố nguy cơ độc lập của tình trạng giảm oxy máu sau phẫu thuật.23-28 Trong khi phẫu thuật bụng, bao gồm cắt gan, vết mổ bụng trên hoặc trên và dưới (so với dưới), nhiều thủ thuật (so với một), thay thế bằng dung dịch tinh thể > 6 L và tổng thời gian phẫu thuật > 5 giờ được coi là yếu tố nguy cơ.
Những nỗ lực để dự đoán khả năng xảy ra biến chứng phổi sau phẫu thuật đã được thực hiện. Canet và cộng sự32 đã phát triển một công cụ tính điểm, điểm ARISCAT (đánh giá nguy cơ hô hấp ở bệnh nhân phẫu thuật ở Catalonia), để dự đoán các biến chứng phổi sau phẫu thuật dựa trên đoàn hệ phẫu thuật của họ. Các thành phần của điểm này bao gồm tuổi, SpO2 tiền phẫu và huyết sắc tố, nhiễm trùng đường hô hấp trước đó trong vòng 1 tháng kể từ khi phẫu thuật, vết mổ (ở bụng hoặc trong lồng ngực), thời gian phẫu thuật và tình trạng dự kiến so với tình trạng khẩn cấp của phẫu thuật; mức độ nguy cơ được coi là vừa phải với điểm ARISCAT > 26.32 Công cụ tính điểm này đã được sử dụng trong một số thử nghiệm ngẫu nhiên có đối chứng (RCT) nhằm tìm cách hiểu rõ hơn cách ngăn ngừa hoặc kiểm soát tình trạng giảm oxy máu sau phẫu thuật. Theo hiểu biết tốt nhất của chúng tôi, một công cụ tính điểm cụ thể để dự đoán tình trạng giảm oxy máu sau phẫu thuật vẫn chưa được công bố.
==>> Xem thêm: Trạng thái tăng đông máu trong hồi sức cấp cứu
Sử dụng hỗ trợ hô hấp dự phòng và điều trị cho bệnh nhân sau phẫu thuật
Liệu pháp oxy đã được Tổ chức Y tế Thế giới khuyến nghị trong giai đoạn chu phẫu để giảm nhiễm trùng tại chỗ phẫu thuật.33 Ở những bệnh nhân sau phẫu thuật, liệu pháp O2 tiêu chuẩn, chẳng hạn như ống thông mũi lưu lượng thấp, mặt nạ đơn giản hoặc mặt nạ cuốn khí vào (air-entrainment mask) được áp dụng thường xuyên sau khi rút nội khí quản. Trong những năm gần đây, liệu pháp oxy bằng ống thông mũi lưu lượng cao (high-flow nasal cannula, HFNC) ngày càng được sử dụng nhiều hơn cho bệnh nhân sau phẫu thuật, sau rút ống nội khí quản. Liệu pháp oxy HFNC cung cấp liên tục với FiO2 ổn định và tạo ra một mức độ PEEP nào đó và đã được chứng minh là cải thiện oxygen hóa cho những bệnh nhân bị giảm oxy máu.34 PEEP do HFNC tạo ra có thể thay đổi và phụ thuộc vào cài đặt lưu lượng khí, kích thước ống thông mũi, kiểu thở của bệnh nhân và miệng mở hay đóng.35 Ngược lại, CPAP và thông khí không xâm lấn (non- invasive ventilation, NIV) cung cấp áp lực đường thở dương liên tục, giúp huy động phế nang hoặc duy trì huy động phế nang. Bằng cách cung cấp 2 mức áp lực dương, NIV tăng thể tích khí lưu thông và giảm công thở. Điều quan trọng là cả CPAP và NIV đều có thể được sử dụng cho những bệnh nhân có xu hướng thở bằng miệng vì chúng có thể được kết nối với mặt nạ mũi miệng (oronasal mask), mặt nạ toàn mặt (total face mask) hoặc mũ bảo hiểm (helmet). Một cân nhắc quan trọng liên quan đến các thiết bị hỗ trợ hô hấp là thời gian. Hỗ trợ hô hấp có thể được cung cấp để dự phòng như một cách để ngăn ngừa thất bại rút ống nội khí quản hoặc điều trị khi có dấu hiệu suy hô hấp rõ ràng. Ngoài ra, hỗ trợ hô hấp có thể được cung cấp như một cách để tạo điều kiện rút ống nội khí quản ở những bệnh nhân có nguy cơ cao, chẳng hạn như những người mắc bệnh COPD.
Sử dụng dự phòng bằng HFNC so với liệu phápO2 tiêu chuẩn so với NIV hoặc CPAP
Mục đích của việc sử dụng hỗ trợ hô hấp dự phòng là giảm các biến chứng ở phổi, ngăn ngừa suy hô hấp và tránh phải đặt nội khí quản lại.36 Mười RCT đã đánh giá tác động của HFNC và liệu pháp O2 tiêu chuẩn trong việc ngăn ngừa suy hô hấp và đặt lại nội khí quản trong giai đoạn ngay sau phẫu thuật (Bảng 1).37-46 Trong số 10 RCT, 5 RCT được tiến hành ở các đối tượng sau phẫu thuật tim,37-41 và 4 được tiến hành ở các đối tượng sau phẫu thuật lồng ngực.42-45 Chỉ có một thử nghiệm được hoàn thành trên các đối tượng sau phẫu thuật lớn ở ngực và bụng.46 Trong đánh giá hệ thống và phân tích tổng hợp gần đây nhất, bao gồm 10 RCT này, HFNC có liên quan đến việc giảm đáng kể số lần đặt lại nội khí quản và tăng cường hỗ trợ hô hấp khi so sánh với liệu pháp O2 tiêu chuẩn.7 Những tác động này đã được ghi nhận ở các đối tượng tim mạch lồng ngực và một phân tích dưới nhóm hậu kiểm cho thấy rằng các đối tượng có yếu tố nguy cơ cao như BMI > 30 kg/m2, điểm ARISCAT > 26 hoặc bệnh phổi mãn tính được hưởng lợi nhiều nhất từ
HFNC.7 Không có tác động đáng kể nào đến các kết cục lâm sàng quan trọng khác, chẳng hạn như tỷ lệ tử vong, thời gian nằm ICU và thời gian nằm viện. Việc sử dụng HFNC để dự phòng được khuyến cáo ở những bệnh nhân có yếu tố nguy cơ cao sau phẫu thuật tim lồng ngực (Hình 1). Khi xem xét rằng RCT duy nhất của các đối tượng trải qua phẫu thuật bụng không tìm thấy bất kỳ sự khác biệt đáng kể nào giữa HFNC và liệu pháp O2 tiêu chuẩn;46 hiện nay chưa có khuyến cáo nào được đưa ra cho bệnh nhân sau phẫu thuật bụng.
Bảng 1. Đặc điểm của các thử nghiệm đối chứng ngẫu nhiên với sử dụng phòng ngừa sau rút ống nội khí quản: HFNC so với liệu pháp O2 tiêu chuẩn
| Nghiên cứu, năm | Loại phẫu thuật | Thời gian | Nguy cơ | Tỷ lệ đặt lại nội khí quản | Tỷ lệ đối tượng được trị liệu nâng cao |
| Parke et al,37 2013 | Phẫu thuật tim | Sau khi rút nội khí quản | Không báo cáo | 2/169 vs
2/171 |
47/169 vs
77/171 |
| Corley et al,38 2015 | Phẫu thuật tim | Sau khi rút nội khí quản | BMI >30 kg/m2 | 0/81 vs
2/74 |
3/81 vs 5/74 |
| Zochios et al,39 2018 | Phẫu thuật tim chương trình | Sau khi rútnội khí quản | COPD, hen suyễn, nhiễm trùng đường hô hấp dưới trong 4 tuần trước đó, BMI >35 kg/m2, người hút thuốc nhiều (>10 gói/năm) (trong vòng 6 tuần qua) | 1/51 vs 5/49 | 51/3 vs 49/10 |
| Sahin et
al,40 2018 |
Bắc cầu tim phổi | Sau khi rút nội khí quản | BMI > 30 kg/m2 | 0/50 so với 4/50 | 6/50 vs 15/50 |
| Tatsuishi et al,41 2020 | Phẫu thuật ghép bắc cầu động mạch vành tắt bơm | Sau khi rút nội khí quản | Không báo cáo | Không báo cáo | Không báo cáo |
| Ansari et
al,42 2016 |
Phẫu thuật cắt bỏ phổi | Ngay sau khi đến PACU | Không báo cáo | Không báo cáo | Không báo cáo |
| Brainard et al,43 2017 | Phẫu thuật ngực | Sau khi rút nội khí quản | Không báo cáo | Không báo cáo | 18/1 vs 26/2 |
| Yu et al,44 2017 | Phẫu thuật cắt thuỳ qua nội soi lồng ngực | Sau khi rút nội khí quản | Điểm nguy cơ ARISCAT > 26 | 0/56 vs 5/54 | 2/56 vs 14/54 |
| Pennisi et al,45 2019 | Phẫu thuật cắt bỏ phổi lồng ngực | Trong vòng 30 phút sau khi rút ống nội khí quản | Không báo cáo | 1/47 vs 1/48 | 2/47 vs 3/48 |
| Futier et al,46 2016 | Phẫu thuật bụng hoặc bụng và ngực | Sau khi rút nội khí quản | Điểm nguy cơ ARISCAT > 26 | Không báo cáo | 20/108 vs 14/112 |
Tương tự, nhiều RCT đã so sánh việc sử dụng NIV hoặc CPAP dự phòng với liệu pháp O2 tiêu chuẩn cho các đối tượng sau phẫu thuật (Bảng 2), nhưng tất cả đều được hoàn thành trước năm 2009 và hầu hết là so sánh CPAP với liệu pháp O2 tiêu chuẩn.47-66 Trong số 20 RCT, chỉ có 5 tỷ lệ đặt nội khí quản lại được báo cáo,56’59’60’64’66 trong đó có một so sánh CPAP và liệu pháp O2 tiêu chuẩn.56 Trong nghiên cứu liệu pháp CPAP so với liệu pháp O2 tiêu chuẩn, không tìm thấy sự khác biệt đáng kể nào về tỷ lệ đặt nội khí quản lại. Trong 4 nghiên cứu còn lại,59’60’64’66 có 2 nghiên cứu đã so sánh việc sử dụng CPAP liên tục và ngắt quãng và nhận thấy tỷ lệ đặt lại nội khí quản với CPAP liên tục thấp hơn; Tuy nhiên, ý nghĩa lâm sàng của phát hiện này còn bị nghi ngờ do lo ngại về sự thoải mái của bệnh nhân và các biến chứng của CPAP liên tục, ví dụ như tổn thương da. Ngoài ra, tỷ lệ tái đặt nội khí quản ở những đối tượng này thấp cũng là điều đáng lo ngại. Trong nghiên cứu được báo cáo bởi Zarbock và cộng sự’60 tỷ lệ đặt nội khí quản lại đã giảm từ 2’5% xuống 1’3% bằng cách sử dụng CPAP liên tục, điều này có thể không có ý nghĩa lâm sàng.
Bảng 2. RCT so sánh việc sử dụng NIV hoặc CPAP dự phòng với liệu pháp O2 tiêu chuẩn ngay sau rút ống nội khí quản cho các đối tượng sau phẫu thuật
| Nghiên cứu, năm | So sánh | Loại phẫu thuật | Thời gian | Tỷ lệ đặt lại nội khí quản | Kết quả khác |
| Aguilo et al 47 1997 | NIV so với liệu pháp O2 tiêu chuẩn | Cắt bỏ phổi | Ngay sau khi rút ống nội khí quản | Không báo cáo | NIV cải thiện hiệu quả của phổi mà không có tác dụng phụ đáng chú ý |
| Joris et al 48
1997 |
NIV so với liệu pháp O2 tiêu chuẩn | Phẫu thuật dạ dày | Trong 24 giờ đầu sau phẫu thuật | Không báo cáo | NIV làm giảm đáng kể rối loạn chức năng phổi |
| Ebeo et al 49 2002 | NIV so với liệu pháp O2 tiêu chuẩn | Phẫu thuật dạ dày | 24h đầu sau phẫu thuật | Không báo cáo | NIV cải thiện sự phục hồi chức năng phổi |
| Perrin et al 50 2007 | NIV so với liệu pháp O2 tiêu chuẩn | Cắt bỏ phổi | 7d trước phẫu thuật và 3d sau phẫu thuật | Không báo cáo | NIV giảm rối loạn chức năng phổi’ giảm LOS bệnh viện |
| Carlsson et al’51 1981 | CPAP so với liệu pháp O2 tiêu chuẩn | Cắt túi mật | Được đưa vào phòng hậu phẫu | Không báo cáo | Không có sự khác biệt về bất kỳ biến số sinh lý nào |
| Lindner et
al 52 1 98 7 |
CPAP so với liệu pháp O2 tiêu chuẩn | Phẫu thuật bụng trên tự chọn | 1h sau rút ống nội khí quản | Không báo cáo | CPAP cải thiện phục hồi chức năng phổi sau phẫu thuật |
| Pinilla et al 53 1990 | CPAP so với liệu pháp O2 tiêu chuẩn | CABG | Ngay sau khi rút ống nội khí quản, trong 12h | Không báo cáo | PaO2 ban đầu tăng với
CPAP |
| Thomas et
al,54 1992 |
CPAP so với liệu pháp O2 tiêu chuẩn | CABG | Ngay sau khi rút ống nội khí quản, trong 1 giờ | Không báo cáo | Cải thiện oxy hóa với
CPAP |
| Jousela et
al,55 1 994 |
CPAP so với liệu pháp O2 tiêu chuẩn | CABG | Ngay sau khi rút ống nội khí quản, trong 8 giờ | Không báo cáo | Mức độ oxy hóa ban đầu được cải thiện nhờ CPAP |
| Bohner et
al,56 2002 |
CPAP so với liệu pháp O2 tiêu chuẩn | Phẫu thuật mạch máu lớn | Vào ICU | 1/99 (1%) so với 5/105 (5%); P>0,21 | Các vấn đề về oxy hóa nghiêm trọng giảm bớt khi sử dụng CPAP |
| Gaszynski et al,57 2007 | CPAP so với liệu pháp O2 tiêu chuẩn | Mở đường nối dạ dày Roux-en-Y | Nhập học vào PACU | Không báo cáo | Cải thiện oxy hóa với
CPAP |
| Neligan et al,58 2009 | CPAP so với liệu pháp O2 tiêu chuẩn | Phẫu thuật giảm béo nội soi | Ngay sau khi rút ống nội khí quản | Không báo cáo | Chức năng phổi phục hồi nhanh hơn với CPAP |
| Kindgen-Milles et al,59 2005 | CPAP liên tục và CPAP gián đoạn | Phẫu thuật động mạch chủ ngực bụng | Ngay sau khi rút ống nội khí quản | 25/1 (4%) so với 25/4 (16%); P>0,02 | CPAP liên tục có ít biến chứng về phổi hơn và thời gian nằm viện ngắn hơn |
| Zarbock et al,60 2009 | CPAP liên tục và CPAP gián đoạn | Phẫu thuật tim | Ngay sau khi rút ống nội khí quản | 3/232 (1%) so với 6/236 (3%); P>0,030 | CPAP liên tục cải thiện oxygen hóa, giảm biến chứng phổi và tái nhập viện ICU |
| Stock et al,611985 | CPAP vs IS vs ho và thở sâu | Phẫu thuật bụng trên | Sau khi rút nội khí quản | Không báo cáo | Không có sự khác biệt về kết quả |
| Ricksten et
al,62 1 98 6 |
CPAP so với PEP so với IS | Phẫu thuật vùng bụng trên | Sau khi rút nội khí quản | Không báo cáo | Tình trạng oxy hóa được cải thiện nhờ CPAP và PEP; FVC cao hơn ở nhóm CPAP và PEP; tỷ lệ xẹp phổi thấp hơn với CPAP và PEP |
| Denehy et al,63 2001 | CPAP 30 phút/buổi, 4 buổi/ngày x 3 ngày vs CPAP 15 phút/buổi, 4 buổi/ngày x 3 ngày | Phẫu thuật bụng trên | Ngày đầu tiên sau phẫu thuật | Không báo cáo | Không có sự khác biệt về kết quả PFT hoặc oxy hóa |
| Fagevik-
Olsen et al,64 2002 |
CPAP so với các bài tập thở bằng sức cản hít vào-áp lực thở ra dương | Phẫu thuật mở lồng ngực | Ngay sau khi rút ống nội khí quản | 7/36 (19%) so với 1/34 (3%), P<0,030 | Thời gian thở máy ngắn hơn với CPAP |
| Matte et al,65
2000 |
NIV so với CPAP so với IS | CABG | Ngay sau khi rút ống nội khí quản | NR | NIV và CPAP cải thiện chức năng phổi và PaO2 |
| Pasquina et al,66 2004 | NIV so với CPAP | Phẫu thuật tim | Ngay sau khi rút ống nội khí quản | 1/75 (1%) so với 1/75 (1%) | Điểm xẹp phổi được cải thiện nhiều hơn với NIV |
Stéphan và cộng sự67 đã tiến hành một RCT để so sánh HFNC với NIV cho đối tượng sau phẫu thuật tim lồng ngực, được chia thành 3 nhóm: 1) vượt qua thử nghiệm thở tự nhiên (spontaneous breathing trial, SBT) và có một trong 3 yếu tố nguy cơ cao (BMI > 30 kg/m2, phân suất tống máu thất trái <40%, hoặc thất bại rút nội khí quản trước đó); 2) vượt qua SBT nhưng bị suy hô hấp do giảm oxy máu sau rút ống nội khí quản; 3) thất bại SBT nhưng vẫn được rút nội khí quản. Mặc dù kết quả giữa 2 nhóm tổng thể không khác biệt đáng kể, nhưng phân tích phân nhóm về việc sử dụng HFNC dự phòng so với NIV cho các đối tượng có yếu tố nguy cơ cao cho thấy tỷ lệ thất bại điều trị ở nhóm HFNC thấp hơn (5,7% so với 12,6). %; P =0,04).67 Kết quả này có thể được giải thích là do sự tuân thủ tốt hơn và sử dụng HFNC lâu hơn NIV do sự thoải mái và thuận tiện của bệnh nhân. Đây là RCT duy nhất so sánh việc sử dụng HFNC dự phòng với NIV cho các đối tượng sau phẫu thuật. Cần có các RCT trong tương lai với cỡ mẫu lớn hơn để xác nhận phát hiện này.
Sử dụng NIVhoặc CPAP so với liệu pháp O2 tiêu chuẩn so với HFNC để điều trị
Trong hướng dẫn của Hiệp hội Gây mê Châu Âu và Hiệp hội Y học Chăm sóc Chuyên sâu Châu Âu được xuất bản gần đây,68 so với liệu pháp O2 tiêu chuẩn, NIV hoặc CPAP được khuyến nghị điều trị cho bệnh nhân bị giảm oxy máu chu phẫu để cải thiện oxygen hóa. Cho đến nay, 8 RCT đã so sánh việc sử dụng NIV hoặc CPAP và liệu pháp O2 tiêu chuẩn ở những đối tượng sau phẫu thuật đã bị suy hô hấp do giảm oxy máu (Bảng 3).69-76 Trong số 8 nghiên cứu, 5 nghiên cứu trên những đối tượng sau phẫu thuật tim lồng ngực. 70-72,74,76 và 3 nghiên cứu ở những đối tượng trải qua phẫu thuật bụng.69,73,75 NIV đã được sử dụng trong 6 RCT và làm giảm đáng kể tỷ lệ đặt lại nội khí quản ở các đối tượng trên.69-74 Điều thú vị là Yang và cộng sự74 đã so sánh việc sử dụng NIV qua mũ bảo hiểm với mặt nạ mũi miệng và liệu pháp O2 tiêu chuẩn ở các đối tượng của họ sau phẫu thuật động mạch chủ loại A ở Stanford; chỉ NIV với mũ bảo hiểm được cho là làm giảm đáng kể tỷ lệ đặt nội khí quản lại so với liệu pháp O2 tiêu chuẩn. Ngược lại, không có sự khác biệt đáng kể giữa các nhóm sử dụng NIV với mặt nạ mũi miệng và liệu pháp O2 tiêu chuẩn. Tính ưu việt của mũ bảo hiểm so với mặt nạ mũi miệng cũng giống phát hiện của Patel và cộng sự rằng tỷ lệ đặt nội khí quản thấp hơn được tìm thấy ở nhóm đối tượng bị giảm oxy máu cấp tính và nhận NIV qua mũ bảo hiểm so với qua mặt nạ mũi miệng. Tuy nhiên, lợi ích của nó ở bệnh nhân sau phẫu thuật bị suy hô hấp giảm oxy máu vẫn cần các nghiên cứu trong tương lai với cỡ mẫu lớn hơn để xác nhận.
Bảng 3. RCT so sánh việc sử dụng NIV hoặc CPAP và liệu pháp O2 tiêu chuẩn ở những đối tượng sau phẫu thuật bị suy thận cấp do giảm oxy máu để điều trị
| Nghiên cứu, năm | So sánh | Loại phẫu thuật | Thời gian | Tỷ lệ đặt lại nội khí quản | Kết quả khác |
| Antonelli et al,69 2000 | NIV so với liệu pháp O2 tiêu chuẩn | Cơ quan đặc | Phát triển ARF giảm oxy máu sau phẫu thuật | 20/4 (20%) so với 14/20 (70%); P < 0,002 | LOS ICU ngắn hơn, tỷ lệ tử vong ICU thấp hơn với NIV |
| Auriant et al,70 2001 | NIV so với liệu pháp O2 tiêu chuẩn | Ghép tạng | Sự phát triển sau phẫu thuật của ARF giảm oxy máu | 24/5 (21%) so với 24/12 (50%); P < 0,035 | Tỷ lệ tử vong thấp hơn với niV |
| Michelet et al,71 2009 | NIV so với liệu pháp O2 tiêu chuẩn | Cắt bỏ phổi | ARF phát triển | 36/9 (25%) so với 23/36 (64%); P < 0,008 | Tỷ lệ ARDS thấp hơn, ICU LOS và tuổi rò rỉ miệng nối ít hơn với NIV |
| Zhu et al,72 2013 | NIV so với liệu pháp O2 tiêu chuẩn | Cắt thực quản | PaO2 < 60 mmHg;
PaO2/FiO2 < 200 mmHg |
9/48 (19%) so với 38/47 (81%); P < 0,001 | Tỷ lệ mở khí quản thấp hơn, tỷ lệ mắc VAP, tử vong tại bệnh viện và thời gian thở máy và ICU LOS ngắn hơn ở nhóm NIV |
| Jaber et al,73 2016 | NIV so với liệu pháp O2 tiêu chuẩn | Phẫu thuật tim | Giảm oxy máu trong vòng 7 ngày sau mổ | 49/148 (33%) so với 66/145 (46%); P < 0,030 | Ít phải đặt lại nội khí quản hơn, ít VFD hơn, ít nhiễm trùng NIV hơn |
| Yang et al,74 2016 | NIV (mặt nạ) so với NIV (mũ bảo hiểm) so với liệu pháp O2 tiêu chuẩn | Phẫu thuật bụng | Giảm oxy máu trong vòng 24 giờ sau rút nội khí quản | 25/8 (32%) so với 25/2 (8%) so với 25/9 (36%); P < 0,048 | NIV (mũ bảo hiểm) có thể nhanh chóng cải thiện PaO2, giảm PaCO2 và rút ngắn thời gian nằm viện |
| Squadrone et al,75 2005 | CPAP so với liệu pháp O2 tiêu chuẩn | Stanford loại A | Giảm oxy máu trong vòng 1 giờ sau phẫu thuật bụng | 1/105 (1%) so với 10/104 (10%); P < 0,005 | Tỷ lệ mắc bệnh viêm phổi thấp hơn; nhiễm trùng và nhiễm trùng huyết với CPAP |
| Olper et al,76 2017 | CPAP so với liệu pháp O2 tiêu chuẩn | Bóc tách động mạch chủ | PaO2/FiO2 100-250 mmHg | 0/33 (0%) so với 1/31 (3%); P < 0,48 | CPAP có liên quan đến việc giảm đáng kể số lượng đối tượng có P/F <200 mm Hg (4/33 [12%] so với 14/31 [45%]; P < 0,003) |
Chỉ có 2 RCT so sánh CPAP với liệu pháp O2 tiêu chuẩn.75,76 Không có sự khác biệt đáng kể nào được tìm thấy về tỷ lệ đặt lại nội khí quản của các đối tượng sau phẫu thuật tim, với tỷ lệ PaO2/FiO2 khoảng 100-250 mm Hg. Ngược lại, Squadrone và cộng sự75 nhận thấy tỷ lệ đặt lại nội khí quản với CPAP thấp hơn so với liệu pháp O2 tiêu chuẩn ở 209 đối tượng bị giảm oxy máu trong vòng 1 giờ sau phẫu thuật bụng. Sử dụng CPAP ở những bệnh nhân đã trải qua phẫu thuật đường tiêu hóa nên được thực hiện thận trọng do lo ngại rò rỉ miệng nối do hít khí. Những phát hiện từ 2 RCT có thể gợi ý rằng CPAP có hiệu quả nhất như một chiến lược phòng ngừa hơn là một phương thức điều trị.75,76 Có vẻ như, đối với những bệnh nhân bị suy hô hấp do giảm oxy máu sau phẫu thuật tim hoặc phẫu thuật bụng, NIV làm giảm tỷ lệ đặt nội khí quản lại so với liệu pháp O2 tiêu chuẩn (Hình 1) và NIV với mũ bảo hiểm có thể có lợi hơn mặt nạ mũi miệng. Việc sử dụng CPAP sớm có thể hữu ích nhưng chỉ ở những bệnh nhân sau phẫu thuật bụng.
Theo hiểu biết của chúng tôi, chưa có nghiên cứu nào được thực hiện để so sánh việc sử dụng HFNC và liệu pháp O2 tiêu chuẩn để điều trị bệnh nhân suy hô hấp giảm oxy máu sau phẫu thuật. Như đã báo cáo trong phần nói trên, một trong 3 phân nhóm trong RCT của Stéphan và cộng sự đã so sánh việc sử dụng HFNC và NIV để điều trị cho các đối tượng sau phẫu thuật tim lồng ngực mà việc rút ống nội khí quản thất bại, không tìm thấy sự khác biệt đáng kể nào về tỷ lệ thất bại điều trị giữa HFNC và NlV (27,4% so với 27,8%; P = 0,93). Điều này cho thấy HFNC có thể được coi là phương pháp thay thế NIV để điều trị suy hô hấp do giảm oxy máu ở những bệnh nhân trải qua phẫu thuật tim lồng ngực, đặc biệt đối với những người không dung nạp NIV.
Rút ống nội khí quản thuận lợi với NIV so với HFNC
Những bệnh nhân thất bại trong nỗ lực cai máy truyền thống thường tiếp tục thở máy xâm lấn cho đến khi vượt qua SBT. Tuy nhiên, nguy cơ của việc tiếp tục thở máy xâm lấn là rất lớn đối với một số bệnh nhân, chẳng hạn như những người bị suy giảm miễn dịch.68 Do đó, việc rút ống nội khí quản sớm cho những bệnh nhân này có thể đóng một vai trò quan trọng trong kết quả của họ.36 Hướng dẫn78 của Hiệp hội Hô hấp Châu Âu và Hiệp hội Lồng ngực Hoa Kỳ đề xuất sử dụng NIV để tạo điều kiện cai máy thở xâm lấn ở bệnh nhân suy hô hấp tăng CO2 máu, trong khi không có khuyến nghị nào được đưa ra cho những bệnh nhân bị giảm oxy máu. Gần đây, Vaschetto và cộng sự79 đã tiến hành RCT ở một nhóm đối tượng được lựa chọn kỹ lưỡng bị giảm oxy máu và nhận thấy rằng việc rút ống sớm sau đó áp dụng NIV ngay lập tức đã giảm số ngày thở máy xâm lấn mà không ảnh hưởng đến thời gian nằm ICU.
Tương tự, trong một nghiên cứu so sánh lịch sử do Liu và cộng sự thực hiện,80 rút ống nội khí quản sớm sau đó là NIV tiếp theo đã làm giảm đáng kể thời gian thở máy xâm lấn và thời gian nằm ICU ở những đối tượng hậu phẫu mà SBT đầu tiên thất bại. Một nhóm nhỏ các đối tượng sau phẫu thuật trong nghiên cứu RCT của Stéphan và cộng sự67 đã được đánh giá về tác động của NIV so với HFNC trong việc hỗ trợ cai máy cho bệnh nhân sau phẫu thuật. Xu hướng thất bại điều trị cao hơn được tìm thấy ở những bệnh nhân được rút ống nội khí quản với HFNC so với những bệnh nhân được điều trị bằng NIV (40,7% so với 28,0%; P = 0,33). Bằng chứng ủng hộ việc rút ống nội khí quản sớm để áp dụng NIV sau phẫu thuật vẫn còn thiếu. Việc sử dụng NIV để hỗ trợ rút ống nội khí quản sớm cho bệnh nhân sau phẫu thuật mà SBT thất bại nên được thực hiện một cách thận trọng.
Tối ưu hóa hỗ trợ hô hấp
Cài đặt phù hợp để đạt được hiệu quả điều trị tối ưu là điều cần thiết để điều trị thành công khi sử dụng hỗ trợ hô hấp. Đối với những bệnh nhân bị xẹp phổi sau phẫu thuật tim, Pasquina và cộng sự66 đã so sánh việc sử dụng NIV và CPAP trong một RCT và nhận thấy rằng nhiều đối tượng trong nhóm NIV có sự cải thiện tình trạng xẹp phổi trên X quang (60% so với 40%; P = 0,02). Phát hiện này ủng hộ việc sử dụng áp lực hít vào do NIV cung cấp thay vì áp lực dương không đổi không thay đổi giữa các giai đoạn của nhịp thở. Quan trọng hơn, chìa khóa thành công của NIV dường như là đủ áp lực đẩy. Joris và cộng sự48 đã so sánh cài đặt áp lực dương hít vào và thở ra lần lượt là 12 và 4 cm H2O, với cài đặt áp lực 8 và 4 cm H2O, và không có NIV ở những đối tượng béo phì đã trải qua phẫu thuật cắt dạ dày. Họ chỉ tìm thấy các đối tượng trong cài đặt NIV 12 và 4 cm H2O có sự cải thiện đáng kể về chức năng phổi sau phẫu thuật, trong khi không tìm thấy sự khác biệt đáng kể nào ở các nhóm cài đặt NIV ở 8 và 4 cm H2O và không có NIV.48 Đối với việc sử dụng HFNC, cài đặt lưu lượng đóng vai trò quan trọng trong sự thành công của điều trị. Tuy nhiên, chưa đạt được sự đồng thuận trong việc thiết lập lưu lượng cho các bệnh nhân có nguyên nhân và tình trạng khác nhau. Đặc biệt, lưu lượng hít vào của từng bệnh nhân có thể thay đổi theo từng nhịp thở. Một cài đặt chung không phù hợp với tất cả; nên xem xét cài đặt cá nhân hóa và điều chỉnh kịp thời.
Theo dõi lâm sàng trong quá trình hỗ trợ hô hấp
Cần theo dõi chặt chẽ để đảm bảo sự thành công của việc hỗ trợ hô hấp, đặc biệt là trong 1 giờ đầu tiên bắt đầu điều trị vì hầu hết bệnh nhân cải thiện sau điều trị sẽ cải thiện tình trạng này trong vòng một giờ đầu tiên. Mặc dù trì hoãn đặt nội khí quản có liên quan đến tăng tỷ lệ tử vong, nhưng việc tăng cường điều trị vẫn được đảm bảo nếu bệnh nhân không đáp ứng với điều trị trong giờ đầu tiên.81 Các biến theo dõi phổ biến bao gồm tần số thở, sử dụng cơ hô hấp phụ hoặc công thở, SpO2, và PaO2/FiO2.11 Gần đây hơn, chỉ số ROX, được định nghĩa là tỷ lệ của SpO2/FiO2 theo tần số, đã được mô tả và xác nhận tiến cứu để dự đoán sự thất bại của HFNC ở bệnh nhân suy hô hấp cấp do viêm phổi và giá trị ngưỡng được xác định là 4,88.82-84 Tuy nhiên, độ nhạy và độ đặc hiệu của chỉ số ROX ở những bệnh nhân bị giảm oxy máu sau phẫu thuật và ngưỡng xác định thất bại HFNC cần được nghiên cứu thêm.
Khi sử dụng NIV, cần đặc biệt chú ý đến các yếu tố nguy cơ dẫn đến thất bại NIV, chẳng hạn như dịch tiết nhiều với khả năng ho không hiệu quả, huyết động không ổn định và không dung nạp với giao diện hoặc áp lực dương. Duan và cộng sự85 đã phát triển điểm HACOR (nhịp tim, nhiễm toan, ý thức, nồng độ oxy và nhịp thở) để dự đoán thất bại NIV ở những bệnh nhân bị giảm oxy máu. Thang đo có vẻ hiệu quả trong việc dự đoán thất bại NIV trong một nhóm đối tượng riêng biệt bị giảm oxy máu. Điểm HACOR > 5 sau 1 giờ sử dụng NIV là điểm giới hạn để xác định thất bại NIV và nên đặt nội khí quản.
Việc xác định thất bại điều trị và biết khi nào nên tăng cường điều trị, chẳng hạn như đặt nội khí quản và thở máy, là một thách thức. Chúng tôi tóm tắt các tiêu chí đặt nội khí quản từ tất cả các RCT bằng cách so sánh HFNC và NIV hoặc CPAP với liệu pháp O2 tiêu chuẩn trong Bảng 4. Tiêu chí phổ biến nhất là 1) thở nhanh với tần số > 35 nhịp thở/phút và sử dụng cơ hô hấp phụ; 2) nhiễm toan hô hấp, với pH < 7,30 và PaCO2 > 50 mm Hg; 3) trạng thái tinh thần thay đổi; 4) huyết động không ổn định; và 5) mất khả năng bảo vệ đường thở. Tiêu chí gây tranh cãi duy nhất là tình trạng giảm oxy máu kháng trị, tiêu chí này rất khác nhau trong các RCT.
Phương pháp điều trị khác
Đo phế dung khuyến khích
Đo phế dung khuyến khích (Incentive spirometry, IS) khuyến khích bệnh nhân thực hiện các bài tập thở sâu một cách độc lập, với phản hồi trực quan về nỗ lực hít vào.86 Kể từ khi được giới thiệu vào năm 1970, IS đã được sử dụng rộng rãi cho bệnh nhân sau phẫu thuật để ngăn ngừa và điều trị các biến chứng ở phổi, chẳng hạn như xẹp phổi hoặc viêm phổi.87’88 Tuy nhiên, dữ liệu liên quan đến hiệu quả của nó còn mâu thuẫn và thiếu bằng chứng chất lượng cao.89 Trong một đánh giá hệ thống và phân tích tổng hợp được công bố gần đây,95 không tìm thấy sự khác biệt đáng kể nào về kết quả của bệnh nhân giữa IS và chăm sóc y tế tiêu chuẩn (tỷ lệ nguy cơ 1’06’ CI 95% 0’85—1’34).90 Tuy nhiên, trong RCT của các đối tượng sau ghép bắc cầu động mạch vành’ Eltorai và cộng sự 91 nhận thấy rằng việc sử dụng IS đã cải thiện đáng kể điểm nghiêm trọng của tình trạng xẹp phổi trên X quang’ nhu cầu về NIV’ thời gian nằm trong ICU và bệnh viện và 6 tháng tỷ lệ tử vong ở một nhóm nhỏ đối tượng sau phẫu thuật không chọn lọc. Điều quan trọng là trong nghiên cứu này, chuông nhắc nhở đã được sử dụng trong nhóm thử nghiệm. Điều này làm tăng sự tuân thủ IS khi so sánh với nhóm đối chứng, nhóm không có chuông nhắc nhở.91 Phát hiện này cho thấy rằng sử dụng IS đúng cách có thể là chìa khóa thành công trong điều trị. Trong một cuộc khảo sát quy mô quốc gia về các nhà cung cấp dịch vụ chăm sóc sức khỏe, những người được hỏi đã báo cáo rằng bệnh nhân có thể quên sử dụng phế dung kế khuyến khích của họ, điều này góp phần dẫn đến việc không tuân thủ điều trị.92 Để đánh giá và khai thác chính xác giá trị thực sự của IS đối với bệnh nhân sau phẫu thuật, cần đảm bảo những nỗ lực nhằm cải thiện việc tuân thủ IS.93
Thuốc giãn mạch phổi dạng hít
Thuốc giãn mạch phổi dạng hít ngày càng được sử dụng nhiều hơn để cải thiện oxygen hóa cho bệnh nhân bị giảm oxy máu bằng cách điều chỉnh sự không phù hợp về thông khí/tưới máu.94 Chúng cũng được sử dụng ở những bệnh nhân bị giảm oxy máu và tăng huyết áp phổi và/hoặc suy tim phải để giảm áp lực động mạch phổi. Các nghiên cứu đoàn hệ nhỏ đã chứng minh rằng thuốc giãn mạch phổi dạng hít thông qua HFNC hoặc NIV có thể làm giảm áp lực động mạch phổi và/hoặc cải thiện oxygen hóa ở bệnh nhân sau phẫu thuật tim,95-99 cần có RCT nhưng lớn hơn để xác nhận những phát hiện này.100 Thuốc giãn mạch phổi dạng hít có thể cải thiện tình trạng giảm oxy máu nhưng không đảo ngược được tình trạng cơ bản.
Thuốc giảm đau không opioid
Các tác dụng phụ do suy hô hấp thường xảy ra vào ngày đầu tiên sau phẫu thuật do sử dụng opioid.101 Thuốc giảm đau không chứa opioid đã được đề xuất như một cách để kiểm soát cơn đau đồng thời giảm việc sử dụng opioid. Ít nhất về mặt lý thuyết’ điều này sẽ làm giảm tỷ lệ giảm oxy máu sau phẫu thuật.101 Tuy nhiên, trong một RCT mù đôi gần đây với 570 đối tượng sau phẫu thuật bụng’ không có sự khác biệt đáng kể về thời gian giảm oxy máu sau phẫu thuật giữa nhóm đối tượng được điều trị bằng opioid và không dùng opioid.102 Cần có các nghiên cứu trong tương lai để nghiên cứu vai trò của thuốc giảm đau không chứa opioid trong tình trạng giảm oxy máu sau phẫu thuật.
Các lĩnh vực không chắc chắn và nghiên cứu trong tương lai
Một số điều không chắc chắn vẫn còn trong việc phòng ngừa và xử trí tình trạng giảm oxy máu sau phẫu thuật. Cần có một hệ thống tính điểm toàn diện sử dụng các yếu tố nguy cơ cụ thể đối với tình trạng giảm oxy máu sau phẫu thuật để xác định bệnh nhân có nguy cơ cao. Đối với những bệnh nhân sau phẫu thuật được coi là có nguy cơ cao, cần xác định việc sử dụng HFNC so với NIV để dự phòng. Vai trò của HFNC đối với bệnh nhân sau phẫu thuật bụng so với liệu pháp O2 tiêu chuẩn cần được nghiên cứu thêm. Đối với những bệnh nhân mà kế hoạch rút ống nội khí quản thất bại, vẫn chưa rõ liệu HFNC hay NIV có hiệu quả hơn trong việc ngăn ngừa tái đặt ống nội khí quản hay không. NIV có ưu thế về mặt lý thuyết so với CPAP trong việc giảm công thở và ngăn ngừa xẹp phổi ở bệnh nhân sau phẫu thuật, nhưng liệu điều này có mang lại kết quả lâm sàng tốt hơn hay không vẫn chưa rõ ràng. Sự kết hợp giữa HFNC và NIV, nghĩa là sử dụng HFNC trong thời gian nghỉ NIV, đã cho thấy hiệu quả hơn NIV đơn thuần trong việc giảm tái đặt ống nội khí quản ở những bệnh nhân không phẫu thuật có nguy cơ cao.103 Liệu sự kết hợp này có mang lại lợi ích tương tự ở bệnh nhân sau phẫu thuật và với các yếu tố nguy cơ cao hay không cần được nghiên cứu thêm. Ngoài ra, liệu việc sử dụng kết hợp liệu pháp oxy với liệu pháp bổ trợ, ví dụ như liệu pháp mở rộng phổi và thuốc giãn mạch phổi dạng hít, có mang lại kết quả tốt hơn cho bệnh nhân sau phẫu thuật hay không vẫn chưa được biết.
Tóm tắt
Tình trạng giảm oxy máu sau phẫu thuật là phổ biến trong thực hành lâm sàng. So với những bệnh nhân không bị giảm oxy máu sau phẫu thuật, những bệnh nhân này có thời gian nằm viện dài hơn và tỷ lệ tử vong cao hơn trong ICU và bệnh viện. Cần đặc biệt chú ý đến những bệnh nhân có yếu tố nguy cơ, cụ thể là tuổi > 65, BMI > 30 kg/m2, phân loại tình trạng thể chất của Hiệp hội Gây mê Hoa Kỳ > III, điểm ARISCAT > 26, tình trạng sống phụ thuộc trước phẫu thuật, nhiễm trùng huyết trước phẫu thuật, hoặc bệnh phổi mãn tính như COPD từ trung bình đến nặng, hen suyễn hoặc ngưng thở khi ngủ do tắc nghẽn. Phân tích các bằng chứng hiện có cho thấy rằng việc sử dụng HFNC để dự phòng sẽ mang lại lợi ích cho những bệnh nhân có nguy cơ cao bị suy hô hấp do giảm oxy máu sau phẫu thuật tim lồng ngực. Đối với những bệnh nhân dự định rút ống nội khí quản thất bại sau phẫu thuật, NIV nên được sử dụng để điều trị suy hô hấp do giảm oxy máu và tránh đặt nội khí quản lại, trong khi CPAP sớm chỉ nên được xem xét cho những bệnh nhân sau phẫu thuật bụng. Nếu bệnh nhân không dung nạp NIV hoặc CPAP, HFNC có thể được xem xét thay thế. Việc theo dõi chặt chẽ đáp ứng của bệnh nhân với điều trị trong vòng giờ đầu tiên bắt đầu là điều cần thiết để điều trị thành công và nên cân nhắc tăng dần liệu pháp khi không thấy cải thiện.